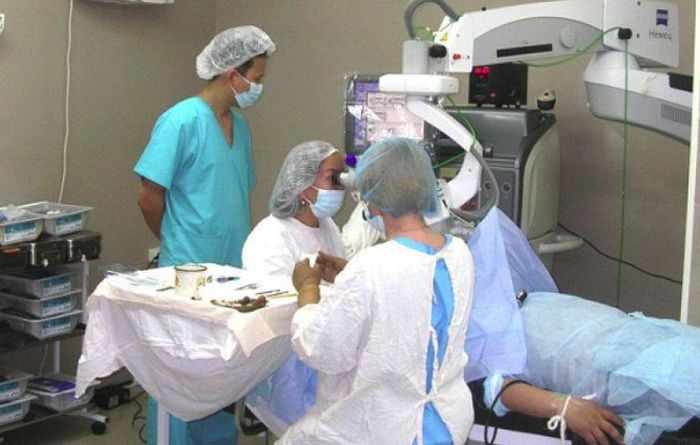
Миопия – это патология, существенно снижающая качество жизни человека. Люди с близорукостью вынуждены на постоянной основе пользоваться очками или контактными линзами. Раз и навсегда решить проблему может хирургическое лечение миопии, при котором рефракция глаза полностью восстанавливается.
Хирургическая коррекция зрения относится к косметическим операциям, поэтому в числе абсолютных показаний значится лишь желание больного, который хочет прибегнуть к радикальному способу избавления от миопии.
Операция может быть показана в тяжелых случаях близорукости, когда зрение ухудшается больше чем на 1 диоптрий в год и есть вероятность полной потери зрения. В таких случаях специалисты предлагают хирургический метод лечения (как единственный способ избежать слепоты, если консервативные методы лечения не дают положительного результата).
В некоторых случаях миопия провоцирует формирование патологии глазного яблока, при которых проведение операции становится нецелесообразным (ввиду высоких рисков):
- деформация глазного яблока;
- амбиоплапия;
- косоглазие;
- кровоизлияние в сетчатку и отслоение сетчатки;
- нарушение кровоснабжения;
- катаракта.
Помимо специфических противопоказаний есть противопоказания общего порядка:
- болезни эндокринной системы;
- аутоиммунные болезни;
- возраст до 18 лет (глазное яблоко еще не полностью сформировано);
- беременность и период кормления.
Выбор конкретного метода хирургического вмешательства зависит от пожеланий пациента, наличия показаний и состояния оптической системы больного.
- Радикальная кератотомия переднего типа (при патологических отклонениях показателя зрения от 0.5 до 6 диоптрий).
- Миопический кератомиелез (при патологических отклонениях показателя зрения от 6 диоптрий и выше).
- Экстримлазерная операция (лазерная коррекция зрения при патологических отклонениях показателя зрения до 6 диоптрий).
- Иссечение хрусталика (операция технически сложна и применяется в случаях, когда у пациента есть противопоказания к прочим методам коррекции близорукости).
Пациент находится под наркозом местного действия. Рабочую область подготавливают посредством анестетика и антисептических препаратов. Затем специалист обозначает места планируемых разрезов (толщина не должна превышать показатель в 90% от совокупного объема роговицы). Затем хирург создает до 12 разрезов, используя алмазный нож. Давление внутри глазного яблока провоцирует набухание роговицы в области рассечения и дальнейшее ее истончение.
Продолжительность операции составляет 20–30 минут.
Противопоказания к операции:
- беременность;
- сахарный диабет;
- близорукость прогрессирующего типа;
- истонченная роговица;
- расстройства психики;
- воспалительные процессы в области глаз.
Пациент находится под местной анестезией. В глазное яблоко вводят обезболивающий препарат и 7%-й полиглюкин, который обладает кровезамещающим эффектом. Веки фиксируют блефаростатом, чтобы обеспечить свободный доступ к рабочей области. Когда зрачок расширяется, специалист совершает манипуляции по замеру внутриглазного давления. Затем наносятся разметочные линии.
Из тканей роговицы иссекают лоскут и отгибают, после чего удаляют еще один слой роговицы. Рассечение тканей выполняют лазером или другим прибором с похожим принципом действия. Сформированный лоскут возвращают в анатомически верное положение (по разметочным линиям) и наносят сплошной шов. После этого проводят контрольный замер внутриглазного давления. В конъюктиву вкалывают антибиотик. В результате роговица становится более плоской.
Продолжительность операции составляет 10–20 минут.
ВНИМАНИЕ! Метод имеет противопоказания, аналогичные противопоказаниям к передней радиальной кератотомии.
Проведение операции проходит по тому же сценарию, что и при миопическом кератомилезе. Но ткани, подлежащие удалению, испаряют лазером. Площадь удаленной роговицы высчитывают с помощью компьютерных программ.
Лазер разрушает связи в тканях на межмолекулярном уровне, не затрагивая хрусталик и прочие элементы оптической системы. Точность лазера очень высока, благодаря чему риск осложнений в результате травмы сводится к минимуму. Длительность операции составляет 15–60 минут.
Операция сопряжена с большим риском и запрещена при:
- наличии воспалений в глазном яблоке;
- ретинопатии и процессах отслоения сетчатки;
- недостаточно крупном размере глазного яблока (или передней камеры глаза).
Операция состоит из двух этапов: удаление тканей пациента и замещение их протезом. Вмешательство проводят под местной анестезией. В ходе операции пациент выполняет указания хирурга (фокусирует зрение и не моргает определенное время). Врач формирует тоннельный разрез на оболочке глаза. Через этот доступ внутрь вводится ультразвуковой стержень, разрушающий хрусталик. Продукт распада хрусталика отсасывается.
В пустую капсулу хрусталика вводят протез (искусственную линзу). Тело линзы разворачивается, после чего положение протеза корректирует хирург. На прокол не накладывают швы. Глаз обрабатывают медицинским раствором и накладывают повязку.
В течение двух суток после операции пациент может испытывать боль. Для уменьшения болевого синдрома врач выписывает обезболивающие препараты. Возможна временная светобоязнь и неконтролируемое выделение слез. На неделю зрение может утратить четкость, особенно при рассмотрении ближайших предметов.
Сразу после операции врач назначает терапию (лекарственные препараты орального типа и глазные капли). Больному придется воздержаться от работы с гаджетами и просмотра телевизора. Рекомендуется носить солнцезащитные очки до тех пор, пока глаза не утратят повышенную чувствительность к свету.
Если операция при близорукости была проведена с заменой хрусталика, пациенту необходимо строго соблюдать рекомендации врача:
- не наклонять голову (и не наклоняться в целом) несколько дней после процедуры;
- спать лежа на спине или на боку, противоположном прооперированной стороне;
- избегать термического воздействия на организм (нельзя посещать парные);
- избегать любых нагрузок до завершения реабилитационного периода.
Все виды операций подразумевают быстрое восстановление зрения (миопия проходит практически сразу после вмешательства, когда оптическая система адаптируется к изменениям).
Пациенты после операции могут столкнуться как с временными осложнениями (боль, слезоотделение), так и с серьезными патологическими процессами, катализатором которых выступает хирургическое вмешательство.
Осложнения передней радикальной кератотомии:
- воспаление и инфицирование глазного яблока;
- спаечные процессы на границе роговицы и радужки;
- нагноение в стекловидном теле;
- высокая вероятность разрыва роговицы при травмах;
- смена рефракции к показателю дальнозоркости (решается путем дополнительных вмешательств).
ВНИМАНИЕ! Миопический кератомилез имеет последствия, аналогичные последствиям радикальной кератотомии.
Осложнения экстримлазерной коррекции:
- эрозийные процессы на роговице;
- помутнения отдельных участков роговицы;
- кератит (воспаление роговицы);
- рецидив или миопизация;
- нарушенный астигматизм;
- сухость слизистой оболочки глаза.
Осложнения после удаления хрусталика:
- образование катаракты;
- астигматизм;
- смещение протеза;
- отек роговицы и повышение давления внутри глаза.
ВНИМАНИЕ! В группе риска находятся пациенты от 40 лет.
Гиперкоррекция зрения – это осложнение, которое часто появляется сразу после операции и проходит самостоятельно, без врачебного вмешательства. Но в некоторых случаях зрение смещается к дальнозоркости постепенно и требует повторной коррекционной операции или использования очков.
источник
К сожалению, сегодня многие люди имеют проблемы со здоровьем. Всему виной несоблюдение рекомендаций врачей, а также лень и другие пороки человека. Изначально можно не увидеть ухудшения, но со временем это приводит к серьезным болезням. Причем многие из них требуют быстрых действий.
Большинство людей имеют проблемы со зрением. Все чаще у них в медицинской карточке можно увидеть такой диагноз, как дальнозоркость или близорукость. И одним из способов решения этого вопроса является лазерная операция. Конечно, тут существуют свои правила и рекомендации.
Главным вопросом остается следующий: можно ли повторно делать лазерную коррекцию зрения? Попробуем разобраться.
Лазерная коррекция сделала возможным людям с плохим зрением хорошо видеть без очков и линз. Можно сказать, это настоящий прорыв в медицине. Причем все стало возможным. Совсем недавно это казалось чудом, но теперь все изменилось. Теперь огромное количество людей задумывается о том, как вернуть нормальное зрение всего за несколько часов.
Для того чтобы сделать операцию, необходимо сначала пройти осмотр у врача. Чаще всего доктор применяет различные методы для диагностики зрения пациента. Следует отметить, что это позволит спрогнозировать результат операции. По ее завершению человек может достигнуть показателей в 100 %.
Лазерная коррекция позволяет людям забыть о таких диагнозах:
Такая операция позволяет человеку быстро восстановить зрение. Об эффективности лазерной коррекции говорят множество довольных пациентов, а также специалисты. Но стоит отметить, что существует и огромное количество мифов, которые касаются этой процедуры. И чтобы их развеять, нужно ознакомиться с советами врачей.
Этот вопрос является одним из самых распространенных. Все связано с тем, что каждый человек вне зависимости от возраста хочет иметь хорошее зрение. Далеко не все готовы носить очки всю жизнь, поэтому их интересует вопрос о том, могут ли они сделать коррекцию.
Для лазерной коррекции зрения возраст пациента должен превышать 18 лет. Детям, которые еще не достигли его, не рекомендуется делать операцию. Все связано с тем, что у них может меняться рефракция зрения. И пока ребенок не достигнет 18-ти, он может пользоваться очками или линзами.
Проводить такую коррекцию, по словам специалистов, лучше всего до 45 лет. Но при этом строгих ограничений в возрасте нет. Многие лечат катаракту таким способом и в 70, и даже в 75 лет.
Следует знать, когда описываемую операцию нужно проводить, а когда нет. Рассмотрим этот вопрос подробнее. Делать ее следует, когда у человека:
- нет хронических болезней глаз;
- он находится в возрасте от 18 до 45 лет;
- страдает близорукостью до -15;
- дальнозоркостью до +6;
- астигматизмом до + или -6.
Кроме того, существует ряд противопоказаний для операции, которые также требуют особого внимания. Специалисты не советуют эту операцию:
- детям;
- беременным и кормящим матерям;
- при изменениях в сетчатке глаза;
- при резком ухудшении зрения;
- а также при воспалительных процессах в глазах и в целом в организме человека.
Лучше всего при выявлении подобных симптомов проконсультироваться с врачом. И только после этого принимать решение о необходимости и возможности коррекции.
Если ранее были приведены те случаи, при которых нужна консультация врача, то ниже будут представлены абсолютные противопоказания к операции. Итак, нельзя выполнять коррекцию зрения:
- людям с сахарным диабетом в стадии обострения;
- страдающим от некоторых кожных болезней, например псориаза;
- при кератоконусе;
- при серьезных болезнях глаз, например катаракте и глаукоме;
- при психиатрических болезнях пациента.
Стоит отметить, что в ряде случаев следует проконсультироваться с врачом. Но, по мнению специалистов, в основном перечисленные факторы являются противопоказанием к проведению операции. И таким людям необходимо носить очки или линзы.
Действительно, отличный результат на всю жизнь не может гарантировать никто. Существует много успешных операций, благодаря которым люди действительно видят намного лучше достаточно долго. Но, к сожалению, пока ни один врач не может точно гарантировать, что зрение больного никогда не ухудшится.
Главное, что стоит помнить, — ослепнуть после проведения названной операции нельзя. Как утверждают специалисты, за всю ее историю не было ни одного подобного случая. Поэтому пациенты могут смело выбирать хорошую клинику и записываться на коррекцию.
На вопрос о том, можно ли повторно делать лазерную коррекцию зрения, каждый специалист имеет свой ответ. В основном большинство докторов не рекомендуют это делать, так как роговица при повторной операции может истончиться. Стоит отметить, что лазерная коррекция не является противопоказанием для замены хрусталика или других хирургических вмешательств. Поэтому, если необходимость в операциях возникнет, их необходимо проводить. Повторная лазерная коррекция зрения через 10 лет возможна, как, в принципе, и через другой промежуток времени. Главное, чтобы это было обосновано, и ее возможно было провести опытным врачам.
Многие люди имеют большое количество заблуждений по поводу операции. Во-первых, это касается вопроса о том, можно ли повторно делать лазерную коррекцию зрения, на который мы уже ответили. Дальше вопрос касается также и боли во время операции. Многие люди считают, что это очень болезненный процесс. Но это не так. Сегодня лазерную коррекцию проводят при использовании местной анестезии. При этом пациент чувствует только небольшие неприятные ощущения.
Также существует еще один распространенный миф, что после операции нельзя использовать компьютер, читать книги или смотреть телевизор. Но это не так. Сразу после проведения коррекции человек может пользоваться всем необходимым.
Многие люди боятся проводить коррекцию. Связано это с заблуждением, что лазер может допустить ошибку. Но на самом деле все процессы автоматизированы, и ошибка невозможна. Конечно, общий результат будет зависеть от качества оборудования, а также от специалиста, который будет выполнять коррекцию.
Многие считают, что цена лазерной коррекции зрения слишком высокая. Так ли это? Узнаем далее.
Большинство пациентов может интересовать цена лазерной коррекции зрения. Стоит отметить, что одной цифры тут быть не может. Все достаточно индивидуально и зависит от многих факторов:
- Во-первых, на стоимость коррекции может влиять клиника в которой она будет проходить. Операцию можно провести как в частной, так и в государственной клинике.
- Также тут играет роль оборудование. Чем оно новее и качественнее, тем и стоимость операции выше.
- Кроме того, у каждого пациента могут быть разные проблемы и сложности. Здесь врач все должен будет оговорить индивидуально на консультации. И именно тогда и будет озвучена точная стоимость коррекции.
Стоит отметить, что каждый человек может выбирать те условия, которые ему подходят. В каждом городе могут быть разные цены. В среднем стоимость услуги составляет 25 000-35 000 рублей. Некоторые клиники разрешают своим клиентам оплатить операцию в кредит. Но и тут все необходимо обговаривать. Также не стоит забывать о различных акциях, которые проводят клиники. Именно благодаря ним многие клиенты могут себе позволить такую коррекцию.
Как было сказано раньше, о повторной лазерной коррекции зрения мнения специалистов разные. А вот первую операцию они советуют при возможности делать сразу на двух глазах. Это позволит избежать головных болей и других неприятных ощущений у пациента. Часто они возникают из-за разницы в остроте зрения двух глаз. Поэтому, если финансовые возможности позволяют, то стоит сразу делать 2 операции.
До, во время и после этого необходимо внимательно слушать и выполнять все рекомендации доктора. Это поможет как можно легче перенести все неприятные ощущения и быстрее вернуться к прежней жизни. Также при возникновении любых вопросов необходимо советоваться со специалистом. Это поможет избежать негативных последствий.
Зрение — очень важный орган для каждого человека. Но, к сожалению, восстановить его всегда сложно. И выяснив, можно ли повторно делать лазерную коррекцию зрения, стоит понимать, что такая операция необходима, когда из-за сильных дефектов в зрении изначально добиться нужного результата не удалось. Причем встречается докоррекция нечасто.
Некоторые специалисты говорят, что делать такую операцию можно, только если позволяет роговица. Другие вообще не рекомендуют. Поэтому можно сделать вывод, что повторно делать операцию можно только в редких случаях и когда это действительно необходимо. При этом понадобится обязательная консультация врача.
Также стоит понимать, что любая процедура может привести к осложнениям. Невозможно точно предугадать исход любого вмешательства в организм человека. И, к сожалению, гарантию отличного зрения на всю жизнь пока человеку не сможет дать ни один специалист. Но отчаиваться не стоит. Даже если и произойдут какие-то ухудшения, можно будет снова обратиться к врачу и сделать повторную процедуру.
Бесплатная лазерная коррекция зрения возможна только в случае ошибки самого врача. Но стоит помнить, что здесь все зависит от самой технологии, поэтому такие случаи очень редки.
источник
Лазерная коррекция зрения – популярная операция в офтальмологии, которая позволяет исправить аномалии рефракции и отказаться от постоянного ношения очков или контактных линз.
Близорукость, дальнозоркость и астигматизм возможно исправить при помощи эксимерного лазера – он позволяет точечно воздействовать на роговую оболочку глаза, меняя ее форму, что определяет нормальное преломление лучей света с дальнейшей фокусировкой на сетчатке.
Современные технологии позволяют за один сеанс восстановить нормальное зрение, изменив форму роговицы, а результаты сохраняются на длительный срок. Обычно при правильно проведенной операции и соблюдении пациентом всех рекомендаций повторные вмешательства не требуются.
Однако бывают случаи, когда необходима докоррекция ранее совершенного лечения и проводится повторный этап лазерной коррекции. Несмотря на то, что такие ситуации бывают достаточно редко, их не следует бояться – обычно после повторной операции достигаются ожидаемые результаты, и эффект лазерной коррекции сохраняется в течение всей жизни. Риски минимальны, если толщина роговицы позволяет проводить дополнительные вмешательства, других противопоказаний не обнаружено, а при лазерном лечении используется современное оборудование.
Количество возможных вмешательств на роговой оболочке глаза выясняется индивидуально, исходя из ее начальной толщины. Метод определения этого параметра называется пахиметрия, она проводится с помощью ультразвука. Абсолютным противопоказанием к проведению повторных сеансов лазерной коррекции является истончение роговицы. Разрешается применение лазерных технологий при толщине оболочки не менее 480-500 мкм.
Некоторые оперативные вмешательства изначально подразумевают проведение повторного сеанса и совершаются в два этапа. Важно выдержать рекомендованные сроки между двумя операциями и тщательно следовать всем советам офтальмологов в предоперационном периоде, между сеансами, после дополнительного вмешательства.
Бывают клинические ситуации, в которых изначальное состояние глаз пациента ставит под сомнение возможность проведения лазерной коррекции зрения в один этап. Такие случаи включают в себя аномалии рефракции высокой степени, большие степени астигматизма, сопутствующие заболевания зрительной системы, влияющие на рефракционные способности.
В таких случаях врач-офтальмолог обязательно предупреждает о том, что возможно нужно будет делать повторную лазерную коррекцию зрения. Современный эксимерный лазер 8го поколения Teneo II, используемый в нашем Центре, позволяет избежать докоррекции даже в самых сложных случаях и восстанавливает 100% зрение за одни раз.
Если Лазерная коррекция зрения была проведена достаточно давно, когда методики были несовершенны и часто приводили к нежелательным последствиям. И в результате зрение ухудшилось. В этом случае возможно проведение повторной операции.
Основные причины проведения повторной операции по коррекции зрения:
- В случае если после лазерной коррекции не достигнут желаемый рефракционный эффект и пациент недоволен своим зрением, возможно проведение повторной коррекции.
- Недокррекция или гиперкоррекция на этапе первичного вмешательства, что связано с индивидуальными особенностями строения глаза;
- Также при изначально высокой степени близорукости или дальнозоркости, наличия большого астигматизма, повторного этапа не удается избежать.
- высокие степени патологий рефракции, которые находятся на границе диапазона возможностей современного эксимерного лазера;
- прогрессирование сопутствующих заболеваний, постоянно влияющих на остроту зрения;
- неправильная подготовка к первичной операции;
- несоблюдение пациентом рекомендаций в реабилитационном периоде;
- врачебные ошибки на этапах диагностики или лечения;
- давние оперативные вмешательства по неактуальным методикам на устаревшем оборудовании;
- радиальная кератотомия – устаревшая методика, проводимая 80 — 90х годах изменение кривизны роговицы при помощи нанесения насечек специальным микрохирургическим лезвием;
- субъективное неудовлетворение результатами проведенной операции;
- развитие осложнений после первичной коррекции – нарушение сумеречного зрения, сохранение радужных ореолов при взгляде на источник яркого света (эффекта гало).
Ограничения к проведению дополнительных лазерных коррекций включают в себя более обширный перечень состояний, чем при первичных операциях.
Часть из них совпадает с общими противопоказаниями для любых лазерных вмешательств:
- патологические неровности рельефа роговицы, при которых опасно формирование ее лоскута;
- воспаления структур глаза – конъюнктивит, кератит, иридоциклит и другие;
- катаракта;
- глаукома;
- определенные патологии сетчатки;
- любые инфекционные процессы в стадии обострения;
- онкологические заболевания;
- хронические патологии, системные заболевания любых органов в стадии декомпенсации;
- беременность и период лактации.
Перед выполнением рефракционной хирургии, для предупреждения отслойки сетчатки, при необходимости проводят лазерную коагуляцию.
Основным противопоказанием к повторным коррекциям зрения при помощи лазера является предельное истончение роговицы – в таких случаях ее выполнение небезопасно.
Сроки проведения дополнительной операции определяются индивидуально, в зависимости от особенностей диагноза и результатов ранее выполненного микрохирургического вмешательства. Если речь идет о плановой докоррекции, важно выдержать реабилитационный период для восстановления структур роговицы и стабилизации зрительной системы. Рекомендованный промежуток времени в таком случае составляет от трех месяцев до полугода, в зависимости от объемов и сложности первичной операции.
Перед проведением докоррекции обязательно соблюдать все предоперационные мероприятия, также нужна подробная диагностика морфофункционального состояния органа зрения.
Ход операции при дополнительной коррекции несколько проще – участок роговицы, который не успевает окончательно регенерироваться, отодвигается без дополнительных разрезов. Такой способ обеспечивает малую травматичность роговой оболочки глаза, способствует лучшему заживлению без образования рубцов.
Необходимо понимать, что ответственное соблюдение всех рекомендаций офтальмолога между коррекциями позволяет максимально безопасно повторно делать лазерную коррекцию, сократить время реабилитации.
Ход микрохирургического вмешательства будет отличаться только в случае, если планируется применение нового оборудования или методики лазерной коррекции. Участок роговицы для доступа к более глубинным структурам оболочки иссекается микротомом или фемтосекундным лазером – отодвинуть его в сторону уже невозможно в связи с полным сращением участков роговичной ткани.
Обычно для пациента ощущения в операционной не меняются – ему необходимо сохранять спокойствие и обеспечить благоприятные условия для работы хирургов.
В нашем центре разработаны специальные методики, позволяющие избежать повторные лазерные вмешательства и добиться максимально возможного результата за один раз. С оборудованием работают специалисты с высокой квалификацией и большим опытом.
Современные способы лазерной коррекции зрения подразумевают возможность дополнительных вмешательств. Эта функция – преимущество таких основных вариантов лазерного лечения:
Применение методов рефракционной хирургии при помощи оборудования последнего поколения позволяет избежать повторных операций и вернуть нормальное зрение за один сеанс.
Начальный период после проведения второго вмешательства обычно не отличается от предыдущего опыта. Если нет дополнительного риска осложнений, а операция прошла успешно, пациенту достаточно провести несколько часов под наблюдением специалистов, после чего он может отправляться домой.
Однако весь период реабилитации после дополнительной операции может быть дольше, чем в первый раз, поскольку роговице необходим больший промежуток времени, чтобы полностью восстановиться.
Если роговица достаточно тонкая, повторная коррекция зрения противопоказана в связи с большим риском осложнений – развития кератоконуса и других негативных изменений конфигурации роговой оболочки глаза.
Патологическое рубцевание – еще одна проблема, которая сопровождает любое вмешательство на роговице. Формирование избыточного количества соединительнотканных структур вызывает помутнение роговицы и нарушает остроту зрения. Также всегда существует риск истончения роговицы после дополнительных манипуляций с ее структурами, поэтому необходимо взвесить все риски проведения следующей операции.
Повторная лазерная коррекция зрения – это редкое, однако возможное явление. Никто не может быть полностью застрахован от необходимости докоррекции или необходимости улучшения полученных ранее результатов.
источник
Близорукость или миопия представляет собой нарушение рефракции – преломления света в глазу. В результате заболевания изображение формируется перед сетчаткой, и человек плохо видит вдаль, ему необходимо держать предмет непосредственно перед глазами, чтобы сфокусироваться. Близорукость может быть врожденной или приобретенной, как правило, усиливается с возрастом.
Миопию можно скорректировать при помощи очков и контактных линз или путем хирургического вмешательства. Операция при близорукости позволяет исправить ситуацию радикально, хотя и связана с определенными рисками. Она может затрагивать роговицу или хрусталик в зависимости от в степени патологии.
Операции при близорукости относятся к числу косметических. Это означает, что нет абсолютных показаний к их проведению, все зависит от желания пациента, его стремления к комфорту и отказа от очков из эстетических соображений.
Однако все операции имеют некоторые ограничения. Так выделяют следующие методы коррекции близорукости:
- Передняя радиальная кератотомия. Она подходит для коррекции миопии от 0.5 до 6 дптр. При осложнении миопии астигматизмом используются определенные разновидности кератотомии для коррекции обоих заболеваний. Хотя некоторые авторы не советуют проводить данный вид вмешательства при миопии меньше 1.5 дптр. Это связано с тем, что при низких значениях рефракции высок риск избыточной коррекции и развития дальнозоркости после операции.
- Миопический кератомиелез. Операцию применяют при близорукости выше 6 дптр.
- Экстримлазерная коррекция. Ее, как правило, выделяют отдельно, хотя она напоминает кератотомию. Особенность этой операции использование лазера для испарения тканей роговицы вместо ножа. Используется для коррекции миопий до 6 дптр.
- Удаление прозрачного хрусталика. Операция связана с высоким риском осложнений, но ее можно применять при близорукости до 20 дптр. Также показаниями к ней является миопия с сопутствующими заболеваниями, которые затрудняют применение других методов.

Данная операция противопоказана следующим группам лиц:
- Беременные женщины;
- Страдающие сахарным диабетом;
- Больные с прогрессирующей миопией;
- Лица с тонкой роговицей;
- Пациенты с психическими заболеваниями;
- При сопутствующих воспалениях глаз.
Операция проводится под местным наркозом. В глаз пациента закапываются анестетик и антисептические капли. После этого хирург маркирует будущие места разрезов. Рассчитывается их толщина, исходя из степени миопии, возраста и состояния пациента. Она должна составлять не более 90% от объема роговицы. Производятся разрезы алмазным ножом на периферии. Их количество колеблется от 4 до 12. За счет внутриглазного давления роговица выбухает в местах разрезов и утончается.
Пациенты после операции могут столкнуться со следующими осложнениями:
- Боль. Она длится до 2 суток и хорошо поддается коррекции современными анальгезирующими препаратами в форме капель. Первые сутки на глазу находится повязка, что ослабляет неприятные ощущения.
- Послеоперационное воспаление. Для его предупреждения пациент также получает соответствующие лекарственные средства.
- Эндофтальмит. Это гнойное воспаление стекловидного тела. Оно может развиться через некоторое время после операции. При отсутствии своевременной терапии приводит к полной слепоте.
- Срастание роговицы и радужки. Между ними образуются спайки. В результате этого из передней камеры глаза не происходит отток жидкости, что приводит к росту внутриглазного давления и глаукоме.
- Высокий риск разрыва роговицы в будущем при травме. Это особенно опасно в пожилом возрасте и тонкой роговице.
- Образование грубых рубцов на роговице. При периферическом их местонахождении зрение может не страдать.
- Гиперметропический сдвиг. Это смещение показателя рефракции в сторону дальнозоркости. Его возникновению способствует возраст пациента более 40 лет и использование лезвий старого образца (металлических).

Операция проходит под местной анестезией, ретробульбарно (через глазное яблоко) вводят 10% лидокаин и 7% полиглюкин. Первое средство используется в качестве обезболивающего, а второе – кровезамещающего. На веки накладывается блефаростат (прибор для полного отгибания век), зрачок расширяется, производится измерение внутриглазного давления. После этого врач наносит на глаз разметку.
Из роговицы выкраивается округлый лоскут и отгибается (так называемый большой диск). После этого вырезается еще один небольшой участок ткани, большой диск возвращается на место согласно нанесенным ранее меткам. Он пришивается непрерывным швом. Еще раз определяется внутриглазное давление. В конъюнктиву производят инъекцию антибиотика. Таким образом, роговица уплощается. В своем стандартном проведении кератомилез имеет те же противопоказания и последствия, что и предыдущий метод.
Суть операции при этом не изменяется, однако используется лазер для испарения тканей вместо ножа или скальпеля. Объем удаленных структур рассчитывается математически при помощи компьютерных программ.
Лазер, направленный на роговицу, разрушает межмолекулярные связи, при этом не затрагивая других глазных структур – хрусталика, стекловидного тела, ретины. Этот метод является на данный момент наиболее прогрессивным, используемым. Он отличается высокой точностью и низким риском осложнений.
В течение первых суток после процедуры пациент сталкивается с такими симптомами, как:
- Боль;
- Слезотечение;
- Светобоязнь.
К прочим послеоперационным осложнениям относят:
- Незаживающую эрозию роговицы. Это заболевание требует аккуратного и вдумчивого подхода. Важно! Пускать его на самотек нельзя! Помочь в его лечении могут специальные коллагеновые покрытия и мягкие линзы. В некоторых случаях прибегают к повторному использованию лазера, “прижигая” края раны для ее лучшего затягивания. Также применяют мазь с депротеинизированным дериватом (безбелковым экстрактом) крови телят, которая ускоряет заживление.
- Помутнения роговицы. При лечении сначала устраняется причина осложнения – обычно это воспаление. После этого назначаются средства для рассасывания помутнения. Это могут быть протеолитические ферменты, антигистаминные препараты или йодид калия.
- Гиперкоррекцию. Как правило, это осложнение проходит самостоятельно в течение месяца. В противном случае некоторое время пациенту могут понадобиться очки. В самых крайних случаях возможно проведение повторной операции.
- Дистрофический или инфекционный кератит – воспаление роговицы глаза. В этом случае используются мази, усиливающие эпителизацию, образование новых тканей. При инфекционном характере заболевания возможно применение антибиотиков, противовирусных препаратов.
- Миопизацию – развитие вторичной близорукости. Такое явление наблюдается, как правило, после 40 лет. Врачи предупреждают пациентов, что возможности даже лазерной коррекции близорукости ограничены. Возможно, больному придется вернуться к очкам.
- Неправильный астигматизм. Он развивается в результате нарушения преломления света в пределах меридиана одного глаза. Это происходит вследствие рубцов и помутнений роговицы или хрусталика. Его коррекция осуществляется путем ношения очков или операционно.
- Синдром “сухого глаза”. Это неприятное ощущения рези и дискомфорта развивается в результате нарушения выработки слезной жидкости, что приводит к недостаточному увлажнению. Синдром легко снимается применением специальных капель, например, Дефислез или Систейн Баланс.
Удаление хрусталика не производят при:
- Маленьких размерах передней камеры или глазного яблока, недостаточных для проведения необходимых манипуляций;
- Воспалении в активной стадии;
- Отслойке сетчатки или ретинопатии.
Операция обычно проводится при противопоказаниях к лазерной коррекции зрения при близорукости и состоит из 2 этапов:
- Собственно разрушение и эвакуация хрусталика.
- Установка искусственной линзы.
Сама капсула хрусталика остается. В нее в свернутом виде при помощи трубки помещается искусственная линза. Она расправляется и занимает весь свободный объем. Врач может поправить ее руками. Сам прокол не требует зашивания. Глаз промывается, на него помещается повязка, которую можно будет снять через 7-14 дней после операции.
После протезирования хрусталика пациенту придется соблюдать определенные рекомендации:
- Не наклоняться в первые дни после вмешательства;
- Стараться спать на спине или на стороне, противоположной прооперированному глазу;
- Не посещать бани и сауны около месяца;
- Отказаться от физических перегрузок и поднятия тяжестей до полного восстановления глаза.
Среди лиц, прошедших через операционную коррекцию близорукости, большинство оставляет положительные отзывы о произведенном вмешательстве. Пациенты с восторгом пишут о том, как улучшилась их жизнь после отказа от очков и контактных линз.
У некоторых случаются осложнения или восстановительный период проходит не совсем гладко, но все же они не склонны винить в этом врачей. Из минусов отмечают, главным образом, длительную реабилитацию и сильные болезненные ощущения в первый месяц после коррекции. Также довольно часто возникает отек, нечеткость изображения, ощущение дискомфорта, соринки в глазу. Неполное исправление близорукости тоже встречается, но и в этом случае пациенты, как правило, не раскаиваются в проведенной операции.
Самой популярной является лазерная коррекция. В этом случае пациенты предпочитают обращаться в частные клиники, к проверенным специалистам. Многие готовы переплатить, но получить гарантированный результат. К сожалению, даже лучшие клиники и офтальмологи не могут дать 100% уверенности в положительном исходе операции. Никто не застрахован от случайности, и к этому необходимо также быть готовым.

Радиальная кератотомия в Москве стоит от 10 000 до 35 000 рублей. Миопический кератомилез классическим способом проводится сегодня довольно редко, стоимость подобной операции нужно узнавать индивидуально в крупных медицинских учреждениях. Гораздо популярнее лазерная коррекция. Цена в данном случае будет варьироваться в зависимости от категории сложности операции и разновидности методики. В среднем за один глаз она колеблется от 30 000 до 50 000 рублей.
Протезирование хрусталика стоит значительно дороже – от 45 000 до 100 000 рублей. При проведении операции бесплатно пациент может самостоятельно купить импортную искусственную линзу. Ее стоимость составляет 10 000 – 20 000 рублей.
Несмотря на отсутствие бесплатных услуг в сфере коррекции зрения при близорукости такие операции становятся все более популярными. Причина – в росте качества жизни, уверенности пациента в себе при отказе от очков и контактных линз.
источник
Лазерная коррекция зрения (ЛКЗ) — современный и надёжный способ исправления проблем, связанных со зрением. При помощи ЛКЗ успешно исправляется дальнозоркость, близорукость или астигматизм.
Для лучшей фокусировки при помощи лазера меняется форма роговицы, изображение снова приобретает чёткость за счёт иного преломления световых потоков.
Известные методики коррекции:
- ФРК (PRK).
- ЛАСИК (LASIK).
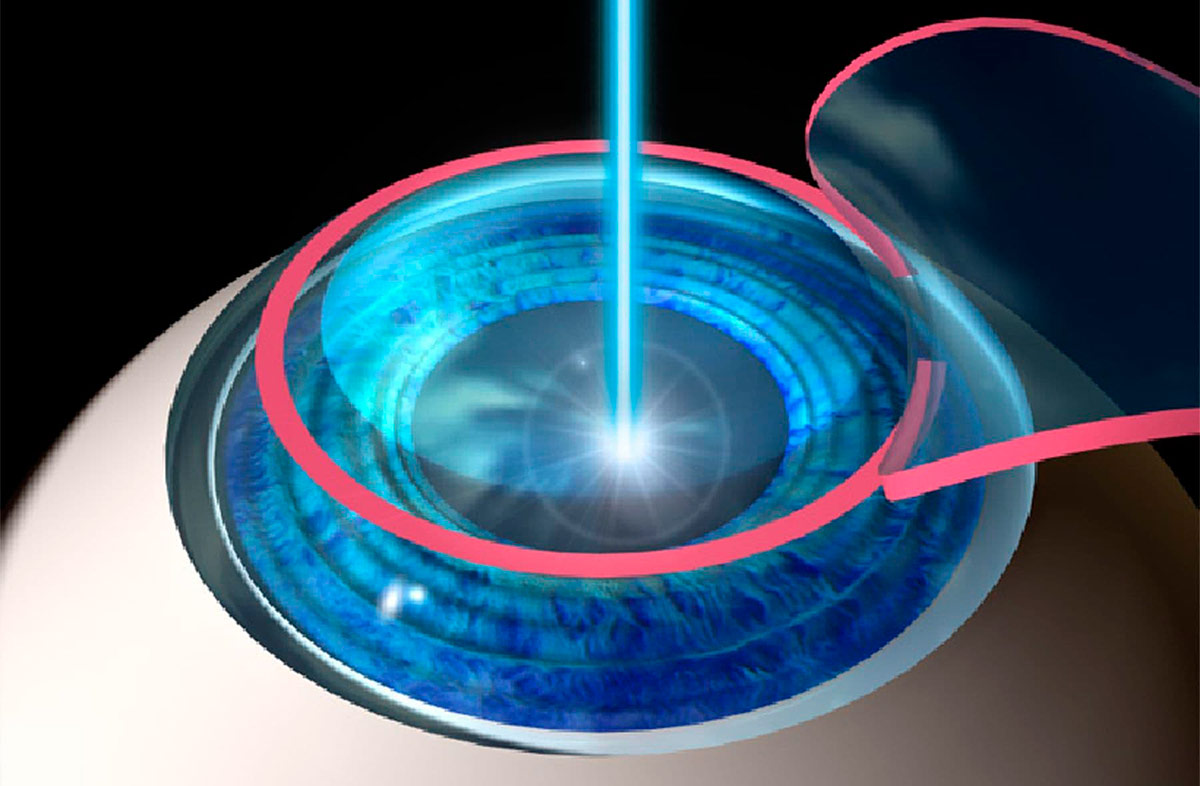
Фото 1. Схема проведения лазерной коррекции зрения методом LASIK. Операция состоит из шести этапов.
- Фемто ЛАСИК (Femto LASIK).
- Супер ЛАСИК (Super LASIK).
- Эпи ЛАСИК (Epi LASIK).
- ЛАСЕК (LASEK).
- SMILE (ReLex).
Справка. Рефракционная хирургия впервые в мире была применена в России. Разработчик академик С. Н. Фёдоров.
Сохранение эффекта, после проведения ЛКЗ зависит от индивидуальных особенностей организма, с каждым пациентом проводится системная работа. Эффект может сохраняться и 10 и 20 лет. До 2000 года считалось, что при исправлении близорукости, положительный эффект был менее продолжительный, чем в других случаях, так как рефракционная хирургия исправляет только оптический дефект.
На 2018 год это ничем не подтверждено. Лазерная коррекция — быстрая и малотравматичная процедура, но нельзя исключать возможные негативные последствия:
- эрозия роговицы;
- синдром сухого глаза (ССГ);
- травматическое повреждение роговичного лоскута;
- нарушение сетчатки или склеры глаза;
- постоперационное ухудшение ночного видения;
- диффузный ламеллярный кератит;
- гипокоррекция или гиперкоррекция;
- врастание эпителия;
- кератоконус;
- корэктопия (в редких случаях).
Важно! По результатам последних исследований, представленных на сайте Общества офтальмологов РФ, после ЛКЗ наблюдается снижение контрастной чувствительности: способности к различению цветов и границ предметов.
Повторная коррекция или докоррекция — довольно редкое явление. Показания к повторной коррекции:
- при первой операции не был достигнут результат;
- начинает прогрессировать невылеченное заболевание (из-за которого начались проблемы со зрением);
- при развитии заболевания (из-за несоблюдения пациентом рекомендаций медспециалиста);
- при гиперкоррекции;
- при появлении гало-эффекта;
- в случае врачебной ошибки.
Повторная операция не проводится по индивидуальным показаниям. В некоторых случаях врачи отказывают в повторной операции или назначают определённый временной промежуток между вмешательствами.
Докоррекцию проводят, когда глаза восстанавливаются, рекомендованное время ожидания от трёх месяцев до полугода.
Для планирования операционного лечения (чаще всего для методики LASIK) применяется такой вид диагностики, как пахиметрия — измерение толщины роговицы (для получения конкретных данных о её состоянии). Пахиметрия подразделяется на ультразвуковую и оптическую. Нормальными являются показатели толщины роговицы в пределах от 0,50 мм до 0,55 мм — в центре глаза; 0,7—0,9 мм — в области лимба.
Показатели толщины роговицы у женщин больше, чем у мужчин. В течение суток толщина может незначительно меняться. Факторами, определяющими возможности операции по методике LASIK, выступают толщина роговицы и диаметр зрачка. Когда роговица чрезмерно тонкая, может возникнуть эффект регрессии рефракционного эффекта (вследствие ремоделирования процессов восстановления эпителия).
Фото 2. Измерение толщины роговицы у женщины. Для этого к роговичной области глаза подносится специальный аппарат.
Если роговая оболочка становится плоской, то снижается зрение и КЧ (контрастная чувствительность). Пациенты, оперируемые по методике LASIK, должны иметь толщину роговицы (до операции) 500 мкм, толщину остаточного ложа роговицы после абляции — 250 мкм.
Внимание! LASIK запрещается при неровных роговицах.
источник
Лазерная коррекция зрения – это надёжный способ избавиться от проблем, которые связаны со зрением. С помощью данной современной методики достаточно успешно лечится астигматизм, дальнозоркость и близорукость. Чтобы роговица лучше фокусировалась, исправляют её форму, в результате нормализуется преломление светового потока, и картинка снова приобретает ясность и чёткость.
Среди разнообразных методик исправления зрения при помощи лазера, в настоящее время самой популярной можно назвать метод ЛАСИК. Это операция имеет минимальные риски осложнений, очень эффективна, малотравматична, а результат её остаётся стабильным в течение 10-20 лет.
Преимущество данного способа коррекции зрения в том, что пациент не ощущает боли ни во время операции, но и в послеоперационный период, а зрение восстанавливается до максимальных значений очень быстро – как правило, уже на следующий день.
За неделю до предстоящей операции пациент должен перестать носить линзы или очки. Желательно взять на работе отпуск. Очень важно, чтобы глаза отдохнули, и роговица приняла свои естественные формы. Перед операцией нужно пройти комплексное обследование, чтобы исключить возможные противопоказания. Накануне перед вмешательством не разрешается принимать алкогольные напитки и наносить макияж на область век.
Непосредственно перед вмешательством в глаза пациента закапывается анестетик и антисептик, вставляются расширители, чтобы предупредить моргание век.
Врач в ходе вмешательства создаёт лоскут из роговицы, он перемещает его в сторону и открывает глубокие слои. Данный этап операции напоминает удаления тонкого слоя с поверхности яблока. Затем проводится так называемая перешлифовка роговицы – роговице придаётся новая форма, и её оптические свойства изменяются. После этого врач возвращает срезанный лоскут роговицы на место. Швы не накладываются, связь между слоями роговицы восстанавливается в короткие сроки.
Противопоказанием для проведения лазерной коррекции зрения является возраст до 18 лет. Это объясняется тем, что в детском возрасте элементы глаза ещё проходят стадию роста и развития, и стабильное положение достигается только в 18 годам.
Примерно в 45-50 лет у большинства людей развивается возрастная дальнозоркость – хрусталик с возрастом уплотняется, и ему становится трудно подстраиваться к оптическим условиям. Кроме того, мышцы, которые удерживают его, слабеют, и глаз утрачивает способность к правильной фокусировке. Поэтому, проведя лазерную коррекцию, глаз всё равно не будет способен правильно фокусироваться из-за атрофических процессов. Исходя из этого, врачи не рекомендуют проводить данное вмешательство после 55 лет.
Основными показаниями к проведению лазерной коррекции зрения являются:
Дальнозоркость и близорукость можно корректировать отдельно или же одновременно с астигматизмом. Операция рекомендуется людям, которые в силу различных причин не могут носить контактные линзы или очки.
Важно! Для назначения операции у пациента должны быть исключены заболевания роговицы и сетчатки глаза.
Основными противопоказаниями являются:
- детский возраст – до 18 лет;
- беременность и период лактации – так как на фоне скачков гормонального фона заживляемость замедляется, а кроме того, после операции необходимо будет использовать антибактериальные капли, которые беременным и кормящим матерям противопоказаны;
- существенное ухудшение зрения в течение последнего года – первым делом глаз нужно поддержать, а уже потом ставить вопрос об операции.
- атрофия зрительного нерва;
- катаракта;
- глаукома;
- кератоконус;
- воспалительные заболевания любой этиологии;
- дистрофические изменения в сетчатке;
- нарушения работы иммунной системы;
- сахарный диабет;
- проблемы с кожей – экзема, нейродермит, псориаз, повышенная склонность к образованию рубцов;
- психологические и неврологические отклонения.
100% гарантии того, что после проведённой операции зрение будет оставаться на одном уровне в течение всей жизни, никто дать не может. В некоторых случаях пациенты не стремятся придерживаться всех рекомендаций врача, и получают негативный результат – зрение может стать хуже, и диоптрии, восстановленные операцией, теряются.
Чтобы избежать осложнений и максимально сохранить полученный результат нужно:
- В первое время после операции избегать серьёзных нагрузок на глаза – в первые 4 дня не проводить время за компьютером или перед экраном телевизора.
- Первые 3 дня не употреблять алкогольные напитки.
- В первую неделю избегать попадания в глаза воды из-под крана, пыли, табачного дыма.
- 2 недели не рекомендуется наносить макияж в области глаз.
- 3 недели в солнечную погоду нужно носить солнцезащитные очки.
- В течение месяца избегать поднятия тяжестей, а также не оказывать на глаза механическое воздействие – нельзя тереть глаза руками и прочее.
- Садиться за руль можно только после разрешения врача.
- Обязательно использовать глазные капли и прочие препараты, которые назначает врач.
- Наносить визит офтальмологу на 7, 30 и 60 день после операции.
Необходимо понимать, что лазерная коррекция зрения не является панацеей, и не может быть применена ко всем пациентам без исключения. В некоторых случаях дефекты не могут быть полностью исправлены, иногда требуется повторное вмешательство.
Повторная операция назначается тогда, когда остаются явления дальнозоркости и близорукости, и не стоит считать, что, повторная коррекция проводится потому, что первая была проведена неудачно. Случается, что снижение зрения после операции спровоцировано сопутствующей патологией, в этом случае необходимо выяснить по какой причине возникло ухудшение зрения, и уже тогда решать о целесообразности повторного вмешательства.
Теоретически количество операций не ограничено, но многое зависит от того насколько толстая роговица. У каждого человека разная толщина роговицы, и тонкая роговица – это противопоказание к операционному вмешательству. Именно по этой причине операцию не проводят с высокой степени близорукости.
Для планирования операционного лечения проводят такой вид диагностического исследования как пахиметрия – измерение толщины роговицы. Она может проводится двумя способами – оптическим и ультразвуковым. Нормальными показателями толщины роговицы являются 0,55 мм в центральной части глаза и 0,7-0,9 в области нимба.
Истончение роговицы не может продолжаться бесконечно, и изменения, которые за этим могут последовать, спровоцируют большое количество необратимых проблем.
Сам пациент никаких отличий при повторном вмешательстве не заметит, ощущения будут точно такими же, как и в первый раз – тот же дискомфорт и ощущение инородного тела в глазу. Восстановительный процесс тоже ничем не отличается.
В действиях врача тоже не будет особого отличия – если повторная операция проводится через короткий отрезок времени после первой, не успевший хорошо прижиться участок рогового слоя, приподымается, и проводятся необходимые манипуляции. Заново роговой слой срезают только в том случае, если повторная коррекция осуществляется чрез несколько лет.
LASIK – это способ изменения поверхностного слоя роговицы. Он был описан выше, и повторная коррекция с помощью этого метода практически ничем не отличается от первичной операции.
ФРК – это фоторефракицонная кератэктомия. Данное вмешательство стало первой операцией глаза, которая проводилась при помощи лазерного луча.
Во время ФРК врач выполняет следующие мероприятия:
- В глаз пациенту закапываются обезболивающие капли.
- Устанавливается векорасширитель.
- Взгляд пациента фиксируется – сосредотачивается на определённом объекте, или же может быть использовано вакуумное кольцо.
- С глаза механическим путём удаляется тонкий эпителиальный слой.
- Конфигурация роговицы изменяется при помощи луча лазера.
- Глаза пациента промываются асептическим растровом.
- Устанавливается искусственная защитная линза.
Повторная коррекция ФРК не имеет каких-то существенных отличий от первичной операции.
На вопрос что лучше метод LASIK или ФРК ответить затруднительно, но в большинстве случаев предпочтение отдаётся первому методу. Он был разработан с целью уменьшить эрозивные изменения эпителия после ФРК, поскольку он сохраняет боуменову мембрану и практически все эпителиальные клетки. Но при этом, возможно, наличие показаний именно для ФРК – так что всё зависит от конкретного случая.
Показаниями к повторной коррекции зрения могут быть следующими:
- высокая степень дефекта зрения;
- коррекция была проведена в неполном объёме и результат не устраивает пациента;
- сниженное сумеречное зрение;
- при взгляде на свет сохраняются радужные ореолы;
- неполное или избыточное исправление дефекта при первичной операции, которое связано с высокой степенью дефекта.
Бывают случаи, когда повторная коррекция не только возможна, но и нужна. Дополнительная коррекция позволит максимально улучшить зрение пациента, но перед второй операцией нужно очень внимательно провести диагностику и выяснить причину частичного результата первого вмешательства.
Можно ли повторно делать лазерную коррекцию зрения?
Обычно повторная коррекция проводится после того, как зрение окончательно стабилизировалось. Чаще всего это происходит через 3-6 месяцев. Но бывает и так, что зрение начинает ухудшаться через 10 и более лет после операции.
Через такой большой промежуток времени проводить лазерную коррекцию вполне возможно, но обязательно должен учитываться возраст пациента. Если человек старше 45 лет, возможно у него уже развивается возрастная дальнозоркость, и делать операцию в этом случае может быть, к сожалению, нецелесообразно.
Если же возраст пациента позволяет восстановить зрение при помощи повторной коррекции, операцию проводят, и в 90% случаев отмечается положительный результат.
Казалось бы – если операцию разрешили делать один раз, и второе вмешательство должно быть одобрено тоже. Но на самом деле в некоторых случаях повторная коррекция может быть противопоказана.
Докоррекцию не проводят по индивидуальным показаниям – если у пациента истончённая роговица (у хирурга просто не будет возможности сделать срез), если имеются острые воспалительные процессы не только в глазу, но и во всём организме, если пациентка беременна.
Кроме того, есть и стандартные противопоказания к проведению повторной коррекции зрения:
- инфекционные процессы, протекающие в организме;
- обострение хронических патологий;
- заболевания эндокринной, сердечно-сосудистой и прочих систем организма в стадии декомпенсации.
Большинство из перечисленных противопоказаний являются временными, и после их исключения пациенту дают разрешение на проведение докоррекции.
За несколько десятков лет методика лазерной коррекции зрения доказала свою эффективность – огромное количество больных убедились, что данная методика имеет ряд преимуществ перед другими способами лечения:
- Лазерная коррекция может проводиться при любых нарушениях зрения, естественно, при отсутствии противопоказаний.
- Процедура совершенно безопасная – человеческий глаз – это очень нежная структура, и хирургические операции, проводимые обычным способом, могут обернуться серьёзными осложнениями. Лазерная коррекция исключает подобные риски, а ошибки из-за человеческого фактора снижаются благодаря использованию компьютера.
- Абсолютная безболезненность – пациенту перед операцией закапывают специальные капли, которые полностью устраняют болезненные ощущения, максимум, что может чувствовать больной – лёгкое давление.
- Операция проводится в амбулаторных условиях – занимает непродолжительное время, и после вмешательства у пациента нет необходимости оставаться в стационаре.
- Операцию на оба глаза можно проводить в один этап.
- Зрение после операции восстанавливается в короткие сроки – уже буквально через несколько часов после вмешательства пациент может оценить первичный результат, окончательная стабилизация зрения происходит только после полной регенерации тканей роговицы.
- Стабильность результатов – при условии, что у пациента не наблюдалось прогрессирующего нарушения зрительной функции, результат операции сохраняется долгие годы.
Также надо сказать, что операцию лазерной коррекции предлагают практически в каждой офтальмологической клинике, но стоимость её продолжает оставаться высокой.
источник
Близорукость, астигматизм, дальнозоркость — эти серьезные патологии значительно снижают качество жизни людей с подобными проблемами. Избавиться от них — мечта многих, тем более что лазерные операции становятся все более эффективными. Всем ли подходит лазерная коррекция? С какой близорукостью ее можно делать, а с какой нет?
С развитием технологий контактной коррекции все больше людей исправляют близорукость и другие нарушения зрения линзами.
Это удобно, просто и комфортно, но все же имеются и существенные недостатки. Зрение без линз остается слабым, также при ношении контактных офтальмологических изделий присутствует ряд неприятных симптомов, особенно сильно они ощущаются людьми с чувствительными глазами.
Лазерная коррекция зрения (а это именно коррекция, а не лечение) позволяет на долгие годы забыть о нарушениях рефракции. Эффект после оперативного вмешательства длительный, а из немногочисленных осложнений преобладает только синдром «сухого глаза», который и так присутствует у многих людей с близорукостью. Поэтому операция является самым эффективным способом избавления от миопии, гиперметропии и позволяет вернуть нормальную остроту зрения. Только вот всем ли она подходит?
Люди, страдающие даже небольшой близорукостью с самого детства, знают, насколько плохое зрение мешает в повседневной жизни.
Без очков или контактных линз невозможно найти необходимую вещь, лекарство, особенно, если степень близорукости высокая. Такие люди больше всего заинтересованы в коррекции лазерной, но именно в этой группе пациентов большой процент тех, у кого есть противопоказания. Это происходит потому, что высокая степень миопии зачастую сопровождается другими патологиями в виде тонкой роговицы, кератоконуса, дистрофии сетчатки. С какой близорукостью можно рассчитывать на лазерную коррекцию, кому показана такая операция?
Показания к лазерной коррекции зрения:
- дальнозоркость до +6D, астигматизм до ±3D;
- близорукость до минус 13-15 диоптрий;
- анизометропия — разная острота зрения левого и правого глаза;
- непереносимость очковой коррекции, выраженная астенопия при ношении очков;
- чувствительность глаз, невозможность носить контактные линзы;
- невозможность выполнения профессиональных обязанностей (служба в армии, работа спасателем и т.д.).
Перед операцией пациенту необходимо пройти полное офтальмологическое обследование. Это поможет полностью исключить наличие скрытых патологий, препятствующих проведению оперативного вмешательства.
Противопоказания к операции условно делятся на временные, которые можно устранить, вылечить и т.д., и абсолютные — при таких противопоказаниях проводить лазерную коррекцию или невозможно, или не имеет смысла, так как эффективность вмешательства будет невысокой.
Лазерная коррекция — противопоказания:
- дистрофия сетчатки — у людей со средней и высокой степенью близорукости зачастую отмечаются изменения сетчатки, некоторые дегенерации можно устранить путем процедуры лазерной коагуляции;
- высокая степень близорукости — к сожалению, если близорукость выше -15, то операция лазерной коррекции будет малоэффективной, человеку все равно придется носить очки;
- офтальмологические патологии такие, как катаракта, глаукома, нистагм, кератоконус;
- системные и хронические заболевания;
- беременность и период лактации — это временное противопоказание, через полгода после прекращения лактации, операция возможна;
- тонкая роговица, не позволяющая выполнить коррекцию.
Офтальмологи рекомендуют делать операцию после 18-20 лет, даже если близорукость небольшая, так как глазное яблоко человека еще продолжает формироваться. Также для того, чтобы проведение лазерной коррекции зрения было возможным, зрение должно быть стабильным, то есть близорукость не должна прогрессировать в течение пары лет.
Во время лазерной коррекции зрения создается новый профиль роговицы, которая будет обладать другими оптическими свойствами. Параметры профиля и глубина воздействия на роговицу рассчитываются заранее, а процесс оперативного вмешательства контролируется компьютерной программой, поэтому ошибки исключены. Новые лазерные методики предполагают использование фемтосекундного лазера и эксимерного. Первый вид лазера необходим для создания лоскута округлой формы, а второй непосредственно воздействует на более глубокие слои роговицы, испаряя клетки, в результате чего создается поверхность с заданными оптическими характеристиками. После этого лоскут возвращается на место без наложения швов.
Острота зрения после проведения операции зависит от исходных данных. Многие пациенты после нее видят даже больше, чем на 100%, но обычно острота зрения после операции равна той, что была у пациента в очках или контактных линзах. Поэтому качество зрения не зависит от метода проведения операции. Методика оперативного вмешательства рекомендуется профильными специалистами с учетом особенностей имеющихся у пациента патологий зрения.
Лазерная коррекция — основные методики:
- SMILE — самый современный и максимально щадящий метод лазерной коррекции зрения, не предполагающий формирование лоскута, так как лазер действует внутри роговицы, меняя ее кривизну, не повреждая поверхность.
- LASIK — классическая лоскутная операция, при который новый профиль роговицы делают лазером на глубине 120 микрон, зрение восстанавливается на следующий день.
- FemtoLASIK — используется два вида лазера, лоскут формируется фемтолазером, а новый профиль роговицы эксимерным, цель такого метода лазерной коррекции зрения в том, чтобы избежать воздействия на верхние слои роговицы, где располагается множество нервных окончаний.
- ФРК — данная методика используется с 1985 года, сейчас применяется исключительно по показаниям, например, когда другие виды операций невозможны;
- LASEK — этот метод лазерной коррекции зрения является модификацией ФРК, эффективен при средней степени близорукости, лазер воздействует на поверхностные слои роговицы, после операции нужно носить защитную линзу.
Стоит заметить, что не все клиники располагают необходимым оборудованием и квалифицированным персоналом для проведения операций по новым, прогрессивным методикам, таким, как SMILE, FemtoLASIK. Пока в отечественных клиниках больше делают лазерную коррекцию зрения по методике LASIK.
Количество осложнений после оперативного вмешательства невелико, но они все же есть. Зачастую появившиеся осложнения стали возможны из-за неполной диагностики, в ходе которой специалисты пропустили определенную патологию. Наименьший процент осложнений сейчас у новой методики SMILE — около 1%. На метод LASIK приходится до 6% осложнений, а на FemtoLASIK около 2%.
Какие осложнения могут быть после лазерной коррекции зрения:
- Синдром «сухого глаза» — некоторое время люди, решившиеся на операцию, могут испытывать неприятную симптоматику в виде сухости и жжения глаз, через пару месяцев такие симптомы проходят.
- Кератоконус — дистрофическое изменение роговицы, она деформируется и приобретает вид конуса, осложнение обычно связано с нарушением техники оперативного вмешательства (лоскут слишком толстый) или с не диагностированной до вмешательства патологией.
- Отслойка лоскута — такое осложнение обычно связано с травмами глаза, сильной нагрузкой, например, во время занятий контактными видами спорта, в случае с методикой SMILE лоскута нет вообще, поэтому и риски отслоения отсутствуют.
- Гало-эффекты — человек ощущает дискомфорт от источников света, так как видит ореолы вокруг них, это связано с особенностями роговицы, если она плоская в центре, или с ошибками специалистов при расчетах величины зоны коррекции.
Небольшие осложнения после операции редки и могут быть исправлены повторной коррекцией. Эффективность лазерной коррекции зрения высокая, операция позволяет вновь обрести мобильность и свободу от очков и контактных линз. Поэтому не нужно бояться делать лазерную коррекцию, так как плюсов, несомненно, больше, чем минусов.
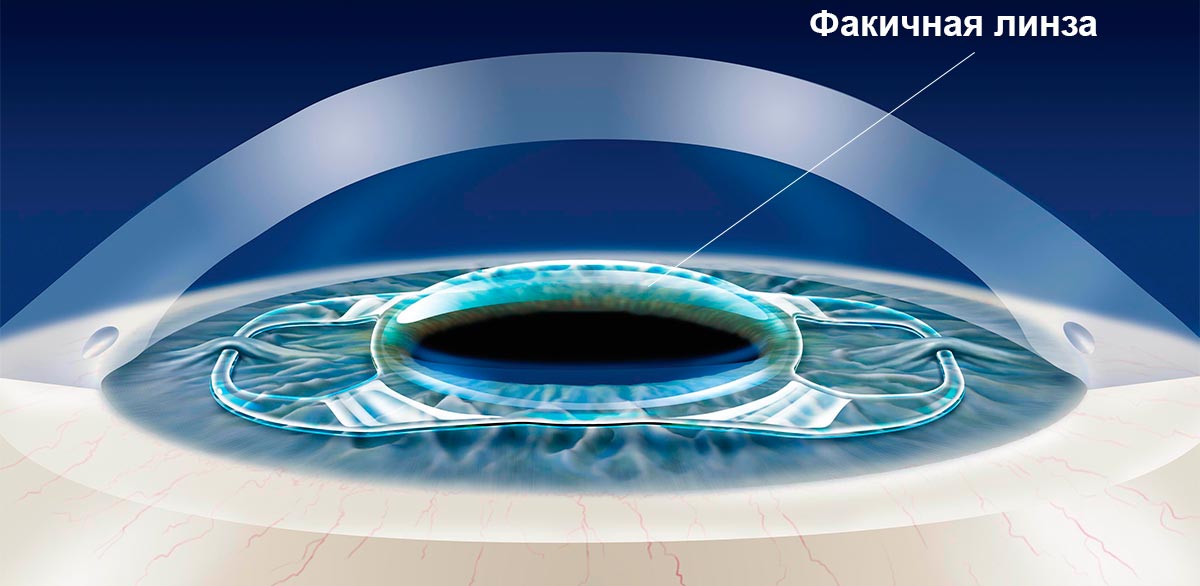
Одним из самых эффективных способов решения проблемы такого нарушения зрения, как миопия высокой степени, является имплантация факичных линз. Этот метод применяется при близорукости до минус 20 диоптрий. Если лазерную операцию проводить нецелесообразно, пациенту делают имплантацию искусственного хрусталика с необходимыми параметрами оптической силы. Преимущество методики в том, что она позволяет решить многие офтальмологические проблемы: избавить от катаракты, скорректировать астигматизм, близорукость, дальнозоркость, пресбиопию.
Производители интраокулярных линз предлагают широкий выбор искусственных хрусталиков, которые можно имплантировать через микроразрез, поэтому наложение швов не потребуется. Уже через несколько дней после того, как пациенту сделают коррекцию зрения, когда его мозг и глаза адаптируются к новым условиям, человек сможет с комфортом проводить время за чтением, просмотром передач, не пользуясь очками или контактными линзами.
источник