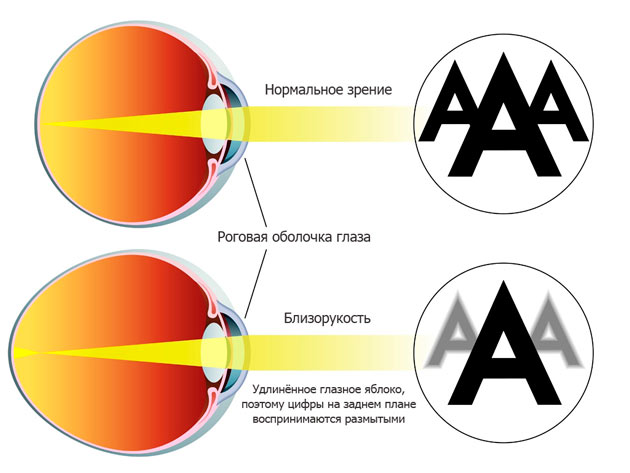
Все мы слышали понятие «близорукость» или «миопия». Человек с этим заболеванием плохо видит объекты, расположенные на большом расстоянии. Отсюда и произошло название болезни – хорошее зрение сохраняется только на расстоянии вытянутой руки. Начинать лечить близорукость нужно как можно раньше – тогда можно избежать многих осложнений и не придется прибегать к оперативному вмешательству. Однако, в некоторых случаях консервативные методы не помогают и врачом назначается ленсэктомия — рефракционная замена хрусталика с помощью которой можно вернуть пациенту нормальное зрение.
Замена хрусталика при близорукости назначается в следующих случаях:
- 1) Близорукость высокой степени – от -15 до -20 D
- 2) Аномалии рефракции
- 3) Изменение формы хрусталика
- 4) Наследственные заболевания хрусталика
- 5) Помутнения хрусталика
- 6) Противопоказания к лазерной коррекции зрения.
- 7) Нежелание пациента носить очки или контактные линзы
Замена хрусталика при миопии проводится только пациентам, достигшим 18 лет.
До этого возраста глаз продолжает расти и его системы и ткани находятся в стадии формирования. Также не делают операцию при быстро ухудшающемся зрении – близорукость необходимо сначала «стабилизировать». Помните – операция крайний метод, ее назначают только, когда другие способы борьбы с болезнью оказались не эффективными. На ранних стадиях пробуют скорректировать зрение с помощью очков, склеропластики, кератотомии.
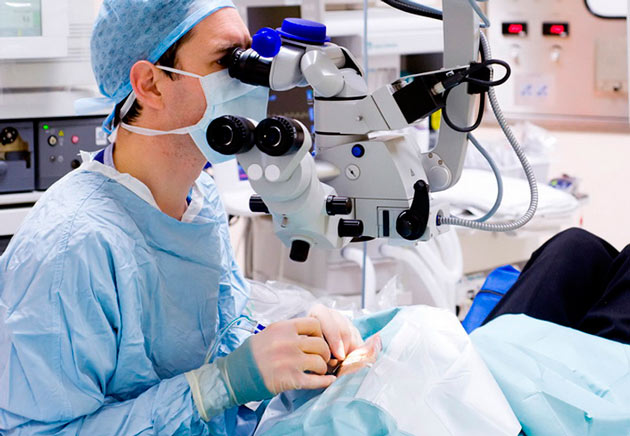
Замена хрусталика глаза при близорукости осуществляется методом факоэмульсификации, который практически не дает осложнений.
Операция занимает 15-30 минут и проводится под микроскопом в амбулаторных условиях.
Через разрез с помощью ультразвука хрусталик пациента превращается в эмульсию и затем удаляется. На его место имплантируется интроокулярная линза искусственный хрусталик, которая и будет в дальнейшем отвечать за фокусировку изображения на сетчатке. Иногда возникает необходимость поставить не одну, а две линзы, что также не является большой проблемой. Иол при близорукости и других операциях на хрусталике подбираются индивидуально с учетом особенностей зрения больного. Сделать это может только врач.
Осложнения при оперативном лечении близорукости (миопии) связаны прежде всего с течением основного заболевания. Дело в том, что при миопии происходит увеличение глазного яблока, что влияет на все системы органа зрения. Могут возникнуть:
- 1) Дистрофические изменения в сетчатке
- 2) Разрывы сетчатки вследствие ее истончения
- 3) Уменьшение толщины наружной оболочки глаза (склеры)
- 4) Отслоение сетчатки
Именно поэтому замена хрусталика при миопии высокой степени назначается только после тщательного обследования и учета всех возможных последствий.
Оптимальный возраст проведения хирургического вмешательства – после 40 лет.
К этому времени способность к аккомодации частично утрачивается, и могут появиться первые признаки катаракты . Пациенту после операции необходимо регулярно посещать офтальмолога, чтобы следить за зрением и обнаружить осложнения на самой ранней стадии.
Замена хрусталика при близорукости достаточно отработанная операция. Послеоперационный период обычно переносится хорошо. Больного выписывают на следующий день после контрольного осмотра, а зрение восстанавливается практически сразу. Однако, необходимо соблюдать некоторые меры предосторожности, которые связаны, в основном, с необходимостью беречь прооперированный глаз от повреждений. Рекомендуется:
|
Цена замены хрусталика при близорукости определяется в основном стоимостью искусственной линзы. Вы можете выбрать монофокальный хрусталик – он дешевле, но вам понадобятся очки для коррекции, так как видеть хорошо вы будете только на определенном расстоянии. Если же отдать предпочтение мультифокальному хрусталику, то очки не понадобятся – такая иол имеет несколько точек фокусировки для разных расстояний. Также в цену входят расходные материалы. Точную стоимость вы можете узнать в нашем прайсе в разделе операции при катаракте – факоэмульсификация.
Можно с уверенностью сказать, что близорукость после замены хрусталика полностью исчезает и к пациенту возвращается нормальное зрение. Только иногда люди, перенесшие операцию, жалуются на незначительный дискомфорт в глазах – двоение предметов при некоторых ракурсах или мутность предметов на определенных расстояниях.
В целом, только около 5% больных отмечают в отзывах неудобства или появившиеся побочные эффекты.
Также отметим, что особенности организма у всех разные и это может оказывать влияние на послеоперационный период. Отзывы вы можете прочитать в соответствующем разделе сайта. Методика оперативного вмешательства такая же, как и при лечении катаракты.
источник
К сожалению, возникновение миопии, а позже и катаракты – явление частое. И если диагностированы сразу оба недуга, значит, больной подвергается риску, когда он может полностью потерять зрение. При наличии такого нарушения, как близорукость, ситуацию можно исправить, не прибегая к оперативному вмешательству. Другими словами, пациент должен использовать очки, контактные линзы и так далее. Но в дальнейшем, когда появляется катаракта при близорукости, необходимо прибегать лишь к одному методу. Больному поможет только операция.
Кроме того, стоит сказать о близорукости прогрессирующей и непрогрессирующей.
В первом случае, болезнь имеет течение замедленное и исчезает, когда организм прекращает расти. Хотя бывают ситуации, когда недуг продолжает развиваться. Как результат – определенные осложнения и существенное понижение зрительных функций. Это так называемая миопическая болезнь.
Вторая разновидность заболевания отличается отсутствием потребности в лечебной терапии. Она без проблем поддается корректировке.
В целом миопия может провоцироваться:
- Наследственностью. Установлено, что если оба родителя имеют нормальное зрение, риск появления недуга у ребенка минимальный.
- Неправильным питанием. Глазам нужны различные микроэлементы. При их недостатке со зрением появятся проблемы.
- Сильным перенапряжением зрительных органов. Глаза часто страдают от длительных нагрузок, плохого освещения на рабочем месте, несоблюдения правил при чтении и письме. В частности, современная молодежь серьезно нагружает зрительный аппарат, проводя много времени за компьютером.
- Неправильной коррекцией. Если при начальных проявлениях близорукости зрение не было откорректировано, болезнь продолжает усугубляться. Следует быть очень внимательным при подборе очков либо контактных линз, иначе глазные мышцы будут получать еще большую нагрузку.
- Слабыми мышцами глаз. Если аккомодационная мышца зрительного органа развита отлично, человек видит предметы, на каком бы расстоянии они ни находились. В противном случае появление близорукости – дело времени.
При миопии наблюдается растяжение задней области зрительного органа. Оно, в свою очередь, приводит к тому, что возникают искажения анатомического и физиологического характера.
Зрительная функция особенно страдает от проблем с сетчаткой и сосудистой оболочкой. В результате отмечаются такие изменения с глазным дном, которые считаются типичными для миопии.
При растяжении глазных оболочек сосуды становятся ломкими, что выражается в повторных кровоизлияниях в сетчатку и стекловидное тело. Подобное состояние заметно влияет на остроту зрения. Кроме того, ситуация может осложниться развивающейся катарактой.
Заболевание опасно тем, что из-за его прогрессирования больной может стать полностью слепым.
Проблемы с естественной оптической линзой глаза могут возникнуть абсолютно у каждого. Однако в первую очередь следует наблюдаться у офтальмолога людям после 60.
В зависимости от конкретных условий хрусталик меняет кривизну и фокусирует на сетчатке поток лучей. Если в его структуре происходят нарушения, это обязательно отобразится на способности хорошо видеть окружающие предметы.
Помутнение хрусталика развивается от:
- Чрезмерного ультрафиолетового облучения.
- Недостатка антиоксидантов, которые должны поступать с пищей.
- Возрастных нарушений.
- Воспалительных глазных недугов, которые возникают довольно часто.
- Анемии, истощения.
- Токсического воздействия.
- Болезней эндокринного характера.
- Травм зрительного аппарата.
- Сильной близорукости.
Также катаракта бывает врожденной, что говорит о негативном воздействии, которое имело место во время беременности.
Заболевание может созревать на протяжении длительного времени (10-15 лет), при этом отмечаются определенные стадии. Хотя иногда бывает достаточно и нескольких месяцев. Все будет зависеть от причин и сопутствующих условий.
Часто врачам приходится иметь дело с пациентами, у которых одновременно обнаруживается и катаракта, и миопия. Что касается близорукости, то больному прописываются очки, контактные линзы, а также применяются другие методы для коррекции зрения. Но если при миопии возникла катаракта, тогда выход один – операция. Другие средства окажутся бесполезными.
Наиболее современный и эффективный способ – факоэмульсификация. То есть речь идет о хирургическом вмешательстве, во время которого хрусталик заменяется искусственной линзой.
Благодаря тому, что разновидностей искусственных хрусталиков существует достаточно много, врачи выбирают самый лучший вариант в зависимости от ситуации.
Чтобы острота зрения максимально была восстановлена, пациенту, у которого диагностирована катаракта и близорукость, помимо факоэмульсификации проводят процедуру лазерной коррекции. Хотя если имеется катаракта, подобная процедура противопоказана. Поэтому сначала избавляются от нее, а потом переходят к корректировке близорукости.
Во время операции делается прокол, через который пораженный хрусталик удаляется. В накладывании швов нет необходимости. После проведенной факоэмульсификации происходит быстрое заживление глаз. Когда естественный хрусталик удаляется, способность к аккомодации исчезает. Другими словами, пациент должен будет пользоваться очками, чтобы видеть предметы вблизи.
Если катаракту не начать вовремя лечить, глаза могут навсегда потерять способность видеть. Особенно врачи настаивают на своевременном обследовании в тех случаях, когда до появления помутнения хрусталика человек страдает от близорукости. Сочетание двух недугов – серьезный повод для немедленного обращения за помощью.
источник

Чтобы полностью устранить причину, необходимо своевременно обращаться к врачу. Он назначит диагностические тесты, пропишет лечение.
При чрезмерном нарушении функции хрусталика врач прописывает оперативное вмешательство. Это достаточно радикальная мера, но после завершения процедуры человек будет способен четко видеть окружающие предметы.
Операция проводится не всегда, а только по следующим показаниям:
- высокая степень миопии — свыше 15 диоптрий;
- нарушение преломляющей силы хрусталика, вследствие чего луч света неправильно проецируется на сетчатке;
- врожденное или приобретенное аномальное строение линзы;
- наследственные заболевания, в результате которых нарушается функционирование хрусталика;
- скопление нерастворимых фракции белков, что образует помутнение внутреннего содержимого хрусталика;
- невозможность провести лазерную операцию из-за противопоказаний или отсутствия эффекта;
- желание пациента провести процедуру, чтобы не носить очки и контактные линзы.
Рекомендовано проводить операции по замене хрусталика после 25 лет. С возрастом глаза человека перестают расти, поэтому эффект после процедуры сохраняется надолго. Запрещается проводить оперативное вмешательство лицам, не достигшим 18-летнего возраста.

Безоперационное лечение глаз за 1 месяц.
Предварительно врач исследует глаза человека, подбирает ИОЛ индивидуально для его зрения. При этом учитываются следующие факторы:
- острота зрения пациента;
- материал, из которого изготавливается линза (жесткость, наличие фильтров);
- работа пациента, учитывается частота перевода взгляда с одной точки на другую.
Оперативное вмешательство проходит в несколько стадий:
- Подготовка пациента . Человек должен явиться в клиническое учреждение утром на голодный желудок. Не рекомендуется применять перед операцией успокоительное средство, чтобы во время процедуры не возникло побочное действие. Врач может попросить пациента за несколько дней до операции капать в глаза антибактериальные средства, чтобы предотвратить распространение инфекционного процесса.
- Закапывание пациенту в глаза анестезирующего средства . Общий наркоз не применяется, так как после него самочувствие человека ухудшается.
- Надрез на роговице, отслоение лоскута .
- Растворение собственного хрусталика человека с помощью лазерного аппарата.
- Помещение интраокулярной линзы внутрь глазного яблока, закрепление роговицы на поверхности глаз.
Сразу после совершения операции пациент должен находиться в клинике в течение нескольких часов. За его состоянием наблюдают врачи. Если никаких осложнений после процедуры не возникло, человека отпускают домой. Важно, чтобы его сопровождали люди, так как первый день возможно незначительное снижение остроты зрения.
Если образовались осложнения, пациенту назначают дополнительные диагностические тесты. Врач выявляет причину отклонения, осуществляет процедуры по их устранению. Если состояние пациента резко ухудшилось, его госпитализируют.
Сразу после процедуры человек ничего не ощущает, так как действует анестезирующее средство. Через несколько часов его действие закончится. Далее появляются зуд, боль, жжение в глазах. Такое состояние прекращается к концу дня.

Восстановление организма происходит быстро, так как целостность кожных покровов, сосудов и нервных тканей не были нарушены. Через несколько суток после операции человек чувствует себя хорошо. В течение нескольких недель после процедуры рекомендуется придерживаться следующих правил:
Рекомендуется много отдыхать и спать, чтобы организм быстрее восстановился. Желательно первое время после процедуры находиться в темной комнате, чтобы на глаза не воздействовал дополнительный раздражающий фактор.
У некоторых категорий пациентов сразу после операции возникают осложнения, о которых должен предупредить врач:
- нарушение питания через сосуды сетчатки и зрительного нерва;
- если сетчатка была истончена, возможен разрыв после операции;
- уменьшение толщины роговицы вследствие повреждения ткани;
- постепенное отслоение сетчатки, которое развивается в течение некоторого времени после процедуры.
Чтобы предупредить развитие осложнений от операции, врач проводит множество диагностических тестов. Выявляется состояние всех структур тканей глазного яблока. Если будет замечено начальное отклонение, врач предложит другие методики для устранения заболевания, чтобы исключить возможность полной утраты функции зрения.
Цена процедуры зависит от выбора клинического учреждения, стоимости услуг врача, подбора определенного вида интраокулярной линзы.
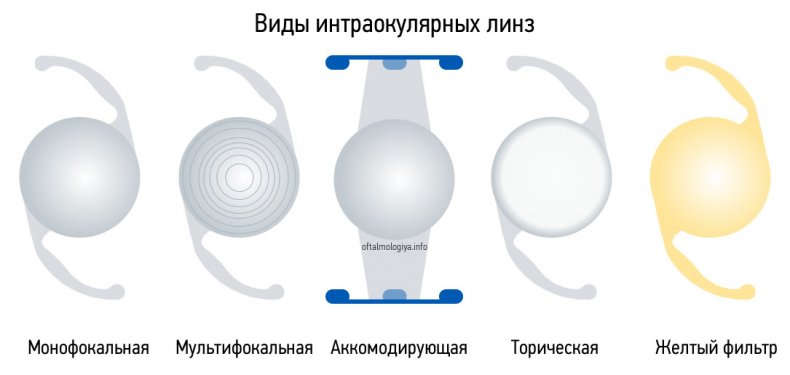
Существует 2 разновидности ИОЛ:
- монофокальная , при внедрении которой пациенту дополнительно понадобятся очки или контактные линзы, чтобы наладить остроту зрения;
- мультифокальная , обладающая большой четкостью, поэтому зрение восстанавливается долго 100% после операции.
Стоимость на мультифокальную линзу значительно дороже, так как она выполняется из дорогостоящих материалов. Пациент может выбрать монофокальные линзы, обладающие более низкой стоимостью. Цены на каждую процедуру, предварительные анализы, интраокулярную линзы входят в прайс.
В среднем операция стоит от 40 до 100.тыс. рублей.
Владимир: Несколько лет назад у меня обнаружили помутнение хрусталика. Я плохо видел даже с очками. Врач сказал, что при установке искусственной линзы зрение вернется. Мне провели операцию, после нее я ощущал некоторый дискомфорт и боль в течение 3 часов. После завершения операции зрение полностью вернулось. Сейчас я вижу, как в молодости.
Ольга: Катаракта у меня развивалась достаточно давно. Сначала я использовала капли, которые устраняют помутнение хрусталика. Но в последнее время они перестали помогать. Врач назначил операцию. Чтобы было дешевле, я выбрала монофокальные линзы. Сейчас я ношу очки, с их помощью хорошо вижу. На зрение больше не жалуюсь.
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря.
источник
Ухудшение остроты зрительного восприятия из-за помутнения хрусталика глаза может происходить в силу различных причин. Это могут быть возрастные изменения, заболевания или травматические повреждения. Медикаментозная терапия в таких ситуациях не оказывает позитивной динамики, и поэтому прибегают к операции по замене хрусталика глаза. Кроме этого, следует отметить, что операция по замене хрусталика является единственным методом восстановить зрение при катаракте.
Человеческий глаз это уникальная оптическая система, при помощи которой видимое изображение передается в головной мозг. Хрусталик выполняет функцию оптической линзы, и в норме у здорового человека он является прозрачным. Его помутнение снижает остроту зрительного восприятия, и человек начинает видеть отображаемые образы, как будто в тумане. Такое состояние при развитии катаракты, устраняют методом операции по замене хрусталика глаза.
В ходе операции происходит удаление изношенного хрусталика с вживлением искусственного импланта. Впоследствии функцию преломления света, с передачей на сетчатку глаза он берёт на себя.
Замена естественного хрусталика глаза на искусственную линзу выполняется по следующим показаниям:
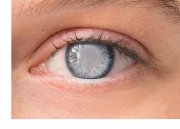
Пресбиопия (возрастная дальнозоркость) зачастую развивается в силу возрастных изменений, из-за чего оптическая линза становится плотной и не может обеспечить необходимую фокусировку. В этом случае пациент начинает испытывать трудности при рассматривании предметов находящихся вблизи (читать книгу, делать записи). После операции по замене хрусталика глаза зрение возвращается.
Астигматизм это патология, при которой нарушается форма роговицы и хрусталика глазного яблока. Пациенту с таким заболеванием приходится, прищуривать глаза, чтобы изображение становилось четким. Прогрессирование патологии является показанием для установления искусственной линзы.
Положительный эффект от операции наблюдается как в случае высокой степени близорукости, так и если она проявляется с симптомом анизометропии, когда человек имеет отличие рефракции правого глаза от левого.
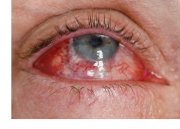
Оперативное вмешательство имеет ряд ограничений, из-за чего попадает под запрет в следующих случаях:
- при диагностике воспалительных и инфекционных процессов в зрительных органах (конъюнктивит, кератит, блефарит);
- недостаточно большой размер передней камеры глазного яблока;
- отслоение и разрыв сетчатки после операции могут стать причиной прогрессирования заболевания;
- рубцовые изменения роговичного слоя глазного яблока;
- глаукома в стадии декомпенсации (острый приступ);
- запущенные формы сахарного диабета;
- недавно перенесенный инсульт или инфаркт;
- все триместры беременности, и период когда женщина производит кормления грудью малыша.
Следует учитывать тот факт, что некоторые противопоказания не являются абсолютными. Так,например, при воспалительных процессах в органах зрения, по мере излечения от них, разрешается проводить операцию.
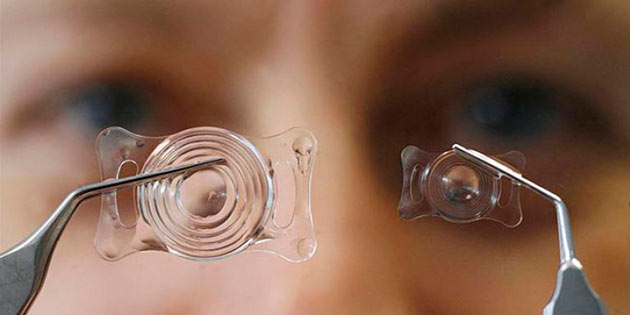
В медицинской терминологии искусственный хрусталик называют интраокулярной линзой. Они отличаются формой, материалом, особенностью преломлять свет, жесткостью и наличием фильтров. Правильный подбор искусственного хрусталика глаза может провести только офтальмолог изучивший полную картину болезни пациента и анатомические особенности.
Исходя из этих параметров, интраокулярные линзы имеют следующие разновидности:
Четкость отображения зрительной картинки за счёт использования монофокального вида искусственного хрусталика позволяет повысить качество зрения либо вблизи или на дальнем расстоянии. Относительным минусом этой искусственной линзы является то, что пациенту после операции не обойтись без дополнительного использования очков или контактной оптики.
С помощью мультифокальных глазных имплантов пациент может вернуться к привычной жизни, и профессиональной деятельности, так как возвращается способность видеть отображаемые образы и предметы на ближнем, среднем и дальнем расстоянии. Четкое зрение обеспечивается небольшим размером оптических зон. Кроме этого, после проведённой операбельной терапии отпадает необходимость ношения очков.
Аккомодирующие интраокулярные линзы по своему принципу действия схожи с естественным хрусталиком глаза, но имею лишь одну оптическую зону и по свойствам схожи с монофокальными моделями ИОЛ. При применении этого типа линз для чтения и хорошей фокусировки пациенту могут понадобиться очки.
Основное отличие аккомодирующей линзы от монофокальной, это то, что линза может двигаться вперед и назад благодаря цилиарной мышце имитируя действие аккомодационного аппарата человека. Зачастую такой тип линз ставят людям кому важно хорошее зрение вдаль и на среднем расстоянии с высокой контрастностью изображения, но для зрения вблизи требуется применение очков.
Торический вид искусственного хрусталика глаза успешно применяется в терапии близорукости дальнозоркости и астигматизма.
ИОЛ линзы с желтым фильтром имеют высокую степень защиты от вредного воздействия ультрафиолетового света, но при замене искусственного хрусталика на этот тип линз может измениться сумеречное зрение. После замены хрусталика значительно улучшается цветопередача и контрастность изображения, увеличивается ясность зрения и уменьшаются блики.
Кроме этого при подборе интраокулярной линзы учитывается фирма-производитель. Это существенным образом влияет на цену и качество изделия. Самыми востребованными считаются линзы от брендовых Американских компаний (Акрисоф, Алкон), Английских (Райнер), Немецких (Human Optics и Carl Zeiss).
Подготовка к замене искусственного хрусталика глаза планируется офтальмологом заранее и зачастую необходимо выполнить следующие рекомендации:
- проводятся все диагностические мероприятия по предписанию окулиста;
- офтальмолога ставят в известность о наличие сопутствующих патологий;
- пациенту необходимо сообщить, какие он принимает лекарственные формы для устранения симптоматики сопутствующих заболеваний;
- за 8 часов до оперативного вмешательства исключается приём пищи;
- на ночь разрешается принять успокоительные (настойка Пустырника или Валерианы);
- в некоторых случаях, перед операцией назначается курс антибактериальных капель.
В ходе операбельной терапии соблюдается следующий алгоритм действий:
- Пациента размещают на операционном столе вверх лицом, и вводят местные анестезирующие препараты.
- После совершения нескольких проколов происходит вскрытие передней глазной камеры. Применение вакуум-экстрактора (отсоса) позволяет удалить содержимое хрусталика.
- В образовавшуюся полость вводится трубка, в просвете которой расположен протез в свернутом виде. Он расправляется непосредственно в камере.
- После манипуляции накладываются швы, и глаз промывается.
Виды операбельной терапии с введением интраокулярной линзы:
- Методика экстракапсулярной экстракции. В ходе операции через разрез удаляется поражённый хрусталик, но при этом остаётся его задняя капсула.
- Интракапсулярная экстракция. Хирургическое вмешательство происходит с выполнением большого разреза, после чего удаляется изношенный хрусталик и его капсула. Необходимо знать, что эти две методики являются травматичными, и имеют массу осложнений. Поэтому они производятся, когда помутнение хрусталика является значительным.
- Использование ультразвукового прибора в ходе операции методом Факоэмульсификации. Современная методика с минимальным рассечением передний глазной камеры. После введения наконечника прибора происходит дробление тканей хрусталика ультразвуковыми колебаниями, с последующим их извлечением. Заживление раны происходит в интервале от 2 до 4 часов, при этом шовный материал не используется.
- Применение лазера (по-другому лазерная факоэмульсификация). Основным положительным моментом в применении луча лазера является возможность дробление катаракт, с плотным ядром. Ультразвуковой метод в этом случае не приводит к положительному эффекту. Кроме этого операция отличается безопасностью, и коротким реабилитационным периодом.
Чтобы не допустить развития воспаления в зрительных органах после вживления искусственного офтальмологического импланта, и ускорить процесс реабилитации, производится назначение инстилляции глазных капель.
Их также применяют в следующих целях:
- в качестве профилактики от появления сухости слизистой глаза;
- для предупреждения развития патологий возникающих на фоне процесса воспаления;
- чтобы не спровоцировать ситуации с повышением глазного давления;
- для снятия повышенной нагрузки на зрительные органы.
С этой целью происходит назначение следующих видов глазных капель:
Обладает выраженным противомикробным действием, и отличается особой эффективностью к кокковой, грибковой и вирусной микрофлоре. Не имеет противопоказаний, за исключением, если один из компонентов препарата является аллергеном для человека.
Устраняет посттравматические последствия, возникающие в послеоперационном периоде. Имеет выраженное анальгезирующее действие, и не допускает сужение зрачка.
Способствует устранению болевых ощущений после хирургического вмешательства. Служит профилактическим средством от возникающих процессов воспаления в результате поражения структур глазного яблока.
Противовоспалительный эффект осуществляется за счёт воздействия на синтез простагландинов (именно они вызывают процесс воспаления). Но имеет обширный список ограничений по применению (бронхиальная астма, ринит в острой форме патологии с нарушением свертываемости крови).
Снимает симптоматику воспаления, обладает противомикробным и антигистаминным эффектом. В периоде после операции является не только профилактическим средством от развития инфекционных патогенов, но и снимает отечность тканей.
Основным преимуществом этого препарата это является его возможность уменьшать проницаемость стенок сосудов, из-за чего уменьшается вероятность развития отека, и происходит быстрая адаптация к импланту.
Чтобы не допустить развития возможных осложнений в первый месяц после операбельной терапии возникает необходимость соблюдения следующих правил и рекомендаций:
- При необходимости (исходя из врачебных показаний) носить стерильную повязку;
- Применять антисептические растворы предписанные офтальмологом;
- Осуществлять гигиенический уход, ежедневно промывая глаз стерильной или кипяченой водой (применяя ватный тампон);
- Полное табу накладывается на употребление спиртных напитков;
- Не рекомендуется садиться за руль автомобиля;
- Ночной сон необходимо контролировать, не допуская положения на боку со стороны, где производилась операция;
- Ограничить подъем тяжестей превышающих вес 3 кг;
- На всём протяжении реабилитационного периода избегать наклонов;
- По максимуму ограничить зрительную нагрузку (чтение книг, работа за монитором компьютера, просмотр телевизора);
- Временно отказаться от спортивных занятий, и не допускать посещения бань, бассейна или сауны;
- Мыть голову разрешается по прошествии нескольких дней.
Осложнения и негативные реакции могут возникать как по причине несоблюдения рекомендаций, так и в случае врачебной ошибки.
Чаще всего они возникают в форме следующих проявлений:
- Отёк роговицы. Проходит самостоятельно, и не являются опасным симптомом.
- Развитие вторичной катаракты. Патологический процесс становится возможным, когда выбираются линзы из полиметилметакрилата. Этот материал вызывает формирование отложений,вследствие которых внедрённый имплант становится мутным. Для устранения этой проблемы прибегают к использованию лазера.
- Отслоение сетчатки. Возникает как последствие травматизации.
- Проникновение и рост инфекционных патогенов. Стерилизация инструментов, и назначение препаратов с антибактериальным действием позволяют снизить вероятность этого осложнения до минимума.
- Скачкообразное повышение давления внутри глаза. Опасность заключается в том, что если оставить эту проблему без внимания, в разы повышается риск развития глаукомы. В этом случае актуальным будет проведение инстилляций с помощью капель Азопт или Бетоптик.
Замена хрусталика глаза, это безусловный прорыв в медицине, так как после операции человеку возвращается возможность видеть окружающий мир без изъянов и искажений.
Новейшие технологии позволяют проводить хирургические вмешательства с минимальным повреждением мягких тканей, что существенно сокращает сроки реабилитационного периода.
источник
Операция по замене хрусталика является серьезным и технически сложным хирургическим вмешательством. В ходе процедуры пациент находится в сознании и, более того, должен строго выполнять рекомендации врача. От этого во многом зависит ее успех или неудача. Замена хрусталика помогает решить только проблемы, связанные с этим органом. Часто после операции обнаруживаются новые заболевания, которые препятствуют полному восстановлению зрения.
Но, несмотря на все сложности, замена хрусталика является единственным радикальным способом лечения при катаракте и ряде других патологий. Это позволяет людям с серьезными заболеваниями глаз, чаще всего, пожилым вернуть остроту зрения и радость от возможности видеть все краски окружающего мира, читать, смотреть телевизор.
Замена хрусталика производится, главным образом при его помутнении – катаракте. Это частое патологическое изменение, происходящее в пожилом возрасте. При этом заболевании предметы становятся размытыми, нечеткими. Нередко усиливается и развивается близорукость или, напротив, дальнозоркость на фоне улучшения восприятия близких предметов. Состояние постоянно прогрессирует, только своевременная замена хрусталика при катаракте позволяет вернуть зрение.
Операция может помочь и при других возрастных изменениях, в частности, при пресбиопии глаза. В этом случае пациенты жалуются на дальнозоркость, которая связана с процессами склерозирования хрусталика. Он становится более твердым, теряет свою эластичность, а значит, и способность изменять свою кривизну. Больным становится сложно манипулировать предметами вблизи, и вместе с тем они испытывают затруднения при чтении мелкого шрифта.
Замена хрусталика может быть показана при его астигматизме. У него нарушается форма и кривизна, в результате чего снижается способность фокусировки на предмете. Пациенты отмечают у себя такие симптомы, как размытость изображения, необходимость прищуриваться для того, чтобы рассмотреть тот или иной объект. Операция применяется при неэффективности прочих методов на фоне прогрессирования заболевания.
В последние годы замена хрусталика также практикуется при близорукости. Операция является альтернативой очкам или контактным линзам. В большинстве случаев при данном заболевании удается обойтись лазерной коррекцией или другими малоинвазивными способами. Операция производится только при высокой степени близорукости, отягощенной другими заболеваниями (анизометропией – нарушение симметрии в рефракции глаз, склерозированием хрусталика и пр.).
Операция не проводится в следующих случаях:
- Воспаление глазных структур.
- Маленький размер передней камеры глазного яблока. Он может не позволить провести все необходимые манипуляции.
- Разрушение, отслойка сетчатки. В этом случае существует риск прогрессирования заболевания после операции.
- Маленькое глазное яблоко, если уменьшение вызвано прогрессирующей дальнозоркостью.
- Любое воспаление в активной стадии.
- Недавно перенесенные инфаркт или инсульт.
Искусственные хрусталики или интраокулярные линзы можно различать по форме, материалу, рефракционным (светопреломляющим) характеристикам, наличием определенного фильтра. Главными критериями являются – жесткость, количество фокусов и способность к аккомодации.
По гибкости выделяют:
- Мягкие;
- Жесткие линзы.
Последние стоят несколько дешевле, однако гораздо менее функциональны. Мягкие линзы легко сворачиваются, что позволяет минимизировать разрез для имплантации.
По способности к аккомодации протезы могут быть:
- Аккомодирующие;
- Неаккомодирующие.
Первые способны изменять свою кривизну, как настоящий хрусталик глаза, что позволяет пациенту совершенно отказаться от очков после операции. Такие протезы гораздо лучше и удобнее, однако стоят дороже и производятся не во всех странах.
В зависимости от количества фокусов зрения выделяют следующие линзы:
- Монофокальные;
- Дифокальные;
- Мультифокальные.
Каждый искусственный хрусталик имеет несколько фокусов, т. е. точек, в которых изображение обладает максимальной четкостью. Самыми распространенными являются бифокальные протезы. Они имеют два фокуса, которые позволяют видеть предмет четко на двух фиксированных расстояниях (вблизи и вдаль). Объекты, расположенные между этими точками, оказываются размытыми. Мультифокальные дают возможность фокусировать взгляд на 3 и более расстояниях. Чем меньше количество точек-фокусов, тем чаще пациенту придется использовать очки или контактные линзы.
Часто речь также идет о выборе страны-производителя. Хрусталики будут отличаться по цене, качеству, надежности. Современные пациенты, оперируемые в РФ, могут выбрать следующие протезы:
-
Российские. Их можно получить бесплатно, если сама операция проводится по полису ОМС.Эти хрусталики являются бифокальными. На данный момент в России, на нижегородском предприятии Репер НН проектируются трифокальные линзы.
- Американские. Эти хрусталики самые известные. Их производят фирмы с мировыми именами – Акрисоф, Алкон, Crystalens. Компания Crystalens предлагает мультифокальные и аккомодирующие линзы, которые в последнее время становятся все более популярными. Мнения докторов об этой продукции противоречивы, некоторые полагают, что это скорее раскрученный бренд, чем продукт высокого качества.
- Английские, марки Райнер. Именно в этой стране впервые стали производить искусственные линзы и осуществлять операции по их замене. Компания делает упор на оптимальной форме своих протезов, которые снижают инвазивность операции, время восстановительного периода.
- Немецкие. Наиболее известна продукция компании Human Optics и Carl Zeiss. Отличительными чертами протезов первого бренда является асферический край, высокая степень светопередачи. HumanOptics появилась на российском рынке приблизительно 3 года назад, однако многие доктора рекомендуют именно их продукцию. Искусственные линзы от Carl Zeiss изготавливаются на высокоточном оборудовании. Они предлагают мульти и монофокальные протезы, а также хрусталики торической формы, рекомендуемые при катаракте, осложненной астигматизмом.
Стоимость протезов может колебаться от 20 000 до 100 000 рублей. Компании, мало еще известные на рынке, типа Human Optics обычно предлагают товар дешевле, чем такие фирмы, как Алкон. Аккомодирующие и мультифокальные линзы являются самыми дорогими. При платном лечении их цена обычно включена в стоимость операции. Самостоятельный заказ линз довольно затруднителен, компании обычно работают только с оптовыми покупателями.
Важно! Цены могут отличаться в различных частных медицинских центрах! При покупке протеза в государственных больницах клиенты имеют дела непосредственно с торговыми представителями. При проведении операции по ОМС возможен возврат части средств, потраченных на покупку искусственного хрусталика (около 25%).
Перед операцией пациенту предстоит сдать серию стандартных анализов. Обычно госпитализация происходит за день до предполагаемой процедуры. В последнее время в больницах и клиниках накануне операции с пациентами работает психолог или врач-специалист, который детально разъясняет все этапы протезирования и рассказывает, как необходимо себя вести. Иногда пациентам рекомендуется потренироваться смотреть в определенную точку не моргая, выполнять команды хирурга.
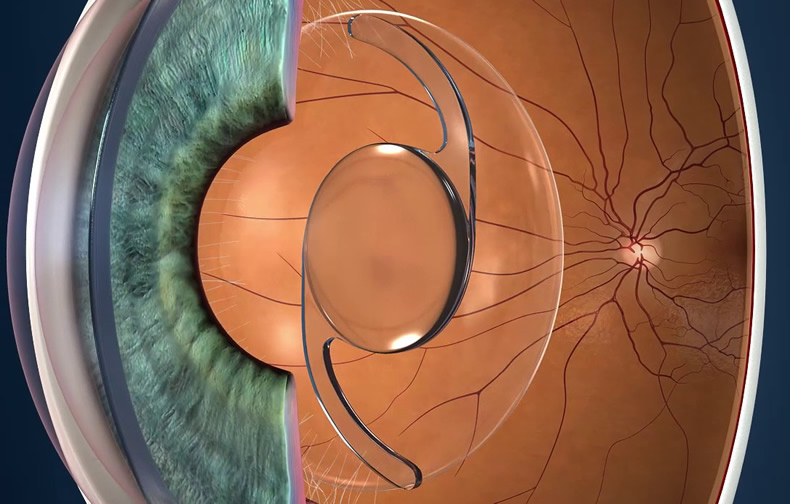
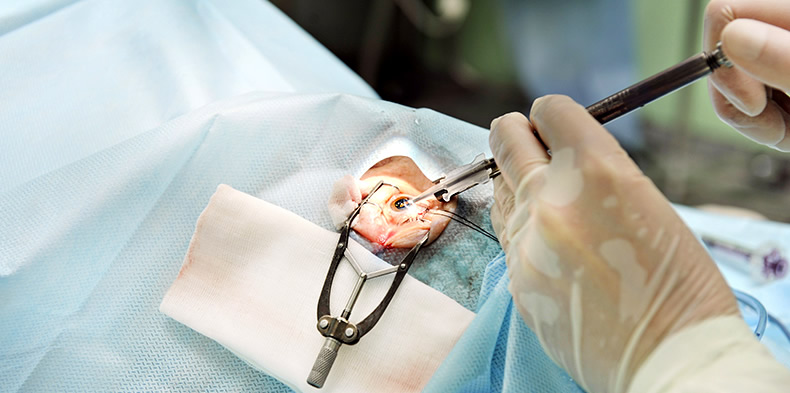
Непосредственно перед процедурой больному закапывают капли с анестетиком или производят укол. Он ложится на операционный стол вверх лицом. Врач вскрывает переднюю глазную камеру, совершая несколько проколов. После этого при помощи специального отсоса удаляется содержимое хрусталика, все клеточные элементы.
ход операции по замене хрусталика глаза
В камеру вводится трубка, в которой в свернутом виде находится протез. В камере искусственный хрусталик расправляется. После этого глаз промывают, на него накладывается повязка, а пациент помещается в палату для восстановления. В редких случаях у пожилых людей из-за волнения возможны скачки давления в ходе операции, тахикардия. Все жизненно важные параметры контролируются во время процедуры. При любых опасениях врача пациент отправляется в реанимацию.
Важно! Необходимо максимально спокойно реагировать на все слова хирурга и проводимые манипуляции, избегать волнения.
Самым важным является первый месяц после протезирования хрусталика. В течение послеоперационного периода необходимо:
-
Носить повязку 1-2 недели (в зависимости от рекомендации врача).
- Пользоваться антисептическими каплями, прописанными лечащим офтальмологом.
- Ежедневно промывать глаз стерильной или кипяченой водой при помощи ватного тампона.
- Отказаться от вождения, употребления алкоголя.
- Спать на стороне, противоположной прооперированной, чтобы избежать давления. Если протезировались одновременно оба глаза, нужно спать на спине.
- Стараться избегать наклонов, особенно в первые дни после операции.
- Не поднимать тяжести более 2-3 кг.
- Ограничивать нагрузку на орган зрения.
- Избегать перепадов температур, не пользоваться баней, сауной.
Нередко полностью вернуться к привычному образу жизни не удается за 4-5 недель, поэтому ограничения продлеваютсяна несколько месяцев. Главным критерием является состояние пациента, скорость утомления глаза, дискомфорт.
На всю последующую “жизнь с протезом” сохраняется ограничения по посещению бани, перенапряжению. Многие пациенты отмечают, что прооперированный глаз становится более подвержен инфекциям – конъюнктивитам и пр.
Пациенты могут отметить у себя следующие улучшения после операции:
- Контуры предметов стали более четкими.
- Пропало двоение, “мушки” перед глазами.
- Все цвета выглядят более ярко.
- Улучшение остроты зрения.
Важно! Положительные изменения происходят не всегда сразу после операции. Иногда мозгу нужно время, чтобы адаптироваться к новой информации, идущей от глаз. Иногда нужно дождаться спадения отека, часто возникающего после операции.
Неприятные последствия могут возникнуть как по вине хирурга или из-за несоблюдения пациента всех предписаний, так и в результате индивидуальных особенностей организма, не выявленных ранее патологий (например, иммунодефицита).
К наиболее распространенным осложнениям можно отнести:
- Отек роговицы. Не является опасным симптомом. В подавляющем большинстве случаев проходит самостоятельно в течение первых нескольких дней после операции.
- Вторичная катаракта. Иногда на хрусталике формируются отложения, которые вызывают его помутнение. Это во многом зависит от использованного материала. Наибольшая вероятность возникает при выборе линз из полиметилметакрилата. Удаление отложение производится довольно легко при помощи лазера, вторичная замена хрусталика в данном случае не требуется.
- Отслоение сетчатки. Этот слой глаза очень чувствителен и подвержен любым внешним воздействиям. Поэтому операция может спровоцировать расслоение или усилить его степень.
- Инфицирование во время операции. Такой риск не очень велик, поскольку при хирургическом вмешательстве используются стерильные инструменты. Для профилактики применяются антисептические капли, даже при развитии воспаления оно обычно успешно лечится курсом антибиотиков.
- Повышение внутриглазного давления. Это осложнение является следствием смещение линзы, неполного удаления жидкости для промывки передней камеры глаза во время операции и пр. Если оставить эту проблему без внимания, она может со временем привести к глаукоме. При своевременной диагностике, как правило, она решается применением специальных препаратов в форме глазных капель (Азопт, Бетоптик и пр.).
Замена хрусталика с 2012 года может быть произведена бесплатно, по полису ОМС. Она осуществляется по квоте, это означает, что пациент должен подходить по ряду параметров и ему придется дождаться своей очереди на процедуру. Первыми идут пенсионеры и инвалиды.
Для того чтобы получить право на операцию, ее положительный результат должен быть спрогнозирован врачами-офтальмологами. При замене хрусталика возраст не является препятствием для вхождения в квоту, поскольку при процедуре не используется общий наркоз, который тяжело переносят пожилые люди. Аргументом для отказа может стать наличие сопутствующих заболеваний глаза, которые могут воспрепятствовать восстановлению зрения.
Важно! Бесплатно пациентам предоставляется только искусственный хрусталик русского производства, иностранные аналоги необходимо оплачиваться самостоятельно.
Платные операции имеют большой разброс цен. В московских клиниках они проводятся за 40 000 – 120 000 рублей (за один глаз). На стоимость влияет выбранный протез, известность клиники, опыт врачей-специалистов. Самые популярные медицинские центра столицы – это Эксимер и Центр глазной хирургии. Они имеют филиалы в ряде городов России.

Большим плюсом оказывается чуткое отношение докторов и медицинских сестер к подобным пациентам, поддержка родных и близких. Волнение перед и после операции вполне естественно, но излишняя тревожность может только навредить. В некоторых отзывах пациентов можно прочесть истории о том, как слишком мнительные пожилые люди отказывались соблюдать предписания врачей, относились к ним с недоверием и в итоге теряли зрение.
Замена хрусталика – это уникальная операция, позволяющая вернуть зрение пожилым людям, которые уже давно перестали видеть изображения и предметы четко. Также это шанс излечения для лиц, страдающих многими тяжелыми глазными заболеваниями. Доступность для широких масс населения и высокая эффективность делают операцию по замене хрусталика все более популярной и востребованной процедурой.
источник
Близорукость, или миопия — одна из самых распространенный рефракционных патологий в офтальмологической практике. Она поражает зрительные органы людей самых разных возрастов. Если слабую и среднюю формы аномалии можно скорректировать с помощью оптики или контактных линз, то высокая степень лечится только хирургически.
При близорукости глаз человека не различает очертания предметов, находящихся на дальних от него расстояниях, при этом ближние объекты видит достаточно хорошо. Это происходит по причине деформации глазного яблока, которое выглядит более длинным, чем здоровый глаз. Роговица значительно отдаляется от задней зоны зрительного органа, преломление светового потока происходит неправильно, а лучи проецируются не на сетчатку, а перед ней.
Степень миопии измеряется в диоптриях и обозначается знаком «-». Большой показатель близорукости начинается с -6 дптр. Порой при тяжелой форме аномалии человеку трудно разглядеть даже лицо собеседника.
Близорукость накладывает на жизнь человека серьезные ограничения, в том числе в профессиональной деятельности, занятиях спортом. Помимо прочего, патология безостановочно прогрессирует, если нет должного лечения. Как уже упоминалось ранее, при начальных и средних формах заболевания офтальмолог назначает пациенту очки или контактные линзы. Однако важно понимать, что данные средства лишь корректируют зрительный дефект, но не способны вылечить его. Полностью избавиться от высокой близорукости можно только с помощью замены естественного хрусталика на искусственный.

Замена хрусталика при близорукости высокой степени
Ключевая причина, по которой необходимо произвести замену хрусталика (двояковыпуклой естественной линзы в зрительной системе) — высокая степень миопии с показателем – 20 диоптрий. Но офтальмологи предупреждают, что это одна из крайних мер, необходимость такого хирургического вмешательства наступает при наличии:
- врожденных заболеваний глаз;
- противопоказаний для проведения лазерной коррекции зрения;
- искривлении или помутнении прозрачного тела.
Далеко не всем людям, имеющим большую степень отклонения, показана имплантация искусственного хрусталика, или, как говорят специалисты, интраокулярной линзы. Так, операцию нельзя проводить пациентам, которые не достигли возраста 18 лет, постольку их зрительная система еще находятся на стадии формирования, поэтому показатели миопии могут меняться как в лучшую сторону (даже без помощи врача), так и в худшую.
Помимо этого, удаление естественного хрусталика противопоказано делать людям с прогрессирующей аномалией. Это объясняется наличием огромного количества факторов, которые могут влиять на значительное ухудшение зрения. Поэтому профессионалы обязаны выяснить точную причину развития миопии и устранить ее, только после этого можно приступать к операции.
Оптимальный возраст по мнению офтальмологов для замены хрусталика при высокой степени близорукости — 40 лет и выше. Именно в этот период у человека утрачивается аккомодативная способность, естественная двояковыпуклая линза теряет свою эластичность, могут проявиться первые симптомы катаракты.
Существует несколько методов вживления искусственного хрусталика в глаза. Одни из наиболее распространенных — ленсэктомия (рефракционная замена хрусталика сильной близорукости). Эта процедура необходима тогда, когда способность естественной линзы к аккомодации полностью утрачена.
Первоначально специалист удаляет прозрачный хрусталик из глаза, после чего вживляет имплантат (интраокулярную линзу) с необходимыми оптическими показателями. Офтальмологи предварительно предупреждают пациента о том, что даже при тяжелой степени миопии оптическая сила хрусталика глаза равна 20 дптр, именно поэтому глаз не может фокусировать изображение на сетчатку. Так, при большой степени миопии нередко вживляется искусственный хрусталик с отрицательными параметрами, а, к примеру, при сильной гиперметропии (дальнозоркости) в капсульный мешок, где находилась ранее естественная линза, помещается два искусственных хрусталика.
Подобные процедуры производятся с помощью факоэмульсификации. То есть природная двояковыпуклая линза подвергается разрушению до состояния эмульсии через ультразвуковое воздействие и выводится из глаза. Процесс происходит под местной анестезией, поэтому пациент легко переносит операцию и быстро восстанавливается вне зависимости от возраста. Специалист делает микроскопический надрез, который не требует наложения швов и прочих травматических действий. Операция замены естественного хрусталика не подразумевает госпитализации, поскольку она длится не более 15-20 минут, а через пару часов пациент может отправляться домой.
Перед тем как произвести замену хрусталика при высокой степени близорукости, офтальмологу необходимо подобрать пациенту подходящий имплантат. При этом он будет опираться на состояние зрительной системы человека, его род деятельности и возраст.
Самые распространенные виды искусственных линз, которые используют в офтальмологической практике:
- Мультифокальные — особая конструкция этих оптических изделий, помимо обеспечения функций естественной двояковыпуклой линзы, повышает остроту зрения на дальних и ближних расстояниях, избавляя пользователя от необходимости носить очки, компенсирует утраченную ранее способность к аккомодации. Предназначены для людей, которым необходима зрительная адаптация на различных расстояниях.
- С нанесением специального желтого фильтра — такой фильтр является аналогом фильтра естественного хрусталика глаза, он необходим для защиты сетчатки от негативного воздействия ультрафиолетовых лучей и снижения риска развития различных заболеваний сетчатой оболочки.
- Асферические — имеют асферическою форму и оснащены желтым фильтром. Их особый дизайн обеспечивает контрастное зрение при плохом освещении. Такие линзы отлично подходят для людей, чья рабочая деятельность в большей степени происходит в темное время суток.
Метод имплантации факичной линзы применяется в тех случаях, когда зрительная система пациента еще не утратила аккомодативной функции, наблюдаются лишь значительные рефракционные аномалии. Существует ошибочное мнение о том, что для вживления таких имплантатов необходима замена хрусталика при сильной близорукости. На самом деле такие линзы устанавливаются на глаза без его удаления, то есть на заднюю или переднюю камеру зрительного органа, а хрусталик остается на месте. Все манипуляции во время процедуры врач также осуществляет через микронадрез, который не требует наложения швов. Преимущество операции в том, что при помощи факичных линз можно скорректировать миопию до – 25 дптр.
Перед тем, как определить, какой из типов операции подойдет пациенту, проводится полное обследование зрительной системы пациента, также ему необходимо сдать ряд анализов для терапевта. Если противопоказаний нет, можно приступать к назначенной процедуре, каждая из которых проходит быстро и безболезненно.
источник
Операция по замене хрусталика глаза – это серьезное и технически сложное хирургическое вмешательство. Во время процедуры пациент находится в сознании. Успех проведенной операции во многом зависит от того, насколько точно пациент будет выполнять рекомендации офтальмолога. Несмотря на определенные сложности, замена хрусталика является единственным радикальным методом лечения катаракты и других заболеваний зрительного аппарата.
Операция проводится офтальмологами. Главным показанием к ее проведению является катаракта, то есть помутнение хрусталика. В основном заболевание поражает людей преклонного возраста, так как из-за процессов старения хрусталик теряет свою прозрачность. Причем некоторые лекарственные препараты, офтальмологические заболевания, вредные привычки и многое другое может ускорить этот процесс.
Катаракта развивается медленно. На начальных стадиях больные ощущают пелену пред глазами, по мере прогрессирования патологического процесса она становится более плотной. Ухудшается острота зрения, люди с катарактой становятся более чувствительными к свету.
Как проходит операция? Нужно ли соблюдать какие-то ограничения после операции? На эти и другие вопросы получим ответы в данной статье.
Замена хрусталика глаза нужна в следующих случаях:
- катаракта;
- вывих хрусталика;
- непереносимость очков и линз;
- астигматизм;
- пресбиопия;
- близорукость;
- ухудшение процессов аккомодации;
- возрастная дальнозоркость.
Имеется ряд противопоказаний к проведению рефракционной замены хрусталика:
- воспалительные процессы в зрительном аппарате;
- слишком маленькая передняя камера;
- отслоение сетчатки;
- сахарный диабет;
- гипертония;
- прогрессирующая дальнозоркость, сопровождающаяся маленькими размерами глазного яблока;
- перенесенный инсульт или инфаркт.
Перед выбором протеза для начала стоит определиться в нескольких моментах:
- на каком расстоянии пациент выполняет работу;
- как часто ему нужно переводить взгляд с одной точки на другую;
- согласен ли больной носить корректирующие средства в виде очков или контактных линз.
Для принятия взвешенного решения в первую очередь следует обратить внимание на физические свойства интраокулярных линз. Искусственные хрусталики отличаются по многим параметрам:
- форма;
- материал;
- светопреломляющие способности;
- жесткость;
- наличие фильтров.
В зависимости от количества фокусов интраокулярные линзы подразделяются на такие виды:
- Мульфокальные . С их помощью пациент способен фокусировать свой взгляд на предметах, которые находятся на ближнем, среднем или дальнем расстоянии. Такие линзы значительно облегчают возврат к привычному образу жизни и профессиональной деятельности. Если раньше после оперативного вмешательства требовалось ношение очков, то мультифокальные линзы исключают такую необходимость. Мультифокальный хрусталик имеют небольшой размер оптических зон, из-за чего страдает четкость зрения.
- Монофокальные . Данный тип обеспечивает четкость зрения лишь на одном расстоянии – или вблизи, или вдали. Монофокальные хрусталики обеспечивают четкое видение изображение, но они требуют дополнительного использования очков или контактных линз.
- Бифокальные обеспечивают фокусировку глаза на близлежащих и отдаленных предметах. В случае их применения нет необходимости в использовании корректирующих средств.
Также специалисты могут использовать торический хрусталик. Такой тип линз позволяет бороться с близорукостью, дальнозоркостью, а также астигматизмов. На внешней стороне линзы находятся ориентиры, с помощью которых хирург сможет разместить хрусталик наилучшим образом.
Устранение катаракты с заменой хрусталика – это серьезная процедура, требующая предварительной подготовки. Период между диагностикой и оперативным вмешательством должен быть максимально коротким. Врача следует обязательно поставить в известность относительно имеющихся заболеваний. Кроме того, вы должны сообщить специалисту о принимаемых лекарственных средствах.
За восемь часов до начала операции пациент должен исключить прием пищи. Чаще всего плановое хирургическое вмешательство проводится в утреннее время. На ночь можно принять какое-то успокоительное средство, например, пустырник.
В некоторых современных клиниках накануне операции с пациентами работает психолог, а также хирург, который знакомит пациента с этапами протезирования, а также оговаривает действия больного во время операции. Иногда пациентов просят смотреть в одну точку, не моргать и выполнять все команды. Важно не паниковать, а спокойно и быстро реагировать на требования специалиста.
Во избежание инфицирования за несколько дней до оперативного вмешательства больному закапывают капли с антибактериальным эффектом.
Внимание! Продолжительность операции составляет двадцать–тридцать минут.
Процедура проводится под местной анестезией и длится в пределах тридцати минут. При отсутствии каких-либо осложнений пациент на следующий день отправляется домой. Хирург проводит микроразрез стенки глазного яблока и удаляет помутневшую пленку. Устранение хрусталика проводится с помощью воздействия лазерного луча. После чего он меняет помутневшую пленку на интраокулярную линзу. Если катаракта поразила оба глаза, операция проводится сначала на одном зрительном органе и лишь через время процедура повторяется.
Период восстановления зрения длится около месяца. Врач детально объяснит, чего нельзя делать после операции. Первый этап восстановительного цикла длится семь дней. В этот период пациент уже начинает замечать значительные улучшения в функционировании зрительного аппарата, но организм еще остро реагирует на проведённую манипуляцию. Второй этап длится в течение месяца. Пациентам рекомендуется применять капли, носить очки, а также не нагружать органы зрения. И заключительный этап протяженностью в пять месяцев характеризуется полным восстановлением в работе зрительного аппарата.
Подробнее узнать о том, что рекомендовано больным в послеоперационном периоде, можно из этой статьи.
Во время реабилитации важно регулярно посещать окулиста и придерживаться некоторых ограничений, а именно:
- не поднимать тяжести;
- в первые дни важно контролировать количество потребляемой жидкости. Придется отказаться от газировки и алкогольных напитков;
- исключить занятия спортом;
- отказаться от посещения бани и сауны;
- ношение повязки в первые две недели;
- использование антисептических глазных капель;
- ежедневное промывание глаза стерильной водой;
- отказ от вождения автомобиля;
- во время приема душа нужно следить, чтобы брызги воды не попали в глаза;
- избегать наклонов, особенно это касается первых дней после операции;
- не давите прооперированный глаз и не трите его;
- не принимайте горячие ванны;
- в течение первой недели рекомендуется носить очки. Их необходимо будет каждый день мыть с мылом;
- исключить силовые тренировки, бег, прыжки, гимнастику, езду на велосипеде;
- спать лучше на спине. Категорически запрещено спать на боку, со стороны которого был оперирован глаз;
- старайтесь ограничить нахождение в задымленных или пыльных помещениях;
- ограничить работу за компьютером и просмотр телевизора;
- в первые несколько дней нельзя мыть голову.
Внимание! Постельный режим необязателен. Главное, избегать интенсивных физических нагрузок.
Быстрая и правильная реабилитация включает в себя следующие направления:
- правильное питание. Основу рациона должны составлять продукты, богатые витаминами и микроэлементами. Старайтесь больше употреблять овощей и фруктов;
- применение глазных капель. Пациентам могут назначаться дезинфицирующие, противовоспалительные средства, а также капли комбинированного действия;
- соблюдение режима;
- подбор корректирующих средств – линз или очков;
- своевременная консультация у окулиста.
Выделим осложнения, которые могут возникнуть после операции:
- вторичная катаракта, сопровождающаяся ухудшением зрительной функции;
- кровоизлияние;
- инфекционный процесс;
- повышение ВГД;
- разрыв задней капсулы;
- выпадение радужки;
- увеит, иридоциклит;
- астигматизм;
- отслоение сетчатки;
- отек роговицы;
- диплопия – двоение в глазах;
- размытое зрение.
Отдельно хочется сказать о вторичной катаракте, которая способна появиться после проведения операции. С чем это связано? Дело в том ,что во время хирургического вмешательства специалист не может удалить полностью все эпителиальные клетки хрусталика. В итоге они начинают поражать и имплантированную линзу, приводя к ее помутнению. Такое осложнение может развиться через несколько месяцев или даже лет.
Проявляется недуг в виде снижения остроты зрения, искажения и затуманивания. С целью коррекции этого состояния проводится прямая хирургическая операция или лазерное воздействие.
Для того чтобы избежать развития вторичной катаракты, очень важно после операции использовать метаболические средства, которые замедляют процессы помутнения хрусталика. Пациенты должны проходить регулярное диспансерное наблюдение у окулиста.
В раннем постоперационном периоде может появиться супрахориоидальное кровоизлияние. Чаще всего оно возникает у людей старшего возраста, у которых диагностирована глаукома, а также сердечно-сосудистые заболевания. При разрыве задней капсулы происходит потеря стекловидного тела, смещение хрусталика, а также развивается кровотечение.
Замена хрусталика также способна вызвать синдром Ирвина-Гасса. В группу риска по возникновению этого осложнения входят люди с увеитом, сахарным диабетом и влажной формой ВМД. Для борьбы с осложнением применяются кортикостероиды, ингибиторы ангиогенеза, нестероидные противовоспалительные средства.
Итак, замена хрусталика является уникальной операцией, которая поможет вернуть зрение. Это востребованная и популярная методика лечения, которая отличается своей доступностью и высокими показателями эффективности. Операция по замене хрусталика занимает лидирующие позиции среди других хирургических вмешательствах на органах зрения.
источник


 Российские. Их можно получить бесплатно, если сама операция проводится по полису ОМС.Эти хрусталики являются бифокальными. На данный момент в России, на нижегородском предприятии Репер НН проектируются трифокальные линзы.
Российские. Их можно получить бесплатно, если сама операция проводится по полису ОМС.Эти хрусталики являются бифокальными. На данный момент в России, на нижегородском предприятии Репер НН проектируются трифокальные линзы. Носить повязку 1-2 недели (в зависимости от рекомендации врача).
Носить повязку 1-2 недели (в зависимости от рекомендации врача).