Бородавки – довольно распространенное кожное заболевание, симптомы которого можно обнаружить практически на любом участке тела.
Обычно эти новообразования доброкачественные и при правильном подходе к лечению позволяют забыть о своем существовании.
Но если бородавки образовались во влагалище у женщин, то прогноз может быть не таким благоприятным.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
В чем особенности этих наростов и какую опасность они представляют?
Бородавки представляют собой выросты на коже или слизистых оболочках.
На коже они часто появляются в виде огрубевших шишечек, узелков, приподнятых пятен.
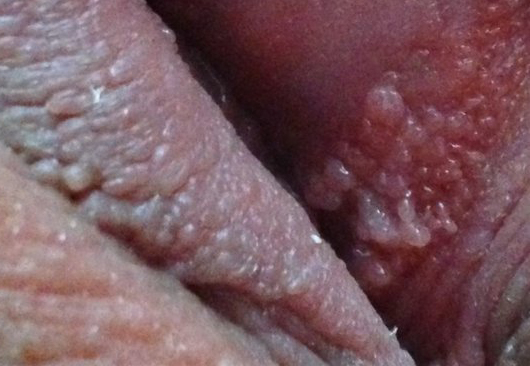
- На слизистом эпителии это эластичные, упругие новообразования с заостренными вершинами. Поэтому такие выросты имеют название остроконечных кондилом. Они могут располагаться по одиночке или группироваться на отдельных участках.
- Разрастаясь, кондиломы напоминают соцветия цветной капусты. Из их основания может выделяться небольшое количество прозрачной жидкости, которая раздражает окружающий покров, вызывая жжение, зуд, а затем и воспаление. Но обычно это бывает на поздних стадиях существования кондилом.
Появление новых наростов может быть абсолютно бессимптомным и не обнаруживать себя в течение длительного времени.
Выросты на внешних половых органах женщины обычно обнаруживают довольно быстро, во время ежедневных гигиенических процедур.
С бородавками во влагалище дело обстоит сложнее.
- Вагинальные бородавки у женщин могут проявлять себя дискомфортом во время полового акта и при введении гигиенического тампона во влагалище.
- Иногда можно заметить небольшую кровоточивость, которая возникает при механическом повреждении кондилом.
Но очень часто вагинальные кондиломы обнаруживаются врачом во время медицинского осмотра женщины.
Вот почему не стоит пренебрегать профилактическими посещениями гинеколога.
У мужчин генитальные бородавки образуются гораздо реже, чем у женщин.
При этом, выступая носителем вируса, мужчина может передавать его своим половым партнерам, которые даже не будут об этом догадываться.
Фото: заражение генитальными папилломами происходит при половом контакте
Бородавки передаются тремя способами:
- при половых контактах;
- от инфицированной матери младенцу в процессе родов;
- контактно-бытовым путем.
Новообразования, которые появляются в области гениталий, могут передаваться только половым путем.
Свою активность вирус начинает проявлять на фоне других факторов, ослабляющих организм. Это может быть:
- любое заболевание воспалительного или инфекционного характера;
- заболевания репродуктивных органов (эндометрит, воспаление яичников);
- гормональный дисбаланс;
- нарушения влагалищной микрофлоры;
- переутомление или стресс;
- злоупотребление вредными привычками.
Часто появление остроконечных кондилом сопутствует другим заболеваниям, которые также передаются при незащищенных половых контактах.
При диагностике этот фактор учитывается и зачастую приходится лечить сразу несколько заболеваний одновременно.
Главная опасность, исходящая от генитальных бородавок, – риск их малигнизации.
Кондиломы могут перерождаться в злокачественные опухоли естественным путем, без дополнительных внешних воздействий.
- Особенно часто это происходит, если новообразования вызваны 6, 11, 16 и 18 подтипами вируса – штаммами с высокой и средней онкогенностью.
Фото: перерождение в рак шейки матки
- Преобразование происходит постепенно, начинаясь с эрозий и воспалений прилегающих тканей. Если вовремя не остановить этот процесс, он перерастает в онкологический.
Другие, менее опасные, но не менее неприятные особенности остроконечных кондилом в том, что со временем они могут не только увеличиваться в размерах, но и существенно разрастаться, занимая довольно значительную площадь.
В итоге может возникать дискомфорт при половом акте для обоих партнеров, а также состояние психологической неуверенности в себе.
Если кондиломы разрастаются во влагалище беременной женщины, то это чревато не только риском инфицирования малыша, но и может стать препятствием к нормальному течению естественных родов.
Генитальные кондиломы могут поражать наружные и внутренние половые органы:
- влагалище, его преддверие и шейку матки;
- большие и малые половые губы;
- область возле и внутри мочеиспускательного канала (как у мужчин, так и у женщин);
- анальное отверстие, область вокруг заднего прохода и внутри него;
- головку полового члена.
Остроконечные кондиломы могут образоваться и внутри заднего прохода.
Как лечить бородавки на голове? Узнайте здесь.
Такое поражение возникает вследствие анальных половых актов, и часто встречается у лиц нетрадиционной сексуальной ориентации.
Наросты на наружных половых органах могут вызывать дискомфорт или повреждаться даже от соприкосновения с бельем, поэтому их следует лечить как можно раньше.
Причиной любых бородавок является вирус папилломы человека.
- Возбудитель проникает в верхние слои кожного покрова или слизистых оболочек через любые повреждения на них. Некоторое время ему необходимо для освоения и закрепления в новой среде.
- Если человек обладает довольно крепким здоровьем, то инкубационный период ВПЧ может растянуться даже на несколько лет. Но он не упустит подходящего момента, чтобы заявить о себе.
- Воспользовавшись слабостью иммунной системы, ДНК вируса проникает в ядро захваченной им кожной клетки, клетка начинает активно делиться и проявляется в виде выроста.
Онкогенные штаммы вируса (те, которые вызывают преобразования окружающих тканей и могут привести к злокачественным перерождениям) имеют большую активность и проявляют себя вне зависимости от сопутствующих факторов.
Фото: вагинальные кондиломы
Симптомом заражения папилломавирусной инфекции становятся непосредственно сами наросты.
- Если они находятся во влагалище, то их появление может проходить незаметно для женщины.
- В редких случаях появляется зуд, жжение, другие неприятные ощущения.
- Чаще всего о каких-то отклонениях в здоровье женщина начинает подозревать, когда во время полового акта испытывает какой-то дискомфорт, которого прежде не было. После сношений могут появиться капельные кровянистые выделения.
- Образование кондилом на наружных зонах интимной области может сопровождаться небольшой отечностью и покраснением.
Даже если сами наросты еще не появились, но неприятные ощущения уже беспокоят, следует обратиться к гинекологу.
Назначенные им методы диагностики дадут возможность распознать инфекцию на ранних стадиях.
При обращении к врачу пациент уже может рассчитывать на первоначальный диагноз.
Для этого применяются простейшие методы диагностики:
- визуальный осмотр – иногда выросты видны невооруженным глазом, врач может оценить степень их распространения;
- кольпоскопия – использование увеличения для более точного осмотра влагалища;
- при отсутствии видимых выростов слизистая оболочка влагалища может быть обработана 3%-ным раствором уксусной кислоты или водным раствором Люголя, которые вызывают ее окрашивание, в результате патологические области становятся хорошо заметны.
Фото: проведение кольпоскопии
Но для подтверждения диагноза и определения штамма возбудителя, а также прогноза заболевания эти данные подкрепляются дополнительными исследованиями:
- тест Папаниколау – позволяет определить злокачественные изменения в тканях влагалища и шейки матки, поскольку остроконечные кондиломы могут быть вызваны штаммами ВПЧ с высокой онкологической опасностью;
- ПЦР – метод определения ДНК вируса и его онкогенной разновидности;
- гистологическое исследование – служит подтверждением доброкачественности тканей или показателем степени их озлокачествления;
- ВПЧ Digene-тест – скрининг, позволяющий определить подтип вируса, вызвавшего изменения в тканях, исследование помогает определить тактику лечения и прогноз заболевания.
Для более точного результата диагностика обычно проводится несколькими способами.
Иногда наблюдается самопроизвольное вылечивание остроконечных кондилом, особенно это характерно для молодого организма.
- Но, учитывая высокие риски перерождения этих образований, пускать болезнь на самотек не рекомендуется.
- Врач, учитывая конкретную ситуацию, всегда может подобрать наиболее щадящие, но эффективные способы лечения.
Фото: способ лечения кондилом должен выбрать врач
Лечение остроконечных кондилом идет сразу в нескольких направлениях.
- Зачастую применяются хирургические или деструктивные методы для удаления выростов.
- Иногда их заменяют медикаментозной терапией, которая также позволяет избавиться от наростов.
- Обязателен прием противовирусных и иммуномодулирующих препаратов. Без их использования вероятность рецидивов повышается.
Как лечить кондиломы, назначает врач.
Лечение индивидуально, поэтому потребуется личная консультация у специалиста и прохождение необходимых исследований.
Самолечение (например, прижигание йодом) в этом случае может быть не только малоэффективным, но и опасным.
Для выведения остроконечных кондилом врач может назначить лекарственные средства с прижигающим и мумифицирующим действием.
- Такими являются Подофиллотоксин, Кондилин, Вартек, Кондилайн-Никомед. Они нарушают процесс деления клеток новообразования и приводят к его омертвению.
- Некротизирующими свойствами обладают Ферезол, Солкодерм. Эти препараты могут использоваться в сочетании с удалением кондилом или в виде самостоятельного средства для консервативного лечения.
Для поддержания или восстановления иммунитета врач назначает иммуностимулирующие препараты – Циклоферон, Иммунофан, Анаферон, Имиквимод, Иммунал, Амиксин.
Фото: лечение лекарственными препаратами
Противовирусные препараты назначаются для профилактики рецидивов, а также, если имеются множественные выросты.
Их также можно применять как самостоятельные лечебные средства или сочетать с удалением выростов.
Некоторые противовирусные препараты дополняются иммуностимулирующим действием для более эффективного воздействия.
Это, например, Изопринозин (в таблетках), Панавир (суппозитории, гель, раствор для инъекций). Действие их основано на нарушении процесса деления клеток вируса, благодаря чему его активность прекращается.
При обширных разрастаниях или при заражении онкогенными штаммами вируса папилломы рекомендуется удаление кондилом.
Фото: применение лазеротерапии
Оно осуществляется следующими методиками:
- жидким азотом, или криодеструкцией – разрушение бородавки замораживанием;
- электрокоагуляцией – прижигание выростов электрическим током;
- радиоволновым удалением – безопасное вырезание кондилом бесконтактным методом;
- лазером – выпаривание клеток бородавки;
- хирургическим способом – вырезание скальпелем.
Влагалищные бородавки жидким азотом практически не удаляются. В этом случае это менее надежный способ по сравнению с остальными.
Предпочтение отдается лазерному, радиоволновому методу и электрокоагуляции.
Фото: удаление новообразований радиоволной
Беременность – период, когда женщине следует быть особенно осторожной при приеме лекарственных препаратов.
- Но именно в этот период кондиломы часто рецидивируют, активно разрастаются и увеличиваются в размерах, пользуясь общим снижением иммунитета. Лечение необходимо, ведь наличие генитальных бородавок – очаг инфекции, который опасен риском инфицирования младенца.
- Поэтому если лечение вагинальных бородавок необходимо осуществлять при имеющейся беременности, то лучше это делать в 1м триместре. Если этот временной отрезок уже миновал, все методы откладывают до послеродового периода.
Для лечения кондилом у беременных применяют щадящие способы воздействия.
- Это сочетание мази Солкодерм с приемом иммуностимулирующего препарата, например, Интерферона.
- При обширных разрастаниях возможно удаление кондилом радиоволновым способом.
Лечение должно проходить под наблюдением врача и осуществляться в точном соответствии с его рекомендациями.
Для профилактики заражения особо опасными штаммами ВПЧ разработана специальная вакцина.
Фото: вакцинация против впч
Она помогает предотвратить развитие рака шейки матки или рака полового члена – главных опасностей онкогенных штаммов.
Но большое значение имеют и другие меры:
- наличие постоянного полового партнера;
- использование презервативов при сомнениях в здоровье партнера;
- ежегодное посещение гинеколога для профилактического осмотра;
- забота о собственном здоровье и состоянии иммунитета.
Вирус папилломы, попав в организм, остается в нем навсегда. Полностью побороть его не удастся.
Но добиться стойкой ремиссии, когда вирус находится в неактивной фазе, вполне возможно.
Что делать, если появились бородавки в области паха? Узнайте тут.
Что такое нитевидные бородавки? Читайте далее.
Для этого следует удалить имеющиеся наросты, пройти курс комплексного лечения (противовирусного и иммуностимулирующего) и постараться избежать вторичного инфицирования.
Генитальные бородавки – одна из опаснейших разновидностей вируса папилломы.
Поэтому их самолечение недопустимо. Лучше довериться специалисту и выполнять все его назначения.
Только так можно получить уверенность в том, что вирус не проявится самыми неблагоприятными последствиями.
источник
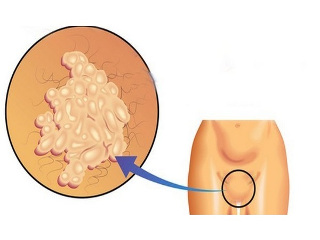
Бородавки во влагалище или на внешних половых органах могут быть безопасными, однако они приносят женщине дискомфорт, а если лечение отсутствует, то измененные эпителиальные клетки могут перерасти в раковые.
Наросты возникают в результате размножения вируса папилломы в базальном слое кожи или слизистых оболочек. В результате ткани видоизменяются, превращаясь в выросты с заостренными вершинами. На начальном этапе болезни они представляют собой единичные образования, но в процессе развития недуга их количество увеличивается, и кондиломы становятся внешне схожи с цветной капустой или петушиными гребешками. Бородавки возникают внутри половой системы: во влагалище и на шейке матки, а снаружи поражают половые губы, клитор и анальное отверстие.
В зависимости от характеристики новообразований, диагностируются две формы недуга:
- экзофитная — патология локализуется во внешних кожных покровах или слизистых;
- эндофитная — новообразование развивается в толще оболочек влагалища или шейки матки, часто характеризуется злокачественным видоизменением.
Папилломы в начале заболевания никак не проявляют себя и могут длительное время оставаться не замеченными. Когда их становится много, то симптоматика приобретает определенные черты, которые позволяют обнаружить недуг. Болезнь обычно проявляется неприятными ощущениями, возникающими после полового акта.
Это происходит из-за того, что кондиломы могут быть травмированы, что приводит к боли и чувству жжения. Кроме того, небольшое кровотечение после занятия сексом позволяет предположить наличие новообразований. На поздних стадиях развития недуга из основания кондилом может выделяться неприятно пахнущая жидкость.
Отделяемое способствует раздражению слизистых, вызывая зуд и жжение, а поврежденные образования опасны проникновением болезнетворных микроорганизмов, которые усугубляют симптоматику вторичным присоединением инфекции. На половых губах и в преддверии влагалища наросты легко обнаружить самостоятельно.
Во время гигиенических процедур женщина может нащупать острые бугорки. Папилломы во влагалище способен увидеть только врач при визуальном осмотре. На внешних половых органах наросты выглядят как белые ворсинки, а бородавки во влагалище, как правило, имеют розовый или красный цвет.
Генитальные кондиломы или бородавки возникают в результате заражения женщины папилломавирусом. Этот инфекционный агент в большинстве случаев передается через сексуальный контакт любой формы.
Реже им можно заразиться через предметы личной гигиены, например, воспользовавшись полотенцем человека, который является носителем инфекции. Вирус может некоторое время существовать во внешней среде.
Бани, душевые кабины или бассейны — места, способствующие распространению папилломавируса. Больная беременная женщина при родах передает вирус ребенку в момент его прохождения по родовым путям. После заражения вирусный агент может долго находится в латентном состоянии. Толчком к активизации вируса служит ослабление иммунитета.
Факторами возникновения бородавок во влагалище могут быть:
- нарушения микрофлоры влагалища, кандидоз;
- воспалительные процессы в органах репродуктивной системы;
- хронические болезни;
- инфекционные заболевания, частые простуды;
- гормональные нарушения;
- интоксикация организма лекарствами или алкоголем;
- стрессы, переутомление и другие аналогичные факторы, угнетающие иммунную систему.
Бородавки во влагалище вызываются разными группами ВПЧ. Если вирус имеет низкую степень онкогенности, то патологические образования носят доброкачественный характер и лишь доставляют небольшой дискомфорт.
Онкогенные вирусы шестнадцатого и восемнадцатого типов довольно часто встречаются при поражении оболочек половых органов. Они способны в кратчайшие сроки привести измененный эпителий к процессу малигнизации — перерождению в раковые клетки. Если доброкачественные образования не лечить, то в итоге онкология разовьется даже в тех случаях, когда бородавки вызваны шестым или одиннадцатым типом вируса.
Преобразование происходит, когда папиллом становится много и они часто травмируются. В итоге возникают эрозии, которые приводят к воспалению тканей и перерождению клеток в раковую опухоль. Еще одной опасностью является присоединение вторичной инфекции. Открытые ранки становятся входными воротами для различных патогенных микроорганизмов. Таким образом, женщина начинает часто страдать от мочеполовых инфекций.
Особенную опасность наличие бородавок во влагалище представляет для плода. Если женщина страдает недугом во время беременности, то с большой вероятностью инфекция передастся ребенку во время родов. Перед беременностью женщине следует пройти обследование, и в случае обнаружения наростов удалить их, а инфекцию вылечить.
Врач определяет заболевание, исходя из опроса пациентки, визуального осмотра половых органов, результатов цитологического и гистологического исследований содержимого влагалища.
Для более точного выявления типа вируса и определения характера образований проводят исследование методом полимеразной цепной реакции (ЦПР). Врач тщательно осматривает кольпоскопом полость влагалища, выявляя бородавки, степень развития болезни и возможные присоединенные инфекции. Также исследует внешние половые органы для выявления очагов распространения вирусной инфекции.
Результаты лабораторных исследований показывают характер новообразований, тип вируса и количество антител к нему, благодаря чему врач может поставить окончательный диагноз. Нередко в ходе обследования пациента выявляются инфекции, передающиеся половым путем. В этом случае женщину направляют на осмотр к врачу-дермовенерологу.
После постановки диагноза гинеколог назначает пациенту соответствующее лечение. Терапия патологии, вызванной папилломавирусом, должна быть комплексной. Помимо противовирусных препаратов, назначаются иммуномодуляторы, укрепляющие иммунитет, а так же медикаменты, которые лечат вторичные инфекции. Удаление папиллом во влагалище требуется в обязательно, если образования крупные, занимают большие площади или являются онкологическими.
Лечение медикаментами:
- К противовирусным препаратам, тормозящим развитие ВПЧ, относят Ацикловир, Виферон, Эпиген-Интим и их аналоги.
- Нормализовать функцию иммунной системы можно с помощью Виферона или Циклоферона.
- Остановить рост патологического образования помогут цитотоксические препараты местного действия Вартек, Кондилин или Подофилин.
- Прижигают бородавки такими растворами, как Солкодерм, Трихлоруксусная кислота, Кондилокс или Кондилин.
Удаление папилллом во влагалище аппаратными и хирургическими способами:
- Лазерное удаление. Бородавки расплавляются под действием лазерного луча. Метод считается достаточно надежным и редко дает рецидивы.
- Радиохирургия. Самый безопасный способ справиться с кондиломами во влагалище и на шейке матки. Он отличается высокой точностью, безболезненностью и отсутствием рецидивов, однако является самым дорогостоящим методом.
- Электрокоагуляция. Позволяет удалить наросты с помощью электрического тока, подаваемого с определенной частотой. После операции могут остаться рубцы, а сама процедура требует применения местной анестезии.
- Криотерапия. Метод удаления папиллом во влагалище основан на прижигании наростов жидким азотом. Не требует анестезии, но может вызвать осложнения в виде язвочек и кровоточащих раневых поверхностей.
- Хирургическое иссечение папиллом проводится редко, так как приводит к сильному кровотечению из ран и отличается высоким риском рецидивов.
Многочисленные народные рецепты можно использовать в качестве дополнения к основному лечению. Одни из них предназначены для лечения наружных папиллом, а другие помогают при наростах во влагалище. Кондиломы, локализованные на половых губах, можно лечить с помощью ванночек или компрессов с лекарственными растениями. В качестве сырья для ванночек отлично подойдут измельченные плоды и листья конского каштана.
Справиться с бородавками, расположенными снаружи, поможет компресс из свежих листьев каланхоэ. Внутренние бородавки можно лечить отварами, которые вводятся во влагалище путем спринцевания или тампонирования. Спринцевать влагалище можно отварами ромашки или зверобоя. Хорошо помогает справиться с недугом сок алоэ, которым пропитывают тампоны и вставляют во влагалище на пять часов.
Беременным женщинам некоторые препараты применять нельзя, поэтому лечение обязательно должно быть согласовано с врачом. Чаще всего ей назначают иммуностимулирующие препараты и медикаменты местного применения, например, Солкодерм. Если требуется удаление папиллом во влагалище, то лучше всего это делать в первом триместре. При этом наименее опасным вариантом станет радиохирургия.
Для того чтобы избежать неприятного заболевания, следует снизить риск заражения половым путем. Это станет возможным при отсутствии беспорядочных половых связей или использовании средств контрацепции при половом акте. Необходимо так же соблюдать правила интимной гигиены.
Если вирус уже присутствует в организме, то для того чтобы он оставался в латентном состоянии, необходимо поддерживать состояние иммунной системы на высоком уровне. Нельзя допускать перехода инфекционных заболеваний мочеполовой сферы в хроническую стадию, иначе даже после лечения бородавки будут проявляться вновь.
источник
Почему появляются бородавки во влагалище, почему быстро растут, самопроизвольно исчезают или, наоборот, перерождаются в злокачественные образования?
Эти вопросы до сих пор вызывают исследовательский интерес у медиков.
Бородавки около влагалища, во влагалище, на половых губах, на шейке матки, в уретре или около ануса чаще всего являются проявлением папилломавирусной инфекции.
Носят название аногенитальных (венерических) бородавок.
Заражение папилломавирусной инфекцией происходит преимущественно в результате сексуальных контактов (включая анально/орально-генитальный).
Аногенитальные бородавки на половых органах женщин беременных могут стать причиной заражения ребенка в процессе прохождения родовых путей матери.
Не исключен также и риск внутриутробного (трансплацентарного) инфицирования.
Риск заражения при бытовых контактах в настоящий момент остается неустановленным, хотя вероятность такового не исключается.
Установлено, что бородавки на больших половых губах, возле влагалища и т.д. вызываются представителями группы вирусов папилломы человека (ВПЧ) с онкогенным низким риском.
Они способны вызывать злокачественные преобразования только в особых условиях, в 90% случаев 6 и 11 типами.
Перед тем как проявятся собственно бородавки во влагалище, инкубационный период после момента внедрения в организм вируса может составлять от недель до нескольких месяцев.
В среднем около полугода у женщин.
Есть данные, что болезнь может на протяжении многих лет «дремать» в организме человека никак себя не демонстрируя.
В общем случае бородавка возле влагалища обнаруживается только у 2% зараженных.
- Бородавки во влагалище: факторы, способствующие развитию
- Что собой представляют бородавки вокруг влагалища, окологенитальной зоне?
- Бородавки во влагалище: виды
- Дифдиагностика бородавок во влагалище
- Как аногенитальные бородавки обнаруживаются?
- Как лечатся бородавки во влагалище и окологенитальной зоне?
- Бородавки во влагалище: когда и как нужно удалять
- Как предупредить образование бородавок во влагалище?
- частая смена/множество половых партнеров;
- раннее начало половой жизни;
- снижение иммунитета (например, вследствие переохлаждения, общих заболеваний, в том числе и ОРВИ, гормональных нарушений и т.п.);
- инфицирование ВИЧ и иными половыми инфекциями;
- нарушение нормального состава влагалищной микрофлоры;
- беременность (в этой ситуации после родов образования зачастую исчезают самопроизвольно);
- витаминодефицит;
- стресс и т.п.
Установлено, что практически в 90%-х эпизодов папилломавирусная инфекция сочетается с заражением иными половыми инфекционными заболеваниями.
Наиболее часто ВПЧ выявляется одновременно с уреаплазмой.
Реже обнаруживаются хламидиоз, микоплазмоз, кандидоз (влагалища бородавки при уточнении диагноза обуславливают необходимость дополнительных исследований в связи с высоким риском наличия иных ИППП).
Классифицируют образования в зависимости от места локализации.
Например, бородавка может появиться на половой губе (внешние аногенитальные), на стенках/у входа влагалища (вагинальные), маточной шейке и др.
При этом первичное возникновение таких папиллом в одной области может сопровождаться или не сопровождаться их развитием в иной части, нельзя четко сказать, как часто «переходят» с половых губ во влагалище и шейку матки.
Орально-генитальные контакты способствуют образованию кондилом в ротовой полости, гортани.
Также заражение новорожденных может приводить к развитию у них ларингеального (респираторного) папилломатоза.
Проявляется голосовой осиплостью и сложностями с глотанием (в тяжелых случаях возможны проблемы с дыханием).
У взрослых такое заболевание часто оказывается связано с сопутствующей ВИЧ-инфекцией.
Это требует соответствующих исследований.
Различают несколько видов:
- кондиломы собственно остроконечные – своеобразные выпячивания на ножке дольчатого строения (похожи на кочешки капусты цветной или петушиный гребешок) с рисунком пестроватым/«петлеобразным», преимущественно локализующиеся у входа или внутри влагалища, на половых малых губах, около анального отверстия, в паху, на маточной шейке;
- кератотические бородавки (основной возбудитель – ВПЧ 6-го типа) – папулы рогового вида с плотной верхушкой и тонкой ножкой, с расположением преимущественно на сухих кожных покровах (половых губах, в паху);
- в форме папул – куполоподобные без выпячиваний образования на боковой части вульвы, в лобковой области, около анального отверстия, в промежности, розоватые, размером до 4-х мм, с гладкой поверхностью, размещенные на эпителии ороговевшем;
- в форме пятен – локализуются на коже/слизистых, коричневато-красные, красновато-розовые или беловато-серое;
- бородавки во влагалище, гигантские кондиломы – мелкие бородавчатоподобные папилломы сливаются в одно образование на широком основании (при обсуждении вопроса, почему образуется кондилома Бушке-Левенштейна из бородавки во влагалище, обращается внимание на склонность к данному процессу у лиц со сниженным иммунитетом или на фоне беременности).
При обнаружении бородавок в окологенитальной зоне важно дифференцировать относительно безопасные кондиломы остроконечные от серьезных патологий.
Так, при бовеноидном папулезе в зонах поражения образуются бородавки с гладкой либо бархатной поверхностью на слизистых буроватого или красновато-оранжевого цвета.
На коже – черновато-коричневого, пепельного оттенка.
Бовеноидный папулез провоцируется папилломавирусами из группы высокоонкогенного риска и в 3% случаев приводит к озлокачествлению образований.
Распространенной проблемой дифференциальной диагностики является вопрос о том, чем отличаются широкая кондилома при сифилисе и бородавки во влагалище.
Правда, чаще приходится различать подобные образования с размещением в области анального отверстия.
Основные отличия остроконечных и широких кондилом:
- сифилитические образования имеют ножку широкую, а ВПЧ-спровоцированные – узкую;
- при сифилисе образования плотные, при ВПЧ – мягкие;
- цвет широких кондилом обычно темно-красный, лиловый, красный, анальных – телесный, розоватый.
Образования на маточной шейке также бывают двух типов:
- экзофитные – абсолютно схожи по виду с внешними аногенитальными образованиями;
- эндофитные (иначе плоские) – размещаются в эпителиальной толще, фактически незаметны, могут озлокачествляться (примерно в 4 – 10% случаев на протяжении двух лет).
Если во влагалище, на половых губах появились бородавки, то субъективно в месте поражения могут ощущаться:
- зуд, покалывания, жжение, дискомфорт;
- болевые проявления в процессе полового акта;
- кровоточивость, трещинки.
Если образования возникают в области мочеиспускательного канала, то помимо вышеуказанных проявлений иногда отмечаются боли и затруднения при мочеиспускании.
Кондиломы шейки матки обычно не имеют симптомов и могут обнаруживаться только при специальном гинекологическом осмотре.
Как правило, устанавливается диагноз на основании осмотра визуального.
В ряде ситуаций возникает необходимость дифференциации таких бородавок с иными патологическими образованиями.
Например, с широкими кондиломами при сифилисе, бовеноидным папулезом, что рассмотрено выше, и вариантами нормы.
Так, внешне схожи проявления бородавок с микропапилломатозом вульвы.
Этот вариант нормы обнаруживается почти у каждой двадцатой женщины.
Представляет собой мелкие розоватые узелки на внутренней поверхности половых малых губ.
Отличить бородавки от таких микропапиллом позволяет тест с кислотой уксусной.
При смазывании бородавки 5-типроцентным раствором поверхность последней приобретает характерную серовато-белую окраску.
Тогда как микропапилломатозные образования не изменяют цвет.
Кроме того, при микропапилломатозе «бугорки» мягкие и расположены линейно-симметрично.
Схожим внешним видом отличаются и образования при моллюске контагиозном – плотные округлые безболезненные узелки телесно-розового цвета.
Отличает их блестящая ровная поверхность с впадинкой по центру.
При нажатии из нее выдавливается творожистая беловатая масса (изучение последней под микроскопом подтверждает диагноз).
Плоские широкие маточные кондиломы трудно различимы визуально и требуют проведения кольпоскопии.
Также такие, настораживающие в плане риска развития рака, образования важно отличать от варианта нормы – кист Набота.
Они представляют белые/беловато-желтые кисты, формирующиеся при закупорке просвета железы и нарушении оттока из нее секрета.
Довольно часто встречаются у женщин рожавших.
Особое внимание уделяется дифференциации бородавок со злокачественными новообразованиями.
Бывают диагностически проблемные ситуации, когда нет улучшения состояния пациентки на протяжении продолжительного времени.
Или образования чрезмерно плотны и малоподвижны, кровоточат, изъязвляются.
Или образуются такие бородавки во влагалище при ВИЧ (особенности последнего состояния ухудшают течение и прогноз папилломавирусной инфекции),
Тогда назначаются следующие исследования:
- по Папаниколау цитологическое (т.н. ПАП-тест, который в рамках раннего скрининга рака шейки матки в принципе назначается всем женщинам для ежегодного проведения) – микроскопическое изучение окрашенного специальными красителями мазка с маточной шейки с целью обнаружения изменений в клеточных структурах;
- гистологическое – микроскопическое изучение образца тканей (среза с образования);
- ПЦР-диагностика – методикой полимеразной цепной реакции по ДНК возбудителя устанавливается тип конкретного вируса папилломы человека, что имеет значение при оценке онкориска;
- Дайджин-тест (Digene-тест) ‑ метод гибридного захвата, позволяющий обнаруживать, в отличие от чрезмерно чувствительного ПЦР, только клинически значимое количество вируса.
Одновременно, с учетом частого совместного протекания ВПЧ-инфекции с иными инфекционными заболеваниями урогенитального тракта, проводятся анализы на половые инфекции.
ПЦР, ИФА, посев, микроскопия мазка и т.д.
При таком состоянии, как бородавки во влагалище, на половых губах, лечение, прежде всего, предполагает уточнение причины заболевания.
В большинстве случаев виновником проблемы оказывается именно папилломавирусная инфекция.
Проблемой диагностики и лечения папилломавирусной инфекции занимаются самые разные специалисты.
Это дерматологи, онкологи, акушеры-гинекологи, вирусологи, урологи, иммунологи, венерологи.
Подобный интерес обусловлен ростом частоты данного заболевания в последнее время.
К 50-тилетнему возрасту инфицированы вирусом около 80% женщин.
И, особенно, способностью некоторых типов ВПЧ инициировать процессы злокачественного характера.
Особенностью инфекции является ее склонность к самопроизвольному излечению в ряде случаев.
Примерно 90% эпизодов в течение двух лет (обычно в период от полугода до года) заканчиваются лабораторно подтвержденным исчезновением вируса.
Период, в течение которого возможно такое развитие событий, определяется как типом самого вируса, так и рядом иных факторов.
То есть возрастом пациентки, приемом оральных контрацептивов, наличием беременности/родов, отношением к курению и пр.
В других ситуациях возможны длительное рецидивирующее течение с определенным риском злокачественного перерождения образований (такой риск определяется типом ВПЧ).
Или происходит сохранение вируса в организме без клинических проявлений.
Отсутствие спонтанного исчезновения генитальных бородавок бывает связано и с повторным инфицированием новыми типами ВПЧ.
Реинфекция тем же самым вирусом встречается исключительно редко вследствие приобретенного иммунитета.
В настоящее время не существует доказанных методов устранения самого возбудителя из организма.
Лечебные мероприятия направлены прежде всего на удаление образований различными методами.
На постсоветском пространстве применяются, хотя и не входят в медицинские руководства по лечению, методы противовирусной и иммунокорригирующей терапии.
Это препараты гропринозина, изопринозина, интерферонов и пр.
Оценить эффективность таких средств трудно именно в связи с высокой вероятностью самопроизвольного излечения, но исследования в данной области продолжаются.
В результате общая терапевтическая тактика сводится к динамическому наблюдению (с регулярным цитологическим контролем) либо к удалению образований.
Удаление рекомендуется при:
- симптоматических проявлениях в области папиллом;
- болях при половом акте;
- травмировании кондилом, что зачастую сопровождается воспалением;
- психологическом дискомфорте;
- планировании беременности (из-за естественного снижение иммунной защиты возможен рост папилломатозных образований);
- подготовке к родам у беременных (для снижения риска заражения ребенка).
При борьбе с такой проблемой, как бородавки во влагалище, сравнение методов удаления демонстрирует вариацию эффективности различных подходов от 30% до 90%.
При этом добиться 100%-ного результата невозможно в случае сохранения вируса в организме или, реже, реинфицирования.
В связи с этим и рецидив после удаления бородавки во влагалище мало зависит от выбора терапии.
Для удаления кондилом существуют разные методы.
Физическое воздействие:
- хирургически (применим особенно при подтверждении злокачественных преобразований, может требовать госпитализации);
- электрохирургически – посредством электрокоагуляции, электроножа и др. (требует обезболивания, защитных средств для персонала);
- радиоволнами (радионож, Сургитрон);
- криотерапевтически – местным холодовым действием жидких азота, оксидов азота или углерода (для уменьшения повреждения окружающих тканей поверхность образования предварительно обрабатывается специальным гелем);
- лазером (неодимовый/углекислотный лазер), проводится при местном обезболивании;
Цитотоксическое воздействие – при использовании препаратов подофиллотоксина, подофиллина, редко 5-фторурацила в папилломных клетках индуцируются процессы разрушения;
Химическое воздействие – при применении кислот, например, препарата Солкодерм – комбинации азотной, молочной, уксусной и щавелевой кислоты, собственно азотной или трихлоруксусной;
Внутриочаговое введение интерферона (также известно, что местное нанесение раствора интерферона на область бородавки после лазерного удаления снижает вероятность рецидива);
Хирургическое и лазерное удаление проводится посредством специального оборудования.
Тогда как некоторые препараты цитотоксического действия (запрещены к применению при беременности!) могут использоваться дома.
Бородавки во влагалище рекомендовано удалять химическими методами (хлоруксусными кислотами) или криотерапией.
При лечении больших образований методами лазеро-, криотерапии, электрокоагуляции и ряда других возможно образование рубцов, что следует учитывать при выборе методики вмешательства.
При обширных поражениях кожи и слизистых, кондиломах Бушке-Левенштейна бывает показана госпитализация.
Риск рецидива вне зависимости от применяемого метода составляет порядка 20-30%.
Уход после удаления бородавки во влагалище предполагает тщательное соблюдение правил гигиены.
После применения некоторых методов возможны небольшая отечность, покраснение в области вмешательства.
С целью устранения нежелательных проявлений врач может назначить местные средства обезболивающего и противовоспалительного действия.
Установлено, что использование презерватива снижает вероятность инфицирования женщины вирусом папилломы человека.
В то же время при наличии бородавки во влагалище риск заражения партнера довольно высок.
При этом эффект применения презерватива неизвестен.
Поскольку малозаметные образования могут быть и в иных, незащищенных, областях.
Наиболее действенной мерой профилактики на сегодняшний день является вакцинирование (Гардасил).
Вакцина защищает от заражения ВПЧ 11-го и 6-го типа – основной причины бородавок во влагалище, а также от 16-го и 18-го типов из группы высокого онкогенного риска.
Прививаться можно девочкам с 11-ти – 12-ти лет и женщинам, не вступавшим в половые отношения.
У сексуально активных лиц вакцина может применяться только при отсутствии уже имеющегося инфицирования данными типами вирусов.
Эффективность вакцинации составляет 100%.
При этом препарат только защищает от заражения, но не имеет лечебного действия.
При появлении бородавок во влагалище обращайтесь к автору этой статьи – дерматовенерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
источник
По внешнему виду, кондиломы больше напоминают маленькие бородавки.
Рост кондилом начинается непосредственно с маленьких прыщиков, распознать которые и правда достаточно трудно.
Кондиломы – бородавчатые образования, вызванные вирусом папилломы человека. Носителями этого вируса является половина человечества. В большинстве случаев образования розового или телесного цвета располагаются на половых органах.
Активный вирус находится не только на слизистой гениталий. Возбудитель обнаружен в моче, слюне. Кожное заболевание чрезвычайно заразно. Остроконечные кондиломы нередко располагаются группами, требуют тщательного изучения, своевременного лечения.
Причины появленияСимптомы и формы заболеванияМетоды лечения недугаМедикаментозные препаратыСовременные методы удаленияНародные средства и рецептыПрофилактические рекомендации
Бородавчатые образования появляются как результат деятельности ВПЧ (вируса папилломы человека). Появление генитальных кондилом и папиллом вызывает несколько разновидностей вируса.
Попадая в женский организм, вирус начинает довольно быстро активизироваться и распространяться. Именно в этом и заключается опасность. Необходимо как можно быстрее принять меры по устранению заболевания и предотвратить дальнейшее размножение кондилом.
Разделение вируса происходит непосредственно в клетках влагалища женщины.
Данный процесс и объясняет такой ускоренный рост развития кондилом, приносящих дискомфорт женщинам. Наличие таких новообразований доставляет не только дискомфорт, но и нередко травмируется при половом акте и элементарном принятии душа.
Это также имеет опасность по отношению к новообразованиям. Лучше приступить к качественному и эффективному лечению как можно быстрее.
Одной из причин, пожалуй, самой главной, является наличие у одного из партнеров таких новообразований. При незащищенном половом акте, разумеется, заболевание переходит к другому партнеру. Лечение, как правило, назначается обоим партнерам одновременно.
Вирус проявляется в активной форме только при обстоятельствах:
- отсутствие стойкости иммунной системы;
- стрессовые ситуации, нарушение режима, недосып;
- повешенный объем приема антибиотиков;
- повышенный объем физических нагрузок;
- переохлаждение организма;
- нарушение рациона питания, дисбаланс;
- наличие ранок и трещин на слизистой в интимных местах.
При диагностике вируса, первое, что необходимо сделать – отвести партнера к врачу и получить лечение. Партнеры должны лечиться одновременно и, конечно, лучше воздержаться от полового акта в период лечения.
Вирус, провоцирующий появление генитальных бородавок, чаще всего поражает здоровый организм при незащищенном половом акте с инфицированным партнером. Вероятность заразиться в этом случае достигает 85%. Имеется и второй путь инфицирования – контактный способ, например, во время гинекологического осмотра женских половых органов.
ВАЖНО! Основная причина появления половых бородавок – присутствие в организме ВПЧ, а именно его активация.
В латентном состоянии вирус может находится в организме до нескольких лет, спровоцировать его активацию могут несколько факторов:
- наличие повреждений на наружных половых органах;
- ослабленный иммунитет;
- постоянные стрессы, хроническая депрессия;
- заболевания ЖКТ;
- гормональные сбои;
- злоупотребление гормоносодержащими лекарствами;
- беременность.
Кондиломы остроконечные во влагалище вызывает папилломавирус человека. Тот же, что провоцирует появление бородавок, папиллом, шипиц на различных участках тела.
Вагинальные кондиломы, как правило, передаются в процессе интимной близости. Случаи, когда девочка была инфицирована во время беременности и родов от матери – единичны. Заразиться можно только при оральном или вагинальном сексе. В редких случаях вирус попадает в организм женщины с рук сексуального партнера при предварительных ласках.
Провоцирующие факторы развития наростов во влагалище:
- воспалительные процессы или инфекционные заболевания;
- заболевания женской репродуктивно системы;
- нарушение уровня гормонов;
- нарушение нормального баланса микроорганизмов во влагалище;
- негативные привычки (табак и алкоголь – причина нарушения работы иммунной системы);
- несоблюдение режима сна и отдыха, и стрессовые ситуации.
Не редко остроконечные кондиломы появляются параллельно с венерическими заболеваниями. При постановке диагноза обязательно берется анализ на инфекции, передающиеся половым путем.
Более чем в 50% случаев заболевание передается половым путем. В группе риска особенно находятся люди, предпочитающие частую смену партнеров и незащищенные половые контакты. Предрасполагающими факторами также являются:
- молодой возраст (от 17 до 33 лет, и преимущественно от 20 до 24 лет);
- раннее начало половой жизни;
- микротравмы половых органов;
- беременность;
- дисбактериоз влагалища;
- частые стрессы;
- плохое питание;
- нехватка витаминов;
- скопление секрета в крайней плоти;
- снижение общего иммунитета.
Появление остроконечных кондилом обусловлено попаданием вируса папилломы человека в организм пациента. Некоторое время (до 90 суток) вирус может быть в организме, не имея возможности создать на коже образования. При ослаблении иммунитета вирус получает возможность беспрепятственно создавать образования на коже. Это образование вызывается вирусом ВПЧ 6, 8,11, 16, 18 типов.
Бородавки возле влагалища и внутри чаще появляются у женщин, которые не защищаются вовремя секса, а партнёр инфицирован. Папилломы вирус человека передается и половым путём, и в случае контакта с кожей больного.
Вирус папилломы человека – это распространенная инфекция половых путей, встречающаяся у женщин. И это не удивительно.
Около 82% представительниц прекрасной половины человечества заражаются в течение двух лет с начала первого полового контакта, вне зависимости от того, сколько у них было сексуальных партнеров. Кондиломы внутри влагалища – это клиническое проявление вируса папилломы человека (ВПЧ), передающегося половым путем и внедряющегося в глубокие слои слизистых оболочек.
Предрасполагающими факторами к заражению ВПЧ, как правило, являются:
- случайные половые связи и, в особенности половые контакты без использования средств индивидуальной защиты;
- дисбактериоз вагины;
- эрозия, развившаяся на шейке матки;
- снижение иммунитета на фоне приема лекарственных препаратов, авитаминоза, стрессов, хронической усталости, переохлаждения;
- наличие сопутствующих инфекций – кандидоза, хламидиоза, уреаплазмоза, гонореи, трихомоноза;
- половые контакты с партнером, инфицированным ВПЧ, без использования презерватива.
Остроконечные кондиломы – это образования, визуально напоминающие сосочки, появляющиеся на слизистых оболочках влагалища, шейки матки, малых половых губ и в области уретры, как в единичном, так и во множественном числе.
Плоские кондиломы – это не только частое, но и весьма опасное проявление ВПЧ, не видимое невооруженным взглядом (кондиломы в данном случае растут вглубь тканей и не выступают над эпителием). Указанные образования появляются, как правило, на шейке матки и говорят о хроническом и запущенном процессе, приведшем к изменениям на клеточном уровне ее эпителия.
Внимание! Плоские кондиломы склонны к озлокачествлению, а потому, требуют немедленного удаления.
Обнаружение вируса папилломы человека у женщин производится на основании результатов следующих обследований:
- ПЦР-диагностики;
- кольпоскопии;
- биопсии;
- цитологии;
- гистологии.
ПЦР-диагностика позволяет определить тип вируса, приведший к появлению кондилом, и, соответственно, разобраться с его онкогенностью, т.е. оценить риски развития злокачественных новообразований на половых органах у женщины. Так 16, 18, 31, 33, 51 и 54 типы вируса отличаются высокой онкогенностью, а 6, 11, 42 и 43 типы – низкой.
ПЦР – диагностика не может быть использована для простановки окончательного диагноза – полученные с ее помощью результаты в некоторых случаях могут быть ложноположительными или ложноотрицательными.
Кольпоскопия – это обследование влагалища и шейки матки при помощи специального аппарата, кольпоскопа, позволяющего рассмотреть образования под многократным увеличением. Проходить указанное обследование желательно ежегодно, вне зависимости от наличия или отсутствия кондилом.
Биопсия – это процедура забора крохотной части кондиломы с целью ее дальнейшего исследования.
Цитология – это исследование соскоба поверхностных клеток, позволяющее выявить клеточные изменения, обусловленные деятельностью вируса, и, соответственно, подтвердить или исключить предраковые состояния. Цитологической исследование мазка, так же как и кольпоскопия, должно производиться ежегодно.
Внимание! Цитология обязательна для женщин с дисплазией шейки матки, инфицированных вирусом папилломы человека, характеризующимся высокой степенью онкогенности.
Гистология – это исследование небольшого кусочка ткани с целью получения сведений о его клеточном строении, позволяющем определить правильность и точность расположения слоев.
В подавляющем большинстве случаев беременность приводит к активизации вируса папилломы человека. Причем это касается как первичных, так и уже существующих образований.
И если образования на половых губах и у входа во влагалище не представляют опасности для новорожденного, то кондиломы на стенках влагалища на шейке матки могут привести к его инфицированию и последующему развитию кондиломатоза гортани.
Именно поэтому кондиломы во влагалище являются прямым показанием к кесареву сечению.
Несмотря на то, что самопроизвольное исчезновение кондилом без применения какого бы то ни было лечения все-таки возможно (примерно в 10-15% случаев они регрессируют сами), ожидать этого не стоит – постоянное травмирование нароста способно привести к самым непредсказуемым последствиям, начиная проблемами сексуального характера и заканчивая озлокачествлением образований.
Лечение кондилом во влагалище может производиться средствами:
Консервативная терапия подразумевает использование средств, оказывающих воздействие на клетки, содержащие геном ВПЧ, а также иммуномодулирующих препаратов.
Хирургическое удаление кондилом во влагалище основано на уничтожении измененных вирусом клеток и включает в себя:
- химическую коагуляцию;
- криодеструкцию;
- электрокоагуляцию;
- лазерное удаление;
- радиоволновое удаление;
- иссечение скальпелем.
Химическая коагуляция – это метод, основанный на использовании средств, в состав которых входят неорганические и органические кислоты. Для воздействия на кондиломы в данном случае используют препараты Солкодерм и Солковагин. Способ характеризуется небольшой болезненностью, хорошей эффективностью и возможным развитием осложнений в виде рубцевания тканей
Криодеструкция – это метод, основанный на обработке кондилом жидким азотом и характеризующийся безболезненностью и скоростью проведения процедуры.
Электрокоагуляция – это метод, основанный на использовании токов высокой частоты и характеризующийся болезненностью, продолжительным восстановительным периодом, вероятностью развития осложнений, а именно — развитием внутренних кровотечений, а также деформированием, эндометриозом и сужением шейки матки.
Лазерное удаление – это наиболее современный и предпочтительный способ, позволяющий удалить кондиломы влагалища на требуемую глубину без образования рубцов.
Радиоволновое удаление – это способ, основанный на использовании высокочастотных радиоволн и характеризующийся безболезненностью и быстротой проведения процедуры.
Иссечение скальпелем – это способ, как правило, использующийся для удаления тяжелых дисплазий.
Профилактика появления кондилом во влагалище подразумевает:
- укрепление иммунитета;
- ведение здорового образа жизни;
- исключение случайных половых связей;
- использование средств индивидуальной защиты при половых контактах;
- недопущение половых контактов с партнерами, имеющими кондиломы на половых органах;
- регулярное посещение гинеколога.
Кроме того, предотвратить развитие ВПЧ может вакцина под названием «Гардасил», предотвращающая инфицирование наиболее распространенными типами вируса папилломы человека – 6, 11, 16 и 18.
Кондиломы бывают разных видов:
- Плоские. Плоские кондиломы заметить довольно-таки трудно. Обычно они растут в форме круга или же в овальной форме. Такого вида кондиломы не выделяются на интимном месте и по цвету сливаются со слизистой. Плоские кондиломы растут достаточно медленно и не доставляют женщине дискомфорта и беспокойств. Плоские кондиломы заметить довольно трудно. Обычно они растут в форме круга или же в овальной форме.Такого вида кондиломы не выделяются на интимном месте и по цвету сливаются со слизистой. Плоские кондиломы растут медленно и не доставляют женщине дискомфорта и беспокойств.
- Остроконечные. Осматривая влагалище, можно заметить бородавки, напоминающие сосочки. Такой вид кондилом и называет остроконечной кондиломой. Они напоминают образование на ножке. Как правило, цвет таких наростов – телесный. Распространение такого вида наростов может быть, как в множественном объеме, так и в единичном. Как правило, локализируется кондиломы на стенках влагалища.
Различают две основные разновидности генитальных бородавок:
- остроконечные (экзофитные). Представляют собой совокупность конусообразных наростов на внутренних и внешних женских половых органов. Зачастую по цвету сливаются с кожей, реже приобретают розовый окрас.
По размерам рядом расположенные образования практически не разнятся, бывают от 1-2 мм до нескольких сантиметров в диаметре. Преимущественно не несут угрозу здоровью человека.
Плоские (широкие, эндофитные). Специфика выростов заключается в том, что они прорастают внутрь эпителия. Пораженная кондиломами поверхность остается практически ровной, в чем и заключается коварство этого типа папиллом.
Иногда их трудно диагностировать даже во время осмотра гинекологом. В половине случаях выявляются в сочетании с дисплазией, рассматриваемой как предраковое состояние.
Остроконечные кондиломы во влагалище различаются по степени онкогенности, по внешнему виду и по действию на ткани эпителия.
По степени онкогенности выделяют:
- низкоонкогенные штаммы;
- высокоокогенные штаммы ВПЧ.
По внешнему виду и поведению кондиломы у женщин и мужчин классифицируют следующим образом:
- Остроконечные выпуклые новообразования – ткани эпидермиса растут наружу. Располагаются эти разрастания у входа во влагалище, на клиторе, перианальной складке и в районе ануса. Их появление провоцирует низкоонкогенный штамм ВПЧ. Риск перерождения в злокачественную опухоль минимален.
- Плоские новообразования – это кондиломы на шейке матки – рост измененных тканей происходит не наружу, а вглубь эпителия. Вызывает этот вид новообразований высокоонкогенный штамм ВПЧ. Кондиломы на шейке матки являются предраковым состоянием.
Кондиломы у женщин могут быть трех видов: остроконечные, плоские и широкие.
Остроконечные или экзофитные кондиломы достигают в размерах нескольких миллиметров, имеют длинную ножку, их цвет практически не отличается от цвета кожи.
Этот вид новообразований перерождается довольно редко, однако опасен тем, что быстро разрастается, локализуясь на наружных и внутренних половых губах, в уретре, на шейке матки.
Последнее может стать показанием к кесареву сечению у беременной женщины, так как сильно разросшиеся бородавки способны перекрыть родовые пути.
Плоские кондиломы у женщин встречаются реже, однако являются очень опасными, так как способны к перерождению и провоцируют рак шейки матки.
Локализуется этот вид новообразований преимущественно у входа во влагалище. Новообразования небольших размеров и неприметны, поэтому обнаруживаются они уже, как правило, на поздних стадиях.
Диагностика плоских кондилом проводится при помощи специального оборудования.
Широкие кондиломы у женщин – это одно из проявлений второй стадии сифилиса (см. фото).
Представляют собой небольшие мокнущие образования с белесым налетом, покрывающие гениталии и внутреннюю поверхность бедер женщин.
Лечение широких кондилом очень специфично, т. к. должно входить в комплексное лечение сифилиса.
Каковы же важнейшие симптомы кондиломатоза у женщин? Основные симптомы – это появление неэстетичных бугристых наростов и сниженный иммунитет.
Другие симптомы зависят от места локализации, количества и качества новообразований. Так, генитальные бородавки, покрывающие уретру, являются причиной сильных резей и болей во время мочеиспускания женщины.
Если новообразования разрастаются в прямой кишке, то человек испытывает боль и видит кровянистые выделения во время дефекации.
В случае локализации бородавок во влагалище и на шейке матки женщина испытывает сильную боль во время физической близости с партнером.
Также после полового акта и при ношении слишком тесного нижнего белья кондиломы могут кровоточить.
Очень часто женщины с кондиломатозом чувствуют боль внизу живота, у них наблюдаются (особенно если кондилома перерождается в злокачественное новообразование) субфебрильная температура, стойкий неприятный запах.
Очень опасны кондиломы у беременных женщин. Помимо того, что новообразования могут препятствовать нормальным родам, они также могут разрыхляться и приводить к разрывам влагалища.
Еще одной проблемой кондиломатоза у женщин является психический дискомфорт, который провоцирует данный недуг.
Нередко женщины с кондиломами сильно комплексуют и даже боятся половой близости, так как чувствуют себя непривлекательными.
Минусом большинства препаратов, в том числе и описанных в этой статье, является побочные действия. Часто лекарства сильно вредят организму, впоследствии вызывая осложнения работы почек и печени.
Чтобы предотвратить побочное влияние таких препаратов хотим обратить внимание на специальные фитотампоны BEAUTIFUL LIFE.
В их составе есть натуральные лечебные травы — это дает потрясающие эффекты очищения организма и восстановления женского здоровья.
Подробнее как этот препарат помог другим женщинам читайте здесь в нашей статье про фитотампоны.
Симптомы зачастую появляются не сразу после заражения организма вирусом папилломы. Поскольку инкубационный период этого заболевания варьирует от нескольких месяцев до года и больше, проявления можно заметить только спустя это время.
Чтобы диагностировать папилломавирус и быстро избавиться от кондиломы, симптомы у женщин необходимо выявить как можно раньше, ведь образования в некоторых случаях разрастаются очень быстро.
Проявления кондиломатоза исключительно местного характера, то есть напрямую зависят от места локализации наростов. Располагаться могут:
- В зоне декольте.
- На груди.
- В подмышечных впадинах.
- Ротовой полости.
- Больших и малых половых губах.
- В перианальной, клиторальной, лобковой зоне.
Кондиломы (см. фото) у женщин бывают двух видов. Чаще можно встретить наросты в виде сосочков. Они практически не мешают, пока не увеличиваются в размерах и количестве. Когда бородавок становиться много, они сливаются в одну или несколько больших. Такие могут болеть и кровоточить (если нарушается их целостность).
Больной может чувствовать зуд и жжение, если образования находятся в перианальной области и периодически раздражаются при дефекации.
Кондилома на половой губе (см. фото), во влагалище и в зоне клитора может повреждаться во время полового акта и вызывать болезненные ощущения, поэтому специалисты рекомендуют на время лечения отказаться от интимной близости.
При остроконечных кондиломах во влагалище (см. фото), симптомы у женщин, помимо возможных зуда и жжения, могут проявляться в виде молочницы, потому что нарушается здоровая микрофлора и начинает преобладать патогенная. Женщины могут замечать появление белых творожистых выделений с кислым запахом.
Второй вид наростов — широкие кондиломы на малых губах у женщин (см. фото). Также часто они локализуются на шейке матки, где диагностируются с большим трудом. Симптоматика скрытая, поэтому есть опасность запустить заболевание, вследствие чего доброкачественное новообразование может перерасти в злокачественную раковую опухоль.
Плоские наросты говорят о том, что вирус папилломы в организме появился довольно давно и уже успел приобрести хроническую форму. Имеют свойство прорастать в глубокие слои эпителия, чем и представляют большую опасность озлокачествляться. » alt=»»>
Для раннего диагностирования кондиломатоза и успешного лечения женщина должна регулярно посещать гинеколога.
У женщин остроконечные кондиломы обычно выявляются на осмотре у гинеколога. Для уточнения диагноза производят поверхностную обработку специальным раствором, после чего кондиломы проявляются осветленными пятнами на фоне здоровой кожи. Возможно появление кондилом во влагалище, в связи с чем, не всегда легко определить это заболевание.
Чаще всего, расположение является следствием микротравм поверхности кожи полового органа. Остроконечные кондиломы могут располагаться в области крайней плоти, уздечки и головки полового члена.
В редких случаях они могут располагаться на стволе полового члена и мошонке. При таком расположении они могут быть множественными и иметь большие объемы. В редких случаях они могут быть в области уретры и способствовать проявлению симптомов хронического уретрита.
Папиллома на шейке матки — это множественные образования.
Заболевание провоцируется вирусным возбудителем, который попадает в половые пути после незащищенного сексуального контакта.
А пока мы не перешли к более подробному раскрытию темы, спешим порекомендовать вам эту книгу, изменившую жизнь многих страдающих от наростов к лучшему.
Сам автор долго страдал от кондилом, пробовал всевозможные препараты, лекарства, но это не помогало. А в книге вы найдете действенные народные рецепты, которые помогут вам избавиться от заболевания за несколько месяцев.
Остроконечные кондиломы или половые бородавки — это образования на кожных покровах и слизистой оболочке гениталий, причиной появления которых является вирус папилломы человека. Как правило, течение заболевания хроническое, характеризуется оно рецидивами и высоким онкогенным риском при отсутствии верного лечения.
Наросты имеют дольчатое строение и ножку, реже встречаются плоские экземпляры, которые представляют опасность для организма, поэтому при их обнаружении следует немедленно обратиться в медицинское учреждение.
Форма аномальных разрастаний встречается разная. К примеру, остроконечная кондилома состоит из сосочков телесного оттенка и имеет ножку.
Важно вовремя заметить образование, так как оно склонно к скорому размножению и слиянию с мелкими наростами, вследствие чего происходит формирование гигантской бородавки. Она напоминает соцветие цветной капусты и является причиной дискомфорта и болезненных ощущений.
Постепенно поверхность такой кондиломы затвердевает, она способна глубоко прорастать в близлежащие ткани и перерождаться в онкологическое заболевание.
Остроконечные кондиломы у женщин обнаруживаются на половых губах, в промежности или анальном отверстии, реже — во влагалище. А вот плоские образования поражают преимущественно шейку матки и мочеиспускательный канал.
Кондиломы (остроконечные кондиломы, генитальные или половые бородавки) – разрастания слизистой оболочки на интимных местах, реже – в анальной области или во рту. Представляют собой доброкачественные образования вирусной природы.
Внешний вид: Кондиломы напоминают цветную капусту или петушиный гребень — у них узкая ножка и широкая верхняя часть. Это придает им характерный «остроконечный» вид.
Цвет: телесный, розовый или коричневатый.
Размеры: от 1 мм до крупных множественных разрастаний, размер которых трудно определить.
Симптомы: зуд, раздражение, ощущение инородного тела.
Где располагаются остроконечные кондиломы у женщин:
- видимые слизистые оболочки: малые и большие половые губы, зона промежности, область анального отверстия, полость рта
- внутренние кондиломы: влагалище, шейка матки, мочеиспускательный канал, прямая кишка
Кондиломы появляются при заражении вирусом папилломы человека (ВПЧ). Этот вирус паразитирует в верхних слоях кожи и слизистых оболочек, вызывая их разрастания в виде кондилом и бородавок (этим объясняется еще одно название кондилом – половые или генитальные бородавки). Тип вируса, который вызывает кондиломы, является «доброкачественным», он не может привести к раку шейки матки.
Способ зараженияСпособ заражения ВПЧ – контактный. Вирус передается при половом акте, в том числе его анальных и оральных формах. Существует риск заразиться непрямым способом – через предметы (например, полотенце).
Инкубационный периодПосле заражения ВПЧ может не проявлять себя длительное время (от 1 месяца до нескольких лет), но при благоприятном стечении обстоятельств (снижение иммунитета, беременность) обязательно появится кондилома.
Отличить остроконечную кондилому у женщин от других образований довольно легко даже по внешнему виду, но для подтверждения диагноза проводится проба с уксусной кислотой.
Папиллома человека представляет собой доброкачественную опухоль, которая растет на поверхности кожи и имеет вытянутую форму. Состоит она из соединительнотканного материала и сосудов, покрытых тонким слоем эпителия.
Папилломы бывают врожденными, приобретенными в ходе воспалительного процесса или вирусными (на половых органах).
Кстати, я за натуральные препараты для лечения папиллом, например как капли Papillux.
Папилломы легко передаются от больного человека к здоровому, причем происходит это:
- Что такое остроконечные кондиломы
- Виды остроконечных кондилом
- Причины появления
- Признаки и симптомы
- У женщин
- У мужчин
- Лечение остроконечных кондилом у женщин и мужчин
- Хирургическое лечение
- Медикаментозное лечение
- Осложнения остроконечных кондилом
- Кондиломатоз во время беременности
- Диагностика
- Профилактика
Редко, но бывает, что некоторые сталкиваются с проблемой появления остроконечных кондилом или как их еще называют — аногенитальными бородавками. Эта проблема распространена среди некоторых мужчин и женщин. Что это такое, какие виды бывают и как с ними бороться, рассмотрим более подробно далее.
Аногенитальные бородавки растут на эпителии и слизистых оболочках, представлены в виде мягких разрастаний, в основном их можно заметить на половых органах и вокруг анальной области. По виду они подобны цветной капусте.
Кондиломы во время беременности тоже не редкость и даже будущие мамы подвергаются такому заболеванию.
При беременности, конечно, имеются свои особенности, необходимые учитывать как при лечении медикаментозным способом, так и при удалении образования, используя разные методики.
Рост и развитие кондилом провоцирует, прежде всего, изменение гормонального фона, а также понижение уровня иммунитета в период вынашивания малыша.
Наросты больших размеров могут повлиять на процесс родов и соответственно усложнить их. При диагностике кондилом, рожать малыша рекомендовано при помощи кесарева сечения.
Заболевание не отражается на развитии плода, но в ходе родовой деятельности может привести к негативным последствиям. Остроконечные кондиломы больше подвержены механическому повреждению, что плохо для женщины. Появление плоских кондилом с этой точки зрения не так опасно. Однако присутствующая в организме матери инфекция способна передаться ребенку.
Поэтому, если развитие заболевания обнаруживают на начальных сроках беременности, женщине предлагают пройти соответствующий курс лечения или, по необходимости, удалить кондиломы. Но делать это можно только во втором триместре беременности.
- чувство жжения, зуда, воспалительных процессов во влагалище;
- выделения в большом объеме с гнойным содержимым;
- кровотечение после подмывания и при половом акте (травмирование кондилом);
- раздражение в области слизистой, а также воспалительный процесс.
Как видно симптомы, описанные выше, сопутствуют ряду заболеваний, которому подвергаются женщины даже при частых стрессах и понижении иммунной системы.
Симптомы можно обнаружить при образовании молочницы и других заболеваний(гарднерелла).
Если начинают появляться малейшие признаки, похожие на жжение и зуд, необходимо обратиться к врачу.
Распространенной ошибкой женщин является самолечение. Как правило, обнаружив подобные симптомы, представительницы прекрасного пола начинают использовать «проверенные методы» в виде подмывания содой и хозяйственным мылом.
Надо понимать, что сода и хозяйственное мыло по своему составу оказывает негативное влияние в таких случаях. В силу того, что вирус уже активен и скорее всего образования начали свое развитие давным-давно, мыло и сода только лишь усугубит и без того тяжелую ситуацию для женщины.
Ведь компоненты, входящие в состав мыла и соды способствуют вымыванию щелочной среды, необходимой для женского здоровья. Поэтому, использовать такие методики, не рекомендовано.
Безусловно, сода может и устранит зуд, но это лишь временный результат. Необходимо пройти диагностику, а также начать соответствующее лечение.
Появиться кондиломы могут как спустя несколько месяцев после заражения, так и через несколько лет. Первые тревожные звонки – небольшие, в несколько миллиметров наросты в аногенитальной области.
При ослаблении иммунной защиты организма ВПЧ «выходит» через эпителий наружу – образуется кондилома. На этом этапе симптомы уже конкретизируются:
- во время роста образования (период очень небольшой – около шести часов) заболевшая чувствует едва заметное жжение и зуд в области гениталий;
- вырастает сразу небольшая группка маленьких образований размером 1–3 мм;
- кондилома в какой-то мере выглядит как соцветие цветной капусты – пупырчатая поверхность с бугорками;
- после того как образования достигли предельных для себя размеров, неприятные ощущения у больной уходят;
- иногда кондиломы на малых половых губах имеют «ножку», тонкую как нить;
- цвет – красноватый, багровый, розоватый или телесный;
- может наблюдаться процесс слияния одиночных наростов в одну общую кондилому Бушке-Левенштейна, опасное образование, склонное к гниению и мацерированию.
Вирус папилломы (кондиломы) – заболевание, знакомое множеству женщин. Оно проявляется на кожных покровах и слизистой в виде наростов. Папилломы внутри и возле влагалища доставляют женщинам массу неудобств, вызывая сильный зуд и жжение в месте поражения.
Выявить внешние проявления ВПЧ легко, если наросты располагаются у входа во влагалище, но увидеть самостоятельно внутренние кондиломы слизистой практически невозможно.
Наросты в вагине проявляют себя:
- неприятными проявлениями при половом акте и введении женского гигиенического тампона;
- выделением небольшого количества крови после полового акта;
- зудом, жжением и дискомфортом;
- разрастанием наростов за пределы влагалища, на наружные кожные покровы.
Наросты внутри женщины являются заразными для половых партнеров. Чаще всего заболевание выявляется случайно, при прохождении планового осмотра у гинеколога.
Первоначально симптомы общие. По ним сложно определить, с чем конкретно столкнулся иммунитет. В случае, если появляются наружные высыпания, пациент обращает внимание на дискомфорт в интимных зонах. После появления образований установка диагноза не представляет большой сложности.
Первоначальным симптомом появления в организме вируса папилломы человека являются общие признаки:
- ощущение слабости, усталости;
- головная боль;
- раздражительность;
- небольшое повышение температуры.
По этим признакам опознать вирус удается очень редко. Впоследствии вирус преодолевает оборону иммунитета и на поверхности кожи начинают появляться папилломы. Так как места локализации остроконечных кондилом находятся вне открытых зон кожи, первоначально их появление может быть незаметно для пациента.
Если отсутствуют выражение симптомы проблемы, это означает, что женщина редко обращается к гинекологу за помощью и на осмотр.
Иногда папиллома, что прогрессирует может нести за собой такие симптомы:
- Сильное жжение и зуд во влагалище;
- Дискомфорт при половом акте;
- Выделения (возможно кровянистые, чаще после полового акта), дискомфорт;
- Отёчность зоны интимных органов и покраснение слизистой;
- Сбой с дефекацией, если бородавка появляется в зоне ануса;
- Нарушается мочеиспускание.
Диагностика, как уже было сказано ранее, является важным этапом при определении наличия заболевания. Ранняя диагностика — это 70% успешного лечения и результата. На ранних стадиях (любых заболеваний) можно предотвратить ряд проблем, доставляющих глобальные проблемы.
- В первую очередь, необходимо регулярно посещать врача — гинеколога. Осмотр врач на приеме проводит всегда и более того, назначает сдачу необходимых анализов, если посчитает нужным.
- Анализ на наличие ВПЧ сдается в соответствующих медицинских учреждениях, посредством взятия мазки из полости влагалища. Согласно результатам анализа, можно понять, обнаружение каких клеток ДНК было выявлено. Насчитывается большое количество клеток ДНК, значение каждых которое разное. Зачастую, у женщин диагностирует ДНК 59 типа. К этому типу и относятся опухоли доброкачественного характера.
При визуальном осмотре врач может заподозрить наличие вируса папиллома, но без сдачи анализов сделать точный и обоснованный вывод не представится возможным.
Постановка диагноза начинается с визуального осмотра пациентки на гинекологическом кресле. Если специалист обнаруживает кондиломы на поверхности шейки матки, то назначаются дополнительные анализы для подтверждения диагноза и определения генотипа папилломавируса.
Непосредственно во время осмотра гинеколог может взять мазок из влагалища и провести кольпоскопию. Для этого используется специфический инструмент, позволяющий рассмотреть внутренние половые органы при многократном увеличении.
Как правило, эта процедура не вызывает серьезного дискомфорта. Дополнительно врач может сделать биопсию, то есть забор участка ткани новообразований для дальнейшего исследования.
Сложнее дело обстоит с плоскими кондиломами, поскольку они не всегда видны даже при увеличении. Чтобы обнаружить их, на шейку матки наносят раствор Люголя или уксуса, что позволяет определить патологические участки.
В первом случае здоровая слизистая окрашивается в коричневый цвет, а вирусные клетки не меняют оттенка. При использовании уксусной кислоты непораженные участки остаются без изменений, а плоские кондиломы становятся серыми или желтоватыми.
Наиболее точным методом диагностики ВПЧ, позволяющим определить не только наличие инфекции, но и ее штамм, является ПЦР-исследование. Для этого производится забор части ДНК пациента, в котором могут содержаться вирусные клетки, в частности выделения из влагалища.
В лабораторных условиях производится многократное искусственное копирование этого участка ДНК, после чего становится отчетливо видна структура клеток.
Остроконечные кондиломы на половых губах у женщин диагностируются врачом-гинекологом, который обнаруживает патологические образования при плановом гинекологическом осмотре на кресле. Врач подтверждает образование путем обработки пораженной области уксусной кислотой (5%). После нанесения пораженный кожный покров на протяжении 10 минут приобретает беловатый цвет.
Так как бородавки на половых губах считаются вторичным симптомом сифилиса, то пациенту назначают анализ крови на сифилис и рекомендуют сдать тест на ВИЧ-инфекцию. Чтобы правильно назначить лечение, врачу нужно знать тип вируса, спровоцировавший заболевание, для этого мазок подвергают ПЦР-анализу (полимеразная цепная реакция).
Такой метод распознает ДНК возбудителя. Исключить злокачественное течение можно при помощи проведения биопсии и цитологического исследования.
Дифференциальную диагностику проводят от таких болезней:
- вторичный сифилис;
- фиброма;
- воспаление волосяного фолликула;
- плоский либо блестящий лишай;
- ангиокератома.
Диагностику остроконечных кондилом проводит медицинский специалист. Чаще всего это гинеколог у женщин и уролог у мужчин. Но эти образования также лечит венеролог или дерматовенеролог.
При наличии обширных образований, характерных для остроконечных кондилом, специалист установит диагноз без труда. При отсутствии образований или при наличии небольших наростов в начальной стадии, производится обработка кожи 3-5% раствором уксусной кислоты. При этом ткани, пораженные вирусом, станут выделяться осветленными пятнами на фоне здоровой ткани обычного цвета.
Дополнительно может проводиться забор участка тканей (биопсия) для контроля отсутствия злокачественных клеток. С помощью анализа крови на ВПЧ выясняются типы вируса ВПЧ, присутствующие в организме пациента.
При наличии онкогенных типов вируса рекомендуется усиленные меры профилактики. Если не проводить своевременного лечения, образования, вызванные онкогенными вирусами, могут впоследствии перерождаться в злокачественные образования, несущие угрозу жизни.
Прежде чем выбрать метод,как лечить кондиломы, необходимо определить характер образования, а также учесть некоторые особенности проведения процедур. Нередко женщины выбирают удаление при помощи химических методов.
Медикаментозное лечение представляет собой комплекс, состоящий из препаратов, способствующих укрепить иммунную систему, что очень важно при ВПЧ, а также избавиться от вируса ДНК, находящегося в активном состоянии.
Правила лечения препаратами:
- Как правило, женщинам назначаются препараты в форме таблеток, принимать которые необходимо три раза на протяжении дня. Такие таблетки повысят иммунитет, а также поспособствуют избавлению от вируса.
- Помимо таблеток, женщинам назначаются свечи для вагинального применения.
- Прием таблеток и свечей необходимо осуществляться одновременно, в комплексе.
- После пройденного курса лечения, необходимо восстановить микрофлору, если в этом есть необходимость. Восстановление микрофлоры длится на протяжении трех циклов менструации.
Аппаратное удаление на сегодняшний день относится к числу современных методик удаления новообразований.
Могут удалять радиоволнами — один из популярных методов, используемых с аппаратом Сургитрон.
Под воздействие высоких радиочастотных волн, разрушаются клетки кондилом, и в дальнейшем образование исчезает с поверхности слизистой или же с ее стенок.
Хирургический метод лечения представляет собой удаления новообразований при помощи лазера. Большая часть женщин предпочитает удаление при помощи лазера. Процедура прижигания происходит с обезболиванием местного вида.
Для борьбы с кондиломами прибегают к комплексной терапии. Курс прописывается индивидуально лечащим врачом после предварительного обследования пациентки.
Эффективное лечение преследует следующие задачи:
- полное удаление нежелательных наростов;
- восстановление иммунитета;
- избавление от инфекции.
Консервативная методика подразумевает лечение кондилом на вульве лекарственными средствами. Одни препараты отвечают за разрушение патологических очагов, вторые борются с инфекцией, которая спровоцировала появление папиллом, третьи приводят в порядок иммунную систему.
К эффективным противовирусным медикаментам относятся:
Некоторые названные препараты одновременно восстанавливают иммунитет. Дополнительно прописываются Иммунал, крем Алдара. Разрушающим эффектом на генитальные бородавки оказывают химические компоненты, входящие в состав следующих средств:
СОВЕТ! Следует помнить, что средства для наружного применения прижигающе действуют не только на очаги патологии, но и на здоровые участки слизистой. Поэтому пользоваться ими нужно максимально аккуратно.
Современная медицина позволяет избавиться от кондилом на вульве за считанные минуты и практически безболезненно.
 криодеструкция. Процедура подразумевает использование жидкого азота.
криодеструкция. Процедура подразумевает использование жидкого азота. Вещество точечно воздействует на папилломы, вызывая некроз пораженных тканей с дальнейшим отторжением.
Нежелательные образования полностью исчезают через несколько дней после операции.

В процессе генитальные бородавки обрабатываются лазерным лучом, диаметр которого регулируется специалистом.
Методика является абсолютно безболезненной и безопасной, после операции практически не остается рубцов.
 Хирургическое иссечение. Оперативное вмешательство – традиционный способ избавления от папиллом.
Хирургическое иссечение. Оперативное вмешательство – традиционный способ избавления от папиллом. Удаление радионожом. Радиохирургия – бесконтактная методика, гарантирует максимально точный разрез, здоровые ткани практически не повреждаются. Одновременно происходит запайка сосудов, то есть вся операция проходит без крови.
Удаление радионожом. Радиохирургия – бесконтактная методика, гарантирует максимально точный разрез, здоровые ткани практически не повреждаются. Одновременно происходит запайка сосудов, то есть вся операция проходит без крови.Все, что касается человеческого здоровья, требует особого внимания. Нельзя игнорировать даже единичные небольших размеров кондиломы на вульве, так как не исключено, что вскоре они оккупируют существенные части кожи или слизистой. Поэтому при первой же симптоматике папилломавируса в организме необходимо обращаться за квалифицированной помощью.
Кондиломы, локализующиеся на шейке матки необходимо обязательно лечить, поскольку существует высокая вероятность их перерождения в злокачественную опухоль. Способ терапии определяется, исходя из разновидности бородавок, возраста женщины, ее особенностей и противопоказаний. Также важную роль играет количество кондилом и их размеры.
На время лечения не требуется соблюдения особого режима, женщине не выдается больничный, она может заниматься привычными делами. Единственное ограничение касается интимной жизни: половые контакты желательно исключить на весь терапевтический курс. Это поможет предотвратить повторное заражение и травмирование кондилом.
Лечение должно быть комплексным. Важно не только убрать бородавки, расположившиеся на шейке матки, но и предотвратить рецидив. Для этого назначают противовирусные и иммуномодулирующие таблетки. Можно применять и народные средства с аналогичным действием, но их нужно предварительно согласовать с врачом. Диету соблюдать не нужно, но рекомендуется употреблять больше фруктов и овощей.
Для местной блокировки активности вируса применяют интравагинальные свечи, чаще всего используют Панавир или Генферон. В первом случае нужно использовать препарат в первую неделю через каждые 48 часов (3 раза), а во вторую неделю через 72 часа (2 раза). Генферон используют по 1 свече дважды в сутки на протяжении 10 дней.
Популярностью пользуется раствор для наружного применения Солковагин. Применять его может только врач гинеколог, самостоятельное использование недопустимо, поскольку без специального инструментария нельзя нанести препарат, не затронув здоровые участки, а это вызовет ожог.
После обработки предполагаемой области воздействия 3%-уксусной кислотой Солковагин наносится с помощью ватного тампона точечно на кондиломы, через 1-2 минуты процедура повторяется. Осмотр проводится через 10 дней, затем через 14 и еще через 14.
Если за это время не был достигнут нужный эффект, процедуру повторяют, но обычно достаточно одного применения.
Если консервативное лечение не принесло результатов, или есть вероятность осложнений, врач назначает оперативное удаление кондилом на шейке матки. Для этого могут использоваться следующие методы:
- Криодеструкция (удаление жидким азотом). Бородавки замораживаются и через некоторое время самостоятельно отслаиваются от слизистой оболочки.
- Лазерная терапия. С помощью лазерного луча кондиломы прижигаются, их клетки выпариваются слой за слоем, на месте нароста остается корочка, отпадающая в течение 1-2 недель.
- Радионож. Метод похож на лазерную терапию, но используется аппарат, испускающий радиоволны высокой частоты. Бородавка срезается этим лучом, на ее месте остается корочка.
- Иссечение скальпелем. Традиционный хирургический метод редко используется для удаления кондилом на шейке матки. В большинстве случаев этот способ выбирают, если к остальным есть противопоказания, если нужно быстро избавиться от бородавки, или если есть подозрения на перерождение в злокачественную опухоль.
Ни один современный способ не позволяет полностью избавиться от вирусных клеток папилломы в организме, можно лишь удалить внешние проявления этого заболевания. Впоследствии пациентке потребуется постоянно следить за своим здоровьем, чтобы кондиломы не появились вновь.
Лечение кондилом несложное, но длительное. Показано использовать медикаментозное для подавления ВПЧ и хирургическое удаление разрастаний.
- Осмотр гинекологом в зеркалах, кольпикоскопия шейки матки.
- Сбор биологического материала для анализа на ЗППП, соскоб тканей шейки матки для исследования на раковые клетки.
- ПЦР-анализ для определения типа ВПЧ.
После получения результатов анализов разрабатывается индивидуальный план ведения пациентки. Кондиломы на шейке матки требуют несколько иной тактики лечения.
Сегодня кондиломатоз можно лечить с помощью медикаментозной терапии. Но самостоятельно этого делать не стоит. Компетентный врач подскажет, какие медикаменты выбрать, определит, нужно ли удалять кондилому, и каким именно способом это лучше сделать.
Удаление кондилом на шейке матки проводится разными методами:
- хирургическое иссечение используется при подозрении на онкологию или для удаления больших наростов (больше одного сантиметра);
- криодеструкция — относительно безболезненный метод устранения кондилом, когда при помощи жидкого азота наросты замораживаются и со временем сами отпадают, используется только в случае доброкачественных новообразований;
- химическое выжигание бородавок с применением 3% уксусной кислоты или Солковагина;
- радиоволновая деструкция — кондиломы разрушаются с помощью радиоволн;
- использование электроножа используется для удаления остроконечных кондилом путем прижигания;
- лазерная коагуляция — наиболее распространенный метод удаления нежелательных наростов.
Все эти методы применяются лишь тогда, когда исключено злокачественное перерождение папилломы.
После удаления кондилом ВПЧ все еще присутствует в организме, поэтому в лечении кондиломатоза применяется комплексная медикаментозная терапия для предотвращения рецидивов.
На выбор способа лечения наростов влияет характер симптомов, локализация и пораженная патологией площадь. Если у женщины диагностирован кондиломатоз, то обязательно раз в 3 месяца проводить цитологию влагалищных мазков и гистологическое исследование, что позволит вовремя распознать появление раковых клеток.
Лечение кондилом чаще проводится комплексом методов, направленных на поднятие защитных сил организма и борьбу с наружными образованиями.
Вначале женщине назначается медикаментозная терапия, включающая прием иммуностимуляторов и противовирусных средств. Метод удаления кондилом выбирают в зависимости от локализации и размера. Современные методы избавляют от генитальных образований за 5—10 минут. Удаляют кондиломы с половых губ практически безболезненно и без следов, но после удаления возможно рецидивное появление наростов.
Папилломы во влагалище представляют собой узелкоподобные наросты, имеющие розоватый или телесный цвет. Они могут быть расположены как непосредственно во влагалище, так и около входа в него, в районе промежности и малых половых губ. Такие скопления имеют название кондиломы.
Появление папилломы во влагалище, как правило, является следствием половой инфекции – ВПЧ, вируса папилломы человека. Инкубационный период заболевания может варьировать от нескольких недель до нескольких лет, в зависимости от иммунитета женщины и состояния микрофлоры влагалища. Но чаще болезнь проявляется через 2-3 месяца после заражения.
Также гинекологи подчеркивают, что вирус папилломы во влагалище могут провоцировать частые стрессы, нарушение баланса микрофлоры влагалища, авитаминоз и ранняя половая жизнь.
У здорового и молодого организма остроконечные кондиломы в вагине могут проходить самопроизвольно. Но это не повод оставлять заболевание без внимания. Для борьбы с новообразованиями применяются медикаменты, хирургические воздействия или сочетание обоих методов. Метод терапии должен определять специалист.
Для восстановления работы иммунной системы специалист рекомендуют применять иммуномодуляторы, такие как:
Для снижения вирусной активности, в ходе терапии применяются противовирусные медикаменты. В некоторых случаях прием подобных препаратов позволяет обойтись без удаления наростов.
Наиболее девственными противовирусными средствами являются Пановир в виде вагинальных свечей и пероральные таблетки Изопринозин. Представленные средства обладают дополнительным иммуномодулирующим эффектом, что улучшает их эффективность.
Один из способов избавиться от наростов, прижигание медикаментами с агрессивным составом. Выделяют два типа препаратов, прижигающие или вызывающие отмирание тканей.
Если не лечить наросты в вагине, они могут переродиться в раковые опухоли. Для процесса озлокачествления не требуются дополнительные факторы, этот происходит, само собой.
Чаще всего рак развивается в образованиях, вызванных 6, 11, 16 и 18 штаммами вируса папилломы человека. Перерождение начинается с эрозирования тканей и воспалительного процесса, которые без терапии переходит в онкологию.
Новообразования не подверженные онкологии могут разрастаться до колоссальных размеров и занимать существенную площадь стенок влагалища. Подобное разрастание сделает интимные отношения невозможными и приведет к появлению психологического комплекса.
Разрастание кондилом при беременности может привести к инфицированию плода и нарушению естественного хода родов. При серьезном разрастании новообразований показано кесарево сечение.
Если появились мелкие кондиломы, необходимо сразу же обратиться к специалисту, это позволит обойтись более щадящими методами лечения. Разрастающиеся влагалищные кондиломы формируют широкие кондиломы (участок сросшихся новообразований), которые тяжелее поддаются терапии и причиняют дискомфорт.
Лечение этого вида бородавок проводится местным и общим способами. На сегодняшний день не найден способ, гарантирующий полное исчезновение вируса из организма носителя.
В обязательном порядке необходимо совместное лечение полового партнера. При частных сменах половых партнеров стоит решить вопрос обязательного предохранения от ЗППП.
При постановке диагноза остроконечных кондилом следует сдать анализы на инфекции, передающиеся половым путем, так как очень часто несколько инфекций сопутствуют друг другу.
Лечение направлено на помощь организму в самостоятельной борьбе с вирусом. Среди препаратов используются:
- интерфероны (внутримышечно или в область локализации кондилом);
- общие противовирусные препараты;
- препараты, стимулирующие иммунитет;
- витаминно-минеральные комплексы.
Лечение кондилом в домашних условиях осложнено тем, что его нужно проводить несколько раз в день в интимных местах, что не всегда удобно. Кроме того, бывает сложно отделить пораженные клетки от клеток здоровой кожи.
Остроконечные кондиломы, особенно у женщин, отчетливо видны на поверхности половых органов только при наличии обширных, крупных образований. Поэтому при обработке дома велик риск травмировать здоровые ткани лечебным средством и оставить рубцы на нежной коже.
Средства на основе йода и настойки прополиса достаточно эффективны, если проводить обработку кондиломы несколько раз в день. Но они легко могут вызвать ожог кожи в области половых органов.
По данным некоторых исследователей, тем или иным штаммом вируса папилломы человека заражены до половины жителей планеты. Основными мерами предосторожности от заражения должно быть использование индивидуальных предметов личной гигиены, соблюдение правил нахождения в общественных местах.
При отсутствии данных о здоровье полового партнера стоит позаботиться о средствах предохранения, которые помогут предотвратить появление заразных половых инфекций, в том числе остроконечных кондилом.
В случае, когда вирус уже находится в организме, стоит обратить усиленное внимание на состояние здоровья. Специфического лекарства от данного вируса пока нет, и под лечением остроконечных кондилом понимается устранение наружных наростов на коже и общая терапия для стимулирования иммунитета.
Это значит, что, чем лучше общее состояние здоровья, тем меньше вероятность получения рецидива остроконечных кондилом, даже при наличии вируса папилломы человека.
Лечение наростов во влагалище в виде висячих бородавок и обычным папиллом имеет несколько способов.
Удаление новообразований проводится на базе медицинского учреждения, самостоятельное лечение кондилом нецелесообразно и опасно для здоровья.
Как удаляют папилломы на стенках влагалища:
- Лазерная деструкция – ткани новообразования испаряют послойно под действием светового луча определенной частоты. Через несколько дней на месте разрастания образуется корочка, под которой находится нормальная слизистая. В течение месяца струп отпадет. Процедура бескровная, безболезненная, риск инфицирования минимален.
- Радиодеструкция – удаление новообразований при помощи радиоволны. Методика процедуры аналогична лазерному лечению.
- Электродеструкция – проводится при помощи электротока. На новообразование накладывается петлевой электрод. Пропускается разряд. Новообразование с преддверия влагалища, прочих участков репродуктивных органов отпадает. Процедура инвазивна и болезненна. Высокий риск ожога слизистой. Не рекомендована к использованию у беременных женщин.
- Прижигание агрессивными жидкостями – солкосерилом, ферезолом, чистотелом – может быть использовано только при локации новообразований на наружных половых органах. Обработка проводится врачом в условиях медицинского кабинета. Высокий риск ожога тканей.
- Хирургическое иссечение –используется для лечения вагинальных кондилом при значительных размерах разрастаний. Процедура инвазивна, высокий риск развития кровотечения и заражения раны бактериальными агентами.
Как удалить кондиломы на шейке матки, будет решать лечащий врач после результатов анализа на раковые клетки.
Противопоказания к удалению зависят от выбранного метода обработки новообразований, но существует ряд общих ситуаций, при которых процедуру придется отложить:
- онкопатологии в активной фазе. Лазерная деструкция противопоказана даже при раке в ремиссии;
- высокая температура;
- любое инфекционное заболевание в острой фазе;
- обострение хронических патологий;
- эпилепсия, органические поражения ЦНС;
- сахарный диабет в стадии декомпенсации;
- беременность, лактация;
- некупируемые повышения артериального давления.
Беременность является относительным противопоказанием. Так как новообразования во влагалище создают риск для здоровья малыша в процессе родовой деятельности. Гинекологи рекомендуют удалять кондиломы в 3 триместре беременности.
Наличие наростов на шейке матки с подтвержденным высокоонкогенным типом ВПЧ является жизненным показанием оперативного вмешательства. Выбор методов удаления новообразований достаточно широк.
Убирать неприятные разрастания следует и с эстетической точки зрения, и для улучшения собственного здоровья. Если пациентка имеет противопоказания для одного метода удаления, то гинеколог может предложить альтернативу.
В профилактических целях необходимо принимать комплекс витаминов для повышения иммунной системы.
А также регулярно посещать врача-гинеколога для осмотра и сдачи анализов на наличие вирусов.
Рекомендовано обзавестись личными предметами гигиены и не контактировать с чужой одеждой и предметами личной гигиены.
Профилактических мероприятий при кондиломатозе не существует. В ряде случаев даже качественное лечение и удаление новообразований не гарантирует рецидива заболевания.
Для детей до 13 лет разработаны вакцины против ВПЧ. Важный критерий – она проводится до начала половой жизни. Прививка не входит в перечень обязательных.
Взрослым же пациенткам врачи советуют беречь от незащищенного секса со случайными партнерами и соблюдать элементарные гигиенические правила.
Существует несколько несложных рекомендаций для женщин, желающих обезопасить себя от кондиломатоза шейки матки. Они не только предохранят от этой и других болезней, но также сделают жизнь более здоровой и полноценной.
Первым делом не стоит забывать о соблюдении правил личной гигиены, использовании средств контрацепции, ведении половой жизни только с проверенным единственным партнером. Что касается вакцинации от ВПЧ, то на сегодня не изобретено универсального средства, оберегающего от всех его типов. Существуют две вакцины, защищающие от некоторых разновидностей вируса:
- Гардасил. Нацелен на вирусы типа 6, 18, 11, 16. Вакцинацию проводят в три этапа, до начала сексуальной активности, в возрасте 9–26 лет как девушкам, так и молодым людям. При беременности применение вакцины противопоказано.
- Церварикс. Противодействует ВПЧ типа 6–18, именно того, что может стать причиной рака шейки матки, вульвы и влагалища. Используют для вакцинации девочек и девушек 10–25 лет.
Мнения специалистов насчет данных препараторов разнятся. Кто-то считает, что то, что вакцина противодействует типам ВПЧ, вызывающим 70% случаев развития рака половых органов, высокий показатель. Кто-то парирует, говоря о том, что вакцины, не дающие стопроцентной защиты, бесполезны, и упоминает, что они причины возможных побочных эффектов:
- гормонального сбоя,
- нарушения менструального цикла,
- воспаления матки.
Профилактика появления кондилом на половых губах заключается в соблюдении интимной и личной гигиены. Откажитесь от беспорядочной половой жизни, а при половых контактах используйте барьерные средства контрацепции. При появлении неуверенности в партнере, после полового акта обработайте область гениталий антисептическим средством «Хлоргексидин» или «Мирамистин».
Категорически нельзя использовать чужие средства гигиены и одевать чужое нижнее белье без специальной обработки. Так как скорость размножения вируса зависит от состояния иммунной системы, то уделяйте внимание процедурам, поднимающим защитные силы организма. Проводите больше времени на улице и разнообразно питайтесь, в организм должно поступать достаточное количество витаминов и минералов.
Чтобы не заразится вирусом папилломы человека рекомендуют знать и выполнять несколько вещей:
- Регулярно осматриваться у гинеколога;
- Соблюдать правила личной гигиены;
- Иметь незащищенный половой акт только с проверенным человеком;
- Повышать иммунитет.
- Нормализовать питание;
- Один раз в год сдавать анализ на наличие ВПЧ в организме;
- Отказаться от вредных привычек.
источник