Опубликовано в журнале:
Клиническая фармакология и терапия, 2006, 15 (5) С.В.Моисеев, В.В.Фомин
Кафедра терапии и профзаболеваний ММА им. И.М.Сеченова
Распространенность сердечной недостаточности в европейской популяции составляет от 0,4 до 2%. Частота ее быстро увеличивается с возрастом. В отличие от других распространенных сердечно-сосудистых заболеваний, смертность от сердечной недостаточности, скорректированная по возрасту, также повышается. Если не удается установить причину сердечной недостаточности, то прогноз неблагоприятный. Около половины больных с этим диагнозом умирают в течение 4 лет, а среди пациентов с тяжелой сердечной недостаточностью летальность в течение 1 года превышает 50% [1]. К числу основных достижений в изучении сердечной недостаточности можно отнести установление патогенетической роли нейрогуморальных систем, которое позволило коренным образом пересмотреть подходы к лечению этого состояния. В настоящее время большое внимание уделяется не только купированию симптомов, но и профилактике прогрессирования сердечной недостаточности и смерти. С этой целью чаще всего используют ингибиторы ангиотензинпревращающего фермента (АПФ) и β-адреноблокаторы. Среди последних доказанной эффективностью у больных сердечной недостаточностью обладают карведилол, метопролол и бисопролол. Хотя блокаторы нейрогуморальных систем улучшают прогноз больных сердечной недостаточностью и задерживают ее прогрессирование, они обычно не оказывают непосредственного влияния на клинические проявления этого состояния. Более то-го, неосторожное применение β-адреноблокаторов при декомпенсации сердечной недостаточности может при-вести к нарастанию симптомов за счет отрицательного инотропного действия, в то время как ингибиторы АПФ нередко вызывают артериальную гипотонию. В связи с этим назначение блокаторов нейрогуморальных систем не отменяет необходимость в использовании стандартных средств, прежде всего диуретиков. Важность адекватной диуретической терапии демонстрирует следующее наблюдение.
Больной В., 48 лет, инженер, обратился в клинику в феврале 2006 года с жалобами на одышку при ходьбе по ровному месту, приступы удушья, возникающие в положении лежа, сердцебиения, выраженные отеки ног, периодически тупые ноющие боли в области сердца, не снимающиеся нитроглицерином, тяжесть в правом подреберье. Одышка появилась около 2 лет назад. Первоначально она возникала только при подъеме по лестнице, однако постепенно нарастала. Иногда беспокоили боли в области сердца, не связанные с физической нагрузкой. При обследовании по месту жительства АД 125/80 мм рт. ст. Уровень общего холестерина сыворотки 152 мг/дл. На ЭКГ блокада левой ножки пучка Гиса. При эхокардиографии выявлена умеренная дилатация левого желудочка и снижение фракции выброса до 43%. Диагностированы ИБС, стенокардия II функционального класса, атеросклероз с поражением коронарных артерий. Проводилась терапия изосорбида динитратом в дозе 20 мг два раза в день и эналаприлом в дозе 5 мг/сут без особого эффекта. Ухудшение состояния с лета прошлого года: усилилась одышка, появились приступы сердечной астмы, утомляемость, отеки ног, увеличение живота, уменьшилось количество выделяемой мочи. Кардиолог в поликлинике расценил развитие сердечной недостаточности как следствие ИБС. От госпитализации больной отказался. К терапии были добавлены дигоксин в дозе 0,25 мг/сут, фуросемид по 40 мг через день, доза эналаприла увеличена до 10 мг/сут. В результате лечения самочувствие улучшилось: уменьшились одышка и отеки, улучшился сон, увеличился диурез.
Спустя 2-3 месяца вновь отмечено ухудшение состояния. Беспокоила одышка при небольшой физической нагрузке, определялись распространенные отеки, асцит. Больной ежедневно принимал фуросемид по 80 мг, однако добиться существенного увеличения диуреза не удавалось. На фоне активной диуретической терапии наблюдалось снижение уровня калия до 3,2 ммоль/л. Доза эналаприла была увеличена до 20 мг/сут, но затем ее пришлось снизить из-за артериальной гипотонии (90/55 мм рт. ст.). После присоединения спиронолактона в дозе 100 мг/сут отеки несколько уменьшились, однако выраженная одышка, приступы сердечной астмы и склонность к гипокалиемии сохранялись.
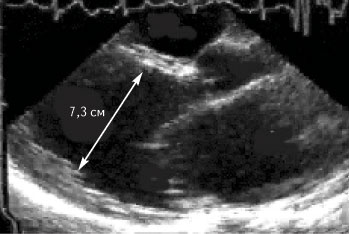
При поступлении в клинику состояние средней тяжести. Ортопноэ. Цианоз лица. Выраженные отеки ног. В легких выслушиваются незвонкие мелкопузырчатые хрипы в нижних отделах легких. Частота сердечных сокращений 92 в минуту. АД 110/70 мм рт. ст. Тоны сердца глухие, систолический шум на верхушке сердца. Живот увеличен в объеме за счет свободной жидкости. Размер печени по Курлову 10/4-10-8 см. Селезенка не увеличена. На ЭКГ блокада левой ножки пучка Гиса. При рентгенографии выявлено увеличение сердца в размерах, усиление легочного рисунка за счет застоя жидкости. При эхокардиографии обнаружены дилатация всех камер сердца (диастолический размер левого желудочка 7,3 см) и снижение фракции выброса левого желудочка до 23% (рис. 1). Уровень калия крови — 3,3 ммоль/л, общего холестерина сыворотки — 128 мг/дл, холестерина липопротеидов низкой плотности 82 мг/дл.
Рис. 1. Выраженная дилатация левых камер сердца на эхокардиограмме
Таким образом, у больного была выявлена картина дилатационного поражения сердца, которое характеризовалось значительным ухудшением насосной функции левого желудочка и тяжелой сердечной недостаточностью, рефрактерной к проводимой терапии. При отсутствии артериальной гипертонии и порока сердца в таких случаях в первую очередь следует исключать ИБС и алкогольную кардиомиопатию. Диагноз атеросклероза коронарных артерий представлялся маловероятным, учитывая отсутствие стенокардии и инфаркта миокарда в анамнезе, а также основных факторов риска, хотя исключить этот диагноз можно только с помощью коронарной ангиографии. По словам больного и его родственников, алкоголь практически не употребляет. Возможными причинами дилатационного поражения сердца являются также миокардит, эндокринные (гипотиреоз, акромегалия), системные (саркоидоз, наследственный гемохроматоз, системная склеродермия), нейромышечные заболевания, лучевая терапия, прием антрациклинов. Данных в пользу указанных заболеваний получено не было. Следует отметить, что исключить миокардит на основании клинической картины сложно, однако выполнение биопсии миокарда не представлялось возможным. Диагностирована дилатационная кардиомиопатия, хроническая сердечная недостаточность III функционального класса.
В клинике проводилось внутривенное введение дигоксина и фуросемида, увеличены дозы эналаприла до 20 мг/сут и спиронолактона до 150 мг/сут. В последующем фуросемид был заменен на торасемид (Диувер) в дозе 20 мг/сут. В результате лечения значительно уменьшились одышка и размеры печени, прекратились приступы сердечной астмы, практически полностью прошли отеки. Уровень калия повысился до 4 ммоль/л. После выписки продолжал прием дигоксина в дозе 0,25 мг/сут, торасемида в дозе 20 мг 2-3 раза в неделю, эналаприла в дозе 20 мг/сут. Спиронолактон был постепенно отменен. При этом уровень калия оставался нормальным. При применении торасемида отсутствовала проблема срочного диуреза, развивавшегося в первые 2 ч после приема фуросемида. Начата терапия карведилолом в дозе 3,125 мг два раза в сутки, которую постепенно увеличили до 25 мг два раза в сутки. При амбулаторном обследовании через 2 месяца состояние остается стабильным. Беспокоит умеренно выраженная одышка, однако отеки отсутствуют. При эхокардиографии выявлено уменьшение диастолического размера левого желудочка до 6,5 см и увеличение фракции выброса до 32%.
Дилатационная кардиомиопатия — это тяжелое заболевание сердечной мышцы, которое обычно характеризуется прогрессирующим течением. Этиология его остается неизвестной, поэтому лечение предполагает применение патогенетических средств, позволяющих уменьшить проявления сердечной недостаточности и задержать ее прогрессирование. В терминальной стадии показана трансплантация сердца. Всем больным следует назначать ингибиторы АПФ и β-адреноблокаторы, однако при нарастании застойной сердечной недостаточности ключевое значение имеет адекватная диуретическая терапия. В руководстве Европейского общества кардиологов по диагностике и лечению сердечной недостаточности содержатся следующие рекомендации по применению диуретиков [1]:
При наличии задержки жидкости, сопровождающейся застоем крови в легких или периферическими отеками, диуретики являются необходимым компонентом симптоматического лечения сердечной недостаточности. Их применение приводит к быстрому уменьшению одышки и увеличению толерантности к физической нагрузке (класс рекомендации I, уровень доказанности А),
В контролируемых рандомизированных исследованиях влияние диуретиков на симптомы и выживаемость больных не изучалось. Диуретики следует всегда назначать в комбинации с ингибиторами АПФ и β-адреноблокаторами (класс рекомендации I, уровень доказанности С).
Таким образом, эксперты рекомендуют назначать диуретики всем больным сердечной недостаточностью II-IV функционального класса. Влияние мочегонных средств на выживаемость таких пациентов не изучалось в длительных контролируемых исследованиях, однако их проведение нецелесообразно и неэтично, учитывая явный симптоматический эффект препаратов этой группы. Кроме того, протоколы всех исследований ингибиторов АПФ и β-адреноблокаторов у больных застойной сердечной недостаточностью предполагали обязательное применение стандартных средств, прежде всего диуретиков. В связи с этим монотерапия ингибитором АПФ или β-адреноблокатором обоснована только у больных с бессимптомной дисфункцией левого желудочка, например, после инфаркта миокарда.
При легкой сердечной недостаточности могут быть назначены тиазидные диуретики, однако по мере прогрессирования нарушений кровообращения обычно требуется применение петлевого диуретика. В эквивалентных дозах все петлевые диуретики вызывают сопоставимое увеличение диуреза. Снижение их эффективности может быть связано с ухудшением функции почек или нарушением всасывания фуросемида в желудочно-кишечном тракте. Возможные подходы к преодолению резистентности к петлевым диуретикам включают в себя увеличение их дозы, внутривенное введение (в том числе путем непрерывной инфузии), присоединение тиазида или спиронолактона (особенно при наличии гипокалиемии несмотря на прием ингибитора АПФ). В рекомендациях Европейского общества кардиологов (2005 г.) указано, что при снижении эффективности фуросемида его можно заменить на торасемид, так как биодоступность последнего не снижается у больных сердечной недостаточностью. Приведенное наблюдение подтверждает, что применение торасемида позволяет улучшить результаты лечения тяжелой сердечной недостаточности.
Главным преимуществом торасемида (Диувера) является высокая биодоступность, которая в разных исследованиях составляла 79-91% и превосходила таковую фуросемида (53%) [2]. Высокая и предсказуемая биодоступность определяет «надежность» диуретического действия торасемида. Торасемид обладает достаточно длительным периодом полувыведения (3-5 ч), в то время как длительность периода полувыведения фуросемида, буметанида и пиретанида составляет около 1 ч [2]. Благодаря этому торасемид действует длительнее фуросемида. Торасемид биотрансформируется в печени с образованием нескольких метаболитов. Только 25% дозы выводится с мочой в неизмененном виде (против 60-65% при приеме фуросемида и буметанида). В связи с этим фармакокинетика торасемида существенно не зависит от функции почек, в то время как период полувыведения фуросемида увеличивается у больных почечной недостаточностью. Этот факт имеет важное значение, так как при наличии выраженного застоя крови по большому кругу кровообращения функция почек обычно ухудшается. Действие торасемида, как и других петлевых диуретиков, начинается быстро. При внутривенном введении оно достигает пика в течение 15 мин. Доза торасемида 10-20 мг эквивалента 40 мг фуросемида. При увеличении дозы (до 200 мг) наблюдалось линейное повышение диуретической активности.
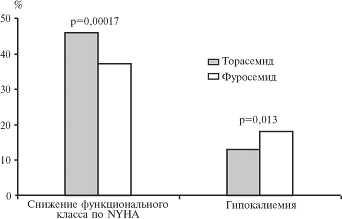
К настоящему времени опубликованы результаты ряда контролируемых клинических исследований торасемида, в которых его сравнивали с фуросемидом. Например, в самом крупном исследовании TORIC (Torasem >
Рис. 2. Эффективность и безопасность торасемида и фуросемида в исследовании TORIC (% больных)
Сходные результаты были получены и в других сравнительных исследованиях. Например, в 12-месячном исследовании у 234 больных частота госпитализаций по поводу сердечной недостаточности при лечении торасемидом была в два раза ниже, чем в группе фуросемида (17 и 39% соответственно; р
- Guidelines for the diagnosis and treatment of chronic heart failure: executive summary (update 2005): The Task Force for the Diagnosis and Treatment of Chronic Heart Failure of the European Society of Cardiology. Eur. Heart J., 2005, 26 (11), 1115-1140.
- Friedel H., Buckley M. Torasemide. A review of its pharmacological properties and therapeutic potential. Drugs, 1991, 41 (1), 81-103.
- Cosin J., Diez J. and TORIC investigators. Torasemide in chronic heart failure: results of the TORIC study. Eur. J. Heart Fail., 2002, 4 (4), 507-513.
- Murray M., Deer M., Ferguson J. et al. Open-label randomized trial of torasemide compared with furosemide therapy for patients with heart failure. Am. J. Med., 2001, 111 (7), 513-520.
- Muller K., Gamba G., Jaquet F., Hess B. Torasemide vs. furosemide in primary care patients with chronic heart failure NYHA II to IV — efficacy and quality of life. Eur. J. Heart Fail., 2003, 5 (6), 793-801.
- Yamato M., Sasaki Т., Honda K. et al. Effects of torasemide on left ventricular function and neurohumoral factors in patients with chronic heart failure. Circ. J., 2003, 67 (5), 384-390.
- Packer M., Coats A. et al. Effect of carvedilol on survival in severe chronic heart failure. N. Engl. J. Med., 2001, 344 (22), 1651-1658.
источник
Астмой (греч. Asthma – удушье) в медицине называют приступ затрудненного дыхания, возникающий внезапно и периодически повторяющийся. Причины приступообразной одышки могут быть различны, но чаще всего этот термин употребляется в отношении бронхиальной астмы (как самостоятельного заболевания) и сердечной астмы (как синдрома при различных болезнях сердечно-сосудистой системы).
Наше сердце – это насос. Оно разделено на две половины – левую и правую. Каждая половина имеет предсердие и желудочек, сообщающиеся между собой и разделенные клапанами.
Кровь, идущая от легких (из малого круга кровообращения), попадает в левое предсердие, оттуда – в левый желудочек, который является самой мощной камерой нашего сердца. Он выталкивает кровь в аорту и далее она идет по большому кругу кровообращения ко всем органам и тканям нашего организма.
Сокращение левого желудочка для выброса порции крови называется систолой. После сокращения сердечная мышца расслабляется (диастола), камера вновь готова принять очередную порцию крови из предсердия.
В ситуациях, когда левый желудочек не может вытолкнуть всю кровь, она скапливается в нем и, соответственно, в диастолу он уже может принять крови из предсердия меньше, чем нужно. В нем нарастает диастолическое давление, по цепной реакции оно растет и в предсердии и легочных венах и капиллярах. Но поскольку объем крови остается постоянным, ей нужно куда то деваться. Жидкая часть крови (плазма) вследствие повышенного давления просачивается через стенку легочных капилляров и выходит в интерстициальную ткань, которая окружает мелкие бронхи и альвеолы.
В какой- то период времени жидкости накапливается столько, что она сдавливает мелкие бронхи, приводит к их отеку. Следствием этого и становится приступ удушья.
Таким образом, приступ сердечной астмы – это синдром левожелудочковой или левопредсердной недостаточности (реже). Также его синонимом является интерстициальный отек легких. При прогрессировании патологии он может перейти в альвеолярный отек, когда жидкость пропотевает в полость альвеол. Удушье при этом усиливается и без лечения такое состояние может привести к смерти.
Итак, к сердечной астме приводят три основных патогенетических механизма:
- Слабость сердечной мышцы.
- Повышение сопротивления на выходе из левого желудочка.
- Перегрузка левых камер избыточным объемом крови.
Сердечная астма – это не самостоятельный диагноз, а синдром, который может быть при различных заболеваниях сердца. Все эти заболевания имеют свои симптомы, свой патогенез, свои стадии течения. Но в один не очень прекрасный момент у них наступает схожее для всех обострение – острая недостаточность левых отделов сердца, которое ведет к приступу удушья.
Рассмотрим основные заболевания, которые могут к этому привести.
- Острый инфаркт миокарда. Как известно, инфаркт – это отмирание части сердечной мышцы. Какая-то часть миокарда просто выключается из работы и не может выполнять свою насосную функцию. Поэтому помимо боли и падения давления инфаркт может проявляться и сердечной астмой. Существует также атипичная форма инфаркта миокарда – астматическая, которая проявляется только удушьем.
- Постинфарктный рубец. Не только свежий инфаркт, но и ранее перенесенный может стать причиной резкого снижения сердечного выброса.
- Алкогольная кардиомиопатия. Происходит дистрофия сердечной мышцы, камеры сердца растягиваются и не сокращаются с должной силой.
- Миокардит. Воспаление сердечной мышцы различного происхождения также приводит к ее ослаблению
- Стеноз аортального клапана. Порок клапана, чаще после перенесенного ревматизма. Сужение отверстия, ведущего в аорту, приводит к тому, что левый желудочек вынужден преодолевать большое сопротивление и работать на пределе. Стенки его при этом утолщаются, но в определенный момент он все же не справляется со своей работой.
- Гипертоническая болезнь. Механизм развития сердечной астмы при этой патологии аналогичен предыдущему пункту: повышение давления в аорте, гипертрофия сердечной мышцы, недостаточность левого желудочка. Острая недостаточность проявляется при резком скачке давления (гипертоническом кризе).
- Недостаточность митрального клапана. Этот порок характеризуется тем, что клапан между левым предсердием и желудочком не полностью закрывается во время систолы. Кровь в желудочек продолжает поступать, нарушая его нормальную работу. Объем крови увеличивается, давление в левом предсердии нарастает. Далее – все по тому же кругу (малому).
- Митральный стеноз. Здесь механизм несколько другой, и касается в основном предсердия: из-за сужения митрального отверстия предсердие не может перекачать всю скопившуюся в нем кровь в желудочек.
- Нарушения ритма сердца. Различные тахикардии, аритмии приводят к тому, что слаженная работа камер сердца нарушается, объем крови, перекачиваемый за сердечный цикл, уменьшается. Диастолическое давление в левом желудочке повышается, далее механизм прежний.
- Опухоли или тромбы в камерах сердца. Не такая частая причина, но впервые может проявиться именно сердечной астмой.
- Острая или хроническая почечная недостаточность. Почки не выводят полностью мочу, объем крови увеличивается. Сердце (особенно если оно уже нездоровое) не справляется с избыточным количеством крови.
Пациенты с хроническими сердечно-сосудистыми заболеваниями при соблюдении должного режима, правильном питании и выполнении всех назначений могут прожить всю жизнь и ни разу не испытать на себе сердечную астму.
Провоцирующими моментами для приступа являются:
- физическое переутомление;
- нервное напряжение, стресс;
- прием алкоголя;
- прием большого количества поваренной соли и жидкости;
- внутривенные вливания различных растворов (в реанимации, после операции, при инфекционных заболеваниях);
- заболевания нижних дыхательных путей – бронхиты, пневмонии;
- длительный постельный режим;
- обильная еда и питье на ночь;
- аллергия.
Сердечная астма редко возникает среди полного здоровья. Как правило, у таких пациентов уже есть признаки хронической сердечной недостаточности, то есть одышка при физической нагрузке для них – привычное дело. Но в покое она их обычно не беспокоит. Здесь же мы имеем дело с присоединением к хронической острой сердечной недостаточности, а новые симптомы и внезапность их появления вызывают страх.
Симптомы сердечной астмы появляются чаще всего ночью, когда человек лежит. Это объясняется тем, что в горизонтальном положении приток крови к сердцу усиливается.
Человек просыпается оттого, что ему тяжело дышать, начинается сухой кашель. Он начинает дышать глубже и чаще. Рефлекторно садится – так ему легче.
Со стороны такой пациент выглядит бледным, губы и носогубная область синюшны. Дыхание учащенное, причем более тяжело дается вдох. Лицо и грудь покрыты холодным потом, руками он обычно опирается на спинку кровати или стула.
Из-за того, что удушье развилось так внезапно, у больного начинается паника, от этого еще более усиливается сердцебиение и состояние только усугубляется.
Приступ может длиться несколько минут, а может и несколько часов. Иногда достаточно сесть, опустить ноги вниз, открыть форточку и состояние улучшается. Иногда без скорой помощи не обойтись. В тяжелых случаях без лечения сердечная астма может перейти в отек легких, и тут уже счет идет на минуты.
На первый взгляд, признаки сердечной и бронхиальной астмы схожи. И та и другая проявляются внезапно начинающимся приступом удушья, чаще ночью. Иногда даже медикам без специального обследования сложно их различить.
Но отличить их все же можно, и очень важно не ошибиться, потому что лечение у них принципиально разное.
| Бронхиальная астма | Сердечная астма |
Впервые возникший приступ сердечной астмы вызывает страх и панику, поэтому больной, как правило, вызывает скорую помощь. При повторяющихся приступах он может научиться облегчать себе состояние сам.
Приступу обычно предшествуют предвестники: сухое покашливание, которое появляется в положении лежа. Это уже свидетельство отека бронхов.
- Снизить венозный приток к сердцу (мочегонные препараты, сосудорасширяющие).
- Уменьшить сопротивление работе левого желудочка (снижение общего артериального давления, препараты нитроглицерина для уменьшения периферического сопротивления сосудов).
- Успокоить пациента (седативные лекарства).
- Усилить сердечный выброс (сердечные гликозиды, другие инотропы).
- Уменьшить гипоксию (кислород).
- Снизить частоту сокращений сердца (противоаритмические средства, сердечные гликозиды).
- Сесть, опустить ноги вниз.
- Постараться успокоиться.
- Открыть форточку.
- Измерить давление.
- При повышенном или нормальном давлении взять под язык таблетку нитроглицерина, выпить таблетку фуросемида. При низком давлении немедленно вызывать неотложку, положение при этом лучше принять полулежачее.
- Из старых методов допускается ванночка для ног с теплой водой или венные жгуты на конечности на короткое время (в качестве жгутов вполне подойдут капроновые чулки). Раньше применяли кровопускание, делать этого сейчас не стоит, но как крайняя мера в экстренных ситуациях и отсутствии медицинской помощи вполне оправдана.
- Осмотрит, оценит состояние больного и примет решение об оказании помощи дома, о госпитализации или о немедленных реанимационных мероприятиях.
- Снимет ЭКГ.
- Внутривенно мочегонный препарат (лазикс).
- Повторно нитроглицерин под язык, в тяжелых случаях – внутривенно капельно.
- Седативный препарат (реланиум, в случае отека легких – морфин).
- При тахикардии и мерцательной аритмии – сердечные гликозиды (строфантин или дигоксин внутривенно).
- Ингаляции кислорода.
Обычно этих мероприятий бывает достаточно, состояние пациента улучшается. Он получает рекомендации вызвать врача из поликлиники или записаться самому на прием для прохождения обследования или коррекции лечения.
| Группа препаратов | Принцип действия | Представители | Способ применения |
| Нитраты | Расширяют мелкие сосуды, снижают периферическое сопротивление, уменьшают приток крови к сердцу |
| |
| Седативные препараты | Сибазон, реланиум | Внутримышечно или внутривенно | |
| Наркотические аналгетики |
| Подкожно, внутримышечно или внутривенно | |
| Мочегонные | Уменьшают объем циркулирующей крови, снижают давление |
| Внутрь, внутримышечно или внутривенно |
| Гипотензивные препараты |
| ||
| Кислород | Уменьшает гипоксию, снижает образование пенистой мокроты | Ингаляционно через носовые катетеры | |
| Сердечные гликозиды | Усиливают сократимость миокарда, увеличивают ударный объем, уменьшают тахисистолию |
| Внутривенно медленно |
| Воздействуют на поляризационные процессы в миокарде, снимают аритмию |
| Внутривенно капельно |
- При неясном диагнозе.
- При подозрении на острый инфаркт миокарда.
- При впервые возникшем приступе аритмии.
- При развитии клиники альвеолярного отека легких (даже после улучшения состояния).
- При низком артериальном давлении.
- При отсутствии эффекта от всех проведенных мероприятий.
Алгоритм диагностики при внезапно возникшем приступе удушья одинаков как для экстренных случаев, так и при плановом обследовании. При неотложной госпитализации обследование проведут быстро (в реально тяжелых ситуациях немедленно).
Если же приступ купирован и больной направлен утром в поликлинику, придется настроиться на не очень скорое обследование и консультации у разных специалистов.
- ЭКГ. На кардиограмме можно увидеть признаки острого инфаркта миокарда, острого нарушения ритма сердца. При хронических заболеваниях в описаниях ЭКГ могут быть различные формулировки: гипертрофия левого желудочка, блокады ножек пучка Гиса, отклонения электрической оси сердца, нарушения процессов реполяризации.
- Анализы. Общий анализ крови может указать на остроту процесса. Так, при инфаркте идет повышение СОЭ, лейкоцитов, КФК, тропонина.
- Рентгенография легких. Рентгенологически при интерстициальном отеке легких виден нечеткий, «смазанный» легочной рисунок, снижение прозрачности в прикорневых зонах, расширение междолевых перегородок. Тень сердца, как правило, увеличена.
- Спирометрия. Такое исследование проводится, когда все же есть подозрения на бронхиальный характер приступов. При бронхиальной астме будут снижены показатели ПСВ (пиковая скорость выдоха) и ОФВ1(объем форсированного выдоха за 1 с), хотя однократное их измерение не является 100% критерием постановки диагноза, необходимо их измерение несколько раз в течение суток, а также после применения бронхолитиков.
- Эхокардиография (УЗИ сердца). Пожалуй, самый важный метод исследования работы сердца и оценки его функциональной способности. Она позволяет определить размер камер сердца и давление в них, толщину стенок, состояние клапанов, движение крови. С его помощью можно выявить пороки клапанов, повреждение сердечной мышцы, регургитацию (обратный ход) крови.
- Расширение левого желудочка и левого предсердия.
- Снижение ударного объема.
- Снижение фракции выброса (в норме не менее 50%).
- Патология клапанов (стеноз, недостаточность).
- Повышение давления в легочной артерии (в норме не должно превышать 25 мм р.с.)
- Гипо- или акинез стенок левого желудочка.
- Регургитация (обратный ток крови через митральное отверстие).
Кроме этих основных исследований часто назначаются и другие:
- Суточное мониторирование ЭКГ.
- Велоэргометрия.
- Чрезпищеводная эхокардиография.
- Коронароангиография (КАГ).
Как уже было сказано, сердечная астма – не самостоятельный диагноз, а осложнение многих заболеваний сердца. В подавляющем большинстве случаев пациент знает о своих заболеваниях, но вот адекватное лечение получают не все, и зачастую это вина самого больного («очень много таблеток, я не буду их пить», «боюсь операции» и т.д.)
Однако пережив хотя бы один приступ сердечной астмы, люди начинают опасаться его повторения, боятся задохнуться и начинают прислушиваться к советам врачей.
источник
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Отеки представляют собой жидкость, скапливающуюся в органах и тканях. По происхождению они бывают почечные и сердечные. Когда сердце уже не в состоянии выдерживать нагрузку, которая необходима для перемещения крови, когда кровоснабжение замедляется, а ЧСС слабая и учащенная, наблюдается задержка жидкости. Часть ее проходит через стенки сосудов в соседние ткани и образует отечность.
Гравитационные силы перемещают отеки вниз, поэтому наиболее часто встречается отечность ног. Отеки, вызванные патологией почек и «голодная» отечность распределяются равномерно, в пределах подкожной клетчатки.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Цирроз печени проявляет себя отеками живота. В отличие от них сердечные отеки можно наблюдать в области спины и на пояснице (у лежачих сердечников) или на голени и бедрах (у всех остальных гипертоников).
Отеки нижних конечностей и лица нередко свидетельствуют о сердечной недостаточности. Возникают они чаще в пожилом возрасте как закономерная реакция на изменения сердечного ритма и сокращение выброса. Если лечение своевременное и адекватное, есть возможность избавиться от симптомов отечности.
Появление и рост сердечных отеков – непростой и продолжительный процесс. В общем виде патогенез можно пояснить следующим образом: по многим причинам (инфаркт, высокое АД, атеросклероз, воспаления, неустойчивая ангина) волокна мышц повреждаются и замедляют сокращающую возможность сердца.
Растет гидростатическое давление в капиллярах, и жидкость сквозь сосуды просачивается в ближайшие ткани. К примеру, для сердечной водянки характерно скопление жидкости в зоне перикарда.
На первой стадии заболевания отеки локализуются в нижних конечностях, позднее их можно наблюдать и в других местах, чаще всего – под глазами. На обеих ногах отечность развивается равномерно. Первое время это выглядит как косметический дефект, который быстро исчезает после непродолжительного отдыха.
Если патология сердца сильная, то отек захватывает и брюшную полость. Живот быстро растет, как шарик. Если жидкость собирается в дыхательных путях, слышны хрипы, затяжной мокрый кашель.
Если основную болезнь не лечить, симптомы усугубляются, и отдых (в том числе и ночью) уже не помогает. Кроме икроножной области отекают уже и бедра. Если у лежачего пациента в поясничном и тазовом отделах появились отеки – это верный сигнал об ухудшении его здоровья.
Многие сердечники пропускают начальный этап болезни, а за медицинской помощью обращаются значительно позже. Причиной такой вынужденной беспечности является тот факт, что первые симптомы недуга выражены слабо, да и развитие заболевания может быть неактивным.
Первое время отеки на ногах появляются только вечером или после продолжительной нагрузки на ноги (стоячая работа и т.п.). Если сменить положение тела, через некоторое время отеки проходят, не доставляя никакого дискомфорта.
Если сравнивать с другими типами отеков (печеночными, почечными), то отечность, обусловленная сердечной патологией, будет восходящей. Первое время ее можно наблюдать на подошвах и щиколотках.
С развитием основной болезни растет и зона отеков. Теперь они перемещаются в верхнюю часть тела – к пояснице, копчику, рукам, лицу, глазам. Еще серьезнее – водянка сердца, лечить которую возможно только в стационаре.
Если после надавливания кожи в районе берцовой кости появляется вмятина, не исчезающая через несколько секунд, можно думать о сердечных отеках. Неожиданный и существенный рост массы тела тоже обусловлен нарушением водного баланса.
Кроме отёков есть у медиков термин «пастозность», представляющий собой слабо выраженную отёчность ног. Следов после надавливания нет. Пастозность в лечении не нуждается.
У сердечных отеков есть дополнительные признаки:
- Отек лица;
- Одышка;
- Посинение губ;
- Бледная холодная кожа;
- Учащение сердцебиения;
- Быстрая утомляемость.
Для уточнения причин возникновения отеков в определенной части организма и выбора соответствующей схемы лечения используют разные способы диагностики. Стандартный вариант включает:
- Физикальное обследование, не требующее специального оборудования. Заключения врач делает после осмотра больного.
- Антропометрические данные дают возможность отслеживать изменения пропорций частей тела, чтобы оценить динамику. Измеряют и вес пациента – накопление жидкости не всегда просматривается визуально.
- Рентгеновские снимки сердца, легких, брюшной полости выявляют локализацию отеков для последующей идентификации проблемы.
- Общие клинические анализы. Анализ мочи проводят, чтобы отличить сердечные отёки от почечных. Анализ крови помогает выявить изменения в работе разных органов.
- УЗИ проводят реже, но для анализа работы внутренних органов и выявления причин отёчности этот метод вполне подходит.
- ЭКГ – популярный способ диагностики сердечных недугов. Обследование не занимает много времени и доступно любому медучреждению, его точность вполне достаточна для диагностики.
- ЭхоКГ анализирует структурные изменения сердца, диагностирует потенциальные проблемы и патологии, но точной причины отёчности не называет.
- Измерение венозного давления – важный показатель, сигнализирующий возможном застое в венах. Позволяет не только выявить болезнь, но и уточнить ее стадию.
- Эксперимент Кауфмана с высокой точностью показывает степень сложности проблемы. Больной пьет много жидкости. Потом он лежит, на следующем этапе приподнимает ноги, ходит или стоит. Пробу мочи берут после каждой смены положения. По ее результатам делают выводы о характере отеков.
Отеки – это не самостоятельная болезнь, а всего лишь симптом сердечной патологии. Поэтому для их устранения надо серьезно заняться лечением основного недуга. При компенсации сердечной патологии исчезнут и ее симптомы.
Что надо делать, если появились отеки? Сначала проверить правильность приема лекарств, назначенных врачом. Если все условия соблюдены, но отеки сохраняются, надо проконсультироваться у доктора. Он составит план обследования, которое зависит от локализации отеков.
Сердечные отеки ног допускают амбулаторное лечение. Таким видом отеков страдают, в основном, пациенты зрелого возраста.
Оставлять их без внимания, как косметический дефект, опасно, так как они только прибавят проблем в будущем. Если установлено, что отеки имеют сердечное происхождение, назначают диуретики (Фуросемид, Гидрохлортиазид, Лазикс, Гипотиазид и др.).
Но это симптоматическая терапия, восстановить нормальную работу сердца помогут бета-адреноблокаторы. Они снижают нагрузку на кардиомиоциты, облегчают работу сердца. Дополнительно назначают лекарства, разжижающие кровь.
Сердечные глюкозиды назначают для усиления сокращающей функции сердца, восстановления кровотока, чтобы предотвратить застойные явления.
Когда патологии сердца выражены достаточно четко, лечение проводят в условиях стационара. При сердечной отечности не применяют капельницы, так как лишний объем жидкости, загружаемый внутривенно, может только осложнить работу сердца. Такие ошибки могут спровоцировать отек легких, который будут устранять уже в реанимации.
Внутривенные методы впрыскивания лекарств применяются только после значительного уменьшения отечности. Дополнительно врач определяет наличие жидкости в легких. Таким больным часто назначают калий-поляризующую смесь, повышающую функциональные возможности сердца.
Из мочегонных средств струйно в вену вводят Фуросемид. Предварительно у больного измеряется уровень АД. При очень низких показателях диуретики отменяются. При продолжительном лечении Фуросемидом параллельно назначают Аспартам, так как диуретик выводит из организма и полезные минералы.
Если гипертоник уже принимает антигипертензивные медикаменты, схему могут подкорректировать. При необходимости повысить уровень АД используют Преднизолон.
Лечить сердечные отеки различной локализации можно и нетрадиционными методами. При застое жидкости эффективны настои лекарственных трав.
- На стакан кипящей воды надо взять 2 ст. л. травы хвоща. Настаивают 20 мин. После процеживания можно пить 4 р./сут. по 65 мл.
- Корень любистка (40г) заварить 1 л кипятка и выдержать на водяной бане 8-10 мин. Настаивать 20-25 мин. и принимать по 50 г 4р./сут.
- Высушенное сырье прострела (10-15 г) заваривают, как чай, кипятком (1 стак.) и выдерживают 2 часа. Выпивать 1 стак./сут., курс лечения – 2 недели.
- На 1 л воды надо приготовить 4 ч. л. семени льна. Прокипятить 5 мин. и укутать в одеяло на 3-4 часа. После процеживания добавить сок лимона. Принимают по полстакана, с интервалом 2 часа, всего 5-6 раз.
- Для настоя надо взять можжевельник (плоды), солодку, стальник и любисток (корень) по 1 части. 1ст.л. сырья настаивают в холодной воде (1 стак.) 6 ч., потом кипятят 15 мин. и фильтруют. Пьют по четверти стакана 4 р./сут.
- Подготовить смесь трав – крапива, зверобой, толокнянка, подорожник, плоды шиповника. На 600 мл кипятка надо взять 1 ст. л. смеси. Прокипятить 5 мин. и настоять 1 ч. После процеживания выпить все за 1 день равными частями.
- На пол-литра кипятка взять 1 стак. измельченной в блендере зелени петрушки (вместе с корнями). Настаивать 6-8ч., отжать и долить сок 1 лимона. Принимать 3 р./сут. Пьют 2 дня, потом – перерыв на 3 дня и все повторить.
- На листе железа сжечь сухие стебли бобов. Золу перетереть в порошок и поместить в банку. Для лечения смешивают 1 ст. л. водки и пол-ложки золы и выпивают. Повторяют 3р./день.
Чтобы не пропустить первые симптомы опасного заболевания, следует внимательно относиться к собственному здоровью:
- Соблюдать питьевой режим (до 1 л жидкости в сутки);
- Свести к минимуму употребление соли;
- Изменить рацион в сторону дробного питания с увеличением доли фруктов и овощей с мочегонным эффектом, а также кисломолочных продуктов;
- Между приемами пищи можно пить отвар семян петрушки, льна, настойку календулы;
- Выполнять все рекомендации врача по лечению основного заболевания.
Эти простые меры профилактики помогут предупредить появление отеков или облегчить симптомы болезни без дополнительных медикаментов.
Лечение сердечной недостаточности может быть и медикаментозное, и народное. Часто у людей, страдающих таким недугом, наблюдается сильный упадок сил и депрессия, поэтому нужно приложить все усилия, чтобы помочь больному справиться с симптомами заболевания.
Лечение сердечной недостаточности — это комплекс мер, которые направлены на продолжение жизни больного, избавление от сопутствующих заболеваний. Одно из обязательных условий лечения — патогенетическая терапия. Основное заболевание лечится следующими способами:
- если наблюдается артериальная гипертензия, то ведется контроль и снижение давления;
- с помощью оперативного вмешательства лечатся пороки сердца и дисфункция щитовидной железы;
- реваскуляризация миокарда и оптимальная антиангинальная терапия назначается при ИБС.
Сердечная недостаточность бывает острая и хроническая. Лечение подбирается в зависимости от формы заболевания.
Острая форма заболевания требует своевременного медикаментозного лечения. Срочную помощь оказывают введением лекарственных быстродействующих препаратов внутривенно. Вот необходимые срочные меры:
- одышка снимается за счет угнетения дыхательного центра раствором Морфина или Промедола;
- если повышено артериальное давление, ставятся медленные капельницы с ганглиоблокаторами;
- для того чтобы расширить сосуды, больному дается таблетка Нитроглицерина;
- если давление повышенное, применяются мочегонные препараты;
- в некоторых случаях обязательна подача кислорода через баллон под давлением, чтобы повысить оксигенацию крови.
Все эти действия используются медиками при оказании неотложной медицинской помощи пациенты при болях в сердце.
При хронической форме недуга используются медицинские препараты следующих групп:
- Мочегонные средства (Фуросемид, Гипотиазид, Верошпирон) назначаются в минимальной дозировке, чтобы не происходило выведение калия из организма. Параллельно с ними назначаются калийсодержащие препараты — Аспаркам или Панангин.
- Сердечные гликозиды — препараты, которые прописывает только врач, подбирая индивидуальную схему приема для каждого пациента. Во время приема препарата нужно следить за частотой пульса и регулярно делать кардиограмму. Средства накапливаются в организме, поэтому может возникнуть передозировка. Под действием гликозидов усиливается сокращающая способность миокарда, увеличивается время кровенаполнения и отдыха сердечных камер, пульс становится реже. Изготавливаются указанные препараты из растительного сырья.
- Назначаются антикоагулянты — препараты, которые уменьшают свертываемость крови и препятствуют образованию тромбов.
- В курс лечения вводят анаболические стероиды и антагонисты кальция.
- Обязательно принимать поливитаминные комплексы.
При хронической сердечной недостаточности требуется соблюдение диеты. В рацион должна входить легкоперевариваемая пища, которая не будет оказывать большой нагрузки на органы пищеварения. Важно ограничить потребление соли, из-за которой возникает чувство жажды. Желательно уменьшить количество выпиваемой за день воды. Если наблюдается легкая форма сердечной недостаточности, то такого ограничения можно не придерживаться. Ни в коем случае нельзя самостоятельно уменьшать или увеличивать дозу препаратов, назначенных врачом. Это может стать причиной нежелательных последствий.
Лечение сердечной недостаточности в домашних условиях возможно не только с применением медикаментов, но и при помощи народных средств. Народные методы — это вспомогательная терапия, поэтому ими нельзя заменять лекарственные препараты. Перед применением следует обязательно проконсультироваться с врачом. Например, медициной одобрены лекарственные свойства цветов и плодов боярышника, ягод шиповника. Сельдерей, листья петрушки и брусники, почки березы, плоды фенхеля, тмин могут использоваться как мочегонные средства. Если в легких наблюдается застой, то в качестве отхаркивающего средства подойдет отвар иссопа, эвкалиптовые ингаляции.
Народные рецепты, помогающие при сердечной недостаточности:
- Можно сделать отвар из овса и корней девясила, настоять его в течение 2-х часов и принимать ежедневно перед едой по 1 ст. л., перемешивая с медом.
- Отвар из мяты, пустырника, мелиссы, а также плодов, листьев и цветов боярышника можно приготовить в термосе. Для приготовления напитка берутся сушеные плоды и листья в равных частях. На подготовленную смесь требуется 10 частей воды. Данное средство применяется по 1/3 стакана перед едой.
- Сок из ягод калины (свежих или замороженных) — это проверенное средство от сердечной недостаточности.
- Чтобы нормализовать работу сердца и успокоиться, можно принимать ванны перед сном с добавлением хвойных отваров.
- Как мочегонное средство при отеках используется тыквенный сок или мякоть тыквы.
Боярышник является универсальным вспомогательным средством при сердечной недостаточности. Данное растение помогает снизить артериальное давление, повышает переносимость физических нагрузок, снижает частоту пульса.Боярышник чаще всего назначается, если сердечная недостаточность возникла из-за гипертонии. Отвары и настойки можно готовить самостоятельно, но лучше принимать фабричные средства в капсулах и таблетках, чтобы ежедневная доза была одинаковой.
Народные средства категорически нельзя использовать, если больной находится в тяжелом состоянии. При использовании домашних настоек и отваров нельзя отказываться от основного лечения медикаментами. Народные рецепты применяются в основном как средства, насыщающие организм витаминами и минералами.
Во время лечения сердечной недостаточности организм больного испытывает дефицит магния. Он выводится в значительном количестве вместе с мочой из организма, а это является причиной ухудшения состояния здоровья. Поэтому во время лечения важно принимать препараты и продукты, содержащие магний. У пожилых людей, страдающих от сердечной недостаточности, наблюдается дефицит в организме тиамина. При его нехватке значительно нарушается работа мозга и сердца.
Причиной дефицита тиамина в организме является прием мочегонных препаратов.
Поэтому в комплексе с мочегонными средствами врач чаще всего назначает и прием витамина В1.
Занимаясь лечением сердечной недостаточности в домашних условиях, при следовании всем рекомендациям лечащего врача, можно значительно улучшить качество жизни. Во время лечения лекарственными препаратами не возбраняется принимать добавки, которые значительно повышают эффект от лечения. Можно заниматься спортом, но только после консультации с врачом. Если ходьба доставляет дискомфорт, некоторые упражнения можно выполнять сидя или лежа. Обязательно нужно постоянно контролировать частоту пульса и артериальное давление. Если сердечная недостаточность развилась на фоне сахарного диабета, нужно следить за уровнем сахара в крови.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Фармакологическое действие
- Фармакокинетика
- Показания к применению
- Дозировка
- Побочные действия
- Противопоказания
- Беременность и грудное вскармливание
- Лекарственное взаимодействие
- Передозировка
- Форма выпуска
- Условия и сроки хранения
- Состав
- Применение карведилола
- Сердечная недостаточность
- Артериальная гипертония
- Сопутствующий диабет 2 типа
- Комбинации с амлодипином
- Цены в интернет-аптеках
- Отзывы пациентов
- Частые вопросы и ответы на них
- Выводы
Карведилол — лекарство из группы бета-блокаторов. Его часто назначают при сердечной недостаточности, также используют для лечения гипертонии. Карведилол широко применяется еще с конца 1980-х годов, но до сих пор не теряет своей популярности. Причина — он лучше других препаратов действует при сердечной недостаточности. Продлевает жизнь больным и не дает развиться привыканию к другим лекарствам (нитратам). Однако карведилол может вызывать прирост массы тела. Его удобно совмещать с другими лекарствами от давления и болезней сердца. Ниже вы найдете инструкцию по применению, написанную доступным языком. Прочитайте показания к применению, противопоказания, побочные эффекты. Разберитесь, какие оптимальные дозировки при гипертонии, стенокардии, хронической сердечной недостаточности. Узнайте, что лучше: карведилол, Конкор или Дилатренд.
| Фармакологическое действие | Неселективный бета-блокатор с дополнительными альфа-блокирующими свойствами. Является антагонистом к альфа1-, бета1- и бета2-адренорецепторам. Понижает артериальное давление, уменьшает частоту и интенстивность приступов стенокардии. Расширяет кровеносные сосуды. Также оказывает антиоксидантное действие, устраняя свободные кислородные радикалы. Незначительно уменьшает частоту сердечных сокращений, сохраняя при этом почечный кровоток и функцию почек. Не влияет на показатели холестерина в крови, а также концентрацию калия, натрия и магния. |
| Фармакокинетика | Максимальная концентрация в плазме крови достигается быстро — уже через 1 час после приема таблетки. Метаболизируется преимущественно в печени за счет интенсивного соединения с глюкуроновой кислотой. Путем деметилирования и гидроксилирования фенильного кольца образуются 3 активных метаболита, обладающих выраженным антиоксидантным и адреноблокирующим действием. Выводится в основном с желчью и небольшая часть — через почки. |
| Показания к применению |
|
-
Ишемическая болезнь сердца -
Стенокардия -
Инфаркт миокарда
Посмотрите также видео о лечении ИБС и стенокардии
| Дозировка | Таблетки карведилол желательно принимать во время еды, запивая водой. Особенности дозировки при гипертонии, стенокардии и хронической сердечной недостаточности — читайте здесь подробно. |
| Побочные действия |
|
| Противопоказания | Противопоказания:
Требуется назначать карведилол с осторожностью:
|
| Беременность и грудное вскармливание | Это лекарство противопоказано при беременности. Для контроля артериального давления беременным женщинам назначают другие бета-блокаторы. Подробнее читайте статью «Лечение гипертонии во время беременности«. На время приема карведилола следует прекратить грудное вскармливание. |
| Лекарственное взаимодействие | При совместном применении с другими лекарствами от гипертонии и с нитратами — эффект по снижению артериального давления усиливается. Карведилол усиливает действие инсулина и маскирует симптомы гипогликемии (сердцебиение), поэтому у больных диабетом нужно тщательно контролировать сахар в крови. Одновременное применение с клонидином (клофелином) повышает риск гипотонии и брадикардии (пульс ниже 45-55 уд/мин). Обсудите с врачом взаимодействие карведилола со всеми лекарствами, добавками и травами, которые вы принимаете. |
| Передозировка | Симптомы: выраженное понижение артериального давления, пульс ниже 45-55 уд/мин, затруднение дыхания (в т.ч. бронхоспазм), сердечная недостаточность, кардиогенный шок, остановка сердца. Лечение: промывание желудка, прием активированного угля, назначение агонистов адренорецепторов, реанимационные мероприятия в отделении интенсивной терапии. |
| Форма выпуска | Таблетки по 3.125 мг, 6.25 мг, 12.5 мг, 25 мг. |
| Условия и сроки хранения | Хранить в недоступном для детей месте, защищенном от света, при температуре не выше 25 °C. Срок годности — 3 года. По его истечении таблетки применять нельзя. |
| Состав | Действующее вещество — карведилол. Вспомогательные вещества — МКЦ, лактозы моногидрат, гидроксипропилцеллюлоза, крахмал кукурузный, тальк, кремния диоксид коллоидный, магния стеарат. |
-
Кардиомагнил -
Амлодипин -
Метопролол -
Бисопролол
Цены на препараты, действующее вещество которых — карведилол
Карведилол чаще назначают пациентам для лечения сердечной недостаточности, в т. ч. после перенесенного инфаркта, и реже — при артериальной гипертонии. Этот препарат не обладает свойством кардиоселективности, в отличие от других современных бета-блокаторов. Давайте разберемся, что такое селективность (кардиоселективность). Ее наличие или отсутствие имеет важно значение, когда доктор выбирает, какой препарат использовать.
- Лучший способ вылечиться от гипертонии (быстро, легко, полезно для здоровья, без “химических” лекарств и БАДов)
- Гипертоническая болезнь — народный способ вылечиться от нее на 1 и 2 стадии
- Причины гипертонии и как их устранить. Анализы при гипертонии
- Эффективное лечение гипертонии без лекарств
Селективные бета-блокаторы действуют, в основном, на сердце. Они защищают сердечную мышцу от возбуждающего действия адреналина и других гормонов-катехоламинов. В результате, нагрузка на сердце уменьшается, падает частота пульса и артериальное давление. Препараты, не обладающие кардиоселективностью, блокируют действие катехоламинов на сердце, а заодно и на другие ткани. В первую очередь, на бронхи. Это как раз нежелательно, потому что может вызвать побочные эффекты.
Устаревшие бета-блокаторы, без селективности, не подходят больным, у которых нарушено кровообращение в ногах. Однако к карведилолу это не относится. Потому что у него есть дополнительное свойство — блокировать еще и альфа-адренорецепторы. Благодаря этому, препарат не ухудшает состояние людей, у которых перемежающаяся хромота, в т. ч. диабетиков, страдающих диабетической стопой. Однако карведилол нельзя принимать людям, у которых сопутствующие заболевания дыхательных путей — бронхиальная астма, эмфизема легких или бронхит. Таких пациентов много среди гипертоников. Им назначают другие бета-блокаторы, селективные, чаще всего бисопролол (Конкор, Бипрол, Бисогамма) или небиволол (Небилет).
Несмотря на отсутствие селективности, карведилол занимает прочные позиции среди бета-блокаторов. Потому что в исследованиях он показал свою феноменальную полезность для больных сердечной недостаточностью. Бисопролол и метопролол уменьшали смертность на 34-35%, а этот препарат — на целых 65% среди таких же пациентов.
Дозу карведилола нужно подбирать индивидуально, под контролем врача. В таблице приводятся лишь ориентировочные сведения. Не занимайтесь самолечением! Не рекомендуется повышать дозу этого лекарства чаще, чем раз в две недели. Больным, у которых сердечная недостаточность, требуется врачебное наблюдение в каждый период, когда им увеличивают дозу бета-блокатора. Потому что может развиться задержка жидкости, а в связи с сосудорасширяющим действием — артериальная гипотензия и вялость. Чтобы устранить отеки, повышают дозы мочегонных лекарств. Может потребоваться временное снижение дозы карведилола. В некоторых случаях лечение следует даже приостановить.
В 1996 году были опубликованы результаты исследования USCP (US Carvedilol Heart Failure Program) — первого масштабного испытания эффективности карведилола при сердечной недостаточности. В нем принимали участие более 1000 больных. Всех их лечили мочегонными лекарствами и ингибиторами АПФ. Половине добавили к лечению карведилол, второй половине — плацебо. Через 6 месяцев среди больных, принимавших карведилол, общая смертность снизилась на 65%, а случаи внезапной сердечной смерти — на 56%. Позже, в 1999 году, были завершены такие же исследования других бета-блокаторов — бисопролола (CIBIS II) и метопролола сукцината (MERIT-HF). У больных сердечной недостаточностью бисопролол снижал смертность на 34%, а метопролол — на 38%. Конечно, это тоже хорошие показатели, но до карведилола им было далеко.
- Причины, симптомы, диагностика, лекарства и народные средства от СН
- Мочегонные лекарства от отеков при СН: подробная информация
- Ответы на частые вопросы о СН — ограничение жидкости и соли, одышка, диета, алкоголь, инвалидность
- Сердечная недостаточность у пожилых людей: особенности лечения
Вдохновленные такими результатами, ученые решили проверить действие карведилола на самых сложных категориях больных. В 2002 году были опубликованы результаты исследования COPERNICUS. В нем участвовали 2287 пациентов с тяжелой сердечной недостаточностью IV функционального класса с фракцией выброса Артериальная гипертония
Карведилол можно назначать при гипертонии в тех же случаях, что и другие современные бета-блокаторы. Исключение — пациенты, у которых бронхиальная астма, эмфизема легких или бронхит. Им нужно подобрать альтернативные лекарства. При заболеваниях с нарушенной проходимостью воздуха в легких карведилол не подходит, потому что может усугубить их течение.
Препарат снижает артериальное давление у 80-90% больных, которые его принимают. А если совмещать его с другими лекарствами от гипертонии, то эффект будет у 85-97% пациентов. Чаще всего этот бета-блокатор назначают вместе с ингибиторами АПФ, мочегонными препаратами или антагонистами кальция (блокаторами кальциевых каналов). Подробнее читайте статью “Комбинированные лекарства от давления — самые мощные”.
Карведилол восстанавливает нормальный суточный ритм колебаний артериального давления у 78% пациентов. Результаты суточного мониторинга подтверждают, что у них давление ночью во время сна понижается, как оно и должно быть. Если масса левого желудочка сердца увеличена из-за гипертонии, то через несколько месяцев ежедневного приема бета-блокатора она станет ближе к норме. Таким образом, риск первого или повторного инфаркта значительно понижается.
Карведилол вызывает побочные эффекты чаще, чем бисопролол (Конкор, Бипрол, Бисогамма) или Небиволол (Небилет). Потому что он не обладает свойством кардиоселективности. Однако его побочные действия обычно не тяжелые. Практически никогда не приходится отменять препарат из-за них. Больные гипертонией часто жалуются на сонливость, которую у них вызывает карведилол. В таком случае, можно попробовать принимать лекарство в вечернее время, чтобы улучшился ночной сон.
Если больным диабетом 2 типа нужно принимать бета-блокатор от гипертонии, то традиционно им назначают бисопролол (Конкор, Бипрол, Бисогамма) или Небиволол (Небилет, Бинелол). Считается, что эти препараты не ухудшают обмен веществ, а карведиол понижает уровень хорошего холестерина ЛПВП в крови, хоть и незначительно. Однако если диабет сочетается с тяжелой застойной сердечной недостаточностью, то препаратом выбора является карведилол.
Этот бета-блокатор не усугубляет нарушения кровообращения в ногах, не осложняет течение периферической хромоты и диабетической стопы. Причина — он обладает дополнительной альфа-адреноблокирующей активностью. Блокада альфа-адренорецепторов, которую вызывает карведилол, расслабляет сосуды и улучшает кровоток к нижним конечностям.
Карведилол помогает больным сердечной недостаточностью, отягощенной диабетом 2 типа, так же хорошо, как и тем больным, у кого диабета нет. Источник — результаты исследования COPERNICUS, о котором упоминалось выше, При этом он не вызывает скачков сахара в крови, частота эпизодов гипогликемии не увеличивается. Подробнее см. статью “Проблемы комбинированной терапии у больных сахарным диабетом и сердечной недостаточностью: гипогликемии” в журнале “Лечащий врач” № 07/2011, авторы — Ан. А. Александров, Е. Н. Дроздова, И. И. Чукаева, М. Н. Ядрихинская, О. А. Шацкая, С. С. Кухаренко.
Читайте также: метод лечения диабета 2 типа — без голодания, уколов инсулина и вредных таблеток.
Карведилол можно совмещать с другими лекарствами от гипертонии и сердечной недостаточности — мочегонными, ингибиторами АПФ, антагонистами кальция. Обычно врачи так и делают — назначают несколько препаратов одновременно. Редко кому из больных назначают только карведилол. Теоретически, в легких случаях достаточно одного-единственного препарата. Однако люди обращаются к врачу, только когда им становится уже совсем нехорошо. И тут одним лекарством не отделаешься, приходится принимать таблетки горстями.
Кориол — это препарат карведилол производства фирмы “КРКА”. В 2010 году были опубликованы результаты российского исследования КОРИФЕЙ — Кориол: оценка эффективности и безопасности у больных артериальной гипертонией. Его проводили одновременно в нескольких лечебных учреждениях. Участие принимали 208 пациентов, страдающих артериальной гипертонией. Больным (141 человек) назначали карведилол по 12,5 мг один раз в сутки по утрам. Если не получалось достигнуть целевых показателей, дозу препарата увеличивали дважды, до 25 и 50 мг в сутки, с интервалом 2 недели. Если и 50 мг карведилола в сутки помогали недостаточно — добавляли еще 5 мг амлодипина (препарат Тенокс, той же фирмы КРКА). Группу сравнения составляли 67 больных, которых лечили без использования карведилола.
Карведилол без других таблеток обеспечил достижение целевого уровня артериального давления у 65% больных, а после добавления амлодипина — у 87%. Имеется в виду, давление ниже 140/90 мм рт. ст., а у больных сахарным диабетом — ниже 130/85 мм рт. ст. Побочные эффекты от лечения гипертонии карведилолом и амлодипином возникали редко, были не тяжелые и ни разу не потребовали отмены приема лекарств.
Источник — статья “Возможности амлодипина в снижении риска осложнений артериальной гипертензии” в журнале “Системные гипертензии” №1/2010. Авторы — И.Е. Чазова, Л.Г. Ратова.
Подчеркнем, что карведилол можно комбинировать не только с амлодипином, но и с другими лекарствами. К сожалению, в русскоязычных странах не продаются комбинированные препараты карведилола, которые содержали бы 2-3 лекарства под одной оболочкой. При сердечной недостаточности или гипертонии обычно приходится принимать карведилол и еще несколько других таблеток. Это создает путаницу для больных, из-за чего они могут нарушать режим приема лекарств.
На медицинских сайтах пациенты оставляют много отзывов о действии карведилола. Личный опыт больных подтверждает, что этот препарат нормализует артериальное давление и сердечный ритм. Побочные эффекты он вызывает часто, но тяжелые — редко. Многие пациенты жалуются, что карведилол вызывает у них утомляемость, дневную сонливость. В таком случае, можно попробовать сменить время приема с утра на вечер. Возможно, благодаря этому улучшится ночной сон, а дневная утомляемость пройдет.
Глупо рассчитывать на одни только “химические” таблетки для профилактики и лечения болезней сердца. Рекомендуется принимать магний с витамином В6 и коэнзим Q10 в дополнение к лекарствам. И переходите на здоровый образ жизни — питание, физическая активность, позитивное мышление, избегание скандалов и т. д.
Как правило, больные игнорируют рекомендации о переходе на здоровый образ жизни для контроля гипертонической болезни. Они стараются найти мощные таблетки, чтобы заглушить ими симптомы, а потом сломя голову бегут на работу. Если не нормализовать образ жизни, то состояние сосудов с годами ухудшается. В какой-то момент даже самые действенные комбинированные таблетки уже не удержат давление под контролем. Это может случиться не только в пожилом возрасте, а даже в средние годы. И что вы тогда будете делать?
У каждого человека своя индивидуальная переносимость лекарственных препаратов. Так что все может быть. Если вас интересует эта тема, то прочитайте, как лечить гипертонию, чтобы не ухудшить потенцию. Если вы начнете нормально питаться и займетесь физкультурой, то это поможет не только от гипертонии, но и укрепит вашу мужскую силу.
Ниже приводятся ответы на вопросы, часто возникающие у больных, которым назначили карведилол от сердечно-сосудистых заболеваний или повышенного давления.
Карведилол или Конкор: что лучше?
Конкор — это оригинальный препарат, действующим веществом которого является бисопролол. Карведилол и бисопролол — современные бета-блокаторы, которые конкурируют между собой. Они имеют похожие показания к применению. Карведилол и Конкор в эквивалентных дозах примерно одинаково понижают артериальное давление. Нельзя сказать, что одно из этих лекарств лучше для больных гипертонией, чем другое. Важно, что они вызывают разные побочные эффекты. Карведилол чаще вызывает проблемы с дыханием, обострения заболеваний дыхательных путей. Конкор чаще вызывает брадикардию — слишком низкий пульс. Некоторые специалисты считают, что карведилол лучше помогает больным сердечной недостаточностью, чем Конкор. Другие — опровергают это мнение. Если больной не переносит карведилол из-за проблемы с дыхательными путями, то нужно обсудить с врачом, не стоит ли перейти на Конкор или другой препарат бисопролола.
Карведилол или Дилатренд: что лучше?
Дилатренд — это торговое назнвание одного из лекарств, действующим веществом которого является карведилол. Нельзя сказать, что карведилол лучше, чем Дилатренд, или наоборот, потому что это одно и то же. Дилатренд выпускает Hoffmann-La Roche — солидная фармацевтическая компания. Оно производится в одной из стран Европы. Поэтому можно предположить, что Дилатренд — это препарат высокого качества. Однако, в аптеке вы можете найти таблетки карведилол других уважааемых европейских производителей, которые стоят в 2-3 раза дешевле.
Нет достоверных данных, какой из препаратов карведилола помогает лучше, чем другие, и вызывает меньше побочных эффектов. В медицинских журналах вы можете найти статьи, сравнивающие разные лекарства между собой. Не следует им доверять, потому что они обычно не объективны, а являются скрытой рекламой одного из препаратов. Выбирайте Дилатренд или один из его аналогов европейского производства — Кориол, Карведилол Тева, Карведилол Сандоз,. Не рекомендуется принимать лекарства от гипертонии и сердечно-сосудистых заболеваний производства России и стран СНГ.
Мой отец уже давно пьет таблетки Кориол. Нужно ли делать перерывы или пить их постоянно?
Карведилол нужно принимать непрерывно, каждый день, без пропусков. При сердечной недостаточности главная причина осложнений — пациенты самовольно уменьшают дозы назначенных лекарств или совсем отменяют их. Если самочувствие больного ухудшилось и вы подозреваете, что развилось привыкание к лекарствам — проконсультируйтесь с грамотным врачом. Самостоятельно этот вопрос решать нельзя.
Я недавно перенесла инфаркт. Сейчас чувствую себя неплохо, но иногда учащается сердцебиение, от чего просыпаюсь ночью. Как с этим справляться? Принимаю лекарства: карведилол, нитросорбид, тиотриазолин
Добавьте к лекарствам натуральные средства для укрепления сердца — в первую очередь, магний, коэнзим Q10 и омега-3 в виде рыбьего жира. Добавки полезны, даже если у вас нет гипертонии. Это питательные вещества, которые сердце активно потребляет.
Проверенно эффективные и оптимальные по цене добавки для нормализации давления:
- Магний + витамин В6 от Source Naturals;
- Таурин от Jarrow Formulas;
- Рыбий жир от Now Foods.
Подробно о методике читайте в статье «Лечение гипертонии без лекарств«. Как заказать добавки от гипертонии из США — скачать инструкцию. Приведите свое давление в норму без вредных побочных эффектов, которые вызывают Нолипрел и другие «химические» таблетки. Улучшите работу сердца. Станьте спокойнее, избавьтесь от тревожности, ночью спите, как ребенок. Магний с витамином В6 творит чудеса при гипертонии. У вас будет прекрасное здоровье, на зависть сверстникам.
На что можно заменить карведилол?
При гипертонии, в случае тяжелых побочных эффектов, его можно заменить на какой-то другой современный бета-блокатор. Чаще всего назначают бисопролол (Конкор, Бипрол, Бисогамма) или небиволол (Небилет, Бинелол). Однако при сердечной недостаточности, в т. ч. после инфаркта, многие врачи считают карведилол более эффективным средством, чем лекарства, которые перечислены выше. В любом случае, заменять или отменять препараты нужно под контролем врача.
Как правильно отменять этот препарат? Сразу или постепенно?
Отменять нужно постепенно, уменьшая дозу в 2 раза не чаще, чем раз в неделю, или даже с интервалом в две недели. Схема отмены: 50 мг — 25 мг — 12,5 мг — 6,25 мг — 3,125 мг — 0. Минздрав предупреждает: главная причина катастроф при сердечной недостаточности — больные самовольно отменяют назначенные им лекарства или уменьшают дозировки. Будьте благоразумны. Найдите толкового врача и консультируйтесь с ним.
Мама, 75 лет, начала принимать карведилол от давления. Беспокоят побочные эффекты — слабость, головокружения, похолодание конечностей. Стоит ли отменять лекарство?
Слабость, головокружения — это обратная сторона того, что у пациентки снижается артериальное давление. Если побочные эффекты терпимые — скорее, препарат отменять не стоит. Если они действительно тяжелые — обратитесь к врачу, чтобы подобрать другое лекарство взамен. С высокой вероятностью, через 1-2 недели после начала приема карведилола или повышения его дозировки организм адаптируется, и побочные эффекты ослабнут.
Принимаю карведилол один раз в сутки, по утрам. Побочные эффекты — сонливость, усталость. Не лучше ли принимать его на ночь?
Пообщайтесь со своим врачом насчет этого. Может быть, режим приема на ночь подойдет вам лучше. Но своевольничать не надо. Уточните у врача, прежде чем менять время приема или дозу препарата.
Карведилол — одно из лекарств, относящихся к бета-блокаторам. Используется еще с конца 1980-х годов, но до сих пор не теряет популярности среди врачей и пациентов. Карведилол чаще назначают при сердечной недостаточности, и реже — для лечения гипертонии. В статье представлена вся информация об этом препарате, которая может вам понадобиться, в т. ч. отзывы и ответы на частые вопросы.
Принимайте карведилол только по назначению врача и в дозировке, которую вам назначили. При гипертонии самолечение может вызвать инфаркт, а при сердечной недостаточности — внезапную смерть. Не стоит зря рисковать собой. Если у вас остались какие-то вопросы об этом лекарстве — задавайте их в комментариях, администрация сайта быстро отвечает.
- Бета-блокаторы: общая информация
- Мочегонные лекарства
- Лекарства от гипертонии для пожилых людей
источник