Анализ мокроты расшифровка — это микроскопическое изучение клеток и их расшифровка. которая позволяет установить активность процесса при хронических болезнях бронхов и легких, диагностировать опухоли легкого.
Расшифровка анализа мокроты позволяют выявить различные заболевания.
Эозинофилы, составляют до 50-90% всех лейкоцитов, повышенные эозинофилы диагноструют заболевания:
- аллергические процессы;
- бронхиальная астма;
- эозинофильные инфильтраты;
- глистная инвазия лёгких.
Если количество нейтрофиов более 25 в поле зрения это говорит о наличии в организме инфекционного процесса.
Плоский эпителий, более 25 клеток в поле зрения — примесь отделяемого из полости рта.
Эластические волокна — Деструкция лёгочной ткани, абсцедирующая пневмония.
Спирали Куршмана диагностируют — бронхоспастический синдром, диагностика астмы.
Кристаллы Шарко-Лейдена диагностируют — аллергические процессы, бронхиальная астма.
Альвеолярные макрофаги — Образец мокроты идет из нижних дыхательных путей.
Мокрота выделяется при разнообразных заболеваниях органов дыхания. Анализ мокроты собирать ее лучше утром, перед этим надо прополоскать рот слабым раствором антисептика, затем кипяченой водой.
При осмотре отмечают суточное количество мокроты характер, цвет и запах мокроты, ее консистенцию, а также расслоение при стоянии в стеклянной посуде.
Анализы мокроты могут содержать:
- клеточные элементы крови,
- опухолевые клетки,
- простейшие микроорганизмы,
- личинки аскарид,
- растительные паразиты,
- различные бактерии и др.
| Показатель | Норма |
|---|---|
| Количество | 10-100 мл в сутки |
| Цвет | бесцветная |
| Запах | отсутствует |
| Слоистость | отсутствует |
| Реакция pH | нейтральная или щелочная |
| Характер | слизистая |
Повышенное выделение мокроты наблюдается при:
- отеке легких;
- абсцессе легких;
- бронхоэктатической болезни.
Если увеличение количества мокроты связано с нагноительным процессом в органах дыхания, это является признаком ухудшения состояния больного, если с улучшением дренирования полости, то расценивается как положительный симптом.
- гангрене легкого;
- туберкулезе легких, который сопровождается распадом ткани.
Пониженное выделение мокроты наблюдается при:
- остром бронхите;
- пневмонии;
- застойных явлениях в легких;
- приступе бронхиальной астмы (в начале приступа).
Зеленоватый
Зеленоватый цвет мокроты наблюдается при:
- абсцессе легкого;
- бронхоэктатической болезни;
- гайморите;
- посттуберкулезных нарушениях.
Различные оттенки красного
Отделение мокроты с примесью крови наблюдается при:
- туберкулезе;
- раке легкого;
- абсцессе легкого;
- отеке легких;
- сердечной астме.
Ржавый цвет мокроты наблюдается при:
- очаговой, крупозной и гриппозной пневмонии;
- туберкулезе легких;
- отеке легких;
- застойных явлениях в легких.
Иногда на цвет мокроты влияет прием некоторых лекарственных препаратов. При аллергии мокрота может быть ярко-оранжевого цвета.
Желто-зеленый или грязно-зеленый
Желто-зеленый или грязно-зеленый цвет мокроты наблюдается при различной патологии легких в сочетании с желтухой.
Черноватый или сероватый
Черноватый или сероватый цвет мокроты наблюдается у курящих людей (примесь угольной пыли).
Гнилостный запах мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого.
При вскрытии эхинококковой кисты мокрота приобретает своеобразный фруктовый запах.
- бронхите, осложненном гнилостной инфекцией;
- бронхоэктатической болезни;
- раке легкого, осложненном некрозом.
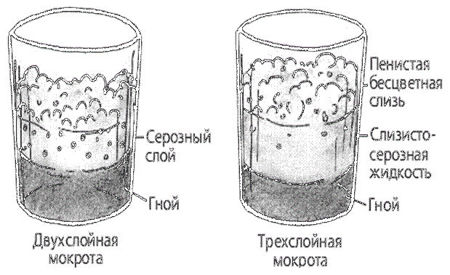
Двухслойная мокрота
Разделение гнойной мокроты на два слоя наблюдается при абсцессе легкого.
Трехслойная
Разделение гнилостной мокроты на три слоя – пенистый (верхний), серозный (средний) и гнойный (нижний) – наблюдается при гангрене легкого.
Кислую реакцию, как правило, приобретает разложившаяся мокрота.
Густая слизистая
Выделение густой слизистой мокроты наблюдается при:
- остром и хроническом бронхите;
- астматическом бронхите;
- трахеите.
Слизисто-гнойная
Выделение слизисто-гнойной мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого;
- гнойном бронхите;
- стафилококковой пневмонии;
- бронхопневмонии.
Выделение гнойной мокроты наблюдается при:
- бронхоэктазах;
- абсцессе легкого;
- стафилококковой пневмонии;
- актиномикозе легких;
- гангрене легких.
Серозная и серозно-гнойная
Выделение серозной и серозно-гнойной мокроты наблюдается при:
Кровянистая
Выделение кровянистой мокроты наблюдается при:
- раке легкого;
- травме легкого;
- инфаркте легкого;
- сифилисе;
- актиномикозе.
Альвеольные макрофаги
Большое количество альвеольных микрофагов в мокроте наблюдается при хронических патологических процессах в бронхолегочной системе.
Жировые макрофаги
Наличие в мокроте жировых макрофагов (ксантомных клеток) наблюдается при:
- абсцессе легкого;
- актиномикозе легкого;
- эхинококкозе легкого.
Клетки цилиндрического мерцательного эпителия
Наличие в мокроте клеток цилиндрического мерцательного эпителия наблюдается при:
Наличие в мокроте плоского эпителия наблюдается при попадании в мокроту слюны. Этот показатель не имеет диагностического значения.
- бронхите;
- бронхиальной астме;
- трахеите;
- онкологических болезнях.
Большое количество эозинофилов в мокроте наблюдается при:
- бронхиальной астме;
- поражении легких глистами;
- инфаркте легкого;
- эозинофильной пневмонии.
Эластические
Наличие эластических волокон в мокроте наблюдается при:
- распаде ткани легкого;
- туберкулезе;
- абсцессе легкого;
- эхинококкозе;
- раке легкого.
Наличие в мокроте обызвествленных эластических волокон наблюдается при туберкулезе легких.
Коралловидные
Наличие коралловидных волокон в мокроте наблюдается при кавернозном туберкулезе.
Спирали Куршмана
Наличие в мокроте спиралей Куршмана наблюдается при:
- бронхиальной астме;
- бронхите;
- опухоли легкого.
Кристаллы Шарко – Лейдена
Наличие в мокроте кристаллов Шарко -Лейдена – продуктов распада эозинофилов – наблюдается при:
- аллергии;
- бронхиальной астме;
- эозинофильных инфильтратах в легких;
- заражении легочной двуусткой.
Кристаллы холестерина
Наличие в мокроте кристаллов холестерина наблюдается при:
- абсцессе легкого;
- эхинококкозе легкого;
- новообразованиях в легких.
Кристаллы гематодина
Наличие в мокроте кристаллов гематодина наблюдается при:
- абсцессе легкого;
- гангрене легкого.
Бактериологический анализ мокроты необходим для уточнения диагноза выбора метода лечения, для определения чувствительности микрофлоры к различным лекарственным средствам, имеет большое значение для выявления микобактерии туберкулеза.
Появление кашля с мокротой требует обязательного обращения к врачу.
источник
Анализ мокроты — показание, как правильно собрать и сдавать, расшифровка результатов и показатели нормы
При бронхите и других воспалительных заболеваниях необходимо сдавать общий анализ мокроты, проанализировав результаты которого, врач сможет определить характер и причину развития патологического процесса. При поражениях дыхательных органов выделяется слизистый секрет, который несет в себе информацию о возбудителях, ставших катализаторами ухудшения состояния организма. Это могут быть микробактерии туберкулеза, клетки злокачественных опухолей, примеси гноя или крови. Все они влияют на количество и состав выделяемой пациентом мокроты.
Исследование мокроты является одним из самых эффективных методов, позволяющих определить характер заболевания дыхательных путей. Многие недуги представляют серьезную угрозу для жизни человека, например, такие болезни как актиномикоз, гнилостный бронхит, гангрена легкого, пневмония, бронхиальная астма, абсцесс легкого и т.д. Попадая в организм человека, вредоносные микроорганизмы способствуют развитию патологического процесса, который стимулирует выделение секрета из органов дыхания.
Чтобы диагностировать болезнь, врачи проводят общий анализ, который включает несколько этапов: бактериологический, макроскопический, химический и микроскопический. Каждое исследование содержит важную информацию о секрете, на основе чего происходит итоговое составление медицинского заключения. Анализы подготавливают около трех рабочих дней, в некоторых случаях возможны задержки на более длительный срок.
Микроскопия мокроты проводится среди пациентов, страдающих заболеваниями легких или других органов дыхания, с целью выявления причины недуга. Слизистый секрет выделяется только при наличии патологических отклонений в работе организма, поэтому при появлении выделений из дыхательных путей следует как можно скорее обратиться к врачу. Отхождение мокроты происходит во время кашля, микроскопический анализ слизи помогает получить всю необходимую информацию о локализации и стадии воспалительного процесса.
Цвет и консистенция мокроты могут быть разными в зависимости от болезни. Исходя из полученных данных, врачи определяют возбудителя патологии и подбирают рациональный курс лечения. Присутствие в секрете патогенных микроорганизмов способствует подтверждению или опровержению наличия злокачественных опухолей, что немаловажно при постановке окончательного диагноза.
Сдавать посев мокроты для проведения общего анализа необходимо тем пациентам, у которых присутствует подозрение на хронические или острые заболевания дыхательной системы. Например, бронхит, рак легкого, туберкулез, пневмония. Данная группа людей находится в категории риска, поэтому регулярные исследования секрета являются неотъемлемой частью комплексной терапии заболеваний. Собирать слизь приходится даже после прохождения курса лечения, поскольку некоторые недуги имеют тенденцию к временному прекращению активности.
Данная процедура требует от пациентов соблюдения определенных правил, которые гарантируют «чистоту» проведения исследования. Ротовая полость человека содержит особую флору, которая может смешиваться с патогенным секретом. Чтобы предоставить корректные данные медицинской комиссии, пациент должен придерживаться следующих рекомендаций:
- Пить много теплой воды.
- Принимать отхаркивающие средства.
- Почистить зубы и прополоскать рот перед процедурой.
Перед тем, как сдавать мокроту на анализ, ее необходимо собрать в домашних или амбулаторных условиях. Пациенту выдают стерильную баночку, которую следует открывать непосредственно перед процедурой. Лучше всего собирать секрет с утра, поскольку в это время суток он является самым свежим. Мокроту для исследования нужно постепенно выкашливать, но, ни в коем случае, не отхаркивать. Чтобы улучшить выделение слизи, врачи рекомендуют:
- Сделать 3 медленных вдоха и выдоха, задерживая дыхание между ними на 5 секунд.
- Откашляться и сплюнуть накопившуюся мокроту в баночку для анализов.
- Убедиться, что слюна из ротовой полости не попала в емкость.
- Повторять вышеуказанные действия до тех пор, пока уровень секрета не достигнет отметки 5 мл.
- В случае неудачи, можно подышать паром над кастрюлей с горячей водой для ускорения процесса отхаркивания.
Как только сбор мокроты завершен, баночку следует отвезти в лабораторию для проведения анализа. Важно, чтобы секрет был свежим (не более 2 часов), поскольку в человеческой слизи очень быстро начинают размножаться сапрофиты. Данные микроорганизмы мешают правильной постановке диагноза, поэтому все время от сбора до транспортировки емкость со слизью необходимо хранить в холодильнике.
Длительный кашель, который не прекращается на протяжении трех недель, считается показанием для исследования мокроты. Подозрение на туберкулез – серьезный диагноз, поэтому патогенную слизь собирают только под присмотром врача. Данный процесс может происходить в стационарных или амбулаторных условиях. Сдавать мокроту при подозрении на туберкулез приходится 3 раза.
Первый сбор проходит рано утром, второй – по прошествии 4 часов, а последний – на следующий день. Если пациент по какой-то причине не может самостоятельно прийти в больницу для сдачи анализов, к нему домой наведывается медсестра и доставляет полученный секрет в лабораторию. При обнаружении бактерий Коха (микробактерий туберкулеза) врачи ставят диагноз – открытая форма туберкулеза.
Расшифровка анализа мокроты состоит из трех этапов. Сначала лечащий врач проводит визуальный осмотр пациента, оценивает характер, цвет, слоистость и другие показатели патогенного секрета. Полученные образцы изучают под микроскопом, после чего наступает черед бактериоскопии. Завершающим исследованием является посев на питательные среды. Бланк с результатами выдается в течение трех дней по завершению сдачи анализов, исходя из полученных данных, специалист делает вывод о характере заболевания.
Чтобы правильно поставить диагноз пациенту, мокроту оценивают по трем разным показателям. Проводится макроскопический, бактериоскопический и микроскопический анализ, результаты по каждому исследованию дают четкое представление о состоянии человека. Цвет, консистенция, запах, деление на слои и наличие включений – это основные показатели макроскопического анализа секрета. Например, прозрачная слизь встречается у людей с хроническими заболеваниями дыхательных путей.
Ржавый оттенок секрета обусловлен кровянистыми примесями (распад эритроцитов), что часто свидетельствует о наличии туберкулеза, крупозной пневмонии, рака. Гнойная мокрота, которая образуется при скоплении лейкоцитов, характерна для абсцесса, гангрены или бронхита. Желтый или зеленый цвет выделений является показателем патологического процесса в легких. Вязкая консистенция секрета может быть следствием воспаления или приема антибиотиков.
Спирали Куршмана в мокроте, которые представляют собой белые извитые трубочки, свидетельствуют о наличии бронхиальной астмы. Результаты микроскопического и бактериоскопического анализа предоставляют информацию о содержании в слизи болезнетворных микроорганизмов или бактерий. К ним относятся: диплобациллы, атипичные клетки, стафилококки, эозинофилы, гельминты, стрептококки. Серозная мокрота выделяется при отеке легких, пробки Дитриха встречаются у пациентов, страдающих гангреной или бронхоэктазами.
У здорового человека железы крупных бронхов образуют секрет, который проглатывается при выделении. Данная слизь обладает бактерицидным эффектом и служит для очищения дыхательных путей. Однако появление даже незначительного количества мокроты свидетельствует о том, что в организме развивается патологический процесс. Это может быть застой в легких, острый бронхит или пневмония. Единственным исключением являются курильщики, поскольку у них слизь выделяется постоянно.
Наличие единичных эритроцитов при анализе секрета является нормой и не оказывает влияния на диагностические результаты. Объем ежедневно вырабатываемой трахеобронхиальной слизи у человека должен находиться в переделах от 10 до 100 мл. Превышение указанной нормы свидетельствует о необходимости проведения дополнительных анализов. При отсутствии отклонений мазок на МТБ должен показать отрицательный результат.
В норме у человека не должно происходить отхождение мокроты, поэтому при появлении слизи подозрительного характера необходимо сразу же обратиться за помощью к специалисту. С помощью бактериоскопического исследования определяется тип возбудителя, мазок с грамположительными бактериями окрашивается в синий цвет, а с грамотрицательными – в розовый. Микроскопический анализ помогает обнаружить опасные патологии, к которым относятся опухолевые клетки, эластичные волокна, альвеолярные макрофаги и т.д. Исходя из полученных результатов слизи, врач назначает терапию.
При микроскопическом исследовании мокроты часто встречаются клетки плоского эпителия, однако это никак не влияет результаты анализа. Обнаружение клеток цилиндрического эпителия может свидетельствовать о наличии таких недугов, как астма, бронхит или рак легкого. В большинстве случаев вышеупомянутые образования являются примесями слизи из носоглотки и не имеют диагностического значения.
Клетки ретикулоэндотелия можно обнаружить у людей, которые длительное время находились в контакте с пылью. Протоплазма альвеолярных макрофагов содержит фагоцитированные частицы, которые называют «пылевыми» клетками. Некоторые из вышеуказанных микроорганизмов включают продукт распада гемоглобина – гемосидерин, поэтому им было присвоено название «клетки сердечных пороков». Такие образования возникают у пациентов с диагнозами инфаркт легкого, митральный стеноз, застой легкого.
Любой секрет содержит небольшое количество лейкоцитов, однако скопление нейтрофилов свидетельствует о том, что имеются гнойные выделения. При бронхиальной астме у пациента можно обнаружить эозинофилы, что также характерно и для следующих заболеваний: рак, туберкулез, инфаркт, пневмония, гельминтоз. Большое число лимфоцитов встречаются у тех людей, которые болеют коклюшем. Иногда причиной повышения их количества выступает туберкулез легких.
Слизь человека может содержать единичное количество эритроцитов, что никак не влияет на состояние его здоровья. При развитии таких патологических процессов, как легочное кровотечение, количество эритроцитов сильно возрастает, что приводит к кровохарканью. Наличие свежей крови в слизистых выделениях говорит о наличии неизменных эритроцитов, но если кровь задерживалась в дыхательных путях, то по ней определяют выщелоченные клетки.
При распаде легочной ткани образуются так называемые эластичные волокна. Их появление в секрете свидетельствует о наличии абсцесса, туберкулеза, рака или гангрены легких. Последнее заболевание может протекать без присутствия эластичных волокон, поскольку они иногда растворяются под действием ферментов слизи. Отличительной особенностью бесцветных кристаллов Шарко-Лейдена является высокое содержание эозинофилов, что характерно для таких заболеваний как бронхиальная астма и эозинофильная пневмония.
Кристаллы Шарко-Лейдена – не единственный представитель эластичных волокон. В мокроте многих пациентов, страдающих заболеваниями дыхательных путей, часто встречаются спирали Куршмана. Они представляют собой трубчатые тела, которые иногда заметны даже невооруженным глазом. В остальных случаях кристаллы обнаруживают с помощью микроскопического исследования слизи. Трубчатые тела могут предвещать развитие пневмонии, бронхиальной астмы, туберкулеза легких.
Эозинофилы считаются признаками астмы, но данное утверждение верно лишь для некоторых случаев. Микроорганизмы этого типа содержат специфический белок, который способен не только защищать организм от паразитов, но и разрушать эпителий дыхательных путей. Эозинофилы считаются одной из главных причин развития патологии органов дыхания, однако исследования по данному вопросу все еще не завершены. Эти клетки невозможно полностью удалить из дыхательных путей, однако можно существенно снизить их количество при соответствующем лечении антителами.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Микроскопическое исследование нативных и фиксированных окрашенных препаратов мокроты позволяет подробно изучить ее клеточный состав, и известной степени отражающий характер патологического процесса в легких и бронхах, его активность, выявить различные волокнистые и кристаллические образования, также имеющие важное диагностическое значение, и, наконец, ориентировочно оценить состояние микробной флоры дыхательных путей (бактериоскопия).
При микроскопии используют нативные и окрашенные препараты мокроты. Для изучения микробной флоры (бактериоскопии) мазки мокроты обычно окрашивают по Романовскому-Гимзе, по Граму, а для выявления микобактерий туберкулеза но Цилю-Нильсену.
Из клеточных элементов, которые можно обнаружить в мокроте больных пневмонией, диагностическое значение имеют эпителиальные клетки, альвеолярные макрофаги, лейкоциты и эритроциты.
Эпителиальные клетки. Плоский эпителий из полости рта, носоглотки, голосовых складок и надгортанника диагностического значения не имеет, хотя обнаружение большого количества клеток плоского эпителия, как правило, свидетельствует о низком качестве образца мокроты, доставленного в лабораторию и содержащего значительную примесь слюны.
У больных пневмониями мокрота считается пригодной к исследованию, если при микроскопии с малым увеличением количество эпителиальных клеток не превышает 10 в поле зрения. Большее количество эпителиальных клеток указывает на недопустимое преобладание в биологическом образце содержимого ротоглотки.
Альвеолярные макрофаги, которые в незначительном количестве также можно обнаружить в любой мокроте, представляют собой крупные клетки ретикулогистиоцитарного происхождения с эксцентрически расположенным крупным ядром и обильными включениями в цитоплазме. Эти включения могут состоять из поглощенных макрофагами мельчайших частиц пыли (пылевые клетки), лейкоцитов и т.п. Количество альвеолярных макрофагов увеличивается при воспалительных процессах в легочной паренхиме и дыхательных путях, в том числе при пневмониях.
Клетки цилиндрического мерцательного эпителия выстилают слизистую оболочку гортани, трахеи и бронхов. Они имеют вид удлиненных клеток, расширенных с одного конца, где расположено ядро и реснички. Клетки цилиндрического мерцательного эпителия обнаруживаются в любой мокроте, однако их увеличение свидетельствует о повреждении слизистой бронхов и трахеи (острый и хронический бронхит, бронхоэктазы, трахеит, ларингит).
Лейкоциты в небольшом количестве (2-5 в поле зрения) обнаруживаются в любой мокроте. При воспалении ткани легкого или слизистой бронхов и трахеи, особенно при нагноительных процессах (гангрена, абсцесс легкого, бронхоэктазы) их количество значительно увеличивается.
При окраске препаратов мокроты по Романовскому-Гимзе удается дифференцировать отдельные лейкоциты, что имеет иногда важное диагностическое значение. Так, при выраженном воспалении легочной ткани или слизистой бронхов увеличивается как общее число нейтрофильных лейкоцитов, так и количество их дегенеративных форм с фрагментацией ядер и разрушением цитоплазмы.
Увеличение числа дегенеративных форм лейкоцитов является важнейшим признаком активности воспалительного процесса и более тяжелого течения заболевания.
Эритроциты. Единичные эритроциты можно обнаружить практически и любой мокроте. Значительное их увеличение наблюдается при нарушении сосудистой проницаемости у больных пневмониями, при разрушении ткани легкого или бронхов, застое в малом круге кровообращения, инфаркте легкого и т.д. В большом количестве эритроциты в мокроте обнаруживаются при кровохарканье любого генеза.
Эластические волокна. Следует упомянуть также еще об одном элементе мокроты пластических волокнах, которые появляются в мокроте при деструкции легочной ткани (абсцесс легкого, туберкулез, распадающийся рак легкого и др.). Эластические волокна представлены в мокроте в виде тонких двухконтурных, извитых нитей с дихотомическим делением на концах. Появление эластических волокон в мокроте у больных с тяжелым течением пневмонии свидетельствует о возникновении одного из осложнений заболевания — абсцедировании ткани легкого. В ряде случаев при формировании абсцесса легкого эластические волокна в мокроте можно обнаружить даже несколько раньше, чем соответствующие рентгенологические изменения.
Нередко при крупозной пневмонии, туберкулезе, актиномикозе, фибринозном бронхите в препаратах мокроты можно обнаружить тонкие волокна фибрина.
Признаками активного воспалительного процесса в легких являются:
- характер мокроты (слизисто-гнойная или гнойная);
- увеличение количества нейтрофилов в мокроте, в том числе их дегенеративных форм;
- увеличение количества альвеолярных макрофагов (от единичных скоплений из нескольких клеток в поле зрения и больше);
Появление в мокроте эластических волокон свидетельствует о деструкции легочной ткани и формировании абсцесса легкого.
Окончательные выводы о наличии и степени активности воспаления и деструкции легочной ткани формируются только при их сопоставлении с клинической картиной заболевания и результатами других лабораторных и инструментальных методов исследования.

Микроскопия мазков мокроты, окрашенных по Граму, и изучение микробной флоры (бактериоскопия) у части больных пневмонией позволяет ориентировочно установить наиболее вероятного возбудителя легочной инфекции. Этот простой метод экспресс-диагностики возбудителя недостаточно точен и должен использоваться только в комплексе с другими (микробиологическими, иммунологическими) методами исследования мокроты. Иммерсионная микроскопия окрашенных мазков мокроты иногда бывает весьма полезной для экстренного подбора и назначения адекватной антибактериальной терапии. Правда, следует иметь в виду возможность обсеменения бронхиального содержимого микрофлорой верхних дыхательных путей и ротовой полости, особенно при неправильном сборе мокроты.
Поэтому мокроту считают пригодной для дальнейшего исследования (бактериоскопии и микробиологического исследования) только в том случае, если она удовлетворяет следующим условиям:
- при окраске по Грамму в мокроте выявляется большое количество нейтрофилов (более 25 в поле зрения при малом увеличении микроскопа);
- количество эпителиальных клеток, больше характерных для содержимого ротоглотки, не превышает 10;
- в препарате имеется преобладание микроорганизмов одного морфологического типа.
При окраске по Граму в мазке мокроты иногда можно достаточно хорошо идентифицировать грамположительные пневмококки, стрептококки, стафилококки и группу грамотрицательных бактерий — клебсиеллу, палочку Пфейффера, кишечную палочку и др. При этом грамположительные бактерии приобретают синий цвет, а грамотрицательные — красный.
Бактериальные возбудители пневмоний
- Пневмококки Streptococcus pneumoniae.
- Стрептококки Streptococcus pyogenes, Streptococcus viridans.
- Стафилококки: Staphylococcus aureus, Staphylococcus haemolyticus.
- Клебсиеллы (Klebsiella pneumoniae)
- Гемофильная палочка (Пфейфера) Haemophilius influenzae
- Синегнойная палочка (Pseudomonas aeruginosa)
- Легионелпа
- Кишечная палочка (Escherichia coli)
Предварительная бактериоскопия мокроты является наиболее простым способом верификации возбудителя пневмонии и имеет определенное значение для выбора оптимальной терапии антибиотиками. Например, при обнаружении в мазках, окрашенных по Грамму, громположительных диплококков (пневмококков) или стафилококков вместо антибиотиков широкого спектра действия, увеличивающих риск селекции и распространения аитибиотикорезистентных микроорганизмов, возможно назначение целенаправленной терапии, активной в отношении пневмококков или стафилококков. В других случаях выявление преобладающей в мазках грамотрицательной флоры может указывать па то, что возбудителем пневмонии являются грамотрицательные энтеробактерии (клебсиелла, кишечная палочка и т.п.), что требует назначения соответствующей целенаправленной терапии.
Правда, ориентировочное заключение о вероятном возбудителе легочной инфекции при микроскопии можно сделать только па основании значительного увеличения бактерий в мокроте, в концентрации 10 6 — 10 7 м.к./мл и больше (Л.Л. Вишнякова). Низкие концентрации микроорганизмов ( 3 м.к./мл) характерны для сопутствующей микрофлоры. Если концентрация микробных тел колеблется от 10 4 до 10 6 м.к./мл, это не исключает этиологическую роль данного микроорганизма в возникновении легочной инфекции, но и не доказывает ее.
Следует также помнить, что «атипичные» внутриклеточные возбудители (микоплазма, легионелла, хламидии, риккетсии) не окрашиваются по Грамму. В этих случаях подозрение на наличие «атипичной» инфекции может возникнуть, если в мазках мокроты обнаруживают диссоциацию между большим количеством нейтрофилов и чрезвычайно малым количеством микробных клеток.
К сожалению, метод бактериоскопии и целом отличается достаточно низкой чувствительностью и специфичностью. Hе предсказательная ценность даже в отношении хорошо визуализируемых пневмококков едва достигает 50%. Это означает, что в половине случаев метод дает ложноположительные результаты. Это связано с несколькими причинами, одной из которых является то, что около 1/3 больных до госпитализации уже получали антибиотики, что существенно снижает результативность бактериоскопии мокроты. Кроме того, даже в случае положительных результатов исследования, указывающих на достаточно высокую концентрацию в мазке «типичных» бактериальных возбудителей (например, пневмококков), нельзя полностью исключить наличие ко-инфекции «атипичными» внутриклеточными возбудителями (микоплазмой, хламидиями, легионеллой).
Метод бактериоскопии мазков мокроты, окрашенных по Грамму, в отдельных случаях помогает верифицировать возбудителя пневмонии, хотя в целом отличается весьма низкой предсказательной ценностью. «Атипичные» внутриклеточные возбудители (микоплазма, легионелла, хламидии, риккетсии) вообще не верифицируются методом бактериоскопии, так как не окрашиваются по Грамму.
Следует упомянуть о возможности микроскопической диагностики у больных пневмониями грибкового поражения легких. Наиболее актуальным для больных, получающих длительное лечение антибиотиками широкого спектра действия, является обнаружение при микроскопии нативных или окрашенных препаратов мокроты Candida albicans в виде дрожжеподобных клеток и ветвистого мицелия. Они свидетельствуют об изменении микрофлоры трахеобронхиального содержимого, возникающем под влиянием лечения антибиотиками, что требует существенной коррекции терапии.
В некоторых случаях у больных пневмониями возникает необходимость дифференцировать имеющееся поражение легких с туберкулезом. С этой целью используют окраску мазка мокроты по Цилю-Нильсену, что в отдельных случаях позволяет идентифицировать микобактерии туберкулеза, хотя отрицательный результат такого исследования не означает отсутствия у больного туберкулеза. При окраске мокроты по Цилю-Нильсену микобактерии туберкулеза окрашиваются в красный цвет, а все остальные элементы мокроты — в синий. Туберкулезные микобактерии имеют вид топких, прямых или слегка изогнутых палочек различной длины с отдельными утолщениями. Они располагаются в препарате группами или поодиночке. Диагностическое значение имеет обнаружение в препарате даже единичных микобактерий туберкулеза.
Для повышения эффективности микроскопического выявления микобактерий туберкулеза используют ряд дополнительных методов. Наиболее распространенным из них является так называемый метод флотации, при котором гомогенизированную мокроту взбалтывают с толуолом, ксилолом или бензином, капли которых, всплывая, захватывают микобактерии. После отстаивания мокроты верхний слой пипеткой наносят на предметное стекло. Затем препарат фиксируют и окрашивают по Цилю-Нильсену. Существуют и другие методы накопления (электрофорез) и микроскопии бактерий туберкулеза (люминесцентная микроскопия).
Микроскопическое исследование (анализ) мокроты позволяет обнаружить слизь, клеточные элементы, волокнистые и кристаллические образования, грибы, бактерии и паразиты.
- Альвеолярные макрофаги — клетки ретикулогистиоцитарного происхождения. Большое количество макрофагов в мокроте выявляют при хронических процессах и на стадии разрешения острых процессов в бронхолёгочной системе. Альвеолярные макрофаги, содержащие гемосидерин («клетки сердечных пороков»), выявляют при инфаркте лёгкого, кровоизлиянии, застое в малом кругу кровообращения. Макрофаги с липидными каплями — признак обструктивного процесса в бронхах и бронхиолах.
- Ксантомные клетки (жировые макрофаги) обнаруживают при абсцессе, актиномикозе, эхинококкозе лёгких.
- Клетки цилиндрического мерцательного эпителия — клетки слизистой оболочки гортани, трахеи и бронхов; их обнаруживают при бронхитах, трахеитах, бронхиальной астме, злокачественных новообразованиях лёгких.
- Плоский эпителий обнаруживают при попадании в мокроту слюны, он не имеет диагностического значения.
- Лейкоциты в том или ином количестве присутствуют в любой мокроте. Большое количество нейтрофилов выявляют в слизисто-гнойной и гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, глистных поражениях лёгких, инфаркте лёгкого. Эозинофилы могут появиться в мокроте при туберкулёзе и раке лёгкого. Лимфоциты в большом количестве обнаруживают при коклюше и, реже, при туберкулёзе.
- Эритроциты. Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. При наличии свежей крови в мокроте определяют неизменённые эритроциты, если же с мокротой отходит кровь, находившаяся в дыхательных путях в течение длительного времени, обнаруживают выщелоченные эритроциты.
- Клетки злокачественных опухолей обнаруживают при злокачественных новообразованиях.
- Эластические волокна появляются при распаде ткани лёгкого, который сопровождается разрушением эпителиального слоя и освобождением эластических волокон; их обнаруживают при туберкулёзе, абсцессе, эхинококкозе, новообразованиях в лёгких.
- Коралловидные волокна выявляют при хронических заболеваниях лёгких, таких как кавернозный туберкулёз.
- Обызвествлённые эластические волокна — эластические волокна, пропитанные солями кальция. Обнаружение их в мокроте характерно для распада туберкулёзного петрификата.
- Спирали Куршмана образуются при спастическом состоянии бронхов и наличии в них слизи. Во время кашлевого толчка вязкая слизь выбрасывается в просвет более крупного бронха, закручиваясь спиралью. Спирали Куршмана появляются при бронхиальной астме, бронхитах, опухолях лёгких, сдавливающих бронхи.
- Кристаллы Шарко-Лейдена — продукты распада эозинофилов. Обычно появляются в мокроте, содержащей эозинофилы; характерны для бронхиальной астмы, аллергических состояний, эозинофильных инфильтратов в лёгких, лёгочной двуустки.
- Кристаллы холестерина появляются при абсцессе, эхинококкозе лёгкого, новообразованиях в лёгких.
- Кристаллы гематоидина характерны для абсцесса и гангрены лёгкого.
- Друзы актиномицета выявляют при актиномикозе лёгких.
- Элементы эхинококка появляются при эхинококкозе лёгких.
- Пробки Дитриха — комочки желтовато-серого цвета, имеющие неприятный запах. Состоят из детрита, бактерий, жирных кислот, капелек жира. Они характерны для абсцесса лёгкого и бронхоэктатической болезни.
- Тетрада Эрлиха состоит из четырех элементов: обызвествлённого детрита, обызвествлённых эластических волокон, кристаллов холестерина и микобактерий туберкулёза. Появляется при распаде обызвествлённого первичного туберкулёзного очага.
Мицелий и почкующиеся клетки грибов появляются при грибковых поражениях бронхолёгочной системы.
Пневмоцисты появляются при пневмоцистной пневмонии.
Сферулы грибов выявляют при кокцидиоидомикозе лёгких.
Личинки аскарид выявляют при аскаридозе.
Личинки кишечной угрицы выявляются при стронгилоидозе.
Яйца лёгочной двуустки выявляются при парагонимозе.
Элементы, обнаруживаемые в мокроте при бронхиальной астме. При бронхиальной астме обычно отделяется малое количество слизистой, вязкой мокроты. Макроскопически можно увидеть спирали Куршмана. При микроскопическом исследовании характерно наличие эозинофилов, цилиндрического эпителия, встречаются кристаллы Шарко-Лейдена.
источник
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник
4.1. При остром бронхите в мокроте обнаруживают: Г. цилиндрический мерцательный эпителий
4.2. Для мокроты при абсцессе легкого характерны:Б. частицы некротической ткани
4.3. При бронхопневмониях в мокроте обнаруживают: В. спирали Куршмана
4.4. Для бронхиальной астмы в мокроте характерны: Д. все перечисленное
А. спирали Куршмана В. скопления эозинофилов
Б. кристаллы Шарко-Лейдена Г. эпителий бронхов
4.5. Эластические волокна в мокроте обнаруживают при всех следующих заболеваниях, кроме:В. бронхиальной астмы
4.6. При актиномикозе легких в мокроте обнаруживают: Г. друзы актиномицетов
4.7. Для мокроты при крупозной пневмонии характерны следующие элементы: Д. все перечисленное верно
А. эритроциты В. альвеолярные макрофаги с жировой Г. лейкоциты
Б. нити фибрина инфильтрацией
4.8. В мокроте при хроническом бронхите нельзя обнаружить: В. коралловидные эластические волокна
4.9. Коралловидные эластические волокна обнаруживают в мокроте при:Б. кавернозном туберкулезе
4.10. Для распада первичного туберкулезного очага характерны: Д. обызвествленные эластические волокна
4.11. Для грибов, выявляемых в мокроте при аспиргиллезе, характерны: Г. конидиальное спороношение в виде кисточки
4.12. В мокроте при бронхитах обнаруживают следующие элементы, кроме: Г. эластических волокон
4.13. При абсцессе легкого в мокроте можно обнаружить:Б. пробки Дитриха
4.14. При распаде первичного туберкулезного очага в мокроте можно обнаружить: Д. все перечисленное
В. Обызвествленные эластические волокна
4.15. В мокроте при бронхопневмонии можно обнаружить:Б. лейкоциты
4.16. При бронхиальной астме в мокроте можно обнаружить:В. кристаллы Шарко-Лейдена
4.17. Коралловидные волокна в мокроте обнаруживаются при:Г. фиброзно-кавернозном туберкулезе
4.18. В мокроте при бронхитах можно обнаружить: В. цилиндрический мерцательный эпителий
4.19. В мокроте при абсцессе легкого обнаруживают следующие элементы, кроме: Д. коралловидных эластических волокон
4.20. К тетраде Эрлиха относятся: Д. все перечисленные элементы
А. кристаллы холестерина В. микобактерии туберкулеза
Б. обызвествленный детрит Г. обызвествленные эластические волокна
4.21. При крупозной пневмонии обнаруживают следующие элементы, кроме: Г. коралловидных эластических волокон
4.22. При фиброзно-кавернозном туберкулезе в мокроте обнаруживают: Д. всеперечисленное верно
А. казеозный некроз Г. эластические волокна
Б. коралловидные эластические волокна В. частицы некротической ткани
4.23. Кристаллы холестерина в мокроте обнаруживают при: Г. распаде первичного туберкулезного очага
4.24. При крупозной пневмонии в мокроте обнаруживают следующие элементы, кроме:
4.25. При туберкулезе в материале из легких обнаруживают следующие элементы, кроме:
Г. клеток Березовского-Штернберга
4.26. Спирали Куршмана в мокроте обнаруживают при следующих заболеваниях, кроме:
4.27. В мокроте при остром бронхите можно обнаружить: Г. группы цилиндрического мерцательного
4.28. Кристаллы гематоидина в мокроте обнаруживают при:Б. гангрене легкого
4.29. Для фиброзно-кавериозного туберкулеза характерны:Б. коралловидные эластические волокна
4.30. При бронхопневмонии в мокроте обнаруживают следующие компоненты, кроме: Д. обызвествленных эластических волокон
4.31. В мокроте при бронхиальной астме характерно присутствие:Г. скоплений эозинофилов
4.32. Эластические волокна обнаруживают в мокроте при следующих заболеваниях легких, кроме:
4.33. При гистоплазмозе легких в мокроте можно обнаружить:
Б. расположенные внутриклеточно грамположительные овальные или круглые, почкующиеся клетки с
неокрашенной зоной вокруг них
4.34. Для грибов, выявляемых в мокроте при пенициллиозе легких, характерны:
Г. конидиальное спороношение в виде кисточки
4.35. К пневмомикозам можно отнести: Б. кандидомикоз
4.36. При абсцессе легкого в мокроте можно обнаружить: Д. всеперечисленное
А. эластические волокна В. кристаллы гематоидина
Б. пробки Дитриха Г. Лейкоциты
4.37. При крупозной пневмонии в мокроте можно обнаружить: В. слизь с лейкоцитами, эрироцитами и Г. пробки Дитриха
4. 38. При распаде первичного туберкулезного очага в мокроте можно обнаружить: Д. все перечисленное
А. обызвествленный детрит (казеозный некроз) Г. кристаллы холестерина
В. обызвествленные эластические волокна
4.39. Эластические волокна обнаруживаются в мокроте при заболеваниях легких, кроме: Г. бронхит
4.40. Желудочную секрецию исследуют: Д. всеми перечисленными методами
А. фракционным методом зондирования тонким зондом Г. определением уропепсина по Туголукову
Б. внутрижелудочной рН-метрией
4.41. Общая кислотность желудочного содержимого складывается из: Г. свободной соляной кислоты, связанной
соляной кислоты и кислотного остатка
4.42. Свободная соляная кислота выявляется в присутствии:Б. диметиламидоазобензола
4.43. В присутствии индикатора ализаринсульфоновокислого натраоттитровываются:
В. свободная соляная кислота и кислотный остаток
4.44. При титровании по методу Тепфера применяются:В. фенолфталеин и диметиламидоазобензол
4.45. Кислотный остаток желудочного сока составляют:В. органические кислоты и кислореагирующие фосфаты
4.46. Связанную соляную кислоту оттитровывают в присутствии: Д. соляную кислоту, связанную с белком, оттитровывать нельзя
4.47. Дебит-час — это количество: Д. все ответы правильные
А.свободной соляной кислоты в течение 1 часа
Б. связанной соляной кислоты в течение 1 часа
В. свободной соляной кислоты и связанной соляной кислоты в течение 1 часа
Г. свободной соляной кислоты, связанной соляной кислоты и кислотного остатка (общая кислотная
продукция) в течение 1 часа
4.48. Кислотообразующая функция желудка связана с:А.фундальным отделом желудка
4.49. Секрет, выделяемый антральнопилорическими железами имеет:В. нейтральную реакцию
4.50. Дебит-час свободной НС1 в базальном секрете 4,0 ммоль/час, что свидетельствует о:
А. нормальной секреции свободной НС1
4.51. Дебит-час соляной кислоты в стимулированном субмаксимальной дозой гистамина секрете
составил 8,0 ммоль/час, что свидетельствует о:
А. нормальной секреции соляной кислоты
4.52. Нормальные величины общей кислотности желудочного сока:В. 40-60 ммоль/л
4.53. Нормальные величины свободной соляной кислоты:Б. 20-40 ммоль/л
4.54. Нормальные величины связанной соляной кислоты:А. 10-20 ммоль/л
4.55. Нормальные величины кислотного остатка: Г. 2-8 ммоль/л
4.56. Для определения пепсина применяют унифицированный метод:В. Туголукова
4.57. Содержание пепсина в желудочном соке выражают в: Г. г/л
4.58. Концентрация пепсина в желудочном соке по Туголукову при базальной секреции:Б. 0-0,21 г/л
4.59. Нормальные величины пепсина в ответ на раздражитель желудочной секреции:В. 0,21-0,40 г/л
4.60. Ферментообразующая функция желудка определяется:А. главными клетками
4.61. У больного натощак резко кислая реакция желудочного сока (рН 0,9-1,9). Какой
раздражитель желудочной секреции следует применить? Д. раздражитель не нужен
4.62. Причиной увеличения связанной соляной кислоты в желудочном содержимом является: Г. все перечисленные факторы
А. застой желудочного содержимого
Б. злокачественное новообразование желудка
Д. ни один из перечисленных факторов
4.63. Причинами увеличения кислотного остатка могут быть: Д. все перечисленные факторы
А. застой желудочного содержимого В. продукты жизнедеятельности сарцин
Б. продукты жизнедеятельности палочек Г. продукты распада злокачественного новообразования
4.64. Термин «ахилия» означает отсутствие:В. свободной, связанной соляной кислоты и пепсина
4.65. Появление сарцин наблюдается при: Д. всемперечисленном
А. анацидном состоянии В. гиперхлоргидрии
Б. ахилии Г. стенозе без нарушения кислотообразования
4.66. Палочки молочно-кислого брожения появляются при: Д. всех перечисленных состояниях
А. ахилии В. стенозе с отсутствием свободной Г. анацидном состоянии
Б. гипохлоргидрии соляной кислоты
4.67. Обильную секрецию слюны вызывает введение в кровь: В. гистамина
4.68. Реакция слюны в норме: Г. рН 7,5-8,0
4.69. Слюнные железы выделяют: Г. Амилазу
4.70. Кислотопродуцентами являются:Б. обкладочные клетки слизистой оболочки желудка
4.71. Слизь продуцируют:В. покровный эпителий слизистой оболочки желудка
4.72. Ахилия характерна для: Д. все перечисленное верно
А. хронических атрофических гастритов
Б. злокачественного новообразования желудка
В. В12- фолиеводефицитной анемии
4.73. Основная роль гастрина состоит в:В.стимуляции секреции желудочного сока
4.74. Увеличение пепсина в желудочном соке наблюдается при: Д. все перечисленное верно
А.язвенной болезни желудка и 12-перстной кишки В. диабете Г. после введения АКТГ Б.
4.75. Реакция сока поджелудочной железы: Г. рН 7,5-8,0
4.76. Нормальные показатели кислотности желудочного сока в ммоль/л:
А.общая кислотность 60, свободная 40, связанная 15, кисл.остаток 5
4.77. Пилорический сфинктер желудка открывается при:
Б. наличии слабо кислой среды в пилорическом отделе желудка и щелочной в 12-типерстной кишке
4.78. В процессе пищеварения секретин стимулирует секрецию: Г. сока поджелудочной железы
4.79. Активация секретина происходит под воздействием:А.желудочного сока на слизистую 12-перстной кишки
4.80. Трипсиноген превращается в трипсин: Г. под влиянием энтерокиназы
4.81. Нерастворимые жирные кислоты превращаются в желудочно-кишечной системе в
растворимые под воздействием:Б. желчных кислот
4.82. Набухание белков в желудочно-кишечной системе происходит под действием:В. соляной кислоты
4.83. Соляная кислота оказывает в желудке следующие действия: Д. все перечисленное
А. способствует набуханию белков пищи В. оказывает бактерицидное действие
Б. мацерирует оболочку клеток перевариваемой Г. активирует переход пепсиногена в пепсин
4.84. Для стимуляции секреции желудочного сока используются энтеральные раздражители: Д. все перечисленное
А. капустный завтрак В. спиртовая проба
Б. завтрак Боаса-Эвальда (белый хлеб) Г. мясной бульон по Зимницкому
4.85. Наиболее сильный парентеральный раздражитель секреции желудочного сока:Г. пентагастрин
4.86. Под «часовым» напряжением желудочной секреции понимают:
А. кол-во желудочного сока, выделяемого за 1 ч действия механического или химического раздражителя
4.87. Увеличение порции желудочного сока, полученного натощак, свидетельствует о: Г. все перечисленное возможно
А. повышенной секреции желудочного сока
В. задержке эвакуации из желудка
Б. наличии застоя в желудке
4.88. О секреторной функции желудка судят по:Б. часовому напряжению секреции
4.89. Свободная соляная кислота натощак: Б. обнаруживается в небольшом количестве
4.90. Показатель кислотности желудочного сока при фракционном методе оценивается по:
В. максимальным показателям кислотности в 1 и 2 фазе
4.91. Наибольшая разница между показателями общей кислотности и свободной соляной кислоты
обусловлена:
Б. присутствием в желудочном содержимом белка, связывающего свободную соляную кислоту
4.92. Принцип электрометрического метода измерения концентрации водородных ионов (рН)
желудочного содержимого основан на:
А. измерении концентрации свободных ионов Н +
4.93. Преимуществом внутрижелудочной рН-метрии, по сравнению с титрационным методом
исследования кислотности, является: Д. все ответы правильные
А. возможность получения более точных данных об истинной кислотности желудочного сока
Б. возможность более подробной характеристики кислотообразующей функции желудка
В. более подробное изучения анацидных игипоацидных состояний прирН 3,0-7,0
Г. применения любых раздражителей и наблюдения непосредственной реакции на них
4.94. Значительное снижение кислотности желудочного сока характернодля:
Г. хронического атрофического гастрита
4.95. Возбуждение секреторной деятельности желудка характерно для:
Б. язвенной болезни двенадцатиперстной кишки
4.96. Значительное увеличение желудочного содержимого в порции «натощак» отмечается при:
В. рубцово-язвенном сужении привратника
4.97. На протяжении всей рН-метрии определяется рН 7,0-8,0 при:
Б. гастрите с поражением желез слизистой желудка
4.98. В начале исследования при рН-метрии может регистрироваться рН 1,0-1,65 при:
В. язвенной болезни двенадцатиперстной кишки
4.99. Ахилия встречается при:В. хроническом гастрите с атрофией слизистой оболочки
4.100. Гистамин-рефрактерная ахлоргидрия встречается при:
Б. хроническом гастрите с распространенной атрофией слизистой оболочки
4.101. Концентрация свободной соляной кислоты натощак 60-80 ммоль/л достигается при:
Б. язвенной болезни желудка
4.102. При микроскопии желудочного содержимого в порции натощак обнаруживают
крахмальные зерна, капли жира, обилие дрожжевых клеток. Это наблюдается при:
4.103. Повышение секреторной деятельности желудка характерно для:
Г. хронического гипертрофического гастрита
4.104. Значительное снижение кислотности характерно для:А.хронического атрофического гастрита
4.105. Зондовое исследование желудочного содержимого необходимо заменить беззондовым при:
4.106. Наиболее физиологичным энтеральным стимулятором желудочной секреции является:
4.107. Наиболее точные сведения о кислотообразующей функции желудка дает:
Г. внутрижелудочная рН-метрия
4.108. Количество гастромукопротеинов в желудочном соке уменьшается при:
В. болезни Аддисона-Бирмера
4.109. На нарушение эвакуаторной функции желудка указывает наличие в желудочном соке: Д. все перечисленное
А. мышечных волокон В. непереваренной клетчатки
4.110. Содержание свободной соляной кислоты в желудочном соке снижается при: Д. всех перечисленных состояниях
А. воспалительном экссудате
Г. увеличении содержания органических кислот
В. распадающейся раковой опухоли
4.111. Молочная кислота появляется в желудочном соке при:В. раке желудка
4.112. Золотисто-желтый и темно-коричневый цвет желчи вызван:А. прямым билирубином
4.113. Плейохромия (темная окраска желчи) наблюдается при: Г. гемолитической анемии
4.114. Бледная окраска желчи наблюдается при:Б. инфекционном гепатите
4.115. Зеленая окраска желчи обусловлена окислением билирубина в биливердин. Причиной этого
является: Д. всеперечисленное
А. холангио-гепатит В. холангит
Б. холецистит Г. примесь к желчи желудочного сока
4.116. Помутнение желчи может вызвать примесь: Г. все ответы правильные
А. хлопьев слизи В. содержимого тонкой кишки Д. все ответы неправильные
4.117. Объем дуоденальной желчи (1 фаза) может увеличиваться при: Д. всех перечисленных заболеваниях
Г. холедохэктазии вследствие перенесенного холедохита
В. врожденной эктазии общего желчного протока
4.118. Уменьшение объема дуоденальной желчи может быть при: Д. все перечисленное верно
А. уменьшении объема общего желчного протока
Г. после перенесенного инфекционного гепатита
4.119. Причиной увеличения объема пузырной желчи может явиться:
А. устранение препятствия к оттоку пузырной желчи
4.120. Увеличение относительной плотности всех порций желчи обусловлено:А. гемолитическими процессами
4.121. Уменьшение относительной плотности всех порций желчи может быть вызвано: В. инфекционным гепатитом
4.122. Цитологическое исследование нативного препарата, приготовленного из слизи,
обнаруженной в желчи, проводят: Г. немедленно
4.123. Для цитологического исследования желчи препарат готовят из:Б. хлопьев слизи, взвешенных в желчи
4.124. При невозможности немедленного микроскопического исследования желчи, желчь можно:
Г. добавить консерванты (10% формалин, 10%ЭДТА, трасилол)
4.125. В желчи долго не сохраняются: Д. все перечисленные клеточные элементы
В. Эпителий общего желчного протока
Б. цилиндрический кутикулярный эпителий дуоденум
Г. Эпителий печеночных ходов
4.126. Микролиты чаще обнаруживаются в: Г. порции «ВС«
4.127. Перед исследованием кала больной не должен принимать: Г. все перечисленное верно
А. слабительные В. вагосимпатотропные препараты Д. все перечисленное неверно
4.128. Суточное количество кала увеличивается при:Б. растительной пище
4.129. На окраску кала влияют: Д. все перечисленное
А. примесь крови В. билирубин
Б. зеленые части овощей Г. Стеркобилин
4.130. Нормальную (коричневую) окраску каловых масс определяет:. стеркобилин
4.131. Черную окраску кала обусловливает:Г. прием карболена
4.132. Перед копрологическим исследованием больной должен соблюдать диету:А. Певзнера
4.133. Нормальной считается реакция кала:Г. нейтральная или слабощелочная
4.134. Нормальную реакцию каловых масс обусловливает:
Г. жизнедеятельность нормальной бактериальной флоры толстой кишки
4.135. Кислую реакцию кала обусловливает: В. нарушение расщепления углеводов
4.136. Резко щелочная реакция кала наблюдается при следующих состояниях, кроме: Г. гнилостных процессов в толстой кишке
4.137. Реакция на стеркобилин в кале бывает отрицательной при: В. раке фатерова соска
4.138. Наиболее чувствительной пробой на кровь в кале является:Д. иммунохроматографический тест
4.139. Белок в каловых массах здорового человека (положительная р-ция Вишнякова-Трибуле):Б. отсутствует
4.140. Реакция Вишнякова-Трибуле выявляет: Д. все перечисленное
А. пищевой белок Б. кровь В. слизь Г. Экссудат
4.141. На присутствие в кале экссудата и крови указывает:
Б. положительная реакция с трихлоруксусной кислотой кислотой и с сулемой
4.142. Для бродильного колита характерен:А. жидкий, пенистый стул
4.143. Для спастического колита характерены: Г. в форме»овечьего кала»
4.144. При гнилостном колите наблюдается: Г. кал в виде мелких фрагментов («овечий»)
4.145. Билирубин в кале обнаруживается при: Д. дисбактериозе
4.146. Слизь, кровь и гной на поверхности оформленных каловых массах встречается при: Г. всех перечисленных заболеваниях
А. дистальном язвенном колите
4.147. Преренальные протеинурии обусловлены:Б. усиленным распадом белков тканей
4.148. Ренальные протеинурии обусловлены:А. нарушением фильтрации и реабсорбции белков
4.149. Постренальная протеинурия обусловлена:
Г. попаданием воспалительного экссудата в мочу при заболевании мочевыводящих путей
4.150. О наличии нефротического синдрома свидетельствует суточная потеря белка с мочой
равная: Д. в любом количестве
А. 0,5 -1 г Б.1-Зг В.З — 3,5 г Г. более 3,5 г
4.151. Спектр белков мочи идентичен спектру белков сыворотки крови при:
В. низкоселективной протеинурии
4.152. Степень протеинурии отражает: В. степень поражения нефрона
4.153. Протеинурия может сопровождать: Д. все перечисленные заболевания
Г. хронический пиелонефрит
Б. хронический гломерулонефрит
4.154. Протеинурия может быть показателем поражения: Д. всего перечисленного
А. клубочков почек В. мочевыводящих путей
Б. канальцев почек Г. организма
4.155. Унифицированный метод качественного определения белка в моче:
А. проба с сульфосалициловой кислотой
4.156. При попадании в мочу семенной жидкости определяется:Б. альбумоза
4.157. При 3-х стаканной пробе наличие крови в 3-х стаканах свидетельствует о кровотечении из:
А. верхних отделов мочевыводящих путей и почек
4.158. При 3-х стаканной пробе наличие крови в 1 стакане свидетельствует о кровотечении из:
4.159. Нормальная суточная экскреция эритроцитов с мочой по методу Каковского-Аддиса
допускает до:
4.160. Нормальное количество эритроцитов в 1 мл мочи по методу Нечипоренко составляет до:
4.161. Суточная экскреция лейкоцитов с мочой по методу Каковского-Аддиса в норме
составляет до: Б. 2 млн
4.162. Нормальное количество лейкоцитов в 1 мл мочи по методу Нечипоренко составляет до:
4.163. В осадке мочи нейтрофильные гранулоциты преобладают при: Д. всех перечисленных заболеваниях
А. инфекционных заболеваниях почек В. опухолях почек
Б. неинфекционных заболеваниях почек Г. мочекаменной болезни
4.164. К элементам осадка мочи только почечного происхождения относятся:. В. цилиндры
4.165. Максимальная канальцевая секреция исследуется с помощью:В. пробы с краской фенол-рот
4.166. Определение относительной плотности мочи дает представление о:Б. концентрационной функции
4.167. При заболеваниях почек с преимущественным поражением клубочков отмечается:Б. снижение фильтрации
4.168. Относительная плотность мочи при пробе Фольгарда 1032-1040г/мл:А. это норма
4.169. Наличие цилиндров и их количество в моче: Д. правильного ответа нет
А. соответствует содержанию белка в моче Г. зависит от вида протеинурии
Б. не соответствует содержанию белка в моче
В. соответствует степени поражения почек
4.170. Диагностического значения н е имеют единичные в препарате: В. гиалиновые цилиндры
4.171. Эритроцитарные цилиндры образуются при: В. камне в мочеточнике
4.172. Наличие жироперерожденных клеток почечного эпителия свидетельствует об:
4.173. Цилиндрурия и отсутствие растворенного белка возможны при рН мочи в канальцах:
4.174. Цилиндры не образуются и быстро разрушаются при рН мочи:В. щелочной (рН 8 -10
4.175. Жировые цилиндры встречаются при: Д. липоидном нефрозе
4.176. Эритроцитарные цилиндры встречаются при следующих заболеваниях, кроме:
4.177. Все 3 порции мочи при 3-х стаканной пробе мутные, причем последняя мутнее первой.
Это свидетельствует о:
4.178. Билирубин в моче обнаруживают при следующих заболеваниях, кроме:
4.179. Отсутствие уробилина в моче указывает на:
4.180. Повышение уробилина в моче отмечается при следующих заболеваниях, кроме:
Б. физиологической желтухи новорожденных и обтурационной желтухи
4.181. Почечный и переходной эпителий в моче не окрашивается:А. уробилином
4.182. Отсутствие желчи в кишечнике сопровождается:
Б. отсутствием уробилина в моче
4.183. Появление уробилина в моче при обтурационной желтухе может свидетельствовать о:
А. восстановлении проходимости желчных путей
4.184. Только в моче кормящих матерей и беременных присутствует: Б. лактоза
4.185. Увеличение ночного диуреза называется: Д. никтурией
4.186. Причиной вторичной ренальной глюкозурии является нарушение:
А. реабсорбции глюкозы в проксимальных канальцах
4.187. Почечный порог при ренальной глюкозурии:Б. понижен
4.188. Между количеством глюкозы в моче и степенью полиурии:А. существует параллелизм
4.189. Наличие кетоновых тел в моче при диабете характеризует:А. тяжесть заболевания
4.190. При интенсивном гниении белков в кишечнике в моче появляется:Б. индикан
4.191. Белый осадок в моче образуется при:Б. фосфатурии
4.192. Фосфаты в осадке мочи растворяются при:Б. добавлении кислоты
4.193. Жир в моче растворяется при:А. добавлении эфира
4.194. Исчезновение помутнения после прибавления кислоты свидетельствует о наличии в моче: Б. оксалатов
4.195. Исчезновение помутнения мочи после добавления 10% щелочи свидетельствует о
наличии: Г. уратов
4.196. Увеличение помутнения мочи при нагревании указывает на наличие:
4.197. Для определения относительной плотности мочи на каждые г/л белка используют
коэффициент поправки:А. 0,001
4.198. Щелочная реакция мочи чаще наблюдается при:А. цистите
4.199. Олигурия характерна для:Б. нефротического синдрома
4.200. Моча цвета «мясных помоев» отмечается при:А. остром диффузном гломерулонефрите
4.201. Моча имеет цвет темного пива при: В. паренхиматозном гепатите
4.202. Выделение более трех литров мочи в сутки отмечается при:
4.203. Преренальная протеинурия н е наблюдается при:Б. поражении клубочков почки
4.204. Лабораторные показатели преренальной протеинурии: Д. все перечисленные показатели
А. парапротеинурия В. гемоглобинурия
Б. миоглобинурия Г. Альбуминурия
4.205. Термин «полакизурия» означает: Г. частое мочеиспускание мочеиспускание
4.206. Для острой почечной недостаточности характерно:Б. уменьшение или полное прекращение выделения мочи
4.207. Относительная плотность утренней порции мочи в норме составляет в среднем: Г. 1,015
4.208. Значительно повышает относительную плотность мочи: Г. глюкоза
4.209. При гемолитической желтухе цвет мочи:А. темно-желтый
4.210. Розовый или красный цвет мочи может свидетельствовать о наличии:А. эритроцитов
4.211. Цвет мочи в присутствии большого количества лимфы: Д. молочный
4.212. Мутность мочи при остром нефрите связана с наличием: Б. эритроцитов
4.213. Ураты в осадке мочи растворяются:А. нагреванием и добавлением щелочи
4.214. Кристаллы щавелевокислой извести в осадке мочи присутствуют в виде:
А. круглых образований и октаэдров
4.215. Реакция мочи при нефротическом синдроме:А. кислая
4.216. Относительная плотность мочи у детей в первый год жизни составляет: Д. 1002-1030
4.217. Форма эритроцитов, обнаруживаемых в моче, зависит от: Д. всех перечисленных факторов
Г. насыщенности эритроцитов гемоглобином
Б. относительной плотности мочи
В. насыщенности эритроцитов кислородом
4.218. После цистоскопии в моче могут быть обнаружены:Б. переходный эпителий
4.219. Цвет мочи при приеме амидопирина: В. красный
4.220. Моча приобретает фруктовый запах при:Б. диабетической коме
4.221. Причиной глюкозурии является:Д. все перечисленное
А. употребление избыточного количества сахара
В. стрессовые ситуации
Б. гиперсекреция тироксина
4.222. В моче больных острым гломерулонефритом наблюдается: Д. гематурия
4.223. Пиурия характерна дляБ. пиелонефрита
4.224. Кристаллы холестерина в осадке мочи имеют вид:
Б. бесцветных ромбических пластин с обрезанными углами и ступенеобразными уступами
4.225. Цилиндрурия (3-5 цилиндров в поле зрения) наблюдается при:А. нефрите, нефрозе
4.226. Много почечного эпителия в осадке мочи наблюдается при: В. нефротическом синдроме
4.227. Реакция мочи бывает кислой при следующих заболеваниях, кроме:А. цистита
4.228. Большое количество аморфных фосфатов и трипельфосфатов встречается в моче при:
4.229. Гемоглобинурия характерна для: Г. гемолитической желтухи
4.230. Термин изостенурия означает:
Г. осмотическая концентрация мочи равна осмотической концентрации первичной мочи
(или безбелковой плазме крови)
4.231. Изостенурия может отмечаться при: Г.сморщенной почке (нефросклерозе
4.232. Билирубинурия характерна для: Д. вирусного гепатита
4.233. Окраску препаратов, приготовленных из осадка мочи, по методу Циля-Нильсон
производят при подозрении на: В. туберкулез почек
4234. Кетоновые тела в моче обнаруживают при: Д. сахарном диабете
4235. На основании пробы Зимницкого можно судить о: Г. концентрационной способности почек
4.236. Низкая концентрационная способность почек отмечается во всех порциях мочи при
проведении пробы Зимницкого в случае: В. хронической почечной недостаточности
4.237. Кристаллы гемосидерина в клетках почечного эпителия обнаруживаются при: Д. гемолитической анемии
4.238. Дифференциальным признаком гемолитической желтухи является: В. уробилинурия
4.239. Признаком обтурационных желтух является наличие в моче:
А. коньюгированного билирубина
4.240. При остром цистите характерно преобладание в осадке мочи:Б. лейкоцитов
4.241. Диагноз лейкоплакии мочевого пузыря ставится на основании обнаружения в моче:
4.242. Туберкулез мочевого пузыря может быть заподозрен при наличии в моче: Д. все перечисленное верно
А. лейкоцитов В. переходного эпителия
Б. эритроцитов Г. резко кислой реакции (рН 5-6)
4.243. Выводные протоки половых органов выстланы:
А. цилиндрическим эпителием
4.244. Получение сока простаты возможно:
4.245. рН секрета предстательной железы в норме составляет:. от 6,0 до 6,4
4.246. В состав секрета простаты входят: Д. все перечисленные компоненты
А. спермин В. лимонная кислота
Б. фибринолизин Г. кислая фосфатаза
4.247. Снижение фруктозы в сперме ведет к:В. снижению подвижности сперматозоидов
4 .248В секрете простаты при хроническом простатите микроскопически можно обнаружить: Д. все перечисленное
А. эритроциты В. гигантские клетки типа «инородных тел»
Б. лейкоциты Г. эпителиальные клетки
4.249. Амилоидные тельца в секрете простаты увеличиваются при: Д. всех перечисленных заболеваниях
А. раке предстательной железы В. хроническом простатите
Б. остром простатите Г. аденоме простаты
4.250. Причины мужского бесплодия связаны с: Д. всемиперечисленными заболеваниями
А. заболеванием и пороками развития придатков половых желез
Г. нарушением проходимости семявыводящих путей
Б. заболеванием и пороками развития уретры
4.251. В понятие «половые органы мужчин» входят: Д. все перечисленное
А. яички с придатками и семявыносящими протоками
4.252. В процессе сперматогенеза сперматозоиды проходят стадии: Д. все перечисленные
А. сперматогоний В. сперматид
Б. сперматоцитов Г. сперматозоидов
4.253. Тестостерон образуется в: Г. клетках Лейдига
4.254. Отсутствие запаха свежего эякулята обусловленоБ. отсутствием спермина
4.255. Нормальное содержание сперматозоидов в эякуляте: Д. все перечисленное верно
А. 200,0 млн Б. 300,0 млн В. 400,0 млн Г. 600,0 млн
4.256. Объем эякулята здорового мужчины составляет:Б. от 2,0 до 6,0 мл
4.257. Причинами олигоспермии являются: Д. все перечисленно
А. патология предстательной железы В. атрофия яичек
Б. заболевания семенных пузырьков Г. облитерация семявыносящих протоков
4.258. Снижение рН спермы обусловлено: Д. всем перечисленным
А. длительным стоянием спермы
Г. закупоркой семявыносящих протоков
Б. воспалением предстательной железы
В. воспалительным процессом в семенных пузырьках
4.259. В 1,0 мл эякулята в норме содержится: Д. все ответы правильны
А. 20,0 — 40,0 млн сперматозоидов В. 60,0 — 80,0 млн сперматозоидов
Б. 40,0 — 60,0 млн сперматозоидов Г. 80,0 — 150,0 млн сперматозоидов
4.260. Снижение подвижности сперматозоидов обозначают термином:Д. астенозооспермия
4.261. Изменение морфологии сперматозоидов обозначают термином: Д. тератозооспермия
4.262. Пиоспермия означает наличие в эякулятеБ. большого количества нейтрофилов
4.263 Нормальная рН эякулята составляет: Г. от 7,2 до 7,6
4.264. Ошибки при исследовании эякулята могут быть в случае: Г. все ответы правильные
А. неправильного получения материала
Б. длительного хранения эякулята
В. не соблюдения правил подготовки пациента
4.265. Нормальное содержание белка в ликворе: Б. 0,2 -0,3 г/л
4.266. Нарушение соотношения белковых фракций в ликворе обозначают термином: Б. диспротеинархия
4.267. Реакция Нонне-Апельта устанавливает:А. увеличение глобулинов в ликворе
4.268.Воспалительный тип реакции Таката-Ара встречается приА. менингитах
4.269. К белково-клеточной диссоциации можно отнести:А. сочетанное содержание в ликворе плейоцитоза и белка
4.270. Причинами ксантохромии ликвора является:А. повышенная проницаемость у новорожденных
4.271. Причинами увеличения белка в ликворе являются:Г. все перечисленные факторы
А. процессы экссудации при воспалении менингиальных оболочек
В. сдавление ликворных пространств
Б. распад опухолевых клеток
4.272. Уровень глюкозы в ликворе снижается при: В. менингитах
4.273. Неточность определения цитоза в геморрагическом ликворе зависит от:
источник