Аллергическая астма – наиболее распространенный тип аллергии. Ей подвержена большая часть детей и практически половина взрослого населения. Вызывают ее аллергены – частички, которые человек вдыхает вместе с воздухом. Медицинский термин для этого заболевания – атопическая. Что же представляет собой аллергическая астма? И как бороться с таким недугом?
Аллергическая астма, симптомы и лечение которой требуют детального изучения, характеризуется воспалением органов дыхания. Такое состояние провоцирует наличие аллергенов в воздухе и пище. Эти вещества, раздражающие дыхательные пути, не наносят вреда большей части людей. Но иммунная система отдельных организмов реагирует на них аномально.
Заболевание возникает обычно в детском возрасте. Время от времени оно дает о себе знать в течение всего периода взросления. Иногда аллергической астме подвержены и взрослые люди. Стоит отметить, что число страдающих от этой болезни в последнее время стабильно увеличивается.
Развитие патологии происходит следующим образом:
- Аллергены поступают в организм с вдыхаемым воздухом или пищей.
- Они раздражают слизистую гладкой мускулатуры дыхательных путей. Последняя, в нормальном состоянии, обычно расслаблена. Она легко пропускает воздушный поток.
- При появлении раздражителя иммунная система реагирует на него как на вирус. Начинают вырабатываться антитела для защиты организма, которые провоцируют воспаление.
Провокаторы, которые являются источником заболевания, делятся на следующие категории:
- Аллергены помещений. Виновниками их появления могут быть: домашние животные (шерсть, перья); тараканы (чешуя и экскременты); мицелий (грибок и плесень); пылевые клещи (их помет, который витает в воздухе с пылью).
- Аллергены открытого пространства. Такие провокаторы вызываются пыльцой деревьев и трав. Соответственно, болезнь развивается во время цветения. Обычно это весна и раннее лето.
- Пищевые аллергены. Чаще всего они имеются в продуктах, содержащих антигены, сходные с пыльцой растений. Это могут быть яйца, молоко, арахис, моллюски, клубника, некоторые виды фруктов.
Наиболее редкий вид аллергической астмы – это реакция на пищевые раздражители. Но в то же время эта форма заболевания сопровождается очень сильными проявлениями, справиться с которыми в амбулаторных условиях невозможно. Поэтому для устранения дыхательной недостаточности больного госпитализируют. Иногда аллергическая астма, спровоцированная пищей, может представлять угрозу для жизни.
Причины возникновения патологии у отдельных индивидуумов не установлены. Считается, что это влияние генетической предрасположенности организма и экологии.
Обычно приступ развивается очень быстро при такой патологии, как аллергическая астма. Симптомы проявляются буквально в течение нескольких минут после попадания провокатора в организм. Это обусловлено сверхчувствительностью иммунной системы к данному типу аллергена.
Наследственность также является причиной развития болезни. Согласно статистике, если в семье есть аллергик, то с вероятностью в 40 % у его родственников будут возникать схожие реакции.
Прогрессирование недуга обусловлено следующими причинами:
- инфекции дыхательной системы;
- курение (пассивное также);
- тесное контактирование с аллергенами;
- длительный прием лекарств.
Как проявляется аллергическая астма? Симптомы обычно наблюдаются продромальные. Чаще всего они появляются в вечерние часы.
Признаками преддверия развития приступа являются:
- сухой кашель;
- насморк;
- болезненные ощущения в области живота.
Это первый этап проявления болезни. Затем начинает прогрессировать аллергическая астма.
Симптомы у взрослых следующие:
- затрудненное частое дыхание;
- одышка;
- шумные хрипы, возникающие при дыхании;
- боль и стеснение в грудной области;
- сухой кашель с выделением незначительного количества мокроты, который усиливается, когда человек ложится.
Атопическая астма может возникать также на фоне имеющихся заболеваний дыхательных путей, таких как ринит или бронхит.
Различают четыре формы развития атопической астмы:
- Интермиттирующая. Заболевание проявляется примерно один раз в неделю. Ночью приступы случаются не чаще двух раз за месяц.
- Персистирующая. Проявления болезни беспокоят человека чаще, чем раз в 7 дней. Из-за этого он не может полноценно высыпаться. Соответственно, снижается его активная деятельность.
- Средняя. Симптомы болезни возникают каждый день. Это еще более разрушающе влияет на сон и физическое состояние организма. На этой стадии рекомендуется принимать препарат «Сальбутамол» для предотвращения дальнейшего развития заболевания.
- Тяжелая. Постоянное проявление аллергической астмы, частые удушья, дневные и ночные приступы делают невозможным нормальное существование человека.
Самым опасным считается астматический статус в прогрессирующей форме. Это тяжелая форма заболевания, известного как аллергическая астма. Признаки данного состояния заключаются в постоянном учащении приступов и увеличении их продолжительности. В этом случае необходима экстренная медицинская помощь, поскольку человек из-за сильного затруднения дыхания может упасть в обморок или даже умереть.
Обычно легко купируется аллергическая астма. Лечение, назначенное врачом, позволяет остановить развитие негативной симптоматики.
Но иногда бывает так, что приступ развивается стремительно. В результате этого могут наблюдаться достаточно тяжелые последствия:
- Происходит резкая остановка дыхания либо этот процесс крайне затруднителен. Человек теряет сознание. Такое состояние способно привести даже к летальному исходу.
- Прерывание процесса дыхания из-за обструкции — является причиной дыхательной недостаточности. Такое заболевание лечат в стационаре, применяя экстренную интубацию и осуществляя принудительную вентиляцию легких. Без таких мер возможен смертельный исход.
- В дальнейшем может произойти разрыв альвеол легких. Но это случается очень редко. При таком осложнении требуется интубация для вывода воздуха, препятствующего расширению легких, из плевры.
Определяют аллергическую астму в три приема:
- Врач выясняет все про образ жизни пациента. Изучает симптоматику заболевания.
- Исследование крови на иммуноглобулины позволяет определить наличие недуга.
- Проведение аллергических проб для выявления конкретного провокатора, который вызвал в организме неприятную реакцию.
Каждый человек интересуется, если у него диагностирована аллергическая астма, как лечить такой недуг.
Чтобы успешно бороться с заболеванием или хотя бы сократить число приступов, необходимо по возможности устранить из окружающей обстановки все предметы, которые являются провокаторами.
Обычно предпринимаются следующие меры:
- Убираются все вещи, в которых может скапливаться пыль – ковры, плотные шторы.
- Просто необходимы частые основательные уборки дома.
- Использование для матрасов и подушек пыленепроницаемого покрытия.
- Окна держатся закрытыми, для предотвращения попадания в дом пыли извне.
- Кондиционеры используются с заменяемыми фильтрами.
- Влажность в доме должна быть не более 50 %. При превышении этого показателя создается комфортная среда для развития клещей.
Если предпринятые меры не помогают полностью избавиться от симптомов болезни, то применяют лекарственные средства. Но важно помнить, что самостоятельно не лечится аллергическая астма. Препараты для лечения должны быть рекомендованы только врачом.
Какими лекарствами лечится аллергическая астма?
Препараты для борьбы с недугом подразделяют на:
- Ингаляционные, не производящие лечебного действия, а просто снимающие удушье. Пациенту могут быть рекомендованы лекарства «Тербуталин», «Фенотерол», «Берротек», «Сальбутамол».
- Ингаляционные, осуществляющие лечение и оказывающие противовоспалительное действие. Эффективными медикаментами являются «Интал», «Тайлед».
- Ингаляционные лечебные. Отличный результат обеспечат препараты «Пульмикорт», «Серевент», «Оксис».
- Комбинированные. Больному в терапию включают препараты «Серетид», «Симбикорт».
- Антигистаминные. Если протекает в легкой форме аллергическая астма, лечение может включать использование препарата «Зиртек».
Вышеописанные способы — не единственные методы борьбы с таким тяжелым недугом. Какое еще эффективно при диагнозе «аллергическая астма» лечение?
Дыхательная гимнастика оказывает хороший терапевтический эффект в борьбе с симптомами заболевания. Специальные упражнения помогают смягчить приступы. Кроме того, такая гимнастика является удачным профилактическим приемом для исключения развития дальнейших осложнений.
Выполнять дыхательные упражнения следует систематически. Иначе эффективность их не будет полной. Многие люди, задумываясь (если они столкнулись с диагнозом «аллергическая астма»), как лечить в домашних условиях данное заболевание, прибегают к помощи дыхательной гимнастики. Ведь такой комплекс позволяет восстановить здоровье. По отзывам людей и врачей, он достаточно эффективен в борьбе с тяжелым недугом.
Примерный комплекс упражнений для дыхательных органов при лечении аллергической астмы:
- Утром, не вставая с постели, лечь на спину. Колени притянуть к области груди. При выполнении делать размеренные выдохи ртом.
- Принять положение стоя. Ноги — на ширине плеч. Делать глубокий вдох, одновременно разводя руки в стороны на уровне плеч. Затем резко выдохнуть ртом, опустить руки вдоль тела, хлопнув ими по бедрам.
- Делать медленные шаги на месте. При первом шаге поднять руки в стороны. Неторопливо вдыхать. Делая второй шаг – выдыхать с шумом, опуская руки.
- Исходное положение – сидя на полу. Вытянуть ноги вперед. Вдыхая ртом, поднять руки в стороны. Затем вернуть верхние конечности в исходное положение. При этом медленно выдыхать ртом и произносить немного приоткрытыми губами звук «Ф».
- Стоять, держа руки на поясе. Медленно вдыхать. Одновременно выпячивать живот. Затем сделать резкий выдох. Живот должен втянуться с силой. При выполнении этого упражнения человек должен дышать через нос.
- Вдохнуть воздух через соломинку. Затем опустить ее в емкость с водой и сделать выдох. Упражнение делать в течение дня, продолжительность одного сеанса – 10 минут.
- Положение – стоя. Встать на носки. Поднятые вверх руки отвести немного назад. Переплести пальцы. Затем резко опуститься на всю стопу, наклоняясь вперед. При этом опускать сплетенные руки так, как будто вы колете дрова. Обязательно делается глубокий выдох.
- Принять положение стоя. Ноги — на ширине плеч. Поднять руки, отведя немного назад. Ладони раскрыть, как будто пытаясь что-то оттолкнуть. Затем резко переместить руки, обнимая себя и делая хлопок по лопаткам. На этом этапе сделать глубокий вдох и напрячь грудную клетку.
- Упражнение «Лыжник» выполняют стоя. Необходимо немного расставить ноги. Встать на носки, наклоняясь вперед и вытянув руки, сжатые в кулаки. Поза напоминает лыжника, который спускается с горы. Затем встать на полную ступню и, выдыхая, присесть. Руки попеременно опускают и отводят назад. Необходимо имитировать движения лыжными палками. При возврате в исходное положение сделать глубокий вдох.
- Лежа на спине, руки убрать под ягодицы. Делая медленный глубокий выдох, втянуть живот. Затем вдохнуть с силой. Живот выпятить.
- Стоя на носках, поднять в стороны руки. Переместите их вверх и выгнитесь назад. Потом встать на ступни, наклоняясь вперед и округляя спину. Сделать глубокий выдох. В это время следует обнять себя руками.
- Прерывисто вдохнуть носом. Выдыхать через рот, сжав зубы. При этом произносить «З» или «Ж».
- И. п. – стоя, руки по швам. Поднимать медленно плечи, считая до четырех. Затем сильно выдыхать, опуская их так же неторопливо.
- В положении стоя согнуть немного руки. Сделайте глубокий вдох, разводя верхние конечности в стороны. Потом руки нужно сводить, втягивая при этом живот. Выдыхайте, произнося звук «Ш».
- Упражнение «Шарики». Достаточно легкое. Необходимо надувать шарики, пока они не лопнут. Повторяйте процедуру на протяжении всего дня. Рекомендуется надувать до трех шариков в сутки.
Аллергическая астма – достаточно тяжелый и серьезный недуг. Однако даже с такой патологией можно научиться справляться. Для этого следует точно соблюдать рекомендации врачей, исключить из своей жизни аллергены и заниматься дыхательной гимнастикой. При этом следует не забывать, что только регулярные методы борьбы принесут долгожданный результат.
источник
Бронхиальная астма представляет собой хроническую патологию, развитие которой могут спровоцировать различные факторы, как внешние, так и внутренние. Люди, которым был диагностирован этот недуг, должны пройти комплексный курс медикаментозной терапии, которая позволит устранить сопровождающую симптоматику. Любое лекарство от бронхиальной астмы должен назначать только узкопрофильный специалист, которым была проведена комплексная диагностика и выявлена причина развития этой патологии.
Каждый специалист при терапии бронхиальной астмы использует различные медикаменты, в частности препараты нового поколения, которые не имеют слишком серьезных побочных эффектов, более эффективны и лучше переносятся больными. Для каждого пациента аллерголог в индивидуальном порядке подбирает схему лечения, которая включает не только таблетки от астмы, но и медикаменты, предназначенные для наружного применения.
Специалисты придерживаются следующих принципов при медикаментозной терапии бронхиальной астмы:
- Максимально быстрое устранение сопровождающей патологическое состояние симптоматики.
- Предупреждение развития приступов.
- Оказание помощи больному при нормализации дыхательных функций.
- Сведение к минимуму количества лекарственных средств, которые необходимо принимать для нормализации состояния.
- Своевременное проведение профилактических мероприятий, направленных на предупреждение рецидивов.
Такая группа медикаментов задействуется пациентами для ежедневного применения с целью купирования сопровождающей бронхиальную астму симптоматики, и предотвращения новых приступов. Благодаря проведению базисной терапии больные испытывают существенное облегчение.
К базисным медикаментам, которые способны купировать воспалительные процессы, устранить отечность и другие аллергические проявления, относятся:
- Ингаляторы.
- Антигистамины.
- Бронхолитики.
- Кортикостероиды.
- Антилейкотриеновые лекарства.
- Теофиллины, оказывающие продолжительное терапевтическое действие.
- Кромоны.
Такие медикаменты обладают большим количеством побочных эффектов, поэтому задействуются преимущественно при купировании острых астматических приступов. Специалисты прописывают больным в период обострения следующие лекарства:
- «Аммоний», неадсорбируемый, четвертичный.
- «Сульфат атропина».
Астматикам специалисты часто прописывают следующие лекарственные средства, в составе которых присутствуют гормоны:
- «Бекотид», «Ингакорт», «Беротек», «Сальбутамол».
- «Интал», «Альдецин», «Тайлед», «Беклазон».
- «Пульмикорт», «Будесонид».
Такие медикаменты назначаются больным, у которых на фоне бронхиальной астмы развились воспалительные процессы. Присутствующие в них компоненты способны тормозить процесс выработки тучных клеток, которые уменьшают размер бронхов и провоцируют воспаления. Их не задействуют при купировании астматических приступов, а также не применяют при лечении детей, не достигших шестилетнего возраста.
Астматикам прописываются следующие медикаменты из группы кромонов:
- «Интал».
- «Недокромил».
- «Кетопрофен».
- «Кетотифен».
- Кромгликат или Недокромил натрия.
- «Тайлед».
- «Кромгексал».
- «Кромолин».
При проведении комплексной терапии бронхиальной астмы врачи назначают больным негормональные лекарства, например таблетки:
Такие медикаменты применяются при воспалительных процессах, которые сопровождаются спазмами в бронхах. Специалисты прописывают астматикам следующие виды лекарств, в качестве дополнительной терапии (могут применяться при купировании астматических приступов у детей):
- Таблетки «Формотерола».
- Таблетки «Зафирлукаста».
- Таблетки «Сальметерола».
- Таблетки «Монтелукаста».
При проведении комплексной терапии бронхиальной астмы специалисты прописывают больным такие медикаменты крайне редко, так как они имеют много побочных эффектов. Каждое лекарство от астмы из этой группы способно оказать мощнейшее антигистаминное и противовоспалительное действие. Присутствующие в них компоненты тормозят процесс выработки мокроты, максимально снижают чувствительность к аллергенам.
В эту группу лекарств включаются:
- Инъекции и таблетки Метипреда, Дексаметазона, Целестона, Преднизолона.
- Ингаляции Пульмикорта, Беклазона, Будесонида, Альдецина.
Лекарственные средства, которые относятся к этой группе, специалисты применяют, как правило, при купировании астматических приступов, в частности удушья. Они способны снимать воспалительные процессы, а также нейтрализовывать спазмы в бронхах. Пациентам рекомендуется применение (полный список пациент может получить у лечащего врача):
Если у человека наблюдается обострение патологии, то его бронхиальные пути заполняются массами, имеющими густую консистенцию, которые препятствуют нормальным дыхательным процессам. В этом случае врачи назначают медицинские препараты, которые способны быстро и эффективно вывести мокроту:
При проведении лечения бронхиальной астмы зачастую задействуются специальные приборы, предназначенные для проведения ингаляций:
- Ингалятор – приспособление, которое имеет компактные размеры. Его носят с собой практически все астматики, так как с его помощью можно быстро купировать приступ. Перед задействованием ингалятор необходимо перевернуть вверх ногами, чтобы мундштук оказался снизу. Его пациент должен вставить в ротовую полость и после этого нажать на специальный клапан, дозировано подающий лекарственный препарат. Как только медикамент поступает в дыхательную систему больного, у него происходит купирование астматического приступа.
- Спейсер – специальная камера, которую необходимо перед применением надеть на баллон с лекарственным аэрозолем. Пациент должен изначально впрыснуть медикамент в спейсер, после чего сделать глубокий вдох. При необходимости больной может надеть на камеру маску, через которую будет вдыхать медикамент.
В настоящее время купирование астматических приступов посредством ингаляций считается наиболее эффективной методикой терапии. Это связано с тем, что сразу после вдоха все лечебные компоненты проникают непосредственно в дыхательную систему, благодаря чему оказывается лучший и более быстрый терапевтический эффект. Для астматиков крайне важна именно скорость оказания первой помощи, так как при ее отсутствии для них может все закончиться фатально.
Многие специалисты прописывают своим пациентам ингаляции, при проведении которых должны задействоваться препараты из группы глюкокоркостероидов. Такой выбор обусловлен тем, что присутствующие в медикаментах компоненты способны оказывать положительное воздействие на слизистые органов дыхательной системы, посредством «Адреналина». Чаще всего рекомендуется применение:
Лекарства из этой группы специалисты активно задействуют при купировании острых приступов бронхиальной астмы. Благодаря тому, что медикамент подается больному дозировано, в ингаляционной форме, исключается возможность передозировки. Таким способом могут проходить курс терапии и детки-астматики, которым еще не исполнилось и 3-х лет.
При лечении юных пациентов врачи должны более тщательно определять дозировку и контролировать ход терапии. Специалисты могут назначать малышам те же группы медикаментов, что и взрослым больным. Перед ними ставится задача – купировать воспаление и устранить астматическую симптоматику. Несмотря на то, что бронхиальная астма является неизлечимой патологией, посредством грамотно подобранной схемы лечения пациенты могут существенно облегчить свое состояние и перевести недуг в состояние стойкой ремиссии.
источник
На сегодняшний день, для облегчения приступов, разработаны всевозможные лекарства от бронхиальной астмы, но назначить их может только врач. Так как важно разбираться во всех группах и понимать, какие препараты для лечения будут лучшим выбором для конкретного пациента. Рассмотрим основные группы лекарств и их особенности.

- своевременная профилактика болезни;
- прием симптоматических средств для быстрого устранения проявлений болезни;
- препараты от бронхиальной астмы для нормализации дыхания;
- средства, экстренно купирующие астматический приступ;
- выбор препаратов, которые при минимальном применении дают стабильный эффект и практически не имеют побочных эффектов.
Только врач может определить схему из нескольких препаратов. Комплексная терапия подразумевает использование средств различных групп, поэтому важно, чтобы подбор конкретных лекарств от бронхиальной астмы осуществлял специалист, ведь многие группы часто между собой несовместимы.
Различают 4 стадии бронхиальной астмы, каждая из которых имеет свои подходы к лечению. Принята следующая классификация:
- I стадия — это самая легкая ступень болезни, которая даже не требует длительного лечения. Больной употребляет только препараты кратковременного действия (например, аэрозоль или спрей от бронхиальной астмы) для снятия редких приступов.
- II стадия — базисная терапия подразумевает применение гормональных ингаляционных средств. Если они противопоказаны или неэффективны, назначают теофиллины и кромоны.
- III стадия — для нее характерно использование комбинаций бронхорасширяющих и гормональных средств.
- IV стадия — наиболее выраженная ступень бронхиальной астмы. При ней нужно принимать не только ингаляционные формы гормонов и бронхорасширяющих средств, но и таблетированные гормональные препараты.
Под базисными препаратами подразумевают те противоастматические средства, которые необходимо принимать больному каждый день на протяжении длительного срока. Они не только купируют возможные приступы, но и облегчают общую картину заболевания, подавляют развитие астмы.
Базисные лекарственные препараты снимают воспаление в бронхах, борются с отеками, уменьшают аллергические симптомы. К этой группе препаратов можно отнести глюкокортикоиды, антигистаминные, антилейкотриеновые препараты, бронхолитики, кромоны.
Рассмотрим эти противоастматические препараты подробнее.
К гормональным базисным средствам относят такие препараты:
- Кленил;
- Синтарис;
- Симбикорт;
- Фликсотид;
- Буденофальк;
- Сальмекорт;
- Серетид;
- Симбикорт Турбухалер;
- Альдецин и др.
Львиную долю базисных средств для лечения бронхиальной астмы составляют негормональные препараты, такие как:
Эти препараты сделаны на основе кромоновой кислоты. Широкий ряд средств включает такие лекарства:
- Кромогексал;
- Кетотифен;
- Кетопрофен;
- Кромогликат натрия;
- Недокромил;
- Кромолин;
- Интал;
- Тайлед.
Кромоновая кислота и ее аналоги блокируют воспалительный процесс, что позволяет остановить развитие астмы. Препараты тормозят образование провоспалительных тучных клеток и нормализуют размер бронхов.
Следует помнить, что кромоны противопоказаны детям до 6 лет и не используются для экстренного лечения астмы, так как их эффект проявляется со временем. При приступе бронхиальной астмы используются другие средства — аэрозоль с гормональными веществами, антигистаминные препараты.
Эти препараты борются с воспалительным процессом и снимают бронхоспазм. Представители группы:
Любое средство указанной группы используется как дополнение к основной терапии. Могут применяться лекарства и для детей.
Это самая тяжелая группа средств, которые назначают в особо тяжелых случаях, когда основная терапия не помогает. Принцип работы глюкокортикоидов заключается в блокировании воспалительных процессов в бронхах и недопущении развития приступа.
Гормоны обладают наилучшим лечебным эффектом. Но, несмотря на хороший результат после их приема, препараты имеют много побочных действий. Поэтому эффективнее принимать их только в крайнем случае, когда другие таблетки уже не действуют.
Гормоны могут применяться в качестве ингаляционных и системных средств. К системным препаратам относят таблетки Преднизолон и Дексаметазон.
Глюкокортикостероиды противопоказаны для длительного применения детям, поскольку они могут вызывать стероидных диабет, катаракту, гипертонию, язву желудка и другие патологии.
Данные средства используются для купирования приступов астмы, а также в базисном лечении. Перечень группы следующий:
- Саламол Эко Легкое Дыхание;
- Беротек Н;
- Релвар Эллипта ;
- Форадил Комби;
- Форатил;
- Допамин;
- Фенотерол.
Они вызывают расширение бронхов, чем снимают приступ астмы. Входят в состав множественных вариантов комплексной терапии.
Ингаляции являются одним из лучших подходов для лечения астмы. Лекарственные средства через баллончик или ингалятор быстро попадают непосредственно в дыхательную систему. Таким образом, при помощи ингаляторов купируется приступ астмы. Но возможно и базисное лечение таким образом. Применяются следующие препараты:
- Альвеско;
- Саламол;
- Атровент;
- Фликсотид;
- Бекотид;
- Альвеско;
- Фликсотид и др.
Ингаляции применяются для лечения детей с астмой, возраст которых может быть меньше 3 лет. Такое средство для лечения астмы считается самым безопасным. Больным рекомендуется всегда носить с собой ингалятор от астмы или соответствующий аэрозоль, чтобы купировать возможный приступ. Кроме того, ингаляции применяются при бронхите, заболеваниях горла, поэтому для ребенка рекомендуется их иметь — это лучший профилактический способ предупреждения многих болезней.
Не стоит ожидать от базисной терапии полного излечения от астмы. У нее другие задачи:
- попытка избежания учащения приступов;
- снижение необходимости в ультракоротких препаратах;
- улучшение дыхания.
Базисные препараты необходимо применять всю жизнь и периодически корректировать их дозу. При этом все корректировки осуществляет врач. Он оценивает, насколько сократились приступы, как часто больному приходится применять короткодействующие средства, насколько выражены побочные эффекты и др.
Даже при приеме базисных средств иногда может начинаться приступ удушья. Его нужно купировать препаратами указанных ниже групп.
К симпатомиметикам короткого действия относят следующий список:
- Сальбутамол;
- Изопреналин;
- Орципреналин;
- Пирбутерол и др.
Действие препаратов заключается в немедленном расширении бронхов. Средства нужно всегда иметь при себе и принимать, чтобы оказать первую помощь при начале приступа.
- Бекарбон;
- Ипратропий;
- Белластезин;
- Атровент и др.
М-холиноблокаторы не рекомендуется применять детям, поскольку это может вызвать тяжелые сердечные патологии вплоть до смерти.
Бронхиальная астма чаще всего имеет симптомы, схожие с аллергической реакцией немедленного типа, поэтому рекомендуется параллельно принимать Дезоратадин, Левоцетиризин, Фексофенадин и другие антигистаминные средства.
Бронхиальная астма считается неизлечимой патологией. Это означает, что препараты астматику придется принимать пожизненно, иначе дыхательная функция будет сильно угнетаться, а удушье приведет к смерти. Необходимо постоянно наблюдаться у врача, не пропускать медосмотры — тогда картина болезни будет улучшаться.
Также рекомендуется соблюдать следующие советы:
- Всегда при себе носите запас лекарств на случай приступа.
- Вовремя пополняйте домашние лекарства от астмы, так как в аптеке они могут не оказаться в нужный момент.
- Знайте схему лечения, какие средства вы принимаете, и не пропускайте время приема. Чем точнее вы будете соблюдать схему, разработанную врачом, тем меньше будет приступов астмы.
- Проверяйте названия препаратов, которые вы собрались принимать, а также их дозировку.
- Соблюдайте принципы хранения препаратов.
- Если вы собрались менять схему лечения, врач должен знать об этом. Это же касается и использования различных народных методик и процедур.
- Сообщайте врачу о приеме других средств. Они могут влиять на эффективность противоастматических препаратов при одновременном приеме.
- Помните, что все лекарства имеют побочные эффекты. При их наличии необходимо немедленно прекратить прием и получить консультацию врача.
Помните, что профилактические мероприятия и базисная терапия играют куда более важную роль, чем средства для купирования приступа бронхиальной астмы. Поэтому соблюдайте все рекомендации врача и это поможет вам получить длительную ремиссию.
источник
Антигистаминные лекарства – медикаментозные препараты, которые помогают уменьшить негативное воздействие аллергенов на организм. Вот уже более пятидесяти лет антигистаминные препараты входят в состав терапевтического курса, назначаемого больным бронхиальной астмой. Эти лекарства назначают как для купирования обострившихся симптомов, так и в качестве профилактики.

Гистамин осложняет воспалительные процессы, которые образуются в бронхах, он провоцирует симптомы, связанные с бронхиальной патологией, и удушье. Антигистамины купируют гистаминовые рецепторы, благодаря чему происходит снижение бронхоспазма и отека, при этом значительно сокращается гиперреакция бронхов на гистамин.
Антигистаминные лекарства не лечат бронхиальную астму, они лишь помогают справиться с обострением и облегчают состояние больного.
Антигистаминные препараты в зависимости от наличия/отсутствия побочных эффектов делятся на три основных типа:
- Первого поколения: Тавегил, Супрастин, Димедрол, Пипольфен, Диазолин.
- Второго поколения: Семпрекс, Кларитин, Цетрин, Зиртек.
- Третьего поколения: Телфаст, Сепракор.
Каждый вид лекарств имеет свои и плюсы и минусы. Курс лечения должен назначаться исключительно лечащим врачом.
Объединяет эти средства то, что они обладают седативным ярко выраженным эффектом. Срок их воздействия длится около пяти часов. Они хорошо помогают при наличии аллергических реакций, но имеют недостатки. Все антигистаминные лекарства, относящиеся к первому поколению, имеют множество побочных эффектов.

- повышенная сонливость;
- сухость во рту;
- быстрый, но кратковременный эффект;
- снижение тонуса мышц;
- привыкание после двух недель приема.
Во многих странах данные лекарства уже не применяют. В России лекарственные препараты данной категории еще используются и являются довольно популярным средством в борьбе с аллергией. Но для снятия обострения бронхиальной астмы их прием нежелателен. Сухость слизистых, которая происходит в результате приема этих лекарств, осложняет течение недуга и препятствует отхождению мокроты.
Противоаллергические препараты второго поколения не относятся к седативным средствам. Они обладают гораздо меньшим объемом побочных явлений. При приеме этих медикаментов не возникает сонливости, не снижается мозговая активность. Такие медикаменты обладают целым рядом преимуществ:
-
большая продолжительность лечебного эффекта, которая может достигать суток;
- принимать их можно в течение долгого времени, не опасаясь развития зависимости;
- не вызывают иссушивания слизистых оболочек;
- подходят для профилактического применения;
- после окончания курса лечения эффект сохраняется еще на протяжении одной недели.
При всем многообразии положительных факторов, у таких противоаллергических лекарств есть побочные эффекты.
Антигистаминные средства этого типа могут влиять на сердечные каналы и оказывать кардиотоксическое действие, которое будет только усиливаться при одновременном приеме противогрибковых препаратов, употреблении антидепрессантов, а также, в случаях, когда у больного астмой еще имеются и другие заболевания, связанные с функцией печени.
Кроме того, некоторые антиаллергические средства второго поколения могут спровоцировать желудочковую аритмию.
При бронхиальной астме используют:
- Астемисан. Лекарство эффективно при любых видах аллергических реакций. Его действие начинается спустя три часа после приема. При длительном приеме терапевтический эффект наблюдается на протяжении суток, а после отмены лекарства сохраняется еще на протяжении 5 – 6 дней. При заболеваниях сердца потребуется консультация кардиолога.
- Гисманал. Высокоэффективное антигистаминное средство, которое подойдет даже детям младшего возраста.
Гисталонг. Препарат не оказывает седативного действия, но может стать причиной аритмии, бессонницы, вызвать нервные расстройства, выражающиеся в перепадах настроения.
Абсолютно все противоаллергические средства третьего поколения практически не обладают седативным действием, сведены к минимуму побочные эффекты.
Лекарственным препаратом нового поколения, которое назначают для лечения бронхиальной астмы, является Телфаст. Это средство не вызывает сонливости и расстройства внимания, к тому же, не оказывает отрицательного влияния на работу сердца. Действие лекарства начинается через час после приема и продолжается сутки.
Стоит отметить, что для лечения бронхиальной астмы важно комплексное лечение. Это значит, что проблема не решится одним лишь приемом антигистаминных препаратов. Потребуется план лечения, в который будут входить лекарства разного спектра действия. Курс терапии прописывает лечащий врач на основании диагностических показаний.
При назначении антигистаминных средств нужно учитывать индивидуальные особенности пациента: возраст, состояние и т.д.
Так, для малышей антигистаминные препараты при бронхиальной астме применяют в виде сиропов и суспензий. Детям для блокирования гистамина обычно назначают Клемастин, Лоратадин, Астемизол.
Хорошим эффектом обладает Цетиризин, он способствует расширению бронхов и прекращению удушья. Препарат блокирует гистамин и снижает симптомы болезни. Это новейшее средство от аллергии подходит для детей старше двух лет.
Беременным женщинам на начальных сроках беременности применять антигистаминные препараты крайне нежелательно. Во втором триместре допускается прием лекарств по особым показаниям лечащего врача. В этом случае, обычно назначают
К таким методам прибегают крайне редко, по причине того, что ни одно противоаллергическое средство не является абсолютно безопасным.
Для лечения приступов удушья при бронхиальной астме могут подойти природные антигистамины. Некоторые лекарственные травы, благодаря своему составу, обладают противоаллергическим эффектом и могут значительно снизить его секрецию.
Например, в состав зеленого чая входят кверцетин и катехин – эти соединения обладают анигистаминным действием. Снижают активность гистамина такие травы, как:
- крапива;
-
корень солодки;
- ромашка;
- белокопытник.
Снизить симптомы аллергии могут также:
Антигистаминные препараты второго и третьего поколения входят в базисную терапию бронхиальной астмы и применяются в профилактических целях.
источник
Аллергия – распространенное состояние, связанное с повышенной чувствительностью организма человека к различным веществам. Лекарства от аллергии могут предупреждать развитие аллергической реакции или приступа бронхиальной астмы, так и бороться с ее проявлениями. Тяжелым состоянием, зачастую связанным с аллергией, является бронхиальная астма – хроническое заболевание, при котором больному также показана специальная медикаментозная терапия. Лечение аллергии и бронхиальной астмы – это смежные направления, зачастую использующие одни и те же или родственные лекарственные препараты. В этой статье мы представляем самую актуальную информацию о лекарственной терапии аллергии и бронхиальной астмы.
Американская академия аллергологов, иммунологов и специалистов по бронхиальной астме подготовила и опубликовала руководство по выбору и применению лекарственных препаратов, наиболее часто используемых для лечения аллергии и бронхиальной астмы. Руководство имеет вид таблиц, в которых представлены международные наименования и торговые названия препаратов, показания к применению, лекарственная форма и стандартные варианты дозирования. Ниже представлены разделы указанного руководства, адаптированные к реалиям Украины.
Лекарственные препараты для лечения аллергии
1. Антигистаминные препараты. Эти лекарственные препараты часто используются для лечения таких аллергических заболеваний, как аллергический ринит и крапивница.
Антигистаминный препарат, противоотечное средство
Взрослым и детям 12 лет и старше по одной капсуле (8 мг) 3 раза в день
Зиртек (Аналергин, Цетрин, Аллертек, Ролиноз, Зодак, Амертил)
Сезонный и круглогодичный аллергический ринит
Таблетки (10 мг): детям старше 12 лет и взрослым по 1 таблетке в день (на ночь), детям 6-12 лет – по 1/2 таблетки 2 раза в день
От 2 до 6 лет – по 5 капель (2,5 мг) 2 раза в день
От 6 до 12 лет – по 10 капель (5 мг) 2 раза в день
Детям старше 12 лет и взрослым – по 20 капель (10 мг) 1 раз в день
Аллергический ринит, крапивница
Детям старше 12 лет и взрослым – по 2 мл 2 раза в день, в/м или в/в
Детям старше 12 лет и взрослым по 1 таблетке 2 раза в день
Детям от 6 до 12 лет – по 1/2-1 таблетке 2 раза в день
Аллергический ринит, крапивница
Взрослые – по 1 таблетке 3 раза в день
Дети 7-14 лет – по 1 таблетке 2-3 раза в день
Эриус (Аллергостоп,Дезлоратадин, Алернова, Алерсис, Эдем, Эридез-Дарница, Трексил-Нео, Фрибрис, Алергомакс, Лордес)
Сезонный и круглогодичный аллергический ринит
- от 6 до 11 месяцев: по 2 мл сиропа (1 мг дезлоратадина) один раз в день
- от 1 до 5 лет: по 2,5 мл сиропа (1,25 мг дезлоратадина) один раз в день
- от 6 до 11 лет: по 5 мл сиропа (2,5 мг дезлоратадина) один раз в день
Взрослые и подростки (с 12 лет) 10 мл сиропа (5 мг дезлоратадина) один раз в день
Детям старше 12 лет и взрослым по 1 таблетке 1 раз в день
Сезонный аллергический ринит
Раствор для инъекций: 1-5 мл в/м
Взрослым – по 1/2-1 таблетке 1-3 раза в день
Детям 6-12 лет – по 1/2 таблетке на прием
Сезонный аллергический ринит
Взрослым и детям старше 12 лет – 1 таблетка в день
Зуд, вызванный кожными проявлениями аллергии
Таблетки (25 мг): Взрослые 1 таблетка 1-4 раза в день
- от 3 до 6 лет (масса тела более 15 кг): 1-2,5 мг/кг/день
- от 6 лет – 1-2 мг/кг/день
Ксизал (Алерон, Алерзин, Гленцет, Цезера, Зилола, Зодак Актив)
Сезонный и круглогодичный аллергический ринит
Капли для приема (5 мг/мл) внутрь:
- от 6 до 12 месяцев – 1,25 мг (5 капель) 1 раз в день;
- от 1 до 2 лет – по 1,25 мг (5 капель) 2 раза в день;
- от 2 до 6 лет: по 1,25 мг (5 капель) 2 раза в день;
- от 6 до 12 лет: 5 мг (20 капель) 1 раз в день;
- дети старше 12 лет и взрослые: 5 мг (20 капель) 1 раз в день.
Взрослые и дети старше 6 лет: по 1 таблетке в день
Кларитин (Аистам, Лоран, Кларготил, Лоратадин, Лорфаст и т.д.)
Взрослые и дети с 12 лет и старше: 1 таблетка 1 раз в день.
- от 2 до 12 лет с массой тела> 30 кг – 1 таблетка 1 раз в день, с массой тела ≤ 30 кг – ½ таблетки 1 раз в день.
- от 1 до 2 лет – ¼ таблетки 1 раз в сутки.
Взрослые и дети старше 12 лет – 2 мерные ложки (10 мл) 1 раз в день.
- от 2 до 12 лет с массой тела> 30 кг – 2 мерные ложки (10 мл) 1 раз в день, с массой тела ≤ 30 кг – 1 мерная ложка (5 мл) 1 раз в день.
- от 1 до 2 лет – ½ мерной ложки (2,5 мл) 1 раз в день.
*Если у препарата более одного наименования, указано название брендового (оригинального препарата), а затем в скобках – наименования генериков
** Если у препарата более одного наименования, приводится схема приема оригинального препарата; информацию о дозировании генериков см. в инструкции к препарату
2. Монтелукаст. Этот препарат используется для снижения выраженности симптомов аллергического ринита.
Сингуляр (Аллергинол Плюс, Вансейр, Глемонт, Зеспира, Милукант, Монкаста, Экталуст)
Антагонист лейкотриеновых рецепторов
Сезонный и круглогодичный аллергический ринит
Взрослым и детям старше 15 лет – по 1 таблетке в день
Таблетки жевательные (5 мг):
Детям от 6 до 14 лет – по 1 таблетке в день.
*Если у препарата более одного наименования, указано название брендового (оригинального препарата), а затем в скобках – наименования генериков
** Если у препарата более одного наименования, приводится схема приема оригинального препарата; информацию о дозировании генериков см. в инструкции к препарату
3. Назальные спреи. Ниже представлены различные назальные спреи, одобренные для лечения аллергических ринитов.
Алергодил, назальный спрей
Лечение сезонных аллергических ринитов и круглогодичных ринитов
Дети старше 6 лет и взрослые: по й дозе (0,14 мг) в каждую ноздрю 2 раза в день.
Аллергический ринит (сезонный и круглогодичный)
Взрослым: по 2 дозы в каждую ноздрю 2 раза в день
Аллергический ринит (сезонный и круглогодичный)
Взрослым и детям старше 6 лет: 2 дозы (по 50 мкг) по каждую ноздрю 2 раза в день
Аллергический ринит (сезонный и круглогодичный)
Взрослые и дети старше 12 лет: по 2 дозы (по 50 мкг) в каждую ноздрю 1 раз в день. Дети от 4 до 12 лет: 1 доза (50 мкг) в каждую ноздрю 1 раз в день.
Мометазона фуроата моногидрат
Назонекс Назонекс Синус, Фликс)
Аллергический ринит (сезонный и круглогодичный)
Взрослые и дети старше 12 лет: по 2 дозы (по 50 мкг) в каждую ноздрю 1 раз в день.
Риназолин, Нокспрей, Назо-Спрей, Оперил и т.д.
Для уменьшения отека слизистой оболочки носа
Взрослым и детям от 6 лет – по 1 дозе в каждую ноздрю 2-3 раза в день
*Если у препарата более одного наименования, указано название брендового (оригинального препарата), а затем в скобках – наименования генериков
** Если у препарата более одного наименования, приводится схема приема оригинального препарата; информацию о дозировании генериков см. в инструкции к препарату
4. Глазные капли. Ниже представлена информация о различных глазных каплях, одобренных для лечения аллергических конъюнктивита.
По 1 капле в каждый глаз 1 раз в день
Антигистаминный препарат, лечение сезонного (взрослые и дети старше 4 лет) и круглогодичного (взрослые и дети старше 12 лет) аллергического конъюнктивита
Сезонный конъюнктивит: взрослые и дети старше 4 лет – по 1 капле в каждый глаз 2 раза в день
Круглогодичный конъюнктивит: взрослые и дети старше 12 лет – по 1 капле в каждый глаз 2 раза в день
Стабилизатор мембраны тучных клеток
Взрослые и дети старше 4 лет – по 1 капле в каждый глаз 4 раза в день
Антигистаминный препарат, сезонный аллергический ринит
Взрослые и дети старше 3 лет – по 1 капле в каждый глаз 2 раза в день
Антигистаминный препарат, стабилизатор мембраны тучных клеток, аллергический конъюнктивит
Взрослые и дети старше 3 лет – по 1 капле в каждый глаз 2 раза в день
Стабилизатор мембраны тучных клеток
Взрослые и дети старше 2 лет – по 1-2 капле в каждый глаз 4 раза в день через равные промежутки
Антигистаминный препарат, стабилизатор мембраны тучных клеток
Взрослые и дети старше 3 лет – по 1 капле 2 раза в сутки
*Если у препарата более одного наименования, указано название брендового (оригинального препарата), а затем в скобках – наименования генериков
** Если у препарата более одного наименования, приводится схема приема оригинального препарата; информацию о дозировании генериков см. в инструкции к препарату
5. Антиаллергические препараты для неотложной терапии. Эти лекарственные препараты используются для лечения угрожающих жизни аллергических реакций. Они вводятся в виде инъекций в дозах, подобранных с учетом массы тела. Перед использованием этих препаратов надо ОБЯЗАТЕЛЬНО прочесть инструкцию по применению.
6. Мази и кремы местного действия. В этом разделе представлена информация по местно действующим препаратам, которые используются для лечения таких заболеваний, как атопический дерматит и экзема.
Наносить тонким слоем на кожу 2-3 раза в день
Наносить тонким слоем на кожу 2-3 раза в день
Гидрокортизона основание или ацетат
Наносить тонким слоем на кожу 1-3 раза в день
Стероиды средней мощности
Наносить тонким слоем на кожу 1-2 раза в день
Дети старше 3 месяцев и взрослые: наносить тонким слоем на кожу 1-2 раза в день (не использовать в зоне подгузника)
Гидрокортизона бутират, 0,1%
Латикор (крем, мазь), Локоид (крем)
Наносить тонким слоем на кожу 1-2 раза в день
Элозон (крем), Момедерм (крем), момат (мазь, крем)
Взрослым и детям старше 2 лет – наносить 1 раз в день
Взрослым – наносить тонким слоем на кожу 2-3 раза в день
Детям старше 1 года – наносить тонким слоем на кожу не более 2 раз в день
Дети старше года и взрослые: наносить тонким слоем 1-2 раза в день
Тонким слоем 2-6 раз в день, после достижения эффекта – 1-2 раза в день
Наносить тонким слоем на кожу 2-3 раза в день
Бетаметазона дипропионат 0,05%
Бетлибен (крем), Белодерм (крем)
Взрослые и дети старше 1 года: наносить тонким слоем на кожу 1-2 раза в день
Клобетазола пропионат 0,05%
Дермовейт (мазь, крем), Повекорт (крем), Клобескин (крем)
Дети старше 1 года и взрослые: наносить тонким слоем на кожу 1-2 раза в день
Галобетазола пропионат 0,05%
Дети старше 12 лет и взрослые: наносить тонким слоем на кожу 1-2 раза в день, не дольше 2 недель
Иммуномодулирующие дерматологические средства
Краткосрочное и среднесрочное лечение атопического дерматита. Наносить тонким слоем 2 раза в день.
Наносить на пораженные участки кожи 2 раза в день. Прекратить нанесение через неделю после исчезновения симптомов атопического дерматита.
7. Иммуномодуляторы – препараты, действие которых направлено на изменение активности иммунной системы. Основное назначение этих препаратов – лечение наследственного ангионевротического отека. В США одобрены и используются 5 препаратов этой группы: Ruconest, Berinert, Cinryze, Kalbitor и Firazyr. В Украине ни один из них не зарегистрирован.
8. Кортикостероиды для приема внутрь. Эти препараты используются для лечения тяжелых аллергических реакций, а также для экстренной терапии бронхиальной астмы.
Дексаметазон, Дексаметазон Галефарм, Дексаметазон Дарница
Таблетки по 0,5 мг, 1 мг, 4 мг
Таблетки по 4 мг, 16 мг, 32 мг
Таблетки по 1, 5, 20 и 50 мг
9. Таблетки для сублингвальной иммунотерапии аллергических заболеваний. Эти препараты используются для ежедневного введения аллергенов в организм пациента при помощи сублингвального способа (таблетки принимают под язык). В США одобрены и используются 3 препарата этой группы: Grastek, Oralair и Ragwitek. В Украине ни один из них не зарегистрирован.
1. Ингаляционные кортикостероиды. Эти лекарственные средства считаются наиболее эффективными препаратами для долгосрочного лечения бронхиальной астмы.
Контроль течения/профилактика приступов бронхиальной астмы
не больше 440 мкг/сут в несколько приемов
Дети старше 12 лет и взрослые: легкая степень заболевания – 200-600 мкг/сут в несколько приемов; тяжелая степень – 1000-2000 мг/сут в несколько приемов
Порошок для ингаляций: 100 и 200 мкг/доза
Суспензия: 0,25 мг/мл, 0,50 мг/мл
Контроль течения/профилактика приступов бронхиальной астмы
- 5-7 лет: 100-400 мкг/сут в 2-4 ингаляции.
- от 7 лет: 100-800 мкг/сут, разделенные на 2-4 ингаляции.
Взрослые: обычные дозы составляют 200-800 мкг/сут, разделенные на 2-4 ингаляции. В тяжелых случаях – до 1600 мкг/сут.
Дети старше 6 месяцев: 0,25-0,5 мг/сут. При необходимости дозу можно повысить до 1 мг/сут.
Для поддерживающего лечения:
Дети старше 6 месяцев: 0,25-2 мг/сут.
Фликсотид: аэрозоль 50, 125, 250 мкг/доза, сусензия для ингаляции 0,5, 2мг/мл
Контроль течения/профилактика приступов бронхиальной астмы
Аэрозоль (начальные дозы): взрослые и дети старше 16 лет 100-1000 мкг 2 раза в день.
Дети от 4 лет: 50-100 мкг 2 раза в день.
Доз может изменятся лечащим врачом.
Асманекс – порошок для ингаляция 200 и 400 мкг/доза
Контроль течения/профилактика приступов бронхиальной астмы
Взрослые и дети старше 12 лет. Начальная доза 400 мкг/сут, поддерживающая – 200 мкг/сут.
Будесонид в комбинации с формотеролом
Порошок для ингаляций: будесонид/формотерол – 80/4,5 мкг, 160/4,5 мкг, 320 мкг/9 мкг
Поддерживающее лечение бронхиальной астмы
Доза 320/9 мкг: Взрослые: 1-2 ингаляции 2 раза в сутки.
Дети 12-17 лет: 1 ингаляция 2 раза в сутки.
Взрослые: 1-2 ингаляции 2 раза в день.
Дети 12-17 лет: 1-2 ингаляции 2 раза в день.
Взрослые: 1-2 ингаляции 2 раза в день.
Дети 12-17 лет: 1-2 ингаляции 2 раза в день.
Дети 6-11 лет: 2 ингаляции 2 раза в день.
Флутиказон в комбинации с сальметеролом
Сальметерол/флутиказон – 50/100, 50/250 и 50/500 мкг
Сальметерол/флутиказон – 25/50, 25/125, 25/250 мкг
Контроль течения/профилактика приступов бронхиальной астмы
Доза подбирается индивидуально в зависимости от возраста пациента и выбранного препарата (взрослые и дети старше 4 лет).
Стандартная схема применения – 1 ингаляция 2 раза в день.
2. Длительно действующие агонисты бета-адренорецепторов. Эти препараты используются в комбинации с ингаляционными кортикостероидами.
Профилактика симптомов бронхиальной астмы. Профилактика приступов астмы, индуцированных физической нагрузкой.
Взрослые и дети старше 6 лет: по 1 капсуле (12 мкг) 2 раза в день.
Профилактика бронхоспазма, вызываемого физическими нагрузками: по 1 капсуле за 15 минут до нагрузок.
Профилактика симптомов бронхиальной астмы. Профилактика приступов астмы, индуцированных физической нагрузкой.
Взрослые и дети старше 4 лет: по 2 ингаляции (2*25 мкг) 2 раза в день.
3. Кромолин и теофиллин. Препараты этой группы используются как альтернатива препаратам базисной терапии (контролирующим течение бронхиальной астмы).
Профилактика и уменьшение выраженности симптомов бронхиальной астмы.
Взрослым и детям старше 2 лет: по 2 ингаляции (2*10 мг) 4 раза в день.
Раствор для ингаляций: взрослые и дети: по 1 ампуле (20 мг) 4 раза в день.
Теофиллин – таблетки и капсулы пролонгированного действия
Долгосрочный контроль и профилактика симптомов, в частности – симптомов, возникающих в ночное время.
Доз подбираются индивидуально в зависимости от возраста массы тела и особенностей метаболизма.
4. Лейкотриеновые модификаторы. Препараты этой группы используются как альтернатива препаратам базисной терапии (контролирующим течение бронхиальной астмы).
Сингуляр(таблетки 10 мг, таблетки жевательные 4 и 5 мг)
Антагонист лейкотриеновых рецепторов
Профилактика и лечение бронхиальной астмы. Профилактика приступов астмы, индуцированных физической нагрузкой.
Взрослым и детям старше 15 лет – по 1 таблетке в день
Таблетки жевательные (5 мг):
Детям от 6 до 14 лет – по 1 таблетке в день.
Таблетки жевательные (4 мг):
Детям от 2 до 5 лет – по 1 таблетке в день.
Два других антагониста лейкотриеновых рецепторов – Zafirlukast и Zileuton в Украине не зарегистрированы.
5. Иммуномодуляторы. Омализумаб модифицирует аллергический ответ иммунной системы.
Ксолар (порошок для приготовления раствора для инъекций, 75 и 150 мг во флаконе)
Лечение атопической бронхиальной астмы в случаях неэффективности симптоматической терапии ингаляционными кортикостероидами
Взрослые и дети старше 12 лет. Доза и частота введения определяются с учетом концентрации IgE перед началом лечения и массой тела пациента.
6. Агонисты бета-адренорецепторов короткого действия. Используются только для быстрого облегчения симптомов бронхиальной астмы посредством расслабления мускулатуры дыхательных путей.
Иправент (аэрозоль для ингаляций или капсулы с порошком для ингаляций)
Взрослые и дети старше 12 лет: 1 ингаляция (40 мкг) 3-4 раза в сутки
Дети 6-12 лет: 1 ингаляция (40 мкг) 3 раза в сутки
Спирива (порошок для ингаляций в капсулах по 18 мкг и раствор для ингаляций 2,5 мкг/доза)
Долгосрочное устранение бронхоспазма
Взрослые: 1 капсула или 2 ингаляции (2*2,5 мкг) в сутки
Автор: врач семейной медицины Масляник Юлия Николаевна
Аллергическая бронхиальная астма представляет собой поражение дыхательной системы, в частности, воспаление в бронхах хронического характера. Для астмы аллергического генеза характерна гиперчувствительность тканей бронхов к различным раздражителям.

Существует множество разнообразных причин, провоцирующих аллергическую форму астмы. Вот некоторые из них:
- Генетический фактор (если больны оба родителя, риск получить такое заболевание ребенку составит 70%);
- Постоянные инфекции в дыхательных путях могут вызвать повышенную чувствительность в бронхах;
- Экологическая загрязненность;
- Сигареты;
- Разные пищевые добавки и красители;
- Пыльца;
- Животная шерсть;
- Пыль;
- Различные спреи.
Приступы удушья могут также вызывать холодный воздух или дым.
Симптомы аллергической бронхиальной астмы можно охарактеризовать так:
- Усложненное дыхание (тяжело делать выдох, нежели вдох). Такая одышка появляется сразу во время взаимодействия с аллергеном или при тяжелой физической нагрузке;
- Хрипы со свистом (возникают, когда воздух проходит через уменьшенные дыхательные пути, такие свисты бывают слышны на расстоянии);
- Человек принимает вынужденную позу, характерную для приступов (в положении стоя, упираясь руками в стол);
- Появляется приступообразное покашливание, которое не приносит облегчения;
-
Незначительное выделение мокроты, которая на вид прозрачная и имеет вязкую консистенцию;
- Сильные и длительные приступы удушья (в этом случае необходимо оказание своевременной помощи, иначе такой приступ может закончиться комой или даже смертью);
- Характерным для аллергической формы астмы является улучшение состояния во время принятия антигистаминных препаратов, а также после лечения ингаляциями, используя средства, расширяющие бронхи.
Данные проявления аллергической бронхиальной астмы возникают только при наличии непосредственного контакта с аллергеном.
Длительность обострения и частота зависят от аллергена, который вызывает приступы.
Так, например, во время аллергических реакций на пыльцу растений, в сезон цветения нет возможности не контактировать с аллергеном. В таком случае обострения астмы протекают сезонно.
Ведение больных с аллергической формой астмы заключается в приеме таких же медикаментозных средств, что и при других типах. К наиболее эффективным следует отнести:
- Антигистаминные препараты (например, цетрин, аллерон, лоратадин и др.);
- Специальное введение в организм пациента аллергена в малых дозах (проводится врачом-аллергологом в амбулаторных условиях). Это позволяет снизить чувствительность к данному раздражителю и уменьшить частоту приступов;
- Кромоны (эта группа действует медленно, лишь при длительном использовании наступает эффект, редко вызывают побочное действие). Поэтому кромоны используют для лечения детей);
- Глюкокортикоиды (снижают в крови клетки-медиаторы воспаления, но из-за большого количества побочных эффектов, принимать такие препараты следует только по назначению лечащего специалиста);
- Метилксантины (например, Эуфиллин, обладают противовоспалительным эффектом);
- Препараты иммуностимуляторы;
- Лекарственные средства отхаркивающего действия, которые избавят от мокроты.
Обычно применяют ингаляционные средства, потому что распыленные частички лекарства напрямую попадают в дыхательные пути больного и сразу начинают действовать, облегчая состояние.
У человека, страдающего астмой, всегда должен быть с собой ингалятор для купирования приступа. Также необходимо по максимуму обезопасить себя от контакта с аллергенами.
Некоторые общие рекомендации:
- при сезонной аллергии необходимо, как можно меньше находиться на улице среди цветущих растений;
- не пользоваться парфюмерией с резкими запахами;
- меньше контактировать с моющими средствами;
- стараться не контактировать с животными;
- следить за нормальной влажностью воздуха;
- по возможности убрать мягкие игрушки и ковры, которые могут быть причиной появления пылевых клещей;
Правильное и своевременно назначенное лечение существенно снижает проявления бронхиальной астмы. При неправильно подобранном лечении или его отсутствии могут пойти осложнения, в виде эмфиземы легких и сердечно-сосудистой недостаточности.
Профилактики развития данного заболевания (в полной мере исключающей развитие аллергической формы) не существует. Проводится только симптоматическое лечение при наличии астмы и сопутствующих признаков, которое помогает контролировать приступы астмы и предотвратить осложнения.
Подобрать тактику терапии, а также дозировку сможет только опытный специалист аллерголог-пульмонолог, обследовав больного.
Не стоит заниматься самолечением, так как можно не только навредить здоровью, но и усугубить свое состояние.
Вас мучает чихание, кашель, зуд, высыпания и покраснения кожи, а может проявления аллергии у Вас еще более серьезные. А изоляция аллергена неприятная или вовсе невозможна.
К тому же, аллергия приводит к таким заболеваниям как астма, крапивница, дерматит. И рекомендованные лекарства почему-то не эффективны в Вашем случае и никак не борются с причиной…
Рекомендуем прочитать в наших блогах историю Анны Кузнецовой, как она избавилась от аллергии когда врачи поставили на ней жирный крест. Читать статью >>
Классификация бронхиальной астмы GINA 2014 и ее клиническая картина.
По какой причине может возникнуть данный вид аллергии.
Как распознать данную разновидность заболевания.
Как правильно использовать ингаляторы при астме.
Лечение бронхиальной астмы
Симптомы и лечение бронхиальной астмы у детей
Классификация бронхиальной астмы
Комментарии, отзывы и обсуждения
Финогенова Ангелина: “Я за 2 недели полностью вылечила аллергию и завела пушистого кота без дорогих препаратов и процедур. Достаточно было просто. ” Подробнее>>
Для профилактики и лечения аллергических заболеваний наши читатели советуют использовать средство “Аллергоникс“. В отличие от других средств Аллергоникс показывает стойкий и стабильный результат. Уже на 5-й день применения снижаются симптомы аллергии, а через 1 курс она проходит совсем. Средство можно использовать как для профилактики, так и для снятия острых проявлений.
Любое использование материалов сайта допускается только с согласия редакции портала и установкой активной ссылки на первоисточник.
Информация, опубликованная на сайте, предназначена исключительно для ознакомления и ни в коем случае не призывает к самостоятельной постановке диагноза и лечению. Для принятия обоснованных решений по лечению и принятию препаратов обязательна необходима консультация квалифицированного врача. Информация, размещенная на сайте, получена из открытых источников. За ее достоверность редакция портала ответственности не несет.
Заболевание отличается быстрой хронизацией, ввиду чего периодически происходит обострение (обычно май-июнь), что проявляется выраженным сужением просвета бронхов с нарастанием характерных клинических признаков.
Известно, что недуг протекает по типу немедленной реакции сенсибилизации:
- иммунологическая стадия.При первичном попадании антигена в организме начинается выработка иммуноглобулинов класса E. На этой стадии симптомов пока нет. Однако с течением времени после повторного контактирования с аллергенами происходит образование специфических иммунных комплексов антиген-антитело, которые фиксируются на тучных клетках, на оболочке базофилов;
- патохимическая стадия.Образованные ранее иммунные комплексы повреждают стенки тучных клеток и активируют их энзимы. Далее происходит образование и продуцирование аллергических медиаторов, включая гистамин, МРСА, серотонин и другие;
- на патофизиологической стадии на клетки-мишени, находящиеся в мышечной ткани бронхов, начинается воздействие со стороны аллергических медиаторов, продуктов неполного распада клеток и иммунного комплекса. Это является причиной спазма бронхиальной мышечной ткани, отечности слизистого слоя стенок, активному продуцированию вязкого отделяемого из бронхов, что сильно нарушает вентиляционную активность легких и проявляется характерными признаками удушья.
Эти стадии сменяют друг друга довольно быстро, поэтому наблюдается стремительное ухудшение общего самочувствия больного. Как правило, больной ощущает нарастание признаков приближающегося приступа уже через 5-10 минут после контактирования с аллергенами.

- генетической предрасположенности, то есть ближайшие родственники больного тоже больны астмой либо страдают от проявлений аллергических реакций;
- частых поражениях органов дыхательной системы инфекционной природы, что провоцирует появление гиперчувствительности слизистой бронхов по отношению к аллергическим факторам;
- неблагоприятных экологических условиях;
- длительном контакте с агрессивной аллергической средой (пыль, плесень, сухой воздух);
- если профессиональная деятельность связана с вредными веществами, влияющими на органы дыхания;
- пассивном и активном курении;
- злоупотреблении некоторыми лекарственными препаратами;
- злоупотреблении продуктами, содержащими консерванты, красители, ароматизаторы, то есть те вещества, кои могут спровоцировать стремительное развитие сенсибилизации в виде астматических приступов.
Причина приступа удушья у каждого больного астмой может быть своя. Однако чаще всего такими аллергенами выступают споры плесени, пыльца растений и деревьев, шерсть, домашняя пыль, любые вещества, имеющие резкий аромат.

- обратимую обструкцию, то есть сужение просвета бронхов, что является наиболее характерным симптомом;
- затрудненное дыхание, то есть больному тяжело сделать полноценный вдох и выдох. Такая одышка появляется уже через 10-15 минут после контактирования с аллергеном, а также при сильных физических нагрузках;
- слышны свистящие хрипы, появляющиеся при прохождении воздуха по аномально суженным дыхательным путям;
- отмечаются особенности положения тела больного в период развития приступа удушья. Так как больной не может сделать полноценный вдох задействуя только дыхательную мускулатуру, ему приходится вовлекать и другие группы мышц. Для этого он упирается руками в любую твердую поверхность;
- навязчивый приступоподобный кашель, который не приносит облегчения больному;
- отхождение вязкой прозрачной мокроты небольшого объема;
- развитие астматического статуса, то есть обострения недуга, которое характеризуется длительным приступом удушья, не купируемого стандартными лекарственными препаратами.
Такие симптомы постепенно нарастают после контакта больного с аллергенами. Частота и длительность обострения зависит от типа аллергена и как часто больной вынужден с ними контактировать.
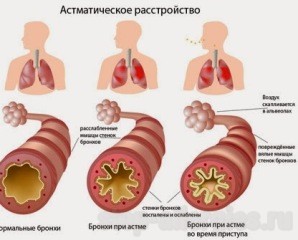
По происхождению выделяют:
- экзогенную форму, приступы которой провоцируются аллергенами, попавшими в организм при вдыхании либо с продуктами питания;
- эндогенную форму провоцирует внешнее негативное воздействие в виде вдыхания холодного воздуха, стресса, физических нагрузок;
- смешанную форму, возникающую под влиянием внешних факторов и вдыхании аллергена.
По форме тяжести аллергическая бронхиальная астма «проходит» 4 ступени:
- интермиттирующая: приступы случаются однократно в 7-10 дней, ночные же беспокоят максимум дважды в месяц, обострения проходят быстро без применения специфических лекарственных препаратов и практически не сказываются на общем самочувствии больного;
- легкая персистирующая: приступы случаются чаще 1-го раза в неделю, ночные — 2-3 раза в месяц, при обострении больной отмечает нарушение сна, активность его немного ограничена;
- средняя персистирующая: приступы возникают практически ежедневно, ночные — не реже 1 раза в течение 7-10 дней;
- тяжелая персистирующая: приступы случаются практически ежедневно.
Аллерголог определяет степень тяжести аллергической бронхиальной астмы только после проведения соответствующего обследования. В терапии каждой формы и степени недуга применяются отдельные наборы методов и препаратов.

После этого, он может рекомендовать спирометрию. Это обследование, которое позволит оценить работу легких. Особое внимание уделяется объему форсированного выдоха, так как именно выдыхать таким больным сложно во время приступа.
Врач также назначит анализ мокроты, которая отходит при кашле. У больных в биоматериале обнаруживаются спирали Шарко-Лейдена, эозинофилы, спирали Кушмана, которые являются специфическим признаком заболевания.
При подозрении аллергической природы бронхиальной астмы рекомендуется прохождение аллерготеста. Это исследование поможет установить аллерген, который приводит к появлению приступов.

Препараты базисного лечения предотвращают астматические приступы.
Симптоматическое лечение направлено на устранение симптомов недуга. Препараты этой направленности устраняют приступы, влияя на гладкую мускулатуру бронхиального древа.
Дополнительно больному рекомендуется принимать антигистаминные средства (Алерон, Цетрилев, Эриус).
Некоторые аллергологи практикуют следующую методику: в организм больного постепенно под контролем лечащего врача вводится аллерген. Данный метод называется аллерген-специфической иммунотерапией. Это существенно снижает восприимчивость организма к этому веществу.
Составляющими базового лечения являются ингаляционные формы глюкокортикоидов (Беклометазон, Флутиказон) и блокаторов β2-адренорецеторов (Сальбутамол, Вентолин) длительного воздействия. Именно эти препараты позволяют контролировать недуг в течение длительного времени.
Помимо этого, назначаются препараты, содержащие антитела к IgE. Направленность их действия заключается в устранении сверхчувствительности бронхов к воздействию аллергенов и своевременное предупреждение обострения состояния.
Предпочтение всегда отдается ингаляционным формам. Благодаря специальному устройству, компоненты средства поступают непосредственно в дыхательные пути, ввиду чего наступает практически мгновенный эффект.
Больные должны понимать, что лучше предотвратить развитие приступа, нежели устранять его последствия. Для этого необходимо следовать таким рекомендациям:
- ежедневно проводить влажную уборку в квартире;
- при сенсибилизации к шерсти нужно отказаться от содержания любых домашних животных;
- нельзя пользоваться парфюмерией, имеющей резкий аромат.
Всемирная организация по исследованию астмы, или GINA, указывает на необходимость периодического пересмотра тактики лечения каждого отдельного пациента каждые 3 месяца.
Это позволит своевременно корректировать дозировки лекарственных препаратов, заменять лекарства более эффективными, что позитивно скажется на здоровье больного.
Чтобы увидеть новые, нажмите Ctrl+F5
Консультация врача бесплатно
Полный список (более 150 шт) с ценами, обновляется регулярно.
Когда отправляться на прием к врачу? Предлагаем узнать, как выглядит грибок ногтей на разных стадиях.
Можно ли вылечить за 1 день? Виды, как избежать заражения, пути передачи, препараты.
Можно ли вылечить за 1 день? Виды, как избежать заражения, пути передачи, препараты.
Как самому удалить бородавки?
Бородавки у детей, папилломы и кондиломы у взрослых, чем опасно их удаление в домашних условиях?
Молочница или вагинальный кандидоз не понаслышке известен каждой второй женщине.
Дерматиты: фото и описание
Возможно, что пятно на коже это вовсе не грибок. Сравните фото чтобы убедиться.
Если имеется характерная сыпь, то нужно бежать к врачу, или как минимум в аптеку.
Представители сильной половины человечества почему-то считают, что молочница – прерогатива женщин, но это не так.
Список препаратов для разных видов грибка. Мази, кремы, лаки, свечи, таблетки – сравнения, обзоры, стоимость.
Проверьте свои знания по дерматологии, если вы специалист или студент.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник






 большая продолжительность лечебного эффекта, которая может достигать суток;
большая продолжительность лечебного эффекта, которая может достигать суток; корень солодки;
корень солодки; Незначительное выделение мокроты, которая на вид прозрачная и имеет вязкую консистенцию;
Незначительное выделение мокроты, которая на вид прозрачная и имеет вязкую консистенцию;