Симптомы бешенства у человека после укуса зараженной собаки, проявляются не сразу, что затрудняет раннюю диагностику. Патология инфекции является смертельно опасной, поэтому только профилактическая вакцинация позволяет снизить риск заражения и летального исхода.
Учитывая, что больное животное имеет характерные признаки бешенства, описание имевшихся у него симптомов позволяет поставить диагноз пострадавшему человеку еще до появления у него выраженной симптоматики.
Любая домашняя собака, непривитая от бешенства, может быть заражена болезнью. Источником распространения такого заболевания, как бешенство, могут выступать многие животные. Нередко домашние и уличные псы заражаются после контакта с:
- лисицами;
- кабанами;
- скунсами;
- енотами;
- волками;
- летучими мышами и так далее.
При этом заболевании возрастает, тем самым заставляя больное животное вести себя неадекватно. Больное животное может нападать на различные несъедобные предметы, проявлять чрезмерную агрессивность. Оно не боится громких криков и боли.
Домашняя собака, сталкиваясь с диким носителем опасного вируса, защищая свою территорию, часто вступает с ним в схватку. Бешеное животное, нанося раны, заносит в них свою слюну, которая содержит вирус. Заразными являются кровь, выделения и мясо больного животного. Даже если открытых ран нет, в организм собаки может проникнуть вирус со слюной, при попадении на слизистые оболочки рта или глаз.
Примерно за 2 дня до того, как появляются явные неврологические симптомы, вирус начинает выделяться со слюной и фекалиями больных животных. В этот период они крайне опасны для окружающих.
Укус бешеной собаки редко бывает единичным. В большинстве случаев животное невозможно отогнать, а оно нападает снова и снова. Даже если на повреждения кожного покрова попадает небольшое количество слюны и была проведена обработка раны, это не гарантирует, что пострадавший не заболеет. Первые признаки бешенства у человека не появляются раньше чем через 10-15 дней после укуса.
Степень риска заболеть бешенством после укуса зависит от возраста человека, характера повреждения кожи, расположения укусов и количества, попавшего в организм вируса. У одних людей заболевание не развивается, а у других всего за месяц возникают все проявления бешенства, и в самые короткие сроки возможна остановка дыхания и нарушение работы других органов из-за поражения ЦНС.
Заражение при укусах собак, страдающих бешенством, протекает в несколько стадий. Сначала вирус попадает в организм человека со слюной инфицированного животного. При глубоких ранах он сразу проникает в кровоток. После этого начинается инкубационный период, который может длиться от 2 недель до 6 месяцев. В редких случаях первые симптомы появляются в течение одного года.
После завершения инкубационного периода болезнь протекает в 3 стадии. Каждая из них характеризуется набором острых симптомов. На первой стадии появления заболевания нарастают признаки поражения ЦНС, так как вирус стремительно размножается и распространяется по нервным путям. Эта стадия занимает от 1 до 3 дней. В этот период развития патологии больного могут беспокоить:
- боль в месте укуса, даже если кожа полностью зажила;
- раздражительность;
- головные боли;
- усталость;
- рвота;
- стремительное снижение веса;
- лихорадка;
- мышечные боли;
- повышение температуры тела;
- беспокойный сон.
Вторая стадия бешенства длится от 3 до 5 дней. В этот период развития болезни состояние пациента стремительно ухудшается. Появляются следующие признаки воспалительного поражения тканей центральной и периферической нервной системы:
- спазмы при виде воды и пищи;
- водобоязнь;
- светобоязнь;
- судороги от резких звуков;
- приступы паники;
- повышенная агрессивность;
- галлюцинации;
- бред.
В этот период развития патологии больной является потенциально опасным как для себя, так и для окружающих. Он может кидаться в драки и кусаться, биться головой и другими частями тела о различные поверхности. При переходе патологии в третью фазу развития человек, страдающий бешенством, успокаивается. У него появляются стремительно прогрессирующие параличи мышц. После этого возникает расстройство сердцебиения и дыхания. Это заболевание даже при направленном лечении приводит к летальному исходу. Средняя продолжительность жизни людей, больных бешенством, составляет 12 дней.
Учитывая, что после появления первых симптомов бешенства лечение невозможно, необходимо сразу после укусов такими животными принимать меры для недопущения развития патологии.
В первую очередь рану следует промыть проточной водой с мылом. Кожа вокруг раны обрабатывается спиртом или зеленкой. Если кровотечение не сильное и не угрожает жизни пострадавшего, останавливать его не стоит, поскольку оно способствует вымыванию зараженной слюны из раны. После этого следует незамедлительно обратиться в травмпункт, потому что только врач может назначить правильное лечение при укусе бешеной собаки.
Если человека покусал пес, собаку стараются отловить живой. Наблюдение за такими животными в течение 10 дней позволяет точно определить наличие у них бешенства. Если в этот период не появляются характерные для заболевания признаки, то причина нападения может крыться в естественной агрессивности.
Часто с бешеными животными сталкиваются дети от 5 до 14 лет, которые не знают признаков болезни и не могут быстро сориентироваться и покинуть потенциально опасное место. Детям до 5 лет реже приходится сталкиваться с больными собаками.
В случае укуса ребенка проводится тщательное промывание раны и ее обработка асептическими растворами. Животное, если у него нет явных признаков бешенства, по возможности изолируют. Детей после укусов собак обязательно нужно доставлять в травмпункт для профессиональной обработки раны.
Нередко при сильных повреждениях проводится не только внешняя обработка раны иммуноглобулином, но и накладываются швы. Для снижения риска заражения бешенством детям, как и взрослым, может быть показана вакцинация от бешенства и столбняка.
Терапия укуса собаки должна проводиться под контролем врача, так как в содержимом слюны собаки может присутствовать не только вирус бешенства, но и другая не менее опасная патогенная микрофлора. В травмпункте врач обработает рану специальной антирабической жидкостью, то есть иммуноглобулином. Это позволит снизить риск распространения инфекции и развития бешенства у человека.
При необходимости наложения швов поврежденное место тщательно обрабатывается антибактериальной мазью. В последнюю очередь накладывается нетугая стерильная повязка. В схему лечения могут вводиться антибиотики общего спектра действия для недопущения инфицирования раны. В дальнейшем пациенту необходимо приходить в больницу на перевязку и обработку пораженной области.
Если нет точных данных, что животное являлось здоровым, в целях профилактики может быть назначен курс антирабического прививания. Наиболее часто для недопущения развития бешенства у людей используются следующие вакцины:
- Инактивированные БПЛ.
- Инактивированные фенолом.
- Веро Cell.
- Abhyarab.
- Diploied.
- Очищенная Chic Enbryo.
Достаточно 6-7 инъекций. Первый укол выполняется в первые часы после заражения. Следующая инъекция выполняется спустя 3 дня после укуса. После этого больной должен прийти на прием к врачу через неделю. Следующий укол проводится через 14 дней. Последние 2 укола выполняются спустя 30 дней, а затем через 3 месяца после укуса.
Несмотря на то, что уколы после укуса собаки не являются обязательными и проводятся по желанию пострадавшего, отказываться от них не стоит. После перехода заболевания в активную фазу и появления ярких симптомов бешенства исправить ситуацию уже невозможно.
Больного помещают в стационар и дают препараты, позволяющие купировать острую симптоматику, но это лишь паллиативное лечение, то есть его проведение не позволяет улучшить общее состояние пациента и добиться выздоровления.
При подобных травмах велика вероятность повреждения крупных сосудов и развития массивного кровотечения, в том числе внутреннего.
Кроме того, у любой собаки на слизистой оболочке рта обитает множество бактерий, которые не являются опасными для животного, но при попадании в открытые раны у человека они могут спровоцировать быстрое развитие сепсиса или некротического поражения тканей.
Учитывая, что часто переносчиками возбудителя бешенства выступают бездомные собаки, которые в поисках пищи могут сталкиваться с дикими животными, в первую очередь, усилия должны быть направлены на их отлов и помещение в специальные приемники. Уменьшение числа бездомных собак снижает риск распространения инфекций.
Собаки, которые постоянно контактируют с человеком, редко нападают на него, но исключить это нельзя. Особенно опасны животные после полового созревания. Собаки инстинктивно отстаивают свою территорию, что может привести даже к нападению на собственного хозяина.
В рамках профилактики кастрация животных, которых в дальнейшем не планируется использовать в племенной работе, необходима. С раннего возраста домашнюю собаку следует приучать держаться своего двора, если речь идет о частном доме. При выгуле нужно отводить животное на специально обустроенную для этого территорию. Для снижения риска укусов не стоит:
- разнимать дерущихся собак;
- подходить к животным во время приема пищи;
- будить спящую собаку;
- отнимать щенков у кормящей суки.
Кастрация и стерилизация являются эффективной мерой профилактики увеличения численности бездомных животных. В целях профилактики укусов следует избегать мест скопления бродячих животных. Желательно носить с собой специальный отпугиватель, электрошокер или газовый баллончик, которые можно применить, если собака все же решила напасть.
Прививка от бешенства является лучшим средством профилактики этого заболевания. Она позволяет создать у животного иммунитет. Если оно столкнется с вирусом в будущем, риск заражения и распространения инфекции будет минимален.
Вакцинацию следует проводить ежегодно. Первое введение препарата проводят щенкам до смены первых зубов, то есть до 3 месяцев. Примерно за 10 дней до прививки собака должна быть осмотрена ветеринаром и признана здоровой. Кроме того, в этот период нужно провести противопаразитарное лечение.
источник
Бешенство – это одно из самых страшных и опасных заболеваний у животных и людей. Прививка от бешенства человеку после укуса собаки назначается только после консультации специалиста.
Врач точно определит, нужна ли прививка от бешенства человеку после укуса через какое время ее нужно делать обязательно. Не стоит пренебрегать своим здоровьем, и в случае нападения на вас собаки или любого другого животного следует немедленно отправиться в поликлинику.
В независимости от того домашняя собака покусала человека или бродячая нужно знать, какими последствиями грозит укус человеку. Ниже перечислены опасные симптомы, говорящие о том, что человек заразился бешенством.
- Наблюдается сухость в ротовой полости и агрессивное поведение;
- Припадки и судороги;
- Галлюцинации;
- Повышается чувствительность;
- Боязнь резких звуков, света и воды;
- Парез, мышечный спазм горла и нарушается сознание;
- Летальный исход от паралича дыхательных путей.
После укуса собаки нужно соглашаться на прививку которую советуют врачи безотлагательно.
Как происходит заражение после нападения больного животного:
- Укус зараженного животного;
- Попадание слюны от больной собаки на слизистую оболочку или на поврежденный участок тела человека.
Слюна инфицированного животного заразна даже на 8–10 сутки до первого проявления недуга!
Первые симптомы бешенства у собак проявляются таким образом:
- Поведение становится агрессивным;
- Собака активно поедает: куски дерева, тряпки, землю. Что очень нехарактерно для здоровых животных;
- Обильно выделяются слюни;
- Повышенная реакция на звуки, прикосновение и многое другое;
- Наблюдается паралич конечностей.
Внимание: у больной собаки первые признаки не всегда сразу проявляют себя, вирус может быть в стадии инкубационного периода, но заражение уже произошло.
Главное, что развитие болезни зависит только от места укуса. К примеру, если пес покусал за шею или лицо, болезнь возникает у 90% потерпевших. Когда собака покусала за кисть руки – 60%; травмы, полученные в область бедра или плеча – 23%.
Во всех ли случаях развивается бешенство у человека от укуса больного животного или нет, нужно судить только после консультации у специалиста. Бешенство — это то заболевание, с которым лучше перестраховаться, не надеясь на чудо.
- Промыть место укуса мыльным раствором или 3% перекисью;
- Тщательно обработать кожу вокруг места укуса 5% раствором йода;
- Закрепить на ране бактерицидную пленку или пластырь и перемотать стерильным бинтом;
- Срочно обратиться за помощью к доктору.
Внимание: если кровотечение из раны незначительное, его не стоит останавливать, кровь уходит и уносит слюни, в которых могут быть вредные микроорганизмы.
Не нужно игнорировать алгоритм оказания первой помощи, специалисты специально информируют о нем в целях человеческой безопасности.
Иммунизация прививки от бешенства для человека схема после произведенного укуса:
- Первая иммунизация – 3 укола в 0–7 дней и на 30 день;
- Первая ревакцинация ровно через год – 1 укол;
- Повторная ревакцинация ровно через 5 лет – 1 укол.
Иммунизация прививки от бешенства для человека после произведенного укуса больного животного представлена по всем правилам и стандартам медицинских учреждений.
Вакцина от бешенства, как и любой другой медицинский препарат не всегда назначается специалистами. Противопоказанием для вакцинации являются:
- Беременные женщины;
- Аллергические реакции на ранее введеный препарат;
- Аллергические реакции на антибиотики;
- Обострение хронических заболеваний и острых заболеваний. В этом случае назначается вакцинация ровно через 1 месяц после полного выздоровления.
При обращении к специалисту вас обязаны проинформировать о всех возможных противопоказаниях и последствиях вакцинации от бешенства.
Что делать, чтобы рана быстро зажила и больше не тревожила потерпевшего? Для того чтобы побыстрее избавиться от неприятных и болевых ощущений, старайтесь меньше контактировать с водой. Как можно реже мочить место укуса, оберегать от ударов, стараться не расчесывать и исключить любой раздражитель раненой поверхности.
Категорически не рекомендуется протирать пострадавшее место не разведенным спиртом или одеколоном. Если вы обнаружили незначительное покраснение или гнойные и кровяные выделения, нужно срочно обратиться в медицинское учреждение за помощью.
После прививки от бешенства необходимо быть крайне осторожными и соблюдать все рекомендации специалистов.
Если вашего ребенка укусила собака, то нужно немедленно вести его в травмпункт. Для того чтобы избежать риска попадания инфекции в дальнейшем. Пострадавшему окажут первую медицинскую помощь и назначат ребенку прививку от бешенства и столбняка.
Когда у потерпевшего серьезные травмы после укуса бездомного животного, то необходимо срочно вызвать скорую помощь. А если повреждения незначительные, вы можете предварительно до обращения к доктору оказать ребенку первую помощь.
- Промывать рану водой с моющими средствами в течение 10 минут, для того чтобы из раны вымыть попавшие слюни животного;
- Обязательно после тщательного промывания обработать рану перекисью водорода. Продезинфицированный поврежденный участок кожи забинтовать и не давить на место укуса;
- Сразу после оказания помощи ребенку обратится медицинское учреждение.
Если укусила бездомная собака, не нужно полагаться на удачу, эта болезнь безжалостна и она не щадит ни детей, ни взрослых.
Важно: назначенный курс вакцинации поможет только в том случае, если его начать не позднее 12 дней после укуса. Чем раньше вы обратитесь к специалисту и приступите к вакцинации, тем меньше шансов избежать дальнейших последствий.
Как поступить с собакой, которая укусила? Нужно постараться ее поймать, а если не получилось, то обязательно запомнить и передать информацию в ветеринарную службу. Отловом собаки после укуса занимаются ветеринары, так они предотвращают распространение инфекционного заражения по городу.
Все пойманные животные в обязательном порядке передаются на исследование для выявления наличия признаков бешенства. Если после проведенных анализов у собаки не выявлено это заболевание, вашему ребенку не нужно будет проходить полный курс лечения от бешенства.
Меры предосторожности остаются неизменными, как и советы специалистов при полученных травмах и для домашних животных. Нужно сделать следующее:
- Если травму нанесло чужое домашнее животное, постараться узнать хозяина и уточнить вакцинирована собака от бешенства или нет;
- Узнать, когда именно проводилась вакцинация животного и какая вакцина применялась, ведь сроки разные у различных препаратов с промежутком 1–2 года;
- Если хозяин не дает нужной информации, сообщить доктору, что пес не привит, чтобы лишний раз не рисковать жизнью своего ребенка и не потерять драгоценное время;
- Если вашего ребенка укусила собственная собака, нужно обратить внимание на дату проведения вакцинации и вспомнить не прошел ли срок прививки.
Только в том случае, когда вашего ребенка покусала домашняя собака, и она не была вакцинирована, ее отправят на карантин в ветеринарную поликлинику. Такие меры предосторожности помогут выяснить, является ли ваша собака инфицированной бешенством или нет и избавят вашу семью от неприятных последствий укуса.
Если бешенство не подтверждается, собака через 10 дней возвратится домой, а малышу не нужно будет проходить полный курс лечения.
Важно: если прививка бешенства у пса была сделана до произведенного укуса шансы на заражение минимальные.
Проводится вакцинация ребенка после происшествия, когда это необходимо и что нужно знать? Существуют обязательные условия для назначения и проведения полного курса прививок от бешенства в случаях, когда:
- Травму нанес бродячий пес, даже если не было первых признаков на заболевание;
- Травма от домашней собаки, которая не была вакцинирована и ее не удалось доставить для проведения исследований в ветеринарную поликлинику;
- Рана глубокая и обширная.
Не стоит бояться вакцинации. Давно прошли те времена, когда врачи назначали по 40 уколов в живот. В настоящее время люди получают инъекцию в плечо, прививка совершенно безболезненная и всего нужно сделать 6 уколов.
Важно: даже если ребенок получал вакцинацию меньше, чем за 1 год до назначенного повторного курса прививок, курс получения инъекций повторяется, но делается всего 3 укола.
При травмах ребенка важно знать проводилась ли прививка в детстве от столбняка, а если ее не было доктор в обязательном порядке назначит и ее.
Многих интересует, когда вакцинация не обязательна? Случаев, когда курс медицинского лечения не назначается очень и очень мало. Рассмотрим их:
- Собака, которая покусала ребенка была привита и это подтверждено фактами;
- При нанесении травмы укус не принес серьезных повреждений и слюни не просочились через плотную ткань.
Не игнорируйте визит к доктору. Даже когда раны незначительные, нужно обратиться к специалисту в целях безопасности от непредсказуемых последствий в дальнейшем. Лучше сразу потратить 30 минут на визит к врачу, чем потом сожалеть оставшуюся жизнь!
источник
Прививка от бешенства – это спасение для человека. Только прививка может надежно защитить от вируса и поможет сохранить жизнь пострадавшему. Несмотря на возможные побочные реакции от вакцинации, ее должны пройти все люди, укушенные больным животным, независимо от пола и возраста.

- В случае укусов, царапин или ослюнения кожи и слизистых оболочек бешеными животными.
- Если целостность кожных покровов нарушена предметами, помеченными слюной бешеных животных.
- В случае, когда бешеное животное покусало человека через одежду и наблюдаются явные нарушения кожи.
- При ситуации, если напавшее животное погибло через 5-7 дней после укуса.
- При укусах диких животных.
Также особое внимание к вопросу вакцинации от бешенства стоит уделить людям, профессия которых предполагает взаимодействие с дикими или больными животными. Выделяют такие специальности: лесник, ветеринар, охотник.
Ситуации, при которых вакцинацию против бешенства не делают:
- Если уксус произошел через плотный слой одежды, и кожа не была повреждена.
- В случае если по истечении 10 дней после укуса, животное совершившее нападение осталось здоровым.
- Если животное привито от бешенства.
Если человек стал жертвой больного животного, первое что необходимо сделать – постараться успокоиться, и как можно быстрее добраться до медицинского учреждения.
Неотложная помощь в случае нападения больного животного:
- Сразу же после укуса рану промойте теплой водой с использованием хозяйственного мыла. Щелочь, содержащаяся в мыле, разрушает вирус бешенства, который возможно попал в рану. Также мыльный раствор отлично вымывает слюну животного и грязь.
- Обязательно обработайте поврежденные кожные покровы антисептиком. Для этих целей хорошо подходит йод, зеленка или раствор марганцовки.
- Нанесите на рану антибактериальную мазь.
- После такой тщательной обработки, рану покройте стерильной марлевой повязкой.
- Получив первую скорую помощь, постарайтесь как можно быстрее добраться до кабинета врача.
Очень важно знать, напавшее животное больно бешенством или нет? Чтобы это определить, необходимо знать некоторые признаки бешенства у животных:
- животное неестественно спокойное или наоборот проявляет признаки немотивированной агрессии;
- животное забивается в темные углы;
- наблюдается обильное слюноотделение и вываливается язык;
- животное ест несъедобные предметы и категорически отказывается пить воду;
- если собака бешеная, то она не лает, а только воет или скулит.
Современный метод вакцинации от бешенства более простой, нежели был десять лет тому назад. Существует несколько схем постановки привиок, которые применяются в зависимости от ситуации.
Если на человека напало животное, зараженное бешенством, то используется следующий график вакцинации:
- прививка делается сразу же после обращения пострадавшего к врачу;
- еще одна прививка ставится на 3-й день;
- по окончанию первой недели после укуса больного животного;
- на 14-й день;
- прививка на 30-й день;
- последняя делается на 90-е сутки после укуса.
Такая схема вакцинации против бешенства обеспечивает образование наиболее стойкого иммунитета.
Пациент, получивший прививку от бешенства не более 1 года назад, в случае нападения больного животного проходит дополнительную вакцинацию, осуществляемую по несколько иному графику:
- одна прививка в день, когда произошло нападение животного;
- прививка на 3-й день;
- и еще одна через 7 дней.
Лицам, входящим в группу риска (ветеринары, лесники) рекомендована профилактическая вакцинация, которую проводят по специально установленному графику, независимо от того, было нападение больного животного или нет. Схема прививок выглядит следующим образом:
- прививка в день обращения;
- еще одна через 7 дней;
- прививка на 30-й день;
- через год проводится первая ревакцинация;
- и затем один укол вакцины каждые три года.

- КАВ – культуральная антирабическая вакцина (Рабивак). Препарат вводится подкожно в переднюю стенку брюшной полости. Одна доза составляет 3мл.
- КоКАВ – концентрированная культуральная антирабическая вакцина (Рабипур). Она обладает большей эффективностью. Вакцина очищенная, инактивированная, предназначена не только для лечения бешенства, но и для профилактики болезни. Препарат выпускается в виде сухого порошка, для приготовления инъекций. Вакцину вводят только внутримышечно, и одна доза составляет всего 1 мл.
На выработку антител против вируса бешенства оказывать негативное влияние могут некоторые лекарственные средства:
- Препараты, действие которых направлено на укрепление иммунитета.
- Лекарственные средства химиотерапии.
- Препараты, назначаемые при лучевой терапии.
- Глюкокортикостероиды.
Решение о прекращении приема данных лекарственных препаратов принимает лечащий врач.
Всегда существует риск возникновения побочных эффектов после введения вакцины. Потому прививку от бешенства не рекомендовано делать в случае:
- Беременности (независимо от сроков).
- Обострения хронических заболеваний.
- Наличия у пациента онкологических заболеваний.
- Выявления аллергических реакций на ранее проведенную вакцинацию.
- Индивидуальная непереносимость на отдельные компоненты вакцины.

- Зуд кожных покровов.
- Значительная припухлость в месте укола.
- Увеличение лимфатических узлов.
- Повышение температуры тела до 38,0°С.
- Общая слабость
- Головные и мышечные боли.
Также побочные эффекты от вакцинации против бешенства могут проявляться в более тяжелой форме:
- Появляется ломота в суставах.
- Присутствует лихорадочное состояние.
- На коже появляется крапивница.
- Особо тяжкие случаи могут сопровождаться нарушениями вегетативной системы.
- Отек Квинке.
Наиболее опасным последствием от введения вакцины против бешенства является анафилактический шок. Эта мгновенная аллергическая реакция способна привести к смерти человека.
После того как человеку сделают прививку против бешенства, очень важно придерживаться определенных правил и требований:
- Категорически недопустимо употребление алкоголя. Игнорирование этого правила может привести к нервным припадкам, возникновению особой чувствительности к различным внешним раздражителям, возможным приступам эпилепсии.
- Нельзя перегреваться или наоборот переохлаждаться.
- Нельзя находиться долгое время под прямыми солнечными лучами.
- Категорически запрещено мочить место введения вакцины.
В первый день после проведения вакцинации нельзя контактировать с водой вообще. Под воздействием влаги, риск возникновения аллергических реакций увеличивается в разы. Контакт с водой, в первые сутки после укола вакцины, может спровоцировать повышение температуры тела, возникновение общей слабости и озноба.
О важности вакцинации против бешенства и ее возможных последствиях в видео.
Проведение вакцинации от бешенства после укуса животного – это очень важное мероприятие, способное обезопасить человека от этого серьезного смертельного недуга. Если своевременно не предотвратить распространение вируса, человек умирает в течение десяти дней.
источник
Медицина в наши дни шагает широко и развивается быстро. Некоторые заболевания, которые ещё совсем недавно считались неизлечимыми, отступают и сдают свои позиции. В их число входит и крайне неприятная болезнь, которая ежегодно становится причиной более чем 50000 смертей по всему миру — бешенство. Конечно, о полной победе говорить ещё рано, однако теперь случаи выздоровления больше не являются медицинским чудом — в 2005 году была разработана лечебная процедура, которая может на этапе клинических проявлений спасти жизнь приблизительно каждому восьмому. Называется эта процедура протокол Милуоки. А смысл её состоит во введении больного в медикаментозную кому и проведения противовирусной терапии. Как выяснилось — вирус вызывает не стойкое поражение тканей, а временное. Так что если больной переживёт разгар болезни — он может выздороветь.
Зачем мы вообще заговорили об этой болезни? Ну хотя бы потому, что больные бешенством животные представляют реальную опасность как в дикой природе, так и в городе. Дело в том, что у таких животных пропадает инстинктивный страх перед человеком. А если зверь не боится — то он может атаковать первым. Достаточно даже малейшего укуса, чтобы возбудитель бешенства — Rabies virus — попал в человеческий организм и начал свою подрывную работу. Но начнём с самого начала.
Бешенство, или же Rabies virus, относится к рабдовирусам и отличается повышенной тропностью к нервным клеткам. Проникая в ткани он вызывает специфическое воспаление, которое и даёт клиническую картину бешенства. Одно хорошо — он растёт и развивается довольно медленно: инкубационный период составляет от 10 дней до нескольких месяцев. И именно в этот период вирус чувствителен к профилактическим мерам. Но об этом чуть позже.
Вирус живёт и размножается в нервных тканях носителя, однако его также можно обнаружить практически в всех телесных жидкостях — слюне, моче, слёзной жидкости. Попадание этих жидкостей в неинфицированный организм практически всегда приводит к болезни. Наиболее частый путь распространения — укус животного. Дело в том, что вирусу откровенно пофиг, в каком млекопитающем размножаться. Болеют все — крупный рогатый скот, кошки, собаки, лисы, еноты, грызуны, летучие мыши. Причем чем мельче зверь — тем дольше он живёт до проявления клинических признаков и дольше служит источником заразы. Собственно, именно грызуны и летучие мыши служат природным резервуаром для вируса. Так что чтобы устранить причину — нужно полностью истребить зараженных животных, что, мягко говоря, затруднительно.
До момента проявления клинических признаков зверь ведёт себя как обычно — ест, спит, охотится. Летучие мыши, например, весело летают и пьют кровь из млекопитающих и людей, попутно их заражая. А грызуны становятся добычей домашних кошек, котором и передают свою смертельную эстафетную палочку. Описано довольно много случаев заражения охотников при разделке убитых зверей. Это логично — очень уж лёгкой добычей становится больной суслик. Не прячется, не убегает — практически сам в руки идёт. Как только клинические признаки проявляются — поведение животного меняется. Оно становится значительно агрессивнее, слабо контролирует своё поведение, атакует всё, что движется. Бурно реагирует на яркий свет, воду, звуковые раздражители. Из пасти начинает валить пена (в которой концентрация вируса зашкаливает). Обычно зверь помирает через неделю после проявления заболевания. Но до момента смерти он обычно успевает кого- то укусить.
Что делать? Это главный вопрос. В принципе, на первых этапах поступки мало чем отличается от обычного поведения при укусе животного. Самое главное — запомнить, как зверь выглядел. После чего — немедленно обратится в травмпункт и милицию. Если зверя поймают или обнаружат его тушку — назначают обследование. Обычно берут срез мозга — наличие там вирусов является стопроцентным показателем. Но с домашними животными могут поступить и по-другому, поскольку хозяин явно не обрадуется, если вскрытие покажет, что его Шарик был не бешеным, а просто плохо воспитанным. Так что домашних животных сажают в карантин. Если за 10 дней не сдохнет — значит, всё нормально.
Разумеется, вам не нужно будет просто сидеть и ждать, пока страшные подозрения не подтвердятся. Для начала нужно обработать рану. Если рядом есть травмпункт — отлично, обращайтесь туда. Если нет — действуйте самостоятельно. Промойте рану большим количеством воды с мылом. Желательно хозяйственным — оно отличный детергент. Края обрабатываются спиртом или раствором йода. После этого всё равно надо идти в травмпункт — получать на всякий случай укол антирабической сыворотки, единственного надёжного способа предотвращения инфицирования бешенством. Сразу спешу огорчить — 40 уколов в живот вы не получите. Медицина на месте не стоит, поэтому были разработаны более действенные протоколы и вакцины. Ваша судьба будет выглядеть примерно так.
В день укуса вы обращаетесь в травмпункт или оказываете себе первую помощь посредством того, что обнаружилось в вашей аптечке. Там проходит обработка раны и укол номер ноль антирабическим иммуноглобулином. Санстанция и милиция берутся за поиски укусившего вас зверька. Если зверька нашли — отлично. Вскрытие либо карантин. Если не нашли — придётся пройти полный курс уколов. Рисковать здесь нельзя. Итак, на 3, 7, 14, 30 и 90 день вас будут колоть опять. Ах да — главная проблема. Всё это время КАТЕГОРИЧЕСКИ нельзя употреблять алкоголь. Если зверёк внезапно здоров, а укусил вас только потому, что вы ему не понравились — укола на 14 день делать уже не надо. Собственно, всё. Данный протокол эффективен в подавляющем большинстве случаев. Есть только одно но — укол номер ноль нужно получить не позднее чем через 14 дней после укуса. Если позже — риск возрастает многократно.
Главное что надо запомнить — любое укусившее вас животное может потенциально быть бешеным. И относится к ситуации нужно априори это подозревая. Пусть лучше вы получите 6 лишних уколов, чем умрёте в страшных мучениях. Лучше лишний раз перестраховаться. То есть если вы знаете, что придётся ехать в местность, где вспышки бешенства регулярны — лучше профилактически уколитесь. Ведь всегда нужно быть готовым к любой неприятной ситуации.
источник
Укусила собака, что делать? Осложнения травмы, бешенство, симптомы, лечение, последствия, первая помощь. Прививки после укуса собаки детям.
От укусов собак ежегодно в России страдают более 150 тыс. человек, регистрируются десятки смертей от бешенства.
Увеличение случаев укусов собак регистрируется в период июнь-сентябрь.
Пострадавших от укусов бездомных собак в десятки раз меньше чем пострадавших от укусов собак имеющих хозяев.
Наибольшую опасность представляют собаки бойцовских пород (питбули, ротвейлеры, метисы немецкой овчарки, немецкие овчарки, доберманы и др.)
От укусов собак чаще страдают мужчины, дети в возрасте от 1-4 лет и дети 10-13 лет.
Преобладают укусы в область ног (у взрослых), у детей в область головы, лица, шеи.
Более 15% всех укусов собак осложняются присоединением инфекции и развитием воспалительного процесса.
Для человека наиболее частым источником смертельного заболевания как бешенство становятся больные собаки.
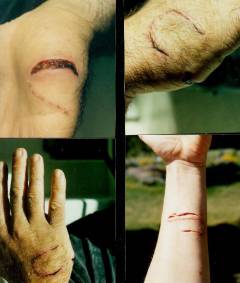
Наиболее часто инфицирование раны вызывают следующие микроорганизмы: пастереллы (40-50%), стрептококки (35- 45 %), стафилококки (30-40%), и микробы, размножающиеся в бескислородной среде Fusobacterium, Bacteriodes и др. (20-30%). В большинстве случае микробная флора в инфицированной ране смешанная. Все перечисленные микроорганизмы встречаются в ротовой полости собаки и при укусе попадают в область раны.
Развитие раневой инфекции обычно происходит через 8-24 часа после укуса.
Симптомы развития инфекции в ране:
Местные:
- Признаки воспаления — покраснение, отечность, боль
- Гнойное отделяемое, иногда с неприятным запахом
- Увеличение рядом расположенных лимфатических узлов
Общие симптомы:
- Повышение температуры тела
- Возможна головная боль
- Легкое недомогание, слабость
Возможно заражение такими грозными заболеваниями как столбняк и бешенство.
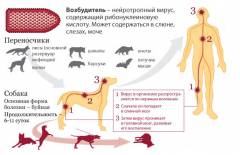
Бешенство – тяжелейшее инфекционное заболевание, вызываемое вирусом. Передается через укусы и слюну больных животных. Заболевание сопровождается поражением нейронов спинного и головного мозга. При отсутствии своевременного лечения приводит к смерти в 100% случаев.
1. Основные источники вируса бешенства это дикие животные:
- В России в 90% это лисица
- Волк
- Енотовидная собака
- Корсак
- Песец (в тундровой зоне)
- В последние году бешенство регистрировалось у бобров, хорьков, барсуков, серых крыс, куниц, диких кошек, лосей, домовых мышей, серых крыс.
- Распространителями заболевания могут быть: белки, ондатры, нутрии, хомяки, медведи, летучие мыши.
2. Домашние животные, такие как собаки, кошки, мелкий и крупный рогатый скот и др., которые обычно заражаются бешенством от диких животных.
От человека к человеку заболевание не передается!
- При укусе больным животным
- При попадании слюны больного животного на слизистые оболочки или на поврежденную кожу
Слюна больного животного становится заразной уже за 8-10 дней до начала проявления заболевания!
- Период разгара заболевания или период возбуждения (длительность 2-3 дня)
Симптомы:
- В этот период возникают приступы возбуждения, которые сопровождаются как психическим, так и физическим возбуждением. В момент приступа у человека возникают судороги мышц, глотки, гортани, диафрагмы, лицевых мышц, расширяются зрачки, присутствует характерное выражение ужаса на лице. Во время приступа изменяется сознание, возникают галлюцинации, бредовые идеи. Дыхание больного учащается, становится неровным с глубокими шумными свистами, возможна остановка дыхания на высоте приступа. Приступы длятся от нескольких секунд до минут, со временем их частота нарастает.
- Приступ может спровоцировать попытка выпить воду (боязнь воды — гидрофобия), или дуновение воздуха (аэрофобия), громкий звук (акустикофобия), яркий свет (фотофобия).
- У больного сильное слюноотделение, постоянно сплевывает слюну, появляется пена изо рта. Возникновение пены изо рта связано с нарушение акта глотания в сочетании с избыточным слюнотечением.
- Пациент сильно возбужден, кричит, мечется, агрессивен, может накинуться с кулаками, укусить. Чрезмерная эмоциональная активность может сохраняться от 2-3 часов до 2-3 дней.
- Период успокоения или мнимого улучшения (длительность 1-3 дня)
- Прекращение судорог и возбуждения
- Проясняется сознание
- Наступает смерть от блока дыхательного или сосудодвигательного центра.
При постановке диагноза бешенства в основном опираются на симптомы заболевания и историю его возникновения . Однако возможно выделение вируса из слюны или спинномозговой жидкости. Кроме того существует анализ с отпечатка роговицы или кусочка кожи затылка позволяющий выявить возбудителя заболевания. Наиболее точно диагноз устанавливается уже посмертно, когда при анализе головного мозга больного определяют специфические включения в нейронах (тельца Бабеша-Негри).
Обычно профилактика проводится лицам, у которых существует высокий риск заражения бешенством (собаколовы, охотники, ветеринары, лесники, работники бойни). На первом этапе вакцинации делают 3 укола по 1 мл вакцины (в первый день, на 7-ой и на 30-ый). Следующая вакцинация через год (1 укол). Затем каждые 3 года по 1 уколу.
- Беременность
- Аллергические реакции на предыдущее введение данного препарата (сыпь, отек Квинке и др.)
- Аллергия на антибиотики
- Острые заболевания (инфекционной и неинфекционной природы), хронические заболевания в обострении, проводить вакцинацию следует через месяц после выздоровления.
- Это первое что следует сделать, особенно если укус глубокий или расположен в области головы.
- По возможности сами отвезите пострадавшего в ближайший травм пункт.
- Бешенство смертельно опасное заболевание.
- На вид здоровое животное может быть источником заболевания. Больное животное способно предавать вирус, за 10 дней до появления симптомов бешенства.
- Во время начатое лечение спасает жизнь!
| Что делать? | Как? | Зачем? |
| 1. Промыть рану | Промывать рану следует под струей воды с мылом на протяжении не менее 5 минут (можно воспользоваться и другим моющим средcтвом, которое растворяет жиры) | Вирус бешенства погибает в щелочной среде, под действием дезинфицирующих средств и жирорастворителей. |
| 2. Обработать рану и её края |
| Дезинфекция, профилактика присоединения инфекции и нагноения раны. |
Перекись водорода можно влить в полость раны, что окажет сразу три положительных эффекта: механически извлечет различные загрязнения, попавшие в рану, остановит кровотечение и обеззаразит рану.
- Края раны не иссекают и не зашивают первые три дня после укуса. Профилактика присоединения вторичной инфекции.
- Швы накладывают только при обширных ранах, для остановки кровотечения на сосуды, и по косметическим показаниям (укусы в области лица).
- Наложение жгута
- Пальцевое прижатие сосуда
- Максимальное сгибание конечности
- Возвышенное положение конечности
- Давящая повязка
См. статья — Первая помощь при кровотечениях
- Прервать потерю крови
- Выиграть время для возможности оказать специализированную медицинскую помощь
- Спасти жизнь
- По возможности использовать стерильный материал (бинты, салфетки, марлевые повязки и др.).
( процедура безболезненна, проводится бесплатно)
Всегда вводится до применения вакцины. По особым показаниям.
Вакцина против бешенства (КОКАВ)
Вводят внутримышечнов плечо (дельтовидная мышца), детям до 5 лет – в бедро (верхняя часть передне — боковой поверхности). Нельзя вводить в ягодичную область.
Существуют 2 основные схемы введения вакцины, которые зависят от тяжести укуса.
Количество уколов не более 6-ти!
- Схема:
- 0 день – 1-ый укол (1мл)
- 3-ий день (1мл)
- 7-ой день (1мл)
- 14-ый день (1мл)
- 30-ый день (1мл)
- 90-ый день (1мл)
- Схема:
В первый день лечения до введения вакцины вводят иммуноглобулин. А затем 6 уколов по выше указанной схеме.
После введения вакцины, за пациентом требуется наблюдение не менее 30 минут.
Места проведения вакцинации должны иметь все необходимые условия для оказания противошокового лечения.
После курса лечения выдается справка с указанием типа и серии введенных вакцин и с упоминанием о поствакцинальных реакциях.
Нельзя:
- во время курса прививок и 6 месяцев после употреблять алкоголь
- переутомляться
- переохлаждаться
- перегреваться
Возможные побочные реакции (редко): покраснение, зуд, припухлость в месте введения вакцины, увеличение лимфатических узлов (подмышечных, шейных), недомогание, слабость, повышение температуры тела, головная боль.
Иммуноглобулин – представляет собой белок, который нейтрализует вирус бешенства.
источник
Наступает лето, наши дети все больше времени будут проводить на свежем воздухе, в парках и скверах, а кто-то вообще отправится за город — на дачу, а деревню, в детский лагерь. И везде существует опасность, о которой мы мало задумываемся: смертельное заболевание — бешенство.
Можно ли заразиться бешенством, если кормить белок в парке? Правда ли, что после укуса животного нужно ставить 40 уколов в живот? Бывают ли бешеные голуби? На эти и многие другие вопросы отвечает биолог Екатерина РОМАНОВА (Woda).
Бешенство — это смертельно опасное инфекционное заболевание, которым болеют теплокровные животные, в основном млекопитающие (в том числе человек) и реже — птицы. Возбудитель — вирус бешенства (Lyssavirus семейства Rhabdoviridae). В разных источниках указано разное число существующих в природе видов (генотипов) вируса этой группы (7, 11, 80), и все они опасны для человека.
” Распространено бешенство по всему земному шару, охватывает 150 стран на всех континентах, кроме Антарктики, но абсолютное большинство смертельных случаев (95%), зарегистрировано в Азии и Африке.
На международном уровне контроль и координация региональных программ по борьбе с бешенством осуществляется следующими организациями: ВОЗ, Всемирная организация здравоохранения животных, Продовольственная и сельскохозяйственная организация ООН и Глобальный альянс по борьбе против бешенства, которые учредили партнерство «Объединенные против бешенства» (“United Against Rabies”) для выработки общей стратегии, цель которой — нулевая смертность людей от бешенства к 2030 году.
Смертность людей от бешенства напрямую зависит от социально-экономического благополучия региона, от доступности медицинской помощи, от профилактических мероприятий, которые проводятся (или наоброт не проводятся) в разных странах.
” По данным ВОЗ, 80% случаев гибели человека от бешенства происходят в экономически неблагополучных регионах, преимущественно в сельской местности, а основными причинами является слабая информированность населения, недостаточные меры профилактики и ограниченный доступ к медицинской помощи (в частности, к постконтактной вакцинации от бешенства).
Таким образом, шансы выжить при заражении бешенством напрямую зависят от действия целевых программ в регионе и их финансирования.
” К сожалению, в число неблагополучных по бешенству территорий входит и Россия — по сведениям Роспотребнадзора, в нашей стране около 250 тысяч человек ежегодно нуждаются в антирабической терапии.
В марте прошлого года пресс-служба ведомства сообщила о неудовлетворительных мерах профилактики бешенства на территории России, о тенденции возникновения новых очагов заболевания и об увеличении числа неблагополучных по бешенству регионов.
Бешенство — природно-очаговое заболевание, вирус сохраняется в окружающей среде, циркулируя в популяциях диких животных. Человек может заразиться от больного животного, как от дикого, так и от домашнего, но.
” 99% зарегистрированных в мире случаев заражения человека бешенством приходится на укусы собак (по данным ВОЗ).
Летучие мыши также являются одним из природных резервуаров бешенства. Генотип вируса бешенства, поражающий летучих мышей, редко выходит за пределы их популяций, но все же известны случаи заражения человека и плотоядных животных от летучей мыши. При подготовке статьи мне не удалось найти указания на документированные случаи заражения человека от грызунов и зайцеобразных (но это не значит, что их не бывает, поэтому при укусе мерами профилактики пренебрегать нельзя).
” Основной путь передачи вируса человеку от зараженного животного — слюна, попавшая в рану во время укуса. Но заражение может произойти и без укуса, если слюна больного животного попала на повреждённый участок кожи — свежую ссадину или царапину (а теперь поднимите руки, кого в детстве учили «дай собачке облизать ранку, чтобы скорее зажило»).
Через неповреждённую кожу вирус проникнуть не может. Само животное может заразиться не только через укус, но также если съест больного грызуна или летучую мышь.
Другой путь заражения плотоядных животных бешенством — не напрямую от другого (инфицированного) животного, а при поедании падали, вирус бешенства сохраняется в мертвых тканях и органах около 90 дней. В исключительных случаях возможно воздушно-капельное заражение бешенством при попадании микроскопических капель инфицированной слюны на слизистые оболочки человека или животного. Например на территории Северной Америки описан случай бесконтактного заражения бешенством после посещения пещеры, в которой обитает большая колония летучих мышей.
Что касается домашних животных, наибольшую опасность для человека представляют безнадзорные или одичавшие собаки, но и от любимого домашнего питомца можно ожидать подвоха, особенно если он не привит: собака, поймавшая больное животное (или попытавшаяся поймать и укушенная в процессе, или съевшая «какую-то тухлятну» на прогулке), котик, удачно поохотившийся на балконе на летучую мышь (или не очень удачно, но контакт «кровь-слюна» состоялся). А если непривитый питомец часто выгуливается без присмотра хозяев (что является распространённой практикой в нашей стране), то шансы заразиться от него бешенством примерно такие же, как шансы заразиться от бродячей собаки.
Бешенство — болезнь коварная, её легко пропустить. Во-первых, инфицированное вирусом животное становится заразным до появления клинических признаков болезни и характерных изменений в поведении. И его укус (а тем болеее облизывание) можно запросто не распознать как опасный, требующий антирабической профилактики, особенно если это знакомое животное или собственный питомец. Во-вторых, у бешенства довольно длительный инкубационный период, и эпизод контакта с инфицированным животным может быть уже начисто забыт к моменту появления симптомов. В-третьих, симптомы бешенства неспецифичны и не позволяют однозначно диагностировать заболевание на основе только клинических проявлений (особенно если об укусе пациент не помнит).
” Мишень для вируса бешенства — нервная система. Вирус мигрирует от места укуса в головной мозг не по кровеносным сосудам, а по нервным клеткам и их отросткам, скорость его распространения довольно низкая. Этим объясняется длительный (в типичном случае) инкубационный период заболевания.
Симптомы поражения нервной системы появляются у человека или животного только после того, как вирус «дополз» до головного мозга, успел размножиться в его клетках и начал своё путешествие по организму в обратном направлении — от центральной нервной системы к периферии, в мышечную ткань, слюнные железы, нервные окончания. После появления симптомов поражения мозга заболевание неизлечимо.
” Диагностика бешенства лабораторными методами на начальных этапах течения болезни затруднена, поскольку на стадии миграции от места укуса к головному мозгу вирус остаётся «невидимым» для иммунной системы, и специфические антитела в крови отсутствуют.
На стадии выраженных клинических проявлений методы диагностики бешенства основаны на выделении вируса или его нуклеиновых кислот из инфицированных тканей, также используется тест на присутствие специфических антител в спинномозговой жидкости. При посмертной диагностике бешенства у человека и животных классическим признаком являются тельца Негри, присутствующие в цитоплазме нейронов на препаратах головного мозга, но в настоящее время наиболее распространённым и надёжным методом диагностики является тест на флуоресцентные антитела.
Инкубационный период бешенства в среднем составляет 60-90 дней, но может протекать быстро (одна или несколько недель) или, наоборот, долго (до года, а в исключительных случаях и дольше).
” Длительность инкубационного периода зависит от места заражения, в общем случае — чем ближе к голове, тем скорее вирус достигнет головного мозга, тем короче инкубационный период (самая опасная ситуация — укусы на лице и шее).
Также имеет значение иннервация повреждённого участка, чем больше нервных окончаний на нём располагается, тем короче инкубационный период. Другие факторы, влияющие на длительность инкубационного периода — размер раны (чем обширнее рана и глубже укусы, тем короче инкубационный период) и концентрация вируса в слюне животного, от которого произошло заражение.
Существует две основных формы бешенства. Для человека характерна энцефалитная форма (классическая, клинические проявления — энцефалит, менингоэнцефалит), по данным ВОЗ на нее приходится 80% случаев заболевания человека.
” Первые симптомы энцефалитной формы — повышение температуры, а также боль, жжение или покалывание в месте укуса.
По мере прогрессирования заболевания, появляется гиперактивность, периоды возбуждения чередуются с нормальным состоянием, развивается гидро- или аэрофобия. Без терапии летальный исход наступает через несколько дней после появления симптомов поражения центральной нервной системы.
Паралитическая форма имеет большее распространение среди животных, но и у человека тоже встречается. Официальные данные о распространении этой формы течения бешенства у человека могут быть занижены из-за нетипичных (и неспецифических) симптомов, а также из-за ошибок диагностики.
” При паралитической форме характерно онемение мышц в месте инфицирования, впоследствии — постепенно распространяющийся паралич. Смерть наступает от дыхательной недостаточности.
Бешенство неизлечимо после появления выраженных симптомов заболевания. Во всём мире известны лишь единичные случаи счастливого исцеления на этой стадии, и в каждом из зарегистрированных случаев заражение происходило от летучей мыши. Экспериментальное лечение бешенства на поздних стадиях (протокол Милуоки) подразумевает ввод пациента в искусственную кому. Первый случай полного излечения от бешенства после появления симптомов поражения нервной системы произошёл в 2004 году в США, пациенткой была пятнадцатилетняя Джина Гис, заболевшая бешенством после укуса летучей мыши. Последующие документированные эпизоды применения этого подхода для лечения бешенства показали крайне низкую эффективность. Возможно, в будущем методика будет усовершенствована и покажет хорошие результаты, но пока ещё рано говорить о том, что человечество изобрело способ вылечить бешенство.
На данный момент не зарегистрировано ни одного случая успешной терапии бешенства на стадии выраженных симптомов поражения мозга в случае заражения от плотоядных животных (собак, кошек, хорьков, лисиц, енотов, барсуков, ежей, енотовидных собак и т.д.). И всё же в современном мире от бешенства можно легко спастись, если принять меры как можно скорее после того как вас укусило или облизало животное, дикое или домашнее, о котором у вас нет достоверных сведений, привито ли оно от бешенства.
” После подозрительного контакта необходимо срочно промыть и продезинфицировать рану (ссадину, царапину), в которую попала слюна животного.
Дезинфекция раны считается способом снизить риск инфицирования, замедлить проникновение вируса в нервные окончания, стандартная рекомендация — промывать место укуса водой с мылом 15 минут, а затем нанести любой дезинфицирующий раствор.
После дезинфекции раны следует незамедлительно обратиться в медицинское учреждение за постэкспозиционной вакцинацией.
” Схема постконтактной антирабической профилактики включает в себя шестикратное введение вакцины (в день обращения, на третий, седьмой, четырнадцатый, тридцатый и девяностый день).
Стандартные рекомендации в России — исключение алкоголя и физической активности, однако в инструкциях к вакцинам и рекомендациях ВОЗ отсутствуют указания на необходимость ограничения приёма какой-либо пищи и напитков (в том числе спиртных), а также физической активности, посещения сауны и солярия. Есть даже мнение, что ограничение употребления спиртного русские врачи ввели, чтобы дисциплинировать пациентов, которых праздничные возлияния могли заставить забыть о необходимости проведения очередной процедуры.
Однако эффективность антирабической вакцинации может снижаться на фоне приёма других лекарственных препаратов (например, кортикостероидов, иммунодепрессантов).
” Помимо введения антирабической вакцины, может также понадобится антирабический иммуноглобулин — решение о необходимости о его использовании принимает лечащий врач.
Согласно рекомендациям ВОЗ, объём постэкспозиционной профилактики бешенства определяется характером взаимодействия с потенциально больным животным, видом животного, местом укуса и площадью поражения.
” Если контакт с животным прошёл без укуса или облизывания повреждённых участков кожи, профилактические меры не требуются.
Если контакт с животным представлял собой покусывание голой кожи, остались царапины и мелкие ссадины, необходима срочная дезинфекция повреждёных участков и введение антирабической вакцины.
Если животное укусило, облизало рану или царапину, если его слюна попала на слизистые оболочки, а также если состоялся контакт с летучей мышью, рекомендовано введение антирабической сыворотки, антирабического иммуноглобулина, обработка раны.
В некоторых русскоязычных источниках указываются такие показания для введения иммуноглобулина как множественные укусы, укусы на лице и на шее, контакт с животным того вида, который в данном регионе является наиболее распространённым переносчиком бешенства. Перед введением иммуноглобулина рекомендована подкожная проба разбавленным препаратом для определения индивидуальной чувствительности к его компонентам.
” Профилактическая или постконтактная вакцинация — единственный надёжный способ спасения от бешенства после укуса зараженного (или потенциально зараженного) животного. Благодарить за эту возможность человечество должно выдающегося учёного Луи Пастера, вакцина от бешенства — это одно из наиболее известных его открытий и изобретений.
Первого в истории человека, которому удалось спастись от этой смертельной болезни, звали Йозеф Майстер, он получил двухнедельный курс вакцины в девятилетнем возрасте. Первая вакцина от бешенства представляла собой высушенные фрагменты мозга инфицированного кролика (ослабленный вирус).
Современные антирабические вакцины производят на основе куриных эмбрионов, а также клеточных культур разных видов животных (культуральные антирабические вакцины). Культуральные антирабические вакцины выпускаются в одноразовых ампулах, подходят как для профилактической, так и для постконтактной (постэкспозиционной) вакцинации, вводятся внутримышечно или подкожно и, по данным ВОЗ, помогают предотвратить 272000 смертей ежегодно на территории Африки и Азии. Препараты для вакцинации содержат инактивированный вирус, безопасны и легко переносятся, побочные реакции слабо выражены и кратковременны.
” Применение вакцин разрешено во время беременности и совместимо с грудным вскармливанием.
Основным противопоказанием к применению культуральной вакцины является предыдущая тяжёлая реакция на какой-либо её компонент (но такие случаи отмечаются крайне редко). Для постконтактной вакцинации противопоказаний нет, так как без вакцины заболевание приводит к летальному исходу в ста процентах случаев.
” В России зарегистрированы шесть антирабических вакцин и четыре антирабических иммуноглобулина.
В некоторых странах до сих пор производятся и используются антирабические вакцины на основе нервных тканей животных. Эти препараты существенно хуже культуральных вакцин, требуют больше инъекций для постконтактной профилактики, отличаются более выраженными побочными реакциями, меньшей интенсивностью иммунного ответа, и официальная позиция ВОЗ содержит рекомендации по замене устаревших вакцин современными, более надёжными и безопасными. Антирабические иммуноглобулины представляют собой очищенную и концентрированную белковую фракцию сыворотки крови человека или лошади, часто переносятся хуже, чем вакцина, могут вызывать выраженные побочные реакции.
Принцип действия постконтактной (постэкспозиционной) вакцинации основан на особенностях распространения живого вируса в организме человека. Пока вирус мигрирует от места инфицирования к клеткам головного мозга, он практически «невидим» для иммунной системы — антитела начинают вырабатываться только после того, как вирус размножился в клетках головного мозга.
” Без вакцинации начало выработки антител примерно совпадает с окончанием инкубационного периода и появлением первых клинических признаков поражения головного мозга. При вакцинации иммунный ответ происходит гораздо быстрее.
Антитела начинают вырабатываться уже через две недели после введения первой дозы вакцины, их максимум приходится на окончание инкубационного периода, и организм получает защиту от живого вируса раньше, чем тот доберётся до органа-мишени. Поскольку вакцинация после укуса — это фактически бег наперегонки с живым вирусом при его продвижении к органу-мишени, важно начать курс как можно раньше, в идеале в день укуса, или хотя бы не позднее двух недель после контакта с инфицированным (или предположительно инфицированным) животным. Каждый пропущенный день снижает шансы на успех и повышает вероятность летального исхода. Если есть основания полагать, что инкубационный период с большой вероятностью будет коротким (обширные поражения при укусе, укус недалеко от головы), или если после укуса прошло много времени, антирабическую вакцину дополняют антирабическим иммуноглобулином, который начинает действовать раньше, чем в организме после вакцинации начнут вырабатываться собственные антитела. Антирабической иммуноглобулин вводят для формирования пассивного иммунитета на тот период, пока иммунная система не начнет вырабатывать собственные антитела.
” Курс постконтактной вакцинации можно прервать, если после укуса получены достоверные сведения, что укусившее животное не инфицировано бешенством.
Вакцинация после укуса помогает избежать гибели людей от бешенства, но эффективная профилактика этого заболевания в неблагополучных регионах должна проводиться комплексно, на системном уровне и включать в себя следующие меры:
- Ежегодная массовая вакцинация домашних животных, в первую очередь собак. В соответствии с рекомендациями ВОЗ, в неблагополучных по бешенству регионах должно быть вакцинировано не менее 70% домашних животных, чтобы разорвать цикл передачи вируса человеку от домашнего животного. Выполнение этого условия подразумевает целевое финансирование, доступную вакцинацию, просветительскую работу.
- Карантинные мероприятия при выявлении заболевших людей и/или животных.
- Вакцинация диких животных. Технически введение вакцины диким животным осуществляется орально, с помощью съедобных приманок. Этот метод вакцинации основан на наблюдениях о заражении животных бешенством после поедания падали. Инактивированный вирус в составе вакцины также успешно, как и живой, проникает в организм животного оральным путём, и вакцина работает не хуже, чем при её инъекционном введении. Регулярное разбрасывание приманок с вакциной для диких животных в местах их обитания позволяет снизить заболеваемость диких животных, уменьшить естественные очаги заболевания, предотвратить миграцию вируса из природных «резервуаров» к домашним животным и человеку.
- Контроль числености бродячих и безнадзорных животных, в первую очередь собак, контроль за соблюдением правил содержания домашних животных. В человеческих поселениях безнадзорных животных быть не должно, недопустимы также самовыгул питомцев, «прикармливание» бездомных животных. Стаи бродячих собак, бездомные кошки и домашние питомцы на самовыгуле для городского человека являются более надёжным источником заражения бешенством, чем дикие животные. О проблемах контроля численности бездомных собак (и в меньшей степени кошек) в разных регионах России можно говорить много, это одна их «холиварных» тем для любого форума, но факт — системного решения этой проблемы в нашей стране пока нет, как нет и реально работающих механизмов обеспечить массовое соблюдение правил содержания домашних животных.
- Контроль численности синантропных (живущих рядом с человеком) грызунов.
- Профилактическая вакцинация людей, подверженных повышенному риску заражения бешенством. Помимо людей, для которых инфицирование бешенством является профессиональным риском, профилактическая вакцинация необходима перед путешествием в неблагополучные по бешенству регионы, особенно если предполагается проводить время на природе.
(Все статистические данные и практические рекомендации взяты из официальных источников — сайты ВОЗ, Роспотребнадзора)
источник

