Гидрофобия проявляется нестерпимым отвращением к приближающемуся к губам больного стакану с водой, что вызывает рефлекторный резко болезненный спазм мышц гортани и глотки, ощущение удушья. Несмотря на мучительную жажду, больной отталкивает воду, резко поворачивает голову, отклоняет туловище назад. Руки при этом вытянуты вперед, дрожат. С закрытым ртом больной производит глубокий, резкий, шумный вдох носом. Отмечается подергивание мимической мускулатуры, на лице выражение страха, ужаса, глаза устремлены в одну точку, отмечается экзофтальм. Часто наблюдается икота, рвота, потливость, во рту скапливается густая слюна. После отдаления воды больной несколько успокаивается, но при повторной попытке дать ему воды возникает еще более выраженный гидрофобический спазм. Приступ вызывает не только вид, но и шум воды, вытекающей из крана. Гидрофобия — патогномоничный признак бешенства.
Аэрофобия — возникновение гортанно-глоточного спазма от струи воздуха, особенно холодной, направленной на лицо больного. Приступ может быть спровоцирован действием яркого света, резкими звуками.
Характерна повышенная возбудимость больного. Иногда беспокойство приобретает агрессивные проявления и переходит в буйство, при этом больные кричат, вскакивают с постели, нападают на ухаживающий персонал. Возникают устрашающие галлюцинации Больные многословны, их речь отрывистая, бессвязная.
Гортанно-глоточные спазмы сопровождаются выраженной одышкой, генерализованными клонико-тоническими судорогами. Приступы буйства сменяются периодами «успокоения», во время которых больной помнит обо всем случившимся с ним, испытывает чувство безнадежности. В связи с тем, что больной не может глотать воду и пишу, развивается обезвоживание и истощение.
К концу периода возбуждения усиливается саливация, слюна разжижается. Больной отрывистыми плевками брызжет слюной. Черты лица резко заострены, глаза впалые, зрачки расширены. Больной изможден, но не спит. Отмечается тахикардия В период возбуждения может развиться внезапный смертельный паралич дыхательного или сосудодвигательного центров.
Если этого не происходит, то наступает паралитическая (конечная) стадия болезни, которая характеризуется понижением общей возбудимости и развитием вялых периферических параличей. Чаще они начинаются в области укушенной конечности и распространяются снизу вверх по типу паралича Landry. Температура тела достигает 38-39 °С и выше. Обильное истечение слюны и резко усиленное потоотделение увеличивают обезвоживание больного. Больные впадают в коматозное состояние. «Зловещее успокоение» является признаком приближающейся смерти, которая наступает от паралича сердечной деятельности.
Продолжительность болезни с момента появления гидрофобии составляет обычно 1-3 дня, редко 3-6 дней и больше. В настоящее время интенсивная терапия способна продлить жизнь больного в коматозном состоянии, однако обычно при этом развиваются многочисленные осложнения и наступает смерть. Часто вирус бешенства приводит к возникновению миокардита.
В редких случаях, преимущественно при заражении через укус летучих мышей-вампиров в Южной Америке, заболевание развивается по типу «тихого бешенства», когда стадия возбуждения не выражена, а с первых дней болезни преобладают симптомы восходящего паралича Landry. Эта форма протекает длительно и заканчивается гибелью больного от паралича бульбарных центров.
Прогноз при развившейся болезни всегда неблагоприятный. Достоверных случаев выздоровления от бешенства нет. Смерть может быть внезапной в результате остановки сердца во время приступа буйства или асфиксии при судорожном приступе, или постепенной от бульбарных расстройств в период параличей.
источник
Гидрофобия (аквафобия) – это боязнь воды.
Страх воды встречается у людей независимо от пола, возраста, расы и социального положения. Письменные вспоминания о гидрофобии встречаются в древних текстах всех цивилизаций, а также в мифах и сказках.
Гидрофобия – это пограничное между здоровьем и болезнью психическое состояние, характеризующееся возникновением иррационального страха при виде воды или непосредственном контакте с ней.
Водобоязнь может возникать даже при возможности потенциального контакта жидкостью, например, когда человек находит рациональное объяснение, чтобы пропустить работу или встречу из-за того, что на улице идет дождь. Описаны такие случаи водобоязни, как страх пить что-либо жидкое, страх повышенной влажности воздуха, тумана. Иногда эти состояния мешают социальной жизни и требуют коррекции психотерапевта или психиатра.
Объективная статистика распространенности гидрофобии в популяции от ВООЗ отсутствует. Психологи считают, что водные страхи свойственны 10% населению, они встречаются как постстрессовая реакция в определенные этапы жизни.
Частота гидробии у взрослых и детей несколько отличается. В силу несформированных механизмов анализа и рационализации, у детей случаи фобии фиксируются чаще, чем у взрослых в 3-4 раза. Гидрофобия начинается после психотравмирующего фактора, с которым сталкивается ребенок.
Статистика указывает как самые распространенные следующие причины гидрофобии: стихийное бедствие, затяжные ливни с грозой и молниями, травмирующие ситуации, связанные с водой – длительное пребывание в слишком горячей или холодной воде, мокрые пеленки, избежания гибели при тонении.Вследствии этого, ребенок всячески избегает контакта с предметом страха – водой, и не осознает, что боится воды.
Водобоязнь проявляется симптомами двух групп:
- Вегетососудистые реакции;
- Психические реакции.
Вегетососудистые реакции обусловлены нарушением равновесия в вегетативной (автономной) части нервной системы. В состав вегетативной системы входят две части: симпатическая и парасимпатическая. Симпатическая нервная система работает, главным образом, на адреналине. И ее эволюционная значимость проявляется в моментальной реакции мобилизации всего организма.
Вследствие стресса, угрожающей или неприятной ситуации, сердце начинает биться с высокой частотой, кровь прибывает к мышцам нижних конечностей, увеличивается частота и глубина дыхательных движений – все это помогает сбежать от угрозы. При этом в некоторой степени или полностью останавливаются функции органов, которые не принимают участие в «бегстве»: мочевыделительная и пищеварительная система.
Симпатическая и парасимпатическая части находятся в состоянии динамического равновесия, они одновременно влияют на все органы и системы. В результате получается что-то усредненное, сердце сокращается с частотой 60-80 уд/мин, человек дышит с частотой 12-18/мин и т.д.
При гидрофобии вид воды, контакт с ней, вспоминание о ней, способствуют немедленному выбросу в кровь адреналина надпочечниками. Он вызывает явления физического дискомфорта: человек внезапно начинает дрожать, глубоко дышать, кожа становится то бледной, то красной, появляется чувство, что необходимо куда-то бежать, что в помещении или на улице почему-то мало воздуха, учащается сердцебиение.
От резкого повышения давления начинается головокружение, могут быть мушки перед глазами и начаться носовое кровотечение. Расширяются зрачки, немеют верхние конечности, сухость во рту, которая обусловлена ненадобностью слюны во время реакции «бегства».
В норме все эти реакции помогают защитить организм от факторов агрессии, но так как при гидрофобии это все начинается в состоянии покоя, то человек воспринимает ситуацию как опасную – потому что организм реагирует на адреналин, хотя объективно нет никаких угроз.
Данное состояние можно классифицировать как вегетососудистую дистонию, а именно симпатоадреналовый криз. Так как период полувыведения адреналина составляет 1-2 минуты, то все симптомы исчезают через 5-10-15 минут, после этого чувствуется усталость, желание сходить в туалет и поесть – признак того, что заработали все системы организма. Это универсальная реакция на стресс, в том числе водобоязнь.
Психические симптомы гидрофобии возникают уже после нескольких пережитых случаев симпатоадреналовых кризов. У больного появляется некая настороженность к воде. Человек сначала только подсознательно, а потом уже и сознательно начинает понимать, что причиной неприятного состояния, чрезмерного выброса адреналина, является контакт с водой. И вместо того чтобы побороть страх жидкости рационально, человек начинает всячески избегать соприкосновение с триггером – водой.
По началу это дает эффект, но со временем такое избегание воды начинает проявляться тревожными состояниями, беспокойством, постоянным ожиданием «плохого». Больной придумывает для себя и окружающих причины, из-за которых он не хочет погулять с друзьями, пойти на пляж, выпить чай, принять ванну. При наступившем контакте с триггером больной теряет способность к логическому мышлению, рационализации и начинается «физиологическая» фаза.
Получается замкнутый круг, так как неизбежный контакт с водой углубляет волнение больного, а такое переживания усугубляет физиологические реакции. У взрослых симптомы могут протекать сглажено, в случае легкого течения гидрофобии или если гидрофобия непостоянна.
У детей водобоязнь может быть стимулирована чтением рассказов о мореплавателях, подводных чудовищах или мифов о древних богах воды. В этом случае, у ребенка образуется стойкая ассоциация жидкости со «страшным чудовищем», которое обязательно живет в озере, реке, море или океане, а иногда и в ванне. Бывают вычурные формы ужаса воды:
- хинофобия – боязнь снега и льда;
- талассофобия – боязнь моря и океана;
- аблютофобия – боязнь медицинских манипуляций связанных с использованием жидкостей, инъекций, клизм, промывание желудка и т. д.;
- батофобия – боязнь больших водоемов.
Отдельный интерес представляет гидрофобия при бешенстве. Симптом страха перед водой при бешенстве известен давно, старое название болезни – «водобоязнь». Бешенство – это инфекционное заболевание, вызываемое вирусом Rabies virus, поражающим серое вещество головного мозга. Болезнь включена в список особо опасных инфекций, так как статистика смертности людей в случае заражения и первого признака равна 100%.
Заразиться можно от больных животных: волков, лисиц, собак, кошек, летучих мышей. У диких зверей, болеющих бешенством, вследствие поражения вирусом головного мозга, и в частности зон, ответственных за безопасность, теряется чувство страха. Они могут подходить близко к населенным пунктам, где контактируют с домашней скотиной, или забегать в села и города.
Заражение происходит при укусе носителем бешенства или попадании обильного количества слюны на раневую поверхность, чему способствует усиленное слюнотечение. Поражение вирусом слюнных желез, приводящее к их воспалению и увеличению секреции слюны – это пример эволюционного приспособления вируса, что позволяет ему эффективней распространяться.
Выраженность гидрофобии при бешенстве у человека насколько сильная, что на эти случаи существуют специально обустроенные палаты, в которых не допускается контакт больного с водой. Так как приступ гидрофобии может вызвать даже слуховое восприятие всплесков жидкости, то в этих палатах отсутствуют умывальники, отключена система отопления, а капельницы с растворами тщательно обматывают тканями, чтобы пациент не догадался о наличии раствора возле него. Соприкосновение с водой приводит пациента в состояние повышенной возбудимости, судорожной готовности, вызывает бред и галлюцинации.
Контакт с водой у заболевшего бешенством имеет негативные последствия. Например, обычный стакан с водой возле пациента вызывает рефлекторные, болезненные сокращения мышц всего тела, которые не поддаются контролю. При спазме мышц гортани и глотки описаны случаи смерти. Даже при эксикозе (тяжелой степени обезвоживание), больной агрессивно отталкивает сосуд с водой.
Страх воды при бешенстве не имеет ничего общего с обычной гидрофобией. Ее причина кроется в поражении вирусом ядра одного из черепно-мозговых нервов – nervus vagus. При этом усиливается реакция на раздражение его рефлекторных зон. Развивается состояние гиперестезии органов чувств – повышенная восприимчивость к любым раздражителям. В мозге есть центр жажды, он при бешенстве работает, но из-за гиперрефлексии nervus vagus, вызванной вирусными частицами, больной не может пить, так как попытка употребить воду неизбежно провоцирует спазмы мышц верхних дыхательных путей – больной начинает задыхаться.
Гидрофобия после укуса животного при характерной клинике является патогномоническим симптомом, то есть таким что подтверждает болезнь, при бешенстве.
Гидрофобия может быть как постоянная, так и периодически возникающая. Может не приносить никакого дискомфорта или же приводить к стойким нарушениям личности и поведения. В зависимости от степени выраженности симптома, для лечения гидрофобии используют методы психотерапии, арт-терапии, гипноз, автотренинг, медитацию, а в случаях, когда гидрофобия мешает социальной жизни, прибегают к помощи специалиста – врача-психиатра.
Как правило, побороть или притупить страх воды помогает 2-3 месячный курс психотерапии, в котором анализируются, прорабатываются и рационализируются истоки симптома: детская психотравма, утопление, пережитый водный катаклизм и т.д. Кроме этого, врач-психотерапевт может назначать курс антидепрессантов, которые уменьшают уровень тревожности. В запущенных случаях используется весь массив фармакологических препаратов: антипсихотики, транквилизаторы, анксиолитики.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Симптомы бешенства имеют цикличный характер. Различают инкубационный период, период предвестников (продромальный), возбуждения и параличей. Длительность инкубационного периода бешенства — от 7 дней до года и более (чаще 30-90 дней), зависит от локализации укусов (чем больше расстояние до головного мозга, тем он продолжительней), их глубины и обширности. Наиболее короткий инкубационный период характерен для укусов в область лица, головы, промежности, гениталий, наиболее длительный — для одиночных укусов в туловище и нижние конечности.
Продромальный период бешенства (гидрофобии) длится 1-3 дня. Появлению неприятных ощущений и боли в месте укуса может предшествовать лихорадка. Одновременно отмечаются симптомы бешенства: бессонница, подавленное настроение, раздражительность, чувство страха, тоски, повышенная чувствительность к слуховым и зрительным раздражителям, гиперестезия кожи, чувство нехватки воздуха. Чаще всего наблюдают повышение эмоциональной активности продолжительностью от нескольких часов до нескольких дней.
Первые признаки острого энцефалита — приступы психомоторного возбуждения. Вскоре присоединяются изменение сознания, галлюцинации, агрессивность, буйство, бредовые идеи, мышечные спазмы, судороги. Больной пытается убежать, укусить, нападает с кулаками. На этом фоне возникает приступ болезни («пароксизм бешенства»), сопровождающийся судорогами мышц глотки, гортани, диафрагмы, возможно нарушение дыхания и глотания. Характерны психомоторное возбуждение, гиперсаливация, рвота, что приводит к обезвоживанию. Приступы длятся несколько секунд или минут, в дальнейшем частота их нарастает, провоцируют их попытка пить (гидрофобия), дуновение воздуха (аэрофобия), яркий свет (фотофобия) или громкий звук (акустикофобия). На высоте приступа возможна остановка дыхания. Между приступами сознание, как правило, проясняется. К симптомам энцефалита скоро присоединяются такие симптомы бешенства, как признаки нарушения стволовых функций. Поражение черепно-мозговых нервов ведёт к диплопии, парезу лицевых мышц, невриту зрительного нерва, нарушению глотания. Слюнотечение в сочетании с дисфагией приводит к появлению изо рта пены, что очень характерно для больных бешенством. Наблюдается тахикардия, гипертермия.
Следующая стадия бешенства (гидрофобии) — паралитическая. Прекращаются судороги и возбуждение, проясняется сознание. На фоне мнимого улучшения состояния наступает смерть от паралича дыхательного или сосудодвигательного центра. Возможны различные варианты течения болезни: отсутствие продромального периода или развитие «тихого» бешенства (часто после укусов летучих мышей) — характерно развитие восходящих параличей, напоминающих синдром Гийена-Барре.
Исход бешенства (гидрофобии) — смерть больного. В отсутствие интенсивной терапии (ИВЛ) через 4 сут после появления первых симптомов бешенства умирает половина больных, через 20 сут — все заболевшие. Если проводится ИВЛ, возможно развитие поздних осложнений: синдром гиперсекреции антидиуретического гормона, несахарный диабет, нестабильность гемодинамики, аритмии, респираторный дистресс-синдром взрослых, желудочно-кишечные кровотечения, тромбоцитопения и др.
источник
Бешенство – это острое инфекционное заболевание, вызванное вирусом, попадающим в организм человека при укусе больным животным или попадании на кожу его слюны. Клинически характеризуется тяжелым поражением нервной системы. Является одним из самых опасных инфекционных заболеваний.
Без специфического лечения – введения вакцины против бешенства – заболевание заканчивается смертельным исходом. Чем раньше человек обратится за медицинской помощью после укуса, тем меньше шансов заболеть. Давайте познакомимся с причинами, признаками бешенства у людей, поговорим о принципах его диагностики и лечения, а также о том, как избежать этого опасного недуга.
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных.
Вирус нестоек во внешней среде — погибает при нагревании до 56 °C за 15 минут, при кипячении — за 2 минуты. Чувствителен к ультрафиолетовым и прямым солнечным лучам, к этанолу и ко многим дезинфектантам. Однако устойчив к низким температурам и фенолу.
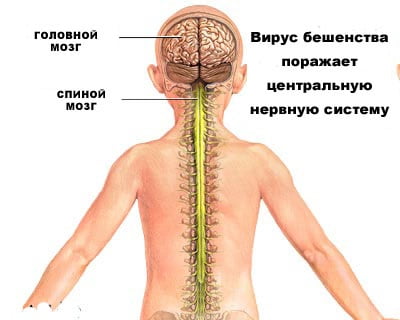
Вирус размножается в нервных клетках организма, образуя тельца Бабеша-Негри. Экземпляры вируса переносятся через аксоны нейронов со скоростью приблизительно 3 мм в час. Достигая спинного и головного мозга, они вызывают менингоэнцефалит. В нервной системе вирус вызывает воспалительные, дистрофические и некротические изменения. Гибель животных и человека наступает вследствие асфиксии и остановки сердца.
Инкубационный период бешенства составляет от 10 дней до 3—4 (но чаще 1—3) месяцев, в некоторых случаях — до одного года, то есть вирус может существовать в организме без проявления симптомов. У иммунизированных людей в среднем он длится 77 дней, у не иммунизированных — 54 дня.
Описаны единичные случаи крайне продолжительного инкубационного периода. Так, он составил 4 и 6 лет после иммиграции в США у двух выходцев из Лаоса и Филиппин; выделенные у этих больных штаммы вируса отсутствовали у животных в США, но присутствовали в регионах происхождения иммигрантов. В некоторых случаях длительного инкубационного периода бешенство развивалось под влиянием какого-либо внешнего фактора: падения с дерева через 5 лет после заражения, удара электрическим током через 444 дня.
Продолжительность преимущественно зависит от места полученной травмы. Чем дольше вирусу придется добираться до головного мозга, тем дольше человек будет оставаться внешне здоровым. В медицине были описаны случаи, когда болезнь проявлялась даже спустя 4 года после укуса инфицированной коровы.
Бешенство у человека проходит три стадии развития, каждая из которых проявляется различными симптомами.
Начальная стадия бешенства (1-3 дня):
- Самые первые симптомы бешенства у человека возникают в месте укуса. К этому времени рана может полностью зарубцеваться, но человек начинает «чувствовать» укус. Ощущается тянущая боль с наибольшим проявлением в центре укуса, жжение и зуд, повышенная чувствительность кожи. Рубец может снова воспалиться и припухнуть.
- Возникает субфебрилитет – температура колеблется в пределах 37 С -37,3 С, но не превышает их.
- Отмечается слабость, головные боли, рвота и понос.
- Если укус пришелся на область лица, человека начинают беспокоить зрительные и обонятельные галлюцинации – навязчивые запахи, которых на самом деле нет, зрительные несуществующие картины.
- Отмечаются типичные нарушения психики: больного одолевает беспричинный страх, тоска, депрессия. В редких случаях тревожность сменяется раздражительностью. Человек становится замкнутым и апатичным к происходящим событиям.
- Нарушается сон и аппетит. В редкие минуты сна больного одолевают страшные сновидения.
Следующая стадия длится от 2 до 3 дней, она называется стадия возбуждения. Для нее характерны:
- Из-за поражения нервной системы, происходит повышение возбудимости нервно-рефлекторной системы. Тонус вегетативной нервной системы преобладает.
- Яркий симптом прогрессирования болезни – развитие гидрофобии. При попытке сделать глоток жидкости у инфицированного человека возникает спазм. Ему подвергаются дыхательные и глотательные мышцы, вплоть до возникновения рвоты. По мере прогрессирования болезни подобный спазм будет возникать в ответ на звук текущей воды и даже на её вид.
- Дыхание больного становится редким и судорожным.
- Появляются лицевые судороги. Любые внешние раздражители вызывают острую реакцию нервной системы.
- Судороги становятся ответной реакцией даже на незначительные для здорового человека раздражители: яркий свет, ветер или сквозняк, резкий звук. Это вызывает у больного страх.
- Зрачки расширяются, глазные яблоки выпячиваются (экзофтальм), взгляд фиксируется в одну точку. Пульс учащается, выступает обильный пот, слюна беспрерывно течет, её объем значительно увеличивается.
- Психические нарушения прогрессируют, больной чрезмерно возбужден, становится буйным. Он несет угрозу себе и окружающим, ведет себя агрессивно и даже яростно. Зараженные кидаются на окружающих, дерутся и кусаются, рвут на себе вещи, волосы, бьются о стены. На самом деле человек во время такого приступа ужасно страдает от преследующих жутких образов и звуков. Во время пика приступа у человека может остановиться дыхание, а также прекратиться сердцебиение.
Когда приступ проходит, люди ведут себя адекватно, неагрессивно, их речь логична и правильна.
Параличи возникают вследствие выпадения функций коры головного мозга. Параличу подвергаются те или иные группы мышц и органов (языка, гортани и т.д.). Угасают двигательная и чувствительная функции, прекращаются приступы судорог и фобий. Больной внешне успокаивается.
Отмечается значительное увеличение температуры до 40-42 С. Возникает учащенное сердцебиение на фоне падения давления. Смерть больного возникает вследствие паралича сердца или дыхательного центра.
Таким образом, общая длительность клинических проявлений 3-7 дней. В некоторых случаях вышеописанные стадии и симптомы бешенства у человека могут быть стерты, и болезнь очень быстро прогрессирует до параличей (смерть наступает в течение первых суток после первых проявлений).
Диагностика основывается на данных анамнеза: укус животного или ослюнение кожи. Затем играют роль специфические признаки бешенства: водобоязнь, повышенная чувствительность к раздражителям (звукам, свету, сквозняку), обильное слюнотечение, приступы психомоторного возбуждения с судорогами (даже в ответ на малейшее движение воздуха).
Из лабораторных методов можно отметить обнаружение антигенов вируса бешенства в отпечатках с поверхности роговицы. В анализе крови отмечается лейкоцитоз за счет увеличения содержания лимфоцитов. После гибели больного на вскрытии в веществе головного мозга обнаруживают тельца Бабеша-Негри.
До 2005 года не было известно эффективных методов лечения бешенства в случае появления клинических признаков заболевания. Приходилось ограничиваться чисто симптоматическими средствами для облегчения мучительного состояния. Двигательное возбуждение снимали успокаивающими (седативными) средствами, судороги устраняли курареподобными препаратами. Дыхательные расстройства компенсировали посредством трахеостомии и подключения больного к аппарату искусственного дыхания.
В 2005 году появились сообщения о том, что 15-летняя девушка из США Джина Гис смогла выздороветь после заражения вирусом бешенства без вакцинации, когда лечение было начато уже после появления клинических симптомов. При лечении Гис была введена в искусственную кому, и затем ей были введены препараты, стимулирующие иммунную активность организма. Метод базировался на предположении, что вирус бешенства не вызывает необратимых поражений центральной нервной системы, а вызывает лишь временное расстройство её функций, и, таким образом, если временно «отключить» бо́льшую часть функций мозга, то организм постепенно сможет выработать достаточное количество антител, чтобы победить вирус. После недели нахождения в коме и последующего лечения, Гис через несколько месяцев была выписана из больницы без признаков поражения вирусом бешенства.
Однако, бешенство неизлечимо в последней стадии. Вероятность летального исхода при заражении – 99,9 %.
Так как лечение бешенства на стадии появление признаков уже не эффективно, для предотвращения распространения вируса требуется профилактика недуга, путём введения специальной вакцины.
Прививки от бешенства человеку назначаются в таких случаях:
- если он поранился предметами, на которых была слюна заражённого;
- если он подвергся нападению явно нездорового животного и получил открытые повреждения кожных покровов;
- если он подвергся укусам диких грызунов;
- если он подвергся контакту со слюной больного такой патологией, как бешенство, человека, и в других случаях, когда в открытую рану могла попасть слюна предполагаемого носителя;
- если у него на теле есть царапины, полученные от контакта с животным, которое вскоре после их нанесения погибло по непонятной причине.
Прививки от бешенства назначаются немедленно, с определённой периодичностью. Их проводят как амбулаторно, так и стационарно – в зависимости от желания пациента и тяжести укусов.
При этом следует помнить, что вакцинация может вызвать побочные явления, такие как покраснение места инъекции, повышение температуры тела, диспептические расстройства, нарушение общего состояния. Существуют особые указания, касающиеся прививки от бешенства и приёма алкоголя – для предупреждения развития поствакцинальных осложнений, людям запрещается в течение периода вакцинации и полугода после неё употреблять спиртные напитки.
Специфическая профилактика проводится путем проведения курса комбинированного введения антирабической вакцины и антирабического иммуноглобулина после укуса или ослюнения животным. После укуса следует провести обработку раны и обратиться к врачу-хирургу.
Обработка раны проводится следующим образом:
- обильно промыть рану кипяченой мыльной водой или перекисью водорода;
- обработать рану йодом или 70° спиртом;
- зашивание раны, а также иссечение ее краев, противопоказано;
- вокруг раны и в саму рану вводится антирабический иммуноглобулин;
- через 24 ч. вводится антирабическая сыворотка.
Первые два пункта обработки следует провести дома, еще до посещения врача; остальное проводит врач-хирург.
источник
- Апатия
- Боль в месте укуса
- Боязнь воды
- Возбужденность
- Воспаление участка укуса
- Галлюцинации
- Жжение в области раны
- Нарушение сна
- Обезвоживание
- Паралич
- Повышенная температура
- Потеря аппетита
- Потеря веса
- Потливость
- Прерывистое дыхание
- Сокращение двигательной активности
- Судороги
- Тяжелое дыхание
- Увеличение зрачков
- Учащенное сердцебиение
Бешенство – тяжёлая инфекционная патология, развивающееся у человека после укуса кошки, собаки, диких зверей. Данное заболевание характеризуется тяжёлой симптоматикой и очень часто заканчивается смертью человека.
Почти до конца XIX столетия люди не имели никаких средств против этого заболевания, а любое лечение было нерезультативным, поэтому человек, заразившийся им от домашних или диких животных, был обречён на смерть. Затем была разработана вакцина против бешенства, которая позволила останавливать болезнь на ранних этапах и спасать укушенных пациентов. Честь и признание за создание вакцины заслужил французский учёный Луи Пастер – именно он сделал первые прививки от бешенства и спас жизнь маленькому пациенту.
Бешенство вызывается вирусом, который относится к семейству Rhabdovtrida — Neuroiyctes rabid. Патогенным для человека является уличный вирус, который циркулирует в природе, в то же время в условиях лаборатории учёные создают так называемый фиксированный вирус, на основе которого разрабатывается вакцина против бешенства.
Актуален вопрос — как передаётся бешенство? Недуг передаётся через заражённую слюну после укуса больного человека и животного. Чаще всего источником передачи вируса являются собаки (до 60% всех случаев заражения), реже патологию вызывают лисицы, кошки и другие животные. Самое неприятное при этом то, что у самих животных на момент их нападения на человека (или других животных) признаки бешенства ещё отсутствуют – они становятся опасны для окружающих за неделю до появления выраженной симптоматики. Поэтому если у человека бешенством заражён домашний питомец, он может и не подозревать об этом до того момента, пока животное не нападёт на него или у него не проявятся клинические симптомы – отчего возрастает вероятность инфицирования.
Прогноз патологии обычно зависит от своевременного обращения к врачу после укуса кошки, собаки или другого животного и от соблюдения режима профилактической вакцинации. Те, у кого выявлен вирус бешенства на поздней стадии, и кто не своевременно обращался за медицинской помощью после инцидента – в 100% случаев умирают.
Чаще всего в больницы с подозрение на вирус бешенства поступают дети и подростки – это связано с тем, что дети более подвержены контактам с разными животными. Взрослые страдают от данного недуга лишь при условии нападения больного животного и несвоевременного обращения в стационар, тогда как ребёнок может не обратить внимания на незначительный укус или попадание заражённой слюны носителя в открытую рану на его теле.
Отметим также, что чаще от такого заболевания, как бешенство у человека страдают жители сельской местности, так как они более подверженные контактам с разными видами животных.
Вирус бешенства, попадая внутрь организма, распространяется по нервным стволам, поражая всю ЦНС. После этого он направляется в слюнные железы, делая слюну заражённого опасной для окружающих.
Основным местом размножения вируса бешенства являются нервные ткани. Активный рост приводит к образованию отёков и дегенеративно-некротических изменений в поражённых нервных клетках, что объясняет типичные симптомы бешенства.
Симптомы бешенства у человека проявляются не сразу, а лишь по прошествии 1–3 месяцев с момента заражения. Иногда болезнь проявляется и намного позже – через полгода или даже год после укуса кошки, собаки и другого больного животного, что происходит в тех случаях, когда укус локализуется на нижних конечностях. Если же укус локализуется на руках, лице или туловище, признаки бешенства могут появляться в течение нескольких недель.
В медицинской практике различают 3 стадии данного заболевания:
- первая стадия – стадия депрессии;
- вторая – стадия психомоторного возбуждения;
- третья – стадия развития параличей.
Первые признаки бешенства у человека связаны с возникновением неприятных ощущений в месте укуса, хотя рана, которая была нанесена, уже может к тому моменту полностью зажить. Иногда появляется повторное воспаление участка укуса – происходит нагноение и гиперемия.
Пациент жалуется на жжение в области раны, ощущение тянущих болей и припухлость. Если укус располагался на лице, первые признаки могут выступать развитие зрительных и слуховых галлюцинаций.
Другие симптомы, которые вызывает вирус бешенства на начальной стадии:
- субфебрильная температура;
- появление необъяснимых страхов и развитие апатичного состояния (реже состояния возбуждения);
- нарушается сон – сопровождается пугающими сновидениями;
- понижается аппетит, и, соответственно, снижается масса тела.
На стадии появления первых симптомов прививки от бешенства и лечение болезни уже не дают необходимого результата. После нескольких дней такого состояния человек становится возбуждённым и не контролирует себя – болезнь переходит на вторую стадию.
Характерным симптомом второй стадии такого заболевания, как бешенство у человека, является развитие гидрофобии. Человек патологически боится воды – даже необходимость попить вызывает у него панические атаки со спазмами мышц гортани и нарушениями дыхательной функции. Один звук льющейся воды может вызвать приступ паники и спазмы, из-за чего происходит нарушение питьевого режима и наступает обезвоживание организма.
Также на второй стадии бешенства человек весьма чувствителен к другим раздражителям. Судороги могут возникать от дуновения ветра, от яркого света и громкого звука, причём проявляется приступ не только судорогами, но и неконтролируемой реакцией в виде буйства и бешенства. Больные рвут на себе одежду, бьются, кусаются и плюются – благодаря этому вирус бешенства распространяется вне организма носителя.
Зрачки человека расширяются, он часто смотрит в одну точку, повышается потоотделение, дыхание становится тяжёлым и прерывистым. Сознание человека помрачается, он переживает галлюцинации.
Очень часто на высоте приступа происходит остановка сердца и человек погибает. Если же этого не произошло, то после окончания приступа сознание больного проясняется. Данная стадия может продолжаться от одного дня до трёх суток, после чего (если человек не умер) наступает стадия паралича.
Признаки третьей стадии со стороны кажутся улучшением, поскольку судороги и гидробоязнь прекращаются, и у больного снижается двигательная активность и чувствительное восприятие. На самом деле это сигнал о скорой смерти человека – температура его тела резко возрастает до 40 градусов, появляется тахикардия и постепенный паралич всех органов и систем в организме. Когда парализуется дыхательная система или сердце наступает смерть.
Активные проявления такого заболевания, как бешенство, могут длиться от 5 до 8 дней. Иногда болезнь начинается сразу со второй стадии, а у детей она, вообще, может протекать стремительно — без выраженной симптоматики с быстрым приходом смерти (в течение суток).
Диагностируется бешенство на основании клинических проявлений и наличии характерных укусов на тех или иных частях тела. Диагностика должна отличать данную патологию от других заболеваний, таких как энцефалит, столбняк, приступ белой горячки. Поэтому клинические симптомы следует учитывать в первую очередь, ведь у каждого заболевания есть характерные проявления, которые ни с чем не спутать.
Лечение, прежде всего, заключается в оказании человеку неотложной помощи при укусе бешеным животным. Людей помещают в отдельные палаты, и проводят симптоматическую терапию, позволяющую облегчить их состояние.
В больших дозах показано введение морфина, димедрола, аминазина для подавления развития судорожного синдрома. Также лечение предусматривает создание благоприятных условий для больных людей – их палаты необходимо оградить от резких звуков, света и шума льющейся воды и т. д. Но даже такое лечение не даёт гарантии, что у человека не возникнет приступ, на пике которого он умрёт.
К сожалению, несмотря на несколько подтверждённых случаев выздоровления от такой болезни, как бешенство, в мире, учёными и медиками так и не найдено эффективное средство от данного недуга. Поэтому прогноз при появлении первых признаков заболевания неблагоприятный, так как лечение позволяет лишь немного продлить жизнь человека, но не вылечить его.
Так как лечение не даёт эффекта, самое важное значение отводится профилактике бешенства. С этой целью показана прививка от бешенства человеку, подвергшемуся нападению. Кроме того, в обязательном порядке прививают людей, имеющих профессиональную необходимость работать с животными – охотников, ветеринаров, собаколовов.
Существует специфическая и неспецифическая профилактика бешенства. Специфическая заключается во введении антирабической сыворотки или иммуноглобулина, с последующей вакцинацией. Неспецифическая заключается в тщательной обработке раны 20% раствором медицинского мыла.
Так как лечение бешенства на стадии появление признаков уже не эффективно, для предотвращения распространения вируса требуется профилактика недуга, путём введения специальной вакцины.
Прививки от бешенства человеку назначаются в таких случаях:
- если он подвергся нападению явно нездорового животного и получил открытые повреждения кожных покровов;
- если он поранился предметами, на которых была слюна заражённого;
- если у него на теле есть царапины, полученные от контакта с животным, которое вскоре после их нанесения погибло по непонятной причине;
- если он подвергся укусам диких грызунов;
- если он подвергся контакту со слюной больного такой патологией, как бешенство, человека, и в других случаях, когда в открытую рану могла попасть слюна предполагаемого носителя.
Прививка от бешенства не нужна, если укус был нанесён через одежду, которая осталась неповрежденной, при употреблении обработанного должным образом мяса животных, больных таким заболеванием, как бешенство, а также в том случае, если после укуса в течение недели у животного не развились признаки заболевания.
Прививки от бешенства назначаются немедленно, с определённой периодичностью. Их проводят как амбулаторно, так и стационарно – в зависимости от желания пациента и тяжести укусов. При этом следует помнить, что вакцинация может вызвать побочные явления, такие как покраснение места инъекции, повышение температуры тела, диспептические расстройства, нарушение общего состояния. Существуют особые указания, касающиеся прививки от бешенства и приёма алкоголя – для предупреждения развития поствакцинальных осложнений, людям запрещается в течение периода вакцинации и полугода после неё употреблять спиртные напитки.
источник
Гидрофобия (аквафобия) – это боязнь воды.
Страх воды встречается у людей независимо от пола, возраста, расы и социального положения. Письменные вспоминания о гидрофобии встречаются в древних текстах всех цивилизаций, а также в мифах и сказках.
Гидрофобия – это пограничное между здоровьем и болезнью психическое состояние, характеризующееся возникновением иррационального страха при виде воды или непосредственном контакте с ней.
Водобоязнь может возникать даже при возможности потенциального контакта жидкостью, например, когда человек находит рациональное объяснение, чтобы пропустить работу или встречу из-за того, что на улице идет дождь. Описаны такие случаи водобоязни, как страх пить что-либо жидкое, страх повышенной влажности воздуха, тумана. Иногда эти состояния мешают социальной жизни и требуют коррекции психотерапевта или психиатра.
Объективная статистика распространенности гидрофобии в популяции от ВООЗ отсутствует. Психологи считают, что водные страхи свойственны 10% населению, они встречаются как постстрессовая реакция в определенные этапы жизни.
Частота гидробии у взрослых и детей несколько отличается. В силу несформированных механизмов анализа и рационализации, у детей случаи фобии фиксируются чаще, чем у взрослых в 3-4 раза. Гидрофобия начинается после психотравмирующего фактора, с которым сталкивается ребенок.
Статистика указывает как самые распространенные следующие причины гидрофобии: стихийное бедствие, затяжные ливни с грозой и молниями, травмирующие ситуации, связанные с водой – длительное пребывание в слишком горячей или холодной воде, мокрые пеленки, избежания гибели при тонении.Вследствии этого, ребенок всячески избегает контакта с предметом страха – водой, и не осознает, что боится воды.
Водобоязнь проявляется симптомами двух групп:
- Вегетососудистые реакции;
- Психические реакции.
Вегетососудистые реакции обусловлены нарушением равновесия в вегетативной (автономной) части нервной системы. В состав вегетативной системы входят две части: симпатическая и парасимпатическая. Симпатическая нервная система работает, главным образом, на адреналине. И ее эволюционная значимость проявляется в моментальной реакции мобилизации всего организма.
Вследствие стресса, угрожающей или неприятной ситуации, сердце начинает биться с высокой частотой, кровь прибывает к мышцам нижних конечностей, увеличивается частота и глубина дыхательных движений – все это помогает сбежать от угрозы. При этом в некоторой степени или полностью останавливаются функции органов, которые не принимают участие в «бегстве»: мочевыделительная и пищеварительная система.
Симпатическая и парасимпатическая части находятся в состоянии динамического равновесия, они одновременно влияют на все органы и системы. В результате получается что-то усредненное, сердце сокращается с частотой 60-80 уд/мин, человек дышит с частотой 12-18/мин и т.д.
При гидрофобии вид воды, контакт с ней, вспоминание о ней, способствуют немедленному выбросу в кровь адреналина надпочечниками. Он вызывает явления физического дискомфорта: человек внезапно начинает дрожать, глубоко дышать, кожа становится то бледной, то красной, появляется чувство, что необходимо куда-то бежать, что в помещении или на улице почему-то мало воздуха, учащается сердцебиение.
От резкого повышения давления начинается головокружение, могут быть мушки перед глазами и начаться носовое кровотечение. Расширяются зрачки, немеют верхние конечности, сухость во рту, которая обусловлена ненадобностью слюны во время реакции «бегства».
В норме все эти реакции помогают защитить организм от факторов агрессии, но так как при гидрофобии это все начинается в состоянии покоя, то человек воспринимает ситуацию как опасную – потому что организм реагирует на адреналин, хотя объективно нет никаких угроз.
Данное состояние можно классифицировать как вегетососудистую дистонию, а именно симпатоадреналовый криз. Так как период полувыведения адреналина составляет 1-2 минуты, то все симптомы исчезают через 5-10-15 минут, после этого чувствуется усталость, желание сходить в туалет и поесть – признак того, что заработали все системы организма. Это универсальная реакция на стресс, в том числе водобоязнь.
Психические симптомы гидрофобии возникают уже после нескольких пережитых случаев симпатоадреналовых кризов. У больного появляется некая настороженность к воде. Человек сначала только подсознательно, а потом уже и сознательно начинает понимать, что причиной неприятного состояния, чрезмерного выброса адреналина, является контакт с водой. И вместо того чтобы побороть страх жидкости рационально, человек начинает всячески избегать соприкосновение с триггером – водой.
По началу это дает эффект, но со временем такое избегание воды начинает проявляться тревожными состояниями, беспокойством, постоянным ожиданием «плохого». Больной придумывает для себя и окружающих причины, из-за которых он не хочет погулять с друзьями, пойти на пляж, выпить чай, принять ванну. При наступившем контакте с триггером больной теряет способность к логическому мышлению, рационализации и начинается «физиологическая» фаза.
Получается замкнутый круг, так как неизбежный контакт с водой углубляет волнение больного, а такое переживания усугубляет физиологические реакции. У взрослых симптомы могут протекать сглажено, в случае легкого течения гидрофобии или если гидрофобия непостоянна.
У детей водобоязнь может быть стимулирована чтением рассказов о мореплавателях, подводных чудовищах или мифов о древних богах воды. В этом случае, у ребенка образуется стойкая ассоциация жидкости со «страшным чудовищем», которое обязательно живет в озере, реке, море или океане, а иногда и в ванне. Бывают вычурные формы ужаса воды:
- хинофобия – боязнь снега и льда;
- талассофобия – боязнь моря и океана;
- аблютофобия – боязнь медицинских манипуляций связанных с использованием жидкостей, инъекций, клизм, промывание желудка и т. д.;
- батофобия – боязнь больших водоемов.
Отдельный интерес представляет гидрофобия при бешенстве. Симптом страха перед водой при бешенстве известен давно, старое название болезни – «водобоязнь». Бешенство – это инфекционное заболевание, вызываемое вирусом Rabies virus, поражающим серое вещество головного мозга. Болезнь включена в список особо опасных инфекций, так как статистика смертности людей в случае заражения и первого признака равна 100%.
Заразиться можно от больных животных: волков, лисиц, собак, кошек, летучих мышей. У диких зверей, болеющих бешенством, вследствие поражения вирусом головного мозга, и в частности зон, ответственных за безопасность, теряется чувство страха. Они могут подходить близко к населенным пунктам, где контактируют с домашней скотиной, или забегать в села и города.
Заражение происходит при укусе носителем бешенства или попадании обильного количества слюны на раневую поверхность, чему способствует усиленное слюнотечение. Поражение вирусом слюнных желез, приводящее к их воспалению и увеличению секреции слюны – это пример эволюционного приспособления вируса, что позволяет ему эффективней распространяться.
Выраженность гидрофобии при бешенстве у человека насколько сильная, что на эти случаи существуют специально обустроенные палаты, в которых не допускается контакт больного с водой. Так как приступ гидрофобии может вызвать даже слуховое восприятие всплесков жидкости, то в этих палатах отсутствуют умывальники, отключена система отопления, а капельницы с растворами тщательно обматывают тканями, чтобы пациент не догадался о наличии раствора возле него. Соприкосновение с водой приводит пациента в состояние повышенной возбудимости, судорожной готовности, вызывает бред и галлюцинации.
Контакт с водой у заболевшего бешенством имеет негативные последствия. Например, обычный стакан с водой возле пациента вызывает рефлекторные, болезненные сокращения мышц всего тела, которые не поддаются контролю. При спазме мышц гортани и глотки описаны случаи смерти. Даже при эксикозе (тяжелой степени обезвоживание), больной агрессивно отталкивает сосуд с водой.
Страх воды при бешенстве не имеет ничего общего с обычной гидрофобией. Ее причина кроется в поражении вирусом ядра одного из черепно-мозговых нервов – nervus vagus. При этом усиливается реакция на раздражение его рефлекторных зон. Развивается состояние гиперестезии органов чувств – повышенная восприимчивость к любым раздражителям. В мозге есть центр жажды, он при бешенстве работает, но из-за гиперрефлексии nervus vagus, вызванной вирусными частицами, больной не может пить, так как попытка употребить воду неизбежно провоцирует спазмы мышц верхних дыхательных путей – больной начинает задыхаться.
Гидрофобия после укуса животного при характерной клинике является патогномоническим симптомом, то есть таким что подтверждает болезнь, при бешенстве.
Гидрофобия может быть как постоянная, так и периодически возникающая. Может не приносить никакого дискомфорта или же приводить к стойким нарушениям личности и поведения. В зависимости от степени выраженности симптома, для лечения гидрофобии используют методы психотерапии, арт-терапии, гипноз, автотренинг, медитацию, а в случаях, когда гидрофобия мешает социальной жизни, прибегают к помощи специалиста – врача-психиатра.
Как правило, побороть или притупить страх воды помогает 2-3 месячный курс психотерапии, в котором анализируются, прорабатываются и рационализируются истоки симптома: детская психотравма, утопление, пережитый водный катаклизм и т.д. Кроме этого, врач-психотерапевт может назначать курс антидепрессантов, которые уменьшают уровень тревожности. В запущенных случаях используется весь массив фармакологических препаратов: антипсихотики, транквилизаторы, анксиолитики.
источник
Бешенство — острое, неизлечимое инфекционное заболевание, развивающееся по типу специфического энцефалита со стопроцентно вероятным смертельным исходом. Вызывается вирусом, патогенным для многих теплокровных организмов. Вакцинация — единственный способ не допустить заболевания. В статье рассматривается, что такое бешенство, его симптомы и лечение, причины появления и характерные признаки.
Возбудитель бешенства — микроорганизм из разновидности рабдовирусов. Он чрезвычайно опасен для животных и человека, так как вызывает необратимые изменения в мозге. Распространяется по нервным путям со скоростью около 3 мм в час. Достигая головного мозга, он вызывает в нем специфические изменения. Переносчики болезни — больные животные.
Человек может заразиться бешенством и после укуса кошки (больной или инфицированной). Существует вариант переноса бешенства от человека к человеку (это случается во время тяжелых приступов буйства у больного). Опасность для человека представляют:
Следует помнить, что укус белки опасен, если она больна этой смертельной инфекцией. Также опасно для человека бешенство у птиц. В тропических странах существует вероятность передачи инфекции от обезьян.
Когда появились симптомы бешенства у кошек, опасность для человека сохраняется такой же высокой. Бешенство у собак также являет потенциальную опасность для человека. Болезнь может появиться после царапины кошки.
Обратите внимание! Если укушенный больным или зараженным животным человек обратится к врачу, то вероятность летального исхода повышается до 50 процентов. Если же он обратится за помощью через 20 дней после укуса кота или другого животного, то вероятность заболевания и, соответственно, гибели, равняется 100 процентам.
Своевременная вакцинация гарантирует исключение любых последствий. Передается бешенство только после того, как вирус попадет в кровь.
Инкубационный период бешенства — от 9 до 40 сут., иногда до года. Эта патология развивается намного интенсивнее, если возбудитель патологии попал в организм при укусе шеи. Иногда это время может сократиться до 5 сут. У детей инкубационный период короче, чем у взрослых. Погибает вирус от ультрафиолетового излучения, нагревания, обработки хлором.
Болезнь может развиться по таким причинам:
- необращение к врачу из-за отсутствия элементарных знаний об этом опаснейшем заболевании;
- нарушение режима во время получения профилактических прививок от бешенства человеку и после них;
- завершение вакцинации без причин.
Из-за этого вирус бешенства продолжает распространяться по нервным стволам к головному мозгу. Если он проникнет в мозг, то произойдет необратимое расстройство нервной системы, и человек погибает. В этом и состоит патогенез болезни.
Болезнь у человека проходит в своем развитии три четких стадии, и симптомы их будут значительно отличаться.
Его длительность — от 1 до 3 дней. Первые симптомы бешенства у человека после укуса собаки такие.
- Неприятные ощущения в области раны (хотя она уже затянулась). Человек внезапно начинает чувствовать рубец: он болит, при этом характер боли тянущий. Около раны ощущается зуд, нередко рубец воспаляется.
- Температура у пациента субфебрильная и не понижается ниже 37 градусов.
- Появляется боль в области головы, человек ощущает общую слабость. Иногда может развиваться тошнота, переходящая в рвоту.
- Если человек был укушен в лицо, то его начинают одолевать галлюцинации. Характерно появление чувства посторонних запахов, которых на самом деле не существует. Иногда могут появляться зрительные образы.
- Больной ощущает депрессию, апатию ко всему. Иногда на смену апатии приходит высокая раздражительность, но часто он безразличен ко всему происходящему.
- Пропадает аппетит.
- Нарушается ночной сон, человека беспокоят кошмары.
Ее длительность — от 2 до 3 дней. Симптомы этой стадии бешенства такие.
- Повышение напряжения вегетативной нервной системы, усиление рефлексов.
- Развитие гидрофобии. Водобоязнь при бешенстве проявляется в том, что при попытке выпить воды, а в дальнейшем при одной мысли о воде у больного появляется спазм гортани, дыхательных мышц. Больные не могут глотать воду, спазмы могут появляться даже от ее вида.
- Нарушается дыхание: оно становится прерывистым. Эти явления усиливаются от дуновения ветра (аэрофобия).
- В ответ на свет, звук, сквозняк появляются судороги и ощущение страха.
- Происходит расширение зрачков, глазные яблоки выпячиваются.
- Учащается пульс.
- На лбу выступает пот.
- Повышается слюноотделение, человек не может глотать слюну и она все время вытекает из рта. При этом человек постоянно ощущает мучительную жажду, так как не может напиться воды.
- Больные могут вести себя очень агрессивно. Иногда они могут бросаться на людей, но на самом деле они очень страдают, так как их преследуют страшные галлюцинации. Лицо человека выражает невыносимые мучения, боль: он молит о помощи, не находит себе места от тяжелого приступа.
Эта стадия длится не более 1 дня. Все предыдущие симптомы проходят, исчезает гидрофобия. Постепенно нарушается чувствительность, пропадают судороги. Происходит паралич разных групп мышц.
Внешне пациент показывает спокойствие. Но оно мнимое, так как поражение разных групп органов вызывает резчайшее повышение температуры. На этом фоне учащается пульс, падает АД. Смерть от бешенства наступает от паралича дыхательной мускулатуры или остановки сердца.
Важно! Общая длительность заболевания — от 3 дней до недели. Часто болезнь может прогрессировать очень быстро или же начинаться атипично — с параличей. Но последствия ее одинаковые — это летальный исход.
Основными диагностическими признаками болезни является обострение его признаков: ощущение страха, тревоги, гидрофобия, аэрофобия, гиперсаливация. Для выделения вируса и определения бешенства применяют вирусоскопию, биологические и серологические методы. При анализе на бешенство исследуется кровь, слюна, материал тканей мозга, слюнных желез. С помощью срезов обнаруживается скопление телец Бабеша — Негри. Диагностика бешенства возможна и с помощью ИФА.
Прижизненный анализ на бешенство у человека включает в себя:
- определение вируса с помощью РИФ в отпечатке из роговицы;
- тест на выделение возбудителя из слюны;
- обнаружение антител с помощью РИФ, ИФА, ПЦР (проводится анализ крови).
Дифференцировать болезнь надо со столбняком, лисофобией, ботулизмом, делирием, эецефалитом.
Обратите внимание! После проявления первых симптомов бешенства человека вылечить не удается. Лечение бешенства у человека состоит в том, что его помещают в затемненную палату, вводят наркотические анальгетики, успокоительные, курареподобные вещества, уменьшающие страдание. Таблетки неэффективны. Проведение ИВЛ может продлить жизнь, но смертельный исход неминуем: лекарства от бешенства не существует.
Так как лечить болезнь невозможно, то спасти пострадавшего можно путем вакцинации, которая вырабатывает в организме специфический иммунитет. Экстренная профилактика заключается во введении в организм пациента антирабической вакцины. Современные препараты сокращают курс вакцинации, и всего их вводят 6 раз. Антитела к вирусу после вакцины людям формируется на 14-й день. Если больной был укушен в лицо, шею, то ему сначала вводят антирабический иммуноглобулин: эта первая помощь гарантирует выработку надежного иммунитета.
Во время профилактики бешенства у людей категорически запрещено:
Такое воздержание необходимо весь курс лечения (90 дней) и еще полгода после него. Большинство пациентов не испытывают никаких побочных реакций на прививку. Противопоказаний к применению антирабической вакцины нет, так как ее использование обусловлено смертельной опасностью вируса.
Не надо вакцинировать человека в таких случаях:
- если слюна попала на неповрежденный кожный покров;
- если собака или другое животное укусило сквозь ткань и она осталась целой;
- если человека ранила птица клювом или когтем;
- если укусило домашнее животное, и оно было вакцинировано, и в течение года не у него не было признаков бешенства.
Вакцинация безусловно проводится, если был укус дикого животного. Делают 3 укола — на первый, третий и седьмой день. Это же делают, если животное убито, и у него не обнаружено вируса. Прекращение вакцинирования допустимо, если за ним ведется наблюдение и оно через 10 дней осталось здоровым.
Пострадавшему от укуса бешеной собаки следует ввести вакцину в безусловном порядке, если животное не удается найти или если оно имело контакт с его дикими сородичами.
Иммуноглобулин вводят в течение первого дня после укуса. Это надо делать при глубоком или множественном укусе или же если человек имеет поражение в области шеи, лица, пальцев.
Вакцина вводится незамедлительно. График вакцинирования следующий: уколы после укуса делают на 1, 3, 7, 14 , 28, 90 день после травмы. Возможный осложнения после прививки несущественны по сравнению с потенциальной опасностью последствий бешенства: иногда могут быть головные боли, повышение температуры тела до 38 градусов.
Профилактика бешенства состоит в своевременной антирабической помощи, устранении очагов болезни, информировании населения об смертельной опасности такой патологии.
Смотрите видео:
источник
Заболевание бешенством было известно ещё с далёкой древности, и первые упоминания о заболевании, передающемся через укус собак и весьма напоминающим по описанию бешенство, встречаются в клинописных глиняных табличках Древней Месопотамии – относятся к III т. до н.э. Положительные изменения в изучении и борьбе с этими заболеваниями с 1885 год – когда Луи Пастер разработал антирабическую вакцину и, благодаря этим прививкам было предотвращено множество смертей. А чуть позднее 1892 и 1903 г (почти одномоментно) Бебест и Негри описали внутриклеточные включения в нейронах погибших от бешенства, примерно в это же время была доказана вирусная природа возбудителя учёным Ремлеже.
РНК-содержащий вирус, семейства Rabdaviridae, рода Lyssavirus – благодаря этим знаниям можно оценить особенности возбудителя:
• частицы окружены двухслойной липидной мембраной с выступающими шипами – наличие этого слоя, возможно и предохраняет возбудитель от фагоцитоза.
• наличие гликопротеина G – отвечает за адсорбцию и внедрение вируса в клетку — если к этой структуре вырабатываются антитела, то происходит нейтрализация вируса организмом;
• Выраженное угнетение процессов биосинтеза белка в клетке организм заражённого ведёт к утрате способности регенерации, и это играет свою роль в формировании летального исхода, т.к почти все клетки нашего организма имеют в своём составе белочную структуру;
• Наличие тропности (избирательность поражения) вируса к нейронам и клеткам слюнным желёз – эта особенность обосновывает специфику симптомов: тропность к клеткам нервной системы, в том числе и ЦНС, поражает гиппокамп – структура отвечающая за поведение, и при его повреждении человек становится неуправляем и ему хочется всех укусить. А заражение слюнных желёз приводит к тому, что желание укусить становится смертельным для окружающих, даже если произошло просто ослюнение (т.к на контактных местах могут быть микротравмы).
Устойчивость: Вирус не устойчив во внешней среде, единственное, что он может, так это сохраняться в трупах животных до 4 месяцев и при низких температурах. Гибель вируса вызывает: кипячение в течении 2 минут; температура 60°С – в течении 5 минут; действие УФИ, а также дезинфектантов вызывает практически мгновенную гибель вируса.
Восприимчивость к бешенству высокая для всех теплокровных. Половых, возрастных и географических ограничений нет, бешенство распространено на всех континентах. Надежда избежать инфицирования после укуса есть у тех, кто привит (особенно недавно). Отмечена осенне-летняя сезонность из-за увеличения частоты контактов людей с дикими животными и бродячими собаками.
Источник и резервуар инфекции в основном – дикие млекопитающие, но могут быть и городские (собаки и другие домашние животные). Пути передачи бешенства – контактный, т.е только после непосредственного ослюнения микротравм кожи/слизистых.
Старайтесь следить за поведением животных, а именно, странности проявляются в следующим: волки спокойны и гуляют в одиночку среди людей, а потом неожиданно нападают; Лисы становятся более ласковыми; У собак (да и у других животных) наблюдается обильное слюнотечение и может быть поджат хвост. Но «странность» поведения не является залогом бешенства.
Инкубационный период от 7 дней до года и более, но чаще 30-90 дней. Это время от внедрения возбудителя до первых симптомов бешенства. Длительность этого периода будет завесить от некоторых факторов: от локализации, от глубины и от обширности укуса, а также от возраста пострадавшего. В особенности локализация и возраст – напрямую предопределяет скорость распространения возбудителя и, чем локализация укуса ближе к голове (т.е повреждение в области рук/шеи/лица), тем быстрее достигает возбудитель мозга, именно из-за короткого пути, и даёт специфические симптомы. Младший возраст также ускоряет появление симптомов, т.к у детей скорость проведения возбуждения выше, нежели у взрослых и это способствует продвижению вируса далее по нервным волокнам.
В этот период происходит проникновение вируса через место укуса и там происходит первичное размножение, после этого вирус проникает в мышечную ткань (при сильных укусах сразу в мышечную ткань), происходит соединение с нервно-мышечными синапсами, проникновение в нервные волокна и распространение по ним возбудителя к ЦНС и клеткам слюнных желёз и, как только возбудитель достигает структур ЦНС, возникает период клинических проявлений (продромальный или период предвестников, период возбуждения и период параличей).
Продромальный период длится в среднем 1-3 дня и один из первых признаков – тканевые изменения в месте укуса и по ходу нервных путей от него, а именно – происходит набухание. Покраснение и зуд в области рубца/места укуса. Эти проявления возможны на фоне небольшого лихорадочного синдрома. Возникает бессонница, подавленность и раздражительность, чувство страха, тоски, повышение чувствительности к слуховым и зрительным раздражителям, гиперестезии воздуха и чувства нехватки воздуха.
Период возбуждения характеризуется возникновением острого энцефалита: приступы психомоторного возбуждения, изменение сознания, галлюцинации, агрессивность, буйство, бредовые идеи, мышечные спазмы, судороги. В этот период возбудитель достигает структур ЦНС и дивиантное поведение говорит о повреждении гиппокампа — это характеризуется попытками больного убежать, укусить, нападать с кулаками. Также стоит упомянуть о бесконтрольной силе, возникающей у заражённых, т.к она достигает таких масштабов, что больные начинают вырывать трубы, отрывать двери и т.д.
Как только возбудитель достигает стволовых структур и по достижению черепных нервов, возникает очаговая неврологическая симптоматика: диплопия, парез лицевых мышц, неврит зрительного нерва, нарушение глотания – каждый из этих симптомов имеет свою специфику проявления, в зависимости от того, какая пара черепных нервов повреждена. Например, самый яркий симптом – слюнотечение и пена изо рта характерна для повреждения языкоглоточного нерва, т.к происходит нарушение тонуса протока слюнных желёз и нарушение глотания. Из-за потерь жидкости через слюну и возможную рвоту, больные хотят пить, но не могут из-за гидрофобии (боязнь воды), помимо этого регистрируется аэрофобия (страх воздуха, его дуновения), также наблюдается страх яркого света (фотофобия) или громкого звука (акустикафобия) – все эти страхи могут вызывать возникновение всё новых и новых приступов. Приступы не постоянны, но легкопровоцируемы и частонарастающие с сокращением интервалов возникновения и сопутствующими судорогами (часто генерализованными).
Паралитическая стадия болезни: судороги и возбуждение прекращаются, и на фоне полного благополучия, которое является мнимым, наступает смерть – часто из-за паралича сосудодвигательного или дыхательного центра.
Все 4 периода могут протекать весьма вариабельно, но как бы там не было исход один – смерть. Возникновение специфических симптомов «включает жизненный таймер» и люди живут не более недели.
Оговорю сразу, что диагностика часто посмертная, т.к из-за молниеносного течения и тканевой деструктуризации нейроцитов, диагностика, да и лечение бессмысленны и проводятся только для предотвращения распространения заболевания и спасения тех, у кого ещё не начались клинические проявления.
• РН (реакция нейтрализации) направлена на определение специфических антител против гликопротеина G (описание в подзаголовке «возбудитель»), при этом материал для исследования – отпечатки роговицы, биоптаты кожи затылка, у невакцинированных больных происходит четырёхкратное нарастание антител при исследовании парных сывороток. У вакцинированных больных обнаруживают абсолютный уровень специфических антител, которые определяются не только в периферической крови, но и в спинномозговой жидкости.
Посмертные методы диагностики бешенства (т.е только после смерти):
• ПЦР (полимеразная центральная реакция) направлена на обнаружение РНК-вируса, берутся из биоптатов мозга.
• Гистологический метод направленный на обнаружение телец Бабеша–Негри (специфические эозинофильные включения и их появления обусловлено затруднением созревания вирионов в нейроцитах) в мазках-отпечатках головного мозга.
• Биологический метод основан на заражении лабораторных животных и обнаружении тех же самых телец Бабеша-Негри, но уже в мозговых тканях умерших животных. Для лабораторных анализов, помимо кусочков мозговой ткани, используют ещё биоптаты слюнных желёз и роговицы.
Специфического лечения нет. Помощь основывается только на том, чтобы ликвидировать патогенез, т.е лечение симптоматическое: установка назогастрального зонда и проведение зондового питания, также проводят инфузионную терапию, противосудорожную и седативную терапию, при необходимости вводят мышечные релаксанты и наркотические средства, проводят ИВЛ. Но такое лечение не позволяет избежать смертельного исхода.
Поэтому сразу после укуса любого животного необходимо проводить лечебно-профилактическую иммунизацию на тот случай, если животное окажется больным.
Главная цель профилактики – иммунизация, которая может быть профилактической или лечебно-профилактической:
Профилактическая проводится людям с риском заражения: ветеринары, лесники, охотники, собаколовы, работники бойни, сотрудники лабораторий работающих с вирусом бешенства;
Лечебно-профилактическая иммунизация проводится при контакте и укусах людей бешенными, подозрительными на бешенство или неизвестными животными. В этом случае противопоказаний для вакцинации нет, даже при беременности и кормлении её всё равно необходимо проводить – «потерявший головы о волосах не плачет».
Принципы профилактики: края раны не иссекают и не ушивают в первые 3 дня, исключения составляют только некоторые случаи – обширные раны, наложение швов на кровоточащие сосуды, наложение швов на раны лица. После первичной хирургической обработки применяют антирабическую культуральную концентрированную очищенную инактивированную сухую вакцину (КОКАВ) – её вводят по 1 мл в дельтовидную мышцу, а детям – в мышцу бедра. Курс введения приходится на 0, 3, 7, 14, 30 и 90 день итого, вместо пресловутых «40 уколов в живот» в прошлом времени, курс иммунизации составляет всего 6 инъекций.
Антиробический иммуноглобулин гетерологичный (лошадиный) или гомологичный (человеческий) нейтрализует вирус бешенства. Вводят его при тяжёлых множественных укусах и опасной локализации. Его вводят в первые часы после укуса, но не позднее 3 суток с целью создания пассивного иммунитета. Перед проведением иммунизации, с целью избежать анафилактической реакции, используют правила введения по Безредко, а также дозу вводимой вакцины определяют из расчёта 40МЕ/кг – при введении гетерологичного, и 20МЕ/кг – при введении гомологичного иммуноглобулина. Для введения необходимой дозы иммуноглобулина необходимо вес пострадавшего умножить на 40(20)МЕ и разделить полученное число на активность иммуноглобулинов указанную на этикетке. Рассчитанную дозу инфильтрируют вокруг ран и в глубину раны (если всю дозу ввести невозможно по анатомическим соображениям – область глаз, ушная раковина и т.д., оставшуюся дозу вводят внутримышечно в другие места). После применения вакцины иммуноглобулин не водят, совместное введение возможно в тяжёлых случаях (ослюнение и/или укус слизистых, области головы, рук, просто множественные укусы) и при том, иммуноглобулин вводят перед вакциной.
За укусившим животным наблюдают 10 суток и, при появлении первых признаков заболевания, его голову направляют в лабораторию на иммунофлюоресценцию биоптатов головного мозга, с целью обнаружения вируса бешенства. Если же в течении 10 дневного наблюдения, со стороны животного не обнаружилось никаких симптомов, то у человека прекращают начатую иммунизацию. Если же пострадавший ранее был иммунизирован и после его иммунизации прошло менее года, назначают всего 3 инъекции по 1 мл на 0, 3, 7 день. Если прошло более года от иммунизации, то повторную иммунизацию проводят полную.
Вакцинированному следует знать: лечение глюкокортикоидами и иммунодепрессантами следует приостановить, иначе антирабическая иммунизация окажется неэффективной, запрещается применение спирта на всём протяжении иммунизации и на протяжении 6 месяцев после окончания. Исключить все стрессовые реакции.
Вопрос: Опасен ли больной для окружающих?
Ответ: да. Больной бешенством не только заразен, а еще и агрессивен.
Вопрос: Сохраняется ли иммунитет после иммунизации?
Ответ: из-за абсолютной смертности, постинфекционный иммунитет не изучен, но известно, что поствакцинальный иммунитет сохраняется год.
источник