Бешенство – это острое инфекционное заболевание, вызванное вирусом, попадающим в организм человека при укусе больным животным или попадании на кожу его слюны. Клинически характеризуется тяжелым поражением нервной системы. Является одним из самых опасных инфекционных заболеваний.
Без специфического лечения – введения вакцины против бешенства – заболевание заканчивается смертельным исходом. Чем раньше человек обратится за медицинской помощью после укуса, тем меньше шансов заболеть. Давайте познакомимся с причинами, признаками бешенства у людей, поговорим о принципах его диагностики и лечения, а также о том, как избежать этого опасного недуга.
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных.
Вирус нестоек во внешней среде — погибает при нагревании до 56 °C за 15 минут, при кипячении — за 2 минуты. Чувствителен к ультрафиолетовым и прямым солнечным лучам, к этанолу и ко многим дезинфектантам. Однако устойчив к низким температурам и фенолу.
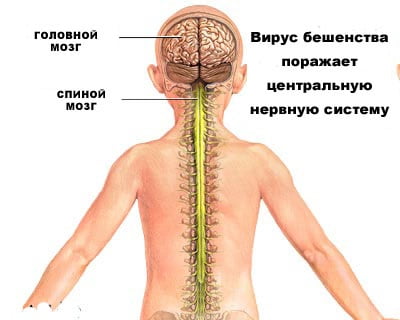
Вирус размножается в нервных клетках организма, образуя тельца Бабеша-Негри. Экземпляры вируса переносятся через аксоны нейронов со скоростью приблизительно 3 мм в час. Достигая спинного и головного мозга, они вызывают менингоэнцефалит. В нервной системе вирус вызывает воспалительные, дистрофические и некротические изменения. Гибель животных и человека наступает вследствие асфиксии и остановки сердца.
Инкубационный период бешенства составляет от 10 дней до 3—4 (но чаще 1—3) месяцев, в некоторых случаях — до одного года, то есть вирус может существовать в организме без проявления симптомов. У иммунизированных людей в среднем он длится 77 дней, у не иммунизированных — 54 дня.
Описаны единичные случаи крайне продолжительного инкубационного периода. Так, он составил 4 и 6 лет после иммиграции в США у двух выходцев из Лаоса и Филиппин; выделенные у этих больных штаммы вируса отсутствовали у животных в США, но присутствовали в регионах происхождения иммигрантов. В некоторых случаях длительного инкубационного периода бешенство развивалось под влиянием какого-либо внешнего фактора: падения с дерева через 5 лет после заражения, удара электрическим током через 444 дня.
Продолжительность преимущественно зависит от места полученной травмы. Чем дольше вирусу придется добираться до головного мозга, тем дольше человек будет оставаться внешне здоровым. В медицине были описаны случаи, когда болезнь проявлялась даже спустя 4 года после укуса инфицированной коровы.
Бешенство у человека проходит три стадии развития, каждая из которых проявляется различными симптомами.
Начальная стадия бешенства (1-3 дня):
- Самые первые симптомы бешенства у человека возникают в месте укуса. К этому времени рана может полностью зарубцеваться, но человек начинает «чувствовать» укус. Ощущается тянущая боль с наибольшим проявлением в центре укуса, жжение и зуд, повышенная чувствительность кожи. Рубец может снова воспалиться и припухнуть.
- Возникает субфебрилитет – температура колеблется в пределах 37 С -37,3 С, но не превышает их.
- Отмечается слабость, головные боли, рвота и понос.
- Если укус пришелся на область лица, человека начинают беспокоить зрительные и обонятельные галлюцинации – навязчивые запахи, которых на самом деле нет, зрительные несуществующие картины.
- Отмечаются типичные нарушения психики: больного одолевает беспричинный страх, тоска, депрессия. В редких случаях тревожность сменяется раздражительностью. Человек становится замкнутым и апатичным к происходящим событиям.
- Нарушается сон и аппетит. В редкие минуты сна больного одолевают страшные сновидения.
Следующая стадия длится от 2 до 3 дней, она называется стадия возбуждения. Для нее характерны:
- Из-за поражения нервной системы, происходит повышение возбудимости нервно-рефлекторной системы. Тонус вегетативной нервной системы преобладает.
- Яркий симптом прогрессирования болезни – развитие гидрофобии. При попытке сделать глоток жидкости у инфицированного человека возникает спазм. Ему подвергаются дыхательные и глотательные мышцы, вплоть до возникновения рвоты. По мере прогрессирования болезни подобный спазм будет возникать в ответ на звук текущей воды и даже на её вид.
- Дыхание больного становится редким и судорожным.
- Появляются лицевые судороги. Любые внешние раздражители вызывают острую реакцию нервной системы.
- Судороги становятся ответной реакцией даже на незначительные для здорового человека раздражители: яркий свет, ветер или сквозняк, резкий звук. Это вызывает у больного страх.
- Зрачки расширяются, глазные яблоки выпячиваются (экзофтальм), взгляд фиксируется в одну точку. Пульс учащается, выступает обильный пот, слюна беспрерывно течет, её объем значительно увеличивается.
- Психические нарушения прогрессируют, больной чрезмерно возбужден, становится буйным. Он несет угрозу себе и окружающим, ведет себя агрессивно и даже яростно. Зараженные кидаются на окружающих, дерутся и кусаются, рвут на себе вещи, волосы, бьются о стены. На самом деле человек во время такого приступа ужасно страдает от преследующих жутких образов и звуков. Во время пика приступа у человека может остановиться дыхание, а также прекратиться сердцебиение.
Когда приступ проходит, люди ведут себя адекватно, неагрессивно, их речь логична и правильна.
Параличи возникают вследствие выпадения функций коры головного мозга. Параличу подвергаются те или иные группы мышц и органов (языка, гортани и т.д.). Угасают двигательная и чувствительная функции, прекращаются приступы судорог и фобий. Больной внешне успокаивается.
Отмечается значительное увеличение температуры до 40-42 С. Возникает учащенное сердцебиение на фоне падения давления. Смерть больного возникает вследствие паралича сердца или дыхательного центра.
Таким образом, общая длительность клинических проявлений 3-7 дней. В некоторых случаях вышеописанные стадии и симптомы бешенства у человека могут быть стерты, и болезнь очень быстро прогрессирует до параличей (смерть наступает в течение первых суток после первых проявлений).
Диагностика основывается на данных анамнеза: укус животного или ослюнение кожи. Затем играют роль специфические признаки бешенства: водобоязнь, повышенная чувствительность к раздражителям (звукам, свету, сквозняку), обильное слюнотечение, приступы психомоторного возбуждения с судорогами (даже в ответ на малейшее движение воздуха).
Из лабораторных методов можно отметить обнаружение антигенов вируса бешенства в отпечатках с поверхности роговицы. В анализе крови отмечается лейкоцитоз за счет увеличения содержания лимфоцитов. После гибели больного на вскрытии в веществе головного мозга обнаруживают тельца Бабеша-Негри.
До 2005 года не было известно эффективных методов лечения бешенства в случае появления клинических признаков заболевания. Приходилось ограничиваться чисто симптоматическими средствами для облегчения мучительного состояния. Двигательное возбуждение снимали успокаивающими (седативными) средствами, судороги устраняли курареподобными препаратами. Дыхательные расстройства компенсировали посредством трахеостомии и подключения больного к аппарату искусственного дыхания.
В 2005 году появились сообщения о том, что 15-летняя девушка из США Джина Гис смогла выздороветь после заражения вирусом бешенства без вакцинации, когда лечение было начато уже после появления клинических симптомов. При лечении Гис была введена в искусственную кому, и затем ей были введены препараты, стимулирующие иммунную активность организма. Метод базировался на предположении, что вирус бешенства не вызывает необратимых поражений центральной нервной системы, а вызывает лишь временное расстройство её функций, и, таким образом, если временно «отключить» бо́льшую часть функций мозга, то организм постепенно сможет выработать достаточное количество антител, чтобы победить вирус. После недели нахождения в коме и последующего лечения, Гис через несколько месяцев была выписана из больницы без признаков поражения вирусом бешенства.
Однако, бешенство неизлечимо в последней стадии. Вероятность летального исхода при заражении – 99,9 %.
Так как лечение бешенства на стадии появление признаков уже не эффективно, для предотвращения распространения вируса требуется профилактика недуга, путём введения специальной вакцины.
Прививки от бешенства человеку назначаются в таких случаях:
- если он поранился предметами, на которых была слюна заражённого;
- если он подвергся нападению явно нездорового животного и получил открытые повреждения кожных покровов;
- если он подвергся укусам диких грызунов;
- если он подвергся контакту со слюной больного такой патологией, как бешенство, человека, и в других случаях, когда в открытую рану могла попасть слюна предполагаемого носителя;
- если у него на теле есть царапины, полученные от контакта с животным, которое вскоре после их нанесения погибло по непонятной причине.
Прививки от бешенства назначаются немедленно, с определённой периодичностью. Их проводят как амбулаторно, так и стационарно – в зависимости от желания пациента и тяжести укусов.
При этом следует помнить, что вакцинация может вызвать побочные явления, такие как покраснение места инъекции, повышение температуры тела, диспептические расстройства, нарушение общего состояния. Существуют особые указания, касающиеся прививки от бешенства и приёма алкоголя – для предупреждения развития поствакцинальных осложнений, людям запрещается в течение периода вакцинации и полугода после неё употреблять спиртные напитки.
Специфическая профилактика проводится путем проведения курса комбинированного введения антирабической вакцины и антирабического иммуноглобулина после укуса или ослюнения животным. После укуса следует провести обработку раны и обратиться к врачу-хирургу.
Обработка раны проводится следующим образом:
- обильно промыть рану кипяченой мыльной водой или перекисью водорода;
- обработать рану йодом или 70° спиртом;
- зашивание раны, а также иссечение ее краев, противопоказано;
- вокруг раны и в саму рану вводится антирабический иммуноглобулин;
- через 24 ч. вводится антирабическая сыворотка.
Первые два пункта обработки следует провести дома, еще до посещения врача; остальное проводит врач-хирург.
источник
Бешенство – это одно из серьезнейших инфекционных заболеваний, которое имеет вирусную природу. Протекает патология с серьезными последствиями для нервной системы и в большинстве случаев приводит к смерти пациента. Вызвать у человека появление данной инфекции может укус животного. Но какие братья наши меньшие могут стать виновниками такого серьезного заболевания, как бешенство? Инкубационный период у человека сколько дней длится? Попробуем в этом разобраться.
На сегодняшний день разделяют два типа бешенства: природный и городской. Первый передается через диких животных – летучих мышей, лисиц, волков, шакалов.
А при втором носителями считаются домашние животные, но чаще всего бешенство передается через укус зараженной собаки. Сколько длится инкубационный период бешенства у человека? Как распознать, что животное заражено данным вирусом?
Опасность зараженных животных в том, что первые признаки заболевания у них могут начать проявляться только через пару месяцев.
Если говорить про бешенство, инкубационный период у людей один, а у животного он зависит от возраста и веса и может составлять от 7 дней и до года. Определить это заболевание у зверей можно по таким признакам:
- Неадекватное поведение. Дикие животные могут терять чувство осторожности и приближаться к домашним обитателям и людям. А домашние питомцы при бешенстве меняют свое поведение – становятся более ласковыми, ленивыми и сонливыми.
- Меняется аппетит. Животное, зараженное бешенством, может кушать несъедобную пищу, например землю.
- Обильное слюноотделение и рвота. Эти симптомы при бешенстве могут появляться у животного очень часто. Нарушается процесс глотания, звери давятся во время еды.
- Нарушается координация. Животное часто при ходьбе шатается.
- Агрессия. Этот симптом может появляться одним из последних, и, как правило, спустя пару дней животное погибает.
Но какой инкубационный период бешенства у человека после заражения? Что провоцирует болезнь?
Возбудителем заболевания является вирус Neuroiyctes rab >
После попадания в рану вирус очень быстро распространяется по всем нервным стволам и достигает ЦНС, а после проникновения на периферию поражает всю нервную систему. Размножаясь, возбудитель вызывает серьезные изменения: кровоизлияния, отеки, изменение нервных клеток.
При ускоренном развитии симптомов заболевания человек очень быстро умирает, только мгновенное реагирование и введение вакцины в первые часы после укуса дают шанс на выживание. Но как клинически проявляется бешенство? Инкубационный период у людей сколько может длиться?
В наш век технологий уже давно создали вакцину, благодаря которой больной может быстро избавиться от инфекции бешенства, и клинические признаки в этом случае — редкое явление. Но наступить болезнь все же может, и спровоцировать ее могут несколько факторов:
- Долгое отсутствие квалифицированной медицинской помощи.
- Нарушения в режиме прививок.
- Самостоятельно завершенный период вакцинации ранее назначенного срока.
Чаще всего к смерти пациента приводит незнание, что нужно делать сразу же после укуса животного, и халатное отношение к своему здоровью. Большая часть людей просто не обращают внимания на укус – рану обработали, ну и хорошо. Они даже не подозревают, что обычная неглубокая рана (на первый взгляд) может стать причиной смертельной болезни, от которой вылечиться через пару дней уже будет невозможно.
Такое заболевание, как бешенство (инкубационный период у людей может иметь различную продолжительность в зависимости от локализации укуса), очень опасно, и только обращение к доктору сразу после нападения животного и вакцинация могут спасти от смерти. Но какие признаки должны все-таки заставить человека бить тревогу?
После того как инкубационный период закончен, и вирус уже достаточно размножился в организме, можно заметить первые проявления заболевания. Для него характерны такие симптомы:
- Пациента сильно тревожит рана. Место укуса болит, тянет, зудит, а если появился уже рубец, то он чаще всего сильно опухает и воспаляется.
- Температура тела повышается и держится на уровне 37 градусов.
- Появляется сильная головная боль, общая слабость, тошнота и даже рвота.
- Если рана в области лица, то могут появиться галлюцинации.
- Появляется депрессивное состояние, тревожность, а может, даже и раздражительность.
Но стоит помнить, что бывает бешенство нескольких стадий, и симптомы у каждой из них сильно отличаются.
Обязательно имеет бешенство инкубационный период у людей. Симптомы в это время еще не проявляются. Этот этап протекает без признаков. Он может длиться и до трех месяцев, хотя были зафиксированы случаи, когда инкубационный период у людей затянулся на долгие годы, но чаще всего он составляет все-таки не более 12 месяцев. Большая часть пациентов из-за длительности срока иногда даже и не может вспомнить, кто и когда их укусил.
Если пострадавшего укусили в голову или шею, то не сразу проявляет бешенство у человека симптомы: инкубационный период может составлять чуть более полутора месяцев. Человек, укушенный в руку, может не подозревать ничего неладного гораздо дольше. А дальнейшее течение болезни можно разделить на несколько основных этапов.
После попадания вируса в организм человека начинается, если мы говорим про бешенство, инкубационный период у людей. Стадии заболевание имеет разные, они могут стремительно сменять друг друга и отличаются своей симптоматикой:
1. Продромальный период. В это время вирус бешенства попадает в ЦНС. Длится этот этап от 2 до 10 суток. В это время появляются первые признаки вируса: зуд, болезненность в месте укуса. Эти симптомы можно наблюдать первыми, но есть еще и другие:
- общее недомогание;
- резкая потеря веса;
- головная боль;
- лихорадка;
- тошнота;
- расстройство кишечника;
- чувство тревоги;
- бессонница;
- депрессия.
2. Стадия возбуждения. Во время нее болезнь уже поражает всю ЦНС. Очень выраженно проявляет в это время бешенство у человека симптомы. Инкубационный период давно закончился, и все признаки смертельной болезни налицо. Среди симптомов очень выражены судороги, пациент может умереть сразу, как только этот этап заболевания начнется, или же его проявления приведут к летальному исходу.
Буйное и паралитическое бешенство часто развиваются во время второго этапа болезни. В этот период у пациентов быстрыми темпами развивается гиперактивность, чувство тревоги, галлюцинации. Спустя сутки все эти симптомы будут сопровождаться вспышками сильнейшего беспокойства. Пациенты становятся настолько агрессивными, что начинают бросаться на людей, рвут на себе одежду и бьются головой о стену. У некоторых могут случаться судороги (достаточно интенсивные), а в один «прекрасный» момент такой приступ заканчивается параличем.
3. Стадия параличей. Парализуются движения языка, глазных мышц, повышается температура до 40 градусов, давление падает, а сердце начинает сокращаться быстрее. Продолжительность этой стадии разная у всех пациентов, но заканчивается, как правило, смертью на фоне поражения сердечно-сосудистого и дыхательного центров.
4. Смерть. Очень важно точно определить, когда мозг человека, заболевшего бешенством, умер. Сделать это можно при помощи биопсии или определения отсутствия кровотока. Очень часто многие люди некоторые неврологические симптомы по ошибке принимают за смерть мозга.
Это еще один важный вопрос, который следует обсудить в рамках темы «Бешенство: инкубационный период у людей».
Диагностика должна проводиться как можно быстрее. В первую очередь определяется, когда был укушен человек, попала ли в рану слюна животного. Клинические проявления в основном у всех однообразны. В крови увеличивается количество лимфоцитов, а вот эозинофилы отсутствуют. Мазок-отпечаток, который берется с поверхности роговицы, указывает на наличие антигена, вырабатываемого на инфекцию, попавшую в организм человека.
Если у пациента появились первые признаки бешенства, его помещают в инфекционное отделение. Проводят терапию для облегчения симптомов, при этом также дополнительно используют поддерживающее лечение. Назначаются болеутоляющие средства, противосудорожные, если необходимо, то снотворное, применяют парентеральное питание, а также препараты, при помощи которых удается снять все симптомы бешенства.
Максимально эффективного лечения от этой патологии пока еще не изобрели. Единственное, что может защитить и не допустить развития такого неприятного сценария, как бешенство, инкубационный период у людей, постконтактная вакцина. Это лучший из методов профилактики.
Только вакцинация позволит защитить человека от вируса бешенства. Профилактический курс прививок обязателен для тех, кто непосредственно связан с риском заражения по роду своей деятельности.
Всех животных, которые покусали человека или ведут себя слишком агрессивно, необходимо срочно отвести к ветеринару, чтобы провести обследование и отправить в карантинную зону на 10 суток. Если в течение этого времени животное не погибло, есть вероятность того, что у него не бешенство. Инкубационный период у людей, (профилактика очень важна!) отличается по длительности от такового у животных, поэтому можно и ошибиться с постановкой диагноза.
Если вдруг животное укусило человека, то обязательно нужно обработать рану. Область укуса очищают мыльным 20 % раствором. Если рана слишком глубокая, то в этом случае промывание делают при помощи катетера, чтобы струя воды как можно глубже попала внутрь. Ни в коем случае нельзя накладывать швы или прижигать ее.
Срочно вакцину вводят человеку при наличии таких симптомов:
- Укусы, царапины, попадание слюны на открытую рану или слизистые от животных, которые заражены вирусом бешенства.
- Ранение предметами, на которых может присутствовать слюна или мозг зараженного животного.
- Укусы через одежду или в тех случаях, если она была повреждена зубами животного.
- Если укусившее животное в течение нескольких дней после укуса погибло.
- Укусы диких животных.
- Повреждение кожных покровов человеком, зараженным вирусом бешенства.
Итак, вернемся опять к вопросу об уколах, ведь мало просто знать, как проявляют себя бешенство, инкубационный период у людей.
Постконтактная вакцина вводится сразу же в стационаре или амбулаторно. Человека могут не прививать в том случае, если он был укушен домашним животным, укус был нанесен не в шею, лицо или кисти рук, если это было единожды. Когда травмировано опасное место, то пострадавшему делают три прививки. Это необходимо даже в том случае, если укус был нанесен домашним питомцем, так как он может быть носителем вируса бешенства, и у человека недуг проявится, а у животного — нет.
За любым животным, которое укусило человека, нужно обязательно проследить 10, а то и 14 дней, и, если появились первые признаки бешенства, срочно обратиться за вакцинацией.
Как стало ясно из вышесказанного, лучше сделать прививку от бешенства, чем допустить развитие болезни, ведь первые симптомы не сразу могут проявляться, а дальнейшее развитие инфекции может привести к серьезным последствиям. Сегодня еще не изобрели такого средства, которое бы полностью вылечило от бешенства. Лечение проводят только препаратами, ослабляющими симптомы и убирающими их. Если вовремя не успеть сделать прививку, то бешенство в большинстве случаев приводит к летальному исходу.
источник
Вирус крайне опасен для птиц и животных своей способностью вызывать у них различные патологии. Он существует, благодаря циркуляции в природе, распространяясь с помощью живых теплокровных организмов. Человек заражается чаще всего от собак (и домашних, и бродящих), а они от диких животных. Непосредственно от представителей дикой фауны люди инфицируются не более, чем в 28% случаев. Кошки становятся источником заражения в 10% случаев.
Инфицирование происходит при контакте со слюной больного животного, чаще всего при укусе. Особо опасна в этом плане травма головы и рук. Чем больше укусов, тем выше риск инфицирования. Пик заболеваемости приходится на весну и лето. Теоретически, человек является источником опасности во время развития симптоматики болезни, особенно в тот период, когда перестает контролировать собственное поведение.
В РФ, за 2012 год было заражено 950 человек. 52 процента больных проживают в Центральном федеральном округе, ещё меньше в Приволжском (17%) и Уральском (8%), в Южном и Сибирском – по 7%.
Разносчиком болезни считаются лисы, популяция которых в стране велика. Так, на каждые 10 квадратных километров приходится до 10 особей. Для того, чтобы предотвратить распространение болезни, на эту же площадь должно приходиться не более одного животного.
Кроме того, растет популяция волков и енотовидных собак, они разносят инфекцию не менее активно, чем лисы. Болеть могут также ежи, лоси, рыси, медведи, хотя для них это не типично. Также регистрируются случаи нападения на людей бешеными воронами.
Поэтому так важна прививка от бешенства для домашних животных. Нередки случаи вывоза не вакцинированных псов на природу, где они нападают на инфицированных ежей. Спустя какое-то время их поведение становится неадекватным, они уходят в темные места и гибнут.
В прошлом, вакцину вводили человеку лишь спустя 10 дней. В это время наблюдали за напавшим на него животным. Если оно за это время не погибало, то пострадавшего не прививали. Однако, если человек не обращается к врачу в течение 4 дней после появления первых симптомов, вероятность того, что он выживет – 50%. Если человек начал проходить курс вакцинации лишь на 20-й день, вероятность его гибели составляет 100%.
А если после укуса своевременно обратиться за медицинской помощью и пройти курс вакцинации, то каких-либо последствий удается избежать как минимум в 96-98% случаев.
Инкубационный период этого заболевания может быть, как коротким (9 дней), так и продолжительным – до 40 суток. Болезнь будет развиваться быстрее, если вирус проник в организм через укус на лице и шее. Крайне опасны и укусы на кистях рук – в этом случае инкубационный период может сократится до 5 суток. Так вирус, продвигаясь по нервным путям попадает в спинной и головной мозг, вызывая отмирание клеток. Если же инфицирование произошло через ноги, то инкубационный период значительно увеличивается. Были случаи, когда вирус не проявлялся в течение года и более. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Так как современная вакцина позволяет избавить больного от заболевания, то пациенты, поступающие с явными клиническими признаками бешенства – это очень редкое явление. Наступление болезни может быть обусловлено следующими факторами:
Длительное отсутствие медицинской помощи;
Нарушение прививочного режима;
Самостоятельное досрочное завершение вакцинации.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен. К этой ране он относится как к обыкновенной царапине, которая на самом деле несет прямую угрозу жизни. В то время как за помощью нужно обратиться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
В организме, после инфицирования происходят следующие процессы: вирус попадает в спинной и головной мозг, разрушая его клетки. Гибель нервной системы вызывает ряд симптомов и приводит к летальному исходу.
Для того, чтобы выставить диагноз, врачу потребуется выяснить факт укуса или попадания слюны животного на человека. Клиника у всех заболевших однообразна. В крови повышается уровень лимфоцитов, эозинофилы полностью отсутствуют. Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Вирус может бессимптомно существовать в организме от 30 до 90 дней. Реже инкубационный период сокращается до 10 дней, ещё реже увеличивается до года. Продолжительность преимущественно зависит от места полученной травмы. Чем дольше вирусу придется добираться до головного мозга, тем дольше человек будет оставаться внешне здоровым. В медицине были описаны случаи, когда болезнь проявлялась даже спустя 4 года после укуса инфицированной коровы.
Болезнь проходит три стадии развития, каждая из которых проявляется различными симптомами.
Для начального этапа, который продолжается от 24 часов до 3 дней, характерны следующие признаки:
Первой тревожить больного начинает рана. Даже если укус к этому моменту времени уже зарубцевался, человек начинает ощущать его. Поврежденное место болит, ощущения носят тянущий характер, локализуются в центре травмы. Кожа становится более чувствительной, зудит. Рубец воспаляется и припухает.
Температура тела не превышает 37,3 °C , но и не опускается ниже 37 (субфебрилитет).
Возникают головные боли, появляется слабость. Больного может тошнить и рвать.
Когда укус был нанесен в область лица, у человека часто развиваются галлюцинации : обонятельные и зрительные. Пострадавшего начинают преследовать отсутствующие на самом деле запахи, возникают несуществующие образы.
Проявляются психические отклонения: больной впадает в депрессию, его преследует беспричинный страх. Иногда на смену повышенной тревожности приходит чрезмерная раздражительность. Человек испытывает апатию ко всему, становится замкнутым.
Аппетит пропадает. Ночной отдых нарушается, на смену нормальным сновидениям приходят кошмары.
Следующая стадия длится от 2 до 3 дней, она называется стадия возбуждения. Для нее характерны:
Из-за поражения нервной системы, происходит повышение возбудимости нервно-рефлекторной системы. Тонус вегетативной нервной системы преобладает.
Яркий симптом прогрессирования болезни – развитие гидрофобии. При попытке сделать глоток жидкости у инфицированного человека возникает спазм. Ему подвергаются дыхательные и глотательные мышцы, вплоть до возникновения рвоты. По мере прогрессирования болезни подобный спазм будет возникать в ответ на звук текущей воды и даже на её вид.
Дыхание больного становится редким и судорожным.
Появляются лицевые судороги. Любые внешние раздражители вызывают острую реакцию нервной системы.
Судороги становятся ответной реакцией даже на незначительные для здорового человека раздражители: яркий свет, ветер или сквозняк, резкий звук. Это вызывает у больного страх.
Зрачки расширяются, глазные яблоки выпячиваются (экзофтальм), взгляд фиксируется в одну точку. Пульс учащается, выступает обильный пот, слюна беспрерывно течет, её объем значительно увеличивается.
Психические нарушения прогрессируют, больной чрезмерно возбужден, становится буйным. Он несет угрозу себе и окружающим, ведет себя агрессивно и даже яростно. Зараженные кидаются на окружающих, дерутся и кусаются, рвут на себе вещи, волосы, бьются о стены. На самом деле человек во время такого приступа ужасно страдает от преследующих жутких образов и звуков. Во время пика приступа у человека может остановиться дыхание, а также прекратиться сердцебиение.
Когда приступ проходит, люди ведут себя адекватно, неагрессивно, их речь логична и правильна.
Завершающая фаза болезни – стадия параличей. Она длится не более суток, и характеризуется угасанием двигательной функции. У больного нарушается чувствительность, судороги и галлюцинации больше не преследуют его. Парализуются различные мышечные группы и органы. Внешне человек выглядит спокойным. При этом происходит значительный скачок температуры. Она поднимается до 42 °C, усиливается сердцебиение, а артериальное давление падает. Человек погибает по причине паралича сердечной мышцы или дыхательного центра.
От начала проявления симптомов заболевания до момента смерти больного проходит от 3 дней до недели. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может умереть на протяжении первых суток, после того, как появятся первые скудные симптомы.
После того, как симптоматика впервые проявила себя, болезнь становится неизлечимой. Все действия врачей будут сведены лишь к облегчению самочувствия человека. Его стремятся отгородить от внешних раздражителей, вводят опиоидные анальгетики, выполняют поддерживающую терапию. Продлить жизнь помогает искусственная вентиляция легких, однако, летальный исход неминуем.
Оказание первой помощи пострадавшему входит в обязанности врача-хирурга, работающего в центре антирабической помощи. Больной получает инъекцию в тот же день, когда обращается за помощью.
Если раньше вводили до 30 прививок в область живота, под кожу, то начиная с 1993 года, от подобной схемы профилактики заболевания отказались. Сейчас используется современная вакцина (КОКАВ). Она очищенная и даёт возможность значительно сократить лечебный курс, а также уменьшить дозировку, вводимую разово.
Вакцина не вводится в ягодицу! Детям её ставят в бедро (в наружную поверхность), а взрослым и подросткам в дельтовидную мышцу. Стандартная дозировка – 1 мл. Эффект от введенной вакцины достигает 98%, однако, важно сделать первую инъекцию не позднее, чем две недели после получения травмы или укуса.
При первом обращении пациента даже спустя месяцы после опасного контакта ему будет показан лечебный курс.
После того, как была сделана прививка, первые антитела к вирусу появятся спустя 14 дней, их максимальная концентрация наступит через месяц. Когда существует риск сокращения инкубационного периода, больному вводят антирабический иммуноглобулин.
Когда курс будет завершен, у человека сформируется иммунитет, который начнет работать, спустя 14 дней после последней инъекции.
Действовать сформированная защита будет на протяжении года.
Несмотря на существующие вакцины и иммуноглобулин, люди продолжают умирать от вируса. Это происходит в результате их низкой осведомленности об опасности болезни и из-за не обращения к доктору. Некоторые пострадавшие отказываются от оказания медицинской помощи и в 75% случаев погибают из-за факта инфицирования. Иногда вина за смерть таких больных лежит на врачах, которые неправильно оценили степень угрозы здоровью человека (до 12,5%). Некоторые пациенты (до 12,5%) погибают из-за прерывания курса или нарушения режима вакцинации.
Строго запрещено пациентам, проходящим лечение, а также спустя 6 месяцев после его окончания: потреблять любые спиртные напитки, чрезмерное физическое переутомление, нахождение в бане и сауне, переохлаждение. Это объясняется снижением выработки антител, ухудшением иммунитета. Если больной получает параллельное лечение иммунодепрессантами или кортикостероидами, необходим контроль антител к вирусу. Если их продуцируется в недостаточном количестве, то необходима дополнительная терапия.
Как правило, большинство людей не испытывают никаких побочных эффектов, после введения вакцины. Она чаще всего хорошо переносится. Незначительные аллергические проявления отмечаются не более, чем в 0,03% случаев.
Противопоказания для введения вакцины от бешенства отсутствуют, что обусловлено смертельной угрозой больного человека.
Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями.
В каких случаях не нужно вакцинироваться?
При попадании слюны животного или при его прикосновении к целостному кожному покрову;
Если животное укусило человека через ткань, которая толстая и она не повредилась;
Когда произошло ранение клювом или когтем птицы;
При укусе животными, проживающими в домашних условиях, если они были привиты от вируса и в течение года не проявляли признаков болезни.
Что касается домашних животных, то человека не прививают в том случае, если он не был укушен в шею, лицо, пальцы или кисти, а также, если укус единичный. Когда травма локализуется в опасном месте или носит множественный характер, человеку делают 3 прививки. Это необходимо по причине того, что носителем вируса могут быть даже вакцинированные домашние питомцы.
За нанесшим травму животным необходимо наблюдать, если оно проявляет признаки болезни, то вакцинацию следует начать незамедлительно.
Если заражение скорее всего произошло. Вакцину обязательно нужно сделать, если была получена травма (укус, царапина, попадание слюны на поврежденную кожу) от дикого животного. Если имеется возможность проследить за ним, то человеку ставят всего 3 инъекции.
Профилактику прекращают, если животное остается здоровым на протяжении 10 суток после нанесения травмы.
Также достаточно 3 вакцин, если животное было убито, а в его мозге не обнаружили вируса бешенства.
Курс проводят полностью, если:
Судьба животного неизвестна;
Оно имело контакт с представителями дикой фауны.
Если травмированный человек был вакцинирован полным курсом ранее, и с этого времени не прошло 365 дней, то ему ставят три вакцины (первый, 3 и 7 дни). Если год уже истек, то необходимо пройти полный терапевтический курс.
Терапия с использованием иммуноглобулина необходима к реализации в течение суток после получения травмы. Этот срок не должен превышать 3 дней после возможного инфицирования и до того, как была введена 3 вакцина. Доза составляет 20 МЕ/кг иммуноглобулина.
Одна половина рассчитанной дозы вводится инъекционно, вокруг поврежденных тканей (рану можно орошать). Остальную часть вводят в мышцу (в бедро – в его верхнюю треть или в ягодицу). Вакцина и иммуноглобулин не вводятся одним шприцом!
Их возможно сочетать при наличии следующих показаний:
Укус глубокий, наблюдается кровотечение;
Имеются множественные укусы;
Травмы нанесены в опасные зоны.
Следует помнить о смертельной опасности вируса. Необходимо обращаться к врачу сразу после полученной травмы или после возникновения сопряженных с риском заражения ситуаций.
Важно знать, что при даже незначительном укусе, человеку необходимо обратиться за врачебной помощью. Дальнейший ход терапии будет определен доктором. Он реализует экстренное лечение путем введения либо активной, либо пассивной вакцины антирабического иммуноглобулина.
Сразу после укуса важно промыть травмированное место проточной водой. Кроме того, профилактическая вакцина может быть введена лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам.
Вакцину вводят немедленно, после обращения пострадавшего человека в больницу. Её выполняют в первый день, затем на 3 и 7 день, после на 14 и 28 сутки. Всемирная организация здравоохранения даёт рекомендацию провести вакцинацию ещё и спустя 3 месяца, после того, как была введена последняя инъекция, вводят её в мышцу. Это достаточная для выработки иммунного ответа схема.
Вводят вакцину в случае, если:
Произошел укус дикими грызунами;
Произошло попадание слюны на кожу, имел место укус или царапина животного, точно переносящего вирус или даже при подозрении на его наличие;
Произошел укус сквозь тонкий слой ткани, после ранения любым предметом, запачканным слюной инфицированного животного.
Произошло ранение птицей (не хищником);
Произошел укус, без повреждения кожи (через плотную ткань);
При употреблении внутрь молока или мяса инфицированного животного, прошедшего термическую обработку;
Произошел укус домашним грызуном;
Произошел укус грызуном, на той территории, где болезнь не фиксировалась уже 2 года;
Произошел контакт с зараженным человеком без повреждения кожи или попадания его слюны на слизистые оболочки;
Произошел контакт, но животное не погибло спустя 10 дней после контакта (мера не актуальная).
Вакцина имеет незначительные побочные реакции по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отечь, уплотниться или болеть. Иногда отмечается рост температуры тела (не более 38 °C), появляется озноб и головные боли. Могут увеличиться лимфатические узлы.
Первичную антирабическую помощь оказывает врач-хирург (врач-травматолог) центра антирабической помощи (согласно приказу Минздрава № 297 от 7.10.1997). Вакцина против бешенства вводится в первый день обращения в травматологический пункт.
Образование: в 2008 году получен диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)» в Российском исследовательском медицинском университете имени Н. И. Пирогова. Тут же пройдена интернатура и получен диплом терапевта.
Как быстро и просто понизить артериальное давление?
100% лечение рака 4 стадии — современные достижения медицины!
 | Холера |
 | Брюшной тиф |
 | Туляремия |
 | Ботулизм Таблицы расчетов для мужчин, женщин и детей, всех возрастов! Узнайте причины отклонений! Расшифровка всех видов анализов! Не знаете своего заболевания? Найдите его по симптомам! источник Бешенство (от лат. рабиес; устар. гидрофобия или водобоязнь) – это название смертельно опасного инфекционного заболевания, вызванного попаданием в организм человека вируса бешенства (rabies virus). Переносчиками его являются животные-носители, которые заражают человека при укусе, царапании или ослюнении (инфекция содержится в слюне). В старину считалось, что заболевший человек одержим нечистой силой, бесами. Отсюда и происхождение названия «бешенство». Ежегодно в мире от заражения вирусом бешенства умирает около 50 000 человек. Дикие животные, которые могут стать переносчиками бешенства: Носителями вируса могут стать также домашние животные:
Имеется теоретическая вероятность передачи вируса от человека к человеку через укус (не подтверждено). Вирус проникает в тело с попаданием слюны животного в рану или любую другую царапину на коже (реже – на слизистую оболочку глаз или рта) и по близлежащим мышечным волокнам внедряется в нервную ткань. Он достигает следующих отделов человеческого организма, нарушая их работу:
Тело вируса неустойчиво к условиям высоких температур (выше 56° C) и плохо переносит попадание ультрафиолетовых лучей, но игнорирует воздействие антибиотиков. Однако организм человека – идеальная среда для его размножения. Нервные волокна выступают площадкой для дальнейшего деления вируса и его продвижения (проходит через аксоны, образуя тельца Бабеша-Негри). Он оканчивает свой путь в коре головного и центрах спинного мозга, приводя к менингоэнцефалиту. Возбудитель заболевания, передвигаясь по нервным волокнам, также провоцирует развитие энцефалита (воспаление ЦНС). Из другой статьи вы можете узнать более подробную информацию о первых симптомах энцефалита. Во время своего продвижения по организму вирус провоцирует следующие патологические изменения нервной ткани: Если не предпринимать оперативных мер, то эти нарушения приведут к смерти больного. Летальный исход наступает в связи с удушением или остановкой сердечной мышцы. Человек, заражённый бешенством, на первых стадиях может испытывать симптомы простудного заболевания:
В дальнейшем симптоматика будет прогрессировать и ориентироваться нужно уже на следующие приметы:
Если после укуса никаких изменений не наблюдается, в любом случае следует обратиться к доктору: животное могло быть переносчиком других инфекций и заболеваний. У бешенства имеется свой инкубационный период. Зачастую, чтобы первые признаки заболевания проявились, необходимо время – от 1 до 4 месяцев. Иногда для развития патологии хватает и 10 дней, а порой требуется, чтобы прошёл год. Известен случай, когда период от попадания вируса в организм до развития симптоматики составил 6 лет. Столь высокая длительность инкубационного периода объясняется тем, что вирус продвигается в организме по нервным волокнам, а не по кровеносным сосудам, что значительно задерживает проявление клинической картины. Сроки проявления бешенства также зависят от следующих факторов:
Наблюдения за болезнью позволили выделить 3 основные фазы её протекания: Развитие заболевания не всегда однозначно и не всегда сохраняет именно такую последовательность. Известны случаи, когда бешенство дебютировало сразу с третьей стадии (паралитическое бешенство) или было ограничено признаками лишь второй стадии (буйное бешенство). Продромальная стадия (3 дня) характеризуется лёгким повышением температуры тела (до 37,3° C). У больного возникает необъяснимое беспокойство, нарушается сон. Затянувшаяся рана, оставленная от укуса, начинает болеть. В стадии разгара (4 дня) наблюдается повышение чувствительности, мышцы сводит судорогой. Возникает водобоязнь и аэрофобия. Пациентов посещает чувство страха, они становятся раздражительными и агрессивными. На финальной стадии паралича (последние дни) человек полностью обездвижен, наступает асфиксия. Симптоматика развивается только после того, как вирус распространится по всему телу. Классические проявления, которые сопровождают заболевание следующие:
Симптомы могут вовсе не давать о себе знать в случае малого количества вируса, попавшего в организм. Немедленный вызов врача после контакта с возможным носителем бешенства – главное правило, с которого начинается успешная терапия заболевания. Дожидаясь специалиста, необходимо предпринять ряд подготовительных действий:
Диагностической процедуры для подтверждения бешенства обычно не требуется. Специалисту достаточного осмотреть заражённого и по хрестоматийным симптомам (водобоязнь, аэрофобия) составить представление о картине заболевания. Последние достижения в диагностике позволяют определить антиген бешенства на верхних слоях глазного яблока. Оперативность врачебного вмешательства определяет исход заболевания. В комплексе с вакциной специалисты применяют дополнительные препараты. Итак, современная медицина обладает следующими инструментами по избавлению пациента от вируса:
Вакцинация проводится в несколько этапов:
До 2005 г. лечение заболевания считалось невозможным на стадии появления признаков бешенства. После проявления клинической картины у пациента, врачи были ограничены рамками симптоматического лечения (применение успокоительных средств, курареподобных препаратов, аппарата искусственного дыхания). Однако современные исследования позволили продвинуться в изучении заболевания. Переменный успех в лечении на стадии развития симптоматики (5 случаев выздоровления у 37 зараженных на 2012 г.) продемонстрировали ученые из США, применив т. н. протокол Милуоки – помещение больного в состояние комы и введение ему комбинации из фармакологических средств:
В мировой практике зафиксировано всего 8 случаев благоприятного исхода после длительного пребывания вируса в организме человека. Один из них – выздоровление Джины Гис, которая была искусственно введена в кому американскими специалистами. В этом и заключается суть метода «протокола Милуоки» – с помощью комы снизить активность нервной системы, в надежде, что в этом состоянии организм самостоятельно начнёт выработку антител. Этот метод лечения до сих пор остаётся в статусе экспериментального. Профилактические меры:
источник Инфекционные заболевания приносят огромные проблемы обществу и могут вызвать у человека летальный исход. Бешенство относится к таким болезням и чрезвычайно опасно отсутствием выраженных симптомов сразу после заражения. Возбудителем бешенства является нейротропный зоонозный вирус, поражающий центральную нервную систему и представленный несколькими штаммами, вызывающими типичное и атипичное течение болезни. Данный вирус представлен на всех континентах, кроме Антарктиды и Австралии. Наибольшее распространение бешенство получило в странах Африки и некоторых регионах Азии. Вирус бешенства погибает при высоких температурах (свыше 60 о С), при воздействии на него щелочи, формалина, хлора, прямых солнечных или ультрафиолетовых лучей. Наряду с этим бешенство устойчиво к низким температурам, йоду и фенолу. Врожденного или приобретенного иммунитета к вирусу бешенства не существует. В зависимости от источника заражения бешенство бывает природным (передается дикими животными) и городским. Переносчиками инфекции являются плотоядные теплокровные животные, такие как:
В 99% случаев инфицирование происходит в результате укуса собакой. Также теоретически бешенством можно заразиться от больного человека при условии, что его слюна попадет в организм. Однако в медицине такие случаи зафиксированы не были. Опасна инфекция не только после проявлений явных симптомов, но и в конце инкубационного периода (за 7-8 дней до активной стадии). Заражение вирусом бешенства происходит в результате укуса или попадания слюны на открытую рану, царапину, а также слизистую глаз, носа или кишечника. В крайне редких случаях вероятно инфицирование в результате вдыхания содержащего вирус воздуха (например, при обработке шкур зараженных животных). Также возможна передача вируса при трансплантации донорских органов. Употребление мяса больного животного не повлечет за собой заражение, так как желудочный сок убивает вирус. Скорость развития болезни зависит от размеров зараженного животного, а также от места попадания инфекции (таблица 1). Таблица 1. Развитие бешенства в зависимости от места попадания вируса:
Особая опасность вируса бешенства состоит в следующем:
Бешенство у человека, симптомы которого проявляются особенно активно в период возбуждения, на начальном этапе проходит без каких-либо признаков. Во время инкубационного периода инфекция распространяется по всему организму, проникая в нервные пути, а затем в спинной и головной мозг. Скорость проникновения вируса составляет в среднем 3-4 мм/час. В основном скрытая фаза бешенства длится от 10 дней до 3 месяцев. Однако в истории зафиксированы случаи проявления вируса спустя 1 или даже 4 года после попадания инфекции. Длительность инкубационного периода напрямую зависит от места инфицирования: чем оно дальше от головы, тем больше времени необходимо на распространение бешенства по телу.
Восприимчивость нервной системы способствует ускорению процесса инфицирования. Если заражение произошло от крупного животного, заболевание будет более быстротечным. На это также оказывает влияние размер и глубина раны, через которую вирус попал в кровь. К тому же статистика показывает зависимость длительности инкубационной фазы от животного, которое является носителем вируса (при укусе волка наблюдается самый короткий скрытый период). Бешенство может пройти без инкубационного периода в том случае, когда в организм проникло большое количество клеток возбудителя. Бешенство относится к инфекционным заболеваниям, которым подвержены малоимущие слои населения, проживающие в районах, где отсутствует вакцина. Также клинические проявления вируса появляются у тех, кто отказывается от прививок, проходит вакцинацию с запозданием, либо не проходит полный курс инъекций. Как правило, заражение и дальнейшее распространение болезни происходит и у лиц, не обладающих необходимыми знаниями об опасности и методах предупреждения бешенства. Вирус попадает в кровь и, ввиду отсутствия необходимых мер, заражает весь организм, приводя к необратимым последствиям. При проявлении клинических симптомов бешенства через время наступает летальный исход. Попадая в организм, вирус бешенства первоначально концентрируется в мышечной ткани, затем попадает в нервную ткань, полностью ее поражая. В организме человека образуются включения Бабеша-Негри, которые свидетельствуют о развитии заболевания. Бешенство у человека, симптомы которого проявляются через время после заражения, в своем развитии проходит несколько этапов:
Начальные признаки бешенства связаны непосредственно с местом укуса или заражения. Рана начинает зудеть, болеть и припухает, даже если начала заживать. Неприятные ощущения имеют тянущий характер. При этом кожа вокруг раны может воспалиться и покраснеть. Наряду с перечисленными симптомами пропадает аппетит, возникает безразличие ко всему, нарушается сон, больного преследуют кошмары, а при укусах в верхнюю половину туловища – галлюцинации. Также происходит повышение артериального давления. Начальный этап развития бешенства длится 1-3 дня. Бешенство у человека, симптомы которого не позволяют сразу же идентифицировать болезнь, по первым признакам напоминают простуду: повышается температура до 37-38 о С, появляется головная боль, слабость, снижается аппетит. Наряду с этим больной становится чувствителен к громким звукам и свету. Также проявляется тошнота, сильное слюновыделение, учащаются рвотные позывы, возникает необоснованное чувство тревожности. В среднем подобная симптоматика наблюдается в течение 1-3 дней. В связи с тем, что бешенство может проявляться в буйной и паралитической форме, первые признаки заболевания могут различаться. При буйный проявлениях поведение зараженного становится чересчур активным, а летальный исход через несколько дней неизбежен. Паралитическое бешенство менее распространено и длится дольше. У больного наступает постепенный паралич мышц от места попадания вируса, кома и смерть. После продромального периода и первых симптомов наступает активная стадия возбуждения. Заражение достигает нервной системы и отражается на поведении заболевшего. В это время наряду с общей гиперактивностью возникает наиболее яркий симптом бешенства – пена изо рта. Также наблюдаются мышечные и дыхательные спазмы, судороги, высокая температура, достигающая 40-41 о С. Дыхание в этот период значительно нарушается, с глотанием также наблюдаются сложности. Развитие бешенства сопровождается болями в груди. При этом больной бешенством ведет себя крайне агрессивно, кричит, крушит все вокруг. По причине того, что больного преследуют галлюцинации и мучает депрессивное состояние, он опасен для окружающих и может на них напасть. Зараженный во время приступа пытается укусить или ударить того, кто находится рядом, или же самого себя. Из-за судорог его лицо искажается, становится синюшным, а зрачки увеличиваются. В большинстве случаев больной страдает боязнью воды, яркого света, громкого звука или порывов ветра. Подобные симптомы вызваны поражением головного мозга и центральной нервной системы. На раздражители реакция нервной системы незамедлительна и сопровождается дыхательными нарушениями, а также необъяснимым страхом. У больного наблюдается экзофтальм (выпячивание глазного яблока) и обращение взгляда в одну точку. Также зараженный страдает чрезмерным слюновыделением. Во время приступа агрессии возможна остановка сердца. У больного нарушается питание: он не может полноценно употреблять пищу и ест мелкими кусочками. Подобное неадекватное поведение и состояние не постоянно и чередуется с осознанными периодами. Больной же не помнит ничего из того, что происходило, становится спокойным и с легкостью идет на контакт. Наряду с этим может наблюдаться состояние апатии. Длительность периода возбуждения может составить 2-3 дня. Не всегда бешенство сопровождается периодом возбуждения и, в связи с этим, «тихое бешенство» практически не диагностируется. Источником такой разновидности заболевания является укус летучей мыши. Если больной не скончался во время активной стадии возбуждения, в развитии бешенства наступает паралитический период. Слюна, которую зараженный не может проглотить из-за паралича мышц, выделяется вместе с холодным потом в больших количествах. Агрессия и галлюцинации пропадают, больной может употреблять пищу и пить воду. Период затишья может продолжаться несколько дней. Далее происходит рост температуры до критичных отметок (42 о С), отмечается слабость, снижение давления, нарушение чувствительности. На этой стадии зараженный страдает резкой потерей веса в результате обезвоживания. Также он прекращает реагировать на раздражители, в частности на яркий свет.
Как правило, паралич у больного бешенством развивается по восходящей, начиная с нижних конечностей. Постепенно паралич поражает все тело и человек умирает от спазма в сердечно-сосудистом центре или легких. В целом длительность протекания бешенства составляет 5-7 дней, а стадия паралича занимает не больше дня. Бешенство, в зависимости от типа вируса, может также протекать нестандартно, без основных симптомов и без стадии возбуждения. При этом может отсутствовать и бурная реакция на внешние раздражители, и гидрофобия. Атипичное бешенство начинается сразу же с паралитической стадии. Атипичное бешенство при диагностике можно перепутать с другими заболеваниями, такими как острый энцефалит или паралич Ландри. Неверная диагностика может привести к распространению инфекции. Нестандартное течение болезни может спровоцировать не только сам вирус, но и регулярное употребление алкоголя, онкологические процессы в организме. Атипичное бешенство может протекать длительный период времени (до 3 месяцев) и сопровождаться диареей. Диагностировать бешенство во время инкубационного периода достаточно сложно, ведь никаких признаков болезнь не подает. В зависимости от вероятности заражения инфекцией и наличия контакта с больным животным выделяют:
Установить, заражен ли больной бешенством с высокой точностью возможно только при летальном исходе во время биопсии, поэтому диагностика инфекции начинается с сбора анамнеза. Прежде всего врач устанавливает наличие прямого контакта с подозрительным животным в течение года. Также в зону риска попадают те больные, которые в силу профессиональной деятельности, занимаются обработкой шкур животных. В случае поимки укусившего животного, берут анализы у него.
В лабораторных условиях проводят следующие тесты на бешенство:
Подобные исследования напрямую зависят от стадии развития инфекции, иммунитета больного, штамма вируса и технического оснащения лаборатории, где проводят анализ. Наиболее эффективным методом диагностики, показавшим высокую чувствительность независимо от того, когда взята проба, считается ПЦР нервных окончаний задней поверхности шеи. Бешенство при сборе анамнеза необходимо дифференцировать от столбняка и вирусного энцефалита. При столбняке нет психических нарушений, агрессии, гидрофобии, а при вирусном энцефалите присутствует интоксикация. В связи с тем, что вирус бешенства всегда приводит к летальному исходу, вакцинацию проводят незамедлительно вне зависимости от того, подтверждено ли заражение. Бешенство у человека, симптомы которого проявляются лишь на активной стадии, лечить необходимо еще до их появления. Существует миф о том, что зараженное бешенством животное, укусившее человека, не проживет более 10 дней. Однако такое утверждение ошибочно, ведь при атипичном течении заболевания разносчик вируса будет жить более длительный период. Лечение бешенства после проявления его симптомов невозможно и в таком случае сводится лишь к облегчению течения болезни и применению поддерживающей терапии. В связи с этим противоинфекционную вакцинацию осуществляют в инкубационный период. После проникновения в организм вакцины иммунная система начинает вырабатывать необходимые антитела. Прививку необходимо сделать не позднее 2 недель после укуса, чтобы иммунитет успел сформироваться. Больным, принимающим иммунодепрессанты и стероиды, назначают более длительный курс лечения, так как эффективность введенной вакцины в комплексе с применяемыми препаратами снижается. Для образования необходимого количества антител иммунной системе понадобится около месяца. Иммунизацию в обязательном порядке проводят тем, кто в процессе трудовой деятельности связан с исследованиями вируса или работает с животными. Постконтактную вакцинацию против бешенства проводят сразу же после обращения. Современная вакцина более концентрирована и позволяет снизить разовую дозировку по сравнению с используемыми ранее препаратами. Инъекцию детям делают в наружную поверхность бедра, а взрослым – в плечо. Больному делают 6 уколов:
Если в результате взятия анализов у подозрительного животного, укусившего пациента, наличие вируса не подтвердилось, больному делают всего 3 инъекции. В том случае, если неизвестна дальнейшая судьба животного, пациенту назначают полный курс. Эффективность вакцинации при условии ее своевременности (до 2 недель после укуса) составляет 98-99%. На результативность такого лечения влияет соблюдение в течение полугода после прохождения курса ряда ограничений:
В вакцинации отсутствует необходимость при:
В тяжелых случаях (при множественных укусах, а также укусах в лицо, кисть, пальцы и шею) вместе с вакциной применяют антирабический иммуноглобулин. Данный препарат изготавливают из сыворотки лошадиной или человеческой крови. Особенностью применения иммуноглобулина является то, что его вводят единожды в течение первых 3 дней после укуса. Препарат делят на 2 части, одну из которых вводят в ягодицу, а второй обкалывают площадь вокруг раны. После проявления клинических симптомов в запущенных случаях используется экспериментальный метод лечения бешенства, названный Милуокским протоколом. В основе этого способа лежит теория, согласно которой организм успеет выработать иммунитет к вирусу, если дать отдых нейронам в мозгу человека путем введения его в искусственную кому. В коме снижается метаболизм и одновременно скорость развития заболевания. Вместе с этим в организм вводятся подавляющие развитие вируса препараты. Применен был Милуокский протокол в 2004 г. при лечении Джины Гис, которая стала первой выжившей после бешенства. Противники применения Милуокского протокола считают, что излечение девушки связано со слабостью штамма вируса, которым она была заражена. К тому же количество выживших при лечении искусственной комой не превышает 15 %. Противники Милуокского протокола считают такой метод лечения в принципе смертельно опасным. Связано подобное мнение с тем, что пациенты с подозрением на бешенство не проходят своевременную вакцинацию, полагая, что в случае заражения смогут излечиться. Также практика применения Милуокского протокола достаточно дорогостоящая (около 1 млн. долларов) и по карману далеко не каждому. Вакцины против бешенства в медицинской практике отличаются некоторыми особенностями, а также ценой. Таблица 2. Вакцины против бешенства:
После наступления клинических симптомов бешенства прогноз развития болезни неутешителен и заканчивается летальным исходом. В случае же своевременного введения вакцины и соблюдения графика вакцинации, а также рекомендаций врача, больной вылечится. Чем позже вводится инъекция препарата против бешенства, тем ниже шанс выживания пациента. Бешенство для человека представляет колоссальную опасность. Эта болезнь отличается тем, что ее необходимо предупреждать, а не лечить тогда, когда появились первые симптомы. Симптомы бешенства у человека: Фрагмент передачи «Жить здорово» о бешенстве у человека: источник |



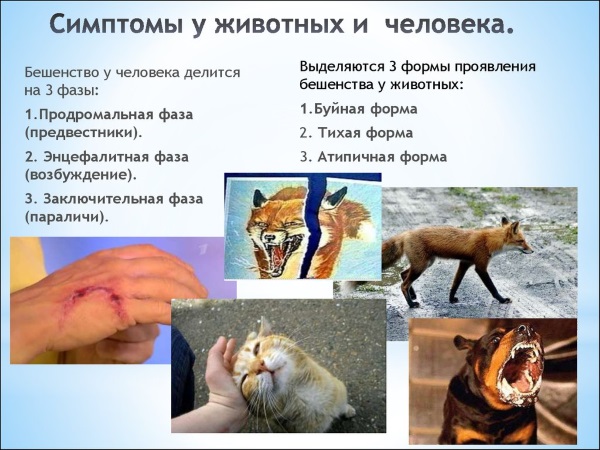 На рисунке перечислены симптомы бешенства у человека и животных.
На рисунке перечислены симптомы бешенства у человека и животных.




