Бешенство – инфекционное заболевание, поражающее нервную систему, преимущественно мозговые оболочки, провоцируя специфическую форму энцефалита. Болезнь распространена среди диких и в меньшей степени домашних животных. Человеку болезнь передается посредством слюнной жидкости зараженного. Учитывая это, следует рассмотреть лечение бешенства у людей и определить правила оказания первой помощи при потенциальном инфицировании.
Бешенство представляет собой патологию инфекционного характера, поражающую нервную систему животных и человека. Заболевание провоцирует необратимые изменения в структуре мозговых тканей, из-за чего пораженный организм необратимо погибает. Инфекция быстро распространяется посредством нервных клеток, из-за чего инкубационный период бешенства относительно краткий.

В естественной природной среде выживание инфекции поддерживается за счет диких животных. Переносчиками бешенства являются многие виды животных, в особенности волки, лисицы, еноты, грызуны. Среди домашних источниками инфекции чаще всего выступают собаки и кошки, реже крупный скот.

Во всем мире же от представленного заболевания погибает до 55 тыс. человека. В основном это происходит в малоразвитых странах с неблагоприятной экологической и климатической обстановкой.
Основной механизм передачи бешенства – контактный. Некоторые виды, например, желтые мангусты, способны жить с бешенством несколько лет, ускоряя распространение болезни.
Способы заражения человека:
- Укус бешеного животного (чаще всего волков, бродячих собак, лисиц, кошек)
- Попадание слюны инфицированного на открытые участки кожи
- Открытые травмы, повреждения
- Заражение при контакте с больным человеком
Учитывая это, следует отметить, что больной бешенством человек также выступает потенциальным разносчиком инфекции, ввиду чего требуется его строгая изоляция.
Необходимо учесть, что укус бешеного животного или попадание слюнной жидкости не всегда приводит к развитию болезни. Несмотря на это, пострадавшему необходимы профилактические меры с целью полного исключения риска болезни.
Инкубационный период длится от 10 суток до 4 месяцев. На этот показатель влияет большое количество факторов, поэтому однозначно определить срок формирования болезни невозможно.

- Вид животного, от которого передалась инфекция
- Состояние иммунитета
- Количество и расположение укусов
- Наличие сопутствующих травм
Наиболее значимым фактором считается расположение укусов. Это объясняется тем, что если больное животное укусило человека в руку, голову, в области гениталий или другие части тела, в которых располагается большое количество нервных окончаний, инкубационный период сокращается.
Возбудителем бешенства является вирусный микроорганизм, поражающий нервные клетки. Из-за нейротропного характера вирус бешенства практически не подвергается воздействию иммунных клеток. Это определяет высокий процент заболеваемости среди зараженных.

Размножение вируса происходит непосредственно в пораженных нервных тканях. Постепенно патоген достигает спинного и головного мозга, где вызывает воспалительные процессы.
В течение всего инкубационного периода присутствие инфекции в организме не проявляется. Зарегистрированы случаи, при которых интенсивная симптоматика возникала только через год после заражения под воздействием разных факторов. Патология протекает в несколько стадий, которые отличаются симптомами, и соответствует разным степеням тяжести.
Мифы о бешенстве на видео:
Ранняя стадия болезни длится 1-3 дня, в зависимости от локализации укуса и их количества. Начальным симптомом патологии считается болевой синдром и дискомфорт в области укуса, где произошла передача инфекции. Пациент испытывает тянущие или колющие боли даже в том случае, если повреждение уже зарубцевалось. Одновременно отмечают кожный зуд, местное воспаление и отек.
К симптомам ранней стадии бешенства также относят:
- Рост температуры до субфебрильных показателей (в пределах 37-37.3 градусов)
- Головная боль
- Мышечная слабость
- Миалгия (боли в мышцах)
- Нарушения зрительного или обонятельного восприятия
- Снижение аппетита
- Ухудшение сна
Ранняя стадия также может сопровождаться психическими отклонениями, в числе которых тревожность, беспричинный страх, депрессивное состояние. Пациент проявляется апатию.
Следующий этап болезни называется стадией возбуждения. Она длится в среднем 2-3 дня. В этот период описанные выше ранние симптомы бешенства дополняются другими клиническими проявлениями.
-
Повышенная возбудимость вегетативной НС
- Боязнь воды
- Спазмы при глотании жидкости
- Рвотные позывы
- Редкое дыхание
- Судороги мышц лица (возникают как ответ на определенные раздражители)
- Расширение зрачков
- Учащение ЧСС
- Усиленная секреция слюны
- Обильное потоотделение
На данной стадии психические нарушения отягощаются. У пациента возникают приступы, во время которых больной крайне возбужден. Двигательная активность ускоряется, а контроль собственного поведения нарушен, из-за чего пострадавший может навредить себе либо окружающим.
Отмечаются внезапные вспышки агрессии, ярости. У пациентов повышается чувствительность к любым раздражителям, в особенности свету, внезапным звукам. Возникают слуховые и зрительные галлюцинации.
После приступов состояние временно стабилизируется. Больные абсолютно контролируют собственное поведение, ведут себя спокойно, не проявляют агрессию.
Поздняя форма патологии называется стадией паралича. Ее длительность составляет 1 день. В этот период воспаление мозговых клеток протекает наиболее интенсивно. Из-за воздействия на определенные нервные центры у больного угасают двигательные функции.
Патология сопровождается следующими симптомами:
-
Нарушение чувствительности кожи
- Длительные судороги, спазмы
- Нарушение подвижности глазных яблок, век
- Расстройство дыхательных функций
- Резкий рост температуры до 42 градусов
- Ускоренное сердцебиение при одновременном падении давления
Достоверным симптомом поздней стадии является извращенный аппетит. Больной может пытаться употреблять в пищу совершенно несъедобные объекты, что повышает опасность нанесения ущерба. Психические отклонения на фоне тяжелой формы бешенства приводят к тому, что человек прекращает существовать как личность. У него утрачивается способность к самосознанию, самоконтролю. Речь становится неразборчивой, вместо нее больной может издавать нечленораздельные звуки.
Завершением поздней стадии патологии является летальный исход. Больной умирает вследствие спазма мышц, отвечающих за поддержание дыхания либо из-за паралича сердечной мышцы и остановки сердца.
Постановка диагноза осуществляется на основе сведений анамнеза и изучения присутствующих клинических проявлений. В большинстве случаев пациентов, у которых выявлены признаки бешенства, помещают в инфекционное отделение с целью изоляции.
| Критерии при постановке диагноза | Описание |
| Место укуса | Существенное значение при диагностике имеет факт наличия места укуса, через которое предполагаемо произошло проникновение инфекции. Определяются местные симптомы: болевой синдром, отек, припухлость тканей. Отмечаются изменение цвета кожи. |
| Светобоязнь | Является достоверным признаком того, что у больного развилось бешенство. При воздействии яркого света у пациентов развиваются спазмы, возникает интенсивная головная боль, ухудшается общее состояние. |
| Водобоязнь | При бешенстве пациент не способен полноценно употреблять жидкость. Во-первых, питье вызывает сильный страх перед смертью. Во-вторых, у больных возникает спазм в области глотки, что препятствует глотательному рефлексу. Пострадавшие не имеют возможности сделать несколько глотков воды. |
| Слюноотделение | При диагностике бешенства определяется наличие гиперсекреции слюнной жидкости. У пациентов выявляется обильное выделение слюны, которая может вытекать из ротовой полости. Жидкость при этом, как правило, вязкая, белого цвета, иногда пенистая. Одновременно отмечают отвисание челюсти, из-за чего слюна произвольно стекает изо рта. |
В большинстве случаев подтверждение диагноза при помощи лабораторных методов исследования не требуется. Однако существуют специальные методы, которые применяются в случаях, если клиническая картина не выраженная. Чаще всего применяется метод выявления вирусных антигенов в образцах отпечатков поверхности глазных оболочек.
источник
Что такое бешенство? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет.
Бешенство (rabies, гидрофобия, водобоязнь) — острое, безусловно смертельное для человека заболевание, вызываемое вирусом бешенства, который посредством специфического воспаления тканей центральной нервной системы приводит к развитию энцефалита и, как правило, к летальному исходу. Является предотвратимым при проведении своевременного курса вакцинации до (в профилактических целях) или после момента заражения.
Вид — вирус бешенства Rabies virus:
- дикий — патогенный для человека;
- фиксированный — лабораторный, лишённый заражающей способности.
Вирус бешенства имеет вид винтовочной пули, размерами 75-175 нм, с одним плоским и другим закруглённым концами. РНК-содержащий вирус снаружи покрыт гликопротеиновым каркасом, имеющим специфические шипы (рецепторы — гликопротеин G ответственен за проникновение вируса в клетку и иммуногенность; при проведении вакцинации к нему образуются антитела, нейтрализующие вирус). Внутри содержит нуклеокапсид и матриксные белки: N-белок, L-белок, NS-белок. Различают семь серотипов вируса бешенства. В РФ распространён серотип 1.
Вирус бешенства неустойчив в окружающей среде, практически мгновенно погибает под воздействием прямых солнечных лучей, при нагревании до 60°C инактивируется в течении 10 минут, при действии различных бытовых дезинфектантов и спирта, а также при высушивании — практически мгновенно, при воздействии желудочного сока — за 20 минут.
В трупах павших животных может сохраняться до трёх месяцев. Вирус достаточно устойчив к низким температурам, (при 0°C может сохраняться несколько недель), однако при этом быстро теряет свою вирулентность — способность вызывать заболевание. При оттаивании и повторном замораживании погибает — это, в совокупности в другими факторами, обуславливает невозможность такого пути заражения.
Культивация вируса происходит посредством внутримозгового заражения лабораторных животных (белые мыши, крысы) — в таких случаях скрытый период длится до 28 дней. [1] [2] [3]
Бешенство — зоонозная природно-очаговая инфекция. Распространение практически повсеместное (исключение — Япония, Новая Зеландия, Великобритания, Австралия и Антарктида). Источником инфекции могут быть собаки (до 99%), лисы, летучие мыши, волки, кошки и мелкие грызуны. Любое млекопитающее и птицы могут болеть бешенством, но в подавляющем большинстве не представляют опасности для человека (например, птицы).
- контактный — при укусе или ослюнении, редко возможно заражение при разделке убитого животного;
- маловероятен аэрозольный механизм заражения — например, в пещере, населённой летучими мышами;
- алиментарный — при поедании павших от бешенства животных;
- трансплацентарный путь — при пересадке органов от умерших людей от бешенства (при неверно поставленном диагнозе).
В широкой практике вирус передаётся только через слюну, всё остальное является казуистическими случаями (при поедании животного — через мозговое вещество, при пересадке роговицы и т.п.).
Передача вируса от человека к человеку при укусе или поцелуе, при укусе мышей (кроме летучих) теоретически возможна, однако таких случаев не зарегистрировано.
Рост заболеваемости характеризуется периодичностью, зависящей от природных условий, колебаний наличия кормовой базы грызунов, численности плотоядных животных.
Заражение может наступить при:
- укусе больного животного (становится заразным за несколько дней до начала клинических проявлений — в среднем 5-7 дней, максимально до 10);
- прямом ослюнении повреждённых кожных покровов и слизистых оболочек (даже микроскопическом);
- теоретически возможно заражение при оцарапывании кожи когтями больного животного (на когтях вируса нет, но после получения царапины слюна животного может попасть в свежую рану, например, при лае).
Следует понимать, что не каждое больное бешенством животное выделяет вирус со слюной и не каждый укус передаёт человеку вирус бешенства. В среднем, при укусе животного, у которого доказано заболевание бешенством, при отсутствии антирабической вакцинации у укушенного заболевают не более 30% человек. Слюна на полу, земле, траве, пакете, дверной ручке, в реке и т.п. опасности для человека не представляет.
Восприимчивость всеобщая. Наибольшей опасности подвергаются дети, особенно в сельской местности (множество бродячих и диких животных). Ежегодно от бешенства погибает около 50 тысяч человек, в основном в Южно-Азиатском регионе.
Интересной особенностью является наличие естественного иммунитета к вирусу у холоднокровных животных и рыб. [1] [4] [5]
Инкубационный период составляет от 10 дней до 3 месяцев. Он зависит от локализации укуса:
- наиболее быстро заболевание развивается при укусе в лицо, шею, голову, больших повреждениях;
- более длительный период при локализации укусов в конечности, туловище, особенно единичных.
Описаны казуистические случаи скрытого периода до 1 года.
В развитии бешенства выделяют несколько периодов, последовательно сменяющих друг друга (иногда без чётко прослеживающейся динамики):
- инкубационный (10 дней — 1 год);
- продромальный (1-3 дня);
- возбуждения (2-3 дня);
- паралитический (1-3 дня).
- смерть.
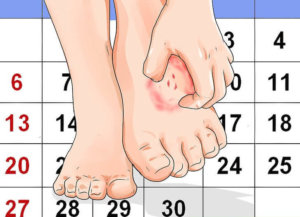
После укуса формируется рубец, ничем не отличающийся от рубцов другого происхождения.
Начальными признаками развития бешенства наиболее часто являются:
- зуд;
- неприятные ощущения;
- малоинтенсивные боли в месте укуса и близлежащей области;
- воспаление рубцовой ткани (происходит нечасто).
Появляются общее недомогание, повышенная потливость, субфебрильная температура тела (37,1–38,0 °C), сухость во рту, снижение аппетита, чувство стеснения в груди. Сон больных нарушен — нередки кошмары в начале болезни, сменяющиеся бессонницей. Нарастает беспричинная тревога, беспокойство, тоска, появляется страх смерти (с нарастающим компонентом), причём выраженность данных симптомов повышается в зависимости от того, насколько сильно человек осознает возможность заболевания.
Повышается чувствительность к раздражителям (звуковым, тактильным, световым) с постепенным нарастанием их выраженности. Крайняя степень — аэрофобия, фотофобия, акустикофобия, гидрофобия — характеризуется вздрагиванием всего тела при малейшем дуновении ветра, звуках, ярком свете, судорогами мышц глотки, одышкой, вытягиванием рук вперёд, чувством страдания на лице с экзофтальмом, расширением зрачка, взглядом в одну точку в течении нескольких секунд.
Часто появляется икота, рвота. Во рту скапливается густая вязкая слюна, больной покрывается холодным липким потом, повышается ЧСС (пульс).
Часто на этом фоне при прогрессировании заболевания возникает возбуждение, больные мечутся, взывают о помощи, могут приходить в яростное состояние с помрачением сознания — дерутся, рвут одежду, могут ударить окружающих или укусить. После наступает состояние относительного покоя, сознание проясняется, и поведение становиться вполне адекватным.
Наиболее известный симптом бешенства — гидрофобия, когда при попытке выпить воды или даже при виде и мысли о воде развивается характерный судорожный приступ. В течении нескольких дней из-за невозможности пить и есть развивается обезвоживание, снижение массы тела. Начинается обильное слюноотделение, больные не сглатывают слюну, и она стекает с уголков рта и по подбородку.
Если во время одного из приступов не наступает смерть, развивается период параличей. Исчезают приступы, возбуждение и страх, больные начинают питаться и пить воду. Данное состояние можно принять за улучшение и тенденцию к выздоровлению, однако это грубое заблуждение и признак скорой смерти. Снижаются двигательные и чувствительные характеристики мышц лица, языка, конечностей. Повышается температура тела до гиперпиретических цифр (40–42°C), нарастает тахикардия, снижается артериальное давление, нарастает вялость, апатия. Смерть неизбежно наступает от паралича дыхательного и сосудистого центров на 6-8 день болезни.
Не всегда бешенство включает все указанные периоды, иногда наблюдается выпадение продромального периода, фазы возбуждения, может наблюдаться картина восходящих параличей («тихое» бешенство) с более длинным инкубационным периодом и временем развития заболевания без типичных симптомов (часто верный диагноз не устанавливается).
Бешенство у детей имеет более короткий инкубационный период и чаще протекает в «тихой» форме без выраженного периода возбуждения.
У беременных бешенство может протекать в достаточно видоизменённой форме (часто первично принимается за токсикоз), летальность 100%, влияние на плод в настоящее время недостаточно изучено. [1] [2] [5]
После укуса или ослюнения повреждённого кожного покрова вирус бешенства некоторое время (до трёх недель) находится в месте внедрения. После этого начинается его центростремительное распространение в направлении центральной нервной системы (ЦНС) по периневральным пространствам со средней скоростью 3 мм/ч (аксоплазматический ток). Каких-либо значимых изменений в структуре нервной ткани не отмечается.
Возможно лимфогенное распространение вируса, однако роли в патогенезе и заражении это не играет.
Достигнув ЦНС вирус активно размножается в клетках (наиболее значимые области — аммонов рог, мозжечок, продолговатый мозг), где происходят воспалительно-дистрофические изменения умеренной выраженности (негнойный полиэнцефалит), обусловливающие изменение жизнедеятельности, паралитические явления и смерть (от паралича дыхательного и сосудодвигательного центров).
При исследовании материала мозга в цитоплазме клеток обнаруживаются специфические тельца Бабеша-Негри (цитоплазматические эозинофильные включения).
Из мозга вирус по центробежным нефронам попадает в различные органы и ткани, в том числе и слюнные железы и выделяется со слюной в окружающую среду. [1] [2] [3]
- по стадиям:
- продромальная (предвестники заболевания);
- разгара (возбуждения/депрессии);
- параличей (отключение функционирования органов);
- по клиническим формам:
- бульбарная (расстройство речи, глотания, асфиксия);
- менингоэнцефалитическая (симптоматика психоза);
- паралитическая (ранее развитие параличей);
- мозжечковая (головокружение, неустойчивость походки);
- по МКБ-10:
- лесное бешенство (от диких животных);
- городское бешенство (от домашних животных);
- бешенство неуточнённое;
- по типу:
- эпизоотия (одномоментное прогрессирующее распространение заболевания среди большого количества животных) бешенства городского типа;
- эпизоотия бешенства природного типа. [3][4]
Ввиду быстрого наступления смерти при развитии бешенства осложнения просто не успевают развиться. [1]
Диагностика бешенства происходит на основании комплекса эпидемиологических и клинико-лабораторных данных. Общеклинические методы исследований малоинформативны.
Из специфических лабораторных тестов выделяют прижизненные методы и посмертные (имеют наибольшее значение). Практически все они недоступны в общелабораторной сети и выполняются только в лаборатории особо опасных инфекций (например, в антирабическом центре ФГБУ «Научный центр экспертизы средств медицинского применения» Минздрава России в Москве).
- определение вирусных антигенов в отпечатках роговицы или биоптате кожи затылка методом МФА (метод флуоресцирующих антител);
- определение антител к вирусу бешенства с седьмого дня болезни (чаще всего не удаётся ввиду наступления гибели человека);
- ПЦР спинномозговой жидкости.
Посмертные диагностические методы:
- гистологический экспресс-метод мазков-отпечатков головного мозга (обнаружение телец Бабеша-Негри — достоверность около 85-90%, время выполнения до 2 часов);
- биологический метод (основанный на заражении лабораторных животных и обнаружении телец Бабеша-Негри в мозговой ткани погибших животных, достоверность до 100%, время выполнения до 30 дней);
- методы ИФА и ПЦР тканей мозга, слюны, роговицы. [2][4]
При заражении человека и появлении начальных симптомов бешенства практически неизбежен летальный исход. В мире известно лишь о нескольких случаях излечения от развившегося бешенства (т.н. «Милуокский протокол» — введение в искусственную кому с поддержанием основных жизненных функций), однако в большинстве случаев любые методы лечения оказываются неэффективными и способны лишь незначительно продлить время жизни человека.
В целях повышения качества жизни и уменьшения страданий больного помещают в отдельную изолированную палату с минимизированными факторами внешней агрессии (затемнение, звукоизоляция, отсутствие сквозняков). Назначается комплекс лекарственных средств, направленный на уменьшение возбудимости нервной системы, дезинтоксикацию организма, поддержку дыхательной и сердечно-сосудистой функций. [1] [3]
Основным средством предупреждения распространения и заболевания бешенством является выполнение ряда профилактических мероприятий, позволяющий снизить риски инфицирования и развития заболевания.
Выделяют мероприятия, направленные на предотвращение распространения бешенства в природе (как дикой, так и в антропургической среде):
- регуляция численности диких и одичавших домашних животных-хищников (отлов, отстрел, вакцинация);
- соблюдение правил содержания собак, кошек и пушных зверей;
- обязательная вакцинация от бешенства домашних животных, особенно собак и кошек, профилактическая вакцинация лиц, связанных с постоянным контактом с животными;
- запрет общения домашних животных с бродячими;
- избегание прямого контакта с дикими животными, забежавшими на подворья;
- регулирование численности грызунов, являющихся кормом хищных животных.
В случае, если произошла встреча с животным и последующее прямое ослюнение им повреждённых кожных покровов (слизистых оболочек) или укус необходимо провести комплекс профилактических мероприятий, направленных на предотвращение потенциального заражения вирусом бешенства и развитие заболевания.
В первую очередь необходимо оценить и зафиксировать:
- с каким именно животным столкнулись (дикое, домашнее);
- какого его поведение (адекватное ситуации, агрессивное, излишне дружелюбное);
- есть ли возможность проводить за ним наблюдение — это очень важно: нельзя убивать или прогонять животное, так как элементарное наблюдение за поведением зверя до 10 дней от укуса позволяет исключить бешенство с вероятностью 100% (при отсутствии гибели или изменения в поведении можно спокойно выдохнуть и забыть об инциденте).
По возможности животное доставляют в ветеринарную службу для осмотра и помещения на карантин до 10 дней, при гибели животного должно быть обязательно проведено исследование на бешенство.
Как можно раньше после укуса необходимо промыть рану концентрированным мыльным раствором и незамедлительно обратиться в ближайшее медицинское учреждение (травматологическое отделение, антирабический кабинет) для консультации врача-рабиолога и определения показаний к проведению антирабической вакцинации и её объёму. При этом будет иметь значение наличие или отсутствие случаев бешенства в районе, принадлежность животного, его поведение, наличие профилактических прививок от бешенства, характер и локализация повреждений и др.
Достаточно распространены мифы и излишние страхи о возможности заражения в абсолютно невозможных для этого ситуациях или, напротив, преуменьшение рисков в действительно опасной ситуации. Поэтому не следует оставлять такие инциденты на самотёк, необходимо изложить все факты врачу на приёме и совместно принять верное решение.
Консультирования на заочных интернет-порталах являются хорошим начинанием, однако зачастую проводятся специалистами, не имеющими должного образования и понимания проблемы, на них невозможно оценить некоторые важные моменты, поэтому ни в коем случае не стоит подменять очную консультацию рабиолога на совет «дяди» из телевизора. Помните, что расплата за неверное решение в данном случае — смерть!
Единственным методом высокоэффективного предотвращения развития заболевания и сохранения жизни человека является вакцинация.
В зависимости от степени риска практикуется введение антирабического иммуноглобулина (при высоком риске) в сочетании с антирабическими вакцинами. Все вакцины от бешенства являются взаимозаменяемыми, в РФ допускается введение до шести доз вакцины, в прочих странах курс может несколько отличаться в зависимости от вакцины.
Введение вакцин должно осуществляться строго по графику, утверждённому производителем и лечащим врачом. Отход от схемы грозит нарушением выработки антител и смертью.
Особо следует отметить, что не существует абсолютных противопоказаний к вакцинации от бешенства. При наличии каких-либо заболеваний и состояний, препятствующих проведению процедуры, её выполнение должно осуществляться в стационаре под контролем медицинского персонала и прикрытием противоаллергических и иных средств.
Чем раньше начат курс вакцинации, тем больше шансов на благоприятный исход ситуации, поэтому основное правильное действие после опасной ситуации — незамедлительно очно посетить врача-рабиолога, который проведёт анализ ситуации и примет ответственное решение.
Как правило, вакцинация не приводит к каким-либо негативным последствиям, наиболее выраженные из них — это умеренная болезненность и чувствительность в районе инъекции и аллергические реакции, достаточно легко купируемые соответствующими средствами.
На время вакцинации следует отказаться от чрезмерных нагрузок на организм, приёма иммунодепрессивных препаратов (при возможности), употребления алкоголя (имеют место случаи ухода в длительный запой и пропуска прививок), так как истощающие и иммунодепрессивные влияния могут ослабить выработку защитных антител и быть причиной неудачи вакцинации.
После окончания курса все ограничения снимаются, так как к этому времени происходит формирование адекватного уровня иммунитета и гибель вируса. [1] [3]
источник
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных. Распространяясь по нервным волокнам, вирус бешенства вначале повышает их возбудимость, а затем вызывает развитие параличей. Проникая в ткани спинного и головного мозга вирус вызывает грубые нарушения в работе ЦНС, клинически проявляющиеся различными фобиями, приступами агрессивного возбуждения, галлюцинаторным синдромом. Бешенство до сих пор остается неизлечимым заболеванием. По этой причине трудно переоценить значение профилактической антирабической вакцинации, проводимой пациенту в случае укуса животного.
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных.
Бешенство вызывает РНК-содержащий рабдовирус, имеющий пулевидную форму и обладающий двумя специфическими антигенами: растворимый AgS и поверхностный AgV&. В процессе репликации вирус способствует возникновению в нейронах специфических включений – эозинофильных телец Бабеша-Негри. Вирус бешенства довольно устойчив к охлаждению и замораживанию, но легко инактивируется при кипячении, воздействии ультрафиолетового излучения, а также дезинфекции различными химическими реагентами (лизол, хлорамин, карбоновая кислота, сулема и др.).
Резервуаром и источником бешенства являются плотоядные животные (собаки, волки, кошки, некоторые грызуны, лошади и скот). Животные выделяют вирус со слюной, контагиозный период начинается за 8-10 дней до развития клинических признаков. Больные люди не являются значимым источником инфекции. Бешенство передается парентерально, обычно во время укуса человека больным животным (слюна, содержащая возбудителя, попадает в ранку и вирус проникает в сосудистое русло). В настоящее время есть данные о возможности реализации аэрогенного, алиментарного и трансплацентарного пути заражения.
Люди обладают ограниченной естественной восприимчивостью к бешенству, вероятность развития инфекции в случае заражения зависит от локализации укуса и глубины повреждения и колеблется в пределах от 23% случаев при укусах конечностей (проксимальных отделов) до 90% в случае укуса в лицо и шею. В трети случаев заражение происходит при укусе диких животный, в остальных случаях виновниками поражения человека бешенством являются домашние животные и скот. В случае своевременного обращения за медицинской помощью и проведения профилактических мероприятий в полней мере бешенство у инфицированных лиц не развивается.
Вирус бешенства проникает в организм через поврежденную кожу и распространяется по волокнам нервных клеток, к которым имеет выраженную тропность. Кроме того, возможно распространение вируса по организму с током крови и лимфы. Основную роль в патогенезе заболевания играет способность вируса связывать рецепторы ацетилхолина нервных клеток и повышать рефлекторную возбудимость, а в последующем — вызывать параличи. Проникновение вируса в клетки головного и спинного мозга приводят к грубым органическим и функциональным нарушениям работы ЦНС. У больных развиваются кровоизлияния и отек головного мозга, некроз и дегенерация его ткани.
В патологический процесс вовлекаются клетки коры полушарий, мозжечка, зрительного бугра и подбугорной области, а также ядра черепно-мозговых нервов. Внутри нейронов головного мозга при микроскопии отмечаются эозинофильные образования (тельца Бабеша-Негри). Патологическое перерождение клеток ведет к функциональным расстройствам органов и систем ввиду нарушения иннервации. Из центральной нервной системы вирус распространяется в другие органы и ткани (легкие, почки, печень и железы внутренней секреции и др.). Попадание его в слюнные железы ведет к выделению возбудителя со слюной.
Инкубационный период бешенство может составлять от пары недель при локализации укуса на лице или шее до нескольких месяцев (1-3) при внедрении возбудителя в области конечностей. В редких случаях инкубационный период затягивался до года.
Бешенство протекает с последовательной сменой трех периодов. В начальном периоде (депрессии) отмечается постепенное изменение поведение больного. В редких случаях депрессии предшествует общее недомогание, субфебрилитет, боль в области ворот инфекции (как правило, уже зажившей к началу заболевания раны). Иногда (крайне редко) место внедрения возбудителя вновь воспаляется. Обычно в этом периоде клиника ограничивается проявлениями со стороны центральной нервной системы (головные боли, расстройства сна, потеря аппетита) и психики (апатия, подавленность, раздражительность, угнетенность и приступы страха). Иногда больные могут ощущать дискомфорт в груди (стеснение), страдать расстройством пищеварения (обычно запорами).
Разгар заболевания (стадия возбуждения) наступает на 2-3 день после появления первых признаков депрессии, характеризуется развитием различных фобий: боязни воды, воздуха, звуков и света. Гидрофобия – боязнь воды – мешает больным пить. Характерное поведение – при протягивании стакана с водой, больной с радостью его берет, но попытка выпить жидкость вызывает приступ парализующего страха, приостановку дыхания и больной бросает стакан. Однако не всегда бешенство сопровождается гидрофобией, что может затруднять диагностику. При прогрессировании заболевания больные страдают от сильной жажды, но ввиду сформировавшегося рефлекса даже вид и шум воды вызывают спазмы дыхательных мышц.
Аэрофобия характеризуется приступами удушья в связи с движением воздуха, при акустофобии и фотофобии такая реакция наблюдается на шум и яркий свет. Приступы удушья кратковременны (несколько секунд), их сопровождают спазмы и судороги мимической мускулатуры, зрачки расширены, больные возбуждены, испытывают панический ужас, кричат, откидывают голову назад. Наблюдается дрожание рук. Дыхание во время пароксизмов прерывистое, свистящее, вдохи – шумные. В дыхании задействована мускулатура плечевого пояса. В этом периоде больные пребывают в агрессивном возбужденном состоянии, много кричат, склонны к бессистемной агрессивной активности (мечутся, могут ударить или укусить). Характерна гиперсаливация.
С прогрессированием заболевания приступы возбуждения становятся все чаще. Отмечается потеря веса, избыточное потоотделение, возникают галлюцинации (слуховые, зрительные и обонятельные). Продолжительность периода возбуждения составляет 2-3 дня, реже удлиняется до 6 суток.
Терминальная стадия болезни – паралитическая. В тот период больные становятся апатичны, их движения ограничены, чувствительность снижена. Ввиду стихания фобических пароксизмов возникает ложное впечатление, что больному стало лучше, однако в это время быстро поднимается температура тела, развивается тахикардия и артериальная гипотензия, возникают параличи конечностей, а в дальнейшем и черепно-мозговых нервов. Поражение дыхательного и сосудодвигательного центра вызывает остановку сердечной деятельности и дыхания и смерть. Паралитический период может длиться от одного до трех дней.
Есть способы выделения вируса бешенства из ликвора и слюны, кроме того, существует возможность диагностики с помощью реакции флюоресцирующих антител на биоптатах дермы, отпечатках роговицы. Но ввиду трудоемкости и экономической нецелесообразности эти методики не применяются в широкой клинической практике.
В основном диагностику осуществляют на основании клинической картины и данных эпидемиологического анамнеза. К диагностическим методикам, имеющим прижизненный характер, также относят биопробу на лабораторных животных (новорожденных мышах). При заражении их выделенным из слюны, ликвора или слезной жидкости вирусом, мыши погибают через 6-7 дней. Гистологический анализ ткани головного мозга умершего больного позволяет окончательно подтвердить диагноз в случае выявления в клетках телец Бабеша-Негри.
В настоящее время бешенство является неизлечимым заболеванием, терапевтические мероприятия носят паллиативный характер и направлены на облегчение состояния пациента. Больные госпитализируются в затемненную шумоизолированную палату, им назначают симптоматические средства: снотворные и противосудорожные препараты, обезболивающие, транквилизаторы. Питание и регидратационные мероприятия осуществляют парентерально.
Сейчас идет активное опробование новых схем лечения с помощью специфических иммуноглобулинов, иммуномодуляторов, гипотермии головного мозга и методик интенсивной терапии. Однако до сих пор бешенство является смертельным заболеванием: летальный исход наступает в 100% случаев развития клинической симптоматики.
Профилактика бешенства в первую очередь направлена на снижение заболеваемости среди животных и ограничение вероятности укуса бродячими и дикими животными человека. Домашние животные в обязательном порядке подвергаются плановой вакцинации от бешенства, декретированные категории граждан (работники ветеринарных служб, собаколовы, охотники и т.д.) проходят иммунизацию антирабической вакциной (троекратное внутримышечное введение). Спустя год производится ревакцинация и в дальнейшем в случае сохранения высокого риска заражения, рекомендовано повторение иммунизации каждые три года.
В случае укуса животного обязательно производится комплекс мер, направленных на предотвращение бешенства: рана промывается медицинским спиртом, обрабатывается антисептиками, накладывается асептическая повязка, после чего следует немедленно обратиться в травматологический пункт (либо к хирургу или фельдшеру ФАП). В кратчайшие сроки проводится курс профилактической антирабической вакцинации (сухой инактивированной вакциной) и пассивной иммунизации (антирабический иммуноглобулин). Схема профилактических инъекций зависит от локализации укуса, глубины раны и степени загрязнения слюной.
источник
Значение вирусов в медицине можно сравнить с массовым разрушающим фактором. Попадая в организм человека, они снижают его защитные возможности, уничтожают клетки крови, внедряются в нервную систему, что чревато опасными последствиями. Но есть особые разновидности вирусов, которые не оставляют шансов на выживание. Бешенство — один из таких.
Что такое бешенство и насколько оно опасно для человека? Как происходит заражение у людей и бывают ли вспышки инфекции в наше время? Как проявляется заболевание и чем оканчивается? Лечится ли эта болезнь и какая необходима профилактика? Давайте узнаем всё об этой опасной инфекции.
Откуда взялся вирус бешенства неизвестно. С древних времён его называли гидрофобией, ведь один из частых признаков далеко зашедшей инфекции — это боязнь воды.
Первые научные труды появились в 332 году до н. э. Ещё Аристотель предположил, что человек заражается бешенством от больных диких животных. Само название происходит от слова бес, так как задолго до того, как обнаружили вирусную природу инфекции, больного человека считали одержимым злыми духами. Авл Корнелий Цельс (древнеримский философ и врач) назвал инфекцию водобоязнью и доказал, что переносчиками заболевания являются дикие волки, собаки и лисы.
Основы профилактики и лечения вируса бешенства у человека заложил французский микробиолог Луи Пастёр в XIX веке, который в результате многолетних исследований разработал антирабическую сыворотку, спасшую не одну тысячу жизней.
В самом начале прошлого века учёным удалось установить вирусную природу заболевания. А ровно спустя 100 лет, выяснили, что бешенство можно излечить даже на стадии появления первых признаков заболевания, чего раньше не было. Поэтому эта, как все полагали раньше смертельная болезнь, сегодня считается излечимой, но при определённых обстоятельствах.
Чем опасен вирус бешенства?
- Он устойчив к воздействию низких температур и не реагирует на фенол, раствор лизола, сулемы и хлорамина.
- Его нельзя убить сильнодействующим антибактериальным препаратом, даже вирусные средства бессильны.
- При этом вирус бешенства неустойчив во внешней среде — погибает при кипячении через 2 минуты, а под действием температуры более 50 ºC — всего за 15. Ультрафиолет его тоже быстро инактивирует.
- Вирус продвигается к нервным клеткам головного мозга, вызывая его воспаление.
- Микроорганизм существует практически на всех континентах и, согласно подсчётам ВОЗ, ежегодно от него умирает более 50 тысяч человек.
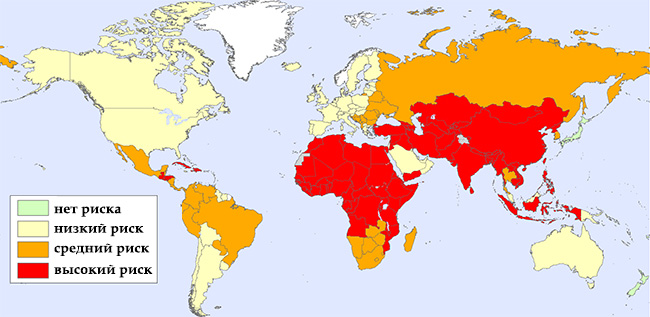
Как передаётся бешенство человеку? Это типичная зоонозная инфекция, то есть люди заражаются от больного животного. Резервуаром естественного обитания вируса являются плотоядные животные.
- Разносчиками инфекции являются лисицы и волки в наших лесах. Причём основная роль в распространении вируса бешенства принадлежит именно лисицам.
- В странах Америки большую роль в инфицировании людей играют енотовидные собаки, скунсы, шакалы.
- В Индии летучие мыши принимают участие в распространении инфекции.
- Заразить человека могут и домашние животные — кошки и собаки.
Какие существуют пути передачи вируса бешенства? — через раневые поверхности или слизистые, куда попадает вирус, находящийся в слюне животного.
Как происходит заражение? Вирус активен в последние дни инкубационного периода и во время развития проявлений болезни, именно тогда он уже присутствует в слюне больного животного. При попадании возбудителя бешенства на слизистые оболочки или на рану он проникает в организм человека и начинает размножаться.
Как можно заразиться бешенством от собаки, если не было укуса? Достаточно контакта со слюной заражённого домашнего питомца. Заподозрить о заболевании во время инкубационного периода практически невозможно, но при этом вирус уже присутствует и активно размножается внутри. Это ещё один опасный момент в распространении инфекции. Какие признаки бешенства у человека от укуса собаки? — они ничем не отличаются от таковых при заражении другими животными. Единственное, что имеет значение — это размер животного. Чем больше собака — тем существенней вред она может нанести и тем быстрее разовьётся инфекция.
Существует предположение о том откуда берётся вирус — учёные пришли к выводу, что в природе существует резервуар — это грызуны, заболевшие бешенством, которые не погибли сразу после заражения.
В наше время очаги инфекции можно встретить абсолютно везде, в любой стране мира. Но вспышки болезни не регистрировались в тех регионах, где активно используют антирабическую сыворотку (Япония или на островах Мальта, Кипр).
Восприимчивость к инфекции всеобщая, но чаще болеют дети в летне-осенний период из-за посещения леса. Можно ли заразиться бешенством от человека? На протяжении всей истории изучения заболевания врачи боялись, что больной человек опасен для окружающих. Но такое практически невозможно, ведь за ним ведётся пристальное наблюдение, включая его жёсткую фиксацию на кровати или полную изоляцию от окружающих.
Передаётся ли бешенство через царапину? — да, это возможный способ заражения инфекцией при условии, если в рану попадёт большое количество слюны. Вирус при этом концентрируется в мышечной массе, затем, достигает нервных окончаний. Постепенно микроорганизм захватывает всё большее количество нервных клеток и поражает всю их ткань. При размножении вируса бешенства в клетках образуются особенные включения — тельца Бабеша-Негри. Именно они служат важным диагностическим признаком заболевания.
Инфекция достигает центральной нервной системы и поражает важные образования головного мозга, после чего появляются судороги и параличи мышц. Но не только нервная система страдает, постепенно вирус проникает в надпочечники, почки, лёгкие, скелетные мышцы, сердце, слюнные железы, кожу и печень.
Проникновение вируса бешенства в слюнные железы и размножение его обуславливает дальнейшее распространение заболевания. Быстрее распространяется инфекция, если человека укусило животное в верхнюю половину туловища. Укус головы и шеи приведёт к молниеносному распространению инфекции и к большому количеству осложнений.
Всего выделяют несколько этапов развития бешенства:
- инкубационный или период без проявлений болезни;
- начальный или продромальный период бешенства, когда видимые типичные признаки инфекции отсутствуют, но самочувствие человека значительно ухудшается;
- этап разгара или возбуждения;
- терминальная стадия или паралитическая.
Самое опасное время — это начало болезни. Инкубационный период бешенства у людей составляет от 10 до 90 дней. Известны случаи, когда заболевание развивалось через год после укуса животного. С чем связана такая большая разбежка?
- Как уже было отмечено, немаловажную роль в этом играет место укуса. Если животное, заражённое вирусом бешенства, укусило человека в верхнюю половину туловища — сроки развития болезни сокращаются. В случае травматизации стопы или голени — инфицирование развивается медленнее.
- Зависит от возраста пострадавшего человека. У детей инкубационный период значительно короче, чем у взрослых.
- Имеет значение и вид заражённого животного. Укус мелких разносчиков инфекции менее опасен, крупное животное нанесёт больший урон и болезнь быстрее разовьётся.
- Ещё один важный аспект — размер и глубина ранения, укуса или царапины.
- Чем больше количество возбудителя бешенства, попавшее в рану, тем значительнее шансы на быстрое развитие болезни.
- Играет роль и реактогенность организма человека, или, другими словами, насколько его нервная система окажется восприимчивой к данному возбудителю.
Какие первые признаки бешенства у человека?
- Во время продромального периода, который в большинстве случаев составляет 2–3 дня, человек вновь ощущает боль в месте укуса или раны, появляется припухлость и покраснение. Зуд и боль отмечаются по ходу нервных волокон.
- Кроме местных проявлений, появляется общее недомогание, слабость и выраженные головные боли.
- Человек становится нервным и крайне раздражительным.
- Симптомы бешенства в это время касаются и работы желудочно-кишечного тракта: появляется тошнота, возможна рвота, нарушение пищеварения, снижается аппетит.
Кроме раздражительности, у человека появляется выраженная чувствительность слухового и зрительного анализатора, когда даже обычный свет либо звук доставляет дискомфорт.
Но даже в это время практически невозможно заподозрить о начале заболевания, ведь такие симптомы сопровождают многие инфекционные болезни, не только бешенство.
После краткого продрома следует другой период — разгара. Длится он недолго, от одного до четырёх дней.
Как дальше проявляется бешенство у человека?
- Во время разгара болезни спустя всего 2–3 дня после продромального периода депрессия или апатия сменяется тревогой. При осмотре пульс человека учащён, как и дыхание.
- Резко нарушается глотание и дыхание, и эти симптомы прогрессируют с каждым днём.
- Усиливается гидрофобия или водобоязнь при бешенстве. Она проявляется во всём, что касается жидкости — плеск, падание капли воды, при попытке её выпить, во время журчания, а впоследствии и при виде любых жидкостей. Почему при бешенстве боятся воды? Это связано с поражением головного мозга и его важных нервных центров. При попадании вируса в организм он постепенно захватывает практически все нервные клетки, разрушает защитный слой их волокон и приводит к воспалению многих отделов центральной нервной системы. В результате чего к основным симптомам заболевания относятся всевозможные поражения нервных центров.
Появляются и другие фобии — боязнь открытого воздуха, а также света и громких звуков. Как это проявляется? — при появлении любого из вышеназванных раздражителей развиваются приступы страха. Начинаются они с обычного беспокойства, затем присоединяются подёргивания мышц, выраженный спазм гортани и глотки, нарушение дыхания (затрудняется вдох, в котором участвуют не только основные, но и вспомогательные мышцы).
Дополнительно к симптомам заболевания присоединяются выраженные приступы агрессии:
- человек царапает, а иногда даже пытается укусить себя и окружающих, плюётся;
- пострадавший мечется по комнате, стараясь причинить себе или другим боль;
- у людей, заражённых вирусом бешенства, появляется аномальная сила, он старается разломать окружающую мебель, бьётся о стены;
- появляются приступы нарушения рассудка — возникают галлюцинации слуховые и зрительные, бредовые идеи.
Вне приступов человек находится в сознании и чувствует себя неплохо, он в состоянии относительного покоя. В этот период больной бешенством в красках описывает свои переживания и страдания во время приступа.
Как проявляется период параличей при развитии бешенства?
- Из-за паралича мышц у человека возникает постоянное слюнотечение, при этом проглотить он не может и поэтому постоянно сплёвывает.
- Движения в руках ослаблены вследствие паралича плечевых мышц и конечностей.
- Челюсть у таких больных нередко свисает из-за слабости мышц лица.
- Кроме параличей, у больных бешенством на последней стадии заболевания повышается температура тела.
- Усиливаются нарушения работы сердечно-сосудистой и дыхательной системы, поэтому очередной приступ для человека может окончиться плачевно.
- Далее, симптомы бешенства у людей угасают — наступает общее спокойствие человека, исчезает страх и тревожные расстройства, приступы тоже не наблюдаются.
- Буйство при бешенстве сменяется апатией, вялостью.
Общая продолжительность всех периодов заболевания — не более 10 дней, исключая инкубационный.
Кроме, всем знакомого классического течения бешенства, есть ещё несколько вариантов нехарактерных для этой инфекции.
- Болезнь протекает без боязни света или воды, а начинается сразу с периода параличей.
- Возможно, течение болезни с лёгкими симптомами, без особых проявлений.
Врачи даже предполагают, что одним из важных факторов в распространении болезни является скрытое или атипичное течение инфекции.
Прогноз бешенства всегда сложно предсказать. Здесь, возможно, два основных варианта — это выздоровление либо смерть от бешенства. Чем позже начата терапия, тем сложнее вылечить пациента. Последний период болезни всегда неблагоприятный в плане выздоровления, в это время у человека уже нет шансов.
Диагностика болезни начинается с подробного сбора анамнеза о пострадавшем человеке.
- В своевременной диагностике бешенства играет роль наличие укуса животного либо ослюнение им раны.
- На втором этапе постановки диагноза осматривают пострадавшего, имеют значение следующие данные: рубцы, увеличение зрачков, учащённое сердцебиение, слюнотечение, чрезмерная потливость и нарушение психики. Но к сожалению, все эти симптомы наблюдаются не на первых этапах развития бешенства.
-
Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.
- Помимо мозга, вирус бешенства может содержаться в слюне, но в меньшем количестве. Поэтому если лаборантам повезёт, то они обнаружат клетки возбудителя инфекции. Для исследования берут клетки слюнных желёз и заражают ими лабораторных животных, у которых быстро развиваются параличи и наступает смерть.
- Специфическая диагностика бешенства крайне затруднена при жизни больного человека. Применяют исследование роговицы глаза, кусочков кожи и мозга с помощью специальных флюоресцирующих антител.
- Для определения наличия иммунитета к вирусу применяют после введённой вакцины тест на антитела к бешенству. Используют серологические методы исследования.
В начальном этапе развития заболевания основополагающий принцип диагностики бешенства у человека — это анализ симптомов. Например, можно сделать выводы, основываясь на приступах после контакта больного с водой.
Терапия бешенства начинается с важного этапа — полная изоляция человека в отдельную палату, в которой отсутствуют любые раздражители, чтобы не провоцировать приступы.

- В первую очередь стараются откорректировать работу нервной системы, ведь основные проблемы из-за воспаления центров головного мозга. С этой целью назначают снотворные, препараты для уменьшения болей, противосудорожные лекарства.
- Учитывая, что больные бешенством ослаблены им назначают парентеральное питание, то есть вводят с помощью растворов глюкозу, витамины для поддержания работы нервной системы, плазмозамещающие вещества и просто солевые растворы.
- Лечится ли бешенство у людей противовирусными лекарствами или другими методами? На поздних стадиях заболевание неизлечимо и оканчивается летальным исходом. Любые даже самые современные противовирусные препараты неэффективны и поэтому не применяются против бешенства.
- В 2005 году в США вылечили девушку, которую в период разгара болезни ввели в искусственную кому, а после недели отключения головного мозга она очнулась здоровой. Поэтому сейчас ведутся активные разработки современных методов лечения больных бешенством.
- Кроме этого, пытаются лечить заболевание иммуноглобулином при бешенстве в сочетании с ИВЛ и другими методами.
Ввиду отсутствия эффективных способов лечения бешенства самым надёжным на сегодня остаётся профилактика.

Так как в условиях города разносить вирус бешенства могут животные — большое внимание уделяется мерам профилактики домашних собак и кошек. С этой целью им проводят специфическую профилактику бешенства — регулярно делают прививки.
К неспецифическим методам защиты от бешенства относится сжигание трупов умерших животных или людей, чтобы вирус дальше не циркулировал в природе. Кроме этого, врачи настоятельно рекомендуют в случае укуса незнакомого животного сразу же промыть рану большим количествам жидкости и обратиться в ближайший медицинский пункт за оказанием экстренной помощи.
Экстренная профилактика бешенства состоит во введении пострадавшему человеку антирабической вакцины. Для начала рану активно промывают и обрабатывают антисептическими препаратами. При подозрении на заражение человека вирусом бешенства противопоказано иссечение краёв раны и зашивание её, так, как это делают в обычных условиях. Данные правила важно соблюдать, ведь при проведении хирургической обработки раны инкубационный период бешенства значительно уменьшается.
Сколько уколов делают человеку от бешенства? — здесь всё зависит от условий. Имеет значение кому назначено введение препарата — пострадавшему или человеку, который по роду своей деятельности может столкнуться с заражёнными животными. Разные виды вакцин создатели рекомендуют вводить по своему разработанному графику. После укуса больного бешенством животного может применяться метод шестикратного введения препарата.
При вакцинации важно соблюсти несколько условий:
- в течение некоторого времени после неё и весь период, когда прививают человека, нельзя вводить необычные продукты в рацион, так как часто развивается аллергия;
- в случае если за собакой удалось понаблюдать, и она в течение 10 дней не умерла от бешенства — график прививок сокращается и последние уже не делают;
- алкоголь и уколы от бешенства несовместимы, последствия могут быть непредсказуемыми, и вакцина попросту не подействует.
Весь период введения антирабической вакцины человек должен находиться под присмотром врачей. Экстренную иммунопрофилактику бешенства чаще всего проводят в травмпункте, которые для этого снабжены всем необходимым.
Какие могут быть побочные эффекты у человека после уколов от бешенства? Раньше широко использовали вакцины, приготовленные из нервной ткани животных. Поэтому несколько лет назад после применения прививки от бешенства развивались заболевания головного мозга, такие как энцефалит и энцефаломиелит. Сейчас состав и методы изготовления препаратов немного изменились. Современные вакцины намного легче переносятся, после их применения лишь иногда возникает аллергическая реакция или проявляется индивидуальная непереносимость.
Ещё не изобрели действенные препараты от бешенства, которые могли бы спасти жизнь человеку в момент развивающегося заболевания. Самое частое его осложнение — это смерть. По этой причине бешенство относится к числу наиболее опасных инфекций. Поэтому после укуса животного не нужно геройства — важно своевременно обратиться за помощью в травмпункт.
источник
 Повышенная возбудимость вегетативной НС
Повышенная возбудимость вегетативной НС Нарушение чувствительности кожи
Нарушение чувствительности кожи Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.
Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.