Бешенство(rabies)- острая инфекция из группы зоонозов, вызываемая вирусами из семейства рабдовирусов и протекающее с тяжелым поражением нервной системы и заканчивающееся, как правило, смертельным исходом. История Еще Аристотель обращал внимание на распространение бешенства среди собак. Цельс в I в. н.э. указывал на частые заболевания собак и других животных. Он заметил и другие факты: заболевания бешенством людей, возможность передачи болезни со слюной животного в момент укуса. В 1271 году описана крупная эпизоотия бешенства среди собак и волков в Германии, в 1500 году в Бельгии и Испании. В 1590 году Отмечена эпизоотия бешенства среди волков. Изучение бешенства в 19 веке тесно связано с достижениями Пастера, Мечникова, Гамалеи. В 1885 г. Л. Пастер получил и с успехом использовал вакцину для спасения людей, укушенных бешеными животными. Вирусная природа болезни доказана в 1903 г. П. Ремленже, который произвел фильтрование заразного материала через бактериальные фильтры. XIX Таксономия Возбудитель бешенства РНК-содержащий вирус Neuroryctes rab /> Вирион бешенства в препаратах инфицированного мозга и культур ткани под электронным микроскопом имеет пулевидную форму с одним плоским и одним закругленным концом. Имеет спиральный нуклеокапсид, окруженный белково-липидной оболочкой с поверхностными выступами. Диаметр вириона 75-80 нм, длина 180 нм. Геном – однонитчатая РНК с молекулярной массой 3,5-4,6 106. Вирионы содержат 5 структурных белков и РНК-зависимую полимеразу. В поперечных срезах вириона бешенства виден центральный стержень, окруженный плотной оболочкой. Для морфогенеза вируса бешенства характерно первоначальное формирование матрикса; филаментозной субстании в цитоплазме инфицированных клеток. В последующем из матрикса образуется нуклеокапсид вириона. Виды бешенства Существование вируса бешенства за счет различных животных и на различных территориях привело к тому, что он оказался неоднороден: у отдельных представителей имеются различия по вирулентности, по характеру вызываемого инфекционного процесса и патологоанатомических изменений. В антигенном отношении популяция вируса более или менее однотипна, хотя некоторые различия у разных вирусов теперь обнаружены. В частности, оказалось, что пастеровский вакцинный фиксированный штамм (PV-11) по антигенной структуре полноценнее, универсальнее многих выделяемых сейчас от человека и животных. Различают следующие варианты вируса бешенства: Типичный (уличный) вирус бешенства, в популяции которого обнаружены в свою очередь определенные различия. В частности, лисьи штаммы отличаются по патогенности. Патологоанатомические изменения в мозгу при бешенстве, которое вызывается укусом лисицы, отличаются тем, что тельца Бабеша—Негри встречаются существенно реже, изменения в ЦНС носят более диффузный характер в виде очень мелких бесструктурных плазматических включений. Вирус африканского собачьего бешенства. Этот вирус слабопатогенен для лабораторных животных. Заболевания людей, вызванные этим вирусом, или не встречаются вовсе, или они чрезвычайно редки. Вирус дикования — болезни собак и песцов в северных тундровых районах. Человек болеет очень редко — описано заболевание одной девочки на Аляске. Имеются наблюдения о развитии в результате лабораторного заражения медленной нейроинфекции, закончившейся смертью. Вирус американского бешенства летучих мышей — наиболее существенно отличающийся от основного вируса типичного бешенства. Среди вирусов, выделяемых от летучих мышей, встречается несколько разновидностей. По современным представлениям все названные вирусы относятся к одному виду — вирусу Neuroryetes. Известен еще один вариант вируса бешенства — фиксированный, полученный Пастером при адаптации уличного вируса в организме кролика в измененных условиях заражения. Вирус бешенства патогенен для человека и всех видов теплокровных животных, а также птиц, но степень восприимчивости к вирусу бешенства у разных видов животных различна. Согласно экспериментальным данным наибольшей чувствительностью к вирусу бешенства обладают лисицы, среди лабораторных животных – сирийский хомяк.Фиксированный вирус не выделяется со слюной и не может быть передан во время укуса. Механизм вирусной персистенции в клеточных культурах связывается с образованием и накоплением Ди-частиц. Проникновение вируса в клетки происходит путем адсорбционного эндоцитоза — вирионы выявляются в виде включений, окруженных мембраной, адсорбированных на микротрубочках и в составе лизосом. Нейрон, инфицированный вирусом бешенства. Видны вирусы в цитоплазме нейрона Штаммы вируса бешенства циркулирующие в различных географических зонах мира, обладают рядом общих биологических и антигенных характеристик (вариабельность инкубационного периода, поражения пи переферическом введении ЦНС, выделением вируса со слюной, тождественной антигенной структурой.) Наряду с этим установлено существование естественных биовариантов вируса бешенства. Биоварианты вируса бешенства различаются по степени патогенности при внемозговом заражении, распределению в органах зараженных животных, способности формировать включения. Вирусы подобные возбудителю бешенства, имеют частичное антигенное с ним родство, а также сходный тип репродукции, но отличаются по комплексу биологических характеристик. Химический состав Очистка и концентрация культурального вируса позволили изучить химическую структуру и биологическую активность субвирусных компонентов. В состав вириона бешенства входят: РНК(1%), белки(72%), липиды(24%), углеводы(1%). Белки вириона бешенства представлены 4 высокомолекулярными и 1 низкомолекулярным полипептидами. Нуклеокапсид вириона содержит 96% белка, представляет собой однонитчатую правовращающуюся спираль РНК длиной 1 мкм и наружным диаметром 15-16 нм, окруженную оболочкой. Состоящей из гликопротеина и глюколипидов. Нуклеокапсид вириона бешенства обладает константой седиминтации 200S, плавучей плотностью 1,32 г/см 3 , молекулярным весом 1,5 Ч 10 8 дальтонов и константу седиментации 45S. Свойства Вирус бешенства обладает антигенным, имунногенными и гемагглютинирующим свойствами, однако биологическая и антигенная активность различных субвирусных структур неодинакова. Белки оболочки обладают выраженной иммуногенной активностью, в то время как белки «ядра» вириона мало иммуногены. Гликопротеин оболочки вириона обладает гемагглютинирующей активностью. Очищенная вирусная РНК, нуклеокапсид и вирусные компоненты «ядра» вириона не инфекциозны, что может быть связано с отсутствием в их составе гликопротеина оболочки, необходимого для адсорбции вируса на поверхности клетки. В составе вириона бешенства обнаружены собственные ферментные системы: протеинкиназа, ДНК-полимераза. Синтез вириона происходит как в веществе матрикса, так и в окружающих его интрацитоплазматических мембранах. В цитоплазме нейронов зрелые вирионы освобождаются путем почкования от поверхности филаментозного матрикса. В культуре клеток зрелые вирионы отпочковываются от клеточной поверхности. Размножение вируса вызывает в аммоновом роге головного мозга и среднем мозге поражение сосудов с образованием в цитоплазме нейронов специфических включений – телец Бабеша-Негри. Выделяется со слюной. Размножение вируса бешенства in vivo и in vitro, сопровождается фрмированием специфических включений – телец Бабеша-Негри. Тельца Бабеша-Негри размером 0,5-25 мкм расположены в цитоплазме нейронов, имеют округлую, овальную, реже веретенообразную форму, базофильную внутреннюю структуру, окрашивающуюся кислыми красителями в рубиновый цвет. При цитохимическом исследовании телец установлено, что они содержат РНК. Электронномикроскопическое исследование телец выявило, что их эозинофильная основа соответствует специфическому филаментозному матриксу инфицированных клеток, а внутренние базофильные структуры состоят из вирусных нуклеокапсидов, связанных с компонентами клеток. Степень формирования телец Бабеша-Негри при заражении различных штаммов вируса бешенства определяется численностью локальных очагов вирусного синтеза в цитоплазме инфицированных клеток . Резистентность Устойчивость вируса бешенства невелика. Некоторые детергенты вызывают распад вирионов. Вирус устойчив к фенолу, антибиотикам. Разрушается кислотами, щелочами, нагреванием (при 56°С инактивируется в течение 15 мин, при кипячении — за 2 мин. Чувствителен к ультрафиолетовым и прямым солнечным лучам, к этанолу к высушиванию. Быстро инактивируется сулемой (1:1000), лизолом (1-2%), карболовой кислотой (3-5%), хлорамином (2-3%). Вирус хорошо сохраняется лишь при низкой температуре и после вакуумного высушивания и в замороженном состоянии. Эпидемиология Бешенство типичный зооноз, от человека к человеку вирус передается крайне редко. Источником заражения являются инфицированные животные (лисы, волки, собаки, кошки, летучие мыши, грызуны, лошади, мелкий и крупный рогатый скот). Заражение человека происходит при укусе или ослюнении животным поврежденной кожи или слизистой оболочки. Вирус выделяется во внешнюю среду со слюной инфицированного животного или человека. Описаны случаи заболевания людей в результате укусов внешне здоровым животным, продолжающим оставаться таковым в течение длительного времени. В последние годы доказано, что помимо контактного возможны аэрогенный, алиментарный и трансплацентарный пути передачи вируса. Не исключается передача вируса от человека к человеку. Описаны несколько случаев заражения людей в результате операции по пересадке роговой оболочки глаза.Различают эпизоотии бешенства природного и городского типов. Естественными являются природные эпизоотии бешенства, поддерживаемые дикими плотоядными животными из семейства собачьих, кошачьих и рукокрылых. В городских очагах источником бешенства являются домашние животные. Заразными считаются животные за 3-10 дней до появления признаков болезни и далее в течение всего периода заболевания. Часто больных бешенством животных можно отличить по обильному слюно-и слезотечению, а также при наблюдении признаков водобоязни. Заражение человека происходит при укусе «бешеным» животным Анализ заболевания показывает, что 53,5% заболевших бешенством в нашей стране вовремя не обратились за медпомощью и не получили антирабические прививки. Локализация укуса имеет решающее значение в частоте заболеваемости. Среди заболевших 67% были укушены в верхние конечности, 12% в нижние, 1,9% в туловище. В настоящее время вызывает опасения серьезный рост заболеваемости бешенством среди животных и людей. возрастает количество безнадзорных собак и кошек и неудовлетворительно осуществляется их отлов и изоляция. До сих пор не приняты правовые акты, регламентирующие правила содержания домашних животных. Только за 2009 число тех, кто пострадал от животных с диагнозом бешенство, составило более шести тысяч человек. Патологическая анатомия У людей погибших от бешенства, выявляется отек и набухание головного и спинного мозга с выраженной гиперемией, сопровождающейся петихиальными кровоизливаниями. Однако воспалительные процессы в тканях мозга часто являются ограниченными. Микроскопически воспалительный процесс обнаруживают в тройничных нервах, гассеровых узлах, межпозвоночных и верхних шейных симпатических ганглиях и в сером веществе головного мозга. В периферических нервах отмечают лимфоидные и моноцитарные инфильтраты, локализующиеся около расширенных сосудов. Вокруг гибнущих или распавшихся ганглиозных клеток возникает гиперплазия олигодендроглиальных элементов, в результате чего образуются так называемые узелки бешенства. Они, однако, не являются специфичными для бешенства, так как для бешенства так как встречаются и при других заболеваниях(энцефалит) Характерными для бешенства считают появление цитоплазматических включений-телец Бабеша-Негри, которые чаще всего обнаруживаются в клетках гипокампа и в грушевидных нейроцитах мозжечка. Во внутренних органах особых изменений не возникает. Слюнные железы иногда увеличиваются. В них обнаруживаются периваскулярные инфильтраты. Отмечается полнокровие и некоторая раздутость легких. Селезенка не увеличена. Патогенез Вирус бешенства попадает в организм человека при укусе либо ослюнении бешеным животным через рану или микроповреждения кожи, реже слизистой оболочки. Далее вирус бешенства распространяется по нервным стволам центростремительно, достигает центральной нервной системы, а затем опять-таки по ходу нервных стволов центробежно направляется на периферию, поражая практически всю нервную систему. Таким же периневральным путем вирус попадает в слюнные железы, выделяясь со слюной больного. Нейрогенное распространение вируса доказывается опытами с перевязкой нервных стволов, которая предупреждает развитие болезни. Тем же методом доказывается центробежное распространение вируса во второй фазе болезни. Скорость распространения вируса по нервным стволам составляет около 3 мм/ч. Одна из гипотез объясняет распространение вируса бешенства по аксоплазме периферических нервов к ЦНС влиянием электромагнитного поля организма на отрицательно заряженные вирионы [Аnnаl N., 1984]. В опытах на мышах удается достичь лечебного эффекта, подвергая животных воздействию электрического поля, создающегося путем фиксации отрицательного электрода на голове, а положительного — на лапке. При обратном расположении электродов наблюдается стимуляция инфекции. Нельзя отрицать также роль гематогенного и лимфогенного пути распространения вируса в организме. Интересно, что последовательность аминокислот гликопротеида вируса бешенства аналогична с нейротоксином змеиного яда, избирательно связывающимся с ацетилхолиновыми рецепторами. Возможно, этим обусловливается нейтротропность вируса бешенства, а связыванием его со специфическими нейротрансмиттерными рецепторами или другими молекулами нейронов объясняется развитие аутоиммунных реакций и селективное поражение некоторых групп нейронов. Размножаясь в нервной ткани (головной и спинной мозг, симпатические ганглии, нервные узлы надпочечников и слюнных желез), вирус вызывает в ней характерные изменения (отек, кровоизлияния, дегенеративные и некротические изменения нервных клеток). Разрушение нейронов наблюдается в коре большого мозга и мозжечка, в зрительном бугре, подбугорной области, в черном веществе, ядрах черепных нервов, в среднем мозге, базальных ганглиях и в мосту мозга. Однако максимальные изменения имеются в продолговатом мозге, особенно в области дна IV желудочка. Вокруг участков пораженных клеток появляются лимфоцитарные инфильтраты (рабические узелки). В цитоплазме клеток пораженного мозга (чаще в нейронах аммонова рога) образуются оксифильные включения (тельца Бабеша-Негри), представляющие собой места продукции и накопления вирионов бешенства. Клиническая картина Инкубационный период (период от укуса до начала заболевания) в среднем составляет 30-50 дней, хотя может длится 10-90 дней, в редких случаях — более 1 года. Причем чем дальше место укуса от головы, тем больше инкубационный период. Во время инкубационного периода самочувствие у укушенных не страдает. Особую опасность представляют собой укусы в голову и руки. Дольше всего длится инкубационный период при укусе ноги. Выделяют 3 стадии болезни: I — начальную, II — возбуждения, III — паралитическую. Первая стадия начинается с общего недомогания, головной боли, небольшого повышения температуры тела, мышечных болей, сухости во рту, снижения аппетита, болей в горле, сухого кашля, может быть тошнота и рвота. В месте укуса появляются неприятные ощущения — жжение, покраснение, тянущие боли, зуд, повышенная чувствительность. Больной подавлен, замкнут, отказывается от еды, у него возникает необъяснимый страх, тоска, тревога, депрессия, реже — повышенная раздражительность. Характерны также бессонница, кошмары, обонятельные и зрительные галлюцинации. Через 1-3 дня у больного бешенством наступает вторая стадия — возбуждения. Появляется беспокойство, тревога, и, самое характерное для этой стадии, приступы водобоязни. При попытке питья, а вскоре даже при виде и звуке льющейся воды, появляется чувство ужаса и спазмы мышц глотки и гортани. Дыхание становиться шумным, сопровождается болью и судорогами. На этой стадии заболевания человек становится раздражительным, возбудимым, очень агрессивным, «бешеным». Во время приступов больные кричат и мечутся, могут ломать мебель, проявляя нечеловеческую силу, кидаться на людей. Отмечается повышенное пото— и слюноотделение, больному сложно проглотить слюну и он постоянно ее сплевывает. Этот период обычно длится 2-3 дня. Далее наступает третья стадия заболевания, для начала которой характерно успокоение — исчезает страх, приступы водобоязни, возникает надежда на выздоровление. После этого повышается температура тела свыше 40-42°С, наступает паралич конечностей, нарушения сознания, судороги. Смерть наступает от паралича дыхания или остановки сердца. Таким образом, продолжительность заболевания редко превышает неделю. Иногда заболевание без предвестников сразу начинается со стадии возбуждения или появления параличей. У детей бешенство характеризуется более коротким инкубационным периодом. Приступы гидрофобии и резкого возбуждения могут отсутствовать. Заболевание проявляется депрессией, сонливостью, развитием параличей и коллапса. Смерть может наступить через сутки после начала болезни. В качестве вариантов течения выделяют бульбарные, паралитические (типа Ландри), менингоэнцефалитические и мозжечковые формы болезни. 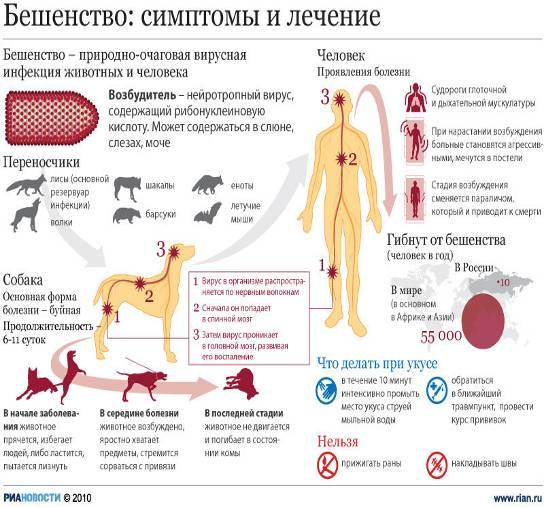
Предупреждение бродяжничества собак и кошек, профилактическая иммунизация домашних животных, тщательная первичная обработка укушенных ран. Для успешной борьбы с бешенством диких животных необходимо «изъятие» восприимчивых животных из популяции. Это можно осуществить путем контроля популяции животных и путем оральной иммунизации Людям, укушенным бешеными или неизвестными животными, местную обработку раны необходимо проводить немедленно или как можно раньше после укуса или повреждения; рану обильно промывают водой с мылом (или детергентом) и обрабатывают 40-70 градусным спиртом или настойкой йода, при наличии показаний вводят антирабический иммуноглобулин вглубь раны и в мягкие ткани вокруг неё.
1. Сухие антирабические вакцины типа Ферми и КАВ применяют для активной иммунизации по условным и безусловным показаниям. Показания к проведению прививок, доза вакцины и длительность курса иммунизации определяются врачами, получившими специальную подготовку. 2. Антирабический иммуноглобулин из сыворотки лошади применяют с целью создания немедленного пассивного иммунитета. Вакцины, используемые в настоящее время, как правило, вводятся 6 раз: инъекции делаются в день обращения к врачу (0 день), а затем на 3, 7, 14, 30 и 90 дни. Если за укусившим животным удалось установить наблюдение, и в течение 10 суток после укуса оно осталось здоровым, то дальнейшие инъекции прекращают. Во время вакцинации и в течение 6 месяцев после последней прививки запрещено употребление алкоголя. В период вакцинации также необходимо ограничить употребление в пищу продуктов, способных вызвать у пациента аллергическую реакцию.
Для продолжения скачивания необходимо пройти капчу:
Сервис бесплатной оценки стоимости работы
- Заполните заявку. Специалисты рассчитают стоимость вашей работы
- Расчет стоимости придет на почту и по СМС
Прямо сейчас на почту придет автоматическое письмо-подтверждение с информацией о заявке.
источник
Бешенство – особо опасное инфекционное заболевание, вызываемое инфицированием нейтропным вирусом Rabies virus . Провоцирует возникновение энцефалита (воспалительного процесса головного мозга) специфического происхождения. При попадании в живой организм вирус распространяется по клеткам ЦНС, инициирует разрушение их структурной целостности с последующим отмиранием. Патология характеризуется быстрым течением активной фазы, тяжелой симптоматикой и высоким риском летального исхода.
Заражение человека происходит вследствие укуса инфицированного животного. Эволюционная частотность болезни зависит от места инфицирования и тяжести локального поражения. Само заболевание характерно специфическими признаками на всех стадиях развития.
Этиология вируса доподлинно не изучена. Существуют рукописные доказательства происхождения заболевания еще с древних времен. Тогда болезнь носила название «водобоязнь» (гидрофобия) – древние люди замечали у зараженных животных паническую боязнь воды. В то время эффективных лекарств против бешенства не придумали, поэтому укушенный человек заранее обрекался на смерть.
Вирус бешенства классифицирован по миксовирусовой группе Lyssavirus семейство Rhabdovtridae. Имеет форму винтовочной пули размерами до 200 нм с однонитиевой РНК. Является патогенным для теплокровных животных и человека. Различают два вида вириона: циркулирующий (природный, опасный для людей) и фиксированный (синтезирован лабораторно, безвредный для человека).
Источником заражения человека могут быть собаки (до 60%), кошки, дикие животные (до 35%), волки (3%), другие животные (2%). Существует гипотеза первоначального источника вириона бешенства – грызуны, не погибшие сразу после вирусного проникновения.
Вирион бешенства концентрируется в слюнных железах, выделение активного микроба происходит со слюной жидкостью. Вероятность заражения человека больным животным при укусе составляет 95%, при ослюнении 60%. Вирион-возбудитель бешенства обладает высокой тропностью (органическая привязанность к определенному виду ткани) к нервным клеткам.
Первоначально микроб активизирует деятельность в мышечных волокнах раны, затем перемещается к нервным окончаниям. Посредством деления и размножения бактерия разрушает нервную систему, образуя на месте погибших клеток тельца Бабеша-Негри. Органические образования представляют собой специфические включения цитоплазмы в репликационных местах.
Судороги и параличи инфицированного человека обусловлены вирусным достижением нервной системы головного мозга с последующим стремительным разрушением жизнеобеспечивающих участков мозгового вещества. На этой стадии излечение пациента невозможно, больной впадает в коматозное состояние и умирает.
- микроб устойчив к низкому перепаду температуры, в замороженном состоянии сохраняет активную жизнедеятельность;
- в трупах животных содержится до 4-х месяцев;
- против бешенства бессильны любые сильнодействующие антибиотики, антибактериальные препараты, противовирусные средства;
- продвигаясь по нервным клеткам, вызывает воспалительные процессы, разрушающие их структуру.
Развитие и прогрессирование бешенства после укуса напрямую связано с поздним сроком обращения укушенного за медицинской помощью, нарушения прививочного режима или комплекса курса терапии. Наибольшая распространенность возбудителя болезни обуславливается нахождением человека в сельской местности вблизи лесных насаждений.
Период инкубации бешенства длиться от 10 дней до 4-х месяцев, чаще всего срок сокращается до 1 месяца. На практике зафиксированы случаи более долгого инкубационного периода – от года до 5 лет.
Вероятность прогрессирования болезни зависит от воздействующих факторов: вид инфицированного животного, количество попавших в рану вирионов, сопротивляемости иммунной системы, место заражения (наиболее восприимчивыми являются участки тела с скоплением нервных окончаний).
Специфические симптомы развития болезни условно подразделяются на несколько этапов, различимых между собой характерными признаками и поведением больного.
- Ранний (продромальный). Длительность до трех дней. Наблюдается субфебрильная температура, отсутствие или нарушение сна, апатия, угнетенность, беспокойное поведение пациента. В месте заражения ощущаются болезненные симптомы, даже если укус зарубцевался.
- Разгар (агрессия). Длится до 4 дней. Резкая гиперчувствительность к любому внешнему раздражителю – яркое освещение, громкий звук и шум. Пациент боится воды, агрессивен, испытывает дикое чувство страха, судорожно вздрагивает. В этот период появляются галлюцинации и бредовые видения, неадекватное поведение и реакции больного, повышенное слюноотделение. Иногда пациент замирает, начинает тяжело дышать и смотреть в одну точку расширенными зрачками глаз.
- Параличный (бешенство). Вследствие паралича скуловой и глазной мускулатуры отвисает нижняя часть челюсти. Поздняя стадия характеризуется неестественным аппетитом (больной есть несъедобные и опасные вещи). Наблюдается полная деградация пациента как осознанной личности. По причине паралича дыхательных путей наступает удушье.
Совокупная продолжительность активной фазы болезни составляет от 8 до 12 дней. Однако не исключаются атипичное прогрессирование заболевания – отсутствие продромальной стадии или начало болезни с параличного периода. В большинстве атипичных случаев диагностировать болезнь удается только посмертно.
Диагностика симптомов бешенства проводится путем сбора и тщательного анализа данных анамнеза заболевания у пострадавшего человека.
- Фундаментальное значение в длительности временного промежутка между инкубационным периодом и проявлением видимых признаков имеет место заражения. Больной осматривается на предмет характерных особенностей раны, глубины проникновения зубов животного, степени ослюнения.
- Пациент визуально диагностируется врачом по первоначальным признакам болезни – расширены ли зрачки, как ведет себя больной, что чувствует.
- Для микрообследования производят забор клеток слюнной железы и заражают ими лабораторных мышей. Наличие бешенства определяется по быстро развивающимся признакам паралича и смерти грызунов.
- Так как специфическое исследование вируса бешенства затруднительно выполнить при жизни больного в острой стадии течения заболевания, окончательный диагноз устанавливается после смерти пациента.
Появлению видимых симптомов болезни у домашних животных предшествует возникновение вирусного возбудителя в слюне.
Любое домашнее животное становиться заразным примерно за неделю до появления характерных признаков бешенства и остается опасным весь период острого течения болезни.
Заражение собаки происходит от укуса других собак, волоков или кошек. Стандартный период инкубации у собаки от 3 до 7 дней.
Продромальная стадия начинается с беспокойного поведения пса. У животного появляется несвойственный аппетит – поедание абсолютно несъедобных предметов. Лай воющий с сиплым оттенком. Собака старается грызть укус, появляются признаки возбуждения или чрезмерной ласковости, характерно слюнотечение.
Фаза возбуждения начинается с 2-3 дня болезни. Сопровождается странным поведением животного – вспышки агрессии резко сменяются нападением, пес грызет землю, периодически появляются судорожные сокращения мышц, рвота и косоглазие.
Появление стадии депрессии (параличной) определяется по признакам: собака истощена, ослаблена. На 4 день наступает паралич и гибель животного.
Заражение пушистого домашнего питомца происходит от укусов больных грызунов, собак, ежей и других котов. Латентный период инкубации длится от 10 дней до 3 недель, у котят до 7 дней максимум.
Симптомы бешенства у кошек развиваются на протяжении 3-10 дней. В начальном периоде животное вялое, не ест, резко сильно ласковое. Далее начинает развиваться пугливость, беспокойное поведение и беспричинная нервозность. Кошка кусает и грызет несъедобные вещи, озирается по сторонам, пытается царапать место укуса. Не исключаются появление тошноты, рвоты, жидкого стула. Приступ агрессии может вызвать громкий шум, стук, яркий свет.
На 3-е сутки развивается маниакальная стадия и длится до 5 дней. Обильное слюнотечение сменяется спазмами мышц глотки. Кошка не может самостоятельно пить, старается напасть и укусить.
Срок депрессивной стадии не более 2 суток. Животное впадает в апатию, не двигается. Кошка не может мяукать, отвисает нижняя челюсть, выпадает язык, мутнеет роговица глаз. Наступает онемение конечностей и смерть животного от парализации дыхательных мышц.
Многие люди задумываются о том, а стоит ли вообще делать прививку от бешенства ? На практике давно существует бесплатная ветеринарная услуга – вакцинация животных от бешенства. Ежегодное применение вакцины от бешенства в профилактических целях – это залог вашего здоровья и жизни домашнего любимца.
Фундаментальные правила профилактических мер заключаются в годовой поголовной вакцинации домашних животных, введение карантина при обнаружении очага инфекции.
Единственная возможность спастись от смерти – предотвратить появление визуальных проявлений болезни. Вакцину от бешенства необходимо ввести до 14 дня с момента укуса животного. Наиболее рекомендуемая форма вакцинации – укол специфического иммуноглобулина или активная периодичная иммунизация, после которой категорически запрещается употребление алкоголя на срок до полугода.
С момента заражения через укус современные вакцины используются не более 6 раз: в первый день обращения к врачу, затем на 3, 7, 14, 30 и 90 день соответственно. Укусившее животное изолируется, за ним устанавливается медицинское наблюдение в течение 10 дней. Если поведение животного не вызывает подозрений, вакцинация потерпевшего прекращается.
Зарегистрированные очаги бешенства России природной этиологии
- Поволжье (западные и центральные районы). В 72% случаях источником заражения являются лисицы. Распространяется волками, енотами и барсуками.
- Заполярье (арктическая циркуляция). Вирус распространяется среди песцов.
- Городские очаги поражения. Вирус популяризуется среди собак, источников заражения чаще всего становятся кошки и сельскохозяйственные домашние животные.
Поражение бешенством человека – это как игра со смертью, не сегодня и не завтра. Но не повезет. Если вас укусило животное, нельзя думать что все заживет и будет хорошо. Помните, незамедлительное обращение за медицинской помощью до истечения 14 дней после укуса – 99% вероятность выживания даже при условии инфицирования вирионом бешенства.
источник
Бешенство (синонимы: rabies, lyssa, hydrophobia – водобоязнь) – особо опасная инфекционная болезнь человека и теплокровных животных, передающаяся при контакте с инфицированным животным (укус, ослюнение микроповреждений), характеризующаяся поражением ЦНС и смертельным исходом. Вирусная этиология бешенства доказана в 1903 г. П. Рем-ленже.
Таксономия. Возбудитель бешенства – РНК-содержащий вирус, относится к семейству Rhabdoviridae (от греч. rhabdos – прут), роду Lyssavirus.
Морфология и химический состав. Вирионы пулевидной формы, размером 170×70 нм, состоят из сердцевины, окруженной липопротеидной оболочкой с шипиками гликопро-теидной природы. РНК – однонитчатая, минус-нитевая.
Культивирование. Вирус бешенства культивируют в мозговой ткани белых мышей, сирийских хомячков, кроликов, крыс, морских свинок, овец и др. У зараженных животных развиваются параличи конечностей, затем они погибают. Вирус бешенства может быть адаптирован к первичным и перевиваемым культурам клеток и куриным эмбрионам. В цитоплазме пораженных вирусом клеток головного мозга животных или культур ткани образуются специфические включения, впервые описанные В. Ба-бешем (1892) и А. Негри (1903) и поэтому названные тельцами Бабеша.Негри. Включения сферической или овальной формы, величиной от 0,5 до 20 мкм, хорошо окрашиваются кислыми красителями, содержат вирусный антиген, имеют диагностическое значение.
Антигенная структура. В составе вируса бешенства обнаружены сердцевинные и поверхностные антигены. Гликопротеидный антиген (белок шипиков) обладает выраженными иммуногенными свойствами. Существуют два вируса бешенства, идентичных по антигенным свойствам: дикий, циркулирующий среди животных, патогенный для человека, названный уличным вирусом, и фиксированный вирус (virus fixe), полученный Л. Пастером в лабораторных условиях путем длительных пассажей уличного вируса через мозг кроликов. В связи с утратой последним вирулентности для человека Л. Пастер использовал этот вирус в качестве антирабической вакцины.
Резистентность. Вирус бешенства малоустойчив в окружающей среде: быстро погибает под действием солнечных и УФ-лучей, дезинфицирующих средств (фенол, хлорамин, формалин), чувствителен к жирорастворителям и щелочным растворам. Длительно сохраняется при низкой температуре (-20ºС).
Эпидемиология. Бешенство известно с древних времен. Это типичная зоонозная инфекция, которая широко распространена на земном шаре. Все теплокровные животные могут болеть бешенством. Однако в силу особенностей механизма передачи (через укус) циркуляцию вируса в природе обеспечивают дикие и домашние плотоядные животные, главным образом собаки, волки, лисицы, енотовидные собаки, шакалы, кошки. Природные очаги бешенства имеются повсеместно. Человек является случайным звеном в эпидемическом процессе и не принимает участия в циркуляции вируса в природе. Вирус бешенства накапливается и выделяется через слюнные железы животного во время болезни и в последние дни инкубационного периода. Механизм передачи возбудителя – прямой контактный, в основном при укусах, в меньшей степени при обильном ослюнении кожи, имеющей царапины и ссадины. Роль больного человека как источника инфекции минимальна, хотя слюна его и содержит вирус бешенства. Имеются лишь единичные случаи заражения человека человеком.
Патогенез и клиническая картина. Вирус бешенства обладает выраженными нейротропными свойствами. Из места внедрения вирусы поступают в ЦНС по периферическим нервным волокнам, размножаются в ней, а затем распространяются центробеж-но, поражая всю нервную систему, в том числе нервные узлы некоторых железистых органов, особенно слюнных желез. В последних вирусы размножаются и выделяются со слюной в окружающую среду. Инкубационный период при бешенстве у человека варьирует от 7 дней до 1 года и более в зависимости от локализации и характера повреждения, а также вирулентности штамма. Наиболее короткая инкубация наблюдается при обширных укусах головы.В клинической картине бешенства у человека различают следующие периоды: предвестников (продромальный), возбуждения и параличей. Заболевание начинается с появления чувства страха, беспокойства, раздражительности, бессонницы, общего недомогания, воспалительной реакции на месте укуса. Во второй период болезни резко повышается рефлекторная возбудимость, появляются гидрофобия (водобоязнь), спазматические сокращения мышц глотки и дыхательной мускулатуры, затрудняющие дыхание; усиливается слюноотделение, больные возбуждены, иногда агрессивны. Через несколько дней возникают параличи мышц конечностей, лица, дыхательной мускулатуры. Продолжительность заболевания 3-7 дней. Летальность 100 %.
Иммунитет. Естественно приобретенный иммунитет не изучен, так как обычно заболевание заканчивается смертью. Искусственно приобретенный иммунитет возникает после проведения вакцинации людям, укушенным бешеными животными. Он обусловлен выработкой антител, сохраняющихся в течение года, образованием интерферона, а также клеточными факторами иммунитета.
Лабораторная диагностика. Лабораторные исследования проводят посмертно. В качестве исследуемого материала используют кусочки головного и спинного мозга, подчелюстные слюнные железы согласно правилам, предусмотренным для работы с особо опасным инфекционным материалом.
Экспресс-диагностика основана на обнаружении специфического антигена с помощью РИФ и ИФА и телец Бабеша.Нефи. Выделяют вирус с помощью биопробы на белых мышах.
Специфическая профилактика и лечение. Вакцины против бешенства были разработаны и предложены Л.Пастером. Вакцины, полученные из мозга зараженных животных – кроликов, овец, могут вызывать осложнения, поэтому их используют редко. В нашей стране применяют антирабическую культуральную концентрированную вакцину, полученную из штамма Внуково-32 (происходит от фиксированного вируса Пастера), инактивированную УФ- или гамма-лучами. Лечебно-профилактической вакцинации подвергают лиц, укушенных или ослюненных больными или подозрительными на бешенство животными. Прививки необходимо начинать как можно раньше после укуса. В тяжелых случаях применяют комбинированное введение антирабического иммуноглобулина и вакцины. Разрабатываются генно-инженерные антирабические вакцины. Лечение симптоматическое.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
В классических опытах Пастера штамм уличного вируса бешенства, выделенный из мозга коровы 19 ноября 1881 г., в дальнейшем поддерживался путем субдурального заражения кроликов. При первых пассажах кролики заболевали с инкубационным периодом 14—17 дней, на 12-м пассаже инкубационный период сократился до 12 дней и после 90 пассажей — до 7 дней (Pasteur е. а.). При последующих пассажах в лаборатории Пастера 7-дневный инкубационный период оставался постоянным, фиксированным. Одновременно было отмечено изменение патогенных свойств вируса для собак при подкожном введении: если исходный вирус вызывал заболевание бешенством у 6 из 7 собак, то после 90 пассажей он убивал только одну из 7 собак.
Выжившие после подкожного введения фиксированного вируса собаки оказались иммунными к заражению уличным вирусом бешенства.
Таким образом, разработанная Пастером методика культивирования вируса бешенства in vivo и выведенный им частично аттенуированный фиксированный вирус бешенства до сих пор используются в производственной и лабораторной практике. Штамм Пастера был передан для производства антирабической вакцины почти всем странам мира. В многочисленных институтах различных стран он до сих пор поддерживается путем субдурального или интрацеребрального заражения кроликов.
В литературе есть сведения о фиксации вируса бешенства путем интрацеребральных пассажей на собаках (Jonnesco), лошадях или телятах (Jacott, Roux), морских свинках, овцах, мышах и других животных. В 20-х годах в связи с ошибочным мнением об антигенных различиях между штаммами вируса бешенства наблюдалось увлечение штаммами фиксированного вируса, выведенными из местных штаммов уличного вируса. Такого рода штаммы были выведены как за рубежом, так и в нашей стране. Большинство из них было оставлено, по отдельные местные штаммы фиксированного вируса бешенства до сих пор применяются для производства нервно-тканевых аптирабических вакцин: штамм Пекин, выделенный от собаки и фиксированный на кроликах, штамм Бабеш, выделенный от волка и фиксированный по методике Пастера (Babes).
За многие годы фиксированный вирус Пастера в различных производственных институтах прошел на кроликах тысячи интрацеребральных пассажей: в Московском институте вакцин и сывороток (ИВС) имени Мечникова с 1886 по 1956 г. — 3420 пассажей, в Сайгонском институте Пастера с 1896 по 1953 г.— 3080, в Институте Пастера в Париже с 1881 по 1956 г.— 1946 пассажей. Несмотря на строгое соблюдение условий культивирования (пассажи на кроликах 1,5 кг и др.), поддерживаемые в различных институтах мира штаммы Пастера изменились в самых различных направлениях.
Изменения коснулись инкубационного периода болезни кроликов, минимальной заражающей дозы, степени накопления вируса в мозге кроликов, патогенной активности для различных лабораторных животных при подкожном или внутримышечном введении, характера цитоплазматических включений, устойчивости к воздействию физических или химических факторов. Так, в Московском ИВС имени Мечникова этот вирус на 150-м кроличьем пассаже имел инкубацию 7 дней, на 1825-м — 5 дней, на 1889-м —4—5 дней, на 1950-м — 4 дня и на 3422-м пассаже — 3,5 дня. DLM и предельные инфекционные титры у кроликов были соответственно на 1889-м пассаже 1 : 1000 и 1:20 000, на 2799-м — 1 : 1000 и 1 : 3000 и на 3422-м пассаже — 1 : 8000 и 1 : 64 000.
По мере увеличения числа пассажей на блюдалось повышение патогенной активности для белых мышей, морских свинок при подкожном и внутримышечном введениях, на 3422-м пассаже он оказался патогенным для щенков собак при подкожном введении, но апатогенным для кроликов (А. В. Жуковский, В. А. Сура и В. П. Порай-Кошиц, Л. А. Еремина и др., Л. Т. Болтуций и др.). Штамм, поддерживаемый в Одесском институте имени Мечникова, приобрел высокую патогенную активность для кроликов при подкожном введении (Г. Б. Палавандов, Б. Г. Вайнберг).
В течение долгого времени считалось общепризнанным, что фиксированный вирус не вызывает образования телец Бабеша — Негри. Этот признак имеет большое значение для дифференциации штаммов уличного и фиксированного вирусов. Некоторые авторы сообщали о повышении негригенной активности штаммов фиксированного вируса для ряда животных. Парижский и тунисский варианты штамма Пастера образовывали тельца Негри у мышей, по их не было у собак (Levaditi, Schoen, Bequignon et al.). О негригенной активности различных вариантов фиксированного вируса Пастера сообщали многие авторы (Б. Фурсенко, А. Муратова, Г. Палавандов и др., Levaditi, Schoen, Lepine, Pasquelle).
Б. Фурсенко подчеркивал, что обнаружение телец Негри при фиксированном вирусе зависит от выбора методики окраски и фиксации препаратов.
В настоящее время эталонным вакцинным вирусом все еще остается оригинальный вирус, поддерживаемый в Институте Пастера в Париже. Комитет экспертов ВОЗ (Женева) для производства инактивированных нервно-тканевых антирабических вакцин в качестве эталонного штамма рекомендовал вирус Пастера (PV-11).
В связи с изменчивостью фиксированного вируса давно возникла необходимость в систематическом наблюдении за его свойствами. В нашей стране еще на XI Пироговском съезде была рекомендована программа изучения фиксированного вируса бешенства. Позже надзор за свойствами фиксированного вируса бешенства осуществлялся согласно инструкции Государственного института стандартизации и контроля медицинских и биологических препаратов имени Л. А. Тарасевича (ГИСК). В нашей стране с 1954 г. в качестве единого производственного вируса введен штамм Московского ИВС имени Мечникова (3420-й кроличий пассаж). С целью стабилизации и ограничения числа пассажей при ГИСК имени Л. А. Тарасевича он сохраняется в лиофилизированном виде и подвергается ежегодно не более чем 3 пассажам. Вирус рассылается производственным лабораториям и на месте может пройти не более 10 пассажей.
Фиксированный вирус бешенства имеет следующую характеристику: как правило, вызывает паралитическую форму заболевания, инкубационный период заболевания длится от 4 до 6 дней, накапливается в ЦНС мышей до 6,0—7,0 lg LD50/0,03 мл, у незаболевших животных не проникает в слюнные железы и не выделяется вместе со слюной, имеет высокую тропность к ЦНС и низкую тропность к внутренним органам.
источник
Бешенство (Rabies) — острое вирусное заболевание всех теплокровных животных, которое характеризуется чрезвычайно высокой агрессивностью, поражением центральной нервной системы, нападениями, крайнего нервного возбуждения и развитием параличей. Бешенством смертельно для человека.
Историческая справка. Бешенство впервые упоминается в Кодексе законов Старинного Вавилона, описанный древнегреческими и древнеримскими учеными Гиппократом, Демокритом, Аристотелем, Цельсием, Галеном в V — IV ст. к н. э. и І — II ст. н. э. Инфекционные свойства слюны при бешенстве собак экспериментально доказали лишь в XIX ст. Цинке (1804), Грунер и Зальм (1813), в травоядных — Беридт (1822), у человека — Мажанди (1883). Гальтье еще в 1881 г. старался иммунизировать кролей с помощью внутривенных инъекций вирулентной слюны и мозга. Л. Пастер и его научные сотрудники Ру, Шамберлан и Тюйе (1881 — 1889) установили возбудитель болезни и разработали оригинальный метод ослабления вирулентности вирусного контагия путем внутримозговых пассажей на кролях, решив таким образом главный вопрос прививок против бешенства. В конце концов, Ранленже и Риффат-Бей (1903) установили фильтрованность вируса, а В. Бабеш (1887) и А. Негре (1903) открыли в нейронах главного мозга больных животных наличие специфических включений, чем существенным образом облегчили установления посмертного диагноза. Большой вклад у изучения бешенства сделали и отечественные ученые — X. И. Гельман, Е. М. Земмер, И. И. Мечников, М. Ф. Гамалея, Д. Ф. Конев, М. О. Михин, С. М. Муромцев, В. П. Назаров, К. М. Бучнев, М. А. Селимов, М. В. Лихачов, Д. Ф. Осидзе, А. И. Савватеев, М. А. Ковалев и др.
Бешенство распространенный на всех континентах и имеет панзоотичный характер. При этом 50,71 % от общего количества всех вспышек бешенства, зарегистрированных в мире, приходится на Европу, 25,55 % — Африку, 11,65 % — Азию и 12,9 % — на Америку (В. Бусол, В. Горжеев, В. Постой, 2002).
Бешенство наносит значительный ущерб в странах с пастбищным скотоводством. В европейских странах большие средства тратят на проведение предупредительных мер против распространения бешенства среди людей и животных. Бешенство имеет большое социальное значение в связи с абсолютной фатальностью для человека.
Возбудитель болезни — нейротропный вирус, который принадлежит к семье Rhabdoviridae, рода Lissavirus. Имеет шарообразную форму, длину около 180 нм, диаметр 75-80 нм. Внешняя липопротеиновая оболочка вируса покрытая пепломерами, что содержат гемаглютинин, активность которого обнаруживается лишь при температуре 0-4 °С. Геном вируса представленный единой одноцепной линейной молекулой РНК. В вирионах выявлено 5 структурных белков, в том числе поверхностный гликопротеин С1, что отвечает за образование вируснейтрализующих антител, антигемаглютининов и формирование иммунитета. Нуклеокапсидный антиген обеспечивает продуцирование комплементсвязывающих и прецепитирующих антител, которые, однако, не способные защитить животного от заражения.
Различают «дикий» (уличный) и «фиксирован» вирусы бешенства. Уличный вирус бешенства циркулирует в естественных условиях и характеризуется высокой патогенностью для людей и животных, образовывает в мозговых клетках специфические тельца Бабеша — Негре. Фиксированный вирус был получен Л. Пастером путем многоразового интрацеребрального пассажа вируса уличного бешенства через организм кролей, вследствие чего утратил свою вирулентность для человека и животных, а также способность образовывать в мозга тельца Бабеша — Негре.
Фиксированный вирус используется как исходный материал для изготовления антирабичных вакцин. Все 7 серотипов полевых штаммов рабичного вируса, которые были изолированы от людей, животных и грызунов в Центральной Европе, от фруктоидных летающих мышей в Нигери, от африканских землероек, а также от комаров и москитов в Нигерии и Судане, от коней в Нигерии, имеют широкую антигенную вариабельность и родственные связи в иммунобиологическом отношении, а прививка животных антирабичной вакциной из пастеровского штамма создает иммунитет против вируса бешенства, выделенного в разных частях мира.
Вирус бешенства очень тяжело адаптируется к клеточным культурам. Ныне достигнутая возможность репродукции лишь штаммов Flury — Hep и Flury — Lep в культуре фибробластов куриного эмбриона, меньшей мерой — в привитой линии ВНК-21/13. Максимальный выход вируса наблюдается в условиях культивирования при 32-35 °С, рН = 7,6-7,8. Особенностью репродукции вируса бешенства есть его тесная связь с клеткой и медленное выделение в культуральной среда. Показателем размножения вируса есть цитопатогенний эффект или индикация вируса имунофлуоресцентным методом. Из лабораторных животных к вирусу бешенства чувствительные кроли, белые мыши, морские свинки при интрацеребральном и парентеральном заражении. Вирус бешенства стойкий против действия низких температур, оставаясь стабильным вдоль нескольких пор при 0 °С и 4 °С, нескольких лет при -70 °С и в лиофилизованом состоянии. В слюне, которая выделяется больным животным, сохраняется до 24 ч, в гниющем трупе — 2-3 недели. В поверхностных пластах грунта может сохраняться 2-3 мес. Мгновенно разрушается под действием кипячения и за температуры 70 °С, при 60 °С — через 5-10 мин, при 50 °С — 1 ч, при 35 °С — 20-22 поры, при 23 °С — через 28-53 поры. Под действием солнечных лучей инактивируется при 5-6 °С через 5-7 дней, 16-18 °С — 3-4 поры, при 37 °С — через 40 ч, ультрафиолетового облучения — через 5-10 мин, при высушивании — через 10-14 пор. К действию дезинфекционных средств вирус нестойкий: 1-5 %-ые растворы формалина убивают его за 5 мин, 5 %-й раствор фенола — за 5-10 мин, 1 %-й раствор перманганата калия — 20 мин, 3-5 %-й раствор хлоридной (соляной) кислоты — 5 мин, 10 %-й раствор йода — 5 мин. Быстро инактивируется при 3 > рН > 11.
Эпизоотология болезни. За степенью восприимчивости к вирусу бешенства теплокровных животных условно разделяют на 4 группы: очень высокая — лисицы, крысы, хлопчатниковые крысы, волки, шакалы, койоты, полевки; высокая — суслики, скунсы, еноты, коты, мыши, мангусты, морские свинки, кроли, летучие мыши, а также КРС; средняя — собаки, овцы, козы, коны, приматы (человек); низкая — опоссумы, птицы. Молодые животные чувствительнее, чем взрослые. Все зараженные животные и человек болеют и без исключения гибнут. Вирус бешенства передается главным образом через слюну при укусах или обслюнявливании (вирус находится в слюнных железах 54-90% собак, которые погибли от бешенства). В связи с тем, что выделение вируса с слюной начинается за 8-10 суток к появлению клинических признаков болезни, необходимо, чтобы животные, которые покусали людей, в течении 10 суток содержались изолированно, под надзором ветеринарного врача.
Различают два типа бешенства — городской (уличный) бешенство, если заболевание наблюдается в городах и селах, а источником возбудителя инфекции являются больные бродячие собаки и коты, и лесное бешенство, если инфекция распространяется в естественной ячейке, часто на большом лесном пространстве, а источником возбудителя болезни являются дикие плотоядные хищники (лисицы, волки, барсуки, куницы, хорьки, песцы, енотоподобные собаки) в больном состоянии или латентно инфицированные. С 1972 г. в Украине преобладает лесное бешенство, а основным источником возбудителя инфекции стали инфицированные рыжие лисицы. Установлено, что существует прямая коррелятивная связь между численностью популяции, плотностью расселения лисиц и интенсивностью распространение лесного бешенства. Особая роль лисиц в поддержании и распространении этого заболевания предопределяется довольно значительной густотой их популяции, которая связанная с быстрым размножением лисиц, уничтожением человеком их естественных врагов (волков, шакалов), высокой чувствительностью к вирусу бешенства, тесными контактами и агрессивностью молодняка во время гона и расселение, частыми случаями (40-80 %) хронического и латентного хода инфекции, которая обеспечивает продолжительную персистенцию вируса в естественных условиях. Доминанты в эпизоотичной цепи диких животных и природной среде характер лесного бешенства привели к значительным изменениям в традиционном ходу бешенства среди животных.
При уличном бешенстве эпизоотический процесс обеспечивается коротким циклом репродукции вируса в организме больной собаки, острым течением болезни, характерной клинической картиной, быстрой передачей возбудителя болезни следующему восприимчивому животному (как правило также собаке) и гибелью больной собаки в короткий срок. Иногда в эпизоотологический цепь случайно включается покусанная собакой человек или свойское животное, но это есть тупиковым вариантом,
Что не в возможности обеспечить передачу возбудителя через укусы и дальнейшее продолжение энзоотии.
При лесном бешенстве эпизоотологический процесс происходит по закономерностям природно-ячейковых инфекций, где источником возбудителя болезни становятся дикие плотоядные животные (лисицы, волки, борсуки и др.). Болезнь характеризуется хроническим или латентным ходом, без четко выраженных клинических признаков, продолжительной персистенцією вируса в организме переболевших лисиц, которая обеспечивает постоянную циркуляцию вируса в естественной среде на значительных территориях лесных урочищ. Собаки при лесном бешенстве перестают играть роль основного источника возбудителя инфекции и включаются в эпизоотологический цепь случайно, в случае укусов их лесными зверьми.
В Украине в последнее время общей тенденцией заболеваемости на бешенство стало преобладание его проявления среди диких животных, собак и котов, которые становятся основным источником возбудителя для человека и сельскохозяйственных животных, прежде всего большого рогатого скота. Состоялось смещение напряжения эпизоотологической ситуации из юго-восточной территории в северную, восточную и центральную части.
Патогенез. Однозначного представления о механизме, который обеспечивает проникновение вируса бешенства в центральную нервную систему, не существует. Предполагают участие в этом процессе ацетилхолиновых и холинергических рецепторов мускаринового типа, а также распространение вируса через тройчатые и протектальные волокна. Из центральной нервной системы вирус по нервным волокнам проникает в слюнные железы и выделяется с слюной. Вследствие репродукции вируса в клетках головного мозга возникают зажигательные и дегенеративные процессы, которые предопределяют повышенную рефлекторную возбуждаемость и агрессивность животного, параличи и судороги. Гибель животного наступает вследствие паралича дыхательных мышц.
источник
Вирус Бешенства. Уличный и фиксированный вирусы бешенства. Патогенность, диагностика, антирабические прививки
Возбудитель болезни — РНК-содержащий вирус, относящийся к роду Lissavirus семейства Rabdoviridae. Как и другие рабдовирусы, он имеет пулевидную форму. Длина вирионов — 180 нм, диаметр — 75 — 80 нм. Вирус удается культивировать в развивающихся куриных и утиных эмбрионах, в культурах некоторых клеток. Штаммы возбудителя бешенства, циркулирующие в природе (уличный вирус), патогенны для всех теплокровных животных. В наиболее высоких титрах вирус накапливается в центральной нервной системе зараженных животных, особенно в аммониевых рогах и коре больших полушарий головного мозга, в мозжечке и продолговатом мозге. Высокий титр возбудителя бешенства и в слюнных и слезных железах. Различают «дикий» (уличный) и «фиксированный» вирусы бешенства. Уличный вирус бешенства циркулирует в естественных условиях и характеризуется высокой патогенностью для людей и животных, образует в мозговых клетках специфические тельца Бабеша — Негри. «Фиксированный» вирус был получен Л. Пастером путем многоразового интрацеребрального пассажа вируса уличного бешенства через организм кролей, вследствие чего вирус потерял свою вирулентность для человека и животных, а также способность образовывать в мозге тельца Бабеша — Негри. Фиксированный вирус используется как исходный материал для изготовления антирабических вакцин. Все 7 серотипов полевых штаммов вируса бешенства, которые были изолированы от людей, животных и грызунов в Центральной Европе, от летающих мышей в Нигерии, от африканских землероек, а также от комаров и москитов в Нигерии и Судане, от коней в Нигерии, имеют широкую антигенную вариабельность и родственные связи в иммунобиологическом отношении, а прививка животных антирабической вакциной из пастеровского штамма создает иммунитет против вируса бешенства, выделенного в разных частях мира.
Реакции преципитации (РП) предложены Краусом (1897) и основаны на феномене образования видимого осадка (преципитата) или общего помутнения среды после взаимодействия растворимых либо находящихся в коллоидном дисперсном состоянии Аг с AT. РП ставят в специальных узких пробирках. В качестве реагентов используют гипериммунные преципитирующие сыворотки с высокими титрами AT к гомологичным Аг. При постановке РП разводят не сыворотку, а Аг. Реакционная среда должна содержать электролиты (физиологический раствор) и иметь нейтральный рН. РП позволяет быстро (в течение нескольких секунд) выявлять незначительные количества Аг. Они очень чувствительны, и их применяют для тонкого иммунохимического анализа, выявляющего отдельные компоненты в смеси Аг. Метод имеет несколько разновидностей (рис. 10-16). Реакция кольцепреципитации: На слой антисыворотки наслаивают жидкость, содержащую растворимый Аг, и через несколько секунд наблюдают образование кольца преципитата. Цели: индикация, идентефикация, титрование антиген или антитела. Сущность: АГ и АТ движутся на встречу друг к другу и при специфичности в месте соединяются в комплекс АГ+АТ в виде светлой полосы.
Сем. Тогавирусов (вирусная диарея крупного рогатого скота)
(Togaviridae), семейство вирусов, состоящее из родов Alphavirus, Flavivirus, Rubivirus и Pestivirus. Вирусы содержат однонитчатую РНК с мол. м. 3—4 X 106 дальтон, линейной формы, к-рая является инфекционной. Вирионы диам. 50—70 нм (альфавирусы), 40—50 нм (флявивирусы), 70 нм (рубивирусы), 40 нм (пестивирусы). Для капсида альфавирусов свойствен икосаэдральный тип симметрии. Сборка вирионов происходит в цитоплазме клеток на мембранных структурах. У флявивирусов в составе вириона имеются 3 структурных белка, у альфавирусов 2—3. При репликации в клетках вирусы обоих родов индуцируют образование РНК-зависимой РНК-полимеразы. Вирусы чувствительны к действию жирорастворителей. Этиология. Возбудитель болезни — сферич. РНК-содержащий вирус рода Pestivirus сем. Togaviridae. Величина вирусных частиц 30—40 нм. Вирус может годами сохраняться при t ниже 20°С, в культуральной жидкости не теряет биол. активность до 1 года, в крови, лимфатич. узлах, селезёнке и др. патол. материале — до 6 мес. При t 25 °С в течение 1 сут вирус практически не снижает биол. активности, при t 37 °С погибает через 5 сут. Вирус чувствителен к эфиру, хлороформу, трипсину и дезоксихолату натрия. Эпизоотология. В естеств. условиях В. д. к. р. с. болеют кр. рог. скот, буйволы, олени и косули. Наиболее восприимчивы животные в возрасте от 6 мес до 2 лет. Источник возбудителя инфекции — больные животные.
48.Сплит-вакцины, методы получения.
Сплит-вакцины или расщеплённые (Ваксигрип, Бегривак, Флюарикс) содержат разрушенные инактивированные вирионы вируса гриппа — в её состав входят все вирионные белки вируса, не только поверхностные, но и внутренние антигены. За счёт высокой очистки в ней отсутствуют вирусные липиды и белки куриного эмбриона. Сплит-вакцины или расщеплённые (Ваксигрип, Бегривак, Флюарикс) содержат разрушенные инактивированные вирионы вируса гриппа — в её состав входят все вирионные белки вируса, не только поверхностные, но и внутренние антигены. За счёт высокой очистки в ней отсутствуют вирусные липиды и белки куриного эмбриона. Преимущество сплит-вакцин в том, что они содержат как наружные, так и внутренние антигены вируса гриппа, при этом они избавлены от самого главного недостатка цельновирионных вакцин – наличия токсинов. Сплит-вакцины можно применять с 6-месячного возраста, они рекомендованы для предотвращения гриппа у беременных женщин. Наличие открытых для иммунной системы внутренних антигенов вируса гриппа (нуклеокапсида и матриксного белка) делает сплит-вакцины уникальными. Они защищают не только от ежегодных мутаций вируса гриппа, но частично и от всех возможных разновидностей вируса, поскольку внутренние антигены подвержены лишь незначительным мутациям. По сути дела, сплит-вакцины представляют собой «золотую середину» в профилактике гриппа, поскольку по уровню побочных реакций аналогичны субъединичным вакцинам, а по иммунологической эффективности – цельновирионным. Профилактическая эффективность вакцин этого класса колеблется в интервале от 75 до 96%. Классическим примером препаратов этого класса является французская вакцина Ваксигрип, компании Санофи Пастер (подразделения СанофиАвентис), которая присутствует на рынке Европы уже более 60 лет. Вслед за этой вакциной, другие производители также наладили выпуск сплит-вакцин. В России на сегодняшний день, сплит-вакцины не выпускаются отечественными производителями, а лишь переупаковываются из импортируемого сырья (Бегривак). В 2009 году китайский производитель зарегистрировал свою вакцину Флюваксин.
Дата добавления: 2018-02-28 ; просмотров: 652 ; ЗАКАЗАТЬ РАБОТУ
источник