Бешенством называется заболевание, имеющее вирусную природу и относящееся к категории особо опасных, так как оно приводит к тяжелейшему поражению центральной нервной системы и заканчивается летальным исходом.
Случаи заболевания наблюдаются во всех странах мира, за исключением Австралии. Ежегодно в мире от бешенства погибает более 50 000 человек. При этом около 95% летальных исходов происходит в Африке и Азии.
В эпидемиологии бешенства выделяют два типа очагов:
— Городской тип. Его формируют сельскохозяйственные животные, кошки и собаки.
— Очаг, сформированный дикими животными (летучие мыши, скунс, песец, шакал, енотовидная собака, лисица, волк).
Среди людей заболевания обычно развивается в результате укуса больной собакой. Чаще оно наблюдается у детей и подростков.
У человека заражение вирусом бешенства в случае развития клинических симптомов всегда приводит к смертельному исходу. Поэтому так важно в случае укуса или контакта с инфицированным (или возможно инфицированным) животным начать срочное проведение вакцинации, что позволит предотвратить развитие болезни и гибель пациента.
Neuroryctes rabid — вирус, вызывающий бешенство, относится миксовирусам семейства Rhabdoviridae. Он обнаруживается в моче, слезной жидкости и слюне больных и инфицированных.
Данный вирус очень нестоек во внешней среде. При нагревании до 56 градусов С погибает за четверть часа, а при кипячении за две минуты. Очень чувствителен к этанолу и другим дезинфицирующими агентам, солнечным лучам. Однако достаточно устойчив к воздействию антибиотиков, фенола и низких температур.
Путь передачи бешенства связан с укусом или попаданием слюны больного животного на кожные покровы или слизистые оболочки. Вирус способен поражать все виды млекопитающих животных. Но наиболее чувствительными к нему являются представители семейства собачьих (лисицы, собаки, волки).
Зараженное животное становится опасным для окружающих уже за 7 – 10 дней, до появления у него первых симптомов бешенства. В этот период оно начинает выделять вирус в окружающую среду, инфицирую контактирующих с ним других животных и человека. Поэтому, даже если вас вдруг, например укусила собака, которая на первый взгляд не имеет никаких симптомов этого грозного заболевания, следует обязательно обратиться к врачу и при необходимости пройти экстренную антирабическую профилактику.
В настоящее время в литературе описаны и другие пути передачи бешенства:
— Алиментарный (через еду и питье);
— Через плаценту (тренсплацентарный). В этом случае заболевание передается от матери к плоду.
Очень большие дискуссии ведутся среди специалистов о возможном пути передачи бешенства, связанном с трансплантацией (пересадкой) органов, а также переливанием крови и ее компонентов.
Заражение бешенством происходит чаще всего в результате попадания слюны больного животного на поврежденную кожу (ранки, ссадины, царапины) или слизистые оболочки, а также при укусах им. При этом содержащийся в слюне вирус быстро фиксируется на окончаниях нервных волокон, а затем и проникает в них. После этого он начинает постепенно подниматься по нервным волокнам к головному и спинному мозгу.
Попав в центральную нервную систему он вступает в фазу активного размножения, приводя к гибели нервных клеток, что приводит к образованию телец Негри. Уже из головного мозга по центробежным нервным волокнам вирус спускается в слюнные железы и начинает выделяться в окружающую среду вместе со слюной.
Таким образом патогенез бешенства достаточно сложен и длителен.
Как и для любого инфекционного заболевания, для бешенства характерно наличие инкубационного периода, то несть промежутка времени проходящего от момента заражения до появления первых симптомов болезни. При бешенстве он составляет от двенадцати дней до одного года, хотя чаще всего продолжается от одного до трех месяцев.
Длительность периода инкубации во многом определяется глубиной укуса и местом его локализации. Чем ближе укус был к голове, тем и короче срок инкубационного периода.
Больной заразен для окружающих с первого дня начала инкубационного периода и до самой своей смерти.
В клинической картине бешенства выделяют несколько периодов:
1. Стадия депрессии или начальная. В области укуса появляется болезненность, чувство жжения (хотя в большинстве случаев рана к этому моменту уже полностью затягивается). В некоторых случаях рубец воспаляется, краснеет и припухает. Если укусы были нанесены в область лица и/или шеи, то могут наблюдаться зрительные и обонятельные галлюцинации. Температура тела незначительно повышается (до 37,0 – 3,5 градусов С). В это же время начинают появляться и первые признаки нарушения психической деятельности: депрессия, тоска, тревога, необъяснимый и непонятный страх. Значительно реже у больных наблюдается повышенная раздражительность. Пациенты становятся апатичными, замкнутыми, отказываются от еды, жалуются на плохой сон, который сопровождается кошмарными сновидениями. Эта стадия продолжается от одного до трех дней. После чего депрессия и апатия начинают сменяться беспокойством. У больных нарастает одышка и тахикардия (учащенное сердцебиение).
2. Стадия возбуждения. В это время наиболее ярким симптомом заболевания является появление гидрофобии, т.е. водобоязни. При попытке выпить жидкость у больного возникает выраженный спазм вспомогательных дыхательных мышц и мускулатуры глотки. Интенсивность этого симптома быстро нарастает и уже спустя некоторое время судорожный спазм возникает даже при упоминании о воде. Кроме того приступ судорог может вызвать дуновение ветерка, легкий сквозняк (аэрофобиия), громкий звук (акустикофобия) или яркий свет (фотофобия). Тахикардия нарастает, появляется усиленное потоотделение и слюнотечение (сиалорея). На высоте приступа возбуждения больные становятся агрессивными и яростными. Они могут набрасываться на окружающих их лиц и наносить им травмы. Сознание их в этот момент помрачено, они испытывают устрашающие зрительные и слуховые галлюцинации. Во время приступа может наступить смерть в результате остановки сердца и дыхания. Если не наступит летальный исход, то продолжительность стадии возбуждения составляет три дня.
3. Стадия параличей. Она проявляется развитием параличей мышц лица, языка, конечностей. Приступы гидро-, аэрофобии и судорог прекращаются. Больной и его родственники начинают считать, что болезнь отступает. Но на самом деле это не так! К сожалению, все это является признаками наступления смерти в самое ближайшее время. Температура тела неуклонно повышается и достигает 41 – 42 градусов С. Длительность этой стадии не превышает 24 часов. Смерть наступает от паралича дыхательного и сосудисто-двигательного центров.
Таким образом общая продолжительность клинической стадии бешенства не превышает 5 – 7 дней.
Диагноз «Бешенство» ставится в большинстве случаев врачами на основании характерной клинической картины и данных анамнеза. Еще не так давно даже в развитых странах прижизненная лабораторная диагностика заболевания была невозможно. Окончательный диагноз устанавливался только после смерти больного по результату аутопсии (обнаружении телец Негри в головном мозге).
Только в 2008 году международным коллективом ученых из Пастеровского института под руководством доктора Laurent Dacheux была предложена уникальная методика для прижизненной диагностики бешенства. Она основывается на обнаружении L-полимеразы, присущей вирусу бешенства в кожном биоптате при помощи обратно-транскриптазной гнездной полимеразной реакции.
Для проведения исследования производится забор небольших участков кожи (биоптатов) с задне-верхней поверхности шеи. Этот метод диагностики показал высокую чувствительность и специфичность. При чем положительный и достоверный результат можно получить уже с самого первого дня заболевания и до смерти от него. В настоящее время специалисты рекомендуют проводить ПЦР диагностику бешенства всем пациентам с энцефалитом (воспалением головного мозга), причина которого неизвестна.
В случае появления клинических симптомов бешенства эффективного лечения больных уже не существует. В этом случае проводится симптоматическая терапия, направленная на устранение признаков болезни и облегчения состояния больных. При выраженном возбуждении и судорогах показано введение миорелаксантов и перевод больного на длительную искусственную вентиляцию легких.
Поэтому в случае укуса неизвестным, больным или подозрительным животным следует как можно раньше начинать проведение экстренной вакцинации. Тем более, что она является эффективной только если начата в период до 14 дней от момента укуса.
Прививки могут производиться по условным (укус был нанесен домашним животным, не имеющим признаков заболевания и за которым можно установить наблюдение на протяжении десяти дней) и безусловным (отсутствие сведений о животном, укус явно нездоровым животным) показаниям.
Вводимая антирабическая вакцина способствует выработке в организме больного антител, блокирующих вирус бешенства, т.е. вырабатывается активный иммунитет.
В тех случаях, когда можно предположить наличие у пациента короткого инкубационного периода (укусы были нанесено в лицо или шею, обширные повреждения) показано проведение активно-пассивной иммунизации. Для этого пострадавшим вводится не только антирабическая вакцина, но и антирабический иммуноглобулин.
После проведенной вакцинации формируется иммунитет к бешенству, сохраняющийся на протяжении двенадцати месяцев.
Учитывая опасность данного заболевания следует уделять огромное внимание его предотвращению. Мероприятия по профилактике бешенства в первую очередь включают в себя активную борьбу с источниками инфекции. Сюда относятся:
— Контроль за инфицированием популяции диких животных;
— Проведение плановой вакцинации домашних животных против бешенства;
— Тщательное соблюдение правил содержания домашних животных;
— Проведение вакцинации людей, контактирующих с вирусом бешенства, например лабораторных работников.
Мероприятия по профилактике бешенства включают в себя также и правила обработки раны. Ее следует хорошо промыть с хозяйственным мылом под струей воды. После этого ее края обрабатывают йодом. Накладывается стерильная повязка. Если рана не представляет угрозы для жизни, то иссечение ее краев и наложение швов проводят не ранее трех суток от укуса. Обязательно проведение вакцинации против бешенства.
источник
Что такое бешенство? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет.
Бешенство (rabies, гидрофобия, водобоязнь) — острое, безусловно смертельное для человека заболевание, вызываемое вирусом бешенства, который посредством специфического воспаления тканей центральной нервной системы приводит к развитию энцефалита и, как правило, к летальному исходу. Является предотвратимым при проведении своевременного курса вакцинации до (в профилактических целях) или после момента заражения.
Вид — вирус бешенства Rabies virus:
- дикий — патогенный для человека;
- фиксированный — лабораторный, лишённый заражающей способности.
Вирус бешенства имеет вид винтовочной пули, размерами 75-175 нм, с одним плоским и другим закруглённым концами. РНК-содержащий вирус снаружи покрыт гликопротеиновым каркасом, имеющим специфические шипы (рецепторы — гликопротеин G ответственен за проникновение вируса в клетку и иммуногенность; при проведении вакцинации к нему образуются антитела, нейтрализующие вирус). Внутри содержит нуклеокапсид и матриксные белки: N-белок, L-белок, NS-белок. Различают семь серотипов вируса бешенства. В РФ распространён серотип 1.
Вирус бешенства неустойчив в окружающей среде, практически мгновенно погибает под воздействием прямых солнечных лучей, при нагревании до 60°C инактивируется в течении 10 минут, при действии различных бытовых дезинфектантов и спирта, а также при высушивании — практически мгновенно, при воздействии желудочного сока — за 20 минут.
В трупах павших животных может сохраняться до трёх месяцев. Вирус достаточно устойчив к низким температурам, (при 0°C может сохраняться несколько недель), однако при этом быстро теряет свою вирулентность — способность вызывать заболевание. При оттаивании и повторном замораживании погибает — это, в совокупности в другими факторами, обуславливает невозможность такого пути заражения.
Культивация вируса происходит посредством внутримозгового заражения лабораторных животных (белые мыши, крысы) — в таких случаях скрытый период длится до 28 дней. [1] [2] [3]
Бешенство — зоонозная природно-очаговая инфекция. Распространение практически повсеместное (исключение — Япония, Новая Зеландия, Великобритания, Австралия и Антарктида). Источником инфекции могут быть собаки (до 99%), лисы, летучие мыши, волки, кошки и мелкие грызуны. Любое млекопитающее и птицы могут болеть бешенством, но в подавляющем большинстве не представляют опасности для человека (например, птицы).
- контактный — при укусе или ослюнении, редко возможно заражение при разделке убитого животного;
- маловероятен аэрозольный механизм заражения — например, в пещере, населённой летучими мышами;
- алиментарный — при поедании павших от бешенства животных;
- трансплацентарный путь — при пересадке органов от умерших людей от бешенства (при неверно поставленном диагнозе).
В широкой практике вирус передаётся только через слюну, всё остальное является казуистическими случаями (при поедании животного — через мозговое вещество, при пересадке роговицы и т.п.).
Передача вируса от человека к человеку при укусе или поцелуе, при укусе мышей (кроме летучих) теоретически возможна, однако таких случаев не зарегистрировано.
Рост заболеваемости характеризуется периодичностью, зависящей от природных условий, колебаний наличия кормовой базы грызунов, численности плотоядных животных.
Заражение может наступить при:
- укусе больного животного (становится заразным за несколько дней до начала клинических проявлений — в среднем 5-7 дней, максимально до 10);
- прямом ослюнении повреждённых кожных покровов и слизистых оболочек (даже микроскопическом);
- теоретически возможно заражение при оцарапывании кожи когтями больного животного (на когтях вируса нет, но после получения царапины слюна животного может попасть в свежую рану, например, при лае).
Следует понимать, что не каждое больное бешенством животное выделяет вирус со слюной и не каждый укус передаёт человеку вирус бешенства. В среднем, при укусе животного, у которого доказано заболевание бешенством, при отсутствии антирабической вакцинации у укушенного заболевают не более 30% человек. Слюна на полу, земле, траве, пакете, дверной ручке, в реке и т.п. опасности для человека не представляет.
Восприимчивость всеобщая. Наибольшей опасности подвергаются дети, особенно в сельской местности (множество бродячих и диких животных). Ежегодно от бешенства погибает около 50 тысяч человек, в основном в Южно-Азиатском регионе.
Интересной особенностью является наличие естественного иммунитета к вирусу у холоднокровных животных и рыб. [1] [4] [5]
Инкубационный период составляет от 10 дней до 3 месяцев. Он зависит от локализации укуса:
- наиболее быстро заболевание развивается при укусе в лицо, шею, голову, больших повреждениях;
- более длительный период при локализации укусов в конечности, туловище, особенно единичных.
Описаны казуистические случаи скрытого периода до 1 года.
В развитии бешенства выделяют несколько периодов, последовательно сменяющих друг друга (иногда без чётко прослеживающейся динамики):
- инкубационный (10 дней — 1 год);
- продромальный (1-3 дня);
- возбуждения (2-3 дня);
- паралитический (1-3 дня).
- смерть.
После укуса формируется рубец, ничем не отличающийся от рубцов другого происхождения.
Начальными признаками развития бешенства наиболее часто являются:
- зуд;
- неприятные ощущения;
- малоинтенсивные боли в месте укуса и близлежащей области;
- воспаление рубцовой ткани (происходит нечасто).
Появляются общее недомогание, повышенная потливость, субфебрильная температура тела (37,1–38,0 °C), сухость во рту, снижение аппетита, чувство стеснения в груди. Сон больных нарушен — нередки кошмары в начале болезни, сменяющиеся бессонницей. Нарастает беспричинная тревога, беспокойство, тоска, появляется страх смерти (с нарастающим компонентом), причём выраженность данных симптомов повышается в зависимости от того, насколько сильно человек осознает возможность заболевания.
Повышается чувствительность к раздражителям (звуковым, тактильным, световым) с постепенным нарастанием их выраженности. Крайняя степень — аэрофобия, фотофобия, акустикофобия, гидрофобия — характеризуется вздрагиванием всего тела при малейшем дуновении ветра, звуках, ярком свете, судорогами мышц глотки, одышкой, вытягиванием рук вперёд, чувством страдания на лице с экзофтальмом, расширением зрачка, взглядом в одну точку в течении нескольких секунд.
Часто появляется икота, рвота. Во рту скапливается густая вязкая слюна, больной покрывается холодным липким потом, повышается ЧСС (пульс).
Часто на этом фоне при прогрессировании заболевания возникает возбуждение, больные мечутся, взывают о помощи, могут приходить в яростное состояние с помрачением сознания — дерутся, рвут одежду, могут ударить окружающих или укусить. После наступает состояние относительного покоя, сознание проясняется, и поведение становиться вполне адекватным.
Наиболее известный симптом бешенства — гидрофобия, когда при попытке выпить воды или даже при виде и мысли о воде развивается характерный судорожный приступ. В течении нескольких дней из-за невозможности пить и есть развивается обезвоживание, снижение массы тела. Начинается обильное слюноотделение, больные не сглатывают слюну, и она стекает с уголков рта и по подбородку.
Если во время одного из приступов не наступает смерть, развивается период параличей. Исчезают приступы, возбуждение и страх, больные начинают питаться и пить воду. Данное состояние можно принять за улучшение и тенденцию к выздоровлению, однако это грубое заблуждение и признак скорой смерти. Снижаются двигательные и чувствительные характеристики мышц лица, языка, конечностей. Повышается температура тела до гиперпиретических цифр (40–42°C), нарастает тахикардия, снижается артериальное давление, нарастает вялость, апатия. Смерть неизбежно наступает от паралича дыхательного и сосудистого центров на 6-8 день болезни.
Не всегда бешенство включает все указанные периоды, иногда наблюдается выпадение продромального периода, фазы возбуждения, может наблюдаться картина восходящих параличей («тихое» бешенство) с более длинным инкубационным периодом и временем развития заболевания без типичных симптомов (часто верный диагноз не устанавливается).
Бешенство у детей имеет более короткий инкубационный период и чаще протекает в «тихой» форме без выраженного периода возбуждения.
У беременных бешенство может протекать в достаточно видоизменённой форме (часто первично принимается за токсикоз), летальность 100%, влияние на плод в настоящее время недостаточно изучено. [1] [2] [5]
После укуса или ослюнения повреждённого кожного покрова вирус бешенства некоторое время (до трёх недель) находится в месте внедрения. После этого начинается его центростремительное распространение в направлении центральной нервной системы (ЦНС) по периневральным пространствам со средней скоростью 3 мм/ч (аксоплазматический ток). Каких-либо значимых изменений в структуре нервной ткани не отмечается.
Возможно лимфогенное распространение вируса, однако роли в патогенезе и заражении это не играет.
Достигнув ЦНС вирус активно размножается в клетках (наиболее значимые области — аммонов рог, мозжечок, продолговатый мозг), где происходят воспалительно-дистрофические изменения умеренной выраженности (негнойный полиэнцефалит), обусловливающие изменение жизнедеятельности, паралитические явления и смерть (от паралича дыхательного и сосудодвигательного центров).
При исследовании материала мозга в цитоплазме клеток обнаруживаются специфические тельца Бабеша-Негри (цитоплазматические эозинофильные включения).
Из мозга вирус по центробежным нефронам попадает в различные органы и ткани, в том числе и слюнные железы и выделяется со слюной в окружающую среду. [1] [2] [3]
- по стадиям:
- продромальная (предвестники заболевания);
- разгара (возбуждения/депрессии);
- параличей (отключение функционирования органов);
- по клиническим формам:
- бульбарная (расстройство речи, глотания, асфиксия);
- менингоэнцефалитическая (симптоматика психоза);
- паралитическая (ранее развитие параличей);
- мозжечковая (головокружение, неустойчивость походки);
- по МКБ-10:
- лесное бешенство (от диких животных);
- городское бешенство (от домашних животных);
- бешенство неуточнённое;
- по типу:
- эпизоотия (одномоментное прогрессирующее распространение заболевания среди большого количества животных) бешенства городского типа;
- эпизоотия бешенства природного типа. [3][4]
Ввиду быстрого наступления смерти при развитии бешенства осложнения просто не успевают развиться. [1]
Диагностика бешенства происходит на основании комплекса эпидемиологических и клинико-лабораторных данных. Общеклинические методы исследований малоинформативны.
Из специфических лабораторных тестов выделяют прижизненные методы и посмертные (имеют наибольшее значение). Практически все они недоступны в общелабораторной сети и выполняются только в лаборатории особо опасных инфекций (например, в антирабическом центре ФГБУ «Научный центр экспертизы средств медицинского применения» Минздрава России в Москве).
- определение вирусных антигенов в отпечатках роговицы или биоптате кожи затылка методом МФА (метод флуоресцирующих антител);
- определение антител к вирусу бешенства с седьмого дня болезни (чаще всего не удаётся ввиду наступления гибели человека);
- ПЦР спинномозговой жидкости.
Посмертные диагностические методы:
- гистологический экспресс-метод мазков-отпечатков головного мозга (обнаружение телец Бабеша-Негри — достоверность около 85-90%, время выполнения до 2 часов);
- биологический метод (основанный на заражении лабораторных животных и обнаружении телец Бабеша-Негри в мозговой ткани погибших животных, достоверность до 100%, время выполнения до 30 дней);
- методы ИФА и ПЦР тканей мозга, слюны, роговицы. [2][4]
При заражении человека и появлении начальных симптомов бешенства практически неизбежен летальный исход. В мире известно лишь о нескольких случаях излечения от развившегося бешенства (т.н. «Милуокский протокол» — введение в искусственную кому с поддержанием основных жизненных функций), однако в большинстве случаев любые методы лечения оказываются неэффективными и способны лишь незначительно продлить время жизни человека.
В целях повышения качества жизни и уменьшения страданий больного помещают в отдельную изолированную палату с минимизированными факторами внешней агрессии (затемнение, звукоизоляция, отсутствие сквозняков). Назначается комплекс лекарственных средств, направленный на уменьшение возбудимости нервной системы, дезинтоксикацию организма, поддержку дыхательной и сердечно-сосудистой функций. [1] [3]
Основным средством предупреждения распространения и заболевания бешенством является выполнение ряда профилактических мероприятий, позволяющий снизить риски инфицирования и развития заболевания.
Выделяют мероприятия, направленные на предотвращение распространения бешенства в природе (как дикой, так и в антропургической среде):
- регуляция численности диких и одичавших домашних животных-хищников (отлов, отстрел, вакцинация);
- соблюдение правил содержания собак, кошек и пушных зверей;
- обязательная вакцинация от бешенства домашних животных, особенно собак и кошек, профилактическая вакцинация лиц, связанных с постоянным контактом с животными;
В случае, если произошла встреча с животным и последующее прямое ослюнение им повреждённых кожных покровов (слизистых оболочек) или укус необходимо провести комплекс профилактических мероприятий, направленных на предотвращение потенциального заражения вирусом бешенства и развитие заболевания.
В первую очередь необходимо оценить и зафиксировать:
- с каким именно животным столкнулись (дикое, домашнее);
- какого его поведение (адекватное ситуации, агрессивное, излишне дружелюбное);
- есть ли возможность проводить за ним наблюдение — это очень важно: нельзя убивать или прогонять животное, так как элементарное наблюдение за поведением зверя до 10 дней от укуса позволяет исключить бешенство с вероятностью 100% (при отсутствии гибели или изменения в поведении можно спокойно выдохнуть и забыть об инциденте).
По возможности животное доставляют в ветеринарную службу для осмотра и помещения на карантин до 10 дней, при гибели животного должно быть обязательно проведено исследование на бешенство.
Как можно раньше после укуса необходимо промыть рану концентрированным мыльным раствором и незамедлительно обратиться в ближайшее медицинское учреждение (травматологическое отделение, антирабический кабинет) для консультации врача-рабиолога и определения показаний к проведению антирабической вакцинации и её объёму. При этом будет иметь значение наличие или отсутствие случаев бешенства в районе, принадлежность животного, его поведение, наличие профилактических прививок от бешенства, характер и локализация повреждений и др.
Достаточно распространены мифы и излишние страхи о возможности заражения в абсолютно невозможных для этого ситуациях или, напротив, преуменьшение рисков в действительно опасной ситуации. Поэтому не следует оставлять такие инциденты на самотёк, необходимо изложить все факты врачу на приёме и совместно принять верное решение.
Консультирования на заочных интернет-порталах являются хорошим начинанием, однако зачастую проводятся специалистами, не имеющими должного образования и понимания проблемы, на них невозможно оценить некоторые важные моменты, поэтому ни в коем случае не стоит подменять очную консультацию рабиолога на совет «дяди» из телевизора. Помните, что расплата за неверное решение в данном случае — смерть!
Единственным методом высокоэффективного предотвращения развития заболевания и сохранения жизни человека является вакцинация.
В зависимости от степени риска практикуется введение антирабического иммуноглобулина (при высоком риске) в сочетании с антирабическими вакцинами. Все вакцины от бешенства являются взаимозаменяемыми, в РФ допускается введение до шести доз вакцины, в прочих странах курс может несколько отличаться в зависимости от вакцины.
Введение вакцин должно осуществляться строго по графику, утверждённому производителем и лечащим врачом. Отход от схемы грозит нарушением выработки антител и смертью.
Особо следует отметить, что не существует абсолютных противопоказаний к вакцинации от бешенства. При наличии каких-либо заболеваний и состояний, препятствующих проведению процедуры, её выполнение должно осуществляться в стационаре под контролем медицинского персонала и прикрытием противоаллергических и иных средств.
Чем раньше начат курс вакцинации, тем больше шансов на благоприятный исход ситуации, поэтому основное правильное действие после опасной ситуации — незамедлительно очно посетить врача-рабиолога, который проведёт анализ ситуации и примет ответственное решение.
Как правило, вакцинация не приводит к каким-либо негативным последствиям, наиболее выраженные из них — это умеренная болезненность и чувствительность в районе инъекции и аллергические реакции, достаточно легко купируемые соответствующими средствами.
На время вакцинации следует отказаться от чрезмерных нагрузок на организм, приёма иммунодепрессивных препаратов (при возможности), употребления алкоголя (имеют место случаи ухода в длительный запой и пропуска прививок), так как истощающие и иммунодепрессивные влияния могут ослабить выработку защитных антител и быть причиной неудачи вакцинации.
После окончания курса все ограничения снимаются, так как к этому времени происходит формирование адекватного уровня иммунитета и гибель вируса. [1] [3]
источник
Болезни человека, общие с животными. Одна из них — бешенство. Болезнь известна во всех уголках Земли, кроме Австралии и Антарктики. Симптомы и течение болезни. Процесс заражения при укусе или попадании слюны на повреждённую кожу. Лечение и профилактика.
«Бешенство: этиология, пути передачи, клинические симптомы, профилактика»
Список источников и литература
Владимир Красиков удил рыбу на Можайском водохранилище. Клевало плохо. Рыболов скучал и обрадовался, когда к нему почти вплотную подбежала лиса. Владимир протянул ей плотвичку. А лисица вдруг цапнула человека за руку. Рыбак погнался за зверем с палкой. Разумеется, не догнал. Но укус был несильным, и скоро все позабылось.
История вспомнилась, когда через девять недель вдруг появились симптомы странной болезни — слабость, водобоязнь, «развинченность» в движениях, агрессивность. На этой фазе болезни врачи сделать уже ничего не моги. Владимир в мучениях умер от болезни, называемой бешенством.
Человек с окружающим его миром живой природы связан множеством нитей. У него, например, много общих с животными болезней. Одна из них — бешенство. Болезнь известна издревле во всех уголках Земли, исключая Австралию и Антарктику. Симптомы ее вошли в поговорку: «Ты что, сбесился?» Животных, заподозренных в болезни, уничтожают немедленно. А ими покусанный человек был всегда обречен.
По данным Всемирной организации здравоохранения, ежегодно в мире число укушенных животными, подозрительными на бешенство, достигает полутора миллионов человек, почти тысяча из них на разных континентах умирает от этой опасной инфекции. Много веков болезнь собирает свою дань. Древнеримский учёный Цельс, будучи убеждённым, что «яд» бешенства передаётся от животных человеку во время укуса, рекомендовал прижигать укушенное место. Античный врач Гален советовал иссекать ткань вокруг места укуса или даже удалять хирургическим путём укушенную конечность. Однако только в 1885 году французский ученый Луи Пастер разработал эффективный метод профилактической вакцины против бешенства.
Что же такое бешенство и почему даже сегодня, если не принять немедленных мер, зараженный бешенством умирает.
Бемшенство (другие названия: рабиес (лат. rabies), устаревшее — гидрофобия, водобоязнь) — инфекционное заболевание, вызываемое вирусом бешенства, по особенностям морфологии включённого в семейство Rhabdoviridae.
Вирус бешенства вызывает специфический энцефалит (воспаление головного мозга) у животных и человека. Передаётся со слюной при укусе больным животным. Затем, распространяясь по нервным путям, вирус достигает слюнных желёз и нервных клеток коры головного мозга, аммонового рога, бульбарных центров, и, поражая их, вызывает тяжёлые необратимые нарушения.
Возбудителем бешенства является нейротропный вирус средних размеров (100-150 нм).
При многократном последовательном проведении (пассировании) через организм кроликов вирус бешенства усиливает свою вирулентность для них, но становится менее опасным для собак, других животных и человека. Великий французский ученый Луи Пастер получил таким путем рабический «вирус фикс», который с 1885 г. применяется в качестве вакцины против бешенства. Вирус бешенства быстро погибает при температуре 60 C и выше при воздействии обычных дезинфектантов (формалин, щелочи, хлорная известь, креолин), но в трупах животных, особенно при низкой температуре, может сохраняться неделями.
К бешенству восприимчивы все теплокровные животные, особенно плотоядные. Они являются основными распространителями бешенства. Значительным источником распространителя бешенства всегда были собаки, однако в последние годы в связи с широкой вакцинацией их роль в распространении заболевания уменьшилась и в тоже время возросло значение диких животных, особенно лисиц.
Заражение бешенством возможно при укусе или попадании слюны бешеного животного на повреждённую кожу.
· Инкубационный период — от 10 дней до 1 года; значительная вариабельность этого периода определяется следующими факторами: локализацией укуса (наиболее короткий — при укусах в голову, кисти рук), возрастом укушенного (у детей период короче, чем у взрослых), размером и глубиной раны.
· Общая продолжительность болезни — 4—7 дней, в редких случаях — 2 недели и более.
· В начальном периоде бешенства первые признаки обнаруживаются в месте укуса: рубец вновь припухает, краснеет, появляются зуд, боли по ходу нервов, ближайших к месту укуса. Отмечают общее недомогание, повышенную температуру тела, нарушения сна
· Период разгара бешенства: приступы водобоязни, протекающие с болезненными судорожными сокращениями мышц глотки и гортани, шумным дыханием, иногда остановкой дыхания при попытке пить, а в дальнейшем при виде или звуке льющейся воды, словесном упоминании о ней. Приступы могут быть спровоцированы движением воздуха, ярким светом, громким звуком. Вид больного во время приступа: он с криком откидывает назад голову и туловище, выбрасывает вперёд дрожащие руки, отталкивает сосуд с водой; развивается одышка (больной со свистом вдыхает воздух). Приступы длятся несколько секунд, после чего спазмы мышц проходят
· Приступы психомоторного возбуждения: больные становятся агрессивными, кричат и мечутся, ломают мебель, проявляя нечеловеческую силу; возможно развитие слуховых и зрительных галлюцинаций; отмечают повышенное потоотделение, обильное слюноотделение; больной не может проглотить слюну и постоянно её сплёвывает.
· В паралитический период бешенства наступает успокоение: исчезают страх, тревожно-тоскливое состояние, приступы водобоязни, возникает надежда на выздоровление (зловещее успокоение). Появляются параличи конечностей и поражение черепных нервов различной локализации, повышение температуры тела выше 40 °С, потливость, понижение артериального давления, урежение частоты сердечных сокращений
· Смерть наступает от остановки сердца или паралича дыхательного центра.
Проявление бешенства у различных животных имеет свои особенности. У диких животных бешенство протекает с резким возбуждением и потерей страха перед человеком. Так, бешенные волки набрасываются на животных, забегают в населенные пункты, бегут на шум, кидаются на людей.
У собак инкубационный период продолжается от 2 до 8 недель. В первые дни болезни они неохотно отзываются на зов хозяина, стремятся укрыться в темном месте, перестают есть, временами приходят в ярость и начинают грызть и глотать камни, куски дерева, тряпки, свои фекали и др. предметы.
Дыхание резко учащается, зрачки расширяются, изо рта в изобилии истекает слюна, лай становится хриплым и глухим. Через 2-3 дня наступает резкое возбуждение, собака перестает узнавать хозяина, теряет голос и вырвавшись на улицу, бежит всегда по прямому направлению, молча набрасываясь на все, что попадается ей по пути. Морда ее окутана густой слюной, которая клубками выделяется изо рта. Хвост отпущен, язык свисает изо рта, всякая попытка глотать вызывает болезненные судороги. Период возбуждения длится 2-3 дня и сменяется периодом параличей — челюсть у животного отвисает, язык вываливается. Собака начинает передвигаться, опираясь только на передние ночи, что ошибочно иногда принимается за травму. С наступлением паралича всего тела на 5-6 день болезни животное погибает.
В состоянии возбуждения бешенная собака может пробежать в день 50 км и больше, набрасываясь на людей, собак, домашних животных. В Ленинграде бешенная собака с часу дня 1 января 1930г до 4 часов утра 2 января покусала 89 человек, пробежав 40км, пока не была убита.
У кошек бешенство начинается с внезапного возбуждения, переходящего в состояние резкой агрессивности. Кошка набрасывается на людей и животных, паралич наступает внезапно, и на 2-4 день болезни она погибает.
Лисы в отличие от других животных часто не проявляют озлобленности, а становятся доверчивыми, ласковыми, легко идут в руки.
Бешенство у животных завершается смертельным исходом и характеризуется выделением вируса во внешнюю среду только через слюнные железы , в которых вирус появляется уже в последние 10 дней инкубационного периода и обнаруживается на протяжении всей болезни.
Большое значение имеет наличие укуса или попадание слюны бешеных животных на поврежденную кожу. Один из важнейших признаков заболевания человека — водобоязнь с явлениями спазма глоточной мускулатуры только при виде воды и пищи, что делает невозможным выпить даже стакан воды. Не менее показателен симптом аэрофобии — мышечные судороги, возникающие при малейшем движении воздуха. Характерно и усиленное слюноотделение, у некоторых больных топкая струйка слюны постоянно вытекает из угла рта.
Лабораторное подтверждение диагноза бешенство возможно только посмертно на основании следующих методов:
· Обнаружение телец Бабеша—Негри в клетках аммонового рога
· Обнаружение антигена вируса бешенства в клетках с помощью иммунофлюоресцентного анализа и ИФА
· Постановка биологической пробы с заражением новорождённых мышей или сирийских хомяков вирусом из слюны больных, взвеси мозговой ткани или подчелюстных желёз
· Принципиально возможно при жизни больного выделение вируса из слюны или спинномозговой жидкости, а также постановка реакции флюоресцирующих антител на отпечатках с роговицы или биоптатах кожи, однако в клинической практике это трудновыполнимо, и диагноз основывают на клинических проявлениях заболевания.
При подозрении на бешенство животное необходимо надежно изолировать (закрыть в будке или отдельном помещении) и сообщить о случившемся специалистам ветеринарной службы. Покусанные или обслюненные таким животным лица должны немедленно обратиться в ближайшую поликлинику. Лечение не производится, больных животных усыпляют. Высокоценных собак, покусанных больными или подозрительными животными, можно подвергнуть (не позже 7-8-го дня!) вынужденным прививкам гипериммуннойсывороткой и антирабической вакциной в соответствии с наставлениями.
В странах СНГ ежегодно более 440 тыс. человек обращаются в медицинские учреждения за помощью по поводу укусов, царапаний и ослюнений животными. Более 50% обратившихся направляются на антирабические прививки, в том числе 21% — на безусловный курс прививок. Наиболее короткий инкубационный период наблюдается при укусах в лицо, голову, наиболее длинный — при одиночных укусах легкой степени или ослюнении туловища и нижних конечностей.
Продолжительный срок инкубации при бешенстве дает возможность выработать иммунитет раньше, чем вирус проникнет в центральную нервную систему.
Различают условные и безусловные курсы антирабических прививок.
Условный курс состоит из 3 инъекции вакцины ( на «0» день, 3 и 7 день). Лицам получившим множественные укусы или повреждения опасней локализации от внешне здоровых животных, за которым установлено 10-дневное ветеринарное наблюдение. Если животное в течении 10 дней остается здоровым, то вакцинацию прекращают, если погибло, то введенные препараты создают основу для надежного иммунитета при возобновлении антирабической иммунизации.
Безусловный курс прививок назначают лицам, получившим повреждения от бешенных, подозрительных на бешенство, диких или неизвестных животных, при укусах, ослюненнии кожи и слизистых явно бешенными или подозрительными на бешенство животных. Курс вакцинации состоит из 6 инъекции на 0-3-7-14-30-90 день и одну прививку антирабического иммуноглобулина в зависимости от веса пострадавшего. Если инкубационный период оказывается коротким, то вакцинация может быть безуспешной, поскольку невосприимчивость возникает через 2-3 недели и более после завершения курса антирабических прививок.
— при укусах через неповрежденную плотную или многослойную одежду;
— при ранении не хищными птицами;- при укусах домашними мышами или крысами в местностях, где бешенство не регистрировалось последние 2 года;
— при случайном употреблении термически обработанного мяса и молока бешеных животных;
— если в течение 10 дней после укуса животное осталось здоровым;
— при укусе животным за 10 дней и более до их заболевания;
— при ослюнении и укусах легкой и средней тяжести, нанесенными здоровым и в момент укуса животными, при благоприятных данных (в данной местности не встречается бешенство, изолированное содержание животного, укус спровоцирован самим пострадавшим, собака вакцинирована против бешенства).
Прививки не производятся при спровоцированном ослюненнии неповрежденных кожных покровов неизвестными домашними животными в местностях, стойко благоприятных по бешенству, а также при контакте с больным бешенством человеком, если не было явного осложнения слизистых или повреждения кожных покровов.
В случае появления клинических признаков бешенства, эффективных методов лечения нет. Приходится ограничиваться чисто симптоматическими средствами для облегчения мучительного состояния. Двигательное возбуждение снимают успокаивающими (седативными) средствами, судороги устраняют курареподобными препаратами. Дыхательные расстройства компенсируют посредством трахеотомии и подключения больного к аппарату искусственного дыхания.
Люди, укушенные заведомо больными или подозрительными на бешенство животными, должны немедленно промыть рану теплой кипяченой водой (с мылом или без него), обработать затем ее 70 % спиртом или спиртовой настойкой йода и по возможности быстрее обратиться в медучреждение, чтобы произвести вакцинацию. Она состоит в введении антирабической сыворотки или антирабического иммуноглобулина в глубь раны и в мягкие ткани вокруг нее. Надо знать, что прививки эффективны только в том случае, если они сделаны не позднее 14 дней от момента укуса или ослюнения бешеным животным и проводились по строго установленным правилам высокоиммунной вакциной.
Важное место в профилактике бешенства принадлежит санитарно-ветеринарной пропаганде среди населения. Необходимо вести систематическую борьбу с бродячими собаками и кошками. Собак, принадлежащих частным владельцам, нужно своевременно регистрировать и прививать против бешенства. В особо неблагополучных местностях подвергают вакцинации и кошек. Собак или кошек, покусавших людей или других животных, немедленно доставляют в ветеринарное учреждение для осмотра и карантина, бродячие животные берутся под наблюдение. Если в течение 10 дней признаки заболевания не будут обнаружены, животных возвращают владельцам. Животных, имеющих признаки заболевания, изолируют. Покусанных и подозреваемых в заражении бешенством малоценных собак и кошек усыпляют, а ценных собак содержат под ветеринарным надзором в течение 6 месяцев. Собак, повторно наносивших укусы животным или людям, изымают у владельцев.
При работе с больными бешенством животными необходимо строго соблюдать правила личной безопасности: пользоваться защитными очками и перчатками, мыть руки с мылом и хорошо дезинфицировать их.
Сегодня, когда известен вирус — возбудитель бешенства, когда медикам помогает совершенная аппаратура, предупреждение бешенства стало делом обыкновенным и не таким сложным, как в годы Пастера.
Но угроза болезни по-прежнему существует повсюду. Каждый год в мире курс лечения проходят полмиллиона людей, а несколько сот погибают.
У людей заражение вирусом бешенства почти неизбежно приводит к смертельному исходу в течение нескольких дней в случае развития симптомов (однако срочная вакцинация после заражения вирусом обычно позволяет предотвратить развитие симптомов). Людям, укушенным бешеными или неизвестными животными, проводят вакцинацию от бешенства. Случаи выздоровления после появления симптомов бешенства единичны: к 2009 году известны лишь восемь случаев выздоровления людей от бешенства, среди которых пять не были подтверждены лабораторно.
Таким образом, бешенство является одним из наиболее опасных инфекционных заболеваний (наряду со столбняком и некоторыми другими болезнями). По данным на 2009 год, ежегодно в мире 55 000 человек умирают от заболевания бешенством, переданным им от животных. При этом в развитых и некоторых других странах заболеваемость человека существенно (на несколько порядков) ниже.
Важнее болезнь не лечить, а предупреждать. Поэтому следует помнить: чрезмерная численность таких животных, как лисы и волки, и растущее число беспризорных собак — «горючий материал» для вспышек бешенства.
Список источников и литература
1. Домашний Доктор. Сост. В.Ф. Тулянкин, Т.И. Тулянкина. — АОЗТ «Паритет», 1997.
2. Черкасский Б.Л. «Эпидемиология и профилактика бешенства»; М. 1985г.
3. Что такое бешенство? Врач — хирург ГККП «Алтынсаринской ЦРБ» Сактаганов Н.М. Информационный сайт Алтынсаринского района[Электрон. ресурс] -10/10/2010 г. — Режим доступа: http://www.altynsarin.ru/articles/713-chto-takoe-beshenstvo.html
4. СПРАВОЧНИК ЗАБОЛЕВАНИЙ.[Электрон. ресурс] -10/10/2010 г. — Режим доступа: http://minskclinic.info/ill/rabies.php
5. Василий ПЕСКОВ . Сайт газеты комсомольская правда.[Электрон. ресурс] -10/10/2010 г. — Режим доступа: http://kp.ru/daily/24424.3/593761/
6. Осторожно: бешенство! Сайт газеты Смоленская газета .[Электрон. ресурс] —10/10/2010- Режим доступа: http://www.smolgazeta.ru/problem/2556-ostorozhno-beshenstvo.html
5. Материал из Википедии — свободной энциклопедии [Электрон. ресурс] -10/10/2010 г. — Режим доступа: http://ru.wikipedia.org/wiki
Характеристика и способы передачи возбудителя бешенства. Механизм размножения и распространения вируса, инкубационный период. Признаки заболевания человека. Диагностика, лечение и профилактика болезни. Условные и безусловные курсы антирабических прививок.
реферат [17,9 K], добавлен 28.03.2015
Инфекционные и инвазионные болезни, общие для человека и животных. Сибирская язва, бешенство: признаки, меры борьбы. Лептоспироз: эпизоотология, иммунитет, течение и симптомы у животных. Особенности профилактики туляремии. История изучения иерсиний.
контрольная работа [52,2 K], добавлен 04.12.2011
Высокий эпидемический потенциал всех известных вирусных гепатитов — А, В, С, D, E, G сохраняется. Пути заражения, диагностика, симптомы. Ситуации, при которых чаще всего происходит заражение. Лечение и профилактика гепатита. Осложнения после болезни.
реферат [30,2 K], добавлен 25.06.2008
Бешенство — остропротекающая вирусная болезнь, опасная для теплокровных животных и человека; определение заболевания. Характеристика возбудителя, особенности распространения, способы передачи. Эпизоотология, патогенез; диагноз, лечение и профилактика.
курсовая работа [42,3 K], добавлен 05.01.2011
Бешенство у собак. Первое клиническое описание бешенства у человека. Заражение животных и человека при укусе или ослюнении больным животным поврежденных кожных покровов. Клиническая картина бешенства. Профилактика и лечение заболевания у человека.
презентация [4,4 M], добавлен 25.05.2013
Историческая справка о болезни. Уровень заболеваемости и ареал распространения. Этиология, патогенез и эпидемиология заболевания. Общая клиническая картина. Симптоматика. Особенности диагностики бешенства. Вакцинация как основная профилактика болезни.
лекция [25,4 K], добавлен 23.02.2009
Проникновение в организм вируса бешенства. Источники вируса бешенства. Как происходит заражение от больного животного. Инкубационный период и первые симптомы. Основные периоды болезни. Предотвращение болезни путем введения вакцины против бешенства.
презентация [1,5 M], добавлен 03.03.2016
Холера как острое заболевание, возникающее в результате бурного размножения в просвете тонкой кишки холерного вибриона. Патогенез, симптомы и течение болезни. Клиническое течение, лечение и неотложная помощь. Профилактика и предупреждение болезни.
реферат [20,8 K], добавлен 23.01.2011
Этиология бешенства — заболевания вирусной природы, возникающего после укуса зараженного животного, характеризующееся тяжелым поражением нервной системы. Заражение бешенством от больного животного. Симптомы заболевания, его лечение и профилактика.
презентация [977,6 K], добавлен 23.12.2015
Краткая история бешенства как заболевания человека и теплокровных животных. Этиология, патогенез и способы передачи инфекции бешенства. Инкубационный период и клинические симптомы заболевания. Методы диагностики, лечения и профилактики бешенства.
реферат [47,9 K], добавлен 02.11.2012
источник
Бешенство относится к природно-очаговым зоонозным инфекциям, однако могут формироваться очаги в населенных пунктах, за счет которых вирус бешенства может сохраняться долгое время (если человек активно не вмешивается в стихийный процесс циркуляции возбудителя). Вирус патогенен для очень многих видов млекопитающих — как диких, так и домашних животных. Бешенством болеют волки, шакалы, лисицы, енотовидные собаки, кошки, крупный рогатый скот и т. д. Однако ведущее место занимают волки, лисицы, шакалы, енотовидные собаки, собаки, и другие виды собачьих. Это объясняется тем, что для них характерно стайное (постоянное или эпизодическое) состояние, а во-вторых, внутривидовые отношения сопровождаются нередко драками и покусами.
После проникновения вируса бешенства в организм укушенного животного (со слюной в рану) возбудитель медленно перемещается по нервным стволам, пери-невральному пространству чувствительных нервов в ЦНС, где имеет место особенно интенсивное его накопление и, как следствие, энцефалит. Затем наступает центробежное движение вирусов вдоль нервных стволов, в частности, в слюнные железы, где он интенсивно размножается в эпителиальных клетках.
Указанная локализация определяет механизм передачи бешенства — внедрение возбудителя в организм реципиента при укусах со слюной напавшего животного, и, соответственно, специфику эпизоотического процесса.
Инкубационный периоди бешенства у животных продолжается от 10 дней до нескольких месяцев, причем клинические симптомы болезни начинают проявляться уже после проникновения вируса в слюнные железы. У собачьих видов вирус в слюне появляется, как правило, не раньше чем за 5 дней до развития симптомов болезни, особенно много его бывает за 2—3 дня до заболевания. Болезнь практически всегда смертельна и редко длится более 5 дней, таким образом, животное заразно примерно 10 последних дней жизни. Хронологически такая же примерно картина у кошачьих и у других видов животных, однако в их слюне вирус содержится реже и в меньшей концентрации.
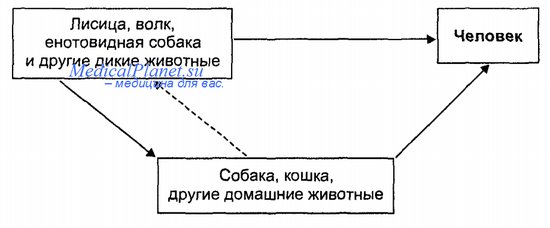
Так, у волка вирус бешенства в слюне обнаруживается в 90—100%, у лисиц в 75—87%, у собак в 75%, а скажем, у коров только в 45—47%. Надо также иметь в виду, что слюна собачьих видов животных содержит фермент гиа-луронидазу в большой концентрации, что обеспечивает более эффективное проникновение вируса в ткани, в том числе в нервную. У заболевших бешенством животных развивается агрессивность, непровоцированное нападение, особенно это выражено у собачьих видов, а также у кошек и свиней; у травоядных животных агрессивность, как правило, не отмечается, хотя у лошадей возможна.
Человек заражается от больных бешенством животных — при укусах, в меньшей степени при обильном ослюнении, если при этом имеются нарушения целостности поверхности кожных и слизистых покровов. Таким образом, заражение человека (путь передачи) тождественно механизму передачи, обеспечивающему сохранение паразита за счет эпизоотического процесса. Характер инфекционного процесса у человека не имеет каких-либо принципиальных отличий от его развития у животных. Инкубационный период зависит от вирулентности штамма, от места укуса и его массивности. Наиболее опасными бывают укусы в голову, шею и кисти рук, при такой локализации укуса и особенно, если поражения значительны, инкубация самая короткая (всего несколько дней — от 10 дней и более). При поражении нижних конечностей, особенно при незначительных укусах или при ослюнении, инкубационный период может затянуться на несколько месяцев. У человека вирус также может появиться в слюне, однако концентрация невелика, да и явления агрессивности чаще всего отсутствуют. Все это определяет практическую безопасность больного как возможного источника инфекции.
До недавнего времени бешенство домашних животных (прежде всего собак) было решающим фактором в распространении бешенства среди людей. После ряда энергичных мер (отлов бездомных, бродячих собак, учет и профилактическая вакцинация собак и ряд других мероприятий) распространение бешенства в населенных пунктах (городах) в большинстве мест потеряло свое значение. В послевоенные годы резко уменьшилась популяция волков. Однако в результате уничтожения волчьей популяции в европейской части СССР (РФ), в других европейских странах и в Северной Америке интенсивно начали размножаться лисицы, а также особенно восприимчивые к вирусу бешенства енотовидные собаки. В результате в современный период циркуляция вируса среди диких животных обеспечивается в основном (или целиком) природными очагами. В сельской местности от диких животных возможно заражение различных домашних животных, в том числе собак, но большинство зараженных домашних животных становятся своеобразным эпизоотическим тупиком: дальнейшее развитие эпизоотии за счет перемещения вируса от одного домашнего животного к другому или не происходит, или встречается очень редко (исключение — бешенство собак).
Хотя сейчас ведущее значение имеют природные очагии бешенства, заражение человека происходит не столько от диких животных, встреча с которыми крайне редка, сколько от собак, в меньшей степени кошек. До сих пор за счет бездомных или находящихся не на строгом домашнем, комнатном содержании собак и кошек происходит до 86—88% всех заражений людей бешенством. Исходя из вышесказанного, собаки и в какой-то степени кошки, потеряв значение как резервуар вируса, сохранили опасность для человека. Таким образом, заражение человека может быть представлено в виде схемы.
На Американском континенте, особенно в жарких зонах (тропики, субтропики) для сохранения и распространения вируса бешенства в природе существенное значение имеют рукокрылые — вампиры и насекомоядные летучие мыши, обитающие огромными колониями в пещерах. Среди летучих мышей инфекция возможна за счет взаимных укусов, а также допускается (доказано экспериментально) заражение воздушно-пылевым путем.
источник
Бешенство– острое инфекционное заболевание зоонозной природы, протекающие с поражением нервной системы и заканчивающееся летальным исходом.
Этиология.Возбудителем является вирус бешенства, относящий к родуLyssavirusсемействаRhabdoviridae.Вирионы имеют характерную пулевидную форму, размеры – от 90170 до 110200 нм, содержат однонитевую РНК.
Вирус бешенства устойчив к низким температурам и в замороженном состоянии сохраняет жизнеспособность до 750 дней. Температура 60С инактивирует возбудителя в течение 15 мин, кипячение – в течение 2 мин. Вирус чувствителен к высушиванию, ультрафиолетовым и прямым солнечным лучам. Быстро погибает под влиянием дезинфицирующих растворов хлорамина, этилового спирта, ацетона.
Источник инфекции. В природе вирус бешенства сохраняется в популяциях диких хищных животных (лис, енотовидных собак, волков, енотов, скунсов, мангустов, летучих мышей и др.). Основной резервуар вируса – лисы (на их долю приходится от 40 до 80% всех случаев бешенства). Они же становятся и первыми жертвами заболевания, что связано с усилением вирулентных свойств вируса в результате длительной циркуляции в популяции этих животных.
Серьезную угрозу представляют серые волки, которые при заболевании бешенством способны наносить человеку глубокие и обширные раны в области головы (скальпирование), шеи, кистей рук. Несмотря на широкий круг диких животных, поддерживающих циркуляцию вируса бешенства, опасность для человека представляют домашние животные, заражающиеся в результате контакта с дикими. Имеются сведения о бешенстве собак, кошек, буйволов, ослов, верблюдов, крупного рогатого скота, свиней, овец, коз. Домашним животным – собакам, кошкам, крупному рогатому скоту бешенство передается в основном лисами. И хотя коровы в 10 тысяч раз, а кошки в 100 тысяч раз более устойчивы к вирусу бешенства, по сравнению с лисами, укус бешенной лисицы почти всегда приводит к заболеванию пострадавшего животного. Среди домашних животных наибольшую угрозу представляют плотоядные виды: кошки и собаки. При скоплении собак (в основном бродячих) могут возникать антропургические очаги бешенства.
У собак и кошек бешенство протекает в двух формах – буйной и тихой. Больное буйной формой животное становится агрессивным, прячется по углам, часто меняет место обитания, убегает из дома, грызет несъедобные предметы. Его голос сипнет или совсем пропадает. Тихая форма бешенства слабо проявляется: больное животное нетипично смирное, нередко подкрадывается к человеку и кусает его.
Животные – источники вируса бешенства выделяют вирус со слюной в последние дни инкубационного периода (за 7 дней до начала клинических проявлений болезни) и на протяжении всего периода заболевания, вплоть до их гибели. Летучие мыши в течение многих месяцев могут быть вирусоносителями и способны сохранять вирус бешенства без развития клинических проявлений.
Инкубационный период– чаще всего находится в пределах 7–100 дней, но описаны случаи заболевания бешенством с инкубационным периодом более года и даже – более 2–3-х лет.
Механизм заражения– контактный.
Пути и факторы передачи.В природных условиях возбудитель бешенства циркулирует между животными-хозяевами благодаря эволюционно обусловленной адаптации его к переходу из организма животного-донора в организм животного-реципиента при непосредственном их контакте – через укус, обусловленный пищевыми связями. От больных животных вирус выделяется со слюной и передается человеку прямым контактом в результате укуса или ослюнения поврежденных кожных покровов или наружных слизистых оболочек. Реже наблюдается заражение во время снятия шкур с больных животных. Возможна аэрозольная передача возбудителя в пещерах, где гнездится большое количество инфицированных вирусом бешенства летучих мышей.
Восприимчивость и иммунитет.Исход заражения вирусом бешенства зависит от вида больного животного, нанесшего укусы, дозы попавшего в рану возбудителя, тяжести и локализации укусов. Укусы диких зверей более опасны, чем укусы домашних животных, потому что звери обычно наносят более глубокие укусы и в их слюне есть вещества, усиливающие проницаемость тканей человека для вируса. Особенно опасны укусы в области головы, шеи и кончиков пальцев рук. Чем тяжелее укусы, тем чаще развивается бешенство. Постинфекционный иммунитет при бешенстве не изучен, так как случаев выздоровления от этой инфекции не наблюдается. Вакцинные варианты вируса бешенства обладают выраженными антигенными свойствами и вызывают выработку напряженного иммунитета у вакцинированных лиц.
Проявления эпидемического процесса.Бешенство распространено практически по всему земному шару. Наличие природных очагов, поддерживаемых плотоядными животными, представляет постоянную угрозу здоровью человека во всех регионах мира, в особенности таких неблагополучных по бешенству как Африка, Азия и Южная Америка. Строгие меры по регуляции численности диких и упорной вакцинации домашних животных позволили ликвидировать бешенство в Швеции, Финляндии, Испании, Швейцарии. Жесткий контроль за ввозом животных сделал свободными от бешенства такие государства как Англия, Австралия, Япония.
Современная эпизоотическая обстановка по бешенству в Беларуси характеризуется снижением роли собак, как источников инфекции, и значительным распространением заболевания среди диких плотоядных, особенно, лисиц и енотовидных собак. Наиболее неблагополучными по бешенству являются Витебская, Минская и Могилевская области. Наибольшее число случаев заболевания диких плотоядных животных приходится на зимне-весеннее время. Это связано с увеличением контактов между животными в период гона, что способствует их взаимному перезаражению. Второй подъем заболеваемости приходится на октябрь-ноябрь и связан с борьбой подросшего молодняка за территорию обитания и кормовые угодья. Среди сельскохозяйственных животных заболевания бешенством отмечаются в весенне-летнее время. В это время животные выводятся на пастбище, где увеличивается вероятность контакта с инфицированными дикими животными.
Заболевания бешенством людей в Беларуси наблюдаются в виде единичных случаев и не каждый год. Территории риска– в структуре заболевших превалируют сельские жители (до 75–80%).Время риска– большинство заболеваний возникает в летне-осеннее время, что связано с большей частотой контактов с бродячими собаками, кошками и дикими животными.Группы риска– преимущественно болеют мужчины.
Факторы риска. Укусы, нанесенные бешенными, подозрительными на бешенство или неизвестными животными, наличие бродячих животных, занятие охотой на животных на территориях, неблагополучных по бешенству.
Профилактика.Профилактические мероприятия должны быть направлены на ликвидацию бешенства среди диких животных (регулирование численности диких животных; выявление эпизоотий среди диких животных; уничтожение хищных животных; охрана домашних животных от укусов их дикими животными). О всех павших животных необходимо немедленно сообщать ветеринарному или медицинскому работнику. Больные бешенством хищники (особенно, лисы) часто не прячутся от человека, забегают в населенные пункты. После любого контакта с ними нужно немедленно обратиться за медицинской помощью.
Важное значение имеют мероприятия по предупреждению бешенства среди домашних животных, прежде всего собак. Домашних и служебных собак следует: обязательно зарегистрировать; содержать изолированно от своего жилья, лучше на привязи; выводить их на улицу в намордниках, на поводке; ежегодно прививать против бешенства; при каких-либо изменениях в их поведении следует немедленно обратиться к ветеринарному врачу.
Нужно постоянно отлавливать бродячих собак и кошек. Отдельным профессиональным группам населения (собаколовы, охотники, ветеринары, зоотехники и т.д.) целесообразно проведение профилактической вакцинации против бешенства. Для вакцинации используются антирабические культуральные инактивированные вакцины.
Противоэпидемические мероприятия– таблица 38.
Противоэпидемические мероприятия в очагах бешенства
источник