Бешенство – это острое инфекционное заболевание, вызванное вирусом, попадающим в организм человека при укусе больным животным или попадании на кожу его слюны. Клинически характеризуется тяжелым поражением нервной системы. Является одним из самых опасных инфекционных заболеваний.
Без специфического лечения – введения вакцины против бешенства – заболевание заканчивается смертельным исходом. Чем раньше человек обратится за медицинской помощью после укуса, тем меньше шансов заболеть. Давайте познакомимся с причинами, признаками бешенства у людей, поговорим о принципах его диагностики и лечения, а также о том, как избежать этого опасного недуга.
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных.
Вирус нестоек во внешней среде — погибает при нагревании до 56 °C за 15 минут, при кипячении — за 2 минуты. Чувствителен к ультрафиолетовым и прямым солнечным лучам, к этанолу и ко многим дезинфектантам. Однако устойчив к низким температурам и фенолу.
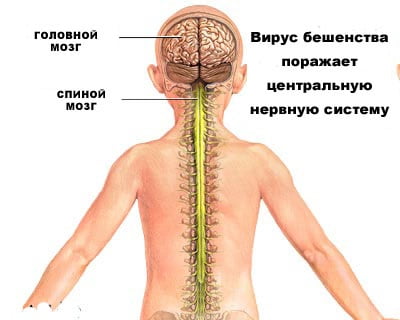
Вирус размножается в нервных клетках организма, образуя тельца Бабеша-Негри. Экземпляры вируса переносятся через аксоны нейронов со скоростью приблизительно 3 мм в час. Достигая спинного и головного мозга, они вызывают менингоэнцефалит. В нервной системе вирус вызывает воспалительные, дистрофические и некротические изменения. Гибель животных и человека наступает вследствие асфиксии и остановки сердца.
Инкубационный период бешенства составляет от 10 дней до 3—4 (но чаще 1—3) месяцев, в некоторых случаях — до одного года, то есть вирус может существовать в организме без проявления симптомов. У иммунизированных людей в среднем он длится 77 дней, у не иммунизированных — 54 дня.
Описаны единичные случаи крайне продолжительного инкубационного периода. Так, он составил 4 и 6 лет после иммиграции в США у двух выходцев из Лаоса и Филиппин; выделенные у этих больных штаммы вируса отсутствовали у животных в США, но присутствовали в регионах происхождения иммигрантов. В некоторых случаях длительного инкубационного периода бешенство развивалось под влиянием какого-либо внешнего фактора: падения с дерева через 5 лет после заражения, удара электрическим током через 444 дня.
Продолжительность преимущественно зависит от места полученной травмы. Чем дольше вирусу придется добираться до головного мозга, тем дольше человек будет оставаться внешне здоровым. В медицине были описаны случаи, когда болезнь проявлялась даже спустя 4 года после укуса инфицированной коровы.
Бешенство у человека проходит три стадии развития, каждая из которых проявляется различными симптомами.
Начальная стадия бешенства (1-3 дня):
- Самые первые симптомы бешенства у человека возникают в месте укуса. К этому времени рана может полностью зарубцеваться, но человек начинает «чувствовать» укус. Ощущается тянущая боль с наибольшим проявлением в центре укуса, жжение и зуд, повышенная чувствительность кожи. Рубец может снова воспалиться и припухнуть.
- Возникает субфебрилитет – температура колеблется в пределах 37 С -37,3 С, но не превышает их.
- Отмечается слабость, головные боли, рвота и понос.
- Если укус пришелся на область лица, человека начинают беспокоить зрительные и обонятельные галлюцинации – навязчивые запахи, которых на самом деле нет, зрительные несуществующие картины.
- Отмечаются типичные нарушения психики: больного одолевает беспричинный страх, тоска, депрессия. В редких случаях тревожность сменяется раздражительностью. Человек становится замкнутым и апатичным к происходящим событиям.
- Нарушается сон и аппетит. В редкие минуты сна больного одолевают страшные сновидения.
Следующая стадия длится от 2 до 3 дней, она называется стадия возбуждения. Для нее характерны:
- Из-за поражения нервной системы, происходит повышение возбудимости нервно-рефлекторной системы. Тонус вегетативной нервной системы преобладает.
- Яркий симптом прогрессирования болезни – развитие гидрофобии. При попытке сделать глоток жидкости у инфицированного человека возникает спазм. Ему подвергаются дыхательные и глотательные мышцы, вплоть до возникновения рвоты. По мере прогрессирования болезни подобный спазм будет возникать в ответ на звук текущей воды и даже на её вид.
- Дыхание больного становится редким и судорожным.
- Появляются лицевые судороги. Любые внешние раздражители вызывают острую реакцию нервной системы.
- Судороги становятся ответной реакцией даже на незначительные для здорового человека раздражители: яркий свет, ветер или сквозняк, резкий звук. Это вызывает у больного страх.
- Зрачки расширяются, глазные яблоки выпячиваются (экзофтальм), взгляд фиксируется в одну точку. Пульс учащается, выступает обильный пот, слюна беспрерывно течет, её объем значительно увеличивается.
- Психические нарушения прогрессируют, больной чрезмерно возбужден, становится буйным. Он несет угрозу себе и окружающим, ведет себя агрессивно и даже яростно. Зараженные кидаются на окружающих, дерутся и кусаются, рвут на себе вещи, волосы, бьются о стены. На самом деле человек во время такого приступа ужасно страдает от преследующих жутких образов и звуков. Во время пика приступа у человека может остановиться дыхание, а также прекратиться сердцебиение.
Когда приступ проходит, люди ведут себя адекватно, неагрессивно, их речь логична и правильна.
Параличи возникают вследствие выпадения функций коры головного мозга. Параличу подвергаются те или иные группы мышц и органов (языка, гортани и т.д.). Угасают двигательная и чувствительная функции, прекращаются приступы судорог и фобий. Больной внешне успокаивается.
Отмечается значительное увеличение температуры до 40-42 С. Возникает учащенное сердцебиение на фоне падения давления. Смерть больного возникает вследствие паралича сердца или дыхательного центра.
Таким образом, общая длительность клинических проявлений 3-7 дней. В некоторых случаях вышеописанные стадии и симптомы бешенства у человека могут быть стерты, и болезнь очень быстро прогрессирует до параличей (смерть наступает в течение первых суток после первых проявлений).
Диагностика основывается на данных анамнеза: укус животного или ослюнение кожи. Затем играют роль специфические признаки бешенства: водобоязнь, повышенная чувствительность к раздражителям (звукам, свету, сквозняку), обильное слюнотечение, приступы психомоторного возбуждения с судорогами (даже в ответ на малейшее движение воздуха).
Из лабораторных методов можно отметить обнаружение антигенов вируса бешенства в отпечатках с поверхности роговицы. В анализе крови отмечается лейкоцитоз за счет увеличения содержания лимфоцитов. После гибели больного на вскрытии в веществе головного мозга обнаруживают тельца Бабеша-Негри.
До 2005 года не было известно эффективных методов лечения бешенства в случае появления клинических признаков заболевания. Приходилось ограничиваться чисто симптоматическими средствами для облегчения мучительного состояния. Двигательное возбуждение снимали успокаивающими (седативными) средствами, судороги устраняли курареподобными препаратами. Дыхательные расстройства компенсировали посредством трахеостомии и подключения больного к аппарату искусственного дыхания.
В 2005 году появились сообщения о том, что 15-летняя девушка из США Джина Гис смогла выздороветь после заражения вирусом бешенства без вакцинации, когда лечение было начато уже после появления клинических симптомов. При лечении Гис была введена в искусственную кому, и затем ей были введены препараты, стимулирующие иммунную активность организма. Метод базировался на предположении, что вирус бешенства не вызывает необратимых поражений центральной нервной системы, а вызывает лишь временное расстройство её функций, и, таким образом, если временно «отключить» бо́льшую часть функций мозга, то организм постепенно сможет выработать достаточное количество антител, чтобы победить вирус. После недели нахождения в коме и последующего лечения, Гис через несколько месяцев была выписана из больницы без признаков поражения вирусом бешенства.
Однако, бешенство неизлечимо в последней стадии. Вероятность летального исхода при заражении – 99,9 %.
Так как лечение бешенства на стадии появление признаков уже не эффективно, для предотвращения распространения вируса требуется профилактика недуга, путём введения специальной вакцины.
Прививки от бешенства человеку назначаются в таких случаях:
- если он поранился предметами, на которых была слюна заражённого;
- если он подвергся нападению явно нездорового животного и получил открытые повреждения кожных покровов;
- если он подвергся укусам диких грызунов;
- если он подвергся контакту со слюной больного такой патологией, как бешенство, человека, и в других случаях, когда в открытую рану могла попасть слюна предполагаемого носителя;
- если у него на теле есть царапины, полученные от контакта с животным, которое вскоре после их нанесения погибло по непонятной причине.
Прививки от бешенства назначаются немедленно, с определённой периодичностью. Их проводят как амбулаторно, так и стационарно – в зависимости от желания пациента и тяжести укусов.
При этом следует помнить, что вакцинация может вызвать побочные явления, такие как покраснение места инъекции, повышение температуры тела, диспептические расстройства, нарушение общего состояния. Существуют особые указания, касающиеся прививки от бешенства и приёма алкоголя – для предупреждения развития поствакцинальных осложнений, людям запрещается в течение периода вакцинации и полугода после неё употреблять спиртные напитки.
Специфическая профилактика проводится путем проведения курса комбинированного введения антирабической вакцины и антирабического иммуноглобулина после укуса или ослюнения животным. После укуса следует провести обработку раны и обратиться к врачу-хирургу.
Обработка раны проводится следующим образом:
- обильно промыть рану кипяченой мыльной водой или перекисью водорода;
- обработать рану йодом или 70° спиртом;
- зашивание раны, а также иссечение ее краев, противопоказано;
- вокруг раны и в саму рану вводится антирабический иммуноглобулин;
- через 24 ч. вводится антирабическая сыворотка.
Первые два пункта обработки следует провести дома, еще до посещения врача; остальное проводит врач-хирург.
источник
Вирус бешенства попадает в организм человека после укусов больными дикими или домашними животными. Заражение происходит при попадании слюны носителя на поврежденные кожные покровы или слизистые оболочки. Инкубационный период вируса бешенства составляет от 2 недель до 2 месяцев. В некоторых случаях этот срок увеличивается до одного года. При общении с больным человеком следует соблюдать элементарную осторожность, поскольку после заражения в его слюне также содержится вирус бешенства.
Опасность представляют укусы (множественные и глубокие), а также любые повреждения шеи, рук, головы и лица. Более того, при прямом контакте с носителем вирус бешенства может проникнуть в кровь даже через небольшие свежие царапины, открытые ранки, потертости, слизистые оболочки глаз и ротовой полости. При укусах в голову и лицо риск попадания вируса составляет 90%, повреждениях рук – 63%, ног – 23%. Впрочем, эти статистические данные не имеют никакой ценности для обычных людей. Помните о том, что любой укус следует расценивать, как потенциальный источник смертельно опасного заболевания. При этом совершенно неважно, кто именно вас укусил, ведь, подхватив бешенство, самый милый песик может превратиться в злобное, неуправляемое создание.
После попадания в организм человека вирус бешенства начинает быстро размножаться. Во время этого процесса симптомы бешенства проходят через 3 ярко выраженные фазы:
- продромальная – появляются первые признаки бешенства в местах укусов: зуд, боль, припухание и покраснение рубца. Кроме того, человек начинает ощущать общее недомогание, головную боль, нехватку воздуха. У него поднимается температура, и появляются проблемы с проглатыванием пищи. Возможно появление симптомов, свидетельствующих о расстройстве ЦНС (кошмары, бессонница, беспричинный страх);
- энцефалитная – период возбуждения наступает спустя 2-3 дня после появления первых симптомов. Для этой фазы характерно развитие болезненных спазмов мышц тела, провоцирующихся самыми разными факторами (шум, яркий свет, спертый воздух). Пациенты становятся агрессивными. Они кричат, рвут на себе одежду, ломают мебель и прочие предметы интерьера. Между приступами возможно появление слуховых и зрительных галлюцинаций, несвязного бреда. В таком состоянии человек очень опасен, так как у него обнаруживается ненормальная «бешеная» сила. Наряду с вышеперечисленными симптомами, бешенство у человека приводит к выраженной тахикардии, повышенной потливости и чрезмерно сильному слюноотделению. Характерным признаком является и пена изо рта;
- заключительная фаза – вирус бешенства вызывает параличи конечностей и поражения черепно-мозговых нервов, но психомоторное возбуждение ослабевает. Пациент становится более спокойным, может есть и пить самостоятельно, меньше мучается от судорог и спазмов. Но это всего лишь видимость нормализации состояния, потому что уже через 10-20 часов человек неминуемо умрет от остановки сердца или паралича дыхательного центра. Смерть приходит внезапно, без агонии.
Следует особо отметить один важнейший факт: бешенство, симптомы которого свидетельствуют о наступлении третьей фазы, не оставляет пострадавшему ни одного шанса на жизнь. Не забывайте о том, что вирус бешенства – смертельно опасен, и при отсутствии лечения он со 100% вероятностью приведет к летальному исходу. По этой причине к врачу необходимо обращаться не тогда, когда появятся первые признаки бешенства, а сразу после укусов и других травм, связанных с нападениями животных. Особенно важно это на фоне того, что в некоторых случаях у пациентов развивается так называемое тихое бешенство, не имеющее выраженных симптомов возбуждения. При таком развитии признаков бешенства человек не чувствует особых изменений общего состояния и считает, что все обошлось. Ошибочность бездействия становится понятной только после первых параличей, когда спасти жизнь пациента уже невозможно.
Еще раз заметим, что любой укус животного следует рассматривать, как потенциальный источник заражения вирусом бешенства. Соответственно, пострадавшему необходимо обратиться к врачу и пройти курс лечения. Противовирусные прививки от бешенства делаются в травматологических пунктах. В нашей стране для этого используется препарат КОКАВ. Вакцина вводится внутримышечно на 0, 3, 7, 14, 30 и 90 день после укуса. Если травма была вызвана случайно, например, во время игры с хорошо знакомым домашним любимцем, курс лечения можно прекратить через 10-15 дней при отсутствии у животного признаков бешенства.
Множественные повреждения и укусы, даже при отсутствии признаков бешенства, требуют применения антирабического иммуноглобулина. Он используется одновременно с вакцинацией в первые часы после травмирования. Также очень важно правильно обработать рану. Ее промывают теплой водой и обеззараживающим составом. Края раны протирают спиртом или 5% настойкой йода. Кроме того, пациенту вводят противостолбнячную сыворотку.
Видео с YouTube по теме статьи:
источник
Вирус крайне опасен для птиц и животных своей способностью вызывать у них различные патологии. Он существует, благодаря циркуляции в природе, распространяясь с помощью живых теплокровных организмов. Человек заражается чаще всего от собак (и домашних, и бродящих), а они от диких животных. Непосредственно от представителей дикой фауны люди инфицируются не более, чем в 28% случаев. Кошки становятся источником заражения в 10% случаев.
Инфицирование происходит при контакте со слюной больного животного, чаще всего при укусе. Особо опасна в этом плане травма головы и рук. Чем больше укусов, тем выше риск инфицирования. Пик заболеваемости приходится на весну и лето. Теоретически, человек является источником опасности во время развития симптоматики болезни, особенно в тот период, когда перестает контролировать собственное поведение.
В РФ, за 2012 год было заражено 950 человек. 52 процента больных проживают в Центральном федеральном округе, ещё меньше в Приволжском (17%) и Уральском (8%), в Южном и Сибирском – по 7%.
Разносчиком болезни считаются лисы, популяция которых в стране велика. Так, на каждые 10 квадратных километров приходится до 10 особей. Для того, чтобы предотвратить распространение болезни, на эту же площадь должно приходиться не более одного животного.
Кроме того, растет популяция волков и енотовидных собак, они разносят инфекцию не менее активно, чем лисы. Болеть могут также ежи, лоси, рыси, медведи, хотя для них это не типично. Также регистрируются случаи нападения на людей бешеными воронами.
Поэтому так важна прививка от бешенства для домашних животных. Нередки случаи вывоза не вакцинированных псов на природу, где они нападают на инфицированных ежей. Спустя какое-то время их поведение становится неадекватным, они уходят в темные места и гибнут.
В прошлом, вакцину вводили человеку лишь спустя 10 дней. В это время наблюдали за напавшим на него животным. Если оно за это время не погибало, то пострадавшего не прививали. Однако, если человек не обращается к врачу в течение 4 дней после появления первых симптомов, вероятность того, что он выживет – 50%. Если человек начал проходить курс вакцинации лишь на 20-й день, вероятность его гибели составляет 100%.
А если после укуса своевременно обратиться за медицинской помощью и пройти курс вакцинации, то каких-либо последствий удается избежать как минимум в 96-98% случаев.
Инкубационный период этого заболевания может быть, как коротким (9 дней), так и продолжительным – до 40 суток. Болезнь будет развиваться быстрее, если вирус проник в организм через укус на лице и шее. Крайне опасны и укусы на кистях рук – в этом случае инкубационный период может сократится до 5 суток. Так вирус, продвигаясь по нервным путям попадает в спинной и головной мозг, вызывая отмирание клеток. Если же инфицирование произошло через ноги, то инкубационный период значительно увеличивается. Были случаи, когда вирус не проявлялся в течение года и более. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Так как современная вакцина позволяет избавить больного от заболевания, то пациенты, поступающие с явными клиническими признаками бешенства – это очень редкое явление. Наступление болезни может быть обусловлено следующими факторами:
Длительное отсутствие медицинской помощи;
Нарушение прививочного режима;
Самостоятельное досрочное завершение вакцинации.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен. К этой ране он относится как к обыкновенной царапине, которая на самом деле несет прямую угрозу жизни. В то время как за помощью нужно обратиться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
В организме, после инфицирования происходят следующие процессы: вирус попадает в спинной и головной мозг, разрушая его клетки. Гибель нервной системы вызывает ряд симптомов и приводит к летальному исходу.
Для того, чтобы выставить диагноз, врачу потребуется выяснить факт укуса или попадания слюны животного на человека. Клиника у всех заболевших однообразна. В крови повышается уровень лимфоцитов, эозинофилы полностью отсутствуют. Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Вирус может бессимптомно существовать в организме от 30 до 90 дней. Реже инкубационный период сокращается до 10 дней, ещё реже увеличивается до года. Продолжительность преимущественно зависит от места полученной травмы. Чем дольше вирусу придется добираться до головного мозга, тем дольше человек будет оставаться внешне здоровым. В медицине были описаны случаи, когда болезнь проявлялась даже спустя 4 года после укуса инфицированной коровы.
Болезнь проходит три стадии развития, каждая из которых проявляется различными симптомами.
Для начального этапа, который продолжается от 24 часов до 3 дней, характерны следующие признаки:
Первой тревожить больного начинает рана. Даже если укус к этому моменту времени уже зарубцевался, человек начинает ощущать его. Поврежденное место болит, ощущения носят тянущий характер, локализуются в центре травмы. Кожа становится более чувствительной, зудит. Рубец воспаляется и припухает.
Температура тела не превышает 37,3 °C , но и не опускается ниже 37 (субфебрилитет).
Возникают головные боли, появляется слабость. Больного может тошнить и рвать.
Когда укус был нанесен в область лица, у человека часто развиваются галлюцинации : обонятельные и зрительные. Пострадавшего начинают преследовать отсутствующие на самом деле запахи, возникают несуществующие образы.
Проявляются психические отклонения: больной впадает в депрессию, его преследует беспричинный страх. Иногда на смену повышенной тревожности приходит чрезмерная раздражительность. Человек испытывает апатию ко всему, становится замкнутым.
Аппетит пропадает. Ночной отдых нарушается, на смену нормальным сновидениям приходят кошмары.
Следующая стадия длится от 2 до 3 дней, она называется стадия возбуждения. Для нее характерны:
Из-за поражения нервной системы, происходит повышение возбудимости нервно-рефлекторной системы. Тонус вегетативной нервной системы преобладает.
Яркий симптом прогрессирования болезни – развитие гидрофобии. При попытке сделать глоток жидкости у инфицированного человека возникает спазм. Ему подвергаются дыхательные и глотательные мышцы, вплоть до возникновения рвоты. По мере прогрессирования болезни подобный спазм будет возникать в ответ на звук текущей воды и даже на её вид.
Дыхание больного становится редким и судорожным.
Появляются лицевые судороги. Любые внешние раздражители вызывают острую реакцию нервной системы.
Судороги становятся ответной реакцией даже на незначительные для здорового человека раздражители: яркий свет, ветер или сквозняк, резкий звук. Это вызывает у больного страх.
Зрачки расширяются, глазные яблоки выпячиваются (экзофтальм), взгляд фиксируется в одну точку. Пульс учащается, выступает обильный пот, слюна беспрерывно течет, её объем значительно увеличивается.
Психические нарушения прогрессируют, больной чрезмерно возбужден, становится буйным. Он несет угрозу себе и окружающим, ведет себя агрессивно и даже яростно. Зараженные кидаются на окружающих, дерутся и кусаются, рвут на себе вещи, волосы, бьются о стены. На самом деле человек во время такого приступа ужасно страдает от преследующих жутких образов и звуков. Во время пика приступа у человека может остановиться дыхание, а также прекратиться сердцебиение.
Когда приступ проходит, люди ведут себя адекватно, неагрессивно, их речь логична и правильна.
Завершающая фаза болезни – стадия параличей. Она длится не более суток, и характеризуется угасанием двигательной функции. У больного нарушается чувствительность, судороги и галлюцинации больше не преследуют его. Парализуются различные мышечные группы и органы. Внешне человек выглядит спокойным. При этом происходит значительный скачок температуры. Она поднимается до 42 °C, усиливается сердцебиение, а артериальное давление падает. Человек погибает по причине паралича сердечной мышцы или дыхательного центра.
От начала проявления симптомов заболевания до момента смерти больного проходит от 3 дней до недели. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может умереть на протяжении первых суток, после того, как появятся первые скудные симптомы.
После того, как симптоматика впервые проявила себя, болезнь становится неизлечимой. Все действия врачей будут сведены лишь к облегчению самочувствия человека. Его стремятся отгородить от внешних раздражителей, вводят опиоидные анальгетики, выполняют поддерживающую терапию. Продлить жизнь помогает искусственная вентиляция легких, однако, летальный исход неминуем.
Оказание первой помощи пострадавшему входит в обязанности врача-хирурга, работающего в центре антирабической помощи. Больной получает инъекцию в тот же день, когда обращается за помощью.
Если раньше вводили до 30 прививок в область живота, под кожу, то начиная с 1993 года, от подобной схемы профилактики заболевания отказались. Сейчас используется современная вакцина (КОКАВ). Она очищенная и даёт возможность значительно сократить лечебный курс, а также уменьшить дозировку, вводимую разово.
Вакцина не вводится в ягодицу! Детям её ставят в бедро (в наружную поверхность), а взрослым и подросткам в дельтовидную мышцу. Стандартная дозировка – 1 мл. Эффект от введенной вакцины достигает 98%, однако, важно сделать первую инъекцию не позднее, чем две недели после получения травмы или укуса.
При первом обращении пациента даже спустя месяцы после опасного контакта ему будет показан лечебный курс.
После того, как была сделана прививка, первые антитела к вирусу появятся спустя 14 дней, их максимальная концентрация наступит через месяц. Когда существует риск сокращения инкубационного периода, больному вводят антирабический иммуноглобулин.
Когда курс будет завершен, у человека сформируется иммунитет, который начнет работать, спустя 14 дней после последней инъекции.
Действовать сформированная защита будет на протяжении года.
Несмотря на существующие вакцины и иммуноглобулин, люди продолжают умирать от вируса. Это происходит в результате их низкой осведомленности об опасности болезни и из-за не обращения к доктору. Некоторые пострадавшие отказываются от оказания медицинской помощи и в 75% случаев погибают из-за факта инфицирования. Иногда вина за смерть таких больных лежит на врачах, которые неправильно оценили степень угрозы здоровью человека (до 12,5%). Некоторые пациенты (до 12,5%) погибают из-за прерывания курса или нарушения режима вакцинации.
Строго запрещено пациентам, проходящим лечение, а также спустя 6 месяцев после его окончания: потреблять любые спиртные напитки, чрезмерное физическое переутомление, нахождение в бане и сауне, переохлаждение. Это объясняется снижением выработки антител, ухудшением иммунитета. Если больной получает параллельное лечение иммунодепрессантами или кортикостероидами, необходим контроль антител к вирусу. Если их продуцируется в недостаточном количестве, то необходима дополнительная терапия.
Как правило, большинство людей не испытывают никаких побочных эффектов, после введения вакцины. Она чаще всего хорошо переносится. Незначительные аллергические проявления отмечаются не более, чем в 0,03% случаев.
Противопоказания для введения вакцины от бешенства отсутствуют, что обусловлено смертельной угрозой больного человека.
Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями.
В каких случаях не нужно вакцинироваться?
При попадании слюны животного или при его прикосновении к целостному кожному покрову;
Если животное укусило человека через ткань, которая толстая и она не повредилась;
Когда произошло ранение клювом или когтем птицы;
При укусе животными, проживающими в домашних условиях, если они были привиты от вируса и в течение года не проявляли признаков болезни.
Что касается домашних животных, то человека не прививают в том случае, если он не был укушен в шею, лицо, пальцы или кисти, а также, если укус единичный. Когда травма локализуется в опасном месте или носит множественный характер, человеку делают 3 прививки. Это необходимо по причине того, что носителем вируса могут быть даже вакцинированные домашние питомцы.
За нанесшим травму животным необходимо наблюдать, если оно проявляет признаки болезни, то вакцинацию следует начать незамедлительно.
Если заражение скорее всего произошло. Вакцину обязательно нужно сделать, если была получена травма (укус, царапина, попадание слюны на поврежденную кожу) от дикого животного. Если имеется возможность проследить за ним, то человеку ставят всего 3 инъекции.
Профилактику прекращают, если животное остается здоровым на протяжении 10 суток после нанесения травмы.
Также достаточно 3 вакцин, если животное было убито, а в его мозге не обнаружили вируса бешенства.
Курс проводят полностью, если:
Судьба животного неизвестна;
Оно имело контакт с представителями дикой фауны.
Если травмированный человек был вакцинирован полным курсом ранее, и с этого времени не прошло 365 дней, то ему ставят три вакцины (первый, 3 и 7 дни). Если год уже истек, то необходимо пройти полный терапевтический курс.
Терапия с использованием иммуноглобулина необходима к реализации в течение суток после получения травмы. Этот срок не должен превышать 3 дней после возможного инфицирования и до того, как была введена 3 вакцина. Доза составляет 20 МЕ/кг иммуноглобулина.
Одна половина рассчитанной дозы вводится инъекционно, вокруг поврежденных тканей (рану можно орошать). Остальную часть вводят в мышцу (в бедро – в его верхнюю треть или в ягодицу). Вакцина и иммуноглобулин не вводятся одним шприцом!
Их возможно сочетать при наличии следующих показаний:
Укус глубокий, наблюдается кровотечение;
Имеются множественные укусы;
Травмы нанесены в опасные зоны.
Следует помнить о смертельной опасности вируса. Необходимо обращаться к врачу сразу после полученной травмы или после возникновения сопряженных с риском заражения ситуаций.
Важно знать, что при даже незначительном укусе, человеку необходимо обратиться за врачебной помощью. Дальнейший ход терапии будет определен доктором. Он реализует экстренное лечение путем введения либо активной, либо пассивной вакцины антирабического иммуноглобулина.
Сразу после укуса важно промыть травмированное место проточной водой. Кроме того, профилактическая вакцина может быть введена лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам.
Вакцину вводят немедленно, после обращения пострадавшего человека в больницу. Её выполняют в первый день, затем на 3 и 7 день, после на 14 и 28 сутки. Всемирная организация здравоохранения даёт рекомендацию провести вакцинацию ещё и спустя 3 месяца, после того, как была введена последняя инъекция, вводят её в мышцу. Это достаточная для выработки иммунного ответа схема.
Вводят вакцину в случае, если:
Произошел укус дикими грызунами;
Произошло попадание слюны на кожу, имел место укус или царапина животного, точно переносящего вирус или даже при подозрении на его наличие;
Произошел укус сквозь тонкий слой ткани, после ранения любым предметом, запачканным слюной инфицированного животного.
Произошло ранение птицей (не хищником);
Произошел укус, без повреждения кожи (через плотную ткань);
При употреблении внутрь молока или мяса инфицированного животного, прошедшего термическую обработку;
Произошел укус домашним грызуном;
Произошел укус грызуном, на той территории, где болезнь не фиксировалась уже 2 года;
Произошел контакт с зараженным человеком без повреждения кожи или попадания его слюны на слизистые оболочки;
Произошел контакт, но животное не погибло спустя 10 дней после контакта (мера не актуальная).
Вакцина имеет незначительные побочные реакции по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отечь, уплотниться или болеть. Иногда отмечается рост температуры тела (не более 38 °C), появляется озноб и головные боли. Могут увеличиться лимфатические узлы.
Первичную антирабическую помощь оказывает врач-хирург (врач-травматолог) центра антирабической помощи (согласно приказу Минздрава № 297 от 7.10.1997). Вакцина против бешенства вводится в первый день обращения в травматологический пункт.
Образование: в 2008 году получен диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)» в Российском исследовательском медицинском университете имени Н. И. Пирогова. Тут же пройдена интернатура и получен диплом терапевта.
Начался сезон клещей — как защититься? Куда обращаться? Первая помощь при укусе
7 запахов тела, говорящих о болезнях
 | Холера |
 | Брюшной тиф |
 | Туляремия |
 | Ботулизм Таблицы расчетов для мужчин, женщин и детей, всех возрастов! Узнайте причины отклонений! Расшифровка всех видов анализов! Не знаете своего заболевания? Найдите его по симптомам! источник № 24 099 Инфекционист 16.09.2015 Здравствуйте, ребенка укусила кошка, делали прививки от бешенства, практически в это время появляется зуд по телу, перед этим появляются красные полосы в любых частях тела с тельными пупырышками, когда пьем таблетки цетрим зуда нет. Проходим обследование. Возможен ли этот зуд от прививок? А если да то что делать? Здравствуйте! возможен. доделать курс под прикрытием противоаллергичеких препаратов. С ув., Александров П.А.
|
 Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.
Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.