Гидрофобия проявляется нестерпимым отвращением к приближающемуся к губам больного стакану с водой, что вызывает рефлекторный резко болезненный спазм мышц гортани и глотки, ощущение удушья. Несмотря на мучительную жажду, больной отталкивает воду, резко поворачивает голову, отклоняет туловище назад. Руки при этом вытянуты вперед, дрожат. С закрытым ртом больной производит глубокий, резкий, шумный вдох носом. Отмечается подергивание мимической мускулатуры, на лице выражение страха, ужаса, глаза устремлены в одну точку, отмечается экзофтальм. Часто наблюдается икота, рвота, потливость, во рту скапливается густая слюна. После отдаления воды больной несколько успокаивается, но при повторной попытке дать ему воды возникает еще более выраженный гидрофобический спазм. Приступ вызывает не только вид, но и шум воды, вытекающей из крана. Гидрофобия — патогномоничный признак бешенства.
Аэрофобия — возникновение гортанно-глоточного спазма от струи воздуха, особенно холодной, направленной на лицо больного. Приступ может быть спровоцирован действием яркого света, резкими звуками.
Характерна повышенная возбудимость больного. Иногда беспокойство приобретает агрессивные проявления и переходит в буйство, при этом больные кричат, вскакивают с постели, нападают на ухаживающий персонал. Возникают устрашающие галлюцинации Больные многословны, их речь отрывистая, бессвязная.
Гортанно-глоточные спазмы сопровождаются выраженной одышкой, генерализованными клонико-тоническими судорогами. Приступы буйства сменяются периодами «успокоения», во время которых больной помнит обо всем случившимся с ним, испытывает чувство безнадежности. В связи с тем, что больной не может глотать воду и пишу, развивается обезвоживание и истощение.
К концу периода возбуждения усиливается саливация, слюна разжижается. Больной отрывистыми плевками брызжет слюной. Черты лица резко заострены, глаза впалые, зрачки расширены. Больной изможден, но не спит. Отмечается тахикардия В период возбуждения может развиться внезапный смертельный паралич дыхательного или сосудодвигательного центров.
Если этого не происходит, то наступает паралитическая (конечная) стадия болезни, которая характеризуется понижением общей возбудимости и развитием вялых периферических параличей. Чаще они начинаются в области укушенной конечности и распространяются снизу вверх по типу паралича Landry. Температура тела достигает 38-39 °С и выше. Обильное истечение слюны и резко усиленное потоотделение увеличивают обезвоживание больного. Больные впадают в коматозное состояние. «Зловещее успокоение» является признаком приближающейся смерти, которая наступает от паралича сердечной деятельности.
Продолжительность болезни с момента появления гидрофобии составляет обычно 1-3 дня, редко 3-6 дней и больше. В настоящее время интенсивная терапия способна продлить жизнь больного в коматозном состоянии, однако обычно при этом развиваются многочисленные осложнения и наступает смерть. Часто вирус бешенства приводит к возникновению миокардита.
В редких случаях, преимущественно при заражении через укус летучих мышей-вампиров в Южной Америке, заболевание развивается по типу «тихого бешенства», когда стадия возбуждения не выражена, а с первых дней болезни преобладают симптомы восходящего паралича Landry. Эта форма протекает длительно и заканчивается гибелью больного от паралича бульбарных центров.
Прогноз при развившейся болезни всегда неблагоприятный. Достоверных случаев выздоровления от бешенства нет. Смерть может быть внезапной в результате остановки сердца во время приступа буйства или асфиксии при судорожном приступе, или постепенной от бульбарных расстройств в период параличей.
источник
Гидрофобия (аквафобия) – это боязнь воды.
Страх воды встречается у людей независимо от пола, возраста, расы и социального положения. Письменные вспоминания о гидрофобии встречаются в древних текстах всех цивилизаций, а также в мифах и сказках.
Гидрофобия – это пограничное между здоровьем и болезнью психическое состояние, характеризующееся возникновением иррационального страха при виде воды или непосредственном контакте с ней.
Водобоязнь может возникать даже при возможности потенциального контакта жидкостью, например, когда человек находит рациональное объяснение, чтобы пропустить работу или встречу из-за того, что на улице идет дождь. Описаны такие случаи водобоязни, как страх пить что-либо жидкое, страх повышенной влажности воздуха, тумана. Иногда эти состояния мешают социальной жизни и требуют коррекции психотерапевта или психиатра.
Объективная статистика распространенности гидрофобии в популяции от ВООЗ отсутствует. Психологи считают, что водные страхи свойственны 10% населению, они встречаются как постстрессовая реакция в определенные этапы жизни.
Частота гидробии у взрослых и детей несколько отличается. В силу несформированных механизмов анализа и рационализации, у детей случаи фобии фиксируются чаще, чем у взрослых в 3-4 раза. Гидрофобия начинается после психотравмирующего фактора, с которым сталкивается ребенок.
Статистика указывает как самые распространенные следующие причины гидрофобии: стихийное бедствие, затяжные ливни с грозой и молниями, травмирующие ситуации, связанные с водой – длительное пребывание в слишком горячей или холодной воде, мокрые пеленки, избежания гибели при тонении.Вследствии этого, ребенок всячески избегает контакта с предметом страха – водой, и не осознает, что боится воды.
Водобоязнь проявляется симптомами двух групп:
Вегетососудистые реакции обусловлены нарушением равновесия в вегетативной (автономной) части нервной системы. В состав вегетативной системы входят две части: симпатическая и парасимпатическая. Симпатическая нервная система работает, главным образом, на адреналине. И ее эволюционная значимость проявляется в моментальной реакции мобилизации всего организма.
Вследствие стресса, угрожающей или неприятной ситуации, сердце начинает биться с высокой частотой, кровь прибывает к мышцам нижних конечностей, увеличивается частота и глубина дыхательных движений – все это помогает сбежать от угрозы. При этом в некоторой степени или полностью останавливаются функции органов, которые не принимают участие в «бегстве»: мочевыделительная и пищеварительная система.
Симпатическая и парасимпатическая части находятся в состоянии динамического равновесия, они одновременно влияют на все органы и системы. В результате получается что-то усредненное, сердце сокращается с частотой 60-80 уд/мин, человек дышит с частотой 12-18/мин и т.д.
При гидрофобии вид воды, контакт с ней, вспоминание о ней, способствуют немедленному выбросу в кровь адреналина надпочечниками. Он вызывает явления физического дискомфорта: человек внезапно начинает дрожать, глубоко дышать, кожа становится то бледной, то красной, появляется чувство, что необходимо куда-то бежать, что в помещении или на улице почему-то мало воздуха, учащается сердцебиение.
От резкого повышения давления начинается головокружение, могут быть мушки перед глазами и начаться носовое кровотечение. Расширяются зрачки, немеют верхние конечности, сухость во рту, которая обусловлена ненадобностью слюны во время реакции «бегства».
В норме все эти реакции помогают защитить организм от факторов агрессии, но так как при гидрофобии это все начинается в состоянии покоя, то человек воспринимает ситуацию как опасную – потому что организм реагирует на адреналин, хотя объективно нет никаких угроз.
Данное состояние можно классифицировать как вегетососудистую дистонию, а именно симпатоадреналовый криз. Так как период полувыведения адреналина составляет 1-2 минуты, то все симптомы исчезают через 5-10-15 минут, после этого чувствуется усталость, желание сходить в туалет и поесть – признак того, что заработали все системы организма. Это универсальная реакция на стресс, в том числе водобоязнь.
Психические симптомы гидрофобии возникают уже после нескольких пережитых случаев симпатоадреналовых кризов. У больного появляется некая настороженность к воде. Человек сначала только подсознательно, а потом уже и сознательно начинает понимать, что причиной неприятного состояния, чрезмерного выброса адреналина, является контакт с водой. И вместо того чтобы побороть страх жидкости рационально, человек начинает всячески избегать соприкосновение с триггером – водой.
По началу это дает эффект, но со временем такое избегание воды начинает проявляться тревожными состояниями, беспокойством, постоянным ожиданием «плохого». Больной придумывает для себя и окружающих причины, из-за которых он не хочет погулять с друзьями, пойти на пляж, выпить чай, принять ванну. При наступившем контакте с триггером больной теряет способность к логическому мышлению, рационализации и начинается «физиологическая» фаза.
Получается замкнутый круг, так как неизбежный контакт с водой углубляет волнение больного, а такое переживания усугубляет физиологические реакции. У взрослых симптомы могут протекать сглажено, в случае легкого течения гидрофобии или если гидрофобия непостоянна.
У детей водобоязнь может быть стимулирована чтением рассказов о мореплавателях, подводных чудовищах или мифов о древних богах воды. В этом случае, у ребенка образуется стойкая ассоциация жидкости со «страшным чудовищем», которое обязательно живет в озере, реке, море или океане, а иногда и в ванне. Бывают вычурные формы ужаса воды:
- хинофобия – боязнь снега и льда;
- талассофобия – боязнь моря и океана;
- аблютофобия – боязнь медицинских манипуляций связанных с использованием жидкостей, инъекций, клизм, промывание желудка и т. д.;
- батофобия – боязнь больших водоемов.
Отдельный интерес представляет гидрофобия при бешенстве. Симптом страха перед водой при бешенстве известен давно, старое название болезни – «водобоязнь». Бешенство – это инфекционное заболевание, вызываемое вирусом Rabies virus, поражающим серое вещество головного мозга. Болезнь включена в список особо опасных инфекций, так как статистика смертности людей в случае заражения и первого признака равна 100%.
Заразиться можно от больных животных: волков, лисиц, собак, кошек, летучих мышей. У диких зверей, болеющих бешенством, вследствие поражения вирусом головного мозга, и в частности зон, ответственных за безопасность, теряется чувство страха. Они могут подходить близко к населенным пунктам, где контактируют с домашней скотиной, или забегать в села и города.
Заражение происходит при укусе носителем бешенства или попадании обильного количества слюны на раневую поверхность, чему способствует усиленное слюнотечение. Поражение вирусом слюнных желез, приводящее к их воспалению и увеличению секреции слюны – это пример эволюционного приспособления вируса, что позволяет ему эффективней распространяться.
Выраженность гидрофобии при бешенстве у человека насколько сильная, что на эти случаи существуют специально обустроенные палаты, в которых не допускается контакт больного с водой. Так как приступ гидрофобии может вызвать даже слуховое восприятие всплесков жидкости, то в этих палатах отсутствуют умывальники, отключена система отопления, а капельницы с растворами тщательно обматывают тканями, чтобы пациент не догадался о наличии раствора возле него. Соприкосновение с водой приводит пациента в состояние повышенной возбудимости, судорожной готовности, вызывает бред и галлюцинации.
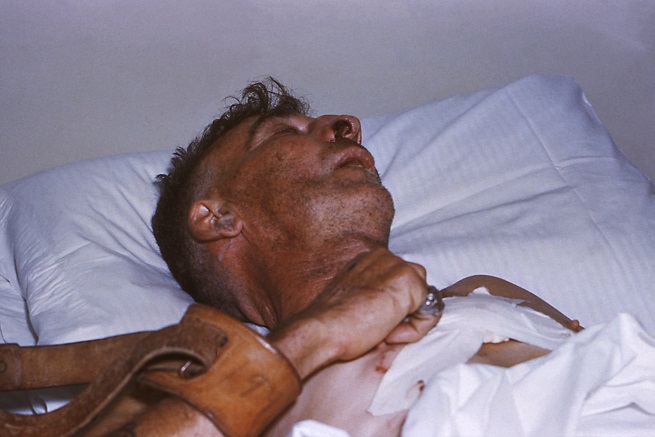
Контакт с водой у заболевшего бешенством имеет негативные последствия. Например, обычный стакан с водой возле пациента вызывает рефлекторные, болезненные сокращения мышц всего тела, которые не поддаются контролю. При спазме мышц гортани и глотки описаны случаи смерти. Даже при эксикозе (тяжелой степени обезвоживание), больной агрессивно отталкивает сосуд с водой.
Страх воды при бешенстве не имеет ничего общего с обычной гидрофобией. Ее причина кроется в поражении вирусом ядра одного из черепно-мозговых нервов – nervus vagus. При этом усиливается реакция на раздражение его рефлекторных зон. Развивается состояние гиперестезии органов чувств – повышенная восприимчивость к любым раздражителям. В мозге есть центр жажды, он при бешенстве работает, но из-за гиперрефлексии nervus vagus, вызванной вирусными частицами, больной не может пить, так как попытка употребить воду неизбежно провоцирует спазмы мышц верхних дыхательных путей – больной начинает задыхаться.
Гидрофобия после укуса животного при характерной клинике является патогномоническим симптомом, то есть таким что подтверждает болезнь, при бешенстве.
Гидрофобия может быть как постоянная, так и периодически возникающая. Может не приносить никакого дискомфорта или же приводить к стойким нарушениям личности и поведения. В зависимости от степени выраженности симптома, для лечения гидрофобии используют методы психотерапии, арт-терапии, гипноз, автотренинг, медитацию, а в случаях, когда гидрофобия мешает социальной жизни, прибегают к помощи специалиста – врача-психиатра.
Как правило, побороть или притупить страх воды помогает 2-3 месячный курс психотерапии, в котором анализируются, прорабатываются и рационализируются истоки симптома: детская психотравма, утопление, пережитый водный катаклизм и т.д. Кроме этого, врач-психотерапевт может назначать курс антидепрессантов, которые уменьшают уровень тревожности. В запущенных случаях используется весь массив фармакологических препаратов: антипсихотики, транквилизаторы, анксиолитики.
источник
При ряде заболеваний ЦНС развивается синдром водобоязни. Кто-нибудь может объяснить механизм феномена?
Могу сказать только про бешенство. При поражении вирусными частицами ядра блуждающего нерва в нём создаётся патологическая доминанта возбуждения, и при раздражении рефлексогенных зон соответствующим раздражителем развиваются несоответствующие силе раздражителя реакции – например приступ судорог.
Почему именно вода является этим раздражителем и почему при различных заболеваниях?
Не только вода: яркий свет, громкий звук, порывы ветра, прикосновение – любой раздражитель. Просто водобоязнь самый яркий и показательный симптом.
Кстати, при том же бешенстве человек может глотать кубики льда, сосать влажную ткань.
Гидрофобия до сих пор является неизлечимым заболеванием со 100% летальностью?
Для меня все-таки остается загадкой почему при гидрофобии больные могут пить подкрашенную воду, но судорожно выплевывают чистую.
И еще: при некоторых формах старческого маразма наблюдается синдром гидрофобии, это причем выражается в боязни прикосновения к чистой воде.
То есть организм отвергает жизненнонеобходимое вещество. То есть получается, что в мозгу должен быть отдельный центр отвечающий за «адекватное восприятие» воды, как первоисточника утоления жажды ? И при поражении этого участка развивается вышеобсуждаемый синдром? Или же просто случайная реакция среди множества других при дисфункции блуждающего нерва как об этом уже говорилось. Но казалось бы в этом случае другие жидкости должны были бы вызывать не менее сильный эффект?
Нет, при бешенстве люди не могут пить никакие жидкости – это слишком сильный для поражённого ядра нерва раздражитель, на поздних стадиях даже звук льющейся воды вызывает приступ судорог.
При старческом маразме гидрофобия носит функциональный характер(психиатрический дефект), а при бешенстве органический – поражения ядер блуждающего нерва.
В мозгу действительно есть центр жажды – он реагирует на изменение осмолярности плазмы крови, и при его поражении скорее всего будет постоянная неутомляемая жажда, но пить человек сможет.
Ну не совсем случайная, но около того. Прикрепляясь к медиаторным рецепторам на поверхности нейрона, вирус вызывает постоянную стимуляцию этого нейрона, а поскольку вируса гораздо больше чем медиатора, то эта постоянная стимуляция вызывает гиперрефлексию. И ЛЮБОЙ раздражитель на рефлексогенную зону блуждающего нерва вызывает запредельную реакцию.
(hydrophobia; гидро- фобия; син. водобоязнь) боязнь возникновения мучительных глотательных судорог при попытке сделать глоток воды, при виде воды или упоминании о ней; наблюдается при бешенстве, столбняке, истерии.
И как уже говорилось выше механизм развития разный.
Спасибо, Артемий за объяснения! Наконец-то для меня начало все проясняться.
Но почему же тогда больные могут глотать пищу?
И почему судороги возникаюь даже при упоминвнии воды?
Михаил Викторович, было бы интерсно узнать подробно про разные механизмы развития.
Строго говоря, пищу они тоже не очень-то глотают, на фоне неврологических расстройств вопрос питания несколько отступает на второй план. Больных бешенством «кормят» внутривенно или через назогастральный зонд.
При столбняке нет гидрофобии, там развивается болезненный сильный спазм жевательных и лицевых мышц – тризм – рот банально не открывается, чтобы больной мог напиться.
А при истерии – тут чистой воды психиатрия – самовнушение.
Юлия! Я бы рассказал подробнее, но Артемий рассказывает очень даже хорошо и подробно. Я в этом вопросе разбираюсь хуже… )))
Да, М.В., вы опаздали Артемий, большое спасибо. Про питание я не знала . Поражает ли вирус только блуждающий нерв?
Задам параллельный вопрос раз уж столкнулись с экспертом.
Почему не прививают население от бешенства?
Нет, не только вирус бешенства тропен ко всем нейронам в организме, на основании того какие части нервной системы поражены преимущественно выделяют несколько клинических вариантов бешенства: бульбарный – с преимущественным поражением ствола мозга и преобладания симптомов поражения ядер черепно-мозговых нервов, атаксический – с преимущественным поражением мозжечка, церебральный – с поражением коры больших полушарий и преобладанием в клинике психозов и паралитическая форма, при которой на первый план выходят симптомы поражения периферических нервов, и как следствие – параличи.
Прививать всё население смысла нет. Во-первых полноценный курс профилактических прививок – это 6 инъекций через определённые промежутки времени специфический режим при проведении вакцинации, во-вторых даже при встрече с заведомо больным животным заболевание развивается максимум в 60% случаев и вероятность развития сильно зависит от локализации укуса, а прививаются все и одному Богу известно сколько людей прививаются без смысла, в-третьих эта вакцина не даёт стойкого иммунитета, по различным данным эффективный срок после вакцинации от 3 до 5 лет, а перевивать население каждые 3-5 лет – это экономически не выгодно, и в-четвёртых, как и любая вакцина эта может дать определённые осложнения после вакцинации, и по-поводу их до сих пор идут споры – считать это заболеванием бешенством вызванным фиксированным штаммом, абортивно протекающим большим заболеванием или осложнением вакцинации.
#13 «Почему не прививают население от бешенства?»
Гораздо проще истребить бродячих собак. К сожалению, людям свойственно получать удовольствие, давая пищу бездомным собакам и тем самым они способствуют интенсивному размножению последних.
Процитирую по памяти Чехова:
«Если бы вы видели, как умирает человек, укушенный бешеной собакой, то вы бы возненавидели всех этих собачатников вместе с их собаками.»
Во-первых, бродячие собаки не главный источник вируса. А во-вторых, чтобы не было бродячих собак и кошек, надо отстреливать людей, выбрасывающих животных на улицу!
Ну во-первых в антропогенных очагах главный источник бешенства всё-таки собаки, а во-вторых сколько потомков может дать за жизнь одна пара выброшенных собак, учитывая, что в городе, в данной экологической нише у них нет конкурентов.
так что большинство тех собак которые распространяют бешенство уже не в первом поколении дикие.
Тут надо какую-то разумную меру искать.
Спасибо всем за исчерпывающие ответы. Какже тогда прививают животных от бешенства? Если я не ошибаюсь, то прививают их только один раз и на всю жизнь.
Есть ли вакцина против коровьего бешенства?
Губкообразная энцефалопатия крупного рогатого скота, ГЭКРС, коровье бешенство (англ. Bovine spongiform encephalopathy, англ. Mad-cow disease) — нейродегенеративная прионная болезнь, приводящая к необратимым, летальным изменениям в головном мозге зараженных животных. Вызывается прионом ГЭКРС (PrPbse). Инкубационный период около 4 лет. Передается при употреблении в пищу мяса больных животных, вызывает скрейпи у овец и болезнь Крейцфельда-Якоба (новый вариант, vCJD, nvCJD) у людей.
Считается, что инфекционным агентом ГЭКРС является специфический тип неверно свернувшегося белка, называемый прион. Подобные прионные белки распространяют болезнь между особями и вызывают деградацию мозга. ГЭКРС является заразным вариантом губчатой энцефалопатии. Такие варианты могут возникать у животных, несущих аномальную аллель, которая вызывает искажение первоначально нормальных белков в из альфа-спирального состояния в бета-лист (β-листы, складчатые слои, en:Beta_sheet) , который является формой данного белка, вызывающей болезнь. Передача агента может происходить, когда здоровое животное подвергается контакту с зараженными тканями. В мозге данные белки вызывают деформацию обычного клеточного белка в инфекционное состояние, которое затем продолжает деформацию белков в прионы по цепной реакции. Деформированные прионные белки образуют агрегаты белков, затем они объединяются в плотные плоские волокна и приводят к появлению микроскопических «дырок» в головном мозге, вырождению физических и умственных способностей, и в конечном итоге к гибели.
Существуют различные гипотезы о происхождении прионовых белков у крупного рогатого скота. Две наиболее распространенные гипотезы: межвидовое заражение от овец (болезнь скрейпи, почесуха) и спонтанное появление прионных форм белка у крупного рогатого скота несколько столетий назад. Похожие симптомы описаны еще Publius Flavius Vegetius Renatus в 4-5 веках д.н. э. Британское правительство считает, что причина была не в скрепи как первоначально заявлялось, а в каком-то событии в 1970-х годах, которое невозможно точно определить.
Исследования, опубликованные в PLoS Pathogens (12 сентября 2008) предполагают, что ГЭКРС вызывается мутацией гена Prion Protein Gene. В нем показано, что 10-ти летная корова из Алабамы с атипичной формой ГЭКРС имела те же мутации прионных генов, что и обнаруженные у людей, страдающих от генетической формы болезни Крейцфельда-Якоба (gCJD). Несмотря на возможность генетического происхождения болезни, существуют другие форма прионных заболеваний человека, как спорадические (sCJD), так и вызванные употреблением зараженной пищи. Таким образом, потребление продуктов, изготовленных из больных животных приводит к новому варианту болезни Крейцфельда-Якоба (nvCJD).
Животных тоже не один раз прививают, у них вакцина действует 5 – 10 лет, это связанно скорее всего с тем, что бешенство типично зоонозная болезнь, то есть животные к ней больше приспособлены, у них оно даже течёт немного по-другому, например у кошек может быть возвратное бешенство, то есть вирус постоянно находится в организме, но даёт симптоматику только при определённых условиях, и если животное не погибает, то через некоторое время опять, возвращается в «спящие» состояние. А летучие мыши в 80% случаев являются хроническими носителями и выделителями вируса. А если какой-либо вид длительное время контактирует с одной и той же инфекцией, то в его генофонде появляются гены способные бороться с инфекцией, и при их стимуляции (что, собственно и делает вакцина) они будут «работать» более длительное время, чем у тех, у кто стал болеть этой инфекцией «недавно».
Существует теория, согласно которой бешенство стало заразно и смертельно для человека только в раннем средневековье. Эта теория основана на работах античных врачей которые вполне чётко описывают бешенство у собак и волков, но указывают, что человек укушенный такой собакой или волком не заболевает. А подтверждает эту теорию тот факт, что существует так называемый вирус полярного дикования – заболевание распространено в полярных районах у песцов и северных оленей, по клинике полностью соответствует обычному бешенству, вирус является близким родственником обычного бешенства, но не передаётся человеку.
«Коровье бешенство» – как уже было сказанно выше не является вирусной болезнью, а вызывается специфическими белками – прионами, и клинически протекает по другому. Вакцины от него пока нет. Кстати, впервые это заболевание у человека было описано на островах Новой Зеландии в племенах людоедов, под названием Куру. Они поедали головы заражённых соплеменников или врагов и заболевали сами.
источник
Человек постоянно подвержен всевозможным заболеваниям, которые передаются различными способами от человека к человеку. Опасней же всего — заболевания, разносчиками которых являются животные. К ним можно отнести бешенство у человека, симптомы, диагностику и порядок лечения которого мы и рассмотрим в данной статье.
Итак, бешенство у человека (водобоязнь или гидрофобия) это инфекционное заболевание острого характера, которое поражает центральную нервную систему человека, вызывая необратимые изменения в его поведении, а в случае затягивания с обращением к врачу и смерть от ее симптомов.
До 1886 года данная болезнь считалась неизлечимой, и смертность составляла 100%. Изучая данное заболевание французский ученый Л.Пастер, создал специфическую вакцину против данного заболевания, которое получило название антирабическая вакцина (от лат. Anti — против, Rabides — бешенство).
Что такое бешенство и почему болезнь получило название водобоязнь? Очень просто, с давних времен именно по данному признаку определяли наличие у больного недуга. Человек патологически боится всего, что связано с водой — всплеск, шум, падение капель и т. п. Несомненно, это не единственный ее признак. Но один из наиболее запоминающихся.
Сам вирус переносится дикими и домашними животными. Естественно, человек может заразиться как от тех, так и от других. Примерно 25–30% случаев заражения приходится на домашних собак, 28% на диких или бродячих собак 10% на кошек, оставшиеся на диких животных.
Среди диких животных лидирующее место занимают лисы, популяция которых на территории постсоветского пространства неуклонно растет. Кроме того, возбудитель болезни неплохо переносится ежами, волками, медведями и даже воронами (хотя инфицирование человека вороной скорее исключение из правил, но и такие исключения имели место).
Как стало понятно возбудители вируса бешенства переносятся животными, заразиться можно путем попадания на кожу человека зараженной слюны (если на коже имеются микротравмы и микротрещины). Но наиболее распространенный способ инфицирования — укус. Причем чем выше место укуса кисти рук, шея, голова, тем быстрее будет прогрессировать заболевание. В свою очередь, чем ниже, тем дольше человек не будет ощущать никаких тревожащих симптомов.
Болезнь вызывает вирус «necrosyrtes rabid». Инкубационный период длится от двух недель до нескольких месяцев (как было сказано ранее, в зависимости от места укуса, а также количества попавшей в организм инфекции). Имели место случаи более длительного инкубационного периода — до года.
На скорость развития болезни напрямую влияет размер животного, с которым произошел контакт (укус, царапина, попадание слюны в рану), а также глубина укуса.
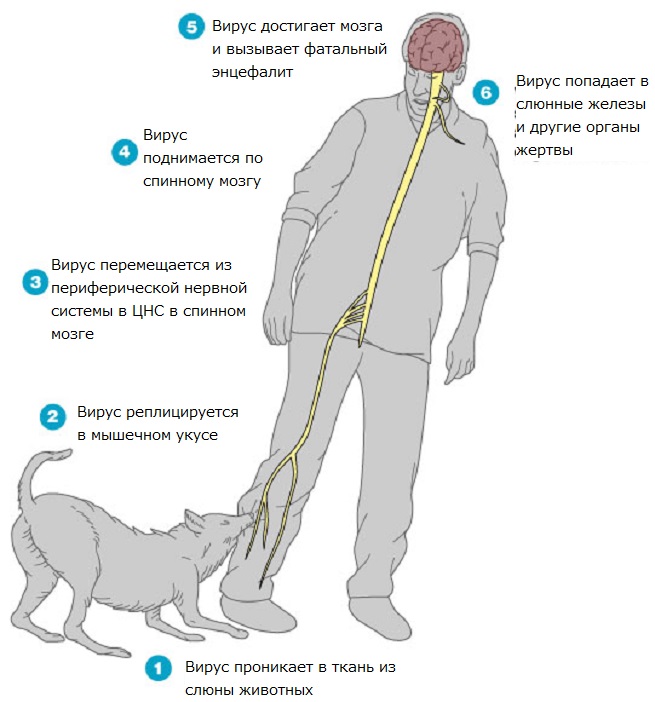
Место укуса не зря играет важную роль в развитии болезни, так как вирус постепенно продвигается в сторону головного мозга и по ходу следования размножается. Движение к мозгу осуществляется через нервные клетки. Достигнув головы, инфекция поражает кору, продолговатый мозг, мозжечок и т. п. После чего инфекция начинает движение в обратном направлении.
Основной симптом, по которому ранее определяли наличие вируса в организме — водобоязнь. Почему боятся воды инфицированные люди? Все дело в действии вируса, который поражая нервную систему человека, вызывает патологическую боязнь всего, что связано с водой на инстинктивном уровне. Но данные проблемы проявляются не сразу, а через некоторое время.
Непосредственно развитие болезни можно разделить на три стадии, исключая инкубационный период, в ходе которого человек не ощущает никаких изменений в организме.
- Начальная стадия.
- Стадия возбуждения.
- Стадия параличей.
Первые признаки заражения после укуса могут проявляться уже через три дня и они напрямую связаны с местом укуса. Человек ощущает зуд в области раны, она набухает, может возникнуть тянущие боли в месте ее локализации, покраснение. Даже несмотря на то, что рана уже зарубцевалась.
Далее, больной начинает ощущать общее ухудшение состояния организма, в том числе:
- головные боли;
- тошнота;
- рвота;
- слабость;
- нарушение сна (возможны кошмары);
- плохой аппетит;
- бессонница;
- температура тела не выше 37,3 и не ниже 37 градусов.
Особое внимание следует уделить состоянию больного при укусе, нанесенному в область шеи или головы в таком случае к вышеописанным симптомам добавляются:
- Галлюцинации зрительные или обонятельные.
- Апатия.
- Чрезмерная раздражительность.
- Развитие различных фобий.
Человек чувствует тянущие боли от места укуса или контакта со слюной больного животного по направлению к головному мозгу, именно так, как и происходит распространение инфекции. Продолжительность данной стадии до 3 суток, после чего начинает развиваться стадия возбуждения.
Как проявляется болезнь на второй стадии? Именно на данном этапе начинают проявляться характерная для больного боязнь воды и приступы неконтролируемого поведения, в ходе которого инфицированный человек может нанести повреждения себе и окружающим.
Порывы ярости сменяются адекватным состоянием, и могут повторяться довольно долгое время.
Истинная причина такого поведения больного заключается в преследующих его галлюцинациях, в ходе которых он испытывает неконтролируемый ужас и таким образом, пытается защитить себя. Не отдавая отчета в своих действиях, он неосознанно может нанести вред любящим его людям.
Что касается боязни воды — то она проявляется в виде судорожных состояний. К примеру, при попытке сделать глоток воды у больного может свести судорогой горло, такая же реакция происходит при звуке падающей воды, ее всплеске и даже при виде. Судороги затрагивают не только глотательную, но и дыхательную систему.
Кроме того, организм реагирует судорожными сокращениями на любые раздражители, в том числе:
Помимо прочего, вторая стадия откликается и на зрительную систему больного. Так, у пациента происходит расширение зрачков и выпячивание глазных яблок. Нередко отмечается фокусирование зараженного человека в одну точку.
Кроме того, для стадии возбуждения характерно:
обильно потоотделение
- Учащенное сердцебиение.
- Учащенный пульс.
- Увеличенное слюноотделение.
В среднем данная стадия длится не более трех суток, после чего, если не было принято никаких мер наступает стадия параличей.
У больного усиливается слюноотделение, из-за паралича лицевых мышц. Также пациент вынужден постоянно плевать накопившуюся слюну, из-за ее чрезмерного количества. Челюсть отвисает, также отвисшими кажутся плечи.
На данной стадии для больного все заканчивается и он умирает. Характеризуется стадия параличей обездвиживанием пациента в результате паралича мышц. Помимо невозможности пошевелиться, у больного возникают спазмы внутри организма, а именно в сердечно-сосудистой и дыхательной системах. Именно по этой причине и происходит смерть.
Кроме того, отмечается резкий подъем температуры тела больного, до 42 градусов и снижение артериального давления. Длительность данной стадии не превышает суток.
Можно сказать, что если не будет принято никаких мер, то после инкубационного периода наступают последние семь дней жизни пациента, так как ровно столько длятся три стадии недуга. И даже при начале лечения на одной из вышеперечисленной стадии, сделать врачи уже ничего не смогут — лишь облегчить участь пациента. Поэтому стандартный вопрос, через сколько больной может умереть подразумевает неутешительный ответ — примерно семь дней от начальной стадии.
Определить наличие в организме вируса довольно сложно. К примеру, анализ крови не всегда может показать содержание у пациента данной инфекции. Именно поэтому, основу диагностических процедур составляют изучение анамнеза больного и симптомов.
Так, доктор опрашивает пациента о факте контакта с животным (укус, попадание слюны на участки кожи и т. п.).
После этого изучаются кожные покровы пострадавшего на предмет наличия рваны или укушенных ран, мест покраснений. Анализируется внешнее состояние больного и его самочувствие.
Что касается такого метода исследования, как лабораторная диагностика, то она проводится в следующей форме.
Образцы инфекции из слюны (естественно, если они там будут обнаружены) забираются и с их помощью инфицируются подопытные животные. Если вирус бешенства присутствовал в слюне, животное погибает.
Самый точный анализ — это забор частиц мозга, однако, данная процедура проводится после смерти больного и мало чем может помочь пострадавшему.
Лечится ли данное заболевание? Несмотря на серьезность инфекции лечение бешенства проводится и довольно успешно, другой вопрос, когда оно было начато. Ведь чем позже человек обратится к специалисту, тем выше шанс летального исхода для человека.
Основа терапии заключается в полной изоляции больного от окружающих, так как контакт со слюной зараженного человека может привести к инфицированию, а учитывая неадекватный характер действий пациента, данный факт исключать нельзя.
Для облегчения страданий больного ему прописывают снотворное, которое успокаивает нервную систему. В палате исключают наличие яркого света, шума и сквозняка, чтобы не провоцировать возникновение спазмов и судорог.
На поздних стадиях, когда излечение уже невозможно применяют наркотические препараты, облегчающие боль, могут применяться аппараты искусственной вентиляции легких и т. п. Данное лечение является симптоматическим и лишь на некоторое время продлевает больном жизнь (на несколько часов или даже дней).
Несомненно, существует и эффективное экстренное лечение — это введение постконтактной вакцины, а в особо серьезных случаях и антирабического иммуноглобулина.
Постконтактная вакцина — это лекарство, которое вводится курсом и при раннем обращении в большинстве случаев приводит к выздоровлению пациента.
Прививка вводится в дельтовидную мышцу взрослым и во внутреннюю поверхность бедра детям. Крайне противопоказано введение данного препарата в ягодицу.
Курс следующий: 1-й день 3-й, 7-й, 14 —й, 30-й день в некоторых случаях возможно введение вакцины на 90-й день.
После проведения курса иммунитет держится в течение года. Однако, если обращение к врачу произошло позже 14 дней с момента контакта с потенциальной заразой, вакцина может быть не эффективна.
Следует помнить, что в течение всего курса противопоказано употребление алкоголя. Об остальных противопоказаниях лучше проконсультироваться с лечащим врачом.
Главное, для введения вакцины не имеется противопоказаний по беременности или кормлению грудью так, как болезнь может закончиться летальным итогом.
Помимо постконтактной вакцины в особо сложных случаях (множественные укусы, глубокие укусы или укусы в верхней поверхности тела) может назначаться антирабический иммуноглобулин. Данное лекарство вводится вместе с 3- ей прививкой вакцины. Процедура включает в себя обкалывание места укуса половиной дозы, а вторая половина вводится внутримышечно (допускается введение в ягодичную мышцу).
Следует понимать, что антирабический иммуноглобулин не может вводиться одним и тем же шприцем, что и вакцина — это опасно.
Лечение бешенства в домашних условиях народными методами крайне неразумно и может привести к летальному итогу. После укуса рекомендуется не испытывать судьбу путем применения различных бабушкиных рецептов, а немедленно обратиться за квалифицированной медицинской помощью.
Профилактика бешенства делится на следующие виды:
К неспецифической профилактике можно отнести истребление бешеных животных, которые могут инфицировать человека, а также сжигание их трупов. Данная профилактика ведется регулярно, но ввиду негуманности вызывает много критики, со стороны защитников животных.
Специфическая профилактика включает в себя именно привитие инфицированного человека способами, указанными выше.
В каких случаях заражение маловероятно и введение вакцины не требуется:
- ослюнение участков кожи, на которых не было каких-либо повреждений;
- укус через ткань, когда ее повреждения не зафиксировано;
- употребление молока животного, зараженного бешенством;
- укус привитым домашним животным (только если укусы не локализованы в верхней части тела).
В любом случае за животным, которое произвело укус или ослюнение человека устанавливается 10-дневный контроль, и если в течение этого времени не произошло никаких изменений в его поведении, прививка не нужна.
В случае же, если животное убежало до окончания 10-дневного наблюдения или укус был произведен диким животным вакцинация проводится безотлагательно.
Итак, бешенство у человека серьезное и смертельное заболевание, которое требует незамедлительного визита к врачу. Не стоит тешить себя надеждой, что то или иное животное было не больным. Лучше обратиться к врачу и узнать, что у вас все хорошо, чем оставить все как есть и в итоге оказаться в больнице по другой причине. Берегите себя и своих близких.
источник
Значение вирусов в медицине можно сравнить с массовым разрушающим фактором. Попадая в организм человека, они снижают его защитные возможности, уничтожают клетки крови, внедряются в нервную систему, что чревато опасными последствиями. Но есть особые разновидности вирусов, которые не оставляют шансов на выживание. Бешенство — один из таких.
Что такое бешенство и насколько оно опасно для человека? Как происходит заражение у людей и бывают ли вспышки инфекции в наше время? Как проявляется заболевание и чем оканчивается? Лечится ли эта болезнь и какая необходима профилактика? Давайте узнаем всё об этой опасной инфекции.
Откуда взялся вирус бешенства неизвестно. С древних времён его называли гидрофобией, ведь один из частых признаков далеко зашедшей инфекции — это боязнь воды.
Первые научные труды появились в 332 году до н. э. Ещё Аристотель предположил, что человек заражается бешенством от больных диких животных. Само название происходит от слова бес, так как задолго до того, как обнаружили вирусную природу инфекции, больного человека считали одержимым злыми духами. Авл Корнелий Цельс (древнеримский философ и врач) назвал инфекцию водобоязнью и доказал, что переносчиками заболевания являются дикие волки, собаки и лисы.
Основы профилактики и лечения вируса бешенства у человека заложил французский микробиолог Луи Пастёр в XIX веке, который в результате многолетних исследований разработал антирабическую сыворотку, спасшую не одну тысячу жизней.
В самом начале прошлого века учёным удалось установить вирусную природу заболевания. А ровно спустя 100 лет, выяснили, что бешенство можно излечить даже на стадии появления первых признаков заболевания, чего раньше не было. Поэтому эта, как все полагали раньше смертельная болезнь, сегодня считается излечимой, но при определённых обстоятельствах.
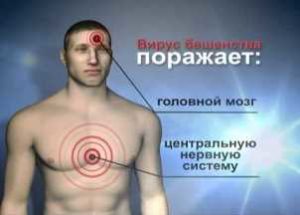
Чем опасен вирус бешенства?
- Он устойчив к воздействию низких температур и не реагирует на фенол, раствор лизола, сулемы и хлорамина.
- Его нельзя убить сильнодействующим антибактериальным препаратом, даже вирусные средства бессильны.
- При этом вирус бешенства неустойчив во внешней среде — погибает при кипячении через 2 минуты, а под действием температуры более 50 ºC — всего за 15. Ультрафиолет его тоже быстро инактивирует.
- Вирус продвигается к нервным клеткам головного мозга, вызывая его воспаление.
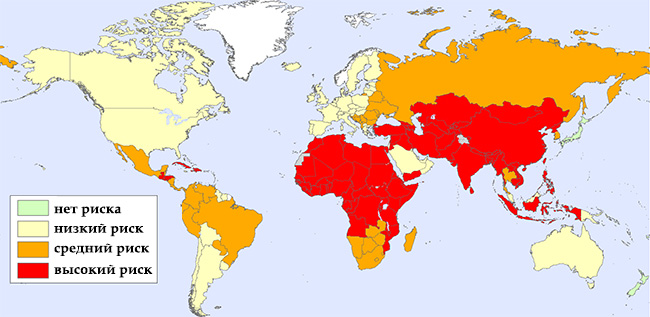
- Микроорганизм существует практически на всех континентах и, согласно подсчётам ВОЗ, ежегодно от него умирает более 50 тысяч человек.
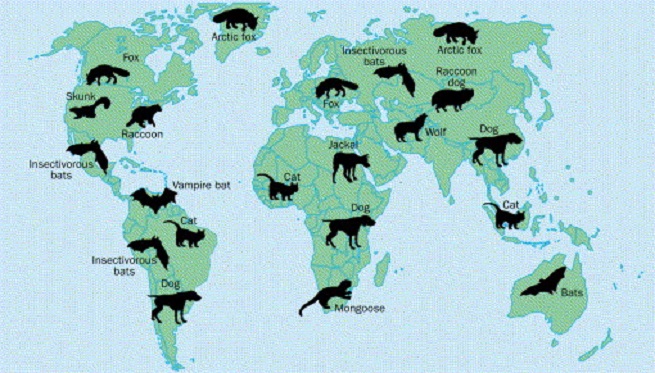
Как передаётся бешенство человеку? Это типичная зоонозная инфекция, то есть люди заражаются от больного животного. Резервуаром естественного обитания вируса являются плотоядные животные.
- Разносчиками инфекции являются лисицы и волки в наших лесах. Причём основная роль в распространении вируса бешенства принадлежит именно лисицам.
- В странах Америки большую роль в инфицировании людей играют енотовидные собаки, скунсы, шакалы.
- В Индии летучие мыши принимают участие в распространении инфекции.
- Заразить человека могут и домашние животные — кошки и собаки.
Какие существуют пути передачи вируса бешенства? — через раневые поверхности или слизистые, куда попадает вирус, находящийся в слюне животного.
Как происходит заражение? Вирус активен в последние дни инкубационного периода и во время развития проявлений болезни, именно тогда он уже присутствует в слюне больного животного. При попадании возбудителя бешенства на слизистые оболочки или на рану он проникает в организм человека и начинает размножаться.
Как можно заразиться бешенством от собаки, если не было укуса? Достаточно контакта со слюной заражённого домашнего питомца. Заподозрить о заболевании во время инкубационного периода практически невозможно, но при этом вирус уже присутствует и активно размножается внутри. Это ещё один опасный момент в распространении инфекции. Какие признаки бешенства у человека от укуса собаки? — они ничем не отличаются от таковых при заражении другими животными. Единственное, что имеет значение — это размер животного. Чем больше собака — тем существенней вред она может нанести и тем быстрее разовьётся инфекция.
Существует предположение о том откуда берётся вирус — учёные пришли к выводу, что в природе существует резервуар — это грызуны, заболевшие бешенством, которые не погибли сразу после заражения.
В наше время очаги инфекции можно встретить абсолютно везде, в любой стране мира. Но вспышки болезни не регистрировались в тех регионах, где активно используют антирабическую сыворотку (Япония или на островах Мальта, Кипр).
Восприимчивость к инфекции всеобщая, но чаще болеют дети в летне-осенний период из-за посещения леса. Можно ли заразиться бешенством от человека? На протяжении всей истории изучения заболевания врачи боялись, что больной человек опасен для окружающих. Но такое практически невозможно, ведь за ним ведётся пристальное наблюдение, включая его жёсткую фиксацию на кровати или полную изоляцию от окружающих.
Передаётся ли бешенство через царапину? — да, это возможный способ заражения инфекцией при условии, если в рану попадёт большое количество слюны. Вирус при этом концентрируется в мышечной массе, затем, достигает нервных окончаний. Постепенно микроорганизм захватывает всё большее количество нервных клеток и поражает всю их ткань. При размножении вируса бешенства в клетках образуются особенные включения — тельца Бабеша-Негри. Именно они служат важным диагностическим признаком заболевания.
Инфекция достигает центральной нервной системы и поражает важные образования головного мозга, после чего появляются судороги и параличи мышц. Но не только нервная система страдает, постепенно вирус проникает в надпочечники, почки, лёгкие, скелетные мышцы, сердце, слюнные железы, кожу и печень.
Проникновение вируса бешенства в слюнные железы и размножение его обуславливает дальнейшее распространение заболевания. Быстрее распространяется инфекция, если человека укусило животное в верхнюю половину туловища. Укус головы и шеи приведёт к молниеносному распространению инфекции и к большому количеству осложнений.
Всего выделяют несколько этапов развития бешенства:
- инкубационный или период без проявлений болезни;
- начальный или продромальный период бешенства, когда видимые типичные признаки инфекции отсутствуют, но самочувствие человека значительно ухудшается;
- этап разгара или возбуждения;
- терминальная стадия или паралитическая.
Самое опасное время — это начало болезни. Инкубационный период бешенства у людей составляет от 10 до 90 дней. Известны случаи, когда заболевание развивалось через год после укуса животного. С чем связана такая большая разбежка?
- Как уже было отмечено, немаловажную роль в этом играет место укуса. Если животное, заражённое вирусом бешенства, укусило человека в верхнюю половину туловища — сроки развития болезни сокращаются. В случае травматизации стопы или голени — инфицирование развивается медленнее.
- Зависит от возраста пострадавшего человека. У детей инкубационный период значительно короче, чем у взрослых.
- Имеет значение и вид заражённого животного. Укус мелких разносчиков инфекции менее опасен, крупное животное нанесёт больший урон и болезнь быстрее разовьётся.
- Ещё один важный аспект — размер и глубина ранения, укуса или царапины.
- Чем больше количество возбудителя бешенства, попавшее в рану, тем значительнее шансы на быстрое развитие болезни.
- Играет роль и реактогенность организма человека, или, другими словами, насколько его нервная система окажется восприимчивой к данному возбудителю.
Какие первые признаки бешенства у человека?
- Во время продромального периода, который в большинстве случаев составляет 2–3 дня, человек вновь ощущает боль в месте укуса или раны, появляется припухлость и покраснение. Зуд и боль отмечаются по ходу нервных волокон.
- Кроме местных проявлений, появляется общее недомогание, слабость и выраженные головные боли.
- Человек становится нервным и крайне раздражительным.
- Симптомы бешенства в это время касаются и работы желудочно-кишечного тракта: появляется тошнота, возможна рвота, нарушение пищеварения, снижается аппетит.
Кроме раздражительности, у человека появляется выраженная чувствительность слухового и зрительного анализатора, когда даже обычный свет либо звук доставляет дискомфорт.
Но даже в это время практически невозможно заподозрить о начале заболевания, ведь такие симптомы сопровождают многие инфекционные болезни, не только бешенство.
После краткого продрома следует другой период — разгара. Длится он недолго, от одного до четырёх дней.
Как дальше проявляется бешенство у человека?
- Во время разгара болезни спустя всего 2–3 дня после продромального периода депрессия или апатия сменяется тревогой. При осмотре пульс человека учащён, как и дыхание.
- Резко нарушается глотание и дыхание, и эти симптомы прогрессируют с каждым днём.
- Усиливается гидрофобия или водобоязнь при бешенстве. Она проявляется во всём, что касается жидкости — плеск, падание капли воды, при попытке её выпить, во время журчания, а впоследствии и при виде любых жидкостей. Почему при бешенстве боятся воды? Это связано с поражением головного мозга и его важных нервных центров. При попадании вируса в организм он постепенно захватывает практически все нервные клетки, разрушает защитный слой их волокон и приводит к воспалению многих отделов центральной нервной системы. В результате чего к основным симптомам заболевания относятся всевозможные поражения нервных центров.
Появляются и другие фобии — боязнь открытого воздуха, а также света и громких звуков. Как это проявляется? — при появлении любого из вышеназванных раздражителей развиваются приступы страха. Начинаются они с обычного беспокойства, затем присоединяются подёргивания мышц, выраженный спазм гортани и глотки, нарушение дыхания (затрудняется вдох, в котором участвуют не только основные, но и вспомогательные мышцы).
Дополнительно к симптомам заболевания присоединяются выраженные приступы агрессии:
- человек царапает, а иногда даже пытается укусить себя и окружающих, плюётся;
- пострадавший мечется по комнате, стараясь причинить себе или другим боль;
- у людей, заражённых вирусом бешенства, появляется аномальная сила, он старается разломать окружающую мебель, бьётся о стены;
- появляются приступы нарушения рассудка — возникают галлюцинации слуховые и зрительные, бредовые идеи.
Вне приступов человек находится в сознании и чувствует себя неплохо, он в состоянии относительного покоя. В этот период больной бешенством в красках описывает свои переживания и страдания во время приступа.
Как проявляется период параличей при развитии бешенства?
- Из-за паралича мышц у человека возникает постоянное слюнотечение, при этом проглотить он не может и поэтому постоянно сплёвывает.
- Движения в руках ослаблены вследствие паралича плечевых мышц и конечностей.
- Челюсть у таких больных нередко свисает из-за слабости мышц лица.
- Кроме параличей, у больных бешенством на последней стадии заболевания повышается температура тела.
- Усиливаются нарушения работы сердечно-сосудистой и дыхательной системы, поэтому очередной приступ для человека может окончиться плачевно.
- Далее, симптомы бешенства у людей угасают — наступает общее спокойствие человека, исчезает страх и тревожные расстройства, приступы тоже не наблюдаются.
- Буйство при бешенстве сменяется апатией, вялостью.
Общая продолжительность всех периодов заболевания — не более 10 дней, исключая инкубационный.
Кроме, всем знакомого классического течения бешенства, есть ещё несколько вариантов нехарактерных для этой инфекции.
- Болезнь протекает без боязни света или воды, а начинается сразу с периода параличей.
- Возможно, течение болезни с лёгкими симптомами, без особых проявлений.
Врачи даже предполагают, что одним из важных факторов в распространении болезни является скрытое или атипичное течение инфекции.
Прогноз бешенства всегда сложно предсказать. Здесь, возможно, два основных варианта — это выздоровление либо смерть от бешенства. Чем позже начата терапия, тем сложнее вылечить пациента. Последний период болезни всегда неблагоприятный в плане выздоровления, в это время у человека уже нет шансов.
Диагностика болезни начинается с подробного сбора анамнеза о пострадавшем человеке.
- В своевременной диагностике бешенства играет роль наличие укуса животного либо ослюнение им раны.
- На втором этапе постановки диагноза осматривают пострадавшего, имеют значение следующие данные: рубцы, увеличение зрачков, учащённое сердцебиение, слюнотечение, чрезмерная потливость и нарушение психики. Но к сожалению, все эти симптомы наблюдаются не на первых этапах развития бешенства.
-
Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.
- Помимо мозга, вирус бешенства может содержаться в слюне, но в меньшем количестве. Поэтому если лаборантам повезёт, то они обнаружат клетки возбудителя инфекции. Для исследования берут клетки слюнных желёз и заражают ими лабораторных животных, у которых быстро развиваются параличи и наступает смерть.
- Специфическая диагностика бешенства крайне затруднена при жизни больного человека. Применяют исследование роговицы глаза, кусочков кожи и мозга с помощью специальных флюоресцирующих антител.
- Для определения наличия иммунитета к вирусу применяют после введённой вакцины тест на антитела к бешенству. Используют серологические методы исследования.
В начальном этапе развития заболевания основополагающий принцип диагностики бешенства у человека — это анализ симптомов. Например, можно сделать выводы, основываясь на приступах после контакта больного с водой.
Терапия бешенства начинается с важного этапа — полная изоляция человека в отдельную палату, в которой отсутствуют любые раздражители, чтобы не провоцировать приступы.

- В первую очередь стараются откорректировать работу нервной системы, ведь основные проблемы из-за воспаления центров головного мозга. С этой целью назначают снотворные, препараты для уменьшения болей, противосудорожные лекарства.
- Учитывая, что больные бешенством ослаблены им назначают парентеральное питание, то есть вводят с помощью растворов глюкозу, витамины для поддержания работы нервной системы, плазмозамещающие вещества и просто солевые растворы.
- Лечится ли бешенство у людей противовирусными лекарствами или другими методами? На поздних стадиях заболевание неизлечимо и оканчивается летальным исходом. Любые даже самые современные противовирусные препараты неэффективны и поэтому не применяются против бешенства.
- В 2005 году в США вылечили девушку, которую в период разгара болезни ввели в искусственную кому, а после недели отключения головного мозга она очнулась здоровой. Поэтому сейчас ведутся активные разработки современных методов лечения больных бешенством.
- Кроме этого, пытаются лечить заболевание иммуноглобулином при бешенстве в сочетании с ИВЛ и другими методами.
Ввиду отсутствия эффективных способов лечения бешенства самым надёжным на сегодня остаётся профилактика.

Так как в условиях города разносить вирус бешенства могут животные — большое внимание уделяется мерам профилактики домашних собак и кошек. С этой целью им проводят специфическую профилактику бешенства — регулярно делают прививки.
К неспецифическим методам защиты от бешенства относится сжигание трупов умерших животных или людей, чтобы вирус дальше не циркулировал в природе. Кроме этого, врачи настоятельно рекомендуют в случае укуса незнакомого животного сразу же промыть рану большим количествам жидкости и обратиться в ближайший медицинский пункт за оказанием экстренной помощи.
Экстренная профилактика бешенства состоит во введении пострадавшему человеку антирабической вакцины. Для начала рану активно промывают и обрабатывают антисептическими препаратами. При подозрении на заражение человека вирусом бешенства противопоказано иссечение краёв раны и зашивание её, так, как это делают в обычных условиях. Данные правила важно соблюдать, ведь при проведении хирургической обработки раны инкубационный период бешенства значительно уменьшается.
Сколько уколов делают человеку от бешенства? — здесь всё зависит от условий. Имеет значение кому назначено введение препарата — пострадавшему или человеку, который по роду своей деятельности может столкнуться с заражёнными животными. Разные виды вакцин создатели рекомендуют вводить по своему разработанному графику. После укуса больного бешенством животного может применяться метод шестикратного введения препарата.
При вакцинации важно соблюсти несколько условий:
- в течение некоторого времени после неё и весь период, когда прививают человека, нельзя вводить необычные продукты в рацион, так как часто развивается аллергия;
- в случае если за собакой удалось понаблюдать, и она в течение 10 дней не умерла от бешенства — график прививок сокращается и последние уже не делают;
- алкоголь и уколы от бешенства несовместимы, последствия могут быть непредсказуемыми, и вакцина попросту не подействует.
Весь период введения антирабической вакцины человек должен находиться под присмотром врачей. Экстренную иммунопрофилактику бешенства чаще всего проводят в травмпункте, которые для этого снабжены всем необходимым.
Какие могут быть побочные эффекты у человека после уколов от бешенства? Раньше широко использовали вакцины, приготовленные из нервной ткани животных. Поэтому несколько лет назад после применения прививки от бешенства развивались заболевания головного мозга, такие как энцефалит и энцефаломиелит. Сейчас состав и методы изготовления препаратов немного изменились. Современные вакцины намного легче переносятся, после их применения лишь иногда возникает аллергическая реакция или проявляется индивидуальная непереносимость.
Ещё не изобрели действенные препараты от бешенства, которые могли бы спасти жизнь человеку в момент развивающегося заболевания. Самое частое его осложнение — это смерть. По этой причине бешенство относится к числу наиболее опасных инфекций. Поэтому после укуса животного не нужно геройства — важно своевременно обратиться за помощью в травмпункт.
источник
 Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.
Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.