Гидрофобия проявляется нестерпимым отвращением к приближающемуся к губам больного стакану с водой, что вызывает рефлекторный резко болезненный спазм мышц гортани и глотки, ощущение удушья. Несмотря на мучительную жажду, больной отталкивает воду, резко поворачивает голову, отклоняет туловище назад. Руки при этом вытянуты вперед, дрожат. С закрытым ртом больной производит глубокий, резкий, шумный вдох носом. Отмечается подергивание мимической мускулатуры, на лице выражение страха, ужаса, глаза устремлены в одну точку, отмечается экзофтальм. Часто наблюдается икота, рвота, потливость, во рту скапливается густая слюна. После отдаления воды больной несколько успокаивается, но при повторной попытке дать ему воды возникает еще более выраженный гидрофобический спазм. Приступ вызывает не только вид, но и шум воды, вытекающей из крана. Гидрофобия — патогномоничный признак бешенства.
Аэрофобия — возникновение гортанно-глоточного спазма от струи воздуха, особенно холодной, направленной на лицо больного. Приступ может быть спровоцирован действием яркого света, резкими звуками.
Характерна повышенная возбудимость больного. Иногда беспокойство приобретает агрессивные проявления и переходит в буйство, при этом больные кричат, вскакивают с постели, нападают на ухаживающий персонал. Возникают устрашающие галлюцинации Больные многословны, их речь отрывистая, бессвязная.
Гортанно-глоточные спазмы сопровождаются выраженной одышкой, генерализованными клонико-тоническими судорогами. Приступы буйства сменяются периодами «успокоения», во время которых больной помнит обо всем случившимся с ним, испытывает чувство безнадежности. В связи с тем, что больной не может глотать воду и пишу, развивается обезвоживание и истощение.
К концу периода возбуждения усиливается саливация, слюна разжижается. Больной отрывистыми плевками брызжет слюной. Черты лица резко заострены, глаза впалые, зрачки расширены. Больной изможден, но не спит. Отмечается тахикардия В период возбуждения может развиться внезапный смертельный паралич дыхательного или сосудодвигательного центров.
Если этого не происходит, то наступает паралитическая (конечная) стадия болезни, которая характеризуется понижением общей возбудимости и развитием вялых периферических параличей. Чаще они начинаются в области укушенной конечности и распространяются снизу вверх по типу паралича Landry. Температура тела достигает 38-39 °С и выше. Обильное истечение слюны и резко усиленное потоотделение увеличивают обезвоживание больного. Больные впадают в коматозное состояние. «Зловещее успокоение» является признаком приближающейся смерти, которая наступает от паралича сердечной деятельности.
Продолжительность болезни с момента появления гидрофобии составляет обычно 1-3 дня, редко 3-6 дней и больше. В настоящее время интенсивная терапия способна продлить жизнь больного в коматозном состоянии, однако обычно при этом развиваются многочисленные осложнения и наступает смерть. Часто вирус бешенства приводит к возникновению миокардита.
В редких случаях, преимущественно при заражении через укус летучих мышей-вампиров в Южной Америке, заболевание развивается по типу «тихого бешенства», когда стадия возбуждения не выражена, а с первых дней болезни преобладают симптомы восходящего паралича Landry. Эта форма протекает длительно и заканчивается гибелью больного от паралича бульбарных центров.
Прогноз при развившейся болезни всегда неблагоприятный. Достоверных случаев выздоровления от бешенства нет. Смерть может быть внезапной в результате остановки сердца во время приступа буйства или асфиксии при судорожном приступе, или постепенной от бульбарных расстройств в период параличей.
источник
Заболевание бешенством было известно ещё с далёкой древности, и первые упоминания о заболевании, передающемся через укус собак и весьма напоминающим по описанию бешенство, встречаются в клинописных глиняных табличках Древней Месопотамии – относятся к III т. до н.э. Положительные изменения в изучении и борьбе с этими заболеваниями с 1885 год – когда Луи Пастер разработал антирабическую вакцину и, благодаря этим прививкам было предотвращено множество смертей. А чуть позднее 1892 и 1903 г (почти одномоментно) Бебест и Негри описали внутриклеточные включения в нейронах погибших от бешенства, примерно в это же время была доказана вирусная природа возбудителя учёным Ремлеже.
РНК-содержащий вирус, семейства Rabdaviridae, рода Lyssavirus – благодаря этим знаниям можно оценить особенности возбудителя:
• частицы окружены двухслойной липидной мембраной с выступающими шипами – наличие этого слоя, возможно и предохраняет возбудитель от фагоцитоза.
• наличие гликопротеина G – отвечает за адсорбцию и внедрение вируса в клетку — если к этой структуре вырабатываются антитела, то происходит нейтрализация вируса организмом;
• Выраженное угнетение процессов биосинтеза белка в клетке организм заражённого ведёт к утрате способности регенерации, и это играет свою роль в формировании летального исхода, т.к почти все клетки нашего организма имеют в своём составе белочную структуру;
• Наличие тропности (избирательность поражения) вируса к нейронам и клеткам слюнным желёз – эта особенность обосновывает специфику симптомов: тропность к клеткам нервной системы, в том числе и ЦНС, поражает гиппокамп – структура отвечающая за поведение, и при его повреждении человек становится неуправляем и ему хочется всех укусить. А заражение слюнных желёз приводит к тому, что желание укусить становится смертельным для окружающих, даже если произошло просто ослюнение (т.к на контактных местах могут быть микротравмы).
Устойчивость: Вирус не устойчив во внешней среде, единственное, что он может, так это сохраняться в трупах животных до 4 месяцев и при низких температурах. Гибель вируса вызывает: кипячение в течении 2 минут; температура 60°С – в течении 5 минут; действие УФИ, а также дезинфектантов вызывает практически мгновенную гибель вируса.
Восприимчивость к бешенству высокая для всех теплокровных. Половых, возрастных и географических ограничений нет, бешенство распространено на всех континентах. Надежда избежать инфицирования после укуса есть у тех, кто привит (особенно недавно). Отмечена осенне-летняя сезонность из-за увеличения частоты контактов людей с дикими животными и бродячими собаками.
Источник и резервуар инфекции в основном – дикие млекопитающие, но могут быть и городские (собаки и другие домашние животные). Пути передачи бешенства – контактный, т.е только после непосредственного ослюнения микротравм кожи/слизистых.
Старайтесь следить за поведением животных, а именно, странности проявляются в следующим: волки спокойны и гуляют в одиночку среди людей, а потом неожиданно нападают; Лисы становятся более ласковыми; У собак (да и у других животных) наблюдается обильное слюнотечение и может быть поджат хвост. Но «странность» поведения не является залогом бешенства.
Инкубационный период от 7 дней до года и более, но чаще 30-90 дней. Это время от внедрения возбудителя до первых симптомов бешенства. Длительность этого периода будет завесить от некоторых факторов: от локализации, от глубины и от обширности укуса, а также от возраста пострадавшего. В особенности локализация и возраст – напрямую предопределяет скорость распространения возбудителя и, чем локализация укуса ближе к голове (т.е повреждение в области рук/шеи/лица), тем быстрее достигает возбудитель мозга, именно из-за короткого пути, и даёт специфические симптомы. Младший возраст также ускоряет появление симптомов, т.к у детей скорость проведения возбуждения выше, нежели у взрослых и это способствует продвижению вируса далее по нервным волокнам.
В этот период происходит проникновение вируса через место укуса и там происходит первичное размножение, после этого вирус проникает в мышечную ткань (при сильных укусах сразу в мышечную ткань), происходит соединение с нервно-мышечными синапсами, проникновение в нервные волокна и распространение по ним возбудителя к ЦНС и клеткам слюнных желёз и, как только возбудитель достигает структур ЦНС, возникает период клинических проявлений (продромальный или период предвестников, период возбуждения и период параличей).
Продромальный период длится в среднем 1-3 дня и один из первых признаков – тканевые изменения в месте укуса и по ходу нервных путей от него, а именно – происходит набухание. Покраснение и зуд в области рубца/места укуса. Эти проявления возможны на фоне небольшого лихорадочного синдрома. Возникает бессонница, подавленность и раздражительность, чувство страха, тоски, повышение чувствительности к слуховым и зрительным раздражителям, гиперестезии воздуха и чувства нехватки воздуха.
Период возбуждения характеризуется возникновением острого энцефалита: приступы психомоторного возбуждения, изменение сознания, галлюцинации, агрессивность, буйство, бредовые идеи, мышечные спазмы, судороги. В этот период возбудитель достигает структур ЦНС и дивиантное поведение говорит о повреждении гиппокампа — это характеризуется попытками больного убежать, укусить, нападать с кулаками. Также стоит упомянуть о бесконтрольной силе, возникающей у заражённых, т.к она достигает таких масштабов, что больные начинают вырывать трубы, отрывать двери и т.д.
Как только возбудитель достигает стволовых структур и по достижению черепных нервов, возникает очаговая неврологическая симптоматика: диплопия, парез лицевых мышц, неврит зрительного нерва, нарушение глотания – каждый из этих симптомов имеет свою специфику проявления, в зависимости от того, какая пара черепных нервов повреждена. Например, самый яркий симптом – слюнотечение и пена изо рта характерна для повреждения языкоглоточного нерва, т.к происходит нарушение тонуса протока слюнных желёз и нарушение глотания. Из-за потерь жидкости через слюну и возможную рвоту, больные хотят пить, но не могут из-за гидрофобии (боязнь воды), помимо этого регистрируется аэрофобия (страх воздуха, его дуновения), также наблюдается страх яркого света (фотофобия) или громкого звука (акустикафобия) – все эти страхи могут вызывать возникновение всё новых и новых приступов. Приступы не постоянны, но легкопровоцируемы и частонарастающие с сокращением интервалов возникновения и сопутствующими судорогами (часто генерализованными).
Паралитическая стадия болезни: судороги и возбуждение прекращаются, и на фоне полного благополучия, которое является мнимым, наступает смерть – часто из-за паралича сосудодвигательного или дыхательного центра.
Все 4 периода могут протекать весьма вариабельно, но как бы там не было исход один – смерть. Возникновение специфических симптомов «включает жизненный таймер» и люди живут не более недели.
Оговорю сразу, что диагностика часто посмертная, т.к из-за молниеносного течения и тканевой деструктуризации нейроцитов, диагностика, да и лечение бессмысленны и проводятся только для предотвращения распространения заболевания и спасения тех, у кого ещё не начались клинические проявления.
• РН (реакция нейтрализации) направлена на определение специфических антител против гликопротеина G (описание в подзаголовке «возбудитель»), при этом материал для исследования – отпечатки роговицы, биоптаты кожи затылка, у невакцинированных больных происходит четырёхкратное нарастание антител при исследовании парных сывороток. У вакцинированных больных обнаруживают абсолютный уровень специфических антител, которые определяются не только в периферической крови, но и в спинномозговой жидкости.
Посмертные методы диагностики бешенства (т.е только после смерти):
• ПЦР (полимеразная центральная реакция) направлена на обнаружение РНК-вируса, берутся из биоптатов мозга.
• Гистологический метод направленный на обнаружение телец Бабеша–Негри (специфические эозинофильные включения и их появления обусловлено затруднением созревания вирионов в нейроцитах) в мазках-отпечатках головного мозга.
• Биологический метод основан на заражении лабораторных животных и обнаружении тех же самых телец Бабеша-Негри, но уже в мозговых тканях умерших животных. Для лабораторных анализов, помимо кусочков мозговой ткани, используют ещё биоптаты слюнных желёз и роговицы.
Специфического лечения нет. Помощь основывается только на том, чтобы ликвидировать патогенез, т.е лечение симптоматическое: установка назогастрального зонда и проведение зондового питания, также проводят инфузионную терапию, противосудорожную и седативную терапию, при необходимости вводят мышечные релаксанты и наркотические средства, проводят ИВЛ. Но такое лечение не позволяет избежать смертельного исхода.
Поэтому сразу после укуса любого животного необходимо проводить лечебно-профилактическую иммунизацию на тот случай, если животное окажется больным.
Главная цель профилактики – иммунизация, которая может быть профилактической или лечебно-профилактической:
Профилактическая проводится людям с риском заражения: ветеринары, лесники, охотники, собаколовы, работники бойни, сотрудники лабораторий работающих с вирусом бешенства;
Лечебно-профилактическая иммунизация проводится при контакте и укусах людей бешенными, подозрительными на бешенство или неизвестными животными. В этом случае противопоказаний для вакцинации нет, даже при беременности и кормлении её всё равно необходимо проводить – «потерявший головы о волосах не плачет».
Принципы профилактики: края раны не иссекают и не ушивают в первые 3 дня, исключения составляют только некоторые случаи – обширные раны, наложение швов на кровоточащие сосуды, наложение швов на раны лица. После первичной хирургической обработки применяют антирабическую культуральную концентрированную очищенную инактивированную сухую вакцину (КОКАВ) – её вводят по 1 мл в дельтовидную мышцу, а детям – в мышцу бедра. Курс введения приходится на 0, 3, 7, 14, 30 и 90 день итого, вместо пресловутых «40 уколов в живот» в прошлом времени, курс иммунизации составляет всего 6 инъекций.
Антиробический иммуноглобулин гетерологичный (лошадиный) или гомологичный (человеческий) нейтрализует вирус бешенства. Вводят его при тяжёлых множественных укусах и опасной локализации. Его вводят в первые часы после укуса, но не позднее 3 суток с целью создания пассивного иммунитета. Перед проведением иммунизации, с целью избежать анафилактической реакции, используют правила введения по Безредко, а также дозу вводимой вакцины определяют из расчёта 40МЕ/кг – при введении гетерологичного, и 20МЕ/кг – при введении гомологичного иммуноглобулина. Для введения необходимой дозы иммуноглобулина необходимо вес пострадавшего умножить на 40(20)МЕ и разделить полученное число на активность иммуноглобулинов указанную на этикетке. Рассчитанную дозу инфильтрируют вокруг ран и в глубину раны (если всю дозу ввести невозможно по анатомическим соображениям – область глаз, ушная раковина и т.д., оставшуюся дозу вводят внутримышечно в другие места). После применения вакцины иммуноглобулин не водят, совместное введение возможно в тяжёлых случаях (ослюнение и/или укус слизистых, области головы, рук, просто множественные укусы) и при том, иммуноглобулин вводят перед вакциной.
За укусившим животным наблюдают 10 суток и, при появлении первых признаков заболевания, его голову направляют в лабораторию на иммунофлюоресценцию биоптатов головного мозга, с целью обнаружения вируса бешенства. Если же в течении 10 дневного наблюдения, со стороны животного не обнаружилось никаких симптомов, то у человека прекращают начатую иммунизацию. Если же пострадавший ранее был иммунизирован и после его иммунизации прошло менее года, назначают всего 3 инъекции по 1 мл на 0, 3, 7 день. Если прошло более года от иммунизации, то повторную иммунизацию проводят полную.
Вакцинированному следует знать: лечение глюкокортикоидами и иммунодепрессантами следует приостановить, иначе антирабическая иммунизация окажется неэффективной, запрещается применение спирта на всём протяжении иммунизации и на протяжении 6 месяцев после окончания. Исключить все стрессовые реакции.
Вопрос: Опасен ли больной для окружающих?
Ответ: да. Больной бешенством не только заразен, а еще и агрессивен.
Вопрос: Сохраняется ли иммунитет после иммунизации?
Ответ: из-за абсолютной смертности, постинфекционный иммунитет не изучен, но известно, что поствакцинальный иммунитет сохраняется год.
источник
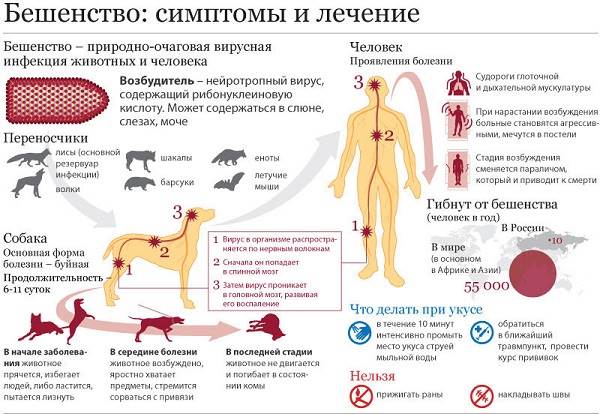
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных. Распространяясь по нервным волокнам, вирус бешенства вначале повышает их возбудимость, а затем вызывает развитие параличей. Проникая в ткани спинного и головного мозга вирус вызывает грубые нарушения в работе ЦНС, клинически проявляющиеся различными фобиями, приступами агрессивного возбуждения, галлюцинаторным синдромом. Бешенство до сих пор остается неизлечимым заболеванием. По этой причине трудно переоценить значение профилактической антирабической вакцинации, проводимой пациенту в случае укуса животного.
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных.
Бешенство вызывает РНК-содержащий рабдовирус, имеющий пулевидную форму и обладающий двумя специфическими антигенами: растворимый AgS и поверхностный AgV&. В процессе репликации вирус способствует возникновению в нейронах специфических включений – эозинофильных телец Бабеша-Негри. Вирус бешенства довольно устойчив к охлаждению и замораживанию, но легко инактивируется при кипячении, воздействии ультрафиолетового излучения, а также дезинфекции различными химическими реагентами (лизол, хлорамин, карбоновая кислота, сулема и др.).
Резервуаром и источником бешенства являются плотоядные животные (собаки, волки, кошки, некоторые грызуны, лошади и скот). Животные выделяют вирус со слюной, контагиозный период начинается за 8-10 дней до развития клинических признаков. Больные люди не являются значимым источником инфекции. Бешенство передается парентерально, обычно во время укуса человека больным животным (слюна, содержащая возбудителя, попадает в ранку и вирус проникает в сосудистое русло). В настоящее время есть данные о возможности реализации аэрогенного, алиментарного и трансплацентарного пути заражения.
Люди обладают ограниченной естественной восприимчивостью к бешенству, вероятность развития инфекции в случае заражения зависит от локализации укуса и глубины повреждения и колеблется в пределах от 23% случаев при укусах конечностей (проксимальных отделов) до 90% в случае укуса в лицо и шею. В трети случаев заражение происходит при укусе диких животный, в остальных случаях виновниками поражения человека бешенством являются домашние животные и скот. В случае своевременного обращения за медицинской помощью и проведения профилактических мероприятий в полней мере бешенство у инфицированных лиц не развивается.
Вирус бешенства проникает в организм через поврежденную кожу и распространяется по волокнам нервных клеток, к которым имеет выраженную тропность. Кроме того, возможно распространение вируса по организму с током крови и лимфы. Основную роль в патогенезе заболевания играет способность вируса связывать рецепторы ацетилхолина нервных клеток и повышать рефлекторную возбудимость, а в последующем — вызывать параличи. Проникновение вируса в клетки головного и спинного мозга приводят к грубым органическим и функциональным нарушениям работы ЦНС. У больных развиваются кровоизлияния и отек головного мозга, некроз и дегенерация его ткани.
В патологический процесс вовлекаются клетки коры полушарий, мозжечка, зрительного бугра и подбугорной области, а также ядра черепно-мозговых нервов. Внутри нейронов головного мозга при микроскопии отмечаются эозинофильные образования (тельца Бабеша-Негри). Патологическое перерождение клеток ведет к функциональным расстройствам органов и систем ввиду нарушения иннервации. Из центральной нервной системы вирус распространяется в другие органы и ткани (легкие, почки, печень и железы внутренней секреции и др.). Попадание его в слюнные железы ведет к выделению возбудителя со слюной.
Инкубационный период бешенство может составлять от пары недель при локализации укуса на лице или шее до нескольких месяцев (1-3) при внедрении возбудителя в области конечностей. В редких случаях инкубационный период затягивался до года.
Бешенство протекает с последовательной сменой трех периодов. В начальном периоде (депрессии) отмечается постепенное изменение поведение больного. В редких случаях депрессии предшествует общее недомогание, субфебрилитет, боль в области ворот инфекции (как правило, уже зажившей к началу заболевания раны). Иногда (крайне редко) место внедрения возбудителя вновь воспаляется. Обычно в этом периоде клиника ограничивается проявлениями со стороны центральной нервной системы (головные боли, расстройства сна, потеря аппетита) и психики (апатия, подавленность, раздражительность, угнетенность и приступы страха). Иногда больные могут ощущать дискомфорт в груди (стеснение), страдать расстройством пищеварения (обычно запорами).
Разгар заболевания (стадия возбуждения) наступает на 2-3 день после появления первых признаков депрессии, характеризуется развитием различных фобий: боязни воды, воздуха, звуков и света. Гидрофобия – боязнь воды – мешает больным пить. Характерное поведение – при протягивании стакана с водой, больной с радостью его берет, но попытка выпить жидкость вызывает приступ парализующего страха, приостановку дыхания и больной бросает стакан. Однако не всегда бешенство сопровождается гидрофобией, что может затруднять диагностику. При прогрессировании заболевания больные страдают от сильной жажды, но ввиду сформировавшегося рефлекса даже вид и шум воды вызывают спазмы дыхательных мышц.
Аэрофобия характеризуется приступами удушья в связи с движением воздуха, при акустофобии и фотофобии такая реакция наблюдается на шум и яркий свет. Приступы удушья кратковременны (несколько секунд), их сопровождают спазмы и судороги мимической мускулатуры, зрачки расширены, больные возбуждены, испытывают панический ужас, кричат, откидывают голову назад. Наблюдается дрожание рук. Дыхание во время пароксизмов прерывистое, свистящее, вдохи – шумные. В дыхании задействована мускулатура плечевого пояса. В этом периоде больные пребывают в агрессивном возбужденном состоянии, много кричат, склонны к бессистемной агрессивной активности (мечутся, могут ударить или укусить). Характерна гиперсаливация.
С прогрессированием заболевания приступы возбуждения становятся все чаще. Отмечается потеря веса, избыточное потоотделение, возникают галлюцинации (слуховые, зрительные и обонятельные). Продолжительность периода возбуждения составляет 2-3 дня, реже удлиняется до 6 суток.
Терминальная стадия болезни – паралитическая. В тот период больные становятся апатичны, их движения ограничены, чувствительность снижена. Ввиду стихания фобических пароксизмов возникает ложное впечатление, что больному стало лучше, однако в это время быстро поднимается температура тела, развивается тахикардия и артериальная гипотензия, возникают параличи конечностей, а в дальнейшем и черепно-мозговых нервов. Поражение дыхательного и сосудодвигательного центра вызывает остановку сердечной деятельности и дыхания и смерть. Паралитический период может длиться от одного до трех дней.
Есть способы выделения вируса бешенства из ликвора и слюны, кроме того, существует возможность диагностики с помощью реакции флюоресцирующих антител на биоптатах дермы, отпечатках роговицы. Но ввиду трудоемкости и экономической нецелесообразности эти методики не применяются в широкой клинической практике.
В основном диагностику осуществляют на основании клинической картины и данных эпидемиологического анамнеза. К диагностическим методикам, имеющим прижизненный характер, также относят биопробу на лабораторных животных (новорожденных мышах). При заражении их выделенным из слюны, ликвора или слезной жидкости вирусом, мыши погибают через 6-7 дней. Гистологический анализ ткани головного мозга умершего больного позволяет окончательно подтвердить диагноз в случае выявления в клетках телец Бабеша-Негри.
В настоящее время бешенство является неизлечимым заболеванием, терапевтические мероприятия носят паллиативный характер и направлены на облегчение состояния пациента. Больные госпитализируются в затемненную шумоизолированную палату, им назначают симптоматические средства: снотворные и противосудорожные препараты, обезболивающие, транквилизаторы. Питание и регидратационные мероприятия осуществляют парентерально.
Сейчас идет активное опробование новых схем лечения с помощью специфических иммуноглобулинов, иммуномодуляторов, гипотермии головного мозга и методик интенсивной терапии. Однако до сих пор бешенство является смертельным заболеванием: летальный исход наступает в 100% случаев развития клинической симптоматики.
Профилактика бешенства в первую очередь направлена на снижение заболеваемости среди животных и ограничение вероятности укуса бродячими и дикими животными человека. Домашние животные в обязательном порядке подвергаются плановой вакцинации от бешенства, декретированные категории граждан (работники ветеринарных служб, собаколовы, охотники и т.д.) проходят иммунизацию антирабической вакциной (троекратное внутримышечное введение). Спустя год производится ревакцинация и в дальнейшем в случае сохранения высокого риска заражения, рекомендовано повторение иммунизации каждые три года.
В случае укуса животного обязательно производится комплекс мер, направленных на предотвращение бешенства: рана промывается медицинским спиртом, обрабатывается антисептиками, накладывается асептическая повязка, после чего следует немедленно обратиться в травматологический пункт (либо к хирургу или фельдшеру ФАП). В кратчайшие сроки проводится курс профилактической антирабической вакцинации (сухой инактивированной вакциной) и пассивной иммунизации (антирабический иммуноглобулин). Схема профилактических инъекций зависит от локализации укуса, глубины раны и степени загрязнения слюной.
источник
Гидрофобия (аквафобия) – это боязнь воды.
Страх воды встречается у людей независимо от пола, возраста, расы и социального положения. Письменные вспоминания о гидрофобии встречаются в древних текстах всех цивилизаций, а также в мифах и сказках.
Гидрофобия – это пограничное между здоровьем и болезнью психическое состояние, характеризующееся возникновением иррационального страха при виде воды или непосредственном контакте с ней.
Водобоязнь может возникать даже при возможности потенциального контакта жидкостью, например, когда человек находит рациональное объяснение, чтобы пропустить работу или встречу из-за того, что на улице идет дождь. Описаны такие случаи водобоязни, как страх пить что-либо жидкое, страх повышенной влажности воздуха, тумана. Иногда эти состояния мешают социальной жизни и требуют коррекции психотерапевта или психиатра.
Объективная статистика распространенности гидрофобии в популяции от ВООЗ отсутствует. Психологи считают, что водные страхи свойственны 10% населению, они встречаются как постстрессовая реакция в определенные этапы жизни.
Частота гидробии у взрослых и детей несколько отличается. В силу несформированных механизмов анализа и рационализации, у детей случаи фобии фиксируются чаще, чем у взрослых в 3-4 раза. Гидрофобия начинается после психотравмирующего фактора, с которым сталкивается ребенок.
Статистика указывает как самые распространенные следующие причины гидрофобии: стихийное бедствие, затяжные ливни с грозой и молниями, травмирующие ситуации, связанные с водой – длительное пребывание в слишком горячей или холодной воде, мокрые пеленки, избежания гибели при тонении.Вследствии этого, ребенок всячески избегает контакта с предметом страха – водой, и не осознает, что боится воды.
Водобоязнь проявляется симптомами двух групп:
Вегетососудистые реакции обусловлены нарушением равновесия в вегетативной (автономной) части нервной системы. В состав вегетативной системы входят две части: симпатическая и парасимпатическая. Симпатическая нервная система работает, главным образом, на адреналине. И ее эволюционная значимость проявляется в моментальной реакции мобилизации всего организма.
Вследствие стресса, угрожающей или неприятной ситуации, сердце начинает биться с высокой частотой, кровь прибывает к мышцам нижних конечностей, увеличивается частота и глубина дыхательных движений – все это помогает сбежать от угрозы. При этом в некоторой степени или полностью останавливаются функции органов, которые не принимают участие в «бегстве»: мочевыделительная и пищеварительная система.
Симпатическая и парасимпатическая части находятся в состоянии динамического равновесия, они одновременно влияют на все органы и системы. В результате получается что-то усредненное, сердце сокращается с частотой 60-80 уд/мин, человек дышит с частотой 12-18/мин и т.д.
При гидрофобии вид воды, контакт с ней, вспоминание о ней, способствуют немедленному выбросу в кровь адреналина надпочечниками. Он вызывает явления физического дискомфорта: человек внезапно начинает дрожать, глубоко дышать, кожа становится то бледной, то красной, появляется чувство, что необходимо куда-то бежать, что в помещении или на улице почему-то мало воздуха, учащается сердцебиение.
От резкого повышения давления начинается головокружение, могут быть мушки перед глазами и начаться носовое кровотечение. Расширяются зрачки, немеют верхние конечности, сухость во рту, которая обусловлена ненадобностью слюны во время реакции «бегства».
В норме все эти реакции помогают защитить организм от факторов агрессии, но так как при гидрофобии это все начинается в состоянии покоя, то человек воспринимает ситуацию как опасную – потому что организм реагирует на адреналин, хотя объективно нет никаких угроз.
Данное состояние можно классифицировать как вегетососудистую дистонию, а именно симпатоадреналовый криз. Так как период полувыведения адреналина составляет 1-2 минуты, то все симптомы исчезают через 5-10-15 минут, после этого чувствуется усталость, желание сходить в туалет и поесть – признак того, что заработали все системы организма. Это универсальная реакция на стресс, в том числе водобоязнь.
Психические симптомы гидрофобии возникают уже после нескольких пережитых случаев симпатоадреналовых кризов. У больного появляется некая настороженность к воде. Человек сначала только подсознательно, а потом уже и сознательно начинает понимать, что причиной неприятного состояния, чрезмерного выброса адреналина, является контакт с водой. И вместо того чтобы побороть страх жидкости рационально, человек начинает всячески избегать соприкосновение с триггером – водой.
По началу это дает эффект, но со временем такое избегание воды начинает проявляться тревожными состояниями, беспокойством, постоянным ожиданием «плохого». Больной придумывает для себя и окружающих причины, из-за которых он не хочет погулять с друзьями, пойти на пляж, выпить чай, принять ванну. При наступившем контакте с триггером больной теряет способность к логическому мышлению, рационализации и начинается «физиологическая» фаза.
Получается замкнутый круг, так как неизбежный контакт с водой углубляет волнение больного, а такое переживания усугубляет физиологические реакции. У взрослых симптомы могут протекать сглажено, в случае легкого течения гидрофобии или если гидрофобия непостоянна.
У детей водобоязнь может быть стимулирована чтением рассказов о мореплавателях, подводных чудовищах или мифов о древних богах воды. В этом случае, у ребенка образуется стойкая ассоциация жидкости со «страшным чудовищем», которое обязательно живет в озере, реке, море или океане, а иногда и в ванне. Бывают вычурные формы ужаса воды:
- хинофобия – боязнь снега и льда;
- талассофобия – боязнь моря и океана;
- аблютофобия – боязнь медицинских манипуляций связанных с использованием жидкостей, инъекций, клизм, промывание желудка и т. д.;
- батофобия – боязнь больших водоемов.
Отдельный интерес представляет гидрофобия при бешенстве. Симптом страха перед водой при бешенстве известен давно, старое название болезни – «водобоязнь». Бешенство – это инфекционное заболевание, вызываемое вирусом Rabies virus, поражающим серое вещество головного мозга. Болезнь включена в список особо опасных инфекций, так как статистика смертности людей в случае заражения и первого признака равна 100%.
Заразиться можно от больных животных: волков, лисиц, собак, кошек, летучих мышей. У диких зверей, болеющих бешенством, вследствие поражения вирусом головного мозга, и в частности зон, ответственных за безопасность, теряется чувство страха. Они могут подходить близко к населенным пунктам, где контактируют с домашней скотиной, или забегать в села и города.
Заражение происходит при укусе носителем бешенства или попадании обильного количества слюны на раневую поверхность, чему способствует усиленное слюнотечение. Поражение вирусом слюнных желез, приводящее к их воспалению и увеличению секреции слюны – это пример эволюционного приспособления вируса, что позволяет ему эффективней распространяться.
Выраженность гидрофобии при бешенстве у человека насколько сильная, что на эти случаи существуют специально обустроенные палаты, в которых не допускается контакт больного с водой. Так как приступ гидрофобии может вызвать даже слуховое восприятие всплесков жидкости, то в этих палатах отсутствуют умывальники, отключена система отопления, а капельницы с растворами тщательно обматывают тканями, чтобы пациент не догадался о наличии раствора возле него. Соприкосновение с водой приводит пациента в состояние повышенной возбудимости, судорожной готовности, вызывает бред и галлюцинации.
Контакт с водой у заболевшего бешенством имеет негативные последствия. Например, обычный стакан с водой возле пациента вызывает рефлекторные, болезненные сокращения мышц всего тела, которые не поддаются контролю. При спазме мышц гортани и глотки описаны случаи смерти. Даже при эксикозе (тяжелой степени обезвоживание), больной агрессивно отталкивает сосуд с водой.
Страх воды при бешенстве не имеет ничего общего с обычной гидрофобией. Ее причина кроется в поражении вирусом ядра одного из черепно-мозговых нервов – nervus vagus. При этом усиливается реакция на раздражение его рефлекторных зон. Развивается состояние гиперестезии органов чувств – повышенная восприимчивость к любым раздражителям. В мозге есть центр жажды, он при бешенстве работает, но из-за гиперрефлексии nervus vagus, вызванной вирусными частицами, больной не может пить, так как попытка употребить воду неизбежно провоцирует спазмы мышц верхних дыхательных путей – больной начинает задыхаться.
Гидрофобия после укуса животного при характерной клинике является патогномоническим симптомом, то есть таким что подтверждает болезнь, при бешенстве.
Гидрофобия может быть как постоянная, так и периодически возникающая. Может не приносить никакого дискомфорта или же приводить к стойким нарушениям личности и поведения. В зависимости от степени выраженности симптома, для лечения гидрофобии используют методы психотерапии, арт-терапии, гипноз, автотренинг, медитацию, а в случаях, когда гидрофобия мешает социальной жизни, прибегают к помощи специалиста – врача-психиатра.
Как правило, побороть или притупить страх воды помогает 2-3 месячный курс психотерапии, в котором анализируются, прорабатываются и рационализируются истоки симптома: детская психотравма, утопление, пережитый водный катаклизм и т.д. Кроме этого, врач-психотерапевт может назначать курс антидепрессантов, которые уменьшают уровень тревожности. В запущенных случаях используется весь массив фармакологических препаратов: антипсихотики, транквилизаторы, анксиолитики.
источник
В июле текущего года в Казахстане укус бешенной собаки привел к смерти отца семейства. Он отогнал пса от 2-летнего сына, пострадав при этом сам. Живущие на чабанской стоянке Уильского района, укушенные, обратились за мед помощью. Ребенка она спасла. Отец же не соблюдал рекомендации врачей, стал замечать у себя признаки бешенства. Болезнь привела к смерти.
Столь суровое влияние инфекции на человека заставляет смотреть на собак не только как на друзей, но и врагов. Научимся отделять их от общей массы четвероногих, поймем, как распознать болезнь и защититься от нее и ее носителя.
Иначе называется латентным, то есть скрытым. Заболевание набирает силу внутри организма, не проявляясь внешне. Как у большинства инфекций, инкубация бешенства имеет размытые границы от 21-го до 42-ух дней. После проявляются симптомы недуга.
Заразиться же можно за 3-5 дней до истечения латентной стадии. Возбудитель уже активен в крове, моче, кале и слюне животного. Поэтому важно заучить симптомы бешенства, улавливая первые, еще незначительные проявления болезни.
Укус – основной способ заражения. Однако, если на теле есть открытые раны, недуг может проникнуть через них вместе с попавшим на повреждения физиологическими жидкостями. Латентный период при альтернативном заражении совпадает со стандартным. Однако, везде бывают исключения.
Известны случаи, когда недуг проявлялся через 2-3 месяца. Сие касается взрослых собак. Щенки ставят обратные рекорды. У некоторых болезнь проявляется уже на 5-е сутки.
Быстрое распространение инфекции у молодняка заключается в неустоявшемся иммунитете и малых размерах пострадавших. Вирус бешенства относится к энцефалитной группе, переносясь по нейронам со скоростью 3 миллиметра в час. Протяженность нейронных цепей у щенков меньше, чем у взрослых псов. По этой же причине латентный период недуга у крупных четвероногих дольше, чем у карликовых пород.
Первые признаки бешенства у собак далеки от общеизвестной картины недуга в его активной фазе. Животное начинает производить впечатление виноватого, клонит голову к земле и смотрит с грустью. Как бы убегая от вины, пес уединяется, перестает резвиться. Начинается продолжительная лежка. При этом питомец или дворовый обитатель начинает много пить. Так что жажда – первый признак бешенства у собак.
Сильную жажду можно считать одним из первых признаков бешенства у собаки
Лакая воду, зараженная особь не испытывает подобного стремление к еде. Отсутствие аппетита, особенно у прожорливого пса, — тревожный знак. При некоторых формах бешенства привычки в еде остаются прежними, но затрудняется глотание. Собака начинает часто давиться, причем не только костями и большими кусками еды.
Есть и третье течение изменений в питании животного. Некоторые особи начинают есть камни, дерево и прочие предметы, непригодные для употребления внутрь.
К первым симптомам бешенства у собак относятся так же:
- Диарея
- Осипший и хриплый голос
- Озноб
- Суетливость и раздражительность
- Избегание яркого света
- Выпадение шерсти вне линьки
После проявляется клиническая картина позднего периода бешенства. Недуг вирусный. Возбудитель поражает мозг животного. С этим связаны нарастающая неадекватность поведения и потеря контроля над телом. Итак, активную стадию болезни распознаем по:
- Паническому страху перед водой
- Истеканию пены и слюны из постоянно приоткрытой пасти со злобным оскалом
- Попыткам грызть собственный хвост, лапы
- Нападкам на зверей и людей без причины
Злобный оскал с обильным слюноотделением также свидетельствует о болезни собаки
Перед гибелью перестает проявлять агрессию, да и не может более. Тело парализует. Сначала обездвиживаются задние лапы. Паралич медленно «ползет» к голове. Впрочем, умирает бешенный зверь, как правило, с еще движущимися передними ногами, шеей и головой.
По сути, является активным этапом течения вируса. У этого периода есть подэтапы. Их три. На первом собака избегает общения, перестает отзываться на кличку. Если все же подойти к псу, он скулит и ластится.
В агрессию ласка переходит на второй стадии буйного бешенства. Признаки и симптомы у собаки в этот период сводятся к необоснованным:
- Раздражительности
- Пугливости
- Нападениям не только на живых существ, но и неодушевленные предметы
На третьей стадии буйного бешенства блокируется гортань. Итог – хрип и отвисание нижней челюсти. Слюна начинает беспрепятственно вытекать из пасти, выделяясь в повышенном количестве. Возле рта образуется пена. Озверевшее создание постоянно воет.
Последняя стадия буйного течения болезни называется ветеринарами паралитической или депрессивной. Предшествует ей маниакальный этап, а первая стадия именуется продромальной или меланхолической. Общая длительность буйного бешенства – 5-13 дней.
Ее путают с болезнью Ауески. Ее еще называют псевдобешенством. Тоже поражаются дыхательные пути. При Ауески начинается чесотка, приводящая к раздражительности. Мозг животного страдает не меньше, чем при бешенстве. Для собаки особой разницы нет. Оба вируса смертельны. Человек же слабовосприимчив к Ауески. Бешенство же поражает людей с той же интенсивностью, что и животных.
На одной из стадий тихой формы бешенства, животное отказывается от еды, худеет и слабеет
Тихая форма недуга длится 2-4 дня. Пес остается покладистым, нормально питается. Вирус начинает проявляться в диарее, рвоте, болях в животе. Это заставляет путать бешенство с энтеритом и прочими и инфекциями желудочно-кишечного тракта. Зараженный худеет и слабеет.
Порой, на тихой стадии бешенства начинается паралич гортани. Внешне похоже, что собака подавилась костью. В пользу этой версии говорят покашливания, сип. Хозяева домашних псов часто лезут им в пасть. Не находя там кость, люди заражаются через слюну животного.
В некоторых источниках выделяется в отдельный подвид бешенства. Официально же атипичный недуг – синоним тихой формы болезни. Нетипичным он назван из-за смазанной картины симптомов. Если буйное бешенство распознают даже дилетанты, то тихое путают с другими заболеваниями и ветеринары.
Кроме Аусенки и расстройств ЖКТ бешенным собакам приписывают нервную разновидность чумы. Она тоже ведет к параличу и припадкам эпилептического толка. Животное становится раздражительным и агрессивным. На «чистую воду» выводят:
- Отсутствие блокировки нижней челюсти
- Развитие серозного конъюнктивита
При бешенстве паралич челюсти обязателен, может не проявиться на ранней стадии недуга, но с течением времени поможет в установке точного диагноза.
Отличается волнообразным, цикличным развитием. Переход от тихой стадии к буйной многократно повторяется. С каждым разом апатия увеличивается, а агрессия нарастает.
Возвратная форма иначе называется ремитирующей. Изначально понятие применялось для колебаний в течение дня температуры тела во время лихорадки. Типично снижение жара до 37,3-37,5 градусов с повторным нарастанием и вновь сменяющим его спадом.
Порой, циклы возвратного бешенства создают впечатление острой болезни сменяющейся резким выздоровлением. Впечатление ложное. Собака обречена. Из сотни особей выживает, как правило, одна. Причем, тип недуга у этой одной особи определяется как абортивный. В следующей главе выясним, что сие значит.
До острой стадии протекает типично. Затем наступает резкое выздоровление. Его механизм – загадка для медиков. Само понятие «абортивный» означает «прерванный». Прерывается болезнь у 1-2% зараженных. Возможно, процент был бы большим, не усыпляй ветеринары бешеных псов. Их отлавливают и привозят на уколы, дабы оградить от заражения себя и прочих животных.
Абортивная форма бешенства наблюдается и у людей. Одно из свидетельств – обращение в одну из больниц Техаса бездомной женщины. Анализ ее крови подтвердил заражение лиссавирусом. Это научное название возбудителя бешенства. Впрочем, диагностировать болезнь можно было и по внешним признакам. Недуг вошел в острую стадию. Меж тем, госпитализированная выжила, быстро покинув больницу из-за невозможности оплачивать услуги медиков.
Существование абортивного вида бешенства дает надежду, но не должно быть стимулом к бездействию. Вирус относится к группе «ребиес», то есть особоопасных. Важно быстро и верно определить недуг. Как это сделать, расскажем в следующей главе.
Достоверно «вычисляют» вирус, взяв у животного анализ крови. Пока идет его обработка, животное садят на карантин, а попросту говоря, в одиночную клетку или закрытый вольер. Без анализа крови пса наблюдают взаперти около 2-ух недель. Срока достаточно, дабы убедиться в диагнозе или опровергнуть его, не прибегая к изучению физиологических жидкостей.
Дополнительным подтверждением бешенства при внешнем осмотре животного может стать след от укуса. Он же – повод привить животное, если клиническая картина недуга еще не проявилась.
Убедиться что собака заражена бешенством можно сдав анализы крови
Болезнь неизлечима. Лекарство ищут полтысячелетия. Первые упоминания о заражении лиссавирусом найдены в записях 16-го века. Пока, удалось разработать только вакцину. Ее создатель – Луи Пастер. Это французский микробиолог. Вакцину от бешенства он изобрел в 1885-ом году.
К лекарству от лиссавируса «подступились» лишь 21-ом веке. Медикамент далек от классических. Бешенство пробуют лечить комой. Пациентов искусственно вводят в нее. Первый опыт относится к 2005-му году. Тогда американку Джину Гис приняли в больницу с первыми признаками заражения. В кому девушку ввели из расчета, что возбудитель на время блокирует нервную систему, не приводя к ее необратимым изменениям.
Отключив большую часть мозга пациентки, врачи дали организму возможность выработать нужное количество антител. Параллельно медики давали Джин иммуностимулирующие препараты. После недели в коме девушка пошла на поправку.
Прорыв с лекарством-комой условен. Метод пробовали повторно. Успеха добились лишь в 1-ом из 24-ех случаев. Это заставляет предполагать у выздоровевших загадочное абортивное бешенство, не зависящее от трудов врачей.
Из-за «туманности» и дороговизны метод лечения комой и иммуностимуляторами не опробован на животных. Поскольку вопрос упирается в деньги, любящий хозяин может заплатить, организовав попытку исцелить питомца. Пока, желающих не было.
Причина наверняка заключается в прививках от бешенства, планово ставящихся домашним псам. К тому же, у них меньше шансов быть покусанными, чем у диких. Кстати, именно в дикой природе обитает большинство переносчиков вируса типа:
На российских просторах основными переносчиками болезни являются лисы и волки. Присоединяются к ним дикие коты. Впрочем, домашние бешенству тоже подвержены.
Укусы больных диких животных могут являться причиной заражения бешенством
Профилактика недуга – вакцина. Породистых особей ей прививают в обязательном порядке. Лист прививок, к примеру, требуют при продаже железнодорожных и авиабилетов на четвероногих.
Привитые собаки, будучи укушенными зараженным животным, заболевают лишь в 2% случаев. Обычно, это особи с ослабленным иммунитетом, уже болеющие другой инфекций, или обессиленные после оперативного вмешательства.
Как и энцефалитная, вакцина от бешенства вводится в несколько этапов:
- Первый проводят 2-месячным щенкам
- Вторая порция вакцины вводится через 3 недели
- Третья доза препарата ставится после смены у молодняка зубов
После основной программы прививка продолжает обновляться раз в год. Препарат вводят в одно и тоже время, к примеру, весной.
Привитые для профилактики от бешенства собаки меньше подвержены риску заразиться
Если же животное укушено, но не привито, вакцину вводят экстренно. При этом есть условия. Пару месяцев после получения препарата животное не должно перетруждаться, переохлаждаться и перегреваться. Нервные потрясения тоже противопоказаны. Факторы риска ослабляют иммунитет, приводят к физической и нервной усталости, — идеальные условия для развития болезни.
Важно исключить самостоятельное лечение. Питомца срочно доставляют в ветеринарную клинику. Спешить нужно даже с привитым четвероногим. Врач пропишет иммуностимуляторы, поддерживающие действие вакцины. Не стоит забывать, что 2% из привитых псов заражаются. Вакцина, кстати, бесплатна в государственных ветклиниках и грошева в частных. Карман прививка не опустошит, а животное обезопасит.
Будь укушенный пес привит или нет, его сразу изолируют, исключая контакт с другими питомцами, скотом и людьми. Если четвероногий друг инфицирован, вряд ли спасется. В приоритете не допустить дальнейшего распространения болезни.
Рекомендовано срочное обращение в инфекционную больницу. Укушенному введут вакцину и, возможно, назначат иммуностимуляторы вкупе с антибиотиками. Последние, как известно, убивают все микроорганизмы, в том числе и вирусы. Жертва полезной микрофлорой оправдана, когда на весах жизнь и смерть.
Промедлив с визитом к врачам, можно заметить первые симптомы инфекции. Первые признаки бешенства у человека после укуса собаки:
- Боль и жжение в месте укуса
- Зарубцевавшись, раны вновь припухают и краснеют
- Температура поднимается до 37,5, периодически повышаясь до 38 градусов
- Возникает отдышка, ощущение нехватки воздуха
- Затрудняется глотание
- Болит голова
- По телу «разливается» слабость
Если человека укусила собака, необходимо незамедлительно обратиться в врачу
Заметив перечисленные симптомы остается уповать на чудо. В случае же своевременной медицинской помощи шанс на выживание достигает 90%. Умирают, как правило, не соблюдающие рекомендации врачей.
Мужчина из Казахстана, защищавший от бешеной собаки сына, к примеру, продолжил работать на стройке, поднимая тяжести и подставляя себя палящему солнцу. Это, как считают медики, ослабило сопротивление организма вирусу и действие на него вакцины.
источник
Вирус бешенства попадает в организм человека после укусов больными дикими или домашними животными. Заражение происходит при попадании слюны носителя на поврежденные кожные покровы или слизистые оболочки. Инкубационный период вируса бешенства составляет от 2 недель до 2 месяцев. В некоторых случаях этот срок увеличивается до одного года. При общении с больным человеком следует соблюдать элементарную осторожность, поскольку после заражения в его слюне также содержится вирус бешенства.
Опасность представляют укусы (множественные и глубокие), а также любые повреждения шеи, рук, головы и лица. Более того, при прямом контакте с носителем вирус бешенства может проникнуть в кровь даже через небольшие свежие царапины, открытые ранки, потертости, слизистые оболочки глаз и ротовой полости. При укусах в голову и лицо риск попадания вируса составляет 90%, повреждениях рук – 63%, ног – 23%. Впрочем, эти статистические данные не имеют никакой ценности для обычных людей. Помните о том, что любой укус следует расценивать, как потенциальный источник смертельно опасного заболевания. При этом совершенно неважно, кто именно вас укусил, ведь, подхватив бешенство, самый милый песик может превратиться в злобное, неуправляемое создание.
После попадания в организм человека вирус бешенства начинает быстро размножаться. Во время этого процесса симптомы бешенства проходят через 3 ярко выраженные фазы:
- продромальная – появляются первые признаки бешенства в местах укусов: зуд, боль, припухание и покраснение рубца. Кроме того, человек начинает ощущать общее недомогание, головную боль, нехватку воздуха. У него поднимается температура, и появляются проблемы с проглатыванием пищи. Возможно появление симптомов, свидетельствующих о расстройстве ЦНС (кошмары, бессонница, беспричинный страх);
- энцефалитная – период возбуждения наступает спустя 2-3 дня после появления первых симптомов. Для этой фазы характерно развитие болезненных спазмов мышц тела, провоцирующихся самыми разными факторами (шум, яркий свет, спертый воздух). Пациенты становятся агрессивными. Они кричат, рвут на себе одежду, ломают мебель и прочие предметы интерьера. Между приступами возможно появление слуховых и зрительных галлюцинаций, несвязного бреда. В таком состоянии человек очень опасен, так как у него обнаруживается ненормальная «бешеная» сила. Наряду с вышеперечисленными симптомами, бешенство у человека приводит к выраженной тахикардии, повышенной потливости и чрезмерно сильному слюноотделению. Характерным признаком является и пена изо рта;
- заключительная фаза – вирус бешенства вызывает параличи конечностей и поражения черепно-мозговых нервов, но психомоторное возбуждение ослабевает. Пациент становится более спокойным, может есть и пить самостоятельно, меньше мучается от судорог и спазмов. Но это всего лишь видимость нормализации состояния, потому что уже через 10-20 часов человек неминуемо умрет от остановки сердца или паралича дыхательного центра. Смерть приходит внезапно, без агонии.
Следует особо отметить один важнейший факт: бешенство, симптомы которого свидетельствуют о наступлении третьей фазы, не оставляет пострадавшему ни одного шанса на жизнь. Не забывайте о том, что вирус бешенства – смертельно опасен, и при отсутствии лечения он со 100% вероятностью приведет к летальному исходу. По этой причине к врачу необходимо обращаться не тогда, когда появятся первые признаки бешенства, а сразу после укусов и других травм, связанных с нападениями животных. Особенно важно это на фоне того, что в некоторых случаях у пациентов развивается так называемое тихое бешенство, не имеющее выраженных симптомов возбуждения. При таком развитии признаков бешенства человек не чувствует особых изменений общего состояния и считает, что все обошлось. Ошибочность бездействия становится понятной только после первых параличей, когда спасти жизнь пациента уже невозможно.
Еще раз заметим, что любой укус животного следует рассматривать, как потенциальный источник заражения вирусом бешенства. Соответственно, пострадавшему необходимо обратиться к врачу и пройти курс лечения. Противовирусные прививки от бешенства делаются в травматологических пунктах. В нашей стране для этого используется препарат КОКАВ. Вакцина вводится внутримышечно на 0, 3, 7, 14, 30 и 90 день после укуса. Если травма была вызвана случайно, например, во время игры с хорошо знакомым домашним любимцем, курс лечения можно прекратить через 10-15 дней при отсутствии у животного признаков бешенства.
Множественные повреждения и укусы, даже при отсутствии признаков бешенства, требуют применения антирабического иммуноглобулина. Он используется одновременно с вакцинацией в первые часы после травмирования. Также очень важно правильно обработать рану. Ее промывают теплой водой и обеззараживающим составом. Края раны протирают спиртом или 5% настойкой йода. Кроме того, пациенту вводят противостолбнячную сыворотку.
Видео с YouTube по теме статьи:
источник
Бешенство (рабиес, водобоязнь, гидрофобия) – острое инфекционное заболевание, которое возникает после укуса заражённого животного, и протекает с тяжёлым поражением нервной системы и практически всегда заканчивающееся смертельным исходом.
К моменту появления симптомов бешенство почти всегда является смертельным
Бешенство — смертельная, но предупреждаемая зоонозная болезнь. Оно встречается больше чем в 150 странах и территориях. Согласно оценке Всемирной организации здравоохранения (ВОЗ), ежегодно из-за бешенства умирают десятки тысяч человек (по последним данным около 55 000).
Особенно демографически опасным является тот факт, что 4 из 10 человек, укушенных собаками с подозрением на бешенство, – это дети в возрасте до 15 лет.
Каждые 10 минут на планете умирает один человек от этого инфекционного заболевания.
Случаи бешенства фиксируются на всех континентах, кроме Антарктиды. При этом первые места по заболеваемости составляет Азия и Африка.
До 80-х годов XIX века человечество не имело надёжной защиты от бешенства. Только в 1880 году Луи Пастеру удалось получить вирус с нивелированными патогенными и сохранёнными иммуногенными (которые поддерживают иммунитет) свойствами. На основании этого вируса была создана антирабическая вакцина, которая впервые использовалась в 1885 году.
Благодаря первому применению этого препарата, была спасена жизнь мальчику, у которого на 14 участках тела наблюдались укусы бешеной собаки. Именно с того момента и начала свою работу первая в мире антирабическая станция, которая позднее была переименована в Институт Пастера. Несколько позднее утвердился новый метод постконтактной профилактики – антирабическая вакцина и антирабическая сыворотка.
Ежегодно в мире более 15 млн человек получают постконтактную профилактику для предупреждения развития заболевания. Благодаря правильному поведению человека и предпринятии всех необходимых медицинских мер после укуса, около 327 тысяч человек предотвращают это заболевание ежегодно. Но часто это заболевание затрагивает людей, живущих в отдаленных сельских районах. Несмотря на то, что существуют эффективные вакцины и иммуноглобулины против бешенства, люди часто не обращаются даже после укусов животных, не до конца понимая серьёзность и смертельную опасность проблемы.
Возбудитель бешенства – вирус Neuroiyctes rabid, поражающий нейроны спинного и головного мозга. Он склонен к размножению в тканях мозга.
Существует два варианта вируса бешенства – уличный (дикий), который циркулирует в природе среди диких животных и вызывает заболевание, и фиксированный, который не имеет патогенных свойств, но при этом способен поддерживать иммунитет и используется для создания антирабических вакцин.
Источником инфекции являются дикие и домашние животные, которые принадлежат к классу млекопитающих
Различают природные центры бешенства, которые формируют дикие животные (волки, лисы, барсуки, ежи, шакалы, скунсы, крысы и другие) и антропургические, которые поддерживают коты, собаки, сельскохозяйственные животные. За последнее время в европейских странах статистически установлено примерное соотношение источников инфекции при бешенстве: волки, лисы – около 41%, коты – 22%, собаки – 15%, сельскохозяйственные животные – 20%, другие – около 2%.
По данным ВОЗ во всем мире, собаки – это главная причина развития болезни, приблизительно 99% человеческих смертей, являются вызванными укусами этих животных. Стоит отметить, что наиболее опасными являются бродячие животные, особенно те, для которых укус – это инстинктивная реакция в их обыденной жизни (например, собаки).
Заражение человека происходит тогда, когда слюна инфицированного животного попадает на поврежденную кожу или слизистую оболочку. Очень редко фиксируются случаи заражения после снятия кожи с бешеных лис.
Восприятие к бешенству общее, но заболевание зависит от локализации укуса, их количества, количества вируса, который попал в организм. При отсутствии проведения профилактических мероприятий после укуса (вакцинация, иммуноглобулин), при попадании вируса на конъюнктиву заболевание развивается с вероятностью – 100 %, при укусах лица – 99 %, кистей – 63 %, проксимальные отделы конечностей – 23 %. Таким образом, заболевает только 15-30 % укушенных людей.
Но стоит отметить, что если человек был подвержен инфицированию (в организм попало достаточное количество вируса для заражения) и не были проведены профилактические меры, каждый заболевший умирает.
После того, как вирус бешенства внедрился через повреждённую кожу, он распространяется периневральным путём к центральной нервной системе, далее достигает спинного и головного мозга, а обратно по нервным стволам центробежно направляется на периферию, таким образом он поражет практически всю нервную систему. Таким же периневральным путём вирус попадает в слюнные железы, выделяясь со слюной больного.
То, что вирус бешенства действительно распространения по нервным путям, подтверждается опытами с перевязкой нервных стволов. В результате такого эксперимента было установлено, что это предупреждает развитие болезни. По нервным стволам вирус бешенства распространяется со скоростью около 3 мм/час.
Таким образом, основной причиной развития клинических симптомов у людей является не обращение либо позднее обращение за медицинской помощью. Если пострадавший человек вовремя обращается в лечебное учреждение, то ему проводится прививка антирабической вакциной, которая впоследствии предупреждает заболевание и спасает жизнь.
Инкубационный период бешенства (время от попадания вируса в организм до появления симптомов болезни) является достаточно долгим – в среднем от 1 до 3 месяцев (хотя может длиться и до года). Первые симптомы заболевания возникают довольно поздно, когда в спинном и головном мозге уже произошли разрушительные процессы (отёк, кровоизлияние, деградация нервных клеток), что делает лечение практически невозможным.
Клиническая картина бешенства имеет три стадии
Стадия 1 – предвестники. В стадии предвестников (первая стадия) могут возникать воспалительные изменения в месте укуса: рубец припухает, краснеет, болит. Боль может распространяться по ходу нервов. У больных возникает ощущение страха, тоски, нарушение сна, неохотный контакт с окружающими людьми, желание побыть в одиночестве.
Стадия 2 – возбуждение. Через несколько дней наступает стадия возбуждения (вторая стадия). У больного человека возникает жажда, но при попытке попить воды, возникают болезненные судороги мышц горла и гортани. Впоследствии даже вид или звук воды провоцируют эти жалобы (возникает типичная гидрофобия). Также возникают спазм и судороги дыхательных мышц, что приводит к ухудшению дыхания. Вдох утруднён, сопровождается свистом или храпом. Больные часто говорят, что им «нехватает воздуха», ухудшается глотание.
Со временем спазмы затягиваются (могут достигать 2 минут) и возникают не только от воды, но и при движении воздуха (аэрофобия), сильного звука (акустикофобия), яркого света (фотофобия). Больные часто бредят, могут становиться агрессивными, рвать на себе одежду, куда-то бежать от нехватки воздуха. Температура тела достигает до 41⁰С. Из-за долгих остановок дыхания или остановки сердца в этой стадии может наступить смерть.
Стадия 3 – паралич и смерть. В паралитической стадии (третья стадия) человек успокаивается («зловещее успокоение»). Резко ослабляется чувствительная и двигательная функции. С нижних конечностей начинаются параличи. Больные лежат неподвижно, покрыты каплями пота, с расширенными зрачками. Температура тела достигает 42⁰С. Больные умирают от паралича сердца или дыхательного центра.
Диагноз ставится на основании анамнеза больного (например, укус собаки) или соответствующих жалоб. Специфическая диагностика заключается в исследовании отпечатков роговицы и биоптата кожи затылка с помощью ИФА. Также провидится ПЦР со слюной больного.
При появлении признаков недомогания у человека, укушенного животным, необходимо немедленно обратиться за медицинской помощью. При бешенстве показана немедленная госпитализация больного с целью облегчения страданий. Для облегчения изнурительного состояния больного проводится симптоматическое лечение.
Некоторых больных вводят в искусственную кому с применением антирабического иммуноглобулина, интерферонов, рибавирина (Протокол Милуоки).
Всемирно известны два случая выздоровления при бешенстве. В 2005 году в США Джине Гис не была проведена вакцинация и лечение было начато уже после появления клинических симптомов. Больную ввели в искусственную кому, после чего ей назначили препараты, которые стимулируют активность иммунной системы. Этот метод основывался на гипотезе о том, что вирус поражает спинной и головной мозг не необратимо, а вызывает временное нарушение функций центральной нервной системы, и, таким образом, если большинство функций мозга «выключить», то организм за определенное время выработает достаточное количество специфических антител, которые и смогут уничтожить вирус. После недели пребывания в коме и дальнейшего лечения пациентка была выписана.
Тем не менее, все последующие попытки использовать тот же метод на других пациентах не привели к успеху. Среди медиков до сих пор не прекращаются дискуссии о том, почему выздоровела Джина Гис. Некоторые указывают на то, что она могла быть заражена сильно ослабленной формой вируса или имела очень сильный иммунный ответ.
Ещё один случай, когда подросток из бразильского штата Пернамбуко, заразился бешенством в результате укуса летучей мыши. Мальчику не была проведена вакцинация и вскоре у ребёнка появились симптомы поражения нервной системы, характерные для бешенства. Он был госпитализирован в Университетскую больницу Освальдо Круза (Oswaldo Cruz University Hospital) в Есифа, столице штата Пернамбуко. Для лечения мальчика врачи использовали комбинацию противовирусных препаратов, седативных средств и инъекционных анестетиков. Но так, как вирус клаcсического бешенства выявлен не был, возникают сомнения – не было ли заболевание вызвано другими лиссавирусами, для которых характерно спонтанное выздоровление.
Поэтому прогноз при бешенстве всегда неблагоприятный.
Предэкспозиционная профилактика проводится людям, которые имеют высокий риск заражения бешенством. К этой группе относятся охотники, егеря, лесники, ветеринары, работники скотобоен, персонал лабораторий, где проводятся работы с вирусом бешенства, все лица, проживающие в эндемических зонах, и те, кто их посещает.
Постэкспозиционная профилактика (постконтактная профилактика) заключается в немедленном предпринятии определенных мер после укуса, после контакта, который несёт в себе опасность инфицирования бешенством.
Комплекс всех этих мероприятий – это единственное, что может предотвратить болезнь и неблагоприятный исход!
Постконтактная профилактика включает в себя:
- местную обработку и промывание раны водой с мылом как можно быстрее после укуса,
- прививку антирабической вакциной,
- антирабический глобулин при наличии показаний.
При выполнении всех трех пунктов постконтактной профилактики развитие бешенства предупреждается у 100% случаев.
По данным ВОЗ, современные вакцины хорошо переносятся и считаются безопасными. В результате множества лабораторных исследований, которые производились на животных и при клинической оценке у людей была доказана их эффективность и иммуногенность.
Для проведение предэкспозиционной и постэкспозиционной профилактики применяются антирабическая очищенная инактивированная вакцина «Рабипур» (Индия), антирабическая культуральная концентрированная очищенная инактивированная вакцина КОКАВ (Россия).
Что делать, если укусила собака, кошка или другое домашнее, уличное или дикое животное с подозрением на бешенство?
Существует три категории контакта с животными, в зависимости от которых и проводится постконтактная профилактика:
К первой категории относится прикосновение к животным, облизывание ими кожных покровов или просто кормление животных.
- Профилактика не требуется
Вторая категория включает случаи укуса животными открытых кожных покровов человека, небольшие царапины и ссадины без кровотечения.
- Необходима незамедлительная вакцинация
К третьей категории принадлежат как множественные, так и одиночные трансдермальные укусы и царапины, облизывание животными поврежденных участков кожи, попадание слюны животных на слизистые человека, укусы летучих мышей.
- Необходима немедленная вакцинация и введение антирабического иммуноглобулина
Также следует помнить, что если установленные контакты категорий 2 и 3, в течении 15 минут или как можно раньше, необходимо тщательно промыть раны и царапины на месте укусов большим количеством воды с мылом / другим моющим средством.
Что касается постконтактной профилактики вакциной, то одна доза вводится в дельтовидную мышцу или переднебоковую область бедра (для детей до двух лет) на 0, 3, 7, 14, 28 и 90-й дни.
В последнее время, ВОЗ разработала стратегию, которая направленна на ликвидацию смертностей от бешенства к 2030 году. Кроме особого внимания к постконтактной профилактике этого заболевания, она включает мероприятия по вакцинированию собак, с целью снижения заражения вирусом бешенства.
Вакцинация — самое эффективное медицинское вмешательство, когда либо изобретённое человеком
источник