Бешенство не что иное, как инфекционно-вирусное заболевание, поражающее, прежде всего, нервную систему и спинной мозг. Неизбежно приводит к смерти.
Болезнь передается вместе со слюной через укус зараженных бешенством собак, кошек, лисиц, волков, мелких грызунов и через крупный рогатый скот и так далее.
В наше время риск получить заражение бешенством очень мал, поскольку применяется вакцинация и введение сывороток.
Наиболее часто причиной заболевания становится укус человека зараженным животным.
Но бешенство может передаваться несколькими путями: в случае ослюнения раны, через еду, от беременной матери к плоду. Не исключена передача бешенства от мертвых животных. Известны случаи, когда при разделке тушек происходит заражение.
По статистике, чаще всего заражению бешенством подвержены дети, поскольку они чаще всего контактируют с кошками и собаками.
Чтобы благополучно развиваться в организме вирус атакует нервную систему. Первым делом он взаимодействует с нервными волокнами, по которым продвигается в головной и спинной мозг.
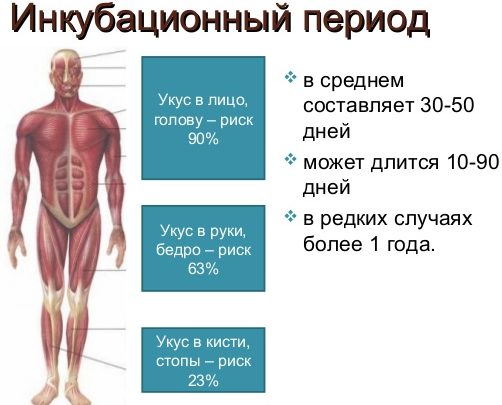
Исследования показали отсутствие вируса бешенства в крови. Достигая большого мозга, вирус размножается и проникает в слюнные и слезные железы. Срок инкубационного периода зависит от места ослюнения или укуса. В среднем он составляет от двух недель и до 2-3 лет.
Среди обширных симптомов выделим первые признаки и симптомы бешенства у человека: слабость во всем теле, продолжительные головные боли, может повыситься температура, но незначительно, проявления боли в горле, насморка также могут свидетельствовать об инфекции.
После того, как заканчивается инкубационный период, возникает истинное заболевание, в котором выделяют несколько стадий.
Первая стадия – начальная и длится около 1-3 дней. В области укуса возникают первые признаки заражения бешенством у человека.
Хотя рана и может затянуться, но ощущается тянущая боль, зуд, кожа вокруг раны особо чувствительна.
Температура тела немного повышена, примерно 37,2. Присутствует головная боль, иногда рвотные рефлексы. При укусах в области лица появляются галлюцинации, может нарушиться психика и человек становится раздражительным. Здоровый сон нарушается, отсутствует аппетит.
Как развивается аденома гипофиза — симптомы и причины опухоли, лечебные методики и профилактические меры по предупреждению патологии.
Процесс гибели клеток мозга или атрофия головного мозга — классификация, симптомы и признаки патологии. Возможно ли предотвратить развитие атрофии?
Стадия возбуждения (2-3 дня) характеризуется повышенной чувствительностью нервной системы, что сказывается абсолютно на всем организме.
Отмечается гидрофобия. Это проявляется тогда, когда больной хочет утолить жажду и при глотках воды возникают спазмы глотательной мускулатуры и дыхательной системы, что вызывает рвоту. Дыхание прерывистое, скорее судорожное.
Приступы судороги человек испытывает при малейших раздражителях – громкий звук, яркое освещение и так далее. Зрачки сильно расширяются, а пульс учащается, наблюдается сильное потоотделение и обильное выделение слюны.
Симптомы заражения бешенством у человека также проявляются на психике.
Психика человека все также деградирует и он может причинить вред не только себе, но и окружающим. Зафиксированы случаи, когда больные кидаются на прохожих и даже рвут на себе волосы, бьются о поверхности.
Последняя стадия – стадия параличей (от 12 до 24 часов). Симптомы заболевания бешенством у человека в этой стадии особенно ярко выражены.
Парализуются, в первую очередь, нервные пути, проходящие ко всем группам мышц и системам органов. Чувствительные и двигательные функции прекращают работать в норме, судороги угасают.
Температура тела повышается вплоть до 42. Сердцебиение учащается и при этом падает давление.
Летальный исход наступает, поскольку парализуется сердце и дыхательный центр.
К сожалению, вирус бешенства не лечится. Существует лишь терапия, которая помогает не так болезненно переносить страдания. Больному в больших дозах вводятся опиоидные анальгетики, которые могут поддержать терапию.
Целесообразно проводить вакцину от бешенства, пусть сейчас и заражаются этим вирусом редко.
В настоящее время существует два типа вакцин. Разница их в том, что антирабическая вакцина создает активный иммунитет на 1 год, а антирабический иммуноглобулин формирует пассивный иммунитет, который формируется сразу, поскольку человеку вводят готовые антитела.
Ту или иную прививку выбирают в зависимости от локализации укуса и его размера.
Профилактику с использованием вакцины также желательно делать, даже до контакта с больными животными. Особенно важно проводить это тем людям, которые живут в специфических условиях.
Реальный случай заболевания бешенством. Вскрытие мозга после смерти пациента.
источник
Бешенство (рабиес) — это острое, вирусное инфекционное заболевание, общая для человека и животных, если вовремя не принять меры, заканчивается одним, летальным исходом.
Вирус вызывающий заболевание называется Rabies virus. Попадает через слюну зараженного животного (собаки, лисы, кошки, мыши), в основном через укус или открытую ранку.
Во внешней среде при различных температурах, вирус ведет себя по разному, при нагреве до температуре 60 градусов, вирус погибает за 15 минут, при этом к низким температурам вирус устойчив.
Вирус плохо переносит: лучи солнца, ультрафиолет, многие дезинфицирующие средства, этиловый спирт, при этом устойчив к такому токсичному веществу как фенол.
Бешенство вызывает специфический энцефалит (воспаление в мозгу). Вирус заражает мозг и в конечном итоге приводит к смерти.
После укуса бешеного животного вирус размножается в мышцах и подкожной клетчатке.
В большинстве случаев во время инкубационного периода (обычно от одного до трех месяцев) вирус остается близко к месту воздействия. Затем вирус перемещается через периферические нервы в мозг, а оттуда почти во все части тела.
Любое млекопитающее может распространять бешенство. Чаще всего передается через слюну летучих мышей, собак, лисиц, енотов и скунсов.
В России бродячие собаки являются наиболее вероятным животным для передачи бешенства. Вирус также был обнаружен у коров, кошек, хорьков и лошадей.
Местный отдел здравоохранения, как правило, постоянно отслеживает и имеет информацию о том, какие животные в той или иной местности были обнаружены с вирусом бешенства.
Инкубационный период бешенства, может быть, как коротким и проявиться уже через неделю (7 дней), так и затяжным, проявляясь спустя несколько месяцев (от 1 до 3 месяцев).
Все зависит от места куда вас покусало животное, если укусы возле шеи или лица, вирус в течении 7 дней может поразить нервные клетки головного мозга, что вызовет смерть.
С укусами возле ног вирус проявит себя в течение нескольких месяцев (были случаи когда вирус у люди не проявлялся больше полугода). У детей рабиес проявляется быстрее чем у взрослого человека.
Любая деятельность, приводящая к контакту с возможными бешеными животными, например, путешествия в местах, где чаще всего встречается вирус (Африка и Юго-Восточная Азия), в деревнях и лесах, а также вблизи летучих мышей, все это увеличивает риск заражения бешенством.
Первые симптомы бешенства у человека могут появиться быстро, в течение 1 недели после заражения.
Первые признаки бешенства у человека очень обобщены и включают в себя слабость, высокую температуру, лихорадку и головные боли . Без истории потенциального контакта с бешеным животным эти симптомы не вызывали бы подозрения на бешенство, поскольку они очень похожи на общие признаки гриппа или другого вирусного заболевания.
Болезнь может принимать две формы:
- При паралитическом бешенстве (примерно в 20% случаев) мышцы пациента медленно становятся парализованными (обычно начиная с места укуса). Это менее распространенная форма и заканчивается комой и смертью.
- При яростном бешенстве (около 80% случаев) у пациента проявляются классические симптомы бешенства, такие как:
- паника, тревога и путаница (пациент часто чрезмерно активен);
- энцефалит, вызывающий галлюцинации, путаницу и кому;
- слюнотечение;
- гидрофобия (страх воды);
- затруднение глотания.
Болезнь почти всегда смертельна. Как только проявляются клинические признаки бешенства у человека, он умирает (смотрите фото последствий выше).
У животных бешенство диагностируется путем обнаружения вируса Рабиес в любой пораженной части мозга.
Животное подвергают эвтаназии. Исследования подозреваемого животного поможет избежать обширной диагностики человека, который с ним контактировал.
У людей, бешенство диагностируется путем взятия на анализы слюны, образцов крови, спинной жидкости и образцов кожи. Могут потребоваться несколько тестов. Исследования проводятся для обнаружения белков на поверхности вируса, обнаружении генетического материала вируса или проявления антител (иммунного ответа) на вирус.
Лечение проводиться в случаи, если врач подозревает, что человек контактировал с потенциально бешеным животным.
Если животное является домашним или фермерским, у которого нет симптомов, его можно взять под наблюдение на 10 дней. Дикие животные, которые могут быть пойманными, подвергаются эвтаназии и проверяются на наличие вируса.
Если животное не удалось найти или поймать, лучше сразу проконсультироваться у врача.
Общий путь для определения постконтактной профилактики (защитная терапия) против бешенства требует следующих представленных человеком информации врачу:
- Укус: Был ли человек укушен, если да, место укуса? (Укусы лица, руки несут самый высокий риск заражения, при лечении рассматриваются все виды укусов).
- Инцидент, связанный с укусом: слюна коснулась открытой раны или слизистой оболочки?
- Риск заражения животных: в большинстве своем зарегистрированных случаев заражения бешенством от полностью вакцинированных домашних собак или кошек нет. Если вы были покусанными своим питомцем, важно определить, был ли укус спровоцирован или беспричинным. Спровоцированный укус включает любые обстоятельства, при которых человек прикасался, угрожал, пугал, кормил или иным образом контактировал с животным до момента укуса. Если провоцирующих действий не было, укус считается неспровоцированным (беспричинным), и это увеличивает вероятность того, что у питомца бешенство.
- Летучие мыши. Любой контакт с летучей мышью, который приводит к потенциальной царапине, укусу или попадания на слизистую оболочку слюны, необходимо проверить.
Поскольку бешенство является смертельным заболеванием, нужно действовать сразу, и не ждать пока появится дополнительная информация.
В первую очередь проводиться серия инъекций. Первый – антирабический гамма-глобулин, который помогает предотвратить заражение человека вирусом рабиес.
Затем следуют еще четыре инъекции в течение следующих двух недель. И все это против бешенства, помогая организму бороться с вирусом.
После введения инъекции организм начнет выработку антител, которые встретится с вирусом и, если вакцинация была проведена своевременно, приведут к полному уничтожению в организме вируса бешенства.
Прогнозы не радуют. Люди, заболевшие бешенством в обязательные порядки, погибнут, это практический единственная в мире инфекция со 100% летальностью. Поэтому нужно немедленно принимать меры!
Предотвратить бешенство можно, если хорошо ухаживать за домашними животными и присматривать за ними на улице.
Вакцинируйте домашних животных и держите их подальше от диких животных. Сами тоже ни в коем случаи не подходите к диким животным.
Если вы любите летучих мышей, держите их вне дома, и держитесь подальше от зон с летучими мышами (в основном это темные места, пещеры, чердаки и крыши домов).
источник
- Потеря веса
- Нарушение сна
- Повышенная температура
- Потеря аппетита
- Учащенное сердцебиение
- Судороги
- Потливость
- Апатия
- Обезвоживание
- Тяжелое дыхание
- Галлюцинации
- Возбужденность
- Паралич
- Сокращение двигательной активности
- Увеличение зрачков
- Прерывистое дыхание
- Боязнь воды
- Боль в месте укуса
- Воспаление участка укуса
- Жжение в области раны
Бешенство – тяжелая инфекционная патология, развивающееся у человека после укуса кошки, собаки, диких зверей. Данное заболевание характеризуется тяжелой симптоматикой и очень часто заканчивается смертью человека.
- Причины
- Особенности симптоматики
- Диагностика и лечение
- Профилактика
- Особенности вакцинации
Почти до конца XIX столетия люди не имели никаких средств против этого заболевания, а любое лечение было нерезультативным, поэтому человек, заразившийся им от домашних или диких животных, был обречен на смерть. Затем была разработана вакцина против бешенства, которая позволила останавливать болезнь на ранних этапах и спасать укушенных пациентов. Честь и признание за создание вакцины заслужил французский ученый Луи Пастер – именно он сделал первые прививки от бешенства и спас жизнь маленькому пациенту.
Бешенство вызывается вирусом, который относится к семейству Rhabdovtrida — Neuroiyctes rabid. Патогенным для человека является уличный вирус, который циркулирует в природе, в то же время в условиях лаборатории ученые создают так называемый фиксированный вирус, на основе которого разрабатывается вакцина против бешенства.
Актуален вопрос — как передается бешенство? Недуг передается через зараженную слюну после укуса больного человека и животного. Чаще всего источником передачи вируса являются собаки (до 60% всех случаев заражения), реже патологию вызывают лисицы, кошки и другие животные. Самое неприятное при этом то, что у самих животных на момент их нападения на человека (или других животных) признаки бешенства еще отсутствуют – они становятся опасны для окружающих за неделю до появления выраженной симптоматики. Поэтому если у человека бешенством заражен домашний питомец, он может и не подозревать об этом до того момента, пока животное не нападет на него или у него не проявятся клинические симптомы – отчего возрастает вероятность инфицирования.
Прогноз патологии обычно зависит от своевременного обращения к врачу после укуса кошки, собаки или другого животного и от соблюдения режима профилактической вакцинации. Те, у кого выявлен вирус бешенства на поздней стадии, и кто не своевременно обращался за медицинской помощью после инцидента – в 100% случаев умирают.
Чаще всего в больницы с подозрение на вирус бешенства поступают дети и подростки – это связано с тем, что дети более подвержены контактам с разными животными. Взрослые страдают от данного недуга лишь при условии нападения больного животного и несвоевременного обращения в стационар, тогда как ребенок может не обратить внимания на незначительный укус или попадание зараженной слюны носителя в открытую рану на его теле.
Отметим также, что чаще от такого заболевания, как бешенство у человека страдают жители сельской местности, так как они более подверженные контактам с разными видами животных.
Вирус бешенства, попадая внутрь организма, распространяется по нервным стволам, поражая всю ЦНС. После этого он направляется в слюнные железы, делая слюну зараженного опасной для окружающих.
Основным местом размножения вируса бешенства являются нервные ткани. Активный рост приводит к образованию отеков и дегенеративно-некротических изменений в пораженных нервных клетках, что объясняет типичные симптомы бешенства.
Симптомы бешенства у человека проявляются не сразу, а лишь по прошествии 1–3 месяцев с момента заражения. Иногда болезнь проявляется и намного позже – через полгода или даже год после укуса кошки, собаки и другого больного животного, что происходит в тех случаях, когда укус локализуется на нижних конечностях. Если же укус локализуется на руках, лице или туловище, признаки бешенства могут появляться в течение нескольких недель.
В медицинской практике различают 3 стадии данного заболевания:
- первая стадия – стадия депрессии;
- вторая – стадия психомоторного возбуждения;
- третья – стадия развития параличей.
Первые признаки бешенства у человека связаны с возникновением неприятных ощущений в месте укуса, хотя рана, которая была нанесена, уже может к тому моменту полностью зажить. Иногда появляется повторное воспаление участка укуса – происходит нагноение и гиперемия.
Пациент жалуется на жжение в области раны, ощущение тянущих болей и припухлость. Если укус располагался на лице, первые признаки могут выступать развитие зрительных и слуховых галлюцинаций.
Другие симптомы, которые вызывает вирус бешенства на начальной стадии:
- субфебрильная температура;
- появление необъяснимых страхов и развитие апатичного состояния (реже состояния возбуждения);
- нарушается сон – сопровождается пугающими сновидениями;
- понижается аппетит, и, соответственно, снижается масса тела.
На стадии появления первых симптомов прививки от бешенства и лечение болезни уже не дают необходимого результата. После нескольких дней такого состояния человек становится возбужденным и не контролирует себя – болезнь переходит на вторую стадию.
Характерным симптомом второй стадии такого заболевания, как бешенство у человека, является развитие гидрофобии. Человек патологически боится воды – даже необходимость попить вызывает у него панические атаки со спазмами мышц гортани и нарушениями дыхательной функции. Один звук льющейся воды может вызвать приступ паники и спазмы, из-за чего происходит нарушение питьевого режима и наступает обезвоживание организма.
Также на второй стадии бешенства человек весьма чувствителен к другим раздражителям. Судороги могут возникать от дуновения ветра, от яркого света и громкого звука, причем проявляется приступ не только судорогами, но и неконтролируемой реакцией в виде буйства и бешенства. Больные рвут на себе одежду, бьются, кусаются и плюются – благодаря этому вирус бешенства распространяется вне организма носителя.
Зрачки человека расширяются, он часто смотрит в одну точку, повышается потоотделение, дыхание становится тяжелым и прерывистым. Сознание человека помрачается, он переживает галлюцинации.
Очень часто на высоте приступа происходит остановка сердца и человек погибает. Если же этого не произошло, то после окончания приступа сознание больного проясняется. Данная стадия может продолжаться от одного дня до трех суток, после чего (если человек не умер) наступает стадия паралича.
Признаки третьей стадии со стороны кажутся улучшением, поскольку судороги и гидробоязнь прекращаются, и у больного снижается двигательная активность и чувствительное восприятие. На самом деле это сигнал о скорой смерти человека – температура его тела резко возрастает до 40 градусов, появляется тахикардия и постепенный паралич всех органов и систем в организме. Когда парализуется дыхательная система или сердце наступает смерть.

Активные проявления такого заболевания, как бешенство, могут длиться от 5 до 8 дней. Иногда болезнь начинается сразу со второй стадии, а у детей она, вообще, может протекать стремительно — без выраженной симптоматики с быстрым приходом смерти (в течение суток).
Диагностируется бешенство на основании клинических проявлений и наличии характерных укусов на тех или иных частях тела. Диагностика должна отличать данную патологию от других заболеваний, таких как энцефалит, столбняк, приступ белой горячки. Поэтому клинические симптомы следует учитывать в первую очередь, ведь у каждого заболевания есть характерные проявления, которые ни с чем не спутать.
Лечение, прежде всего, заключается в оказании человеку неотложной помощи при укусе бешеным животным. Людей помещают в отдельные палаты, и проводят симптоматическую терапию, позволяющую облегчить их состояние.
В больших дозах показано введение морфина, димедрола, аминазина для подавления развития судорожного синдрома. Также лечение предусматривает создание благоприятных условий для больных людей – их палаты необходимо оградить от резких звуков, света и шума льющейся воды и т. д. Но даже такое лечение не дает гарантии, что у человека не возникнет приступ, на пике которого он умрет.
К сожалению, несмотря на несколько подтвержденных случаев выздоровления от такой болезни, как бешенство, в мире, учеными и медиками так и не найдено эффективное средство от данного недуга. Поэтому прогноз при появлении первых признаков заболевания неблагоприятный, так как лечение позволяет лишь немного продлить жизнь человека, но не вылечить его.

Так как лечение не дает эффекта, самое важное значение отводится профилактике бешенства. С этой целью показана прививка от бешенства человеку, подвергшемуся нападению. Кроме того, в обязательном порядке прививают людей, имеющих профессиональную необходимость работать с животными – охотников, ветеринаров, собаколовов.
Существует специфическая и неспецифическая профилактика бешенства. Специфическая заключается во введении антирабической сыворотки или иммуноглобулина, с последующей вакцинацией. Неспецифическая заключается в тщательной обработке раны 20% раствором медицинского мыла.
Так как лечение бешенства на стадии появление признаков уже не эффективно, для предотвращения распространения вируса требуется профилактика недуга, путем введения специальной вакцины.
Прививки от бешенства человеку назначаются в таких случаях:
- если он подвергся нападению явно нездорового животного и получил открытые повреждения кожных покровов;
- если он поранился предметами, на которых была слюна зараженного;
- если у него на теле есть царапины, полученные от контакта с животным, которое вскоре после их нанесения погибло по непонятной причине;
- если он подвергся укусам диких грызунов;
- если он подвергся контакту со слюной больного такой патологией, как бешенство, человека, и в других случаях, когда в открытую рану могла попасть слюна предполагаемого носителя.
Прививка от бешенства не нужна, если укус был нанесен через одежду, которая осталась неповрежденной, при употреблении обработанного должным образом мяса животных, больных таким заболеванием, как бешенство, а также в том случае, если после укуса в течение недели у животного не развились признаки заболевания.
Прививки от бешенства назначаются немедленно, с определенной периодичностью. Их проводят как амбулаторно, так и стационарно – в зависимости от желания пациента и тяжести укусов. При этом следует помнить, что вакцинация может вызвать побочные явления, такие как покраснение места инъекции, повышение температуры тела, диспептические расстройства, нарушение общего состояния. Существуют особые указания, касающиеся прививки от бешенства и приема алкоголя – для предупреждения развития поствакцинальных осложнений, людям запрещается в течение периода вакцинации и полугода после нее употреблять спиртные напитки.
Если Вы считаете, что у вас Бешенство и характерные для этого заболевания симптомы, то вам могут помочь врачи: инфекционист, хирург, невролог.
Понравилась статья? Поделись с друзьями в соц.сетях:
источник
За прошедшие 3 года в России было зафиксировано 60 случаев заражения бешенством человека. Наибольшее число подобных случаев регистрируется в Центральном, Приволжском , Северо-Кавказском и Южном федеральных округах, а также в Республике Татарстан и Челябинской области. В Нижегородской области сегодня в 50 населенных пунктах объявлен карантин. Эти муниципальные округи признаны неблагополучными в плане распространения бешенства, причем среди заболевших есть как дикие, так и домашние животные.
В сентябре 2015 года в 6 московских ветеринарных клиниках был объявлен карантин в связи с возникновением бешенства у домашних животных. Если бешенство было найдено у домашних животных, это наиболее опасно, так как вероятен их контакт с человеком.
Вирус бешенства поражает центральную нервную систему животного и человека. Поднимаясь по нервным путям, он достигает головного мозга и вызывает его воспаление (специфический энцефалит). До 2005 года бешенство считалось смертельной инфекцией для человека. Известно лишь несколько случаев излечения людей от этой страшной инфекционной болезни. Однако, вовремя сделанная прививка или определенные меры, о которых пойдет речь дальше, могут сохранить больному жизнь.
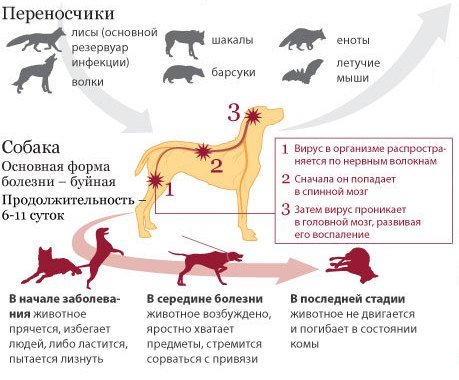
Основные переносчики вируса бешенства (Rabies virus):
- Дикие животные (волки, лисы, дикие кошки, рыси, летучие мыши, ежи, грызуны)
- Cельскохозяйственные животные
- Домашние животные
Статистика заболеваемости бешенством в Россиипо видам животных-переносчиков за 1997 — 2007 г
Из диаграмм видно, что основными источниками бешенства являются дикие животные. В последнее время из-за распространения бешенства среди диких животных, вирус проникает одновременно в несколькие биологические виды. Например, от волка передается к лисе или кунице. Поэтому в лесу нужно быть особо осторожными и внимательными. Ранее мы уже писали о правилах безопасности в лесу.
Примерная половина всех случаев заражения бешенством – это домашние и сельхозхозяйственные животные, контактируемые с дикими. Самые опасные дикие животные в плане заражения бешенством это лисы (первая диаграмма). Причем, встретить бешеных лис можно как в лесном массиве, так и в городе. При заражении бешенством лисы могут проявлять себя двояко. Одни могут вести себя агрессивно и нападать на людей. Другие наоборот тянуться к людям и проявляют ласку, подобно домашним кошкам. Такое поведение для здоровой лисы нехарактерно.
Если вы повстречаете такую лису, нужно немедленно покинуть лес или зону, в которой она находится. Нельзя ни в коем случае брать их на руки.
Человек заражается бешенством обычно при нападении животными на него и дальнейшем укусе. При анализе бюллетеня по бешенству выявлено, что на территории нашей страны имеет место именно уличный тип бешенства. 99% людей, которые умерли от бешенства (ВОЗ) заразились от уличных бродячих собак. Возможно также заражение бешенством при попадании на поврежденную кожу человека слюны животного. Но такие случаи происходят довольно редко. Бешенством нельзя заразиться через мочу, съев ягоды в лесу или понюхав цветы.
Вторым источником по заражению людей являются лесные лисы, про них мы писали выше. Кроме того, человека могут заразить домашние питомцы, покусанные бешеными дикими животными.
После заражения собак или кошек бешенством, как правило, проходит около 15 дней, прежде чем животное начнет себя агрессивно вести.
Наиболее часто у собак проявляются следующие симптомы:
- Начинает грызть место укуса или лизать его.
- У собаки расширяются зрачки, при этом начинает вести себя агрессивно и даже убегает из дома.
- Сохраняя аппетит, собака может проглатывать несъедобные вещи.
- У животного может быть сильное слюноотделение с пеной и рвота (врачи относят это к основному симптому бешенства).
- Водобоязнь (может не проявляться).
После проявления этих признаков, как правило на третий день наступает паралич всех мышц и смерть животного.
У кошек наиболее часто наблюдается слюноотделение и сильное возбуждение.
У коров парализуется конечности и наступает смерть.
При бешенстве инкубационный период составляет от 8 дней до 1 года. Чаще всего болезнь никак себя не проявляет в течение 40 дней.
Продолжительность инкубационного периода и течение болезни напрямую зависит от места укуса на теле, возраста пострадавшего, глубины раны и проникновения вируса, быстрого применения вакцины.
Считается, что наименьший инкубационный период у человека при укусе волком. Что касается места укуса, то самыми опасными являются поражение головы, лица и руки во время нападения животного, поскольку вирус бешенства поражает нервные волокна и клетки человека, продвигаясь потом по спинному мозгу к головному.
Гибель человека наступает вследствие удушения и остановки сердца
Симптомы бешенства у людей:
- К первичным симптомам бешенства относятся: субфебрильная температура тела (выше 37, но ниже 38 град), недомогание, судороги при дыхании и желание проглотить пищу, головная боль, тошнота, нехватка воздуха. Место укуса краснеет, наблюдается усиленное выделение слюны.
- Появляются нервное возбуждение, раздражительность, тревога, головная боль, бессонница, депрессия, плохой аппетит. Все это продолжается примерно 1 -3 дня.
- Затем появляется характерный симптом бешенства — «пена изо рта», возбуждение сопровождается судорогами мышц, которые могут возникать даже от яркого света. Больные могут стать агрессивными, кричать, рвать на себе одежду, применять силу, ломать мебель. Температура тела повышается до 39-41 градусов, наблюдается тахикардия, повышенное слезотечение, слюноотделение, потливость.
- В дальнейшем появляется водобоязнь и сильные спазмы дыхания. Наиболее часто в этот момент зрачки расширяются, судороги могут исказить лицо.
- Затем лицо становится синим. На последней стадии болезни возможны галлюцинации с переменами в настроении и приступами гнева, которые очень опасны. Во время ярости больной человек может даже покусать окружающих.
Стоит знать, что существует «тихое бешенство», когда болезнь у человека может протекать практически бессимптомно, он не проявляет возбуждения. Наиболее часто оно передается при укусе людей летучими мышами, обитающими в Южной Америке.
- При первых симптомах бешенства спасти человека практически невозможно. Поэтому если вас покусало лесное или бездомное животное, а также не вакцинированное домашнее животное, нужно немедленно обратиться за медпомощью.
- Если бешеное животное — домашнее, то нужно привязать и изолировать его.
- До прибытия бригады скорой помощи промыть рану водой с хозяйственным мылом и вызвать обильное кровотечение из раны, так есть вероятность, что вирус из нее выйдет с кровью (проникновение вируса 3 мм в час)
- Нельзя зашивать рану, обрабатывать ее спиртом, йодом иди другим антисептиком.
- Нельзя употреблять алкоголь после укуса.
- Покусавшие людей животные должны быть осмотрены ветеринарным врачом.
- Если животное агрессивно и нет возможности его связать, то необходимо, не трогая его, вызвать санитарную службу через телефон спасения 112.
В профилактике бешенства очень важную роль играет соблюдение хозяином правил содержания домашних животных. Самое первое, что необходимо сделать, когда вы решаете взять животное к себе в дом — это узнать, вакцинированное ли оно против бешенства. Профилактическая вакцинация с использованием антирабических вакцин питомцев является обязательной в нашей стране и в любом даже небольшом городе или поселке обязаны сделать ее бесплатно в государственных ветеринарных клиниках. Прививка от бешенства делается в раннем возрасте. Повторные вакцинации необходимо проводить каждый год.
Если вы подозреваете у домашнего животного бешенство, то нужно немедленно доставить его в ветеринарное учреждение для осмотра и исследований. Если животное не привито, то нельзя допускать его для участия в выставках и на животноводческие фермы, а также ходить с ним на охоту в лес.
Если вы хотите продать, купить или перевезти собак необходимо оформить ветеринарное свидетельство с отметкой о том, что животное вакцинировали против бешенства не больше чем за 11 месяцев и не меньше чем за 30 дней до поездки.
Если вашего домашнего питомца покусали дикие животные или бродячие собаки, то необходимо немедленно сообщать об этом в ветслужбы для осмотра его врачом.
Материал подготовлен при участии ветеринарного фельдшера
Текст: Мария Плетнёва
источник
Бешенство встречается на всех континентах, кроме Австралии. По данным на 2009 год, ежегодно в мире 55 000 человек умирают от этого заболевания. Около 95% смертельных случаев происходит в Азии и Африке. Согласно статистике, за 2008 год на территории Российской Федерации зарегистрировано 17 случаев заболеваний бешенством.
Различают природный тип бешенства, очаги которого формируются дикими животными (волк, лисица, енотовидная собака, шакал, песец, скунс, мангуст, летучие мыши), и городской тип бешенства (собаки, кошки, сельскохозяйственные животные). Большинство случаев смерти людей происходит в результате укуса инфицированной собакой.
У людей заражение вирусом бешенства неизбежно приводит к смертельному исходу в случае развития симптомов. Однако срочная вакцинация после заражения вирусом обычно позволяет предотвратить развитие заболевания. Случаи выздоровления после появления симптомов бешенства единичны и, как правило, связаны с ложной диагностикой.
Вирус выделяется во внешнюю среду со слюной инфицированного животного или человека. Заражение человека происходит при укусе или ослюнении животным поврежденной кожи или слизистой оболочки. Описаны случаи заболевания людей в результате укусов внешне здоровым животным, продолжающим оставаться таковым в течение длительного времени.
Инкубационный период составляет в среднем 1-2 месяца (от 7 суток до 1 года и более). Его продолжительность зависит от локализации повреждения (удаленность от мозга) и количеством вирусных частиц, попавших в рану. Из места повреждения вирус бешенства по нервным волокнам должен попасть в мозг, где он вызывает энцефалит. Скорость движения вируса по нервам 3 мм/час.
Выделяют три стадии заболевания.
1) Продромальный период длится 1-4 суток и проявляется повышением температуры, головной болью, утомляемостью, потерей аппетита. Отмечаются невралгии по ходу нервов, ближайших к месту укуса, повышенная чувствительность кожи в месте укуса, небольшие подергивания мышц.
2) Стадия возбуждения — длится от 4 до 7 дней и проявляется периодическими приступами психомоторного возбуждения. Выражаются в резко повышенной чувствительности к малейшим раздражениям органов чувств: яркий свет, различные звуки, шум. Больные становятся агрессивными, буйными, появляются галлюцинации, бред, чувство страха, появляются судороги, парезы и параличи мышц. Стадия возбуждения, как правило, сопровождается лихорадкой до 40 o С. По мере развития болезни приступы наступают все чаще, а межприступные промежутки укорачиваются.
3) Стадия параличей, во время которой присоединяются признаки поражения черепных нервов: диплопия, парез лицевого нерва, парезы лицевых мышц. Наступает паралич глазных мышц, нарушается глотательная функция. Слюнотечение в сочетании с нарушением глотания приводит к появлению пены во рту, столь характерной для больных бешенством. В половине случаев отмечается водобоязнь: при попытке пить возникают резкие непроизвольные сокращения диафрагмы и других дыхательных мышц.
Общая продолжительность болезни 5-8, изредка 10-12 дней. Смерть обычно наступает от остановки дыхания вследствие повреждения дыхательного аппарата.
Если у вас или ваших близких после укуса животного отмечаются вышеописанные симптомы, следует незамедлительно обратиться к врачу.
Диагностика основывается на истории заболевания (наличие укуса или попадание слюны бешеных животных на поврежденную кожу), наличии специфических симптомов и лабораторных методах диагностики. Подтверждение диагноза при обнаружении антигена вируса бешенства в отпечатках с роговицы глаза или биоптатах кожи, а также выявлении антител к вирусу в сыворотке крови.
Лечение бешенства проводят как правило в отделениях реанимации. Лечение симптоматическое. Рекомендуется активная поддерживающая терапия (снотворные, противосудорожные, болеутоляющие средства, парентеральное питание и т.д.).
Если вас покусала собака, следует немедленно промыть рану мыльной водой, затем обработать перекисью водорода и немедленно обратиться в травмпункт. Не следует затягивать с обращением к врачу. Вакцинация будет эффективна только в том случае, если она была проведена не позднее 14 дней от момента укуса или ослюнения бешеным животным. Если есть возможность, то надо понаблюдать за собакой в течение 10 дней. Вакцинацию можно прекратить только в том случае, если в течение 10 дней срока собака не погибла, и у нее не проявились основные признаки бешенства.
В зависимости от локализации, глубины раны и других параметров врач принимает решение о способе профилактики. В наиболее простых случаях профилактика включает пассивную иммунизацию антирабическим иммуноглобулином или антирабической сывороткой с последующей вакцинацией.
Иммуноглобулин и сыворотку вводят однократно. Вакцины, используемые в настоящее время, как правило, вводятся 6 раз: инъекции делаются в день обращения к врачу (0 день), а затем на 3, 7, 14, 30 и 90 дни.
Беременность не является противопоказанием для вакцинации.
Следует помнить, что для того, чтобы обеспечить надлежащий иммунитет и предупредить поствакцинальные осложнения, прививаемым противопоказано применение любых спиртных напитков в течение курса вакцинации и 6 месяцев после их окончания. Необходимо, чтобы в период вакцинации больной не переутомлялся, избегал переохлаждения и перегревания. Смысл этих ограничений в том, чтобы избежать тех факторов, которые могли бы снизить эффективность выработки иммунитета.
источник
Бешенство относится к заболеваниям, против которого практически бессильны неспецифические профилактические мероприятия, поскольку возбудитель инфекции постоянно присутствует в природных очагах среди популяции животных. Эта болезнь известна очень давно и до определенного времени всегда приводила к смерти человека. Распространенность заболевания невысока, но случаи инфекции регистрируются практически во всех странах мира, за исключением ряда островных и северных государств (Великобритания, Япония, Норвегия и др.).
Бешенство представляет собой инфекционный зооноз с острым течением, возбудителем которого является вирус Neuroiyctes rabid. Заболевание характеризуется тяжелым поражением ЦНС (центральной нервной системы) и при отсутствии своевременной экстренной вакцинации является угрожающим жизни.
Несмотря на то, что остановить персистенцию вируса в природе человеку не под силу, развитие заболевания легко предотвращается путем своевременной и правильной вакцинации человека с подозрением на бешенство. Но при несвоевременном обращении к врачу и развитии клинической картины больной обречен на смерть. В этой статье мы рассмотрим симптомы бешенства у человека и профилактические меры для предотвращения развития заболевания.
Вирус, вызывающий бешенство, отличается высокой патогенностью для теплокровных птиц и животных. Циркулирующий в природе вирус поддерживает свою жизнедеятельность, распространяясь среди популяции животных и птиц. Несмотря на это, источниками заражения в превалирующем большинстве случаев являются собаки, как домашние, так и бродячие, которые тем или иным способом заражаются от диких животных. Доля диких животных, как источников инфекции, составляет около 25-28 % из всех случаев бешенства. В десяти процентах случаев заражение происходит от кошек.
Вирус бешенства находится в слюне зараженного животного. Человек заражается при ослюнении и укусе животным, больным бешенством. Особо опасными в плане заражения считаются укусы кистей рук и головы, а также множественные укусы. Для заболевания характерна сезонность, приходящаяся на весенне-летнее время. Больной человек, как источник инфекции, теоретически представляет опасность в период развития клинической картины, когда он не контролирует свои действия.
По данным Россельхознадзор, только за полугодие 2012 г. в России было зафиксировано 950 случаев бешенства, в основном в ЦФО — 52%, Приволжском -17%, Уральском 8%, ЮФО — 7% Сибирском 7%. Основными распространителями бешенства считаются лисы, в России на каждые 10 км2 приходится до 10 лисиц, а для того, чтобы заболевание не развивалось стремительно должно быть не более 1 лисы на 10 км2.
В последние годы в России стало увеличивается число волков и енотовидных собак, которые наряду с лисами также могут активно распространять вирус. Более того, стали заболевать и такие животные как рыси, ежи, медведи и лоси, которым это не свойственно. Увеличивается случаи нападения на человека бешеных ворон.
Очень важно своевременно вакцинировать домашних животных. Бывают случаи, когда домашние собаки, непривитые от бешенства, выезжают с хозяевами на природу, на дачу, нападают на ежей или возвращаются из леса в крови и взъерошенными, а потом, спустя некоторое время начинают неадекватно реагировать на ласку и избегать света, прятаться в темных местах и вскоре погибают.
Раньше, после укуса домашней собаки, прежде, чем проводить профилактику, за животным наблюдали в течение 10 дней, если собака не погибала, то препараты не назначались (см. симптомы бешенства у собаки). Сегодня же, при тяжелой обстановке с бешенством и наличием безопасной вакцины рекомендуется сразу же после укуса обращаться к медицинской помощи и проводить вакцинопрофилактику.
Как писалось ранее, борьба с бешенством в случае укуса или ослюнения зараженным животным сводится к проведению вакцинации больного. Поэтому на сегодняшний день больные, поступающие с явной клинической картиной бешенства, являются редкостью. Заболеваемость бешенством связана с тремя основными причинами:
- Позднее обращение за медицинской помощью после укуса;
- Нарушения режима в период проведения прививок против бешенства;
- Незавершенная вакцинация.
К сожалению, для многих людей роковой становится элементарная безграмотность и безалаберность по отношению к своему здоровью. Воспринимая укус животного, как банальную царапину, человек ставит под угрозу свою жизнь. Бешенство – это как раз тот случай, когда лучше перестраховаться и незамедлительно обратиться к врачу в случае укуса и даже ослюнения животным.
Что происходит с организмом человека после заражения бешенством? По нервным путям вирус попадает в головной и спинной мозг и вызывает гибель нервных клеток. Постепенно разрушение нервной системы вызывает определенную симптоматику и, в конце концов, приводит к смерти больного.
Диагностика болезни основывается на собранном анамнезе (факт ослюнения или укуса) и клинических проявлениях болезни, которые являются типичными у большинства заболевших. Картина крови характеризуется увеличением лимфоцитов и отсутствием эозинофилов. В отпечатках с поверхности роговицы глаз можно обнаружить антиген вируса бешенства.
После попадания вируса в организм человека наступает скрытый или инкубационный период продолжительностью 1-3 месяца. В редких случаях возможно укорочение этого периода до 10-12 дней и удлинение вплоть до одного года. На длительность инкубации влияет место укуса – чем длиннее путь до головного мозга, тем дольше длится скрытый период. Бывали случаи, когда человек заболевал через 4 года после укуса бешеной коровы.
После инкубационного периода возникает истинное заболевание. Выделяют три стадии бешенства, которые сменяют друг друга: I — начальная, II — возбуждения, III — параличей. Итак, какие симптомы бешенства появляются у человека после укуса инфицированным животным?
- Самые первые симптомы бешенства у человека возникают в месте укуса. К этому времени рана может полностью зарубцеваться, но человек начинает «чувствовать» укус. Ощущается тянущая боль с наибольшим проявлением в центре укуса, жжение и зуд, повышенная чувствительность кожи. Рубец может снова воспалиться и припухнуть.
- Возникает субфебрилитет – температура колеблется в пределах 37 С -37,3 С, но не превышает их.
- Отмечается слабость, головные боли, рвота и понос.
- Если укус пришелся на область лица, человека начинают беспокоить зрительные и обонятельные галлюцинации – навязчивые запахи, которых на самом деле нет, зрительные несуществующие картины.
- Отмечаются типичные нарушения психики: больного одолевает беспричинный страх, тоска, депрессия. В редких случаях тревожность сменяется раздражительностью. Человек становится замкнутым и апатичным к происходящим событиям.
- Нарушается сон и аппетит. В редкие минуты сна больного одолевают страшные сновидения.
- Данная стадия характеризуется высокой рефлекторной возбудимостью с преобладанием тонуса вегетативной нервной системы.
- Одним из ярких симптомов является гидрофобия или водобоязнь. Когда больной пытается сделать глоток, возникает спастический спазм глотательных мышц и дыхательной мускулатуры вплоть до рвоты. Данному симптому характерна прогрессия – в дальнейшем даже звук льющейся воды и ее вид вызывает спазм гортани и глотки.
- Изменяется характер дыхания – оно становится коротким и судорожным.
- Внешние раздражители обостряют реакцию нервной системы. Возникают судороги, искажающие лицо человека.
- Судорожный приступ может быть спровоцирован движением воздуха, резким звуком и ярким светом. Вследствие этих проявлений больной испытывает страх перед ранее привычными раздражителями.
- Объективно наблюдаются расширенные зрачки и экзофтальм с фиксированным взглядом в одну точку. Резко ускоряется пульс. Больной сильно потеет и страдает от обильного непрекращающегося слюнотечения.
- Продолжают прогрессировать нарушения психики. Во время приступа отмечается сильное психомоторное возбуждение. Больной становится буйным и опасным как для себя, так и для окружающих и совершает агрессивные и яростные действия (отсюда и возникло название заболевания). Больные бросаются на окружающих, могут ударить и даже укусить, могут нанести урон себе – рвать волосы, одежду, ударяться о стены и пол. В момент приступа человека одолевают ужасающие слуховые и зрительные галлюцинации. На пике приступа возможна остановка дыхания и сердца.
- В период между приступами человек становится адекватным, правильно отвечает на вопросы и не проявляет признаков агрессии.
Параличи возникают вследствие выпадения функций коры головного мозга. Параличу подвергаются те или иные группы мышц и органов (языка, гортани и т.д.). Угасают двигательная и чувствительная функции, прекращаются приступы судорог и фобий. Больной внешне успокаивается.
Отмечается значительное увеличение температуры до 40-42 С. Возникает учащенное сердцебиение на фоне падения давления. Смерть больного возникает вследствие паралича сердца или дыхательного центра.
Таким образом, общая длительность клинических проявлений 3-7 дней. В некоторых случаях вышеописанные стадии и симптомы бешенства у человека могут быть стерты, и болезнь очень быстро прогрессирует до параличей (смерть наступает в течение первых суток после первых проявлений).
При развитии клинической картины прогноз всегда неблагоприятный. В стационаре лечение сводится к облегчению состояния больного – создание особых условий без воздействия ветра, шума и света. В больших дозах больному вводят опиоидные анальгетики и проводят поддерживающую терапию. Перевод на искусственную вентиляцию легких продлевает жизнь. Но исход всегда одинаков – смерть больного.
Первое, о чем должен помнить любой человек, укушенный животным – как можно быстрее обратиться за медицинской помощью. Алгоритм дальнейшей лечебной тактики, в том числе необходимость экстренной вакцинации, определяет только врач. Профилактика бешенства у людей из группы риска (укушенных или ослюнявленных больным животным) проводится путем активной и пассивной вакцинации антирабическим иммуноглобулином по схеме.
До обращения к врачу нужно как можно раньше промыть рану большим количеством проточной воды. Профилактическая вакцинация против бешенства показана для лиц, имеющих профессиональный риск заражения бешенством (ветврачи, охотники и пр.).
Активную иммунизацию следует проводит незамедлительно, она производится в 1 день, на 3 день, 7, 14, 28, ВОЗ также рекомендует осуществлять дополнительную инъекцию через 3 месяца после шестой инъекции. Вакцину вводят по 1 мл внутримышечно. Этой схемы бывает достаточно для формирования иммунитета.
Когда показана вакцинопрофилактика?
- после укуса грызунами, живущими на воле
- после укусов, нанесении легких царапин или ослюнении кожи человека явно бешеным животным, неизвестным животным или при подозрении у него бешенства
- после укусов через тонкую одежду, а также при получении раны предметами, которые были загрязнены слюной подозрительными или бешеными животными
Когда прививку от бешенства производить не целесообразно?
- при ранах и укусах домашними крысами или грызунами в местностях, в которых в течение последних двух лет не регистрировались случаи бешенства животных
- при укусах сквозь очень плотную ткань и при сохранении целостности кожных покровов
- после получения ран от не хищных птиц
- при употреблении молока или мяса бешеных животных, но термически обработанных
- если животное заболело только спустя более 10 дней после произошедшего ранения или укуса, либо через 10 дней после укуса осталось здоровым ( на сегодняшний день этот пункт считается не актуальным и следует как можно раньше после укуса обратиться за медицинской помощью)
- после контакта с человеком, больным бешенством — если не произошло осюнения слизистых или нарушения целостности кожи
Побочные эффекты после вакцинации могут быть следующими: повышение температуры до 38С, головная боль, озноб, аллергические проявления, нарушение пищеварения, увеличение лимфатических узлов, боли в суставах, в месте инъекции — уплотнение, легкая болезненность, отеки.
источник
Вирус крайне опасен для птиц и животных своей способностью вызывать у них различные патологии. Он существует, благодаря циркуляции в природе, распространяясь с помощью живых теплокровных организмов. Человек заражается чаще всего от собак (и домашних, и бродящих), а они от диких животных. Непосредственно от представителей дикой фауны люди инфицируются не более, чем в 28% случаев. Кошки становятся источником заражения в 10% случаев.
Инфицирование происходит при контакте со слюной больного животного, чаще всего при укусе. Особо опасна в этом плане травма головы и рук. Чем больше укусов, тем выше риск инфицирования. Пик заболеваемости приходится на весну и лето. Теоретически, человек является источником опасности во время развития симптоматики болезни, особенно в тот период, когда перестает контролировать собственное поведение.
В РФ, за 2012 год было заражено 950 человек. 52 процента больных проживают в Центральном федеральном округе, ещё меньше в Приволжском (17%) и Уральском (8%), в Южном и Сибирском – по 7%.
Разносчиком болезни считаются лисы, популяция которых в стране велика. Так, на каждые 10 квадратных километров приходится до 10 особей. Для того, чтобы предотвратить распространение болезни, на эту же площадь должно приходиться не более одного животного.
Кроме того, растет популяция волков и енотовидных собак, они разносят инфекцию не менее активно, чем лисы. Болеть могут также ежи, лоси, рыси, медведи, хотя для них это не типично. Также регистрируются случаи нападения на людей бешеными воронами.
Поэтому так важна прививка от бешенства для домашних животных. Нередки случаи вывоза не вакцинированных псов на природу, где они нападают на инфицированных ежей. Спустя какое-то время их поведение становится неадекватным, они уходят в темные места и гибнут.
В прошлом, вакцину вводили человеку лишь спустя 10 дней. В это время наблюдали за напавшим на него животным. Если оно за это время не погибало, то пострадавшего не прививали. Однако, если человек не обращается к врачу в течение 4 дней после появления первых симптомов, вероятность того, что он выживет – 50%. Если человек начал проходить курс вакцинации лишь на 20-й день, вероятность его гибели составляет 100%.
А если после укуса своевременно обратиться за медицинской помощью и пройти курс вакцинации, то каких-либо последствий удается избежать как минимум в 96-98% случаев.
Инкубационный период этого заболевания может быть, как коротким (9 дней), так и продолжительным – до 40 суток. Болезнь будет развиваться быстрее, если вирус проник в организм через укус на лице и шее. Крайне опасны и укусы на кистях рук – в этом случае инкубационный период может сократится до 5 суток. Так вирус, продвигаясь по нервным путям попадает в спинной и головной мозг, вызывая отмирание клеток. Если же инфицирование произошло через ноги, то инкубационный период значительно увеличивается. Были случаи, когда вирус не проявлялся в течение года и более. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Так как современная вакцина позволяет избавить больного от заболевания, то пациенты, поступающие с явными клиническими признаками бешенства – это очень редкое явление. Наступление болезни может быть обусловлено следующими факторами:
Длительное отсутствие медицинской помощи;
Нарушение прививочного режима;
Самостоятельное досрочное завершение вакцинации.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен. К этой ране он относится как к обыкновенной царапине, которая на самом деле несет прямую угрозу жизни. В то время как за помощью нужно обратиться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
В организме, после инфицирования происходят следующие процессы: вирус попадает в спинной и головной мозг, разрушая его клетки. Гибель нервной системы вызывает ряд симптомов и приводит к летальному исходу.
Для того, чтобы выставить диагноз, врачу потребуется выяснить факт укуса или попадания слюны животного на человека. Клиника у всех заболевших однообразна. В крови повышается уровень лимфоцитов, эозинофилы полностью отсутствуют. Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Вирус может бессимптомно существовать в организме от 30 до 90 дней. Реже инкубационный период сокращается до 10 дней, ещё реже увеличивается до года. Продолжительность преимущественно зависит от места полученной травмы. Чем дольше вирусу придется добираться до головного мозга, тем дольше человек будет оставаться внешне здоровым. В медицине были описаны случаи, когда болезнь проявлялась даже спустя 4 года после укуса инфицированной коровы.
Болезнь проходит три стадии развития, каждая из которых проявляется различными симптомами.
Для начального этапа, который продолжается от 24 часов до 3 дней, характерны следующие признаки:
Первой тревожить больного начинает рана. Даже если укус к этому моменту времени уже зарубцевался, человек начинает ощущать его. Поврежденное место болит, ощущения носят тянущий характер, локализуются в центре травмы. Кожа становится более чувствительной, зудит. Рубец воспаляется и припухает.
Температура тела не превышает 37,3 °C , но и не опускается ниже 37 (субфебрилитет).
Возникают головные боли, появляется слабость. Больного может тошнить и рвать.
Когда укус был нанесен в область лица, у человека часто развиваются галлюцинации : обонятельные и зрительные. Пострадавшего начинают преследовать отсутствующие на самом деле запахи, возникают несуществующие образы.
Проявляются психические отклонения: больной впадает в депрессию, его преследует беспричинный страх. Иногда на смену повышенной тревожности приходит чрезмерная раздражительность. Человек испытывает апатию ко всему, становится замкнутым.
Аппетит пропадает. Ночной отдых нарушается, на смену нормальным сновидениям приходят кошмары.
Следующая стадия длится от 2 до 3 дней, она называется стадия возбуждения. Для нее характерны:
Из-за поражения нервной системы, происходит повышение возбудимости нервно-рефлекторной системы. Тонус вегетативной нервной системы преобладает.
Яркий симптом прогрессирования болезни – развитие гидрофобии. При попытке сделать глоток жидкости у инфицированного человека возникает спазм. Ему подвергаются дыхательные и глотательные мышцы, вплоть до возникновения рвоты. По мере прогрессирования болезни подобный спазм будет возникать в ответ на звук текущей воды и даже на её вид.
Дыхание больного становится редким и судорожным.
Появляются лицевые судороги. Любые внешние раздражители вызывают острую реакцию нервной системы.
Судороги становятся ответной реакцией даже на незначительные для здорового человека раздражители: яркий свет, ветер или сквозняк, резкий звук. Это вызывает у больного страх.
Зрачки расширяются, глазные яблоки выпячиваются (экзофтальм), взгляд фиксируется в одну точку. Пульс учащается, выступает обильный пот, слюна беспрерывно течет, её объем значительно увеличивается.
Психические нарушения прогрессируют, больной чрезмерно возбужден, становится буйным. Он несет угрозу себе и окружающим, ведет себя агрессивно и даже яростно. Зараженные кидаются на окружающих, дерутся и кусаются, рвут на себе вещи, волосы, бьются о стены. На самом деле человек во время такого приступа ужасно страдает от преследующих жутких образов и звуков. Во время пика приступа у человека может остановиться дыхание, а также прекратиться сердцебиение.
Когда приступ проходит, люди ведут себя адекватно, неагрессивно, их речь логична и правильна.
Завершающая фаза болезни – стадия параличей. Она длится не более суток, и характеризуется угасанием двигательной функции. У больного нарушается чувствительность, судороги и галлюцинации больше не преследуют его. Парализуются различные мышечные группы и органы. Внешне человек выглядит спокойным. При этом происходит значительный скачок температуры. Она поднимается до 42 °C, усиливается сердцебиение, а артериальное давление падает. Человек погибает по причине паралича сердечной мышцы или дыхательного центра.
От начала проявления симптомов заболевания до момента смерти больного проходит от 3 дней до недели. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может умереть на протяжении первых суток, после того, как появятся первые скудные симптомы.
После того, как симптоматика впервые проявила себя, болезнь становится неизлечимой. Все действия врачей будут сведены лишь к облегчению самочувствия человека. Его стремятся отгородить от внешних раздражителей, вводят опиоидные анальгетики, выполняют поддерживающую терапию. Продлить жизнь помогает искусственная вентиляция легких, однако, летальный исход неминуем.
Оказание первой помощи пострадавшему входит в обязанности врача-хирурга, работающего в центре антирабической помощи. Больной получает инъекцию в тот же день, когда обращается за помощью.
Если раньше вводили до 30 прививок в область живота, под кожу, то начиная с 1993 года, от подобной схемы профилактики заболевания отказались. Сейчас используется современная вакцина (КОКАВ). Она очищенная и даёт возможность значительно сократить лечебный курс, а также уменьшить дозировку, вводимую разово.
Вакцина не вводится в ягодицу! Детям её ставят в бедро (в наружную поверхность), а взрослым и подросткам в дельтовидную мышцу. Стандартная дозировка – 1 мл. Эффект от введенной вакцины достигает 98%, однако, важно сделать первую инъекцию не позднее, чем две недели после получения травмы или укуса.
При первом обращении пациента даже спустя месяцы после опасного контакта ему будет показан лечебный курс.
После того, как была сделана прививка, первые антитела к вирусу появятся спустя 14 дней, их максимальная концентрация наступит через месяц. Когда существует риск сокращения инкубационного периода, больному вводят антирабический иммуноглобулин.
Когда курс будет завершен, у человека сформируется иммунитет, который начнет работать, спустя 14 дней после последней инъекции.
Действовать сформированная защита будет на протяжении года.
Несмотря на существующие вакцины и иммуноглобулин, люди продолжают умирать от вируса. Это происходит в результате их низкой осведомленности об опасности болезни и из-за не обращения к доктору. Некоторые пострадавшие отказываются от оказания медицинской помощи и в 75% случаев погибают из-за факта инфицирования. Иногда вина за смерть таких больных лежит на врачах, которые неправильно оценили степень угрозы здоровью человека (до 12,5%). Некоторые пациенты (до 12,5%) погибают из-за прерывания курса или нарушения режима вакцинации.
Строго запрещено пациентам, проходящим лечение, а также спустя 6 месяцев после его окончания: потреблять любые спиртные напитки, чрезмерное физическое переутомление, нахождение в бане и сауне, переохлаждение. Это объясняется снижением выработки антител, ухудшением иммунитета. Если больной получает параллельное лечение иммунодепрессантами или кортикостероидами, необходим контроль антител к вирусу. Если их продуцируется в недостаточном количестве, то необходима дополнительная терапия.
Как правило, большинство людей не испытывают никаких побочных эффектов, после введения вакцины. Она чаще всего хорошо переносится. Незначительные аллергические проявления отмечаются не более, чем в 0,03% случаев.
Противопоказания для введения вакцины от бешенства отсутствуют, что обусловлено смертельной угрозой больного человека.
Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями.
В каких случаях не нужно вакцинироваться?
При попадании слюны животного или при его прикосновении к целостному кожному покрову;
Если животное укусило человека через ткань, которая толстая и она не повредилась;
Когда произошло ранение клювом или когтем птицы;
При укусе животными, проживающими в домашних условиях, если они были привиты от вируса и в течение года не проявляли признаков болезни.
Что касается домашних животных, то человека не прививают в том случае, если он не был укушен в шею, лицо, пальцы или кисти, а также, если укус единичный. Когда травма локализуется в опасном месте или носит множественный характер, человеку делают 3 прививки. Это необходимо по причине того, что носителем вируса могут быть даже вакцинированные домашние питомцы.
За нанесшим травму животным необходимо наблюдать, если оно проявляет признаки болезни, то вакцинацию следует начать незамедлительно.
Если заражение скорее всего произошло. Вакцину обязательно нужно сделать, если была получена травма (укус, царапина, попадание слюны на поврежденную кожу) от дикого животного. Если имеется возможность проследить за ним, то человеку ставят всего 3 инъекции.
Профилактику прекращают, если животное остается здоровым на протяжении 10 суток после нанесения травмы.
Также достаточно 3 вакцин, если животное было убито, а в его мозге не обнаружили вируса бешенства.
Курс проводят полностью, если:
Судьба животного неизвестна;
Оно имело контакт с представителями дикой фауны.
Если травмированный человек был вакцинирован полным курсом ранее, и с этого времени не прошло 365 дней, то ему ставят три вакцины (первый, 3 и 7 дни). Если год уже истек, то необходимо пройти полный терапевтический курс.
Терапия с использованием иммуноглобулина необходима к реализации в течение суток после получения травмы. Этот срок не должен превышать 3 дней после возможного инфицирования и до того, как была введена 3 вакцина. Доза составляет 20 МЕ/кг иммуноглобулина.
Одна половина рассчитанной дозы вводится инъекционно, вокруг поврежденных тканей (рану можно орошать). Остальную часть вводят в мышцу (в бедро – в его верхнюю треть или в ягодицу). Вакцина и иммуноглобулин не вводятся одним шприцом!
Их возможно сочетать при наличии следующих показаний:
Укус глубокий, наблюдается кровотечение;
Имеются множественные укусы;
Травмы нанесены в опасные зоны.
Следует помнить о смертельной опасности вируса. Необходимо обращаться к врачу сразу после полученной травмы или после возникновения сопряженных с риском заражения ситуаций.
Важно знать, что при даже незначительном укусе, человеку необходимо обратиться за врачебной помощью. Дальнейший ход терапии будет определен доктором. Он реализует экстренное лечение путем введения либо активной, либо пассивной вакцины антирабического иммуноглобулина.
Сразу после укуса важно промыть травмированное место проточной водой. Кроме того, профилактическая вакцина может быть введена лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам.
Вакцину вводят немедленно, после обращения пострадавшего человека в больницу. Её выполняют в первый день, затем на 3 и 7 день, после на 14 и 28 сутки. Всемирная организация здравоохранения даёт рекомендацию провести вакцинацию ещё и спустя 3 месяца, после того, как была введена последняя инъекция, вводят её в мышцу. Это достаточная для выработки иммунного ответа схема.
Вводят вакцину в случае, если:
Произошел укус дикими грызунами;
Произошло попадание слюны на кожу, имел место укус или царапина животного, точно переносящего вирус или даже при подозрении на его наличие;
Произошел укус сквозь тонкий слой ткани, после ранения любым предметом, запачканным слюной инфицированного животного.
Произошло ранение птицей (не хищником);
Произошел укус, без повреждения кожи (через плотную ткань);
При употреблении внутрь молока или мяса инфицированного животного, прошедшего термическую обработку;
Произошел укус домашним грызуном;
Произошел укус грызуном, на той территории, где болезнь не фиксировалась уже 2 года;
Произошел контакт с зараженным человеком без повреждения кожи или попадания его слюны на слизистые оболочки;
Произошел контакт, но животное не погибло спустя 10 дней после контакта (мера не актуальная).
Вакцина имеет незначительные побочные реакции по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отечь, уплотниться или болеть. Иногда отмечается рост температуры тела (не более 38 °C), появляется озноб и головные боли. Могут увеличиться лимфатические узлы.
Первичную антирабическую помощь оказывает врач-хирург (врач-травматолог) центра антирабической помощи (согласно приказу Минздрава № 297 от 7.10.1997). Вакцина против бешенства вводится в первый день обращения в травматологический пункт.
Образование: в 2008 году получен диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)» в Российском исследовательском медицинском университете имени Н. И. Пирогова. Тут же пройдена интернатура и получен диплом терапевта.
Начался сезон клещей — как защититься? Куда обращаться? Первая помощь при укусе
7 запахов тела, говорящих о болезнях
 | Холера |
 | Брюшной тиф |
 | Туляремия |
 | Ботулизм Таблицы расчетов для мужчин, женщин и детей, всех возрастов! Узнайте причины отклонений! Расшифровка всех видов анализов! Не знаете своего заболевания? Найдите его по симптомам! источник |