Инкубационный период бешенства у людей чаще составляет 30-90 дней; короче 10 дней он бывает исключительно редко.
- от 12 до 99 дней — в 84% случаев
- от 100 до 200 дней — в 10,4% случаев
- от 200 дней до 1 года — в 3,7% случаев
- более 1 года — в 1,1% случаев
- доказанных случаев более 2 лет не было
Длительность инкубационного периода решающим образом зависит от локализации укуса:
- самый короткий — при укусах в области головы и лица
- средний — в области верхних конечностей
- самый длительный — в области нижних конечностей
Это связано с тем, что длина пути вируса от места укуса до центральной нервной системы различна (известно, что вирус из раны распространяется по оболочкам нервов).
Например, из укуса в области лица вирусу предстоит преодолеть по ветвям лицевого или тройничного нервов до ствола головного мозга не более 10 сантиметров, в то время как от пальцев стопы до поясничного отдела спинного мозга — путь во много раз длиннее.
В течении заболевания бешенством у человека выделяют стадии:
- продромальная стадия (стадия общих проявлений)
- стадия развившейся болезни или стадия возбуждения
- стадия параличей
Продромальная стадия. Первые симптомы бешенства у людей проявляются почти всегда на месте укуса, где ощущается зуд, тянущие и ноющие боли, невралгические боли по ходу нервов, ближайших к месту укуса. Рубец на месте укуса иногда слегка воспаляется и становится болезненным.
Отмечается субфебрильная (до 37,5°С) температура, общее недомогание, головная боль. Может наблюдаться сухость во рту. Аппетит снижен, язык обложен. Появляется повышенная чевствительность к зрительным и слуховым раздражителям. Нарушается сон. Больные испытывают беспричинный страх, тревогу, чувство тоски.
Стадия развившейся болезни или стадия возбуждения. На фоне усилившихся продромальных явлений, тошноты и даже рвоты появляется первый приступ болезни — «пароксизм бешенства».
Первый приступ обычно развивается под влиянием какого-либо раздражителя. Приступ характеризуется внезапным вздрагиванием всего тела, руки вытягиваются вперед и дрожат, голова и туловище отклоняется назад. Приступ длится несколько секунд, соповождаясь чрезвычайно болезненными спазмами мышц глотки и одышкой с затруднением вдоха. Пульс частый. Во рту скапливается густая вязкая слюна.
Такие приступы длятся несколько секунд, но они часто следуют друг за другом и могут быть вызваны самыми незначительными раздражителями: яркий свет, громкий разговор, прикосновение, поворот головы, кашель и даже малейшие колебания воздуха.
Аналогичные явления вызывает попытка сделать глоток воды. Затем судороги начинают возникать только при виде воды или даже упоминании о ней (гидрофобия).
В этой стадии могут появиться поражения периферической нервной системы в виде параличей самой различной локализации. Заболевание может закончиться летально уже на этой стадии всдествие паралича дыхательного и сосудодвигательного центров. В других случаях заболевание переходит в финальную паралитическую стадию.
Стадия параличей длится 1-3 дня. Преобладают явления поражения периферической и центральной нервной системы. Они чрезвычайно разнообразны по локализации и распространенности. Они носят характер парезов, параличей черепно-мозговых нервов и конечностей, параплегий.
Возбуждение и приступы судорог проходят. Сохраняется обильное слюнотечение. Появляется мнимое улучшение, больной может пить и есть, дыхание становится более свободным.
Однако вследствие поражения жизненно важных центров продолговатого мозга нарушается сердечно-сосудистая деятельность. Нарастает тахикардия, падает артериальное давление. Летальный исход наступает обычно внезапно вследствие острой сердечно-сосудистой недостаточности.
Наряду с вышеописанным типичным течением болезни значительно реже встречается паралитическая, или «тихая» форма бешенства. Для нее характерны отсуствие возбуждения и приступов судорог. Преобадают явления тяжелых параличей конечностей и центров прдолговатого мозга. Эта форма бешенства чаще встречается в Южной Америке и при укусах летучих мышей-вампиров.
Психические расстройства при бешенстве постоянны и часто появляются раньше остальных симптомов болезни.
Вначале развивается состояние астении: появляется общее недомогание, чувство дискмфорта, неопределенное беспокойство, раздражительность, истощаемость, постоянно выраженная гиперэстезия различных оргагов чувств.
Вскоре появляются выраженные аффективные расстройства. в которых преобладает тоска, сопровождаемая тревогой, страхом, а в ряде случаев ощущением ужаса.
Через некоторое время возникают спонтанно или при незначительных внешних раздражителях пароксизмы резчайшего возбуждения, которые сменяются состоянием резкой астении и адинамии, близкими к прострации.
В ряде случаев отмечаются кратковременные периоды делириозного помрачения сознания с отрывочными зрительными и иногда слуховыми галюцинациями устрашающего характера, нестойкими бредовыми идеями, двигательной речевой бессвязностью.
Дифференциальный диагноз. Бешенство у человека по своим проявлениям может иметь сходство со столбняком, истерией, отравлением атропином, энцефалитом, лиссофобией (параноидальным страхом заболеть бешенством).
Столбняк проявляется похожими приступами судорог, но в отличие от бешенства, не сопровождается психическими расстройствами.
источник
Бешенство (гидрофобия) относится к вирусным заболеваниям мозга, имеющим спорадический характер. Источником заражения вирусом бешенства обычно являются собаки, реже — другие зараженные животные (лисицы, волки, кошки, барсуки). Клинические проявления на высоте болезни у животных и людей имеют сходство.
В продромальном периоде (через 2—10 нед после заражения, иногда позже) возникают пониженное настроение, раздражительность, склонность к дисфории. На этом фоне наблюдаются кратковременные расстройства сознания с иллюзорными (реже галлюцинаторными) явлениями. В дальнейшем развиваются неопределенный страх и беспокойство. Одновременно возможно появление болей или парестезии в месте укуса с иррадиацией в другие части тела. Отмечается повышение рефлексов и мышечного тонуса. С повышением температуры тела состояние больных ухудшается: возникают головная боль, тахикардия, одышка. К этому времени появляются повышенное потоотделение и саливация.
Затем развивается стадия «возбуждения», в которой ведущее место занимают психические расстройства в виде психомоторного возбуждения, агрессии, импульсивных поступков. Чаще возбуждение связано с углублением состояния измененного сознания (спутанность, делирий, оглушение). В разгаре болезни присоединяются патогномоничные для бешенства гиперкинезы гладкой мускулатуры со спазмами гортани и глотки, затруднением дыхания и глотания, а также с одышкой. Отмечаются тошнота, рвота, головокружения и другие общемозговые явления. Выражена общая гиперестезия.
С указанными механизмами гиперкинезов связан такой специфический синдром, как гидрофобия (страх питья воды), давший второе название этой болезни. По мере дальнейшего нарастания болезненных симптомов спазмы и судороги сменяются параличами. Смерть наступает в связи с нарушениями центральной регуляции жизненно важных функций на фоне судорожных припадков, грубых нарушений речи, параличей, явлений децеребрационной ригидности.
Патологоанатомически обнаруживаются выраженная гиперемия мозга, мозговых оболочек и мелкие кровоизлияния. Микроскопически находят воспалительные и дегенеративные изменения, преимущественно в стволовых отделах.
Необходимо дифференцировать бешенство от специфических фобий у лиц, подвергшихся антирабическим прививкам в связи с укусами собак, подозрительных на бешенство, или у пациентов с истеровозбудимыми чертами личности, которым по тем или иным причинам не были проведены профилактические прививки. Выраженная конверсионная симптоматика и отсутствие типичных неврологических нарушений, а также отрицательные результаты серологических и вирусологических исследований позволяют исключить диагноз вирусного заболевания мозга. Положительный эффект психотерапии и транквилизаторов подтверждает психогенную природу указанных расстройств.
Эти энцефалиты представляют особенно большой интерес для психиатров как в связи с большой распространенностью герпеса, так и в связи с высокой частотой психических нарушений. В существующей литературе имеется множество работ, в которых отмечается, что герпетические вирусные энцефалиты могут манифестировать психопатологическими синдромами, которые предшествуют появлению неврологической симптоматики, затрудняя правильную диагностику основного заболевания [Деконенко Е. П., Лебедев А. В., 1997].
Рассматриваемые энцефалиты вызываются вирусом простого герпеса (herpes simplex), типа 1 и 2, первый из которых чаще ведет к поражению головного мозга.
Психопатологическая симптоматика при герпетических вирусных поражениях мозга во многом определяется локализацией патологического процесса. В свое время А. С. Шмарьян (1940) отмечал в случаях геморрагических энцефалитов достаточно тонкие нарушения ткани височной доли мозга. В настоящее время в некоторых работах упоминается также нарушение дофаминергических структур и нейрогормональных центров.
В целях диагностики поражения ЦНС вирусом герпеса применяются иммунологические (серологические), морфологические и вирусологические методы исследования, а также анализ тканей для выявления вирусной ДНК.
Нейроморфологически при герпетическом энцефалите отмечаются признаки гиперемии и отека мозга, точечные геморрагии, очаги некроза (преимущественно в сером веществе височно-лобно-теменных областей); признаки дистрофии и набухания нейронов, периваскулярная клеточная инфильтрация. В типичных случаях обнаруживаются и характерные ацидофильные внутриядерные включения. На поздних стадиях могут обнаруживаться кисты после размягчения геморрагических очагов. Для проведения вирусологической идентификации герпетического поражения ЦНС применяются метод флюоресцирующих антител и исследование мозговых клеток в культуре ткани.
При КТ-исследовании выявляются зоны пониженной плотности значительной протяженности, не имеющие четких границ и чаще всего расположенные в коре головного мозга, височных, лобных и теменных долях. В некоторых случаях имеют место диффузное поражение мозга и признаки отека.
В типичных случаях клиническая картина герпетических энцефалитов в дебюте болезни характеризуется лихорадкой, умеренной интоксикацией и катаральными явлениями верхних дыхательных путей. Через несколько дней, как правило, наблюдается новый подъем температуры тела с нарастанием признаков интоксикации и развитием общемозговой симптоматики (головная боль, менингеальные явления, иногда повторные судорожные приступы и т. п.). На этом фоне возникают расстройства сознания разной глубины — от трудностей осмысления окружающего и неполной ориентировки до более выраженных состояний оглушения, сопора и комы. При повторных эпилептических припадках больные длительно остаются в состоянии постприпадочного оглушения, которое может переходить в сопор и кому. В этом периоде отмечается развитие и делириозных расстройств, проявляющихся эпизодами психомоторного возбуждения с элементарными зрительными галлюцинациями, аффектом страха. Усиление двигательного возбуждения и гиперкинезов при редукции галлюцинаторных расстройств характерно для варианта субкоматозного делирия.
Коматозное состояние чаще развивается на высоте болезни, нарастает тяжесть неврологических расстройств, в том числе очаговых — гемипарезы, пирамидные знаки, гиперкинезы, изменения мышечного тонуса по экстрапирамидному типу, децеребрационная ригидность и др. В этом случае обычно проводят реанимационные мероприятия, в том числе ИВЛ, трахеостомию. У выживших после пролонгированной комы пациентов в последующем могут развиваться, так же как и при черепно-мозговой травме, апаллический синдром и синдром акинетического мутизма.
Следующий за этим этап восстановления психических функций занимает от 2 до 24 мес и более. Постепенно уменьшается тяжесть психоорганических расстройств. При этом может обнаруживаться синдром Клювера—Бьюсси, характеризующийся грубыми гностическими расстройствами (невозможностью оптически или тактильно опознать предметы), склонностью брать все предметы (даже опасные) в рот, гиперметаморфозом (отвлечением внимания любым раздражителем), гиперсексуальностью, исчезновением чувства страха и стыда, деменцией. Впервые этот синдром был описан американскими исследователями H. Kliiver и Р. Вису после операций по удалению обеих височных долей (с лимбической системой).
Отдаленный этап перенесенного герпетического энцефалита характеризуется резидуальными симптомами энцефалопатии в форме астеноорганического, судорожного и психопатоподобного синдромов. Реже наблюдаются аффективные расстройства непсихотического уровня. Описаны случаи галлюцинаторно-параноидных и биполярных аффективных психозов, а также более сложные психопатологические синдромы шизофреноподобного типа (с кататоническими включениями). Лишь в 30 % случаев возможно достижение полного восстановления психического здоровья.
Герпетические энцефалиты, сопровождающиеся преимущественно психическими расстройствами, были подробно проанализированы в клиническом и дифференциально-диагностическом аспекте на основе данных литературы Е. П. Деконенко и А. В. Лебедевым (1997). На ранней стадии герпетических энцефалитов психопатологическая симптоматика может быть сходной с проявлениями шизофрении. В таких случаях после продромального периода на фоне субфебрильной температуры появляются расстройства мышления (разорванность, бессвязность) и кататонические симптомы. Неврологические нарушения при этом мало выражены или даже отсутствуют. Трудности дифференциальной диагностики усугубляются тем обстоятельством, что заболеванию нередко предшествует эмоциональный стресс [Himmelhoch J. et al., 1970; Wilson L. G., 1976]. На фоне назначения нейролептиков у таких больных могут развиться мутизм и кататонический ступор, а в дальнейшем аменция, приводящая к летальному исходу. У детей младшего возраста недиагностированная герпетическая инфекция может проявляться в виде «фебрильных припадков». Шизофреноподобная симптоматика при герпетических энцефалитах иногда имеет сходство с картиной фебрильной шизофрении, что редко учитывается при дифференциально-диагностическом подходе к последней. Кроме того, хроническая герпетическая инфекция утяжеляет течение шизофрении.
При отграничении психических нарушений при герпетических энцефалитах от эндогенных психозов важно обращать внимание на нарушения сознания (в том числе на ранний признак — нарушение ориентировки), возникновение судорожных припадков и других неврологических симптомов, свидетельствующих не только о наличии, но и о топике органических поражений мозга. Большое значение имеют и лабораторные исследования, позволяющие установить высокие титры антител к герпетическому вирусу.
При установлении вирусной природы заболевания необходимо как можно более раннее начало противогерпетического лечения — назначение видарабина, ацикловира (зовиракс), кортикостероидных препаратов (для предотвращения отека мозга), а также симптоматических психотропных средств (с большой осторожностью!).
Прогноз заболевания в случаях герпетических энцефалитов в большой мере определяется лечением. В зарубежной литературе есть данные, что при отсутствии адекватной терапии смертность больных может достигать 50— 100 %. После же активного лечения прогноз может быть благоприятным — почти полностью исчезают признаки психоорганического синдрома или имеются незначительно выраженные его проявления. Психические расстройства могут ограничиваться неглубокой депрессией и аутизмом. Есть случаи и полного практического выздоровления.
источник
Бешенство (rabies; синоним: водобоязнь, гидрофобия)
инфекционная болезнь из группы зоонозов, возникающая после укуса или ослюнения инфицированным животным, характеризующаяся поражением центральной нервной системы.
Этиология. Возбудитель Б. — вирус семейства рабдовирусов. Высокопатогенен для человека и теплокровных животных всех видов, а также птиц. Инактивируется при кипячении, под влиянием УФ-облучения и под действием дезинфицирующих препаратов (эфира, лизола, карболовой кислоты, хлорамина, сулемы).
Эпидемиология. Заболевание распространено повсеместно за исключением некоторых островных государств. Источниками возбудителя инфекции в природных очагах являются главным образом лисицы, а также енотовидные собаки, волки, песцы, шакалы, летучие мыши и другие плотоядные животные; в антропоургических очагах — собаки и кошки, реже грызуны и травоядные животные, исключительно редко человек. Фактор передачи вируса — слюна больных. Заражение человека происходит преимущественно при укусе больным животным или попадании его слюны на поврежденную кожу или слизистые оболочки.
Продолжительность инкубационного периода у собак — 14—16 дней. Заболевание у них чаще проявляется сильным возбуждением. Больная собака грызет или лижет место укуса, у нее наблюдаются слюнотечение и рвота, она может убежать из дома, набрасываться без лая и кусать людей и животных, грызть несъедобные предметы. Водобоязни может не быть. Период возбуждения длится 1—3 дня, а затем наступает паралич и смерть. У некоторых больных собак возбуждение отсутствует, на людей они обычно не нападают. Вирус бешенства появляется в слюне зараженных животных не ранее чем за 10 дней до развития клинически выраженных симптомов болезни.
Патогенез и патологическая анатомия. После внедрения через поврежденную кожу вирус Б. распространяется по нервным стволам, достигает головного и спинного мозга, где и происходит в основном его размножение и накопление. В цитоплазме клеток мозга (чаще в нейронах аммонова рога) образуются включения (тельца Бабеша — Негри), содержащие специфический антиген. Далее вирус приникает в слюнные железы и выделяется со слюной. Выделение его начинается за 1—3 сут. до начала болезни (максимально за 8 сут.) и продолжается в течение всей болезни.
Клиническая картина. Инкубационный период чаще длится 1—3 мес. (крайние сроки от 10 дней до 1 года; наиболее короткий инкубационный период при укусе в голову). Выделяют три стадии болезни: предвестников (депрессии), возбуждения, параличей. В первой стадии у больного появляются неприятные ощущения в области укуса (жжение, тянущие боли, зуд, гиперестезия кожи), хотя рана давно зарубцевалась; температура тела повышается до 37,5—38°, возникают беспричинная тревога, аффект страха, депрессия, бессонница, реже повышенная раздражительность. Стадия предвестников длится 1—3 дня.
Стадия возбуждения характеризуется гидрофобией и повышенной чувствительностью к различным раздражителям. Гидрофобия проявляется тем, что при попытке пить, а в дальнейшем при приближении к губам стакана с водой у больного возникает болезненное судорожное сокращение мышц глотки и гортани, дыхание становится шумным, в виде коротких судорожных вдохов, возможна кратковременная остановка дыхания. Подобные судороги затем возникают при звуке льющейся воды, от дуновения воздуха (аэрофобия), от яркого света (фотофобия), шума (акустикофобия), а также при прикосновении к коже, при повороте головы, мышечном напряжении. Появляется лихорадка, нередко отмечается повышенное потоотделение, слюноотделение, причем больной не может проглотить слюну и постоянно ее сплевывает. На этом фоне возникают приступы резкого двигательного возбуждения, в ряде случаев с агрессивными действиями. Одновременно с приступом двигательного возбуждения резко усиливаются аффективные расстройства, проявляющиеся обычно сильным страхом, а в ряде случаев чувством ужаса, слуховыми и зрительными галлюцинациями. По миновании пароксизма возбуждения возникает резкая адинамия, вплоть до состояний, напоминающих прострацию. В промежутках между состояниями возбуждения у больных сохраняется ясное сознание. Из других психических расстройств встречаются неразвернутые параноидные бредовые идеи (см. Бредовые синдромы), сопровождающиеся в части случаев вербальными галлюцинациями, которые могут возникать и вне бредовых расстройств, эпизоды делириозного помрачения сознания (см. Делириозный синдром). Через 2—3 дня возбуждение сменяется параличами мышц конечностей, языка, лица. Смерть наступает от паралича дыхания и упадка сердечной деятельности через 12—20 ч после появления параличей. Продолжительность болезни 3—7 дней. В качестве вариантов течения выделяют бульбарную форму с выраженными симптомами поражения продолговатого мозга, паралитическую (начинается с параличей, нередко по типу восходящего паралича Ландри) и мозжечковую с выраженными мозжечковыми расстройствами.
Диагноз устанавливают на основании клинической картины, данных эпидемиологического анамнеза (укус животного или контакт с подозрительным на заболевание Б. животным) и результатов лабораторных исследований. У павших животных или погибших людей исследуют мозг (кору больших полушарий, мозжечок, продолговатый мозг и аммонов рог), в котором обнаруживаются тельца Бабеша — Негри. Антиген вируса Б. можно обнаружить с помощью метода флюоресцирующих антител в препаратах-отпечатках мозга и слюнных желез. Для выявления специфических антител применяют реакции пассивной гемагглютинации, связывания комплемента и др. (см. Иммунологические методы исследования).
Лечение симптоматическое. Больных помещают в затемненную и защищенную от шума палату. Вводят в больших дозах морфина гидрохлорид, омнопон, аминазин, димедрол, хлоралгидрат в клизмах. Предложено применение антирабического гамма-глобулина в больших дозах с первых часов болезни (см. Иммунотерапия).
Прогноз при развитии клинической картины болезни всегда неблагоприятный.
Профилактика заключается в борьбе с Б. среди животных и предупреждении развития болезни у людей, подвергшихся укусам больных животных. При укусах рекомендуется промыть рану мыльной водой, прижечь спиртовым раствором йода и немедленно обратиться в ближайшее лечебно-профилактическое учреждение. Курс антирабических (пастеровских) прививок проводят антирабической вакциной при укусах и ослюнении явно больными, подозрительными на заболевание Б. или неизвестными животными (см. Иммунизация, таблица). Своевременная вакцинация предупреждает возникновение бешенства в 96—99% случаев. Процедуру осуществляют в травматологических пунктах, хирургических кабинетах поликлиник, центральных районных больницах.
При назначении курса антирабических прививок учитывают тяжесть и локализацию укуса, а также способ заражения (укус, ослюнение), т к. от этого зависит длительность инкубационного периода при бешенстве. Различают легкие укусы (неглубокие укусы плеча, предплечья, нижних конечностей или туловища), средней тяжести (поверхностные одиночные укусы кисти, царапины, исключая пальцы рук, ослюнения поврежденных слизистых покровов) и тяжелые (любые укусы головы, лица, шеи, пальцев рук: множественные или обширные укусы; любые укусы, нанесенные дикими плотоядными животными).
При введении даже максимальных доз вакцины иммунитет к вирусу бешенства появляется у человека только на 12—14-й день, а максимального уровня достигает лишь через месяц. При укусах в голову, пальцы рук, множественных укусах, когда возможен короткий инкубационный период болезни (короче 30 дней) используют антирабический иммуноглобулин.
При ослюнении степень опасности зависит от того, попала ли слюна на неповрежденную кожу или на слизистую оболочку. Поскольку вирус появляется в слюне животного не раньше чем за 10 дней до заболевания, при укусе известным, здоровым животным проводят так называемый условный курс прививок (2 инъекции вакцины или при тяжелых укусах — иммуноглобулина). В течение 10 дней наблюдают за животным. Если в этот период появляются признаки заболевания, оно погибает от бешенства (или неизвестной причины) или убегает (исчезает), тогда немедленно начинают безусловный (полный) курс вакцинации. Если же животное в течение 10 дней осталось здоровым, никаких дополнительных прививок пострадавшему не делают. При ослюнении и легких укусах проводят только 10-дневное наблюдение за животным, а прививки назначают лишь в случае заболевания или исчезновения животного.
Во всех случаях, когда укус нанесен неизвестным или больным животным или животное заболело, погибло или исчезло в период наблюдения, проводят полный (безусловный) курс прививок. Прививки в стационарных условиях проводят тяжело укушенным лицам, прививающимся повторно и имеющим в анамнезе заболевания нервной системы и аллергические заболевания, а также лицам, привитым в течение последних 2 мес. против какой-либо инфекции.
Во время прививок необходимо следить за состоянием здоровья прививаемого. При появлении жалоб на ухудшение общего состояния его следует немедленно госпитализировать, а антирабические прививки временно прекратить. Пострадавший должен быть обследован специалистами — невропатологом и терапевтом. Вопрос о продолжении или прекращении прививок должен решаться консультативно невропатологом, инфекционистом и терапевтом; по показаниям проводится госпитализация. Прививающимся запрещается употребление каких-либо спиртных напитков в течение всего курса прививок, а также на 6 мес. после окончания прививок по безусловным показаниям и на 1 мес. после окончания прививок по условным показаниям. Необходимо, чтобы в период вакцинации больной не переутомлялся, избегал переохлаждения, перегревания, соблюдал гигиену кожи; не следует проводить прививки натощак.
Обязательны регистрация собак, проведение им профилактических антирабических прививок, уничтожение бездомных, безнадзорных собак и кошек. Всех заболевших Б. животных умерщвляют и доставляют для исследования в ветеринарную лабораторию. Здоровым животным, покусанным больным Б. животным, делают антирабические прививки. Подстилку, солому, на которой лежало погибшее от Б. животное, сжигают. Одежду лиц, соприкасавшихся с больными животными, испачканную слюной, кипятят или дезинфицируют в дезинфекционной камере.
Библиогр.: Гулямов М.Г. Психические нарушения при бешенстве, Ташкент, 1959, библиогр.; Клиническая психиатрия, под ред. Г. Груле и др., пер. с нем., с. 301, М., 1967; Селимов М.А. Бешенство, М., 1978, библиогр.; Черкасский Б.Л. Эпидемиология и профилактика бешенства, М., 1985, библиогр.
острая инфекционная болезнь из группы зоонозов, вызываемая вирусами из семейства рабдовирусов, передающаяся человеку, как правило, через укус или ослюнение больными животными; характеризуется поражением ц.н.с., проявляющимся двигательным возбуждением, судорогами дыхательной и глотательной мускулатуры и развитием параличей в терминальной стадии болезни.
Бешенство паралитическое (r. paralytica; син. Б. «тихое») — форма Б., характеризующаяся развитом параличей, обычно по типу восходящего паралича Ландри, без выраженных явлений возбуждения; встречается чаще в Южной Америке при укусах летучих мышей.
Бешенство «тихое» — см. Бешенство паралитическое.
источник
Определение
Бешенство (Rabies, hydrophobia Lyssa, гидрофобия, водобоязнь) – острая вирусная инфекционная болезнь животных и человека с контактным механизмом передачи, характеризующаяся прогрессирующим поражением центральной нервной системы (энцефалитом), смертельным для человека.
Исторические сведения
Бешенство известно людям с незапамятных времен. Бешенство животных описали Гиппократ (V в. до н. э.) и Аристотель (IV в. до н. э.), бешенство человека – Цельс (I в. н. э.), который дал ему название гидрофобии (водобоязни). До XVII в. эпизоотии бешенства имели ограниченное распространение. Наиболее крупные эпизоотии этой инфекции, охватившие многие страны мира, были зарегистрированы в середине XIX и в первой четверти XX в. Заразность слюны больного животного известна с начала XIX в. В 1885 г. Л. Пастер добился выдающихся результатов в многолетних исследованиях бешенства: пассируя уличный вирус бешенства через мозг кроликов, он получил лабораторный вирус (virus fixe) и разработал антирабическую вакцину. Уже в 1886 г. благодаря антирабическим прививкам была спасена жизнь 2500 человек. С этого времени в различных странах, в том числе в России (в Одессе по инициативе И. И. Мечникова и Н. Ф. Гамалеи), были организованы пастеровские станции, где проводились прививки против бешенства. В 1892 г. В. Бабеш и в 1903 г. А. Негри описали специфические внутриклеточные включения в нейронах погибших от бешенства животных (тельца Бабеша-Негри). Вирусная природа болезни была доказана в 1903 г. П. Ремленже.
Возбудитель – нейротропный вирус семейства Rabdoviridae рода Lyssavirus. Он имеет пулевидную форму и достигает размера 80-180 нм. Нуклеокапсид (оболочка) вируса представлен однонитчатой РНК. Известны два варианта вируса: уличный (или «дикий»), циркулирующий в естественных условиях среди животных, и фиксированный, применяемый для получения антирабических вакцин, а также естественные биовары вируса («вирус дикования» и вирус «безумной собаки»). Вакцинные штаммы фиксированного вируса создают полноценный иммунитет к уличному вирусу, что свидетельствует об их антигенном единстве.
Репликация вируса бешенства в нейронах сопровождается формированием специфических включений – телец Бабеша-Негри, окрашивающихся кислыми красками в рубиновый цвет, размером 0,5–2,5 нм. На искусственных питательных средах он быстро погибает, ограниченно выращивается в культуре ткани и на куриных эмбрионах, но тельца Бабеша-Негри при этом не образуются.
Вирус бешенства нестоек во внешней среде. Кипячение убивает его в течение 2 мин, он быстро погибает в 2–3%-ном растворе лизола и хлорамина, в 0,1%-ном растворе сулемы. Длительно сохраняется в тканевых субстратах – до 28–55 дней при 23 оС. Вирус устойчив к низким температурам.
Эпидемиология
Бешенство – типичная зоонозная инфекция, возбудитель которой передается прямым контактным путем в результате укуса или ослюнения поврежденных наружных слизистых оболочек или кожного покрова. Поэтому бешенство можно с полным основанием отнести к так называемым раневым инфекциям. Описано несколько случаев заражения в результате операции пересадки роговицы от умерших больных бешенством людей.
К бешенству восприимчивы все теплокровные животные и птицы. Только холоднокровные животные обладают врожденной видовой невосприимчивостью. Основным источником и резервуаром вируса бешенства в природных очагах являются дикие плотоядные животные (лисица, песец, волк, шакал, енотовидная собака, енот, мангуст), а также собаки и кошки, а в странах Америки – некоторые виды летучих мышей, среди которых возможен аспирационный путь передачи (в основном вампиры). В России существуют очаги бешенства трех типов: природные, в которых вирус циркулирует в популяции красных лисиц, передаваясь и другим животным; полярные очаги, связанные с популяцией песцов; антропургические, в которых вирус циркулирует среди бродячих собак. В естественных условиях возбудитель циркулирует между животными-хозяевами и животными-реципиентами, передаваясь при непосредственном контакте или через укус. Механизм передачи вируса от животного к человеку тот же, что и от больного животного к здоровому. От человека в естественных условиях вирус, как правило, не передается.
Болезнь встречается во все времена года и на всех континентах, за исключением некоторых островных территорий, таких как Япония, Австралия, Новая Зеландия, Исландия, о-ва Калимантан, Мартиника, Кипр, Мальта и др. Бешенство не регистрируется в Скандинавских странах, а также в Испании и Португалии. Но все-таки наибольшая заболеваемость бешенством встречается в летне-осенние месяцы, что обусловлено более тесными контактами людей с дикими животными и бродячими собаками. Заболевание регистрируется преимущественно среди сельского населения, чаще у детей.
Восприимчивость людей к бешенству, по-видимому, не является всеобщей и, в частности, определяется локализацией укуса. По усредненным данным, при укусах в лицо заведомо больным животным бешенство возникало в 90% случаев, при укусах в кисти рук – в 63%, а при укусах в проксимальные отделы рук и ног – лишь в 23% случаев. В России обращаемость за медицинской помощью по поводу нанесенных животными повреждений достигает сотен тысяч случаев в год. Среди обратившихся от 30 до 40% считаются подозрительными на заражение, и им назначают курсы антирабических прививок. Обращаемость городского населения превышает обращаемость сельского почти в два раза. Приблизительно 60% заболевших после контакта с больными животными вообще не обращаются в медицинские учреждения. В Российской Федерации ежегодно регистрируется около 50 заболеваний людей бешенством.
Патогенез и патологическая анатомия
Входными воротами инфекции являются поврежденные кожные покровы и слизистые оболочки. Некоторое время вирус находится в месте внедрения (от нескольких часов до 6 дней). Затем он центростремительно распространяется по периневральным пространствам и нервным волокнам и достигает центральной нервной системы, где фиксируется в нейронах продолговатого мозга, гиппокампа, в узлах основания мозга и в поясничной части спинного мозга. Репликация вируса в клетках центральной нервной системы приводит к повышению рефлекторной возбудимости с последующим развитием параличей. Некоторые авторы не исключают лимфогематогенного пути распространения инфекции, однако из крови вирус не выделяется.
Поражение высших вегетативных центров в гипоталамусе, подкорковых областях, в продолговатом мозге с повышением их возбудимости обусловливает судорожные сокращения жевательных и глотательных мышц, гиперсаливацию, повышенную потливость, расстройства сердечно-сосудистой и дыхательной деятельности, характерные для данного заболевания. Парезы и параличи, возникающие при бешенстве, объясняются соответствующими поражениями спинного мозга и мозгового ствола.
Но некоторые клинические проявления трудно связать с конкретной локализацией вируса. Так, например, пароксизмы бешенства некоторые авторы объясняют учением Ухтомского о доминанте: повышение возбудимости высших вегетативных центров гипоталамуса, продолговатого мозга и подкорковых образований создает доминанту, поглощающую все другие виды раздражения. Поэтому на любое раздражение следует ответная реакция в виде пароксизма бешенства.
Из центральной нервной системы вирус центробежно распространяется в различные органы: слюнные железы, надпочечники, почки, легкие, печень, скелетные мышцы, кожу, сердце. Выделение вируса со слюной обеспечивает его дальнейшую передачу.
У людей, погибших от бешенства, обнаруживают воспалительные изменения в оболочках и веществе головного мозга, нервных ганглиях. Аналогичные изменения выявляются в надпочечниках и слюнных железах. Отмечаются дистрофические изменения миокарда, кровоизлияния в слизистые и серозные оболочки, гиперемия легких. Гистологические исследования выявляют картину очагового энцефалита, наиболее резко выраженного в области дна IV желудочка, а также так называемые «узелки бешенства» (пролиферация олигодендроглиальных клеток с образованием гранулем милиарного типа). Решающее диагностическое значение имеет выявление у погибших от бешенства людей и животных в клетках гиппокампа, в секторе Зоммера и клетках Пуркинье мозжечка специфических цитоплазматических включений – телец Бабеша-Негри.
Вирус бешенства содержит два антигенных компонента – S и V. S-антиген является общим для всех представителей рода лиссовирусов и вызывает образование комплементсвязывающих и преципитирующих антител. V-антиген (поверхностный) индуцирует образование нейтрализующих антител и ответствен за формирование иммунитета.
Как уже отмечалось, естественный иммунитет к бешенству существует у холоднокровных животных. Редко наблюдающаяся невосприимчивость человека и других теплокровных свидетельствует о наличии естественного иммунитета, более выраженного у птиц, чем у млекопитающих. Естественный приобретенный иммунитет к бешенству неизвестен, так как случаи выздоровления достоверно не доказаны.
Клинические проявления бешенства у животных
Основные проявления заболевания у животных должны быть хорошо известны медицинскому работнику. Длительность инкубационного периода у собак составляет от 2 недель до нескольких месяцев. Заболевание протекает в буйной или паралитической форме. В буйной форме различают три стадии:
1) продромальную, когда поведение собаки становится необычным: она раздражительна, не идет на зов хозяина, забивается в темные углы или, напротив, беспричинно оживлена, старается лизнуть хозяина в лицо. Часто собака отказывается от любимой еды, но заглатывает несъедобные предметы (дерево, камни и др.), глотание затруднено, усилено слюноотделение;
2) стадию возбуждения, при которой раздражительность животного повышается, возникает агрессивность: больная собака нападает на других животных и людей. Отмечается паралич глотательных мышц и нижней челюсти, лай становится хриплым;
3) паралитическую стадию, с очень характерным видом животного: шерсть взъерошена, нижняя челюсть отвисает, язык выпадает, из пасти вытекает слюна. На 8-10-й день собака погибает от параличей.
При паралитической форме заболевания стадия возбуждения выражена слабо; смерть наступает на 3-й день заболевания. У крупного рогатого скота и лошадей заболевание чаще всего протекает в буйной форме; приступы раздражения перемежаются с периодами спокойствия. Очень агрессивны больные бешенством кошки, которые погибают обычно на 2-4-й день болезни.
Клиническая картина бешенства у людей
Бешенство – прогрессирующая нейровирусная болезнь, в развитии которой выделяют следующие периоды: инкубационный, начальный, или продромальный (депрессии), разгара (возбуждения) и терминальный (паралитический).
Инкубационный период продолжается от 10 до 90 дней, в редких случаях до 1 года и более. Значительная вариабельность инкубационного периода связана с различными факторами: локализацией укуса (наиболее короткий – при укусах в голову, кисти рук; наиболее длинный – при укусах в стопы), возрастом укушенного (у детей короче, чем у взрослых), видом укусившего животного, реактивностью макроорганизма, размером и глубиной раны, дозой возбудителя, попавшего в рану.
В продромальный период (продолжительностью 1–3 дня) первые признаки болезни обнаруживаются в месте укуса: рубец вновь припухает, краснеет, появляются зуд, невралгические боли по ходу нервных путей, ближайших к месту укуса. Возникают общее недомогание, головная боль, могут отмечаться диспептические явления и сухость во рту, снижается аппетит, язык обложен. Появляются повышенная чувствительность к зрительным и слуховым раздражителям, гиперестезия, иногда чувство стеснения в груди и глотке. Температура становится субфебрильной. Больной подавлен, плохо спит, сон у него сопровождается кошмарными сновидениями, затем устанавливается бессонница. Больные испытывают беспричинный страх, тревогу, чувство тоски; появляются мысли о смерти. Продромальные явления усиливаются. Присоединяются тошнота, нередко рвота, потливость, мидриаз, но реакция зрачка на свет при этом сохранена.
Через 2–3 дня наступает период разгара болезни (возбуждения). Апатия и депрессия сменяются беспокойством, сопровождающимся учащением дыхания и пульса. Появляются и прогрессируют расстройства дыхания и глотания – пароксизмы гидрофобии, являющиеся наиболее характерными проявлениями этого периода болезни. При попытке питья, а вскоре и при виде воды, ее журчании, плеске, даже словесном упоминании о ней возникает приступ гидрофобии (чувство ужаса и болезненные спазмы мышц глотки и гортани). Пароксизмы могут быть спровоцированы движением воздуха (аэрофобия), ярким светом (фотофобия), громким звуком (акустофобия). Приступ начинается с беспокойства, страха, затем присоединяется двигательное возбуждение (внезапное вздрагивание тела) с чрезвычайно болезненным спазмом мышц глотки и гортани и расстройством дыхания (резкое затруднение вдоха, в котором участвуют все вспомогательные мышцы). Дыхание становится шумным, прерывистым, возникают чувство стеснения в груди, нехватки воздуха, боль при глотании.
Во время приступа вид больного весьма характерен: он с криком откидывает назад голову и туловище, выбрасывает вперед дрожащие руки, отталкивает сосуд с водой. Мучительные судороги искажают лицо, которое становится цианотичным и выражает ужас, зрачки расширяются, взгляд устремляется в одну точку, шея вытягивается. Развивается инспираторная одышка. Больной со свистом вдыхает воздух, умоляет о помощи, иногда наблюдается рвота. Приступы длятся несколько секунд, после чего спазмы мышц проходят. В этом периоде на высоте развития болезни у больных возникают приступы бурного психомоторного возбуждения: больные становятся агрессивными, царапают и кусают себя и окружающих, плюются, кричат и мечутся в яростном отчаянии, ломают мебель, проявляя нечеловеческую («бешеную») силу. Приступы сопровождаются помрачением сознания с развитием слуховых и зрительных галлюцинаций устрашающего характера.
После окончания приступа больной приходит в состояние относительного покоя, сознание его проясняется, он рассказывает о своих мучениях. Через 1–2 дня появляется обильное мучительное слюнотечение (сиалорея). Больной слюну не глотает, а непрерывно ее сплевывает, или она стекает по подбородку. Кожа покрыта холодным липким потом, конечности холодные. Температура повышена, уровень ее возрастает параллельно ходу болезни. Усиливаются тахикардия, сердечно-сосудистые и дыхательные расстройства. Продолжительность стадии возбуждения составляет 2–3 дня, редко – до 6 дней. Если в период приступа больной не погибает от остановки сердца или дыхания, болезнь за 1–3 дня до смерти переходит в паралитическую стадию.
Паралитический период характеризуется психическим успокоением. Состояние улучшается. Дыхание становится более свободным. Исчезают страх и тревожно-тоскливое настроение, прекращаются приступы гидро– и аэрофобии, появляется возможность есть и пить, возникает надежда на выздоровление («зловещее успокоение»). Наряду с этим нарастают вялость, апатия, саливация, появляются различные по локализации параличи конечностей и черепных нервов. Часто развитие параличей идет по типу восходящего паралича Ландри. Нарушается функция тазовых органов, температура тела повышается до 42 оС. Смерть наступает от паралича сердца или дыхательного центра. Общая продолжительность болезни составляет 3–7 дней, в редких случаях – до 2-х недель и более.
Известна паралитическая форма бешенства («тихое бешенство»), которая наблюдается редко и характеризуется медленным прогрессированием параличей (типа Ландри) и мозжечковых нарушений без предшествующей фазы возбуждения. Гидро– и аэрофобия отсутствуют или выражены слабо. Смерть наступает в результате нарастания бульбарных расстройств. Эта форма бешенства чаще встречается в Южной Америке при укусах вампиров.
Психические нарушения при бешенстве постоянны. Они могут появляться раньше всех других симптомов. В начале преобладает состояние астении в виде общего недомогания, чувства дискомфорта, неопределенного беспокойства. Вскоре появляются аффективные расстройства, проявляющиеся интенсивнее в тех случаях, когда они сочетаются с сознанием болезни (тоска, тревога, страх). При пароксизмах резчайшего возбуждения часто отмечается бред: больные порываются бежать, их трудно удержать в постели, присоединяются зрительные и слуховые галлюцинации устрашающего характера. Иногда явления беспокойства принимают агрессивный характер и могут перейти в состояние буйства. Зрачки резко расширены, лицо выражает страдание, изо рта обильно выделяется слюна. Пароксизмы бешенства сменяются состоянием резкой астении и адинамии, близким к прострации. Сознание обычно сохранено.
Диагностика и дифференциальная диагностика
Бешенство диагностируют на основании комплекса эпидемиологических, клинических и лабораторных данных. Распознавание бешенства при классическом варианте течения болезни не представляет трудностей.
Важное значение в диагностике имеет анамнез (указание на укус животным, которое погибло или исчезло). При сборе анамнеза необходимо обратить внимание на возможность ослюнения без укуса, болевые ощущения в месте бывшего укуса в продромальном периоде, эмоционально-психическое состояние больного в это время. Следует учитывать, что больной вследствие длительного инкубационного периода может забыть о незначительных повреждениях, особенно если контакт был с внешне здоровым животным в течение короткого промежутка времени. При осмотре больного обращают внимание на наличие рубцов от бывших укусов, состояние зрачков, слюнотечение, потливость, изменение ритма дыхания (прерывистость с глубоким вдохом), появление симптомов психических нарушений (тоскливо-подавленное настроение, душевное напряжение, расстройство сна с устрашающими сновидениями).
Сходную клиническую картину могут иметь столбняк, алкогольный делирий («белая горячка»), отравления атропином, стрихнином, истерия. При столбняке следует иметь в виду характер судорог, которые при этой инфекции бывают тетанического характера, сопровождаются тризмом (спазм жевательной мускулатуры) и сардонической улыбкой. Столбняк протекает при полном сохранении сознания и нормальной психике. При отравлении атропином отмечаются сухость во рту и глотке, расстройства речи и глотания, нарушение ближнего видения, диплопия, светобоязнь, сердцебиение, одышка, головная боль. Кожа красная, сухая, зрачки расширены и не реагируют на свет. Наблюдаются психомоторное возбуждение, зрительные галлюцинации, бред, эпилептиформные судороги с последующей потерей сознания и развитием комы. При этом отсутствует саливация, нет пароксизмов бешенства, а также аэро– и гидрофобии, парезов и параличей.
Бульбарные формы бешенства следует дифференцировать от ботулизма, летаргического энцефалита, полиомиелита; паралитические формы – от полиомиелита и инфекционного полиневрита.
У психотических личностей иногда развивается так называемая лиссофобия (боязнь заболеть бешенством). Основным отличием лиссофобии от бешенства является отсутствие объективных симптомов: параличей, вегетативных расстройств (мидриаза, потливости, тахикардии и т. д.) и динамики клинических проявлений. В состоянии наркоза все клинические симптомы полностью исчезают.
Прижизненная специфическая лабораторная диагностика бешенства затруднена, однако к настоящему времени разработано несколько методов: исследование отпечатков роговицы, биоптатов кожи с помощью методики флюоресцирующих антител, выделение вируса из слюны, слезной и спинно-мозговой жидкостей путем интрацеребрального заражения новорожденных мышей. Метод флюоресцирующих антител основан на люминесцентной микроскопии отпечатков, окрашенных антирабическим гамма-глобулином, меченным флюоресцирующей краской. Проведение анализа занимает не более 6 часов. Положительный результат, бесспорно, подтверждает диагноз, отрицательный – требует дополнительной биопробы на мышах и поисков телец Бабеша-Негри.
Лабораторное исследование слюны больного или посмертное исследование головного мозга проводится следующим образом. Слюну больного или 10%-ную суспензию ткани головного мозга в дистиллированной воде вводят в головной мозг белым мышам или молодым хомякам. Предварительно в слюну добавляют дистиллированную воду, содержащую 500 ЕД пенициллина и 1 мг стрептомицина. В мозговую суспензию антибиотики вводят только при ее загрязнении. Зараженных мышей наблюдают в течение 30 дней. Рекомендуется одновременно заражать мышей-сосунков, у которых длительность инкубационного периода короче. Из головного мозга погибшей мыши готовят срезы или мазки и просматривают под микроскопом на предмет обнаружения телец Бабеша-Негри. Последние не являются возбудителями бешенства, по размеру они больше его в 10-100 раз.
Под микроскопом эти тельца представляются полиморфными образованиями, чаще всего овальной формы, четко отграниченными от подлежащей ткани. В одной клетке может находиться несколько телец. Тельца Бабеша-Негри с постоянством обнаруживаются во внутреннем слое гиппокампа, нейронах коры головного мозга и зрительного бугра, в клетках Пуркинье мозжечка, а также в ганглиях спинного мозга.
Для лабораторной диагностики бешенства применяют также реакцию связывания комплемента, реакцию пассивной гемагглютинации, реакцию лизиса инфицированных клеток. Лабораторная работа с вирусом бешенства и зараженными животными должна проводиться с соблюдением режима, предусмотренного для работы с возбудителями особо опасных инфекций.
Специфическая терапия бешенства не разработана. Проводят симптоматическое лечение, направленное на уменьшение страданий больного. Больного помещают в отдельную палату и защищают от воздействия различных раздражителей. Для снижения повышенной возбудимости нервной системы используют снотворные, болеутоляющие и противосудорожные средства. Для питания и восстановления потерь жидкости осуществляется парентеральное введение солевых растворов, плазмозаменителей, растворов глюкозы, витаминов. В последние годы делаются попытки лечения антирабическим гамма-глобулином в сочетании с церебральной гипотермией, искусственной вентиляцией легких и другими методами реанимационной терапии, но и эти меры эффекта не дают.
Прогноз при развившейся болезни безнадежный. Достоверных случаев выздоровления от бешенства нет. В литературе сообщается лишь об одном-единственном случае выздоровления больного, леченного кураре.
Профилактика
В связи с неэффективностью терапии профилактика бешенства приобретает особенно важное значение. Она проводится в двух направлениях и включает борьбу с источниками инфекции и предупреждение болезни у людей.
Профилактика антропургического и природного бешенства
Программа профилактики бешенства среди домашних животных (антропургическое бешенство) предусматривает:
– разработку и соблюдение правил содержания собак и кошек; – обязательную регистрацию собак, имеющих владельцев; – отлов всех бездомных и незарегистрированных собак и кошек; – обязательную ежегодную профилактическую вакцинацию собак в возрасте старше 3-х месяцев; – профилактическую вакцинацию кошек и сельскохозяйственных животных на неблагополучных по бешенству территориях; – наличие достаточного запаса антирабической вакцины; – контроль за перевозками домашних животных как на международном уровне, так и внутри страны; – создание лабораторной службы, обеспечивающей быструю и эффективную диагностику бешенства у животных; – организацию эпидемиологического надзора за бешенством, предусматривающего систему сбора и обмена информацией о случаях бешенства у животных и людей как внутри страны, так и между странами; – активную санитарно-просветительную работу среди населения о мерах профилактики бешенства.
Борьба с природным бешенством (бешенство среди диких животных) включает регуляцию численности диких животных (в первую очередь – популяции лисицы, так как она является основным хозяином возбудителя бешенства, поддерживающим современную эпизоотию в Европе), газацию лисьих нор и оральную иммунизацию живой антирабической вакциной, проводимую путем скармливания животным куриных голов, содержащих вакцину. Ликвидация бешенства в странах, где нет природных очагов этого заболевания, представляется разрешимой задачей. Это подтверждается опытом тех стран, в которых заболевания людей обусловливались только эпизоотиями среди домашних собак и в которых было введено строгое законодательство о порядке содержания и правилах ввоза собак извне. Проведением этих мероприятий в Скандинавских странах бешенство было ликвидировано уже в 1826 г., а в Англии – в 1903 г., если не считать ограниченной эпизоотии в 1918–1921 гг., связанной с ввозом собак возвратившимися с фронта войсками.
В странах, на территориях которых имеются природные очаги бешенства, ликвидация этой болезни представляет пока трудно разрешимую задачу. Но имеющийся опыт говорит о том, что и в этих условиях заболеваемость домашних животных и людей может быть сведена к минимуму. Это же касается и некоторых стран Западной Европы.
Профилактика бешенства у людей
Профилактика заболеваний у лиц, покусанных бешеными или подозрительными на заболевание бешенством животными, составляет важный раздел антирабической деятельности.
Все люди, покусанные, оцарапанные, ослюненные любым животным, даже внешне здоровым, считаются подозрительными на заражение бешенством. В центр госсанэпиднадзора на них подают экстренное извещение. Им проводят местную обработку раны с промыванием ее мыльным раствором и смазыванием концентрированным спиртовым раствором йода, специфическую противостолбнячную профилактику, а в случае необходимости – и антирабическую предохранительную иммунизацию. Хирургическое иссечение краев раны с наложением швов противопоказано, так как приводит к дополнительной травматизации и укорочению инкубации.
Предупреждение бешенства у человека осуществляют с помощью антирабических вакцин (мозговых и тканево-культуральных) и антирабического иммуноглобулина. Разрабатываются вакцины, полученные методами генной инженерии. Антирабические вакцины из ткани мозга животных могут вызывать поствакцинальные осложнения, которые в отдельных случаях заканчиваются летально. Их причиной, по-видимому, являются белки мозговой ткани животных, главным образом миелин, вызывающий тяжелые нейропаралитические осложнения. До недавнего времени в России использовалась почти исключительно феноловая вакцина Ферми, представляющая собой 5%-ную суспензию кроличьего или овечьего мозга с добавлением 1%-ного раствора фенола. Ее преимущество заключается в том, что она выпускается готовой к употреблению и при температуре от 2 до 5 оС может сохраняться до 6 месяцев. Сегодня отдается предпочтение тканево-культуральным вакцинам, дающим значительно меньшее число осложнений. В России, в частности, разработаны концентрированные культуральные вакцины из штамма «Внуково-32» в культуре ткани почек сирийского хомяка и из штамма «МНИИВИ-74» в культуре ткани эмбрионов японских перепелов.
Решение о назначении курса антирабической вакцины является крайне ответственным моментом, возлагаемым на врача-рабиолога, в связи с тем что сами прививки могут вести к осложнениям, в ряде случаев достаточно тяжелым, а отказ от прививки в случае безусловного заражения может стоить пострадавшему жизни, так как каждое заболевание бешенством завершается летальным исходом.
Назначение курса прививок против бешенства определяется на основании результатов клинических и эпидемиологических данных, к которым в дальнейшем присоединяются результаты лабораторного исследования покусавшего животного. В зависимости от этих данных7 лицам, обратившимся за антирабической помощью, прививки либо совсем не назначают, либо назначают по условным и безусловным показаниям. Условный курс – это 2–4 инъекции антирабической вакцины лицам, получившим множественные укусы или повреждения опасной локализации от внешне здоровых животных, за которыми можно установить 10-дневное наблюдение. Безусловный курс назначается людям, получившим повреждения от бешеных, подозрительных на бешенство, диких или неизвестных животных.
Прививки не назначают при небольших укусах, если укушенный уже прививался против бешенства независимо от срока давности. Их не назначают также при одиночных неглубоких укусах (кроме головы и пальцев) в местности, благополучной по заболеваемости бешенством; при укусах привитой собаки; при ослюнении неповрежденных кожных покровов, если покусавшее животное в этот момент было здорово (справка ветеринарного работника). Однако в любом случае животное должно находиться под наблюдением в течение 10 дней. Если в течение этого срока у животного будет установлено или заподозрено заболевание бешенством, покусанному сразу же начинают проводить курс прививок против бешенства. Прививки не назначают также при укусах холоднокровных животных, при употреблении термически обработанного молока и мяса животных, больных бешенством.
При укусах домашней птицы прививки назначают только в случае, если птица явно больна бешенством, а также при наличии эпизоотологических показаний. При укусах диких птиц прививки назначают всегда.
При укусах других здоровых на вид животных назначают условный курс прививок, дозировки и длительность которых определяются в зависимости от локализации и тяжести укусов. Тяжелые укусы в голову и пальцы, множественные укусы в другие части тела требуют введения вакцины в течение 3–4 дней или антирабического иммуноглобулина согласно инструкции. При поверхностных одиночных укусах кисти руки, ослюнении поврежденных слизистых оболочек назначают две инъекции вакцины с интервалом в 30 мин. В тех случаях, когда у покусавшего животного клинически или лабораторно устанавливается диагноз бешенства, а также в случаях, когда диагноз не мог быть установлен (животное скрылось, труп уничтожен), покусанному назначают безусловный курс прививок.
Дозировки и длительность прививок определяют по локализации и тяжести укусов. При укусах в голову, кисти рук, множественных укусах другой локализации, при любых укусах диких плотоядных животных назначают комбинированный курс прививок антирабическим иммуноглобулином, а через 24 часа – вакциной, введение которой проводят в течение 20–25 дней с двумя ревакцинациями в последующем с интервалом в 10 дней (на 10-й и 20-й день по окончании курса).
Вакцину вводят в подкожную клетчатку живота, в исключительных случаях – в лопаточную область. Многократное введение вакцины в одну и ту же область крайне нежелательно, так как может привести к шоку. Прививки обычно проводят амбулаторно, при тяжелых укусах вакцинация проводится в стационаре. Во время иммунизации и в течение 6 месяцев после нее запрещается употребление спиртных напитков.
Очень опасно введение иммуноглобулина через 8 суток после введения любой другой сыворотки. Однако следует учитывать, что введение препарата обязательно при наличии жизненных показаний (укусы диким бешеным животным, укусы любым бешеным или подозрительным на заболевание бешенством животным в лицо, голову, шею, пальцы рук, множественные укусы тела). Применяемый в настоящее время в практике здравоохранения коммерческий иммуноглобулин у 15–20% прививаемых вызывает побочные аллергические реакции от легких форм сывороточной болезни до анафилактического шока. В связи с этим делались попытки получить гомологичный антирабический иммуноглобулин из плазмы доноров. Полученные серии обладали высокой специфической активностью.
Антитела появляются через 3 недели после начала прививок. Поствакцинальный иммунитет становится действенным через 2 недели после окончания вакцинации. Иммунитет сохраняется примерно в течение года. Вакцинация предупреждает возникновение болезни в 96–99% случаев. Побочные явления при антирабической вакцинации наблюдаются в 0,02-0,03% случаев.
источник
БЕШЕНСТВО (rabies; син.: водобоязнь, hydrophobia, lyssa) — острая инфекционная болезнь из группы зоонозов, вызываемая вирусами из семейства рабдовирусов и характеризующаяся поражением нервной системы.
Еще Аристотель (384— 322 до н. э.) обращал внимание на распространение Б. среди собак. Цельс (1 в. н. э.) указывал на частое заболевание собак, иногда других животных. Он же заметил и другие факты: заболевание Б. людей, возможность передачи болезни со слюной животного в момент укуса. В 1271 г. описана крупная эпизоотия Б. среди собак и волков в Германии, в 1500 г. — в Бельгии и Испании. В 1590 г. во Франции отмечена эпизоотия Б. среди волков. Можно полагать, что до 17 в. эпизоотии Б. имели ограниченное распространение.
С развитием капитализма и ростом крупных городов из-за концентрации в них значительного количества собак в Европе широкое развитие получают эпизоотии Б. городского типа. В течение 18 и 19 вв. эпизоотии Б. среди собак поражают почти все страны Европы, Америки, Азии и Африки, особенно сильно — столицы ряда государств: на Париж приходилась 1/3 всей заболеваемости во Франции, на Москву и Петербург — соответственно 50 и 80% всей заболеваемости в Московской и Петербургской губерниях. Наиболее крупные эпизоотии Б., охватившие многие страны мира, были зарегистрированы в середине 19 и в первой четверти 20 в.
Изучение Б. в 19 в. связано с выдающимися достижениями Пастера, Ру. Шамберлана, И. И. Мечникова, Η. Ф. Гамалеи. К 1885 г. Пастер заложил основы специфической профилактики, применив антирабические прививки у человека. Уже в 1886 г. в Одессе Мечников и Гамалея создали первую пастеровскую станцию в России.
Возбудитель — вирус, который по особенностям репродукции и морфологии вириона включен в семейство рабдовирусов (см.). Вирусную природу возбудителя Б. доказал Ремленже (P. Remlinger) в 1903 г., произведя фильтрование заразного материала через бактериальные фильтры. Известны два варианта вируса Б.: уличный («дикий») и фиксированный, полученный Пастером при адаптации уличного вируса к организму кролика в измененных условиях заражения. Вирус Б. патогенен для человека и всех видов теплокровных животных, а также птиц, однако степень восприимчивости человека и различных видов животных к инфекции различна. Согласно экспериментальным данным, наибольшей восприимчивостью к Б. обладают лисицы, а среди лабораторных животных — сирийский хомяк.
Штаммы вируса Б., циркулирующие в различных географических зонах мира, обладают рядом общих биологических и антигенных характеристик (вариабельность инкубационного периода, поражение при периферическом введении ц. н. с., выделение вируса со слюной, тождественная антигенная структура и т. д.). Наряду с этим установлено существование естественных биовариантов вируса Б. (вирус «дикования», вирус Б. летучих мышей, вирус «безумной собаки»), а также представителей из рода рабдовирусов (вирус Лагос, IbAn27377, М1056 и др.). Биоварианты вируса Б. различаются но степени патогенной активности при внемозговом заражении, распределению в органах зараженных животных, способности формировать включения (тельца Бабеша — Негри) и т. д. Вирусы, подобные возбудителю Б., имеют частичное антигенное с ним родство, а также сходный тип репродукции, но отличаются по комплексу биол, характеристик.
Вирион Б. в препаратах инфицированного мозга и культур ткани под электронным микроскопом имеет пулевидную форму с одним плоским и одним закругленным концом. Размеры вириона 80—180 им. В поперечных срезах вириона Б. виден центральный стержень, окруженный плотной оболочкой. Для морфогенеза вируса Б. характерно первоначальное формирование матрикса: филаментозной субстанции в цитоплазме инфицированных клеток. В последующем из матрикса образуется нуклеокапсид вириона. Синтез вириона происходит как в веществе матрикса, так и в окружающих его интрацитоплазматических мембранах. В цитоплазме нейронов зрелые вирионы освобождаются путем почкования от поверхности филаментозного матрикса. В культуре клеток зрелые вирионы отпочковываются от клеточной поверхности.
Очистка и концентрация культурального вируса позволили изучить хим. структуру и биол, активность субвирусных компонентов. В состав вириона Б. входят: РНК (1%), белки (72%), липиды (24%) и углеводы (1%). Белки вириона Б. представлены 4 высокомолекулярными и 1 низкомолекулярным полипептидами. Нуклеокапсид вириона содержит 96% белка; представляет собой однонитчатую правовращающую спираль РНК длиной 1 мкм и наружным диам. 15—16 нм, окруженную оболочкой, состоящей из гликопротеина и глюколипидов. Нуклеокапсид вириона Б. обладает константой седиментации 200S, плавучей плотностью 1,32 г/см 3 и молекулярным весом 1,5х10 8 дальтонов. РНК вириона Б. имеет молекулярный вес 4,6х10 6 дальтонов и константу седиментации 45S.
Вирус Б. обладает антигенными, иммуногенными и гемагглютинирующими свойствами, однако биол, и антигенная активность различных субвирусных структур неодинакова. Белки оболочки обладают выраженной иммуногенной активностью, в то время как белки «ядра» вириона мало иммуногенны. Гликопротеин оболочки вириона обладает гемагглютинирующей активностью. Очищенная вирусная РНК, нуклеокапсид и вирусные компоненты «ядра» вириона не инфекциозны, что может быть связано с отсутствием в их составе гликопротеина оболочки, необходимого для адсорбции вируса на поверхности клетки.
В составе вириона Б. обнаружены собственные ферментные системы: протеинкиназа, ДНК-полимераза. Схематическое изображение структуры вириона Б. представлено на рисунке 1.
Размножение вируса Б. in vivo и in vitro сопровождается формированием специфических включений — телец Бабеша — Негри. Тельца Бабеша — Негри размером 0,5— 25 мкм расположены в цитоплазме нейронов, имеют округлую, овальную, реже веретенообразную форму, базофильную внутреннюю структуру, окрашиваются кислыми красками в рубиновый цвет. При цитохимическом исследовании телец установлено, что они содержат РНК. Электронномикроскопическое исследование телец выявило, что их эозинофильная основа соответствует специфическому филаментозному матриксу инфицированных клеток, а внутренние базофильные структуры состоят из вирусных нуклеокапсидов, связанных с компонентами клеток. Степень формирования телец Бабеша — Негри при заражении различных штаммов вируса Б. определяется численностью и интенсивностью локальных очагов вирусного синтеза в цитоплазме инфицированных клеток.
Устойчивость вируса Б. невелика. Некоторые детергенты вызывают распад вирионов (рис. 1). Кипячение в течение 2 мин. убивает вирус Б. Растворы лизола или хлорамина (2—3%), 0,1% раствор сулемы быстро и надежно обеззараживают загрязненные вирусом материалы. Вирус хорошо сохраняется лишь при низкой температуре и после вакуумного высушивания в замороженном состоянии.
Б.— типичный зооноз; от человека к человеку инфекция передается исключительно редко (описано лишь несколько случаев). Основным источником и резервуаром вируса Б. являются дикие плотоядные животные, гл. обр. лисицы, а также собаки, кошки, а в странах Америки — летучие мыши. Различают эпизоотии Б. природного и городского типов.
Естественными являются природные эпизоотии Б., поддерживаемые дикими плотоядными животными из семейства собачьих (волки, енотовидные собаки, лисицы, шакалы), куньих (скунсы, куницы, барсуки, ласки, хорьки, горностаи), кошачьих (дикая кошка, рысь и др.), виверровых (генетты, мангусты, виверры) и рукокрылых (вампиры, насекомоядные и плотоядные летучие мыши). В городских очагах источником Б. являются домашние животные (собаки, кошки и др.).
Во многих странах Азии, Америки, Африки в 19 и 20 вв. встречаются эпизоотии обоих типов. Наряду с природными эпизоотиями вспышки Б. среди собак сохраняются в ряде стран Азии (Индия, Шри Ланка, Бирма, Таиланд, Пакистан и др.), Африки (Алжир, Марокко, Ливия, Гана, Нигерия, Тунис, Судан, Камерун, Эфиопия и др.), Южной Америки (Аргентина, Мексика, Гватемала, Перу, Гондурас и др.). Б. отсутствует гл. обр. на некоторых островных территориях: в Океании — Гуам, о-ва Фиджи, Новые Гебриды, Новая Каледония, Самоа и др.; в Азии — Япония, Сингапур, Гонконг, Бруней. Отсутствуют также заболевания Б. в некоторых государствах Африки (Мавритания), Америки (Французская Гвиана, Ямайка, Мартиника, Виргинские о-ва). В Австралии и Новой Зеландии Б. никогда не было.
В Европе в конце 19 и начале 20 вв. эпизоотии городского типа были ликвидированы в скандинавских странах, Англии, Венгрии, Австрии, Бельгии, Швейцарии, Франции и после второй мировой войны — в некоторых республиках СССР, Болгарии, Румынии, Италии, Испании, Португалии, Югославии.
Начиная с 40-х годов 20 в. в Европе и Америке наблюдалось изменение основных эпизоотологических особенностей Б.: исключительно широкое распространение получили эпизоотии среди лисиц. В 1967—1970 гг. в ФРГ, Австрии, Дании, Швейцарии и Чехословакии 70— 85% заболеваний Б. приходилось на лисиц. В ФРГ за 1967—1970 гг. Б. болели лисицы в 70% случаев, с.-х. животные— в 10%, собаки и кошки — в 8%, олени, косули, серны и муфлоны — в 7,3%, куницы, барсуки, хорьки, дикие кабаны, ласки — в 4,6% и грызуны—0,1%.
В дореволюционной России заболеваемость Б. регистрировалась в 55,2% случаев у собак и кошек и в 44,2% у с.-х. животных (Г. И. Гурин, 1923). В начале 40-х годов эпизоотии Б. среди лисиц были зарегистрированы в центральных, северных и южных районах РСФСР, в начале 50-х годов — в Казахстане, на Украине, в Молдавии, Поволжье, на Северном Кавказе, в некоторых районах Урала, Западной Сибири, в Прибалтике, Средней Азии и Закавказье. Природные эпизоотии Б. в СССР с нек-рыми колебаниями продолжают регистрироваться (рис. 2). Полагают, что эпизоотии среди лисиц объясняются нарушением биол, равновесия: увеличение лисиц из-за обилия питания, сокращение охоты на них, ограничение численности естественных врагов (волков, золотистых орлов). Возможно, что среди лисиц циркулируют генетически измененные штаммы уличного вируса Б. Эпизоотии среди лисиц имеют повсеместное распространение, среди скунсов — только в Северной Америке, мангустов — в Южной Африке, на островах Индийского океана, на Кубе, в Пуэрто-Рико, Гренаде, Доминиканской республике, Панаме. Для Америки характерны также эпизоотии среди летучих мышей. Число диагностированных случаев Б. у у некровососущих летучих мышей в Канаде и США с 1953 по 1966 г. увеличилось с 8 до 484; зарегистрировано 6 заболеваний людей Б. после инфицирования некровососущими летучими мышами. Большее значение имеют эпизоотии Б. среди вампиров, встречающиеся только в Южной Америке. В результате нападения вампиров ежегодно погибает от Б. ок. 1 млн. с.-х. животных. До 1966 г. зарегистрировано 160 заболеваний людей Б. после укусов вампирами [Эрвин (A. D. Irvin), 1970]. В Европе, Азии и Африке летучие мыши не имеют эпидемиол, значения, хотя отдельные случаи выделения от них вируса Б. известны. Заболеваемость грызунов в очагах Б. варьировала от 1 до 3%, однако их роль в формировании природных очагов Б. остается еще не доказанной.
В связи с эпизоотиями Б. сохраняется неблагополучие по заболеваемости Б. и людей. По неполным данным ВОЗ за 1969 и 1970 гг., по поводу явного или подозреваемого инфицирования подвергались антирабическим прививкам соответственно 544 253 и 382 517 человек, зарегистрировано 472 и 698 заболеваний Б. За 1970 г. умерло от Б. в Бразилии 111 человек, Мексике — 63, Аргентине — 13, Венесуэле — 13, Перу — 11, Марокко — 20, Тунисе — 20, Малайзии — 7, Таиланде— 311. Высока заболеваемость Б. в странах Азии (Индия, Филиппины, Шри Ланка и др.). Несмотря на крупные эпизоотии Б. природного типа, во многих странах Европы заболевания людей отсутствуют. Б. у человека все еще регистрируется в Турции, Греции, где основным источником инфекции являются собаки. Единичные заболевания людей регистрируются в ФРГ, ГДР, Польше.
В СССР после 1951 г. наблюдалось значительное снижение заболеваемости Б. (рис. 3). За 1964—1971 гг. не было заболеваний Б. в Эстонской ССР, редки заболевания в Латвийской, Литовской, Белорусской, Армянской, Грузинской, Туркменской ССР. Неблагополучными по заболеваемости Б. остаются Узбекская, Украинская ССР и некоторые районы РСФСР.
Анализ материалов показывает, что 53,5% заболевших Б. в нашей стране людей своевременно не обращались за медпомощью и не получали антирабические прививки. Локализация укуса имеет решающее значение в частоте заболеваемости. За 1964—1971 гг. 67% заболевших были укушены в верхние конечности, 19,1% — в голову или лицо, 12% — в нижние конечности и 1,9% — в туловище.
Анализ данных по заболеваемости Б. с 1946 по 1956 г. показал, что основным источником инфекции для человека являлись собаки (87,1%), с 1957 по 1968 г. роль собак как источника инфекции снизилась до 37,5%. Вместе с тем повысилась роль лисиц с 2,1 до 37,5%, а также кошек с 5,3 до 14,2%. В 1971 г. заболевшие Б. были инфицированы собаками в 39,6% случаев, лисицами — в 37,8%, кошками — в 20,7%, енотовидной собакой— в 1,9%. В течение 1964—1968 гг. волки оказались источником инфекции в 1,1—7,1% случаев.
Для эпизоотии Б. городского типа незыблемыми остаются следующие эпидемиол, положения: всегда острое клиническое течение болезни со смертельным исходом, выделение вируса в окружающую среду лишь через слюнные железы в последние 10 дней инкубационного периода и в продолжении болезни, передача инфекции путем укуса. В процессе длительной естественной эволюции вирус Б. адаптировался к избирательному паразитированию в организме плотоядных животных. Константин (D. Constantine, 1971) установил возможность передачи возбудителя Б. среди летучих мышей и аэрогенным путем. Имеются наблюдения, что эпизоотиям Б. среди лисиц предшествует нашествие грызунов. Известны отдельные сообщения об абортивной или бессимптомной форме Б. у мышей, крыс и птиц. Однако эти сообщения не подтверждены убедительными экспериментами: динамикой накопления вируса в мозге и слюнных железах, высокими титрами антител после перенесенной инфекции.
Мировая практика назначения антирабических прививок только при укусах бешеными животными или животными, находящимися в инкубационном периоде в последние 10 дней, свидетельствует об отсутствии бессимптомной формы Б. у собак, кошек, лисиц и других животных.
У людей, погибших от Б., выявляют отек и набухание головного и спинного мозга с выраженной гиперемией, сопровождающейся петехиальными кровоизлияниями. Однако воспалительные процессы в оболочках и в ткани мозга часто являются ограниченными.
Микроскопически воспалительный процесс обнаруживают в тройничных нервах, гассеровых узлах, межпозвоночных и верхних шейных симпатических ганглиях и в сером веществе головного мозга, гл. обр. в его стволовой части. В периферических нервах отмечают лимфоидные и моноцитарные инфильтраты, локализующиеся около расширенных сосудов. Вокруг гибнущих или распавшихся ганглиозных клеток возникает гиперплазия олигодендроглиальных элементов, в результате чего образуются так наз. узелки бешенства. Они, однако, не являются специфичными для Б., т. к. встречаются и при других заболеваниях (эпидемический энцефалит, острый передний полиомиелит).
При микроскопическом исследовании рубца на месте укуса наряду с изменениями нервов выявляется воспаление с обильными лейкоцитарными инфильтратами и выраженным отеком.
В сером веществе спинного мозга наблюдают пролиферацию микроглии, околососудистые инфильтраты, кровоизлияния. Нервные клетки передних рогов, реже боковых участков задних рогов подвергаются дистрофии.
В стволе мозга наибольшие изменения отмечают в оливах и в сером веществе вокруг IV желудочка. В оболочках полушарий часто наблюдаются явления ограниченного менингита. В более глубоких слоях коры головного мозга имеются периваскулярные инфильтраты.
Дистрофические изменения нейронов наиболее часто отмечаются в спинальных ганглиях, спинном мозге, в стволе головного мозга и характеризуются вакуолизацией ядра и цитоплазмы, лизисом клетки, набуханием и сморщиванием ядер. Нейроны подвергаются зернистожировому перерождению, заканчивающемуся распадом клетки.
Во внутренних органах особых изменений не возникает. Слюнные железы иногда увеличиваются. В них обнаруживают периваскулярные инфильтраты. Отмечается полнокровие и нек-рая вздутость легких. Селезенка не увеличена.
Характерным для Б. считают появление цитоплазматических включений — телец Бабеша — Негри (ч/б рис. 4 и 5 и цветн. рис. 4—9), которые чаще всего обнаруживают в клетках гиппокампа — pes hippocampi (аммонова рога), особенно в секторе Зоммера и в грушевидных нейроцитах (клетках Пуркинье) мозжечка.
- Выявление телец Бабеша—Негри (т. Б.—Н.) в цитоплазме нервных клеток при различных методах окраски
4 — Крупные т. Б.—Н. темно-красного цвета, окраска по Селлерсу; х 900; с множеством базофильных гранул (черные точки
5 — окраска по Манну; х 680; Т. Б. —Н. красного цвета
6 — окраска по Гимзе; х 680
7 — окраска фуксин-сафронином; х 680; Т. Б. —Н. красного цвета
8 — Крупные т. Б.—Н. оранжевого цвета, окраска сафронином, импрегнация серебром; х 900;
9 — окраска по Гимзе; х 900; Т. Б. —Н. красного цвета
Вирус Б. попадает в организм человека при укусе либо ослюнении бешеным животным через рану или микроповреждения кожи, реже слизистые оболочки. Далее наблюдается центростремительное движение вируса по периневральным пространствам. Ряд исследователей допускает лимфо-гематогенный путь распространения вируса. Однако вирус из крови не выделяется.
Дальнейшее размножение и накопление его происходит гл. обр. в головном и спинном мозге. Неоднократно предпринимались попытки связать клинические явления Б. с выявляемыми морфологическими изменениями. Если нарушения соматической нервной системы (парезы, параличи) можно объяснить соответствующими поражениями спинного мозга и мозгового ствола, то другие клинические явления трудно связать с конкретной локализацией вируса. Пароксизмы бешенства H. М. Кроль объясняет учением Ухтомского о доминанте, по которому повышенная возбудимость высших вегетативных центров гипоталамуса, продолговатого мозга и подкорковых образований создает доминанту, поглощающую все другие раздражения. Поэтому на любое раздражение следует ответ в виде пароксизма Б.
Естественный иммунитет к Б. существует у холоднокровных животных. Редко наблюдающаяся невосприимчивость человека и теплокровных животных свидетельствует о наличии естественного иммунитета и у теплокровных, более выраженного у птиц, чем у млекопитающих. Естественный приобретенный иммунитет к Б. не известен, т. к. случаи выздоровления от Б. достоверно не доказаны.
Иммунология Б. связана гл. обр. с изучением прививочного иммунитета, в природе к-рого несомненная роль принадлежит вируснейтрализующим антителам; это подтверждается высоким содержанием в крови антител, что соответствует состоянию резистентности; пассивная иммунизация антирабическим гамма-глобулином является эффективным методом леч.-проф, иммунизации. Однако нельзя прививочный иммунитет связывать только с наличием антител. Так, после экстраневральной активной или пассивной иммунизации животные становятся резистентными даже к непосредственному введению вируса Б. в мозг. При этом в мозге вируснейтрализующие антитела либо не определяются совсем, либо определяются в очень низком титре. После интрацеребральной иммунизации штаммом Флюри у мышей развивается напряженный иммунитет к интрацеребральному заражению, а антитела в мозге не обнаруживаются.
В генезе антирабического иммунитета еще многое не ясно. Кроме гуморального и тканевого факторов, возможно, играют роль различные ингибиторы типа интерферона. Показано, что вирус Б. вызывает продукцию интерферона в культуре ткани и организме лабораторных животных. Большой интерес вызывают опыты на лабораторных животных по профилактическому и лечебному действию эндогенного интерферона, индуцированного синтетическими полинуклеотидами.
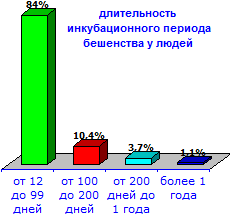
Продолжительность инкубационного периода при Б. обычно колеблется, но чаще составляет 30—90 дней; короче 10 дней он бывает исключительно редко. Инкубационный период от 12 до 99 дней А. И. Саватеев (1927) наблюдал в 84% случаев, от 100 до 200 дней — в 10,4%, от 200 дней до 1 года — в 3,7%, более года — в 1,1%. Инкубационный период, равный 2—3 годам, описанный рядом авторов, маловероятен. По данным М. А. Селимова (1963), инкубационный период у привитых составляет в среднем 54 дня, а у непривитых — 77 дней. Наиболее короткий инкубационный период наблюдается при укусах в лицо, голову, наиболее длинный — при одиночных укусах туловища и нижних конечностей. Он короче также при тяжелых повреждениях тканей и у детей. Вместе с тем при экспериментальном заражении нет связи между длительностью инкубационного периода и местом инокуляции.
Во время инкубационного периода самочувствие у укушенных обычно не страдает.
В течении заболевания выделяют продромальную стадию, стадию развившейся болезни, или стадию возбуждения, и стадию параличей, заканчивающуюся летальным исходом.
Первые признаки болезни проявляются почти всегда на месте укуса, где ощущается зуд, тянущие и ноющие боли, невралгические боли по ходу нервов, ближайших к месту укуса. Рубец на месте укуса иногда слегка воспаляется и становится болезненным.
Отмечаются субфебрильная температура, общее недомогание, головная боль. Может наблюдаться сухость во рту. Аппетит снижен, язык обложен. Появляется повышенная чувствительность к зрительным и слуховым раздражителям, гиперестезия, иногда чувство стеснения в груди и глотке. Рано нарушается сон: появляются страшные сновидения, затем устанавливается бессонница. Самочувствие ухудшается. Больные испытывают беспричинный страх, тревогу, чувство тоски, появляются мысли о смерти.
Продромальные явления усиливаются. Появляется тошнота, нередко рвота, потливость, мидриаз, но реакция зрачков при этом сохраняется. Первый клинически выраженный приступ болезни («пароксизм бешенства») большей частью развивается внезапно под влиянием какого-либо раздражения. Приступ характеризуется внезапным вздрагиванием всего тела, руки вытягиваются вперед и дрожат, голова и туловище отклоняются назад. Приступ длится несколько секунд, сопровождаясь чрезвычайно болезненными спазмами мышц глотки, приводящими к одышке инспиратор-ного типа. В дыхании принимают участие все вспомогательные мышцы. Вдох затруднен, сопровождается свистом, выдох поверхностный. Лицо цианотично, выражает страх и страдание, взгляд устремлен в одну точку, заметен экзофтальм. Больной мечется, умоляет о помощи. Часто наблюдаются икота и рвота. Во рту скапливается густая вязкая слюна, выделяется липкий пот, сохраняется тахикардия. Такие приступы длятся несколько секунд, но они часто следуют друг за другом и могут быть вызваны самыми незначительными раздражителями, среди которых Η. М. Кроль на первое место ставит колебания воздуха. Малейшее дуновение (открывание двери, ходьба даже на расстоянии 3—4 м от больного) вызывает описанные пароксизмы (аэрофобия).
Аналогичные явления вызывает попытка сделать глоток воды. Затем судороги начинают возникать только при виде воды или даже упоминании о ней (гидрофобия).
Вызвать приступ могут любые раздражители: яркий свет (фотофобия), громкий разговор (акустикофобия), прикосновения к коже, поворот головы, кашель, натуживание во время мочеиспускания и др. Через день-два слюна становится более жидкой и обильной, к-рую больной не заглатывает, а непрерывно отплевывает или она стекает по подбородку. Усиливается потоотделение, учащается рвота. Паралича глотательных мышц в этой стадии, как правило, нет. Больные могут проглатывать мелко нарезанные куски пищи: хлеб, фрукты и т. п.
Поражения периферической нервной системы могут наблюдаться как в стадии развившейся болезни, так и изредка возникать в продромальном периоде. Если больной не скончался во второй стадии болезни от внезапно наступившего паралича дыхательного или сосудодвигательного центров, то заболевание за 1 — 3 дня до смерти переходит в последнюю, паралитическую стадию.
Поражения нервной системы при Б. не имеют строгой специфичности и чрезвычайно разнообразны по локализации, распространенности и срокам появления. Они носят характер парезов, параличей черепных нервов или конечностей, параплегий. В одних случаях эти явления развиваются на верхних конечностях, далее распространяются на нижние, затем на бульбарные отделы, в других — наоборот. Часто развитие параличей идет по типу восходящего паралича Ландри (см. Ландри восходящий паралич).
Возбуждение проходит. Больной лежит неподвижно. Крупные капли пота покрывают лицо, руки, тело. Продолжается обильное слюнотечение. В результате резкого обезвоживания черты лица заостряются, больной быстро теряет в весе, мочи выделяет мало. С прекращением возбуждения и судорог состояние улучшается. Больной может пить и есть, дыхание становится более свободным. У больного и окружающих появляется надежда на выздоровление. «Успокоение» продолжается 1—3 дня. Однако сердечно-сосудистая деятельность продолжает ухудшаться. Нарастает тахикардия, падает артериальное давление.
Смерть обычно наступает внезапно. В развитии клинической картины Б. не всегда отмечается постоянство. Может отсутствовать продромальный период, не наблюдаться буйства, гидро- и аэрофобии.
Значительно реже наблюдается картина паралитического, или «тихого», Б. Последнее протекает без явлений возбуждения и характеризуется в основном развитием параличей различной распространенности, чаще протекающих по типу восходящего паралича Ландри. Гидро-и аэрофобии отсутствуют или слабо выражены. Течение болезни более длительное, смерть наступает вследствие бульбарных расстройств. Эта форма Б. встречается чаще в Южной Америке и при укусах вампиров.
Психические расстройства при бешенстве постоянны. Они могут появляться раньше всех остальных симптомов болезни. Вначале развивается состояние астении: появляется общее недомогание, чувство дискомфорта, неопределенное беспокойство, раздражительность, истощаемость, постоянно выраженная гиперестезия различных органов чувств. Вскоре появляются выраженные аффективные расстройства, в которых преобладает тоска, сопровождаемая тревогой, страхом, а в ряде случаев ощущением ужаса. Аффективные расстройства интенсивнее в тех случаях, когда они сочетаются с сознанием болезни. Через нек-рое время на фоне резко усиливающейся гиперестезии всех органов чувств возникают спонтанно или при незначительных внешних раздражителях пароксизмы резчайшего возбуждения: больной мечется по палате, рвет белье, постельные принадлежности, бьется о стены, издает хриплые звуки, испытывает неописуемый страх смерти. Зрачки резко расширены, изо рта обильное слюноотделение. Лицо выражает страдание. Пароксизмы бешенства сменяются состоянием резкой астении и адинамии, близкими к прострации. Сознание обычно сохраняется. В ряде случаев отмечаются кратковременные периоды делириозного или аментивного помрачения сознания с отрывочными зрительными, иногда слуховыми галлюцинациями устрашающего характера, нестойкими бредовыми идеями, двигательной речевой бессвязностью.
Диагноз устанавливается на основании комплекса эпидемиол., клинического и лабораторного исследований. При сборе анамнеза необходимо обратить внимание на возможность ослюнения без укуса, болевые ощущения в месте бывшего укуса в продромальном периоде болезни, эмоционально-психическое состояние больного в этом периоде. Выясняется дальнейшая судьба животного (пало, находится под ветеринарным наблюдением, скрылось). При осмотре больного обращают внимание на наличие рубцов от бывших укусов, состояние зрачков, потливость, слюнотечение. Следует учитывать, что из-за длительного инкубационного периода больной может забыть о незначительных повреждениях или их осложнениях, особенно если контакт был с внешне здоровым животным в течение короткого промежутка времени. Наибольшее значение для диагноза имеет общая возбудимость, приступы гидро-, аэро-, акустикофобий, приступы бурного аффективного возбуждения с двигательным беспокойством, яростью, склонностью к агрессии. На 2—3-й день болезни начинают развиваться вялые параличи и парезы различного характера и локализации. Для диагноза очень существенна динамика клинических проявлений болезни, ее цикличность. Преобладание симпатикотонических симптомов, на фоне которых развиваются припадки Б., сменяется гиперваготоническими явлениями с ослаблением и прекращением пароксизмов и развитием параличей.
При дифференциальном диагнозе необходимо учитывать столбняк, истерию, отравление атропином, энцефалиты, лиссофобию.
Для столбняка характерен тонический спазм мускулатуры, на фоне к-рого под влиянием различных раздражений возникают приступы тонических судорог, тризм и опистотонус. После приступа тонус мышц остается повышенным. Мышцы кистей рук и стоп в судорожный припадок не вовлекаются. Сознание сохранено, бредовых высказываний и галлюцинаций нет.
Лиссофобия (боязнь заболеть Б.) возникает чаще у психопатических личностей. Основным отличием лиссофобии от Б. является отсутствие вегетативных расстройств (мидриазе, потливости, тахикардии и т. д.) и динамики клинических проявлений. Аэрофобии, как правило, нет. В состоянии наркоза все клинические симптомы полностью исчезают.
Для лабораторной диагностики Б. используется комплекс методов исследования.
Метод флуоресцирующих антител — наиболее быстрый и точный метод лабораторной диагностики Б. Для выявления вирусного антигена в отпечатках мозга и слюнных желез погибших людей или павших животных, а также при обследовании отпечатков роговицы (прижизненный корнеальный тест) используют прямой метод флуоресцирующих антител. Для выявления антител к вирусу Б. в сыворотках больных людей и животных применяют непрямой метод флюоресцирующих антител. Основным условием успешного применения его является наличие конъюгированных с флюоресцеин-изоцианатом специфических или видовых сывороток. Достоверность полученных результатов необходимо контролировать, используя: а) препараты нормальной ткани того же вида; б) подавление флюоресценции при помощи предварительного насыщения антигенсодержащего препарата немечеными специфическими антителами. При соблюдении указанных методических условий данный метод обеспечивает постановку лабораторного диагноза в 100% случаев Б. и не требует применения других методов исследования.
Гистологический метод. Диагностика Б. путем выявления телец Бабеша — Негри в отпечатках и срезах мозга и слюнных желез животных при просмотре в световом микроскопе является быстрым методом. Для фиксации материала пользуются ацетоном, этиловым и метиловым спиртами, смесью Дюбоска— Бразнля — Буэна и др. Окрашивание отпечатков производят по методу Муромцева, Селлерса, при окраске срезов ткани используют методы Гимзы, Манна, Туревича. Метод обнаружения телец Бабеша —Негри для Б. специфичен, но менее чувствителен, чем метод флюоресцирующих антител, поскольку эти включения отсутствуют во многих случаях Б. диких животных и не всегда обнаруживаются при типичном Б. человека и домашних животных. Поэтому в случае отрицательного результата необходимо применение других методов исследования.
Биопроба — выделение вируса Б. из мозга и слюнных желез путем интрацеребрального заражения мышей. Для постановки биол, пробы следует использовать сосунков или молодых мышей. Использование метода флюоресцирующих антител с отпечатками мозга зараженных мышей позволяет ставить диагноз до появления клинических симптомов заболевания животного. Результаты биопробы и диагностики Б. по методу флюоресцирующих антител обычно совпадают в 100% случаев.
Реакция нейтрализации вируса также точный метод определения специфичности вируса, выявляемого в биопробе, и титра антител в сыворотках людей и животных. Для идентификации вируса различные его разведения титруют с постоянной дозой антирабического гамма-глобулина. Для определения титра антирабических антител различные разведения исследуемой сыворотки смешивают с постоянной дозой (в среднем 100 LD50) вируса Б. Смесь вирус — сыворотка выдерживают 1/2 часа при t° 37° и вводят в мозг белым мышам. Наблюдения за зараженными животными продолжаются 21—30 дней. Разница в титре вируса в присутствии антирабического гамма-глобулина по сравнению с контролем (индекс нейтрализации 100 и выше) свидетельствует о том, что выделенный вирус идентичен в антигенном отношении вирусу Б. Титром антирабических антител в исследуемой сыворотке является ее последнее разведение, нейтрализующее 100 LD50 вируса Б.
Метод иммунодиффузии в агаровом геле, обладающий высокой специфичностью, может быть использован в диагностике Б., однако для его осуществления необходимо наличие высоких концентраций вируса в исходном материале и высокая специфичность применяемых иммунных сывороток.
Для титрования вируса Б. и антител успешно применяют методику бляшкообразования в культуре ткани, реакцию пассивной гемагглютинации и подавления ее, РСК, радиоиммунный тест и реакцию лизиса инфицированных клеток.
Прогноз — неблагоприятный, достоверных случаев выздоровления при развившейся болезни не известно.
Эффективных методов терапии Б. пока нет. Применяют симптоматическое лечение, имеющее целью защитить больного от внешних раздражителей, снять повышенную возбудимость, поддержать нормальный водный баланс. В последние годы делаются попытки применения реанимационной терапии.
Больного Б. госпитализируют в отдельную палату, максимально ограждают от различных внешних раздражителей: от шума, движений воздуха, яркого света и др. За больным устанавливается постоянное наблюдение.
Профилактика включает выявление и уничтожение животных — источников возбудителя инфекции и предупреждение заболевания человека Б. после инфицирования (см. Антирабические прививки).
Комплекс мер по борьбе с эпизоотией Б. среди домашних плотоядных составляет: обязательная регистрация собак и профилактическая их иммунизация, отлов бродячих собак и кошек, лабораторная диагностика каждого случая заболевания, карантин и другие меры в очаге заболевания, санитарно-ветеринарная пропаганда.
Борьба с эпизоотиями природного типа Б. имеет целью сокращение числа животных, являющихся резервуаром инфекции. В некоторых районах Европы при сокращении числа лисиц до 1 животного на 4—5 км2 удалось искоренить природные очаги инфекции. Для сокращения числа диких плотоядных животных проводят окуривание нор, отравление ядами, вылов капканами, отстрел и др. Наиболее эффективно окуривание нор синильной к-той (циклон В), цианистым натрием, фтористым водородом или сульфурдиоксидом. В Дании окуривание нор, примененное в период спаривания и появления выводков, обеспечило снижение количества лисиц до 80%. Капсулы с цианистым калием или натрием, кубики или пилюли со стрихнином, вареные яйца или тушки животных, начиненные стрихнином, фтор-ацетатом натрия, успешно были применены для уничтожения волков, койотов, лисиц и скунсов в очагах Б. в Канаде и США. Для уничтожения койотов и волков рекомендуется также использование патронов с цианистым калием (coyote-getter). Нашли применение также различные системы пружинных капканов, проволочная западня, проволочная петля, ловушки. Обращается внимание на необходимость проведения этой работы в периоды наибольшей миграции диких плотоядных, а также на использование приманок, правильное расположение капканов.
Библиография: Atanаsiu Р. и д р. Методы лабораторных исследований по бешенству, пер. с англ., М., ВОЗ, 1967, библиогр.; Бешенство, под ред. В. Д. Соловьева, М., 1954, библиогр.; Бешенство, под ред. П. Н. Косякова и др., М., 1958; Гулямов М. Г. Психические нарушения при бешенстве, Ташкент, 1959, библиогр.; Г у р и н Г. И. Бешенство у животных, М., 1923; Д р э г э -н e с к у С. Рабиче-ский энцефаломиелит, в кн.: Патоморфол. нервной сист., под ред. И. Т. Никуле-ску, пер. с румын., с. 382, Бухарест, 1963, библиогр.; Канторович Р. А. Вирусы группы бешенства, Шурн. микр., эпид, и иммун., № 11, с. 9, 1972, библиогр.; Клюева Е. В. Некоторые результаты внедрения методики флуоресцирующих антител в практику ветеринарии для ускоренной диагностики бешенства, Симпозиум по бешенству, под ред. М. П. Чумакова, с. 101. М., 1969; Кроль H. М. Бешенство, М.— Д., 1936; Лабораторная диагностика вирусных и риккетсиозы ных заболеваний, под ред. Э. Леннета и Н. Шмидт, пер. с англ., с. 261, М., 1974, библиогр.; Многотомное руководство по микробиологии, клинике и эпидемиологии инфекционных болезней, под ред. H. Н. Жукова-Вережникова, т. 8, с. 359, М., 1966, библиогр.; С а в а т е-е в А. И. Бешенство, М.— Л., 1927, библиогр.; Селимов М. А. Пути ликвидации гидрофобии, М., 1963, библиогр.; Селимов М. А., К л ю e в а Е. В. иСеменоваЕ. В. Современные методы лабораторной диагностики бешенства, М., 1964, библиогр.; Успенский Е. А. О топографическом распределении гисто-патологических изменений в нервной системе человека при бешенстве, в кн.: Вопр, патогистол. нервн. сист., под ред. Б. С. Дойникова, с. 141, М.— Л., 1940, библиогр.; A t a n a s i u Р. e. a. Immuno-p6roxydase, nouvelle technique sp6cifique de mise en Evidence de l’antigfcne rabique intra- et -extra- cellulaire en microscopie optique, Ann. Inst. Pasteur, t. 121, p. 247, 1971; International symposium on rabies, ed. by R. H. Regamey, v. 1, Basel — N. Y.# 1966; Irvin A. D. The epidemiology of wildlife rabies, Vet. Rec., v. 87, p. 333, 1970, bibliogr.; Matsumoto S. Rabies virus, Advanc. Virus Res., v. 16, p. 257, 1970, bibliogr.; Murphy F. A. a. o. Physical characterization of rabies virus haemagglutinin, J. gen. Virol., v. 3, p. 289, 1968; Pasteur L.Chamber-landS. a. R o u х E. Nouvelle communication sur la rage, С. R. Acad. Sci. (Paris), t. 98, p. 457, 1884; Rabies, ed. by Y. Nagano a. F. M. Davenport, Baltimore, 1971; R em linger P. Le passage du virus rabique & travers les filtres, Ann. Inst. Pasteur, t. 17, p. 834, 1903.
B. И. Покровский, М. А. Селимов; К. А. Ванаг (пат. ан.), Р. А. Канторович (этиол., лаб.), П. Б. Посвянекий (психиат.).
источник