Бешенство является острым инфекционным заболеванием человека и животных, при котором поражается центральная нервная система. Его причиной являются вирусы, обладающие тропностью к тканям нервной системы, куда после укуса больного животного они продвигаются со скоростью 3 мм в час. После репликации и накопления в тканях центральной нервной системы вирусы по нейрогенным путям распространяются в другие органы, чаще всего в слюнные железы.
Частота развития заболевания зависит от места и тяжести поражения при укусе. В 90% случаев болезнь развивается при укусах в шею и лицо, в 63% — в кисти рук, в 23% — в плечо. Признаки и симптомы бешенства на всех стадиях развития заболевания высокоспецифичны. Эффективных методик лечения заболевания не существует. Болезнь, как правило, заканчивается смертельным исходом. Своевременная прививка от бешенства — самая эффективная профилактика заболевания. Антирабическую вакцину впервые в 1885 году получил французский микробиолог Луи Пастер. А в 1892 году Виктор Бабеш и в 1903 году А. Негри описали специфические включения в нейронах головного мозга погибших от бешенства животных (тельца Бабеша — Негри).
Рис. 1. На фото вирусы бешенства.
Фильтрующийся вирус бешенства является представителем рода Lyssavirus (от греческого lyssa, что значит бешенство, бес) семейства Rhabdoviridae.
Вирус бешенства обладает тропностью к нервной ткани.
- Вирусы бешенства чувствительны к нагреванию. Они быстро инактивируются при воздействии на них растворов щелочей, йода, детергентов (поверхностно-активных синтетических веществ), дезинфицирующих средств (лизол, хлорамин, карболовая и хлористоводородная кислоты).
- Вирусы чувствительны к ультрафиолетовому облучению, быстро погибают при высушивании, в течение 2-х минут погибают при кипячении.
- При низких температурах и заморозке вирусы бешенства сохраняются длительное время. До 4-х месяцев сохраняются в трупах животных.
Вирусы передаются человеку при укусах со слюной или через поврежденные кожные покровы, куда попала слюна больного животного. Поражение центральной нервной системы неизбежно приводит к смерти больного. О наличии вирусов в центральной нервной системе говорит обнаружение «телец Бабеша-Негри» в ганглиозных клетках.
Рис. 2. На фото вирусы бешенства, по внешнему виду напоминающие пулю. Один их конец закруглен, второй плоский. Синтез вирусных частиц происходит в цитоплазме нейронов.
Рис. 3. На фото вирус бешенства. Вирион окружен двойной оболочкой. На внешней оболочке вирусных частиц расположены шипы (выступы) с шишковатыми вздутиями на концах. Внутри вирионов расположен внутренний компонент, представляющий собой нитевидные образования. На фото отчетливо видны поперечные полосы, представляющие собой нуклеопротеид.
В 1892 году В. Бабешом и в 1903 году А. Негри были описаны специфические включения в цитоплазме нейронов головного мозга животных, которые погибли от бешенства. Они получили название телец Бабеша — Негри. Крупные нейроны аммонова рога, пирамидальные клетки больших полушарий, клетки Пуркинье мозжечка, нейроны зрительного бугра, клетки продолговатого мозга и ганглии спинного мозга — участки нервной системы, где чаще всего встречаются тельца Бабеша-Негри.
Цитоплазматические включения являются строго специфичными для заболевания бешенством
Тельца Бабеша-Негри определяются в нейронах головного мозга собак, погибших от бешенства, в 90 — 95% случаев, у человека — в 70% случаев.
По мнению ряда исследователей тельца Бабеша-Негри представляют собой:
- места, где происходит репликация вирионов,
- места, где происходит продукция и накопление специфического антигена возбудителя бешенства,
- внутренняя зернистость телец Бабеша-Негри представляет собой вирусные частицы, соединенные с клеточными элементами.
Рис. 4. На фото нервные клетки с цитоплазматическими включениями. Тельца Бабеша-Негри имеют разную форму — округлую, овальную, сферическую, амебовидную и веретенообразную.
Рис. 5. На фото тельца Бабеша-Негри. Внутренняя зернистость включений представляет собой вирусные частицы, соединенные с клеточными элементами.
Рис. 6. На фото тельца Бабеша-Негри в свете обычного микроскопа. Они окружены светлым ободком.
Репликация вирусных частиц при бешенстве всегда сопровождается процессом формирования специфических включений — телец Бабеша-Негри.
Бешенство — типичное зоонозное заболевание. Его эпидемиология связана с распространением заболевания среди животных. В России существует три типа очагов бешенства:
- Природные очаги заболевания зарегистрированы в Поволжье, западных и центральных районах, где источником заболевания в 35 — 72% являются красные лисицы. Вирусы передаются так же волками, барсуками и енотовидными собаками.
- Природные очаги в заполярье (арктические очаги), где вирусы циркулируют среди песцов.
- В городах («городские очаги») вирусы циркулируют среди собак, от которых передаются при укусах кошкам и сельскохозяйственным животным.
Собаки являются виновниками бешенства в 60% случаев, лисицы — в 24%, кошки — в 10%, волки — в 3%, собаки, шакалы, скунсы, барсуки, летучие мыши, койоты, рыси и енотовидные собаки — в 3% случаев.
Рис. 7. В Поволжье, западных и центральных районах России источником заболевания в 35 — 72% являются красные лисицы.
В организм человека и животного вирусы бешенства проникают при укусах больными животными. Для человека особо опасными являются укусы в голову, шею и кисти рук. При укусах в голову и шею заболевание протекает с коротким инкубационным периодом и особенно бурно. Вирусы бешенства могут проникнуть в организм человека при ослюнении в случае, когда на коже есть порезы, трещины или царапины, а так же через слизистые оболочки.
Рис. 8. В организм человека и животных вирусы бешенства проникают при укусах больных животных.
Передача вирусов бешенства от человека к человеку регистрируется крайне редко
Первичная репродукция вирусов происходит в мышечной ткани в зоне входных ворот. Далее вирусы достигают окончаний периферических нервов и начинают продвигаться по их осевым цилиндрам и периневральным пространствам. Примерная скорость продвижения вирусов составляет 3 мм в час.
Репродукция вирусов бешенства происходит в нейронах головного мозга области аммонова рога, клеток Пуркинье мозжечка, в нейронах продолговатого мозга. Доказано, что ядра черепно-мозговых нервов и симпатические ганглии так же являются местами размножения и накопления вирусов. Далее вирусы разносятся по всему организму и попадают в слюнные железы.
В нервной ткани при гистологическом исследовании обнаруживаются геморрагии. Ядра нервных клеток набухают и распадаются. В цитоплазме нейронов обнаруживаются тельца Бабеша-Негри. Организм на внедрение вирусов отвечает образованием антител, которые стараются нейтрализовать инфекционные агенты.
Инкубационный период при заболевании длится от 30 дней до 3-х месяцев. В некоторых случаях он может составлять 10 — 12 дней, и даже от 100 дней до 1-го года. При укусах в область шеи и лица инкубационный период короткий и составляет в среднем от 10-и до 14-и дней. При укусах в конечности — 1,5 месяцев и более.
Состояние больного в инкубационный период остается удовлетворительным.
Первые симптомы бешенства связаны с местом укуса, где появляется зуд и ноющие боли. У больного повышается температура тела до субфебрильных цифр, беспокоит головная боль и недомогание, пропадает аппетит. Появляется светобоязнь, повышенная чувствительность к слуховым раздражителям и страшные сновидения. Далее устанавливается бессонница. Страх, тревога и чувство тоски постоянно сопровождают больного. Усиливается потливость, появляется тошнота и рвота.
«Пароксизм бешенства» — первый признак заболевания всегда развивается внезапно. Его причиной является какое-либо раздражение. Чаще всего это дуновение воздуха, возникающее при открывании дверей и ходьбе (аэрофобия), попытка сделать глоток воды (гидрофобия), яркий свет и громкий разговор, прикосновения, кашель и др. Чуть позже приступ вызывает вид самой воды.
Приступ начинается со вздрагивания всего тела. Больной вытягивает дрожащие руки вперед, а голову и туловище отклоняет назад. Вдох затруднен, выдох поверхностный. Глаза выпучены. Лицо цианотично. На лице выражение страха и страдания. Больной начинает метаться по палате, рвать белье и просить о помощи, часто икать. Возбуждение продолжается несколько секунд. Приступы бешенства сменяются состоянием астении, близким к прострации. Часто отмечаются психические расстройства в виде делирия, зрительных и слуховых галлюцинаций устрашающего характера, бредом и речевой бессвязностью.
Слюна густая и вязкая, в большом количестве скапливается во рту. Через несколько дней слюна становится жидкой. Ее огромное количество отплевывается больным, далее она начинает стекать со рта по подбородку. В это время больной еще может проглатывать мелкие кусочки пищи. Стадия возбуждения длится от 4 до 7 дней. Смерть больного в стадии возбуждения наступает от паралича сосудодвигательного и дыхательного центров. Часто стадия возбуждения переходит в паралитическую стадию.
Рис. 9. На фото больные в стадии возбуждения. «Пароксизм бешенства» — первый признак бешенства.
Если смерть больного не наступила в стадии возбуждения, развивается паралитическая стадия, которая характеризуется развитием параличей и парезов вначале верхних, а потом и нижних конечностей. В ряде случаев отмечаются восходящие параличи Ландри.
Слюнотечение продолжается. Больной неподвижен. Его состояние несколько улучшается. Появляется аппетит. «Успокоение» длиться 1 — 3 дня. Заостренные черты лица и потеря веса — симптомы обезвоживания больного в этот период. Постепенно нарастает тахикардия, начинает падать артериальное давление. Стадия параличей быстро заканчивается смертью больного.
Рис. 10. На фото больные бешенством. Гидрофобия — один из основных симптомов заболевания. На фото видно, как приступ бешенства вызывает вид самой воды
«Тихое» бешенство развивается в случае, когда отсутствует фаза возбуждения. При данной форме заболевания развиваются параличи разной распространенности (чаще восходящие параличи Ландри). Аэро- и гидрофобия выражены слабо или отсутствуют.
Смерть больного наступает от паралича сосудодвигательного или дыхательного центров. «Тихое» бешенство чаще встречается при укусах вампиров (Южная Америка).
Рис. 11. На фото летучие мыши (вампиры) — основные источники вирусов «тихого» бешенства на американском континенте.
Существует несколько вариантов течения заболевания: бульбарная, церебро-маниакальная, мозжечковая и паралитическая. Общими для всех них являются симптомы спазма глотательной мускулатуры и возбуждения.
Вирусы бешенства накапливаются в слюнных железах, из которых выделяются со слюной за неделю до появления первых симптомов и признаков заболевания, в период продрома (инкубационный период) и в период заболевания. Все животные погибают от бешенства в течение 8 — 10 дней. Исключение составляет желтый (лисицевидный) мангуст, который является носителем вируса в течение нескольких лет. При этом клиническая картина заболевания у него отсутствует. У летучих мышей заболевание может приобретать хроническое бессимптомное течение. Собаки и кошки живут рядом с человеком, из-за чего бешенство животных приобретает большое эпидемиологическое значение.
Рис. 12. В городах («городские очаги») вирусы бешенства циркулируют среди собак и кошек.
Заражение собак происходит при укусах бешеных собак, волков и кошек. Период инкубации составляет 2 — 8 дней. Бешенство у собак начинается с необычного, беспокойного поведения животного. Они отказываются от пищи и пожирают несъедобные предметы. Лай у собаки становится сиплым и воющим. Животное не пьет воду. Глотает с трудом. Изо рта выделяется обильная слюна. Очень быстро наступает возбуждение. Животное мечется, пытается кусать других животных и человека. Далее развиваются параличи и наступает смерть животного. Если период возбуждения не наступил («тихое бешенство»), то животное умирает значительно быстрее.
Выявит ранние симптомы и признаки бешенства у собаки ветеринарный врач. Больное животное убивается, а его мозг направляется на гистологическое исследование.
Рис. 13. Заражение собак происходит при укусах бешеных собак, волков и кошек.
Рис. 14. Обильное слюнотечение — основной признак бешенства у собак.
При появлении у кошек или собак, которые самостоятельно гуляют на улице, царапин или укусов необходимо незамедлительно обратиться к врачу ветеринару.
Рис. 15. На фото видны цитоплазматические включения (тельца Бабеша-Негри) при бешенстве у животных.
Заражение кошек происходит при укусах больных кошек, собак, ежей и грызунов. Первые признаки и симптомы бешенства у кошек появляются после окончания инкубационного периода. За этот период вирусы проникают в клетки центральной нервной системы, где размножаются и далее распространяются по всему организму, накапливаясь в большом количестве в слюнных железах. Латентный период у взрослых особей составляет 10 дней — 6 недель, (в среднем — 2 — 3 недели). Инкубационный период у котят составляет до 7 дней. При слюнотечении вирусы бешенства в большом количестве выделяются во внешнюю среду.
Рис. 16. Заражение кошек происходит при укусах бешеных кошек, собак, ежей и грызунов.
Кошки становятся заразными до появления первых признаков и симптомов бешенства.
Буйная форма заболевания у кошек длится 3 — 12 дней.
В период продрома животное становится вялым, отказывается от пищи. Иногда кошки становятся излишне ласковыми. Далее регистрируется пугливость, беспокойство и нервозность. Животное озирается по сторонам, беспричинно кусается и грызет (даже съедает) несъедобные предметы. Его беспокоит укушенное место, где развивается воспаление. Далее появляются рвота и понос. Приступы агрессии вызываются громким звуком или ярким светом.
Рис. 17. В период продрома при бешенстве кошки часто становятся излишне ласковыми.
Через 3-е суток наступает маниакальная стадия заболевания. Она длится от 3-х до 5-и дней. Спазм глоточной мускулатуры — основной симптом бешенства у кошки в этот период. Начинается обильное слюнотечение. Животное не может пить воду, бросается на людей, старается укусить голову или шею. Агрессия сменяется депрессией.
Рис. 18. На фото кошка, больная бешенством. Обильное слюнотечение — основной симптом заболевания.
Рис. 19. На фото маниакальная стадия заболевания.
Депрессивная фаза длится 2-е суток. У животного прекращается двигательная активность. Оно прячется в темных углах помещения. Появляются признаки прогрессирующего паралича: пропадает голос, отвисает челюсть, вываливается язык, слюна выделяется обильно, появляется косоглазие, роговица глаз становится мутной. Начинается паралич конечностей — сначала задних, а потом передних. Гибель животного наступает от паралича дыхательных мышц и сердца.
Рис. 20. Депрессивная фаза заболевания у кошек.
Атипичная форма заболевания у кошек встречается редко. Рвота и понос с кровью приводят к быстрому обезвоживанию животного. Данная форма бешенства тяжело диагностируется. Его длительность может достигать 6-и месяцев. Заболевание заканчивается гибелью животного.
Вакцинация — единственный надежный метод профилактики бешенства у животного.
Рис. 21. Домашние животные, которые покусами человека или другие животные, незамедлительно доставляются в ветеринарную клинику, где подлежат осмотру и карантированию в течение 10-и дней.
Рис. 22. Основные методы лабораторной диагностики бешенства.
Вирусоскопия, серологические и биологический метод — основные методы диагностики заболевания. Исследованию подлежат мозг умерших от бешенства людей и животных, слюна и ткань слюнных желез.
Рис. 23. На фото вирусы бешенства под микроскопом. По внешнему виду они напоминают пулю.
Непрямой метод флюоресцирующих антител является наиболее точным и быстрым при диагностике бешенства. Его результативность достигает 100%. При получении положительных результатов применение других методик диагностики не требуется.
Рис. 24. На фото в мазках биологического материала, обработанных антирабическим иммуноглобулином, меченным ФИТЦ, наблюдаются антигены вируса, имеющие вид зеленых гранул. У разных животных и человека они имеют разную форму и величину.
Рис. 25. На фото гистопрепарат ткани мозга. Видны цитоплазматические включения — тельца Бабеша-Негри. Внутренняя зернистость включений представляет собой вирусные частицы, соединенные с клеточными элементами.
Цитоплазматические включения тельца Бабеша-Негри являются строго специфичными для заболевания бешенством.
Для диагностики бешенства используется биопроба на мышах. Наличие вирусов у них подтверждается непрямым методом флюоресцирующих антител или обнаружением телец Бабеша-Негри при гистологическом исследовании. Для определения развития поствакцинального иммунитета используются серологические методы исследования.
Прогноз при бешенстве неблагоприятный. Заболевание всегда заканчивается смертью человека и животного.
- Только холоднокровные животные обладают естественным иммунитетом к бешенству.
- Прививочный иммунитет основан на выработке антител к вирусам, вызывающих заболевание.
- По мнению многих исследователей при бешенстве большую роль играет не только гуморальный иммунитет (выработка антител), но и тканевой иммунитет и выработка привитым организмом ингибиторов вирусов — интерферонов.
Проведение пассивной иммунизации антирабическим гамма-глобулином — самый эффективный метод лечения и профилактики бешенства.
На сегодняшний день эффективных методов лечения заболевания не существует. Применяется только симптоматическое лечение:
- с целью профилактики рефлекторных судорог проводится защита больного от всевозможных внешних раздражителей — сквозняков, яркого освещения, громких разговоров, шума;
- борьба с повышенной возбудимостью (введение хлоралгидрата в клизме, морфина);
- нормализация водно-электролитного баланса.
Если у человека, которого укусило животное, появились признаки недомогания, ему необходимо незамедлительно обратиться в медицинское учреждение.
Сходные с заболеванием бешенством признаки имеют:
- ботулизм (бульбарная форма),
- полиомиелит (паралитическая стадия),
- вирусный энцефалит,
- приступы истерии у больных, укушенных здоровым животным,
- отравления стрихнином,
- отравление атропином,
- алкогольный делирий.
Бешенство — смертельно опасное заболевание. Незамедлительное обращение за медицинской помощью после укуса животного убережет от заболевания. Необходимо помнить, что заболевание может иметь атипичное течение («тихое бешенство»). Бездействие в данном случае приводит к параличам и смерти больного.
Все о профилактике бешенства, вакцине и вакцинации читай в статье
источник
Бешенство(rabies)- острая инфекция из группы зоонозов, вызываемая вирусами из семейства рабдовирусов и протекающее с тяжелым поражением нервной системы и заканчивающееся, как правило, смертельным исходом. История Еще Аристотель обращал внимание на распространение бешенства среди собак. Цельс в I в. н.э. указывал на частые заболевания собак и других животных. Он заметил и другие факты: заболевания бешенством людей, возможность передачи болезни со слюной животного в момент укуса. В 1271 году описана крупная эпизоотия бешенства среди собак и волков в Германии, в 1500 году в Бельгии и Испании. В 1590 году Отмечена эпизоотия бешенства среди волков. Изучение бешенства в 19 веке тесно связано с достижениями Пастера, Мечникова, Гамалеи. В 1885 г. Л. Пастер получил и с успехом использовал вакцину для спасения людей, укушенных бешеными животными. Вирусная природа болезни доказана в 1903 г. П. Ремленже, который произвел фильтрование заразного материала через бактериальные фильтры. XIX Таксономия Возбудитель бешенства РНК-содержащий вирус Neuroryctes rab /> Вирион бешенства в препаратах инфицированного мозга и культур ткани под электронным микроскопом имеет пулевидную форму с одним плоским и одним закругленным концом. Имеет спиральный нуклеокапсид, окруженный белково-липидной оболочкой с поверхностными выступами. Диаметр вириона 75-80 нм, длина 180 нм. Геном – однонитчатая РНК с молекулярной массой 3,5-4,6 106. Вирионы содержат 5 структурных белков и РНК-зависимую полимеразу. В поперечных срезах вириона бешенства виден центральный стержень, окруженный плотной оболочкой. Для морфогенеза вируса бешенства характерно первоначальное формирование матрикса; филаментозной субстании в цитоплазме инфицированных клеток. В последующем из матрикса образуется нуклеокапсид вириона. Виды бешенства Существование вируса бешенства за счет различных животных и на различных территориях привело к тому, что он оказался неоднороден: у отдельных представителей имеются различия по вирулентности, по характеру вызываемого инфекционного процесса и патологоанатомических изменений. В антигенном отношении популяция вируса более или менее однотипна, хотя некоторые различия у разных вирусов теперь обнаружены. В частности, оказалось, что пастеровский вакцинный фиксированный штамм (PV-11) по антигенной структуре полноценнее, универсальнее многих выделяемых сейчас от человека и животных. Различают следующие варианты вируса бешенства: Типичный (уличный) вирус бешенства, в популяции которого обнаружены в свою очередь определенные различия. В частности, лисьи штаммы отличаются по патогенности. Патологоанатомические изменения в мозгу при бешенстве, которое вызывается укусом лисицы, отличаются тем, что тельца Бабеша—Негри встречаются существенно реже, изменения в ЦНС носят более диффузный характер в виде очень мелких бесструктурных плазматических включений. Вирус африканского собачьего бешенства. Этот вирус слабопатогенен для лабораторных животных. Заболевания людей, вызванные этим вирусом, или не встречаются вовсе, или они чрезвычайно редки. Вирус дикования — болезни собак и песцов в северных тундровых районах. Человек болеет очень редко — описано заболевание одной девочки на Аляске. Имеются наблюдения о развитии в результате лабораторного заражения медленной нейроинфекции, закончившейся смертью. Вирус американского бешенства летучих мышей — наиболее существенно отличающийся от основного вируса типичного бешенства. Среди вирусов, выделяемых от летучих мышей, встречается несколько разновидностей. По современным представлениям все названные вирусы относятся к одному виду — вирусу Neuroryetes. Известен еще один вариант вируса бешенства — фиксированный, полученный Пастером при адаптации уличного вируса в организме кролика в измененных условиях заражения. Вирус бешенства патогенен для человека и всех видов теплокровных животных, а также птиц, но степень восприимчивости к вирусу бешенства у разных видов животных различна. Согласно экспериментальным данным наибольшей чувствительностью к вирусу бешенства обладают лисицы, среди лабораторных животных – сирийский хомяк.Фиксированный вирус не выделяется со слюной и не может быть передан во время укуса. Механизм вирусной персистенции в клеточных культурах связывается с образованием и накоплением Ди-частиц. Проникновение вируса в клетки происходит путем адсорбционного эндоцитоза — вирионы выявляются в виде включений, окруженных мембраной, адсорбированных на микротрубочках и в составе лизосом. Нейрон, инфицированный вирусом бешенства. Видны вирусы в цитоплазме нейрона Штаммы вируса бешенства циркулирующие в различных географических зонах мира, обладают рядом общих биологических и антигенных характеристик (вариабельность инкубационного периода, поражения пи переферическом введении ЦНС, выделением вируса со слюной, тождественной антигенной структурой.) Наряду с этим установлено существование естественных биовариантов вируса бешенства. Биоварианты вируса бешенства различаются по степени патогенности при внемозговом заражении, распределению в органах зараженных животных, способности формировать включения. Вирусы подобные возбудителю бешенства, имеют частичное антигенное с ним родство, а также сходный тип репродукции, но отличаются по комплексу биологических характеристик. Химический состав Очистка и концентрация культурального вируса позволили изучить химическую структуру и биологическую активность субвирусных компонентов. В состав вириона бешенства входят: РНК(1%), белки(72%), липиды(24%), углеводы(1%). Белки вириона бешенства представлены 4 высокомолекулярными и 1 низкомолекулярным полипептидами. Нуклеокапсид вириона содержит 96% белка, представляет собой однонитчатую правовращающуюся спираль РНК длиной 1 мкм и наружным диаметром 15-16 нм, окруженную оболочкой. Состоящей из гликопротеина и глюколипидов. Нуклеокапсид вириона бешенства обладает константой седиминтации 200S, плавучей плотностью 1,32 г/см 3 , молекулярным весом 1,5 Ч 10 8 дальтонов и константу седиментации 45S. Свойства Вирус бешенства обладает антигенным, имунногенными и гемагглютинирующим свойствами, однако биологическая и антигенная активность различных субвирусных структур неодинакова. Белки оболочки обладают выраженной иммуногенной активностью, в то время как белки «ядра» вириона мало иммуногены. Гликопротеин оболочки вириона обладает гемагглютинирующей активностью. Очищенная вирусная РНК, нуклеокапсид и вирусные компоненты «ядра» вириона не инфекциозны, что может быть связано с отсутствием в их составе гликопротеина оболочки, необходимого для адсорбции вируса на поверхности клетки. В составе вириона бешенства обнаружены собственные ферментные системы: протеинкиназа, ДНК-полимераза. Синтез вириона происходит как в веществе матрикса, так и в окружающих его интрацитоплазматических мембранах. В цитоплазме нейронов зрелые вирионы освобождаются путем почкования от поверхности филаментозного матрикса. В культуре клеток зрелые вирионы отпочковываются от клеточной поверхности. Размножение вируса вызывает в аммоновом роге головного мозга и среднем мозге поражение сосудов с образованием в цитоплазме нейронов специфических включений – телец Бабеша-Негри. Выделяется со слюной. Размножение вируса бешенства in vivo и in vitro, сопровождается фрмированием специфических включений – телец Бабеша-Негри. Тельца Бабеша-Негри размером 0,5-25 мкм расположены в цитоплазме нейронов, имеют округлую, овальную, реже веретенообразную форму, базофильную внутреннюю структуру, окрашивающуюся кислыми красителями в рубиновый цвет. При цитохимическом исследовании телец установлено, что они содержат РНК. Электронномикроскопическое исследование телец выявило, что их эозинофильная основа соответствует специфическому филаментозному матриксу инфицированных клеток, а внутренние базофильные структуры состоят из вирусных нуклеокапсидов, связанных с компонентами клеток. Степень формирования телец Бабеша-Негри при заражении различных штаммов вируса бешенства определяется численностью локальных очагов вирусного синтеза в цитоплазме инфицированных клеток . Резистентность Устойчивость вируса бешенства невелика. Некоторые детергенты вызывают распад вирионов. Вирус устойчив к фенолу, антибиотикам. Разрушается кислотами, щелочами, нагреванием (при 56°С инактивируется в течение 15 мин, при кипячении — за 2 мин. Чувствителен к ультрафиолетовым и прямым солнечным лучам, к этанолу к высушиванию. Быстро инактивируется сулемой (1:1000), лизолом (1-2%), карболовой кислотой (3-5%), хлорамином (2-3%). Вирус хорошо сохраняется лишь при низкой температуре и после вакуумного высушивания и в замороженном состоянии. Эпидемиология Бешенство типичный зооноз, от человека к человеку вирус передается крайне редко. Источником заражения являются инфицированные животные (лисы, волки, собаки, кошки, летучие мыши, грызуны, лошади, мелкий и крупный рогатый скот). Заражение человека происходит при укусе или ослюнении животным поврежденной кожи или слизистой оболочки. Вирус выделяется во внешнюю среду со слюной инфицированного животного или человека. Описаны случаи заболевания людей в результате укусов внешне здоровым животным, продолжающим оставаться таковым в течение длительного времени. В последние годы доказано, что помимо контактного возможны аэрогенный, алиментарный и трансплацентарный пути передачи вируса. Не исключается передача вируса от человека к человеку. Описаны несколько случаев заражения людей в результате операции по пересадке роговой оболочки глаза.Различают эпизоотии бешенства природного и городского типов. Естественными являются природные эпизоотии бешенства, поддерживаемые дикими плотоядными животными из семейства собачьих, кошачьих и рукокрылых. В городских очагах источником бешенства являются домашние животные. Заразными считаются животные за 3-10 дней до появления признаков болезни и далее в течение всего периода заболевания. Часто больных бешенством животных можно отличить по обильному слюно-и слезотечению, а также при наблюдении признаков водобоязни. Заражение человека происходит при укусе «бешеным» животным Анализ заболевания показывает, что 53,5% заболевших бешенством в нашей стране вовремя не обратились за медпомощью и не получили антирабические прививки. Локализация укуса имеет решающее значение в частоте заболеваемости. Среди заболевших 67% были укушены в верхние конечности, 12% в нижние, 1,9% в туловище. В настоящее время вызывает опасения серьезный рост заболеваемости бешенством среди животных и людей. возрастает количество безнадзорных собак и кошек и неудовлетворительно осуществляется их отлов и изоляция. До сих пор не приняты правовые акты, регламентирующие правила содержания домашних животных. Только за 2009 число тех, кто пострадал от животных с диагнозом бешенство, составило более шести тысяч человек. Патологическая анатомия У людей погибших от бешенства, выявляется отек и набухание головного и спинного мозга с выраженной гиперемией, сопровождающейся петихиальными кровоизливаниями. Однако воспалительные процессы в тканях мозга часто являются ограниченными. Микроскопически воспалительный процесс обнаруживают в тройничных нервах, гассеровых узлах, межпозвоночных и верхних шейных симпатических ганглиях и в сером веществе головного мозга. В периферических нервах отмечают лимфоидные и моноцитарные инфильтраты, локализующиеся около расширенных сосудов. Вокруг гибнущих или распавшихся ганглиозных клеток возникает гиперплазия олигодендроглиальных элементов, в результате чего образуются так называемые узелки бешенства. Они, однако, не являются специфичными для бешенства, так как для бешенства так как встречаются и при других заболеваниях(энцефалит) Характерными для бешенства считают появление цитоплазматических включений-телец Бабеша-Негри, которые чаще всего обнаруживаются в клетках гипокампа и в грушевидных нейроцитах мозжечка. Во внутренних органах особых изменений не возникает. Слюнные железы иногда увеличиваются. В них обнаруживаются периваскулярные инфильтраты. Отмечается полнокровие и некоторая раздутость легких. Селезенка не увеличена. Патогенез Вирус бешенства попадает в организм человека при укусе либо ослюнении бешеным животным через рану или микроповреждения кожи, реже слизистой оболочки. Далее вирус бешенства распространяется по нервным стволам центростремительно, достигает центральной нервной системы, а затем опять-таки по ходу нервных стволов центробежно направляется на периферию, поражая практически всю нервную систему. Таким же периневральным путем вирус попадает в слюнные железы, выделяясь со слюной больного. Нейрогенное распространение вируса доказывается опытами с перевязкой нервных стволов, которая предупреждает развитие болезни. Тем же методом доказывается центробежное распространение вируса во второй фазе болезни. Скорость распространения вируса по нервным стволам составляет около 3 мм/ч. Одна из гипотез объясняет распространение вируса бешенства по аксоплазме периферических нервов к ЦНС влиянием электромагнитного поля организма на отрицательно заряженные вирионы [Аnnаl N., 1984]. В опытах на мышах удается достичь лечебного эффекта, подвергая животных воздействию электрического поля, создающегося путем фиксации отрицательного электрода на голове, а положительного — на лапке. При обратном расположении электродов наблюдается стимуляция инфекции. Нельзя отрицать также роль гематогенного и лимфогенного пути распространения вируса в организме. Интересно, что последовательность аминокислот гликопротеида вируса бешенства аналогична с нейротоксином змеиного яда, избирательно связывающимся с ацетилхолиновыми рецепторами. Возможно, этим обусловливается нейтротропность вируса бешенства, а связыванием его со специфическими нейротрансмиттерными рецепторами или другими молекулами нейронов объясняется развитие аутоиммунных реакций и селективное поражение некоторых групп нейронов. Размножаясь в нервной ткани (головной и спинной мозг, симпатические ганглии, нервные узлы надпочечников и слюнных желез), вирус вызывает в ней характерные изменения (отек, кровоизлияния, дегенеративные и некротические изменения нервных клеток). Разрушение нейронов наблюдается в коре большого мозга и мозжечка, в зрительном бугре, подбугорной области, в черном веществе, ядрах черепных нервов, в среднем мозге, базальных ганглиях и в мосту мозга. Однако максимальные изменения имеются в продолговатом мозге, особенно в области дна IV желудочка. Вокруг участков пораженных клеток появляются лимфоцитарные инфильтраты (рабические узелки). В цитоплазме клеток пораженного мозга (чаще в нейронах аммонова рога) образуются оксифильные включения (тельца Бабеша-Негри), представляющие собой места продукции и накопления вирионов бешенства. Клиническая картина Инкубационный период (период от укуса до начала заболевания) в среднем составляет 30-50 дней, хотя может длится 10-90 дней, в редких случаях — более 1 года. Причем чем дальше место укуса от головы, тем больше инкубационный период. Во время инкубационного периода самочувствие у укушенных не страдает. Особую опасность представляют собой укусы в голову и руки. Дольше всего длится инкубационный период при укусе ноги. Выделяют 3 стадии болезни: I — начальную, II — возбуждения, III — паралитическую. Первая стадия начинается с общего недомогания, головной боли, небольшого повышения температуры тела, мышечных болей, сухости во рту, снижения аппетита, болей в горле, сухого кашля, может быть тошнота и рвота. В месте укуса появляются неприятные ощущения — жжение, покраснение, тянущие боли, зуд, повышенная чувствительность. Больной подавлен, замкнут, отказывается от еды, у него возникает необъяснимый страх, тоска, тревога, депрессия, реже — повышенная раздражительность. Характерны также бессонница, кошмары, обонятельные и зрительные галлюцинации. Через 1-3 дня у больного бешенством наступает вторая стадия — возбуждения. Появляется беспокойство, тревога, и, самое характерное для этой стадии, приступы водобоязни. При попытке питья, а вскоре даже при виде и звуке льющейся воды, появляется чувство ужаса и спазмы мышц глотки и гортани. Дыхание становиться шумным, сопровождается болью и судорогами. На этой стадии заболевания человек становится раздражительным, возбудимым, очень агрессивным, «бешеным». Во время приступов больные кричат и мечутся, могут ломать мебель, проявляя нечеловеческую силу, кидаться на людей. Отмечается повышенное пото— и слюноотделение, больному сложно проглотить слюну и он постоянно ее сплевывает. Этот период обычно длится 2-3 дня. Далее наступает третья стадия заболевания, для начала которой характерно успокоение — исчезает страх, приступы водобоязни, возникает надежда на выздоровление. После этого повышается температура тела свыше 40-42°С, наступает паралич конечностей, нарушения сознания, судороги. Смерть наступает от паралича дыхания или остановки сердца. Таким образом, продолжительность заболевания редко превышает неделю. Иногда заболевание без предвестников сразу начинается со стадии возбуждения или появления параличей. У детей бешенство характеризуется более коротким инкубационным периодом. Приступы гидрофобии и резкого возбуждения могут отсутствовать. Заболевание проявляется депрессией, сонливостью, развитием параличей и коллапса. Смерть может наступить через сутки после начала болезни. В качестве вариантов течения выделяют бульбарные, паралитические (типа Ландри), менингоэнцефалитические и мозжечковые формы болезни. 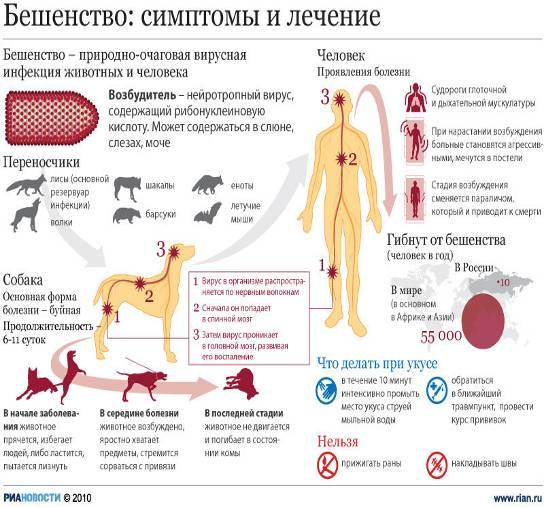
Предупреждение бродяжничества собак и кошек, профилактическая иммунизация домашних животных, тщательная первичная обработка укушенных ран. Для успешной борьбы с бешенством диких животных необходимо «изъятие» восприимчивых животных из популяции. Это можно осуществить путем контроля популяции животных и путем оральной иммунизации Людям, укушенным бешеными или неизвестными животными, местную обработку раны необходимо проводить немедленно или как можно раньше после укуса или повреждения; рану обильно промывают водой с мылом (или детергентом) и обрабатывают 40-70 градусным спиртом или настойкой йода, при наличии показаний вводят антирабический иммуноглобулин вглубь раны и в мягкие ткани вокруг неё.
1. Сухие антирабические вакцины типа Ферми и КАВ применяют для активной иммунизации по условным и безусловным показаниям. Показания к проведению прививок, доза вакцины и длительность курса иммунизации определяются врачами, получившими специальную подготовку. 2. Антирабический иммуноглобулин из сыворотки лошади применяют с целью создания немедленного пассивного иммунитета. Вакцины, используемые в настоящее время, как правило, вводятся 6 раз: инъекции делаются в день обращения к врачу (0 день), а затем на 3, 7, 14, 30 и 90 дни. Если за укусившим животным удалось установить наблюдение, и в течение 10 суток после укуса оно осталось здоровым, то дальнейшие инъекции прекращают. Во время вакцинации и в течение 6 месяцев после последней прививки запрещено употребление алкоголя. В период вакцинации также необходимо ограничить употребление в пищу продуктов, способных вызвать у пациента аллергическую реакцию.
Для продолжения скачивания необходимо пройти капчу:
Сервис бесплатной оценки стоимости работы
- Заполните заявку. Специалисты рассчитают стоимость вашей работы
- Расчет стоимости придет на почту и по СМС
Прямо сейчас на почту придет автоматическое письмо-подтверждение с информацией о заявке.
источник
Определение
Бешенство (Rabies, hydrophobia Lyssa, гидрофобия, водобоязнь) – острая вирусная инфекционная болезнь животных и человека с контактным механизмом передачи, характеризующаяся прогрессирующим поражением центральной нервной системы (энцефалитом), смертельным для человека.
Исторические сведения
Бешенство известно людям с незапамятных времен. Бешенство животных описали Гиппократ (V в. до н. э.) и Аристотель (IV в. до н. э.), бешенство человека – Цельс (I в. н. э.), который дал ему название гидрофобии (водобоязни). До XVII в. эпизоотии бешенства имели ограниченное распространение. Наиболее крупные эпизоотии этой инфекции, охватившие многие страны мира, были зарегистрированы в середине XIX и в первой четверти XX в. Заразность слюны больного животного известна с начала XIX в. В 1885 г. Л. Пастер добился выдающихся результатов в многолетних исследованиях бешенства: пассируя уличный вирус бешенства через мозг кроликов, он получил лабораторный вирус (virus fixe) и разработал антирабическую вакцину. Уже в 1886 г. благодаря антирабическим прививкам была спасена жизнь 2500 человек. С этого времени в различных странах, в том числе в России (в Одессе по инициативе И. И. Мечникова и Н. Ф. Гамалеи), были организованы пастеровские станции, где проводились прививки против бешенства. В 1892 г. В. Бабеш и в 1903 г. А. Негри описали специфические внутриклеточные включения в нейронах погибших от бешенства животных (тельца Бабеша-Негри). Вирусная природа болезни была доказана в 1903 г. П. Ремленже.
Возбудитель – нейротропный вирус семейства Rabdoviridae рода Lyssavirus. Он имеет пулевидную форму и достигает размера 80-180 нм. Нуклеокапсид (оболочка) вируса представлен однонитчатой РНК. Известны два варианта вируса: уличный (или «дикий»), циркулирующий в естественных условиях среди животных, и фиксированный, применяемый для получения антирабических вакцин, а также естественные биовары вируса («вирус дикования» и вирус «безумной собаки»). Вакцинные штаммы фиксированного вируса создают полноценный иммунитет к уличному вирусу, что свидетельствует об их антигенном единстве.
Репликация вируса бешенства в нейронах сопровождается формированием специфических включений – телец Бабеша-Негри, окрашивающихся кислыми красками в рубиновый цвет, размером 0,5–2,5 нм. На искусственных питательных средах он быстро погибает, ограниченно выращивается в культуре ткани и на куриных эмбрионах, но тельца Бабеша-Негри при этом не образуются.
Вирус бешенства нестоек во внешней среде. Кипячение убивает его в течение 2 мин, он быстро погибает в 2–3%-ном растворе лизола и хлорамина, в 0,1%-ном растворе сулемы. Длительно сохраняется в тканевых субстратах – до 28–55 дней при 23 оС. Вирус устойчив к низким температурам.
Эпидемиология
Бешенство – типичная зоонозная инфекция, возбудитель которой передается прямым контактным путем в результате укуса или ослюнения поврежденных наружных слизистых оболочек или кожного покрова. Поэтому бешенство можно с полным основанием отнести к так называемым раневым инфекциям. Описано несколько случаев заражения в результате операции пересадки роговицы от умерших больных бешенством людей.
К бешенству восприимчивы все теплокровные животные и птицы. Только холоднокровные животные обладают врожденной видовой невосприимчивостью. Основным источником и резервуаром вируса бешенства в природных очагах являются дикие плотоядные животные (лисица, песец, волк, шакал, енотовидная собака, енот, мангуст), а также собаки и кошки, а в странах Америки – некоторые виды летучих мышей, среди которых возможен аспирационный путь передачи (в основном вампиры). В России существуют очаги бешенства трех типов: природные, в которых вирус циркулирует в популяции красных лисиц, передаваясь и другим животным; полярные очаги, связанные с популяцией песцов; антропургические, в которых вирус циркулирует среди бродячих собак. В естественных условиях возбудитель циркулирует между животными-хозяевами и животными-реципиентами, передаваясь при непосредственном контакте или через укус. Механизм передачи вируса от животного к человеку тот же, что и от больного животного к здоровому. От человека в естественных условиях вирус, как правило, не передается.
Болезнь встречается во все времена года и на всех континентах, за исключением некоторых островных территорий, таких как Япония, Австралия, Новая Зеландия, Исландия, о-ва Калимантан, Мартиника, Кипр, Мальта и др. Бешенство не регистрируется в Скандинавских странах, а также в Испании и Португалии. Но все-таки наибольшая заболеваемость бешенством встречается в летне-осенние месяцы, что обусловлено более тесными контактами людей с дикими животными и бродячими собаками. Заболевание регистрируется преимущественно среди сельского населения, чаще у детей.
Восприимчивость людей к бешенству, по-видимому, не является всеобщей и, в частности, определяется локализацией укуса. По усредненным данным, при укусах в лицо заведомо больным животным бешенство возникало в 90% случаев, при укусах в кисти рук – в 63%, а при укусах в проксимальные отделы рук и ног – лишь в 23% случаев. В России обращаемость за медицинской помощью по поводу нанесенных животными повреждений достигает сотен тысяч случаев в год. Среди обратившихся от 30 до 40% считаются подозрительными на заражение, и им назначают курсы антирабических прививок. Обращаемость городского населения превышает обращаемость сельского почти в два раза. Приблизительно 60% заболевших после контакта с больными животными вообще не обращаются в медицинские учреждения. В Российской Федерации ежегодно регистрируется около 50 заболеваний людей бешенством.
Патогенез и патологическая анатомия
Входными воротами инфекции являются поврежденные кожные покровы и слизистые оболочки. Некоторое время вирус находится в месте внедрения (от нескольких часов до 6 дней). Затем он центростремительно распространяется по периневральным пространствам и нервным волокнам и достигает центральной нервной системы, где фиксируется в нейронах продолговатого мозга, гиппокампа, в узлах основания мозга и в поясничной части спинного мозга. Репликация вируса в клетках центральной нервной системы приводит к повышению рефлекторной возбудимости с последующим развитием параличей. Некоторые авторы не исключают лимфогематогенного пути распространения инфекции, однако из крови вирус не выделяется.
Поражение высших вегетативных центров в гипоталамусе, подкорковых областях, в продолговатом мозге с повышением их возбудимости обусловливает судорожные сокращения жевательных и глотательных мышц, гиперсаливацию, повышенную потливость, расстройства сердечно-сосудистой и дыхательной деятельности, характерные для данного заболевания. Парезы и параличи, возникающие при бешенстве, объясняются соответствующими поражениями спинного мозга и мозгового ствола.
Но некоторые клинические проявления трудно связать с конкретной локализацией вируса. Так, например, пароксизмы бешенства некоторые авторы объясняют учением Ухтомского о доминанте: повышение возбудимости высших вегетативных центров гипоталамуса, продолговатого мозга и подкорковых образований создает доминанту, поглощающую все другие виды раздражения. Поэтому на любое раздражение следует ответная реакция в виде пароксизма бешенства.
Из центральной нервной системы вирус центробежно распространяется в различные органы: слюнные железы, надпочечники, почки, легкие, печень, скелетные мышцы, кожу, сердце. Выделение вируса со слюной обеспечивает его дальнейшую передачу.
У людей, погибших от бешенства, обнаруживают воспалительные изменения в оболочках и веществе головного мозга, нервных ганглиях. Аналогичные изменения выявляются в надпочечниках и слюнных железах. Отмечаются дистрофические изменения миокарда, кровоизлияния в слизистые и серозные оболочки, гиперемия легких. Гистологические исследования выявляют картину очагового энцефалита, наиболее резко выраженного в области дна IV желудочка, а также так называемые «узелки бешенства» (пролиферация олигодендроглиальных клеток с образованием гранулем милиарного типа). Решающее диагностическое значение имеет выявление у погибших от бешенства людей и животных в клетках гиппокампа, в секторе Зоммера и клетках Пуркинье мозжечка специфических цитоплазматических включений – телец Бабеша-Негри.
Вирус бешенства содержит два антигенных компонента – S и V. S-антиген является общим для всех представителей рода лиссовирусов и вызывает образование комплементсвязывающих и преципитирующих антител. V-антиген (поверхностный) индуцирует образование нейтрализующих антител и ответствен за формирование иммунитета.
Как уже отмечалось, естественный иммунитет к бешенству существует у холоднокровных животных. Редко наблюдающаяся невосприимчивость человека и других теплокровных свидетельствует о наличии естественного иммунитета, более выраженного у птиц, чем у млекопитающих. Естественный приобретенный иммунитет к бешенству неизвестен, так как случаи выздоровления достоверно не доказаны.
Клинические проявления бешенства у животных
Основные проявления заболевания у животных должны быть хорошо известны медицинскому работнику. Длительность инкубационного периода у собак составляет от 2 недель до нескольких месяцев. Заболевание протекает в буйной или паралитической форме. В буйной форме различают три стадии:
1) продромальную, когда поведение собаки становится необычным: она раздражительна, не идет на зов хозяина, забивается в темные углы или, напротив, беспричинно оживлена, старается лизнуть хозяина в лицо. Часто собака отказывается от любимой еды, но заглатывает несъедобные предметы (дерево, камни и др.), глотание затруднено, усилено слюноотделение;
2) стадию возбуждения, при которой раздражительность животного повышается, возникает агрессивность: больная собака нападает на других животных и людей. Отмечается паралич глотательных мышц и нижней челюсти, лай становится хриплым;
3) паралитическую стадию, с очень характерным видом животного: шерсть взъерошена, нижняя челюсть отвисает, язык выпадает, из пасти вытекает слюна. На 8-10-й день собака погибает от параличей.
При паралитической форме заболевания стадия возбуждения выражена слабо; смерть наступает на 3-й день заболевания. У крупного рогатого скота и лошадей заболевание чаще всего протекает в буйной форме; приступы раздражения перемежаются с периодами спокойствия. Очень агрессивны больные бешенством кошки, которые погибают обычно на 2-4-й день болезни.
Клиническая картина бешенства у людей
Бешенство – прогрессирующая нейровирусная болезнь, в развитии которой выделяют следующие периоды: инкубационный, начальный, или продромальный (депрессии), разгара (возбуждения) и терминальный (паралитический).
Инкубационный период продолжается от 10 до 90 дней, в редких случаях до 1 года и более. Значительная вариабельность инкубационного периода связана с различными факторами: локализацией укуса (наиболее короткий – при укусах в голову, кисти рук; наиболее длинный – при укусах в стопы), возрастом укушенного (у детей короче, чем у взрослых), видом укусившего животного, реактивностью макроорганизма, размером и глубиной раны, дозой возбудителя, попавшего в рану.
В продромальный период (продолжительностью 1–3 дня) первые признаки болезни обнаруживаются в месте укуса: рубец вновь припухает, краснеет, появляются зуд, невралгические боли по ходу нервных путей, ближайших к месту укуса. Возникают общее недомогание, головная боль, могут отмечаться диспептические явления и сухость во рту, снижается аппетит, язык обложен. Появляются повышенная чувствительность к зрительным и слуховым раздражителям, гиперестезия, иногда чувство стеснения в груди и глотке. Температура становится субфебрильной. Больной подавлен, плохо спит, сон у него сопровождается кошмарными сновидениями, затем устанавливается бессонница. Больные испытывают беспричинный страх, тревогу, чувство тоски; появляются мысли о смерти. Продромальные явления усиливаются. Присоединяются тошнота, нередко рвота, потливость, мидриаз, но реакция зрачка на свет при этом сохранена.
Через 2–3 дня наступает период разгара болезни (возбуждения). Апатия и депрессия сменяются беспокойством, сопровождающимся учащением дыхания и пульса. Появляются и прогрессируют расстройства дыхания и глотания – пароксизмы гидрофобии, являющиеся наиболее характерными проявлениями этого периода болезни. При попытке питья, а вскоре и при виде воды, ее журчании, плеске, даже словесном упоминании о ней возникает приступ гидрофобии (чувство ужаса и болезненные спазмы мышц глотки и гортани). Пароксизмы могут быть спровоцированы движением воздуха (аэрофобия), ярким светом (фотофобия), громким звуком (акустофобия). Приступ начинается с беспокойства, страха, затем присоединяется двигательное возбуждение (внезапное вздрагивание тела) с чрезвычайно болезненным спазмом мышц глотки и гортани и расстройством дыхания (резкое затруднение вдоха, в котором участвуют все вспомогательные мышцы). Дыхание становится шумным, прерывистым, возникают чувство стеснения в груди, нехватки воздуха, боль при глотании.
Во время приступа вид больного весьма характерен: он с криком откидывает назад голову и туловище, выбрасывает вперед дрожащие руки, отталкивает сосуд с водой. Мучительные судороги искажают лицо, которое становится цианотичным и выражает ужас, зрачки расширяются, взгляд устремляется в одну точку, шея вытягивается. Развивается инспираторная одышка. Больной со свистом вдыхает воздух, умоляет о помощи, иногда наблюдается рвота. Приступы длятся несколько секунд, после чего спазмы мышц проходят. В этом периоде на высоте развития болезни у больных возникают приступы бурного психомоторного возбуждения: больные становятся агрессивными, царапают и кусают себя и окружающих, плюются, кричат и мечутся в яростном отчаянии, ломают мебель, проявляя нечеловеческую («бешеную») силу. Приступы сопровождаются помрачением сознания с развитием слуховых и зрительных галлюцинаций устрашающего характера.
После окончания приступа больной приходит в состояние относительного покоя, сознание его проясняется, он рассказывает о своих мучениях. Через 1–2 дня появляется обильное мучительное слюнотечение (сиалорея). Больной слюну не глотает, а непрерывно ее сплевывает, или она стекает по подбородку. Кожа покрыта холодным липким потом, конечности холодные. Температура повышена, уровень ее возрастает параллельно ходу болезни. Усиливаются тахикардия, сердечно-сосудистые и дыхательные расстройства. Продолжительность стадии возбуждения составляет 2–3 дня, редко – до 6 дней. Если в период приступа больной не погибает от остановки сердца или дыхания, болезнь за 1–3 дня до смерти переходит в паралитическую стадию.
Паралитический период характеризуется психическим успокоением. Состояние улучшается. Дыхание становится более свободным. Исчезают страх и тревожно-тоскливое настроение, прекращаются приступы гидро– и аэрофобии, появляется возможность есть и пить, возникает надежда на выздоровление («зловещее успокоение»). Наряду с этим нарастают вялость, апатия, саливация, появляются различные по локализации параличи конечностей и черепных нервов. Часто развитие параличей идет по типу восходящего паралича Ландри. Нарушается функция тазовых органов, температура тела повышается до 42 оС. Смерть наступает от паралича сердца или дыхательного центра. Общая продолжительность болезни составляет 3–7 дней, в редких случаях – до 2-х недель и более.
Известна паралитическая форма бешенства («тихое бешенство»), которая наблюдается редко и характеризуется медленным прогрессированием параличей (типа Ландри) и мозжечковых нарушений без предшествующей фазы возбуждения. Гидро– и аэрофобия отсутствуют или выражены слабо. Смерть наступает в результате нарастания бульбарных расстройств. Эта форма бешенства чаще встречается в Южной Америке при укусах вампиров.
Психические нарушения при бешенстве постоянны. Они могут появляться раньше всех других симптомов. В начале преобладает состояние астении в виде общего недомогания, чувства дискомфорта, неопределенного беспокойства. Вскоре появляются аффективные расстройства, проявляющиеся интенсивнее в тех случаях, когда они сочетаются с сознанием болезни (тоска, тревога, страх). При пароксизмах резчайшего возбуждения часто отмечается бред: больные порываются бежать, их трудно удержать в постели, присоединяются зрительные и слуховые галлюцинации устрашающего характера. Иногда явления беспокойства принимают агрессивный характер и могут перейти в состояние буйства. Зрачки резко расширены, лицо выражает страдание, изо рта обильно выделяется слюна. Пароксизмы бешенства сменяются состоянием резкой астении и адинамии, близким к прострации. Сознание обычно сохранено.
Диагностика и дифференциальная диагностика
Бешенство диагностируют на основании комплекса эпидемиологических, клинических и лабораторных данных. Распознавание бешенства при классическом варианте течения болезни не представляет трудностей.
Важное значение в диагностике имеет анамнез (указание на укус животным, которое погибло или исчезло). При сборе анамнеза необходимо обратить внимание на возможность ослюнения без укуса, болевые ощущения в месте бывшего укуса в продромальном периоде, эмоционально-психическое состояние больного в это время. Следует учитывать, что больной вследствие длительного инкубационного периода может забыть о незначительных повреждениях, особенно если контакт был с внешне здоровым животным в течение короткого промежутка времени. При осмотре больного обращают внимание на наличие рубцов от бывших укусов, состояние зрачков, слюнотечение, потливость, изменение ритма дыхания (прерывистость с глубоким вдохом), появление симптомов психических нарушений (тоскливо-подавленное настроение, душевное напряжение, расстройство сна с устрашающими сновидениями).
Сходную клиническую картину могут иметь столбняк, алкогольный делирий («белая горячка»), отравления атропином, стрихнином, истерия. При столбняке следует иметь в виду характер судорог, которые при этой инфекции бывают тетанического характера, сопровождаются тризмом (спазм жевательной мускулатуры) и сардонической улыбкой. Столбняк протекает при полном сохранении сознания и нормальной психике. При отравлении атропином отмечаются сухость во рту и глотке, расстройства речи и глотания, нарушение ближнего видения, диплопия, светобоязнь, сердцебиение, одышка, головная боль. Кожа красная, сухая, зрачки расширены и не реагируют на свет. Наблюдаются психомоторное возбуждение, зрительные галлюцинации, бред, эпилептиформные судороги с последующей потерей сознания и развитием комы. При этом отсутствует саливация, нет пароксизмов бешенства, а также аэро– и гидрофобии, парезов и параличей.
Бульбарные формы бешенства следует дифференцировать от ботулизма, летаргического энцефалита, полиомиелита; паралитические формы – от полиомиелита и инфекционного полиневрита.
У психотических личностей иногда развивается так называемая лиссофобия (боязнь заболеть бешенством). Основным отличием лиссофобии от бешенства является отсутствие объективных симптомов: параличей, вегетативных расстройств (мидриаза, потливости, тахикардии и т. д.) и динамики клинических проявлений. В состоянии наркоза все клинические симптомы полностью исчезают.
Прижизненная специфическая лабораторная диагностика бешенства затруднена, однако к настоящему времени разработано несколько методов: исследование отпечатков роговицы, биоптатов кожи с помощью методики флюоресцирующих антител, выделение вируса из слюны, слезной и спинно-мозговой жидкостей путем интрацеребрального заражения новорожденных мышей. Метод флюоресцирующих антител основан на люминесцентной микроскопии отпечатков, окрашенных антирабическим гамма-глобулином, меченным флюоресцирующей краской. Проведение анализа занимает не более 6 часов. Положительный результат, бесспорно, подтверждает диагноз, отрицательный – требует дополнительной биопробы на мышах и поисков телец Бабеша-Негри.
Лабораторное исследование слюны больного или посмертное исследование головного мозга проводится следующим образом. Слюну больного или 10%-ную суспензию ткани головного мозга в дистиллированной воде вводят в головной мозг белым мышам или молодым хомякам. Предварительно в слюну добавляют дистиллированную воду, содержащую 500 ЕД пенициллина и 1 мг стрептомицина. В мозговую суспензию антибиотики вводят только при ее загрязнении. Зараженных мышей наблюдают в течение 30 дней. Рекомендуется одновременно заражать мышей-сосунков, у которых длительность инкубационного периода короче. Из головного мозга погибшей мыши готовят срезы или мазки и просматривают под микроскопом на предмет обнаружения телец Бабеша-Негри. Последние не являются возбудителями бешенства, по размеру они больше его в 10-100 раз.
Под микроскопом эти тельца представляются полиморфными образованиями, чаще всего овальной формы, четко отграниченными от подлежащей ткани. В одной клетке может находиться несколько телец. Тельца Бабеша-Негри с постоянством обнаруживаются во внутреннем слое гиппокампа, нейронах коры головного мозга и зрительного бугра, в клетках Пуркинье мозжечка, а также в ганглиях спинного мозга.
Для лабораторной диагностики бешенства применяют также реакцию связывания комплемента, реакцию пассивной гемагглютинации, реакцию лизиса инфицированных клеток. Лабораторная работа с вирусом бешенства и зараженными животными должна проводиться с соблюдением режима, предусмотренного для работы с возбудителями особо опасных инфекций.
Специфическая терапия бешенства не разработана. Проводят симптоматическое лечение, направленное на уменьшение страданий больного. Больного помещают в отдельную палату и защищают от воздействия различных раздражителей. Для снижения повышенной возбудимости нервной системы используют снотворные, болеутоляющие и противосудорожные средства. Для питания и восстановления потерь жидкости осуществляется парентеральное введение солевых растворов, плазмозаменителей, растворов глюкозы, витаминов. В последние годы делаются попытки лечения антирабическим гамма-глобулином в сочетании с церебральной гипотермией, искусственной вентиляцией легких и другими методами реанимационной терапии, но и эти меры эффекта не дают.
Прогноз при развившейся болезни безнадежный. Достоверных случаев выздоровления от бешенства нет. В литературе сообщается лишь об одном-единственном случае выздоровления больного, леченного кураре.
Профилактика
В связи с неэффективностью терапии профилактика бешенства приобретает особенно важное значение. Она проводится в двух направлениях и включает борьбу с источниками инфекции и предупреждение болезни у людей.
Профилактика антропургического и природного бешенства
Программа профилактики бешенства среди домашних животных (антропургическое бешенство) предусматривает:
– разработку и соблюдение правил содержания собак и кошек; – обязательную регистрацию собак, имеющих владельцев; – отлов всех бездомных и незарегистрированных собак и кошек; – обязательную ежегодную профилактическую вакцинацию собак в возрасте старше 3-х месяцев; – профилактическую вакцинацию кошек и сельскохозяйственных животных на неблагополучных по бешенству территориях; – наличие достаточного запаса антирабической вакцины; – контроль за перевозками домашних животных как на международном уровне, так и внутри страны; – создание лабораторной службы, обеспечивающей быструю и эффективную диагностику бешенства у животных; – организацию эпидемиологического надзора за бешенством, предусматривающего систему сбора и обмена информацией о случаях бешенства у животных и людей как внутри страны, так и между странами; – активную санитарно-просветительную работу среди населения о мерах профилактики бешенства.
Борьба с природным бешенством (бешенство среди диких животных) включает регуляцию численности диких животных (в первую очередь – популяции лисицы, так как она является основным хозяином возбудителя бешенства, поддерживающим современную эпизоотию в Европе), газацию лисьих нор и оральную иммунизацию живой антирабической вакциной, проводимую путем скармливания животным куриных голов, содержащих вакцину. Ликвидация бешенства в странах, где нет природных очагов этого заболевания, представляется разрешимой задачей. Это подтверждается опытом тех стран, в которых заболевания людей обусловливались только эпизоотиями среди домашних собак и в которых было введено строгое законодательство о порядке содержания и правилах ввоза собак извне. Проведением этих мероприятий в Скандинавских странах бешенство было ликвидировано уже в 1826 г., а в Англии – в 1903 г., если не считать ограниченной эпизоотии в 1918–1921 гг., связанной с ввозом собак возвратившимися с фронта войсками.
В странах, на территориях которых имеются природные очаги бешенства, ликвидация этой болезни представляет пока трудно разрешимую задачу. Но имеющийся опыт говорит о том, что и в этих условиях заболеваемость домашних животных и людей может быть сведена к минимуму. Это же касается и некоторых стран Западной Европы.
Профилактика бешенства у людей
Профилактика заболеваний у лиц, покусанных бешеными или подозрительными на заболевание бешенством животными, составляет важный раздел антирабической деятельности.
Все люди, покусанные, оцарапанные, ослюненные любым животным, даже внешне здоровым, считаются подозрительными на заражение бешенством. В центр госсанэпиднадзора на них подают экстренное извещение. Им проводят местную обработку раны с промыванием ее мыльным раствором и смазыванием концентрированным спиртовым раствором йода, специфическую противостолбнячную профилактику, а в случае необходимости – и антирабическую предохранительную иммунизацию. Хирургическое иссечение краев раны с наложением швов противопоказано, так как приводит к дополнительной травматизации и укорочению инкубации.
Предупреждение бешенства у человека осуществляют с помощью антирабических вакцин (мозговых и тканево-культуральных) и антирабического иммуноглобулина. Разрабатываются вакцины, полученные методами генной инженерии. Антирабические вакцины из ткани мозга животных могут вызывать поствакцинальные осложнения, которые в отдельных случаях заканчиваются летально. Их причиной, по-видимому, являются белки мозговой ткани животных, главным образом миелин, вызывающий тяжелые нейропаралитические осложнения. До недавнего времени в России использовалась почти исключительно феноловая вакцина Ферми, представляющая собой 5%-ную суспензию кроличьего или овечьего мозга с добавлением 1%-ного раствора фенола. Ее преимущество заключается в том, что она выпускается готовой к употреблению и при температуре от 2 до 5 оС может сохраняться до 6 месяцев. Сегодня отдается предпочтение тканево-культуральным вакцинам, дающим значительно меньшее число осложнений. В России, в частности, разработаны концентрированные культуральные вакцины из штамма «Внуково-32» в культуре ткани почек сирийского хомяка и из штамма «МНИИВИ-74» в культуре ткани эмбрионов японских перепелов.
Решение о назначении курса антирабической вакцины является крайне ответственным моментом, возлагаемым на врача-рабиолога, в связи с тем что сами прививки могут вести к осложнениям, в ряде случаев достаточно тяжелым, а отказ от прививки в случае безусловного заражения может стоить пострадавшему жизни, так как каждое заболевание бешенством завершается летальным исходом.
Назначение курса прививок против бешенства определяется на основании результатов клинических и эпидемиологических данных, к которым в дальнейшем присоединяются результаты лабораторного исследования покусавшего животного. В зависимости от этих данных7 лицам, обратившимся за антирабической помощью, прививки либо совсем не назначают, либо назначают по условным и безусловным показаниям. Условный курс – это 2–4 инъекции антирабической вакцины лицам, получившим множественные укусы или повреждения опасной локализации от внешне здоровых животных, за которыми можно установить 10-дневное наблюдение. Безусловный курс назначается людям, получившим повреждения от бешеных, подозрительных на бешенство, диких или неизвестных животных.
Прививки не назначают при небольших укусах, если укушенный уже прививался против бешенства независимо от срока давности. Их не назначают также при одиночных неглубоких укусах (кроме головы и пальцев) в местности, благополучной по заболеваемости бешенством; при укусах привитой собаки; при ослюнении неповрежденных кожных покровов, если покусавшее животное в этот момент было здорово (справка ветеринарного работника). Однако в любом случае животное должно находиться под наблюдением в течение 10 дней. Если в течение этого срока у животного будет установлено или заподозрено заболевание бешенством, покусанному сразу же начинают проводить курс прививок против бешенства. Прививки не назначают также при укусах холоднокровных животных, при употреблении термически обработанного молока и мяса животных, больных бешенством.
При укусах домашней птицы прививки назначают только в случае, если птица явно больна бешенством, а также при наличии эпизоотологических показаний. При укусах диких птиц прививки назначают всегда.
При укусах других здоровых на вид животных назначают условный курс прививок, дозировки и длительность которых определяются в зависимости от локализации и тяжести укусов. Тяжелые укусы в голову и пальцы, множественные укусы в другие части тела требуют введения вакцины в течение 3–4 дней или антирабического иммуноглобулина согласно инструкции. При поверхностных одиночных укусах кисти руки, ослюнении поврежденных слизистых оболочек назначают две инъекции вакцины с интервалом в 30 мин. В тех случаях, когда у покусавшего животного клинически или лабораторно устанавливается диагноз бешенства, а также в случаях, когда диагноз не мог быть установлен (животное скрылось, труп уничтожен), покусанному назначают безусловный курс прививок.
Дозировки и длительность прививок определяют по локализации и тяжести укусов. При укусах в голову, кисти рук, множественных укусах другой локализации, при любых укусах диких плотоядных животных назначают комбинированный курс прививок антирабическим иммуноглобулином, а через 24 часа – вакциной, введение которой проводят в течение 20–25 дней с двумя ревакцинациями в последующем с интервалом в 10 дней (на 10-й и 20-й день по окончании курса).
Вакцину вводят в подкожную клетчатку живота, в исключительных случаях – в лопаточную область. Многократное введение вакцины в одну и ту же область крайне нежелательно, так как может привести к шоку. Прививки обычно проводят амбулаторно, при тяжелых укусах вакцинация проводится в стационаре. Во время иммунизации и в течение 6 месяцев после нее запрещается употребление спиртных напитков.
Очень опасно введение иммуноглобулина через 8 суток после введения любой другой сыворотки. Однако следует учитывать, что введение препарата обязательно при наличии жизненных показаний (укусы диким бешеным животным, укусы любым бешеным или подозрительным на заболевание бешенством животным в лицо, голову, шею, пальцы рук, множественные укусы тела). Применяемый в настоящее время в практике здравоохранения коммерческий иммуноглобулин у 15–20% прививаемых вызывает побочные аллергические реакции от легких форм сывороточной болезни до анафилактического шока. В связи с этим делались попытки получить гомологичный антирабический иммуноглобулин из плазмы доноров. Полученные серии обладали высокой специфической активностью.
Антитела появляются через 3 недели после начала прививок. Поствакцинальный иммунитет становится действенным через 2 недели после окончания вакцинации. Иммунитет сохраняется примерно в течение года. Вакцинация предупреждает возникновение болезни в 96–99% случаев. Побочные явления при антирабической вакцинации наблюдаются в 0,02-0,03% случаев.
источник