… сроки обследования супругов не должны превышать 3-4 месяца с момента обращения в клинику.
АЛГОРИТМ ОБСЛЕДОВАНИЯ ПРИ ЖЕНСКОМ БЕСПЛОДИИ
(1) Анализ жалоб, в котором учитывается длительность бесплодия, нарушение менструальной функции с/без галактореи, возможные причины этого нарушения, изменение массы тела и ее связь с отсутствием беременности и нарушениями менструального цикла, особенности сексуальной жизни, психологическая ситуация в семье.
(2) Сбор анамнеза включает сведения о наследственных заболеваниях, в том числе связанных с бесплодием, данные о ранее перенесенных заболеваниях и оперативных вмешательствах, особенно на органах малого таза.
Уточняются виды и частота обострений инфекций, передающихся половым путем (ИППП), являющихся основной причиной трубно-перитонеального фактора бесплодия. Изучаются особенности менструальной функции (длительность цикла и кровотечения, наличие дисменореи).
В случае нарушения менструального цикла уточняется возраст, с которого начались изменения цикла, причины и характер нарушения (олигоменорея, аменорея, дисфункциональные маточные кровотечения и т.д.). Большое значение имеет предыдущее обследование и лечение по поводу бесплодия.
(3) Объективное обследование включает определение типа телосложения, индекса массы тела (ИМТ), наличия и степени гирсутизма, обследование молочных желез; уточняется состояние щитовидной железы, проводится гинекологическое обследование.
(4) Функциональное состояние яичников оценивается по результатам гормонального обследования и определения уровня пролактина (ПРЛ), лютеинизирующего (ЛГ), фолликулостимулирующего (ФСГ) гормона, эстрадиола, кортизола, 17 — гидроксипрогестерона (17-ОП) и дегидроэпиандростерон сульфата (ДЭАС).
При регулярном ритме менструаций определение гормонального статуса проводится на 5–7-й день цикла, при нарушении цикла – на любой день. Прогестерон целесообразно определять только при регулярном ритме менструаций (на 5–7-й и 21–23-й день цикла).
При подозрении на нарушение функции щитовидной железы проводится определение тиреотропного гормона (ТТГ), свободного тироксина (свТ4) и антител к тиреоглобулину.
(5) Инфекционный скрининг на все урогенитальные инфекции является обязательным, учитывая высокую частоту данной патологии у супружеских пар, страдающих бесплодием. Так, несмотря на длительное обследование и лечение в разных клиниках, у 30–40% пар при обращении в специализированные клиники при тщательном обследовании выявляются хламидии и другие инфекции.
(6) Рентгенологические методы включают гистеросальпингографию (ГСГ), краниограмму, компьютерную томографию (КТ). Оценка состояния маточных труб, цервикального канала и полости матки в большинстве лечебных учреждений все еще проводится с помощью ГСГ.
Менее травматичным и более достоверным методом является фертилоскопия (применяется только в крупных специализированных центрах по лечению бесплодия).
Краниограмма проводится всем пациенткам с нарушением менструального цикла с целью выявления опухолей гипофиза, особенно при гиперпролактинемии. С целью диагностики микроаденом гипофиза рекомендуется КТ или магнитно-резонансная томография (МРТ).
(7) Ультразвуковое обследование проводится всем пациенткам с бесплодием с целью уточнения состояния эндометрия, наличия опухолей матки и яичников, не диагностируемых при бимануальном обследовании. Ультразвуковое обследование молочных желез должно быть проведено всем пациенткам с бесплодием для ранней диагностики очаговых образований.
(8) Обязательными методами обследования при бесплодном браке являются лапароскопия и гистероскопия с биопсией эндометрия для последующего патоморфологического исследования. Эти методы позволяют не только максимально точно поставить диагноз, но и провести коррекцию трубно-перитонеального фактора, эндометриоза, удаление опухолей матки и яичников, диагностику и оперативное лечение синдрома поликистозных яичников (СПКЯ).
(9) Среди иммунологических методов обследования максимальную диагностическую ценность имеет определение антиспермальных антител в цервикальной слизи (IgM, IgA, IgG). Этот метод является заключительным этапом обследования в программе бесплодного брака и проводится только после исключения всех других возможных факторов бесплодия.
АЛГОРИТМ ОБСЛЕДОВАНИЯ ПРИ МУЖСКОМ БЕСПЛОДИИ
(1) Анализ жалоб. Наиболее частыми жалобами являются бесплодие, ухудшение самочувствия (слабость, утомляемость, нарушение сна), изменение массы тела, нарушение роста волос на лице и теле, присутствие болей, иррадиирующих в мошонку, поясницу или промежность, затрудненное и болезненное мочеиспускание, нарушение потенции.
(2) Сбор анамнеза. Из анамнеза заслуживают внимания психические, эндокринные, онкологические заболевания, а также бесплодие у ближайших родственников.
Анализируются соматические заболевания, урологическая патология, оперативные вмешательства по поводу крипторхизма, паховой грыжи, на мочеполовых органах. Имеет значение предыдущее обследование и лечение, особенно оперативные и гормональные методы, до обращения в клинику.
Половая жизнь: в каком возрасте началась половая жизнь, методы контрацепции, частота половых сношений (в норме частота половых сношений составляет 2–3 раза в неделю), оцениваются эрекция и характер эякуляции. Патологическими состояниями являются: анэякуляция, преждевременная, экстравагинальная или ретроградная эякуляция.
(3) Клиническое обследование заключается в осмотре, определении ИМТ, состояния кожных покровов, особенностей распределения волосяного покрова и наличия гинекомастии.
(4) Урогенитальное обследование заключается в осмотре и пальпаторном обследовании органов мошонки с указанием положения, консистенции и размеров яичек, придатков и семявыводящих протоков. По орхидометру Прадера определяются размеры яичек (норма – 15 мл и более), уточняются степень, локализация и состояние сперматогенеза при наличии варикоцеле.
(5) Инфекционный скрининг включает в себя бактериологическое исследование отделяемого уретры, секрета простаты и семенных пузырьков ИППП, а также и вирусную инфекцию.
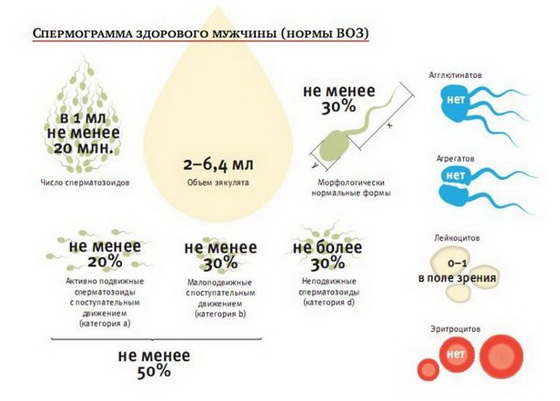
(6) Исследование спермы является важнейшим методом при обследовании бесплодной супружеской пары. Анализ спермы (спермограмма) выполняется дважды с интервалом 12–14 дней. Биохимическое исследование спермы (определение уровня лимонной кислоты, кислой фосфатазы, ионов цинка, фруктозы) проводится для изучения морфологических и физиологических свойств семенной жидкости, что важно в оценке патологии эякулята.
(7) Гормональное обследование проводится при наличие в 1 мл
источник
Диагностический алгоритм обследования мужчины состоит из двух этапов.
Первый этап обследования должен проводиться всем пациентам, обратившимся к специалисту по поводу бесплодного брака.
На первом этапе оцениваются данные анамнеза, в том числе анамнез фертильности и перенесенных урогенитальных заболеваний. Проводятся физикальные методы исследования, анализ спермограммы, определение иммунологического фактора бесплодия.
Спермограмма – микроскопическое исследование спермы, для определения состояния репродуктивной функции мужчины.
Для получения достоверных результатов при исследовании эякулята оптимальные сроки воздержания 48-72 часа. Анализ спермограммы при наличии патоспермии должен быть продублирован через 2 недели. В этот период прием алкоголя, а также применение сильнодействующих лекарств, если они не были назначены врачом, недопустим. Необходимо помнить что, даже субфебрильная лихорадка, отмечавшаяся в предшествующие исследованию 3 месяца, может вызвать серьезные изменения в эякуляте вплоть до азооспермии.
Диагностика иммуннологического фактора бесплодия основана на проведении тестов на наличие антиспермальных антител в эякуляте и сыворотки крови пациента и его партнерши. Стандартными методами являются:
MAR-тест. Характеризует процент сперматозоидов покрытых антиспермальными антителами (положительный тест — более 50% подвижных сперматозоидов покрытых антителами).
ИФА. Титр антиспермальных антител в сыворотки крови пациента и его половой партнерши (нормы устанавливаются лабораторией).
Положительные результаты тестов свидетельствуют о наличии иммунного фактора бесплодия. При отсутствии другой патологии устанавливается диагноз изолированного иммунного бесплодия, на долю которого приходится около 10% бесплодных браков.
На данном этапе возможно диагностировать клинически выраженное варикоцеле,определить обструктивную азооспермию, выявить группу пациентов со снижением фертильности без уточнения этиологии на данном этапе или с иммунологическим фактором инфертильности.
Сведения, полученные при проведении первого этапа, позволяют сузить диагностический алгоритм второго этапа.
На втором этапе пациенту с неясной этиологией бесплодия проводится полный спектр диагностических мероприятий:
Определение гормонального статуса.
Ультразвуковое исследование органов мошонки.
Определение возбудителей урогенитальных инфекций.
Исследования центрифугированного эякулята и посторгазменной мочи.
Гормональные исследования проводят при выраженной патоспермии и азооспермии. В этих случаях определяются уровни тестостерона, ФСГ, ЛГ, а также секс-гормон связывающего глобулина, который дает представление не только о количестве тестостерона, но и о его биологически активной фракции. Определение пролактина проводят при подозрении на опухоль гипофиза.
При ультразвуковом исследовании определяются структурные изменения и патологические образования в яичках, придатках, предстательной железе.
ТРУЗИ (трансректальное ультразвуковое исследование) показано при малообъемной азооспермии. Этот метод позволяет обнаружить изменения в семенных пузырьках при обструкции дистальных отделов семявыносящих путей или их отсутствие при врожденной агенезии семявыносящего протока.
Цветное доплеровское исследование позволяет выявить наличие венозного рефлюкса в системе яичковых вен и субклиническое варикоцеле.
Посев эякулята производится при пиоспермии (концентрации лейкоцитов более 1млн./мл) и в случае идиопатического характера снижения фертильности и ухудшения показателей спермограммы, а также при подготовке пациента в ходе проведения вспомогательных репродуктивных технологий.
Вирус простого герпеса человека, хламидии могут поражать сперматозоиды, приводя к их иммобилизации, образованию АСАТ (антиспермальных антител) к ним и невынашиванию беременности, а также к врожденным аномалиям плода.
Показания к проведению такой диагностики является идиопатический характер снижения фертильности и патоспермии, невынашивание беременности, а также в ходе проведения подготовки пациента в цикле вспомогательных репродуктивных технологий.
Методом иммуноферментного анализа (ИФА) в сочетании с ПЦР – следует проводить диагностику инфекций передающихсяполовым путем.
Генетические исследования проводят при азооспермии и выраженной патоспермии.
Кариотипирование выявляет аномалии набора хромосом (кариотип пациента). В последнее время приобретает все большее значение исследование AZF участка Y-хромосомы на наличие микроделеций в нем. Около 10% всех случаев выраженной патоспермии и необструктивной азооспермии обусловлено выпадением одного или нескольких локусов в Y-хромосоме локализованного на интервале AZF. Кроме диагностической ценности генетические исследования могут дать информацию о возможности передачи данного заболевания потомству мужского пола, о чем необходимо информировать пациентов.
При необструктивной азооспермии возможно обнаружение единичных сперматозоидов или клеток сперматогенеза при исследовании центрифугата эякулята. Поэтому такое исследование показано при проведении дифференциальной диагностики причин азооспермии и в цикле репродуктивных технологий (поиск единичных сперматозоидов для ICSI).
Исследование посторгазменной мочи проводится при ретроградной эякуляции.
Вопрос о целесообразности диагностической биопсии при азооспермии до настоящего момента остается дискутабельным. Биопсия яичка недопустима с диагностической целью и может применяться только как метод получения генетического материала с целью включения его в цикл ЭКО-ICSI. Следует также учитывать, что повторное хирургическое вмешательство возможно только через 6-18 месяцев, что связано с необходимостью восстановления исходного уровня сперматогенеза и проведением консервативных мероприятий, направленных на улучшение процесса сперматогенеза.
источник
Диагноз «бесплодие» ставится людям, которые на протяжении одного года не могут забеременеть при условии регулярной незащищенной половой жизни.
Только около 15% пар обращаются за квалифицированной помощью по причине невозможности забеременеть долгое время. Малая половина этих людей сталкиваются с проблемой «бесплодие», которую побороть с помощью терапии невозможно. Бесплодие других бездетных пар заключается именно в «мужском факторе», что можно обнаружить, сдав эякулят на исследование.
У мужчины способность к оплодотворению может снижаться из-за негативного влияния таких факторов:
- дефекты развития мочеполовых органов, в независимости от того, врожденные они или приобретенные;
- инфекционные заболевания органов мочеполовой системы;
- развитие варикоцеле с повышением температуры в мошонке;
- заболевания со стороны эндокринной системы;
- болезни генетического характера;
- снижение иммунитета.
Часто случаются такие ситуации, при которых не выявлены причины мужского бесплодия. У таких пациентов ранее не возникали проблемы со способностью к оплодотворению, при этом небыли замечены изменения при физикальном осмотре. Что касается лабораторных анализов, результаты также не дали особого результата. Несмотря на это в образце эякулята обнаруживается незначительное количество сперматозоидов, они малоподвижные и могут иметь дефекты в своем морфологическом строении.
В частых случаях такие изменения обнаруживаются одновременно, и это состояние по-другому называется ОАТ-синдромом.
Причина идиопатического бесплодия у мужчин заключается в наличии гормональных нарушений, которые в свою очередь возникают из-за неблагоприятной атмосферы окружающей среды. К неблагоприятным факторам также стоит отнести присутствие свободных радикалов в кислороде и определенные генетические отклонения.
Мужское бесплодие подразделяется на три формы, оно может быть:
- обтурационным;
- секреторным;
- идиопатическим.
При первой форме недуга обнаруживаются препятствия, которые мешают сперматозоидам выходить из яичек в мочеиспускательный канал, как это и должно в норме происходить.
Вторая форма бесплодия характеризуется другой картиной. Яички не могут вырабатывать достаточное количество качественных сперматозоидов. Секреторное бесплодие в свою очередь может иметь иммунологической формы, при которой организм вырабатывает антитела, не дающие возможности оплодотворить яйцеклетку.
Многих пациентов интересует вопрос, по какой причине они не могут иметь детей, и каким будет лечение мужского бесплодия перед планированием семьи? Они также интересуются, какой метод ВРТ подойдет в конкретном случае, когда зачать ребенка естественным путем невозможно? На все вопросы о мужском факторе бесплодия сможет ответить опытный уролог-андролог. Как правило, консультация проводится после изучения им проблемы и получения результатов пройденного обследования. Назначается только эффективная медикаментозная терапия, с помощью которой восстанавливается качество сперматозоидов, что необходимо для зачатия естественным путем. Кроме этого стимуляция сперматогенеза необходима мужчине в процессе подготовки к ЭКО.
Если мужчине поставлен диагноз «азооспермия», то силы андролога будут направлены на выявление причин, которые вызвали такое состояние. Также врач назначает биопсию для поиска сперматозоидов и проводит подготовку к этой процедуре.
Если у мужчины диагностирована ретроградная эякуляция или эректильная дисфункция, то врач сразу пытается устранить проблему консервативным способом. Правильно назначенное лечение дает хорошие результаты, в частности это касается восстановления половой функции и нормализации физиологической эякуляции.
Существует два варианта устранения такой проблемы, как мужское бесплодие:
- эмпирический способ, при котором не выявляются причины постановки диагноза, его выбирают, если планируется сделать ЭКО или ИКСИ, и при этом есть возможность получить хотя бы одного здорового сперматозоида;
- патогенетический способ, который предусматривает поиск причины развития бесплодия. Только после этого врач назначает эффективное лечение.
- Первое, что нужно сделать, так это сходить на консультацию и пройти осмотр у уролога-андролога.
- Врач оценивает данные спермограммы и тестов, обращая внимание на качество спермы. С помощью такого исследования также исключается иммунное бесплодие. Только после этого предпринимаются дальнейшие действия.
- УЗИ области мошонки с допплерометрией. В ходе процедуры обследуются яички и придатки. Кроме этого оценивается кровоснабжение органов. Ультразвуковое исследование часто назначается с целью исключения хирургической, физиологической и воспалительной патологии.
- С помощью ТРУЗИ осматривают предстательную железу и семенные пузырьки. Такое исследование считается очень детальным, так как появляется возможность рассмотреть структуры органа и исключить возможные острые или хронические заболевания.
Иногда для постановки максимально точного диагноза или по причине присутствия жалоб со стороны пациента врач может назначить дополнительное обследование:
- сдача крови на выявления концентрации гормонов, которые влияют на сперматогенез и половое влечение. Такие анализы нужно сдавать только утром натощак;
- если имеется патология спермы или какие-то другие показания, то врачом андрологом назначается генетический анализ;
- ПЦР-анализ на выявление урогенитальных инфекций, в основном это касается инфекций, которые передаются вследствие незащищенного полового контакта. Как правило, такие инфекции негативно влияют на качество спермы и вынашивание беременности;
- детальное описание ситуации можно, получив результаты посева спермы. Это исследование обычно назначают при повышенном содержании лейкоцитов или же при обнаружении бактерий в составе спермы;
- ЭМИС предлагается сделать пациенту с целью детального изучения и обнаружения видоизмененных ультраструктур сперматозоидов;
- биохимия эякулята проводится для изучения состава семенной плазмы. Также появляется возможность проконтролировать работу предстательной железы, придатков яичек и семенных пузырьков;
- изучение морфологического строение по четким параметрам Крюгера. Этот метод исследования считается более углубленным, при этом проводится как обычная спермограмма.
В результате сдачи спермограммы и правильной расшифровки ответов можно получить 50% информации о состоянии половой функции мужчины.
После сдачи спермограммы при необходимости назначаются другие диагностические методы для обнаружения причины бесплодия. Стандартный алгоритм обследования включает в себя не только прохождение спермограммы, то и сдачу MAR-теста, поскольку расхождения в результатах все-таки могут быть.
Если возникает необходимость более углубленно провести исследование и уточнить качество сперматозоидов, то предлагаются такие методы, как морфология по Крюгеру или ЭМИС. По результатам таких исследований врач подбирает эффективную схему лечения.
Обращаясь в хорошую клинику, результат исследования можно получить даже через час. Если в нем будет указано, что у пациента выявлена патоспермия, то он сможет сразу получить консультацию у опытного уролога-андролога.
ЭМИС – это также метод диагностики, с помощью которого можно определить не только анатомические, но и генетические причины мужского бесплодия. Также можно подтвердить или исключить риск передачи такого диагноза по наследству. Так как открывается возможность делать прогнозы на оплодотворение яйцеклетки и развитие эмбриона, этот метод диагностики часто используется для выявления причин неуспешных попыток ЭКО.
ЭМИС рекомендовано делать, если:
- причину бесплодия у мужчин не удается выяснить, при этом параметры, указанные в спермограмме, находятся в пределах нормы;
- супружеская пара ранее сталкивалась с произвольным прерыванием беременности на раннем сроке ее развития, конечно, это касается выкидышей и замершей беременности;
- супружеская пара планирует зачать ребенка с помощью ВРТ, например, ЭКО;
- у мужчины диагностируется патозооспермия любой степени.
Этот метод исследования является бессмысленным при таком диагнозе, как азооспермия.
Итак, рассматривая сперматозоиды под микроскопом, можно увидеть такие его составляющие:
- ядерная шапочка – имеет в своем составе специальные ферменты, с помощью которых легко растворяется оболочка яйцеклетки. Если этот компонент будет отсутствовать, то оплодотворение не произойдет;
- ядро головки содержит в себе генетический материал, который называется хроматин. Когда сперматозоид созревает, хроматин, состоящий из ДНК, уплотняется. Это явление заложено природой и необходимо для успешной передачи генетической информации яйцеклетке. Если в сперме находится много незрелых сперматозоидов, то оплодотворение вряд ли состоится;
- центриоль – это базальное тельце соединительного отдела жгутика. При оплодотворении яйцеклетки оно переносится вместе с ядром сперматозоида. Без этого элемента не происходит процесс деления яйцеклетки. Если имеется какой-либо дефект центриоли, то эмбрион не сможет развиться;
- за счёт митохондрий жгутик сперматозоида получает энергию, которая обеспечивает его активное движение. Если имеются врожденные дефекты состава митохондрий, то оплодотворение естественным путем может не состояться. В таких ситуациях предпочтение отдается вспомогательным репродуктивным методам;
- жгутик сперматозоида способен двигаться за счет фибриллярных структур, имеющих сложное строение. Если в этих структурах имеются определенные нарушения, то сперматозоид будет неподвижным.
В независимости от терапии, мужчина может остаться бесплодным в таких случаях:
- при длительном бесплодии без прохождения обследования и лечения;
- если диагностируется первичное или вторичное бесплодие;
- при плохих показателях спермограммы;
- если партнерше более 35-ти лет, при этом у нее уже имеются проблемы с зачатием ребенка.
источник
Бесплодной называется семейная пара, которая на протяжении года и больше не беременеет. При этом сексуальная жизнь у них регулярна. Принято считать, что причина этому – проблемы со здоровьем у женщины, но, обследование мужчины при бесплодии в семье должно также проводиться в обязательном порядке. У половины пар, не имеющих потомков, виной служит нарушение репродуктивной функции именно у представителей сильного пола.
Постановка диагноза быстро, а главное – правильно, даёт больше шансов избавиться от проблемы и вернуть пациента к полноценной жизни. Первый осмотр на мужское бесплодие проводится урологом либо же андрологом, включает обследование наружных половых органов, простаты, уретры. Этот этап обязателен для диагностики, его цель:
- исключение либо же выявление заболеваний;
- аномалий развития полового члена;
- мошонки (варикоцеле, фимоз, крипторхизм);
- предстательной железы (простатит, опухоль);
- уретрального канала (гипоспадия).
После осмотра доктор решает, какие нужно сдавать мужчине анализы и пройти инструментальные методы обследования. Диагностика болезни обязательно проводится специалистами разного профиля, так как зачастую причина бесплодия мужчины кроется не только в аномалиях развития и патологических процессах половой системы. Недуг могут спровоцировать различные факторы, которые требуют отдельного обследования:
- психологические проблемы;
- иммунологические нарушения;
- гормональные сбои;
- неправильный образ жизни;
- приём лекарственных препаратов.
Ещё один этап обследования при мужском бесплодии – сбор анамнеза жизни пациента. Во время беседы доктор узнаёт, какие патологии развития организма мужчины, операции, инфекционные, венерические заболевания были ранее, образ жизни, вредные привычки.
На приёме у специалиста требуется быть предельно откровенным. Часто причиной несвоевременной и неправильной постановки диагноза является укрывание пациентом подробностей личной жизни, особенно это касается присутствия венерических заболеваний в анамнезе. Чтобы максимально быстро помочь пациенту в обследовании на бесплодие, врачу нужно выяснить не только причину, но и что послужило толчком к развитию этой патологии.
Диагностика бесплодия – процесс длительный и кропотливый. Мужчине, страдающему нарушениями репродуктивной функции, придётся пройти целый ряд лабораторных исследований для выявления фактора бесплодия, куда входит диагностика крови и мочи, секрета предстательной железы, спермы, уретральных мазков на наличие заболеваний, передающихся половым путём.
Помимо того, что нужно сдать анализы на бесплодие, мужчине назначаются ещё и инструментальные методы обследований. К ним относится УЗИ половых органов и желёз эндокринной системы, биопсия яичек, вазография, генитография. Результаты анализов помогут врачу правильно поставить диагноз, назначить корректное лечение.
Первое, что нужно сделать в диагностике – оценить работу всех внутренних органов мужчины. Для этого является обязательным исследование крови и мочи.
Общий развёрнутый анализ крови расскажет о наличии либо отсутствии воспалительных процессов в организме, гематологических, сосудистых заболеваний. Посредством же биохимического исследования проводится оценка функциональности внутренних органов, в частности работа пищеварительной и мочевыводящей систем.
Чтобы результаты обследования мужчины на бесплодие были наиболее информативными, забор крови проводится натощак, за несколько дней до сдачи из рациона исключают жирную, жаренную, копчёную пищу, спиртные напитки.
Исследование мочи также необходимо для диагностики бесплодия. Общий анализ позволяет оценить работу мочевыводящей системы, которая у сильной стати напрямую связана с половой, выявить воспалительные процессы в ней. По урине можно также определить наличие гормональных сбоев, сахарного диабета.
Дабы результаты анализов мужчины были наиболее достоверными, нужно сдавать утреннюю мочу, предварительно проведя туалет половых органов.
Основным критерием при постановке диагноза служит оценка состояния и качества мужского семя. С помощью этого обследования определяется количество сперматозоидов, их подвижность, строение, агглютинация, вязкость, объем, кислотность, наличие антиспермальных антител в эякуляте, лейкоцитов и эритроцитов.
На качество спермы могут повлиять:
- генетические заболевания мужчины;
- токсины (алкоголь, никотин, медикаменты);
- воспалительные процессы половых органов;
- варикоцеле;
- гормональный сбой.
Чтобы данный анализ дал как можно больше информации, к нему нужно тщательно подготовиться. На протяжении трёх-четырёх суток до обследования пациенту не рекомендуется:
- половой контакт, мастурбация;
- перегрев органов мошонки (посещение бань, саун);
- спиртное;
- никотин;
- приём лекарственных препаратов.
Немаловажным является и то, насколько правильно будет собран эякулят на обследование. Забор спермы нужно проводить, придерживаясь такого плана:
- помочиться, это поспособствует очищению уретры;
- тщательно вымыть руки;
- провести процедуру мастурбации;
- собрать сперму в сухую стерильную баночку;
- отправить препарат в клинику в течение часа.
Некоторые лаборатории принимают эякулят на обследование в презервативе. Этого категорически нельзя делать, лубрикаты, находящиеся в нем, убивают сперматозоиды, дают ложные результаты анализа.
Ещё одним методом диагностики бесплодия у мужчин является анализ секрета, который вырабатывается в яичках и предстательной железе. Данное лабораторное исследование выявляет у мужчины такие заболевания, как простатит и рак, которые могут препятствовать нормальному функционированию мочеполовой системы и привести к бесплодию.
Чтобы получить секрет, врач уролог через прямую кишку проводит массаж простаты. Цель диагностики – выявление бактерий, вирусов, атипичных клеток, различной патогенной микрофлоры.
Как и спермограмма, исследование требует тщательной подготовки: на протяжении нескольких дней до сдачи исключение из рациона вредной пищи, никотина, воздержание от полового контакта, избежание перегрева.
В диагностике бесплодия мужчине не обойтись без обследования гормонального фона. Сперматозоиды вырабатываются яичками под действием тестостерона. У мужчин, страдающих ожирением, злоупотребляющих алкоголем, курящих, уровни тестостерона снижаются, вместо него главенствующую роль занимают женские гормоны, в частности – эстроген. Вследствие этого образование мужских половых клеток, их способность оплодотворить яйцеклетку значительно уменьшается. Эти моменты выясняются во время гормонального обследования.
Причиной бесплодия у представителей сильного пола служат также заболевания щитовидной железы, это может быть зоб, гипотиреоз, новообразования.
Дабы оценить работу желез у мужчин, то, как они продуцируют гормоны, эндокринолог направляет пациента сдать кровь из вены. Забор материала проводится натощак, специальной подготовки не требует. При обнаружении отклонений от нормы врач назначит УЗИ органов эндокринной системы.
Половые инфекции у мужчин, молочница в том числе, встречаются довольно часто, поэтому их диагностика обязательна при бесплодии.
Для выявления заболеваний, передающихся половым путем, чаще всего используют цитологическое исследование материала из уретрального канала, но наиболее информативным является метод полимеразной цепной реакции. Этот способ позволяет обнаружить ДНК возбудителя в мазках.
Выделяют несколько групп болезнетворных вирусов, которые могут привести к бесплодию, и на которые следует обратить внимание при обследовании. К ним относят разновидности герпеса и папиллома вирус человека. Если возбудитель попал в организм, полностью излечиться от него невозможно. При снижении общего иммунитета он активизируется, вызывая различные заболевания. Лечатся эти недуги только симптоматически, специфической терапии не существует.
Не меньше вреда для мужского здоровья приносят заболевания, вызванные бактериями. Среди них выделяют:
При ранней диагностике бактериальная инфекция, в отличие от вирусной, вылечивается полностью, делается это при помощи антибиотиков. Сама по себе она не страшна для организма, опасны осложнения, возникшие вследствие перенесенного заболевания, в том числе и бесплодие. Для выявления патологии на ранней стадии обязательно нужно проходить профилактические осмотры у врача.
Перед сдачей соскоба на урогенитальные инфекции рекомендуется провести так званую стимуляцию, то есть вызвать обострение заболевания. Для этого накануне мужчине рекомендуется употребить большое количество жирной, соленой пищи, алкоголь. Практикуется также медикаментозная провокация, но она проводится исключительно под врачебным контролем.
Получив результаты всех лабораторных и инструментальных исследований, доктор сможет точно сказать, нарушение работы какой системы привело к снижению репродуктивной функции.
Бывают случаи, когда, несмотря на то, что диагностика не показала отклонений со стороны внутренних органов, пациент все равно изъявляет жалобы на проблемы в интимной жизни. В таких случаях рекомендуется консультация психотерапевта.
Одной из причин, вызывающих проблемы в сексе у супругов, служит импотенция. Возникновению этого недуга способствуют физические и психологические факторы. К первой группе относят нарушения работы органов и систем, ожирение, злоупотребление алкоголем. Вторая включает проблемы психоэмоционального характера, в частности стресс, депрессия, именно ими занимается психотерапевт.
Первоначальная задача врача – выявление причины ухудшения душевного состояния. Факторов, провоцирующих это масса, крыться они могут еще в далеком детстве. После выяснения всех подробностей, доктор сможет поставить диагноз, дать рекомендации, расписать медикаментозную терапию.
Сколько стоит анализ на бесплодие у мужчин, – вопрос, интересующий абсолютно всех, кто столкнулся с этой проблемой. Однозначный ответ не сможет дать даже самый опытный специалист, все сугубо индивидуально. Сумма диагностики напрямую зависит от того, какой нужно сдать анализ, какие дополнительные обследования пройти, каких узких специалистов посетить.
Представителями сильного пола должна активно проводиться профилактика этого заболевания:
- настроить правильный ритм половой жизни;
- заниматься спортом;
- избавиться от вредных привычек;
- питаться правильно и сбалансировано;
- вести активный образ жизни;
- проходить профилактические осмотры у врача.
Придерживаясь этих правил, мужчина как можно дольше не будет задаваться вопросом «Какие анализы сдают при бесплодии».
Только комплексный подход позволит вернуть полноценную сексуальную жизнь, уверенность в себе, возможность иметь потомков.
источник
Каждая семейная пара рано или поздно задумывается о продолжении рода. Активная половая жизнь без использования контрацепции, как правило, заканчивается наступлением беременности. Но иногда, зачатие так и не происходит, даже спустя год-два. В таком случае семейной паре рекомендуют пройти обследование. Если раньше в отсутствии детей обвиняли женщину, то сегодня 40% случаев приходится на мужское бесплодие.
Методы диагностики позволяют определить, что стало причиной мужского бесплодия и назначить эффективную терапию.
Основные причины развития бесплодия у мужчин:
- врожденные патологии;
- простатит;
- генетические нарушения;
- венерические и инфекционные заболевания;
- патологии половых органов;
- ожирение;
- водянка семенного канала и яичка;
- сахарный диабет;
- травмы тазовых и половых органов;
- осложнение после операции на паховую грыжу;
- гипертония;
- вредные привычки;
- воздействие вредных веществ.
Важно! Бесплодие отражается на качестве семенной жидкости, количестве и подвижности спермиев.
Обследованием мужского репродуктивного здоровья занимается врач-андролог.
Как правило, обследование мужского здоровья начинается с консультации андролога, который собирает анамнез, выясняет жалобы и проводит осмотр пациента. На этом этапе, диагностируют возможные нарушения, оценивают функциональное и анатомическое состояние органов репродуктивной системы. Определяется первичность или вторичность бесплодия.
У мужчин, не имеющих детей, определяют первичное бесплодие.
Вторичное бесплодие диагностируют у мужчин, которые уже имеют детей. Оно развивается в течение жизни вследствие некоторых причин.
Дальнейшую схему обследования выстраивают в зависимости от полученных результатов. Назначают дополнительные процедуры и анализы.
В основном обследование проводят по следующей схеме:
- Спермограмма. Позволяет оценить качество спермы. Дальнейшая диагностика зависит от результатов этого анализа. Чтобы получить достоверные данные, мужчина за три дня до сдачи должен воздержаться от похода в баню, интимной жизни и употребления алкоголя. Забор материала осуществляют в медицинском учреждении путем мастурбации.
- МАR-тест. Подтверждает или исключает иммунологическое бесплодие у мужчины. Забор спермы осуществляют тем же способом, как и для спермограммы.
- УЗИ и допплерометрия органов мошонки. Обследование придатков и яичек, кровоснабжение этих органов позволяет подтвердить или исключить хирургические, физиологические или воспалительные патологии.
- ТРУЗИ предстательной железы и семенных пузырьков. С помощью этого обследования исследуется структура простаты, что позволяет исключить или подтвердить наличие хронического или острого воспаления.
Уточнить диагноз позволяют дополнительные исследования, которые проводят по следующей схеме:
- гормональный фон. Берут анализ крови на гормоны, отвечающие за протекание сперматогенеза и мужское либидо. Анализ сдают натощак. Забор крови осуществляют в период с 9 до 10 часов утра;
- генетическое обследование. Назначает врач при обнаружении патоспермии;
- ПЦР-диагностика ЗППП. Исключает или подтверждает наличие инфекции, передающейся половым путем, которые оказывают влияние на процесс зачатия. Перед сдачей анализа запрещено мочиться на протяжении двух часов. Мазок берут из уретры;
- секрет простаты. Анализ позволяет исключить или подтвердить воспаление простаты. Перед исследованием необходимо воздержаться от половых актов на протяжении трех дней;
- биохимия эякулята. Анализ направлен на изучение семенной плазмы. Результат показывает работу семенных пузырьков, придатков яичек и предстательной железы;
- ROS. Установление уровня свободных радикалов. Гиперпродукция активных форм кислорода (свободные радикалы, озон, перекись водорода) является одной из причин фертильности ROS, что снижает подвижность сперматозоидов и уменьшает их способности к оплодотворению. В результате этого происходит повреждение их мембраны. Более того, повреждаются ДНК хромосомы, что приводит к развитию апоптоза сперматозоидов;
- электро-микроскопический метод изучения спермиев. Полное изучение сперматозоидов, которое позволяет обнаружить патологию внутренней структуры и содержимого семенной плазмы;
- акросомальная реакция. Химическая реакция, которая возникает на головке сперматозоида в момент соприкосновения с яйцеклеткой, позволяет ему проникнуть в нее. Подобная реакция происходит только у здоровых спермиев;
- посев спермы. Назначают при повешенном уровне лейкоцитов или обнаружении бактерий;
- изучение морфологии по Крюгеру. Обычно выполняется вместе со спермограммой. Однако иногда требуется развернутый анализ спермограммы, который включает в себя анализ спермы, МАR-тест и морфологию по Крюгеру;
- HLA. Назначают, если женщина не может выносить ребенка. Исследование определяет антигены совместимости тканей супругов. Для анализа сдают венозную кровь;
- определение онкомаркеров. Исследование назначают при подозрении на онкологические заболевания;
- проба Курцрока-Миллера. Посткоитальный тест, который позволяет выявить иммунологический конфликт в паре на уровне шейки матки;
- ПСА. Исследование назначают всем мужчинам после 45 лет;
- проба Шуварского. Тест на совместимость партнеров. Определяют количество жизнеспособных спермиев в шейке матки после некоторого времени после соития;
- биопсия яичек. Назначают при азооспермии. Позволяет поставить точный диагноз и скорректировать метод терапии бесплодия у мужчины;
- лабораторные исследования. Назначаются по показаниям. Посев мочи, анализы крови и мочи, биохимическое исследование крови.
Важно! Каждый метод диагностики причины бесплодия имеет серьезные показания для исследования и проводится только опытными специалистами.
Большинство случаев бесплодия у мужчин успешно поддается лечению. Главное – пройти комплексное обследование и начать лечение.
Радевич Игорь Тадеушевич, врач сексопатолог-андролог 1 категории
6,388 просмотров всего, 1 просмотров сегодня
источник
Автор: Синицкий В.А. · Опубликовано 2016/11/27 · Обновлено 2018/01/04
Алгоритм обследования при мужском бесплодии должен включать в себя следующие аспекты, на которые лечащему врачу необходимо обратить внимание в первую очередь:
Алгоритм обследования при мужском бесплодии
- Продолжительность бесплодия в браке
- Возраст обоих партнеров
- Частоту половых контактов в неделю
- Знания о овуляторном цикле
- Использование различных методов контрацепции и длительность их применения
- Число беременностей, включая выкидыши и самопроизвольные аборты (поскольку это характеризует возможность зачатия в браке)
- Наличие нарушений со стороны эякуляции и эрекции
- Половое развитие и начало полового созревания
- Перенесенные инфекции со стороны мочеполовой инфекции (хламидиоз, гонорея)
Алгоритм обследования при мужском бесплодии включает выяснение профессии и привычек пациента:
- Перегревание в саунах, банях, принятие горячих ванн
- Активное или пассивное курение, регулярное употребление спиртных напитков, наркотических средств
- Чрезмерное употребление кофе и крепкого чая, тонизирующих напитков
- Наличие стрессовых факторов на работе и дома (конфликты, шум, вибрация, наличие хронической усталости, работа в ночное время и др.)
- Неблагоприятные условия труда (контакт с ионизирующим излучением, пестицидами, химикатами, работа в жарких условиях и др.)
- Длительные разговоры по мобильному телефону и привычка ношения мобильного телефона в передних карманах брюк
- Проведенные оперативные вмешательства на мочеполовой системе, если говорить конкретнее, то врача должны интересовать лечение крипторхизма, лечение варикоцеле, грыжесечение, операции по поводу гипоспадии, устранение перекрута, операции на мочеточниках, шейке мочевого пузыря и другие обширные вмешательства на тазовых органах и забрюшинном пространстве.
- Наличие сахарного диабета, хронических заболеваний почек и печени
- Химиотерапия и лучевая терапия в анамнезе
- Длительный прием антибиотиков, химиопрепаратов (особенно цитостатиков), заместительная гормональная терапия тестостероном
- Наличие эндокринных нарушений (нарушения со стороны гипоталамуса, гипофиза и яичек)
- Наличие генетических заболеваний и аномалий
Обязательно необходимо уточнить фертильность братьев, сестер, родителей!
Алгоритм обследования при мужском бесплодии включает общий осмотр. Во время общего осмотра обращают внимание на телосложение, развитие вторичных половых признаков, характер оволосения, наличие ожирения (в особенности абдоминального) и гинекомастии.
Важно измерять окружность талии, поскольку увеличение окружности талии более 94 см свидетельствует о снижении уровня тестостерона и развитии андрогенного дефицита.
Исследование наружных половых органов наиболее важная часть физикального исследования. Пальпацию и осмотр проводят в следующей последовательности:
Оценивают его размер, возможность свободно оголить головку полового члена ( с целью исключения рубцового фимоза), положение наружного отверстия мочеиспускательного канала.
Отмечают наличие обоих яичек в мошонке, их положение в мошонке, размер, консистенцию. Сравнивают размеры яичек между собой и с показателями нормы. Длина яичка у взрослого мужчины должна превышать 4 см, ширина 2,5 см, объем 20 мл.
Оценивают размеры, консистенцию, наличие дополнительных образований в них. В норме придаток имеет мягкую консистенцию, безболезненный при пальпации. При наличии хронического процесса или наличии обструкции определяется увеличение придатка в размере, увеличение плотности, изменение его формы.
Семявыносящий проток имеет плотную консистенцию и отчетливо определяется в мошонке. Примерно у 2% бесплодных мужчин имеется врожденное отсутствие семявыносящего протока.
При пальпации паховых областей необходимо исключить наличие паховой грыжи, а также увеличенных лимфоузлов, что может свидетельствовать о наличии инфекционного процесса в мочеполовой системе.
Помогает оценить состояние предстательной железы и семенных пузырьков. В норме простата небольших размеров, имеет мягко-эластическую консистенцию, безболезненная, равновеликая, однородная. Семенные пузырьки в норме не пальпируются. При определении семенных пузырьков во время ректального осмотра необходимо подозревать наличие обструкции семявыносящего протока.
Также алгоритм обследования при мужском бесплодии должен включать в себя исследование эякулята и анализ крови при бесплодии.
Врач общей практики. Автор 11 научных публикаций, нескольких внедрений в учебный и лечебный процессы. Призер республиканской научно-практической конференции молодых ученых.
источник
Диагностика мужского бесплодия очень важна для установления причин и назначения адекватного лечения или применения альтернативных способов зачатия (ЭКО, ИКСИ). Современные диагностические методы определения бесплодия у мужчин достаточно информативны и позволяют поставить точный диагноз.
При обследовании мужчин, страдающих бесплодием, используются клинические и лабораторные методы диагностики.
Клиническая диагностика предполагает такие исследования:
— Анамнез (беседа с пациентом, анализ его жалоб и ощущений).
— Общие анализы крови и мочи и биохимические показатели сыворотки крови.
— Урогенитальное обследование (пальпация и осмотр).
— Консультации врачей смежных профилей – эндокринолога, сексопатолога, терапевта, генетика и других в случае необходимости.
К основным лабораторным исследованиям относятся такие процедуры:
— Анализ сока предстательной железы.
— Исследование секрета семенных пузырьков.
— Анализ на ЗПП (ИППП) венерические болезни передающихся половым путем. (Сюда входят обследования на хламидиоз, уреаплазмоз, генитальный герпес, микоплазмоз, папилломавирусную инфекцию).
— Бактериологические анализ семенной жидкости.
— ТрУЗИ, трансперинеальное УЗИ, УЗДГ.
— Томографическая диагностика (МСКТ).
— Анализ на выявление антител к сперматозоидам.
— Гормональные исследования (на уровень мужских гормонов).
— Обследование черепа и почечных сосудов рентгенологическим способом.
Обратиться за консультацией по поводу бесплодия можно сначала к врачу андрологу в поликлинике или КВД, затем он может направить к врачу репродуктологу, который занимается конкретно причинами бесплодия. Также многие платные медицинские центры могут провести полное обследование бездетной семейной пары. Обращаем внимание, что обследование должны пройти оба супруга.
На приеме у репродуктолога или андролога врач пытается определить причину мужского бесплодия.
Врач проводит беседу с мужчиной, во время которой выясняет такие моменты:
— Были ли беременности у других партнерш мужчины.
— Какие болезни он переносил в прошлом (детские болезни, ЗППП, операции, травмы, наличие хронических заболеваний).
— Жалобы со стороны репродуктивной системы (выделения, боли и т.д.).
— Какие лекарственные средства принимал в течение года.
— Генетические заболевания в роду.
— Влиянию каких отрицательных факторов подвержен пациент (вредные условия на работе, употребление спиртного, никотиновая зависимость и т.д.).
Во время осмотра доктор обращает внимание на степень выраженности вторичных половых признаков, пальпирует яички для оценки их консистенции и объема, изучает изменения в придатках, обследует венозные сосуды семенного канатика. Обследование выполняет в разных позах и с нагрузками.
Анализ эякулята является одним из важнейших методов при диагностике причин мужского бесплодия. Чтобы результаты исследования были достоверными, к процедуре необходимо заранее подготовиться. За неделю до исследования нужно изменить образ жизни – пересмотреть свой рацион, полностью отказаться от спиртного, не посещать сауны, избегать стрессов и физических перегрузок. Последние два дня перед исследованием необходимо соблюдать половое воздержание. В случае простудного заболевания проведение спермограммы придется отложить.
Проведение этой диагностическое процедуры предполагает такие этапы:
— Мастурбация (в домашних условиях или в специальном помещении в медицинском центре).
— Забор материала в стерильную емкость.
— Быстрая доставка полученного материала в лабораторию.
Очень важно соблюдать правила транспортировки материала. Его нужно доставить в лабораторию в течение часа, нельзя переохлаждать или перегревать. Оптимальная температура – комнатная.
В процессе исследования определяется объем эякулята, число половых клеток, их морфология, двигательная активность и ряд других характеристик.
Если по результатам анализа выявлена патозооспермия, через 1-3 недели назначается повторное исследование. Половое воздержание перед процедурой должно быть в пределах 2-7 суток.
Для описания результатов анализа принято применять такую терминологию:
Нормозооспермия – отклонений в показателях спермы не обнаружено.
Олигозооспермия – содержание половых клеток ниже 20,0106/мл.
Тератоспермия – показатели количества и подвижности в норме, но количество сперматозоидов без нарушений морфологии не достигает 30%.
Аcтeнозооспермия – морфология и количество соответствуют норме, но при этом подвижность не достигает 25% (категория А) или не достигает 50% (категория А+B).
Олигоастенозооспермия – комбинация трех указанных выше нарушений.
Азооспермия – отсутствие в эякуляте половых клеток.
Аспермия – отсутствие эякулята.
В случае, когда пациенту удается достигать оргазма, но спермы при этом нет, анализу подвергается осадок посторгазменной мочи. При выявлении в нем сперматозоидов можно сделать вывод о ретроградной эякуляции. Более подробно о расшифровке анализа спермограмма вы можете прочитать на нашем сайте.
При выявлении у пациентов олиго-, терато-, азооспермии показано медико-генетическое исследование и консультация генетика для определения врожденных аномалий сперматозоидов.
Одной из типичных причин снижения мужской фертильной способности считается воспаление в репродуктивных органах. Частые случаи генитальных инфекций у супружеских пар можно объяснить распространенным характером воспаления, длительным бессимптомным течением болезни, хроническими и рецидивирующими процессами. Частыми инфекционно-воспалительными заболеваниями которые могут привести к мужскому бесплодию являются:
Механизмы воздействия возбудителей инфекций на репродуктивную функцию мужчины такие. Микробы способны непосредственно воздействовать на половые клетки, обездвиживая их или приводя к агглютинации. При нарушениях секреции половых желез химические и реологические компоненты эякулята претерпевают существенные изменения. Нарушается механизм защитных и поддерживающих факторов, что косвенно влияет на функцию сперматозоидов. В тканях возникают очаги воспаления и некрозы, проходимость семявыводящих путей ухудшается. Кроме того, возникают иммунные реакции с образованием антител к сперматозоидам. Все это делает невозможным успешное зачатие.
Косвенными признаками половых инфекций являются агглютинация сперматозоидов, нарушение их двигательной активности, изменение объемов эякулята, изменения в биохимических показателях.
Чтобы выявить нарушения эндокринного характера и уточнить причину бесплодия, назначают анализы на определение уровня нескольких половых гормонов (тестостерон, пролактин, ЛГ, ФСГ). Если эти показатели не соответствуют норме, то у пациента имеются эндокринные проблемы. Такого пациента направляют на консультацию эндокринолога.
Эти методы дают возможность изучить строение яичек и их придатков и выявить возможные патологии. Для подтверждения диагноза варикоцеле выполняют трансабдоминальное, трансперинеальное исследование с эходопплерографией.
Трансректальное УЗИ (ТрУЗИ) позволяет оценить состояние простаты, а также семенных пузырьков. Такое исследование назначают пациентам с выраженной олигоспермией или с азооспермией, чтобы изучить состояние семенных пузырьков и исключить обструкцию семявыбрасывающего протока.
При наличии инфекционных процессов, обструкций семявыводящих путей, травматических повреждений яичка, его перекртута и некоторых других патологий нарушается защитный гематотестикулярный барьер. Это приводит к появлению в организме мужчины антител к сперматозоидам.
На данный момент для выявления антиспермальных антител разработано несколько методик. Все они делятся на две группы: связанные с исследованием общего и с исследованием местного иммунитета.
Для исследования общего иммунитета применяют следующие лабораторные способы:
— Выявление антиспермальных тел в сыворотке крови.
Чтобы выяснить состояние местного иммунитета, прибегают к таким лабораторным методикам:
К биологическим методам исследования местного иммунитета относятся:
— Проба на пенетрационную способность мужских половых клеток и совместимость.
— Оценка способности сперматозоидов к движению в шеечной слизи (посткоитальный тест).
— Проба Курцрока-Миллера, позволяющая оценить проникающую способность мужских половых клеток в шеечную слизь.
— Тест J. Kremer, когда измеряется проникающая способность сперматозоидов в капиллярных трубочках.
— MAR-тест (mixed antiglobulin reaction).
— Проба Буво-Палмера — посткоитальное перекрестное исследование, для которого используется шеечная слизь и сперма донора.
— Тест на пенетрацию прозрачной зоны яйцеклетки (оценивается способность сперматозоида к соединению с мембраной яйцеклетки хомяка, лишенной оболочки).
— Тест на оплодотворение in vitro – перекрестное оплодотворение в пробирке с применением донорских сперматозоидов.
— Биохимический анализ слизи влагалища с учетом фазы цикла (определяются уровень глюкозы, кислотность, хлориды и др.).
По рекомендации ВОЗ широко применяется метод определения процента мужских половых клеток, нагруженных антителами. Этот несложный и достоверный способ диагностики называется MAR-тест. При таком исследовании определяются иммуноглобулины двух классов — A и G. При выявлении 50% и более сперматозоидов, нагруженных (облепленных) антителами, можно заключить, что бесплодие связано с иммунологическими причинами.
Проточная цитофлюорометрия помогает определить процент нагруженных антителами (классы A, G, M) мужских половых клеток. Кроме того, есть возможность количественной оценки антител. Преимуществом метода является возможность контроля динамики числа антиспермальных антител в процессе лечения.
Рентген черепа и турецкого седла показан пациентам с гипоталамо-гипофизарной недостаточностью и при подозрениях на опухоль гипофиза.
Если у пациента с азооспермией в результате биопсии яичка были выявлены зрелые сперматиды, необходимо оценить проходимость семявыносящих путей. Для этого прибегают к методу вазографии (открытой или пункционной).
Самым информативным способом обнаружения анатомических аномалий, лежащих в основе бесплодия, считается МСКТ с трехмерной реконструкцией.
Пациентам, у которых азооспермия сочетается с нормальным размером яичек и нормальной концентрацией ФСГ, показана биопсия. По результатам исследования возможны выводы о нормосперматогенезе, асперматогенезе, гипосперматогенезе. Во время выполнения открытой биопсии можно провести коррекцию семявыносящих путей (если у пациента подтверждена сохранность сперматогенеза).
источник
Итак, свершилось! Вы нашли свою вторую половинку! Вьете семейное гнездышко, в котором вот-вот появятся ваши детки. Потом еще «вот-вот», потом еще. И закрадывается мысль, что «вот-вот» слишком затянулось, а следом за ней в голову приходит пугающее слово «бесплодие».

Для начала давайте разберемся: что считать бесплодием?
Супружеское бесплодие — это отсутствие беременности в течение года при регулярной половой жизни с частотой не менее двух раз за цикл. Однако, в современном мире, с его стрессами и ритмом, врачи часто рекомендуют не переживать по поводу отсутствия беременности до двух лет семейной жизни.
Если же вашему браку больше двух лет, а попытки забеременеть не имеют успеха, тут уже придется брать вопрос деторождения под собственный строгий контроль. И начинать нужно, конечно же, с обследования собственного репродуктивного здоровья. Проходить обследование необходимо как жене, так и мужу, бывает, что в супружеских парах обнаруживается сразу несколько причин бесплодия, причем у обоих партнеров одновременно, следовательно, и лечение нужно проходить вместе.
К сожалению, полное обследование – мероприятие весьма затратное и в денежном и во временном отношении. Поэтому советуем Вам внимательно ознакомиться с этой статьей, чтобы составить свой личный план обследования и максимально сэкономить свои силы, время и деньги.
Очевидно, что главный признак бесплодия – это отсутствие беременности в супружеской паре, при условии регулярной (не реже двух раз за цикл, один из которых, приходится на середину цикла) интимной жизни в течение года. После года безуспешных попыток пора подходить к вопросам материнства осознанно и настойчиво.
Внимательно прочитайте симптомы, при которых затягивать с обращением к специалисту-репродуктологу не стоит:
— Нерегулярный менструальный цикл, когда сложно предсказать наступление следующих месячных;
— Менструальный цикл часто короче, чем 24-25 дней;
— Менструальный цикл часто длиннее, чем 35 дней;
— Скудные или чрезмерно обильные болезненные менструации;
— Появление в середине менструального цикла кровянистых выделений;
— Наличие избыточного роста волос на теле, жирной, проблемной кожи наряду с нарушением цикла;
— Патологические выделения из половых путей с неприятным запахом, зудом. Выделения могут иметь слизисто-гнойный характер, содержать свежую или измененную кровь;
— Частое обострение цистита;
— Выделение молока из груди;
— Слабоположительные тесты на беременность и последующее наступление менструации, наличие в анамнезе выкидышей, замерших беременностей.
Основной фактор риска бесплодия – это, конечно, возраст женщины. Для одной и той же женщины возможность зачать ребенка в 20, 30 и 40 лет принципиально разная, а после сорока шанс забеременеть без помощи специалистов примерно равен шансу крупного выигрыша в лотерею. Поэтому, если Вы уже отметили свое тридцатилетие, а стать мамой пока не получается, не выжидайте, обращайтесь к специалисту! На нашем сайте есть статья на эту тему.

— если Вы обнаружили у себя какие-то из перечисленных симптомов бесплодия
— если Вы безуспешно пытаетесь забеременеть более двух лет
Советуем не откладывать в долгий ящик визит к репродуктологу, вполне возможно, что в Вашей ситуации не обойтись без консультации специалиста.
Если Вы еще молоды и Вашей регулярной супружеской жизни еще меньше двух лет советуем разобраться с календарем зачатия и, самое главное, не переживать, что Ваша беременность пока не наступила.
Но, если Вы все таки тревожитесь по поводу бесплодия или у Вас есть смутное ощущение, что что-то не так, значит переходите к следующей части нашей статьи.
Итак, Вы решили посетить репродуктолога, чтобы исключить (или решить) проблемы, приводящие к бесплодию. Конечно, можно без предварительных раздумий записаться в клинику, сходить на прием и выйти из кабинета с пухлой пачкой направлений на все возможные анализы и осмотры, а сдав все это идти на прием еще и еще раз.
Мы, все таки, рекомендуем осознанно подойти к вопросам планирования и подготовиться к посещению врачей настолько, чтобы каждый ваш визит в клинику был максимально плодотворным.
Для начала нужно иметь представление о физиологии зачатия. Дни благоприятные для наступления беременности приходятся на середину женского менструального цикла (с 10 по 15 день). В эти дни в женском организме происходят гормональные изменения (называемые специалистами «овуляция») и от того, насколько своевременно, достаточно и слаженно будут вырабатываться нужные гормоны, напрямую зависит возможность наступления беременности. Поэтому хорошо бы выяснить есть ли овуляция у Вас. Можно по старинке строить графики базальной температуры и ловить тот самый момент кратковременного небольшого (примерно на 0,5 градусов) повышения температуры. Но, это крайне не надежный и муторный способ, который больше подходит для того, чтобы чем-то занять себя в ожидании положительных тестов, чем для серьезной диагностики.
Мы же советуем более современный метод определения дня овуляции – специальных тестов на овуляцию, например таких:
В инструкции к этим тестами все достаточно подробно расписано.
Советуем перед посещением врача два-три цикла проводить эти тесты, естественно совмещая их проведение с активным планированием, может так случиться, что посещение репродуктолога Вам и не понадобится и долгожданная беременность наступит. Если же нет, то обязательно сообщите о результатах Ваших тестов на овуляцию на первой консультации.
Теперь подробно поговорим об анализах, с результатами которых, Ваша первая консультация станет более плодотворной:
| Название анализа | Кому сдавать | Когда и где сдавать | О чем говорят результаты |
| Анализы на ИППП (инфекции передающиеся половым путем) | Обоим супругам не зависимо от возраста (особенно тем, кого беспокоят патологические выделения из половых путей) | Советуем сдавать в специализированных лабораториях, скорее всего там будет самый полный спектр исследований. В женских консультациях редко можно сдать все необходимые анализы на все титры. Сдавать в любой день кроме дней месячных. | При обнаружении инфекций в активной форме врачом будет назначено лечение (скорее всего антибактериальное).При обнаружении инфекций в скрытой форме женщине будут назначены дополнительные исследования для исключения хронических воспалительных процессов. |
| Гомоцистеин | Женщинам после 30 лет и/или имеющим в анамнезе выкидыши, замерзшие беременности, слабоположительные тесты на беременность | Натощак в любой день цикла | При повышении более 8ед показана консультация гемостазиолога с назначением дополнительных анализов. По современным представлениям при показателе свыше 18 беременность практически исключена. К счастью это поддается коррекции. |
| Гормональные исследования | |||
| ФСГ (фолликулостимулирующий гормон), ЛГ (лютенизирующий гормоном) | Женщинам | На 2-7 день цикла натощак | Для этих гормонов важно их соотношению между собой, при серьезных повышениях показателей стоит рассматривать помощь ВРТ (вспомогательных репродуктивных технологий) |
| Эстрадиол | Женщинам | В любой день цикла натощак | При больших отклонениях показателей от нормы потребуется гормональная коррекция. |
| Прогестерон | Женщинам | На 19-21 день цикла натощак | При недостатке прогестерона наступление беременности невозможно. К счастью эта проблема легко решается гормональной терапией. |
| Пролактин | Женщинам | В любой день цикла строго натощак | Повышение пролактина является частой причиной бесплодия. Поддается коррекции |