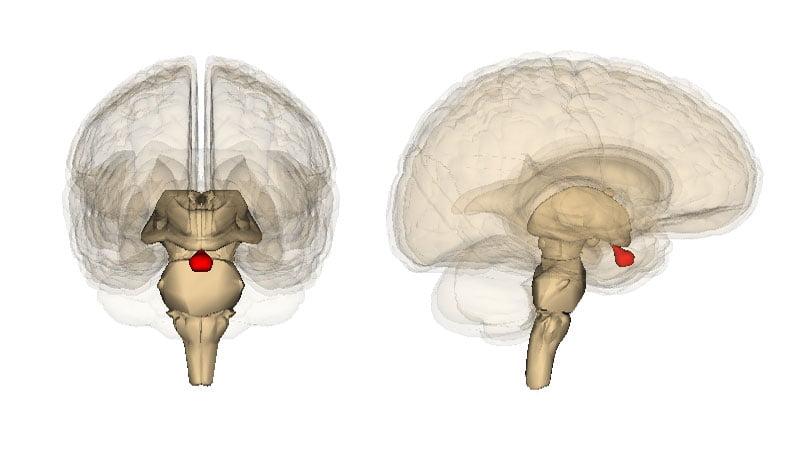
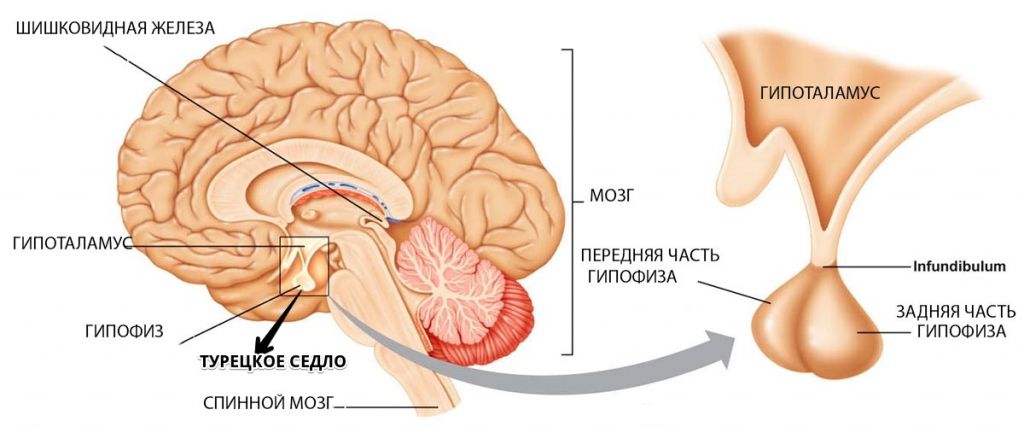
Аденома гипофиза – это доброкачественная опухоль гипофиза, исходящая из его передней части (аденогипофиза).
Вес всего гипофиза составляет примерно 1 г., но это главный дирижер всей эндокринной системы организма человека.
Поэтому, при возникновении в нем даже самой маленькой опухоли появляется эндокринно-обменный синдром, проявления которого зависят от повышенной продукции того или иного гормона гормонально-активной аденомой гипофиза.
Чаще всего (в 50% случаев) среди аденом гипофиза встречается пролактинома.
Пролактинома секретирует пролактин – лактотропный гормон, стимулирующий секрецию молока в молочных железах.
Рецепторы пролактина расположены во многих органах, не только в молочных железах: в матке, в яичниках, в надпочечниках, тимусе, печени и других.
И его повышение ( гиперпролактинемия ) вызывает нарушение менструального цикла, бесплодие , снижение либидо ( нежелание заниматься сексом) , депрессию, раздражительность.
Повышение пролактина в крови бывает не только при пролактиноме. Часто причинами гиперпролактинемии являются гипотериоз и другие заболевания, но аденома гипофиза – это основная причина.
В аденоме могут быть признаки кровоизлияний в опухоль, кистозные изменения, для пролактином характерны кальцификаты. Аденомы гипофиза редко переходят в рак (не имеют признаков злокачественности), но могут прорастать в твердую оболочку мозга и кости черепа.
Клинические симптомы аденомы зависят от активации органа – мишени и направления роста опухоли. При пролактиномах примерно у трети женщин наблюдаются гипертрихоз (избыточный рост волос на теле), умеренное ожирение, акне, себорея. Основным синдромом при пролактиноме является синдром галактореи — аменореи. Нередко бывает только галакторея или аменорея.
Чаще всего аденома гипофиза сопровождается тупой головной болью , не сопровождающейся тошнотой, и не снимающейся анальгетиками, офтальмоплегией (паралич мышц глаза из-за поражения черепно-мозговых нервов), диплопия (двоение в глазах). При росте опухоли книзу появляются заложенность носа и ликворея (истечение из носа цереброспинальной жидкости).
Методы лечения аденомы, пролактиномы в частности, обусловлены выраженностью клинических проявлений.
Пролактиномы любого размера сперва лечат консервативно агонистами дофаминовых рецепторов (парлодел, достинекс (каберголин), они принимаются только по назначению и под контролем врача). Нельзя заниматься самолечением и уповать на народные методы лечения аденомы гипофиза, это чревато негативными последствиями.
На фоне грамотного длительного лечения можно разрешить беременность, так как после родов опухоль может уменьшиться.
Но в период беременности рост опухоли может ускориться, что сопровождается усилением головной боли.
При аденоме больших размеров, ее резистентности к медикаментозному лечению и нарастании офтальмологических симптомов показано оперативное лечение опухоли.
Многие боятся операции, что естественно для любого человека, а не только для пациента с аденомой гипофиза, чья нервная система находится под влиянием измененного гормонального фона. Но удаление аденомы гипофиза чаще всего проводится микрохирургическим методом, и нестабильный эмоциональный фон после этого нормализуется.
Нейрохирургическая операция проводится при больших опухолях, и если врачи говорят, что делать ее надо, значит, это действительно так. Операция и последующее облучения позволят предотвратить дальнейшее распространение аденомы и ее малигнизацию.
При пролактиномах прогноз для жизни благоприятный. Более того, после удаления аденомы гипофиза, женщина сможет избавиться от бесплодия, если причиной было именно это заболевание.
Только не надо заниматься самодиагностикой, и приписывать себе все только что прочитанные описания болезней, как студенты-первокурсники в медицинском университете.
Диагноз «Аденома гипофиза» ставится только специалистами на основе комплексного обследования.
источник
Представленный недуг является опухолевым образованием. Само по себе оно доброкачественное. Аденома гипофиза головного мозга характеризуется появлением постоянной головной боли, начинает двоиться в глазах, может возникать нарушение половой функции. Главная опасность новообразования заключается в том, что опухоль увеличивается в размерах, это приводит к механическому воздействию на те участки мозга, которые расположены по соседству. Отсюда появляются проблемы в работе органов зрения неврологического характера.
Еще одной серьезной проблемой патологии является отсутствие симптомов на ранней стадии. Может доходить до того, что из 100 тысяч человек к врачам обращаются всего несколько. И все это с учетом того, что на поздних стадиях лечение медикаментами совершенно не приносит желаемого эффекта, удалять железу придется хирургическим методом. Обычно недуг развивается уже в зрелом возрасте, у детей наблюдается крайне редко.
Если говорить о точных причинах, установленных по итогам проведения многочисленных исследований, то их на данный момент нет. Есть мнение, что недуг появляется в результате различного рода воздействий на центральную нервную систему и головной мозг. Среди самых распространенных предпосылок к развитию болезни называют:
- любые травмы головы;
- генетика;
- заболевания инфекционного характера, возникающие в отделах ЦНС;
- нарушения функционирования эндокринной системы.
Нужно понимать, что весь представленный список – это неточный ответ. Известны ситуации, когда патология фиксировалась у людей, которые не имели всех перечисленных явлений. В любом случае, защитив себя от негативного воздействия внешних факторов, можно существенно снизить вероятность возникновения недуга.
Если сравнивать признаки описанного заболевания, с какими-либо другими недугами, то схожих черт найти не удастся. Дело в том, что гипофиз отвечает за управление самых разнообразных процессов, происходящих в человеческом организме – начиная от полового созревания и заканчивая изменением температуры тела.
- Все ткани, которые проходят рядом с образованием сдавливаются. Первым делом страдают зрительные пути. Проявляется все так называемым офтальмо-неврологическим синдромом.
- Когда болезнь активна и синтезирует гормоны, нарушается обмен веществ. Страдает обычно щитовидная железа. Пациент может думать, что все недомогания связаны именно с ней, но при тщательном обследовании оказывается, что проблема совсем в другом.
- В самых запущенных случаях, может возникать пангипопитуитаризм. Если говорить простым языком, происходит кардинальное снижение всех основных функций . Как итог, новообразование просто разрушает этот придаток мозга.
Аденома в голове и что это такое мы рассмотрели достаточно подробно. Теперь нужно перейти к разновидностям представленной патологии и тем особенностям, которые им свойственны.
Симптомы опухоли аденомы головного мозга гипофиза у мужчин могут быть нескольких видов и каждый из них характерен разновидности болезни. Рассмотрим их более подробно.
Может проявиться как изменение монокулярного и бинокулярного зрительного поля, изменяется процесс нормального движения глазами. Появляется головная боль, тупого характера, которую довольно сложно снять при помощи анальгетических препаратов. Сюда добавляется импотенция, могут увеличиваться молочные железы. Все представленные характеристики развиваются очень медленно.
Начинается активная выработка гормона, оказывающего стимуляцию коры надпочечников. Все это приводит к возникновению:
- ожирения;
- на коже бедер и живота появляются красные растяжки;
- могут возникать психические расстройства;
- усиливается оволосение;
- наблюдается пигментация кожного покрова.
Данная разновидность в большей степени по сравнению с другими склонна к распространению метастаз и переходит в карциному.
Приводит к выделению гормона, который вызывает акромегалию у взрослых, а у детей гигантизм. Первый тип заболевания характеризуется увеличением размеров частей организма, рост при этом не затрагивается. Второй же задевает развитие всего тела, пациент может иметь довольно длинные конечности, которые вырастают до внушительных параметров, могут наблюдаться функциональные расстройства внутренних органов.
Характеризуется выработкой гормона, который усиливает работу щитовидки, что приводит к следующим симптомам:
- потливости;
- похудению;
- тахикардии;
- наблюдается резкая смена настроения.
Опухоль данной разновидности у мужчин сопровождается развитием излишней эмоциональности. Человек начинает слишком остро реагировать на любое событие, особенно если они связаны с трудностями.
Происходит активная выработка гормонов, влияющих на работу половых желез. В результате наблюдается снижение половой функции, возникает импотенция и бесплодие. Пациент страдает от ухудшения обоняния, возникает постоянная слабость и быстрая утомляемость.
С тем, что это такое аденома гипофиза головного мозга мы разобрались, но во что она способна перерасти? Патология может привести к появлению карциномы, которая в сжатые сроки прорастает в часть мозга и влияет на его нормальную работу. Могут появиться метастазы, проникающие в остальные участки мозга. Доброкачественное образование становится причиной появления всевозможных заболеваний эндокринного характера. Когда болезнь развивается «сама по себе» и не затрагивает гормональный фон, начинают проявляться нарушения зрения и психические расстройства. Как уже было сказано, новообразование крайне редко перерастает в злокачественную опухоль. Это говорит о том, что даже в случае, когда новообразование становится больше, прорасти в костную ткань и разрушить другие отделы она не может. Однако ее вредительство заключается не в этом. Проблема кроется в изменении кровообращения.
В зависимости от размеров недуга, последствия для человеческого мозга могут быть разными. Чем меньше ее диаметр, тем проще ее удалить. Когда образование достигает более 2 см, даже если хирург будет действовать самым тщательным образом, риск рецидива достаточно велик. Но если спустя 5 лет его не последовало, то шанс того что в будущем патология снова вернется существенно снижается. На прогноз оказывает существенное влияние и тип железистой ткани. Если не учитывать особенности каждого отдельного вида болезни, полное восстановление возможно в 68 процентах случаев. Но когда речь заходит о подгруппе образований, свойственных этому недугу, то выздоравливает тут только каждый четвертый пациент. Все остальные на протяжении всей жизни будут нуждаться в терапии.
Даже в ситуации, когда клиника имеет ярко выраженную картину, чтобы диагностировать новообразование, доктор должен провести целый ряд обследований. Вместе с биохимическим анализом назначается рентген. Если нужна еще более подробная информация, применяется КТ и МРТ. Проблемы начинаются в ситуации, когда образование имеет слишком маленькие размеры, обнаружить его в таком случае нельзя даже при условии использования передовых технологий и методов. Пациент, у которого наблюдаются характерные жалобы, всегда можно записаться на прием к офтальмологу. Врач произведет осмотр глазного дна, проверит зрение. При обнаружении неврологических симптомов, нужно обратиться к неврологу. Каждый пациент должен в обязательном порядке наблюдаться у эндокринолога.
Последствия приятно определять размерами образования в тот момент, когда оно было замечено. Чаще всего, если начать лечение или аденомы гипофиза головного мозга вовремя, больной может легко вернуть в момент окончания реабилитации к привычной для него жизни. Проблемы начинаются в момент, когда опухоль большая по своим размерам. При ее удалении может быть повреждена нервная ткань, что скажется на мозговом кровообращении, есть риск инфекции. Любые нарушения в работе зрительного аппарата могут быть восстановлены, если образования небольшие и не давят на нервы, тем самым не провоцируют их отмирание. Если все наоборот, возможна потеря зрения, пациент утрачивает работоспособность и ему будет присвоена инвалидность.
Когда речь заходит о хирургическом вмешательстве, основным вопросом становится стоимость. Очевидно, что по закону все мероприятия оказываются на бесплатной основе. Но в ряде случаев приходится ждать достаточно долго, и ряд сервисных услуг обойдется в некоторую сумму. Для примера, трансназальное вмешательство, которое является классическим, обойдется в сумму до 100 тысяч рублей. Если клиент хочет использовать «кибер-нож» или другие способы, тут цены будет еще выше. Когда проблема была найдена в ранней стадии, есть возможность консервативного лечения, а иногда и вовсе динамическое наблюдение – это актуально для ситуаций, когда новообразование не увеличивается в размерах.
При диагностике пролактиномы или соматотропиномы, может использоваться лечение путем приема лекарственных препаратов, которые стимулируют синтез дофаминовых рецепторов. Это позволяет снизить процесс выработки гормонов, в результате остается только наблюдать за пациентом. Но если опухоль начинает расти, без операции не обойтись. Помните, что многие проблемы, связанные с репродуктивной функцией, можно вылечить путем приема препарата Простатилен АЦ. Это средство комплексного типа действия, активная формула которого поможет справиться также и с нарушениями функционирования предстательной железы.
Существует несколько способов. В нейрохирургии применяется трансназальная операция (удаление аденомы гипофиза через нос) и транскраниальная – в данном случае выполняется трепанация черепа. Очевидно, что первый вариант не столь травматичен, но он актуален только в моменты, когда размер опухоли составляет не более 5 мм. Довольно популярным сегодня является метод с использованием так называемого кибер-ножа. Его точность составляет 0,5 мм. Инструмент выдает точечное излучение, которое активно уничтожает все клетки опухоли, не затрагивая здоровые ткани.
После проведения операции есть риск рецидива, он наступает в 13 процентах случаев. Многое зависит от локализации и типа образования. Только в ситуации, когда новообразование расположено в хорошо доступном месте, врач может полностью удалить ее без риска повторного появления. Полное выздоровление пациента наступает в 85 процентах случаев. Если затронута зрительная функция, самый плохой прогноз наблюдается при пролактиноме и соматотропиноме. Шанс на успех всего 25 процентов.
Использование медикаментов актуально только при условии, что размер болезни очень мал, предварительно проводится тщательное обследование. Проблема данного метода в том, что при отсутствии рецепторов у образования, подобная терапия не даст желаемого результата. Медицинские препараты назначаются при полном отсутствии расстройств, связанных со зрительной функцией. Когда опухоль больших размеров, лекарства выступают в роли терапии после проведенной операции.
Самым эффективным считается использование пролактина. Он в больших количествах вырабатывает одноименный гормон. Нужно понимать, что использование медикаментов возможно только при условии, что у пациента не наблюдается каких-либо прогрессирующих нарушений. Симптомы и как лечится опухоль мы рассмотрели достаточно подробно, теперь нужно разобраться с тем, чего стоит опасаться.
Когда недуг очень тесно спаян со зрительным нервом, зрение ухудшается. При кровотечении в зоне проведения операции может наступить летальный исход. Смертность в данном случае составляет 5 процентов. Попадание инфекции – приводит к развитию энцефалита и менингита. Составляя какой-либо прогноз, нужно в первую очередь обращать внимание не на тип лечения, а срок диагностики с учетом имеющихся симптомов. Чем раньше образование будет обозначено, тем больше у врачей времени для составления грамотного комплекса восстановления.
Какой-то действенной системы профилактических мер, которая могла бы дать положительный результат на данный момент нет. Чтобы снизить вероятность развития заболевания, можно:
- избегать травмирования головы;
- вовремя обращаться за помощью в лечении болезней щитовидной железы.
При обнаружении любых симптомов представленной патологии нужно сразу же обратиться к врачу. Если диагностировать все вовремя, положительный прогноз составляет 98 процентов. Таким образом, можно заявить, что на начальной стадии заболевание успешно может быть вылечено. К примеру, эндоселлярная аденома гипофиза, она находится в области седла и при грамотном подходе хирурга может полностью быть удалена без риска рецидива.
В наши дни есть все возможности, чтобы оперативно за несколько дней установить точный диагноз. При наличии прямых показаний к использованию оперативного лечения врачи в состоянии избавить пациента от недуга и вернуть его в нормальную жизнь. Не стоит с этим тянуть. Многие при появлении первых симптомов списывают все на какие-то неважные мелочи и стараются отсрочить поход к специалисту.
источник
Основой репродуктивной системы женщины является связь гипоталамус — гипофиз — яичник, правильное функционирование которой обеспечивает созревание полноценной яйцеклетки, изменение структуры эндометрия, необходимое для нормальной имплантации эмбриона, правильное функционирование эпителия маточных труб для продвижения оплодотворенной яйцеклетки в матку, имплантацию и сохранение ранней беременности.
Высшим органом регуляции гипоталамо-гипофизарно-яичниковой системы является центральная нервная система, путем целого комплекса прямых и обратных взаимодействий обеспечивающая стабильность работы системы репродукции.
Гипоталамус (участок головного мозга) является центром регуляции менструального цикла. С помощью рилизинг-гормонов гипоталамус управляет работой гипофиза (железа в основании головного мозга). Гипофиз в свою очередь регулирует работу всех желез внутренней секреции — вырабатывает фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ). Под влиянием гормонов гипофиза (ФСГ, ЛГ и пролактина) осуществляются циклические изменения в яичниках — созревание яйцеклетки и овуляция.Так же уровень АМГ- гормон вырабатывается фолликулами яичников женского организма , показатель репродуктивной возможности конкретной женщины.Средними показателями уровня антимюллерова гормона являются цифры от 1 до 12 нг/мл. эти показатели свидетельствуют о высоком овариальном резерве.Амг для эко должно быть не менее 1,0 нг/мл
При большинстве гипоталамо-гипофизарных заболеваний у женщин развивается менструальная дисфункция вплоть до аменореи.
Эта патология характеризуется снижением уровня гормонов гипоталамуса, приводящее к гипоменструальному и гиперменструальному (реже) синдрому, – скудные или обильные менструации.
У женщин с гипоталамо-гипофизарной недостаточностью матка уменьшена, шейка матки имеет коническую форму, трубы удлиненные, тонкие, извитые, влагалище узкое. Такое патологическое состояние называют половым инфантилизмом. Такие анатомические особенности половых органов играют определенную роль в происхождении бесплодия, но основное значение имеет отсутствие овуляции.
Лечение эндокринного бесплодия проводится в зависимости от характера и локализации патологического процесса.
При гипоталамо-гипофизарной недостаточности и явлениях инфантилизма используется гормонотерапия. Лечение должно проводиться строго по назначению врача-гинеколога под регулярным контролем количества половых гормонов (эстрогена) в крови и моче.
Причинами дисфункции гипоталамо-гипофизарной системы могут быть физический или психический стресс, инфекционные заболевания (менингит, энцефалит), заболевания носоглотки (тонзиллит, гайморит), травмы, недосыпание,недостаточное содержание витаминов в организме женщины,голодание. В результате чего нарушается выработка гормонов.
Гипоталамо-гипофизарной дисфункцией страдают больные с расстройствами менструального цикла: недостаточность лютеиновой фазы, ановуляторные циклы (отсутствие овуляции) или аменорея. Отмечается повышенная секреция эстрогенов и высокий уровень пролактина и гонадотропина в крови (гормонов, синтезирующихся в гипоталамусе). Недостаточное количество ФСГ приводит к отсутствию роста фолликулов, ановуляции, и как следствие, к бесплодию.
К этой же группе можно отнести женщин с повышенным уровнем выработки яичниками андрогенов (гормонов, отвечающих за мужские половые признаки). Постоянно высокий уровень андрогенов приводит к подавлению овуляции и может вызвать гирсутизм (повышенное оволосение), угревую сыпь (акне), ановуляцию, отсутствие менструаций.
У женщин с гипоталамо-гипофизарной дисфункцией лечение зависит от уровня гормонов в крови. При наличии высокого уровня пролактина в крови перед назначением гормональной терапии проводится курс лечения, направленного на снижение выработки пролактина. На фоне проводимой гормональной терапии женщине проводят также стимуляцию овуляции определенными препаратами, что зачастую дает возможность зачать ребенка.
Одной из причин гипоталамо-гипофизарной дисфункции является недостаточность лютеиновой фазы (НЛФ) менструального цикла. Эта патология возникает при выработке желтым телом недостаточного количества прогестерона, что приводит неполноценному изменению структуры эндометрия, необходимому для нормальной имплантации эмбриона, нарушению функционирования эпителия маточных труб для продвижения оплодотворенной яйцеклетки в матку, нарушению процессов имплантации из-за тонкой структуры эндометрия. Это может привести к эндокринному бесплодию , появлению скудных кровянистых выделений за 4-5 дней до начала очередной менструации или же к самопроизвольному выкидышу на ранних сроках беременности (6-7 недель).
Гормональным проявлением недостаточности лютеиновой фазы является снижение продукции прогестерона желтым телом, сопровождающееся нормальной или повышенной секрецией эстрадиола. На клеточном уровне недостаточность лютеиновой фазы проявляется усилением клеточных делений (эндрометрий, молочная железа, миометрий). Клинически недостаточность лютеиновой фазы проявляется предменструальным синдромом, нарушениями менструального цикла, снижением фертильности, доброкачественными опухолями молочных желез и миомой матки. Причинами бесплодия при недостаточности лютеиновой фазы являются недостаточная зрелость эндометрия, затрудняющая нормальную имплантацию яйцеклетки и низкий уровень прогестерона, недостаточный для поддержки ранней беременности.
Для проведения ЭКО при микроаденоме гипофиза, как и у пациенток без такового диагноза, проводится стимуляция овуляции, которая при данном диагнозе при условии успешной терапии не противопоказана. Предпочтения для данной манипуляции отдают препаратам гонадотропинов.
Недостаточность лютеиновой фазы встречается в 25% случаев эндокринного бесплодия. Лечение бесплодия у пациенток с недостаточностью лютеиновой фазы проводится путем назначения препаратов прогестерона.
В репродуктивной системе женщины прогестерон имеет большое значение. Он отвечает за формирование благоприятной для зачатия среды в области матки, помогает имплантировать плодное яйцо и сохраняет вещество, укрепляющее эмбрион на протяжении всего периода вынашивания.Но в случаи превышение нормального количества гормона чревато для женщины появлением неприятной симптоматики такими как киста молочной железы.В этих случаях назначают узи молочных желез для эко
Для диагностики нарушений в гипоталамо-гипофизарной-яичниковой системе необходим весь спектр клинико-лабораторных, биохимических исследований крови, исследований на гормоны, рентгенологический снимок черепа (области турецкого седла, где находится гипофиз). Информативным является измерение базальной температуры. В период овуляции отмечается увеличение ректальной температуры в среднем на 1 °С. При недостаточности лютеиновой фазы отмечается укорочение второй фазы цикла, разница температуры в обе фазы цикла составляет менее 0,6 °С.
Проводится ультразвуковое сканирование роста фолликулов и толщины эндометрия в течение всего менструального цикла.
Проводится биопсия эндометрия за 2–3 дня до начала менструации, позволяющая определить функциональные возможности эндометрия, лапароскопия.
Информативным методом исследования гипофиза является компьютерная томография (КТ). Рентгеновское КТ-исследование головы позволяет выявить изменения плотности гипофиза, дифференцировать микро- и макроаденомы, «пустое» седло и кисты от нормальной ткани гипофиза.
Для диагностики новообразований гипоталамо-гипофизарной области применяется МРТ-исследование. Нормальный гипофиз на МРТ имеет очертания эллипса. МРТ позволяет различить стебель гипофиза, малейшие изменения структуры гипофиза, отдельные кисты, кистозную опухоль, кровоизлияния, кистозное перерождение гипофиза. Преимущество МРТ — исследования в отсутствии рентгеновского облучения, что дает возможность многократно проводить обследования больного в динамике.
источник
В последние годы увеличивается число женщин, страдающих различными нарушениями менструальной функции, а также возрастает количество бесплодных браков, причем среди причин бесплодия доминирующую роль играют эндокринные факторы.
Гипоталамические и гипофизарные формы бесплодия у женщин; этиология и патогенез, клинико-лабораторные данные
В последние годы увеличивается число женщин, страдающих различными нарушениями менструальной функции, а также возрастает количество бесплодных браков, причем среди причин бесплодия доминирующую роль играют эндокринные факторы.
Этиология:
1. Патология гипофиза.
• Синдром Шихена (о. гипопитуитаризм).
• Гипофизарный гипогонадизм.
• Гиперпролактинемия (пролактинома, гипотиреоз, нейролептики ).
• Гипофизарный нанизм.
• Болезнь Иценко-Кушинга.
2. Патология гипоталамуса.
• Синдром Каллмена.
• Нейрогенная анорексия.
• Перетренированность, тяжелый физический и умственный труд.
• Синдром Бабинского-Фрелиха.
Патогенез:
Данные виды бесплодия являются гипогонадотропными формами гипогонадизма. Таким образом, имеются нарушения выработки гонадотропинов (ФСГ и ЛГ), что приводит в свою очередь к нарушению деятельность регулируемых ими яичников, а также снижению в крови содержания эстрогенов, прогестерона и в моче 17-КС. Таков механизм возникновения бесплодия при синдроме Шихена, гипофизарном нанизме и гипогонадизме, синдроме Каллмена, Бабинского-Фрелиха.
При болезни Иценко-Кушинга наблюдается недостаточная стимуляция яичников гонадотропинами за счет блокады зон аденогипофиза при гиперпродукции кортикотропина.
Особое внимание следует уделить патогенезу бесплодия при гиперпролактинемии. Увеличение выработки пролактина наблюдается при пролактиноме, гипотиреозе, а также применении нейролептиков. Различают следующие группы факторов, ведущих к гиперпролактинемии:
• операции на молочной железе и грудной клетке.
• стрессы.
• избыточная пальпация молочной железы.
• избыточное употребление пива.
• избыток жирной пищи.
Увеличенное количество пролактина вызывает блок выработки ФСГ и ЛГ, приводит к снижению количества эстрогенов, аменорее и атрофии половых органов, а также снижению выработки прогестерона. Увеличенное количество пролактина в крови, высокий уровень ТТГ и бесплодие могут свидетельствовать о развитии гипотиреоза.
Клинико-лабораторные проявления:
Диагностический поиск начинается с анализа жалоб и сбора анамнеза. Наиболее характерны жалобы на нарушение менструальной функции по типу олиго- или аменореи ( первичной или вторичной ), бесплодие ( первичное или вторичное ), иногда на выделения из сосков (галакторея). Особую группу составляют больные с жалобами на избыточный рост волос на лице и теле по мужскому типу ( гирсутизм ), вульгарные угри, жирную себорею, выпадение волос на голове (алопецию ) и др. Данный симптомокомплекс является отражением гиперандрогении и будет рассмотрен отдельно.
Клиническое обследование должно включать:
— оценку роста и массы тела с вычислением индекса массы тела;
— оценку фенотипа ( женский, мужской );
— оценку состояния кожи ( цвет, влажность или сухость, наличие стрий, себореи, вульгарных угрей, характер полового оволосения, состояние волос на волосистой части головы);
— оценка степени развития молочных желез, наличие или отсутствие галактореи, тяжистых или узловатых уплотнений;
— гинекологическое бимануальное исследование и осмотр шейки матки в зеркалах;
— оценку общего состояния ( заторможенность, отечность, артериальное давление, пульс, изменение черт лица, увеличение размера обуви и т.д. );
— регистрацию осмотических генетических стигм ( высокое небо, короткая шея, бочкообразная грудь и др.).
Кроме общеклинического исследования, применяются функциональные тесты — измерение базальной, или ректальной температуры в течение не менее 3-х месяцев, оценка состояния цервикальной слизи ( симптом «зрачка», симптом натяжения слизи, симптом арборизации), кольпоцитология вагинального мазка с подсчетом индекса созревания и кариопикнотического индекса.
При бесплодном браке обязательным является обследование мужа: (сперматограмма, посткоитальный тест, консультация андролога).
Для уточнения уровня нарушения репродуктивной и других систем используют весь спектр современных методов обследования, включающий ЭЭГ,РЭГ, рентгенологические методы, КТ,МРТ, УЗИ, лапароскопию, гистероскопию с морфологическим исследованием. Кроме того, в ряде случаев необходимо определение уровня гипофизарных ( ЛГ, ФСГ, ПРЛ, ТТГ, СТГ и АКТГ ) и стероидных гормонов — Э-2 и других фракций эстрогенов, прогестерона, тестостерона, андростендиона, дегидроэпиандростерона ( ДЭА ) и его сульфата, 17-гидроксипрогестерона, кортизола и т.п. При необходимости проводят генетическое обследование.
При одновременном снижении уровней Э-2, ЛГ и ФСГ на фоне нормального содержания пролактина речь идет о вторичной гипофункции яичников, обусловленной выпадением их стимуляции со стороны гипоталамо -гипофизарной системы, т.е. о гипогонадотропной гипофункции яичников.
К гипогонадотропной гипофункции яичников условно относят так называемую нормогонадотропную гипофункцию, при которой базальный уровень гонадотропных гормонов не снижен. Однако, при определении частоты и амплитуды секреторных импульсов ЛГ и ФСГ обнаруживают нарушение циклического ритма их секреции.
источник
Женское бесплодие – это неспособность женщины зачать и выносить ребенка. О бесплодии можно говорить при наличии следующих обязательных факторов:
- время: желанная беременность не возникает в течение 12 месяцев;
- секс: интимные отношения должны быть регулярно, не менее 2-3 раз в неделю;
- контрацепция: пара не использует никакие методы предохранения от беременности;
- желание: оба партнера должны хотеть завести ребенка.
Много факторов может привести к отсутствию желанного зачатия: необходимо выяснить причины бесплодия, проверить состояние органов малого таза ( яичники, матка, эндометрий, шейка матки и маточные трубы ), выявить гормональные расстройства и анатомические проблемы.
Какие факторы, препятствуют зачатию?
Эффективное лечение бесплодия возможно только при выявлении точного диагноза, поэтому надо выполнить все рекомендации врача по лабораторной и инструментальной диагностике. При нарушении менструального цикла необходимо оценить уровень гормонов, вырабатываемых гипофизом и яичниками. Патологические изменения в детородных органах и гормонопродуцирующих структурах головного мозга можно выявить с помощью УЗИ и МРТ . Большое значение имеет состояние маточных труб и способность эндометрия принять оплодотворенную яйцеклетку. Полное обследование и курс лечения помогут женщине обрести долгожданное счастье материнства.
Неспособность зачать плод и выносить малыша – это трагедия для любой семейной пары.
Бесплодие у женщин может быть:
- первичное, когда ранее не было ни одного зачатия, выношенной беременности и родов;
- вторичное, когда в прошлом у женщины была хотя бы 1 беременность;
- абсолютное, при котором зачатие и беременность невозможны из-за отсутствия репродуктивных органов.
Причины бесплодия можно разделить на следующие группы:
- овуляторные нарушения;
- опухоли головного мозга;
- анатомические и функциональные проблемы в маточных трубах;
- болезни половых органов;
- проблемы иммунитета;
- психологические нарушения.
Основные причины бесплодия у женщин
Обязательное условие для возникновения беременности – овуляция и выход готовой к оплодотворению яйцеклетки из яичника, которое происходит под влиянием следующих гормонов:
- пролактин, тиреотропный (ТТГ), фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны, которые продуцируются структурами головного мозга;
- яичниковые гормоны (эстрогены, прогестерон, тестостерон);
Изменение уровня гормонов в крови может стать причиной для нарушения менструального цикла, отсутствия овуляции и бесплодия. Необходимо сдать анализы для выявления следующей эндокринной патологии:
- гиперпролактинемия;
- гиперандрогения;
- гипотиреоз;
- гипертиреоз;
- метаболический синдром.
Нерегулярные месячные являются основанием для оценки уровня гормонов и проведения тестов на овуляцию, потому что менструальный цикл чутко реагирует на эндокринные отклонения. Если ежемесячно из яичника не выходит готовая к оплодотворению яйцеклетка, то необходимо найти причину для этой патологии. Помимо лабораторных анализов надо обследоваться у эндокринолога и сделать МРТ мозга.
В трубах происходит встреча половых клеток (сперматозоида и яйцеклетки), поэтому оптимальная проходимость маточных труб является важнейшим фактором для желанного зачатия. Трубное бесплодие у женщин чаще всего возникает на фоне следующих болезней и состояний:
- сальпингит (любое воспаление в маточных трубах);
- инфекция в шейке, яичниках и матке (цервицит, оофорит, эндометрит);
- эндометриоидная болезнь;
- спайки в животе и малом тазу после любых операций.
Воспаление в детородных органах вызывают хронические половые инфекции (гонорея, хламидиоз, микоплазмоз, генитальный герпес, папилломавирус). Необходимо выявить основной микробный фактор, провести противовоспалительное лечение и обследовать маточные трубы на проходимость.
Различные гинекологические проблемы могут играть важную роль в неспособности женщины зачать малыша.
При комплексно диагностике можно выявить следующие заболевания:
- миома матки (субмукозный узел, множественная лейомиома);
- любой вариант эндометриоза;
- гиперпластические процессы эндометрия (полип, очаговая или железистая гиперплазия);
- кистозные опухоли яичников;
- врожденные пороки в репродуктивных органах;
- воспалительные или травматические изменения шейки матки.
Женские болезни препятствуют встрече сперматозоида и яйцеклетки, нарушают овуляцию и мешают зачатию ребенка. Комплексная диагностика гинекологической патологии, включающая УЗИ и МРТ органов малого таза, поможет точно выявить причины бесплодия и выбрать тактику терапии.
Гинекологические болезни — как причина бесплодия
Иногда после всех исследований врач не находит анатомических или гормональных нарушений, но овуляция не наступает или у женщины не получается зачать малыша. Возможными вариантами бесплодия могут быть следующие факторы:
- иммунологические (образование иммунных антител к мужским половым клеткам);
- психогенные (психоэмоциональные нарушения, связанные с неспособностью зачать ребенка и внутрисемейными проблемами);
- необъяснимые (никакие методы исследований не могут объяснить, почему нет оплодотворения и желанной беременности).
Диагностика бесплодия подразумевает обследование пары: по статистике, женского и мужского бесплодия поровну. Важно оценить состояние репродуктивной системы у обоих партнеров, используя современные методы исследования.
Обследование женщины с бесплодием начинается с общения с доктором. Необходимо подробно и точно ответить на многочисленные вопросы врача, основная цель которых выяснить причины бесплодия.
Специалист будет интересоваться:
- числом и исходами всех предыдущих беременностей;
- длительностью бесплодия;
- используемыми ранее методами предупреждения нежеланной беременности;
- временем прихода первой в жизни менструации;
- регулярностью и длительностью менструального цикла;
- характером месячных;
- особенностями интимных отношений (частота, болезненность при половом акте, наличие либидо);
- имеющимися общими и эндокринными заболеваниями;
- перенесенными ранее операциями;
- особенностями работы и вредными привычками;
- принимаемыми лекарственными средствами.
Женщине следует обратить внимание и рассказать гинекологу о следующих симптомах:
- нерегулярные менструации или полное отсутствие критических дней;
- обильные и частые менструальные кровотечения;
- редкие и скудные месячные;
- длительные кровянистые выделения до и после менструации;
- боли в молочных железах с выделениями из сосков;
- неприятные вагинальные бели с зудом и жжением;
- частые болевые ощущения в животе, связанные или несвязанные с менструальным циклом;
- мигренеподобные головные боли с головокружениями и обмороками;
- быстрая прибавка массы тела и невозможность похудеть.
После общения с доктором надо сделать назначенные специалистом анализы и исследования:
- трансвагинальное УЗИ;
- ультразвуковая фолликулометрия для выявления овуляции;
- оценка проходимости маточных труб;
- определение концентрации гормонов в крови (пролактин, ФСГ, ЛГ, гормоны яичников);
- выявление половых инфекций (мазки, ПЦР, бактериальные посевы);
- диагностика гормональной патологии с консультацией врача-эндокринолога;
- эндоскопические методы исследований (кольпоскопия, гистероскопия, лапароскопия) при наличии показаний;
- магнитно-резонансная томография при подозрении на опухоль головного мозга, при эндометриозе, миоме, кистозных опухолях яичников и пороках развития половых органов.
МРТ диагностика для выявления причин бесплодия
Важно точно и последовательно выполнить рекомендации гинеколога по диагностике женского здоровья. Кроме этого, надо проверить мужчину: обязательно при бесплодии надо сделать анализ спермограммы полового партнера . При отклонениях в результатах или обнаруженных воспалительных болезнях (простатит, уретрит) мужчине следует обследоваться и лечиться у андролога.
Одной из важных причин женского бесплодия является анатомические изменения и функциональные расстройства, связанные с эндокринными органами головного мозга. Опухоль гипофиза может создать условия для ановуляции и нарушения менструального цикла, поэтому важным этапом обследования при бесплодии у женщин является МРТ головного мозга и мрт гипофиза. Объемное изображение, получаемое при магнитно-резонансной томографии, поможет выявить аденому в основании мозга, которая мешает женщине забеременеть.
Что показывает МРТ при бесплодии
МРТ органов малого таза проводится после трансвагинального ультразвукового сканирования в следующих случаях:
- при обнаружении врожденных аномалий репродуктивных органов;
- при генитальном и экстрагенитальном эндометриозе;
- на фоне опухоли и объемных новообразованиях органов малого таза;
- при сочетании нескольких видов гинекологической патологии.
Любое сомнение в диагнозе и сложности в диагностике женского бесплодия требуют проведения МРТ: зачастую магнитно-резонансная томография дает специалисту максимум диагностической информации и помогает выбрать тактику лечения. На нашем сайте можно найти всю полезную информацию по МРТ диагностике, записаться на обследование онлайн и по телефону, выбрав ближайшую клинику, и получить квалифицированное диагностическое заключение, которое поможет поставить правильный диагноз. Вы также можете провести аукцион цены на мрт (подробности тут).
На основе полной диагностики врач поставит диагноз, объясняющий причину отсутствия желанной беременности. Лечение бесплодия подразумевает обязательное воздействие на причинные факторы и создание условий для зачатия. В зависимости от диагноза специалист будет использовать следующие методы лечения:
- гормонотерапия при нарушении менструального цикла и эндокринной патологии;
- стимулирующее воздействие на овуляцию;
- хирургическое вмешательство при обнаружении опухолей матки и придатков;
- эндоскопические операции при внутриматочной патологии;
- антибактериальная и противовирусная терапия на фоне мочеполовых инфекций;
- пластические операции при врожденных пороках развития половых органов;
- рассасывающая и физиотерапия при спаечной болезни;
- иммунотерапия;
- консультация и лечение у психолога.
Какие виды лечения используют при женском бесплодии?
Удалив причинный фактор бесплодия, врач даст рекомендации по созданию оптимальных условий для желанного зачатия и сохранения беременности. Необходимо помнить о советах специалиста, регулярно и аккуратно принимать таблетки, следить за менструальным циклом и овуляцией. Основной критерий выздоровления при бесплодии – задержка очередной менструации, связанная с желанным зачатием и наступлением беременности. Если вовремя не пришли месячные, то надо сделать тест и, обнаружив 2 полоски, незамедлительно обратиться к врачу, чтобы начать сохраняющее лечение.
В некоторых случаях результатом диагностических исследований будет диагноз, указывающий на неспособность женщины самостоятельно зачать малыша (например, при абсолютной непроходимости или отсутствии маточных труб, иммунологической несовместимости партнеров). В этом случае специалист направит на консультацию к врачу-репродуктологу для подготовки к высокотехнологичным методам экстракорпорального оплодотворения (ЭКО) или искусственной инсеминации.
Бесплодие при наличии репродуктивных органов излечимо!
Бесплодие при наличии репродуктивных органов излечимо. Если женщина мечтает о деторождении, но в течение 1 года не получается зачать ребенка, то надо обязательно вместе с мужем искать проблему и обследоваться. При своевременном обращении к врачу, полном лабораторно-инструментальном обследовании и проведении курса лечения женщина сможет зачать ребенка и родить долгожданного малыша.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Гипогонадотропный гипогонадизм (ГГ) — заболевание, в основе которого лежит гипоталамо-гипофизарная недостаточность, сопровождающаяся задержкой полового развития центрального генеза, дефицитом эстрогенов.
Краткая информация о гипоталамусе, гипофизе и о механизмах работы данных органов изложена в статьях: «Бесплодный брак. Физиология женской репродуктивной системы» и «Бесплодный брак. Репродуктивная система женщины».
Данный вид бесплодия встречается в 15-20% случаев аменореи.
По времени развития различают врождённый и приобретённый ГГ.
По уровню повреждения различают гипоталамическую и гипофизарную формы.
По степени тяжести выделяют лёгкую, средней тяжести и тяжёлую формы.
Приобретённая недостаточность гонадотропинов — следствие воздействия внешних неблагоприятных факторов и может быть обратимой:
• аменорея (отсутствие менструации) при неврогенной анорексии (отказе от еды)
• при быстром снижении массы тела
• аменорея физической нагрузки – при чрезмерных физических нагрузках. Данное явления характерно для спортсменок.
• психогенная аменорея. Исчезновение месячных вследствие психического перенапряжения или стрессов
• послеродовый гипопитуитаризм (синдром Шиена). Как правило появляется вследствие обильной кровопотери в родах.
По причине недостаточности гипоталамо-гипофизарной системы отсутствует её циклическое стимулирующее влияние на яичники, развивается вторичная недостаточность яичников, обусловливающая отсутствие овуляции и дефицит эстрогенов. При этом анатомически и функционально яичники полноценны. Также изначально анатомически и функционально полноценны все половые органы женщины, но в условиях длительного состояния сниженного уровня эстрогенов органы репродукции претерпевают определенные дегенеративные изменения, несовместимые с наступлением беременности.
Бесплодие при ГГ относится к эндокринным формам. Основная причина бесплодия у женщин с ГГ — отсутствие роста фолликулов и овуляции. Это происходит из-за отсутствия стимулирующего влияния гонадотропинов (ФСГ, ЛГ) на фолликулярный аппарат яичников. Отсутствие гонадотропинов может быть обусловлено нарушением выработки гипофизом данных гормонов в условиях адекватной секреции Гн-РГ или отсутствием гипоталамической секреции Гн-РГ. Так же встречаются формы характеризующиеся дефектами гормонов Гн-РГ, ЛГ, ФСГ или дефектами их рецепторов на поверхности клеток мишеней.

Дефицит эстрогенов в организме женщины обусловливает характерные особенности внешности:
• Тип телосложения евнухоидный: высокий рост за счёт увеличения длины ног, увеличение длины рук, уменьшение поперечных размеров таза, увеличение ширины плеч.
• Вторичные половые признаки недоразвиты, реже отсутствуют, особенно это касается молочных желёз.
• Молочные железы у женщин с ГГ недоразвиты, иногда значительно, но могут быть нормально развиты, в зависимости от выраженности дефицита эстрогенов. При рентгенологическом или УЗИ исследовании часто выявляют полное замещение железистой ткани молочной железы жировой тканью с участками уплотненной соединительной ткани преимущественно в преареолярных (околососковых) областях. У части больных (18%) обнаруживают фиброзно-кистозную мастопатию.
• Оволосение в подмышечных впадинах и на лобке скудное или умеренное.
• Гинекологическое исследование выявляет гипоплазию наружных и внутренних половых органов. Слизистая оболочка влагалища тонкая, сухая, неэластичная. Шейка матки уменьшена, наружный зев точечный. Матка значительно уменьшенных размеров, иногда не удаётся прощупать матку отдельно от шейки. Яичники так же не прощупываются. Гипоплазия (недоразвитие) матки более выражена, чем недоразвитие яичников. Выраженное уменьшение размеров матки и яичников выявляют и при УЗИ органов малого таза.
Лабораторно инструментальные исследования
Основа диагностики ГГ, как и других форм эндокринного бесплодия, это гормональное исследование.
Характерные показатели при гипогонадизме:

1. Ввиду низкой эстрогенной насыщенности прогестероновая проба и проба с кломифеном у пациенток с ГГ отрицательная.
2. Циклическая гормональная проба — положительная.
Приведенные выше примеры лабораторной диагностики носят своей целью определение функционального состояния репродуктивной системы.
• ГГ с лёгкой степенью гипоталамо-гипофизарной недостаточности. При позднем наступлении менструации с нерегулярными скудными выделениями менструации исчезают вовсе. Телосложение пропорциональное. Молочные железы развиты с жировым замещением железистой ткани. Размеры матки и яичников соответствуют возрасту 12-13 лет. Уровни гонадотропинов в крови: ЛГ 5,8 МЕ/л (3,6-9,3 МЕ/л), ФСГ 2,6 МЕ/л (1,3-3,8 МЕ/л), эстрадиол — 50 пмоль/л (25,7-75,3 пмоль/л).
1. УЗИ органов малого таза для определения степени гипоплазии матки и яичников
2. липидограмма
3. исследование минеральной плотности костной ткани для выявления и профилактики возможных системных нарушений на фоне длительной гипоэстрогении
• ГГ с умеренной степенью гипоталамо-гипофизарной недостаточности. При наступлении менструации, но после 2-4 редких менструаций цикл исчезает. Телосложение диспропорциональное. Молочные железы недоразвиты, уменьшены в размере с жировым замещением железистой ткани. Размеры матки и яичников соответствуют возрасту 10-11 лет. Уровни гонадотропинов в крови: ЛГ 2,0 МЕ/л (1,7-2,5 МЕ/л), ФСГ 1,3 МЕ/л (1,1-1,6 МЕ/л), эстрадиол 30 пмоль/л (22,8-37,2 пмоль/л).
• ГГ с тяжёлой степенью гипоталамо-гипофизарной недостаточности. Полное отсутствие менструации, клинически больные характеризуются евнухоидными чертами телосложения. Молочные железы визуально отсутствуют или очень слабо развиты, с полным жировым замещением железистой ткани. Размеры матки и яичников женщины соответствуют таковым в возрасте 2-7 лет. Уровни гонадотропинов в крови: ЛГ 1,8 МЕ/л (1,3-2,4 МЕ/л), ФСГ ниже 1 МЕ/л, эстрадиол: ниже 30 пмоль/л.
Лечение бесплодия складывается из двух этапов: подготовительный этап и индукция овуляции.
1. На подготовительном этапе производят заместительную циклическую гормонотерапию последовательным назначением эстрогенов и гестагенов с целью коррекции гормонального статуса женщины. Так же производится стимулирование роста и развития женских половых органов: увеличения размеров матки, роста эндометрия, формирования рецепторного аппарата в органах-мишенях, что повышает эффективность последующей стимуляции овуляции. Длительность подготовительной терапии определяется в зависимости от выраженности гипогонадизма и составляет в среднем 3-12 месяцев.
2. Индукция овуляции производится гонадотропинами и преследует цель – осуществление овуляции. Адекватность назначенного лечения оценивается посредством УЗИ исследования фолликулов яичников. Адекватность дозы применяемых препаратов оценивают по динамике роста фоллликулов (в норме — 2 мм в сутки). При медленном росте фолликулов дозу увеличивают, при слишком быстром росте — снижают. Медикаментозное лечение продолжают до образования зрелых фолликулов диаметром 18-20 мм. Затем в/м однократно вводят определенную дозу хорионического гонадотропина (ХГЧ). Под контролем УЗИ наблюдают за овуляцией – отсутствие доминантного фолликула говорит о том, что произошла овуляция.
После констатации овуляции проводят поддержку лютеиновой фазы цикла препаратами из группы гестагенов.
Профилактика развития бесплодия при дефиците эстрогенов включает заместительную терапию. Исходя из механизме развития заболевания, общепризнанна необходимость проведения заместительной терапии женскими половыми гормонами — эстрогенами и гестагенами, цель которой — формирование женской внешности.
• В период полового созревания — для формирования женского типа телосложения, нормального развития половых органов, молочных желёз и вторичных половых признаков, а также для достижения нормальной массы костной ткани. Необходимы ранняя диагностика ГГ и своевременное назначение заместительной гормональной терапии (с 16-18 лет), продолжение её по возможности непрерывно до 20-23 лет.
• В репродуктивный период — перед индукцией овуляции в качестве подготовки к беременности желательна заместительная гормональная терапия в течение 3 месяцев. После беременности, родов и лактации необходима заместительная гормональная терапия виде длительных курсов минимум в течение 12 месяцев с целью профилактики остеопороза.
• В период после рождения ребенка — необходимы диагностика системных изменений, вызванных гормональными нарушениями и их коррекция с помощью заместительной гормональной терапии, фитотерапии и специфических препаратов для лечения остеопороза. Заместительную гормональную терапию при гипогонадотропном гипогонадизме у женщин можно продолжать до возраста естественной менопаузы (45-50 лет).
Автор: Ткач И.С. врач, хирург офтальмолог
источник
Аденома гипофиза головного мозга (АГГМ) представляет собой опухоль железистой ткани мозгового придатка. Гипофиз – это значимая в организме человека эндокринная железа, располагающаяся в нижней части мозга в гипофизарной ямке турецкого седла. Этот маленький орган эндокринной системы, у взрослого человека весом всего в 0,7 г, отвечает за собственную продукцию гормонов и контроль над синтезом гормонов щитовидной и паращитовидной железой, мочеполовыми органами. Гипофиз участвует в регуляции водно-жирового обмена, отвечает за рост и вес человека, развитие и работу внутренних органов, начало родовой деятельности и лактацию, становление репродуктивной системы и др. Не зря эту железу медики величают «виртуозным дирижером», управляющим звучанием большого оркестра, где оркестр – это весь наш организм.
Схематичное изобрадение расположения опухоли.
Но, к сожалению, уникальный орган, без которого слаженный функциональный баланс в организме невозможен, не защищен от патологий. Вследствие функционального дисбаланса гипофиза благозвучие биологической системы искажается, и на человека обрушивается каскад проблем со здоровьем на почве гормонального и/или неврогенного расстройства. Одним из серьезных заболеваний является аденома, при которой железистый эпителий гипофиза головного мозга патологически разрастается, что может стать причиной инвалидизации больного.
Аденомы могут быть активными (ААГ) и неактивными (НАГ). В первом случае страдает гормональный фон от переизбытка выделяемых гипофизарных гормонов. Во втором – массив опухоли раздражает, сдавливает близко расположенные ткани, чаще затрагивается зрительный нерв. Стоит отметить, что сильно увеличенные пропорции и активного патологического очага так же негативно воздействуют на внутричерепные ткани, находящиеся вблизи. О других особенностях патологии, включая специфику лечения, предлагаем узнать из статьи.
Фактор, который стимулирует развитие гипофизарной опухоли, до сих пор не выявлен, поэтому остается главным предметом исследований. Специалисты относительно вероятных причин озвучивают лишь версии:
- черепно-мозговые травмы;
- нейроинфекция головного мозга;
- пагубные привычки;
- беременность 3 и более раз;
- наследственность;
- прием гормональных препаратов (например, контрацептивов);
- хронические стрессы;
- артериальная гипертензия и др.
Новообразование встречается не так уж и редко, в общей структуре опухолей головного мозга на его долю приходится 12,3%-20% случаев. По частоте встречаемости оно занимает 3 место среди нейроэктодермальных неоплазий, уступая лишь глиальным опухолям и менингиомам. Заболевание, как правило, доброкачественной природы. Однако в медицинской статистике зафиксированы данные о единичных случаях злокачественной трансформации аденомы с образованием вторичных очагов (метастазов) в головной мозг.
Патологический процесс чаще диагностируется у женщин (примерно в 2 раза больше), чем у мужчин. Далее приведем данные о распределении возрастов из расчета 100% пациентов с клинически подтвержденным диагнозом. Эпидемиологический пик приходится на возраст 35-40 лет (до 40%), в 30-35 лет заболевание определяется у 25% пациентов, в 40-50 лет – у 25%, 18-35 и старше 50 лет – по 5% на каждую возрастную категорию.
По статистике, около 40% пациентов имеют неактивную опухоль, которая не секретирует в избытке гормональные вещества и не отражается на эндокринном равновесии. Приблизительно у 60% пациентов определяют активное образование, отличающееся гиперсекрецией гормонов. Порядка 30% людей становятся инвалидами из-за последствий агрессивной гипофизарной аденомы.
Гипофизарный очаг формируется в передней доли железы (в аденогипофизе), которая составляет основную массу органа (70%). Развивается заболевание при мутации одной клетки, как результат, она выходит из-под иммунного надзора и выпадает из физиологического ритма. Впоследствии, путем многократного деления клетки-предшественника образуется аномальное разрастание, состоящее из группы идентичных (моноклональных) клеток. Это и есть аденома, такой механизм развития самый частый. Однако в редких случаях очаг может изначально происходить из одного клеточного клона, а после рецидива – из другого.
Патологические образования различают по активности, величине, гистологии, характеру распространения, виду секретируемых гормонов. Мы уже выяснили, какого вида активности бывают аденомы, – гормонально-активные и гормонально-неактивные. Рост дефектной ткани характеризует параметр агрессивности: опухоль может быть неагрессивной (небольшая и не склонная к увеличению) и агрессивной, когда она достигает больших размеров и оказывает инвазию на соседние структуры (артерии, вены, нервные ветви, пр.).
Крупная аденома после удаления.
По величине аденомы гипофиза ГМ бывают следующих видов:
- микроаденомы (менее 1 см в диаметре);
- мезоаденомы (1-3 см);
- большие (3-6 см);
- гигантские аденомы (размером более 6 см).
АГГМ по распространению делятся на:
- эндоселлярные (в пределах гипофизарной ямки);
- эндоэкстраселлярные (с выходом за ориентиры седла), которые распространяются:
► супраселлярно – в полость черепа;
► латероселлярно – в пещеристый синус или под твердую мозговую оболочку;
► инфраселлярно – растут вниз в сторону клиновидной пазухи носа/носоглотки;
► антеселлярно – затрагивают решетчатый лабиринт и/или глазницу;
► ретроселлярно – в заднюю черепную ямку и/или под Блюменбахов скат.
По гистологическому признаку аденомам присвоены наименования:
- хромофобные – неоплазии, образованные бледными, нечетко контурируемыми аденогипофизарными клетками хромофобами (распространенный тип, представлен НАГ);
- ацидофильные (эозинофильные) – опухоли, сотворенные альфа-клетками с хорошо развитым синтетическим аппаратом;
- базофильные (мукоидные) – неопластические образования, развивающиеся из базофильных (бета-клеток) аденоцитов (наиболее редкая опухоль).
Среди гормонально-активных аденом различают:
- пролактиномы – активно секретируют пролактин (самый частый вид);
- соматотропиномы – в избытке продуцируют соматотропный гормон;
- кортикотропиномы – стимулируют выработку адренокортикотропина;
- гонадотропиномы – усиливают синтез гонадотропина хорионического;
- тиреотропиномы – дают большой выброс ТТГ, или тиреотропного гормона;
- комбинированные (полигормональные) – секретируют от 2 и более гормонов.
Многие симптомы пациентами, как они сами подчеркивают, поначалу не воспринимаются серьезно. Недомогания зачастую связывают с банальным переутомлением или, к примеру, стрессом. Действительно, проявления могут быть неспецифичными и завуалированными долгое время – 2-3 года или больше. Заметим, что характер и интенсивность симптомов зависят от степени агрессии, вида, локализации, объема и многих других характеристик аденомы. Клиника новообразования складывается из 3 симптоматических групп.
- Неврологические признаки:
- головная боль (ее испытывает большая часть пациентов);
- нарушенная иннервация глазных мышц, что вызывает глазодвигательные расстройства;
- болезненные ощущения по ходу ветвей тройничного нерва;
- симптомы гипоталомического синдрома (ВСД-реакции, психическая неуравновешенность, проблемы с памятью, фиксационная амнезия, бессонница, нарушение волевой активности, пр.);
- проявления окклюзионно-гидроцефального синдрома в результате блокады оттока ликвора на уровне межжелудочкового отверстия (нарушение сознания, сна, приступы головной боли при движении головой, др.).
- Офтальмологические симптомы по невральному типу:
- ощутимое расхождение в остроте зрения одного глаза от другого;
- постепенное падение зрения;
- исчезновение верхних полей восприятия в обоих глазах;
- выпадение поля видения назальных или височных областей;
- атрофические изменения глазного дна (определяются офтальмологом).
- Эндокринные проявления в зависимости от продукции гормонов:
- гиперпролактинемия – выделение молозива из груди, аменорея, олигоменорея, бесплодие, поликистоз яичников, эндометриоз, снижение либидо, оволосение, самопроизвольные аборты, у мужчин проблемы с потенцией, гинекомастия, низкое качество спермы для зачатия и др.;
- гиперсоматотропизм – увеличение в размерах дистальных отделов конечностей, надбровных дуг, носа, нижней челюсти, скул или внутренних органов, осиплость и огрубение голоса, дистрофия мышц, трофические изменения в суставах, миалгии, гигантизм, ожирение и прочее;
- синдром Иценко-Кушинга (гиперкортицизм) – диспластическое ожирение, дерматозы, остеопороз костей, переломы позвоночника и ребер, дисфункция репродуктивных органов, гипертензия, пиелонефрит, стрии, иммунодефицитные состояния, энцефалопатия;
- симптомы гипертиреоза – повышенная раздражительность, беспокойный сон, переменчивое настроение и тревожность, похудение, дрожание кистей рук, гипергидроз, перебои сердечного ритма, высокий аппетит, кишечные расстройства.
Примерно у 50% людей на фоне гипофизарной аденомы возникает симптоматический (вторичный) диабет. У 56% диагностируют утрату зрительных функций. В той или иной мере почти все испытывают классические для гипофизной гиперплазии головного мозга симптомы: головная боль (более чем у 80%), психоэмоциональные, метаболические, сердечно-сосудистые расстройства.
Специалисты придерживаются единой схемы диагностики при подозрении у человека этого диагноза, которая предусматривает:
- осмотр у невролога, эндокринолога, окулиста, ЛОР-врача;
- проведение лабораторных анализов – общее исследование крови и мочи, биохимия крови, тесты крови на сахар и концентрацию гормонов (пролактин, ИФР-1, кортикотропин, ТТГ-Т3-Т4, гидрокортизон, женские/мужские половые гормоны);
- обследование сердца на ЭКГ-аппарате, УЗИ внутренних органов;
- ультразвуковое исследование сосудов вен нижних конечностей;
- рентген костей черепа (краниография);
- компьютерную томографию мозга, в отдельных случаях возникает дополнительная потребность в МРТ.
Отметим, что специфика забора и изучения биологического материала на гормоны состоит в том, что выводов не делают после первого же обследования. Для достоверности гормональной картины необходимо наблюдение в динамике, то есть потребуется неоднократно с определенными промежутками сдавать кровь для исследования.
Сразу оговоримся, при этом диагнозе пациент нуждается в высококвалифицированной медицинской помощи и постоянном наблюдении. Поэтому не нужно полагаться на случай, считая, что опухоль рассосется и все пройдет. Самоустраниться очаг не может! При отсутствии адекватной терапии слишком велика опасность стать инвалидом с необратимыми функциональными нарушениями, летальные случаи от последствий тоже бывают.
В зависимости от степени тяжести клинической картины больным рекомендуется решение проблемы оперативным путем или/и консервативными методами. К базовым процедурам терапии относят:
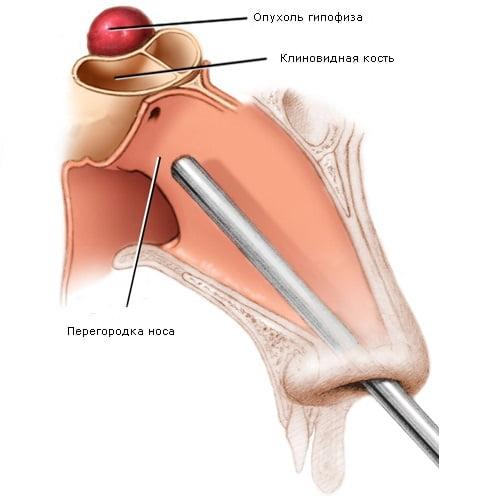
- нейрохирургию – удаление аденомы трансназальным доступом (через нос) под эндоскопическим контролем или транскраниальным способом (делается стандартная трепанация черепа в лобной части) под контролем флюороскопа и микроскопа;
Трансназально оперируют 90% пациентов, 10% нуждаются в транскраниальной эктомии. Последняя тактика применяется при массивных опухолях (более 3 см), ассиметричном разрастании новообразованной ткани, выходе очага за пределы седла, опухолях с вторичными узлами.
- лечение медикаментами – использование лекарственных препаратов из ряда агонистов дофаминовых рецепторов, пептидсодержащих средств, целевых препаратов для коррекции гормонов;
- радиотерапию (лучевое лечение) – протонная терапия, дистанционная гамматерапия посредством системы Gamma Knife;
- комбинированное лечение – курс программы объединяет сразу несколько указанных терапевтических тактик.
Не использовать операцию, а рекомендовать наблюдение за человеком с диагнозом «аденома гипофиза», врач может при отсутствии очаговых неврологических и офтальмологических нарушений при гормонально-неактивном поведении опухоли. Ведение такого пациента осуществляет врач-нейрохирург в плотном сотрудничестве с эндокринологом и окулистом. Подопечного систематично обследуют (1-2 раз в год), направляя на МРТ/КТ, глазное и неврологическое обследование, измерение гормонов в крови. Параллельно с этим человек проходит курсами целенаправленную поддерживающую терапию.
Поскольку оперативное вмешательство является ведущим методом лечения аденомы гипофиза, вкратце осветим ход хирургического процесса эндоскопической операции.
Это – миниинвазивная процедура, не требующая краниотомии и не оставляющая после себя никаких косметических дефектов. Выполняется чаще под местной анестезией, основным прибором хирурга будет эндоскоп. Нейрохирург через нос с помощью оптического устройства удаляет мозговую опухоль. Как же все это делается?
- Пациент в момент процедуры находится в положении сидя или полусидя. В полость носа аккуратно вводится тоненькая трубка эндоскопа (не более 4 мм в диаметре), снабженная на конце видеокамерой.
- Изображение очага и прилегающих структур в реальном времени будет передаваться на интраоперационный монитор. Хирург по мере продвижения эндоскопического зонда выполняет ряд последовательных манипуляций, чтобы подобраться к интересующей части мозга.
- Сначала отделяется слизистая оболочка носа с целью обнажения и вскрытия передней стенки. Затем тонкую костную перегородку перерезают. За ней находится искомый элемент – турецкое седло. В дне турецкого седла делается небольшое отверстие путем отделения маленького фрагмента косточки.
- Далее микрохирургическим инструментарием, помещенным в канал трубки эндоскопа, через образованный хирургом доступ постепенно отщепляются патологические ткани до полной ликвидации опухоли.
- На завершающем этапе созданное в днище седла отверстие перекрывается костным фрагментом, который фиксируют спецклеем. Носовые пути тщательно обрабатывают антисептиками, но не тампонируют.
Риски интра- и послеоперационных осложнений при эндоскопической процедуре сведены до минимума – 1%-2%. Для сравнения, негативные реакции разного характера после транскраниальной резекции АГГМ возникают примерно у 6-10 чел. из 100 прооперированных пациентов.
После трансназального сеанса у большинства людей некоторое время наблюдается затруднение носового дыхания, неприятные ощущения в носоглотке. Причина – необходимое интраоперационное разрушение отдельных структур носа, как следствие, болезненные признаки. Дискомфорт в носоглоточной области обычно не расценивается как осложнение, если не усиливается и длится недолго (до 1-1,5 мес.).
Окончательно оценить эффект от операции возможно только через 6 месяцев по снимкам МРТ и результатам гормональных анализов. В целом, при своевременном и правильном проведении диагностики и оперативного вмешательства, качественной реабилитации, прогнозы благоприятные.
Очень важно обратиться за получением грамотного лечебного пособия к лучшим специалистам по нейрохирургическому профилю. Некомпетентный подход, малейшие врачебные ошибки во время хирургии на головном мозге, усеянном нервными клетками и отростками, сосудистыми магистралями, могут стоить пациенту жизни. В странах СНГ по данной части настоящих специалистов с большой буквы очень трудно найти. Ехать за границу – мудрое решение, однако не каждый может осилить финансово, к примеру, «золотое» лечение в Израиле или Германии. Но на этих двух государствах ведь свет клином не сошелся.
Центральный Военный Госпиталь г.Прага.
Обратите внимание, не менее успешной в области нейрохирургии головного мозга является Чехия. В Чешской Республике благополучно оперируют аденомы гипофиза, используя самые передовые технологии аденомэктомии, причем так же технически безупречно и с минимумом рисков. Идеально обстоят здесь дела и с предоставлением консервативной помощи, если по показаниям пациенту не нужна операция. Разница между Чехией и Германией/Израилем в том, что услуги чешских клиник как минимум вдвое обходятся дешевле, а медицинская программа всегда включает полноценную реабилитацию.
источник