Эффективное лечение бесплодия с помощью АЛТ. Иммунологические формы и невынашивание беременности побеждены!
По статистике примерно 25% женщин в России страдают бесплодием, в то время как на Западе эта цифра подходит к ужасающим 44%. Давайте попробуем разобраться, почему так происходит…
Современная медицина накопила немало фактов, указывающих на важную роль иммунных процессов в развитии первичного и вторичного бесплодия, а также не вынашивания беременности. Иммунологическое бесплодие относится к особым формам нарушения детородной функции у мужчин и женщин. Оно обусловлено целым рядом причин.
Например, одной из причин, препятствующих рождению ребенка у практически здоровых супругов, может быть генетическая несовместимость. В этих случаях проблемы деторождения заключаются не в зачатии, а в неспособности выносить ребенка.
Генетическую индивидуальность нашего организма обеспечивает особый фактор, так называемый HLA — человеческий лейкоцитарный антиген. Располагаясь на поверхности иммунных клеток, этот фактор распознает все чужеродные вещества, а также бактерии, вирусы и даже собственные клетки, претерпевшие изменения в результате старения или какого-либо патологического процесса.
Как только распознается «нарушитель», иммунная система дает команду на производство защитных антител для уничтожения чужеродного агента. Беременность для организма матери — по своей сути тоже «чужеродное вторжение».
Зародившийся плод несет два вида генетической информации – HLA матери и HLA отца, которые обычно не совпадают с генетическим кодом матери. Поэтому природой заложен механизм иммунологической защиты плода. Заключается он в образовании так называемых «блокирующих антител». Блокирующие антитела препятствуют возникновению «агрессивной иммунной реакции» материнского организма на генетическую чужеродность развивающегося ребенка. Эти антитела вырабатываются на самых ранних сроках беременности для защиты плаценты и будущего малыша от «естественного» отторжения.
Чем больше выражено различие родителей по генетическому типу, тем больше производится защитных антител для ребенка. В случае, когда супружеские пары весьма схожи по своим HLA – типам, организм матери на ранних сроках беременности практически не реагирует на плод из-за выраженной генетической общности. В дальнейшем отсутствие или низкое содержание защитных антител в процессе внутриутробного развития ребенка и формирования его биологической индивидуальности приводит к иммунологическому конфликту, что сопряжено с прерыванием беременности.
Своевременные генетические исследования позволяют предотвратить возникновение конфликта между организмом матери и ребенка, путем усиления синтеза блокирующих — защитных антител, обеспечивающих естественное развитие нормально протекающей беременности.
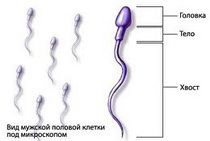
Особую негативную роль при иммунологическом бесплодии играют антиспермальные антитела. Они могут находиться в крови или в других средах организма: у мужчин – в эякуляте, а у женщин – в среде цервикального канала или матки. Сперма, состоящая из сперматозоонов и спермальной плазмы, с иммунологической точки зрения содержит многочисленные факторы — антигены, способные вызывать образование антител.
У мужчин возможно возникновение аутоантител, направленных против его собственных сперматозоидов, например, после травмы, воспалительных заболеваний, при нарушении проходимости семявыводящих протоков. Антиспермальные антитела могут нарушить сперматогенез – продукцию семенных клеток, что в итоге приводит к уменьшению количества сперматозоидов или даже к полному их отсутствию. Из-за негативного влияния на сами сперматозоиды может снижаться их подвижность.
Организм женщины может реагировать на сперматозоид аналогично реакции на чужеродные клетки. С каждым половым актом женский организм сталкивается с большим количеством сперматозоидов, что может вызвать иммунный ответ, но такая реакция наблюдается у небольшого числа женщин. Провоцирующими факторами, которые могут повысить риск подобной женской иммунной реакции, являются не только инфекции и воспалительные заболевания, но и эндометриоз, а также отягощенный аллергический анамнез.
У женщин антиспермальные антитела синтезируются в слизистой оболочке цервикального канала (реже в эндометрии и трубах). Они могут прикрепляться к поверхности сперматозоида, а такой «груз» будет «непосильной ношей», поэтому ему будет сложно добраться до яйцеклетки.
Таким образом, антиспермальные антитела в организме мужчин и женщин, могут негативно влиять на процессы зачатия, так как снижают подвижность сперматозоидов вплоть до их полной неподвижности, что препятствует процессу оплодотворения яйцеклетки. Антиспермальные антитела способны также разрушать семенные клетки мужчин.
Существуют предрасполагающие факторы, которые могут повысить риск образования антиспермальных антител. К ним относятся инфекции, передающиеся половым путем, хронические воспалительные заболевания, разнообразные перенесённые травмы и операции.
Следует отметить особую значимость хронических воспалительных процессов в развитии бесплодия. В результате хронического воспалительного процесса нарушается анатомическая структура детородных органов, развиваются спаечные процессы, образуются эрозии слизистых оболочек, нарушается целостность эпителия влагалища и эндометрия. Это ведет к нарушению менструального цикла, дисфункции яичников и как следствие — развитию женского бесплодия.
Хроническое воспаление способствует также образованию в организме женщины антител к собственным тканям и клеткам. Например, к оболочке фолликула и фолликулярной жидкости. Нарушается цикличность работы яичников, процесс вызревания и качество яйцеклетки.
Причина неуклонного катастрофического роста хронических форм воспаления кроется в нарушении защитных функций иммунной системы. Ряд причин, таких как стресс, загрязнение окружающей среды, неправильное питание, бесконтрольное применение лекарств нарушают иммунитет. В результате иммунная система слабо реагирует на вторжение инфекционных агентов, что предопределяет развитие хронических форм бактериальных, вирусных, грибковых инфекций, в том числе передающиеся половым путем (хламидиоз, микоплазмоз, уреаплазмоз, кандидоз, генитальный герпес, вирус папилломы человека и др.).
Традиционно для лечения хронических рецидивирующих бактериальных и вирусных заболеваний генитального тракта используются антибиотики и противовирусные препараты. Но все чаще врач сталкивается с ситуациями, когда новейшие антибактериальные и противовирусные препараты не способны полностью прекратить инфекционный процесс, а только переводят его в затяжную, стертую фазу, имитируя выздоровление, что в дальнейшем может приводить к развитию бесплодия у женщин, т.к. нарушаются процессы оплодотворения женской яйцеклетки мужскими семенными клетками. Хронические урогенитальные инфекции могут также препятствовать нормальному развитию беременности.
Нет ничего проще. Заполните данную форму!
В 70-е годы прошлого столетия возникло новое направление в лечении иммунологических форм бесплодия, которое заключается в использовании иммунных клеток – лимфоцитов для восстановления нарушения иммунитета.
Что такое лимфоциты? Лимфоциты — главные клетки иммунной системы, распознающие инфекционные агенты, и запускающие при их обнаружении каскад сложных иммунных реакций, направленных на уничтожение возбудителей, ликвидацию воспалительного процесса и восстановление нормальной структуры и функции поврежденных органов.
В конце 70-х годов на западе — Фольком, а в нашей стране — академиком В.И. Говалло, был предложен уникальный способ преодоления проблемы привычного не вынашивания беременности при HLA-идентичности супружеской пары. Для стимуляции синтеза защитных антител женщину иммунизируют лимфоцитами мужа. Это в 10 тысяч раз повышает антигенную нагрузку на иммунную систему женщины и способствует активной выработки блокирующих антител, препятствующих иммунному конфликту, между организмом матери и ребенка.
В последние годы изучается возможность использования иммунокомпетентных клеток при проведении процедуры экстракорпорального искусственного оплодотворения (ЭКО). Лимфоциты, выделенные из небольшого количества венозной крови женщины, активируют вне организма — хорионическим гонадотропином человека, после чего вводят внутриматочно, одновременно с оплодотворенной яйцеклеткой. Это способствует существенному повышению процента положительных результатов процедуры ЭКО.
Собственные иммунные клетки – лимфоциты успешно используются в комплексном лечении хронических урогенитальных инфекций. В этом случае применяют метод внутривлагалищной аутолимфоцитотерапии.
Суть метода заключается в использовании лимфоцитов, выделенных из небольшого количества венозной крови пациентки, и активированных вне организма различными иммуномодуляторами – лекарственными препаратами, повышающими активность защитных реакций организма и особенно местного иммунитета.
Метод внутривлагалищной аутолимфоцитотерапии образно можно сравнить с действием «десанта» активированных иммунных клеток непосредственно в очаге «конфликта». В этом случае иммунокомпетентные клетки обеспечивают высокую эффективность и специализированную направленность иммунных реакций. Активация местного иммунитета, как правило, не сопровождается иммунными процессами генерализованной формы, такими как: повышение температуры тела, обострение сопутствующих хронических инфекций, активация аллергических и аутоиммунных процессов в организме.
Сюжет о применении внутривлагалищной аутолимфоцитотерапии при иммунологическом бесплодии (О самом главном, 15.03.2017)
Смотрите сюжет с отметки 30:52
Внутривлагалищная аутолимфоцитотерапия проводится в условиях дневного стационара. Взвесь аутолимфоцитов в стерильном, физиологическом растворе вводится врачом-гинекологом в полость влагалища. Процедура введения бескровна и абсолютно безболезненна.
В процессе приготовления препарата лекарственные средства, используемые для активирования лимфоцитов, полностью удаляются из взвеси клеток. Внутривлагалищная аутолимфоцитотерапия способствует прекращению или стойкой ремиссии хронического воспалительного процесса, активирует на клеточном уровне восстановление нормальной структуры и функции детородных органов, а также возвращает женщине способность к зачатию и вынашиванию ребенка в случае осложнений.
Метод аутолимфоцитотерапии используется также при восстановлении нарушений иммунных процессов, которые сопровождаются тенденциями к повышению синтеза антител к сперматозоидам и структурам желтого тела у женщин. В этих случаях иммунные клетки – лимфоциты, выделенные из небольшого количества венозной крови, вводятся подкожно — от 6 до 8 процедур с интервалом 2 раза в неделю. Лечение проводят амбулаторно.
Запишитесь на прием к автору метода АЛТ!
Аллерголог-иммунолог Логина Надежда Юрьевна примет Вас в Москве в будний день
источник
Иммунологическое бесплодие – гипериммунное состояние женского или мужского организма, сопровождающееся секрецией специфических антиспермальных антител. Иммунологическое бесплодие проявляется несостоятельностью зачатия и наступления беременности при регулярной половой жизни без контрацепции при отсутствии других женских и мужских факторов инфертильности. Диагностика иммунологического бесплодия включает исследование спермограммы, антиспермальных антител плазмы, проведение посткоитального теста, MAR-теста и других исследований. При иммунологическом бесплодии применяются кортикостероиды, методы иммунизации и вспомогательные репродуктивные технологии.
Иммунологическое бесплодие — наличие патологического антиспермального иммунитета, препятствующего процессу оплодотворения яйцеклетки и имплантации эмбриона. При иммунологическом бесплодии антитела к сперматозоидам – антиспермальные антитела (АСАТ) могут синтезироваться как женским, так и мужским организмом и присутствовать в цервикальной и внутриматочной слизи, сыворотке крови, семенной плазме, семявыводящих протоках. Иммунологический фактор оказывается причиной бесплодия у 5-20% семейных пар в возрасте до 40 лет, при этом АСАТ могут выявляться только у одного супруга или сразу у обоих. Изучением проблемы иммунологического бесплодия занимаются специалисты в области репродуктивной медицины (гинекологи — репродуктологи, андрологи).
В минимальном количестве АСАТ могут присутствовать у фертильных мужчин и женщин, но их фиксация на мембранах большинства сперматозоидов резко ухудшает прогноз на беременность. Это связано с нарушением качества и фертильности спермы — повреждением структуры и резким спадом подвижности сперматозоидов, снижением их способности проникать в цервикальную слизь, блокадой подготовительных стадий (капацитации и акросомальной реакции) и самого процесса оплодотворения яйцеклетки. При наличии АСАТ существенно снижается качество эмбрионов, нарушаются процессы их имплантации в матку, формирования плодных оболочек и развития, что приводит к гибели зародыша и прерыванию беременности на самых ранних сроках.
По своей антигенной структуре сперматозоиды являются чужеродными для женского и для мужского организма. В норме они защищены механизмами супрессии иммунного ответа: у мужчин — гемато-тестикулярным барьером (ГТБ) в яичке и его придатке, иммуносупрессивным фактором спермоплазмы и способностью сперматозоидов к мимикрии (к сорбции и десоробции поверхностных антигенов); у женщин — уменьшением уровня Т-хелперов, Ig и С3-компонента системы комплемента, повышением числа Т-супрессоров во время овуляции.
Под действием определенных неблагоприятных факторов нарушение защитных механизмов делает возможным контактирование спермальных антигенов с иммунной системой и приводит к развитию иммунологического бесплодия. Причинами выработки аутоантител на сперматозоиды и клетки сперматогенеза у мужчин могут выступать острые и тупые травмы мошонки и операции на яичках, инфекции и воспалительные процессы урогенитального тракта (гонорея, хламидиоз, герпес, ВПЧ, орхит, эпидидимит, простатит), врожденные или приобретенные дефекты половых органов (крипторхизм, перекрут яичка, варикоцеле, фуникулоцеле и др.), онкопатология.
Сбой внутриматочной иммунной толерантности и появление АСАТ у женщин в предимплантационный период могут быть спровоцированы инфекционно-воспалительными заболеваниями репродуктивного тракта, повышенным уровнем лейкоцитов в эякуляте партнера (при неспецифическом бактериальном простатите), контактом с иммуногенными сперматозоидами партнера, уже связанными с его аутоантителами.
Формированию АСАТ у женщин также могут способствовать попадание спермы в ЖКТ при оральном/анальном сексе, применение химических средств контрацепции, коагуляция эрозии шейки матки в анамнезе, нарушения при внутриматочной инсеминации, гормональный «удар» при попытке ЭКО, травма при заборе яйцеклеток. Опосредованно стимулировать выработку АСАТ в женском организме могут другие изоантигены, содержащиеся в эякуляте партнера — ферменты и внутриклеточные антигены сперматозоидов, HLA антигены; несовместимость в системах ABO, Rh-Hr, MNSs.
Степень поражения сперматозоидов зависит от класса (IgG, IgA, IgM) и титра АСАТ, места их фиксации, уровня возникновения иммунной реакции. АСАТ, соединяющиеся с хвостовой частью сперматозоидов, затрудняют их движение, а фиксирующиеся к головке — блокируют слияние с ооцитом.
Иммунологическое бесплодие внешне протекает бессимптомно, не имея видимых проявлений у обоих партнеров. У мужчин с аутоиммунным бесплодием обычно сохраняется активный сперматогенез, эректильная функция и полноценность полового акта. При гинекологическом обследовании женщины не обнаруживаются маточные, трубно-перитонеальные, эндокринные и иные факторы, препятствующие зачатию.
При этом у супружеской пары детородного возраста при условии нормального менструального цикла женщины и регулярной половой жизни без предохранения имеет место отсутствие беременности в течение года и более. При АСАТ у женщин из-за дефекта имплантации и нарушения развития эмбриона наблюдается его гибель и отторжение, прерывание беременности на очень ранних сроках, обычно до того, как женщина может ее обнаружить.
При бесплодии комплексное обследование необходимо пройти и женщине, и мужчине — у гинеколога и уролога-андролога соответственно. Иммунологический характер бесплодия диагностируют по результатам лабораторных исследований: анализа эякулята, специальных биологических проб — посткоитального теста (Шуварского– унера in vivo и Курцрока–Миллера in vitro), MAR-теста; 1ВТ-теста, ПЦМ. определения антиспермальных антител плазмы. На время проведения диагностических испытаний прием гормональных и других лекарственных препаратов прерывают.
Наличие мужского фактора иммунологического бесплодия можно предположить при нарушении спермограммы (резком падении количества, искажении формы, агглютинации и слабой активности сперматозоидов, низкой выживаемости спермы, полном отсутствии живых спермиев). Данные основного посткоитального теста помогают выявить АСАТ в цервикальной слизи по ее воздействию на подвижность и жизнеспособность сперматозоидов в содержимом шеечного канала. Для соединенных с АСАТ сперматозоидов характерна низкая мобильность и адинамия, маятникообразные движения и феномен «дрожания на месте».
Одновременно со спермограммой выполняется MAR-тест, определяющий количество АСАТ-позитивных подвижных сперматозоидов (при MAR IgG >50% очевиден диагноз «мужское иммунное бесплодие»). 1ВТ-тест устанавливают локализацию АСАТ на поверхности сперматозоида и процент АСАТ-связанных спермиев. Методом проточной цитофлуорометрии (ПЦМ) оценивают концентрацию АСАТ на одном сперматозоиде, спонтанную и индуцированную акросомальную реакцию. При выявлении отклонений в спермограмме и посткоитальном тесте показано проведение ИФА с целью определения спектра АСАТ в сыворотке крови. Дополнительно может проводиться ПЦР-исследование на урогенитальные инфекции (хламидии, микоплазмы, ВПГ, ВПЧ, и др.), определение аутоантител к фосфолипидам, ДНК, кардиолипину, тиреоидным гормонам, HLA-типирование. Иммунологическое бесплодие необходимо дифференцировать от женского и мужского бесплодия другого генеза.
При иммунологическом бесплодии проводят коррекцию иммунного статуса женщины длительными курсами или ударными дозами кортикостероидов, назначают антигистаминные и антибактериальные препараты. В случае аутоиммунных процессов (антифосфолипидный синдром) лечение дополняют низкими дозами аспирина или гепарина. Использование барьерного способа контрацепции (презервативов) в течение 6-8 месяцев с исключением контакта сперматозоидов с иммунными клетками половых органов женщины позволяет уменьшить сенсибилизацию ее организма. Подавление иммунитета повышает шансы зачатия в 50% случаев. Для нормализации иммунных механизмов в женском организме предлагается подкожное введение аллогенных лимфоцитов (мужа/донора) до зачатия или внутривенное введение γ-глобулина — смеси белков плазмы от разных доноров.
Устранение мужского компонента иммунологического бесплодия основано на лечении фоновой патологии, приведшей к образованию АСАТ, и может включать оперативные вмешательства, корригирующие аномалии репродуктивного тракта и кровообращения. Возможно назначение приема протеолитических ферментов, цитостатиков и кортикостероидов.
Основными в лечении иммунологического бесплодия выступают вспомогательные репродуктивные технологии, которые требуют тщательного обследования и подготовки супругов. При искусственной инсеминации осуществляется введение спермы мужа непосредственно в полость матки, минуя шеечный канал, в овуляторном периоде женщины. При наличии способных к оплодотворению, но не достигающих яйцеклетку сперматозоидов, применяется метод искусственного оплодотворения. При низком оплодотворяющем потенциале более высокая частота наступления беременности достигается методом ИКСИ — интрацитоплазматической инъекцией одного качественного сперматозоида в цитоплазму яйцеклетки с последующей подсадкой эмбрионов в полость матки.
Для выхода полноценной яйцеклетки проводится гормональная стимуляция суперовуляции. Получение сперматозоидов у мужчин производят путем эякуляции, забором из яичка (TESA, TESE, Micro-TESE) или придатка яичка (PESA, MESA). В тяжелых случаях мужского иммунологического бесплодия используется донорская сперма. Наличие высокого титра АСАТ в крови женщины является противопоказанием для инсеминации, ИКСИ и ЭКО и требует продолжительного лечения до нормализации их уровня. Перспективно при лечении иммунологического бесплодия использование более качественных морфологически селекционных или генетически здоровых и функционально активных сперматозоидов (ИМСИ и ПИКСИ) и предимплантационной выбраковки или обработки эмбрионов (ассистированный хэтчинг). Для повышения вероятности наступления беременности производится предимплантационная криоконсервация эмбрионов.
Иммунологическое бесплодие имеет достаточно специфический характер: АСАТ вырабатываются на сперматозоиды конкретного мужчины, и при смене партнера появляется возможность беременности. При полноценном лечении с использованием современных ВРТ иммунологическое бесплодие удается преодолеть в большинстве нетяжелых случаев. Вероятность беременности в естественном цикле в отсутствие лечения мужчины с MAR IgG > 50% составляет
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Иммунологическое бесплодие — нарушение репродуктивной функции, обусловленное поражением сперматозоидов антиспермальными антителами (АСАТ) в репродуктивной системе мужчины или женщины.
Распространённость иммунологического бесплодия составляет 5-15% из числа бесплодных супружеских пар. Частота выявления АСАТ у пациентов, состоящих в бесплодном браке, значительно варьирует в зависимости от многих причин, составляя в среднем для мужчин 15%, а для женщин вдвое выше — 32%.


Степень повреждения сперматозоидов зависит от:
• Класса антител
• Количеством выработанных иммунной системой антител АСАТ, их концентрацией
• Плотности покрытия антителами поверхности сперматозоидов
• От того, какие структуры сперматозоидов повреждаются антителами.
В зависимости от сочетания этих повреждающих факторов на репродуктивную систему выявляются следующие патологии:
• Нарушение формирования сперматозиодов, приводящее к олигоспермии, тератотоспермии и азооспермии.
• Снижение и/или подавление подвижности сперматозоидов.
• Подавление процесса взаимодействия половых клеток на этапе зачатия.
• Нарушения проходимости половых путей женщины и семявыводящих путей мужчины.
• Блокирование процесса имплантации эмбриона.
Существуют предрасполагающие факторы, обусловливающие нарушение барьера между кровью и функциональным эпителием яичек и способствующие формированию иммунного ответа на сперматозоиды у мужчин.
Причины развития иммунологического бесплодия у мужчин:
• инфекции передающиеся половым путем (гонорея, хламидиоз и т.п.);
• хронические воспалительные заболевания (простатит, эпидидимит, орхит);
• перенесённые травмы и операции на органах малого таза, мошонки.
• анатомические нарушения (паховая грыжа, варикоцеле, обструкция семявыносяших путей, крипторхизм, перекрут яичка, агенезия семявыносящих протоков).
Причины развития иммунологического бесплодия у женщин:
Причины нарушения иммуносупрессии женщины по отношению к сперматозоидам:
• Инфекции передаваемые половым путём (генитальный герпес, гонорея, хламидиоз, уреаплазмоз и т.д.)
• Хронические воспалительные заболевания женских половых органов
• Генитальный эндометриоз
• Аллергические заболевания
В большинстве случаев АСАТ, образованные в женском организме вызывают локальный иммунный ответ. Наиболее часто иммунная реакция проявляется на уровне шейки матки; в меньшей степени в иммунном ответе принимают участие эндометрий, маточные трубы и влагалище. Это обусловлено тем, что в слизистой оболочке канала шейки матки содержится большое количество плазматических клеток, способных синтезировать компоненты секреторного IgA. Вместе с тем в цервикальной слизи возможно выявление и других иммуноглобулинов, в частности IgG, имеющих значение для развития иммунологического бесплодия.

Исследования производимые при данном виде бесплодия весьма многообразны, единых стандартов диагностики и интерпретации результатов на данный момент не разработано.
1. Коррекция иммунологического статуса мужчины и женщины. Производится с целью снижения числа антиспермальных антител.
2. Применение андрогенов для лечения мужского бесплодия. Дело в том, что при выявлении в организме мужчины АСАТ часто поражается и та часть ткани яичек, которая вырабатывает тестостерон, от которого напрямую зависит активность формирования сперматозиодов.
3. Инсеминация женщины спермой мужа. Производится эндоскопическим способом.
4. Применение вспомогательных репродуктивных технологий (ВРТ).
Автор: Ткач И.С. врач, хирург офтальмолог
источник
Жизнедеятельность организма основывается на бесперебойной работе всех его механизмов.
Ответственность, за все протекающие процессы, берет на себя иммунная система, которая, несмотря на свою важную роль, способна к осечкам и выходу из строя.
Нарушение в работе организма могут быть не только следствием ослабления щита, но и наоборот, чрезмерной его активизации. Сбои затрагивают абсолютно все системы человеческого организма, в том числе, и репродуктивную.
Согласно статистике, около 15% женщин до 45 лет не могут зачать ребенка по причине такого заболевания, как иммунологическое бесплодие. Что это такое, как его диагностировать и лечить? – тема сегодняшней статьи.
Что такое иммунологическое бесплодие?
Иммунологическое бесплодие – отсутствие способности к зачатию у женщин и мужчин, не имеющих диагностированных физиологических отклонений в репродуктивной системе.
Процесс подавления сперматозоидов антителами
Заболевание является следствием непереносимости собственных или партнерских биологических жидкостей, их компонентов, и заключается в уничтожении иммунной системой чужеродных тел – сперматозоидов.
Клиническая картина недуга проявляется в том, что абсолютно здоровый мужчина с развитой эректильной функцией и активными половыми клетками, вместе с женщиной, не имеющей выявленных аномалий и нарушений в половой системе, не могут зачать ребенка при полноценных половых актах.
Иммунное бесплодие возникает по причине того, что, руководствуясь выполняемыми функциями, защита организма вырабатывает антиспермальные антитела (далее АА), уничтожающие сперматозоидов.
Склеивание сперматозоидов антителами
Встречаются следующие виды антител:
- Частично обездвиживающие, приводящие сперматозоида к ступору.
- Склеивающие между собой мужские половые клетки для предотвращения их контакта с яйцеклеткой.
Причины иммунологического бесплодия
Диагностическое обследование позволяет констатировать факт наличия выработанных антител, точные причины иммунологического бесплодия назвать нельзя, поскольку данное заболевание может носить как врожденный, так и приобретенный характер.
Предполагаемыми виновниками бесплодия могут стать:
Повышенная чувствительность женского организма компонентам семенной жидкости и конфликт между генами партнеров
При обнаружении сперматозоидов в маточных трубах, иммунные клетки секреции начинают активно вырабатывать антитела, которые, при повторном обнаружении нежелательных объектов ударяют по ним с новой силой.
Появление АА в женском организме может быть следствием попадания семенной жидкости в ЖКТ или повреждения тканей, в процессе забора яйцеклеток для ЭКО.
Предполагает уничтожение сперматозоидов внутри мужского тела, и не имеет других проявлений в организме.
Выработка антител, способствующих склеиванию между собой половых клеток, происходит в плазме сосудов, расположенных на яичках.
Аутоиммунное бесплодие из-за заболеваний машонки
Подобным заболеванием наиболее подвержены представители сильного пола, когда-либо перенесшие заболевания органов мошонки.
Симптомы иммунологического бесплодия у женщин
Выявить иммунологическое бесплодие у женщин достаточно сложно, заболевание протекает без внешних симптомов.
Осмотр пациентки и УЗИ не выявляют аномалию, достоверных результатов не дают и анализы гормонов половой и эндокринной систем.
В большинстве случаев, диагностировать заболевание возможно спустя 2-4 года активной половой жизни, при отсутствии видимых проблем с менструальным циклом и половыми органами женщины в целом.
У абсолютно здоровых партеров, беременность может не наступать в течение 1-1,5 лет, это явление считается нормальным и не должно являться поводом для беспокойства.
Начальным этапом, позволяющим диагностировать иммунологическое бесплодие у женщин, является забор крови и цервикальной слизи для анализа.
При выявлении АА в плазме или секреции, продолжается исследование уже обоих партнеров следующими методами:
Посткоитальный тест или проба Шуварского
Основывается на тщательном исследовании выделений шейки матки и секреции задней стенки влагалища.
Обязательными условиями получения достоверных результатов теста являются:
- Совпадение проводимого анализа с предполагаемой датой овуляции.
- Отсутствие половых актов как минимум, в течение 4-х дней до даты исследования.
- Отсутствие в крови партнеров любых медицинских препаратов.
- Забор материалов для изучения не позднее, чем через два часа после незащищенного полового акта с эякуляцией.
Проведение исследования основывается на подсчете жизнеспособных сперматозоидов, оставшихся в цервикальной и влагалищной секреции после полового акта.
Так, результат будет считаться:
- положительным, при обнаружении более 10 подвижных сперматозоидов;
- сомнительным, в случае обнаружения менее 10 живых половых клеток;
- отрицательным, при отсутствии жизнеспособных сперматозоидов в принципе.
Этот метод схож по своим принципам с вышеуказанным исследованием, отличием двух способов является наблюдение за мужскими половыми клетками в искусственно созданной среде, максимально приближенной по свойствам к выделениям из влагалища.
Для получения достоверных результатов, в предполагаемый день созревания яйцеклетки, из половых путей женщины проводится забор цервикальной и влагалищной секреции, в которую чуть позже будут помещены сперматозоиды.
Далее, при постоянном температурном режиме в 370С, на предметное стекло помещаются изъятые у партнеров материалы.
Для повышения эффективности исследования привлекаются донорские клетки и выделения, при этом:
- в выделения обследуемой женщины добавляются сперматозоиды донора и партнера;
- в донорские выделения по очереди помещаются половые клетки как обследуемого мужчины, так и другого донора.
Результат теста оценивается после 5-6 часового наблюдения. Данный метод позволяет получить максимально точный результат, благодаря исключению влияния таких негативных факторов, как инфекционные воспалительные процессы.
Самой сложной считается тестирование по методу Изоджима. За основу способа берется сравнение поведения сперматозоидов в различных средах: выделений из влагалища, плазме крови, сыворотке.
Лечится ли иммунологическое бесплодие? Однозначно ответить на поставленный вопрос невозможно, важную роль играет степень запущенности заболевания и индивидуальные особенности каждого пациента.
Кроме того, не существует стандартных подходов к лечению заболевания. В любом случае, назначаемая терапия направлена на подавление активизировавшейся защиты организма выработанных антител.
Иммунологическое бесплодие – лечение консервативными методами.
- Отсутствие незащищенных половых актов на продолжительное время с целью ослабления активности выработанных антител.
- Гормональная коррекция, путем введения женщине соответствующих препаратов в течение недели до предполагаемой даты овуляции.
- Иммуномодуляция. Не самый безопасный и проверенный метод, предполагает коррекцию системы иммуноглобулином и блокаторами некроза новообразований. Эффективность введения подобных средств находится в стадии лабораторного изучения.
- Внедрение, предварительно очищенных от антител, мужских половых клеток в полость матки — самый эффективный и безопасный способ.
Иммунологическое бесплодие у женщин – лечение народными методами
Заболевание, основанное, вызванное отторжением иммунной системой чужеродных клеток, существовало с давних времен.
В народной медицине существует множество способов борьбы с недугом, наиболее популярными являются:
- Спринцевание отваром календулы и ромашки.
- Употребление настойки из герани.
- Употребление отвара из прополиса с календулой.
- Прием экстракта подорожника.
Польза от применения народных средств научно не доказана, однако, прием отваров и настоек не принесет вреда организму.
Настойки из герани для лечения иммунологического бесплодия
По предварительной консультации с лечащим врачом, лечение натуральными продуктами можно проводить параллельно с консервативными методами.
Выявление аномалии, связанной с влиянием иммунной системы на репродуктивную функцию – не повод для паники, при незапущенном течении болезни, положительный результат достигается в 80% случаев.
Залог успешной борьбы с диагнозом иммунологическое бесплодие – лечение. Как лечить, какие методы использовать — зависит от индивидуальных особенностей организма, клинической картины заболевая, здоровья репродуктивной системы в целом.
Альтернативным способом зачатия и наиболее удачным выходом из положения является ЭКО. Специалисты рекомендуют использовать Экстракорпоральное оплодотворение в крайних случаях, при отсутствии положительного эффекта от приема медикаментозных препаратов, пересадки обработанных сперматозоидов в матку.
Видео: Иммунологическое бесплодие
Еще один вид бесплодия это иммунологическое бесплодие. Такое бесплодие связано с выработкой, как у мужчин, так и у женщин, антиспермальных антител. Так иммунная система человека влияет на работу репродуктивной функции. Заболевание это никак не проявляется и не имеет симптомов, кроме отсутствия возможности зачать ребенка.
Иммунологическое бесплодие – это заболевание при котором у пары отсутствуют заболевания мочеполовой системы а забеременеть не получается. Точно установить причину патологии проблематично.
Еще недавно ученые были уверены, что такое бесплодие может быть только у женщины. Проявляется это заболевание у женщины так, иммунные клетки которые должны отвечать за овуляцию просто не воспринимают сперматозоиды определенного мужчины. Иммунитет женщины принимает сперматозоиды как инородный объект и отторгает их. Поэтому оплодотворение яйцеклетки не происходит.
На сегодняшний день, в результате исследований, удалось доказать, что и иммунитет мужчины способен вырабатывать антиспермальные антитела. Таким образом, яички мужчины могут просто не воспринимать женскую фолликулярную жидкость, и даже собственные биологические компоненты. Такой процесс называется аутоиммунизацией.
При аутоиммунизации у мужчины, в организме происходит сопротивление между собственными биологическими материалами и антителами. Иммунные клетки, которые находятся в яичках, производят антитела. Антитела воспринимают биологический материал как инородный объект. В результате сопротивления с собственными антителами сперматозоиды просто склеиваются между собой, значительно снижая качество спермы. Способность мужчины к оплодотворению, в этом случае, также существенно снижается.
Самым основным признаком иммунологического бесплодия является отсутствие наступления беременности при нормальном качестве спермы у мужчины и нормальной работы репродуктивных органов у женщины.
Главная причина такого бесплодия на сегодняшний день неизвестна. Врачи говорят о наследственности и индивидуальной особенности человека, как об основной причине иммунологического бесплодия.
Особенности иммунного фактора бесплодия:
- Аутоиммунизация.
- Антитела.
- Сильная чувствительность женской иммунной системы к сперме конкретного мужчины. В этом случае, женские антитела уничтожают сперматозоиды, воспринимая их, как инородный объект.
По статистике, чаще такое бесплодие встречается у мужчин при наличии заболеваний и травм органов мошонки. Например: орхит, водянка, травмы яичек, варикоцеле, застой спермы или киста семенного канатика.
Статистика среди факторов бесплодия
Определить степень иммунологического бесплодия можно с помощью спермограммы с MAR тестом (анализа спермы). В анализе будут приведены показатели титра АСАТ и класса IgG, IgA, IgM. Также в анализе будет показан уровень возникновения иммунной реакции и места фиксации сперматозоидов. Подробнее о том, как сдавать и расшифровывать результаты этого анализа читайте в этой статье.
Видео из лаборатории о спермограмме с MAR тестом:
По причине иммунологического бесплодия от 6 до 22% пар не могут зачать ребенка. Если в течение года попыток забеременеть результата нет, то одной из возможных причин бесплодия может быть именно нарушения связанные с иммунитетом родителей, одного или двух. Бывает, что при таком бесплодии беременность наступает, но очень высока вероятность выкидыша на ранних сроках.
Таблица с видами бесплодия и их симптомами
Одним из методов выявления этого заболевания является посткоитальный тест. Пред сдачей этого теста нужно чтобы мужчина уже прошел свое тестирование (спермограмму). Если по результатам спермограммы будет понятно, что мужчина здоров, то назначается посткоитальный тест.
Его сдает женщина на 14 день начала цикла менструации. Для теста на исследование берут цервикальную жидкость. Перед сдачей теста пара должна воздерживаться три дня от половой близости. Сам тест сдается спустя 10 часов после полового акта, но не дольше одних суток (24 часа). По результату исследований будет ясно, есть ли в фолликулярной слизи сперматозоиды. Если они присутствуют, будет определена их активность.
Расшифровка результатов посткоитального теста
Помимо посткоитального теста иммунологическое бесплодие можно определить дополнительными исследованиями, которые в себя включают:
- метод латексной агглютинации;
- смешанный антиглобулиновый тест;
- с помощью иммуноферментного анализа;
- при помощи пенетрационного теста.
Также для установления диагноза и определения уровня АСАТ (антиспермальных антител) нужно дополнительно сдать фолликулярную жидкость и кровь.
Полезное и интересное видео:
В связи со сложностью определения точных причин такого бесплодия назначение лечения очень проблематично. Лечение включает в себя несколько способов: хирургическое вмешательство, иммуностимулирующие и андрогенные препараты.
Помимо вышеперечисленных способов лечения, дополнительно назначаются антибиотики, антигистаминные препараты и противовоспалительные средства. Чтобы исключить случайное зачатие в период действия сильнодействующих препаратов пара во время полового акта обязана использовать презерватив для контрацепции.
Время курса лечения иммунологического бесплодия составляет от полугода до 8 месяцев. В результате лечения чувствительность организма к спермальным антигенам снижается, вероятность зачатия увеличивается.
За три дня до овуляции женщине назначаются препараты для повышения уровня эстрогена. Иногда назначается курс гормональных препаратов а также кортикостероиды.
Иммунологическое бесплодие поддается лечению при помощи инсеминации (исскуственного ввода спермы в женский организм). ЭКО (экстракорпоральное оплодотворение) – это еще один действенный метод зачатия ребенка при иммунологическом бесплодии. В этом случае оплодотворение яйцеклетки происходит в специальной среде вне женского организма. После оплодотворения производится подсадка змбриона в полость матки.
Многие семейные пары пытаются лечить иммунологическое бесплодие способами и рецептами народной медицины. Обязательно проконсультируйтесь у врача, не стоит заниматься самолечением.
Если у семейной пары не получается зачать ребенка в течение года это серьезная проблема, возможно это иммунологическое бесплодие. Чтобы добиться появления ребенка на свет не стоит пускать ситуацию на самотек, нужно обязательно обратиться к врачу.
Не забывайте писать комментарии и ставить оценку статье звездочками. Спасибо за посещение сайта, надеемся мы смогли вам помочь.
Содержание статьи: Иммунологическое бесплодие у женщин – это отсутствие возможности забеременеть или выносить плод из-за отторжения сперматозоидов иммунной системой. Если они поражены белками АСАТ, их продвижение по цервикальному каналу становится невозможным – оплодотворение не происходит. АСАТ – это антиспермальные антитела. Они появляются в организме, как продукт жизнедеятельности иммунитета. Анализы при иммунологическом бесплодии выявляют повышенное содержание АСАТ в крови. Выбор метода лечения определяет врач – на основе анамнеза, состояния здоровья женщины и её партнера.
Факторов, способных спровоцировать женское бесплодие иммунного типа, очень много. К явлениям, вызывающим повышение уровня АСАТ, относят следующие случаи:
• Заболевания половой области, протекающие хронически и сопровождающиеся воспалением репродуктивных органов.
• Инфицирование в процессе полового акта (хламидиоз, гонорея, генитальный герпес).
• Аллергическая реакция на сперматозоиды, индивидуальная непереносимость семенной жидкости.
• Травмы в области половых органов: микротрещины на слизистых оболочках, разрывы. На их появление организм пациентки реагирует увеличением количества Т-супрессивных элементов и Т-хелперов.
• Попадание сперматозоидов в органы желудочно-кишечного тракта в результате орального секса, что стимулирует иммунные механизмы.
• Использование гормональных контрацептивов до планирования беременности.
• Флокуляция эрозии шейки матки, диагностированной врачом при гинекологическом осмотре.
• Механическое травмирование мягких тканей при заборе яйцеклетки в рамках искусственного добавления сперматозоидов.
• Неправильное проведение процедуры внутриматочного оплодотворения.
• Несовместимость систем ABO и MNSs пациентки и ее партнера.
Кроме того, причины иммунологического бесплодия у женщин могут быть связаны с контактом со сперматозоидами, которые связаны с аутоантителами при собственном иммуногенном статусе. Проблему может вызвать и чрезмерное количество лейкоцитов, обнаруживаемое в эякуляте мужчины (характерный признак простатита бактериального происхождения).
В первую очередь специалисты устанавливают характер бесплодия. Врач проводит визуальный осмотр пациентки, после чего назначает анализ крови для изучения состава и количества антител.
Чтобы подтвердить, что причина бесплодия – нарушение в организме женщины, мужчины обычно сдают тест MAR. Он позволяет определить число сперматозоидов, атакуемых антителами при половом контакте. Другой способ – посткоитальный тест, который также называется пробой Шуварского. Этот метод позволяет увидеть реакцию женского организма на сперматозоиды, попадающие в фаллопиевы трубы. В процессе оценки результатов анализа учитывают ряд параметров:
• Степень кристаллизации.
• Консистенция цервикальной жидкости.
• Однородность.
• Степень растяжения.
Тест проводят в период перед овуляцией и спустя 4-5 часов после полового акта. До момента проведения диагностики партнёры должны соблюдать половой покой на протяжении 4-6 дней. Если проблему вызывает иммунологический фактор бесплодия, результаты пробы позволяют выявить это и принять решение о дальнейшей терапии.
Также диагностические манипуляции включают комплексные исследования антиспермальных видов антител в крови, анализ спермы партнера и другие процедуры. Выполнять обследование необходимо обоим супругам, чтобы полностью исключить факторы риска.
После выявления причины специалисты назначают корректировку состояния иммунитета у женщины. Для этого используются кортикостероидные средства. Препараты принимаются в рамках долгосрочного курса или кратковременными большими дозами, дополняются антигистаминными и противобактериальными лекарствами. Первая разновидность используется для устранения аллергической реакции, вторая – для нормализации микрофлоры и устранения воспалительных процессов. Лечение также включает применение основных способов в зависимости от анамнеза:
• При выявлении синдрома АФС врач может назначить применение Гепарина или Аспирина в небольших дозах.
• Применение барьерных методов предохранения на протяжении срока, составляющего 7 месяцев или больше. При половых актах необходимо исключать прямой контакт сперматозоидов с женскими внутренними органами, чтобы снизить чувствительность к ним.
• Использование иммуносупрессивных препаратов, которое, согласно статистике, увеличивает шанс успешного оплодотворения в 50% ситуаций.
• Нормализация действия иммунных защитных барьеров. С этой целью врачи могут назначить подкожные инъекции лимфоцитов партнера до этапа зачатия. Другой вариант – внутривенные уколы Y-глобулина, который представляет собой комбинированный состав плазмы от нескольких доноров.
Лечение патологии включает применение дополнительных методов репродукции, для проведения которых требуется полное обследование и подготовка обоих партнеров. В рамках искусственного оплодотворения сперматозоиды мужчины вводят в маточную полость, не позволяя им оказаться напрямую в шейке.
Процесс проводится во время овуляции. Если репродуктивный потенциал понижен, увеличить возможность наступления беременности можно с помощью метода ИКСИ. Он представляет собой инъекцию одного сперматозоида внутрь цитоплазменной структуры яйцеклетки. После чего внутрь матки подсаживают уже развивающийся эмбрион.
Чтобы был возможен выход яйцеклетки с полноценными функциями, выполняется стимуляция процесса суперовуляции с приемом гормональных препаратов.
Сперматозоиды добывают посредством мужской эякуляции, а также при процедуре забора из яичка или придатков (методики TESE, MESA, PESA). Если анализы обнаруживают повышенное количество титров белка АСАТ в женском организме, инсеминацию проводить нельзя: требуется прием препаратов, которые понизят уровень. Хорошие перспективы имеют методики ПИКСИ и ИМСИ, позволяющие использовать здоровые с точки зрения генетики и активные сперматозоиды.
Кроме того, перед имплантацией производится обработка эмбриональных телец, выбраковка наиболее жизнестойких из них. Для повышения шанса пациентки успешно забеременеть эмбрионы проходят через процедуру криоконсервации.
Мероприятия, нацеленные на предотвращение появления патологии, как таковые не проводятся ввиду невозможности определить проблему заранее. Снизить риск иммунологического бесплодия можно, если придерживаться следующих рекомендаций:
1. Соблюдение правил интимной гигиены, профилактика воспалительных процессов.
2. Прохождение анализов перед половой жизнью на предмет инфицирования хламидиями, вирусами герпеса или гонореи.
3. Снижение травматичности в процессе полового акта.
4. Отказ от гормональных контрацептивов и препаратов, повышающих сопротивляемость иммунной системы.
По статистике, применение альтернативных методов репродукции позволяет ликвидировать проблему иммунологического бесплодия у каждой третьей пары. После 3 инсеминации искусственным путем, шанс забеременеть поднимается до 90%, наиболее эффективной считается методика ИКСИ.
На иммунологический фактор бесплодия в числе многих различных причин нарушения репродуктивной функции, как у мужчин, так и у женщин, приходится от 10 до 20%. Частота обнаружения антиспермальных антител (являющихся одной из причин) среди семейных пар зависит от многих факторов, и в среднем составляет: для женщин 32%, для мужчин — 15%.
Благодаря развитию клеточной и молекулярной биологии установлено, что почти все процессы, происходящие в организме человека, протекают с прямым или опосредованным участием иммунной системы. Расстройства в ней способствуют хроническому течению воспалительных процессов, нарушению созревания половых клеток и оплодотворения, развитию токсикозов и гестозов во время беременности, ее невынашиванию и т.д.
Иммунологическое бесплодие, которое условно подразделяют на мужское и женское, обусловлено, как правило, повреждением мужских половых клеток антиспермальными антителами и, в значительно меньшей степени — системой генов тканевой совместимости человека (HLA), которые расположены в шестой хромосоме и представлены большой группой антигенов, связанных с иммунной системой. Несовместимость супружеской пары по антигенам этой системы способствует стимуляции реакций иммунокомпетентных клеток женщины, направленных на сохранение беременности и вынашивание плода.
Белковые структуры сперматозоидов являются аутоантигенами, то есть иммуночужеродными для организма человека. Поэтому в процессе их созревания уже на стадии сперматоцитов первого порядка вырабатываются антиспермальные антитела в виде соответствующих иммуноглобулинов.
Антиспермальные антитела к мембранам головки, среднего отдела или хвоста сперматозоидов, вырабатывающиеся в тканях у мужчин и женщин, являются иммунными комплексами классов IgA (прикрепляются к головке и, чаще, к хвосту мужской половой клетки), IgG (фиксируются на головке и хвосте) и IgM (локализуются в хвостовой части). Использование флюоресцентного метода исследования позволяет выявить и установить участок локализации антиспермальных антител на поверхности сперматозоидов.
Кроме того, они могут циркулировать в крови, присутствовать во внутрибрюшной жидкости, в слизи шейки матки и влагалища, в семенной жидкости. Нормой их содержания в крови мужчин и женщин считается от 0 до 60 Ед/мл, но не более 65 Ед/мл. Эти антитела выявляют у 10% здоровых мужчин и 22% мужчин, страдающих бесплодием, в том числе в высокой концентрации — у 7%.
Их механизм действия состоит в иммобилизации или уменьшении подвижности, агглютинации (склеивании) и лизисе (растворении) сперматозоидов, что проявляется, в основном, в следующих повреждающих эффектах:
- уменьшение степени подвижности сперматозоидов или в полном подавлении их движений;
- угнетение процессов взаимодействия сперматозоидов и яйцеклеток;
- ухудшение проходимости семявыводящих или женских половых путей;
- нарушение процессов капацитации, то есть подготовки и приобретения способности сперматозоида к проникновению в яйцеклетку;
- ухудшение качества зародыша;
- нарушение процессов эмбриональной имплантации.
Степень повреждающего эффекта зависит от типа антител, их количества и концентрации, степени плотности покрытия поверхности сперматозоидов и вида поврежденных структур. Однако от повреждения антиспермальными антителами мужские половые клетки защищены такими основными барьерными факторами, как:
- физический барьер из клеток Сертоли и других структур, расположенных между семенными канальцами и кровеносными сосудами (гематотестикулярный барьер);
- иммуносупрессивный и другие местные факторы регуляции, содержащиеся в семенной жидкости;
- приспособительная способность сперматозоидов при смене окружающих сред (мимикрия) путем удаления одних поверхностных антигенов и накапливания других в женских половых путях;
- изменение баланса Т-лимфоцитов в организме женщины;
- блокада местного иммунитета погибшими сперматозоидами, которые в иммунологическом плане отличаются от генетически выбранных для проникновения в маточные трубы и оплодотворения яйцеклетки.
Основные причины, приводящие к разрушению барьерных факторов и иммунологическому бесплодию — это:
- Заболевания, передающиеся половым путем (гонорея, генитальный герпес, уреаплазмоз, хламидиоз, микоплазмоз, трихомониаз и др.) и туберкулез кожи с локализацией в области гениталий.
- Наличие хронических воспалительных процессов у мужчин (орхоэпидидимит, простатит), значительное количество лимфоцитов в эякуляте, а также генитального эндометриоза, хронического воспаления внутренних половых органов у женщин.
- Нарушения функции эндокринных органов и аллергические заболевания, особенно, аллергия на сперму, возникающая в результате иммунологической несовместимости партнеров.
- Нарушения целостности слизистых оболочек половых путей в результате повреждения, травматических манипуляций и хирургических вмешательств на органах малого таза и мошонки, эрозии шейки матки и ее лечения.
- Наличие анатомических нарушений в виде пахово-мошоночной грыжи, обструкции семявыносящих путей, крипторхизма, варикоцеле, водянки яичка.
- Значительное количество «старых» и аномальных сперматозоидов при редкой половой жизни.
- Химические методы контрацепции.
- Беспорядочные половые контакты с разными партнерами даже в случае использования барьерных средств контрацепции — на большое количество разных белковых антигенов иммунная система организма реагирует как на угрозу.
- Попадание значительного количества сперматозоидов в желудок и кишечник при оральном или анальном сексе, а также в брюшную полость при неправильной технике осуществления внутриматочной инсеминации и морфологических особенностях половых путей.
- Неудачные попытки проведения ЭКО в прошлом.
Единственный симптом — это невозможность зачатия в течение длительного времени (более 1 года) или, что значительно реже, повторные самопроизвольные аборты на ранних сроках беременности. Никами другими субъективными признаками или данными объективного осмотра антиспермальные антитела себя не проявляют.
Предположить о возможности иммунной причины нарушения можно при наличии перечисленных выше факторов риска, особенно эндокринных нарушений и склонности к аллергическим реакциям у одного или обоих членов супружеской пары.
Непосредственно диагностика иммунологического бесплодия предусматривает проведение посткоитального теста, но только после тщательного обследования и исключения заболеваний половой сферы мужчины, внутриматочной патологии, эндокринной и трубно-перитонеальной форм бесплодия.
Посткоитальное тестирование, которое заключается в исследовании цервикальной слизи, проводится в середине менструального цикла (на 12-14 день) после предварительного 2-х – 3-х дневного полового воздержания и через 9 часов – 1 сутки после полового акта. Целью исследования слизи из шейки матки под микроскопом является определение присутствия и подвижности сперматозоидов.
Результат посткоитального теста при иммунологическом бесплодии расценивается как положительный, если в прозрачной слизи без лейкоцитов выявляются от 5 до 10 подвижных активных сперматозоидов, в случае их отсутствия — как отрицательный. Если сперматозоиды неподвижны или их движения маятникообразные, тест считается сомнительным. В последнем случае рекомендуется повторное тестирование.
Более подробное заключение по этому тесту в соответствии с количеством сперматозоидов и характером их движений (активное поступательное, феномен качания, неподвижность) предусматривает 5 оценок: отличная (соответствует норме), удовлетворительная, плохая, сомнительная, отрицательная (при отсутствии половых клеток).
Существует также множество дополнительных диагностических исследований при подозрении на иммунологическое бесплодие. Некоторые из них:
- проведение смешанного антиглобулинового теста (MAR-тест), с помощью которого определяется число сперматозоидов, покрытых антиспермальными антителами — шансы на естественное зачатие снижены при результате теста до 50%, при 51% — практически, отсутствуют. Этот тест рекомендован Всемирной организацией здравоохранения для обычного диспансерного исследования (скрининга) семенной жидкости;
- методика латексной агглютинации, являющаяся альтернативой предыдущему методу; она не позволяет выявить число подвижных клеток, покрытых антиспермальными антителами, но зато является высокочувствительной и информативной при низкой степени подвижности сперматозоидов; латексная агглютинация используется также в целях нахождения антител в шеечной слизи, сперме и плазме крови;
- непрямой иммуноферментный анализ, позволяющий определять концентрацию антиспермальных антител; норма — 0-60 Ед/мл, повышенная концентрация — выше 100 Ед/мл и промежуточное значение — от 61 до 100 Ед/мл.
- пенетрационный тест, который используется в случае отрицательного результата посткоитального теста, и другие.
О дополнительных методах диагностики бесплодия можно прочесть в наших следующих статьях – «Необходимые анализы на бесплодие» и «Спермограмма».
Принципы лечения заключаются в устранении факторов риска, проведении необходимых хирургические вмешательств у мужчин при варикоцеле, пахово-мошоночной грыже, водянке яичка, а также назначение им андрогенных препаратов, иммуностимуляторов.
Лечение иммунологического бесплодия у женщин, равно и у мужчин, включает применение антибиотиков, противовоспалительных средств и проведение неспецифической десенсибилизации с помощью антигистаминных препаратов. Одновременно рекомендуется в течение полугода – 8 месяцев использование механической контрацепции в виде презервативов. Длительное отсутствие контакта организма женщины со сперматозоидами позволяет ослабить сенсибилизацию ее иммунной системы к спермальным антигенам.
После этого до начала овуляции (метод определения дня овуляции, ищите тут) в течение 2-х – 3-х дней назначается прием «чистых» эстрогенных препаратов. В некоторых случаях проводится гормональная терапия с использованием малых доз кортикостероидов до 3-х месяцев и т. д.
В результате таких мер достаточно часто происходит оплодотворение и развивается беременность. В противном случае рекомендуется проведение ВМИ (внутриматочной инсеминации).
Эффективность проведения ВМИ при иммунологическом бесплодии составляет от 10 до 20%. Процедура заключается в предварительной подготовке спермы мужа путем отбора наиболее подвижных половых клеток, ее концентрации и введении посредством специального шприца и тонкого катетера в область маточного дна рядом с устьем фаллопиевых труб.
Целью метода является сокращение расстояния, которое должны пройти малоподвижные мужские половые клетки до встречи с яйцеклеткой. Число процедур может быть различным, но наиболее результативной считается двух- трехкратная инсеминация (до и после овуляции).
Еще один метод в случае неполноценности спермы партнера — это экстракорпоральное оплодотворение (ЭКО), эффективность которого составляет от 20 до 50%. Оно заключается в соединении в пробирке нескольких полученных у женщины яйцеклеток с отобранными сперматозоидами, выращивании эмбрионов и подсаживании их в полость матки.
Результативность эко при иммунологическом бесплодии, в случае наличия антител в слизи канала шейки матки и в крови женщины, значительно снижается. Они могут оказывать негативное влияние как на оплодотворение, процессы имплантации и эмбрионального развития, так и на течение беременности.
Разновидностью ЭКО является такой метод репродуктивной технологии, как ICSI — искусственное внедрение одного отобранного сперматозоида непосредственно в цитоплазму яйцеклетки. При применении ICSI оплодотворение наступает почти в 90%, а беременность — в 30 – 60%.
Однако использование половых клеток супружеской пары для зачатия с помощью этих методов возможно лишь при неподвижности или сниженной подвижности, но сохраненной способности мужских половых клеток к оплодотворению. В противном случае остается одна надежда на использование донорских половых клеток. При необходимости использования спермы донора, ее получение осуществляется у физически и психически здоровых мужчин, возраст которых меньше 36 лет, а у близких родственников по женской линии не было случаев выкидышей или нарушений развития плода.
источник


















