Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Иммунологическое бесплодие — нарушение репродуктивной функции, обусловленное поражением сперматозоидов антиспермальными антителами (АСАТ) в репродуктивной системе мужчины или женщины.
Распространённость иммунологического бесплодия составляет 5-15% из числа бесплодных супружеских пар. Частота выявления АСАТ у пациентов, состоящих в бесплодном браке, значительно варьирует в зависимости от многих причин, составляя в среднем для мужчин 15%, а для женщин вдвое выше — 32%.


Степень повреждения сперматозоидов зависит от:
• Класса антител
• Количеством выработанных иммунной системой антител АСАТ, их концентрацией
• Плотности покрытия антителами поверхности сперматозоидов
• От того, какие структуры сперматозоидов повреждаются антителами.
В зависимости от сочетания этих повреждающих факторов на репродуктивную систему выявляются следующие патологии:
• Нарушение формирования сперматозиодов, приводящее к олигоспермии, тератотоспермии и азооспермии.
• Снижение и/или подавление подвижности сперматозоидов.
• Подавление процесса взаимодействия половых клеток на этапе зачатия.
• Нарушения проходимости половых путей женщины и семявыводящих путей мужчины.
• Блокирование процесса имплантации эмбриона.
Существуют предрасполагающие факторы, обусловливающие нарушение барьера между кровью и функциональным эпителием яичек и способствующие формированию иммунного ответа на сперматозоиды у мужчин.
Причины развития иммунологического бесплодия у мужчин:
• инфекции передающиеся половым путем (гонорея, хламидиоз и т.п.);
• хронические воспалительные заболевания (простатит, эпидидимит, орхит);
• перенесённые травмы и операции на органах малого таза, мошонки.
• анатомические нарушения (паховая грыжа, варикоцеле, обструкция семявыносяших путей, крипторхизм, перекрут яичка, агенезия семявыносящих протоков).
Причины развития иммунологического бесплодия у женщин:
Причины нарушения иммуносупрессии женщины по отношению к сперматозоидам:
• Инфекции передаваемые половым путём (генитальный герпес, гонорея, хламидиоз, уреаплазмоз и т.д.)
• Хронические воспалительные заболевания женских половых органов
• Генитальный эндометриоз
• Аллергические заболевания
В большинстве случаев АСАТ, образованные в женском организме вызывают локальный иммунный ответ. Наиболее часто иммунная реакция проявляется на уровне шейки матки; в меньшей степени в иммунном ответе принимают участие эндометрий, маточные трубы и влагалище. Это обусловлено тем, что в слизистой оболочке канала шейки матки содержится большое количество плазматических клеток, способных синтезировать компоненты секреторного IgA. Вместе с тем в цервикальной слизи возможно выявление и других иммуноглобулинов, в частности IgG, имеющих значение для развития иммунологического бесплодия.

Исследования производимые при данном виде бесплодия весьма многообразны, единых стандартов диагностики и интерпретации результатов на данный момент не разработано.
1. Коррекция иммунологического статуса мужчины и женщины. Производится с целью снижения числа антиспермальных антител.
2. Применение андрогенов для лечения мужского бесплодия. Дело в том, что при выявлении в организме мужчины АСАТ часто поражается и та часть ткани яичек, которая вырабатывает тестостерон, от которого напрямую зависит активность формирования сперматозиодов.
3. Инсеминация женщины спермой мужа. Производится эндоскопическим способом.
4. Применение вспомогательных репродуктивных технологий (ВРТ).
Автор: Ткач И.С. врач, хирург офтальмолог
источник
Еще один вид бесплодия это иммунологическое бесплодие. Такое бесплодие связано с выработкой, как у мужчин, так и у женщин, антиспермальных антител. Так иммунная система человека влияет на работу репродуктивной функции. Заболевание это никак не проявляется и не имеет симптомов, кроме отсутствия возможности зачать ребенка.
Иммунологическое бесплодие – это заболевание при котором у пары отсутствуют заболевания мочеполовой системы а забеременеть не получается. Точно установить причину патологии проблематично.
Еще недавно ученые были уверены, что такое бесплодие может быть только у женщины. Проявляется это заболевание у женщины так, иммунные клетки которые должны отвечать за овуляцию просто не воспринимают сперматозоиды определенного мужчины. Иммунитет женщины принимает сперматозоиды как инородный объект и отторгает их. Поэтому оплодотворение яйцеклетки не происходит.
На сегодняшний день, в результате исследований, удалось доказать, что и иммунитет мужчины способен вырабатывать антиспермальные антитела. Таким образом, яички мужчины могут просто не воспринимать женскую фолликулярную жидкость, и даже собственные биологические компоненты. Такой процесс называется аутоиммунизацией.
При аутоиммунизации у мужчины, в организме происходит сопротивление между собственными биологическими материалами и антителами. Иммунные клетки, которые находятся в яичках, производят антитела. Антитела воспринимают биологический материал как инородный объект. В результате сопротивления с собственными антителами сперматозоиды просто склеиваются между собой, значительно снижая качество спермы. Способность мужчины к оплодотворению, в этом случае, также существенно снижается.
Самым основным признаком иммунологического бесплодия является отсутствие наступления беременности при нормальном качестве спермы у мужчины и нормальной работы репродуктивных органов у женщины.
Главная причина такого бесплодия на сегодняшний день неизвестна. Врачи говорят о наследственности и индивидуальной особенности человека, как об основной причине иммунологического бесплодия.
Особенности иммунного фактора бесплодия:
- Аутоиммунизация.
- Антитела.
- Сильная чувствительность женской иммунной системы к сперме конкретного мужчины. В этом случае, женские антитела уничтожают сперматозоиды, воспринимая их, как инородный объект.
По статистике, чаще такое бесплодие встречается у мужчин при наличии заболеваний и травм органов мошонки. Например: орхит, водянка, травмы яичек, варикоцеле, застой спермы или киста семенного канатика.

Определить степень иммунологического бесплодия можно с помощью спермограммы с MAR тестом (анализа спермы). В анализе будут приведены показатели титра АСАТ и класса IgG, IgA, IgM. Также в анализе будет показан уровень возникновения иммунной реакции и места фиксации сперматозоидов. Подробнее о том, как сдавать и расшифровывать результаты этого анализа читайте в этой статье.
Видео из лаборатории о спермограмме с MAR тестом:
По причине иммунологического бесплодия от 6 до 22% пар не могут зачать ребенка. Если в течение года попыток забеременеть результата нет, то одной из возможных причин бесплодия может быть именно нарушения связанные с иммунитетом родителей, одного или двух. Бывает, что при таком бесплодии беременность наступает, но очень высока вероятность выкидыша на ранних сроках.

Одним из методов выявления этого заболевания является посткоитальный тест. Пред сдачей этого теста нужно чтобы мужчина уже прошел свое тестирование (спермограмму). Если по результатам спермограммы будет понятно, что мужчина здоров, то назначается посткоитальный тест.
Его сдает женщина на 14 день начала цикла менструации. Для теста на исследование берут цервикальную жидкость. Перед сдачей теста пара должна воздерживаться три дня от половой близости. Сам тест сдается спустя 10 часов после полового акта, но не дольше одних суток (24 часа). По результату исследований будет ясно, есть ли в фолликулярной слизи сперматозоиды. Если они присутствуют, будет определена их активность.

Помимо посткоитального теста иммунологическое бесплодие можно определить дополнительными исследованиями, которые в себя включают:
- метод латексной агглютинации;
- смешанный антиглобулиновый тест;
- с помощью иммуноферментного анализа;
- при помощи пенетрационного теста.
Также для установления диагноза и определения уровня АСАТ (антиспермальных антител) нужно дополнительно сдать фолликулярную жидкость и кровь.
Полезное и интересное видео:
В связи со сложностью определения точных причин такого бесплодия назначение лечения очень проблематично. Лечение включает в себя несколько способов: хирургическое вмешательство, иммуностимулирующие и андрогенные препараты.
Помимо вышеперечисленных способов лечения, дополнительно назначаются антибиотики, антигистаминные препараты и противовоспалительные средства. Чтобы исключить случайное зачатие в период действия сильнодействующих препаратов пара во время полового акта обязана использовать презерватив для контрацепции.
Время курса лечения иммунологического бесплодия составляет от полугода до 8 месяцев. В результате лечения чувствительность организма к спермальным антигенам снижается, вероятность зачатия увеличивается.
За три дня до овуляции женщине назначаются препараты для повышения уровня эстрогена. Иногда назначается курс гормональных препаратов а также кортикостероиды.
Иммунологическое бесплодие поддается лечению при помощи инсеминации (исскуственного ввода спермы в женский организм). ЭКО (экстракорпоральное оплодотворение) – это еще один действенный метод зачатия ребенка при иммунологическом бесплодии. В этом случае оплодотворение яйцеклетки происходит в специальной среде вне женского организма. После оплодотворения производится подсадка змбриона в полость матки.
Многие семейные пары пытаются лечить иммунологическое бесплодие способами и рецептами народной медицины. Обязательно проконсультируйтесь у врача, не стоит заниматься самолечением.
Если у семейной пары не получается зачать ребенка в течение года это серьезная проблема, возможно это иммунологическое бесплодие. Чтобы добиться появления ребенка на свет не стоит пускать ситуацию на самотек, нужно обязательно обратиться к врачу.
Не забывайте писать комментарии и ставить оценку статье звездочками. Спасибо за посещение сайта, надеемся мы смогли вам помочь.
источник
Бесплодие — это серьезная проблема, с которой сталкивается немало семей. Причины его могут быть разнообразными. В этой статье речь пойдет об одной из наиболее «загадочных», связанной с «поведением» иммунитета.
Бесплодие — это серьезная проблема, с которой сталкивается немало семей. Причины его могут быть разнообразными. В этой статье речь пойдет об одной из наиболее «загадочных», связанной с «поведением» иммунитета.
Существование сложных многоклеточных организмов, в том числе человека, невозможно без нормальной работы иммунной системы. Она защищает нас и от микроорганизмов, паразитирующих внутри нашего тела, и от собственных клеток, которые перестали выполнять свои функции и стали бесконтрольно размножаться (такие клетки называют «раковыми»).
Чтобы обеспечить выполнение этих задач, в иммунной системе существуют специальные клетки. Они способны распознавать «чужаков» и убивать их. В борьбе с инфекциями участвуют также иммуноглобулины (антитела). Они образуются после контакта иммунных клеток с микроорганизмом-паразитом и являются строго специфичными: например, антитела против возбудителя ветряной оспы способны бороться только с этим возбудителем, но не с возбудителем кори, краснухи и т.п.
Чтобы уничтожить «чужих», иммунные клетки должны уметь отличать их от «своих». В основе такого распознавания лежат различия в структуре антигенов — специальных биологических молекул, которые могут вызвать в организме иммунный ответ клеток. Наиболее важным для такого распознавания являются антигены так называемого главного комплекса гистосовместимости (совместимости тканей), которые у человека названы лейкоцитарными, или HLA.
Каждый человек имеет уникальный набор HLA-антигенов. Все типы клеток организма, которые имеются у младенца на момент рождения, считаются «своими»: иммунные клетки на них в норме не реагируют. Все, что от них отличается, становится «чужим». Так, «чужими» являются проникшие в организм бактерии и глисты; «чужими» становятся и свои клетки, если в них проникли вирус или бактерия с внутриклеточным циклом развития (например, хламидия), или произошла их злокачественная трансформация. «Чужими» для мужчин иногда оказываются их собственные сперматозоиды, для женщин — сперматозоиды, проникшие в половые пути, и даже развивающийся внутри материнского организма плод.
Не все клетки организма доступны иммунным клеткам, циркулирующим в крови. Некоторые отделены специальными барьерами: например, нейроны головного мозга — гемато-энцефалическим; клетки сперматогенеза, обеспечивающие образование сперматозоидов в яичках, — гемато-тестикулярным (в первом случае барьеры существуют между кровью и тканью головного мозга, во втором — между кровью и тканью яичка). Это связано с тем, что в процессе развития у некоторых клеток появляются белковые структуры (антигены), отсутствовавшие на момент рождения и в первые дни жизни. Например, сперматозоиды появляются у мальчиков в 11-13 лет и содержат элементы, необходимые для оплодотворения и ранее не контактировавшие с иммунными клетками. Поэтому на них может развиться иммунный ответ, то есть начнут вырабатываться антитела. Чтобы этого избежать, сперматозоиды развиваются в специальных трубочках — сперматогенных канальцах, стенки которых пропускают кислород, гормоны, питательные вещества, но не позволяют контактировать с циркулирующими в крови иммунными клетками. На развивающихся сперматогенных клетках и зрелых сперматозоидах отсутствуют антигены HLA-комплекса. Кроме того, специальные клетки яичка вырабатывают особое вещество — Fas — которое вызывает быструю смерть лимфоцитов, проникших в ткани яичка. В снижении активности иммунных реакций участвуют и клетки яичка, вырабатывающие мужской половой гормон тестостерон (известно, что андрогены — мужские половые гормоны, как и другие стероидные гормоны, способны ослаблять иммунный ответ).
Беременность на первый взгляд напоминает в иммунологическом плане ситуацию, возникающую при трансплантации органа, поскольку плод содержит как антигены матери, так и «чужие» антигены отца. Однако иммунологическое распознавание чужеродного плода при нормально протекающей беременности обычно не приводит к его отторжению.
В чем причины иммунологической привилегированности плода?
Во-первых, эмбрион и образующийся после внедрения в матку трофобласт 1 не имеет на своей поверхности высокоиммуногенных антигенов HLA. Кроме того, поверхность зародыша покрыта специальным слоем, защищающим его от иммунного распознавания.
Во-вторых, во время беременности в организме женщины происходят сложные перестройки, в результате которых иммунная система начинает вырабатывать меньше тех клеток, которые способны убивать «чужие» клетки, в том числе клетки плода. Многие из этих антител не только не повреждают развивающийся зародыш, но даже защищают его, предотвращая распознавание клетками-киллерами тканей плода.
Клетки плаценты выполняют функцию «универсальной карты идентичности», позволяя клетке плода быть распознанной как не чужеродной и избежать атаки специальных НК-лимфоцитов, которые убивают клетки, лишенные HLA. Одновременно трофобласт и печень плода производят вещества, также угнетающие активность иммунно-активных клеток. Как и клетки яичка, клетки плаценты вырабатывают фактор, приводящий к гибели лейкоцитов. Клетки материнской части трофобласта вырабатывают вещество, подавляющее работу клеток, убивающих чужеродные. Эти и ряд других механизмов обеспечивают подавление иммунологической реактивности материнского организма по отношению к развивающемуся плоду. Система антибактериального иммунитета (защита от бактерий) во время беременности, наоборот, активируется: увеличивается количество клеток-пожирателей (гранулоцитов и моноцитов) в крови матери, наблюдаются признаки их активации. Это обеспечивает надежную защиту от микроорганизмов-паразитов в условиях снижения активности специфического клеточного иммунитета.
1 Трофобласт — часть зародыша, контактирующая с маткой и обеспечивающая обмен веществ с материнским организмом.
Несмотря на надежную защиту развивающихся половых клеток, иногда возникают ситуации, когда они подвергаются иммунной атаке.
У мужчин наиболее частой причиной этого являются острые и тупые травмы яичек, сопровождающиеся разрывом семенных канальцев и капилляров. При этом антигены попадают в кровь и вызывают иммунный ответ. Если травма была сильной, воспалительный процесс в яичке — орхит — обычно захватывает весь орган, при этом функциональная ткань, которая обеспечивает выработку сперматозоидов, замещается на соединительную ткань. Если повреждение не сопровождалось ярко выраженными болезненными ощущениями, то за счет естественных восстановительных процессов целостность гематотестикулярного барьера восстанавливается и выработка спермы продолжается. Но специфические антиспермальные антитела (АСАТ), которые начали образовываться после травмы, продолжают циркулировать в сперме и крови и нарушают образование сперматозоидов. При этом объектом иммунной атаки оказываются все сперматозоиды, образовавшиеся как в травмированном, так и в здоровом яичке. В присутствии АСАТ снижается подвижность сперматозоидов, происходит их агглютинация (склеивание между собой), оказывается практически невозможным прохождение через цервикальный канал в матку, нарушается акросомальная реакция 2 , без чего невозможно оплодотворение яйцеклетки даже «в пробирке». Такая ситуация получила название «аутоиммунное мужское бесплодие». По различным данным, от 5 до 40% мужчин из бесплодных пар имеют АСАТ; по результатам наших исследований, более чем у 20% мужчин причиной бесплодия являются аутоиммунные реакции против сперматозоидов. При этом некоторые врожденные особенности строения половых органов, например варикоцеле 3 , в несколько раз повышают риск развития иммунного бесплодия и орхита после субклинической травмы мошонки.
2 Акросомальная реакция — выброс специальных ферментов при контакте сперматозоида с яйцеклеткой.
3 Варикоцеле — расширение вен семенного канатика у мужчин. Семенной канатик — это анатомическая структура, в которую среди прочих входит семявыносящий проток, артерии, вены, лимфатические сосуды.
Другой причиной развития антиспермального иммунитета являются урогенитальные инфекции. Принято считать, что одной из причин образования АСАТ на фоне инфекций является способность многих бактериальных, вирусных и грибковых организмов прикрепляться к мембране сперматозоидов и вызывать перекрестные реакции (в этом случае антитела вырабатываются не только к возбудителям инфекции, но и к сперматозоидам). Среди наиболее значимых следует назвать хламидии, микоплазмы, вирусы герпеса и папилломавируса. Следует подчеркнуть, что не все антитела, вырабатывающиеся против антигенов сперматозоидов, представляют угрозу для их функционирования. Из более чем 40 антигенов сперматозоидов и семенной плазмы лишь несколько связаны с нарушением оплодотворяющей способности.
АСАТ в слизи, вырабатываемой в канале шейки матки (цервикальной слизи), у женщин встречаются в несколько раз чаще (30-40%), чем у мужчин. Имеются некоторые количества АСАТ и у женщин, способных к зачатию. Возможно, они участвуют в устранении неполноценных сперматозоидов. Когда АСАТ у женщин становится слишком много, эти антитела мешают оплодотворению. В половине случаев выработка у женщины собственных АСАТ является реакцией на попадание в половые пути спермы партнера, содержащей антитела, что делает сперму более иммуногенной. Кроме присутствия мужских АСАТ, антитела против сперматозоидов могут вырабатываться у женщин под действием различных факторов, например при наличии урогенитальных инфекций, при увеличенном содержании лейкоцитов в сперме мужчин с неспецифическим бактериальным простатитом (воспалением предстательной железы), при повышенном количестве сперматозоидов в сперме и т.д. Но в случае наличия АСАТ в сперме у постоянного партнера, особенно класса IgA, антиспермальные антитела в слизи шейки матки у женщин вырабатываются практически всегда, и это резко уменьшает вероятность беременности.
Проявлением действия женских АСАТ является неспособность сперматозоидов проникать в слизь шейки матки. Это можно обнаружить при специальных лабораторных тестах, оценивающих взаимодействие сперматозоидов с цервикальной слизью.
Имеются многочисленные данные о снижении успеха ЭКО и ПЭ 4 в тех случаях, когда АСАТ имеются не только в цервикальной слизи, но и в сыворотке крови женщин. По некоторым данным, АСАТ у женщин могут также оказывать вредное влияние на раннее развитие эмбриона, имплантацию и течение беременности. При наличии антиспермальных антител часто наблюдается невынашивание беременности.
Длительное присутствие в матке вирусов и условно-патогенных микроорганизмов также может приводить к иммунологическому бесплодию. Такие микробы являются препятствием для создания в предымплантационный период местного угнетения иммунитета внутри матки. Это угнетение необходимо для формирования барьера, который защищает зародыш от антител, способных его атаковать. Поэтому инфекцию рассматривают как один из основных факторов развития привычного выкидыша: женщины, страдающие невынашиванием беременности, в 60-75% случаев страдают хроническим воспалением эндометрия (внутреннего слоя матки).
Антифосфолипидный синдром (АФС) также является одной из причин привычного выкидыша. Зачастую единственным проявлением антифосфолипидного синдрома является именно невынашивание беременности. Фосфолипиды являются важной составляющей всех биологических мембран (к биологическим мембранам относятся стенки клеток), поэтому появление антифосфолипидных антител может стать причиной воспаления, вызвать нарушения свертывания крови, следствием чего являются недостаточность кровообращения в плаценте, тромбозы кровеносных сосудов, инфаркты (не снабжающиеся кровью участки) в плаценте. АФС обнаруживают у 27-31 % женщин с привычным выкидышем. Полагают, что у женщин с АФС образование тромбов в плаценте обусловливает потерю плода в основном после 10 недель беременности. Частота АФС повышается на 15% с каждым следующим выкидышем. Таким образом, АФС является не только причиной, но и осложнением привычного невынашивания беременности.
При выявлении аутоиммунного бесплодия и причин невынашивания беременности имеет значение обнаружение аутоантител к гормонам, то есть антител к своим гормонам (наиболее изучен гормон ХГЧ), а также антитела против ДНК.
4 ЭКО и ПЭ — экстракорпоральное оплодотворение и перенос эмбриона, метод оплодотворения яйцеклетки «в пробирке» с последующим переносом зародыша в матку.
Проявлением иммунологического конфликта матери и плода является гемолитическая болезнь плода. Она возникает, когда на эритроцитах плода имеется специфический антиген, полученный от отца и называемый резус-фактором, а у матери такой белок отсутствует (резус-отрицательная кровь). В результате у женщины могут начать вырабатываться антитела против эритроцитов плода, которые приводят к разрушению его эритроцитов. Поскольку в норме плод достаточно эффективно изолирован от иммунных клеток матери, такая реакция обычно развивается уже перед самыми родами или в момент родов, и плод не успевает пострадать. Но эти антитела будут представлять опасность для следующего резус-положительного плода.
Еще одним иммунологическим осложнением является тромбоцитопения — повреждение под действием материнских антител тромбоцитов плода. Обычно при этом снижены вес плода, содержание в крови лейкоцитов и лимфоцитов. Установлено, что в 3 из 4 случаев тромбоцитопения сопровождается наличием антител против отцовских HLA-антигенов плода.
Все описанные синдромы являются отражением гипериммунных состояний, то есть таких состояний, при которых система иммунитета работает слишком активно. Но в последние годы появились данные, что причиной патологии беременности может явиться и отсутствие иммунологического распознавания матерью плода. Было показано, что женщины, близкие с мужем по HLA-антигенам, например родственники, часто страдают привычным выкидышем. Исследования HLA-антигенов матери и плода при невынашивании беременности показали, что совпадающие с матерью по HLA-антигенам II класса плоды отторгаются чаще всего. Оказалось, что развитие «терпимости» иммунной системы матери к плоду при беременности является разновидностью активного иммунного ответа, предполагающего на начальном этапе распознавание и активную переработку чужеродных антигенов. Трофобласт, распознанный организмом матери, обусловливает не реакцию отторжения, а реакцию наибольшего иммунологического благоприятствования.
Диагностика иммунологического бесплодия должна быть комплексной, причем к специалистам — андрологу и гинекологу — должны обратиться обязательно оба супруга.
Мужчинам. Первым и обязательным этапом обследования является комплексное исследование спермы. Обнаружение АСАТ любым из лабораторных методов (MAR-тест, 1ВТ-тест, ИФА/ELISA И др.) позволяет установить существование аутоиммунных реакций против сперматозоидов. Если АСАТ покрыты более 50% подвижных сперматозоидов, ставится диагноз «мужское иммунное бесплодие». Поскольку нередко причиной развития антиспермального иммунитета являются уро-генитальные инфекции, обязательно надо обследоваться на хламидии, микоплазмы, герпес и другие возбудители. При этом нужно помнить, что выявляемость этих микроорганизмов у мужчин даже при использовании современных методов диагностики, таких как, полимеразная цепная реакция (метод обнаружения микроорганизмов по их специфическим ДНК и РНК), далеко не 100%.
Лечение мужского иммунного бесплодия базируется на данных об установленных причинах формирования данного состояния и может включать оперативные вмешательства, направленные на устранение непроходимости семявыносящего тракта и нарушений кровообращения, назначение различных гормональных и негормональных лекарственных препаратов, применение методов отмывки спермы для удаления антител с поверхности сперматозоидов с сохранением их функции. Нужно быть готовым к тому, что лечение может быть длительным. При отсутствии эффекта лечения в течение года может быть рекомендовано ЭКО и ПЭ с применением инъекции сперматозоидов непосредственно внутрь яйцеклетки (ИКСИ).
Женщинам. К развитию иммунологических нарушений часто приводят хронические воспалительные заболевания и генитальные инфекции, нередко у женщины обнаруживается эндометриоз (разрастание эндометрия — клеток внутреннего слоя матки в нетипичных местах).
Для обнаружения АСАТ у женщин применяются посткоитальный тест (ПКТ), тест взаимодействия сперматозоидов с ЦС «на стекле» (проба Курцрока-Мюллера) и непосредственное определение АСАТ. Привычный выкидыш, определяемый как две и более клинически обнаруженных потерь беременности на сроке до 20 недель, требует кариотипирования — определения числа и целостности хромосом в клетках трофобраста: в основе 60-70% ранних самопроизвольных выкидышей лежит изгнание генетически неполноценного эмбриона; полезно также определение динамики бета-ХГЧ и прогестерона.
При обследовании пациенток с невынашиванием беременности в обязательном порядке проводят исследование крови на аутоантитела.
Обычно проводится определение антител к фосфолипидам, к ДНК и к факторам щитовидной железы. Важное диагностическое значение для распознавания иммунных форм невынашивания беременности имеет определение генотипа супругов по HLA-антигенам II класса. Желательно проведение определения HLA-DR и -DQ антигенов.
Методы лечебных воздействий при иммунологических нарушениях репродуктивной функции у женщин зависят от характера нарушений, степени нарушений и общего состояния пациентки. Обычно лечение включает три этапа:
- общая иммунокоррекция и лечение сопутствующих заболеваний;
- подготовка к беременности;
- лечение во время беременности.
Обнаружение АСАТ в цервикальной слизи требует регулярного применения презервативов для исключения попадания спермы в половые пути и уточнения причин иммунных реакций против сперматозоидов: АСАТ у мужа, инфекции, гормональные нарушения и др. Лечение включает меры специфического и неспецифического характера, в качестве дополнительного способа лечения может быть рекомендована внутриматочная инсеминация спермой мужа. При обнаружении значимых количеств АСАТ в сыворотке крови лечение может потребовать продолжительно периода. Инсеминации и ЭКО до нормализации количества АСАТ в крови не рекомендуются.
Общая иммунокоррекция и лечение сопутствующих заболеваний направлено на устранение иммунодефицитного состояния, выявленного при обследовании пациентки, лечение воспалительных заболеваний половых органов и генитальных инфекций, устранение дисбактериоза кишечника и влагалища, проведение общеукрепляющего лечения и психологической реабилитации. При этом нужно иметь в виду, что в настоящее время, несмотря на довольно значительное количество препаратов, обладающих иммуномодулирующими свойствами, их применение при лечении беременных резко ограничено. По-прежнему активно применяется иммуноцитотерапия — введение женщине лимфоцитов мужа или донора. Метод может успешно применяться как при избыточных реакциях иммунной системы матери против плода, так и при совпадении генотипа супругов по HLA.
Наиболее успешным лечение невынашивания беременности бывает тогда, когда иммунологическая подготовка к беременности начинается как минимум за месяц до прекращения предохранения. Конкретные лечебные мероприятия определяет врач-гинеколог. Независимо от исходных нарушений, после наступления беременности большое значение имеет периодическое исследование показателей гемостаза и анализа крови на аутоантитела с проведением адекватной коррекции в случае обнаружения отклонений.
Собственный опыт и данные научной литературы свидетельствуют, что бесплодие и осложнения беременности, связанные с нарушением регулирующей функции иммунной системы, в настоящее время в большинстве случаев излечимы.
источник
Иммунологическое бесплодие относится к особым формам нарушения репродуктивной функции. Оно встречается редко, но может привести к невозможности зачатия, поэтому во время обследования бесплодной супружеской пары этот фактор обязательно учитывается.
Основная негативная роль при иммунологическом бесплодии принадлежит антиспермальным антителам (АСАТ). Они могут появиться в организме женщины или мужчины. В зависимости от этого бесплодие разделяют на мужское и женское. Дополнительно иммунологическое бесплодие разделяют по тяжести заболевания в зависимости от количества антиспермальных антител, их класса, их негативного действия на сперматозоид.
Эти антитела могут находиться в крови или в других средах организма (у мужчин – в эякуляте, а у женщин – в среде цервикального канала или матки). Антиспермальные антитела нарушают фертильность из-за их действия на сперматозоиды. Они могут нарушить сперматогенез, что в итоге приводит к уменьшению количества сперматозоидов или даже к полному их отсутствию. Из-за негативного влияния на сами сперматозоиды, может снижаться их подвижность.
АСАТ разделяются на спермоиммобилизирующие, спермоагглютинирующие и спермолизирующие.
Они могут прикрепляться к поверхности сперматозоида, а такой «груз» будет «непосильной ношей», поэтому ему будет сложно добраться до яйцеклетки. Антиспермальные антитела класса IgG чаще всего прикрепляются к головке и хвосту сперматозоида, антитела класса IgA обычно прикрепляются к хвосту и в некоторых случаях к головке сперматозоида, антитела класса IgM обычно прикрепляются в области хвоста. Локализация в области хвоста в наибольшей степени влияет на подвижность сперматозоида, что особенно важно при прохождении его через цервикальный канал. При локализации в области головки подвижность значительно не нарушается, но это может повлиять на пенетрационные свойства.

У женщин антиспермальные антитела наиболее часто создают иммунный ответ именно в шейке матки. Значительно реже иммунная реакция развивается на уровне влагалища, эндометрия или в маточных трубах.
Анализы для выявления иммунологического бесплодия обычно проводят всегда при обследовании бесплодной супружеской пары. Это позволяет сразу выявить подобное отклонение в организме. В обязательном порядке такое обследование необходимо супружеской паре в том случае, если явных причин бесплодия не обнаружено. Стандартный план обследования включает следующие анализы: иммунограмма, определение антиспермальных антител в крови мужчины и женщины, пробы на совместимость, анализ влагалищной слизи и пр. Следует особенно отметить пробы на совместимость, пенетрационную способность и другие выявляющие показатели репродуктивного здоровья. Существует несколько вариантов проб, каждая из которых имеет свою информативность.
Посткоитальный тест или проба Шуварского позволяет проверить совместимость сперматозоидов и шеечной слизи. Тест желательно проводить в периовуляторный период, поэтому у женщины определяются сроки овуляции. Материал для анализа берут не позднее, чем через 4–6 ч после полового контакта. Для исключения ошибки анализа супружеской паре рекомендуют прекратить половые контакты за 4-5 дней до проведения пробы.
MAR-тест помогает определить количество сперматозоидов, которые покрыты антиспермальными антителами. В том случае, если более 50% подвижных сперматозоидов покрыты антиспермальными антителами, то принято говорить об иммунологическом бесплодии. Обязательно проводится оценка места локализации АСАТ.
Проба Курцрока–Миллера (пенетрационный тест) определяет проникающую способность сперматозоидов.
Тест по Буво–Пальмеру (перекрёстный пенетрационный тест) помогает точнее выяснить отрицательные результаты простого пенетрационного теста. Во время пробы используется сперма мужа и сперма мужчины-донора.
В клинике «Евро-Мед» проводятся различные анализы, которые позволяют точно выявить иммунологическое бесплодие и провести дифференциальную диагностику с бесплодием неясного генеза.
Следует учитывать, что даже при наличии АСАТ вероятность наступления беременности не исключается, но снижается. Лечение считается обоснованным в том случае, если зачатие уже длительное время не происходит. К сожалению, полностью исключить образование антиспермальных антител невозможно, но современные методы терапии позволяют снизить их количество, а значит, повысить шансы на зачатие. Врачи клиники «Евро-Мед» помогут преодолеть фактор иммунологического бесплодия. Одним из вспомогательных методов лечения может быть контрацептивная терапия. Барьерные средства контрацепции, используемые в течение некоторого периода времени позволяют снизить титр АСАТ. Снизить нежелательную реакцию помогает неспецифическая десенсибилизация антигистаминными препаратами. Возможно назначение иммуносупрессивной терапии, которая влияет на иммунную систему, а также помогает подавлять выработку АСАТ. Эфферентная терапия направлена на освобождение кровеносного русла от иммунных комплексов. При локальном иммунном ответе на уровне нижних отделов половых путей может быть использована инсеминация спермой мужа. В случае отсутствия эффективности подобных мер, могут быть рекомендованы вспомогательные репродуктивные технологии.
источник
В жизнедеятельности организма участвуют все системы и органы человека. Ответственность за защиту организма от чужеродных клеток берёт на себя иммунная система. Однако иногда в иммунной системе случаются сбои и она начинает активно защищать организм от сперматозоидов, воспринимая их как чужеродные клетки. Такая ситуация случается не только у женщин, но и у мужчин и может вызвать бесплодие. Что же такое иммунологическое бесплодие и как с ним бороться — будем разбираться.
Бывает так, что молодая пара как бы ни старалась — не может зачать ребёнка долгое время. В то же время и явные нарушения в работе мочеполовой системы у каждого из партнёров отсутствуют. В этом случае причиной ненаступления беременности может быть иммунологическое бесплодие.
Иммунологическое бесплодие — это нарушения в детородной функции обоих полов, связанное с работой в организме антиспермальных антител (АСАТ), повреждающих мужские половые клетки или уменьшающих их возможность активно двигаться. Из всех факторов нарушений фертильности у женщин и мужчин — на сбой в работе иммунной системы приходится от 15 до 20%. Однако частота нахождения АСАТ в крови и половых жидкостях женщины примерно в два раза выше, чем у мужчины. Хотя раньше вообще считалось, что антитела, недружественные спермиям, могут существовать только у женщины.
Антиспермальные антитела могут присутствовать в крови, слизистых выделениях влагалища, во внутрибрюшной жидкости женщины, в крови и сперме мужчины. При наличии иммунного бесплодия мужские половые клетки в организме того или другого пола расцениваются как негативные образования. На защиту организма встаёт иммунитет человека и начинают работать АСАТ, которые бывают трёх видов:
- IgM — прикрепляются к хвостику спермия, замедляя или останавливая её движение;
- IgA — изменяют морфологию половой клетки;
- IgG — присоединяются к голове сперматозоида, не позволяя ему внедриться в яйцеклетку;
Иммуноглобулины IgM, IgA и IgG в малых количествах могут находиться у любого человека, однако при бесплодии количество таких клеток значительно превышает норму.
Факторов, влияющих на иммунологическое бесплодия множество. Их подразделяют на мужские и женские.
Причины иммунного бесплодия у мужчины:
- воспалительные болезни мужских органов (эпидидимит, уретрит);
- инфекции, распространяющиеся через сексуальные контакты (сифилис, трихомониаз и другие);
- изменения морфологии половых органов мужчины (фимоз, перекрут яичка и другие);
- повреждения и хирургические операции мужских органов.
Причины иммунного бесплодия у женщины:
- инфекции, распространяющиеся через сексуальные контакты (трихомониаз, сифилис, хламидиоз и другие);
- воспалительные болезни женских органов (кольпит, цервицит);
- химические средства предохранения (свечи, кремы, гели);
- эндометриоз;
- безуспешное проведение экстракорпорального оплодотворения ранее;
- аллергии.
При каждом незащищенном сексуальном контакте во влагалище и матку женщины попадает огромное количество мужских половых клеток. Иммунная система женщины воспринимает спермии как инородные клетки и начинает атаку на них. В большинстве случаев защитные клетки воздействует только на слабые и неактивные сперматозоиды, в то время как большинство мужских клеток всё-таки остаются жизнеспособными и двигаются к своей цели. Кроме того, во время овуляции в половых органах женщины создаётся благоприятная среда для сперматозоидов (увеличивается количество цервикальной слизи, шейка матки высоко поднимается и приоткрывается — сокращая путь к матке) и срабатывает система иммуноподавления. При иммунологическом бесплодии система иммуноподавления не работает, а женские иммунные клетки активно и успешно борются со всеми сперматозоидами.
Допустить существование проблем с иммунной системой, мешающих завести ребенка, можно при наличии факторов риска, перечисленных выше, особенно если факторы риска находятся у обоих партнёров.
Однако единственным симптомом наличия большого количества АСАТ, является длительная невозможность зачатия ребёнка парами, с относительно здоровой половой системой обоих партнёров. Отсутствие беременности может наблюдаться в течение года и более половой жизни без применения каких-либо средств контрацепции. Иногда бесплодие может выражаться в случайных выкидышах на ранних сроках беременности.
Для диагностики этого заболевания необходимо привлечь обоих членов супружеской пары, мечтающих зачать ребёнка. Поставить диагноз иммунологическое бесплодие может только врач, после проведения нескольких видов исследований. Мужчины сдают кровь и сперму для проведения анализа на наличие АСАТ. Кроме того, обоих членов пары проверяются на наличие инфекций, передающиеся половым путём. Женщине необходимо сдать кровь и цервикальный мазок. Завершением исследования должен быть анализ совместимости партнёров. На время проведения диагностических исследований, приём гормональных или иных лекарственных средств следует отменить. 
Для проверки крови на наличие в ней антиспермальных антител привлекаются мужчина и женщина. Кровь сдается обычно рано утром на голодный желудок. Небольшой объем крови, взятый у пациента помещается в планшет, который покрыт белками, восприимчивыми к АСАТ. В течение нескольких минут иммуноглобулины IgG, IgA и IgM начинают взаимодействовать с белками и прикрепляются к ним. После этого замеряется количество антиспермальных антител в исследуемом образце.
Нормальным считается результат от 0 до 60 Ед/мл. Это значит, что антиспермальных антител в исследуемом образце нет или их количество незначительно и не может повлиять на способность к зачатию. Средним значением является результат от 61 до 100 Ед/мл. Повышенные показатели АСАТ в крови — более 101 Ед/мл.
Среднее и повышенное содержание иммуноглобулинов в крови может влиять на способность к зачатию. Точно интерпретировать результаты исследований сможет доктор, исходя из самочувствия пациента, его пола, возраста и анамнеза.
Для изучения биологического материала мужчины используется спермограмма. Спермограмма — анализ фертильности спермы, исходя из числа, размера, морфологии, активности спермиев и других признаков. Изучение спермы производят для определения плодовитости мужчины, а также перед проведением процедуры ЭКО и ИКСИ. Сперма собирается мужчиной самостоятельно в специальную лабораторную пробирку. Перед сдачей эякулята необходимо воздержаться от секса 2–3 дня. Исследование спермы подразумевает оценку физических показателей (запах, цвет, консистенция) и количества сперматозоидов в 1 мл спермы и в общем ее объеме. Кроме того оценивается активность мужских половых клеток, их форма, наличие склеивания спермиев друг с другом или другими компонентами спермы, наличие слизи и белых кровяных клеток (лейкоцитов), кислотно-щелочной баланс.
Показатели спермы, по которым можно говорить о её фертильности и присутствии в ней иммуноглобулинов:
- малоактивность или неподвижность спермиев;
- малое количество сперматозоидов;
- наличие патологических форм мужских половых клеток;
- наличие большого количества мертвых клеток;
- склеивание сперматозоидов друг с другом;
- большое количество лейкоцитов;
- маятникообразное движение клеток, вместо правильного движения «вперед».
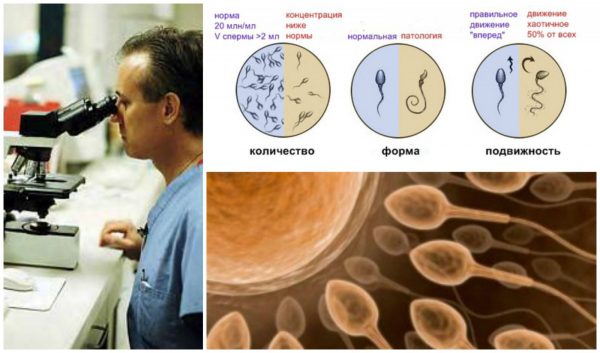
На изменение морфологии, то есть на появление патологических спермиев, оказывают влияние иммуноглобулины IgA, тем более в той ситуации когда их количество значительно превышено. АСАТ класса IgG и IgM увеличивают количество белых кровяных клеток в сперме, способствуя ее сгущению, кроме того, антитела в половой жидкости мужчины убивают спермии ещё в придатке яичка.
Для подтверждения женской «аллергической» реакции на эякулят партнёра существуют следующие тесты:
- проба Шуварского;
- тест Курцрока-Миллера.
Для исследования биологического материала женщины на наличие АСАТ проводят посткоитальный тест или пробу Шуварского. Посткоитальный тест проводится после обследования мужчины, а также после исключения других мочеполовых болезней женщины, возможных помешать наступлению беременности. Проба Шуварского производится во время предполагаемой овуляции — на 12–14 день менструального цикла. За 3–4 дня, до взятия пробы паре необходимо прекратить сексуальные отношения. Цервикальная слизь женщины отбирается обычно через 3–4 часа (но не более 24 часов) после полового акта.
Шеечная слизь женщины оценивается на содержание и активность в ней сперматозоидов. Результат теста оценивается:
- как положительный (то есть отсутствие беременностей не связано с наличием АСАТ в цервикальной слизи) при наличии в изучаемом материале не менее 15 подвижных мужских клеток;
- сомнительный — если сперматозоиды в слизи присутствуют, но их количество меньше 15, сперматозоиды неподвижны или их движения маятникообразные;
- плохой результат теста (несовместимость) — если в изучаемом материале обнаружено несколько обездвиженных спермиев;
- отрицательный результат — при отсутствии в предлагаемом материале сперматозоидов. Может говорить о неправильном проведении теста.
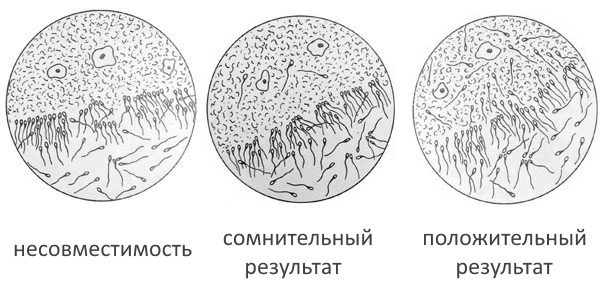
При сомнительном, плохом или отрицательном результате теста назначается повторное исследование через 2–3 месяца. Только после проведения минимум трёх проб Шуварского с получением плохого результата врач может поставить диагноз бесплодие.
Тест Курцрока-Миллера также проводится с целью изучения совместимости партнёров. Он очень похож на посткоитальный тест, также проводится после полового воздержания, во время овуляции у женщины. Однако в отличие от посткоитального теста при пробе Курцрока-Миллера, помимо оценки взаимодействия биоматериала супружеской пары, оценивается также и взаимодействие биоматериала каждого из членов пары с биоматериалом доноров, имеющих детей. Таким образом , в тесте Курцрока-Миллера используют два метода исследования:
- прямой — изучение взаимодействия биоматериала супругов;
- перекрёстный — взаимодействие биоматериала каждого члена пары с биоматериалом доноров.
При перекрёстном методе исследования в день анализа на исследование берётся шеечная слизь женщины и помещается между двух стёкол. Затем, к слизи дамы добавляют сперму её партнера и сперму донора, после чего на протяжении 5–7 часов биоматериалы взаимодействуют при температуре 37°С. Таким же образом на взаимодействие со слизью супруги и со слизью донора проверяется сперма мужа.
Итоги теста Курцрока-Миллера:
- Положительный (хороший) результат. В результате теста выявляется выживаемость и активность сперматозоидов мужа в шеечной жидкости его супруги. Вероятность наступления самостоятельной настоящей беременности у такой пары есть и она достаточно велика.
- Слабоположительный результат. В результате теста выявляется активность и целенаправленное движение «вперед» около половины спермиев. Вероятность естественного наступления беременности у данной семьи существует, но на зачатие может потребоваться длительный период. Иногда таким семьям могут назначить прием медикаментов, стимулирующих активность сперматозоидов.
- Отрицательный результат. Скорее всего означает иммунологическое бесплодие. По результатам теста выявляется, что спермии мужчины не могут проникать через шеечную жидкость его партнёрши. Шансы на самостоятельную беременность при отрицательном результате теста очень малы.
Терапия иммунноной бездетности является длительным процессом, так как связана с непростым механизмом — необходимостью снижения охранной функции собственной иммунной системы человека.
Лечение бездетности мужчин и женщин связано с применением антибиотиков, противоаллергенных средств и медикаментов против воспалений. Также, параллельно с приёмом медикаментозных веществ, супружеской паре необходимо предохраняться презервативами на протяжении 7–9 месяцев. Долговременное препятствие контакта женской половой системы со сперматозоидами позволяет уменьшить защитную функцию иммунной системы организма.
При отсутствии эффекта консервативного лечения с помощью медикаментов, паре, желающей иметь ребёнка, возможно будет прибегнуть к экстракорпоральному оплодотворению (ЭКО) или инъекции сперматозоидов в цитоплазму клетки (ИКСИ).
Для решения вопроса, связанного с бесплодием, мужчине прописывают курс приёма гормональных препаратов. Приём гормональных средств связан с необходимостью повышения уровня гормона тестостерона. Тестостерон является мужским половым гормоном, увеличивающим активность сперматозоидов, а значит и способность семенной жидкости к оплодотворению.
Также лечение иммунологического бесплодия мужчины может быть связано с хирургическим вмешательством, направленным на устранение патологии, послужившей образованию антиспермальных антител. Допустимо назначение приёма гормонов надпочечников или противоопухолевых препаратов.
Лечение женского бесплодия связывают в основном с подавлением чувствительности иммунной системы. Для этого назначают антигистаминные препараты, такие как Тавегил, Лоратадин, Зиртек. 
Также на иммунный статус воздействуют продолжительным приёмом гормонов надпочечников или приёмом антибактериальных средств.
В случае аутоиммунных процессов лечение могут дополнить аспирином. Для лечения от иммунной бездетности в кровь больного вводят противобактериальный и противовирусный препарат — гамма-глобулин. Этот метод является довольно дорогостоящим, поэтому не очень популярен. Наиболее дешевым средством терапии от иммуноглобулинов является введение в кровь женщины лимфоцитов супруга для иммунизации. Такие инъекции вводятся в кровь дамы от 3 до 6 месяцев. Также для уменьшения сопротивляемости иммунитета к сперматозоидам отлично подходит использование презервативов, которые исключают попадание мужской жидкости в женские половые органы. Применение таких методов защиты в течение 7–9 месяцев, позволит ослабить иммунную защиту организма женщины от спермиев. Такие методы лечения могут повысить шансы на беременность до 60%, в зависимости от сложности заболевания каждой конкретной пары. В случае если консервативные методы лечения не приводят к наступлению желанной беременности, паре рекомендуется проведение ИКСИ или ЭКО.
Наиболее новым и результативным средством избавления от бездетности является метод ИКСИ (интрацитоплазматическая инъекция сперматозоида). При применении метода ИКСИ, так же как и при ЭКО, оплодотворение происходит искусственным путём. Однако главное отличие интрацитоплазматической инъекции сперматозоида от экстракорпорального оплодотворения в том, что для ИКСИ отбирается только один сперматозоид, который вводится в яйцеклетку при помощи микроиглы.
Сперматозоид отбирают наиболее активный, полностью созревший, имеющий соответствующее норме строение и форму. Яйцеклетка также должна быть полностью созревшая и здоровая.
Оплодотворение проводят в день забора яйцеклетки. Опытный репродуктолог, используя специфические инструменты, вживляет мужскую половую клетку в цитоплазму яйцеклетки. После успешного оплодотворения эмбрион подсаживается в матку. Процедура ИКСИ является очень сложной и дорогой. Для её осуществления необходимо сложное оборудование, специальные комплекты реактивов, микроскопы, а также опытные врачи-репродуктологи — так как процесс оплодотворения является сложным, почти филигранным. В то же время эффективность этого метода очень высокая. Оплодотворение яйцеклетки наступает в более чем 85% случаев, а беременность в 45–65% случаев. Показатели эффективности метода ИКСИ пока не доходят до 100 %, так как бывают ситуации с повреждением яйцеклетки при проведении процедуры, наличием генетических отклонений спермия, женской клетки или не приживаемостью готового эмбриона в теле матки. 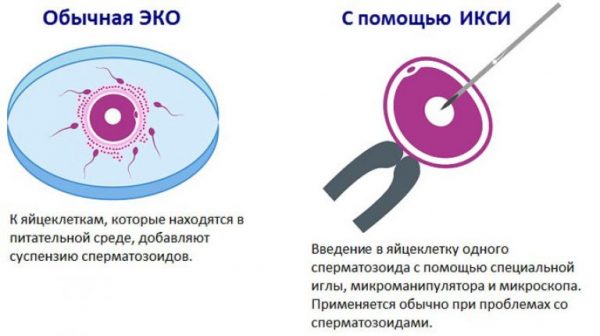
Ещё одним методом зачатия ребёнка является ЭКО.
При проведении ЭКО врачи берут от мужчины сперму со здоровыми активными сперматозоидами. У женщины отбирается одна яйцеклетка — при нормальном регулярном менструальном цикле. Если цикл женщины склонен к нарушениям из-за гормональных причин, врачи могут прибегнуть к стимуляции яичников и получению сразу нескольких зрелых фолликулов. Экстракорпоральное оплодотворение заключается в соединении в пробирке со специально подготовленными условиями нескольких яйцеклеток и сперматозоидов. После произошедшего оплодотворения готовые эмбрионы имплантируют в полость матки женщины.
После внедрения эмбрионов в матку, беременной следует пару дней принимать специальные препараты, ограничить физические нагрузки и исключить сильные эмоциональные переживания.
Эффективность ЭКО составляет от 30 до 50% и зависит от правильной работы врачей-эмбриологов, эмоционального настроя женщины и её физического состояния.
При наличии АСАТ у женщины эффективность ЭКО и ИКСИ значительно снижается, так как антиспермальные антитела могут мешать не только оплодотворению, но и имплантации эмбриона в матке, и всему течению беременности.
Использование методов ЭКО и ИКСИ возможно только в случае снижения активности или неподвижности сперматозоидов, но их сохранении возможности к оплодотворению. Если же, сперматозоиды неспособны самостоятельно оплодотворить яйцеклетку остаётся вариант лишь на использование спермы донора. Донором могут стать только здоровые мужчины в возрасте не более 35 лет, у ближайших родственниц по женской линии которых не было случаев самопроизвольных абортов или пороков внутриутробного развития ребенка.
Иммунологическое бесплодие не приговор. При не запущенности болезни и её лечении вероятность наступления беременности достигает 80%. Формы, длительность лечения и его успех зависит от течения болезни и индивидуальных особенностей человека. В тяжёлых случаях, шанс на зачатие ребёнка у пары остаётся при использовании процедуры ИКСИ или ЭКО.
источник
Иммунологическое бесплодие – гипериммунное состояние женского или мужского организма, сопровождающееся секрецией специфических антиспермальных антител. Иммунологическое бесплодие проявляется несостоятельностью зачатия и наступления беременности при регулярной половой жизни без контрацепции при отсутствии других женских и мужских факторов инфертильности. Диагностика иммунологического бесплодия включает исследование спермограммы, антиспермальных антител плазмы, проведение посткоитального теста, MAR-теста и других исследований. При иммунологическом бесплодии применяются кортикостероиды, методы иммунизации и вспомогательные репродуктивные технологии.
Иммунологическое бесплодие — наличие патологического антиспермального иммунитета, препятствующего процессу оплодотворения яйцеклетки и имплантации эмбриона. При иммунологическом бесплодии антитела к сперматозоидам – антиспермальные антитела (АСАТ) могут синтезироваться как женским, так и мужским организмом и присутствовать в цервикальной и внутриматочной слизи, сыворотке крови, семенной плазме, семявыводящих протоках. Иммунологический фактор оказывается причиной бесплодия у 5-20% семейных пар в возрасте до 40 лет, при этом АСАТ могут выявляться только у одного супруга или сразу у обоих. Изучением проблемы иммунологического бесплодия занимаются специалисты в области репродуктивной медицины (гинекологи — репродуктологи, андрологи).
В минимальном количестве АСАТ могут присутствовать у фертильных мужчин и женщин, но их фиксация на мембранах большинства сперматозоидов резко ухудшает прогноз на беременность. Это связано с нарушением качества и фертильности спермы — повреждением структуры и резким спадом подвижности сперматозоидов, снижением их способности проникать в цервикальную слизь, блокадой подготовительных стадий (капацитации и акросомальной реакции) и самого процесса оплодотворения яйцеклетки. При наличии АСАТ существенно снижается качество эмбрионов, нарушаются процессы их имплантации в матку, формирования плодных оболочек и развития, что приводит к гибели зародыша и прерыванию беременности на самых ранних сроках.
По своей антигенной структуре сперматозоиды являются чужеродными для женского и для мужского организма. В норме они защищены механизмами супрессии иммунного ответа: у мужчин — гемато-тестикулярным барьером (ГТБ) в яичке и его придатке, иммуносупрессивным фактором спермоплазмы и способностью сперматозоидов к мимикрии (к сорбции и десоробции поверхностных антигенов); у женщин — уменьшением уровня Т-хелперов, Ig и С3-компонента системы комплемента, повышением числа Т-супрессоров во время овуляции.
Под действием определенных неблагоприятных факторов нарушение защитных механизмов делает возможным контактирование спермальных антигенов с иммунной системой и приводит к развитию иммунологического бесплодия. Причинами выработки аутоантител на сперматозоиды и клетки сперматогенеза у мужчин могут выступать острые и тупые травмы мошонки и операции на яичках, инфекции и воспалительные процессы урогенитального тракта (гонорея, хламидиоз, герпес, ВПЧ, орхит, эпидидимит, простатит), врожденные или приобретенные дефекты половых органов (крипторхизм, перекрут яичка, варикоцеле, фуникулоцеле и др.), онкопатология.
Сбой внутриматочной иммунной толерантности и появление АСАТ у женщин в предимплантационный период могут быть спровоцированы инфекционно-воспалительными заболеваниями репродуктивного тракта, повышенным уровнем лейкоцитов в эякуляте партнера (при неспецифическом бактериальном простатите), контактом с иммуногенными сперматозоидами партнера, уже связанными с его аутоантителами.
Формированию АСАТ у женщин также могут способствовать попадание спермы в ЖКТ при оральном/анальном сексе, применение химических средств контрацепции, коагуляция эрозии шейки матки в анамнезе, нарушения при внутриматочной инсеминации, гормональный «удар» при попытке ЭКО, травма при заборе яйцеклеток. Опосредованно стимулировать выработку АСАТ в женском организме могут другие изоантигены, содержащиеся в эякуляте партнера — ферменты и внутриклеточные антигены сперматозоидов, HLA антигены; несовместимость в системах ABO, Rh-Hr, MNSs.
Степень поражения сперматозоидов зависит от класса (IgG, IgA, IgM) и титра АСАТ, места их фиксации, уровня возникновения иммунной реакции. АСАТ, соединяющиеся с хвостовой частью сперматозоидов, затрудняют их движение, а фиксирующиеся к головке — блокируют слияние с ооцитом.
Иммунологическое бесплодие внешне протекает бессимптомно, не имея видимых проявлений у обоих партнеров. У мужчин с аутоиммунным бесплодием обычно сохраняется активный сперматогенез, эректильная функция и полноценность полового акта. При гинекологическом обследовании женщины не обнаруживаются маточные, трубно-перитонеальные, эндокринные и иные факторы, препятствующие зачатию.
При этом у супружеской пары детородного возраста при условии нормального менструального цикла женщины и регулярной половой жизни без предохранения имеет место отсутствие беременности в течение года и более. При АСАТ у женщин из-за дефекта имплантации и нарушения развития эмбриона наблюдается его гибель и отторжение, прерывание беременности на очень ранних сроках, обычно до того, как женщина может ее обнаружить.
При бесплодии комплексное обследование необходимо пройти и женщине, и мужчине — у гинеколога и уролога-андролога соответственно. Иммунологический характер бесплодия диагностируют по результатам лабораторных исследований: анализа эякулята, специальных биологических проб — посткоитального теста (Шуварского– унера in vivo и Курцрока–Миллера in vitro), MAR-теста; 1ВТ-теста, ПЦМ. определения антиспермальных антител плазмы. На время проведения диагностических испытаний прием гормональных и других лекарственных препаратов прерывают.
Наличие мужского фактора иммунологического бесплодия можно предположить при нарушении спермограммы (резком падении количества, искажении формы, агглютинации и слабой активности сперматозоидов, низкой выживаемости спермы, полном отсутствии живых спермиев). Данные основного посткоитального теста помогают выявить АСАТ в цервикальной слизи по ее воздействию на подвижность и жизнеспособность сперматозоидов в содержимом шеечного канала. Для соединенных с АСАТ сперматозоидов характерна низкая мобильность и адинамия, маятникообразные движения и феномен «дрожания на месте».
Одновременно со спермограммой выполняется MAR-тест, определяющий количество АСАТ-позитивных подвижных сперматозоидов (при MAR IgG >50% очевиден диагноз «мужское иммунное бесплодие»). 1ВТ-тест устанавливают локализацию АСАТ на поверхности сперматозоида и процент АСАТ-связанных спермиев. Методом проточной цитофлуорометрии (ПЦМ) оценивают концентрацию АСАТ на одном сперматозоиде, спонтанную и индуцированную акросомальную реакцию. При выявлении отклонений в спермограмме и посткоитальном тесте показано проведение ИФА с целью определения спектра АСАТ в сыворотке крови. Дополнительно может проводиться ПЦР-исследование на урогенитальные инфекции (хламидии, микоплазмы, ВПГ, ВПЧ, и др.), определение аутоантител к фосфолипидам, ДНК, кардиолипину, тиреоидным гормонам, HLA-типирование. Иммунологическое бесплодие необходимо дифференцировать от женского и мужского бесплодия другого генеза.
При иммунологическом бесплодии проводят коррекцию иммунного статуса женщины длительными курсами или ударными дозами кортикостероидов, назначают антигистаминные и антибактериальные препараты. В случае аутоиммунных процессов (антифосфолипидный синдром) лечение дополняют низкими дозами аспирина или гепарина. Использование барьерного способа контрацепции (презервативов) в течение 6-8 месяцев с исключением контакта сперматозоидов с иммунными клетками половых органов женщины позволяет уменьшить сенсибилизацию ее организма. Подавление иммунитета повышает шансы зачатия в 50% случаев. Для нормализации иммунных механизмов в женском организме предлагается подкожное введение аллогенных лимфоцитов (мужа/донора) до зачатия или внутривенное введение γ-глобулина — смеси белков плазмы от разных доноров.
Устранение мужского компонента иммунологического бесплодия основано на лечении фоновой патологии, приведшей к образованию АСАТ, и может включать оперативные вмешательства, корригирующие аномалии репродуктивного тракта и кровообращения. Возможно назначение приема протеолитических ферментов, цитостатиков и кортикостероидов.
Основными в лечении иммунологического бесплодия выступают вспомогательные репродуктивные технологии, которые требуют тщательного обследования и подготовки супругов. При искусственной инсеминации осуществляется введение спермы мужа непосредственно в полость матки, минуя шеечный канал, в овуляторном периоде женщины. При наличии способных к оплодотворению, но не достигающих яйцеклетку сперматозоидов, применяется метод искусственного оплодотворения. При низком оплодотворяющем потенциале более высокая частота наступления беременности достигается методом ИКСИ — интрацитоплазматической инъекцией одного качественного сперматозоида в цитоплазму яйцеклетки с последующей подсадкой эмбрионов в полость матки.
Для выхода полноценной яйцеклетки проводится гормональная стимуляция суперовуляции. Получение сперматозоидов у мужчин производят путем эякуляции, забором из яичка (TESA, TESE, Micro-TESE) или придатка яичка (PESA, MESA). В тяжелых случаях мужского иммунологического бесплодия используется донорская сперма. Наличие высокого титра АСАТ в крови женщины является противопоказанием для инсеминации, ИКСИ и ЭКО и требует продолжительного лечения до нормализации их уровня. Перспективно при лечении иммунологического бесплодия использование более качественных морфологически селекционных или генетически здоровых и функционально активных сперматозоидов (ИМСИ и ПИКСИ) и предимплантационной выбраковки или обработки эмбрионов (ассистированный хэтчинг). Для повышения вероятности наступления беременности производится предимплантационная криоконсервация эмбрионов.
Иммунологическое бесплодие имеет достаточно специфический характер: АСАТ вырабатываются на сперматозоиды конкретного мужчины, и при смене партнера появляется возможность беременности. При полноценном лечении с использованием современных ВРТ иммунологическое бесплодие удается преодолеть в большинстве нетяжелых случаев. Вероятность беременности в естественном цикле в отсутствие лечения мужчины с MAR IgG > 50% составляет
источник

