Туберкулез женских половых органов: симптоматика и диагностика, прогноз и лечение одной из причин бесплодия у женщин
Туберкулезом является общее инфекционное заболевание, которое может поразить человека любого возраста и пола. Возбудители туберкулеза могут локализоваться и размножаться, вызывая болезнь, в любой части тела и в любом органе, за исключением волос и ногтей. Как правило, эта инфекция поражает бронхолегочную систему (легочной туберкулез), но выделяют множество видов и внелегочного поражения, особое место среди которых занимает туберкулез женских половых органов.
На сегодняшний день ситуация с туберкулезом во всем мире остается неблагоприятной, даже несмотря на значительный прогресс медицины. Заболеваемость данной инфекцией растет год от года, особенно в странах с нестабильной экономикой, включая Россию. Появляются лекарственноустойчивые формы, а внелегочные формы, в том числе и генитальный туберкулез, достаточно сложно заподозрить и диагностировать.
Неправильно проведенное лечение выявленного туберкулеза заставляет возбудителя инфекции переходить в L-формы, что делает в дальнейшем невозможность их выявления. Кроме того, не все клиники в достаточном объеме имеют необходимое оборудование и владеют методиками диагностики туберкулеза, что также увеличивает истинное (официально не учтенное) количество больных и создает неблагоприятную эпидемиологическую обстановку.
Особое внимание в данной статье уделено туберкулезному поражению маточных труб (сальпингит), который занимает первое место среди остальных форм генитального туберкулеза и является одной из причин стойкого женского бесплодия.
- Ежегодно в мире туберкулезом заболевают более 8 миллионов человек, причем 2 – 3 миллиона больных умирает;
- Генитальный туберкулез прижизненно диагностируется только у 6,5% женщин, в остальных случаях он устанавливается только после вскрытия умерших;
- Число пациенток с генитальным туберкулезом составляет 10 – 25% среди всех женщин, страдающих бесплодием;
- Первичное бесплодие, возникшее в результате генитального туберкулеза у 90 – 95% пациенток;
- Генитальный туберкулез достигает 15% среди остальных форм внелегочного туберкулеза;
- В нарушениях менструальной функции в 8 – 10% виновен туберкулез женской половой сферы;
- Причиной воспалительных процессов матки и придатков в 10 – 14% является генитальный туберкулез;
- Самой частой формой туберкулеза женской половой сферы является туберкулезный сальпингит (от 85 до 100%);
- Туберкулезное поражение матки отмечается в 24% генитального туберкулеза;
- Яичники туберкулезом поражаются реже, до 5 – 8% при туберкулезном инфицировании женских половых органов;
- Туберкулезное инфицирование шейки матки наблюдается лишь в 0,8%;
- Крайне редко поражаются влагалище и вульва.
Несмотря на то, что туберкулез относится к общим инфекционным заболеваниям, не исключается вероятность поражения половой системы, как у женщин, так и у мужчин. Туберкулезное поражение женской половой системы вторично. То есть, возбудители туберкулеза попадают в половую систему из первичного очага заражения, чаще гематогенным (с током крови) и реже лимфогенным путями. Первичные очаги поражения обычно располагаются либо в легких (чаще), либо в кишечнике (реже). Но возможно миграция возбудителей туберкулеза и из других органов (кости, почки, лимфатические узлы).
Вызывает заболевание туберкулезная микобактерия, открытие которой принадлежит Роберту Коха, поэтому возбудителей туберкулеза еще называют палочкой Коха. Микобактерии туберкулеза действительно под микроскопом имеют вид тонких прямых или несколько изогнутых палочек, закругленных на концах. Молодые микобактерии выглядят как длинные палочки, а более старые ветвятся.
За счет содержания жировосковых веществ в стенках клетки микобактерии устойчивы к кислотам, что позволяет им сохраняться в агрессивных средах и быть стойкими к высушиванию. Эти свойства обуславливают опасность микобактерий – они в пыли или в высохшей мокроте сохраняют свою жизнеспособность до полугода, а в организме до нескольких дет. При лечении данного заболевания, как правило, неадекватном, палочка Коха преобразуется в L-формы, которые не поддаются окрашиванию известными красителями, что затрудняет их диагностику, а, следовательно, приводит к распространению инфекции среди населения.
Заражение туберкулезом происходит воздушно-капельным путем (поражаются легкие) либо (реже) алиментарным, когда больной сглатывает мокроту или при употреблении в пищу зараженных продуктов. Чтобы палочка Коха из первичного места поражения попала в женскую половую систему, нужны определенные факторы, снижающие общий иммунитет:
- обострение хронических инфекций;
- стрессы;
- плохие жилищные условия;
- недостаточное питание;
- функциональные расстройства;
- беременность и роды;
- гормональные нарушения и прочее.
Микобактерия туберкулеза проникает в половую систему с током крови или лимфы. Теоретически допускается заражение туберкулезом половым путем, когда у полового партнера имеется туберкулез половых органов, но это относится скорее к казуистическим случаям, чем к норме. Большинство авторов вообще отрицает половой путь передачи данной инфекции, объясняя устойчивостью многослойного плоского эпителия вульвы, влагалища и шейки матки к проникновению микобактерий.
Также возможно попадание палочек Коха на внутренние половые органы из пораженной инфекцией брюшины.
Миграция микобактерий в организме, как правило, начинается либо в период детства, либо во время полового созревания, но клинически генитальный туберкулез может дебютировать в любом возрасте, что зависит от снижающих иммунитет факторов.
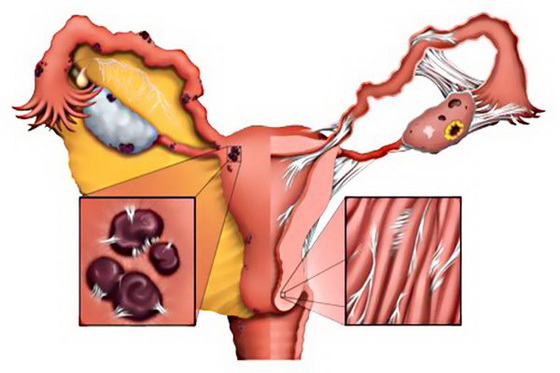
Чаще всего в процесс вовлекаются маточные трубы. Это объясняется их особенностями кровообращения и строения кровеносной сети. Так как трубы кровоснабжаются за счет маточной и яичниковой артерий, имеющих многочисленные анастомозы (мосты), то циркуляция крови в них замедлена. Данная особенность и приводит к оседанию и накоплению микобактерий в трубах, сначала на их слизистой, а затем распространяясь глубже (в мышечный и серозный слои).
В очаге поражения (слизистая труб) происходит экссудация (выделение жидкости в ткани) и пролиферация (разрастание ткани), а затем формируются казеозные некрозы. При туберкулезе маточных труб они, как правило, облитерируются (зарастают проходы в трубах), а экссудативные и пролиферативные процессы могут способствовать развитию пиосальпинкса (накопление гноя в полости трубы). Если процесс распространяется в мышечный слой труб, то в нем формируются туберкулы (бугорки).
При поражении матки также образуются туберкулы и казеозные некрозы. При туберкулезе придатков в процесс зачастую вовлекается брюшина и петли кишечника, что приводит к образованию множественных спаек.
Выделяют следующие клинико-морфологические формы (симптоматика и гистологическая картина):
- хроническая – симптомы выражены нерезко, гистологически продуктивное воспаление с формированием туберкул;
- подострая – преобладают процессы пролиферации/экссудации, клинические проявления выражены;
- казеозная – отмирание участков тканей (в виде творожистой массы), клинически проявляется остро и протекает тяжело;
- законченный процесс – очаги обызвествляются и инкапсулируются.
- туберкулезный сальпингит;
- туберкулезный аднексит (трубы и яичники);
- туберкулезный метроэндометрит;
- туберкулезный цервицит;
- туберкулез вульвы и влагалища.
В зависимости от степени активности:
- активный генитальный туберкулез (первые 2 года);
- затихающий (после 2-х лет и до 4-х);
- неактивный генитальный туберкулез – продолжается неопределенное количество времени и характеризуется как последствия перенесенного генитального туберкулеза.
- утяжеление симптоматики течение 4-х лет после диагностирования генитального туберкулеза – обострение;
- утяжеление симптоматики после 4-х лет – рецидив.
Выявление/отсутствие микобактерий в анализах:
Первые клинические признаки генитального туберкулеза могут возникнуть во время полового созревания, но, как правило, манифестация болезни происходит в 20 – 30 лет. Возможно появление симптомов и позднее, в пре- и постменопаузе. У женщин старшего возраста заболевание протекает бессимптомно или с малым количеством проявлений, даже если одновременно поражаются и трубы и матка.
Генитальный туберкулез нередко протекает на фоне другой гинекологической патологии (миома, эндометриоз) и сочетается с признаками как генитального, так и общего инфантилизма.
Для туберкулеза половой системы характерна вариабельность клинических проявлений, что связано с различными гистологическими изменениями в пораженных тканях (продуктивная форма и фиброз, кальцинация и казеозный некроз, рубцевание).
Симптомы типичной туберкулезной интоксикации имеют место далеко не во всех случаях:
- Субфебрильная температура тела (до 38 градусов),
- ночные поты,
- похудание,
- снижение аппетита,
- лейкоцитоз со сдвигом влево наблюдаются лишь у 22% пациенток.
- Клиническая картина очень скудная и часто имеется лишь одна жалоба – невозможность забеременеть или сбой менструальной функции.
Генитальный туберкулез склонен к хроническому течению либо без повышения температуры либо с периодическим ее подъемом. При остром течении болезни следует искать причину во вторичном инфицировании половых органов другими микроорганизмами.
- Больные жалуются на боли внизу живота ноющего/тянущего характера, которые либо кратковременны, либо беспокоят длительно. Крайне редко боли могут становится очень интенсивными, что принимается врачами за экстренные состояния (аппендицит или внематочная беременность).
- Также у больных имеет место нарушение менструального цикла (при туберкулезном сальпингите и эндометрите). Расстройства цикла проявляются в виде беспорядочных межменструальных кровотечений, урежением менструаций или их отсутствием, появляются боли во время месячных и предменструальный синдром. Нарушение менструального цикла наблюдается у более 50% больных, что связано со снижением эндокринной функции яичников и повреждением эндометрия.
- Патогномичным признаком при генитальном туберкулезе является, женское бесплодие часто первичное. Вторичное бесплодие при туберкулезном сальпингите развивается после осложненного аборта или родов. Бесплодие при туберкулезе половых органов:
- с одной стороны обусловлено анатомическими (непроходимость) и функциональными (нарушение перистальтики) изменениями фаллопиевых труб,
- с другой стороны – нейроэндокринными нарушениями, тормозящими гормональную функцию яичников.
- У многих пациенток появляются головная боль и головокружение, слабость и быстрая утомляемость, неясные боли внизу живота, нарушение работы кишечника и менструального цикла.
Становится понятным, что характерная клиническая картина при генитальном туберкулезе отсутствует, что приводит к трудностям его диагностики. Зачастую с момента возникновения первых признаков болезни до выявления туберкулезного инфицирования половых органов проходит не один год.
Туберкулезное поражение труб почти всегда двустороннее ввиду гематогенного распространения инфекции. Сначала поражается слизистая труб, которая имеет выраженную складчатость в ампулярном отделе (ближе к яичнику), что объясняется развитой кровеносной сетью в этом отделе и значительному оседанию в нем микобактерий.
Слизистая утолщается, в ней формируются бугорки, а в просвете трубы скапливается экссудат. Пораженный эпителий начинает отторгаться, что приводит к склеиванию фимбрий трубы и формированию сактосальпинкса. При этом труба удлиняется, а ее ампулярный конец ретортообразно расширяется. В этой стадии процесс может стабилизироваться, затихнуть или прогрессировать.
В случае прогрессирования инфекция распространяется на мышечную оболочку и серозную. В мышечной оболочке возникают инфильтраты и бугорки, а на серозе – множественные бугорки. Далее между органами малого таза начинают образовываться спайки, сначала рыхлые, потом более плотные.
Если туберкулезный процесс длится долго, происходит казеозный распад туберкулом и полость трубы заполняется некротическими массами. Казеозный некроз протекает тяжело и возникает редко. У женщин репродуктивного возраста казеозный некроз приводит к формированию пиосальпинкса.
Симптомы туберкулеза маточных труб в данном случае характерны для клинической картины:
- Острого живота (значительное повышение температуры, выраженные явления интоксикации – тошнота, рвота, симптомы раздражения брюшины, резкая боль в нижней части живота).Пальпаторно определяется в левой или правой паховой области конгломерат, резкоболезненный при ощупывании, мягкоэластичной консистенции.
- При экссудативной форме сальпингита беспокоят пульсирующие боли внизу живота и жидкие бесцветные выделения (периодическое опорожнение сактосальпинкса), межменструальные кровотечения и бесплодие. При гинекологическом осмотре пальпируются мешотчатые образования с обеих сторон, расположенные за маткой, которые имеют ограниченную подвижность и болезненны при надавливании.
Симптоматика продуктивной формы сальпингита малочисленна и стерта. Заболевание протекает по типу хронического неспецифического аднексита. При гинекологическом осмотре пальпируются утолщенные с четкими контурами маточные трубы, которые чувствительны при надавливании.
При туберкулезе матки, как правило, поражается ее слизистая (эндометрит), миометрий же в процесс вовлекается реже (эндомиометрит). На стадии продуктивного туберкулеза процесс находится в функциональном, отторгающемся в период месячных, слое.
После отторжения функционального слоя туберкулезный процесс распространяется вглубь, достигая базального слоя. Длительное течение болезни приводит к развитию фиброзных процессов и образованию внутриматочных синехий (сращений), что клинически проявляется скудными менструациями или полным их отсутствием.
В случае казеозной формы наблюдаются кровянистые выделения с обильным количеством крошкообразной троворожистой массы. Заполнение маточной полости этой массой приводит к закупорке цервикального канала, присоединению вторичной гноеродной инфекции и формированию пиометры (матка, заполненная гноем).
К симптомам пиометры относятся:
- высокая температура (выше 38),
- острые, часто схваткообразные боли внизу живота,
- признаки интоксикации.
У многих пациенток возникают лишь очаговые (участками) поражения эндометрия, что протекает малосимптомно. Туберкулез матки, как правило, возникает вторично после поражения труб.
Туберкулезное поражение шейки возникает после поражения эндометрия и происходит нисходящим путем (инфекция из матки «спускается» на шейку). Может протекать в двух формах:
- продуктивная – образование туберкул под эпителием видимой части шейки;
- язвенная – завершает продуктивную стадию – образуются язвы неправильной формы и с подрытыми краями, дно которых покрыто белесоватой корочкой.
Туберкулез яичников возникает редко. Бактерии туберкулеза поражают покровный эпителий яичников и близлежащую брюшину. Паренхима (внутренний слой яичников) вовлекается в процесс в период овуляции (разрыв фолликула) и в процессе формирования желтого тела.
В паренхиме образуются новые мелкие очаги туберкулеза, которые склонны к слиянию и последующему разрушению ткани яичника. Клинически проявляется сбоями менструального цикла, болями различной интенсивности внизу живота, гормональными нарушениями. В случае казеозного распада пораженных очагов образуется гной и формируется пиовар (гнойное расплавление яичников).
Туберкулезное поражение вульвы и влагалища встречаются крайне редко и протекает в виде язвенной формы.
Ввиду отсутствия характерных клинических признаков и, как правило, малосимптомного или стертого течения болезни, заподозрить туберкулез половых органов крайне затруднительно. Но даже при подозрении на данную инфекцию очень трудно выявить палочку Коха в гистологическом материале из-за L-форм и неактивности процесса. Диагностика генитального туберкулеза должна быть комплексной, тщательной и включать данные анамнеза, жалобы, результаты гинекологического осмотра и лабораторно-инструментальные исследования.
При сборе анамнеза важное значение имеют указание на больных туберкулезом в семье, тесные контакты с туберкулезными больными, наличие туберкулеза любой локализации в прошлом, высокий процент инфекционных болезней в детстве и подростковом возрасте, особенно бронхолегочной системы (плеврит, пневмонии и бронхоадениты).
Также выясняют наличие остаточных специфических явлений либо последствий в легких, костях и прочих органах. Следует обратить внимание на развитие воспалительного процесса в придатках у подростком и молодых женщин, не ведущих половую жизнь, а также на аменорею на фоне двустороннего аднексита в молодом возрасте и не состоит ли пациентка в специализированном (противотуберкулезном) диспансере.
Кроме того, уточняется продолжительность гинекологического воспалительного процесса (аднексит, эндометрит), температура тела и ее скачки, наличие/отсутствия ночного потоотделения, становление и характер менструального цикла.
При проведении гинекологического осмотра выявляются в той или иной степени признаки воспалительного и спаечного процессов в малом тазу. В случае продуктивной формы отмечаются значительные изменения придатков: их увеличение и пастозность, незначительная болезненность или безболезненность при пальпации, ограниченная подвижность. Трубы имеют четкую ретортообразную форму и нередко значительные размеры. В ряде случаев пальпируется инфильтрат в параметрии (жировой клетчатке позади матки), а матка чересчур плотная и малоподвижна.
Помогает уточнить диагноз проведение туберкулиновых проб (пробы Коха), которые выполняются обязательно в стационаре. После введения туберкулина (подкожно) оцениваются местная (очаговая) и общая реакции. При местной реакции огромное значение имеет наличие изменений в пораженном органе (придатки, матка).
Методика: подкожно или под слизистую шеечного канала вводится 20 ТЕ (туберкулиновые единицы). Если общая и местная реакции отсутствуют, то пробу повторяют через 7 суток с увеличением дозы до 50 ТЕ. После введения туберкулина исследуется кровь, а забор анализов повторяют через 24 часа, 48 и 72.
- повышение температуры на 0,5 градуса и выше;
- учащение пульса (больше 100 в минуту);
- ОАК: повышение палочкоядерных лейкоцитов, моноцитов и ускорение СОЭ, снижение лимфоцитов.
Общая реакция развивается при любой локализации туберкулезного процесса. При местной реакции появляется или усиливается болевой синдром, возникает болезненность придатков и их пастозность (отечность). Пробы Коха нельзя проводить в случаях активности туберкулезного процесса, сахарного диабета и печеночных и почечных нарушениях.
Результат оценивается после трехкратного посева. На посев берутся выделения из влагалища, менструальную кровь, соскоб или смыв эндометрия, содержимое очагов воспаления (например, из язв на шейке матки). Даже проведение трехкратного посева дает низкий процент высеваемости палочек Коха. В дополнение используют ПЦР полученного биологического материала.
Гистеросальпингография или ГСГ представляет собой рентгенологическое исследование полости матки и труб с введением контраста. При подозрении на генитальный туберкулез применяют водорастворимые контрасты (уротраст, кардиотраст), так как использование масляных контрастов опасно (возможно образование осумкованных олеом, которые усугубляют спаечный процесс).
Рентген-признаки туберкулеза матки и придатков:
- удлинение/расширение шеечного канала и перешейка;
- внутриматочные синехии, деформация маточной полости, частичное или полное ее заращение (облитерация);
- ригидность труб (перистальтика отсутствует);
- дивертикулы (расширения) в ампулярном конце труб;
- наличие кальцинатов и казеозных очагов в малом тазу (патологические тени);
- неправильное расположение (смещение в ту или другую сторону) матки и
неровность рисунка труб; - кистоподобные или фистулоподобные полости в трубах;
- изменения труб в виде четок, бусин или сегментов (наличие множественных стриктур-перетяжек в трубах).
ГСГ проводится только в «холодном» периоде (нет симптомов острого/подострого воспаления) и при 1 – 2 степени чистоты влагалищных мазков.
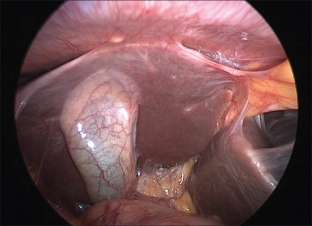
Незаменимым методом диагностики туберкулеза органов малого таза является лапароскопия. С помощью лапароскопического исследования можно выявить специфические изменения в полости малого таза и внутренних половых органов.
В первую очередь визуализируется выраженный спаечный процесс, а на брюшине, покрывающей матку и придатки, туберкулезные бугорки, казеозные очаги, сочетающиеся с хроническими воспалительными изменениями труб и яичников. Лапароскопическое исследование позволяет провести забор материала га гистологию и бактериологический анализ и при необходимости осуществить хирургическую коррекцию (разделение и иссечение спаек, восстановление проходимости труб и прочее).
Гистологическое исследование проводится при получении функционального слоя эндометрия во время выскабливания полости матки, при биопсии подозрительных участков на шейке, влагалище и вульве, после диагностической лапароскопии. Диагностическое раздельное выскабливание (цервикальный канал и полость матки) выполняют накануне месячных (за 2 – 3 дня), когда туберкулезные бугорки начинают активно расти. В исследуемом материале выявляют характерные признаки туберкулеза: периваскулярные инфильтраты, туберкулы с явлениями фиброза или казеозного распада. В цитологическом анализе обнаруживаются определенные для туберкулеза клетки – огромные клетки Лангханса.
Применяется как дополнительный метод и незаменимо при оценке очаговой реакции на туберкулиновые пробы. УЗ-признаки местной реакции: увеличение размеров яичников, «размытость» их контуров и снижение эхогенности тканей яичников, формирование или увеличение объема сактосальпинксов, появление свободной жидкости позади матки.
Также используют серологические (ИФА и РИА) и иммунологические методы диагностики, лазерная и флуоресцентная диагностика, проводятся посевы мочи на палочку Коха (моча берется катетером), обязательно рентген легких, а по показаниям и пищеварительного тракта.
Терапия генитального туберкулеза, как и любой другой локализации, длительная и должна проводиться комплексно в специализированных лечебных учреждениях (противотуберкулезные стационары и диспансеры, санатории). Комплекс лечебных мероприятий включает:
- соблюдение диеты (высококалорийная и витаминизированная);
- соблюдение гиены;
- симптоматическая терапия (обезболивающие, жаропонижающие, спазмолитические средства);
- витаминотерапия;
- укрепление иммунитета (прием неспецифических средств, полноценный отдых, санаторно-курортное лечение, включающее бальнеологические, грязевые и прочие процедуры);
- хирургическое лечение (по показаниям);
- физиотерапия (рассасывание спаек).
В основе противотуберкулезного лечения лежит химиотерапия, эффект от которой тем больше, чем раньше начато лечение. Назначаются комплекс антибактериальных препаратов, одни из которых обладают бактерицидным (убивают микроорганизмы), а другие бактериостатическим (тормозят рост возбудителей туберкулеза) действием.
Назначение одного препарата не оказывает должного эффекта, так как микобактерия туберкулеза быстро становится устойчивой к нему. Большое значение имеет и правильно подобранная дозировка лекарств. В случае назначения малых доз не только не достигается лечебный эффект, но и развивается лекарственная устойчивость у палочек Коха, то есть лечение оказывается не только неэффективным, но и вредным.
В процессе комбинированной химиотерапии врач вынужден постоянно менять комплексы лекарств, что зависит от эффективности лечения и переносимости их пациенткой.
Основу противотуберкулезных химиопрепаратов составляют производные ГИНК: тубазид, фтивазид, салюзид и другие. Данные средства сочетают со стрептомицином либо его аналогами (канамицин, биомицин). Эффективность первого этапа терапия оценивается по:
- разрешению воспалительного процесса в трубах и матке;
- нормализации температуры;
- улучшению общего состояния.
Второй этап химиотерапии подразумевает один из трех вариантов:
- прием препаратов один раз в сутки через день;
- прием препаратов дважды в неделю;
- прием лекарств ежедневно курсами по весне и по осени.
Антибактериальную терапию сочетают с назначением витаминов (аскорбиновая кислота, группы В). Завершение курса химиотерапии, который может продолжаться от полугода до двух лет, требует проведение контрольной гистеросальпингографии и назначения рассасывающего спайки лечения.
Оперативное вмешательство при генитальном туберкулезе выполняется по строгим показаниям:
- казеозное расплавление придатков (тубоовариальные образования);
- отсутствие эффекта от химиотерапии в случае активного туберкулеза;
- формирование свищей;
- значительный спаечный процесс в малом тазу, сопровождающийся нарушением работы тазовых органов (проблемы с дефекацией и мочеиспусканием).
До оперативного вмешательства и после операции назначается противотуберкулезная химиотерапия и общеукрепляющие лечебные мероприятия.
Прогноз неутешительный. Рецидив заболевания возможен в 7% случаев. Репродуктивная способность (восстановление гормональной функции яичников и проходимости труб) восстанавливается лишь в 5 – 7% случаев лечения генитального туберкулеза.
Да, выводят обязательно. В случае отсутствия тяжелых последствий это 3 (рабочая) группа инвалидности, а при значительной спаечной болезни или формировании свищей – 2 группа.
Вполне возможно, но точно утверждать нельзя. Описанные вами признаки подпадают под интоксикационный синдром при туберкулезе, но вероятно, что вы месяца 3 – 4 назад переболели каким другим инфекционным заболеванием, что и привело к ослаблению иммунитета. Обратитесь к врачу, он при необходимости назначит вам туберкулиновые пробы и порекомендует укреплять иммунитет (витамины, отдых, полноценное питание).
Нет, если не высеваются микобактерии и отсутствует клинические симптомы, то попытаться забеременеть с помощью ЭКО можно.
источник
Ежегодно около 10 000 человек погибают от туберкулеза в нашей стране. Главная особенность, и в то же время, опасность заболевания заключается в том, что туберкулезная инфекция может поражать практически все системы организма. Поражение туберкулезом мочеполовых органов стоит на первом месте, среди внелегочных форм туберкулеза. Группой риска являются молодые женщины репродуктивного возраста. Нелеченный генитальный туберкулез может привести к серьезным последствиям, среди которых бесплодие является одним из основных осложнений.
Генитальный туберкулез развивается как вторичная инфекция, вследствие попадения микобактерии туберкулеза из первичного очага в половые органы, на фоне снижение имунных способностей организма. Инфекция может распространяться по организму гематогенным или лимфогенным путем. Заразиться туберкулезом при половом контакте невозможно, так как эпителий слизистых оболочек женских половых органов является устойчивым к патогенному воздействию микобактерий. Наиболее часто поражаются маточные трубы и эндометрий, гораздо реже диагностируется туберкулез яичников, шейки матки, влагалища и наружных половых органов. В классификации генитального туберкулеза различают такие формы:
- хронический генитальный туберкулез со слабо выраженной клинической картиной;
- подострая форма туберкулеза со значительным поражением;
- казеозная форма генитального туберкулеза с тяжелыми и острыми процессами;
- разрешившийся туберкулезный процесс с обызвествлением очагов.
Наиболее частой жалобой среди пациенток, которым в результате устанавливается диагноз генитального туберкулеза, является невозможность зачать ребенка. Причем бесплодие до хронизации процесса может оставаться единственной жалобой. Только у половины пациенток, при этом, нарушается менструальная функция, в виде появления нерегулярных, редких, скудных и болезненных менструальных кровотечений. В случае развития хронического туберкулезного процесса, кроме бесплодия, у пациенток появляются жалобы на повышение температуры тела, слабость, повышенную утомляемость, потерю веса, появление ночных проливных потов, а так же сильные ноющие боли внизу живота, развивающиеся в связи с образованием спаек в малом тазу. Редко, и только у очень молодых пациенток, генитальный туберкулез может проявляться симптоматикой «острого живота».
Диагностика генитального туберкулеза действительно является очень сложным процессом, так как клиническая картина заболевания является стертой, неспецифической, и напоминает большое количество других заболеваний органов малого таза, для которых также характерно бесплодие.
Натолкнуть на мысль именно о туберкулезном процессе может только тщательно собранный анамнез, из которого будет известно о наличии контакта пациентки с туберкулезным больными или уже установленном диагнозе туберкулеза другой локализации. Существует специальная туберкулиновая проба, суть которой заключается в подкожном введении небольших доз туберкулина, которые провоцируют появление общих очаговых реакций организма, подтверждающих диагноз туберкулеза. Но наиболее точными методами являются микробиологические исследования, такие как ПЦР и бактериологические посевы выделений, обнаруживающие рост туберкулезной микрофлоры. С помощью диагностической лапароскопии с последующей биопсией и гистологическим исследованием тканей, можно не только подтвердить туберкулез гениталий, но и оценить изменения в малом тазу, сформировавшиеся на фоне туберкулезного процесса, а также устранить непосредственную причину бесплодия в ходе операции. Ультразвуковое исследование и гистеросальпингография также визуализируют изменения пораженных органов.
Как и любой другой туберкулезный процесс, генитальный туберкулез необходимо лечить по специальной схеме химиотерапии. В обязательном порядке, лечение должно проводиться в противотуберкулезных диспансерах или специальных санаториях – амбулаторная терапия категорически запрещена. К химиопрепаратам первой линии относятся широко известные рифампицин, пиразинамид, этамбутол, изониазид и стрептомицин. В случае установленной резистентности микобактерии туберкулеза к ним, необходимо применять препараты второй линии – фторхинолоны и аминогликозиды. Лечение туберкулеза весьма продолжительное, на уничтожение микобактерий уходит от 6 до 24 месяцев. В схему терапии генитального туберкулеза кроме химиотпрепаратов необходимо также включать иммуномодуляторы, витамины, антиоксиданты, препараты для симптоматического лечения – анальгетики, антипиретики. Оперативное вмешательсвто при генитальном туберкулезе показанно тогда, когда происходят выраженные изменения в органах малого таза, нарушающие их функцию и вызывающих бесплодие, а также при неэфективности консервативного лечения. Необходимо помнить о том, что своевременное введение противотуберкулезной вакцины в детском возрасте может защитить от возникновения любого туберкулезного процесса, в том числе и генитального туберкулеза.
источник

Важнейшими медико-социальными проблемами в современной репродуктологии являются бесплодие и самопроизвольное прерывание беременности. Частота бесплодных браков в мире не имеет тенденции к снижению, в России в отдельных регионах достигает 17% (4-4,5 млн. супружеских пар), что, по определению Всемирной организации здравоохранения, свидетельствует о критическом демографическом уровне. Частота самопроизвольных прерываний беременности в России составляет 15-23%, при этом около 50% приходится на долю женщин, страдающих привычным невынашиванием. Проблема репродуктивных потерь – одна из самых актуальных проблем современного акушерства ещё и потому, что в 20-40% случаев механизмы, препятствующие физиологическому пролонгированию беременности, остаются неизвестными.
Наиболее частой причиной женского бесплодия является спаечный процесс в области малого таза (40-72%), возникающий при воспалительных заболеваниях придатков матки и наружном генитальном эндометриозе, после внутриматочных манипуляций и оперативных вмешательств на органах брюшной полости, матке и придатках. Проблема эффективной профилактики спаечного процесса органов малого таза до настоящего времени не решена. У большинства женщин, страдающих спаечной болезнью тяжёлой степени, программы вспомогательных репродуктивных технологий оказываются неэффективными.
Брюшина представляет собой замкнутый серозный мешок, состоящий из двух листков – париетального и висцерального. Функциональное значение брюшины – обеспечение свободного движения покрываемых ею органов относительно друг друга и локализации инфекции. Поддержание анатомической и функциональной целостности брюшины лежит на мезотелиальных клетках, вырабатывающих сурфактант и гликозаминогликаны, а также медиаторы, регулирующие воспалительные, иммунные и репаративные процессы. Перитонеальная жидкость, формируемая транссудатом растущего фолликула и жёлтого тела яичника, транссудатом плазмы, секретом трубных желёз, содержит стероидные гормоны, цитокины, большое количество фибриногена, факторы роста, ангиогенные факторы. Макрофаги перитонеальной жидкости также секретируют цитокины и факторы роста. Таким образом, брюшина в физиологических условиях способна обеспечивать устойчивость к повреждающим факторам. Патологические процессы в малом тазу (воспаление, травма) способствуют нарушению защитных свойств мезотелия, ведут к образованию спаек.
Отягощающими факторами могут служить генетические группы риска повышенного спайкообразования:
- астенический тип конституции;
- заболевания желудочно-кишечного тракта;
- аллергическая настроенность;
- первая группа крови;
- склонность к образованию келоидных рубцов;
- наличие спаечной болезни у близких родственников.
Воспалительная реакция, патофизиологически представляющая собой активацию фибринолиза, ангиогенез, пролиферацию фибробластов, сопровождается экссудацией и отложением фибрина. В ответ на повреждение сокращается количество мезотелиальных клеток, обнажается внеклеточный матрикс, что приводит к поступлению в брюшную полость клеточных элементов, усиливающих образование спаек. Происходят образование серозно-геморрагического экссудата, коагуляция белковых компонентов и образование фибринозных сращений. Таким образом, фибрин обеспечивает первичное восстановление повреждённой поверхности брюшины и локализует очаг инфекции.
Фибринозные спайки могут рассасываться в течение нескольких дней за счёт фибринолитической активности брюшины. В большинстве случаев реэпителизация брюшины происходит в срок 5-7 дней после прекращения действия повреждающего фактора. При снижении фибринолитической активности брюшины в сращениях накапливаются фибробласты, формируются капилляры и образуются соединительнотканные спайки. Синтез фибробластами коллагеновых волокон приводит к окончательному формированию соединительной ткани. В среднем этот процесс заканчивается к 21-му дню. К 30-му дню образуются плотные фиброзные спайки с капиллярами и нервными волокнами. Баланс между образованием фибрина и его деградацией определяет возможность формирования спаечного процесса.
По данным ряда авторов, ключевую роль в образовании спаек играет изменение процесса ангиогенеза окружающих тканей. Клеточная гипоксия является основным регулирующим механизмом ангиогенеза. Кроме того, во всех стадиях процесса участвуют протеолитические ферменты – активаторы плазминогена и матричные протеиназы, экспрессия которых осуществляется цитокинами и факторами роста. К проангиогенным факторам роста относят VEGF (сосудисто-эндотелиальный фактор роста), P-FGF (фактор роста фибробластов), IGF (инсулиноподобный фактор роста), TGF-0 (трансформирующий ростовой фактор бета), PDGF (тромбоцитарный фактор роста), ангиопоэтины. Ингибиторами ангиогенеза являются: TGF-β-1 (трансформирующий ростовой фактор-бета-1), TSP-1 (тромбоспондин), IL-12 (интерлейкин-12), IFN-y (гамма-интерферон), TFN-a (фактор некроза опухолей, IP-10 (ингибитор фосфотазы), MIG (мембранные иммуноглобулины).
Нарушение соотношения этих факторов приводит к усилению ангиогенеза или его подавлению. Функциональное значение ангиогенеза состоит в кровоснабжении спаек. Этот механизм обеспечивает дополнительную оксигенацию повреждённых тканей. Таким образом, гипоксия является пусковым моментом формирования спаек, главная функция которых – обеспечение жизнедеятельности ишемизированного органа. В течение менструального цикла стероидные гормоны модулируют экспрессию VEGF и p-FGF и могут приводить к уменьшению капиллярной перфузии спаек. Данный факт создает теоретическую возможность использования агонистов гонадотропинов с целью уменьшения спайкообразования.
В регуляции иммунного ответа брюшины важную роль играют цитокины, в частности хемокины. Отвечая за хемотаксис, хемокины усиливают миграцию нейтрофилов и моноцитов в очаг воспаления, увеличивают фагоцитоз, повышают проницаемость эндотелия, стимулируют пролиферацию фибробластов. Всё это в конечном итоге способствует заживлению повреждённой ткани брюшины. Так, интерлейкин-1 (IL-1) активирует Т- и В-лимфоциты, нейтрофилы, стимулирует синтез простогландинов и белков острой фазы. Кроме того, под его влиянием повышаются фагоцитоз, проницаемость сосудистой стенки, увеличивается хемотаксис. При воспалительных заболеваниях органов малого таза наблюдается повышение уровня IL-1 в перитонеальной жидкости, что коррелирует с тяжестью спаечного процесса. К другим противовоспалительным цитокинам относятся IL-10, IL-6, фактор некроза опухоли-a (TNF-a), МСР-1, MIG.
Особое место в патогенезе спаечного процесса органов малого таза занимают специфические воспалительные процессы, в том числе туберкулёз женских половых органов с исходом в трубно-перитонеальное бесплодие. По данным российских авторов, на долю специфического поражения женских половых органов приходится 6-8% воспалительных заболеваний органов репродуктивной системы. Не без оснований существует официальное мнение о том, что в России недоучитывается более 50% больных с внелёгочными формами туберкулёза. У девочек туберкулёз половых органов встречается чаще, чем у женщин репродуктивного возраста, и составляет до 15%. В странах третьего мира заболеваемость туберкулёзом половых органов среди гинекологических больных может достигать 10%. При этом исход в трубно-перитонеальное бесплодие наблюдается с частотой до 90-97% клинических случаев.
Неблагоприятная эпидемическая обстановка по туберкулёзу характеризуется не только ростом заболеваемости и смертности, но и увеличением числа больных с генерализованными специфическими процессами, в ряде случаев обусловленными наследственной предрасположенностью. Генетические факторы влияют на ответ иммунной системы при размножении микобактерий туберкулёза в организме человека и, в частности, определяют взаимодействие между макрофагами, Т- и В-лимфоцитами, продукцию лимфокинов, монокинов и других цитокинов, комплексный иммунный ответ, от которого зависит чувствительность или устойчивость к развитию туберкулёза. Выявлено сцепление HLA-генотипов с заболеванием туберкулёзом в семьях, в которых туберкулёзом больны родители и дети.
М. tuberculosis – внутриклеточный патоген; способна к выживанию и репликации внутри фаголизосом фагоцитирующих клеток. Формирование фагосомы запускает запрограммированный процесс созревания фаголизосомы, который контролируют Са2+ и регуляторы движения органелл вокруг малых GTP (guanosine triphosphatases)- связывающих белков Rabs. Микобактерии туберкулёза нарушают Rab-контролируемое движение мембран и препятствуют созреванию фагосомы на стадии, когда патоген для лизосомальных ферментов недоступен, но имеет возможность получать факторы питания. Этот процесс, называемый «арестом созревания фагосом», является критичным для выживания М. tuberculosis.
Установлено, что способность макрофагов убивать внутриклеточные патогены, такие как М. tuberculosis, зависит от генетической устойчивости и ассоциирована с геном beg. Основным белковым продуктом, кодируемым этим локусом, является макрофагальный белок, связанный с естественной устойчивостью макрофагов (Natural resistance-associated macrophage protein 1, Nrampl) к внутриклеточным патогенам. Nrampl является насосом, выкачивающим двухвалентные катионы, такие как Fe2+ и Ni2+, из эндосом в цитозоль за счёт обмена на протоны. Nrampl экспрессирован исключительно в клетках макрофагально-моноцитарной линии. Его основная роль связана с устойчивостью фагоцитов именно к внутрифагосомальным патогенам. Так же как и макрофаги, нейтрофилы взаимодействуют с патогенами. Основным механизмом киллинга является продукция перекисных радикалов кислорода, а также дегрануляция нейтрофилов. Этот процесс протекает быстро, так как 50% патогенов погибают за первые 2 ч инкубации клеток. Основным фактором, повреждающим стенку патогенов, является, вероятно, сериновая протеаза, входящая в состав гранул фагоцитов.
При стрессах, алиментарной недостаточности, сопутствующих заболеваниях количество туберкулёзных микобактерий внутри заражённых фагоцитов может резко возрастать. В этом случае увеличивается контакт антигена с иммунной системой хозяина и активируется противотуберкулёзный ответ. При низкой антигенной нагрузке (единичные микобактерии) элиминация патогена происходит «силами» врождённого иммунитета. Если механизмов врождённого иммунитета оказывается недостаточно, то система приобретённого иммунитета формирует специфический, адресный иммунный ответ – иммунитет к возбудителю туберкулёза. Существует популяция людей, генетически более предрасположенных к туберкулёзу, что связано с особенностями функционирования системы внутриклеточного клиренса фагоцитов, с дефектами системы гуморальных факторов устойчивости слизистых оболочек, с наличием лектина, отвечающего за распознавание углеводов у патогенов, а также ассоциировано с определёнными белками, экспрессируемыми генами главного комплекса гистосовместимости (HLA I и II классов).
Первичный (врождённый или приобретённый) иммунодефицит у больных туберкулёзом встречается крайне редко, зато чрезвычайно часто (до 80-90%) у больных туберкулёзом обнаруживают те или иные черты вторичной иммунной недостаточности, которая в начале заболевания является одним из факторов его развития, а затем и следствием болезни. Поступление в ткани микобактериальных антигенов и других продуктов их жизнедеятельности, высвобождение компонентов повреждённых клеток хозяина, метаболитов, биологически активных веществ оказывают повреждающее действие на иммунокомпетентные клетки больного. Чаще всего это приводит к подавлению клеточного иммунного ответа, имеющего при туберкулёзе более существенное значение в борьбе с возбудителем, чем гуморальный ответ. При хроническом течении туберкулёзного процесса угнетение иммунной системы носит постоянный характер и проявляется в дисбалансе нормального соотношения между субпопуляциями Т-лимфоцитов. Недостаточность клеточного ответа может проявляться в изменении функциональной активности Тх2, что приводит к аллергическим реакциям. Ответ немедленного типа, инициируемый непосредственным взаимодействием антигенов с антителами типа реагинов (IgE), вызывает каскад патохимических реакций, сопровождающийся активацией тканевых энзимов, выбросом гистаминоподобных соединений, повышением сосудистой проницаемости, изменением «белкового» зеркала крови. Такой ответ относят к реакции гиперчувствительности немедленного типа.
Одним из признаков вовлечённости в ответ на туберкулёз адаптивной иммунной системы является реакция гиперчувствительности замедленного типа. В её основе лежит миграция антигенспецифических Т-клеток в место введения микобактериального антигена, которая требует от 48 до 72 часов. При туберкулёзе усиление реакции специфического торможения миграции лейкоцитов часто совпадает с прогрессированием процесса, увеличение реакции специфической бластной трансформации лимфоцитов, напротив, с повышением защитных сил организма. Угнетение клеточного иммунного ответа выражается в снижении количества и (или) пролиферативной активности Т-лимфоцитов и подавлении продукции ими различных медиаторов. Антигенная стимуляция приводит также к изменению интенсивности синтеза иммуноглобулинов, а следовательно, и специфических антител и функциональной активности фагоцитирующих клеток.
Аутоиммунные расстройства нередко сопровождают туберкулёзный процесс за счёт перекрёстного распознавания антителами, специфичными к белкам микобактерий туберкулёза, гомологичных белков человека, таких как белки теплового шока, супероксиддисмутаза и др. Общими чертами иммуносимптоматики внелёгочного туберкулёза являются умеренное угнетение Т-системы, усиление активности В-системы, нарушение функции макрофагов. Чаще всего сочетание иммунологических показателей, указывающее на достаточно выраженный специфический клеточный и гуморальный ответ, встречается у больных активным туберкулёзом мочеполовых органов. Сочетание выраженного клеточного и слабого гуморального ответа наблюдали при ограниченных формах внелёгочного туберкулёза (изолированный туберкулёз половых органов у женщин, изолированный туберкулёз мужских половых органов).
Особенностью иммуногенеза внелёгочного туберкулёза является исключительная важность изучения факторов иммунитета на местном уровне – в биологических жидкостях и тканях из зон анатомического поражения. В приоритетных исследованиях, выполненных на экспериментальных моделях и обширном клиническом материале (больные сальпингоофоритами), показано наличие противотуберкулёзных антител (ПТАТ), иммуноглобулинов А и G, циркулирующих иммунных комплексов, цитокина ФНО-а в перитонеальной жидкости дугласова пространства. Кумуляция этих факторов гуморального иммунитета в очаге специфического воспаления чаще всего свидетельствует об усилении проницаемости тканей, заселении поражённых тканей лимфоидными элементами и, как следствие, местным синтезом ПТАТ и других компонентов иммунного ответа.
Туберкулёзный процесс в 90-100% случаев локализуется в маточных трубах. Одновременно у 20-35% больных поражается эндометрий, у 12% больных – яичники. Туберкулёз вульвы и влагалища в современных условиях практически не встречается. В результате проведения экспериментальных исследований показано, что первоначальное поражение маточных труб обусловлено особенностями микроциркуляции: обширностью микроциркуляторного бассейна, замкнутым кровотоком, интимным контактом кровеносного русла с тканями в связи с наличием истончённых участков цитоплазмы (фенестры), сквозных отверстий и межэндотелиальных щелей в стенках микрососудов.
Различают три формы туберкулёзного сальпингоофорита: с незначительными воспалительными изменениями; с выраженными воспалительными изменениями; с образованием туберкулём. При незначительных воспалительных изменениях придатки матки не увеличены либо несколько утолщены вследствие воспаления; микроскопически в толще стенки маточной трубы (иногда и в яичнике) определяются туберкулёзные гранулёмы. При лапароскопии в таких случаях могут быть выявлены: милиарные гранулёмы, беловато-жёлтые или непрозрачные бляшки, окружённые гиперемированной каймой в области маточных труб и матки в острой стадии заболевания. В хронической стадии могут быть обнаружены: узловой сальпингит, казеосальпинкс, гидросальпинкс, спаечный процесс различной локализации.
При выраженных воспалительных изменениях формируются тубоовариальные образования, в стенке которых микроскопически определяются сливные туберкулёзные гранулёмы с очагами гнойного расплавления ткани. Туберкулёмы могут располагаться в тубоовариальных воспалительных образованиях, в толще маточной трубы, в яичнике. В последнем часто развиваются параспецифические и неспецифические изменения (кистозная атрезия фолликулов и др.), обусловленные периоофоритом и гормональными нарушениями. Вокруг туберкулёмы иногда возникает перифокальное воспаление. В запущенных случаях при распаде туберкулёзного очага возможно формирование свищей, соединяющих придатки матки с кишечником, влагалищем, мочевым пузырём или открывающихся на коже передней брюшной стенки. Поражение тела и шейки матки, вульвы и влагалища возникает вследствие нисходящего распространения туберкулёзного процесса из ампулы маточной трубы по слизистой оболочке и межтканевым щелям. Частота поражения туберкулёзом эндометрия среди больных генитальным туберкулёзом, по данным различных авторов, составляет от 45 до 90%.
Туберкулёзный эндометрит может быть очаговым, милиарным (тотальное поражение эндометрия), казеозным. Возможно развитие подобных изменений и в миометрии. Длительная стимуляция иммунокомпетентных клеток эндометрия инфекционным возбудителем приводит к декомпенсации регуляторных механизмов локального гомеостаза, что поддерживает персистенцию инфекционного процесса. Хроническая активация клеточных и гуморальных провоспалительных реакций сопровождается повышенной выработкой цитокинов и других биологически активных веществ, обусловливающих нарушения микроциркуляции, экссудацию и отложение фибрина в строме эндометрия. Продолжающаяся депрессия локальной фибринолитической активности под влиянием провоспалительных факторов усиливает ангиогенез в первичных фибринозных сращениях, что усугубляет морфологические изменения в тканях матки, формирует соединительнотканные фибринозные спайки в строме и/или внутриматочные синехии различной степени выраженности.
Туберкулёз эндометрия является главной причиной спаечной болезни полости матки – синдрома Ашермана. В алгоритме диагностики данного состояния в настоящее время гистеросальпингография утрачивает своё значение. В последние годы стали реже встречаться такие рентгенологические признаки туберкулёзного процесса, как облитерация маточных труб и полости матки, симптом «пальца перчатки», «курительной трубки», при верифицированном диагнозе нередко определяется сохранная проходимость маточных труб. В диагностике синдрома Ашермана ведущая роль принадлежит гистероскопии. В исследование, проведённое J. В. Sharma, К. К. Roy, М. Pushparaj (2008), были включены 28 женщин репродуктивного возраста с подозрением на синдром Ашермана, которые ранее перенесли туберкулёз эндометрия. Основные жалобы больных – аменорея, олигоменорея, бесплодие первичное или вторичное. Лапароскопия была выполнена 18 женщинам. Спаечный процесс выявили у 88,8% женщин, из них у 33,3% – широкие плоскостные спайки. Творожистый некроз обнаружили у 11,1% пациенток, туберкулёзные бугорки – у 33,3%, тубоовариальные образования у 11,1%. При гистероскопии спайки полости матки отмечены у всех женщин: I степень – 17,8%, 6. степень – 28,5%, III степень – 28,5%, IV степень – 17,5%.
Другие авторы выполнили обследование женщин со спаечной болезнью полости матки, перенёсших туберкулёз эндометрия. Все пациентки ранее получили специфическую лекарственную терапию. При гистерорезектоскопии у всех больных выявили спайки полости матки. Выполнили рассечение спаек, причём у трёх пациенток во время операции произошла перфорация матки. После гистерорезектоскопии беременность наступила при лёгкой степени спаечной болезни полости матки у 81,3% женщин, при тяжёлой степени – у 31,9%. Частота рецидива спаечного процесса полости матки при тяжёлой степени составила 48,9%, после повторной гистерорезектоскопии снизилась до 35%. При изучении возрастного аспекта генитального туберкулёза выявили уменьшение случаев регистрации данного заболевания в постменопаузе. Низкий уровень заболеваемости авторы объясняют атрофическими изменениями в эндометрии, создающими неблагоприятную среду для развития микобактерий туберкулёза. По данным U. Gupta (2000), только 1,0-1,6% маточных кровотечений в постменопаузе связаны с туберкулёзным процессом в половых органах.
Особого внимания заслуживают случаи активного туберкулёза женских половых органов с распространением процесса на брюшину. В последние годы эта патология редко находит отражение в литературе. S. Tripathy et al. (2002) наблюдали наличие спаек, бугорков и гиперемию на брюшине малого таза в 59,6% клинических случаев туберкулёза гениталий, мешкообразные спайки в Дугласовом пространстве – в 11,3%. R Wilairatana, S. Wilairatana (1993) описали асцитический туберкулёзный перитонит у 31,2% пациенток к генитальным туберкулёзом. По наблюдениям А. Н. Олейник, у 9% пациенток с туберкулёзом половых органов в процесс вовлекается брюшина, что было подтверждено при гистологическом исследовании биопсийного материала поражённых тканей. Среди обследованных женщин жалобы на хронические тазовые боли предъявляли 49% больных ограниченным туберкулёзом женских половых органов, у 73,3% из них в процесс вовлекалась брюшина.
Патогенетическим механизмом развития тазовой боли является стимуляция болевых рецепторов брюшины, вызванная избыточным натяжением, ограничением подвижности тазовых органов за счёт спаечного процесса, повреждением нервных окончаний. Локализация и интенсивность болевого синдрома были различными: чаще это хроническая, периодически возникающая боль в гипогастральной и паховой области, в пояснице. Тазовые боли снижали качество жизни пациенток, уменьшали трудоспособность, в ряде случаев сопровождались выраженной диспареунией. Нарушение менструального цикла, в основном гипоменструальный синдром и дисменорея, имело место у 62,8% пациенток. Однако проходимость маточных труб сохранялась у 52,3% больных с признаками распространения воспалительного процесса с придатков матки на брюшину. Своевременно и целенаправленно проведённое специфическое лечение позволило избавить женщин от болевого синдрома и сохранить репродуктивную функцию.
Другим проявлением спаечного процесса брюшной полости при специфическом воспалении придатков матки является синдром Фитц-Хью-Куртиса, представляющий собой наличие перигепатита со спайками между капсулой печени и диафрагмой. Исходно синдром был описан при гонорейной и хламидийной инфекциях. Клинически он сопровождается болевым синдромом в правой подрёберной области, усиливающимся при дыхании, кашле, движении, стихающим с началом соответствующей антибиотикотерапии. J. В. Sharma et al. (2003) описывают случаи синдрома Фитц-Хью-Куртиса при туберкулёзе половых органов, подтверждённом данными гистологического исследования. Следует подчеркнуть, что во всех представленных клинических наблюдениях наличие хламидийной и гонорейной инфекций было исключено. N. Gupta (2007) при лапароскопическом исследовании описал данный синдром у 37,5% пациенток с генитальным туберкулёзом. J. В. Sharma, М. Maltora, R. Аrоrа (2003) классифицировали синдром Фитц-Хью-Куртиса в виде трёх степеней тяжести: лёгкая степень (менее 5 спаек с правой долей печени), средняя (более 5 спаек с правой долей печени) и тяжёлая (более 5 спаек с обеими долями). Лёгкую степень наблюдали у 48,7% обследованных пациенток, среднюю – у 30%, тяжёлую – у 35%. Кроме того, отмечали спаечные сращения между органами малого таза и брюшной полости.
Туберкулёз женских половых органов, как правило, диагностируют несвоевременно, на стадии выраженного склеротического процесса, который резко ограничивает восстановление репродуктивной функции. Трудности распознавания туберкулёзной инфекции связаны со скрытым течением болезни, скудной клинической симптоматикой. Ранняя диагностика и своевременное лечение туберкулёза у женщин остаются крайне актуальной проблемой, решение которой позволит значительно повысить фертильность и качество жизни пациенток. Спаечный процесс малого таза является наиболее частой причиной бесплодия. Современные данные литературы свидетельствуют о необходимости изучения механизмов спайкообразования на молекулярном уровне, что позволит не только прогнозировать образования спаек, но и послужит основой для разработки методов патогенетически обоснованной профилактики и терапии.
источник
Одной из важных причин, вызывающих бесплодие, являются половые инфекции, или, иначе говоря, заболевания, передающиеся половым путем (обозначаются как ЗППП). Особенно это касается вторичного бесплодия, когда один ребенок уже есть, а при попытке планирования второй или последующих беременностей возникают неудачи. Пара обращается за медицинской помощью, а в процессе обследования в половине случаев выясняется, что проблемы с зачатием — следствие инфекционных заболеваний, обычно хронического течения. Не только инфекционные болезни приводят к бесплодию.
Что же это за инфекции, приводящие к бесплодию? Сюда можно отнести инфекционные агенты, являющиеся возбудителями как венерических болезней, так и воспалительных, вызывающих стойкие изменения в репродуктивной сфере мужчин и женщин. Список будет довольно внушительным. К основным из них относятся:
- гонорея;
- сифилис;
- трихомониаз;
- хламидиоз;
- микоплазмоз;
- уреаплазмоз;
- герпетическая инфекция;
- папилломавирус человека;
- паротит;
- гепатит;
- туберкулез и другие.
В отдельную группу ЗППП (ИППП), влияющих на возникновение бесплодия, можно выделить венерические болезни, возбудители которых передаются преимущественно через сексуальный контакт. В нашей стране из их числа особо распространены сифилис, гонорея, хламидиоз, уреаплазмоз, генитальный герпес, причем первые два заболевания считаются исконно венерическими, а остальные — условно венерическими. Они все могут повлиять на бесплодие.
После незащищенного полового контакта с больным человеком происходит заражение, причем для развития болезни должен пройти определенный период времени, который называют инкубационным периодом. Первые признаками, которые замечает заболевший человек, общие для всех половых инфекций. ИППП проявляются:
- повышением температуры тела;
- недомоганием;
- неприятными ощущениями в области гениталий, зудом, жжением;
- выделениями из половых путей;
- высыпаниями (чаще в интимной зоне).
Хламидиоз — наиболее распространенная на сегодня как в мире, так и в нашей стране, условно венерическая 
Заболевание в основном поражает урогенитальный тракт, отдаленным последствием чего зачастую является бесплодие. Хламидийная инфекция выявляется более чем у половины пациентов, обратившихся за медицинской помощью по причине бесплодия.
Проявляется болезнь во многих случаях у обоих полов с появления неприятных ощущений в области гениталий, тягучих выделений с заметным запахом. У женщин также отмечается появление хронических тазовых болей тянущего, ноющего характера. Возникают воспалительные изменения матки и придатков у женщин, яичек и предстательной железы у мужчин.
В дальнейшем возникают рубцовые поражения фаллопиевых труб у женщин, семявыводящих путей у мужчин, что приводит бесплодию. Если же беременность наступает на фоне имеющегося хламидиоза, то нередки выкидыши, а у доношенного ребенка значительно повышен риск врожденной хламидийной инфекции.
Уреаплазма и микоплазма — бактериальные инфекции, имеющие, как правило, хроническое течение без особых симптомов, что способствует заражению партнера. Заболевания могут обнаружиться лишь после врачебного осмотра, получения результатов лабораторных обследований, когда у пары беременность не наступает долгий период.
Хламидиоз, уреаплазмоз, микоплазмоз могут одновременно присутствовать в организме человека. Такая комбинация возбудителей достаточно часто встречается, называется микст-инфекцией и требует особого подхода в лечении.
Основные проблемы ЗППП, имеющих бессимптомное течение — это их способность вызывать стойкие изменения в половой сфере, приводящие к бесплодию, спустя месяцы или годы с момента заражения.
Инфекция вызывает поражение слюнных желез, но особую опасность для репродуктивного здоровья мужчины представляют осложнения, которые могут стать причиной бесплодия, если заражение произошло в период полового созревания. Паротит способен спровоцировать у мальчиков тяжелое воспаление тестикул, приводящие к полной атрофии органа и бесплодию в будущем.
Генитальный герпес — распространенная инфекция, вызывающая жгучие, очень болезненные пузырьковые высыпания в области паха, ануса, на слизистой гениталий. У женщин и мужчин встречается одинаково часто. Особенностью данной ИППП является рецидивирующее течение.
Болезнь нельзя вылечить полностью, время от времени случаются обострения, особенно на фоне слабого иммунитета. Вирус герпеса, однажды попав в организм, остается в нем навсегда.
Сама инфекция и ее проявления не приводит непосредственно к бесплодию, но способна вызывать серьезные патологии плода у беременной женщины. У мужчин возможно развитие простатита и нарушения сперматогенеза.
Репродуктивные способности пары во многом зависят от общего состояния здоровья. В здоровом теле поддерживается оптимальный баланс разных микробов. От качества этого равновесия во многом зависит состояние иммунитета, функциональность многих органов человека. В норме постоянно существующая в организме микрофлора, называемая условно-патогенной, не причиняет вреда здоровью.
К таким микроорганизмам можно отнести:
- стафилококки, стрептококки;
- энтеробактерии;
- дрожжевые грибки рода кандида;
- гарднереллы и другие.
При ослаблении иммунитета, наличии инфекционных, воспалительных заболеваний, при лечении антибиотиками и в некоторых других случаях, такие группы бактерий активизируются и представляют реальный риск гинекологическому здоровью женщины, угрожая бесплодием, вызывая гарднереллез, кандидоз и подобные заболевания.
Генитальный туберкулез встречается относительно редко, в отличие от туберкулезного поражения легких, кишечника, костей, других жизненно важных органов. Инфекция не относится к ЗППП, но вызывая стойкое воспаление матки и, даже чаще, маточных труб, приводит к бесплодию у женщин. Микобактерии туберкулеза попадают в мочеполовую сферу с током крови или лимфы. Именно таким путем инфекция разносится по организму из первичного очага. Сложно поддается лечению.
При обследовании пары, обратившейся к медикам с репродуктивными проблемами, обязательно присутствуют анализы на вирусный гепатит. Существует несколько типов гепатита. Серьезно влияние на способность к зачатию оказывают типы В и С. Инфекция относится к ЗППП, также может передаваться с трансфузией крови и от матери к ребенку. Сохраняется в организме на всю жизнь.
Гепатит поражает печеночную ткань. Токсины, вырабатываемые вирусным агентом, обнаруживаются во всех жидкостных средах человеческого организма, вызывают изменения в составе крови. Заболевание ухудшает транспорт и качество спермы, может снижать вероятность зачатия.
Успешно найти причины проблем с оплодотворением у партнеров и сделать все возможное для их 
Квалифицированные медики-диагносты определяют, есть ли нарушения менструального цикла, и какого характера, проверяют состояние органов малого таза на предмет наличия инфекций и воспаления, степень проходимости фаллопиевых труб у женщин; качество спермы, подвижность сперматозоидов — у мужчин.
О состоянии гормональной системы партнеров, наличии инфекционной составляющей в первичном и вторичном бесплодии пары информирует анализ крови — стандарт обследования.
В случае если подозрения на половые инфекции подтвердятся лабораторным путем, необходимо пройти полный курс лечения, неукоснительно соблюдая предписания врачей. Этого, как правило, достаточно, если воспалительный процесс не принял хронический характер и не нанес необратимых повреждений половым органам. Пока инфекция присутствует в организме, то применение современных вспомогательных репродуктивных технологий (ЭКО, ИКСИ и так далее) не целесообразно.
Если же вследствие инфекционных процессов образовались спайки в малом тазу, то понадобится оперативное вмешательство.
Комплекс консервативных и радикальных мер, современные методы репродуктологов с высокими шансами помогут победить мужское бесплодие. Лапароскопия (все малоинвазивные хирургические вмешательства) способна устранить большую часть женских гинекологических проблем, приводящих к потере фертильности.
Лечение бесплодия — процесс дорогостоящий, небыстрый, требует слаженной кропотливой работы команды врачей и самой пары, но наградой за пережитые испытания станет бесценная радость от рождения долгожданного ребенка.
источник