Российские медики бьют тревогу: в стране уровень бесплодных пар репродуктивного возраста на 2% превысил 15-процентный уровень, что по критериям ВОЗ считается угрозой национальной безопасности страны. Помочь могут разве что марихуана и экстракорпоральное оплодотворение.
О проблемах зачатия, в частности, говорил руководитель Научного центра акушерства, гинекологии и перинатологии РАМН, главный акушер-гинеколог России, вице-президент РАМН, академик Владимир Кулаков в интервью «Российской газете». «Сейчас в России 78 млн женского населения. Из них репродуктивного возраста, то есть от 15 до 49 лет, — 39,1 млн, среди которых бесплодных, по самым суровым подсчётам, — 6 млн… Есть ещё 4 млн бесплодных мужчин. То есть 15% семейных пар страдают бесплодием. Это критический уровень. У нас рождаемость 10,3 на 1000 населения, а смертность 16 на ту же тысячу. Каждый год мы теряем 750 000—800 000 людей».
Другие эксперты говорят не о 15%, а о 17 или даже 18% бесплодных пар. Корректной статистики нет. Но очевидно, что проблема существует. В этом мы не одиноки.
Международные исследования, проводившиеся в последние годы в развитых странах, показали, что во всём мире не менее 70 млн супружеских пар не могут иметь своих детей. А диагноз «бесплодие» уже можно поставить примерно миллиарду человек. В США, по данным Центра вспомогательных репродуктивных технологий при университете штата Мериленд, число бесплодных пар составляет около 10%.
В России, утверждают медики, с каждым годом количество бесплодных возрастает примерно на 250 000. Вот эта тенденция наводит на мрачные размышления.
Диагноз «бесплодие» может быть поставлен супружеской паре в том случае, если они на протяжении 12 месяцев систематической половой жизни не смогли добиться зачатия ребенка. Длительность периода в один год была определена статистически, для того чтобы выявить, сколько пар добивается беременности за время активных попыток в течение разных промежутков времени. Выяснилось, что 30% «соискателей» достигают желанной цели в первые три месяца попыток, 60% — в следующие семь месяцев, и 10% — за последние пару-тройку месяцев. Если же за год паре так и не удается получить желаемого результата, её признают условно бесплодной.
Совсем недавно специалисты предполагали, что чаще всего в проблеме бесплодия «виноваты» женщины. Последние исследования опровергли это утверждение, показав, что это заболевание имеет такую же частоту развития и у мужчин. Как известно, женское бесплодие в 30—40% случаев провоцируется эндокринными нарушениями и в 20—60% — трубными недугами. Последствия гинекологических болезней вызывает этот диагноз в 15—30% случаев. Реже всего проблема возникает по идиопатическим причинам и на фоне иммунологических проблем.
У мужчин обычно бесплодие в 42% случаев диагностируют по причине варикоцеле, 14% — из-за непроходимости семяпроводящих путей, а 13% — из-за проблем со здоровьем половых органов. Иногда мужское бесплодие объясняется и идиопатическими причинами — примерно в 23% случаев. Исходя из того, что во многих случиях проблемы с зачатием связаны с бесплодием у мужчины, учёные всего мира ищут эффективные способы решения этого вопроса. Недавно было доказано, что помощь можно найти даже в марихуане. Оказывается, каннабиноидный рецептор СВ2 участвует в регуляции сперматогенеза (процесса развития сперматозоидов). Это выяснили учёные из Римского университета «Тор Вергата». Специалисты провели эксперимент на трёх группах мышей. Животных из первой группы лечили специфическим активатором СВ2-рецепторов. Второй группе вводили специфический ингибитор, подавляющий активность каннабинодных рецепторов. Мыши из контрольной группы получали только солевой раствор. Исследование показало: у животных, которым вводили активатор СВ2-рецепторов, сперматогенез ускорялся. А во второй группе данный процесс замедлялся. Исследователи надеются, что их открытие поможет в разработке новых методов лечения бесплодия, добавляя при этом, что частое курение марихуаны негативно влияет на фертильность
Одна из основных причин женского бесплодия на сегодняшний день — маточные трубы. Статистика гласит, что каждая четвёртая пара не может иметь детей из-за их непроходимости. Причин трубной непроходимости множество. Одна из них — широкое распространение венерических заболеваний. Их последствия и ведут к возникновению этой проблемы. Искусственные маточные трубы пока не изобрели. Попытки заменить их аналогами производились ещё в 70-х годах прошлого века, однако функциональность искусственных маточных труб оставляла желать лучшего, а операция по вживлению искусственных маточных труб приносила больше вреда, чем пользы. Специалисты всего мира пытаются решить проблему бесплодия из-за непроходимости маточных труб при помощи современных хирургических методов либо применяя ЭКО.
Всемирная организация здравоохранения (ВОЗ) признала экстракорпоральное оплодотворение самым эффективным методом лечения бесплодия. Кроме того, уникальность данного метода лечения заключается в том, что вероятность наступления беременности после проведения процедуры ЭКО почти в два раза выше, чем в естественных условиях!
«Минимально на 1 млн населения надо делать 1500 циклов ЭКО, — считает гендиректор Центра семейной медицины Игорь Портнов. — В среднем пары делают три-четыре попытки, а за год можно сделать не больше двух-трёх таких попыток. Экономическая ситуация в стране никак не повлияла на цены по услугам искусственного оплодотворения. В среднем по России стоимость ЭКО не превышает 2000 долл. Например, в Свердловской области это около 130 000 руб., в Челябинской — 107 000, а в Санкт-Петербурге — 119 000. Для сравнения: например, в США такие услуги стоят около 8000 долл. в государственных и до 20 000 долл. — в частных больницах. В последнее время многие зарубежные пары приезжают в Россию для проведения ЭКО в связи с более низкой стоимостью этой процедуры. Пока это не более двух десятков пар из Германии, Израиля, северных регионов Казахстана и США. В основном, это выходцы из стран СНГ и бывшего СССР».
источник
Бесплодие – отсутствие планируемой беременности при регулярной половой жизни без контрацепции в течение одного года и более, а для женщин 35 лет и старше – в течение 9 месяцев и более.
Репродуктивным возрастом женщины считается от 15 до 45 лет. Статистика бесплодия показывает, что около 5% всей популяции являются бесплодными по так называемым идиопатическим причинам, которые на данный момент не подлежат коррекции.
Однако на фоне медицинских абортов, демографического кризиса, высоких показателей смертности общий процент бесплодия составляет в среднем около 15% в любой стране. Превышение этого показателя на какой-либо территории считается опасным сигналом угрозы национальной безопасности.
Еще каких-то 10 лет назад считалось, что в диагнозе «бесплодие» «виновата» женщина. А вот по последним данным в 60% случаев бесплодие наступает «по вине» мужчины – низкий уровень качества спермограммы.
За последние 15 лет из-за ужасной статистики мужского бесплодия Всемирная Организация Здравоохранения 5 раз меняла нормативы спермограммы (и это единственный показатель во всей медицинской сфере, который так стремительно меняется), что говорит о постоянно снижающемся проценте подвижных сперматозоидов, готовых оплодотворить яйцеклетку.
Бесплодие из-за спермы низкого качества
Также появились такой диагностический метод, как МАР-тест: по неизвестным причинам иногда мужской организм воспринимает сперму как чужеродное вещество и образует антитела к собственным сперматозоидам; в результате чего сперматозоиды становятся «обклеенными» антителами и не могут пройти через защитный слой яйцеклетки.
Поэтому теперь при возникающих вопросах бесплодия у супружеской пары репродуктолог не начинает обследование женщины без результатов спермограммы и МАР-теста.
Второй по частоте причиной бесплодия по статистике считается непроходимость маточных труб. Это может быть связано с инфекционными процессами (например, хламидии буквально «съедают трубы, не оставляя никаких путей контактов яичника и матки»), спаечной болезнью, дисфункцией щитовидной железы.
И третью позицию занимает эндометриоз. Этиология этого заболевания до сих пор остается неизвестной, поэтому и вылечить этот «диагноз» до конца не представляется возможным: не знаешь причину возникновения – не можешь вылечить!
Существуют только хирургические способы коррекции данной патологии, которые на некоторой время удаляют патологические очаги из организма, однако уровень рецидивов очень высок.
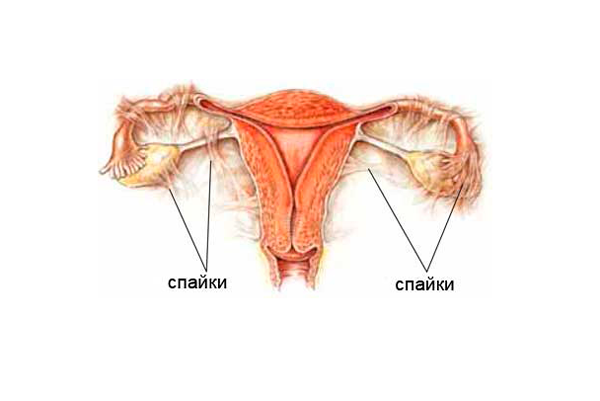
Спайки в полости матки как одна из причин бесплодия
Среди остальных причин бесплодия выделяют:
- Анатомические аномалии развития матки (двурогая матка, инфантильная матка);
- Отсутствие или нерегулярное наступление овуляции (в норме у женщины за год может быть 3-4 менструальных цикла без овуляции, отсутствие овуляции на протяжении 3 и более менструальных циклов подряд говорит о нарушении работы репродуктивной системы);
- Воспалительный заболевания органов малого таза;
- Возрастные изменения организма;
- Нарушение работы щитовидной железы (гипо – или гипертиреоз);
- Нарушение в работе свертывающей системы крови;
- Нарушения со стороны иммунной системы.
Как оказалось, но именно страны с наилучшими показателями рождаемости, низкой материнской и перинатальной смертностью так же лидируют и по количеству бездетных пар – Америка, Канада, Западная Европа.
В их странах так же актуальна проблема позднего возраста беременных – женщина готова только к 35 годам запланировать первого ребенка.
Статистика по бесплодию в мире
Но на фоне постоянного приема комбинированных оральных контрацептивов и малого количества половых партнеров ситуация по здоровью женщин в этом возрасте разительно отличается от России (по последним данным у одной американской женщины не более 2 половых партнеров за всю жизнь, что связано с строгими судебными законами в плане содержания жены после развода).
Распространенность первичного и вторичного бесплодия среди женщин в возрасте 20-44 года, подверженных риску беременности, статистика в мире*
*имеющих постоянного партнера на протяжении 5 лет, желающих родить ребенка и не применяющих контрацепцию на протяжении этих лет.
**Богатые страны: США, Канада, Западная Европа, Япония, Южная Корея, Сингапур, Бруней.
Источник: Mascarenhas M., Flaxman S., Boerma T., Vanderpoel S., Stevens G. (2012)
| Первичное бесплодие | Вторичное бесплодие | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Оценка | Доверительный интервал | Оценка | Доверительный интервал | ||||||||||||||||||||||||||||||||||||||||||||||||||||||
| нижний | верхний | нижний | верхний | ||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Диагностировано бесплодие | Всего | Кол-во случаев | |||
| Да | Нет | Не знает | |||
| 11,5 | 87,8 | 0,7 | 100 | 1 461 | |
| 1 | 3,5 | 96,1 | 0,4 | 100 | 3 599 |
| 2 | 2,8 | 97 | 0,2 | 100 | 2 426 |
| 3 | 2 | 97 | 1,1 | 100 | 389 |
| 4 и более | . | 99,1 | 0,9 | 100 | 80 |
| От 0 до 3 месяцев | От 3 до 7 месяцев | От 7 до 9 месяцев | |||
| 30 | 60 | 10 | |||
У супругов причины бесплодия могут иметь разное происхождение. Понимание, как лечить бесплодие, придет только после полного клинического обследования пары в диагностическом центре.
Проблемы с наступлением беременности и вынашиванием плода у женщин подразделяются на:
- гормональное бесплодие (эндокринное) связано с разного рода эндокринными заболеваниями, нарушениями функций надпочечников, киста яичника в форме поликистоза;
- маточное бесплодие (трубное) вызывает полная или частичная непроходимость труб, в том числе и трубно-перитонеальное бесплодие. Этот вид заболевания связан с образованием спайки между яичником и трубой матки. Согласно медицинским исследованиям, перитонеальное бесплодие является результатом ранее занесенных инфекций, соответствующие им признаки – воспаление органов малого таза. Врожденные патологии и дефекты матки, эндометриоз, инфекции, последствия хирургического вмешательства, включая аборты – тоже виды бесплодия, относящиеся к заболеваниям матки;
- иммунологическое бесплодие связано с высокой активностью иммунной системы женщины, когда все сперматозоиды мужчины уничтожаются при попадании во влагалище;
- идиопатическое бесплодие связано с невозможностью забеременеть при отсутствии какой-либо формы бесплодия, то есть когда диагностика не выявила никаких препятствий на физическом уровне для зачатия ребенка. От 15% до 20% пар не имеют детей по этой причине.
Более примитивно можно разделить женские болезни на: бесплодие матки, яичников и «хроническое» (идиопатическое, оно же психологическое). Выделяют две степени бесплодия:
- 1 степень (60%) – женщина никогда не беременела;
- 2 степень (40%) – беременность была уже раньше, а теперь зачатие не происходит.
Медицинская статистика бесплодия вменяет около 80% причин бездетности в вину женщине, и только 20% мужчине. Однако по данным ВОЗ статистика бесплодия между супругами показывает соотношение 1:1. Такое расхождение в цифрах связано с тем, что сильная половина человечества реже обращается к врачу. Более точное соотношение причин отсутствия детей представлено на фото.
Сегодня мужское бесплодие статистика относит на 30–50% к генетическому влиянию. Нарушение количества хромосом или их структуры – это генетическое бесплодие, которое подразделяется на: азооспермию (отсутствие сперматозоидов) и олигозооспермию (недостаточное количество сперматозоидов).
Другая причина – варикоцеле (расширение вен семенного канатика). Это заболевание составляет 15% от общего числа мужских недугов, не позволяющих зачать ребенка, 10–12% составляют травмы и дефекты, около 10% – инфекционные заболевания (в т. ч. после свинки в тяжелой форме). Далее, следуют воспалительные заболевания, эндокринные, сексуальные и иммунные нарушения.
Любое лечение мужского бесплодия начинается с постановки диагноза, от которого зависит способ лечения. Учитывается история болезни, проводится обследование, берутся анализы. Современное лечение бесплодия направлено на причину заболевания.
При наличии воспалительных процессов, правила лечения требуют проводить терапию пары для предотвращения повторной инфекции. Варикоцеле провоцирует мужское бесплодие, операция нормализует отток венозной крови и улучшает функции яичек. Используется в андрологии и гормонотерапии. В случае необходимости проводится искусственная инсеминация донорской спермой партнерши.
Лечение женского бесплодия направлено на устранение причины, мешающей зачатию и развитию плода. Сдаются все необходимые анализы на бесплодие, проводится первичный осмотр и анамнез болезни. Врачу необходимо знать условия жизни, виды спорта, которыми занималась женщина, режим сна и отдыха, начало и регулярность менструального цикла, вредные привычки. Тест на бесплодие позволяет понять обратимость процесса и потенциальную возможность женщины забеременеть.
Проводя обследование при бесплодии, врач изучает анализ крови, назначает УЗИ матки и яичников, тест на овуляцию. Для пациентки показана лапароскопия при бесплодии в случае подозрения на эндометриоз. Процедура может иметь как диагностический характер, так и выполняться для устранения разросшихся стенок эндометрия.
Основные принципы лечения отсутствия репродуктивной возможности – помочь паре завести ребенка. С этой задачей поможет центр лечения бесплодия, в котором предоставляется помощь не только по терапии имеющихся заболеваний у мужчины или женщины. Задача ставится комплексно, если нет возможности забеременеть естественным путем, предлагается процедура ЭКО, которая эффективна в 30–40% . Можно рассмотреть вариант усыновления ребенка. В этом случае супругам может понадобиться помощь психотерапевта.
Как показывает статистика бесплодия у женщин, нормализация функционирования организма за счет изменения образа жизни, питания, физической нагрузки и приема витаминов, часто приводит к ликвидации проблем с зачатием и вынашиванием плода. С этим связано народное лечение бесплодия в виде витаминных травяных напитков, сборов, снимающих воспалительные процессы и оптимизирующих гормональный фон женщины. Применяя травы от бесплодия, следует помнить:
- не каждую проблему можно вылечить с помощью отвара или настоя;
- не стоит лечиться народными средствами самостоятельно, следует обратиться к специалисту;
- травяной сбор не так безопасен, есть ядовитые растения и существует индивидуальная непереносимость, что может дать аллергическую реакцию;
- покупая травы и сборы в аптеке, следует точно выдерживать рецептуру.
| Растение | Заболевание |
| Боровая матка (ортилия однобокая) | Гинекологические заболевания |
| Грушанка | Укрепление плода, облегчает токсикоз |
| Душица | Воспалительные процессы |
| Зимолюбка | Мочеполовая система |
| Каркаде | Тонус сосудов, понижает давление |
| Ромашка | Спазмолитик, снимает воспаление, антиоксидант |
Используют также в терапии: шалфей, подорожник, горицвет, спорыш, измаген.

Нередко применяется гирудотерапия при бесплодии, дающая неплохой результат. Назначают пиявки при бесплодии, вызванном наличием спаек, воспалительных процессов у женщин. У мужчин они могут улучшить качество спермы. Определять, куда ставить пиявки, должен специалист. Эффект от этого метода достигается за счет впрыскивания червями гирудина, влияющего на свертываемость крови. Средняя цена одной пиявки с установкой – 3 у. е. Стоимость лечения зависит от курса и количества особей.
После курса лечения отзывы пациенток отмечают, что это лечение дает вначале некоторое ухудшение самочувствия, позже нормализуется цикл и уменьшаются менструальные боли.
Сегодня профилактика бесплодия должна начинаться в юности. Девушка в подростковом возрасте обязана иметь представление о процессах, протекающих в ее организме, основах личной гигиены и заболеваниях, передающихся половым путем. Информация о средствах контрацепции, как можно забеременеть, к чему ведет бесконтрольный прием таблеток – должно быть донесено до молодой девушки, вступающей во взрослую жизнь.
В семье формируется отношение подростка к материнству – проводится на психологическом уровне профилактика «медицинского бесплодия». Отдельной темой для молодой девушки является бесплодие после аборта, тут поможет статистика.
Как показывает статистика бесплодия после аборта, представленная на схеме, опасными последствиями в большей степени выделяются мини-аборт и хирургический аборт, но не так все просто и с медикаментозным абортом.
Обильное кровотечение, боли внизу живота, сбой цикла, аллергические реакции – далеко не полный список неприятностей от такого прерывания беременности. В 2% случаев беременность сохраняется, а в 7% случаев после медикаментозного прерывания беременности часть плода остается и приходится прибегать к хирургическому методу. После выскабливания – последствия непредсказуемы.
Современная статистика бесплодия в мире выделяет 5% людей, неспособных произвести ребенка. Как показывает статистика бесплодия в России – 6 000 000 пар не имеют ребенка. При этом 60% беременностей прерываются абортами.
Проблема бесплодия в России связана с недостаточной информированностью женщин о возможностях вспомогательной репродуктивной технологии (ВРТ), кроме того сами врачи не имеют достаточной подготовки. Из 99% врачей по России, которые знают о возможностях ВРТ, только 10% владеют методами настолько свободно, чтобы использовать технологии во всем многообразии.
В 2015 году статистика бесплодия в Беларуси показала ухудшение ситуации, на 100 тыс. человек не могут иметь детей 155 женщин и 22 мужчины. Принятые меры – совместные лекции с Православной Церковью позволили пятой части женщин отказаться от абортов. В стране развивается сеть клиник ЭКО, проводятся консультации для понимания, как бороться с бесплодием и лечится ли оно.
Сегодня статистика бесплодия подтверждает, что результативность по годам операции ЭКО распределяется следующим образом:
- до 30 лет женщина может рассчитывать на успех в 80% случаев;
- от 40 лет – результативность составляет 10–15%.
Первичная консультация может проводиться в режиме онлайн, но с последующим посещением врача. Нередко пары, думающие, как избавиться от проблемы бесплодия – лечатся за границей. Принято считать, что лучшие андрологи в мире работают в Израиле. Рост бесплодия у мужчин статистика отмечает ежегодно. Ученые в Германии, разрабатывают искусственную сперму человека из зародышевых клеток женщины.
источник
Бесплодие имеет серьезные демографические и социальные последствия. Статистика бесплодия в мире неуклонно растет. Поэтому ежегодно проводится сверка статистических данных, изобретение новых технологий по решению данной проблемы.
Бесплодие в России на середину 2016 года достигло уровня национальной безопасности. Репродуктологи и гинекологи страны бьют тревогу. Уровень бесплодия в 2015 году составил 15%, в 2016 — этот процент повысился на 2 пункта.
Аспирант Института демографии НИУ ВШЭ Розалия Фахрисламова в своем исследовании «Новый демографический вызов России: проблема женского бесплодия», отмечает что тенденция данной проблемы в Российской Федерации растет. Розалия утверждает, что проблема связана с откладыванием рождения ребенка на более поздний возраст из-за безбрачия, роста гинекологических заболеваний, тяге женщин к самостоятельной жизни и карьерному росту.
Статистика бесплодия в России на 2016 год в зависимости от причины:
- иммунологические — 4,50%;
- опухоли яичка — 3%;
- инфекции — 9,70%;
- заболевания эндокринного характера — 30–40%;
- хронические заболевания — 10%;
- варикоцеле — 16%;
- непроходимость семявыводящих путей — 14%;
- проблемы со здоровьем половых органов у мужчин — 13%;
- непроходимость фаллопиевых труб — 20-60%;
- осложнения патологий женской репродуктивной системы — 15-30%;
- без выявленных причин — 31%;
- прочее — 5%.
Процент бесплодных женщин в России составляет 8%. Согласно информации ВОЗ, 60% беременностей в стране заканчиваются абортами. Как известно, искусственное прерывание беременности негативно сказывается на женском здоровье. Более 40% дам после аборта неспособны зачать ребенка повторно без помощи репродуктологов.
Согласно статистическим данным в России бесплодными признаны 4 млн. мужчин. Ежегодно эта цифра увеличивается на 250 тыс. Актуальность данной проблемы возрастает с годами, это обусловлено увеличением случаев мужского бесплодия, что подтверждают многочисленные исследования.
ВОЗ признала ЭКО самым эффективным методом терапии. Кроме того, уникальность экстракорпорального оплодотворения заключается в том, что вероятность успешного оплодотворения почти в 2 раза выше, чем в естественных условиях.
Репродуктивная система мужчины и женщины подвержена негативному воздействию окружающей среды, политическим и социально-экономическим факторам, культурным и религиозным проблемам населения. В значительной степени рассматриваемая проблема связана с условиями, которые можно предотвратить. К таким условиям относят:
- заболевания передаваемые половым путем (инфекции, паразитарные недуги);
- ятрогенные причины;
- воздействие токсических веществ на организм;
- плохое питание.
Бесплодие — это всемирная проблема, затрагивающая 50-80 миллионов жителей репродуктивного возраста. В Африке к югу от Сахары распространенность неспособности к зачатию детей варьировалась до 10%, в Того и Руанде данной проблемой страдает более 25% населения, в Камеруне и Центральноафриканской Республике примерно 20% женщин в возрасте 20-44 лет с данным диагнозом.
В этом регионе основной причиной неспособности зачать ребенка является гонорея. Высокий уровень бесплодия связан с повышенным уровнем сексуальной активности, добрачным сексом, разводом, внебрачным сексом и проституцией. Из демографических и медицинских обследований в начале 2014 года было установлено, что более 15% женщин и мужчин репродуктивного возраста бесплодны.
Самый маленький процент первичного вида недуга в Латинской Америке и Карибском бассейне. Согласно статистике бесплодия по миру в данном регионе максимальный процент достигает значения 2,6.
Распространенность первичного вида бесплодия среди девушек и дам в возрасте 20-44 лет к концу 2010 года в мире составила 1,5%. Распространенность вторичного вида неспособности пару зачать ребенка среди всех женщин планеты в возрасте 20-44 лет на 2010 год составляет 3,0%.
Со вторичным видом проблемы наиболее благополучна ситуация в богатых странах (7,2%), Северной Африке и Ближнем Востоке (7,2%), Латинской Америке и Карибском бассейне (7,5%). Самый высокий показатель оказался среди населения Восточной и Центральной Европы, а также Центральной Азии (18%), Южной Азии (12,2%), Восточной Азии и Тихом Океане (10,9%).
источник
Как родить здорового ребенка? Для многих российских семей сегодня это острейший вопрос.
На него отвечает руководитель Научного центра акушерства, гинекологии и перинатологии РАМН, главный акушер-гинеколог России, вице-президент РАМН, академик Владимир Кулаков, который побывал на «Деловом завтраке» в редакции «Российской газеты».
Демографическая яма
Российская газета | Владимир Иванович, почему женщины России стали меньше рожать? Их стали меньше любить? Им труднее жить? Государство, семья как социальная ячейка им не подставляют плечо?
Владимир Кулаков | Рожают действительно меньше. В прошлом году было один миллион 500 тысяч родов. А абортов — 1,6 миллиона. Это только учтенных. У нас же масса неучтенных, проведенных в частных структурах. Любят-то, наверное, по-прежнему. А вот все остальные названные факторы только со знаком минус. Специальности, где всегда было много женщин — медицина, педагогика, биология, — перестали приносить доход. Появление первенца многие молодые семьи низвергает в бедность. Вот и стараются потенциальные родители сперва сделать карьеру, встать на ноги и так далее. Нет государственной поддержки материнства, молодой семьи. Поэтому возраст рожениц увеличился: первого ребенка рожают после 35 лет. А это, естественно, отрицательно сказывается и на беременности, и на родах, и на здоровье новорожденного.
Пагубно отразилась на рождаемости и безудержная пропаганда свободного образа жизни молодежи, свободных сексуальных отношений. Более того, никогда ранее не было такого количество различных воспалительных заболеваний половых органов и у женщин, и у мужчин. Разве нормально, что каждая десятая российская девочка начинает половую жизнь с 14 лет? Каждый пятый аборт делается подростками до 18 лет. В то же время от 10 до 15 процентов абортов дают различные осложнения, 7-8 процентов женщин после них становятся бесплодными. Каждый год армия тех, кто не может иметь детей, пополняется на 200-250 тысяч. Сейчас в России 78 миллионов женского населения. Из них репродуктивного возраста, то есть от 15 до 49 лет, — 39,1 миллиона, среди которых бесплодных, по самым суровым подсчетам, — 6 миллионов.
РГ | Это же цифры демографической ямы.
Кулаков | Согласен. И добавлю, что есть еще 4 миллиона бесплодных мужчин. То есть 15 процентов семейных пар страдают бесплодием. Это критический уровень. У нас рождаемость 10,3 на 1000 населения, а смертность 16 на ту же тысячу. Каждый год мы теряем 750-800 тысяч людей. А для того чтобы воспроизводство было нормальным, надо, чтобы на одну женщину приходилось не полтора ребенка, а хотя бы два-два с половиной.
РГ | Это проблема национальной безопасности, и она была предметом рассмотрения Советом Безопасности. Вы как профессионал, который каждый день с ней сталкивается, чувствуете хоть какие-то изменения?
Кулаков | Мы эту проблему ставим уже многие годы. Сейчас на нее очень хорошо откликнулся полпред в Центральном федеральном округе Георгий Сергеевич Полтавченко. Он встречался с губернаторами. Провели исследования в центральных районах, точно знаем, сколько женщин страдают бесплодием в том или ином регионе. Предложили сделать специальную программу сохранения и восстановления репродуктивной функции женщин. Думаю, в ближайшее время ситуация изменится.
РГ | Бесплодных можно будет вылечить?
Кулаков | Не всех, но большинство. Сейчас бесплодная женщина в России обследуется и лечится минимум пять-шесть лет. Во многих регионах нет четкого представления о том, как нужно «вести» такую женщину, нет кадров, нет оборудования.
И получается, что она мечется туда-сюда, тратит огромные деньги, а главное, уходит драгоценное время, начинаются психические нарушения. Со стороны не всегда можно оценить степень трагедии, которую приносит бесплодие. У нас в год разводится более 600 тысяч семей, и очень часто причина развода — именно бесплодие. А у нас есть методика, которая позволяет в течение шести месяцев поставить диагноз и в течение следующих шести месяцев сделать так, чтобы женщина забеременела и могла рожать. Это так называемые высокие репродуктивные технологии. В мире первый ребенок в результате применения высоких репродуктивных технологий появился в Англии в 1978 году. У нас — в 1986 году. Я проводил кесарево сечение. Родилась девочка Лена из Донецка. Ей сейчас почти двадцать лет. Такие дети собираются у нас в центре каждый год. Их уже десять тысяч.
Сегодня современная репродуктивная технология требуется 2,5 миллиона женщин. Иначе они не родят. Здесь нужно брать яйцеклетку у женщины, сперму мужа. Оплодотворение проводится в пробирке, которую надо держать в термостате от 24 до 28 часов — пока будет дробиться эмбрион. После этот эмбриончик пересаживают в полость матки. Сказать просто. На самом деле это очень сложная процедура, требующая серьезнейшей подготовки, наблюдения.
Мамы бывают разными
РГ | На здоровье, на развитии детей эти технологии не отражаются?
Кулаков | Ни в коем случае. Только мы немного обманываем природу. Проводим искусственное оплодотворение, а потом все идет своим чередом. Должен сказать, что если женщина рожает ребенка таким путем, она его никому никогда не отдаст. Она его опекает, как наседка, ничего не требует, вся отдается своему дитя. Потому что это желанный ребенок и для нее, и для мужа. Такие семьи, как правило, крепкие.
РГ | Сколько это стоит?
Кулаков | Одна попытка стоит в крупных центрах, а подобных в России четыре, две тысячи долларов. В кооперативных — три-три с половиной тысячи долларов. Чтобы забеременеть, требуются в среднем три попытки. Перед тем как пересаживать эмбрион, можно точно определить возможные заболевания, исключить наследственные недуги. То есть пересаживать только здоровые эмбрионы.
РГ | Как к этому относится церковь?
Кулаков | Раньше были разговоры, что это вмешательство в природу, что нельзя против нее идти, нельзя прерывать, например, беременность с синдромом Дауна у плода или с какими-то пороками развития, не совместимыми с жизнью. Мол, бог дал — бог взял. Теперь против этой методики Православная церковь не возражает.
РГ | А католическая?
Кулаков | В принципе тоже не возражает. В Италии, да и в других католических странах, такие методики применяются. Но пересаживают, как правило, 3-4 эмбриона сразу с тем, чтобы эффективность была выше, чтобы рождение состоялось. И развивается часто не один плод, а два, три, а то и четыре. Если тройня, то, конечно, женщина рожает преждевременно. Дети недоношенные, их сложно выхаживать. Да и саму беременность нелегко сохранить. Мы научились делать так называемую редукцию, особенно если развивается четыре эмбриона. Что такое редукция? Под компьютерным наблюдением вводится специальный состав в один из эмбрионов, и он погибает. Вместо четырех остаются три или два. Вот против этого церковь возражает.
РГ | Как же быть?
Кулаков | Сложный вопрос. Не столько медицинский, сколько этический. В России каждый год рождается почти 50 тысяч детей с врожденными пороками. Они пополняют армию инвалидов с детства. Сейчас у нас, по самым скромным подсчетам, 800 тысяч таких инвалидов. Не стану перечислять все «просчеты» природы. Назову одну цифру: около четырех тысяч в год рождается с пороками кишечной трубки. Что это такое? Отсутствие передней брюшной стенки, сращение части кишечника, трахеи, разные пищеводные грыжи и так далее. Смертность в подобном случае, инвалидизация с детства в некоторых регионах составляют от 60 до 100 процентов. Мы открыли у себя отделение, где оперируем таких детей через час-два после рождения. Смертность здесь — 5-7 процентов. Остальные здоровы. То есть нужно вовремя оказать помощь. Но если мы заранее, в утробе мамы, видим, что порок несовместим с жизнью, то прерываем беременность в сроки до двенадцати, в худшем случае — до 22 недель.
РГ | Мы столкнулись с проблемой, когда правозащитники вовсю защищают право пациенток психоневрологических диспансеров на рождение ущербных детей. А рожают они едва ли не каждый год. Очень больной вопрос.
Кулаков | У нас только 32 процента здоровых рожениц. У остальных будущих мам та или иная патология. У них, естественно, рождаются дети, требующие интенсивной терапии, реанимации, специального ухода. Оптимальный вариант: женщина рожает четверых детей с перерывом в два года. Скажем, начиная от 20-21 года до 35 лет. Тогда, как правило, будет здоровая женщина, здоровые дети. Последующие роды уже могут сказаться и на состоянии матери, и на состоянии ребенка. А если женщина с психическими отклонениями, если она пьет, колется и при этом каждый год рожает, то явно наносит ущерб обществу, окружающим, будущим детям. И нужно ограничивать эти беременности, эти роды.
РГ | А роды в одиннадцать лет?
Кулаков | Это нонсенс. Как и роды до 15 лет. Это совершенно ненормально. Однако каждый год в России 4 — 4,5 тысячи таких рожениц. Самые ранние роды в истории — в 6,5 лет были у какой-то испанской инфанты. Правда, это было очень давно.
РГ | Так, может, лучше прерывать такую беременность? Или пусть рожает?
Кулаков | Столь юные мамаши обычно имеют те или иные отклонения, дебильные. Они, как правило, из асоциальных семей, где нередко мать продает своего ребенка за бутылку водки. Чтобы столь ранние роды произошли в хорошей семье. Это будет эксклюзив. Конечно, надо стараться ограничивать эти роды и эти беременности.
500 граммов жизни
РГ | В вашем центре было проведено кесарево сечение женщине на шестом месяце беременности. Родилась девочка весом чуть больше пятисот граммов. У нее с перебоями работали все внутренние органы. Кормление через трубочку, искусственная вентиляция легких. Но малютку удалось выходить?
Кулаков | Мы выхаживаем новорожденных с весом от 500 до 700 граммов. Инвалидность с детства у таких детей до 60 процентов. Если вес от 1000 до 1500 граммов, то проблем уже нет, там все нормально. Женечка — девочка, о которой вы сказали, лежала у нас два с половиной месяца. Выхаживание ее потребовало колоссальных расходов. Я не могу сказать, какова ее дальнейшая судьба. Часто у таких детей возникают проблемы со слухом, зрением, иные нарушения. Эту проблему еще нужно анализировать, изучать.
РГ | Так надо ли выхаживать 500-граммовых?
Кулаков | Надо. Такие дети должны рождаться в перинатальных центрах, в которых есть соответствующее оборудование и квалифицированные кадры. За рубежом страховые компании выхаживание детей от 500 до 1000 граммов не оплачивают. За них родители платят сами. Но нужно исходить из фактов: раз такие дети появляются, то нужно их включать в статистику и выхаживать, как того требует Всемирная организация здравоохранения. Но тогда необходимо оборудовать перинатальные центры. Пока же этого в полном объеме нет даже у нас, не всем доступна перинатальная диагностика.
70 процентов инвалидности с детства связано с патологией, возникающей в перинатальном периоде. Главные причины: недоношенность, асфиксия, врожденные пороки развития. Совершенно очевидна перспективность интенсивного развития перинатологии, ее финансовое обеспечение. Диагностика сократит рождение детей с пороками развития на 30-35 процентов. Это единственный путь к профилактике врожденной инвалидности. Значимость проблемы определяется не только удельным весом этой патологии, но и теми финансовыми затратами, которые вынуждено выделять государство на медико-социальную помощь инвалидам.
Один из путей профилактики врожденной патологии — периконцепционная профилактика, которая осуществляется за несколько месяцев до зачатия и в ранние сроки развития зародыша. Предполагается, что подготовка организма матери (витаминизация, антиоксидантная терапия, повышение иммунитета, отсутствие стрессов до зачатия) и соблюдение этих условий на ранних сроках развития плода (до 12 недель) уменьшает появление детей с врожденными пороками.
У нас немало высокоинформативных методов исследования, комплексное использование которых может существенно снизить перинатальную смертность и заболеваемость новорожденных. Однако данные о реализации приказа Минздрава России о совершенствовании перинатальной диагностики, профилактике наследственных и врожденных заболеваний у детей свидетельствуют: за исключением единичных регионов, практически во всех субъектах РФ приказ только на бумаге, никаких реальных возможностей (кадров, оборудования, финансирования) для его выполнения нет. На местах финансирование нашей службы идет за счет местных ресурсов. Минздравсоцразвития России финансирует федеральные учреждения. И все по остаточному принципу. Нет приоритета материнства, детства. Вот главные специалисты — есть такие — подают заявки на закупку того или иного оборудования. Толку чуть. Покупают зарубежное, очень часто которое нашей службе не нужно. Скажем, подаем заявку на ультразвуковое оборудование с такими-то датчиками. А нам покупают с датчиками кардиологическими. И никто за это не отвечает. А деньги-то потрачены!
РГ | Ваш центр финансируется нормально?
Кулаков | До недавнего времени финансировался на сорок процентов, теперь приближаемся к 50. Нормально? Остальное должны зарабатывать сами.
РГ | А сколько стоит рожать у вас?
Кулаков | Как правило, кладем всех, кого направляют из регионов, из женских консультаций, по квотам бесплатно.
Для тех, кому за 50?
РГ | Стволовые клетки, точнее, их применение начиналось с вашего центра? Или это миф?
Кулаков | Не миф — с нашей лаборатории иммунологии. Теперь таких лабораторий 28. Все началось с подачи академика Евгения Ивановича Чазова. Тогда пошла разработка специальных программ. Мы начали заниматься стволовыми клетками, которые получали из абортного материала, тех, кому делали аборт до 12 недель. Тут сразу поясню: обычно после того как сделан аборт, этот материал утилизируется. То есть начали мы с эмбриональных клеток. Ведь что такое стволовая клетка? Она родоначальница всего: клеток сосудов, мышц, костей, нервной ткани и так далее. Если мы брали, например, нервные клетки, их особым образом очищали, наращивали и вводили больным с инсультом, с переломом позвоночника, то отмечали положительный эффект. Мы добавляли стволовые клетки в комплексное лечение новорожденных, которые рождались с тяжелой асфиксией. И тоже — положительный эффект, подтвержденный и дальнейшей жизнью этих детей. Таких ребятишек у нас прошло сорок. Материал наших лабораторий используется в кардиологии.
Мы пока не знаем всех возможностей стволовых клеток. Не все поддается объяснению. Потому так много вокруг них всяких домыслов, необоснованных обвинений. Но я считаю, если человек перенес инсульт в 70 лет, лежит без движения, нарушена речь, и ему вводятся эти клетки, и они улучшают качество его жизни, он встает, начинает говорить. Какой здесь криминал? Почему нужно выбрасывать абортивный материал? Не использовать его? Сейчас есть и иные пути получения стволовых клеток, скажем, из жировых тканей. Особо богата стволовыми клетками пуповинная кровь. Рождается ребенок. После того как его от пуповины отсекли, забирается 100-150 мл крови из пуповины. Из этой крови потом берут концентрат стволовых клеток. У их применения, убежден, есть будущее при лечении различных заболеваний.
РГ | А в косметологии?
Кулаков | Тоже. Например, если мы берем женщин от 30 до 40 лет и вводим им эти клетки для улучшения лица — у них разительный эффект. Если женщине от 40 до 50 лет — эффекта практически нет. А если после 50, то эффект просто великолепный. Почему? В этом еще предстоит разбираться. А излишняя шумиха вокруг стволовых клеток только мешает. Ими пользуются в корыстных целях, в целях обогащения. Особенно в косметологии. Без лицензий, порой и без самих клеток — неизвестно чем и как заменяя их. Много нелегального, криминального. Надо знать, что только два центра — наш и Центр гематологии, руководимый академиком Андреем Ивановичем Воробьевым, имеют право на деятельность со стволовыми клетками.
Академик РАМН о РАМН
РГ | Владимир Иванович! Вы вице-президент РАМН. Ваше отношение к будущему Академии медицинских наук.
Кулаков | Понимаю, почему задаете такой вопрос: раздаются голоса о ненужности отраслевых академий. Не отвечу, как говорят в Одессе за все, отвечу за медицинскую. Она совершенно необходима, она — генератор всех новых направлений в нашей науке. Другое дело, что требуется некоторая реорганизация ее деятельности. Убежден, она должна работать в содружестве с Минздравсоцразвития России. Нужна ответственность за развитие научных исследований, должен быть спрос за науку.
В интимное вход запрещен
РГ | Вы были дружны с Владимиром Семеновичем Высоцким. Недавно в прессе и на телевидении «бурно» отметили день его памяти. Как вы считаете: не злоупотребляет ли наше общество сегодня правом на личную жизнь, вынося все медицинские тайны «на площадь»?
Кулаков | То, что Высоцкого Володю чествовали, очень здорово, очень искреннее. Но когда начинают вытаскивать интимные вещи, мусолить его последние дни.
РГ | Лично вы наркотики Высоцкому не доставали?
Кулаков | Нет, ну что вы! В последние годы Марина Влади на него очень положительно повлияла. И, в общем-то, он держался. Время было иное. Все собирались в Доме кино, Доме актера, крутились на «Таганке». Ничего такого сверхъестественного в поведении и жизни Володи не было. Никому он плохого не делал, только себе самому. Но переносил все это тяжелее, чем его друзья, будем так говорить. В одном убежден: у каждого человека есть нечто очень интимное, и в это интимное посторонним вход воспрещен.
РГ | Вопрос от Эльвиры Васильевны Соковиковой из Орла: «Моей дочери 35 лет, она проживает в Москве, диагноз: гиперплазия, эндометрия, поликистоз яичников, нарушение менструального цикла. Лечилась много, и у народных целителей, и в частных клиниках. Никто не говорит, что она бесплодна, но никакого результата. Можно ли обратиться к вам, чтобы эту проблему, наконец, решить?»
Кулаков | Пожалуйста, пускай в сентябре приходит ко мне в центр, и мы ее возьмем на обследование и лечение.
РГ | Владимир Иванович, газета проводит акцию «День открытых дверей»: предоставляет читателям возможность посетить учреждения, двери которых закрыты для рядовых граждан. Правда, не всем, а только тем, кто пришлет наиболее интересные вопросы руководителю этого учреждения. Ваш центр может открыть свои двери?
Кулаков | Да, конечно. Нам есть что показать. Так что милости просим.
источник