Функции мозга в человеческом организме самые важные, и когда ставят диагноз «аденома гипофиза головного мозга», это приводит к панике у пациента. Безусловно, такое новообразование, пусть и доброкачественного плана, приводит к ряду последствий, которые негативно влияют на здоровье человека. Но так ли все опасно и пугающе, особенно последствия, которые описывают врачи? Давайте разбираться, что это за болезнь, насколько важно своевременно ее выявить, чтобы побороть.
Несмотря на высокий уровень развития медицины в мире, медики до сих пор не могут точно сказать, что активизирует патогенез такого новообразования, но уже точно установлен ряд причин, провоцирующих его:
- Сбой в ЦНС, чаще всего спровоцированный инфекцией.
- Поражение ребенка в период вынашивания токсинами, лекарственными препаратами, ионным излучением.
- Травмирование мозговых клеток механическим способом.
- Кровоизлияние в мозг.
- Длительная болезнь воспалительного или аутоиммунного плана, при которой щитовидная железа не может нормально функционировать.
- Длительный прием противозачаточных средств без врачебного наблюдения.
- Проблемы в формировании яичек или яичников, которые привели к их недоразвитости.
- Половые органы пострадали от радиации или аутоиммунного процесса в организме.
- Передача болезни на генетическом уровне.
Последний пункт вызывает жаркие споры у медиков, ведь многие не согласны с этим. Даже ряд исследований, начатый частными лабораториями, не убедил их. Но и те медики, которые утверждают обратное, согласны с тем, что лечение и выявление аденомы головного мозга должно быть своевременным, чтобы оно было успешным, иначе последствия болезни могут быть необратимыми.
Симптомы, которые дает аденогипофиз, неоднозначны, ведь многое зависит от избытка гормона, являющегося катализатором развития новообразования. Немаловажен и размер аденомы, и как быстро она растет. Признаки проявления болезни зависят от разновидности новообразования:
Микроаденома чаще всего не имеет четких симптомов, ее диагностируют 2 типов: с активными гормонами и пассивными. И если первый — это все симптомы эндокринного сбоя в организме, то пассивный тип микроаденомы может в течение долгого времени никак не проявляться, пока его случайно не выявят при медицинском обследовании.
Пролактиному чаще всего диагностируют у прекрасного пола, у мужчин она снижает потенцию, сперматозоиды становятся вялыми, растет грудь. Она относится к редкому виду болезни и при этом имеет следующую клиническую картину:
- сбой в менструальном цикле вплоть до его полного прекращения;
- зачать ребенка практически невозможно;
- из грудей выделяется молозиво, хотя грудного вскармливания нет.
Гонадотропиному также диагностируют крайне редко, признаки ее гипофизарных изменений — это нарушение менструального цикла и невозможность зачать дитя.
Тиреотропиномы не менее редки, их симптомы напрямую связаны с формой новообразования и его типом:
- при первом типе человек резко худеет, хотя и много кушает из-за возросшего аппетита, у него тревожный сон и тремор во всем теле, а также обильное потоотделение, тахикардия и гипертония;
- при втором типе наблюдаются отечность и шелушение лица, речь становится заторможенной, а голос хриплым, больного мучает запор, брадикардия и постоянное депрессивное состояние.
При диагностировании соматотропиномы всегда будет выявлено повышенное количество гормона роста, и симптоматика будет напрямую связана с ним:
- у взрослых чаще всего растет не все тело сразу, а какие-то части тела или органы. Меняется лицо, которое становится более грубым, а также наблюдается аномальный рост волос по всему телу;
- дети страдают от всех признаков гигантизма, поэтому так важно следить за весом и ростом своего ребенка. Первые изменения чаще всего приходятся на начало полового созревания и могут закончиться только в 25 лет. Поэтому любое превышение нормативных показателей роста и веса ребенка — это повод посетить врача.
Кортикотропиному диагностируют не более, чем у 10% заболевших. Причем это не только взрослые пациенты, но и маленькие. Но симптомы у всех одинаковые:
- избыточный вес, при котором жировые отложения приходятся на верхнюю часть тела, нижняя часть стремительно худеет, и даже может появиться мышечная атрофия;
- кожный покров тела страдает от шелушения, растяжек, пигментации, сухости;
- вырастает уровень артериального давления;
- для мужского пола характерна потеря потенции;
- для женского пола — сбой в менструальном цикле и стремительный рост волос на лице и теле.
Важно! Нельзя поставить диагноз только по вышеуказанным признакам, потребуются дополнительные исследования.
Чтобы поставить точный диагноз, врачу нужно отделить симптоматику аденомы гипофиза головного мозга от других болезней, которые могут быть схожи по клинической картине. Чаще всего к таким болезням относят:
- кисту кармана Ратке;
- метастазы других новообразований;
- менингиому и гипофизитому.
Именно поэтому пациенту проводят полные диагностические мероприятия, куда входят:
- исследование симптоматики, осмотр больного неврологом, офтальмологом и гастроэнтерологом;
- визуальный осмотр новообразования, который возможен при использовании рентгена, МРТ или КТ;
- исследования поля зрения;
- анализы крови и мочи, чтобы определить в них уровень содержания гормонов и их превышение;
- изучение новообразования иммуноцитохимическими методиками.
Все эти мероприятия позволят не только определить размер аденомы, ее разновидность, насколько быстр ее рост, но и место локализации.
Интересно! Аденому гипофиза диагностируют у 15% больных с новообразованиями в головном мозге. На детский возраст приходится 10% всех заболевших, у остальных – изменения гипофиза приходятся на 25-45 лет.
Чаще всего пациенты сами себе преуменьшают потенциальные последствия аденомы гипофиза, и связано это с тем, что это чаще всего доброкачественное новообразование. И даже при том, что практически все формы аденомы характеризуются медленным ростом и небольшой формой, их нужно лечить и регулярно проверять на КТ или МРТ. А если установлена повышенная активность аденомы, то пациент должен быть под постоянным присмотром медиков.
Не стоит забывать, что иногда аденома может прорасти в соседние мозговые ткани, что неизбежно приведет к их сдавливанию, а это повлечет расстройства невралгического типа:
- снижение зрительной функции, а в редких случаях полную атрофию зрительного нерва и полную потерю зрения;
- мигрень в самых разнообразных проявлениях;
- потерю чувствительности руки или ноги, или части тела;
- онемение и покалывание кожи лица.
При повышенном росте аденомы гипофиза диагностируют высокий уровень гормонов, что неизбежно приводит к:
- сбоям в работе надпочечников;
- проблемам со щитовидной железой;
- потере функциональности половых желез как у мужчин, так и у женщин.
К редким последствиям относят акромегалию, при которой сильно увеличивается какая-то часть тела. Тут же утолщаются костные ткани. Гигантизм у детей — это не только неправильное развитие организма, которое может привести к самым разнообразным негативным последствиям, но и невозможность нормально адаптироваться в обществе.
Иногда аденома гипофиза переходит в стадию кисты. Выявить такое изменение можно только с помощью МРТ. Ее последствия печальны:
- сильнейшие головные боли;
- половая дисфункция, которая приводит к серьезным психологическим расстройствам;
- снижение зрительной функции;
- гипертония;
- потеря чувствительности конечностей.
Любая симптоматика, что была перечислена выше, даже в единичных проявлениях должна стать причиной скорого посещения врача. Ведь чем быстрее будет определена болезнь, тем быстрее будет начато лечение, что увеличивает шансы пациента на благоприятный прогноз в разы.
Хуже всего обстоит ситуация с зачатием, ведь аденома гипофиза провоцирует избыток пролактина в организме, что сводит репродуктивную функцию женщины к нулю. Первые ласточки беды — это нарушения менструального цикла, который иногда вовсе прекращается. Грудное молоко вырабатывается организмом даже при отсутствии прямой потребности в нем. В такой ситуации яйцеклетки не будут оплодотворяться, что делает беременность невозможной. В редких случаях болезнь может начаться у беременной женщины, что приводит к постоянному контролю со стороны не только гинеколога, но и эндокринолога.
Единой методики лечения этой болезни нет, она всегда будет индивидуальной и базироваться на типе новообразования, его локализации, размере и активности роста. Но чаще всего каждый курс лечения – это тандем из:
- лучевой терапии;
- медикаментозной;
- хирургического вмешательства.
Первичное лечение чаще всего строится на подборе определенных медикаментозных препаратов, которые являются антагонистами дофамина. Их правильный прием и специальная дозировка приводят к тому, что новообразование теряет свою плотность и сморщивается, что не дает ему полноценно развиваться и расти, провоцировать негативную симптоматику и дальнейшие осложнения. Каждый этап терапии сопровождается лабораторными исследованиями, которые показывают насколько эффективно подобранное лечение.
Если диагностируют микроаденому с низкой активностью роста, то ее могут подвергнуть лучевому излучению с одновременным приемом лекарственных препаратов. Раз в неделю проводят контроль лечения на МРТ. Лучевое лечение проводят гамма-терапией или стереотаксической радиохирургией, которую делают киберножом.
Хирургическое вмешательство проводят, трепанируя черепную коробку, или через носовой проход. В первом случае процедура называется транскраниальной терапией, а во втором – трансфеноидальной методикой. Через нос удаляют преимущественно аденомы микро- и макротипа, которые не оказывают давления на соседствующие ткани. Чаще всего такое назначение будет показано пациентам, у которых аденома расположена в турецком седле или очень близко к нему. Трепанацию черепа проводят при более сложных патологиях, но этот метод крайне опасный, поэтому его стараются по максимуму избежать.
Важно! Любая процедура не будет начата, пока пациента не обследуют на МРТ и не сделают необходимые лабораторные анализы.
Чем раньше выявлена болезнь, тем больше шансов на то, что ее удастся побороть с минимальным риском для здоровья. Практически 95% положительных прогнозов приходится на лечение аденомы путем хирургического удаления. Но, несмотря на такое заманчивое прогнозирование, эта методика может привести к следующим проблемам:
- половой дисфункции;
- сбоям в работе щитовидной железы и надпочечников;
- снижению зрительной функции;
- необратимым проблемам с речью, памятью, вниманием, координацией.
Все эти проблемы устранятся медикаментозной терапией, которая для пациента обязательна после проведения операции по удалению аденомы головного мозга. При всем этом рецидив наступает практически у 15% пациентов, прошедших операцию. Умереть от болезни сложно, даже когда осложнения переходят в крайнюю стадию, но на полноценную жизнь больной без терапии не может рассчитывать. Чаще всего такие люди становятся инвалидами.
Интересно! При тандеме оперативного и медикаментозного лечения симптомы проходят у 90% пациентов. При этом врачи дают прогноз на отсутствие рецидива в течение 12 месяцев 80% больных, а на 5 лет — 70%.
Снижение зрения останавливается, и оно даже возвращается к прежнему состоянию, когда аденома была небольшого размера, и ее выявили не позже чем в течение 12 месяцев с момента зарождения. Если этот срок или размер новообразования больше, то шансы на восстановление зрения и гормонального баланса в организме даже после полного удаления аденомы невелики. Все это приводит к тому, что пациент получает инвалидность бессрочного типа. Поэтому так важно регулярно проходить медицинский осмотр, чтобы выявить недуг на начальной стадии, когда его последствия не будут необратимыми.
источник
В последние годы увеличивается число женщин, страдающих различными нарушениями менструальной функции, а также возрастает количество бесплодных браков, причем среди причин бесплодия доминирующую роль играют эндокринные факторы.
Гипоталамические и гипофизарные формы бесплодия у женщин; этиология и патогенез, клинико-лабораторные данные
В последние годы увеличивается число женщин, страдающих различными нарушениями менструальной функции, а также возрастает количество бесплодных браков, причем среди причин бесплодия доминирующую роль играют эндокринные факторы.
Этиология:
1. Патология гипофиза.
• Синдром Шихена (о. гипопитуитаризм).
• Гипофизарный гипогонадизм.
• Гиперпролактинемия (пролактинома, гипотиреоз, нейролептики ).
• Гипофизарный нанизм.
• Болезнь Иценко-Кушинга.
2. Патология гипоталамуса.
• Синдром Каллмена.
• Нейрогенная анорексия.
• Перетренированность, тяжелый физический и умственный труд.
• Синдром Бабинского-Фрелиха.
Патогенез:
Данные виды бесплодия являются гипогонадотропными формами гипогонадизма. Таким образом, имеются нарушения выработки гонадотропинов (ФСГ и ЛГ), что приводит в свою очередь к нарушению деятельность регулируемых ими яичников, а также снижению в крови содержания эстрогенов, прогестерона и в моче 17-КС. Таков механизм возникновения бесплодия при синдроме Шихена, гипофизарном нанизме и гипогонадизме, синдроме Каллмена, Бабинского-Фрелиха.
При болезни Иценко-Кушинга наблюдается недостаточная стимуляция яичников гонадотропинами за счет блокады зон аденогипофиза при гиперпродукции кортикотропина.
Особое внимание следует уделить патогенезу бесплодия при гиперпролактинемии. Увеличение выработки пролактина наблюдается при пролактиноме, гипотиреозе, а также применении нейролептиков. Различают следующие группы факторов, ведущих к гиперпролактинемии:
• операции на молочной железе и грудной клетке.
• стрессы.
• избыточная пальпация молочной железы.
• избыточное употребление пива.
• избыток жирной пищи.
Увеличенное количество пролактина вызывает блок выработки ФСГ и ЛГ, приводит к снижению количества эстрогенов, аменорее и атрофии половых органов, а также снижению выработки прогестерона. Увеличенное количество пролактина в крови, высокий уровень ТТГ и бесплодие могут свидетельствовать о развитии гипотиреоза.
Клинико-лабораторные проявления:
Диагностический поиск начинается с анализа жалоб и сбора анамнеза. Наиболее характерны жалобы на нарушение менструальной функции по типу олиго- или аменореи ( первичной или вторичной ), бесплодие ( первичное или вторичное ), иногда на выделения из сосков (галакторея). Особую группу составляют больные с жалобами на избыточный рост волос на лице и теле по мужскому типу ( гирсутизм ), вульгарные угри, жирную себорею, выпадение волос на голове (алопецию ) и др. Данный симптомокомплекс является отражением гиперандрогении и будет рассмотрен отдельно.
Клиническое обследование должно включать:
— оценку роста и массы тела с вычислением индекса массы тела;
— оценку фенотипа ( женский, мужской );
— оценку состояния кожи ( цвет, влажность или сухость, наличие стрий, себореи, вульгарных угрей, характер полового оволосения, состояние волос на волосистой части головы);
— оценка степени развития молочных желез, наличие или отсутствие галактореи, тяжистых или узловатых уплотнений;
— гинекологическое бимануальное исследование и осмотр шейки матки в зеркалах;
— оценку общего состояния ( заторможенность, отечность, артериальное давление, пульс, изменение черт лица, увеличение размера обуви и т.д. );
— регистрацию осмотических генетических стигм ( высокое небо, короткая шея, бочкообразная грудь и др.).
Кроме общеклинического исследования, применяются функциональные тесты — измерение базальной, или ректальной температуры в течение не менее 3-х месяцев, оценка состояния цервикальной слизи ( симптом «зрачка», симптом натяжения слизи, симптом арборизации), кольпоцитология вагинального мазка с подсчетом индекса созревания и кариопикнотического индекса.
При бесплодном браке обязательным является обследование мужа: (сперматограмма, посткоитальный тест, консультация андролога).
Для уточнения уровня нарушения репродуктивной и других систем используют весь спектр современных методов обследования, включающий ЭЭГ,РЭГ, рентгенологические методы, КТ,МРТ, УЗИ, лапароскопию, гистероскопию с морфологическим исследованием. Кроме того, в ряде случаев необходимо определение уровня гипофизарных ( ЛГ, ФСГ, ПРЛ, ТТГ, СТГ и АКТГ ) и стероидных гормонов — Э-2 и других фракций эстрогенов, прогестерона, тестостерона, андростендиона, дегидроэпиандростерона ( ДЭА ) и его сульфата, 17-гидроксипрогестерона, кортизола и т.п. При необходимости проводят генетическое обследование.
При одновременном снижении уровней Э-2, ЛГ и ФСГ на фоне нормального содержания пролактина речь идет о вторичной гипофункции яичников, обусловленной выпадением их стимуляции со стороны гипоталамо -гипофизарной системы, т.е. о гипогонадотропной гипофункции яичников.
К гипогонадотропной гипофункции яичников условно относят так называемую нормогонадотропную гипофункцию, при которой базальный уровень гонадотропных гормонов не снижен. Однако, при определении частоты и амплитуды секреторных импульсов ЛГ и ФСГ обнаруживают нарушение циклического ритма их секреции.
источник
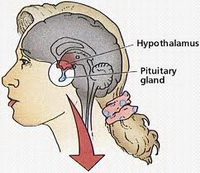
Аденома гипофиза – это доброкачественная опухоль гипофиза, исходящая из его передней части (аденогипофиза).
Вес всего гипофиза составляет примерно 1 г., но это главный дирижер всей эндокринной системы организма человека.
Поэтому, при возникновении в нем даже самой маленькой опухоли появляется эндокринно-обменный синдром, проявления которого зависят от повышенной продукции того или иного гормона гормонально-активной аденомой гипофиза.
Чаще всего (в 50% случаев) среди аденом гипофиза встречается пролактинома.
Пролактинома секретирует пролактин – лактотропный гормон, стимулирующий секрецию молока в молочных железах.
Рецепторы пролактина расположены во многих органах, не только в молочных железах: в матке, в яичниках, в надпочечниках, тимусе, печени и других.
И его повышение ( гиперпролактинемия ) вызывает нарушение менструального цикла, бесплодие , снижение либидо ( нежелание заниматься сексом) , депрессию, раздражительность.
Повышение пролактина в крови бывает не только при пролактиноме. Часто причинами гиперпролактинемии являются гипотериоз и другие заболевания, но аденома гипофиза – это основная причина.
В аденоме могут быть признаки кровоизлияний в опухоль, кистозные изменения, для пролактином характерны кальцификаты. Аденомы гипофиза редко переходят в рак (не имеют признаков злокачественности), но могут прорастать в твердую оболочку мозга и кости черепа.
Клинические симптомы аденомы зависят от активации органа – мишени и направления роста опухоли. При пролактиномах примерно у трети женщин наблюдаются гипертрихоз (избыточный рост волос на теле), умеренное ожирение, акне, себорея. Основным синдромом при пролактиноме является синдром галактореи — аменореи. Нередко бывает только галакторея или аменорея.
Чаще всего аденома гипофиза сопровождается тупой головной болью , не сопровождающейся тошнотой, и не снимающейся анальгетиками, офтальмоплегией (паралич мышц глаза из-за поражения черепно-мозговых нервов), диплопия (двоение в глазах). При росте опухоли книзу появляются заложенность носа и ликворея (истечение из носа цереброспинальной жидкости).
Методы лечения аденомы, пролактиномы в частности, обусловлены выраженностью клинических проявлений.
Пролактиномы любого размера сперва лечат консервативно агонистами дофаминовых рецепторов (парлодел, достинекс (каберголин), они принимаются только по назначению и под контролем врача). Нельзя заниматься самолечением и уповать на народные методы лечения аденомы гипофиза, это чревато негативными последствиями.
На фоне грамотного длительного лечения можно разрешить беременность, так как после родов опухоль может уменьшиться.
Но в период беременности рост опухоли может ускориться, что сопровождается усилением головной боли.
При аденоме больших размеров, ее резистентности к медикаментозному лечению и нарастании офтальмологических симптомов показано оперативное лечение опухоли.
Многие боятся операции, что естественно для любого человека, а не только для пациента с аденомой гипофиза, чья нервная система находится под влиянием измененного гормонального фона. Но удаление аденомы гипофиза чаще всего проводится микрохирургическим методом, и нестабильный эмоциональный фон после этого нормализуется.
Нейрохирургическая операция проводится при больших опухолях, и если врачи говорят, что делать ее надо, значит, это действительно так. Операция и последующее облучения позволят предотвратить дальнейшее распространение аденомы и ее малигнизацию.
При пролактиномах прогноз для жизни благоприятный. Более того, после удаления аденомы гипофиза, женщина сможет избавиться от бесплодия, если причиной было именно это заболевание.
Только не надо заниматься самодиагностикой, и приписывать себе все только что прочитанные описания болезней, как студенты-первокурсники в медицинском университете.
Диагноз «Аденома гипофиза» ставится только специалистами на основе комплексного обследования.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Гипогонадотропный гипогонадизм (ГГ) — заболевание, в основе которого лежит гипоталамо-гипофизарная недостаточность, сопровождающаяся задержкой полового развития центрального генеза, дефицитом эстрогенов.
Краткая информация о гипоталамусе, гипофизе и о механизмах работы данных органов изложена в статьях: «Бесплодный брак. Физиология женской репродуктивной системы» и «Бесплодный брак. Репродуктивная система женщины».
Данный вид бесплодия встречается в 15-20% случаев аменореи.
По времени развития различают врождённый и приобретённый ГГ.
По уровню повреждения различают гипоталамическую и гипофизарную формы.
По степени тяжести выделяют лёгкую, средней тяжести и тяжёлую формы.
Приобретённая недостаточность гонадотропинов — следствие воздействия внешних неблагоприятных факторов и может быть обратимой:
• аменорея (отсутствие менструации) при неврогенной анорексии (отказе от еды)
• при быстром снижении массы тела
• аменорея физической нагрузки – при чрезмерных физических нагрузках. Данное явления характерно для спортсменок.
• психогенная аменорея. Исчезновение месячных вследствие психического перенапряжения или стрессов
• послеродовый гипопитуитаризм (синдром Шиена). Как правило появляется вследствие обильной кровопотери в родах.
По причине недостаточности гипоталамо-гипофизарной системы отсутствует её циклическое стимулирующее влияние на яичники, развивается вторичная недостаточность яичников, обусловливающая отсутствие овуляции и дефицит эстрогенов. При этом анатомически и функционально яичники полноценны. Также изначально анатомически и функционально полноценны все половые органы женщины, но в условиях длительного состояния сниженного уровня эстрогенов органы репродукции претерпевают определенные дегенеративные изменения, несовместимые с наступлением беременности.
Бесплодие при ГГ относится к эндокринным формам. Основная причина бесплодия у женщин с ГГ — отсутствие роста фолликулов и овуляции. Это происходит из-за отсутствия стимулирующего влияния гонадотропинов (ФСГ, ЛГ) на фолликулярный аппарат яичников. Отсутствие гонадотропинов может быть обусловлено нарушением выработки гипофизом данных гормонов в условиях адекватной секреции Гн-РГ или отсутствием гипоталамической секреции Гн-РГ. Так же встречаются формы характеризующиеся дефектами гормонов Гн-РГ, ЛГ, ФСГ или дефектами их рецепторов на поверхности клеток мишеней.

Дефицит эстрогенов в организме женщины обусловливает характерные особенности внешности:
• Тип телосложения евнухоидный: высокий рост за счёт увеличения длины ног, увеличение длины рук, уменьшение поперечных размеров таза, увеличение ширины плеч.
• Вторичные половые признаки недоразвиты, реже отсутствуют, особенно это касается молочных желёз.
• Молочные железы у женщин с ГГ недоразвиты, иногда значительно, но могут быть нормально развиты, в зависимости от выраженности дефицита эстрогенов. При рентгенологическом или УЗИ исследовании часто выявляют полное замещение железистой ткани молочной железы жировой тканью с участками уплотненной соединительной ткани преимущественно в преареолярных (околососковых) областях. У части больных (18%) обнаруживают фиброзно-кистозную мастопатию.
• Оволосение в подмышечных впадинах и на лобке скудное или умеренное.
• Гинекологическое исследование выявляет гипоплазию наружных и внутренних половых органов. Слизистая оболочка влагалища тонкая, сухая, неэластичная. Шейка матки уменьшена, наружный зев точечный. Матка значительно уменьшенных размеров, иногда не удаётся прощупать матку отдельно от шейки. Яичники так же не прощупываются. Гипоплазия (недоразвитие) матки более выражена, чем недоразвитие яичников. Выраженное уменьшение размеров матки и яичников выявляют и при УЗИ органов малого таза.
Лабораторно инструментальные исследования
Основа диагностики ГГ, как и других форм эндокринного бесплодия, это гормональное исследование.
Характерные показатели при гипогонадизме:

1. Ввиду низкой эстрогенной насыщенности прогестероновая проба и проба с кломифеном у пациенток с ГГ отрицательная.
2. Циклическая гормональная проба — положительная.
Приведенные выше примеры лабораторной диагностики носят своей целью определение функционального состояния репродуктивной системы.
• ГГ с лёгкой степенью гипоталамо-гипофизарной недостаточности. При позднем наступлении менструации с нерегулярными скудными выделениями менструации исчезают вовсе. Телосложение пропорциональное. Молочные железы развиты с жировым замещением железистой ткани. Размеры матки и яичников соответствуют возрасту 12-13 лет. Уровни гонадотропинов в крови: ЛГ 5,8 МЕ/л (3,6-9,3 МЕ/л), ФСГ 2,6 МЕ/л (1,3-3,8 МЕ/л), эстрадиол — 50 пмоль/л (25,7-75,3 пмоль/л).
1. УЗИ органов малого таза для определения степени гипоплазии матки и яичников
2. липидограмма
3. исследование минеральной плотности костной ткани для выявления и профилактики возможных системных нарушений на фоне длительной гипоэстрогении
• ГГ с умеренной степенью гипоталамо-гипофизарной недостаточности. При наступлении менструации, но после 2-4 редких менструаций цикл исчезает. Телосложение диспропорциональное. Молочные железы недоразвиты, уменьшены в размере с жировым замещением железистой ткани. Размеры матки и яичников соответствуют возрасту 10-11 лет. Уровни гонадотропинов в крови: ЛГ 2,0 МЕ/л (1,7-2,5 МЕ/л), ФСГ 1,3 МЕ/л (1,1-1,6 МЕ/л), эстрадиол 30 пмоль/л (22,8-37,2 пмоль/л).
• ГГ с тяжёлой степенью гипоталамо-гипофизарной недостаточности. Полное отсутствие менструации, клинически больные характеризуются евнухоидными чертами телосложения. Молочные железы визуально отсутствуют или очень слабо развиты, с полным жировым замещением железистой ткани. Размеры матки и яичников женщины соответствуют таковым в возрасте 2-7 лет. Уровни гонадотропинов в крови: ЛГ 1,8 МЕ/л (1,3-2,4 МЕ/л), ФСГ ниже 1 МЕ/л, эстрадиол: ниже 30 пмоль/л.
Лечение бесплодия складывается из двух этапов: подготовительный этап и индукция овуляции.
1. На подготовительном этапе производят заместительную циклическую гормонотерапию последовательным назначением эстрогенов и гестагенов с целью коррекции гормонального статуса женщины. Так же производится стимулирование роста и развития женских половых органов: увеличения размеров матки, роста эндометрия, формирования рецепторного аппарата в органах-мишенях, что повышает эффективность последующей стимуляции овуляции. Длительность подготовительной терапии определяется в зависимости от выраженности гипогонадизма и составляет в среднем 3-12 месяцев.
2. Индукция овуляции производится гонадотропинами и преследует цель – осуществление овуляции. Адекватность назначенного лечения оценивается посредством УЗИ исследования фолликулов яичников. Адекватность дозы применяемых препаратов оценивают по динамике роста фоллликулов (в норме — 2 мм в сутки). При медленном росте фолликулов дозу увеличивают, при слишком быстром росте — снижают. Медикаментозное лечение продолжают до образования зрелых фолликулов диаметром 18-20 мм. Затем в/м однократно вводят определенную дозу хорионического гонадотропина (ХГЧ). Под контролем УЗИ наблюдают за овуляцией – отсутствие доминантного фолликула говорит о том, что произошла овуляция.
После констатации овуляции проводят поддержку лютеиновой фазы цикла препаратами из группы гестагенов.
Профилактика развития бесплодия при дефиците эстрогенов включает заместительную терапию. Исходя из механизме развития заболевания, общепризнанна необходимость проведения заместительной терапии женскими половыми гормонами — эстрогенами и гестагенами, цель которой — формирование женской внешности.
• В период полового созревания — для формирования женского типа телосложения, нормального развития половых органов, молочных желёз и вторичных половых признаков, а также для достижения нормальной массы костной ткани. Необходимы ранняя диагностика ГГ и своевременное назначение заместительной гормональной терапии (с 16-18 лет), продолжение её по возможности непрерывно до 20-23 лет.
• В репродуктивный период — перед индукцией овуляции в качестве подготовки к беременности желательна заместительная гормональная терапия в течение 3 месяцев. После беременности, родов и лактации необходима заместительная гормональная терапия виде длительных курсов минимум в течение 12 месяцев с целью профилактики остеопороза.
• В период после рождения ребенка — необходимы диагностика системных изменений, вызванных гормональными нарушениями и их коррекция с помощью заместительной гормональной терапии, фитотерапии и специфических препаратов для лечения остеопороза. Заместительную гормональную терапию при гипогонадотропном гипогонадизме у женщин можно продолжать до возраста естественной менопаузы (45-50 лет).
Автор: Ткач И.С. врач, хирург офтальмолог
источник
Женское бесплодие – это неспособность женщины зачать и выносить ребенка. О бесплодии можно говорить при наличии следующих обязательных факторов:
- время: желанная беременность не возникает в течение 12 месяцев;
- секс: интимные отношения должны быть регулярно, не менее 2-3 раз в неделю;
- контрацепция: пара не использует никакие методы предохранения от беременности;
- желание: оба партнера должны хотеть завести ребенка.
Много факторов может привести к отсутствию желанного зачатия: необходимо выяснить причины бесплодия, проверить состояние органов малого таза ( яичники, матка, эндометрий, шейка матки и маточные трубы ), выявить гормональные расстройства и анатомические проблемы.
Какие факторы, препятствуют зачатию?
Эффективное лечение бесплодия возможно только при выявлении точного диагноза, поэтому надо выполнить все рекомендации врача по лабораторной и инструментальной диагностике. При нарушении менструального цикла необходимо оценить уровень гормонов, вырабатываемых гипофизом и яичниками. Патологические изменения в детородных органах и гормонопродуцирующих структурах головного мозга можно выявить с помощью УЗИ и МРТ . Большое значение имеет состояние маточных труб и способность эндометрия принять оплодотворенную яйцеклетку. Полное обследование и курс лечения помогут женщине обрести долгожданное счастье материнства.
Неспособность зачать плод и выносить малыша – это трагедия для любой семейной пары.
Бесплодие у женщин может быть:
- первичное, когда ранее не было ни одного зачатия, выношенной беременности и родов;
- вторичное, когда в прошлом у женщины была хотя бы 1 беременность;
- абсолютное, при котором зачатие и беременность невозможны из-за отсутствия репродуктивных органов.
Причины бесплодия можно разделить на следующие группы:
- овуляторные нарушения;
- опухоли головного мозга;
- анатомические и функциональные проблемы в маточных трубах;
- болезни половых органов;
- проблемы иммунитета;
- психологические нарушения.
Основные причины бесплодия у женщин
Обязательное условие для возникновения беременности – овуляция и выход готовой к оплодотворению яйцеклетки из яичника, которое происходит под влиянием следующих гормонов:
- пролактин, тиреотропный (ТТГ), фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны, которые продуцируются структурами головного мозга;
- яичниковые гормоны (эстрогены, прогестерон, тестостерон);
Изменение уровня гормонов в крови может стать причиной для нарушения менструального цикла, отсутствия овуляции и бесплодия. Необходимо сдать анализы для выявления следующей эндокринной патологии:
- гиперпролактинемия;
- гиперандрогения;
- гипотиреоз;
- гипертиреоз;
- метаболический синдром.
Нерегулярные месячные являются основанием для оценки уровня гормонов и проведения тестов на овуляцию, потому что менструальный цикл чутко реагирует на эндокринные отклонения. Если ежемесячно из яичника не выходит готовая к оплодотворению яйцеклетка, то необходимо найти причину для этой патологии. Помимо лабораторных анализов надо обследоваться у эндокринолога и сделать МРТ мозга.
В трубах происходит встреча половых клеток (сперматозоида и яйцеклетки), поэтому оптимальная проходимость маточных труб является важнейшим фактором для желанного зачатия. Трубное бесплодие у женщин чаще всего возникает на фоне следующих болезней и состояний:
- сальпингит (любое воспаление в маточных трубах);
- инфекция в шейке, яичниках и матке (цервицит, оофорит, эндометрит);
- эндометриоидная болезнь;
- спайки в животе и малом тазу после любых операций.
Воспаление в детородных органах вызывают хронические половые инфекции (гонорея, хламидиоз, микоплазмоз, генитальный герпес, папилломавирус). Необходимо выявить основной микробный фактор, провести противовоспалительное лечение и обследовать маточные трубы на проходимость.
Различные гинекологические проблемы могут играть важную роль в неспособности женщины зачать малыша.
При комплексно диагностике можно выявить следующие заболевания:
- миома матки (субмукозный узел, множественная лейомиома);
- любой вариант эндометриоза;
- гиперпластические процессы эндометрия (полип, очаговая или железистая гиперплазия);
- кистозные опухоли яичников;
- врожденные пороки в репродуктивных органах;
- воспалительные или травматические изменения шейки матки.
Женские болезни препятствуют встрече сперматозоида и яйцеклетки, нарушают овуляцию и мешают зачатию ребенка. Комплексная диагностика гинекологической патологии, включающая УЗИ и МРТ органов малого таза, поможет точно выявить причины бесплодия и выбрать тактику терапии.
Гинекологические болезни — как причина бесплодия
Иногда после всех исследований врач не находит анатомических или гормональных нарушений, но овуляция не наступает или у женщины не получается зачать малыша. Возможными вариантами бесплодия могут быть следующие факторы:
- иммунологические (образование иммунных антител к мужским половым клеткам);
- психогенные (психоэмоциональные нарушения, связанные с неспособностью зачать ребенка и внутрисемейными проблемами);
- необъяснимые (никакие методы исследований не могут объяснить, почему нет оплодотворения и желанной беременности).
Диагностика бесплодия подразумевает обследование пары: по статистике, женского и мужского бесплодия поровну. Важно оценить состояние репродуктивной системы у обоих партнеров, используя современные методы исследования.
Обследование женщины с бесплодием начинается с общения с доктором. Необходимо подробно и точно ответить на многочисленные вопросы врача, основная цель которых выяснить причины бесплодия.
Специалист будет интересоваться:
- числом и исходами всех предыдущих беременностей;
- длительностью бесплодия;
- используемыми ранее методами предупреждения нежеланной беременности;
- временем прихода первой в жизни менструации;
- регулярностью и длительностью менструального цикла;
- характером месячных;
- особенностями интимных отношений (частота, болезненность при половом акте, наличие либидо);
- имеющимися общими и эндокринными заболеваниями;
- перенесенными ранее операциями;
- особенностями работы и вредными привычками;
- принимаемыми лекарственными средствами.
Женщине следует обратить внимание и рассказать гинекологу о следующих симптомах:
- нерегулярные менструации или полное отсутствие критических дней;
- обильные и частые менструальные кровотечения;
- редкие и скудные месячные;
- длительные кровянистые выделения до и после менструации;
- боли в молочных железах с выделениями из сосков;
- неприятные вагинальные бели с зудом и жжением;
- частые болевые ощущения в животе, связанные или несвязанные с менструальным циклом;
- мигренеподобные головные боли с головокружениями и обмороками;
- быстрая прибавка массы тела и невозможность похудеть.
После общения с доктором надо сделать назначенные специалистом анализы и исследования:
- трансвагинальное УЗИ;
- ультразвуковая фолликулометрия для выявления овуляции;
- оценка проходимости маточных труб;
- определение концентрации гормонов в крови (пролактин, ФСГ, ЛГ, гормоны яичников);
- выявление половых инфекций (мазки, ПЦР, бактериальные посевы);
- диагностика гормональной патологии с консультацией врача-эндокринолога;
- эндоскопические методы исследований (кольпоскопия, гистероскопия, лапароскопия) при наличии показаний;
- магнитно-резонансная томография при подозрении на опухоль головного мозга, при эндометриозе, миоме, кистозных опухолях яичников и пороках развития половых органов.
МРТ диагностика для выявления причин бесплодия
Важно точно и последовательно выполнить рекомендации гинеколога по диагностике женского здоровья. Кроме этого, надо проверить мужчину: обязательно при бесплодии надо сделать анализ спермограммы полового партнера . При отклонениях в результатах или обнаруженных воспалительных болезнях (простатит, уретрит) мужчине следует обследоваться и лечиться у андролога.
Одной из важных причин женского бесплодия является анатомические изменения и функциональные расстройства, связанные с эндокринными органами головного мозга. Опухоль гипофиза может создать условия для ановуляции и нарушения менструального цикла, поэтому важным этапом обследования при бесплодии у женщин является МРТ головного мозга и мрт гипофиза. Объемное изображение, получаемое при магнитно-резонансной томографии, поможет выявить аденому в основании мозга, которая мешает женщине забеременеть.
Что показывает МРТ при бесплодии
МРТ органов малого таза проводится после трансвагинального ультразвукового сканирования в следующих случаях:
- при обнаружении врожденных аномалий репродуктивных органов;
- при генитальном и экстрагенитальном эндометриозе;
- на фоне опухоли и объемных новообразованиях органов малого таза;
- при сочетании нескольких видов гинекологической патологии.
Любое сомнение в диагнозе и сложности в диагностике женского бесплодия требуют проведения МРТ: зачастую магнитно-резонансная томография дает специалисту максимум диагностической информации и помогает выбрать тактику лечения. На нашем сайте можно найти всю полезную информацию по МРТ диагностике, записаться на обследование онлайн и по телефону, выбрав ближайшую клинику, и получить квалифицированное диагностическое заключение, которое поможет поставить правильный диагноз. Вы также можете провести аукцион цены на мрт (подробности тут).
На основе полной диагностики врач поставит диагноз, объясняющий причину отсутствия желанной беременности. Лечение бесплодия подразумевает обязательное воздействие на причинные факторы и создание условий для зачатия. В зависимости от диагноза специалист будет использовать следующие методы лечения:
- гормонотерапия при нарушении менструального цикла и эндокринной патологии;
- стимулирующее воздействие на овуляцию;
- хирургическое вмешательство при обнаружении опухолей матки и придатков;
- эндоскопические операции при внутриматочной патологии;
- антибактериальная и противовирусная терапия на фоне мочеполовых инфекций;
- пластические операции при врожденных пороках развития половых органов;
- рассасывающая и физиотерапия при спаечной болезни;
- иммунотерапия;
- консультация и лечение у психолога.
Какие виды лечения используют при женском бесплодии?
Удалив причинный фактор бесплодия, врач даст рекомендации по созданию оптимальных условий для желанного зачатия и сохранения беременности. Необходимо помнить о советах специалиста, регулярно и аккуратно принимать таблетки, следить за менструальным циклом и овуляцией. Основной критерий выздоровления при бесплодии – задержка очередной менструации, связанная с желанным зачатием и наступлением беременности. Если вовремя не пришли месячные, то надо сделать тест и, обнаружив 2 полоски, незамедлительно обратиться к врачу, чтобы начать сохраняющее лечение.
В некоторых случаях результатом диагностических исследований будет диагноз, указывающий на неспособность женщины самостоятельно зачать малыша (например, при абсолютной непроходимости или отсутствии маточных труб, иммунологической несовместимости партнеров). В этом случае специалист направит на консультацию к врачу-репродуктологу для подготовки к высокотехнологичным методам экстракорпорального оплодотворения (ЭКО) или искусственной инсеминации.
Бесплодие при наличии репродуктивных органов излечимо!
Бесплодие при наличии репродуктивных органов излечимо. Если женщина мечтает о деторождении, но в течение 1 года не получается зачать ребенка, то надо обязательно вместе с мужем искать проблему и обследоваться. При своевременном обращении к врачу, полном лабораторно-инструментальном обследовании и проведении курса лечения женщина сможет зачать ребенка и родить долгожданного малыша.
источник
Аденома гипофиза головного мозга — симптомы. Лечение и операция по удалению аденомы гипофиза у женщин и мужчин
Многие заболевания выявляются случайно при обследовании по другим причинам. Одним из таких заболеваний является гипофизарная аденома. Это доброкачественное образование, которое диагностируется у каждого пятого человека. Опасно ли заболевание, может ли оно озлокачествляться – те вопросы, которые возникают у пациентов с данной проблемой.
Небольшая, но очень важная для нашего организма железа гипофиз расположена на нижней части головного мозга в костном кармане черепной кости, так называемом «турецком седле». Это мозговой придаток округлой формы, являющийся главенствующим органом эндокринной системы. Он отвечает за синтез многих важных гормонов:
- тиреотропин;
- соматотропин;
- гонадотропин;
- вазопрессин или антидиуретический гормон;
- АКТГ (адренокортикотропный гормон).
Опухоль в гипофизе (код МКБ-10 «Новообразования») до конца не изучена. По предположению медиков, она может образовываться из клеток гипофиза по причине перенесенных:
- нейроинфекций;
- черепно-мозговых травм;
- хронических отравлений;
- воздействий ионизирующей радиации.
Хотя в данном виде аденом не наблюдают признаков озлокачествления, но они способны при увеличении механически сдавливать окружающие гипофиз структуры головного мозга. Это влечет за собой нарушения зрения, эндокринные и неврологические заболевания, кистозное образование, апоплексию (кровоизлияние в новообразование). Аденома головного мозга по отношению к гипофизу может расти в пределах локального местоположения железы, так и выходить за пределы «турецкого седла». Отсюда классификация аденом по характеру распространения:
- Эндоселлярная аденома – внутри костного кармана.
- Эндоинфраселлярные аденома – рост происходит по направлению вниз.
- Эндосупраселлярные аденома – рост происходит по направлению вверх.
- Эндолатероселлярные аденома – распространение опухоли происходит влево и вправо.
- Смешанная аденома – расположение по диагонали в любую сторону.
По размеру классифицируют микроаденому и макроаденому. В 40% случаев аденома может быть гормонально неактивной, а в 60% случаев – гормонально активной. Гормонально активные образования бывают:
- гонадотропиномой, в результате которой с избытком вырабатываются гонадотропные гормоны. Гонадотропиномы не выявляются симптоматически;
- тиреотропиномой – в гипофизе синтезируется тиреотропный гормон, контролирующий функции щитовидной железы. При повышенном содержании гормона происходит ускорение обмена веществ, быстрая неконтролируемая потеря веса, нервозность. Тиреотропинома – редкий вид опухоли, вызывающей тиреотоксикоз;
- кортикотропиномой — за продуцирование глюкокортикоидов в надпочечниках отвечает адренокортикотропный гормон. Кортикотропиномы могут становиться злокачественными;
- соматотропинома – вырабатывается соматотропный гормон, который влияет на распад жиров, синтез белка, образование глюкозы, рост организма. При избытке гормона наблюдается сильное потоотделение, давление, нарушение работы сердца, искривление прикуса, увеличение стоп и кистей, огрубение черт лица);
- пролактинома – синтез гормона, ответственного за лактацию у женщин. По размеру классифицируют (в сторону увеличения уровня пролактина): аденопатия, микропролактинома (до 10мм), киста и макропролактинома (более 10 мм);
- аденома АКТГ (базофильная) активизирует функции надпочечников и выработку кортизола, чрезмерное количество которого вызывает синдром Кушинга (симптомы: отложения жира в верхней части живота и спины, на груди; повышенное давление, атрофия мышц тела, стрии на коже, синяки, лунообразное лицо);
Статистические данные показывают, что заболевание поражает каждого десятого представителя сильного пола. Аденома гипофиза у мужчин может не проявляться длительное время, симптомы не выраженные. Очень опасна для мужчин пролактинома. Происходит развитие гипогонадизма вследствие снижения тестостерона, импотенции, бесплодие, снижение полового влечения, увеличение грудных желез (гинекомастия), выпадение волосяного покрова.
источник
Здоровье стало подводить: частые головные боли, ухудшение зрения, снизилась сексуальная функция или нарушен менструальный цикл? Для постановки правильного диагноза необходимо посетить специалиста, который, скорее всего, направит на МРТ головного мозга и гипофиза.

Томография головного мозга, как и гипофиза, помогает обследовать область турецкого седла. В первом случае полученной во время процедуры информации бывает недостаточно, и при постановке диагноза специалист может ошибиться.
МРТ железы гипофиз — это современный неинвазивный способ определения правильности работы органа. В результате обследования получается трехмерное его изображение.
При осмотре гипофиза таким способом можно выявить следующие патологии:
- аномалии развития;
- воспалительные заболевания;
- кисты;
- опухоли;
- нарушения работы сосудов.
Отличие МРТ головного мозга от томографии гипофиза заключается в следующем: разные объекты обследования, различные показания и технические параметры (проекция, толщина срезов, разрешение изображения). Остальное одинаково.
И еще о том, почему МРТ, а не рентген лучше выбрать. Во втором случае при прицельном снимке головы, используя увеличение, можно увидеть только свод черепа и клиновидную кость. Гипофиз находится вне зоны видимости.

Такое оборудование дает ощущение пространства, и приступ клаустрофобии случается довольно редко. Работают аппараты этого вида намного тише. Ребенок и родители могут видеть друг друга. К тому же благодаря широкому отверстию и крепкому столу получаются снимки высокого разрешения и у людей, имеющих массу тела более 150 килограмм.
К передней доле органа относится:
- Тиреотропный гормон. Он отвечает за работу щитовидной железы.
- Адренокортикотропный гормон, он контролирует надпочечники.
- Соматотропный гормон способствует образованию белка и отвечает за рост организма.
- Лютеинизирующий — отвечает за работу половых желез.
- Фолликулостимулирующий, он способствует созреванию фолликулов.
К средней доле гипофиза относятся:
- Меланоцитстимулирующие гормоны. Их функции велики: регуляция артериального давления, пигментного обмена, процессов памяти, клеточного роста. Также они отвечают за работу желудка и кишечника, протекание иммунных реакций, деление клеток.
- Антидиуретический гормон, который отвечает за работу почек и артериальное давление.
Гормоном гипофиза является и пролактин. Он синтезируется в передней его доле и сразу попадает в кровь. Пролактин обладает широким спектром действия, стимулирует созидательные процессы. Существует много заболеваний, которые зависят от его количества в организме. При его большом количестве в организме человека происходит сбой.
МРТ гипофиза при повышенном пролактине назначается для установления наличия/отсутствия опухоли. Повышение этого гормона приводит к аденоме гипофиза. Обнаружить ее возможно только при магнитно-резонансной томографии.
Это самый безопасный способ. Обычно используется контрастное вещество. Благодаря ему увеличивается информативность, достоверность полученных данных. Контрастирующее средство оседает в местах с повышенным кровоснабжением. Послойные изображения выполняются с разных сторон, а затем объединяются в общую картину.
Обследование гипофиза на МРТ назначается и при бесплодии. Пациенткам с повышенным пролактином сканирование поможет исключить наличие опухоли гипофиза.
Магнитно-резонансное исследование позволяет без хирургического вмешательства наблюдать за микроаденомой гипофиза и протекающими в ней процессами.
Томография отростка гипофиза назначается при:
- частых головных болях;
- подозрении на синдром Кушинга;
- повышенной активности гормонов некоторых групп;
- нарушении в работе желез;
- отклонении от норм веса;
- явно выраженной карликовости или гигантизме;
- патологии щитовидной железы.
Хотя данный вид сканирования и не опасен для здоровья человека, но противопоказания все-таки имеются.
К абсолютным можно отнести:
- наличие металлических и ферромагнитных имплантатов;
- присутствие инсулиновых помп и кардиостимуляторов.
- наличие имплантатов без металлических частей и нервных стимуляторов;
- сердечная недостаточность.
Людям, страдающим от ожирения или клаустрофобии, к данной процедуре стоит относиться с осторожностью.
Для того чтобы обследовать гипофиз на МРТ, специальной подготовки не требуется, если не используется контраст. Но есть ситуации, когда его обязательно применяют.
Если нужно сделать процедуру с контрастом, придется в течение пяти часов до сканирования не употреблять пищу. Теперь о самой процедуре:
- Доза контраста для каждого пациента рассчитывается индивидуально. Вводится она пациенту с использованием катетера.
- Больной помещается в аппарат. Для того чтобы предотвратить случайное движение человека, его необходимо зафиксировать.
- Сканирование начинается. Длительность обследования без контраста — от 20 до 25 минут. С использованием контрастирующего вещества — от 40 до 45 минут. Все это время пациент должен лежать неподвижно.
Во время процедуры врач находится в соседнем помещении. Следит за состоянием гипофиза на экране монитора. После процедуры пациенту на руки будут выданы снимок и его расшифровка.

В расшифровке подробно описаны: форма, плотность, структура, размер, локализация железы и также тканей, окружающих ее. На основании полученных результатов указываются признаки болезни или отсутствие таковых.
Точный диагноз может поставить только лечащий врач. Получив описание снимка, сразу же отправляйтесь к специалисту. Он назначит своевременное правильное лечение.
Может ли МРТ ошибаться? Скорее всего, нет. Ошибается только врач.
К основным преимуществам сканирования гипофиза на магнитно-резонансном томографе можно отнести:
- возможность трехмерного обследования;
- на изображении отсутствуют посторонние элементы;
- точная диагностика;
- никакой опасности для организма человека.
Для того чтобы правильно расшифровать снимки, следует знать, как выглядит гипофиз без патологий. Для расшифровки используется пять критериев.
- Расположение и форма. Орган расположен в центре турецкого седла и имеет бобовидную форму. Верхний край выпрямлен или немного вогнут. Нижний край повторяет форму турецкого седла. Фронтальная область — прямоугольная, сагиттальная — эллипсоидная. На снимках форма — симметричная.
- Размер. Поперечно составляет 14 миллиметров (совпадает с размером турецкого седла). В переднезадней доле — 11 миллиметров. Высота по средневенечной плоскости — 8 миллиметров. В период беременности норма составляет 12 миллиметров. Вес не должен превышать 1 г.
- Контуры. Четкие, ровные.
- Плотность. Неизменна, гомогенная.
Надо ли делать МРТ гипофиза? На данный вопрос ответ может дать только специалист.
источник
Последствия заболеваний головного мозга часто бывают очень серьезными. Так как этот орган управляет всей работой нашего организма, поражение той или иной его части грозит непредсказуемыми осложнениями. Болезнь может носить и опухолевый характер, что вдвойне опасно для человека.
Аденома гипофиза головного мозга — заболевание, при котором в тканях передней доли расположенной в ямке турецкого седла части мозга появляется доброкачественная опухоль. Некоторые аденомы положительно реагируют на консервативное лечение, другие — на лечение народными средствами, для третьих нужна операция.
В любом случае проблема требует тщательной диагностики и врачебной оценки.
Так как передняя доля гипофиза отвечает за продукцию гормонов, то аденома гипофиза головного мозга у взрослого и ребенка вызывает нарушение производства пролактина, тиреотропина, соматотропина, фоллитропина, лютропина и адренокортикотропного гормона. Тем не менее, не всегда аденома гипофиза головного мозга дает такие последствия: есть и гормонально неактивные опухоли, которые сами не вырабатывают гормоны и не приводят к сбоям в общем гормональном балансе организма. Чаще всего патология развивается у людей в возрасте 30-40 лет, но может быть диагностирована и у ребенка.
Многих интересует, аденома гипофиза головного мозга — что же это такое, и не наследственная ли это патология? Специалисты отмечают, что болезнь не отличается семейной расположенностью и не передается по наследству. Тем не менее, отмечена взаимосвязь с наследственной множественной эндокринной неоплазией 2-го типа, которая есть у 25% людей с аденомой.
Второе название опухоли — пролактинома. Точные причины ее появления не ясны. Теоретически, факторами риска по появлению патологии считаются:
- травмы черепных костей, мозга;
- перенесенные инфекционные болезни мозговых оболочек и тканей — туберкулез, энцефалит, малярия, бруцеллез;
- абсцесс головного мозга;
- тератогенное воздействие на плод при беременности;
- продолжительное лечение гормональными контрацептивами;
- первичный гипотиреоз и гипогонадизм у человека.
Таким образом, аденома гипофиза — это опухоль головного мозга, которая может зародиться как во время внутриутробного развития, так и при жизни на фоне разных заболеваний и состояний.
Аденома — доброкачественное новообразование размером от нескольких миллиметров до 2-5 см и более. Последствия заболевания связаны с увеличением размеров гипофиза, а также со способностью части опухолей вырабатывать гормоны. Пролактиномы могут вовсе не расти, но такой клинический вариант встречается реже. Чаще опухоль медленно растет, поэтому рано или поздно развивается гиперфункция гипофиза, избыточная выработка пролактина и возникновение осложнения — гиперпролактинемии. Также опухоль способна сдавливать окружающие ткани и мешать им нормально функционировать, чем нарушает деятельность органов и систем организма.
Неприятные последствия крупных аденом гипофиза таковы: даже после того, как было проведено лечение (народными средствами, препаратами, сделана операция), высок риск рецидива уже в следующие 5 лет. В целом прогноз зависит от размера опухоли: мелкие образования могут вообще не нарушать деятельности гипофиза, а также успешно лечатся после первого вмешательства. Хуже реагируют на лечение гормонально-активные аденомы гипофиза головного мозга, которые полностью проходят только в 25% случаев. Самоисцеление способно произойти при кровоизлиянии в аденому, причем даже в опухоль значительного размера.
Клинические проявления заболевания зависят от размеров опухоли, а также от пола больного. У женщин чаще всего первыми появляются различные расстройства менструального цикла, которые многие длительно лечат народными средствами, приемом контрацептивов. Иногда менструации полностью прекращаются либо становятся скудными. Женщина не может забеременеть, при этом у нее способно выделяться молоко из груди даже вне лактации. Как правило, всегда диагностируется мастопатия — появление кист и уплотнений в тканях молочных желез.

- нарушения зрения;
- атрофия зрительного нерва;
- головные боли, трудно купируемые анальгетиками;
- глазодвигательные проблемы;
- боли позади глазницы;
- заложенность носа;
- обмороки;
- развитие сахарного диабета, ожирения, узлового зоба, гипергидроза, полиневропатии и других патологий.
В диагностике заболевания важен весь комплекс необходимых исследований — от лабораторных до инструментальных. Только так можно дифференцировать аденому от других патологий со схожим течением и назначить правильное лечение. Если пациент обратился за помощью к эндокринологу, то ему рекомендуются анализы на следующие гормоны:
- ЛГ
- АКТ
- ТТГ
- Т4
- Кортизол
- ФСГ
- Эстрадиол или тестостерон
- Пролактин
- Соматотропин
При обнаружении гиперфункции гипофиза, исходя из полученных результатов, планируется дальнейшее обследование. Обычно пациенту рекомендуется выполнение МРТ или КТ головного мозга, которые позволяют визуализировать большинство аденом. Те опухоли, которые еще слишком малы по размеру, можно выявить при помощи радиоизотопного сканирования.
Прочими способами диагностики патологии являются:
• ангиография церебральных сосудов — применяется, когда опухоль увеличивается в сторону кавернозного синуса;
• рентгенография турецкого седла — обнаруживает косвенные симптомы болезни, например, изменение контуров этой области;
• офтальмологические обследования — необходимы для оценки тяжести поражения глазного нерва.
Приверженцы нетрадиционной медицины практикуют лечение такой проблемы, как аденома гипофиза головного мозга, народными средствами. Но делать это без обследования и с отказом от традиционной терапии или хирургического вмешательства не рекомендуется!
Народными средствами можно лишь параллельно лечить пролактиномы, чтобы не запустить болезнь и не довести до серьезных последствий.
Консервативные меры или тактика выжидания возможны лишь при малых размерах опухоли. Обычно больным назначаются такие препараты, как антагонисты пролактина (Бромкриптин и другие). Операция применяется при крупных опухолях, а средние и малые пролактиномы успешно лечатся гамма-терапией — методом радиохирургии, который подразумевает облучение опухоли тонким радиационным пучком, не затрагивающим здоровые ткани. Данное лечение очень эффективно и абсолютно безболезненно даже без анестезии.
Из хирургических методик сейчас чаще всего рекомендуется эндоназальное транссфеноидальное вмешательство, которое осуществляют через нос без вскрытия черепа. Результативность малоинвазивных вмешательств очень высока, а реабилитация короткая и несложная. Только при крупных опухолях лучше проводить традиционную операцию через транскраниальный доступ, которая, к сожалению, чревата разными осложнениями и тоже не всегда дает 100%-й результат.
Народными средствами лечиться можно, только когда врач отмечает возможность выжидания без проведения хирургического лечения либо после операции для недопущения рецидива. Лучшими народными методами считаются прием настойки клоповника, закапывание в нос масляной настойки болиголова, питье настоев корневищ горца змеиного и гриба чаги, отваров сушеницы болотной, горицвета, цветков календулы. Но в первую очередь нужно обращаться за помощью к врачу, так как полностью избавиться от опухоли мозга нетрадиционными способами практически нереально, а затянуть драгоценное время — вполне возможно!
источник

