Как показывает статистика, в бесплодии супружеской пары мужчина оказывается “повинен” приблизительно в 40-45% случаев.
Спермограммой называется метод исследования эякулята, который используется для проверки оплодотворяющей способности спермы мужчины. Данный анализ предоставляет морфологические, количественные и качественные характеристики спермы.
Проведение спермограммы может назначаться в следующих ситуациях.
Бесплодный брак. Анализ проводится для определения мужского фактора бесплодия. Брак считается бесплодным, если в течение года стабильной половой жизни без использования противозачаточных средств не наступает желанная беременность.
Мужское бесплодие. Причина проблемы может заключаться в варикоцеле, простатите, травмах, гормональных сбоях, инфекции и так далее.
Подготовка к инсеминации. Спермограмма обязательно проводится в рамках подготовки к проведению искусственной инсеминации.
Подготовка к беременности. Анализ позволит оценить оплодотворяющую функцию мужчины.
Желание мужчины проверить уровень фертильности.
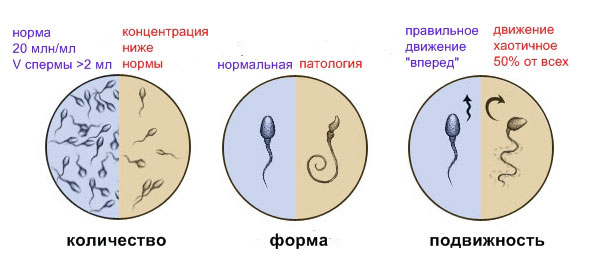
При расшифровке результатов спермограммы нормальными считаются следующие показатели:
- объем превышает 2 мл.;
- вязкая консистенция;
- разжижение происходит спустя 10-30 минут;
- вязкость составляет до 2 см;
- бело-сероватый цвет;
- специфический запах;
- мутность;
- pH насчитывает 7.2-8;
- слизь отсутствует;
- число сперматозоидов составляет 20-200 млн в 1 мл.;
- общее число сперматозоидов превышает 40 млн в эякуляте;
- число активноподвижных сперматозоидов превышает 25%;
- на неподвижные сперматозоиды приходится менее 50%;
- агрегация и агглютинация отсутствуют;
- число лейкоцитов не превышает 1 млн;
- показатель нормальных сперматозоидов превышает 50%;
- клетки сперматогенеза – 2-4;
- нормальная морфология головки наблюдается более чем у 30% сперматозоидов.
При изучении результатов спермограммы врач может прийти к следующим выводам.
Отсутствие эякулята рассказывает об аспермии. Эффективное и быстрое оплодотворение возможно, только если в 1 мл спермы мужчины содержится приблизительно 18 млн активных сперматозоидов.
Обнаружить олигозооспермию позволяет сокращение в эякуляте числа сперматозоидов (в 1 мл содержится менее 20 млн). Эта патология также препятствует зачатию.
О наличии азооспермии говорит отсутствие в эякуляте сперматозоидов. Азооспермия – одна из распространенных причин мужского бесплодия.
Криптозооспермия – в эякуляте наблюдаются единичные сперматозоиды после центрифугирования. Это говорит о нарушении здорового состояния спермы, существенно сокращает шансы на зачатие ребенка.
Сокращение уровня подвижности сперматозоидов указывает на астенозооспермию у пациента. Одна из причин бесплодия пары по вине мужчины.
Свидетельством тератозооспермии служит сокращение концентрации сперматозоидов нормальной морфологии. У аномальных сперматозоидов отсутствует возможность оплодотворения яйцеклетки.
Если результаты спермограммы не соответствуют нормы, врач порекомендует пациенту спустя пару недель повторить обследование. Далее специалист займется поисками причины проблемы. На качество спермы могут оказать влияние самые разнообразные факторы: ИППП, инфекционные простатиты, воспалительные процессы, варикоцеле и так далее. Оптимальная лечебная программа разрабатывается уролог-андрологом в индивидуальном порядке.
источник
Наиболее полным анализом спермы, позволяющим оценить её физические свойства, клеточный и химический состав, является спермограмма. Благодаря спермограмме специалист сумеет более точно определить степень мужского бесплодия.
В 1999 году нормы спермограммы были пересмотрены, и на данный момент они таковы:
2. Концентрация – не менее 20,0 млн/мл
3. Подвижность:
— от 25% сперматозоидов с быстрой линейной прогрессивной подвижностью (кат. А);
— от 50% — с быстрой линейной прогрессивной подвижностью (кат. А), и медленной линейной или нелинейной прогрессивной подвижностью (кат. В).
Кроме категории А и В, существует ещё 2 категории движения сперматозоидов:
— категория С (непоступательные движения);
— категория D ( неподвижные особи).
4. Живые сперматозоиды (тест прижизненной окраски эозином) – не менее 50% (по нормам 1999 года)
5. Морфологически нормальные формы – не менее 30%
7. Количество лейкоцитов в сперме — не более 1,0 млн/мл
При снижении количества сперматозоидов по данным анализа спермы ставится диагноз «олигозооспермия». Подобная патология может быть следствием пониженной функции яичек, либо непроходимости семявыносящих путей (с одной стороны). Если непроходимость становится двусторонней, а функции яичек утрачиваются полностью, можно говорить об азооспермии, то есть полном отсутствии сперматозоидов.
Активноподвижные особи по результатам анализа должны составлять 60-70% от общего количества, слабоподвижные — 10-15%, и неподвижные — 20-25%. При этом в лучшем случае активноподвижные сперматозоиды должны стремиться вперёд, но некоторые из них могут передвигаться хаотично.
Если подвижные составляют менее 50%, это говорит о такой патологии, как астенозооспермия, отсутствие сперматозоидов означает некроз.
70-80 % от общего количества должны составлять живые сперматозоиды, количество мёртвых, согласно нормам, не может превышать 20%, на особи с патологическими формами также должно приходиться не более 20%.
С помощью морфологии сперматозоидов можно узнать количество тех, которые имеют нормальное строение, их должно быть от 50% и более. Если данный показатель ниже – значит, речь идёт о такой патологии, как тератозооспермия.
Другие показатели анализа:
— лейкоциты – до 10 ед. в поле зрения;
— клетки сперматогенеза (общее количество) — 1-2%
Количество лейкоцитов, превышающее норму, является признаком острого воспалительного процесса, развивающегося в области урогенитального тракта. Это может быть простатит, орхит, везикулит, эпидидимит, уретрит и др. Как правило, при этом пациенту назначается тщательное обследование.
— лецитиновые зёрна – в большом кол-ве;
— эритроциты – полное отсутствие;
— кристаллы Бехтера – единицы;
Агглютинация способствует резкому снижению подвижности сперматозоидов и может приводить к резкому снижению репродуктивной функции. Тапкая патология может возникнуть из-за дисфункции половых желез, которая нередко развивается при везикулите и хроническом простатите. Иногда агглютинация становится следствием специфических воспалительных заболеваний, нерегулярной половой жизни и т.д.
Агрегация также является признаком патологических изменений, которые могут вести к снижению фертильности. Участки агрегации, то есть значительного скопления сперматозоидов, можно увидеть даже невооруженным глазом. Из общей массы эякулята они выделяются резкой белизной и большей плотностью. На фоне агрегации зачастую наблюдается снижение подвижности сперматозоидов, которое является признаком различных патологических изменений, нарушений функций мужского организма.
— скорость движения — 3 мм/мин;
— метаболическая активность — от 60 мин;
— утомляемость — процент подвижных форм через 1 час уменьшается на 10%,
через 5 часов — на 40%;
— результаты пробы на резистентность — 120 мин и более.
Небольшие отклонения показателей в какую-либо сторону не обязательно свидетельствует о развитии заболевания, ведущего к серьезному снижению фертильности. Для того чтобы определить способность мужчины к оплодотворению, необходимо проанализировать все характеристики. Анализ спермы используется в некоторых случаях не только для того, чтобы подтвердить или опровергнуть диагноз, но и с целью оценки иных патологических изменений в организме пациента.
Перед тем как сдать сперму на анализ, пациенту следует придерживаться определённых требований. Например, необходимо воздерживаться от половой жизни 3-4 дня, максимум – неделю.
На протяжении этого времени мужчине, которому предстоит сдать сперму, запрещается:
— употреблять любые лекарственные препараты;
— употреблять алкоголь, включая пиво;
— принимать ванну;
— посещать баню.
Накануне сдачи анализа нельзя употреблять жирную и острую пищу, помочиться необходимо за 2 часа до сдачи биоматериала.
Получают эякулят в лаборатории медцентра с помощью мастурбации либо в результате прерванного полового акта. Сперма, полученная в презерватив, для анализа не подходит, поскольку, соприкасаясь с резиной, а особенно, с веществами, которыми она обработана, сперматозоиды через 15-20 минут становятся неподвижными.
Лучше всего сперматозоиды сохраняются при температуре от 20 до 37 градусов. Важное условие: биоматериал, полученный с помощью эякуляции, должен полностью попасть в подготовленный сосуд. Если часть порции потеряна, то результат спермограммы будет уже не таким точным. Особенно это касается пожилых мужчин, а также пациентов с недостаточным сперматогенезом.
При хороших показателях делать спермограмму повторно может и не потребоваться. Если же были обнаружены какие-либо патологические отклонения, то исследование нужно будет провести ещё один или два раза, с интервалом в неделю.
Иногда женщине не удаётся уговорить супруга сделать анализ спермы. Тогда можно договориться с мужчиной, чтобы он собрал эякулят для анализа дома. Сначала необходимо попросить в лаборатории ЭКО специальный контейнер ( стерильный сосуд с крышечкой, а также пробирки для транспортировки биоматериала). После того, как сперма будет получена, её следует очень быстро (до 1,5 часов) доставить в клинику. Пробирку желательно прикрепить к телу, например, приклеить пластырем к животу, или положить в бюстгальтер – там содержимому пробирки будет обеспечена необходимая температура.
Если у супруга проблемы с потенцией, это ещё не говорит о его неспособности к деторождению. Наоборот, у таких мужчин может быть очень высокая фертильность спермы. Но, как правило, при этом мужа сложно уговорить сдать семенную жидкость на анализ. Совет женщинам: проявите характер, ведь речь идёт о вашем будущем.
Сперматозоид состоит из головки, тела и хвоста. Ядро, покрытое акросомой, занимает большую часть головки. Акросома состоит из двух мембран – внутренней и внешней, а также из содержимого, в состав которого входят вещества, богатые гидроксилазами и богатого карбогидразами.
Приближаясь к яйцеклетке, сперматозоид выбрасывает энергетический заряд, который прорывает внешнюю мембрану и позволяет содержимому акросомы покинуть полость ядра. Так происходит акросомальная реакция.
На то, что морфологическое строение имеет опредеоенные аномалии, указывают такие признаки, как изменения в форме головки, её размерах (увеличение или уменьшение), а также структуре (сдвоенная или аморфная). Его хвостик может быть спиралевидным или двойным.
Из-за нарушения проходимости протока семенных пузырьков, которое является, как правило, следствием различных воспалительных заболеваний, в семенной плазме резко снижается концентрация фруктозы. Подобный эффект наблюдается и при врождённом отсутствии семенных пузырьков.
Если спермограмма показывает наличие в эякуляте большого (более 10х106/мл) количества лейкоцитов, особенно нейтрофилов, то это говорит обычно о наличии инфекционных заболеваний или воспалительного процесса в половых путях.
Выявить места локализации адгезивных и воспалительных участков урогенитальной сферы позволяет определение pH эякулята. Согласно норме, этот показатель спермограммы составляет 5,2-7,8, при наличии воспалительного процесса он обычно повышается.
«Сперматозоид на самом деле ничего не пробивает. Акросома, которая располагается на кончике его головки, имеет литические верменты, которые позволяют растворить оболочку яйцеклетки. Оплодотворение яйцеклетки происходит, если определённое количество сперматозоидов совершили действия, направленные на растворение оболочки этой яйцеклетки. Как только происходит акросомальная реакция, то есть, растворение оболочки, самый активный сперматозоид проникает в яйцеклетку через клеточную мембрану. В этот момент мембрана яйцеклетки меняет свой заряд на противоположный, что не позволяет проникнуть внутрь другим сперматозоидам».
источник
Часто после визита к врачу и сдачи анализов многие мужчины получают на руки диагноз плохая спермограмма, что приводит к тому, что люди начинают паниковать и не знают, что делать. Для того чтобы разобраться в этом вопросе, надо понять, что показывают данные этого анализа.
Это показатель отклонения от нормы, который указывает на жизнеспособность сперматозоидов мужчины и их возможность оплодотворять яйцеклетку.
Если эти мужские половые клетки имеют незначительные отклонения от признанных нормой величин их подвижности, строения и скорости (менее 1%), то говорить о патологических изменениях рано.
Но при большем проценте изменений в них возможно развитие патологии в сперме, которые делятся по следующим типам:
-
по численному показателю концентрации сперматозоидов в сперме — полизооспермия (повышенное содержание) и олигозооспермия (число половых клеток ниже нормы);
- астенозооспермия — подвижность сперматозоидов уменьшена;
- тератозооспермия — число половых клеток с нормальным строением (морфологией) ниже нормы;
- аспермия — нет эякулята;
- азооспермия — нет сперматозоидов в эякуляте;
- олигоспермия — уменьшение объема спермы;
- лейкоцитоспермия — число лейкоцитов в семенной жидкости превышает норму;
- акиноспермия — полная неподвижность сперматозоидов;
- криптоспермия — количество половых клеток очень мало;
- гомоспермия — в сперме наблюдается присутствие крови;
- некроспермия — нет живых сперматозоидов в эякуляте.
Все эти патологии имеют неприятные названия, но большинство из них излечивается методами современной медицины. Итак, спермаграмма: что она показывает? Этот тест указывает на то, какой недуг поразил мужские половые клетки, что дает возможность врачам наметить пути устранения проблемы.
Во-первых, не надо паниковать. Во-вторых, попросите перепроверить результаты теста. Это займет около двух недель, но у вас будет уверенность в правильности (или наоборот) поставленного врачами диагноза. Итак, у вас есть спермограмма: что делать дальше?

После этого будет поставлен диагноз и назначен курс терапии, если есть надежда исправить положение. Ниже приведены некоторые сведения о количественных нормах при оценке сперматозоидов и их жизнеспособности и различные случаи, при которых возможно получение плохих результатов тестирования. Приведены некоторые методы лечения.
При патологии спермы у мужчины не происходит зачатия, и к специалисту надо обратиться, если это продолжается 1-1,5 года, несмотря на регулярную половую жизнь семейной пары. В России чаще всего с такими проблемами в клинику на обследование приходят мужчины в возрасте от 27 до 41 года.
Весь набор причин сводится к двум большим группам:
- проблемы в сперме больного;
- недостатки в подвижности и строении сперматозоидов пациента.
На сегодняшний день нормой принято считать наличие в 1 мл спермы мужчины до 20-22 млн половых клеток (сперматозоидов). По современным данным этого хватает для нормального зачатия. Половые железы здорового мужчины производят в течение дня до 100 млн половых клеток. Для того чтобы продвинуться на 1 см, сперматозоид производит от 780 до 820 взмахов своим хвостиком. Но даже если эти показатели у мужчины в норме, еще не значит, что все в порядке. На первый план выходят следующие факторы:
-
подвижность самих сперматозоидов;
- правильность их морфологии и т.д.
На мужчин в современном мире влияют различные неблагоприятные факторы:
- загрязнение окружающей среды;
- постоянный рост мощности электромагнитного излучения;
- использование в производстве токсичных веществ и другие причины.
Все это снижает фертильность сильного пола. Для спермограммы производят два-три теста с интервалом от 2 до 4 недель. По результатам этих исследований и ставят диагноз.
У большинства мужчин плохие результаты могут быть получены по причине перенесения в детстве эпидемического паротита (свинки). Он вызывает недоразвитость сперматозоидов, их малое количество в сперме, что в 40% случаев может привести к бездетности. Медикам известны случаи, когда это заболевание вызывало гибель половых клеток мужчины.
Анализы могут показать нормальное количество сперматозоидов в сперме мужчины, но их активность и скорость могут быть значительно ниже нормы. При дальнейших анализах обычно выявляются воспалительные процессы в половых органах мужчины, которые и тормозят сперматозоиды. Эти нарушения обычно вызываются такими патогенными вредителями, как хламидии и им подобные паразиты, проникающие в организм мужчины половым путем.

После устранения этой проблемы врач может порекомендовать пациенту принимать препараты, которые помогут восстановить нормальное количество сперматозоидов и увеличить их подвижность.
У многих пациентов в возрасте до 36 лет возможно появление бездетности из-за повреждения семявыводящих протоков — это так называемая экскреторная форма бесплодия. При перенесенной гонорее возникает воспалительный процесс, который приводит к сужению протоков, а это резко уменьшает возможности сперматозоидов добраться до яйцеклетки. Есть случаи врожденной патологии недоразвитости семявыводящих путей. После получения плохих результатов спермограммы врачи могут уточнить диагноз при помощи биопсии половых желез. Если при этом обнаруживается, что сами сперматозоиды нормальные, а в сперме их нет, то поступают так:
- мужчине предлагают заморозить его половые клетки и использовать их для искусственного осеменения его партнерши (жены);
- проводится хирургическая операция по устранению участка, на котором отмечена патология, и восстановлению пути для сперматозоидов.
Еще одним из факторов, приводящих к низкому качеству спермы у мужчины, является развитие такой болезни, как хронический простатит. Для лечения его существуют как медикаментозные, так и хирургические методы. Все зависит от степени поражения предстательной железы. Если простатит обнаружен на начальном этапе, то есть шанс избавиться от него при помощи антибиотиков, которые выписывает врач-уролог.

Сама по себе эта болезнь не действует непосредственно на качество спермы, но, вызывая задержки мочеиспускания, она создает питательную среду для развития различных инфекционных заболеваний, которые уменьшают подвижность сперматозоидов. Аденома простаты на первых стадиях лечится препаратами (антибиотики, ингибиторы и другие), а при чрезмерном росте тканей этого органа проводится хирургическая операция.
Итак, если плохая спермограмма, что делать в такой ситуации? Врачи рекомендуют мужчинам для защиты от повреждения половых клеток следующее:
- не переохлаждать свой организм;
- вовремя лечить простудные заболевания;
- отказаться от курения и принятия спиртных напитков.

Заботиться о половом здоровье надо с детства. Родители должны водить мальчика на обследование не только к педиатру, но и к детскому врачу-урологу.
Возможны различные патологии в детском возрасте, например, яички не опустились в мошонку. В таком случае ребенка надо срочно вести к хирургу, пока его возраст не превысил 3 года.
В период роста мальчика нужно следить за формированием у него вторичных половых признаков.
Одной из мер защиты и профилактики заболеваний половых органов мужчины считается начало сексуальной жизни в возрасте от 17 до 19 лет.
Более раннее сексуальное развитие может привести к потере эрекции в возрасте 30-35 лет.
Еще один вопрос защиты мужского здоровья — профилактика инфекционных заболеваний, которые передаются половым путем. Для этого надо придерживаться следующих правил:
- не заводить половых связей сразу с несколькими женщинами;
- использовать средства контрацепции (презерватив).
Этим мужчина оградит себя от проблем с такими неприятными заболеваниями, как, например, гонорея и другие.
В любом случае при плохом результате теста врачи могут порекомендовать тот или иной метод лечения. Главное, чтобы сам пациент желал избавиться от болезни и выполнял все требования специалистов.
источник
Трудности с зачатием ребенка могут возникать вследствие патологий репродуктивной системы обоих супругов. Поэтому, когда пара решается на продолжение рода, пройти комплексное обследование рекомендуется и женщине и мужчине.
Мужское бесплодие разделяют на врожденное и приобретенное. В последнем случае его причиной могут быть травмы, заболевания половых органов, ведение неправильного образа жизни. Назначение лечебной терапии основывается на результатах проведенных анализов, тесте на бесплодие у мужчин.

При появлении подозрений на бесплодие мужчине необходимо обратится к специалисту так, как только в условиях клиники можно провести качественную полноценную диагностику. Таким образом, можно и подтвердить диагноз – бесплодие, и установить его причину.
Первоначально проводится клиническое обследование пациента (оценивается соотношение возраста и веса, физическое и психическое состояние). После визуального обследования и опроса, назначаются лабораторные анализы и специализированные исследования мочеполовой системы.
Главный анализ, способный диагностировать мужское бесплодие – спермограмма. Она позволяет определить состояние сперматозоидов. С помощью специально оборудования лаборант выявляет отклонения от нормы в количестве, качестве, подвижности спермиев. Неудовлетворительное качество спермы значительно уменьшает возможность оплодотворения.
Бывают случаи, когда сперматозоиды в сперме отсутствуют вовсе, что свидетельствует о секреторном бесплодии. Это означает, что функционирование яичек нарушено, и они вырабатывают сперматозоиды в незначительном количестве или не вырабатывают вообще. Спермограмма позволяет не только выявить причину бесплодия, но и назначить корректное лечение.
Для проведения лабораторных исследований в условиях клиники, нужно сдать биологический материал для проведения спермограммы. Чтобы получить наиболее достоверный результат перед сдачей материала необходимо придерживаться нескольких рекомендаций:
- Отказаться от половых контактов в течении 3-4 дней перед сдачей анализов. Это необходимо для получения большего количества эякулята, благодаря которому результаты анализа будут более точными, появится возможность выявить аномалии в сперматозоидах. В противном случае результаты могут быть искажены.
- Отказаться от употребления алкоголя, курения.
- Не посещать баню, сауну.
- Исключить активные занятия спортом.
- Не заниматься тяжелым физическим трудом.
- Постараться сильно не нервничать.

Все эти факторы могут оказать существенное влияние на достоверность результатов спермограммы. Поэтому если даже за 3-4 дня перед анализом, что-то подобное было, нужно сообщить лечащему врачу. Возможно, он посоветует перенести исследование на несколько дней.
В день проведения анализа пациент приходит в клинику и сдает биологический материал. Ему выдают стерильный контейнер, куда путем мастурбации необходимо собрать сперму. Далее контейнер сразу отдают в лабораторию на исследование.
Анализ желательно проводить только на свежем биологическом материале. Поэтому собирать сперму заранее в домашних условиях не рекомендуется. Если же пациент все же решился собирать эякулят дома, следует помнить, что необходимый для анализа материал можно получить только в результате мастурбации. Прерванный половой акт или использование презерватива не дадут необходимый результат.
Зачастую одного анализа бывает недостаточно. На качество спермы оказывает влияние слишком много факторов. Поэтому для достоверного определения мужского бесплодия необходимо сделать не менее 2 анализов на протяжении 2 месяцев.
Очень подробно о спермограмме рассказано и показано в нашей отдельной статье здесь.
Помимо лабораторного теста спермы, можно провести собственное исследование с помощью специального мини микроскопа для проверки спермы. Такой прибор продается на просторах интернета. Стоимость подобного прибора около 5000 рублей. С его помощью можно отслеживать морфологические и качественно-количественные изменения эякулята во время прохождения терапии или подготовки к зачатию с помощью диет и физической активности.


Не удовлетворительное качество спермы может стать причиной назначений такого анализа как – биопсия яичек. Эта процедура показана только в случае бесплодия вызванного патологическим состоянием.
Кусочек ткани яичек исследуется гистологическим методом. Необходимый материал получают хирургическим способом или пункцией (иглой). Операция выполняется при местной анестезии. Но значительных неудобств данная процедура не несет за собой, после нее не нужно накладывать швы (разрез делается просто микроскопический), и проходить длительную реабилитацию.

В комплексе спермограмма и биопсия могут окончательно подтвердить бесплодие у мужчины и выявить причину его развития. После этих исследований назначается лечебная терапия или ЭКО.
В большинстве случаев мужчины не спешат обращаться в клинику, особенно подозревая бесплодие. Поэтому их интересует, как выявить проблему в домашних условиях. Проведение качественного теста на бесплодие невозможно в домашних условиях, ввиду отсутствия специальных инструментов и стерильных условий.
Но при наличии в организме некоторых особенностей, каждый может заподозрить у себя проблему:
- в норме сперма – однородная, не слишком вязкая, без комочков. Все остальные варианты – признак нарушения (имеет комочки, тянется ниточкой);
- непосредственно спермы в эякуляте должно быть, по меньшей мере, половина чайной ложки. В противном случае необходимо обратиться к специалисту;
- при регулярно возникающем дискомфорте или болях внизу живота или яичках срочно необходимо посетить больницу;
- частые ложные позывы к мочеиспусканию;
- сахарный диабет;
- слишком большой вес, большой живот;
- партнерша не может забеременеть на протяжении года регулярных половых контактов без контрацептивов.
Помимо косвенных признаков проверить мужчину на бесплодие можно с помощью домашнего теста на фертильность. Такой тест можно купить в аптеке. Краткая информация о нем в этом коротком, но полезном видео:
Точно диагностировать бесплодие таким образом нельзя, но можно заподозрить проблемы с половой системой и обратиться за консультацией к специалисту. Выявленная на ранней стадии патология чаще поддается лечению.
Зачастую мужское бесплодие бывает вызвано серьезными нарушениями в функционировании мочеполовой системы, которые в запущенной стадии могут вызвать импотенцию. Поэтому мужчинам необходимо тщательно следить за своим здоровьем и при возникновении проблем не затягивать с посещением специалиста.
Если у Вас остались вопросы задавайте их в комментариях, мы обязательно на них ответим. Статью можно оценить звездами снизу. Поделитесь этой статьей со своими друзьями в социальных сетях, для этого нужно нажать одну из кнопок ниже. Спасибо за посещение, берегите себя!
источник
Спермограммой называют лабораторное исследование эякулята, которое позволяет оценить возможность мужской спермы оплодотворить женскую яйцеклетку. Результаты спермограммы помогают выявить бесплодие у мужчины и определить его причины. Как правильно сдавать анализ? Можно ли расшифровать его результат самостоятельно? Какие основные нормы и показатели исследования?
Исследуя эякулят, врач имеет возможность оценить степень мужского здоровья. Кроме того, спермограмма помогает выявить целый ряд заболеваний мочеполовой системы (простатит, варикоцеле, заболевания, которые передаются половым путем и т. д.).
В основном его назначают мужчинам, у которых возникает подозрение на бесплодие. Современные репродуктивные технологии дают возможность решить проблему даже тогда, когда результат спермограммы окажется плохой.
Чтобы анализ оказался максимально точным, важно правильно подготовиться к его проведению. Правила сдачи спермограммы следующие:
- Собрать материал для исследования можно только путем мастурбации, так как после сексуального контакта в исследуемом материале могут оказаться элементы микрофлоры влагалища.
- Использовать презерватив запрещено, так как изделие содержит искусственную смазку.
- Как минимум за 2 недели до проведения предполагаемого анализа запрещено принимать любые лекарственный средства. Особенно это касается антибактериальных препаратов, которые способны влиять на расшифровку анализа.
Как правильно подготовиться к анализу расскажет врач-уролог Александр Николаевич Закуцкий:
- Собирать материал для исследования можно только в лабораторных условиях. В некоторых случаях допускается делать это дома. Однако в таком случае важно соблюдать гигиенические нормы, а эякулят собирать в стерильный пластиковый контейнер. Во время транспортировки, контейнер должен находиться при температуре около 37 градусов. Как вариант, переносить его под мышкой. Время транспортировки не должно превышать 1 часа.
- В течение 3-4 дней до проведения сбора материала, важно соблюдать половое воздержание, отказаться от посещения бани, принятия горячей ванны и употребления алкогольных напитков.
Чтобы можно было утверждать о точности расшифровки спермограммы, ее нужно сделать не менее 2-3 раз. Это связано с тем, что на состав спермы могут влиять очень много факторов, таких как употребляемые продукты, лекарственные препараты, стрессовые ситуации, высокие физические нагрузки и т. д.
Существуют такие ситуации, когда после оргазма сперма обычным путем не выделяется. Такое состояние имеет название ретроградная эякуляция, когда семяизвержение происходит в мочевой пузырь. При этом сперматозоиды удается обнаружить в анализе мочи.
Плохой результат после первой сдачи спермограммы не должен становиться причиной для расстройства мужчины. Чтобы говорить о той или иной проблеме, анализ должен быть проведен не менее 2-3 раз. Расшифровка повторного исследования может оказаться иной.
Существует несколько разновидностей анализа:
- Базовый – выполняется в соответствии со стандартами, утвержденными ВОЗ и состоит из основных показателей.
- MAR-тест. Расшифровка МАР-теста позволяет выявить антиспермальные тела, которые способны уничтожать сперматозоиды.
- Спермограммы по Крюгеру представляет собой исследование морфологии сперматозоидов.
Что показывает МАР-тест рассказывает врач-эмбриолог Татьяна Владимировна Дубко:
Проведение одновременно трех перечисленных анализов называют расширенной спермограммой. Обычно ее рекомендуют проводить в том случае, когда расшифровка базового исследования имеет любые отклонения от нормы.
Иногда мужчинам назначают биохимическое исследование эякулята (определение уровня глюкозидазы, Л-карнитина, фруктозы и других показателей). Для оценки строения и функционирования спермиев используют фазово-контрастное исследование.
Расшифровка анализа спермограммы должна проводиться врачом исходя из норм и показателей исследования.
Для описания спермы, медики используют такие понятия:
- Азооспермия – полное отсутствие спермиев в представленном эякуляте.
- Акинозооспермия – спермии в образце есть, но все они являются неподвижными.
- Астенозооспермия – спермии обладают пониженной подвижностью.
- Антиспермальные антитела – антитела, которые мужской организм вырабатывает для противодействия спрематозоидам.
- Гемоспермия – наличие эритроцитов в представленном образце эякулята.
- Лейкоцитоспермия – выявление избыточного количества лейкоцитов.
- Некрозооспермия – отсутствие живых спермиев в представленном образце исследования.
- Нормозооспермия – выявление любых отклонений от нормы, которое может повлиять на возможность зачатия.
- Нормоспермия – все показатели, указанные в расшифровке оказываются в пределах нормы, здоровое состояние.
- Олигозооспермия – объем выделяемой спермы недостаточный (ниже 2 мл).
- Тератозооспермия – количество спермиев с аномальным строением или функционированием в представленном результате оказывается слишком высоким (более половины).
При расшифровке анализа, врач обращает внимание на базовые показатели спермограммы, сравнивая их с нормой.
Таблица 1. Нормы спермограммы для оценки спермы
| Показатель | Норма |
| Время, требуемое для разжижения | От 10 минут до 1 часа |
| Объем эякулята | От 2 до 6 мл |
| Уровень кислотности | От 7,2 до 8 |
| Цвет эякулята | Молочный, желтый, бело-серый |
| Количество выявленных сперматозоидов | От 40 до 500 млн |
| Уровень лейкоцитов | Не выше 1 млн в 1 мл |
| Наличие эритроцитов | Полностью отсутствуют |
| Наличие слизи | отсутствует |
Таблица 2. Нормы спермограммы для оценки сперматозоидов
| Показатель | Норма |
| Концентрация в 1 мл эякулята | От 20 до 120 млн в 1 мл |
| Слабоподвижные (категория А) | Не ниже 25% |
| Слабоподвижные (категория В) | Не ниже 50% |
| Слабоподвижные (категория С) | Не выше 50% |
| Обездвиженные (категория Д) | Менее 6-10% |
| Агглютинация (агрегация спермиев) | отсутствует |
| МАР-тест | Не выше 50% |
При расшифровке спермограммы, врач обращает внимание на целый ряд особенностей:
- Время разжижения. Нормальным считается состояние, когда период разжижения спермы не менее 10 минут и не более 1 часа с момента эякуляции, после которой она является вязкой. В семенной жидкости есть ферменты, продуцируемые простатой, которые способствуют этому процессу. Если спустя 1 час вязкость остается на начальном уровне, это может свидетельствовать о проблемах в работе предстательной железы. Поэтому и химический состав эякулята будет неправильным. Это может сказаться на подвижности сперматозоидов.
- Уровень кислотности. В женском влагалище преобладает кислая среда, которая может негативно сказаться на состоянии сперматозоидов. Следовательно, они теряют возможность оплодотворять яйцеклетку. Чтобы спермий имел возможность сделать это, ему требуется защита, которой обладает семенная жидкость. Благодаря уникальному составу, она снижает кислую среду влагалища и позволяет сперматозоиду достичь матки. Если этот показатель является единственным не соответствующим норме, то такое состояние не считают патологией. Если же имеются и другие отклонения, то это может свидетельствовать об определенном диагнозе.
- Объем спермы. Нормальным считается показатель, который находится в пределах от 2 до 6 мл. Если этот объем оказался ниже, то значит и количество содержащихся здесь спермиев тоже будет ниже нормы. Это может быть причиной мужского бесплодия. Недостаточный объем эякулята также не способен защитить половые клетки при их попадании в полость влагалища. Если во время первой сдачи спермограммы, объем спермы оказался ниже нормы это не является поводом для беспокойства. В таком случае пациенту рекомендуют пройти повторное обследование и сравнить расшифровки.
- Цвет спермы. Обычно семенная жидкость имеет бело-серый оттенок. Нормальным также являются молочный или желтоватый оттенок спермы. Если цвет оказался розовым или даже коричневым, это может быть следствием повышенного уровня эритроцитов. В прозрачной сперме нет половых клеток.
- Уровень лейкоцитов. Если их количество не превышает 1 млн в 1 мл, это считается нормой. Если их больше, это говорит о наличии воспалительного процесса в половых органах.
- Уровень эритроцитов. В нормальном состоянии их быть не должно. Появиться они могут в результате развития воспалительного процесса, наличии опухоли или после травмы. Наличие крови в спермограмме указывает на заболевание мочеиспускательного канала или перенесенную травму.
- Наличие слизи. В нормальной спермограмме ее быть не должно. Если же в расшифровке можно заметить ее наличие, это указывает на наличие воспалительного процесса.
- Концентрация сперматозоидов в спермограмме.
Врач-уролог Сергей Геннадьевич Ленкин расскажет о нормальных показателях диагностики:
- Подвижность сперматозоидов в спермограмме. Выделяют 4 категории:
- Категория А – спермии двигаются по прямой линии и за 1 секунду проходят около 0,025 мм. Большая часть таких клеток являются недавно образованными.
- Категория В – движение происходит по прямой линии, но со скоростью ниже 0,025 мм за 1 секунду. Таких клеток около 10-15% в спермограмме. Они являются стареющими или же имеют нарушения в строении.
- Категория С – движение происходит по кругу или на одном месте. Таких клеток в расшифровке будет 5-15%.
- Категория Д – полностью обездвиженные сперматозоиды. Половина таких клеток старые или уже погибшие.
Даже при расшифровке нормальной спермограммы будут выявлены клетки всех 4 типов. Если расшифровки нескольких проведенных спермограмм показывают наличие некрозооспермии, то единственная возможность паре стать родителями – искусственная инсеминация или ЭКО с использованием донорской спермы.
- Морфология клеток. Делая расшифровку для ЭКО или определения бесплодия, важно определить количество половых клеток с правильными и аномальным строением. Сделать это можно путем их подкрашивания.
- Агглютинация – процесс склеивания половых клеток. Причиной такого состояния может стать нарушение работы иммунной системы или наличие воспалительного процесса в половых органах.
- АСАТ – белок-иммуноглобулин, который вырабатывается как мужским, так и женским организмом. Наличие белка в расшифровке спермограммы может быть причиной мужского бесплодия.
На нашем сайте есть онлайн калькулятор, который дает возможность сделать расшифровку проведенной спермограммы:
Норма спермограммы предполагает наличие в ее составе не менее 50% активных половых клеток. Причины наличия в расшифровке большого количества обездвиженных спермиев могут быть такими:
- Наличие заболеваний половых органов.
- Употребление алкогольных напитков.
- Курение.
- Ношение тесного белья.
- Использование интимных смазок.
- Частые стрессы.
- Гиповитаминоз.
При расшифровке спермограммы важно знать, в каких условиях проводилось исследование. Отмечено, что при повышенной температуре тела в эякуляте усиливается подвижность спермиев, в том время, как при комнатной температуре, она снижается. Поэтому, если в помещении, где проводится исследование, температура находится в пределах +10 градусов, то даже здоровые сперматозоиды будут иметь незначительную подвижность. Чтобы интерпретация анализа была максимально достоверной, в лабораториях используются специальные термостаты, которые дают возможность исследовать материал в условиях температуры, максимально приближенной к показателям тела человека.
Причиной снижения количества половых клеток в эякуляте может быть одно из таких состояний:
- Нарушения в работе эндокринной системы (дисфункция надпочечников или щитовидной железы, сахарный диабет, нарушения в системе гипофиз-гипоталамус).
- Болезни мочеполовой системы (крипторхизм, простатит, варикоцеле и т. д.).
- Повышение температуры тела.
О причинах, симптомах, диагностике и лечении варикоцеле рассказывает врач-иммунолог Георгий Александрович Ермаков:
- Длительное нахождение в условиях повышенной температуры (в цеху и т. д.).
- Нарушения генетического характера (синдром Клайнфельтера и т. д.).
- Действие на организм токсических веществ (алкоголя, некоторых лекарственных препаратов, таких как снотворное, стероиды и т. д.).
Определяя индекс фертильности, врач обращает особое внимание на количество и подвижность спермиев. Если после расшифровки исследования мужчине ставят диагноз астенозооспермия, то его шанс стать отцом существенно снижается. Однако увеличение подвижности половых клеток еще не является гарантией наступления беременности.
Оказать влияние на функционирование мужской репродуктивной системы способны многие факторы. Главным при этом является стресс. Отмечено, что при соблюдении режима дня, повышении физической активности и минимизации воздействия на организм вредных факторов, качество семенной жидкости постепенно улучшается. Медики связывают это со способностью человеческого организма к самовосстановлению. Для этого они рекомендуют:
- Выбирать для жизни регионы с нормальной экологической обстановкой.
- Соблюдать режим дня.
- Отказаться от любых вредных привычек.
- Обратить внимание на качество питания.
- Вести активный образ жизни и регулярно заниматься спортом.
Соблюдение этих правил помогает в короткое время восстановить показатели спермы, которые в расшифровке могли содержать некоторые отклонения от нормы. Если причиной негативных изменений в сперме стало изменение гормонального фона мужчины, то врач назначит ему прием определенных лекарственных препаратов, которые смогут быстро восстановить ситуацию.
Если показатель подвижности оказался ниже нормы, врач может подсказать, что можно предпринять, чтобы улучшить его. Хороший эффект дает использование препаратов-антиоксидантов, которые способны связывать в организме свободные радикалы. Исследования показали, что если мужчина будет дважды в день выпивать по 1 стакану свежевыжатого фруктового или овощного сока, то спустя 3-4 месяца показатели в расшифровке спермограммы существенно улучшаются.
Чтобы, в конце концов, получить хороший результат спермограммы, медики рекомендуют мужчинам полностью пересмотреть свой рацион. В его основе должны быть продукты питания с высоким содержанием витаминов и минеральных веществ. Вместе с тем следует снизить количество таких продуктов, которые способны содержать токсины (мясо, рыба, яйца, кофе, копчености и т. д.).
Что нужно делать, чтобы улучшить показатели диагностики рассказывает врач-уролог Андрей Александрович Лукин:
Основа рациона должна состоять из свежих овощей, фруктов, зелени и молочных продуктов. Хороший эффект показало регулярное употребление таких продуктов: топленое масло, сыр, орехи, мед, бобы, натуральный йогурт, фрукты, зелень, сухофрукты, сладкие приправы.
Одним из необходимых для мужского здоровья является витамин В11, который можно получить из специальных пищевых добавок, которые порекомендует использовать врач. Их всегда назначают мужчинам перед проведением искусственной инсеминации или ЭКО, криоконсервации биологического материала или в период подготовки к донорству.
Получив расшифровку спермограммы с неутешительными показателями, мужчина должен понимать, что это не всегда означает нарушение работы репродуктивной системы и невозможность иметь детей. Сегодня медицина научилась успешно решать многие проблемы. Для этого лечащий врач назначит мужчине прием гормональных или поддерживающих лекарственных средств, использование которых позволит улучшить показатели спермограммы и повысит шанс на наступление долгожданной беременности.
источник
В последние десятилетия обращается большое внимание на вероятность мужского бесплодия, связанного с нервно-психической нагрузкой, снижением иммунитета, заболеваниями, передаваемыми половым путём и загрязнением окружающей среды.
Все эти факторы могут привести к нарушению подвижности сперматозоидов, а следовательно, — к снижению рождаемости.
Уменьшение количества сперматозоидов, снижение скорости их движения в эякуляте (сперме) влияет на фертильность (способность к оплодотворению и возможность зачатия).
Подвижность сперматозоидов делится на четыре группы: группа А – активно-подвижные сперматозоиды, с прямолинейным движением;
- группа B — мало-подвижные сперматозоиды, с прямолинейным движением;
- группа C — сперматозоиды мобильны, но только с колебательным или вращательным движением;
- группа D — фиксированные (неподвижные).
По стандартам Всемирной организации здравоохранения имеет хорошие свойства сперма, содержащая более 25% сперматозоидов группы A или типа B более 50%.
В случаях, когда количество сперматозоидов с нормальным строением менее 20% — тератоспермия, т.е. “уродливая сперма”.
Сперма, имеющая более 50% сперматозоидов группы D — некроспермия или “мёртвая сперма”.
Снижение подвижности сперматозоидов — астенозооспермия (может иметь временный характер, при воспалительных заболеваниях, при повышении температуры тела и окружающей среды и др.)
В порции эякулята не все сперматозоиды абсолютно мобильны. Содержание сперматозоидов с нормальным строением и способных к оплодотворению должно быть более 15%. Но теоретически шансы на зачатие сохраняются даже при минимальном количестве движущихся сперматозоидов, что оставляет возможность возникновения беременности.
Причинам плохого качества спермы ещё недостаточно выяснены.
Считается, что из-за воздействия различных токсичных веществ — алкоголя, никотина, наркотиков, загрязнения окружающей среды промышленными отходами, радиации, в результате различных инфекций, воспалительных процессов и других аутоиммунных заболеваний, — происходит изменение химического состава плазмы (жидкости) в сперме, что в свою очередь уменьшает количество углеводородов и других необходимых веществ.
Важное значение имеет снижение или отсутствие отрицательного электрического заряда сперматозоидов.
Есть и другие нарушения сперматогенеза (образования сперматозоидов), в результате сокращения количества движущихся сперматозоидов из-за их неправильной формы. Такие сперматозоиды не в состоянии продолжить своё движение в половых путях женщины в отведённый им срок.
Мужская фертильность не уменьшается с возрастом, как у женщин. Чаще всего состояние спермы обусловлено врождёнными характеристиками организма или из-за пережитых болезней. Количество сперматозоидов увеличивается при длительном половом воздержании.
В целом мужское бесплодие протекает бессимптомно. Единственным признаком его является бесплодие семейной пары, при этом диагностика здоровья женщины не показывает никаких проблем.
После сдачи анализов, дабы исключить или подтвердить какую-либо инфекцию или воспаление у мужчины, оценивается качество его эякулята в лаборатории.
Тестирование спермы назначается после 3 — 5 дней полового воздержания, в этот период также необходимо воздержаться от приёма алкоголя и курения. Материал должен быть доставлен в лабораторию в течение часа.
Качество исследования гарантирует специализированная лаборатория в клинике репродуктивного здоровья.
Нормальная сперма имеет серо-белый цвет, липкая, со специфическим запахом. Количество сперматозоидов — около 20 миллионов в 1 мл. Прежде всего специалист исследует форму сперматозоидов, затем выявляет показатели подвижности сперматозоидов, уровень жидкости в сперме и уровень рН.
Щелочность спермы имеет рН — 7,2-8,0. Как правило, в кислой среде влагалища большинство сперматозоидов погибают в первые несколько часов после полового акта. Однако щелочная среда эякулята нейтрализует кислоту в течение некоторого времени во влагалище и позволяет оставшимся активным сперматозоидам продвигаться в матку.
Лечение мужского бесплодия зависит от причины возникновения. При врождённой и генетической патологии состояние не поддаётся терапии. В других случаях лечение, как правило, в состоянии восстановить мобильность спермы.
Существует комплекс витаминов и лекарственных препаратов, которые стимулируют производство спермы в яичках и улучшают её качество.
В случае неудовлетворительных результатов исследования эякулята (спермограмма), семейная пара должна быть психологически готова приступить к вспомогательным репродуктивным технологиям, например, введение спермы во влагалище, в канал шейки матки или непосредственно в полость матки.
В России показатели статистики мужского бесплодия за последние 10 лет возросли чуть ли не в два раза.
Если раньше пара не могла иметь детей по причине неполадок в женском организме в 80 % случаев, то теперь на долю патологий мужской половой сферы приходится 30–40 %.
В связи с этим Всемирная организация здравоохранения (ВОЗ) несколько раз вносила изменения в нормы анализа спермограммы. И надо отметить, что это единственный случай во всей медицинской области.
Разберём подробнее, что собой представляет такое исследование, на какие виды подразделяется, в каких случаях назначается и для чего, а также как подготовиться, как расшифровать результаты, где сдать анализ фрагментации ДНК и чем он отличается от стандартной спермограммы.
Зная, в чём суть исследования и как правильно сдать анализ спермограммы, можно избежать многих осложнений, выявить болезнь на ранней стадии и приступить к лечению.
Сразу отметим, что подобный анализ является обязательным для доноров спермы и желающих заморозить семенную жидкость (криоконсервация эякулята).
Зачатие возможно при соединении полноценных яйцеклетки и сперматозоида – половых клеток мужчины и женщины. Для определения фертильности мужчины (способности к оплодотворению) проводят базовую спермограмму, анализ морфологии спермий или специальный МАР-тест. В некоторых случаях требуется расширенное исследование, включающие все виды, или тест на фрагментацию ДНК.
Так или иначе, мероприятие представляет собой сбор биоматериала и последующее микроскопическое изучение в лабораторных условиях. Чтобы оценить структурное состояние и функциональность спермиев, используются специальные реагенты.
Процедуру назначают в следующих случаях:
- По желанию пациента (в числе прочих профилактических обследований или при планировании беременности).
- Когда не наступает оплодотворения у пары, ведущей сексуальную жизнь без предохранения на протяжении 1 года.
- При наличии патологий мужской половой системы, способных привести к бесплодию (орхит, варикоцел, простатит, гормональные расстройства, повреждения механического характера).
В тех ситуациях, когда пациент самостоятельно решил провериться, выбрать тип анализа он может сам. В остальных назначение зависит от наблюдающего врача (уролога, андролога, репродуктолога).
В зависимости от анамнеза, жалоб, сопутствующих заболеваний мочеполовой сферы проводятся:
- Стандартное исследование эякулята (оцениваются количественные, качественные и морфологические параметры семенной жидкости).
- МАР-тест (определяется наличие или отсутствие тел, разрушающих спермии).
- Спермограмма с морфологией по Крюгеру (устанавливаются строение, форма, подвижность сперматозоидов).
Развитие половых клеток продолжается на протяжении всей жизни мужчины, и в разном возрасте при разных условиях жизни качество спермы тоже может различаться.
Так, к распространённым причинам плохой морфологии спермограммы (дефекты строения клеток) относится тот факт, что анализ проводился в период острого стресса, при воспалительном процессе мочеполовой системы или инфекциях, передающихся половым путём.
Поэтому в 99 % случаев анализ проводится дважды: повторное исследование обычно назначается через 1–3 месяца.
ИНТЕРЕСНО! В сомнительных случаях исследование повторяется 3–4 раза, причём в разных лабораториях. Самые лучшие показатели принимаются в качестве верного результата.
В роли материала для исследования выступает эякулят. На качество семени оказывают влияние очень многие факторы, как внешние, так и внутренние. Поэтому для максимально точных, хороших результатов анализа спермограммы необходимо 100-процентное соблюдение установленных правил и ограничений. Требования просты и доступны, главное – подойти с полной ответственностью.
Подготовка к анализу спермограммы включает в себя следующие пункты:
- 2–3-дневное половое воздержание (медики подчеркивают, что этого срока достаточно, а вот отсутствие секса больше недели может негативно отразиться на результатах исследования).
- Полностью запрещён алкоголь (даже лёгкое вино и пиво в умеренных дозах) и энергетики за 4 суток до проведения процедуры.
- На это же время следует исключить тепловое воздействие (посещение бани, сауны, длительное принятие горячей ванны) и переохлаждение.
- Нельзя употреблять снотворные препараты и антибиотики (рекомендуется прекратить приём подобных средств за 2 недели до тестирования).
- За 3–4 дня необходимо отказаться от тяжёлого физического труда, изнурительных тренировок.
Непосредственно манипуляции тестируемого мужчины должны проводиться в соответствии с нижеперечисленными требованиями:
- Использовать в качестве способа сбора семенной жидкости только мастурбацию. Это объясняется тем, что при прерванном половом акте сперма смешивается с выделениями из влагалища, что может исказить показатели исследования.
- Запрещается собирать эякулят в презерватив. Подобные контрацептивы подвергаются обработке спермицидными средствами, что также сказывается на качестве семени.
- Нельзя в процессе сбора эякулята использовать слюну, вспомогательные смазки.
- Настоятельно рекомендуется проводить процедуру в лабораторных условиях.Если по какой-то причине это невозможно, пациенту следует действовать в соответствии с правилами личной гигиены и по мере возможности создать стерильную обстановку. Для хранения и транспортировки образца следует использовать стерильную герметичную ёмкость. Оптимальный вариант для этого – термостат (упаковка, в которой поддерживается стабильная температура).В крайнем случае, во время перевозки следует поместить контейнер со спермой под мышку.
ВАЖНО! Доставить эякулят в лабораторию необходимо в течение часа. В противном случае возможны различные изменения, и оценка морфологии сперматозоидов будет неточной.
Это объясняется тем, что для жизнедеятельности мужской гаметы (половой клетки) важны определенные условия. Так, при температуре выше 38 0С и ниже 4 0С спермии погибают. Солнечный свет, воздух и другие факторы окружающего мира оказывают на сперматозоиды губительное влияние. Оказавшись вне питательной и защитной среды, клетки погибают в течение 20–120 минут.
Что показывает анализ спермограммы, зависит от вида исследования. При стандартном (базовом) анализе определяются следующие параметры семенной жидкости:
- вязкость и время разжижения;
- объём;
- кислотность;
- цвет и запах (необязательно);
- количество спермий в 1 мл и в полном объёме образца;
- подвижность сперматозоидов.
Любой из этих показателей играет важную роль и при отклонениях может влиять на репродуктивные способности мужчины.
Так, например, при слишком густой сперме (на медицинском языке это состояние называется вискозипатия) даже здоровый, полноценный носитель ДНК-хромосомы не может приблизиться к яйцеклетке.
В норме мужская половая клетка способна развивать скорость до 25–30 см в час. Но в вязкой среде это становится невозможным.
Во время анализа спермограммы по Крюгеру (морфологическое исследование) проводят микроскопические тесты с предварительным окрашиванием, что позволяет установить следующие показатели:
- внешний вид, форму спермий;
- численность половых клеток;
- уровень подвижности сперматозоидов;
- соотношение аномальных спермий и здоровых клеток.
В норме каждый носитель ДНК-хромосомы состоит из головки, тела и хвоста. В головке содержатся ферменты, с помощью которых мужская клетка «пробивает» оболочку женской. К тому же в этой части расположено самое главное – ядро с генетическими данными. В норме головка имеет овальную форму, просвет, ширину от 2,5 до 3,5 мкм, длину от 4 до 5,5 мкм.
В теле сперматозоида вырабатывается и накапливается энергия, а хвост служит для мобильности (нормальная форма – чуть изогнутый).
Аномалии в строении спермий могут быть разного характера:
- двойная головка;
- двойное тело;
- отклонения в размерах (макро- и микрогаметы);
- деформации тела или хвоста.
Но сами по себе подобные дефекты не влияют на фертильность. Главное – их концентрация. Медики подчёркивают, что при наличии в эякуляте хотя бы 4 % сперматозоидов с нормальной морфологией мужчина способен к оплодотворению.
Однако большое количество аномальных клеток повышает риски бесплодия и других проблем с зачатием. Так, в некоторых случаях носители ДНК с неправильным строением оплодотворяют яйцеклетку, но патологические изменения клетки негативно влияют на женский организм и на зародыш. В итоге наблюдается замершая беременность или самопроизвольный аборт (выкидыш).
Следующая разновидность анализа эякулята – МАР-тест. С помощью такого вида микроскопии устанавливается наличие и количество антиспермальных антител. Эти белки целенаправленно, покрывая спермии, разрушают и уничтожают их. Подобная ситуация связана с расстройством иммунной системы, которая воспринимает клетки собственного организма в качестве чужеродных.
Как правило, МАР-тест назначается, если расшифровка анализа спермограммы показала большое количество склеенных спермий (агглютинация) и при неустановленных причинах бесплодия.
Расширенная спермограмма (это все вышеперечисленные способы исследования и дополнительные тестирования) позволяет получить максимально полные и точные показатели анализа.
Помимо параметров, которые перечислены ранее, устанавливается:
- биохимический состав семенной жидкости (концентрация фруктозы, ферментов и других веществ в эякуляте);
- элементы крови в сперме (эритроциты, лейкоциты);
- агглютинация и агрегация (сгустки сперматозоидов и склеивание с другими клетками);
- наличие (отсутствие) слизи.
Отдельно стоит упомянуть инновационный способ исследования – фрагментация ДНК сперматозоида. Обычно такой тест назначается при нарушенной морфологии спермий, многократных выкидышах у партнёрши, варикоцеле и при комплексном обследовании перед ЭКО.
Вспомним, что в головке мужской клетки расположено ядро с набором хромосом. При подозрении на разрыв цепочек ДНК требуется подобное тестирование. По ограничениям, подготовке и сбору материала этот анализ не отличается от спермограммы.
Показатели фрагментации ДНК спермий выражаются в процентах. У здорового, способного к зачатию мужчины этот параметр не превышает 15 %. Передача генетического материала возможна, если количество сперматозоидов с разрывами ДНК не достигает 25 %. В остальных случаях естественное оплодотворение нереально.
Анализ фрагментации ДНК спермий пока не получил широкое распространение, он проводится в частных медицинских центрах и стоит дороже, чем другие виды исследования эякулята.
Расшифровка показателей входит в компетенцию специалистов, так что пациентам настоятельно рекомендуется не заниматься самодиагностикой и делать выводы касательно фертильности. Отклонения могут быть связаны с разными причинами, в том числе временными (несоблюдение правил сбора материала, воздействие стресса, наличие воспалений).
Нормативные показатели спермограммы по данным ВОЗ:
- объём семенной жидкости: 3–5 мл;
- кислотность: 7,2–8 pH;
- срок разжижения: до 60 минут;
- вязкость: до 2 см;
- концентрация спермий: от 20 млн в 1 мл;
- количество половых клеток: не менее 40 млн;
- подвижность: не менее 25 %;
- агглютинация и агрегация отсутствуют;
- лейкоциты: не более 1 млн;
- количество спермиев с правильной морфологией: не менее 40 %;
- количество незрелых спермиев: не более 2 %.
Если при сравнении с нормативами пациент самостоятельно обнаружил отклонения, не следует паниковать. Во-первых, необходимо дождаться комментария специалиста. Во-вторых, стоит вспомнить, что показатели первого анализа не всегда достоверны, именно поэтому исследование проводится 2 или 3 раза. В-третьих, отступления от нормы только у 2–3 % мужчин связаны с неизлечимым бесплодием.
В остальных случаях причинами плохого результата могут стать такие факторы, как:
- труд в тяжёлых и опасных условиях (промышленные и химические предприятия, нефтегазовая отрасль);
- малоподвижный образ жизни (офисная работа или работа водителем);
- постоянное ношение тесного, тёплого нижнего белья;
- переохлаждения (купание в холодной воде, опорожнение мочевого пузыря на морозе) или перегрев (частые посещения бани, сауны);
- радио- и магнитные излучения;
- повышенная температура тела в момент сбора материала (инфекции, простуда);
- заболевания урогенитальной системы (орхит, простатит, варикоцел);
- воздействие токсинов (алкоголь, энергетические напитки, БАДы, снотворные, антибиотики);
- длительное половое воздержание (или, наоборот, слишком активная сексуальная жизнь);
- нарушения работы эндокринной системы (диабет, патологии щитовидной железы);
- ожирение;
- многолетнее курение.
Плохое качество эякулята также может быть связано с травмами пениса и яичек, аномальным развитием детородных органов (например, недоразвитие семявыводящих путей), венерическими заболеваниями.
Какие сдать анализы при плохой морфологии спермограммы, решит наблюдающий доктор. Также только специалист способен установить сопутствующие заболевания и принять меры по их устранению. Пациенту остаётся только строго следовать предписаниям.
В 50 % дефекты в строении спермий связаны с оксидативным стрессом – нарушением окислительного метаболизма. Зачастую эта проблема возникает на фоне излишнего веса, нервных срывов, малоподвижности.
Дефицит витаминов и веществ, выступающих в роли антиоксидантов, приводит к тому, что за счёт чрезмерного окисления спермии образуются неправильно и в итоге становятся неспособны к полноценному слиянию с яйцеклеткой.
Соответственно, при установлении такого диагноза некоторым мужчинам будет достаточно провести курсовой приём антиоксидантов для улучшения качества спермы. Другим назначаются гормональные препараты.
Но что касается образа жизни, тут каждому вполне по силам внести кардинальные изменения, чтобы повысить качество эякулята и, соответственно, иметь больше шансов на естественное зачатие.
Как улучшить морфологию спермограммы и максимально приблизить показатели к норме:
- Регулярно обследоваться у андролога (уролога), вовремя выявлять болезни мочеполовой сферы и проводить лечение.
- Своевременно устранять другие проблемы со здоровьем (эндокринные нарушения, инфекции и т. д.).
- Отказаться от курения и распития алкогольных напитков.
- Наладить стабильный средний ритм половой жизни.
- Принять меры по регулированию кровоснабжения в области таза и брюшного пресса (массаж, физические упражнения, богатый витаминами и полезными микроэлементами рацион).
- Обеспечить полноценный сон.
- Избегать стрессовых ситуаций.
- Не использовать синтетическое и слишком плотное бельё.
- Снизить (или исключить по возможности) риск переохлаждений и перегреваний половых органов, то есть не купаться в холодной воде, не париться, не принимать горячую ванну.
- Устранить негативное воздействие излучений, химикатов, низкой экологии.
Конечно, при наличии серьёзных патологий в репродуктивной сфере мужчина не способен повлиять на результат анализа даже при соблюдении вышеперечисленных советов. Некоторые заболевания требуют терапевтических или операционных мер.
Однако в конечном итоге правильный образ жизни и создание благоприятных условий укрепляют организм и способствуют скорейшему выздоровлению.
Возможно, некоторым придётся в корне изменить жизненные позиции: переехать в регион с более подходящим климатом, сменить сферу деятельности, пересмотреть взгляд на сексуальные отношения. Но результат того стоит, ведь этот путь мужчина проходит с целью продолжения потомства.
О бесплодном браке нередко говорят шепотом, словно стесняясь. Это – подход в корне неправильный, к тому же в настоящее время разработаны уникальные репродуктивные технологии, которые позволяют по-новому взглянуть на старые проблемы. А начинать нужно с прохождения спермограммы.
Дело в том, что способность мужчины к зачатию в большинстве своем определяется качеством его спермы, так что на первой стадии обследования выполняется спермограмма, на которой можно увидеть развернутый анализ эякулята. Спермограмму важно провести в случае появления:
- простатита;
- инфекций;
- варикоцеле;
- травмы;
- гормонального нарушения.
Важно правильно подготовить себя к исследованию. Чтобы избежать искажения результатов, соблюдайте серию важных рекомендаций:
- в течение трех или пяти дней обеспечьте половое воздержание (более короткий срок воздержания становится причиной сниженной концентрации сперматозоидов или наличия в эякуляте незрелых сперматозоидов, более длительный период воздержания приводит к снижению жизнеспособности и подвижности сперматозоидов);
- откажитесь от приема алкогольных напитков и, если это возможно, лекарственных препаратов (снотворных и успокаивающих средств);
- от двух до семи дней воздержитесь от посещения бань, саун, пляжей, не нужно также принимать горячие ванны.
Специалисты не советуют получать сперму для исследования с использованием орального полового акта, прерванного полового акта, полового акта в латексном презервативе (слюна, влагалищные выделения, компоненты латекса способны серьезно исказить результаты исследования). Лучше всего производить сдачу материала в условиях клиники, в чьей лаборатории сделают анализ.
В стандартный анализ включено исследование качественных и количественных параметров эякулята.
К количественным относятся концентрация и подвижность сперматозоидов (в одном миллилитре и в общем объеме), а также характер подвижности сперматозоидов.
К качественным показателям относится морфологический анализ, содержание сперматозоидов, имеющих нормальное строение или патологические изменения.
В процессе выполнения спермограммы проводится оценка физических параметров (рН, объем эякулята, время разжижения, вязкость), анализ содержания различных клеточных элементов (эритроциты, лейкоциты, клетки сперматогенеза).
Оценка эякулята позволяет выявить самые характерные нарушения сперматогенеза. Но спермограмму нельзя считать полным и окончательным выводом о состоянии фертильности мужчины.
Даже в случае нормальных показателей спермограммы сперма может фертильной и не быть.
Поэтому прибегают к дополнительным исследованиям, которые прежде носили научный характер, а в настоящее время используются в клинике с диагностической целью.
- оценка акросомной реакции;
- оценивание связывания сперматозоидов с прозрачной оболочкой ооцита;
- анализ на наличие в эякуляте свободных радикалов;
- FISH-диагностика ДНК сперматозоидов.
От проведения комплексного обследования мужской репродуктивной системы, профессиональной диагностики переходят к назначению оптимального лечения, которое может быть как консервативным, так и оперативным, вплоть до использования метода экстракорпорального оплодотворения.
Для того чтобы проверить способность мужчины к зачатию ребенка, нужно сдать спермограмму, которая и даст ответ на многие вопросы. Через несколько часов, а в некоторых лабораториях и в пределах часа, будут готовы результаты такого анализа.
Такое исследование мужской спермы помогает не только определить способность мужчины к отцовству, но и выявить проблемы, которые могли препятствовать зачатию. Что показывает спермограмма, должен знать каждый, кто столкнулся с проблемами зачатия.
Наблюдение за спермиями во время анализа помогает установить их степень подвижности, жизнеспособность и наличие патологических форм. Результат проведенного анализа зачастую непонятен, если не знать, как расшифровать спермограмму.
Ведь хорошая спермограмма и нормальные сперматозоиды обеспечивают возможность ощутить всю радость отцовства.
Во время исследования происходит фиксация макроскопических и микроскопических показателей спермы, а также определяется их соответствие норме. Спермограмма способна показать многие отклонения в здоровье мужской половой системы.
Макроскопическими параметрами являются следующие показатели:
- запах;
- цвет;
- общий объем спермы;
- вязкость;
- время разжижения семени;
- кислотность;
- мутность;
- присутствие слизи.
При микроскопическом изучении определяются следующие показатели:
- морфология единиц;
- концентрация сперматозоидов;
- параметры лейкоцитов;
- параметры незрелых клеток;
- подвижность спермий и показатели жизнеспособности;
- наличие объединений и склеек сперматозоидов с другими элементами клеточного типа;
- присутствие лецитиновых зерен;
- присутствие склеек сперматозоидов.
Сдача спермы на анализы может происходить как в лаборатории, так и в домашних условиях. Но в последнем случае сперму на анализ следует доставить в течение часа в стерильной посуде.
Сдаваться такой анализ должен после предварительной подготовки. Перед тем, как сдавать анализ спермы следует:
- воздержаться от извержения семени любым путем в течение нескольких дней;
- отказаться от употребления алкоголя или медикаментозных препаратов на протяжении 3-4 суток;
- воздержаться от теплого воздействия на тело на протяжении недели;
- не курить на протяжении двух часов перед сдачей анализа.
Назначается анализ спермы не каждому мужчине, а в определенных случаях:
- Для определения причины бесплодия пары. Анализ спермограммы подтверждает или опровергает диагноз бесплодие для пар, которые не могут зачать ребенка.
- Сдача спермы для проведения искусственного оплодотворения. Донором мужчина может выступить только после проведения спермограммы и получения результатов, показатели которых не имеют отклонений от нормы.
- Для выполнения процедуры криоконсервации спермы, что подразумевает ее длительное хранение при низких температурах.
- Выполнение вазектомии, которая подразумевает перевязку семявыносящих протоков. После проведения процедуры необходима проверка эффективности ее выполнения.
При проведении анализа работники лаборатории придерживаются норм, установленных ВОЗ. Зная особенности расшифровки анализа спермограммы, каждый сможет предварительно сделать выводы о состоянии своего здоровья, чтобы быть морально готовым к диагнозу и лечению, что определит врач.
Среди основных характеристик, по которым проводится исследование эякулята, следует выделить значимые показатели спермограммы, нормы которых прописаны специальными документами, утвержденными Министерством Здравоохранения:
Этот показатель первый в списке характеристик. В пределах нормы считается объем эякулята в интервале от 2 до 5 мл.
Недостаточно количество спермы в образце может говорить о возникновении проблем с транспортировкой, так и присутствии в организме определенных нарушений работы желез половой системы.
А присутствие большого объема спермы свидетельствует о заболеваниях в половой системе. Это могут быть патологии воспалительного или опухолевого характера.
Нормальным цветом для спермы является белый, допустим желтоватый оттенок. Но признаком присутствия заболевания или любой патологии станет красный или коричневый окрас спермы.
Гемоспермия — явный признак наличия травм, заболеваний или различных патологий в мужской половой системе.
Такой цвет семенной жидкости свидетельствует о необходимости дальнейшего дополнительного диагностирования и профессионального лечения.
Сперма в нормальном состоянии имеет особый запах специфического характера, который свойственен исключительно для спермы и секрета предстательной железы.
Этот показатель для каждого мужчины различен. Степень и уровень мутности прямо пропорционально зависит от числа сперматозоидов в ней. Поэтому чем больше в образце сперматозоидов располагается, тем более мутной будет семенная жидкость.
С использованием определенных лабораторных методик получаются и другие характеристики спермы, которые также имеют значение при проведении анализа. Это кислотность, вязкость, скорость разжижения и присутствие слизи.
Одним из пунктов результата спермограммы является кислотность.
Для развития и протекания нормального жизненного цикла сперматозоидов нужна слабощелочная среда (pH). Отклонение этого показателя от нормы может говорить о присутствии различных патологий, которые и влияют на способность мужчины к оплодотворению.
В спермограмме этот показатель может иметь следующие значения:
- pH 7,2 – 8 – это нормальный показатель;
- pH8 свидетельствует об усиленной щелочной среде, которая говорит о присутствии инфекций в куперозных железах или простате, увеличенном количестве клеток округлой формы или невозможности перехода семенной жидкости в разжиженное состояние.
Чаще всего уровень кислотности зависит от образа жизни мужчины в период перед сдачей анализа.
Не менее важна и вязкость.
После разжижения материала выполняется замер текучести семенной жидкости. Для этого специальную стеклянную палочку помещают в эякулят и оценивают длину нити после ее извлечения. Нормой считается нить с длиной меньшей или равной двум сантиметрам.
Еще одним дополнительным показателем является период разжижения.
После семяизвержения сперма имеет достаточно вязкую консистенцию, но при попадании в среду женского влагалища она становится жидкой.
Для оценки этого показателя в лабораторных условиях создается среда аналогичная влагалищу, куда и помещается изучаемый образец. Нормой считается длительность процесса от 10 до 40 минут.
Следует отметить, что при времени свыше 60 минут можно говорить о присутствии у мужчины воспалительных процессов.
При отсутствии процессов разжижения разговор уже будет вестись о нарушениях функций предстательной железы.
Также указывается объем слизи в образце.
Нормой считается, если слизь в спермограмме отсутствует вообще. Допускается, если после длительного воздержания, в семенной жидкости будут присутствовать желеобразные сгустки. А вот наличие слизи и других отклонений, обнаруженных в спермограмме, потребует более досконального обследования пациента, так как свидетельствует о присутствии патологии в его организме.
Все проводимые исследования с использованием микроскопа помогут в установлении наличия бесплодия и возможных причин его появления. Анализ спермы выполняется для установления способности и возможности участвовать в благополучном оплодотворении именно мужчины.
Среди наиболее значимых показателей следует выделить:
Общее количество сперматозоидов в эякуляте.
Министерством Здравоохранения установлена норма количества спермий в разовом анализе. Средним показателем, который уже считается нормой, является 39 млн. Но это не значит, что при меньшем количестве не возможно зачатие.
Критическим порогом, при котором еще может произойти зачатие ребенка, является число не ниже 10 млн. спермий. При таком низком показателе и вероятность оплодотворения очень небольшая.
Снижение уровня сперматозоидов может быть спровоцировано генетическими особенностями, а может быть результатом влияния внешних факторов.
Норма спермий на 1 мл эякулята: у здорового мужчины количество половых клеток в одном миллилитре должно составлять более 15 млн.
Этот показатель также важен для определения возможности оплодотворения у мужчины. Половые клетки разделяются на несколько категорий по способности к движению по прямолинейной траектории (от А до D).
К категории А относятся клетки сперматогенеза, которые имеют хорошую скорость и прямолинейную траекторию. Категория В характеризуется спермиями с небольшой скоростью, но прямолинейным движением.
Категория С включает клетки сперматогенеза, которые совершают движения кругового или колебательного характера. В категорию D относятся неподвижные клетки сперматогенеза.
У мужчины ставится высокая степень возможности оплодотворения, если 50% половых клеток относится к категории А и В. Но по установленным ВОЗ нормам, содержание подвижной спермы не должно составлять менее 32%.
Чтобы определить жизнеспособность мужских сперматозоидов используют при исследованиях специальный фермент, что закрашивает только мертвые спермии. Нормой считается, если их объем не превышает 50%. Увеличение числа мертвых спермий может вызвать длительное воздержание в сексе, а также воздействие на тело высоких температур (например, посещение бань или саун).
Что удивительно, но на успешное зачатие играет роль и форма мужских половых клеток. Норма нормальных по структуре клеток составляет всего 4%.
Аномальные формы сперматозоидов не принимают участия в зачатии. Чаще всего они встречаются у мужчин, которые увлекаются алкоголем, наркотиками, а также у тех, у кого диагностируются генетические отклонения.
При помощи проведения спермограммы можно определить многие другие показатели мужского здоровья.
Характеристики лейкоцитов и незрелых клеток.
Этот показатель указывает на наличие в сперме нейтрофильных лейкоцитов, а также их склеек. Допустимым количеством является присутствие максимум 1 млн. лейкоцитов на каждый миллилитр спермы. Увеличение их количества чаще всего свидетельствует о развитии паталогических воспалительных процессов.
Под незрелыми половыми клетками понимают сперматозоиды мужчин, которые по каким-либо причинам не превратились в полноценные спермии, способные к оплодотворению. Нормальным является наличие таких клеток в объеме 2-4%.
При рассмотрении спермы под микроскопом склейки определяются, как сгустки сперматозоидов. Этот параметр в результате показывается специальными обозначениями, предусмотренными шкалой:
- (-) – склеек и сгустков не обнаружено;
- (+) – обнаружены, но в небольшом количестве, при этом их не более 5 и в каждом располагается до 5 сперматозоидов;
- (++) – найдены единичные группы (до 5 штук) объединений с количеством спермий от 10 до 20;
- (+++) – найдено большое количество сгустков, в которых объединены десятки спермий;
- (++++) – сгустками представлены практически все половые клетки мужчины.
Стоит отметить, чем больше спермий, объединенных в сгустки и склейки, тем меньше становится вероятность оплодотворения.
Агрегации спермий с другими клетками.
Половые клетки мужчины способны склеиваться с другими клетками, например, слизистого эпителия, макрофагами и мертвыми клетками. Аномальные сперматозоиды и их объединения говорят о присутствии нарушений.
Стоит отметить, что макрофаги – это клетки иммунной системы, которые отвечают за борьбу с бактериями и занимаются поглощением отмерших клеток.
Когда происходит склеивание макрофагов со сперматозоидами, соответственно, уменьшается количество оставшихся и ухудшается их работа.
При сдаче спермы каждому пациенту может быть предложено дополнительное изучение сока предстательной железы. Это одна из составляющих семенной жидкости мужчины. Сок предстательной железы чаще всего является третьей частью семенной жидкости, которая берется, чтобы провести анализ эякулята.
Этот сок играет большую и значимую роль в состоянии мужского здоровья. При обследовании именно секрета предстательной железы можно диагностировать развитие многих заболеваний, которые протекают в половых органах организма мужчины.
Лецитиновые зерна, что находятся в секрете, дают семенной жидкости уникальный и специфический запах и цвет.
Нормой считается наличие не более 10 миллионов лецитиновых зерен на каждый миллилитр спермы. При отсутствии их или, наоборот, большом объеме речь уже нужно вести о лечении простатита.
При обнаружении в спермограмме некоторых отклонений от нормы в большинстве случаев назначается дополнительное обследование. Показатели спермограммы могут меняться, поэтому чаще всего практикуется повторная сдача, но уже через некоторое время.
Дополнительное проведение анализов особенно важно при подозрении на присутствие воспалительных заболеваний, наличия патологий и злокачественных или доброкачественных опухолей.
Очень часто улучшить результаты спермограммы можно только путем изменения образа жизни.
Соблюдение определенных правил и рекомендаций поможет сделать семенную жидкость качественной:
- убрать из жизни алкоголь и курение;
- за неделю до проведения анализа не принимать горячую ванну и не посещать сауну или баню;
- каждый день пить не менее 1,5-2 литров воды;
- не носить мобильный телефон в кармане брюк;
- избегать в период подготовки к сдаче спермы стрессовых ситуаций и больших нагрузок физического плана;
- привести рацион в порядок, что подразумевает уменьшение жирной пищи и увеличение овощей, фруктов и зелени.
В некоторых случаях для улучшения результата врач может назначить специальные препараты, например, Тентекс, Спермаплант, Трибестан. Но приобретать такие средства самому без рекомендаций специалистов не стоит. Повторно проверить спермограмму стоит обязательно, чтобы предупредить возможные заболевания при обнаружении отклонений снова.
В заключение стоит отметить, что получение расширенной спермограммы практически всегда достаточно, чтобы сделать выводы о бесплодии и многих факторах мужского здоровья.
Читать спермограмму должен профессиональный доктор, который имеет определенный опыт работы с такими проблемами. Прочитать спермограмму может каждый врач, но вот назначить правильное лечение – нет.
Качественная и своевременная расшифровка спермограммы всегда позволяет выполнить правильное диагностирование, а затем начать своевременное и эффективное лечение.
Мужское здоровье очень часто становится причиной невозможности семейной пары иметь детей. Поэтому каждому стоит относиться к себе с должным вниманием. Прежде чем говорить о собственном бесплодии, следует сдать сперму и попытаться разобраться в причинах отсутствия детей.
источник
 по численному показателю концентрации сперматозоидов в сперме — полизооспермия (повышенное содержание) и олигозооспермия (число половых клеток ниже нормы);
по численному показателю концентрации сперматозоидов в сперме — полизооспермия (повышенное содержание) и олигозооспермия (число половых клеток ниже нормы); подвижность самих сперматозоидов;
подвижность самих сперматозоидов;