Наши современницы все чаще отодвигают сроки первой беременности, предпочитая вначале сделать карьеру. И к тому моменту, когда они наконец-то решают родить (после тридцати лет), в организме накапливается большой негативный «багаж» и будущих мам ждут разные неприятные сюрпризы. Догадываясь об этом, они задаются вопросами: а смогу ли я вообще забеременеть, выносить ребенка, в порядке ли у меня гормональный фон? Кандидат медицинских наук гинеколог-эндокринолог ассоциации «Здоровое поколение» Наталья Александровна НАЗАРОВА считает, что ответить на большинство вопросов можно без дорогостоящих обследований, и предлагает своеобразный тест. Он также поможет понять, нужна ли лично вам специальная терапия при подготовке к беременности.
Наши современницы все чаще отодвигают сроки первой беременности, предпочитая вначале сделать карьеру. И к тому моменту, когда они наконец-то решают родить (после тридцати лет), в организме накапливается большой негативный «багаж» и будущих мам ждут разные неприятные сюрпризы. Догадываясь об этом, они задаются вопросами: а смогу ли я вообще забеременеть, выносить ребенка, в порядке ли у меня гормональный фон? Кандидат медицинских наук гинеколог-эндокринолог ассоциации «Здоровое поколение» Наталья Александровна НАЗАРОВА считает, что ответить на большинство вопросов можно без дорогостоящих обследований, и предлагает своеобразный тест. Он также поможет понять, нужна ли лично вам специальная терапия при подготовке к беременности.
Первое, на что стоит обратить внимание, — это ваше психологическое состояние. Объясню почему. Центральная нервная система напрямую воздействует на эндокринную, которая в свою очередь отвечает за выработку специальных стимулирующих гормонов ЛГ и ФСГ. Вот от них-то и зависит созревание яичников. Что представляют из себя последние? Эдакое сборище фолликул, Каждой женщине природа дает их Когда они начинают работать, происходит половое созревание, а когда заканчивают, наступает менопауза. Именно в этот промежуток времени женщина может забеременеть. Так вот, поскольку весь процесс запускает нервная система, нельзя не учитывать психологическое состояние женщины. А оно, увы, зачастую выглядит не лучшим образом. Ведь современная женщина много работает (порой и руководит), часами проводит у компьютера. Добавьте к этому различные стрессы. А с возрастанием нагрузки на нервную систему растет риск гормональных нарушений. И, прежде всего, страдает репродуктивная функция — процесс созревания фолликул, то есть самой подготовки к беременности. Так уж устроен женский организм: в случае каких-либо неполадок первое, что дает сбой, — яичники. Заметьте, нечто похожее происходит в природе. При неблагоприятных внешних условиях (к примеру, нехватке пищи) самки многих животных либо не беременеют, либо рожают малочисленное потомство. Иначе они не выживут.
Если женщина решила забеременеть, по крайней мере за полгода до зачатия следует максимально снизить психологическую нагрузку на организм. Меньше работать, больше отдыхать. Важно хорошо высыпаться (восемь часов в сутки). Без полноценного сна не могут нормально функционировать яичники. И если вы страдаете бессонницей, это сигнал нарушения их работы. Можно принимать успокоительные настои: пить на ночь валерьянку, боярышник.
Если считаете, что ритм вашей жизни слишком активен, замедлите его. А вот резко начинать заниматься спортом, худеть не надо. Тем самым вы создаете стрессовую ситуацию для организма, и он отреагирует блокадой яичников. Но это не значит, что нужно забыть о ежедневной зарядке. Хорошо выполнять различные дыхательные упражнения.
Легко определить, есть или нет у женщины гормональные нарушения, по менструации. Нормальный цикл не короче 20 и не длиннее 35 дней. При этом важна регулярность: колебания между длительностью циклов допускаются в пределах двух-трех дней (все, что больше, считается задержкой). Продолжительность менструации — от двух до семи дней. К сожалению, практика показывает, что многие плохо ориентируются в собственном организме. Болезненные менструации, задержки воспринимают как абсолютно нормальное явление. Это не так! Вообще менструация не должна означать для женщины недельное выпадение из жизни, когда из-за плохого самочувствия она не может ни работать, ни полноценно отдыхать. Упадок сил, головокружения, резкое повышение или понижение артериального давления, отечность, вздутие живота в это время почти однозначно говорят о гормональных нарушениях. А если задержки случаются часто, вам точно не обойтись без консультации гинеколога. Принято выделять в менструальном цикле две фазы. Во время первой фазы менструального цикла яичники вырабатывают женские половые гормоны (эстрогены), растет и созревает фолликул, который содержит в себе яйцеклетку. Это может сопровождаться незначительными болями в низу живота, небольшими кровянистыми выделениями. Во второй фазе происходит разрыв фолликула, яйцеклетка готова к оплодотворению. Вырабатывается уже другой гормон — прогестерон, вызывающий изменения в матке и способствующий возникновению и развитию беременности. В это время увеличивается количество влагалищной слизи.
И все-таки, что, если женщина сомневается, нормальный или нет у нее цикл? Померяйте базальную температуру: утром, не вставая с постели, поместите градусник в задний проход на три минуты. Ни один врач не скажет точно, какая должна быть температура: все индивидуально, зависит от работы кишечника, от того, в какое время происходит измерение. Главное, чтобы перед менструацией температура снижалась, а в середине цикла, на момент овуляции, повышалась в общей сложности не менее, чем на пять градусов (приблизительно 37’С — 37,2’С), и держалась на таком уровне примерно десять дней.
Если у вас все происходит именно так, значит, менструальный цикл в полном порядке. В случае, если температура не повышается, знайте: ваш менструальный цикл на данное время к зачатию не приспособлен. Еще один момент. Раз в год у женщины может быть ановуляторный цикл (без созревания яйцеклетки). Организм позволяет себе отдохнуть в течение месяца. Поэтому, если померили температуру и выяснили, что она не поднимается, это еще не означает, что вы бесплодны. Проведите тест в следующем месяце. Бейте тревогу только после того, как убедитесь, что изменений температуры нет несколько циклов.
Гормональные проблемы на лицо
Проблемы с гормонами всегда отражаются на внешности. Обратите внимание на свой вес. Когда Вы начали полнеть или худеть, было ли это связано с заболеваниями, стрессами? Имейте в виду, что избыточная жировая ткань, так же как дефицит массы тела, снижает функцию яичников. Рассмотрите свою кожу. Повышенная сальность, угревая сыпь, скорее всего, указывают на избыточное выделение мужских половых гормонов при дисфункции яичников. О6 этом же говорит чрезмерное оволосенение. Как ни странно, растяжки на коже у нерожавших женщин — очевидный признак гормональных нарушений. Молочные железы называют мишенью для половых гормонов. Грудь должна быть нормально развита, не иметь никаких уплотнений. В период менструации из сосков ничего не должно выделяться. Грудь в это время может набухать, быть чувствительной, но не болеть. Чрезмерное нагрубание и болезненность — признаки недостатка прогестерона.
Прогестерон не зря называют гормоном материнства. Обычно именно из-за его нехватки женщина либо вовсе не может забеременеть, либо ее оплодотворенная клетка не удерживается в матке больше, чем на два-три дня. Причем проблемы с этим гормоном могут никак не сказаться на менструальном цикле: он будет нормальным. Порой единственное, что говорит о недостатке прогестерона, — отсутствие изменений базальной температуры. Поднять уровень прогестерона можно с помощью витаминотерапии. Основную роль здесь играет витамин Б. Он не стимулирует выработку прогестерона, но улучшает его восприятие организмом. Конечно, можно употреблять больше продуктов, содержащих витамин Е, но его требуется не менее 400 мг в сутки. Так что купите в аптеке «токоферол ацетат» и начинайте его пить на день менструального цикла в течение 10 — 14 дней. Проследите за тем, чтобы питание было белковым, больше ешьте мяса, злаков, рыбы, сои. Отсутствие или недостаток в организме белка существенно влияют на выработку гормонов. Мало его — мало и прогестерона.
Женщине, готовящейся забеременеть, нужна дозированная физическая нагрузка. Упражнения лучше выполнять на свежем воздухе. Вообще нужно стараться как можно больше времени проводить на улице, а лучше — в лесу или парке. Ежедневные прогулки способствуют нормализации эндокринной системы, точно так же, как и контрастные ножные ванны. Избавиться от проблем с гормонами поможет массаж воротниковой зоны — растирание, разминание, постукивание (не затрагивая позвоночник и без насилия), — который стимулирует функцию яичников.
После тридцати лет у женщины заметно снижается функциональная активность яичников. Не исключено, что без искусственного повышения (с применением лекарств) уровня прогестерона женщина уже не забеременеет. Потому не нужно бояться обращаться к врачу. Вероятно, вам достаточно будет пройти курс физиотерапии, сероводородных ванн или электрофореза. Но назначить все это может лишь доктор. Остается пожелать вам удачи и напомнить, что самое благоприятное время для зачатия — три дня до и три после овуляции.
источник
Почему до и во время беременности приходится принимать гормональные препараты? Не опасно ли это для женщины и ее будущего малыша? На вопросы наших читателей отвечает кандидат медицинских наук, врач-гинеколог московского медицинского центра «Медилюкс-М» Нана Картлосовна ТЕТРУАШВИЛИ.
— Речь идет, скорее всего, не о конкретной профессии, а о так называемом «типе манекенщицы». Этому медицинскому термину соответствуют высокие женщины с узким тазом, длинными ногами, относительно широкими плечами. Кроме того, иногда у них наблюдается избыточный рост волос на теле, а менструальный цикл бывает удлинен до 35-40 дней. Если к совокупности этих признаков добавляются сложности с деторождением, можно предположить, что женщина страдает надпочечниковой гиперандрогенией. То есть кора ее надпочечников вырабатывает излишнее количество мужских половых гормонов — андрогенов, что мешает и зачатию, и нормальному вынашиванию беременности. В таком случае женщине действительно необходима гормональная терапия, снижающая продукцию андрогенов в организме. При этом заболевании, даже если беременность наступила самостоятельно, для благополучного ее течения, как правило, назначают небольшие, индивидуально подобранные дозы гормонального препарата дексаметазона.
— Скорее всего, ваши проблемы связаны с нарушением процесса овуляции — созревания и выхода из яичника готовой к оплодотворению яйцеклетки. Прием на протяжении трех менструальных циклов гормональных контрацептивов, а затем их отмена стимулируют нормальную овуляцию, что значительно повышает вероятность зачатия.
— В данном случае речь идет не о нарушении ритмичности менструального цикла, а о событиях, происходящих внутри него. Каждый «женский месяц» делится на две фазы. В первой под действием женских половых гормонов эстрогенов в полости матки активно растет эндометрий — слизистая оболочка, в которую после зачатия врастает плодное яйцо. Одновременно в яичнике происходит созревание яйцеклетки. С ее выходом из яичника первая фаза завершается. Во второй фазе цикла «лидирует» другой гормон — прогестерон. Он отвечает за зачатие и подготовку матки к приему и прикреплению оплодотворенной яйцеклетки. На выполнение этих задач организму требуется не менее 11 дней. Если прогестерона вырабатывается недостаточно или продолжительность второй фазы мала, то после нормального зачатия вероятен самопроизвольный выкидыш на сроке семь — восемь недель.
— Поверьте, врач вовсе не «из вредности» подвигает вас на действительно нелегкое дело. Похоже, что в вашем случае избыточная масса тела — это лишь одно из проявлений целого ряда неполадок в женском организме. Их медицинское название: нейро-обменно-эндокринный синдром, хотя и звучит громоздко, но точно отражает «территориальную дислокацию» сложного комплекса нарушений. Это и неточности в работе мозговых центров, регулирующих гормональный баланс, и избыточная выработка в организме мужских половых гормонов андрогенов, и связанные как раз с лишним весом нарушения овуляции. Существуют и «внешние» признаки этого состояния: избыточное оволосение, частое повышение артериального давления, склонность к вегетососудистым кризам, нерегулярный, с задержками, менструальный цикл. В такой ситуации расставание с лишним весом — необходимый шаг в борьбе за наступление беременности и здоровье будущего ребенка. Главное, что поможет достичь цели, — диетотерапия. В первую очередь следует исключить из рациона животные жиры, сахар и другие углеводы, резко ограничить количество хлеба. Основой питания должны стать низкокалорийные молочные продукты, овощи и фрукты. Однако под запрет попадают картофель и бананы, поскольку в них много углеводов. Очень полезно также начать плавать в бассейне или хотя бы заниматься доступной в домашних условиях физкультурой. Кроме того, для благополучного вынашивания беременности вам, скорее всего, будут назначены небольшие дозы гормонов — дексаметазона и аналогов прогестерона.
— Если в течение двух — трех месяцев после прекращения оральной контрацепции ритм менструаций не входит в норму, необходимо сдать анализ на гормон пролактин. По его результатам врач назначит необходимую гормональную коррекцию. А тревожиться о возможном бесплодии пока не стоит: по современным представлениям, бесплодие диагностируют, когда желанная беременность не наступает в течение года регулярной половой жизни без контрацепции.
— В норме после наступления менархе — первой менструации — женский цикл должен обрести регулярность в течение одного — двух лет. Если этого не произошло, нужно обязательно обследоваться у гинеколога-эндокринолога, тем более, если планируется рождение ребенка. Ведь сбои менструального цикла часто свидетельствуют о гормональном неблагополучии организма. Разобраться в ситуации и скорректировать гормональный баланс следует до наступления беременности. Если же врач рекомендует продолжить гормональное лечение и во время вынашивания, его советами ни в коем случае нельзя пренебрегать. В противном случае велика вероятность потери беременности или неблагоприятных последствий для здоровья малыша.
— В современной поддерживающей гормональной терапии во время беременности используют настолько малые дозы гормонов, что никакого вреда здоровью плода они не наносят. А вот отсутствие необходимой поддержки может привести не только к самопроизвольному выкидышу, но и к тому, что будущему малышу придется развиваться в условиях, далеких от комфортных, что, безусловно, неполезно.
— Рентгенографию одного из отделов мозга, а именно турецкого седла, проводят, чтобы выяснить в каком состоянии находится очень важная эндокринная железа — гипофиз. Из-за неполадок в его работе нарушается выработка ряда половых гормонов, что может привести к бесплодию. Не нормализовав работу гипофиза, справиться с таким бесплодием нельзя.
источник
Эндокринное бесплодие обнаруживают у каждой третьей женщины, испытывающей проблемы с зачатием. Это собирательное понятие, оно означает нарушения, кульминацией которых становится отсутствие овуляции. Начинать лечение эндокринного бесплодия можно только после дифференциального обследования. Врачу нужно установить причину ановуляторных циклов. Не все формы патологии поддаются коррекции. Если традиционная медицина не помогает, женщине рекомендует вспомогательные репродуктивные технологии.
Гормональное бесплодие проявляется отсутствием беременности при условии регулярной половой жизни без использования контрацептивов. Определить, что проблема имеет именно гормональное происхождение, помогают дополнительные признаки.
Обычно у женщины нарушается менструальный цикл, что сопровождается полным отсутствием менструации или различными нарушениями: затяжными, нестабильными циклами, кровянистыми мажущими выделениями, обильной кровопотерей.
Секреторное бесплодие, сопровождающееся регулярными месячными, обнаружить довольно сложно. Женщина ведет привычный образ жизни, не подозревая о том, что у нее ежемесячная ановуляция на фоне гормональных нарушений. Выделения в данном случае являются менструальноподобным кровотечением, а не настоящей менструацией.
Признаки бесплодия у женщин выражаются в агрессивном течении предменструального синдрома. У девушек незадолго до очередного кровотечения происходит нагрубание молочных желез, из которых может выделяться белесая жидкость, присутствуют выраженные перепады настроения. Изменение тела по мужскому типу, оволосение, алопеция, угревая сыпь, половой инфантилизм тоже косвенно свидетельствуют об эндокринном бесплодии.
В группу риска входят женщины:
- в возрасте от 25;
- после искусственного прерывания беременности;
- увлекающиеся приемом трав;
- принимающие гормональные средства без назначения врача;
- начавшие раннюю половую жизнь;
- с опухолями половых желез;
- злоупотребляющие алкоголем и наркотиками;
- занимающиеся профессиональным спортом.
Самостоятельно определить гормональные причины бесплодия невозможно. Чтобы выявить проблему, необходимо обратиться к гинекологу. На первом этапе обследования врач задает вопросы о регулярности менструальных циклов, жалобах, перенесенных заболеваниях, наследственных нарушениях и беременностях.
Эта информация нужна, чтобы сориентироваться, какие необходимы обследования. Также во время первого визита выполняется бимануальный осмотр, позволяющий оценить размеры и расположение половых органов, осмотреть шейку матки и взять мазки для определения интимной микрофлоры.
В диагностике эндокринного бесплодия у женщин используются лабораторные, аппаратные и инструментальные методики. После опроса и осмотра специалист назначает УЗИ. Сканирование показывает состояние матки и яичников, дает возможность оценить овариальный резерв и состояние функционального слоя детородного органа.
Анализ на женские гормоны при бесплодии сдается после УЗИ. Важно, чтобы забор крови выполнялся в определенный день цикла, который при нерегулярных кровотечениях помогает установить сканирование. Функции яичников и наличие овуляции позволяют определить: эстрадиол, прогестерон, ФСГ, ЛГ, пролактин, тестостерон, ДГЭАС и гормоны щитовидной железы.
Если выявить причину женского бесплодия не удалось, то пациентке рекомендуется рентген черепа, МРТ, КТ, биопсия функционального слоя матки и лапароскопия.
Спровоцировать секреторное бесплодие могут различные нарушения в работе систем организма: нервной, эндокринной, иммунной, гипоталамо-гипофизарной. Причинами отсутствия беременности становятся сбои в работе желез внутренней секреции. Нарушения эндокринного генеза могут быть комплексными. При нарушениях функции одного органа происходит нарушение в другом, в результате чего теряется взаимосвязь и развивается разбалансировка гормонального фона.
Взаимосвязь гипоталамуса и гипофиза регулирует работу большинства эндокринных желез. Она не управляет только надпочечниками (мозговой частью) и поджелудочной железой.
Изменение работы гипоталамо-гипофизарной системы происходит при опухолевых процессах или в результате травмы. Дисфункции предшествует увеличение показателей пролактина, снижающего ФСГ (гормон роста фолликулов) и ЛГ (стимулятора овуляции). В результате у женщины формируется стойкое гормональное бесплодие, сопровождающееся нарушением менструального цикла или абсолютным отсутствием кровотечений (аменореей).
Причиной эндокринного бесплодия у женщины становится нарушение функции половых желез. Патология сопровождается снижением количественных показателей эстрадиола, который необходим для роста эндометрия и созревания яйцеклетки. Естественное угнетение функции половых желез происходит с наступлением менопаузы. В остальных случаях говорят о патологическом угасании, которое классифицируется:
- резистентные яичники – железы содержат фолликулы, но не реагирует на выработку гормонов;
- истощенные яичники – железы имеют сниженный овариальный резерв, причиной которого становятся внутренние заболевания или хирургические вмешательства.
Гормональное бесплодие у женщин нередко бывает спровоцировано синдромом поликистозных яичников. Заболевание сопровождается патологическими изменениями в строении половых желез, формированием плотной капсулы, снижением чувствительности к инсулину. Зачастую женщины с СПКЯ имеют длинный менструальный цикл и не подозревают о своем заболевании. У некоторых развивается ожирение, оволосение тела.
Следует отличать СПКЯ от мультифолликулярных яичников, при которых овуляция все же происходит и беременность не исключена.
Причиной эндокринной формы бесплодия может стать избыточная выработка пролактина – гормона, необходимого для лактации. Избыток данного вещества подавляет секрецию половых гормонов. В результате у женщины тормозятся естественные ежемесячные изменения и формируется бесплодие. Повышение количественных показателей пролактина отмечается у 2-3 женщин из 10.
Мужчины также могут страдать гиперпролактинемией, приводящей к эндокринным нарушениям.
Андрогены – это гормоны, которые в большом количестве присутствуют в мужском организме. У женщины также имеются данные вещества, но в меньшей концентрации. Они обеспечивают половое созревание и поддерживают работу половых желез.
При гиперандрогении возникает избыток гормонов, что приводит к подавлению секреции эстрадиола и прогестерона. Первичная форма патологии обусловлена генетической предрасположенностью. При вторичной андрогены продуцируются надпочечниками из-за формирования опухолей. Заболевание сопровождается нарушением овуляторной функции и изменением женского тела по мужскому типу.
Эндокринный фактор бесплодия провоцируют изменения массы тела. При резком похудении или наборе подкожно-жировой клетчатки возникает разбалансировка гормонального фона. Если индекс массы тела укладывается в нормальные показатели, то со временем секреторная активность желез восстанавливается самостоятельно.
Дефицит массы тела вызывает снижение показателей половых гормонов, как и ожирение. Шанс на беременность при чрезмерной худобе в два раза ниже, чем при избытке подкожно-жировой клетчатки. Поэтому женщинам, стремящимся к идеальному телу, следует вовремя остановиться.
В организме человека все железы взаимосвязаны, поэтому заболевания щитовидки могут сказаться на работе репродуктивных органов. Для коррекции гормонального фона важно знать, в какую сторону отклоняются показатели гормонов. При диагностике в эндокринологии и исследовании функции щитовидной железы может обнаружиться гипотиреоз (недостаток гормонов) или гипертиреоз (избыток). Эти состояния приводят к изменению работы яичников, повышению секреции пролактина. Часто кульминацией патологии становится отсутствие беременности или привычное невынашивание.
Лечение эндокринного бесплодия комплексное и длительное. Методики подбираются индивидуально в соответствии с причиной, спровоцировавшей проблему.
Если причиной неудачи становится снижение активности половых желез, то рекомендуется стимуляция гормонами. Эта методика эффективна и обычно приводит к беременности, если нет других преград для зачатия. При повышенной секреции мужских гормонов или пролактина назначается заместительная терапия, подавляющая их концентрацию в организме женщины.
Хирургические методики лечения эндокринного бесплодия приветствуются, если отсутствие беременности вызвано синдромом поликистозных яичников или опухолевыми процессами. В дальнейшем назначаются лечебно-профилактические препараты и гормональные средства.
Диетотерапия способствует решению проблемы гормонального нарушения, вызванного избытком или недостатком подкожно-жировой клетчатки. Во время изменения массы тела у женщин может отмечаться менструальноподобная реакция, вызванная перепадами количественных показателей гормонов.
Нетрадиционные методики коррекции эндокринного фактора обычно не приносят результата. Они могут стать вспомогательным средством, но только по рекомендации врача.
Если принятые меры не принесли результата, то стоит задуматься от методах ЭКО. Возможности современной репродуктивной медицины позволяют подобрать протокол индивидуально, что повышает шансы на успех.
Вероятность успешного лечения эндокринного бесплодия высока. Не менее восьми женщин из десяти успешно беременеют в первый год после проведенной терапии. Легче всего поддается коррекции нарушение работы яичников, гиперадрогения и гиперпролактинемия. Труднее избавиться от бесплодия, вызванного дисфункцией гипоталамо-гипофизарной системы.
Женщина, забеременевшая после лечения эндокринных форм бесплодия, нуждается в постоянном наблюдении. Изменение гормонального фона могут произойти в любой момент. Поэтому при угрозе прерывания беременности или высокой вероятности преждевременных родов пациентке требуется госпитализация с непрерывным мониторингом за работой эндокринного аппарата и самочувствием будущего ребенка. У пациенток с такими заболеваниями в анамнезе чаще возникает необходимость использования стимуляторов в силу слабой родовой деятельности.
источник
В настоящее время проблема бесплодия у женщин является очень актуальной. Каждая шестая пара в стране сталкивается с проблемой зачатия ребёнка. И не всегда причина оказывается связанной с женским организмом, достаточно много мужчин сталкиваются диагностикой у них диагноза бесплодие.
В тоже время следует отметить, что группу риска в данном случае составляют женщины и мужчины, перешагнувшие порог в 30 лет. Это связано с тем, что с возрастом особенно организм женщины сталкивается с воздействием вредных факторов окружающей среды, но и заболеваниями, в частности, качаемых половой сферы, а так же накопившимися мутациями.
Принято считать, что с возрастом фертильность женщины постепенно снижается. Это можно объяснить с тем, что овариальный резерв в организме женщины не меняется с момента ее зачатия, то есть нарушения в нем могут возникать ещё до момента рождения.
В настоящее время выделена даже отдельная специальность, которая занимается проблемами с зачатием в паре, это репродуктология. Для рождения ребёнка у такой пары предпринимаются попытки детальной диагностики, а так же искусственных способов оплодотворения. Именно они завоевали большую популярность среди супружеских пар.

В данном случае следует учитывать, что подобный диагноз устанавливается, если не происходит развития беременности в течение года и более.
Меньший период времени не правомерно учитывать для подобного диагноза, если не проведено тщательное обследование пары и не выявлена невозможность самостоятельной к оплодотворению одного из супругов или причины, по которым беременность у данной пары не наступит.
Причин появления бесплодия достаточно много.
При первичном процессе это чаще всего:
-
Наследственные нарушения.
- Гормональные сбои проявляющиеся нерегулярным менструальным циклом.
- Также в данном случае следует исключить органические патологии, связанные с дефектами развития как наружных, так и внутренних половых органов.
- При развитии вторичного бесплодия это преимущественно процесс хронического воспаления.
Основным признаком бесплодия является отсутствие беременности. Исходя из причины, которая способствовала ему возможно присоединение дополнительных симптомов.
- Первичное бесплодие это тип, при котором беременность у женщины не наступала вообще. В данном случае следует учитывать, что к беременностям следует относить не только случаи рождения ребёнка, но и все случаи при которых возникало зачатие, но беременность не развилась до момента родов.
- Вторичное бесплодие – патологическое состояние, при котором беременность не наступает в течение года или более, но до этого в анамнезе у женщины были случаи оплодотворения яйцеклетки. Не всегда данные случаи заканчиваются родами, это выкидыши, замершие и эктопические беременности.
Также следует отличать абсолютное и относительное бесплодие:
- В первом случае наступления беременности быть не может. Это генетические патологии, недоразвития органов и т.д. В данной ситуации лечение будет бесперспективным.
- В то время как в случае относительного можно предпринимать различные методики лечения. Обычно это назначение гормональных средств, противовоспалительной терапии, а так же хирургических способов.
Формируется данный тип из-за нарушения в системе иммунитета при котором происходит выработка специфических антител, препятствующих оплодотворению.
Данное вещество называется антиспермальным. Может содержаться в различных биологических жидкостях, не только в сперме и секрете влагалища, но так же и в сыворотке крови и семявыводящем протоке.
С развитием новых методов исследования доказано, что данная проблема отмечается больше чем у пятой части всех пар. Но при этом не все считаются бесплодными.
Все зависит от концентрации антител, при этом действовать они могут на любые этапы, необходимые для оплодотворения:
- В первую очередь со стороны мужского организма, нарушают целостность, структуру и функциональные возможности сперматозоидов.
- Уже проникнув женском организме к ним могут прикрепляться антитела на фоне их хорошего качества и затруднить проникновение сперматозоидов через секрет цервикальной слизи, а так же нарушить процессы катапультации в яйцеклетку и предотвратить процесс оплодотворения.
Качество сформировавшегося зародыша гораздо ниже при наличии антиспермальных антител в организме, его жизнеспособность снижена. Любой провоцирующий патологический фактор провоцирует развитие самопроизвольного выкидыша. Формируется данный тип из-за нарушений процессов иммунных ответов.
Происходит нарушение защитных функций сперматозоидов, они теряют способность к мимикрии. Любой организм, особенно женский начинает воспринимать его как чужеродное вещество, попадающее внутрь и формирует факторы патогенности. Происходит образование супрессивных тел и меньшее количество хелперов.
Сперматозоиды начинают напрямую контактировать с веществами, входящими в иммунную систему. Для того, чтобы в мужском организме произошла выработка веществ, против собственных клеток, необходимо воздействие неблагоприятного фактора.
Это могут быть травматические воздействия, оперативные вмешательства, воспаления, инфекционные процессы, вызванные как специфическим, так и неспецифическим возбудителем, различные аномалии строения органа половой системы, а так же злокачественный процесс.
Трубное бесплодие. Это один из вариантов невозможности наступления беременности, связанного с развитием невозможности проникновения сперматозоидов к яйцеклетке.
При этом страдает данной проблемой около половины всех женщин, у которых выявлена невозможность оплодотворения. Может быть, как первичным, так и вторичным. Чаше всего это вторичное бесплодие у женщин зрелого возраста.
Возникает из-за многих причин:
-
Основной является воспаление, вызванное специфическими возбудителями, такими как трихомонады, хламидии, гонококки.
- Так же это может быть гормональная дисфункция, локальное повышение тонуса гладкой мускулатуры, а так же анатомические дефекты, создающие препятствие к прохождению. Преимущественно выявляется спаечный процесс, создающий облитерацию прохождения маточной трубы. Данная проблема достаточно легко диагностируется и существует много методов ее устранения.
В настоящее время самым популярным и эффективным способом постановки диагноза является гистеросальпингография, при которой через полость матки вводится контрастное вещество и проверяется его проход через маточные трубы.
В некоторых случаях процесс может быть лишь односторонним, чаще всего это связано с объемными образованиями малого таза, а так же предшествующих операциях на маточных трубах (например внематочная беременность).
Лечение преимущественно хирургическое, если причиной выявлена инфекция, то в комплексе назначается и противовоспалительное лечение.
Маточный тип бесплодия. Это ещё один вид бесплодия, который вызывается патологией основного репродуктивного органа женщины.
Именно матка выполняет одну из главных ролей в деторождении, она является плодовместилищем. В данном случае оплодотворение может наступить, но процесс имплантации не наступает.
Чаще всего это анатомические дефекты в полости. Это менее распространённый вид, встречающийся преимущественно у женщин как вариант первичного.
Обращаются с данной проблемой женщины молодого возраста, в большинстве случаев данная проблема может быть сопряжена с другими патологиями репродуктивной сферы:
-
В первую очередь это такие врожденные дефекты, как нарушение развития органа, к ним относят двурогую и седловидный матки, гипоплазия, удвоение и т.д.
- Также это патологические образования в полости, например, синехии и внутриматочные перегородки, могут встречаться и полипы, занимающие все свободное пространство.
- Иногда процессы имплантации нарушают миоматозные узлы, которые вырастают в полость или деформируют орган. Не всегда они бывают большими, иногда достаточно малого размера, который нарушит процесс имплантации в слизистую оболочку. С такой проблемой преимущественно обращаются женщины с вторичным бесплодием, у которых миоматозные узлы формируются после предшествующего внутриматочного вмешательства.
Эндокринное бесплодие. Это один из самых трудноизлечимых типов бесплодия, формирующийся из-за нарушения работы желёз преимущественно внутренней секреции.
-
В данном случае почти всегда имеется нарушение менструального цикла, при котором происходит не только неполноценная подготовка слизистой оболочки к имплантации, но и нарушение созревания яйцеклетки.
- Самым опасным случаем данного вида является гермафродитизм, при котором произошла неправильная закладка желёз и половых органов относительно того пола, у которого произошло формирование наружных половых органов.
- Так же к данной группе относится недостаточное функционирование яичников, с отсутствием формирования созревания фолликулов и яйцеклетки, а так же выработки эстрогенов.
- Не всегда бесплодие развивается из-за нарушения работы половых желез, это могут быть и изменения выработки гормонов щитовидной железы, гипоталамуса, гипофиза и надпочечников. Часто проводят оценку работы щитовидной железы, особенно обращают внимание на нестаточную активность.
- В некоторых случаях требуется искать гормонально-активные опухоли в организме, которые могут изменять эндокринный фон женщины.
- Также к данной группе относят болезни обмена веществ, например, сахарный диабет.
Поликистоз. Это состояние, являющееся многофакторный и отражающим патологию со стороны яичников. При этом чаще всего это проявление генетического дефекта.
Встречается не более, чем у пятой части всех женщин, обращающихся к репродуктологам или гинекологам с проблемами не наступления беременности.
Поликистоз принято относить к эндокринной причине бесплодия. Характеризуется патология повышенным содержанием в кровеносном русле андрогенов, являющихся мужскими половыми гормонами, а так же изменениям регулярности
менструального цикла, отсутствием созревания яйцеклетки и следовательно, овуляторных процессов. Так же проявляются и другие изменения обмена веществ.
Существует несколько типов изменений яичников:
-
Первый, это центральный. Он обусловлен нарушением в работе женских половых органах, связанных с гипоталамо— гипофизарными сбоями, а так же опухолевымироцессами, сопровождающихся повышенной гормональной активностью.
- Яичниковый. Нарушение непосредственно на яичниковом уровне.
- Смешанный. Связан с нарушенной работой как яичников, так и надпочечников.
В настоящее время данную проблему расценивают как врожденный генетический дефект, при котором происходит изменение в выработке эстрогена и тестостерона. Выражается у женщин данная проблема не только нарушением процесса созревания яйцеклетки из изменений в менструальном цикле, а так же кожными проявлениями и метаболически и сдвигами. Женщина замечает выраженную андрогенизацию, проявляющуюся повышенным образованием волосяного покрова, себореей, повышенной активностью сальных желёз и акантовом кожных покровов. Так же женщины, имеющие данную проблему, сталкиваются с проблемой лишнего веса. Жировая ткань сконцентрирована преимущественно в абдоминальной области. Подобные признаки связаны чаще всего с инсулинорезистентностью.
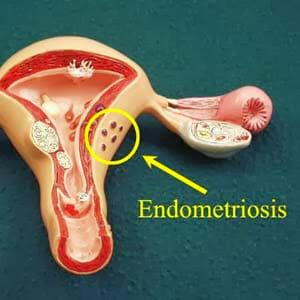
В норме данный слой принято называть ещё функциональным, так как он изменяется в зависимости от гормонального фона и во время менструации слущивается.
Кроме того, он является участком, на который происходит имплантация плодного яйца во время беременности.
При эндометриозе происходит распространение ткани не только на область матки, но так же и на любой другой орган как репродуктивной системы, так и находящийся в брюшной полости. В результате серьезных дисгормональных нарушений не происходит формирования яйцеклетки и не возникает овуляции.
В результате вышеперечисленных факторов процесс наступления беременности невозможен. При развитии эндометриоза, локализованного в теле матки, даже на начальных стадиях возможно оплодотворение созревшей яйцеклетки, но из-за нарушений строения органа не происходит процесса имплантации плодного яйца.
Причина развития эндометриоза до настоящего времени является малоизученной. Теорий выдвигается достаточно много, в одних случаях это заброс менструальной крови с клетками эндометрий на другие участки, либо генетическая предрасположенность.

Одинаково могут встречаться как у мужского организма, так и женского. Является либо заболеванием, передающимися по наследству или патологией, формирующейся при нарушениях течения беременности.
Это могут быть воздействия вредных факторов, вызвавших мутации, а так же заболеваний матери или отца, которые привели к неполноценности формирования яйцеклетки или сперматозоида.
Данный вид бесплодия неизлечим. Если он связан с частичным недоразвитием половой системы его в некоторых случаях могут корректировать. Но в случаях генных мутаций или полного отсутствия некоторых генов ситуация является необратимой.
В случаях тяжелых аномалий в генетическом аппарате можно увидеть клинические изменения. Но в большинстве случаев бесплодие диагностируется после долгих обследований и исключений всех возможных причин.

Возраст, который подвержен ей может быть абсолютно разный, большинство выявленных случаев это молодые женщины, планирующие беременность впервые.
Выражается он нарушениями, возникающими на уровне подсознания, когда женщина готовясь стать матерью не хочет этого осознавать, либо ещё не готова к данному шагу.
Формируются внутренние конфликты, а так же неосознанные страхи связанные с трудностью материнства и последующим рождением ребёнка.
Возникают они на фоне полного физического здоровья, после проведения полной диагностики организма не находится объективным причинам для формирования бесплодия. Но тем не менее, при длительность воздействии фактора может происходить нарушение работы эндокринной системы.
Подобная картина является обратимой, в большинстве случаев достаточно работы с профессиональным психологом.
Это достаточно сложный процесс, который начинается с опроса пациентки и выяснения точных жалоб. Большое значение уделяется уточнению возможных причин, приводящих к данной патологии, а так же анамнезу.
Следует поинтересоваться не было ли в семье случаев бесплодия. Врача в большинстве случаев интересует определение менструальной функции, симптомов гормональных нарушений, а так же составление общего впечатления о развитии женщины.
После этого проводится осмотр, как внешний, так и специализированный. Необходима оценка состояния половых органов, исключение органических патологий, а так же воспалительных процессов.
После этого методом исключения начинают применять лабораторные и инструментальные методы диагностики:
- Тесты функциональной диагностики, это одни из самых трудоемких, но при этом эффективным методов оценки репродуктивной системы. Применяются при исключении возможных органических причин отсутствия беременности, а так же мужского фактора. Тесты бывают следующих видов:
-
Среди них самым популярным является метод оценки базальной температуры. Он основан на колебании температуры тела в зависимости от дня менструального цикла. Подобная зависимость возникает из-за выработки прогестерона, способствующего повышению температуры тела. При ежедневном измерении ректальном температуры идёт построение графика. Во время овуляции и процесса формирования желтого тела происходит повышение температуры, что выражается подъемом графика. Если созревания фолликула не происходит, значит температура подниматься не будет.
- Следующим тестом является симптом зрачка. В данном случае производится оценка состояния цервикального канала. Размер его отверстия будет зависеть от влияния эстрогенов на гормонально зависимые органы, одним из них является шейка матки. Она способствует проникновению сперматозоидов. Так под действием эстрогенов происходит его расширение, достигая пика в момент овуляции. Оценка производится при гинекологическом осмотре шейки в зеркалах в различные фазы менструального цикла. Симптом оценки растяжимости шеечной слизи. В данном случае так же производится оценка работы эстрогенового компонента. Поскольку слизь в шейке матки выполняет сразу несколько функций, ее состав изменяется в зависимости от дня менструального цикла. В период максимального содержания эстрогенов, то есть в овуляцию происходит повышение ее растяжимости. В результате полученная из цервикального канала слизь не разрывается, а остаётся эластичной.
-
Симптом папоротника это так же оценка состояния шеечный слизи на предмет содержания в ней эстрогенов. При их достаточном содержании происходит большое ветвление рисунка, образовавшегося на предметном стекле. Метод не занимает много времени и экономических затрат, так как для него достаточно нанести слизь и дождаться ее полного высыхания. После чего производится оценка. В данном случае нельзя использовать только один метод. Для полноценной оценки менструального цикла и гормонального фона нужно проводить несколько методов, характеризующих различные гормоны, ответственные за наступление созревания яйцеклетки, а так же процесса овуляции. Преимуществом их использования является относительно невысокая стоимость и малое количество энергозатрат.
-
- Одним из основным лабораторных исследований является исключение инфекций передающихся половым путём. Для этого берутся мазки различными способами. Самый обычный это мазок на флору, при котором можно обнаружить трихомонад и гонококков. Большую опасность представляют такие возбудители как хламидии, микоплазма, уреаплазма, цитомегаловирус, возбудитель простого герпеса. Для этого полученный материал исследуют с помощью полимеразной цепной реакции. В некоторых случаях может потребоваться забор крови для исследования:
Для определение гормонального фона для этого исследуется уровень Пролактина, а так же оценивается фолликулостимулирующий и лютеинизирующий гормоны, при необходимости проверяется эстрадиол.
- При диагностике бесплодия уточняется и работа щитовидной железы, в частности тиреоидинах гормонов, тестостерона, кортизола. Подобные исследования проводятся в начале менструального цикла не позднее 5—7 дня.
- Прогестерон, один из основных гормонов беременности, который участвует в процессе имплантации. Сдаётся данный анализ на 20—21 день менструального цикла. Именно он отразит произошедшую овуляцию.
- Большое внимание уделяется антиспермальным антителам, которые и формируют иммунный механизм бесплодия. Для этого производится забор материала из содержимого шейки матки, а так же венозной крови.
- Антимюллеров гормон оценивает функциональные возможности органа, резерв фолликулярных клеток. Сдавать его рекомендуется не позднее 5 дня менструального цикла. Для получения результата требуется взятие венозной крови.
-
Одним из основных исследований является ультразвуковой метод. В данном случае требуется после исключение органических патологий, оценить состояние эндометрия и яичников. Это основные моменты, от которых зависит наступление беременности. Рекомендуется проводить сканирование в течение нескольких раз за цикл, для более точной оценки роста эндометрия и фолликулов. Но если такой возможности нет, то УЗИ проводится в день предполагаемой овуляции, данный временной промежуток высчитывает врач, но при нормальном цикле это 12—16 день от начала менструации. В это время происходит созревание яйцеклетки и ее последующий выход.
- Кольпоскопическое исследование. Производится осмотр шейки матки под увеличением с помощью микроскопа. Для более точной оценки проводят ее с нанесением реактивов йода и уксуса.
В случае подозрения на патологию эндометрия проводится диагностическое выскабливание полости матки, а так же взятие аспирата из его полости. Это необходимо для проведения диагностики клеточного состава. -
Гистероскопия это универсальный и очень полезный метод, который применяется при бесплодии. В первую очередь, его используют для уточнения причины развития данной патологии. Проводится оценка полости матки и проходимости маточных труб. Так же можно выявить патологии, связанные с анатомическими дефектами или наличии функциональных причин, приводящих к невозможности имплантации плодного яйца. Гистероскопия в настоящее время достаточно распространена, поскольку обладает высокой точностью. Входит в один из стандартов диагностики бесплодия.
Основными способами устранения данной проблемы являются хирургические методы. Способ будет зависеть от конкретной причины развития подобного вида бесплодия.
-
Процедура фимбриолизиса, это разъединение спаянных фимбрий, необходимых для захвата сперматозоидов, а так же переноса яйцеклетки в маточную трубу.
- Способы сальпинголиза это устранение анатомических дефектов в области маточной трубы, а так же разъединение сформировавшихся спаек.
- Пластические операции, которые способствуют созданию нового отверстия в облитерированном участке.
- А также процессы пересадки трубного участка в полость матки.

При необходимости возможно начинать проводить стимуляцию овуляторного процесса и созревания морфологически функциональной яйцеклетки.
Кроме Кломифен цитрата, возможно назначение средств, регулирующих вышележащие отделы.
При объемных образованиях, являющихся гормонально активными и способствующие развитию эндокринного бесплодия возможно хирургическое их устранение.
Кроме того, при других видах эндокринных проблем могут быть использованы другие гормональные препараты.
В случаев выявления таких проблем как миома матки может быть использованы медикаментозные гормональные средства, а так же хирургические методы.
Эндометриоз это та форма бесплодия, при котором единственным способом устранения является гормональное курсовое или непрерывное лечение.
Одним из последних способов устранения анатомических дефектов полости матки является лазерная реконструкция маточной полости.
В случае воспалительного процесса проводится назначение лекарственных препаратов, направленных на устранение очага или снижение его активности.

Поэтому все половые акты должны быть защищёнными.
Срок данного лечения должен быть не меньше полугода.
Так чувствительность к сперматозоидам повышается. И в дальнейшем у пары есть высокая вероятность зачать ребенка.
Данная группа средств способствует снижению чувствительности иммунной системы. В результате данных механизмов происходит меньшая и сниженная продукция антител. Курс назначается на неделю в даты предполагаемой овуляции.
Подобный метод исключает контакт спермы с цервикальной слизью. Происходит предварительное очищение жидкости от антигенов и ее непосредственное введение в полость матки.
При неэффективности вышеперечисленных методов начинают применять ЭКО (экстракорпоральное оплодотворение).
В данном случае осуществляется искусственное слияние предварительно полученной яйцеклетки и сперматозоида.
Которые после выращивания в лаборатории в искусственных условиях до определенного размера, пересаживаются в уже подготовленную полость матки женщины.
Существует несколько видов препаратов, которые могут применяться с целью лечения. Данные препараты могут относиться к гормональным, противовоспалительным средствам.
Специализированных групп не существует, все они основаны на лечении этио патогенетической причины, которые ее вызвали.
Можно использовать следующие репродуктивные технологии:
-
ИКСИ. Это процесс внутрицитоплазматического введения сперматозоидов в яйцеклетку. Является одним из необходимых методов при подготовке к экстракорпорального оплодотворению. В данном случае яйцеклетка берётся у женщины собственная, которая созревает с помощью естественного способа. Преимуществом от экстракорпорального оплодотворения является тщательный подбор половых клеток. Преимущество отдаётся наиболее жизнеспособным, с хорошей морфологической структурой. Оплодотворённый оолит помещается для дальнейшего созревания в емкость со специализированной средой. Применяется при выявлении у женщины антиспермальных антител, а так же других вариантов иммунологического бесплодия, патологии развития яйцеклеток, а так же неудачных предшествующих попытках.
- Перенос эмбрионов в маточные трубы. Это один из видов экстракорпорального оплодотворения. Может назначаться при различных вариантах бесплодия. В большинстве случаев это воспалительные процессы или дефекты развития или посттравматические изменения в маточных трубах. При этом женщина предварительно устраняет причину бесплодия, а так же принимает средства, осуществляющие подготовку эндометрий к присоединению эмбриона.
-
Инсеминация спермой мужа. Это достаточно часто используемый метод, но в большинстве случаев это способ устранения мужского фактора в бесплодии. Женщинам назначается искусственная инсеминация при психологическом, цервикальном, а так же других факторах в развитии бесплодия, когда причина не всегда точно установлена. Проводят процедуру во время предполагаемой овуляции для повышения шанса развития беременности. В некоторых случаях может потребоваться дополнительная подготовка с использованием медикаментозных средств. Преимуществом ее на фоне бесплодия является простота и безболезненность, а так же отсутствие вовлечения материальных приспособлений. Метод экономически наиболее выгодный.
-
Суррогатное материнство. Это достаточно новый метод возможности рождения ребёнка. Прибегают к нему те супружеские пары, которые не могут родить ребёнка в случае возникновения маточного фактора, в большинстве случаев это ампутация матки в анамнезе. При этом данный метод установлен законодательно, поэтому в настоящее время максимально урегулирован юридически. В данном случае может быть использован генетический материал супружеской пары, но вынашивание будет производиться в организме другой женщины. Иногда суррогатной матерью может выступить близкий родственник, так как переноса хромосомной ткани от этого человека к плоду не происходит. Ограничением в его применении является тяжелое психологическое отношение к подобному решению.
Определенных средств, направленных на лечение женского бесплодия не существует. Поэтому в большинстве случаев, женщины, которые не могут забеременеть прибегают к употреблению универсальных средств, эффективных при заболеваниях репродуктивных органов.
К подобным средствам следует отнести:
-
Полынь. Это универсальное и эффективное растение, которое применяется при гормональных, воспалительных и других заболеваниях. Поскольку данные патологии могут приводить к бесплодию, то именно отвар полыни поможет в комплексе с медикаментозными справиться с проблемой. Для ее применения необходимо сухую траву полыни залить кипятком и оставить настаиваться на протяжении часа или до момента полного остывания раствора, при необходимости его можно поварить с момента закипания. Полученную смесь употребляют в объеме 100 мл дважды в день.
-
Боровая матка, грушанка, зимолюбка это те растения, которые применяются женщинами при бесплодии на различных этапах течения процесса, в случае незапущенных стадий в большинстве случаев достаточно трёх курсов. Употребляют их в виде настоек. При приготовлении траву заливают в водке из расчета 50 грамм на 1500 мл. На протяжении двух или более недель проводят настаивание смеси в месте, недоступном для солнечных лучей. Употребляют смесь в течение месяца в количестве одной чайной ложки трехкратно.
Необходимо помнить, что абсолютное бесплодие сложно профилактировать, так как проблема эта неустранима. Поэтому прибегать к различным процедурам не имеет смысла.
А вот профилактика первичного и вторичного бесплодия, которые являются относительными занимает особое место в гинекологии:
-
Так женщинам или девушкам, имеющим какие-либо жалобы со стороны репродуктивной системы, нужно как можно скорее обращаться за помощью к специалистам, не дожидаясь развития осложнений.
- Так же это контроль за менструальной функцией, если имеются нарушения, то требуется обязательное выяснение причины и ее устранение.
- Некоторые анатомические дефекты, например перегородки или синехии поддаются корректировке.
- Регулярно проводить диагностику на наличие инфекционных заболеваний, особенно связанных со специфическими возбудителями. В группу риска будут входить женщины имеющие непостоянного полового партнера.
- Так же при развитии воспалительного процесса в острой стадии необходимо провести своевременное и полное лечение, при переходе в хроническую стадию рекомендуется проводить противорецидивное лечение, а так же соблюдать комплекс мер, направленных на устранение обострений.
- Женщине следует обратить внимание на рацион питания, оно должно быть полноценным и сбалансированным. Включать в себя достаточное количества белка и жиров, необходимых для работы яичников.
- Большое значение уделяется и режиму дня. Сон должен составлять не менее 8 часов. Работу нужно подбирать исключая Тяжелую физическую нагрузку и эмоциональные перенапряжения.
Отзывы женщин о бесплодии и его лечении:
Какова бы ни была причина бесплодия, поставить диагноз вам должен врач. Многочисленные форумы в Интернете, посвященные вопросу «Как забеременеть, если не получается?» могут быть хорошим источником моральной поддержки, но не более того.
Не стоит заниматься самодиагностикой и самолечением народными способами, или делать сомнительные умозаключения на основании чужого опыта.
Нужно прийти на прием к врачу-репродуктологу, который проведет необходимую диагностику, направить сдать анализы, поможет определить вид и степень проблемы и назначит соответствующее лечение.
источник





 Наследственные нарушения.
Наследственные нарушения. Основной является воспаление, вызванное специфическими возбудителями, такими как трихомонады, хламидии, гонококки.
Основной является воспаление, вызванное специфическими возбудителями, такими как трихомонады, хламидии, гонококки. В первую очередь это такие врожденные дефекты, как нарушение развития органа, к ним относят двурогую и седловидный матки, гипоплазия, удвоение и т.д.
В первую очередь это такие врожденные дефекты, как нарушение развития органа, к ним относят двурогую и седловидный матки, гипоплазия, удвоение и т.д. В данном случае почти всегда имеется нарушение менструального цикла, при котором происходит не только неполноценная подготовка слизистой оболочки к имплантации, но и нарушение созревания яйцеклетки.
В данном случае почти всегда имеется нарушение менструального цикла, при котором происходит не только неполноценная подготовка слизистой оболочки к имплантации, но и нарушение созревания яйцеклетки. Первый, это центральный. Он обусловлен нарушением в работе женских половых органах, связанных с гипоталамо— гипофизарными сбоями, а так же опухолевымироцессами, сопровождающихся повышенной гормональной активностью.
Первый, это центральный. Он обусловлен нарушением в работе женских половых органах, связанных с гипоталамо— гипофизарными сбоями, а так же опухолевымироцессами, сопровождающихся повышенной гормональной активностью. Среди них самым популярным является метод оценки базальной температуры. Он основан на колебании температуры тела в зависимости от дня менструального цикла. Подобная зависимость возникает из-за выработки прогестерона, способствующего повышению температуры тела. При ежедневном измерении ректальном температуры идёт построение графика. Во время овуляции и процесса формирования желтого тела происходит повышение температуры, что выражается подъемом графика. Если созревания фолликула не происходит, значит температура подниматься не будет.
Среди них самым популярным является метод оценки базальной температуры. Он основан на колебании температуры тела в зависимости от дня менструального цикла. Подобная зависимость возникает из-за выработки прогестерона, способствующего повышению температуры тела. При ежедневном измерении ректальном температуры идёт построение графика. Во время овуляции и процесса формирования желтого тела происходит повышение температуры, что выражается подъемом графика. Если созревания фолликула не происходит, значит температура подниматься не будет. Симптом папоротника это так же оценка состояния шеечный слизи на предмет содержания в ней эстрогенов. При их достаточном содержании происходит большое ветвление рисунка, образовавшегося на предметном стекле. Метод не занимает много времени и экономических затрат, так как для него достаточно нанести слизь и дождаться ее полного высыхания. После чего производится оценка. В данном случае нельзя использовать только один метод. Для полноценной оценки менструального цикла и гормонального фона нужно проводить несколько методов, характеризующих различные гормоны, ответственные за наступление созревания яйцеклетки, а так же процесса овуляции. Преимуществом их использования является относительно невысокая стоимость и малое количество энергозатрат.
Симптом папоротника это так же оценка состояния шеечный слизи на предмет содержания в ней эстрогенов. При их достаточном содержании происходит большое ветвление рисунка, образовавшегося на предметном стекле. Метод не занимает много времени и экономических затрат, так как для него достаточно нанести слизь и дождаться ее полного высыхания. После чего производится оценка. В данном случае нельзя использовать только один метод. Для полноценной оценки менструального цикла и гормонального фона нужно проводить несколько методов, характеризующих различные гормоны, ответственные за наступление созревания яйцеклетки, а так же процесса овуляции. Преимуществом их использования является относительно невысокая стоимость и малое количество энергозатрат. Для определение гормонального фона для этого исследуется уровень Пролактина, а так же оценивается фолликулостимулирующий и лютеинизирующий гормоны, при необходимости проверяется эстрадиол.
Для определение гормонального фона для этого исследуется уровень Пролактина, а так же оценивается фолликулостимулирующий и лютеинизирующий гормоны, при необходимости проверяется эстрадиол.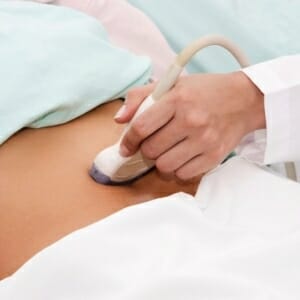 Одним из основных исследований является ультразвуковой метод. В данном случае требуется после исключение органических патологий, оценить состояние эндометрия и яичников. Это основные моменты, от которых зависит наступление беременности. Рекомендуется проводить сканирование в течение нескольких раз за цикл, для более точной оценки роста эндометрия и фолликулов. Но если такой возможности нет, то УЗИ проводится в день предполагаемой овуляции, данный временной промежуток высчитывает врач, но при нормальном цикле это 12—16 день от начала менструации. В это время происходит созревание яйцеклетки и ее последующий выход.
Одним из основных исследований является ультразвуковой метод. В данном случае требуется после исключение органических патологий, оценить состояние эндометрия и яичников. Это основные моменты, от которых зависит наступление беременности. Рекомендуется проводить сканирование в течение нескольких раз за цикл, для более точной оценки роста эндометрия и фолликулов. Но если такой возможности нет, то УЗИ проводится в день предполагаемой овуляции, данный временной промежуток высчитывает врач, но при нормальном цикле это 12—16 день от начала менструации. В это время происходит созревание яйцеклетки и ее последующий выход.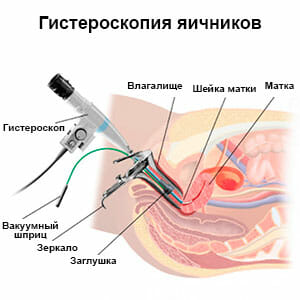 Гистероскопия это универсальный и очень полезный метод, который применяется при бесплодии. В первую очередь, его используют для уточнения причины развития данной патологии. Проводится оценка полости матки и проходимости маточных труб. Так же можно выявить патологии, связанные с анатомическими дефектами или наличии функциональных причин, приводящих к невозможности имплантации плодного яйца. Гистероскопия в настоящее время достаточно распространена, поскольку обладает высокой точностью. Входит в один из стандартов диагностики бесплодия.
Гистероскопия это универсальный и очень полезный метод, который применяется при бесплодии. В первую очередь, его используют для уточнения причины развития данной патологии. Проводится оценка полости матки и проходимости маточных труб. Так же можно выявить патологии, связанные с анатомическими дефектами или наличии функциональных причин, приводящих к невозможности имплантации плодного яйца. Гистероскопия в настоящее время достаточно распространена, поскольку обладает высокой точностью. Входит в один из стандартов диагностики бесплодия. 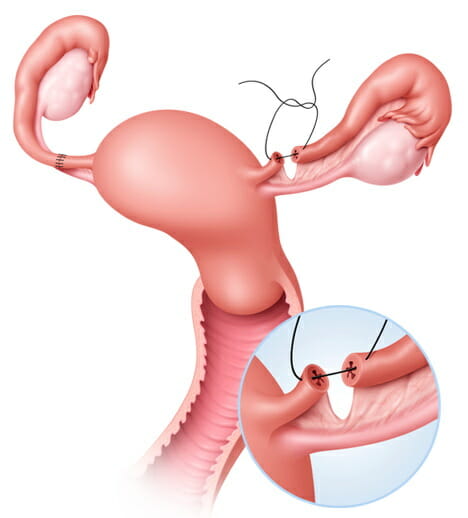 Процедура фимбриолизиса, это разъединение спаянных фимбрий, необходимых для захвата сперматозоидов, а так же переноса яйцеклетки в маточную трубу.
Процедура фимбриолизиса, это разъединение спаянных фимбрий, необходимых для захвата сперматозоидов, а так же переноса яйцеклетки в маточную трубу.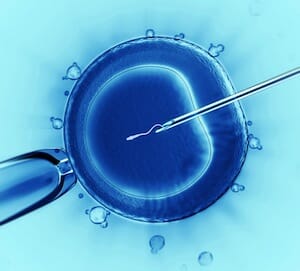 ИКСИ. Это процесс внутрицитоплазматического введения сперматозоидов в яйцеклетку. Является одним из необходимых методов при подготовке к экстракорпорального оплодотворению. В данном случае яйцеклетка берётся у женщины собственная, которая созревает с помощью естественного способа. Преимуществом от экстракорпорального оплодотворения является тщательный подбор половых клеток. Преимущество отдаётся наиболее жизнеспособным, с хорошей морфологической структурой. Оплодотворённый оолит помещается для дальнейшего созревания в емкость со специализированной средой. Применяется при выявлении у женщины антиспермальных антител, а так же других вариантов иммунологического бесплодия, патологии развития яйцеклеток, а так же неудачных предшествующих попытках.
ИКСИ. Это процесс внутрицитоплазматического введения сперматозоидов в яйцеклетку. Является одним из необходимых методов при подготовке к экстракорпорального оплодотворению. В данном случае яйцеклетка берётся у женщины собственная, которая созревает с помощью естественного способа. Преимуществом от экстракорпорального оплодотворения является тщательный подбор половых клеток. Преимущество отдаётся наиболее жизнеспособным, с хорошей морфологической структурой. Оплодотворённый оолит помещается для дальнейшего созревания в емкость со специализированной средой. Применяется при выявлении у женщины антиспермальных антител, а так же других вариантов иммунологического бесплодия, патологии развития яйцеклеток, а так же неудачных предшествующих попытках.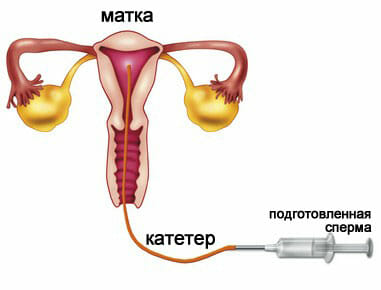 Инсеминация спермой мужа. Это достаточно часто используемый метод, но в большинстве случаев это способ устранения мужского фактора в бесплодии. Женщинам назначается искусственная инсеминация при психологическом, цервикальном, а так же других факторах в развитии бесплодия, когда причина не всегда точно установлена. Проводят процедуру во время предполагаемой овуляции для повышения шанса развития беременности. В некоторых случаях может потребоваться дополнительная подготовка с использованием медикаментозных средств. Преимуществом ее на фоне бесплодия является простота и безболезненность, а так же отсутствие вовлечения материальных приспособлений. Метод экономически наиболее выгодный.
Инсеминация спермой мужа. Это достаточно часто используемый метод, но в большинстве случаев это способ устранения мужского фактора в бесплодии. Женщинам назначается искусственная инсеминация при психологическом, цервикальном, а так же других факторах в развитии бесплодия, когда причина не всегда точно установлена. Проводят процедуру во время предполагаемой овуляции для повышения шанса развития беременности. В некоторых случаях может потребоваться дополнительная подготовка с использованием медикаментозных средств. Преимуществом ее на фоне бесплодия является простота и безболезненность, а так же отсутствие вовлечения материальных приспособлений. Метод экономически наиболее выгодный. Суррогатное материнство. Это достаточно новый метод возможности рождения ребёнка. Прибегают к нему те супружеские пары, которые не могут родить ребёнка в случае возникновения маточного фактора, в большинстве случаев это ампутация матки в анамнезе. При этом данный метод установлен законодательно, поэтому в настоящее время максимально урегулирован юридически. В данном случае может быть использован генетический материал супружеской пары, но вынашивание будет производиться в организме другой женщины. Иногда суррогатной матерью может выступить близкий родственник, так как переноса хромосомной ткани от этого человека к плоду не происходит. Ограничением в его применении является тяжелое психологическое отношение к подобному решению.
Суррогатное материнство. Это достаточно новый метод возможности рождения ребёнка. Прибегают к нему те супружеские пары, которые не могут родить ребёнка в случае возникновения маточного фактора, в большинстве случаев это ампутация матки в анамнезе. При этом данный метод установлен законодательно, поэтому в настоящее время максимально урегулирован юридически. В данном случае может быть использован генетический материал супружеской пары, но вынашивание будет производиться в организме другой женщины. Иногда суррогатной матерью может выступить близкий родственник, так как переноса хромосомной ткани от этого человека к плоду не происходит. Ограничением в его применении является тяжелое психологическое отношение к подобному решению.  Полынь. Это универсальное и эффективное растение, которое применяется при гормональных, воспалительных и других заболеваниях. Поскольку данные патологии могут приводить к бесплодию, то именно отвар полыни поможет в комплексе с медикаментозными справиться с проблемой. Для ее применения необходимо сухую траву полыни залить кипятком и оставить настаиваться на протяжении часа или до момента полного остывания раствора, при необходимости его можно поварить с момента закипания. Полученную смесь употребляют в объеме 100 мл дважды в день.
Полынь. Это универсальное и эффективное растение, которое применяется при гормональных, воспалительных и других заболеваниях. Поскольку данные патологии могут приводить к бесплодию, то именно отвар полыни поможет в комплексе с медикаментозными справиться с проблемой. Для ее применения необходимо сухую траву полыни залить кипятком и оставить настаиваться на протяжении часа или до момента полного остывания раствора, при необходимости его можно поварить с момента закипания. Полученную смесь употребляют в объеме 100 мл дважды в день. Боровая матка, грушанка, зимолюбка это те растения, которые применяются женщинами при бесплодии на различных этапах течения процесса, в случае незапущенных стадий в большинстве случаев достаточно трёх курсов. Употребляют их в виде настоек. При приготовлении траву заливают в водке из расчета 50 грамм на 1500 мл. На протяжении двух или более недель проводят настаивание смеси в месте, недоступном для солнечных лучей. Употребляют смесь в течение месяца в количестве одной чайной ложки трехкратно.
Боровая матка, грушанка, зимолюбка это те растения, которые применяются женщинами при бесплодии на различных этапах течения процесса, в случае незапущенных стадий в большинстве случаев достаточно трёх курсов. Употребляют их в виде настоек. При приготовлении траву заливают в водке из расчета 50 грамм на 1500 мл. На протяжении двух или более недель проводят настаивание смеси в месте, недоступном для солнечных лучей. Употребляют смесь в течение месяца в количестве одной чайной ложки трехкратно. Так женщинам или девушкам, имеющим какие-либо жалобы со стороны репродуктивной системы, нужно как можно скорее обращаться за помощью к специалистам, не дожидаясь развития осложнений.
Так женщинам или девушкам, имеющим какие-либо жалобы со стороны репродуктивной системы, нужно как можно скорее обращаться за помощью к специалистам, не дожидаясь развития осложнений.