Миоматоз матки – довольно распространенная и опасная патология у женщин, характеризующаяся возникновением доброкачественного новообразования. Существует несколько различных разновидностей миоматозных узлов, одной из которых является миома субмукозная, она может активно развиваться и разрастаться.
Это заболевание представляет собой опухоль доброкачественного характера, выступающую за пределы матки, сформированную из ее мышц. Может быть множественная миома, которая состоит сразу из нескольких узлов, и располагаются они сразу в нескольких зонах.
Субмукозная миома – доброкачественное новообразование, которое образуется в подслизистом слое матки. Особенностью такого заболевания считается то, что фиброзные узлы разрастаются не в глубь полости матки, а по направлению к брюшной полости.
Если субмукозные узлы крупного размера, то они сдавливают мочеточники и кишечник, что проявляется в проблемах с мочеиспусканием и дефекацией. Кроме того, подобное новообразование может привести к замершей беременности или спровоцировать выкидыш.
- изменение гормонального фона;
- частые стрессы;
- физические нагрузки;
- ожирение;
- прием оральных контрацептивов;
- отсутствие беременности и родов до 30 лет;
- наследственный фактор;
- частые аборты;
- воспалительные болезни половой сферы.
Определить основную причину, по которой образовались миоматозные узлы, может только доктор. Очень важно определить, что спровоцировало патологию, так как это позволит исключить возникновение ее в последующем.
- длительные и обильные менструации;
- болезненные ощущения внизу живота;
- наличие кровяных сгустков в менструациях;
- сильные маточные кровотечения;
- вздутие живота;
- увеличение температуры;
- слабость и недомогание;
- бесплодие.
В некоторых случаях субмукозная миома совершенно никак себя не проявляет, особенно на первоначальных стадиях. С развитием патологии симптоматика начинает все больше и больше нарастать. Очень важно своевременно провести диагностику для определения наличия патологии, так как это способствует быстрому лечению и восстановлению.
Миома с субмукозным ростом диагностируется при проведении гинекологического обследования методом пальпации. В таком случае доктор может обнаружить миоматозный узел плотной консистенции.
Для постановки более точного диагноза проводится рентген, так как на снимке видно расширение или искривление тени опухоли. Субмукозные узлы на снимке определяются в виде четких дефектов с явно просматривающимися контурами.
Одним из наиболее информативных методов проведения диагностики, который точно помогает определить, есть ли интерстициально-субмукозная миома, считается эхография. Информативность такого метода достаточно высокая, так как появились более новые и современные средства и методики. Ультразвуковое сканирование дает возможность обнаружить миоматозные узлы, даже если они имеют небольшой диаметр.
Для уточнения диагноза проводится ультразвуковая томограмма, так как можно получить трехмерное ультразвуковое изображение. Это достаточно информативный метод, так как позволяет полностью оценить протекающий патологический процесс и уточнить, есть ли наличие сопутствующего патологического процесса.
Миома субмукозная ранее лечилась только оперативным методом. При диагностике миоматозного узла ранее проводилось только удаление матки, после чего женщина уже не могла рожать ребенка.
Заболевание очень плохо поддается терапии медикаментозными препаратами, однако гормонсодержащие средства могут несколько приостановить ее дальнейшее развитие. Применение гормональных препаратов может обеспечить в женском организме такой гормональный фон, который будет соответствовать периоду климакса.
Если у пациентки субмукозная миома, лечение медикаментозными гормональными препаратами может принести желаемый эффект, если пациентке более 40 лет и она близка к периоду климакса. При успешно проведенной терапии существует большая вероятность того, что миома начнет уменьшаться в размерах и через время вовсе исчезнет.
Многие пациентки предпочитают проводить лечение с помощью народных методик, однако изначально нужно проконсультироваться с доктором, так как неправильно подобранная методика терапии может значительно ухудшить состояние пациента и спровоцировать возникновение осложнений.
Если у пациентки миома, субмукозный узел по размерам больше 5 сантиметров, то оперативное вмешательство не проводится, так как могут возникнуть самые различные осложнения.
В таком случае проводится медикаментозное лечение и пациентке назначаются препараты, например «Золадекс» или «Декапептил-Депо», позволяющие создать оптимальный гормональный фон. В таком случае уровень эстрогенов значительно понижается, что способствует уменьшению миомы в размерах.
Дополнительно пациентке могут быть назначены специальные препараты, которые вводятся внутримышечно или внутривенно. В некоторых случаях, когда узлы имеют небольшие размеры, показано гормонально-хирургическое лечение.
Женщинам репродуктивного возраста при тяжелом течении заболевания назначается препарат «Эсмия». Однако он имеет некоторые противопоказания, а именно:
- беременность и период кормления грудью;
- астма;
- онкологические заболевания;
- влагалищные кровотечения.
Этот препарат запрещено применять на протяжении длительного времени, так как он может спровоцировать серьезные осложнения.
В случае если довольно большие размеры имеет субмукозная миома матки, операция проводится в обязательном порядке, так как она может нести серьезную угрозу для жизни. Миома может быть удалена с помощью лапараскопии или гистероскопии. Лапараскопия проводится через переднюю стенку брюшной полости, а гистероскопия — через полость матки.
Если эти методы не принесли требуемого эффекта или имеются показания, то проводится полное удаление матки. Миома может иметь очень серьезные последствия, поэтому нужно как можно раньше провести обследование пациентки и лечение.
Процедура проведения гистерорезектоскопии считается одним из наиболее щадящих методов оперативного вмешательства и проводится для сохранения репродуктивной функции, так как это важно для последующего планирования рождения ребенка.
Такое оперативное вмешательство осуществляется через влагалище и цервикальный канал. Для введения инструментов цервикальный канал немного расширяется. Продолжительность оперативного вмешательства составляет не более шестидесяти минут. Если таким образом удаляется субмукозная миома, отзывы пациенток только самые положительные, что очень важно для пациенток, планирующих беременность.
Субмукозные узлы довольно больших размеров удаляются механическим путем. Изначально проводится фиксирование узла с помощью специальных инструментов, а затем откручивание под контролем гистероскопа.
Может проводиться рассекание капсулы с помощью специального резектора и извлечение узла. Удаление субмукозной миомы путем механической миомэктомии имеет свои определенные плюсы, а именно:
- небольшая продолжительность;
- не нужно применять дополнительное оборудование;
- нет осложнений.
После проведения оперативного вмешательства восстановительный период не занимает много времени. Кроме того, не происходит повреждения крупных органов, а также перегрузки сосудов жидкостью.
Электрохирургическая миомэктомия проводится, если узел находится на 1-й или 2-й стадии. Помимо этого, таким образом проводится удаление узлов, расположенных в уголках матки, которые другим способом удалить невозможно.
Оперативное вмешательство может проводиться в один или несколько этапов, все зависит от характера узла. Когда находится на запущенной стадии субмукозная миома матки, отзывы этот метод лечения имеет достаточно хорошие.
Могут проводиться и другие методы оперативного вмешательства при различных стадиях миомы. Если ни один из щадящих методов оперативного вмешательства не принес требуемого результата или имеются определенные показания, то тогда матка удаляется полностью вместе с шейкой.
При полном удалении применяется вагинальный, абдоминальный, а также лапароскопический доступ.
При субмукозной миоме узлы могут быть как на широком основании, так и на тоненькой ножке. Это накладывает определенный отпечаток на общую клиническую картину заболевания. Это довольно сложная и опасная патология, которая несет серьезную угрозу для здоровья и жизни пациентки и приводит к бесплодию.
Субмукозные узлы при миоме матки приводят к бесплодию по нескольким причинам. К таким причинам можно отнести:
- механический фактор, так как возникают проблемы с имплантацией оплодотворенной яйцеклетки;
- гормональные нарушения, что приводит к проблемам с овуляцией;
- закрытие отверстия маточных труб, что значительно затрудняет процесс передвижения яйцеклетки к месту ее имплантации;
- существует риск развития внематочной беременности;
- повышенная активность эндометрия;
- нарушения иммунитета, что негативно влияет на процесс имплантации.
Кроме того, эта патология может приводить к выкидышам за счет того, что происходит сдавливание матки, внутренних органов и выделяются определенные гормоны, которые мешают нормальному вынашиванию ребенка.
Таким образом, миома матки накладывает серьезный отпечаток на деятельность репродуктивной системы. Именно поэтому необходимо как можно раньше начинать лечение болезни.
источник
Доброкачественная опухоль, образующаяся в стенках матки, также известная как субмукозный узел – это одна из наиболее опасных видов лейомиом. Возникает это новообразование в мышечном слое в результате хаотичного разрастания слизистой оболочки матки, при этом включающее в себя чрезмерно большое количество кровеносных сосудов.
До настоящего момента механизм возникновения заболевания точно не известен, но на основании исследований можно утверждать, что основными факторами риска являются несколько причин.
- гормональные нарушения и сбои;
- избыточная выработка гормона Эстрогена;
- поздние менструации и обильные кровяные выделения во время месячных;
- аборты;
- воспалительные процессы половых органов;
- избыток массы тела.
Чаще всего этому заболеванию подвержены женщины на рубеже 40 – 45 лет, однако сейчас учащаются случаи обнаружения патологии и в более раннем возрасте – 30 лет.
Субмукозный узел в матке классифицируется в зависимости от различных факторов, обуславливающих его развитие, опасность и область распространения.
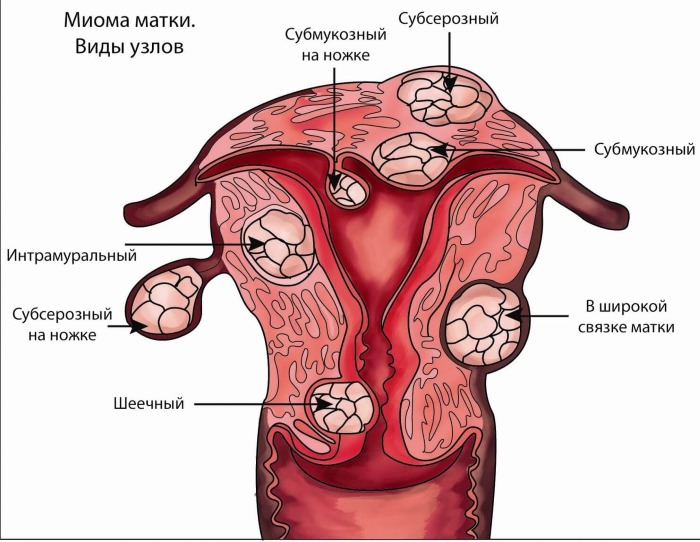
Выделяются следующие виды новообразований:
- множественные и единичные;
- расположенные в теле матки или в полости шейки матки;
- большие, средние и маленькие;
- простые или прогрессирующие (растущие);
- предсаркома;
В зависимости от клинической картины развития заболевания и сопровождающих симптомов назначается лечение или оперативное вмешательство.
На ранних стадиях симптомы заболевания отсутствуют, обнаружить новообразование можно лишь при осмотре гинеколога и проведении диагностики УЗИ. Более информативным способом обследования является бимануальное исследование, при котором можно выявить опасный недуг в самом начале развития.
Среди общих симптомов также отмечаются:
- слабость;
- усталость;
- нарушение сердечного ритма;
- бледность кожных покровов и низкий гемоглобин;
- головокружение и обмороки.
В большинстве случаев беспокойство могут вызвать симптомы характерные для более поздних сроков развития патологии в теле матки, поэтому даже при удовлетворительном общем самочувствии не стоит пренебрегать плановым посещением женской консультации.
Среди симптомов указывающих на явное присутствие опухоли в матке следующие:
- Обильные и продолжительные менструации, сопровождаемые сильными болевыми ощущениями в области поясницы и низа живота.
- Кровяные выделения в межменструальное время.
- Резки спад уровня гемоглобина и железа в крови.
- При прогрессивном росте опухоли отмечается увеличение живота.
- Для беременных развитие субмукозного узла в матке опасно прерыванием беременности.
- Кроме того новообразование провоцирует бесплодие.
Развитие и перерождение обнаруженной опухоли в злокачественную бывает довольно редко, но все же в 3% случаев такой риск присутствует.
Помимо того, новообразование, достигнув определённой стадии в развитии и оторвавшись от ножки узла, может перейти в стадию так называемого самопроизвольного рождения. Сопровождается этот процесс острой и сильной болью, обильным кровотечением, обморочным состоянием.
Субмукозный узел в матке — опасно ли такое заболевание при наличии беременности или на стадии зачатия ребёнка, какой метод лечения выбрать – на эти вопросы может дать ответ, только лечащий гинеколог.
Теоретически забеременеть и выносить здорового ребёнка при наличии опухоли возможно, однако в случае размещения узла на пути движения сперматозоидов или в месте укоренения уже оплодотворенной яйцеклетки ситуация разворачивается иным образом.
Новообразование обнаруженного в период вынашивания ребёнка не является прямым показателем к прерыванию беременности, но требует постоянного контроля со стороны терапевта и акушера-гинеколога.
Беременность может сосуществовать с субмкуозной миомой, если её размер не превышает 5 см, она не прогрессирующая и не множественная.
Основной вред в себе заключает то, что субмукозная миома растёт в полость матки, тем самым деформируя её; именно такой вид опухоли признан одним из самых опасных. Помимо направления роста узла ещё одной опасностью является темп его развития и разрастания.
Развивающееся новообразование провоцирует большую кровопотерю, как во время менструаций, так и кровотечения не связанные с ежемесячным женским циклом. В таких условиях очень быстро развивается анемия и пациентку постоянно сопровождает чувство усталости, сонливость, снижается работоспособность.
Опасной считается ситуация в которой субмукозный узел, находящийся на ножке, начинает проходить по направлению к зеву матки и вызывает имитацию родов. Сопровождает это процесс схваткообразные боли внизу живота и обильные кровопотери, как и при естественном родоразрешении такое развитие патологии требует незамедлительного обращения к врачу и хирургического вмешательства.
В современной медицине существует несколько способов диагностировать как только зарождающийся узел, так и уже развившееся новообразование.
Сделать однозначный вывод о наличии и степени опасности заболевания может врач на основании результатов следующих исследований:
- Ультразвуковая диагностика – один из самых удобных, доступных и достоверных методов; при проведении подобного обследования можно не только выявить наличие узла, но и его форму, размер, плотность. Дополнительное применение специальных трансвагинальных датчиков, контрастного раствора и доплерометрического оборудования позволяет обнаруживать скрытые подслизистые узлы миомы, их локализацию, степень воздействия на тело матки и деформацию, а также дать оценку степени кровоснабжения и дальнейшему развитию болезни.
- Бимануальное влагалищное исследование при помощи которого можно сделать вывод о наличии увеличения размеров матки или степени деформации шейки.
- Гистероскопия – проведение обследования полости матки посредством видеогистероскопического оборудования. Такая процедура позволяет получить изображение реальной картины происходящих процессов, помимо этого в ходе диагностики доступно одновременное проведение хирургического вмешательства с целью удаления субмукозного узла.
Помимо традиционных методов диагностики возможно использование и таких приёмов как МРТ или компьютерной томографии, обследование сосудов органов малого таза при помощи КТ – ангиографа. Также в число обязательных мероприятий входит забор анализа крови и мочи, консультации терапевта, эндокринолога и онколога.
Прямым показанием к назначению хирургической операции являются следующие особенности и параметры развития новообразования:
- Размеры миомы сопоставимые с 12 неделями беременности или более.
- Быстрое развитие образования и увеличение его в размерах.
- Схваткообразные боли и обильные кровяные выделения.
- Установленный диагноз бесплодие по причине наличия субмукозной миомы.
Операция может быть проведена посредством удаления только самого узла, без затрагивания матки, но при более сложных случаях пораженный орган удаляется полностью или частично.
Хирургический разрез при операции бывает небольшим – до 1,5 сантиметров, однако иногда требуется и полосное рассечение передней стенки брюшной полости для получения доступа к органам. Ещё одним способом является комбинированная лапароскопия в ходе которой происходит нагнетание углекислого газа в брюшину и введение специальных тубусов для получения доступа к месту работы.
Субмукозный узел в матке (опасно ли его развитие и рост и насколько важно вовремя добраться за лечением, необходимо выяснять на первых стадиях развивающейся болезни) в настоящее время лечится несколькими способами терапии.
Один из методов лечения подслизистой миомы матки заключаются в регулировании уровня гормонов посредством таблеток или специальной внутриматочной спирали, другие подразумевают оперативное вмешательство на различных уровнях.
Основными критериями при выборе конкретного метода лечения являются:
- давность образования;
- размер;
- местоположение;
- количество и ветвистость кровеносных сосудов внутри;
- возраст пациентки;
- сохранение репродуктивной функции
В более лёгких случаях гинеколог может назначить гормональную терапию или минимальное хирургическое вмешательство. При более серьёзных и запущенных ситуациях назначается операция в ходе которой может быть удалено только само образование, часть тела матки или она полностью.
При условии небольших размеров опухоли и отсутствия прогрессивного развития и роста назначается консервативное лечение.
Используются такие препараты:
- Диферелине;
- Золалекс;
- Декапептиле;
- спрей Синарел;
- порошок Лейпрорелин;
- спрей Бусерелин.
Эти лекарства содержат гормоны которые регулируют репродуктивную функцию, деятельность желез и взаимодействие центральной нервной и эндокринной систем.
Применение данных препаратов позволяет добиться уменьшения миомы в размерах до 50% от первоначального размера. Средний курс приёма длится до полугода, часть медикаментов вводятся под кожу, в плечо или живот, либо применяются в виде назальных спреев.
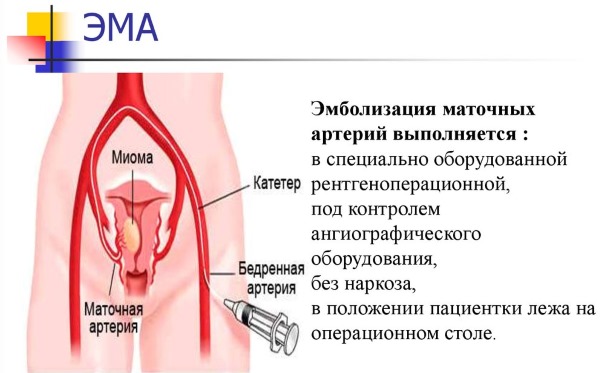
Такая процедура исключает хирургическое вмешательство и представляет собой перекрытие потока крови в артерии матки за счёт вводимого препарата, содержащего специальные эмболы – мелкие шарики. Эмболы препятствуют поступлению крови к миоме, тем самым убивая её. Этот способ позволяет сохранить матку и репродуктивную функцию пациентки.
Обязательными условиями для проведения такой процедуры будут прогрессирующий рост и обильные кровопотери, несущие угрозу жизни и здоровью.
Перед введением препарата необходимо пройти УЗИ малого таза и сдать анализ цевиркальной слизи. Само поступление лекарственного средства обеспечивается через специальный катетер в бедренную артерию, далее средство расходится в артерию матки к кровеносным сосудам снабжающим кровью миому.
В состав блокирующих шариков входит желатин, пенополиуретан или поливинилалкоголь. В целях подтверждения успешности проведённых мероприятий проводится несколько артериограмм, после чего осуществляется наложение повязки и эмболизация считается оконченной.
Метод заключается в интенсивном воздействии ультразвука на опухолевые ткани. В России этот метод считается относительно молодым, но достаточно действенным и способным предотвратить проведение операции. Подготовкой к процедуре считается проведение МРТ-обследования в ходе которого выявляется локализация узлов, их размеры, количество и местоположение.
Также следует придерживаться постного меню, исключая продукты приводящие к газообразованию в кишечнике, место наложения аппарата с УФ – волнами необходимо подготовить предварительно удалив волосы. В ходе проведения лечебных мероприятий ультразвук посылается к пораженным тканям, в результате чего происходит их нагрев и дальнейшее отмирание.
Это процедура операционного удаления миоматозных узлов при этом с сохранением тела матки и её шейки.
Перед хирургическим вмешательством необходимо:
- сдать кровь на гормоны;
- сдать общий анализ мочи и биохимический анализ крови;
- УЗИ органов малого таза;
- исключить развитие рака, наличие гепатита, ВИЧ, сифилиса;
- сдать анализы мазков и пройти обследование шейки матки;
- пройти рентгенологическое обследование и ЭКГ сердца.
В зависимости от протекания болезни и развития новообразования проводятся:
- Гистероскопия. Операция показана в случае расположения узла под слизистой матки с выступом в просвет, а узел удаляется через влагалище и шейку в полости тела пораженного органа.
- Лапароскопия. Хирургические мероприятия проводимые при наличии субмукозного узла на ножке или роста опухоли за пределами матки. Доступ к миоме в этом случае осуществляется посредством небольших разрезов на животе.
- Абдоминальная миомэктопия. Метод не исключает механическое воздействие на тело матки, но позволяет её сохранить как и детородную функцию.
Как и после любой сложной операции пациентке придётся пройти курс восстановительной реабилитации, в который может быть назначена дополнительная фармакологотерапия и ограничение в движении.
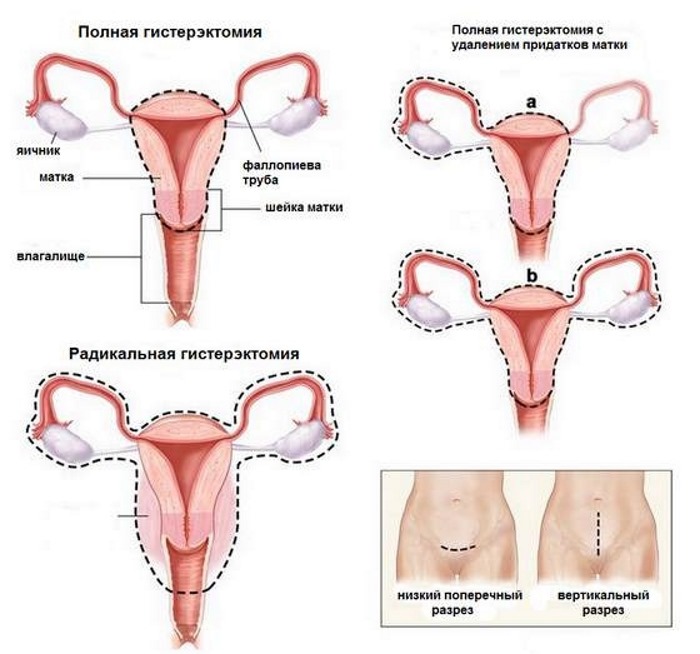
Это самый радикальный метод, который заключается в удалении матки полностью или частично. Проводится такая процедура в условиях при которых иные методы не способствуют выздоровлению, или вопрос о сохранении органа и способности вынашивания ребёнка не стоит остро.
Объём хирургического вмешательства обычно устанавливается при осмотре и обследовании, однако бывают ситуации когда план меняется и во время операции.
В предоперационный период проводится комплексное обследование организма пациентки которое предусматривает:
- забор анализов крови и мочи;
- проведение ЭКГ, УЗИ, КТ и МРТ;
- назначение анализов на инфекционной воспалительные заболевания;
- анализ свёртываемости крови.
Опасность быстрого разрастания субмукозного узла в матке и положение его в эндометрии перед удалением выясняется по результатам анализов. В некоторых случаях ситуация требует гормональной терапии для уменьшения объёмов миомы и тела матки. Длиться этот период может от 3 до 6 месяцев. За полторы недели до гистерэктомии требуется санация полости влагалища.
Пища в подготовительный период должна быть лёгкой, но достаточно питательной. За сутки исключаются еда и питье, проводится очищение кишечника. Сама операция проводится под наркозом, доступ к пораженным тканям хирург получает через разрез в брюшной полости, влагалище или проколы в нижней части живота и возле пупка.
После проведения всех манипуляций пациентка наблюдается в палате интенсивной терапии до стабилизации состояния, а после переводится в общую палату на 10 дней. Физические нагрузки запрещены до полного заживления разрезов и удаления швов, в первые дни после выписки питаться необходимо лёгкой, жидкой или протёртой пищей.
Среди препаратов нетрадиционной медицины лидирующее место занимают такие травы как:
- Красная щётка;
- Боровая матка;
- Чистотел;
- корень Лопуха;
- Женьшень
Рецепт 1. Соединить водку и аптечную траву Красной щетки в пропорциях – 50 грамм сухого продукта на 500 миллилитров алкоголя. Затем необходимо оставить смесь на 2 недели в прохладном тёмном месте, после чего употреблять по 30 капель перед едой.
Рецепт 2. Отвар Боровой матки готовится на водяной бане из 200 граммов кипятка и столовой ложки травы, далее горячий напиток следует процедить и выпивать по трети стакана за 30 минут до еды. Аналогично можно приготовить отвар на основе Чистотела.
Рецепт 3. Тампоны на основе лекарственных трав, настойки прополиса и препарата Мумиё.
Вводится такой тампон во влагалище на полную ночь, для приготовления составов можно использовать:
- масло облепихи и зверобоя, мёд, сок корня лопуха – всё в равных количествах.
- 2 таблетки Мумие разведённых в 100 миллилитрах воды.
- Настойка Прополиса 10% водная или масляная.
Подобные процедуры с использованием составов можно проводить в течение 10 дней подряд с перерывом в 5 дней, далее курс повторяется ещё 2 раза.
После успешного удаления субмукозного узла и прохождения реабилитации можно приниматься за восстановление репродуктивной функции. Успех мероприятия зависит от метода лечения миомного узла и времени затраченного на выздоровление. Беременность может наступить даже при наличии узлов небольшого размера, однако течение и развитие всех процессов проходит под контролем гинеколога.
Наиболее благоприятным для пациенток репродуктивного возраста является метод ЭМА – эмболизации маточных артерий.
При такой терапии новообразование удаляется без дополнительного воздействия на гормональный фон женщины и, следовательно, вернуть возможность забеременеть будет проще. Восстановительные мероприятия для женщин фертильного возраста заключаются в приёме курса гормонов с целью нормализации их уровня.
Также акушер-гинеколог должен убедиться в восстановлении нормального кровоснабжения матки, заживлении рубцов и швов с целью исключения опасности их дальнейшего расхождения. При наступлении беременности необходим постоянный мониторинг развития плода и исключение возможности возникновения новых узлов либо инфекционных явлений, которые могут спровоцировать выкидыш.
Последствия ощутимые для пациентки, как правило, возникают после проведённого хирургического вмешательства, либо по причине длительного употребления гормонов.
| Наименование терапии | Виды осложнений | Реабилитация |
| Гормонотерапия | Развитие мигреней, набор веса и повышение аппетита, слабость, отёчность. | Соблюдение курсового приёма препаратов, дополнительное употребление витаминов и диета, основанная на употреблении лёгкой постной пищи. |
| Эмболизация | Болевые приступы, нарушение менструального цикла, угроза рождения узла или роста новообразования, отмирание тканей матки, инфекции. | Своевременная диагностика осложнений и регулярный мониторинг после проведения операции. |
| ФУЗ-абляция | Диспепсия, ожоги лёгкой степени, дискомфорт в области наложения аппарата. | Корректировка диеты и восстановительные процедуры для кожи. |
| Миомэктомия | Болевые ощущения внизу живота, незначительные кровяные выделения, отеки и гематомы на теле матки. К числу более серьезных последствий относятся угрозы образования спаек или развития инфекции. | Соблюдение условий послеоперационного покоя, приостановление половых контактов, соблюдение медикаментозного режима и режима питания. |
| Гистерэктомия | Недержание мочеиспускания, поясничные боли, запоры, угроза образования кисты. | Соответствующее медикаментозное лечение, регулярные обследования и соблюдение режима покоя после операции. |
Самым важным моментом после любого вида лечения является недопущение повторного развития субмукозного узла, поэтому следует с особой тщательностью следить за состоянием пациента после проведённых процедур.
Субмукозный узел в матке (опасно ли явление при беременности или менопаузе, насколько вероятны рецидивы или осложнения после удаления доброкачественного образования: подобные вопросы возникают у каждой женщины с таим диагнозом) после успешно проведенной терапии поддается лечению. Положительный прогноз и восстановление репродуктивной функции даются в большинстве случаев.
Основные мероприятия, рекомендуемые для скорейшего восстановления организма:
- Диета для нормализации работы кишечника.
- Исключение тяжёлых физических нагрузок и половой покой на 2 месяца.
- Соблюдение режима труда и отдыха.
- Отсутствие эмоционального перенапряжения и нервных срывов.
- Санаторная курортное лечение и планирование беременности с помощью специалиста.
- Регулярные обследования органов малого таза.
- Исключение перегрева, прямых солнечных лучей и посещения солярия.
- Выполнение упражнений ЛФК, пешие прогулки.
При соблюдении всех рекомендаций и прохождении курса медикаментозной терапии в виде гормональных, обезболивающих препаратов и поливитаминов можно достигнуть полного выздоровления в течение полугода.
Опасность развития субмукозного узла в матке возможно исключить своевременным обращением к врачу и грамотно подобранным лечением. В условиях современной медицины избавление от заболевания носит преимущественно консервативный характер, а риск бесплодия или возврата опухоли сведен к минимуму.
Автор: Удалова Анна
Оформление статьи: Лозинский Олег
Субмукозная миома матки, принцип лечения:
источник
Субмукозный узел относят к доброкачественным образованиям, развивающимся под слизистой оболочкой матки и частично проникающим в ее полость, шейку, во влагалище. Гладкомышечные волокна, переплетающиеся в хаотичном порядке, образуют узлы округлой формы, диаметр которых колеблется от нескольких миллиметров до нескольких сантиметров. Рождающийся субмукозный узел является осложнением лейомиомы, при котором отмечают его прорастание из глубокого слоя миометрия в сторону эндометрия, в шейку матки, с последующим выходом во влагалище. В гинекологической практике данное заболевание синонимизируют с выпадением субмукозной миомы.
В отличие от интерстициальных (интрамуральных) и субсерозных узлов, субмукозные выявляются реже, однако они составляют ¼ часть диагностируемых миом матки. Субмукозный миоматозный узел считают гормонозависимым заболеванием, которое определяют у женщин в репродуктивном и предклимактерическом возрасте. Патологическое новообразование значительно ухудшает физическое состояние: даже небольшой узел способен деформировать сосуды, нарушить кровообращение и питание органа. Сдавливание стенок матки развивающимся узлом провоцирует деформацию ее полости и маточные кровотечения. Если субмукозный узел выходит за пределы шейки матки, то ее сокращения сдавливают ножку образования, таким образом, появляются омертвевшие участки. Это опасное состояние, которое требует квалифицированного подхода к лечению.
Гипертрофическое поражение миометрия может иметь разные причины происхождения, но основными провоцирующими факторами признаны:
- дисбаланс гормонов (нарушение соотношения эстрадиола и прогестерона, высокий уровень эстрогенов);
- половые инфекции;
- оперативное вмешательство на органах репродуктивной системы;
- дисфункция рецепторного аппарата матки;
- отягощенная наследственность;
- изменение гормонального фона в период беременности, после абортов и выкидышей;
- несбалансированное питание, провоцирующее ожирение или анорексию;
- стрессовый фактор;
- нерациональное применение гормональных препаратов;
- отсутствие беременности в активном репродуктивном периоде;
- поздние первые роды (после 30 лет);
- отказ от грудного вида вскармливания ребенка или период лактации менее 6 месяцев;
- ранее менархе и поздняя менопауза;
- негативное влияние ионизирующего, ультрафиолетового облучения.
Субмукозный узел в матке может присутствовать длительное время, никак себя не проявляя. Отсутствие клинических симптомов болезни на ранней стадии значительно ухудшает своевременную диагностику. Чаще всего новообразование в подслизистом слое врач может обнаружить только с помощью инструментальных методов исследования:
- ультразвукового исследования (гидросонографии) шейки и тела матки через влагалище (специальные датчики определяют очаги пониженной эхогенности, их менее плотную структуру, интенсивность кровотока);
- магнитно-резонансной томографии или КТ, визуализирующими структурные изменения в тканях;
- гистероскопии с последующей биопсией взятого материала.
Визуально диагностировать подслизистый миоматозный узел гинеколог может в том случае, если шейка матки приоткрыта, и он выступает за ее пределы, проникает во влагалище. Обычно подобный диагноз врач ставит в момент профилактического осмотра на гинекологическом кресле.
В ходе исследования врач определяет болезненность тела и шейки матки при пальпации, наличие объемных образований белесоватого или синюшного оттенка, кровянистых выделений из матки при надавливании.
Даже если выявленный узел небольшого размера, но при этом нарушает общее состояние пациентки, врачи не рекомендуют выжидательную тактику. Не стоит отказываться от консервативного (медикаментозного) лечения, направленного на устранение провоцирующего фактора и восстановление гормонального фона.
Не исключен быстрый рост субмукозного узла, не заметить который невозможно. Разобраться, что это такое и насколько опасно, врачу помогают клинические симптомы заболевания:
- маточные кровотечения;
- нарушение менструального цикла: продолжительные менструации (более 7 дней), увеличение объема выделений;
- появление кровянистых выделений, сгустков крови между менструациями;
- тянущие или схваткообразные (при некрозе узла) боли внизу живота;
- болевой синдром, иррадиирущий в промежность, крестец, внутреннюю поверхность бедра;
- анемия как результат кровопотери;
- признаки интоксикации организма: тошнота, рвота, бледность кожного покрова, головокружение, обморок — возникают при развитии осложнений.
Субмукозная миома может сочетаться с появлением узлов иной локализации, и тогда возможно присоединение других симптомов:
- нарушение мочеиспускания;
- запоры;
- увеличение живота в размерах.
Перечисленные симптомы могут быть признаками разных гинекологических заболеваний (полип шейки матки, начинающийся аборт, саркома матки), поэтому комплексная диагностика организма играет решающую роль при постановке диагноза.
Помимо выскабливания с последующей биопсией, оценить масштаб поражения позволяет лабораторное исследование крови и мочи. При субмукозном узле в анализе крови определяют:
- умеренный лейкоцитоз — при воспалении миомы;
- ускорение скорости оседания эритроцитов;
- уменьшение цветного показателя эритроцитов;
- снижение уровня гемоглобина как признак анемии;
- высокий уровень эстрогенов;
- превышение уровня гемопротеинов (цитохром р450).
Метод лечения субмукозного миоматозного узла зависит от его размера, локализации, скорости увеличения, воздействия на соседние органы, возраста, общего состояния и пожеланий пациентки. Без операции не обойтись, если диаметр субмукозного узла превышает 3 см, нарушает физическую активность, вызывает сильный дискомфорт. Оперируют миоматозный узел и в том случае, если консервативная терапия неэффективна. Удаление субмукозного узла оперативным путем – наиболее действенный вариант лечения, если нет противопоказаний.
Виды оперативного лечения субмукозного узла
| Вид проводимых манипуляций | Механизм действия | Результат лечения | Преимущества |
| Эмболизация маточных артерий (ЭМА) | Искусственное прекращение кровотока в маточных артериях с помощью эмболизирующих частиц (пенополиуретана, желатиновой губки), закупоривающих ветки, которые питают миоматозные узлы | Нарушение кровообращения в матке способствует некротизации железистой ткани, миоматозных узлов, в результате чего устраняется (уменьшается) болевой синдром, восстанавливается менструальный цикл | Малоболезненная процедура (ограничивается местной анестезией); проводится в амбулаторных условиях; видимый эффект; без вскрытия матки и образования рубца; сохраняется репродуктивная функция (показан молодым нерожавшим женщинам); минимальный риск осложнений, отсутствие кровопотери; низкая вероятность рецидива |
| Фокальная ультразвуковая абляция | Воздействие на очаг поражения ультразвуковым излучением высокой температуры (от 60⁰ до 90⁰С) с последующим отторжением отмерших клеток | Эффективное лечение субмукозного узла под контролем рентгена или МРТ | Альтернативный вариант лечения при плохой сворачиваемости крови; малоболезненная процедура; не повреждаются здоровые ткани |
| Гистероскопическая миомэктомия | Диагностическое исследование полости матки с помощью гистероскопа с последующим удалением субмукозных, интрамурально-субмукозных маточных узлов | Устранение кровотечения в постменопаузе, восстановление менструального цикла у женщин репродуктивного возраста, лечение бесплодия, привычного невынашивания беременности | Малоинвазивный метод лечения, эффективный при маточном бесплодии |
Методом выбора в лечении субмукозной миомы матки является ЭМА и гистероскопическая миомэктомия. ФУЗ-аблация практически не применяется в связи с низкой эффективностью.
В неосложненных случаях и при размере узла до 3 см допускают медикаментозное лечение:
- Применение агонистов гонадотропин-рилизинг гормона (Даназол, Гестринон, Неместран, Мифепристон) направлено на подавление гонадотропных гормонов гипофиза. Благодаря их антиэстрогенному действию размер узла постепенно уменьшается. Однако использование стероидных гормонов не должно быть продолжительным, чтобы не вызвать побочные эффекты (угри, увеличение массы тела, избыточное оволосение, мускулизацию, отечность, психоэмоциональную нестабильность, гормональный дисбаланс). Применение агонистов погружает женщину в искусственный обратимый климакс. Курс терапии длится 3-6 месяцев и проходит под прикрытием эстрогенов.
- Синтетические прогестагены, оральные контрацептивные средства (Дидрогестерон, Дюфастон, Утрожестан), внутриматочная рилизинг-система «Мирена» сегодня менее популярны, нежели несколько лет назад. Проводимые исследования указывают на отсутствие выраженного клинического эффекта в лечении субмукозного узла. Хотя некоторые специалисты утверждают, что применение контрацептивов в течение 5 лет у женщин репродуктивного возраста сокращает вероятность появления этой патологии на 15%-20%.
- Препараты железа, витаминно-минеральные комплексы, гомеопатические средства, травяные отвары из лекарственных растений, обладающих природными фитоэстрогенами, противовоспалительными, регенерирующими, седативными свойствами, используют симптоматично в комплексе с традиционной терапией. Они не заменяют лекарственных препаратов, назначенных врачом.
- Модуляторы рецепторов прогестерона (Эсмия) устраняют гормональный дисбаланс и способствуют уменьшению миоматозных узлов.
Несмотря на то что субмукозные узлы могут не увеличиваться в размере на протяжении всего репродуктивного периода, оставлять такой факт без внимания нельзя.
Пациентки, у которых диагностирована данная патология, входят в группу риска, и должны наблюдаться лечащим врачом. Регулярные профилактические осмотры необходимо проводить и в том случае, если нет никаких симптомов болезни.
Лечение, которое предусматривает стабилизацию субмукозных узлов или их удаление, всегда направлено на выбор менее травматичного метода, позволяющего сохранить репродуктивную функцию у женщин, которые планируют беременность в будущем.
Своевременная диагностика и лечение необходимы, чтобы предотвратить вероятные осложнения:
- рост субмукозного узла;
- рождение миомы;
- рецидив заболевания (когда возникает новый узел);
- гнойно-септическое поражение;
- развитие саркомы;
- маточное кровотечение;
- прерывание беременности;
- бесплодие.
Современные методы диагностики и лечения субмукозных узлов позволяют выявить заболевание на ранней стадии, уменьшая риск появления осложнений. Пренебрежение регулярными профилактическими осмотрами, страх перед посещением профильных специалистов способствуют тому, что женщины годами растят новообразование, испытывая физический и душевный дискомфорт. Бережное отношение к своему здоровью, профилактика половых инфекций, абортов, рациональное применение контрацептивных средств сведут к минимуму вероятность появления патологии.
источник
Субмукозная миома — доброкачественная гормонозависимая опухоль, расположенная в подслизистом слое матки и образованная гладкомышечными клетками миометрия. Почти в половине случаев протекает бессимптомно. Может проявляться меноррагиями, нарастающей анемией, схваткообразными болями внизу живота во время менструации, невозможностью забеременеть или выносить ребенка. Для диагностики заболевания используют трансвагинальное УЗИ, гидросонографию, гистероскопию, допплерографию и ангиографию малого таза. В зависимости от особенностей течения выбирают один из методов консервативного, комбинированного, хирургического органосохраняющего или радикального лечения.
Субмукозную или подслизистую миому (лейомиому) диагностируют в 32% от всех случаев выявления миоматозных узлов. Заболевание поражает женщин репродуктивного возраста и никогда не возникает у девочек до наступления первой менструации. Чаще выявляется у пациенток в возрасте 33-40 лет. В последние годы намечается тенденция к «омоложению» патологии и обнаружению субмукозных узлов у больных 20-25 лет. После наступления климакса подслизистые миомы обычно не развиваются, а уже существующие узлы регрессируют. Существует тесная взаимозависимость между заболеванием и проблемой бесплодия – у каждой пятой женщины, которая не может забеременеть, наличие миоматозных узлов является единственной патологией репродуктивной системы.
Наиболее вероятными причинами возникновения подслизистых узлов являются гормональный дисбаланс и изменение чувствительности гладкомышечных клеток миометрия к действию женских половых гормонов. К развитию субмукозной лейомиомы могут привести:
- Наследственная предрасположенность. Пролиферацию клеток миометрия провоцирует генетически обусловленное изменение их чувствительности к эстрогену и прогестерону.
- Гипоталамо-гипофизарные нарушения. Гормональный дисбаланс возникает при изменении уровня фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов. Расстройство может наблюдаться при сосудистых и травматических повреждениях головного мозга, значительных психоэмоциональных нагрузках.
- Изменение эндокринной функции яичников. Уровень секреции эстрогена, прогестерона и нормальное соотношение между этими гормонами нарушается при воспалительных заболеваниях (оофорите, сальпингите, аднексите), травме, опухолях.
- Травматическое повреждение миометрия. Чувствительность гладкомышечных клеток изменяется из-за частых абортов, инвазивных лечебных и диагностических процедур.
- Действие экстрагенитальных факторов. Нарушение выработки женских половых гормонов наблюдается при сахарном диабете, поражении щитовидной железы, некоторых других эндокринных заболеваниях. Уровень эстрогена в крови может повышаться на фоне ожирения, поскольку клетки жировой ткани способны продуцировать этот гормон.
- Неконтролируемый прием гормональных контрацептивов. При длительном использовании контрацептивных препаратов может нарушаться секреция половых гормонов, регулирующих овуляторный цикл.
- Застой в малом тазу. По мнению ряда авторов, причинами гормонального дисбаланса является венозный застой из-за отсутствия регулярной сексуальной разрядки и сидячего образа жизни.
Стоит отметить, что далеко не во всех указанных ситуациях у женщин возникает субмукозная миома. Поэтому поиск пусковых факторов развития заболевания еще продолжается.
Сначала под влиянием провоцирующих факторов вблизи микрососудов в мышечном слое матки формируется активная зона, в клетках которой ускоряются обменные процессы, повышается тканевая проницаемость. В последующем гладкомышечные клетки этой зоны начинают скапливаться в микроскопически и макроскопически определяемые узлы. Со временем чувствительность пролиферирующей ткани к действию гормонов уменьшается, запускаются собственные аутокринопаракринные механизмы роста. Питание субмукозных миом обеспечивают сосуды, утратившие свою адвентициальную оболочку. Растущий подслизистый узел увеличивает площадь отторжения эндометрия и уменьшает способность миометрия к сокращению, что провоцирует более обильные, длительные и болезненные менструальные кровотечения.
Подслизистые миомы отличаются количеством узлов, локализацией, размерами и строением. Для классификации заболевания используются следующие критерии:
- Количество узлов. Различают одиночные и множественные субмукозные миомы.
- Размеры. Подслизистые опухоли размером до 20 мм (до 4-5 недель беременности) считаются маленькими, от 20 до 60 мм (от 4-5 до 10-11 недель) – средними, больше 60 мм (12 недель и более) – большими.
- Место расположения. В большинстве случаев новообразования локализуются в теле матки, в 5% – в области шейки.
- Морфология. В зависимости от типа клеток и активности их пролиферации выделяют простые подслизистые миомы, пролиферирующие узлы и предсаркомы.
Симптоматика зависит от давности возникновения, размеров и интенсивности роста узла. На начальных этапах симптомы обычно отсутствуют, новообразование становится случайной находкой при гинекологическом осмотре или УЗИ. Первым наиболее характерным признаком роста субмукозного узла является меноррагия — обильное менструальное кровотечение со сгустками крови, длительность которого превышает продолжительность обычной менструации. Кровянистые выделения также могут наблюдаться в межменструальный период. Из-за частных значительных кровопотерь развивается анемия с общим недомоганием, бледностью кожи, головокружениями, головными болями, снижением работоспособности.
Боли при субмукозном расположении узла, по данным специалистов в сфере гинекологии, наблюдаются у 20-50% пациенток. Они обычно возникают во время менструации, носят схваткообразный характер, локализуются в нижней части живота и могут отдавать в поясницу. В отличие от субсерозной миомы, подслизистая опухоль обычно не влияет на расположенные рядом органы. В 10-40% случаев отмечается нарушение репродуктивной функции – невозможность забеременеть или самопроизвольное прерывание беременности.
Субмукозная миома может осложняться массивными маточными кровотечениями, развитием выраженной анемии. При значительной деформации полости матки возрастает риск бесплодия, выкидышей, патологической беременности и родов. В 7-16% случаев узел подвергается сухому или влажному некрозу. При наличии восходящей инфекции подслизистая миома может нагноиться или абсцедировать, при этом у пациентки повышается температура, возникает озноб, боли внизу живота, изменяется общее состояние. Наиболее грозным осложнением является «рождение» подслизистого узла, которое сопровождается «кинжальными» схваткообразными болями внизу живота, кровотечением, риском инфицирования. Злокачественное перерождение опухоли отмечается редко (в 1,5-3% случаев заболевания).
Поскольку клиническая симптоматика при субмукозной миоме неспецифична и выражена не у всех пациенток, важную роль в диагностике играют физикальные и инструментальные исследования. В план обследования обычно включают:
- Осмотр гинеколога. При бимануальной пальпации выявляется увеличенная матка.
- Трансвагинальное УЗИ, гидросонографию, допплерографию. Методики позволяют определить размеры, тип и структуру узлов, выявить патологию эндометрия, оценить толщину гладкомышечного слоя и интенсивность кровотока.
- Гистероскопию. В матке обнаруживают овальное или округлое образование с гладкой бледно-розовой поверхностью либо множественные узлы на ножках, свисающие в виде «гроздьев» в ее полость.
- Ангиографию органов малого таза. Визуализация кровеносной системы матки дает возможность подтвердить отсутствие неоваскуляризации своевременно дифференцировать доброкачественный узел от злокачественной неоплазии.
- Рентгенотелевизионную гистеросальпингографию. Выявляет изменение формы полости матки с участками просветления или дефектами наполнения. В настоящее время применяется редко.
- МРТ и КТ матки. Методы применяются для точной оценки топографии миоматозных узлов.
Поскольку для субмукозной миомы характерно развитие анемии, в общем анализе крови часто обнаруживается эритропения и снижение уровня гемоглобина. Заболевание необходимо дифференцировать от беременности, полипов, саркомы, внутреннего эндометриоза тела матки. При необходимости к обследованию привлекают онкогинеколога, эндокринолога.
При выборе врачебной тактики учитывают возраст женщины, ее планы по сохранению репродуктивной функции, размеры, расположение и интенсивность роста узлов, выраженность клинической картины и наличие осложнений. Пациенткам с новообразованиями стабильных размеров при отсутствии меноррагий, болевого синдрома, сохраненной репродуктивной функции рекомендовано динамическое наблюдение с ежегодным осмотром гинеколога. В остальных случаях выбирают один из способов консервативного, комбинированного или хирургического лечения.
Медикаментозная терапия показана при опухолях размерами до 3 см, умеренных меноррагиях, медленном росте новообразований. Больным рекомендованы препараты, которые угнетают секрецию женских половых гормонов, устраняя одну из основных причин образования опухоли — гормональную стимуляцию роста. Такую терапию обычно дополняют симптоматическими средствами. Особенно эффективно консервативное лечение в пременопаузе, которая сменяется естественной менопаузой. Как правило, пациенткам назначают:
- Препараты, угнетающие секрецию гонадотропинов. При использовании антигонадотропинов и агонистов гонадотропных рилизинг-гормонов (А-ГнРТ) размеры узлов стабилизируются или даже уменьшаются, а кровопотеря при менструациях снижается.
- Оральные или внутриматочные гормональные контрацептивы. Показаны женщинам детородного возраста для стабилизации эффекта, достигнутого при угнетении секреции гонадотропинов.
- Гемостатики и препараты, сокращающие матку. Применяются для уменьшения кровопотери при меноррагиях.
- Общеукрепляющие средства. Для улучшения общего самочувствия назначаются витаминно-минеральные комплексы и препараты железа.
Комбинированное лечение – оптимальный вариант для пациенток, которые хотят сохранить репродуктивную функцию при наличии единичного узла или множественных образований размером от 50 мм с клинической симптоматикой и тенденцией к медленному росту. При этом методе назначение А-ГнРТ предваряет и завершает консервативную миомэктомию. Использование гормональных препаратов накануне вмешательства позволяет уменьшить размеры доброкачественных подслизистых узлов, снизить кровопотерю, сократить продолжительность операции и послеоперационного восстановления.
Хирургическое лечение рекомендовано, если узел достигает больших размеров (от 12 недель беременности), интенсивно растет (увеличение на 4-5 и более недель за год, особенно во время климакса и менопаузы), сопровождается нарастающей анемией, болями и развитием осложнений (в том числе бесплодия). В зависимости от течения заболевания и репродуктивных планов женщины могут быть выбраны следующие виды вмешательств:
- Органосохраняющие операции. Миоматозные узлы удаляют методом гистерорезектоскопии (трансцервикальной миомэктомии) с использованием механических, лазеро- или электрохирургических инструментов либо разрушают при помощи высокочастотного фокусированного ультразвукового воздействия (ФУЗ-абляции) или криомиолиза. Эмболизация маточных артерий позволяет ограничить питание опухоли и привести к ее рассасыванию.
- Радикальные вмешательства. При неблагоприятном течении заболевания женщине рекомендуют трансвагинальную, лапароскопическую, лапаротомическую дефундацию матки, субтотальную (надвлагалищную) или тотальную гистерэктомию.
При своевременном выявлении и адекватном лечении прогноз субмукозной миомы благоприятный. В период менопаузы опухоль, как правило, регрессирует. Эффективность эмболизации маточных артерий составляет до 50%. Проведение органосохраняющих вмешательств позволяет восстановить репродуктивную функцию у женщин детородного возраста. Послеоперационный период в зависимости от объема операции и вида доступа длится от 7 до 24 дней. Срок диспансерного наблюдения после гистерэктомии составляет 5 лет, После миомэктомии из-за возможности развития рецидива женщины наблюдаются пожизненно. Основными методами профилактики заболевания являются рациональное назначение гормональных контрацептивов, ограничение инвазивных вмешательств, лечение заболеваний, при которых наблюдается гиперэстрогенемия.
источник
Миома (лейомиома, фибромиома) – опухоль матки, развивающаяся в миометрии (мышечный слой). Имеет доброкачественное течение и большую распространенность (12–25%), по некоторым данным – до 70%. Больше всех болеют женщины репродуктивного возраста и в пременопаузе.
Присоединяйтесь к нам в социальных сетях! Общайтесь и задавайте свои вопросы нашим специалистам.
Миома матки представляет собой узел из хаотично переплетающихся мышечных округлых волокон. Наиболее опасен для здоровья субмукозный узел, расположенный непосредственно в матке, который часто приводит к различным осложнениям, требующим экстренного лечения.
Миома матки гормонозависимая. Ее рост зависит от концентрации половых гормонов, прежде всего от эстрогенов. Любой сдвиг гормонального фона может дать старт развитию лейомиомы, почему это происходит до сих пор достоверно неизвестно, а также непонятно что первично: гормональные нарушения или миома.
Одно точно известно: если вовремя не корректировать гормональный фон и не проводить грамотное лечение, то далее будет продолжаться рост субмукозных узлов с неприятными последствиями для общего и репродуктивного здоровья женщины.
Факторы, играющие роль в возникновении субмукозной миомы:
- Позднее менархе.
- Обильные месячные.
- Хирургическое лечение матки и придатков, лечебно-диагностические выскабливания, аборты при которых повреждаются маточные слои.
- Воспаление мочеполовой сферы.
- Сочетание гиподинамии, ожирения, стрессов.
- СПКЯ.
- Нездоровое питание.
- Нестабильные интимные контакты.
- Наследственная предрасположенность. Если кровные родственницы болели поликистозом, миомой матки, склерокистозом и другими подобными патологиями, то у такой женщины повышены риски.
Развитие и рост миомы матки обусловлены преобладанием эстрогенов над прогестеронами. При климаксе, когда синтез эстрогенов яичниками сводится к нулю, субмукозные узлы миомы в матке могут уменьшаться. Когда женщина в менопаузе проходит эстрогентерапию, то миоматозные узлы будут увеличиваться, если она была до климакса. Если же опухоли не было, то на фоне гормонотерапии она может появиться. При миоме матки эстрадиол (наиболее активный эстроген) преобразуется в эстрон (второй по активности эстроген), а андрогены преобразуются в эстрогены.
Один субмукозный узел образуется из одной поврежденной клетки миометрия матки. Если очагов несколько, то каждый очаг образуется из отдельной дефектной клетки мышечного слоя.
Заболевание классифицируется по численности миоматозных очагов:
- одиночная – один узел;
- множественная – более двух узлов.
По локализации очагов в матке:
- Субмукозная миома (подслизистая) – узлы на тонкой ножке находятся в маточной полости, с помощью ножки могут опускаться через цервикальный канал в шейку или влагалище, что считается «рождением» узла.
- Интрамуральная (интерстициальная) – межмышечные узлы располагаются в стенке матки ближе к брюшине.
- Субсерозная – подбрюшинные узлы находятся снаружи матки. Считаются «узлом на ножке», если основание меньше самой опухоли.
- Интралигаментарная – очаги расположены на маточных связках.
- Шеечная – локализация узлов на шейке матки.
Частота распространенности интрамуральной миомы – 50–61%, субсерозной – 26–35%, субмукозной миомы – до 13%.
В половине случаев отмечается бессимптомное течение миомы матки, если узлы небольших размеров локализуются подбрюшинно или межмышечно. Субмукозные узлы практически всегда дают симптомы, возможно, кроме начальной стадии болезни, когда опухоль еще слишком маленькая, обнаружить которую можно только при профосмотре. Лечение, проведенное на этой стадии, будет иметь наилучший эффект.
Наибольшую опасность представляет субмукозная миома матки. Располагаясь в полости матки, крупные субмукозные узлы давят на ее стенки и сосуды, вызывая обильные кровотечения как во время менструации, так и вне цикла. Небольшой субмукозный узел вызывает ациклические кровомазания, которые нельзя игнорировать. Если начать незамедлительное лечение субмукозной миомы на данном этапе, можно избежать опасных последствий.
Разрастаясь, субмукозный узел может вызывать такие симптомы:
- меноррагия (кровотечение во время менструации);
- продолжительные менструации;
- выделения кровяных сгустков;
- ациклические кровотечения или кровомазания;
- тянущие, схваткообразные или давящие боли внизу живота;
- метеоризм, запоры, обусловленные сдавлением кишечника;
- проблемы с мочеиспусканием (задержки, частые мочеиспускания), обусловленные давлением субмукозной миомы на мочевой пузырь;
- дискомфорт при сексе;
- ощущение что переполнен желудок.
Боли могут быть периодическими или постоянными, отдавать в поясницу. Это зависит от того, в какую сторону растет субмукозный узел – к наружной маточной стенке (центрифугальный рост) или к центру полости (центрипетальный рост).
Чем больший объем субмукозной миомы матки, тем более серьезные осложнения могут возникнуть. В большинстве случаев опухоль достигает в размерах нескольких миллиметров или сантиметров. Однако при игнорировании симптомов, узлы способны разрастаться до значительных размеров. Медицинская литература описывает случай 63-килограммовой лейомиомы. Это может случиться, если не обращать на свое здоровье никакого внимания и много лет не обращаться к гинекологу.
Тонкая ножка субмукозной миомы может перекрутиться, что вызовет некротические изменения в патологическом очаге из-за нарушения кровоснабжения. Проявляется это резкими сильными болями, требует срочного хирургического лечения. Если заболевание развивается годами, и женщина ничего не предпринимает, то постепенно опухоль вызывает патологические изменения в репродуктивной сфере и проблемы с фертильностью. Поэтому без надлежащего лечения опухоль может привести к бесплодию. При длительном сдавливании кишечника и мочевого пузыря нарушается их функция.
При беременности особо опасно расположение онкоочага возле плаценты. Это может вызвать нарушение деятельности плаценты при, котором она не сможет полноценно осуществлять свои функции, а именно доставлять плоду кислород и питание, обеспечивать его здоровую жизнедеятельность. Кроме того, крупная миома продуцирует гормоны, способные спровоцировать самопроизвольный выкидыш или преждевременные роды за счет стимуляции тонуса миометрия.
На приеме врач выясняет у пациентки жалобы, изучает историю болезни и семейный анамнез, задает наводящие вопросы в том числе интимного характера о семье, здоровье женщины. От того, насколько будет откровенна пациентка во многом зависят результаты обследования.
Бимануальный и зеркальный гинекологический осмотр позволяет судить о размерах и форме матки, определить степень болевой чувствительности. Матка увеличивается не только при лейомиомах, но и при объемных процессах, беременности, сильных воспалениях, поэтому для подтверждения диагноза выполняется лабораторная, визуальная, инструментальная (при необходимости) диагностика.
Наиболее информативное исследование при опухолях половых органов – ультразвуковое. Миоматозный очаг визуализируется как округлое образование (единичное или множественное) пониженной эхогенности. Опухоль имеет меньшую плотность, чем миометрий. Определяется локализация, количество очагов, форма, рост, структура.
Поскольку эта патология гормонозависимая, то исследуется кровь на концентрацию половых гормонов. Выполняется общий анализ крови и мочи. Кровь может показать воспаление, анемию, анализ мочи – инфицирование половых путей, молочницу, эритроциты (кровь в моче).
При обследовании пациентки на кресле гинеколог берет мазок на микрофлору (определяется патогенный возбудитель при воспалительном процессе), онкоцитологию (выявляются диспластические процессы), ПЦР-тестирование (выявляются возбудители ЗППП).
Для дифференциальной диагностики или для уточнения диагноза проводится МРТ. Биопсия необходима при подозрении на злокачественный процесс. Забор биоптата может быть осуществлен при гистероскопии, кольпоскопии или лапароскопии.
Объемная опухоль представляет опасность при беременности. В этом случае диагностика и лечение имеют особые нюансы, но лучше планировать беременность и избавиться от опухоли до зачатия, чтобы все риски при вынашивании свести к минимуму.
Лечение субмукозной миомы до сих пор сводилось к хирургическому удалению образования вместе с маткой. Сегодня в некоторых случаях обходятся консервативной терапией при динамическом наблюдении: если узел маленький и желательно единственный, отсутствуют симптомы и деформация маточной полости, отмечается медленный рост, наблюдается уменьшение или остановка роста опухоли при лечении. Тогда выжидательная тактика оправдана, что позволяет обойтись без операции или отсрочить ее, если на данный момент имеются противопоказания.
Из лекарственных средств назначаются кровоостанавливающие, противоопухолевые, противовоспалительные, симптоматические, гормональные, препараты железа. Использование антагонистов ГнРГ приводит к уменьшению размеров опухоли и позволяет подготовиться к операции или применению безоперационной технологии.
Показания к хирургическому лечению фибромиомы:
- крупные размеры узлов;
- кровотечения во время месячных и ациклические;
- быстрый рост;
- субмукозное расположение очагов;
- перекрут ножки;
- сочетание лейомиомы с опухолями придатков;
- деформация маточной полости;
- сдавление соседних органов (кишечник, мочевой пузырь, мочеточник);
- растущая опухоль при климаксе.
Варианты хирургического лечения миомы матки:
| Лечебная методика | Особенности проведения и результат |
| Эмболизация артерий | Маточные артерии закупоривают эмболизационным материалом для прекращения артериального кровотока в результате чего миоматозные узлы замещаются соединительной тканью. Это распространенный малоинвазивный лечебный метод, не требующий анестезии. Пребывание в стационаре занимает один день. |
| Лазерная абляция | Лучом лазера точечно воздействуют на онкоочаг, приводя к его гибели. |
| ФУЗ-абляция (ультразвуковая абляция) | Высокоинтенсивным ультразвуковым лучом воздействуют на соединительную ткань фибромиомы через брюшную стенку. Ткани подвергаются деструкции, наступает термический некроз. На сегодня медицина располагает МРТ-аппаратурой с вмонтированным ультразвуковым излучателем, поэтому вся процедура осуществляется под МРТ-контролем. Здоровые ткани не повреждаются, наркоз и госпитализация не нужны. |
| Лапароскопия | Диагностика и удаление небольших единичных очагов в ходе одной процедуры. |
| Гистероскопия | Удаляются субмукозные узлы |
| Лапаротомия | Операция с абдоминальным доступом (через разрез брюшной стенки) проводится редко, когда есть ограничения к проведению щадящих процедур. |
| Гистерэктомия | Матку удаляют вместе с опухолью при значительных ее размерах, сдавлении органов, регулярных кровотечениях, приведших к большой потери крови, анемии или геморрагическому синдрому. |
Субмукозная миома матки может возникнуть в любом возрасте, к сожалению, специфической профилактики против ее появления нет.
Профилактические меры общие:
- активный образ жизни;
- своевременное лечение воспалений мочеполовой сферы и ЗППП;
- пользоваться контрацепцией для избегания абортов;
- не игнорировать любые проявления гинекологических проблем, сразу обращаться к врачу;
- проходить профосмотры;
- стараться родить впервые до 22 лет, второй раз – до 25 лет, последующие разы – до 35 лет;
- при наследственных рисках наблюдаться у специалиста;
- избегать ультрафиолета.
Заболевание наиболее часто диагностируют в возрасте 30–35 лет.
Для диагностики и лечения субмукозной миомы запишитесь на прием к высококвалифицированному специалисту репродуктивной клиники «АльтраВита». Инновационная диагностическая аппаратура и собственная лаборатория позволяют в короткие сроки получить достоверные результаты, поставить диагноз, назначить лечение. Если фибромиома осложнилась бесплодием, то доктора клиники помогут забеременеть с помощью экстракорпорального оплодотворения.
источник