Целью обследования бесплодных пар является определение причин бесплодия для разработки рекомендаций по имеющимся способам лечения и оценки шансов эффективности такого лечения.
Примерно в 30% случаев бесплодных пар причина бесплодности только в женщине, в 30% случаев – только в мужчине, в 30% случаев проблемы определяются у обоих партнеров. В 10-15% случаев первопричина не может быть установлена современными методами диагностики. Рассмотрим основные причины бесплодия у женщин и мужчин.
Это — наиболее частая причина женского бесплодия, однако в данном случае велики и шансы на успешное лечение. Обычно женщины обращаются к врачу по причине нерегулярного менструального цикла или аменореи. Однако дисфункция овуляции может возникнуть и при регулярном цикле. Иногда женщины замечают увеличение количества волос на лице и теле, выделение молока из молочных желез и т.д.
Расстройства овуляции можно классифицировать следующим образом:
- ановуляция, т.е. отсутствие овуляции;
- нерегулярная овуляция;
- недостаточность лютеиновой фазы.
Данная проблема встречается примерно в 20-25% случаев бесплодия. Причины овуляторной дисфункции репродуктивной системы могут быть первичные и вторичные.
В данном случае проблема — в самих яичниках, т.е.:
- Яичники были удалены хирургическим путем.
- Яичники были повреждены в результате радиотерапии или химиотерапии при лечении рака.
- В яичниках нет яйцеклеток (к примеру, как при синдроме Тернера), либо в них мало яйцеклеток, что приводит к ранней менопаузе, встречающейся у 1-2% женщин в возрасте до 40 лет.
- Женщина родилась без яичников.
- Поликистоз яичников.
В данном случае источником проблем являются не яичники, но недостаток гормонов, выделяемых гипофизом или гипоталамусом. Причины могут быть следующие:
- Сильный стресс.
- Недавняя значительная потеря или набор веса.
- Некоторые наркотики.
- Прогрессирующая опухоль.
- Излишнее выделение гормона пролактина (гиперпролактинемия).
- Расстройства, связанные с щитовидной железой и надпочечниками.
Данное расстройство определяется либо недостаточностью секреции прогестерона желтым телом, или расстройством реакции слизистой оболочки матки на стимуляцию гормонами. Это приводит к неготовности слизистой оболочки матки для имплантации эмбриона. Установлено, что недостаточностью лютеиновой фазы страдает от 3 до 20 % бесплодных пар.
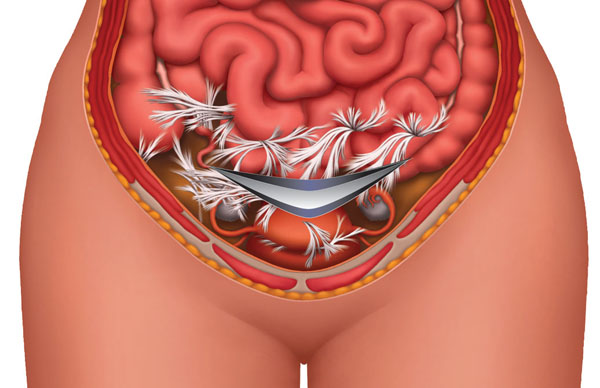
Повреждение труб – распространенная причина бесплодия. Повреждение фимбрий может снизить или полностью лишить их способности задерживать яйцеклетки и направлять их в фаллопиевы трубы. Спайки вокруг трубы могут привести к искривлению трубы или снизить подвижность фимбрий, таким образом влияя на их способность улавливать яйцеклетки.
Повреждение клеток слизистой оболочки труб может помешать сперматозоидам достичь яйцеклетки или существенно снизить шансы оплодотворения. Закупорка труб может препятствовать достижению сперматозоидом яйцеклетки или продвижению оплодотворенной яйцеклетки в матку и увеличивает частоту наступления внематочной беременности. Закупорка труб может быть проксимальной или дистальной. Первый тип закупорки располагается ближе к матке, а второй располагается у фимбрий.
Большинство женщин не знают о повреждении труб, пока не пройдут обследование на предмет бесплодия. Тем не менее, некоторые женщины испытывают сильные боли во время менструации, хронические или повторяющиеся тазовые боли или слабость, месячные наступают нерегулярно или протекают тяжело.
Данная проблема встречается в 15-25% случаев патологий женской половой системы.
Инфекция является наиболее частой причиной повреждения труб — в особенности, если инфекция протекает без лечения или проводится неадекватное и несвоевременное лечение:
- Перенесенная брюшная инфекция.
- Болезни, передающиеся половым путем (хламидиоз, гонорея).
- Спираль может привести к инфекции матки, которая, в свою очередь, может распространиться в трубы.
- Распространение инфекции из внутренних органов (аппендицит, инфекция пищеварительного тракта).
- После аборта, выкидыша или родов инфекция может распространиться в трубы.
Любая операция, затрагивающая фаллопиевы трубы, яичники и матку может привести к возникновению спаек. Полостные операции также могут привести к спайкам, которые, в свою очередь, могут повлиять на функционирование труб.
Спайки представляют собой сплетения рубцовой ткани, которые соединяют между собой органы и ткани. Спайки возникают не только в результате операций, но могут также быть вызваны воспалением.
Большинство спаек не имеют симптомов, но иногда они могут приводить к хроническим болям в тазовой области, а также могут вызывать кишечную непроходимость.
Адгезиолизис – это хирургическая процедура, проводимая для освобождения органов, кишечника или фаллопиевых труб от рубцовой ткани. Она может проводиться через небольшой разрез возле пупка (лапароскопия) или через разрез в брюшной полости (лапаротомия). Исход адгезиолизиса обычно удовлетворительный, несмотря на то, что спайки могут появиться снова.
Перенесенная внематочная беременность может вызвать повреждение фаллопиевых труб.
Патологии органа в ходе внутриутробного развития женского плода — порок развития труб.
Состояние эндометриоза может привести к рубцеванию труб, спайкам и в серьезных случаях – к закупорке труб.
Гидросальпинкс — это закупоренная, делатированная, заполненная жидкостью фаллопиева труба, ставшая таковой в результате перенесенной ранее тазовой инфекции. При случаях средней тяжести фертильность может быть восстановлена путем хирургического вмешательства, либо можно по желанию прибегнуть к ЭКО. Имеются данные о том, что гидросальпинкс снижает шансы на успешное ЭКО и увеличивает риск выкидыша. Поэтому некоторые врачи советуют удалять или окклюдировать гидросальпинкс до проведения ЭКО.
Термин «необъяснимое бесплодие» (или бесплодие неясного генеза) определен как неспособность семейной пары зачать ребенка после одного года незащищенных половых актов несмотря на то, что после тщательного обследования партнеров не было выявлено очевидных причин бесплодия (нет установленных причин бесплодия ни у мужчины, ни у женщины).
Как часто встречается необъяснимое бесплодие?
Примерно для 10-25% бесплодных пар причина бесплодия не определена. Тем не менее, фактические цифры зависят от масштаба проводимых исследований.
Каковы возможные причины необъяснимого бесплодия?
- Дефектная фимбрия (не может захватить яйцеклетку при овуляции).
- Низкая оплодотворяющая способность спермы.
- Дефектный эндометрий, который не позволяет закрепиться эмбриону.
- Синдром лютеинизации неовулировавшего фолликула (фолликул не может выделить яйцеклетку в период овуляции, что приводит к задержанию яйцеклеток в желтом теле).
- Психологические причины.
- У 40% женщин с необъяснимым бесплодием причины могут быть связаны с иммунной системой (Путовский и др. (Putowski et al) 2004).
Исследователи из Медицинского центра Колумбийского университета в 2011 году сообщили об учащении случаев глютеновой болезни среди женщин с бесплодием неясного генеза(5,9%).
Несмотря на то, что цифры по результатам исследования не велики, были сделаны следующие заключения: «Диагностирование глютеновой болезни у бесплодных женщин было бы целесообразно, если бы дешевая и безопасная терапия соответствующей диетой могла увеличить шансы на зачатие.
Термин эндометриоз относится к патологическому состоянию, при котором клетки такого же строения как те, что покрывают внутреннюю поверхность матки, размещаются снаружи матки. Например — на связке, поддерживающей матку, яичниках, фаллопиевых трубах, во влагалище, полости таза, мочевом пузыре, прямой кишке и т.д.
У пациенток, страдающих эндометриозом, эти клетки реагируют на ежемесячное изменение гормонального фона.
Когда у женщины, страдающей эндометриозом, наступают месячные, в течение всего периода эндометрий выделяет слизь. То же самое происходит с клетками в очагах эндометриоза; но так как из-за расположения таких клеток слизь не может найти выход, она формирует отеки, наполненные венозной кровью (так называемая «шоколадная» киста), что приводит к хроническому воспалительному процессу и спайкам, которые могут повредить трубы.
Несмотря на то, что результаты исследований в США показали повышенный риск возникновения некоторых типов рака яичников у женщин с эндометриозом в анамнезе (The Lancet Oncology 2012), большинство женщин, страдающих эндометриозом, не заболевают раком яичников.
Эндометриоз чаще возникает у женщин от 30 до 40 лет, но иногда может встречаться и у женщин моложе 30.
Несмотря на то, что у некоторых пациентов эндометриоз протекает бессимптомно, для многих эта болезнь непосредственно влияет на их физическое, умственное и социальное состояние. Некоторые пациентки могут испытывать значительную боль во время месячных или при половом акте. Месячные у таких пациенток протекают тяжело, с обильными выделениями. Некоторые пациентки могут испытывать боли в нижней части живота, в области таза и поясницы.
Вагинальное обследование может показать слабость и утолщение поддерживающих связок матки у женщин с эндометриозом. Большинство женщин с эндометриозом фертильны, однако некоторые женщины могут испытывать трудности с зачатием.
Анатомическая деформация фаллопиевых труб и яичников, вызванная серьёзны эндометриозом, а также диспареуния (болевые ощущения при половом акте) могут объяснить механическую причину бесплодия. Точный механизм влияния слабого и среднего эндометриоза на фертильность полностью не изучен. Возможно, что эндометриоз оказывает неблагоприятное воздействие на формирование яйцеклетки, на способность сперматозоида связываться с яйцеклеткой, на оплодотворение, функцию труб и имплантацию эмбриона.
Единственный способ диагностирования эндометриоза – лапароскопия, которая дает возможность оценить степень эндометриоза и состояние фаллопиевых труб. Имеется несколько различных систем классификации эндометриоза, но наиболее широко используется система Американского общества репродуктивной медицины (ASRM), в соответствии с которой эндометриоз классифицируется по четырем стадиям: слабый, средний, умеренный и сильный. Между интенсивностью и распространенностью эндометриоза существует незначительная корреляция.
Ультразвуковое сканирование, компьютерная томография и магнитно-резонансное исследование могут идентифицировать кисты на яичниках. Однако такая техника не может применяться для точной диагностики эндометриоза.
Данная проблема встречается среди 4-8% общего женского населения и среди 10-15% среди бесплодных пар.
Причины возникновения в точности неизвестны. Тем не менее, наиболее широко принятое объяснение причин возникновения эндометриоза состоит в том, что во время менструации жизнеспособные клетки из слизистой оболочки матки попадают в фаллопиевы трубы и в брюшную полость, где они закрепляются. У большинства женщин такие клетки уничтожаются и выводятся из организма иммунной системой. Однако, у некоторых женщин такие клетки имплантируются и размножаются — возможно, из-за расстройства иммунной системы женщины.
Цервикальная слизь — это желеобразная субстанция, продуцируемая цилиндрическим эпителием цервикального канала. Ее консистенция и состав меняется в течение менструального цикла. Непосредственно перед овуляцией и под воздействием гормона эстрогена она становится более жидкой и обильной, что позволяет сперматозоидам продвигаться вперед к яйцеклетке.
После овуляции и под воздействием прогестерона слизь становится густо и клейкой, что делает ее непроницаемой для спермы. Жизнеспособные перматозоиды могут находится в слизи несколько дней. Таким образом, цервикальная слизь является своеобразным резервуаром для спермы.
Враждебность цервикальной слизи – это неспособность сперматозоидов выживать в этой среде. Значение враждебности цервикальной слизи спорно, согласно мнению многих специалистов по бесплодию. Проблемы с цервикальной жидкостью. как правило, не имеют симптомов. Данная проблема встречается в 1-2% случаев.
- Слизь слишком клейкая и густая (и ее недостаточно для того, чтобы сперматозоиды передвигались по ней). Это может быть результатом недостаточной стимуляции эстрагеном цервикальных желез (т.е. неправильно выбранное время теста или отсутствие овуляции), либо слабая деятельность цервикальных желез из-за инфекции или повреждения, вызванного операцией, как это может произойти после клиновидной биопсии.
- Состав слизи антиспермальные антитела.
- Аномальная или дефектная сперма.
Мужское бесплодие определяется как неспособность мужчины зачать ребенка. Несмотря на то, что мужское бесплодие может ассоциироваться с импотенцией, многие бесплодные мужчины ведут абсолютно нормальную полноценную половую жизнь.
Мужское бесплодие может классифицироваться на четыре основных типа:
- Отсутствие спермы (азооспермия) является причиной мужского бесплодия в 3-4% случаев.
- Недостаточное количество (олигоспермия) или качество спермы, например слабая подвижность (астенозооспермия), или высокое содержание аномальной спермы (тератозооспермия) или множественные дефекты спермы, называемые олигоастенотератозооспермия (OATS), антиспермальные антитела, и т.д. Данная подгруппа может составлять 90% случаев мужского бесплодия.
- Дисфункциональная сперма. Несмотря на имеющуюся нормальную спермограмму , сперма имеет недостаточную или дефектную оплодотворяющую способность, что ведет к полной неспособности зачатия или слабой оплодотворяющей способности при ЭКО. Это является причиной мужского бесплодия в 3-6% случаях.
- Неспособность эякулировать во влагалище. Это является причиной мужского бесплодия в 4-6%.
У большинства мужчин, страдающих бесплодием, физически осмотр и обследование гениталий не выявляют причин бесплодия. Но в некоторых случаях могут быть выявлены аномалии — например, недостаточный волосяной покров на лице и на теле, увеличенная грудь, не опустившееся яичко, маленькие яички или варикоцеле.
Мужское бесплодие является проблемой у 20-30% семейных пар, испытывающих трудности с зачатием.
Отсутствие спермы при эякуляции.
Возможные причины могут включать в себя неспособность яичек генерировать сперму; либо яички производят сперму, но из-за того, что семявыводящий канал либо заблокирован либо не развился, при эякуляции сперма не наблюдается. В большинстве случаев у мужчин, яички которых не вырабатывают сперму, для этого нет очевидных причин. Однако у некоторых имеется в анамнезе травма яичек, перенесенная свинка после наступления половой зрелости, либо гипофиз не вырабатывает достаточного количества гонадотропного гормона.
Химиотерапия или радиотерапия при раке могут также привести к повреждению яичников.
Генетические дефекты, такие, как хромосомная аномалия, например синдром Клайнфельтера и Y-хромосомная делеция (небольшая аномалия в области Y-хромосомы, которая влияет на фертильность, синдром Каллмана (неспособность гипофиза к секреции гонадотропин-рилизинг гормона)также могут привести к отсутствию спермы при эякуляции.
Некоторые случаи врожденного двустороннего отсутствия семявыводящего канала связывают с кистозным фиброзом. В некоторых случаях отсутствие спермы при эякуляции является результатом ретроградной эякуляции (во время эякуляции сперма вместо влагалища попадает в мочевой пузырь). Это редкое состояние и встречается менее, чем у 1% мужчин, страдающих бесплодием.
Ретроградная эякуляция может быть следствием операций (удаление простаты) и может быть побочным эффектом употребления некоторых препаратов. Так как сперма нормальная, ее можно выделить из мочи и использовать для осеменения при ЭКО.
Мужское бесплодие вследствие недостаточного качества и количества спермы.
Это может произойти из-за многих факторов — таких, как гормональная недостаточность, варикоцеле, инфекция, применение препаратов (антидепрессантов, гипотензивных средств, анаболических стероидов), употребление никотина и наркотиков, злоупотребление алкоголем, ожирение. Другими причинами могут быть частые горячие ванны и посещение сауны. Рак яичек также связывают с повышенным риском нарушения выработки спермы (это часто встречается у мужчин средних лет, у которых риск увеличивается, если в анамнезе есть неопущение яичка). Более того, антиспермальные антитела неблагоприятно влияют на выработку спермы. У 25% пациентов причина бесплодия не определена.
Мужское бесплодие вследствие недостаточной оплодотворяющей способности.
Такое бесплодие может иметь место по причине дефектных акросом, аномального движения латеральной головки сперматозоидов, неспособности сперматозоидов прикрепиться к прозрачной оболочке яйцеклетки, излишка свободных радикалов кислорода в семени, фрагментации ДНК спермы.
Мужское бесплодие вследствие неспособности эякулировать во влагалище
Имеет место при пониженном либидо, импотенции, преждевременной эякуляции или неспособности к эякуляции, и т.д..
Многие женщины, имеющие проблемы с маткой, могут не иметь проблем с зачатием ребенка, но у них могут возникать проблемы с сохранением беременности из-за склонности к выкидышу. У большинства женщин не проявляется никаких симптомов; некоторые могут иметь скудные месячные и, если у женщины нет матки, у нее вообще не будут наступать месячные (однако следует помнить, что может быть много причин для отсутствия месячных). Некоторые пациентки могут жаловаться на обильные месячные (из-за фибромы). Проблема встречается в 2-5% случаев.
Фибромы — это доброкачественные круглые образования на мышцах матки; они особенно распространены среди женщин репродуктивного возраста. От одно пятой до одно трети всех женщин имеют фибромы. Фибромы наиболее распространены среди некоторых расовых групп — таких, как африканские и афро-карибские женщины.
Размеры фибром могут варьироваться от нескольких миллиметров до размера плода на последних сроках беременности. Они также могут иметь различное расположение, либо внутри стенки полости (внутристеночная), выпячивающиеся снаружи стенки полости матки (субсерозная) или выпячивающаяся внутри стенки полости матки (субмукозная).
Фиброма матки
Фибромы могут проникать внутрь или наружу матки (на ножке). Некоторые женщины, имеющие фибромы, не чувствуют вообще никаких симптомов; иные могут иметь симптомы, такие, как обильные месячные, обильные болезненные месячные и вздутие живота. Все эти симптомы зависят от размера, количества и расположения фибром.
Большинство женщин, имеющих фибромы, фертильны и не испытывают проблем по сохранению беременности. Однако, если фиброма существенно деформирует полость матки, это может помешать имплантации эмбриона. Фиброма также может сместить фаллопиевы трубы и яичники.
Большинство фибром диагностируются ультразвуковым исследованием либо в области живота (трансабдоминальное сканирование) или путем трансвагинального сканирования. Иногда может потребоваться магнитно-резонансное сканирование для обеспечения большей информации о местоположении фибром. Фибромы могут быть диагностированы также операционным путем -например, лапароскопией или гистероскопией. Также можно применить гистеросальпинографию.
Маточные полипы (эндометриальный полип)
Полипы на матке — это маленькие доброкачественные опухоли, свисающие в полость матки. Эндометриальные полипы очень распространены и могут достигать нескольких сантиметров в длину. Некоторые женщины с эндометриальным полипом не испытывают никаких симптомов, некоторые могут иметь нерегулярные и иногда обильные месячные. Эндометриальные полипы могут мешать зачатию, «играя роль» спирали. Имеются данные о том, что удаление крупных полипов до проведения лечения бесплодия и ЭКО могут повысить количество беременностей. В общем, значение полипов относительно бесплодия зависит от их типа, размера и расположения.
Внутриматочные спайки, известные как синдром Ашермана — это рубцовая ткань внутри полости матки, которая может привести к отсутствию месячных, может препятствовать зачатиюis и может повысить риск выкидыша.
Как очень тонкий, так и излишне толстый эндометрий может снизить шансы на зачатие. В целом наиболее подходящая толщина эндометрия 8-12 мм, если она измерялась с помощью УЗИ на 10-12 день цикла.
Насколько распространена проблема забытой спирали (ВМПС? Опубликованных данных о частоте случаев забытой спирали не существует. Тем не менее, ученые считают, что проблема скорее всего недооценивается, или о ней нет достаточного количества информации. Несмотря на то, что такие случаи редки, важно учитывать вероятность того, что забытая спираль может служить причиной необъяснимого бесплодия (Маркус и др. Фертильность Стерильность, 2011).
Снимок УЗИ забытой спирали внутри матки
В момент имплантации между эмбрионом и иммунными клетками организма происходит сложное иммунологическое взаимодействие. Это важно для успешной имплантации и продолжения беременности. Взаимодействие происходит путем обмена цитокинами.
Расстройства иммунной системы могут вести к проблемам с репродуктивностью на разных этапах процесса: необъяснимое бесплодие, повторные неудачные ЭКО или ИКСИ, а также привычные самопроизвольные аборты.
T-клетки — это иммунные клетки, которые продуцируют вещества, известные как цитокины (иммунные молекулы, которые контролируют как иммунные, так и иные клетки). Есть два типа Т-клеток: Th1 (цитотоксичные T-клетки) продуцируют провоспалительные цитокины, такие, как интерлейкин-2, интерферон и фактор некроза опухолей ФНО-альфа (TNF ), которые атакуют клетки, инфицированные вирусами и опухолевые клетки.
Th2 (Т-хелперы) продуцируют цитокины, которые противодействуют эффекту цитокинов, продуцируемых Th1 (антивоспалительный), такие, как интерлейкины. Они также производят факторы роста, которые регулируют другие иммунные клетки. Th2 и Th1 обычно находятся в равновесии. При нормальной беременности баланс нарушается в сторону избытка Th2, при этом избыток Th1 может привести к прерыванию беременности.
Естественные киллерные Т-клетки характеризуются экспрессией поверхностных антигенов клетки. Все ЕК Т-клетки происходят из стволовых клеток костного мозга и после созревания будут либо циркулировать в крови или мигрируют и оседают в тканях, таких, как эндометрий. ЕК клетки играют важную роль в защите нашего организма от опухолей и вирусных инфекций. Они определяют их среди нормальных клеток, распознавая поверхностные молекулы, известные как ГКГ. ЕК клетки активируются, когда рецепторы на их поверхности связываются с этим специфическим антигенным комплексом своим ГКГ. Когда ЕК клетки активируются они продуцируют цитотоксические цитокины, такие, как ФНО-альфа, которые уничтожают клетки, инфицированные вирусами.
Антитела — это вещества, продуцируемые В-лимфоцитами в ответ на такие патогенные факторы, как бактерии. Антитела попадают в кровь и в ткани. Обычно они защищают наш организм от инородных тел, таких, как бактерии и вирусы. По непонятным причинам тело может вырабатывать антигены к своим собственным клеткам.
- Антиспермальные антитела могут присутствовать у одного из партнеров или у обоих. Они могут присутствовать либо в крови, либо в выделениях половых путей — таких, как цервикальная слизь и эякулят. Существуют различные типы антител; например IgG, IgA и IgM. Антиспермальные антитела в семенной жидкости делают сперму не способной к оплодотворению, заставляя сперматозоиды склеиваться и не давая им высвобождаться. У женщин антиспермальные антигены могут мешать процессу транспортировки спермы и оплодотворению. Частота возникновения патологии — 1-2%. Причина возникновения антиспермальных антител неизвестна; отмечена связь с генитальными инфекциями, травмами яичек, варикоцеле, вазэктомией и процедурой обратной вазэктомии.
- Соответствие DQ альфа у пар: каждый человек наследует два числа DQ от своих родителей. Плод распознается как инородное тело, так как антиген лейкоцитов человека (HLA) отца отличен от материнского антигена. Мать производит блокирующие антигены (защитные антитела). Если HLA отца очень схож с материнским, эмбрион не будет защищен, так как он не сможет отделить себя от матери, что приведет к недостатку блокирующих антител для защиты плода и беременность может прерваться.
- Антифосфолипидный синдром: фосфолипиды присутствуют на клеточных мембранах всех клеток; они являются склеивающими молекулами, играющими важную роль в имплантации эмбриона. Антифосфолипидные антитела (антикардиолипины и волчаночный антикоагулянт) заставляют кровь женщины быстро коагулировать, перекрывая подачу крови ребенку. Наследственные тромбофилии (фактор V Ляйдена, мутация протромбина, протеин С, протеин S, недостаток антитромбина, и т.д.) связаны с повышенным риском привычного невынашивания и возможно, с повторяющимися неудачными ЭКО.
- Мать может вырабатывать антитела ДНК или продуктов распада ДНК своего ребенка, таких, как АНА.
- Избыток или гиперактивность ЕК клеток может повредить клетки, из которых состоит плацента и эндокринная система, продуцирующая гормоны, необходимые для беременности. Некоторые лаборатории определяют наличие более 12% ЕК клеток в крови женщины с повторяющимся неудачным ЭКО, как аномальные.
Некоторые бесплодные пары могут испытывать сложности с зачатием из-за проблем коитуса или неправильным выбором времени полового акта (нечастые половые акты или половые акты, происходящие в основном в начале или в конце цикла). Проблема коитуса может также появиться после того, как сексуально активная пара была признана бесплодной. Для некоторых пар половые отношения становятся необходимостью, нежели естественным процессом занятия любовью. Обследование на предмет бесплодия само по себе приносит паре много стресса.
Многие мужчины и женщины страдают долгие годы, не обращаясь за советом или за помощью. Это часто случается из-за того, что им неизвестно, что во многих случаях лечение может быть эффективным. Некоторые не знают, к кому обратиться за советом, а другие испытывают слишком сильное чувство стыда, чтобы обратиться за помощью. Пациенты не могут раскрыть полноту своих сексуальных проблем из-за чувства стыда или из-за страха сделать больно своему партнеру.
Причина проблем сексуального характера может быть физическая или психологическая. Однако, в большинстве случаев она включает как физические, так и психологические факторы, баланс которых может варьироваться.
Проблема коитуса требует соответствующего обследования и лечения. К сожалению, разговор о своих сексуальных проблемах, включая расстройства и трудности — это часто некомфортная ситуация. Когда причины в основном психологические, нормальная половая функция может быть восстановлена после прохождения психосексуальной терапии. Во многих случаях нужно лишь провести курс полового воспитания для обоих партнеров. Некоторые мужчины волнуются из-за размера их пениса и их способности зачать ребенка. Обычно размер пениса не играет роли, если имеет место пенетрация.
Если причина проблем с коитусом в основном физического характера, нормальная половая жизнь не восстановится без хирургического или медикаментозного решения. Проблема встречается в 2-3% случаев.
- Эмоциональный и финансовый стресс;
- Семейная дисгармония;
- Волнения о недостаточной половой активности, боязнь наступления беременности;
- Депрессия;
- Неадекватное или отсутствующее половое воспитание;
- Половые проблемы у партнера;
- Психологическая травма — сексуальное насилие, изнасилование, травматические роды.
- Повреждение специального нерва, который отвечает за эрекцию. Это может быть результатом травмы, такой, как повреждение спинного мозга, операции, такой, как простатэктомия или операция стенки мочевого пузыря, или заболевания, такие, как множественные склерозы.
- Недостаточны кровоток в пенисе, т.е. заблокированные артерии.
- Хронические заболевания, такие, как почечная или печеночная недостаточность.
- Побочные эффекты от прописанных лекарств; например, лекарства, понижающие кровяное давление.
- Диабет (30% диабетиков страдают от каких-либо половых расстройств).
- Гормональные нарушения, например гиперпролактинемия или низкий уровень тестостерона.
- Курение.
- Алкоголизм и злоупотребления наркотиками.
- Врожденные аномалии пениса.
- Болезненный шрам (например, эпизиотомия).
- Инфекция.
- Врожденные аномалии, такие, как плотная девственная плева и необычно узкий вход во влагадище.
- Эндометриоз.
Выражается фригидностью, отсутствием либидо.
Преждевременная эякуляция — мужчина достигает оргазма и эякулирует до того, как ему бы этого хотелось.
Отсутствие оргазма — неспособность испытывать оргазм путем мастурбации или коитуса. Несмотря на то, что для зачатия женщине не нужно достигать оргазма, неполноценная половая активность может привести к напряжению в семье и стрессу.
Поздняя эякуляция — неспособность достичь оргазма, даже при удовлетворительной эрекции. Иногда задержанная эякуляция выборочна (мужчина может достигать оргазма при мастурбации, но не во время коитуса).
Эректильная дисфункция (ЭД) — обычно называемая импотенцией неспособность мужчины иметь и сохранять эрекцию, удовлетворительную для полового акта.
Диспареуния — боль, испытываемая при половом акте. Диспареуния может быть поверхностной, когда женщина испытывает боль в вульве или во влагалище во время пенетрации. Глубокая диспареуния возникает когда женщина испытывает болезненные ощущения в тазу, в органах, окружающих верхнюю часть влагалища.
Вагинизм (спазм влагалища) — неспособность женщины расслабить мышцы влагалища, что препятствует пенетрации со стороны мужчины. Вагинизм — это наиболее распространенная причина диспареунии. Он может возникать как у женщин, никогда ранее не беременевших, так и у женщин, перенесших беременность.
источник
Препарат Кетанов показал высокую эффективность в симптоматическом лечении всех видов болевого синдрома у пациенток с тазовой болью. С учетом механизмов воздействия препарата на причины боли его использование является патогенетически обоснованным.
Ключевые слова: тазовая боль, эндометриоз, спаечный процесс, дисменорея, Кетанов.
Russian University of Peoples’ Friendship, Moscow Ketanov has shown a high efficacy in the symptomatic treatment of all types of pain syndrome in female patients with pelvic pain. By taking into account the mechanisms of action of the drug on the causes of pain, its use is pathogenetically warranted.
Key words: pelvic pain, endometriosis, adhesive process, dysmenorrhea, Ketanov.
Боль — один из наиболее частых симптомов, сопутствующих эндометриозу и спаечному процессу в малом тазу: она проявляется в виде дисменореи, диспареунии и хронической (нециклической, неменструальной) тазовой боли. Так, при лапароскопии по поводу хронической тазовой боли эндометриоз был диагностирован в 33% случаев, у пациенток без тазовой боли и бесплодия — лишь в 5% [1, 9]. Спаечный процесс выявляется, по данным литературы, примерно у 40% больных, обращающихся по поводу различных вариантов тазовой боли [14]. В последнее время особую роль в патогенезе данного заболевания, по результатам ряда исследователей, играют нарушения ангиогенного баланса [3, 22].
Согласно МКБ-10, боли, связанные с эндометриозом, можно отнести к группе «Болевые и другие состояния, связанные с женскими половыми органами и менструальным циклом» (N94), включающие вторичную дисменорею (альгодисменорею, т.е. болезненные менструации, связанные с наличием органической причины), хроническую тазовую боль, овуляторную боль и диспареунию. Несмотря на достаточно давно доказанную связь эндометриоза и спаечного процесса с тазовой болью, механизмы боли при этих заболеваниях все еще до конца не ясны.
Около половины пациенток с эндометриозом обращаются в клиники по поводу бесплодия, при этом практически у каждой 2-й из них в анамнезе есть указания на наличие того или иного вида болевого синдрома.
Полученные данные совпадают с высказываемым в литературе мнением об отсутствии взаимосвязи между стадией распространения эндометриоза, длительностью заболевания и клиническими проявлениями [3, 5, 18]. Давность существования сопутствующих жалоб свидетельствует о том, что перитонеальный эндометриоз и спаечный процесс развиваются в малом тазу, по всей вероятности, намного раньше, чем пациентка обращается по поводу бесплодия. Это связано, по нашему мнению, с несколькими факторами:
Целью настоящего исследования была клиническая оценка эффективности препарата Кетанов (Ранбакси) при симптоматическом лечении болевого синдрома в случае эндометриоза и при спаечном процессе в малом тазу.
Наблюдали 60 пациенток с бесплодием, лечившихся в ГКБ № 79 (на базе кафедры акушерства, гинекологии и репродуктивной медицины ФПК МР РУДН). Диагноз перитонеального эндометриоза и тазовых перитонеальных спаек (ТПС) был верифицирован при проведении лапароскопии. Согласно эндоскопическому анализу, у 25 (41,7%) пациенток был диагностирован перитонеальный эндометриоз, у 35 (58,3%) — ТПС. Из исследования были исключены пациентки с сопутствующей гинекологической патологией.
По результатам тестов функциональной диагностики и определения уровня половых гормонов были отобраны пациентки без эндокринных нарушений. Инфекционный скрининг, включающий микроскопическое исследование отделяемого из влагалища и анализ соскоба эпителиальных клеток цервикального канала на наличие антигенов вирусов, хламидий, микоплазм, проводили с целью исключения воспалительных процессов органов малого таза.
Выраженность болевого синдрома изучали (после получения информированного согласия) с помощью Визуальной аналоговой шкалы боли: пациенткам предлагалось отметить на аналоговой шкале, маркированной от 0 (отсутствие боли) до 100 мм (наиболее значительная боль) выраженность болевого синдрома (в баллах: 1 мм — 1 балл) при отсутствии какого-либо лечения. В период предоперационного обследования всем пациенткам с жалобами на различные виды болевого синдрома предлагалось с целью симптоматического лечения использовать препарат Кетанов и вновь сделать отметку на шкале (без предоставления предыдущих показателей). При оценке до 3 баллов боль расценивалась как незначительная, от 3 до 7 — умеренная, от 7 до 10 — выраженная [13].
Кетанов (действующее вещество кеторолак) относится к группе нестероидных противовоспалительных препаратов (НПВП). Кеторолак оказывает выраженное анальгетическое действие, обладает также противовоспалительным и умеренным жаропонижающим эффектом. Механизм действия связан с неселективным угнетением активности фермента циклооксигеназы (ЦОГ) 1 и 2, главным образом в периферических тканях, следствием чего является торможение биосинтеза простагландинов (ПГ) — модуляторов болевой чувствительности, терморегуляции и воспаления. Кеторолак представляет собой рацемическую смесь [-]S- и [+]R-энантиомеров, при этом обезболивающее действие обусловлено [-]S-формой. Препарат не влияет на опиоидные рецепторы, не угнетает дыхания, не вызывает лекарственной зависимости, не оказывает седативного и анксиолитического действия. По силе аналгезирующего эффекта сопоставим с морфином, значительно превосходит другие препараты из данной группы.
После приема внутрь Кетанов ® хорошо всасывается в желудочно-кишечном тракте — максимальная концентрация (Сmах) в плазме крови (0,7-1,1 мкг/мл) достигается через 40 мин после приема натощак препарата в дозе 10 мг. Богатая жирами пища снижает максимальную концентрацию препарата в крови и задерживает ее достижение на 1 ч. 99% препарата связывается с белками плазмы крови, и при гипоальбуминемии количество свободного вещества в крови увеличивается. Биодоступность — 80-100%. Абсорбция при внутримышечном введении — полная, быстрая; Сmах после введения 30 мг препарата — 1,74-3,1 мкг/мл и 60 мг — 3,23-5,77 мкг/мл, время достижения Сmах — соответственно 15-73 и 30-60 мин. Время достижения равновесной концентрации (Css) при парентеральном и пероральном применении — 24 ч при назначении 4 раза в сутки (выше субтерапевтической) и составляет при внутримышечном введении 15 мг — 0,65-1,13 мкг/мл и 30 мг — 1,29-2,47 мкг/мл; после приема внутрь 10 мг — 0,39-0,79 мкг/мл. Объем распределения составляет 0,15-0,33 л/кг.
Противопоказания к использованию препарата:
Из исследования были исключены пациентки с противопоказаниями к назначению терапии препаратом Кетанов. Его назначали по требованию, максимальная суточная доза составила 4 таблетки (по 10 мг). Продолжительность курса не превышала 5 дней, как рекомендовано производителем.
Обследованные были в возрасте от 22 до 39 лет (средний возраст 30,5±0,3 года). Средний возраст менархе у женщин с бесплодием составил 12,5±0,28 года. Менструальный цикл установился сразу у преобладающего большинства обследованных (87,5%). Менструации были в основном регулярными и только у 3% больных — нерегулярными. Продолжительность менструального цикла у каждой 2-й обследованной составляла 26-29 дней; удлиненный цикл отмечен у 25,1%, укороченный ( -/- — и CD4 -/- мышей [6]. Идентичные механизмы активации Т-системы зарегистрированы при формировании как послеоперационных, так и постинфекционных спаек в брюшной полости и малом тазу. Более того, применение нейтрализующих антител, специфичных в отношении ИЛ17 или рецепторов, связывающих хемокины, достоверно снижает вероятность формирования спаек. Воспалительный генез боли при наличии спаек в малом тазу в настоящее время считается также доказанным.
Эндометриоидные гетеротопии содержат эстрогеновые и прогестероновые рецепторы, которые ответственны за высвобождение медиаторов воспаления, в частности ПГ Е2 и F. Подобный эффект обнаружен также в спайках малого таза. Эти вещества напрямую активируют нервные окончания, способствуя выделению медиаторов боли (гистамин, серотонин, простаноиды и др.) [8]. Доказано, что эктопический эндометрий вырабатывает большое количество ПГ, содержание которых коррелирует со степенью выраженности дисменореи [11]. Биосинтез ПГ регулируется ферментом ЦОГ2, содержание которой достоверно повышено в строме эктопического эндометрия [15]. Индукция ЦОГ, вероятнее всего, и является механизмом, посредством которого эстрогены стимулируют продукцию ПГ [7].
Кетанов обладает противовоспалительными свойствами, связанными с ингибированием ЦОГ, особенно в периферических тканях, что объясняет его эффективность в коррекции данного компонента болевого синдрома у обследованных пациенток.
Установлено также, что при аденомиозе, сопровождающемся дисменореей, зарегистрированы повышение экспрессии вазопрессинового α-Р- и окситоцинового рецепторов, а также морфологические изменения архитектоники матки, что доказывает роль дисперистальтики миометрия (нарушения сократимости — точнее, ее повышение) как фактора болевого синдрома. Поскольку Кетанов обладает антипростагландиновым эффектом, сопровождающимся релаксирующими матку свойствами, не исключено, что его эффективность дополняется также и этими патогенетическими свойствами.
Таким образом, Кетанов продемонстрировал высокую эффективность в симптоматическом лечении всех видов болевого синдрома у пациенток с эндометриозом и ТПС.
С учетом механизмов воздействия препарата на известные компоненты боли его использование является патогенетически обоснованным.
источник
Бесплодие является далеко не такой редкой проблемой, как может показаться. Более 5% населения планеты сталкивается с трудностями при зачатии ребенка. Причин может быть много: патологии матки, плохие характеристики спермы, антитела. Трубное бесплодие – отсутствие зачатия из-за патологии маточных труб. Составляет 25-30% от всех случаев бесплодия. Трубный фактор диагностируют как при первичном, так и при вторичном бесплодии.
Существует также трубно-перитонеальное бесплодие, когда закупорка располагается не в фаллопиевой трубе, а на границе с яичником. При несвоевременном лечении непроходимости диагностируют бесплодие, внематочную беременность и симптом хронических тазовых болей.
Женским бесплодием называют состояние, когда женщина детородного возраста не способна воспроизводить потомство. Есть две степени бесплодия: 1 степень (первичное), когда зачатия не было ни разу, и 2 степень (вторичное), когда у пациента уже есть дети.
Бывает абсолютное и относительное бесплодие. Абсолютное бесплодие зачастую связано с необратимыми пороками развития, которые нарушили функцию половых органов. Относительное бесплодие имеет причину, которую можно устранить и обеспечить восстановление репродуктивной функции. Трубное бесплодие относят ко второму типу.
Фаллопиевы или маточные трубы являются парным органом, который отвечает за перемещение яйцеклетки после оплодотворения в матку. Закупорка просвета трубы спайками или жидкостью препятствует свободному перемещению яйцеклетки. Смещение маточных труб спайками также приводит к бесплодию.
Фаллопиевы трубы прилегают к яичникам цилиндрическим воронкообразным каналом. По нему движется яйцеклетка. В здоровом женском организме маточные трубы устланы микроворсинками фимбриями. Их роль заключается в продвижении созревшей яйцеклетки к сперматозоидам.
Естественное оплодотворение происходит в другом отделе фаллопиевой трубы. Яйцеклетка перемещается обратно в матку благодаря сокращениям трубы. Клетке нужно 3-5 дней, чтобы преодолеть трубы и попасть в матку, где она крепится к ее внутренней поверхности.
Естественное зачатие совершается именно в фаллопиевых трубах. Любая патология этого участка половых органов может вызвать бесплодие. Самая частая причина – нарушение проходимости маточных труб. Данное явление диагностируют при образовании спаек или скоплении жидкости. Непроходимость останавливает яйцеклетку и она элементарно не может слиться со сперматозоидом.
Бывает полная или частичная непроходимость. При частичной одна труба может быть свободной или все будут не полностью перекрыты. При таком диагнозе шанс зачать ребенка естественным путем есть, но очень малый. Пока есть хотя бы один здоровый участок трубы, шанс забеременеть остается, но вероятность будет зависеть от размера отверстия. Полное непрохождение зачастую обусловлено скоплением жидкости в трубах (гидросальпинкс).
Бывает, что образовывается всего один рубец, но он прикрывает именно край маточной трубы, что тоже затрудняет процесс зачатия. Явление также называют частичной непроходимостью. Такие патологии повышают риск образования внематочной беременности.
Чаще всего непроходимость устраняют хирургическим путем. Для улучшения эффекта пациентке назначают препараты для стимуляции овуляции.
Непроходимость фаллопиевых труб может быть врожденной и приобретенной. Бывает, что девочки рождаются с аномальным строением матки и маточных труб. Приобретенная непроходимость может возникнуть на фоне эндокринного сбоя, сильного воспаления или болезни.
Непроходимость чаще всего является результатом воспаления или развития инфекции. Воспалительный процесс может быть связан со специфический и неспецифической флорой. В частности, в фаллопиевых трубах воспаление вызывают хламидии, гонококки и микоплазмы. Без своевременного лечения спайки будут образовываться вокруг труб, яичников и в малом тазу.
Нередко инфекционные осложнения диагностируют после родов, аборта, выскабливания или операций на органах малого таза или кишечнике. Нередко спайки появляются на фоне осложнений после удаления аппендикса.
Причиной воспаления может стать эндометриоз (разрастание клеток эндометрия). Многие инфекции, передающиеся половым путем, возбуждают острые воспалительные процессы в половых органах и малом тазе (герпес, цитомегаловирус, гонорея).
Необязательно, чтобы воспаление «соседствовало» с маточными трубами. Заболевания верхних дыхательных путей способны вызвать хроническое воспаление придатков. В группе риска женщин с воспалительными процессами в кишечнике.
Крупная миома матки (доброкачественная опухоль) на фоне эндометриоза способна спровоцировать закупорку фаллопиевых труб.
Существует мнение, что гормональные сбои и проблемы с обменом веществ также влияют на проходимость труб и возможность зачатия. В частности, повышение уровня мужских половых гормонов и неправильное соотношение прогестерона и эстрогена.
Трубно-перитонеальное бесплодие возникает из-за спаек в брюшинной полости. Спайки опасны тем, что могут смещать органы: матка, маточные трубы и яичники в неправильном положении работают с нарушениями. Примечательно и то, что даже маленькие спайки могут отрезать фаллопиевы трубы от яичника.
Нередко такое бесплодие диагностируют после операций на половых органах и в брюшине. Хроническое воспаление – верный путь к дисфункции репродуктивной системы.
Бывает, что трубы проходимы, но отдельные участки сужены или функционируют неправильно. Явление не будет сопровождаться ярко выраженными симптомами, поэтому многие оставляют его без внимания. Однако эти мелкие проблемы способны направить эмбрион за пределы матки.
Часто бывает слишком поздно, и непроходимость обнаруживают вместе с внематочной беременностью. Женщина может долгое время не догадываться об отклонении и будет пытаться зачать ребенка. А так как трубы проходимы, это вполне реально, но, к сожалению, рискованно.
Психологический фактор также может стать причиной трубного бесплодия. Постоянные стрессы и неустойчивое психоэмоциональное состояние негативно влияют на организм в целом. Избыток стрессовых гормонов усугубляет любые аномальные процессы.
Трубное бесплодие обычно развивается без симптомов. Иногда женщина может ощущать непродолжительные боли внизу живота. Единственным верным признаком будет отсутствие беременности. Диагноз бесплодие ставят только после года безуспешных попыток. Если партнерам больше 35 лет, врачи дают полтора года. Отсутствие беременности является серьезным поводом для похода в клинику. Невозможность зачать ребенка сама по себе не опасна, куда опаснее болезнь, которая стала причиной бесплодия.
Проблемой бесплодия занимается репродуктолог . Чтобы узнать причину, необходимо сдавать анализы и женщине, и мужчине. Это обусловлено тем, что мужское бесплодие встречает едва ли реже женского. Диагностировать трубное бесплодие довольно сложно, поэтому с такой проблемой нужно обращаться только в опытному врачу.
При наличии подозрения на непроходимость фаллопиевых труб назначают ряд исследований для подтверждения диагноза. Стоит помнить, что нельзя проходить обследование при наличии воспалительного процесса или острой инфекции.
В первую очередь врач изучает анамнез, жалобы. При диагностике бесплодия важную роль играет гинекологический анамнез ( ИППП , беременности, аборты, операции и прочее) и календарь менструального цикла. Гинекологический осмотр обязателен.
Дополнительные анализы:
- изучение гинекологического мазка;
- бактериологическое исследование;
- метод полимеразной цепной реакции.
Наиболее результативными являются гистеросальпингография (рентген маточных труб), лапароскопия (хирургическое обследование маточных труб и ближайших органов), эхогистеросальпингоскопия ( УЗИ с физраствором). Иногда также исследуют кровь на антихламидийные антитела, но они не всегда говорят о наличии непроходимости.
Гистеросальпингография позволяет вычислить непроходимую трубу и область скопления спаек. Перед процедурой в матку вводят специальную жидкость, которая дает возможность сделать снимки. Первый делается сразу, потом еще один через десять минут и последний через сутки. Опытный врач сможет поставить или опровергнуть диагноз на основании таких снимков.
Однако метод не безопасен. Если на момент проведения теста в половых органах будет развиваться воспаление, исследование может усугубить его, вплоть до разрыва фаллопиевых труб. Гистеросальпингографию рекомендуют только в крайнем случае. Это обусловлено еще и тем, что бесплодным женщинам можно делать рентген только два раза в год.
Врачи охотно пользуются КГТ методом диагностики. Кимографическая гидротубация позволяет определить количество свободного места в маточных трубах: их продувают, определяют объем введенного воздуха и вычисляют проходимость труб. Аппарат позволяет записать колебания давления в трубах и матке в виде кривой, по которой врач может определить степень проходимости. Метод КТГ является не только диагностическим, но и терапевтическим.
Диагностировать спайки вокруг яичников и фаллопиевых труб позволяет биконтрастная гинекография. Исследование полезно тем, что дает возможность оценить интенсивность спаечного процесса. Результаты будут точнее, если провести тест во второй половине цикла.
Противопоказания к БГ:
- воспаление половых органов;
- маточное кровотечение;
- порок сердца;
- туберкулез;
- гипертония.
Лапароскопия позволяет изучить воспаленные ткани. Исследование дает полную картину при подготовке к хирургическому восстановлению проходимости.
Все методы диагностики непроходимости фаллопиевых труб могут быть опасными, поэтому предварительно каждая пациентка должна проконсультироваться с гинекологом. Все тесты дают результаты, но не каждый подходит в определенной ситуации.
Данное бесплодие считается одним из сложнейших. Оно может поддаваться консервативному лечению или требовать хирургического вмешательства.
Консервативный метод заключается в назначении противовоспалительных препаратов, физпроцедур, гидротурбации и пертурбации. Гидротурация заключается в введении непосредственно в матку жидких медикаментов. Пертурбация – обработка маточных труб воздушными потоками. Процедура рискованная, поэтому требует наблюдения врача. Продув фаллопиевых труб может стать причиной их разрыва.
Если бесплодие развилось на фоне эндокринных нарушений, в курс лечения добавляют коррекцию гормонального фона. Это обязательное условие для оперативного вмешательства. Гормональные сбои могут сделать любое лечение неэффективным, и только обострят распространение спаек.
Консервативный метод лечения трубного бесплодия применяется все реже. Зачастую он направлен на устранение инфекций и воспалений перед диагностикой и хирургическим вмешательством. Физиотерапия рекомендована в качестве «зачистки» от последствий воспаления: восстановить реакции в тканях, размягчить и даже удалить спайки.
Хирургическое вмешательство требуется пациенткам с полной или частичной непроходимостью, перекрутами или уплотнениями. Чаще прибегают к лапароскопии. Операция проводится через небольшое отверстие, когда разъединяют все спайки и совершают пластику труб для дальнейшего восстановления проходимости. Трубы возвращают в правильное положение по отношению к органам малого таза. Лапароскопия считается лучшим методом лечения трубного бесплодия. Его преимущество заключается в быстром восстановлении, минимальном риске и небольшом шансе на рецидив. Чтобы предотвратить повторное образование спаек, хирурги применяют противоспаечные барьеры.
Рекомендуется удалить трубу с жидкостью до зачатия, ведь гидросальпинкс негативно влияет на эмбрион и мешает ему прикрепиться в матке.
Противопоказания для операции:
- угнетенное или тревожное состояние пациентки;
- туберкулез половых органов;
- интенсивное образование спаек;
- возраст от 30 лет (иногда).
При выраженном стрессовом состоянии пациентке назначают седативы и другие препараты, способные улучшить настроение и психическое состояние женщины.
Хирургическое вмешательство может не дать результатов, в особенности когда анатомия труб слишком выражено изменилась. И таких случаев действительно много. Бывает, что после удаления спаек трубы не могут восстановиться: перистальтика отсутствует, микроворсинки не функционируют. В таком случае фаллопиевы трубы признают погибшими.
В случае неудачи врачи советуют ЭКО, ведь этот метод позволяет оплодотворить яйцеклетку искусственно и вовсе миновать маточные трубы при помещении эмбриона в матку.
Во избежание проблем с репродуктивной функцией из-за патологий маточных труб следует вовремя лечить все воспаления вне зависимости от их локализации. В особенности это касается половых органов и аппендицита. Немаловажно полностью проходить реабилитацию после хирургического вмешательства.
Профилактика инфекций осуществляется путем использования контрацептивов. В противном случае нужно исключить любые потенциально опасные половые связи. Ежедневно женщина должна соблюдать правила личной гигиены. Любой симптом и дискомфорт нужно исследовать. Консультация гинеколога обязательна 2 раза в год.
Необходимо следить не только за физическим состоянием, но также реагировать на психологические сбои. Сильные переживания, стрессы, хроническая усталость и тревоги способны навредить организму не хуже осязаемых инфекций. Женщине необходимо контролировать эмоции и бороться со страхами.
Оптимальный срок ожидания зачатия после восстановления труб – 2 года. Таким пациентам рекомендуют альтернативные методы, которые предоставляют современные репродуктивные технологии. Трубное бесплодие автоматически становится показанием к ЭКО.
Экстракорпоральное оплодотворение требует тщательного отслеживания всех фаз менструального цикла. Пациентке назначают препараты, стимулирующие овуляцию. Созревание яйцеклетки контролируют, и готовую извлекают.
Этап непосредственного оплодотворения происходит «в пробирке». Создаются благоприятные условия, отбираются только лучшие сперматозоиды. При удачном раскладе эмбрион помещают в матку не затрагивая маточные трубы. Если эмбрион приживется, плод будет развиваться нормально. В целях профилактики дополнительно выписывают укрепляющие препараты.
При любом диагнозе и исходе нужно морально настоится на победу. В вопросах бесплодия психологический фактор играет важнейшую роль, ведь организм женщины, особенно в период созревания яйцеклетки, когда гормоны бушуют, остро реагирует на эмоции и переживания.
Патологии маточных труб являются одной из самых частых причин бесплодия. Однако современные методы диагностики позволяют досконально изучить проблему, а схемы лечения успешно применяются на практике многие годы.
Бесплодие гораздо легче предотвратить, чем вылечить. Профилактика является гарантом здоровья, ведь трубное бесплодие лишь осложнение другой болезни. И зачастую эта болезнь очень быстро лечится. Главное, своевременно обратиться за помощью.
источник
Несмотря на длительный период изучения спаечных процессов в брюшной полости, в частности, в малом тазу, единых взглядов на механизм их возникновения и профилактику до настоящего времени не выработано. Смертность от кишечной непроходимости, причиной которых явились спайки, по данным исследователей США составляет в 1 год около 2000 человек. У женщин спаечный процесс в малом тазу встречается в 2,6 раза чаще, чем у мужчин, а спаечная непроходимость кишечника — в 1,6 раза. В то же время смертность в результате этой патологии среди женщин ниже на 10-15%.
Брюшная полость выстлана брюшиной, представляющей собой замкнутую серозную оболочку. Она состоит из 2-х листков, переходящих один в другой. Один из них, париетальный, выстилает внутреннюю поверхность всей брюшной полости и полости малого таза, второй, висцеральный — покрывает внутренние органы.
Главные функции брюшины — это обеспечение свободной подвижности органов, уменьшение трения их между собой, защита от инфекции и локализация последней при проникновении ее в брюшную полость, сохранение жировой ткани полости живота. В результате воздействия повреждающих факторов возникает нарушение снабжения кислородом поврежденной зоны (гипоксия). В дальнейшем возможны 2 варианта развития:
p, blockquote 6,0,0,0,0 —>
- физиологическое восстановление брюшины;
- развитие спаек.
Во втором случае происходит адгезия («слипание») между разными участками висцеральной брюшины или последней с париетальным листком, формирование тяжей (сращения, спайки). Этот процесс происходит по фазам:
p, blockquote 7,0,0,0,0 —>
- Реактивная, протекающая в течение первых 12 часов после воспалительного или механического повреждения брюшины.
- Экссудативная — на 1-3 сутки повышается проницаемость сосудов, что приводит к выходу в полость малого таза недифференцированных клеток, клеток воспаления и жидкой фракции крови, в которой содержится белок фибриноген.
- Адгезивная — на третьи сутки фибриноген трансформируется в фибрин, который выпадает на поверхности брюшины в виде нитей. Недифференцированные клетки развиваются в фибробласты. Последние синтезируют коллаген, который является основным веществом соединительной ткани.
- Фаза молодых спаек, длящаяся от 1 до 2 недель. Они рыхлые из-за недостаточного количества коллагена. В спайках происходит рост новых сосудов, нервных окончаний, в них мигрируют клетки гладкой мускулатуры.
- Формирования плотных фиброзных соединительнотканных зрелых спаек — длится от двух недель до 1 месяца. Они уплотняются за счет повышения плотности коллагена и превращения капилляров в сосуды более крупного калибра.
Весь многофазный спаечный процесс органов малого таза универсален для любого повреждения — воспалительного или механического характера (при травме, воспалении, операциях). Он является адаптационным механизмом, который направлен на отграничение участка воспаленияот здоровых отделов. Само по себе образование спаек является защитной реакцией организма в ответ на повреждение тканей и уменьшение снабжения их кислородом. Однако склонность к спаечному процессу, степень его выраженности и распространенность у всех людей разные, что зависит от генотипических и фенотипических (связанных с генотипом) признаков и особенностей.
Таким образом, главной причиной спаечного процесса в настоящее время считается генетически обусловленная избыточная реактивность соединительной ткани, сниженная иммунологическая защита и предрасположенность брюшины к соответствующему типу реакции. В связи с этим факторы риска возникновения спаечной болезни подразделяют на:
p, blockquote 10,0,0,0,0 —>
- эндогенные, или внутренние, представляющие собой генетические обусловленные особенности организма, которые снижают его адаптационную способность к возникновению гипоксии;
- экзогенные, или внешние — это такие, которые находятся вне организма и по своей площади и силе воздействия превышают степень адаптационных его возможностей;
- комбинация эндогенных и экзогенных факторов, что во много раз повышает вероятность формированияи степень распространенности спаек.
Спаечный процесс малого таза по своей выраженности взаимосвязан с выраженностью спаечного процесса всей брюшной полости. Клинически наиболее частыми причинами являются:
p, blockquote 11,0,0,0,0 —>
- Хирургические вмешательства. На выраженность и частоту спаек влияют срочность оперативного лечения (у 73%), вид доступа, объем операции, введение дренажей в малый таз для оттока крови и воспалительной жидкости (у 82%). Так, например, лапароскопический доступ менее травматичный, чем лапаротомический (с разрезом передней брюшной стенки); удаление маточной трубы, яичника, миомы, надвлагалищная ампутация матки без придатков или ее экстирпацияи т. д. также различаются по степени повреждения брюшины. Значительно увеличивается частота спаечной болезни после повторных операций на различных отделах полости живота: после первой операции она составляет в среднем 16%, а после третьей — 96%.
- Процессы воспалительного характера матки и придатков, бактериальный вагиноз (кольпит). Наиболее часто спаечный процесс провоцируют воспаления, вызванные хламидиями, гонококками, а также сочетанием инфекционных возбудителей, передаваемых половым путем.
- Осложнения течения беременности и родов, диагностическое выскабливание полости матки, искусственное прерывание беременности, особенно повторные инструментальные аборты, контрацепция с применением внутриматочной спирали. Все это способствует развитию восходящей инфекции.
- Наружный эндометриоз органов малого таза (разрастание клеток внутренней оболочки матки за ее пределы). Повреждение эндометриозом во многих случаях стимулирует иммунные механизмы, ведущие к формированию фибринозных соединительных тяжей между соседними структурами.
- Системные иммунные заболевания соединительной ткани (склеродермия, дерматомиозит, ревматизм, системная красная волчанка и др.).
В проводимых исследованиях одна причина образования спаек была установлена лишь в 48%, в остальных случаях — это было сочетание двух и более факторов.
Спайки становятся клинической проблемой только в том случае, если они приводят к конкретным осложнениям, от чего зависят и симптомы спаечного процесса органов малого таза. К основным осложнениям относятся:
p, blockquote 14,0,0,0,0 —>
- Кишечная непроходимость
- Синдром хронической тазовой боли
- Нарушение вынашивания плода, бесплодие
Кишечная непроходимость может протекать в острой и хронической формах. Острая кишечная непроходимость возникает в результате уменьшения просвета кишечника из-за сдавления его спайкой, ущемления стенки участка кишки или вхождения петли кишечника в виде двустволки в «окно», сформированное спайками и т. д. В результате ущемления участка кишки нарушается пассаж каловых масс и отхождение газа по кишечнику, что приводит к перерастяжению более верхних его отделов. Кроме того, раздражение нервных рецепторов кишечной стенки вызывает спазм концевых ветвей брыжеечных артерий, нарушение в них микроциркуляции, ухудшение оттока венозной крови и лимфы, выпот жидкой части крови в просвет кишечника.
Этот упрощенный механизм острой кишечной непроходимости объясняет:
p, blockquote 17,1,0,0,0 —>
- появление в животе болей схваткообразного, а затем и постоянного характера;
- сухость во рту;
- вздутие живота;
- тошноту и рвоту;
- отсутствие акта дефекации и отхождения газов.
При оказании своевременной хирургической помощи прогноз благоприятный. В противном случае наступает некроз (омертвение) стенки или определенного участка кишки, что требует уже не просто рассечения спаек и освобождения участка кишечника, а его резекции (частичное удаление). При более длительном течении заболевания наступают обезвоживание организма, электролитные нарушения, гиповолемический шок, сосудистая, сердечная и дыхательная недостаточность и т. д. с последующим вероятным неблагоприятным исходом.
Хроническая кишечная непроходимость иногда может длиться годами и не приводить к более тяжелым последствиям. Она проявляется периодически возникающими различной интенсивности кратковременными схваткообразными болями, запорами, иногда поносами, умеренным вздутием живота преходящего характера, тошнотой, редко — рвотой. Такая симптоматика иногда может быть спровоцирована физической нагрузкой, употреблением продуктов, способствующих газообразованию (чеснок, бобовые, продукты, богатые клетчаткой).
Боли связаны с натяжением спаек при смещении органов малого таза. При этом происходит раздражение болевых рецепторов и кратковременная ишемия (нарушение питания кровью) в результате как механического воздействия самих тяжей, так и рефлекторного спазма сосудов.
Для хронической тазовой боли характерны:
p, blockquote 22,0,0,0,0 —>
- Длительные, почти постоянные, с периодическим увеличением интенсивности боли в нижних отделах живота, паховых и поясничной областях. Эти боли могут носить острый, ноющий или тупой характер. Часто их тенденция к усилению связана с психоэмоциональной и физической нагрузкой, переохлаждением, определенным положением тела в течение длительного времени.
- Болезненные менструации и периоды овуляции.
- Боли во время чрезмерно активного полового акта, подъема тяжестей или занятий физкультурой, при акте дефекации, переполнении мочевого пузыря или его опорожнении.
Наличие хотя бы одного из этой группы симптомов свидетельствует в пользу диагноза синдрома хронической тазовой боли.
Спаечный процесс малого таза при беременности способен в некоторой степени ограничивать подвижность матки и ее увеличение. Растяжение фиброзных спаек при этом может сопровождаться частыми, а иногда и почти постоянными болями в нижних отделах живота, позывами на частое мочеиспускание, запорами, дискомфортом при дефекации, вздутием живота и вынужденными ограничениями в полноценном питании женщины. Симптоматика зависит от локализации и выраженности спаечного процесса.
Опасность состоит в том, что тяжи могут приводить к нарушению иннервации и кровообращения в различных отделах матки и связанной с этим ее гиперактивности. Последнее может стать причиной самопроизвольного аборта или преждевременных родов.
Но еще большее влияние оказывает спаечный процесс на возможность оплодотворения. Деформация маточных труб, изменение положения по отношению к другим органам, уменьшение их просвета, окклюзия (закрытие) фимбриального или ампулярного отделов с развитием гидросальпинкса (скопление жидкости в маточной трубе), нарушение подвижности фимбрий — все это может стать причиной ухудшения транспорта по этим отделам яйцеклетки или/и сперматозоидов, отсутствия оплодотворения или возникновения последнего, но с последующим развитием внематочной беременности. Кроме того, наличие спаек подавляет рост фолликулов, что связано со снижением адекватности кровоснабжения яичников.
Спайки являются причиной непроходимости маточных труб и, как следствие, бесплодия
p, blockquote 29,0,0,0,0 —>
- симптоматике и уточнении данных анамнеза (опроса): наличие в прошлом воспалительных процессов в малом тазу, абортов, оперативных вмешательств, эндометриоза, внутриматочной спирали;
- данных влагалищного осмотра гинекологом, во время которого определяется расположение матки и ее подвижность, наличие болезненности, размеры, степень подвижности и смещения придатков и других органов;
- данных УЗИ органов малого таза, гистеросальпингографии или ультразвуковой гистеросальпингоскопии, позволяющих оценить проходимость маточных труб, и, при необходимости, лапроскопического осмотра.
Так выглядит спаечный процесс на снимке УЗИ
Лечение спаечного процесса в малом тазу осуществляется такими консервативными методами, как диетотерапия, применение ультразвука, токов высокой частоты, ионофореза с ферментными препаратами, магнитотерапии, грязелечения и других. Однако любая консервативная терапия в целях ликвидации спаек неэффективна. В некоторой степени она помогает в устранении симптомов спаечного процесса при хронической кишечной непроходимости, синдроме хронической тазовой боли и, еще меньше — при бесплодии.
При возникновении острой непроходимости показано только хирургическое рассечение спаек и восстановление функции кишечника, при необходимости — его резекция.
Для лечения бесплодия возможны попытки восстановления расположения маточных труб путем рассечения спаек лапороскопическим методом и их последующей гидротубацией (промывание труб растворами), что также малоэффективно.
p, blockquote 33,0,0,0,0 —> p, blockquote 34,0,0,0,1 —>
Чаще всего при бесплодии приходится использовать современные вспомогательные репродуктивные технологии (ВРТ), в том числе стимуляцию яичников с целью получения единичных зрелых фолликулов (индукция овуляции), методы искусственного введения в полость матки отобранной и обработанной спермы (искусственная инсеминация) и экстракорпорального оплодотворения (ЭКО).
источник