Ультразвуковое исследование в акушерстве и гинекологии представляет собой один из самых информативных и безопасных методов обследования внутренних половых органов. Для него, как и для многих видов обследования, важна определенного рода подготовка. Поэтому важно понимать, как правильно и в какой период лучше делать УЗИ на предмет выявления проблем в работе женских половых органов.
Получить достоверную информацию о состоянии и анатомии внутренних половых органов возможно благодаря ультразвуковым волнам высокой частоты. С помощью УЗИ можно оценить исследуемые органы в режиме реального времени, проверить кровоток в сосудах. Продолжительность процедуры невелика.
Обследование органов малого таза с помощью ультразвука позволяет оценить структуру и состояние матки, маточных труб и яичников. Это исследование проводят при миоме, кистах, воспалительных заболеваниях и других патологиях органов малого таза. УЗИ проводят тремя способами:
- Трансвагинальное исследование. Проведение УЗИ через влагалище, поможет максимально точно диагностировать наличие патологии половой сферы. Благодаря введению специального датчика внутрь влагалища обеспечивается четкая визуализация всех отделов обследуемой области . Чрезвлагалищное обследование позволяет проведение такой процедуры, как фолликулометрия, которая является методом проведения УЗИ яичников у женщин. Появляется возможность оценить степень созревания фолликулов в яичниках. Учитывая физиологические особенности работы женской половой системы, обязательно обсудите с лечащим врачом в какой день стоит провести процедуру. С целью диагностики бесплодия, трансвагинальным методом возможно проведение оценки проходимости маточных или, как их еще называют, фаллопиевых труб.
- Трансабдоминальное исследование проводится посредством ведения датчика по поверхности передней брюшной стенки , то есть не инвазивно, без проникновения датчика в организм пациентки. При данном способе допускается проведение УЗИ при месячных.
- Трансректальное исследование которое представляет собой альтернативу трансвагинальному обследованию, можно проводить девственницам путем введения датчика в прямую кишку.
Гинекологическое исследование в профилактических целях рекомендуется проводить не реже одного раза в год всем женщинам.Частота обследования при наличии хронических заболеваний, например, миомы или кисты, может быть увеличена. Также, гинеколог может назначить внеплановое, а иногда и экстренное обследование, если у пациентки отмечаются следующие признаки:
- Болезненные менструаций;
- Задержка или отсутствие менструации (аменорея);
- Нерегулярность менструаций (сбой цикла, когда между менструациями менее 20 и более 35 дней);
- Внезапные кровомазания или кровотечения в период между менструациями;
- Болевые ощущения во время полового акта;
- Подозрительные выделения из влагалища;
- Атипичное увеличение матки, которое обнаруживается при осмотре матки в зеркалах или двуручном обследовании;
- Беременность;
- Бесплодие.
Если углубиться в физиологические особенности женского организма, можно самостоятельно разобраться, на какой же день менструального цикла делать гинекологическое УЗИ. Благоприятное время для проведения УЗИ это первые 3-5 дня после месячных, считая от самого первого дня начала менструации. Однако, не рекомендуется проведение исследования позднее 8-10 дня менструального цикла. Назначение гинекологического УЗИ исключительно в первой фазе менструального цикла весьма неслучайно.
Это связано с тем, что именно в данный период времени слизистая оболочка матки, так называемый эндометрий, имеет минимальную плотность. А при уменьшенном слое эндометрия достаточно легко визуализируются такие патологии полости матки, как миома, гиперплазия, кисты и полипы. Поэтому правильно назначить дату УЗИ может только квалифицированный специалист.
Во второй фазе менструального цикла происходит существенное уплотнение эндометрия, следовательно, в его слоях могут скрываться мельчайшие патологии, которые в данный временной промежуток останутся незамеченными.
Примечательно, что в период с середины и во второй фазах менструального цикла в яичниках поочередно могут образовываться мелкие кисты, диаметром около 2 см. Как правило, это или фолликул, который должен совулировать в ближайшее время, или своеобразная киста желтого тела, которая образуется на месте лопнувшего фолликула и способна просуществовать до двух недель. Оба образования представляют собой физиологические структуры, характерные для женского организма. Поэтому, при проведении УЗИ в этой фазе, гинекологам бывает сложно определить какую именно структуру имеют данные образования.
Показанием к проведению УЗИ перед месячными служит диагностика образования и развития фолликула для констатации состоявшейся фазы овуляции. Обычно данная процедура проводится для обследования и лечения женщин с бесплодием или при подготовке к экстракорпоральному оплодотворению (ЭКО).
УЗИ матки и придатков, а также маточных труб необходимо проводить в вышеуказанные сроки, а именно, на 6-8 день цикла менструации. Но существуют обстоятельства, при которых врачу необходимо провести оценку функциональности яичников, а именно развития фолликула и последующее образование желтого тела. В таких случаях напрашивается вопрос, когда лучше делать УЗИ яичников. Следует отметить, что данное обследование надо провести несколько раз на протяжении всего менструального цикла, например, первый раз на 8-11 день цикла, второй раз на 15-18 день, а третий раз на 23-25 день.
Если же пациентка, обратившаяся к гинекологу, предъявляет жалобы на болезненность в нижней трети живота, выделения гнойного характера или чрезмерно обильную менструацию, то на какой день цикла делать УЗИ не имеет существенного значения. При задержке менструации процедуру проводят по факту обращения для исключения серьезных патологических процессов.
Многие пациентки перед походом к врачу задаются вопросом, можно ли делать УЗИ во время месячных? Ответ на этот вопрос довольно неоднозначный. Проводить плановое обследование при наличии кровянистых выделений не рекомендуется, так как это может создать дополнительный дискомфорт и болезненность женщине, а имеющаяся кровь в матке может существенно осложнить осмотр, мешая обзору, и делая процедуру недостаточно информативной. В целом же это не является противопоказанием и при месячных можно делать УЗИ, например, в случае экстренной необходимости.
В результате проведения исследования могут быть выявлены многие заболевания, например:
- Миома матки – новообразование в мышечном слое матки доброкачественного характера. Использование ультразвука при миоме является обязательным методом диагностики. Для данного заболевания характерны симптомы, которые зависят от размеров новообразования и его расположения: периодическая ноющая боль внизу живота, продолжительные менструации и маточные кровотечения в середине цикла. На мониторе при наличии миомы отмечается увеличение объемов матки и образование миоматозного узелка. УЗИ миомы матки позволяет выявить даже небольшие узлы, до 1 см в диаметре.
- Эндометриозные полипы – неравномерное разрастание внутренней слизистой оболочки матки. Это заболевание протекает чаще всего бессимптомно и главным исследованием в таком случае является УЗИ. Иногда прослеживаются отдельные патологические симптомы в виде бесплодия или кровянистых мажущих выделений в середине менструального цикла.
- Эндометриоз – патологический процесс разрастания внутренней слизистой оболочки тела матки, выстилающий ее полость (эндометрий). Заболевание отличается крайне болезненными месячными, неприятным запахом влагалищных выделений и возникновением кровотечения в середине цикла. Ультразвуковое исследование при эндометриозе, в отличие от УЗИ миомы матки, не является достоверным методом обследования, но способствует назначению дополнительных диагностических мер для постановки диагноза.
- Кисты яичника – округлые образования заполненные жидкостью и расположенные в полости яичника. К распространенным симптомам относят сбои менструального цикла, болевые ощущения в нижней части живота, бесплодие. При наличии данного заболевания можно делать УЗИ даже во время месячных.
Несмотря на то, что пациентка может пройти обследование по собственному желанию, все же предварительно стоит проконсультироваться с врачом на какой день цикла лучше делать УЗИ.
Перед процедурой следует опустошить мочевой пузырь, раздеться до пояса и прилечь на кушетку. Перед трансвагинальным исследованием врач надевает специальную насадку на трансвагинальный датчик и обрабатывает его гелем, который улучшает прохождение ультразвуковых волн. При введении датчика не возникает дискомфорта.
Благодаря УЗИ, уровень диагностики гинекологических заболеваний значительно улучшился, возросло количество точных и вовремя установленных диагнозов. Только лечащий гинеколог может с уверенностью сказать на какой день стоит делать УЗИ матки. Соблюдая рекомендации по проведению ультразвукового гинекологического обследования с учетом менструального цикла, доктор сможет правильно и точно поставить диагноз и начать своевременное лечение.
источник
Многие семейные пары, особенно в первые годы совместной жизни сталкиваются с трудностями при зачатии ребенка. Первое, о чем думают в такой ситуации женщина и ее супруг, а вдруг у меня бесплодие? Что делать, если это так? На этот вопрос есть только один ответ — обратиться к хорошему гинекологу, в клинику, где возможна адекватная диагностика бесплодия. Никакие бабушкины советы, волшебные пилюли и рецепты из интернета не помогут забеременеть, если действительно есть какие-то патологии, связанные с репродуктивной функцией у женщины или мужчины.
Бесплодие — это невозможность зачать или выносить ребенка. Состояние может быть постоянным или временным, излечимым и неизлечимым. В семейной паре бесплодными могут быть мужчина, женщина и оба партнера одновременно.
На долю неизлечимого бесплодия приходится не более 5% всех случаев — это, в основном, люди с врожденными патологиями внутренних репродуктивных органов. Остальные семейные пары могут рассчитывать на благополучный прогноз, если будут следовать советам врачей — гинеколога и уролога.
Первые подозрения у партнеров должны появиться в случае, когда в течение одного года регулярных интимных отношений без использования контрацептивов беременность у женщины так и не наступила. Это основной признак бесплодия пары. Но существуют симптомы, которые должны насторожить мужчину или женщину независимо от желания зачать ребенка в ближайшее время. Их мы рассмотрим ниже.
Вероятность полного избавления от бесплодия тем выше, чем раньше была выявлена патология и начато ее лечение. Поэтому важно пройти качественное обследование при первых подозрениях на бесплодие.
Если такая проблема возникла и вы решили провериться, не спешите в дорогую клинику репродукции — там с вас сдерут три шкуры, сначала за анализы, а потом за лечение. Изначально обратитесь в хорошую частную клинику, где можно пройти стандартный набор исследований по обычной цене.
Как показывает практика, пациентов, требующих какого-то особого дорогостоящего лечения, очень мало. В основном все проблемы решаются на приеме у гинеколога, так как основные причины бесплодия — гормональный сбой, застарелые половые инфекции и патологии, которые устраняются малотравматичным вмешательством минут за 15-20.
Ещё одна распространенная причина — семейная пара просто не знает день, когда наступает овуляция. Это состояние легко определяется обычным УЗИ — фолликулометрией. Но обо всем по порядку!
Сложности с зачатием ребенка в будущем можно определить еще у девушек. Медики рекомендуют обследовать репродуктивную систему пациенткам младше 20 лет, у которых наблюдаются следующие признаки:
- нестабильный менструальный цикл либо его длительность превышает 50 дней;
- скудные менструальные выделения;
- низкий индекс массы тела, не связанный с особенностями питания;
- очень жирная кожа, угревая сыпь;
- неправильное развитие молочных желез;
- появление волос над верхней губой, на подбородке, в области грудной клетки;
- недостаточный рост волос на лобке или в подмышечных впадинах;
- врожденные или приобретенные хронические заболевания;
- начало первой менструации пришлось на возраст старше 16 лет.
Если забеременеть не удается, не стоит сразу же думать, что проблема в женщине. По статистике, в 40% случаев бесплодия повинны мужчины. Предположить именно женское бесплодие можно только при хороших показателях спермограммы у мужчины, хотя обследование стоит начинать именно с супруги. Для этого есть несколько причин:
- Мужчины неохотно идут на унизительную процедуру — сдача спермы для спермограммы.
- Показатели спермограммы нестабильны , они могут зависеть от приема медикаментов, самочувствия, регулярности половой жизни и др. причин.
- Мужчине не всегда стоит знать о своем бесплодии . Многие женщины не хотят бегать по ЭКО (экстрокорпоральное оплодотворение) и тратить сотни тысяч рублей на процедуру, которая удается только в 20-24% случаев. Они просто беременеют «от соседа», ничего не говоря партнеру. Не нужно осуждать их за циничность: если мужчина бесплоден, то на ЭКО все-равно придется воспользоваться чужой донорской спермой, и неизвестно, как будет принят ребенок, зачатый таким образом.
Пройти обследование на бесплодие нужно женщине, когда у нее наблюдаются следующие симптомы:
- отсутствие менструации в течение 6 месяцев при условии отсутствия беременности;
- слишком обильные или, наоборот, скудные менструальные выделения;
- нарушение сроков менструального цикла;
- появление сильных болей во время месячных.
Что делать при бесплодии женщине? Нужно записаться к гинекологу и пройти обследование для выявления гинекологических заболеваний: заболевания яичников, проблемы неврологического характера, хронические болезни, выкидыши, ЗППП, заболевания гормональной природы, спайки.
Поскольку сам процесс оплодотворения происходит непосредственно в половых органах женщины и возможен при налаженной цикличной работе ее репродуктивной системы, выраженных симптомов мужского бесплодия нет. Обычно мужчины предполагают у себя бесплодие только после того, как в течение длительного времени попытки зачать ребенка остаются безуспешными, и партнерша первая проходит обследование на бесплодие, которое констатирует отсутствие каких-либо нарушений в ее здоровье.
При этом существуют некоторые признаки, которые должны подтолкнуть мужчину к ранней диагностике бесплодия:
- нарушения гормонального характера — смена настроения, изменения фигуры на женский тип, выпадение волос и т.д.;
- отсутствие спермы или ее выделение в скудных количествах;
- наличие припухлостей в грудной железе;
- эндокринные заболевания, в частности, сахарный диабет;
- ИППП;
- частые головные боли;
- атрофические изменения яичек;
- беспричинное снижение сексуального влечения.
Что делать при бесплодии мужчине? Пройти обследование у уролога на состоятельность мужской репродуктивной системы и в случае обнаружения проблем своевременно начать их лечить.
Для подтверждения женского бесплодия нужна основательная диагностика, которая может включать в себя различные схемы обследования женщины. Подробную тактику исследования здоровья пациентки подбирает врач, основываясь на первичном опросе, осмотре и сборе анамнеза.
Гинекологи нашей клиники рекомендуют пройти всего несколько тестов, которые помогают определиться с диагнозом в 90% случаев.
Диагностика бесплодия будет включать:
- Гинекологический осмотр. Даже на обычном осмотре с помощью кольпоскопа и зеркал, гинеколог увидит нет ли механических препятствий для проникновения сперматозоидов: воспаления влагалища и шейки матки, полипов, кондилом и эрозии шейки. Все эти состояния, хорошо лечатся, при этом ложиться в больницу нет необходимости.
- Мазок на инфекции . Половые заболевания — каждая третья проблема с зачатием связана со скрытыми половыми инфекциями. Выявив возбудителей, гинеколог подберет препараты, которые очень быстро избавят от проблемы. Лечение в среднем длится 7-10 дней, после чего можно подождать месяц и спокойно беременеть.
- УЗИ малого таза. Покажет есть ли врожденные патологии репродуктивных органов, значительные опухоли и.т.д. Если есть глобальные изменения, придется обращаться к хирургам и т.д.
- Анализ крови на половые гормоны. Покажет все ли хорошо с гормональным балансом. Гормональные нарушения — вторая причина бесплодия после ИППП. Восстановить гормональный баланс несложно, применяя гормонозаместительную терапию, когда восполняется баланс недостающих гормонов.
- Биохимический анализ крови . Показывает наличие заболеваний в организме, которые могут влиять и на репродуктивную функцию.
Дополнительные анализы, назначаемые по показаниям:
- Трансвагинальное УЗИ. Четко показывает состояние матки и придатков.
- Анализ крови ПЦР (на определенный возбудитель).
- Фолликулометрия. Методика УЗИ выявляющая день овуляции, когда может произойти зачатие.
Обычно вышеперечисленных анализов и инструментальных методов хватает, чтобы выявить причину сложностей с зачатием. При этом, даже если за время обследования наступит беременность, эти же тесты рекомендуется проходить в рамках планирования зачатия.
Расширенный список. который предлагают в клиниках репродукции, выглядит так:
- Функциональные тесты: цервикальный индекс, построение температурной кривой, посткоитальный тест.
- Определение содержания гормонов в моче и крови.
- Гормональные пробы, направленные на изучение реакции репродуктивных звеньев на различные виды гормонов.
- Определение концентрации антиспермальных тел в крови и цервикальной слизи.
- Обследование на ИППП.
- УЗИ органов малого таза.
- Диагностическое выскабливание полости матки.
- Кольпоскопия и рентгенография.
- Рентгенограмма маточных труб и матки.
- Обследования на туберкулез.
- Рентгенография черепа и т.д.
Для установления факта бесплодия и выяснения его причины могут дополнительно использовать лапароскопию и гистероскопию – хирургические методы диагностики.
Обследование пациента планируется индивидуально, количество и вид диагностических процедур определяется для каждого мужчины в отдельном порядке. Так, могут назначить следующие исследования:
Мы предлагаем начать с анализов и УЗИ. Мужчине для начала достаточно пройти: УЗИ мужских половых органов: мошонки и простаты и м азок на инфекции.
Если доказано, что женщина способна иметь детей, мужчине предлагается пройти:
- MAR-тест, определяющий соотношение здоровых сперматозоидов в эякуляте;
- анализы крови и мочи, в том числе исследование посторгазменной мочи;
- расширенный гормональный скрининг;
- посев эякулята;
- исследование центрифугированного эякулята;
- генетическая диагностика;
- исследования на ИППП и т.д.
Одна из важнейших диагностических процедур, позволяющих установить факт бесплодия у мужчины, — спермограмма. В лаборатории определяют количество и качество сперматозоидов, т. е. выявляют патологии спермы. Эта процедура обязательна для каждого протокола диагностики бесплодия.
Единственно верным решением в этом случае будет пройти лечение. В клинике Диана работают только высококвалифицированные специалисты, имеющие большой опыт работы с такими пациентами. Мы располагаем новейшей лечебно-диагностической базой, которая позволяет в короткие сроки провести технически сложное, но в обязательном порядке необходимое обследование пациента, выявить причину бесплодия и провести эффективное лечение, результатом которого станет счастливое родительство.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
источник
В последние годы в современной медицине появились инновационные методы диагностики как женского, так и мужского бесплодия. Устаревшие методы отходят на второй план. Но ценность уже давно всем известного ультразвукового исследования по сей день не теряет своей актуальности.
УЗИ – это не инвазивный, легкий и довольно достоверный способ для визуализации структур и органов малого таза.
Во время проведения исследования никаких болезненных ощущений пациент не испытывает.
В ультразвуковой диагностике в арсенале женской диагностики есть два вида исследования:
- УЗИ органов малого таза трансвагинально
- УЗИ органов малого таза трансабдоминально.
Трансвагинально техника УЗИ считается более удобной и достоверной для диагностики проблем органов малого таза.
УЗИ органов малого таза женщины трансвагинально не требует специфической подготовки, в отличии от абдоминального способа, который обязывает приходить на процедуру с наполненным мочевым пузырем для получения адекватного изображения.
При выявлении проблемы бесплодия ультразвуковая диагностика является одной из первых диагностических мер, применяемых в гинекологии. Это объясняется простотой и доступностью метода, отсутствию инвазивности и максимальной безопасностью. Направление на исследовании дает врач акушер-гинеколог.
УЗИ показывает бесплодие, а точнее, его причину, если она связана с заболеваниями органов малого таза, видимыми глазом с помощью УЗ-датчика.
Получите полный список анализов с указанием срока действия каждого. Полезная информация должна хранится у Вас на почте.
Оцениваются такие параметры:
- визуализируются размеры матки, ее форма;
- оценивается внутренняя оболочка полости матки – эндометрий, его структура, толщина функционального слоя;
- оценивается структура мышечного слоя – миометрия;
- УЗИ малого таза у женщин трансвагинально позволяет осмотреть шейку матки, ее положение, длину;
- визуализируются придатки матки – яичники и маточные трубы. Оценивается фолликулярный аппарат, наличие доминантного фолликула, диагностика овуляции.
- оценивается гормональная насыщенность путем анализа происходящих процессов в органах-мишенях.
Часто встречаемые патологии, выявляемые при помощи УЗИ у женщин:
- кисты яичников различной этиологии;
- эндометриоидные включения;
- новообразования матки, предварительно врач по косвенным признакам может предположить о доброкачественности или злокачественности опухоли;
- спаечную болезнь в области малого таза;
- жидкость в Дугласовом пространстве;
- Синдром поликистозных яичников;
- Позволяет выявить состоятельность кровотока в матке и ее придатках;
УЗИ малого таза трансвагинально совместно с цветовой допплерографией помогает диагностировать опухолевидные образования яичников и матки. Эхогистерография – исследование полости матки при помощи контрастирования. Метод двойного контрастирования включает в себя введение физиологического раствора в полость матки и УЗИ контроль проникновения жидкости в брюшную полость через трубы. Плюс использование контрастных веществ для рентген-контроля.
УЗИ помогает подтвердить или опровергнуть дисфункцию желтого тела. помогает выявить или исключить неполноценность желтого тела. Высокая информативность метода позволяет окончательно поставить диагноз в таких спорных ситуациях:
- Отклонение от двухфазной нормы показателей базальной температуры;
- Отсутствие повышения базальной температуры как минимум на 0,4-0,6 градусов от исходной в первую фазу;
- Подтверждение или опровержение данных об овуляции по результатам домашних тестов на овуляцию;
- В случае достаточного уровня прогестерона.
Необходимым временем для проведения ультразвуковой диагностики органов малого таза является 1-3 день до начала менструального кровотечения или через 5-7 суток после первого дня последних месячных. На процедуру ультразвуковой диагностики необходимо, по возможности, приходить с опорожненным кишечником.
При суммировании всех положительных моментов и, практически, отсутствии противопоказаний и осложнений, этот метод является методом выбора при диагностике причин бесплодия у пар, который может быть применен как у женщин, так и у мужчин. УЗИ позволяет решить множество проблем при минимальных рисках и затратах.
источник
Распространенность бесплодных браков, если верить информации отечественной и зарубежной статистике, в настоящий момент насчитывает 10-17%. Год за годом в мире выявляются около 2-2.5 миллионов случаев женского и мужского бесплодия. Очевидно, что приступить к борьбе с бесплодием, не установив его причину, невозможно. Обязательным этапом комплексного обследования становится УЗИ-диагностика, которая всегда назначается обоим супругам.
Женщина обязательно должна пройти через УЗИ матки, также при наличии показаний врач может назначить другие виды ультразвукового исследования.
УЗИ-диагностика матки. Причиной маточной формы бесплодия могут стать приобретенные или генетические дефекты матки.
- Генетическими дефектами считаются разнообразные пороки развития, в числе которых недоразвитие или отсутствие матки, седловидная матка, удвоенная матка, присутствие в маточной полости перегородки и другие.
- Пороки приобретенные могут стать итогом метросальпингографии, выскабливания и других внутриматочных вмешательств. Также корень проблемы может находиться в воспалительных процессах эндометрия, которые вызывают рубцовые деформации маточной полости.
- Среди заболеваний, патологий эндометрия и матки, которые могут привести к бесплодию в маточной форме, выделяются следующие:
- аденомиоз;
- миома матки;
- гиперпластические процессы эндометрия;
- аномалии положения матки;
- пороки развития матки;
- инородные тела матки.
Эндометриоз является одним из самых часто встречающихся гинекологических болезней, которые вызывают бесплодие. Среди женщин, испытывающих трудности с зачатием, его диагностируют приблизительно в 20-40% случаев.
УЗИ-диагностика щитовидной железы. Согласно медицинской статистике, достаточно большое число женщин, страдающих бесплодием, имеют разнообразные нарушения в эндокринной сфере. Если у пациентки подозревается эндокринная форма бесплодия, врач непременно назначит проведение ультразвукового исследования щитовидной железы. Как правило, этот вид диагностики назначается женщинам, у которых наблюдаются клинические проявления гипотериоза или гипертериоза, выходит за рамки нормы концентрация гормонов щитовидной железы в организме и так далее.
УЗИ-диагностика надпочечников. При наличии показаний может потребоваться также ультразвуковое исследование надпочечников. Такое обследование должны проходить пациентки с выраженными признаками гиперандрогении, с чрезмерной концентрацией надпочечниковых андрогенов.
Зачастую в бесплодии супружеской пары оказывается повинен именно мужчина, поэтому ультразвуковое обследование назначается в обязательном порядке обоим супругам. Для мужчины это в большинстве случаев трансректальное УЗИ и УЗИ мошонки.
УЗИ мошонки при бесплодии. Главной задачей, которая ставится в процессе УЗИ-диагностики мошонки, является поиск причины, которая привела к изменению числа сперматозоидов. В процессе ультразвукового исследования производится оценка структуры и размера яичек, выявляют нарушения структуры, итогом которых способно стать бесплодие, скажем, атрофия яичек.
ТРУЗИ простаты. Трансректальное исследование простаты во многих случаях бесплодия супружеских пар становится обязательным. Его проведение, к примеру, позволяет обнаружить симптомы закупорки семявыбрасывающих протоков, диагностировать простатит, а также другие заболевания и патологии, которые не дают мужчине возможности стать отцом.
источник
Женское бесплодие — очень сложная проблема в медицине, для решения которой требуется целый комплекс мер и зачастую длительное обследование и лечение. По современным нормам бесплодным брак считается тогда, когда в течение года не возникает беременность при регулярной половой жизни с отсутствием средств контрацепции. Для женщин старше 35 лет стоит начинать беспокоится уже после 6-7 месяцев.
Важно помнить, что обследование стоит проходить обоим супругам одновременно, так как причины бесплодия могут быть как у одного из супруга, так и у обоих сразу и с сочетательным эффектом (то есть дополнять симптомы друг друга).
Первым делом нужно записать на первичный прием к врачу гинекологу и максимально полно рассказать о принесённых травмах, операциях, заболеваниях, абортах, выкидышах. Так же не стоит забывать и о наследственных заболеваниях по женской линии в семье: ранний климакс, бесплодие, самопроизвольное прерывание беременности.
| Наименование услуги | Цена (руб.) |
| Прием врача-терапевта первичный | 1500 руб. |
| Прием врача-терапевта повторный | 1000 руб. |
| Прием врача акушера-гинеколога первичный (к.м.н.; д.м.н.) | 1700 руб. |
| Прием врача акушера-гинеколога повторный (к.м.н.; д.м.н.) | 1200 руб. |
| Приём акушера- гинеколога первичный | 1500 руб. |
| Приём акушера- гинеколога повторный | 1000 руб. |
| Консультация акушера- гинеколога по беременности | 1800 руб. |
| Прием врача уролога-андролога первичный | 1500 руб. |
| Прием врача уролога-андролога повторный | 1000 руб. |
| Программа обследования при бесплодии один партнер (консультации специалистов, УЗИ диагностика, анализы) | 15000 руб. |
| Программа обследования при бесплодии два партнера (консультации специалистов, УЗИ диагностика, анализы) | 28000 руб. |
| Программа подготовки к будущей беременности (консультации специалистов, УЗИ диагностика, анализы) | 20000 руб. |
| Здоровье женщины (УЗИ органов брюшной полости, УЗИ мочевого пузыря, УЗИ органов малого таза, УЗИ молочных желез, УЗИ сердца, УЗИ сосудов шеи, УЗИ щитовидной железы, УЗИ почек и надпочечников) | 12000 руб. |
| Здоровье мужчины (УЗИ органов брюшной полости, УЗИ мочевого пузыря, ТРУЗИ, УЗИ органов мошонки, УЗИ сердца, УЗИ щитовидной железы, УЗИ почек и надпочечников) | 9000 руб. |
После первичного осмотра врач назначит примерный план дальнейшего обследования, которое может включать:
Помимо всех выше описанных причин вызывающих бесплодие, не менее реальной может быть психологический фактор. По необходимости, лечащий врач может, назначит прием у психолога или психотерапевта.
Если после диагностики врачом выносится диагноз «бесплодие». То успех лечения зависит, ни только от грамотности врача, но и от своевременности выполнения супругами его рекомендаций!
В многопрофильном медицинском центре «ДокторСтолет» вы всегда можете пройти обследование при женском бесплодии. Наш медицинский центр расположен между станциями метро «Коньково» и «Беляево». Дорога от каждой из них займет не более 10 минут. Здесь Вас ждет высококвалифицированный персонал и самое современное диагностическое оборудование. Приятно удивят наших клиентов и вполне демократичные цены.
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗД (УЗИ)
Стаж работы более 10 лет
источник
Научно доказано, что для определения уровня фертильности практически любой пары достаточно срока в 12 месяцев, при условии, что эта пара живёт регулярной половой жизнью. По статистике, при систематических незащищённых половых актах беременность за первые 3 месяца наступает у 30% пар, в течение полугода – у 60% и у 10% – за время первого года.
Если по истечении отведенного периода беременность не наступила – есть все основания для обращения к врачу. Комплексное обследование при бесплодии – это наиболее правильное решение в данной ситуации, так как оно позволит определить наличие или отсутствие причины, мешающей зачать ребёнка. Оптимально обращение к специалисту должно осуществляться еще на этапе планирования рождения ребенка, что поможет устранить возможные риски рождения неполноценных детей (с врожденными болезнями и аномалиями), осложнения в процессе вынашивания и родов.
Задуматься о визите к гинекологу женщине, желающей забеременеть, также стоит при наличии у нее следующих признаков:
- гиперпролактинемия (повышенный уровень пролактина в крови, который вызывает нарушение менструального цикла);
- резкое снижение массы тела;
- полное отсутствие у женщины менархе;
- лишний вес;
- волосяной покров в области гениталий расположен по аномальному типу (вертикально направленный, избыточный, недостаточный);
- недоразвитие молочных желез;
- самопроизвольные выкидыши и невынашивание беременности в анамнезе;
- отсутствие овуляции.
Вышеописанные симптомы при бесплодии встречаются довольно часто, поэтому важно обратить на них внимание как можно раньше.
Процесс диагностики в случае подозрения на инфертильность в семье должен начинаться с осмотра будущего папы. Бесплодие у мужчин сегодня встречается с такой же частотой, как и у женщин. Если при обследовании не было обнаружено причинных факторов со стороны мужа, тогда приступают к диагностике женщины. Она включает в себя много пунктов, начиная с опроса и заканчивая, при необходимости, лапароскопией.
Консультация гинеколога очень важна в начале проведения обследования при бесплодии. Она позволяет врачу оценить картину проблемы в целом и выделить для себя возможные причины бесплодия.
Оценивая гинекологическое здоровье пациентки, врач расспрашивает ее о таких моментах:
- Симптомы, которые беспокоят (общее самочувствие, длительность отсутствия беременности, боли «до» и «во время» месячных, резкое похудание или набор веса, выделения из груди и влагалища).
- Семейный анамнез (наличие гинекологических патологий у матери, родственников, возраст, резус-фактор и здоровье мужа, вредные привычки).
- История болезни (оперативные вмешательства, инфекции, которыми женщина болела ранее, травмы, гинекологические и другие заболевания).
- Менструальная функция (возраст первой менархе, регулярность, длительность, болезненность менструаций, количество выделений).
- Половая функция (начало половой жизни, используемые способы контрацепции, регулярность половых сношений, количество браков и партнеров, уровень либидо, наличие оргазма, дискомфорта во время секса).
- Детородная функция (количество беременностей и живых детей, самопроизвольных и искусственных абортов, течение предыдущих беременностей, осложнения в родах).
- Результаты обследований и лечений, которые проводились ранее.
Объективно гинеколог оценивает общее состояние пациентки:
- тип телосложения;
- состояние слизистых и кожи;
- характер оволосения;
- развитость и состояние молочных желез.
Также он пальпаторно исследует щитовидную железу, абдоминальную область, учитывает цифры АД и температуры тела женщины.
Оно проводится с помощью гинекологических зеркал на кресле. Врач во время его проведения оценивает состояние и степень развития половых органов (внутренних и наружных), тип оволосения на лобке, появление выделений и их характер. Наличие отклонений в строении половых органов может быть симптомом инфантилизма и других врожденных аномалий половой системы.
Чрезмерное оволосение по мужскому типу свидетельствует о проблемах гормонального характера. Выделения – это признак воспалительного или другого патологического процесса во влагалище, что требует назначения дополнительных анализов для установления возбудителя.
Обследование при бесплодии также обязательно включает функциональные тесты, которые позволяют получить информацию о характере овуляции, уровне женских гормонов, наличии антиспермальных тел.
При этом используются:
- Цервикальный индекс. Это исследование отражает качество слизи шейки матки, выраженное в балловой системе. Оно оценивает уровень насыщенности эстрогенами женского организма.
- Базальная температура. На основе ежедневного измерения температуры в заднем проходе строится кривая. Ее анализ дает картину месячного цикла, подтверждает наличие или отсутствие овуляции, активности яичников.
- Посткоитальный тест. Его выполняют для более подробного изучения активности сперматозоидов в слизи на шейке матки.
Наиболее ценные в информативном плане исследования – это анализы на уровень гормонов, для которых у женщины берут мочу и кровь.
Для диагностики бесплодия показаны:
- Обследование на уровень пролактина, лютеинизирующего, фолликулостимулирующего гормонов, эстрадиола. Их назначают при нарушениях менструальной функции.
- Анализ на тиреоидные гормоны, тестостерон,кортизол – их уровень в плазме крови определяют на 5-7 день цикла, чтобы определить их влияние на фолликулярную фазу.
- Анализ мочи на гормоны. Для оценки работы коры надпочечников в моче исследуют количество 17- кетостероидов и ДГЭА-С.
- Анализы на инфекции, которые передаются половым путем. С учетом наличия жалоб и симптомов, врач может заподозрить наличие различных болезней, которые также часто являются причиной бесплодия. В частности, могут назначаться анализы на цитомегаловирус, хламидии, трихомонаду, гонококк, вирус герпеса и т.д.
- Исследование наличия антиспермальных тел. При подозрении на иммунную форму бесплодия у женщины проводят анализ на антиспермальные антитела, посредством взятия материала из шейки матки и крови из вены.
- Выявление уровня прогестерона. Оно отражает наличие овуляции и работу желтого тела. Данное исследование должно проводиться только на 20-22 день месячного цикла.
Важно: все эти исследования положено проводить чрез некоторое время после гинекологического осмотра и полового акта, с учетом того, что уровень определенных гормонов может варьировать.
К этим методам обследования относятся:
- УЗИ. Его задача изучитьпроходимость маточных труб.
- Кольпоскопия – это процедура осмотра влагалища при помощи специального оптического прибора. В ходе ее выполнения врач осматривает слизистую шейки матки на наличие эрозии, цервицита и других патологических процессов.
- Диагностическое выскабливание полости матки. Оно назначается, чтобы оценить состояние эндометрия на гистологическом уровне и его соответствие дню цикла.
- Рентгенография легких, пробы на туберкулез. Они назначаются при спаечной непроходимости труб и внутриматочных сращениях, если имеется подозрение на туберкулез.
- Гистеросальпингография – процедура, которая заключается в обследовании при помощи рентгенографии матки и фаллопиевых труб. Она дает возможность выявить эндометриоз, аномалии и дефекты развития матки, спайки, опухолевые процессы, сращения внутри матки, непроходимость труб – именно эти процессы чаще всего становятся причиной бесплодия у женщин.
- Рентгенография турецкого седла и черепа. Еёпроводят для исключения нейроэндокринных заболеваний в плане поражений гипофиза при нарушенном менструальном цикле.
К ним прибегают, если имеется маточная форма бесплодия. Хирургические технологии диагностики очень высокоинформативные, а также малотравматичны.
Чаще всего при этом применяется:
- Гистероскопия– это процедура осмотра маточной полости посредством оптического прибора, который вводится в матку через наружный зев – шейку матки. Ее выполняют под общей анестезией в стационаре. Врач может не только осмотреть состояние матки изнутри, но и выявить и сразу удалить патологические образования (киста, полип).
- Лапароскопия – это эндоскопический осмотр органов малого таза. Для его проведения также требуется общий наркоз. Это максимально точный способ, который при бесплодии назначается как с лечебной, так и диагностической целью.
После полного обследования женщины в 95% случае удается установить причину бесплодия, а значит подобрать эффективное лечение. Современные технологии дарят шанс на успешное зачатие и вынашивание здорового ребенка практически каждой бездетной паре.
Более подробно о причинах и методах диагностики бесплодия у женщин рассказывается в видео-обзоре:
Викторова Юлия, акушер-гинеколог.
16,755 просмотров всего, 1 просмотров сегодня
источник
УЗИ малого таза при бесплодии. Показания, какие органы исследуются, как производится, возможные результаты
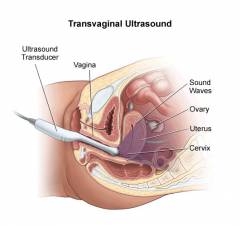
Ультразвуковое исследование является методом, результаты которого во многом зависят от опыта и умений врача-диагноста, так как диагноз и, соответственно, последующая лечебная тактика зависит от корректной интерпретации видимых на мониторе симптомов и признаков. Немаловажной при проведении исследования является беседа с врачом, так как выяснение некоторых жизненных подробностей позволяет исключить или, наоборот, предположить те или иные патологические отклонения.
Бесплодие представляет собой патологическую ситуацию, при которой пара, не пользующаяся какими-либо методами контрацепции, не может зачать ребенка в течение 12 месяцев. Данная патология является довольно распространенной и встречается с частотой от 10 до 15% среди пар репродуктивного возраста. Согласно статистическим данным причина бесплодия может быть с равной долей вероятности как мужской, так и женской. Ультразвуковое исследование является довольно информативным методом диагностики большинства причин женского бесплодия. Однако следует понимать, что ультразвук эффективен только при выявлении существующих структурных аномалий, масштабы которых соответствуют разрешающей способности аппарата. Гормональные нарушения, функциональные изменения половых органов, нарушение работы гормонально-нервной системы, ответственной за циклические изменения и поддержание беременности, наличие антител к сперме партнера, а также ряд других патологий не могут быть выявлены при помощи эхографии (УЗИ). Данные заболевания, так же как и мужское бесплодие, нуждаются в детальном лабораторном исследовании, которое является более информативным в подобных ситуациях.
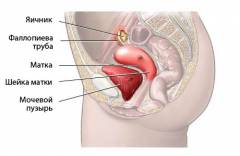
Женские половые органы можно условно разделить на внутренние и внешние. Внешние половые органы непосредственно контактируют с внешней средой, в то время как внутренние защищены от этого. Кроме того, все внутренние половые органы располагаются в полости малого таза.
К внешним женским половым органам относятся:
- Промежность. Область промежности, которую в некоторых случаях можно рассматривать вне комплекса половых органов, тем не менее, является крайне важной структурой. Связано это с тем, что в данном регионе располагается слой мышц, которые формируют дно малого таза, и роль которых крайне высока во время беременности и родов. Кроме того, от силы сокращения данных мышц, а вернее, от их тонуса, зависит нормальное функционирование мочевыделительной и пищеварительной системы, так как чрезмерное сокращение может затруднить отхождение мочи и каловых масс, а чрезмерное расслабление – привести к их недержанию.
- Лобок. Лобок представляет собой слегка округлую область, располагающуюся кверху от больших половых губ и немного кпереди от лобковой кости таза. В ходе полового созревания на лобке формируется волосяной покров.
- Большие половые губы. Большие половые губы представлены двумя объемными продольными складками, которые состоят из жировой и соединительной ткани покрытой кожей. Их размер и форма могут несколько отличаться у различных женщин в зависимости от конституции, а также от толщины подкожной жировой клетчатки. В коже половых губ располагаются волосяные фолликулы, которые по мере полового созревания формируют волосяной покров.
- Малые половые губы. Малые половые губы представляют собой две небольшие продольные кожные складки, которые располагаются между большими половыми губами и входом во влагалище. Впереди малые половые губы, соединяясь, формируют уздечку клитора (тонкие складки кожи, идущие от клитора).
- Девственная плева. Девственная плева представляет собой тонкую соединительнотканную мембрану, которая располагается у входа во влагалище. На этапе до полового созревания данная мембрана выполняет защитную функцию, предохраняя внутренние половые органы от попадания инфекции. Однако в большинстве случаев данная мембрана не является абсолютно непроницаемой и способна пропускать менструальную кровь, образующуюся во время менструации после полового созревания. Обычно девственная плева разрывается во время полового контакта, однако в некоторых случаях она может быть повреждена и в других условиях (интенсивные занятия спортом, велоспорт, травматизм, мастурбация с использованием фаллоимитаторов или иных предметов).
- Клитор. Клитор является образованием, схожим по своей структуре с головкой полового члена мужчины. Располагается он кпереди от малых половых губ, вблизи от места их соединения. Размеры клитора у взрослой женщины колеблются от одного до двух сантиметров. Данный орган образован двумя ножками, которые прикрепляются к надкостнице тазовых костей. Клитор является крайне чувствительным органом, способным к эрекции – некоторому увеличению в размерах во время полового возбуждения за счет прилива венозной крови.
- Преддверье влагалища и наружное отверстие мочеиспускательного канала. Между клитором и входом во влагалище располагается треугольная зона, известная как преддверье влагалища, которая тянется вплоть до заднего места соединения малых половых губ. В данной области располагается наружное отверстие мочеиспускательного канала, которое находится примерно в одном сантиметре кпереди от входа во влагалище. В том же месте, с двух сторон открываются протоки скиновых желез.
- Скиновы и бартолиновы железы. Скиновы и бартолиновы железы, расположенные у отверстия мочеиспускательного канала и у задней части входа во влагалище, являются небольшими органами, которые производят вещество, смазывающее влагалище.
К внутренним женским половым органам относятся:
- влагалище;
- матка;
- маточные трубы;
- яичники.
Матка представляет собой небольшой мышечный орган, который по форме напоминает перевернутую грушу. Располагается матка по срединной линии тела, внутри полости малого таза, между мочевым пузырем и прямой кишкой.
Анатомически в матке выделяют следующие отделы:
- Шейка матки. Шейка матки – это нижняя часть данного органа, которая является анатомической границей между влагалищем и телом матки. Шейка матки представляет собой цилиндрическую мышечную структуру, через центр которой проходит канал шейки матки, который пропускает менструальную кровь из полости матки в наружную среду, а также сперму из влагалища в полость матки. Данный канал заполнен особой слизью, которая обладает некоторыми бактерицидными свойствами, что обеспечивает защиту вышележащих половых структур от инфекций, которые нередко поражают влагалище и наружные половые органы. Шейка матки под действием гормонов во время беременности (а вернее, гормонов в конце беременности) значительно размягчается, что приводит к расширению канала, благодаря чему становятся возможными вагинальные роды. Средняя длина шейки матки составляет от трех до пяти сантиметров.
- Тело матки. Тело матки представляет собой небольшой, округлый и плотный мышечный орган с относительно толстыми стенками. В большинстве случаев тело матки отклонено немного кпереди, однако могут наблюдаться некоторые анатомические различия. Следует отметить, что изгиб матки кзади или излишний изгиб кпереди относительно оси влагалища могут стать причиной возникновения проблем с зачатием ребенка. Средняя масса матки у небеременной и нерожавшей женщины составляет около 40 – 50 грамм, в то время как у рожавших женщин ее масса несколько больше – около 100 – 110 грамм. Во время беременности матка подвергается значительным структурным изменениям и увеличивается в размере, для того чтобы вместить плод с околоплодными оболочками. Мышечные сокращения матки, которые возникают во время родов (так называемые схватки), способствуют родовой деятельности. Если сокращение матки возникло до положенного срока, могут развиться либо преждевременные роды, либо спонтанный аборт. Излишняя активность матки в период беременности в отсутствии достаточного раскрытия шейки матки может привести к гипоксии (кислородное голодание) плода, а также к разрыву самой матки.
- Перешеек. Перешейком называется узкая часть матки, расположенная между телом и шейкой матки.
Внутренняя полость матки, которая представляет собой небольшое треугольное пространство между передней и задней стенкой органа, выстлана эндометрием, который представляет собой особый слизистый слой. Данный слой поддерживает основные функции матки – репродуктивную и менструальную. Во время менструального цикла под действием половых гормонов яичников и гипоталамуса (структура мозга, регулирующая гормональную активность, а также автономную нервную деятельность) происходит постепенное разрастание эндометрия с увеличением его толщины. Это необходимо для того, чтобы создать подходящие условия для имплантации оплодотворенной яйцеклетки. Если же беременность не возникла, данный слой отторгается, и начинаются месячные. Так как отторжение эндометрия сопровождается некоторым повреждением спиральных кровеносных сосудов матки, возникают кровянистые выделения из влагалища. Однако если беременность возникла, плодное яйцо улавливается разросшимся эндометрием, который принимает участие в формировании материнской части плаценты – плодного ложа.
Следует отметить, что нарушение функции эндометрия, будь то гормональные изменения, при которых нарушается менструальный цикл, либо структурные повреждения с невозможностью пролиферации и восстановления слизистого слоя (последствия инфекционных процессов, некоторых заболеваний или агрессивных врачебных манипуляций), является одной из распространенных причин женского бесплодия.
Маточные (фаллопиевы) трубы представляют собой две полые мышечные трубки, расположенные по обеим сторонам от верхней части тела матки. Их первоначальной функцией является транспортировка спермы к яйцеклетке, производимой яичниками, с последующей транспортировкой оплодотворенного яйца в полость матки для имплантации.
Длина маточных труб составляет примерно 10 сантиметров, а диаметр – около десяти миллиметров. Конец трубы, располагающийся возле яичника, имеет специфические выросты (бахромки), которые располагаются вокруг яичника и служат для улавливания и транспортировки яйцеклетки.
В структуре маточных труб выделяют следующие сегменты:
- Перешеек. Перешейком называется часть трубы, которая располагается в непосредственной близости к телу матки.
- Ампула. Ампулой называется расширяющаяся часть трубы, которая представляет собой место нормального физиологического оплодотворения (проникновения сперматозоида в яйцеклетку).
- Воронка. Воронка представляет собой крайнюю часть маточной трубы, на которой находятся описанные выше бахромки.
Маточные трубы играют крайне важную роль в процессе зачатия ребенка. Связано это с процессами транспортировки сперматозоидов к яйцеклетке и оплодотворенного яйца к матке. Нарушение данных процессов приводит либо к невозможности зачатия (если нарушена проходимость для сперматозоидов и яйцеклетки), либо к внематочной беременности (если проходимость сперматозоидов сохранена хотя бы в минимальной степени, а проходимость для плодного яйца нарушена совсем). Следует отметить, что внематочная беременность не рассматривается как бесплодие, однако такая беременность не может быть выношена и, более того, она представляет непосредственную угрозу для жизни матери, поэтому подлежит хирургическому лечению. В большинстве случаев такое лечение сводится к удалению плода и резекции (удалению) маточной трубы, при условии сохранности другой трубы. Если же удаление маточной трубы невозможно (только одна функционирующая фаллопиева труба, и при этом женщина желает забеременеть в дальнейшем) врачи осуществляют реконструктивную операцию. Однако следует понимать, что даже после операции с сохранением и реконструкцией трубы шансы забеременеть значительно уменьшаются.
Проходимость маточных труб зависит от следующих параметров:
- Внутренний просвет фаллопиевых труб. Если внутренний просвет маточных труб по какой-либо причине уменьшается, это создает значительные препятствия на пути как сперматозоидов, так и яйцеклетки. Наиболее частыми причинами сужения фаллопиевых труб являются инфекционные процессы (сальпингиты), которые могут быть вызваны как неспецифическими инфекционными агентами, так и возбудителями половых инфекций (чаще всего). Кроме того, сужение маточной трубы может быть врожденным. Следует отметить, что иногда маточные трубы перевязываются и рассекаются женщинами по собственному желанию, как один из радикальных методов контрацепции (который, тем не менее, не дает стопроцентной гарантии).
- Слизистая оболочка маточных труб. В норме внутренняя часть маточных труб выстлана клетками, у которых на поверхности располагаются реснички. Движения этих микроскопических ресничек создают волну, которая способствует продвижению яйцеклетки и сперматозоидов вдоль трубы. Изменение клеточного состава слизистого слоя или атрофия данных ресничек может возникнуть в результате локального инфекционного процесса, а также при некоторых гормональных сбоях.
- Сокращение мышечных волокон маточных труб. Маточные трубы образованы мышечными волокнами, которые сокращаясь создают перистальтическую волну, стимулирующую продвижение яйцеклетки или оплодотворенного яйца. Нарушается данный процесс при инфекционном поражении маточных труб.
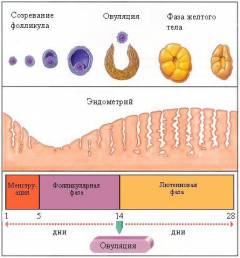
В зависимости от локализации различают следующие причины бесплодия:
- шеечное бесплодие;
- маточное бесплодие;
- яичниковое бесплодие;
- трубное бесплодие.
Шеечное бесплодие может быть связано с сужением канала шейки матки, что создает значительное препятствие на пути спермы. В результате возникает задержка прохождения мужских половых клеток в полость матки, что непосредственно влияет на их численность, подвижность и способность к зачатию. Сужение канала шейки матки может быть врожденным или приобретенным (после проведения некоторых хирургических операций, после ряда половых инфекций, в результате пониженного содержания гормона эстрогена, как последствие ионизирующей терапии).
Кроме того, следует отметить, что канал шейки матки заполнен особой слизью, которая в значительной степени влияет на передвижения сперматозоидов. Изменение свойств этой слизи может стать причиной женского бесплодия. Данные изменения не могут быть выявлены с помощью ультразвукового исследования, однако они определяются при гинекологическом осмотре, путем исследования вязкости шеечной слизи. Следует иметь в виду, что свойства слизи изменяются в зависимости от уровня половых гормонов, которые колеблются в течение менструального цикла.
Матка является местом физиологического развития плода до наступления родовой деятельности. Таким образом, маточные факторы могут быть связаны как с первичным бесплодием (невозможность зачать), так и с привычной потерей беременности и преждевременными родами.
Следующие врожденные патологии могут быть причиной маточного бесплодия:
- врожденное недоразвитие или отсутствие внутренних женских половых органов;
- наличие перегородки внутри полости влагалища или матки;
- изменение формы или размера внутренней полости матки;
- слепые выросты в стенках тела матки.
Следующие приобретенные патологии могут быть причиной маточного бесплодия:
- Эндометрит.Эндометрит является заболеванием воспалительной природы, которое затрагивает внутреннюю слизистую оболочку матки. Может развиваться в результате проникновения инфекционных агентов, чаще всего возбудителей инфекций, передающихся половым путем, а также как следствие травматизма во время родов, диагностического или терапевтического кюретажа (выскабливание полости матки), размещения внутриматочных спиралей и прочих процедур. Воспалительная реакция, характерная для эндометрита, может стать причиной образования внутриполостных спаек (фиброзные тяжи, натянутые между внутренними стенками матки), которые значительно уменьшают полость матки, ограничивают ее функционал, а также препятствуют нормальному процессу имплантации. Следует отметить, что в некоторых случаях эндометрит может спровоцировать полную атрофию слизистой матки, тем самым, нарушив менструальную и репродуктивную функции.
- Плацентарные полипы. Плацентарные полипы представляют собой доброкачественные образования, развивающиеся на основе остатков плаценты, фрагменты которой могли остаться после предыдущей беременности. Данные выросты изменяют конфигурацию матки, ограничивают ее внутреннюю полость, нарушают менструальный цикл. Следует отметить, что данная патология встречается достаточно редко и не может быть причиной первичного бесплодия (так как предполагается наличие фрагментов плаценты, которые могут сформироваться только после развития беременности).
- Внутриполостная и субсерозная миома.Миома представляет собой доброкачественную опухоль, которая нарушает нормальное функционирование матки и может быть причиной не только бесплодия, но и ряда других неприятных симптомов, таких как кровотечение и болевой синдром. Данная патология встречается довольно часто, однако она гораздо более распространена среду женщин в периоде климакса, что связано с гормональными изменениями организма. Среди молодых женщин репродуктивного возраста данная патология встречается несколько реже.
- Эндометриоз.Эндометриоз представляет собой заболевание, поражающее женщин репродуктивного возраста, при котором клетки эндометрия мигрируют в полость малого таза, прикрепляясь к брюшине, маточным трубам, яичникам, кишечнику или в более глубокие слои матки. При этом данные клетки продолжают циклически изменяться в ходе менструального цикла, тем самым, провоцируя болевой синдром, нарушение менструации, а также бесплодие.
- Эрозия, изъязвление слизистой оболочки.Эрозии и язвы на поверхности слизистой оболочки матки могут возникнуть как следствие инфекционного поражения, воспалительного процесса, прямого травматизма, а также – в результате недостаточного поступления в организм необходимых питательных веществ, витаминов и минералов.
В яичниках происходит развитие и созревание яйцеклетки, что является ключевым процессом для наступления беременности. Кроме того, яичники продуцируют женские половые гормоны, изменение уровня которых влечет за собой изменения функции многих органов и систем, в том числе и половой.
Образование клеток, которые в последующем преобразуются в яйцеклетки, начинается еще в раннем эмбриональном периоде — в первом триместре внутриутробного развития девочки. При этом закладывается около семи миллионов ооцитов (яйцеклеток), которые замирают на первой стадии деления. В последующем их число уменьшается и к рождению составляет около двух миллионов. К периоду полового созревания сохраняется только полмиллиона ооцитов. Именно из них во время репродуктивного возраста формируются взрослые яйцеклетки, готовые к слиянию со сперматозоидом.
Созревание яйцеклеток происходит под действием гормонов гипоталамо-гипофизарно-овариальной системы. Ежемесячно из нескольких развивающихся ооцитов формируется одна яйцеклетка и несколько фолликулярных клеток, которые окружают яйцеклетку и выполняют функцию продукции ряда половых гормонов.
Нарушение процесса формирования и созревания яйцеклетки может возникать при патологиях менструального цикла, когда из-за гормональных нарушений не происходит овуляция (созревание и выход яйцеклетки).
Овуляция может быть нарушена при следующих патологиях:
- Хромосомные аномалии. Процесс созревания яйцеклетки сопряжен с клеточным делением, которое нарушается при изменении количества хромосом. Дело в том, что при нормальном делении половых клеток, хромосомы (структуры, хранящие генетическую информацию) распределяются в дочерние клетки, однако изменение их количества может стать причиной нарушения данного процесса. Кроме того, наличие лишних хромосом, так же как и их отсутствие, является одной из причин изменения во многих внутренних органах, в том числе и в гормональной системе. Все это приводит к невозможности развития нормальной, способной к зачатию яйцеклетки.
- Нарушение функционирования гипоталамуса. Гипоталамус является мозговой структурой, которая осуществляет функцию контроля внутренних органов путем регуляции через автономную нервную систему, а также путем продукции ряда специфических гормонов (либерины и статины). Данные гормоны способны стимулировать или блокировать продукцию других гормонов, в том числе и половых. В результате нарушения функции гипоталамуса развивается недостаток половых гормонов, регулирующих менструальный цикл и процесс созревания яйцеклетки, и возникает бесплодие.
- Гормональные сбои. Изменение уровня половых гормонов, как уже упоминалось выше, может стать причиной нарушения менструальной и репродуктивной функции. Однако следует отметить, что в процессе наступления и поддержания беременности немаловажная роль принадлежит также гормонам щитовидной железы, надпочечников, гипофиза. Изменение концентрации продуцируемых ими веществ может привести как к нарушению процессов созревания яйцеклетки, так и к невозможности нормального поддержания беременности с развитием привычных выкидышей.
- Структурные изменения яичников. Изменение структуры яичников (опухоли, поликистоз яичников, недоразвитие яичников) приводит к невозможности нормального развития и созревания яйцеклетки.
Среди других возможных причин бесплодия отмечают инфекционно-воспалительные процессы в малом тазу, при которых нарушается нормальное функционирование половых органов. Связано это с образованием спаек между маткой и соседними органами, а также с непосредственным влиянием провоспалительных веществ на репродуктивную систему.
Нередко бесплодие возникает в результате развития иммунной реакции к сперме партнера. Происходит это при сенсибилизации организма, который начинает атаковать чужеродные клеточные элементы – сперматозоиды. В результате процесс зачатия становится невозможным, так как уменьшается количество сперматозоидов, достигающих яйцеклетки. А, вопреки распространенному мнению, для зачатия недостаточно одной мужской половой клетки, так как для растворения защитной оболочки яйцеклетки необходимо большое количество особого фермента, содержащегося в сперматозоидах.
Назначает ультразвуковое исследование в большинстве случаев врач-гинеколог. Однако это может сделать и другой специалист, который занимается лечением бесплодия семейной пары. В некоторых городах даже существуют отдельные центры репродуктологии или семейные центры, в которых усилия медицинского персонала направлены на разрешение проблемы бесплодия и на оказание максимальной помощи в зачатии здорового ребенка.
Следует понимать, что ультразвуковое исследование позволяет выявлять лишь макроскопические структурные изменения. По этой причине его не назначают при подозрении на функциональные расстройства. Однако следует отметить, что видимые на УЗИ изменения эндометрия являются прямым указателем на расстройство менструальной функции, которое может возникать как на фоне структурных, так и на фоне функциональных расстройств.
Ультразвуковое исследование органов малого таза позволяет выявлять следующие показатели:
- размеры и форма матки;
- структура мышечного слоя матки;
- длина шейки матки;
- состояние канала шейки матки;
- состояние влагалищной части шейки матки;
- структуру и рост эндометрия на протяжении менструального цикла;
- толщину эндометрия;
- позицию яичников;
- размер яичников;
- структуру яичников;
- структуру маточных труб.
Ультразвуковое исследование позволяет выявлять следующие патологии женских половых органов:
- фибролейомиома тела матки или маточной шейки (доброкачественная опухоль);
- эндометриоз;
- гиперплазия эндометрия, полипы или воспаление эндометрия (слизистая матки);
- эрозии, язвы, кисты матки и шейки матки;
- кисты и опухоли яичников;
- воспаление фаллопиевых труб;
- скопление жидкости в просвете маточных труб (гидросальпинкс);
- спайки в полости малого таза;
- шрамы тела матки.
Ультразвуковое исследование обычно назначают исходя из периода менструального цикла, так как это необходимо для корректной интерпретации полученной информации. В большинстве случаев УЗИ назначают начиная с третьего дня менструального цикла (третий день после начала менструации), так как это позволяет лучше изучить процесс овуляции. Динамическое наблюдение за яичниками, в которых происходит процесс созревания яйцеклетки, и маткой, в которой происходи утолщение эндометрия и его подготовка к имплантации, позволяет полнее судить о репродуктивной и менструальной функции.
При проведении ультразвукового исследования используют специальный датчик, который одновременно является и излучателем звуковых волн. Явление генерации звука основывается на пьезоэлектрическом эффекте, то есть на феномене возникновения колебаний в специальных кристаллах при пропускании через них электрического тока определенной частоты. Данные волны распространяются вглубь тканей, а затем датчик регистрирует их отражение.
При исследовании женской половой системы могут быть использованы несколько типов датчиков, которые различаются по виду формируемого ими звукового пучка. Также следует отметить, что существует два основных метода исследования – трансабдоминальное и трансвагинальное. Трансвагинальное исследование предполагает введение датчика через влагалище, что позволяет лучше изучить внутреннюю структуру половых органов. Трансабдоминальное исследование предполагает прикладывание датчика к коже в области живота. Данный метод используется значительно чаще, однако он зависит от состояния соседних с маткой и яичниками органов – мочевого пузыря и кишечника.
Таким образом, при исследовании женских внутренних половых органов необходима подготовка кишечника и мочевого пузыря. С этой целью перед исследованием обычно назначают ветрогонные средства, то есть препараты, уменьшающие газообразование в желудочно-кишечном тракте. Для этого за два – три дня до исследования назначают капсулы эспумизана, симетикона, плантекса или препараты лекарственных трав шалфея, мяты, орегано. Кроме того, рекомендуется исключить из диеты продукты, увеличивающие газообразование (свежие овощи, фрукты, капусту, бобы, газированные напитки, квас, пиво). Так как полный мочевой пузырь улучшает проведение звуковых волн в полость малого таза и оптимизирует исследование яичников и матки, рекомендуется пить большое количество жидкости непосредственно перед исследованием.
Необходимо понимать, что многие параметры при исследовании матки зависят от фазы менструального цикла, телосложения, количества беременностей и родов. Кроме того, могут наблюдаться некоторые индивидуальные особенности в строении внутренних женских половых органов. По этой причине интерпретация результатов исследования, основанная исключительно на показаниях УЗИ, некорректна, так как для полноценной диагностики необходима история перенесенных заболеваний, акушерская и гинекологическая история, а также оценка общего состояния организма.
| Параметр | Нормальное значение | Особые указания |
| Положение тела матки | Тело матки направлено кпереди и вверх | Тело матки формирует угол с шейкой матки, который может приближаться к прямому. В норме матка может несколько отклоняться влево или вправо, что не является патологией. |
| Длина тела матки | 60 – 80 мм | Размер тела матки может значительно отличаться у различных женщин в зависимости от конституции, генетических данных, количества беременностей и родов. |
| Переднезадний размер тела матки | 35 – 45 мм | |
| Контур эндометрия | Четкий и гладкий | После месячных может не определяться. |
| Толщина эндометрия после окончания месячных | 1 – 2 мм | Эндометрий отслаивается и выделяется вместе с менструальной кровью. |
| Толщина эндометрия перед месячными | 16 – 22 мм | Наблюдается рост и развитие эндометрия в течение всего менструального цикла, со средним утолщением на 2 – 6 мм за 7 дней. |
| Длина шейки матки | 20 – 45 мм | Канал шейки матки при ультразвуковом исследовании не определяется (его диаметр меньше разрешающей способности большинства аппаратов УЗИ). |
| Толщина шейки матки | Менее 30 мм (до 45 мм при отклонении тела матки кзади) |
Любые патологические изменения матки могут спровоцировать бесплодие, так как вызывают изменения в хрупком балансе сложной женской репродуктивной системы. Однако необходимо понимать, что некоторые патологии матки являются лишь проявлением других заболеваний, без лечения которых беременность не наступит.
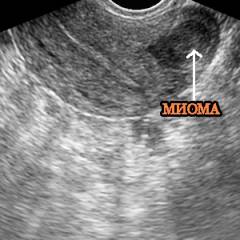
Наиболее частыми причинами бесплодия, выявляемыми при ультразвуковом исследовании, являются следующие патологии матки:
- Полипы эндометрия. Полипы эндометрия развиваются как множественные доброкачественные опухоли на ножке, которые состоят из разросшегося эндометрия. В большинстве случаев они бессимптомны или сопровождаются маточными кровотечениями, инфекциями, болью и бесплодием. На УЗИ они лучше всего видны в первой половине менструального цикла или во второй половине после предварительного введения контрастного вещества в полость матки. Выявляются как гиперэхогенные (светлые) структуры в полости матки.
- Внутриматочные спайки. Спайки в полости матки развиваются в результате повреждения базального слоя эндометрия и представляют собой плотные фиброзные тяжи, ограничивающие полость матки. Характеризуются отсутствием менструального цикла или скудными менструальными выделениями. Лучше всего визуализируются во время месячных (если таковые есть), когда отслаивающийся эндометрий окутывает их и, тем самым, как бы контрастирует. На УЗИ выявляются как гиперэхогенные перемычки между стенками матки.
- Эндометриоз. Эндометриоз, как писалось выше, является патологической ситуацией, при которой участки эндометрия оказываются вне внутренней полости матки. Чаще всего наблюдается прорастание эндометрия в мышечный слой матки. Проявляется недуг тазовыми болями, нарушенным менструальным циклом и обильными выделениями во время месячных. При ультразвуковом исследовании выявляется увеличенная в размере матка, которая, однако, может быть и нормальных размеров. Мышечный слой матки приобретает аспект «швейцарского сыра» с множественными гипоэхогенными (темными) зонами, а также со следами кровотечений и тромбов. Иногда вся стенка матки становится менее плотной с редкими крупными кистами.
- Гиперплазия эндометрия. Гиперплазия (разрастание) слизистой оболочки матки может возникнуть в результате избыточной стимуляции женским половым гормоном эстрогеном. При этом наблюдается увеличение эндометрия в толщине.
- Злокачественная опухоль эндометрия. Злокачественная опухоль эндометрия (карцинома эндометрия) является тяжелой онкологической патологией, которая встречается в основном в постменопаузальном периоде, но может развиться и в репродуктивном возрасте. На УЗИ выявляются гиперэхогенные массы в полости матки, утолщение эндометрия, свободная жидкость в полости матки и малого таза, иногда разрушение слизистого и подслизистого слоя.
- Лейомиома (миома матки). Лейомиома является наиболее распространенной доброкачественной опухолью матки, которая встречается почти у четверти женщин детородного возраста. Представляет собой чрезмерно разросшуюся гладкомышечную ткань, которая может прорастать в полость матки, в стенку матки или в полость малого таза. При ультразвуковом исследовании выявляется увеличение матки в размерах, изменение контура матки. Может быть выявлено образование, акустическая плотность которого зависит от содержания мышечных и соединительно-тканных волокон.
- Аномалии структуры и формы матки. При некоторых врожденных патологиях в матке могут выявляться дополнительные полости, перегородки и прочие аномальные образования. Иногда матка может полностью отсутствовать или быть недоразвитой. Все это довольно легко выявляется при ультразвуковом исследовании.
Следует отметить, что некоторые из этих патологий (полипы матки, лейомиома и пр.) не всегда вызывают бесплодие. Однако данные заболевания почти всегда нарушают течение нормальной беременности и, таким образом, становятся причиной спонтанных абортов, преждевременных родов или других осложнений.
| Параметр | Нормальное значение | Особые указания |
| Длина маточных труб | 9 – 11 см | Могут быть выявлены некоторые изгибы маточных труб в полости малого таза. |
| Ширина маточных труб | 8 – 10 мм | Просвет маточной трубы при обычном исследовании не виден. |
Патология маточных труб является одной из наиболее распространенных причин женского бесплодия. Следует отметить, что большая часть заболеваний, поражающих маточные трубы, создает условия, улучшающие их ультразвуковое исследование. Это происходит либо из-за увеличения и расширения маточных труб, либо из-за формирования экссудата (серозной жидкости) в полости малого таза, который окутывает трубы и, тем самым, улучшает проведение звуковых волн и, одновременно, контрастирует их.
Следует отметить, что оптимальным периодом для проведения УЗИ маточных труб является период сразу после овуляции, так как выделяемая фолликулом жидкость облегчает их визуализацию.
Чаще всего при бесплодии выявляются следующие патологии маточных труб:
- Сальпингит. Сальпингит представляет собой воспалительный процесс, охватывающий маточные трубы с одной или обеих сторон. На начальных стадиях ультразвуковое исследование может не выявлять никаких патологических отклонений, однако в дальнейшем выявляется истончение стенки фаллопиевых труб, изменение их контура, который становится менее четким и гладким. Иногда выявляются эхогенные образования в просвете расширенных труб, что в большинстве случаев указывает на пиосальпинкс – гнойно-инфекционный процесс.
- Доброкачественная опухоль. Доброкачественные опухоли (лейомиомы) маточных труб встречаются достаточно редко, несмотря на одно и то же эмбриональное происхождение тканей матки и труб. Разросшиеся мышечные волокна могут стать причиной сужения или закрытия просвета трубы, тем самым, спровоцировав бесплодие. При ультразвуковом исследовании выявляется плотное образование в области маточной трубы, акустическая плотность которого, как и в случае миомы матки, зависит от его тканевого состава. Довольно часто данные опухоли имеют неоднородную структуру.
- Злокачественная опухоль. Злокачественная опухоль фаллопиевых труб является наиболее редким типом рака в гинекологической практике. Проявляется данная патология болями, кровотечениями и выделением беловатого содержимого из половых путей. На УЗИ выявляется неоднородная веретенообразная масса, располагающаяся в области придатков матки.
- Сужение просвета маточной трубы. Для исследования просвета маточных труб используют специальное контрастное вещество, которое вводится в стерильных условиях через специальный катетер в полость матки и поднимается через маточные трубы. Этот метод позволяет лучше визуализировать внутренний просвет трубы, его контуры и самое главное – проходимость.
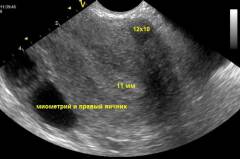
Особенностями этих двух методов являются:
- При трансабдоминальном доступе желательно, чтобы мочевой пузырь в момент исследования был заполнен. Это облегчит прохождение звуковых волн через ткани и сделает исследование более точным. Рекомендуемая частота волн составляет 3,5 – 3,75 МГц.
- Трансвагинальное исследование не требует заполнения мочевого пузыря. Датчик подводится ближе к яичникам, чем при трансабдоминальном доступе. Рекомендуемая частота волн – от 5 до 10 МГц. Данный вариант процедуры является более надежным и информативным. Он требует более высокой квалификации врача, который проводит исследование. Дело в том, что многие анатомические структуры оказываются «перевернутыми» на получаемом изображении. Из-за этого у неопытного специалиста могут возникнуть некоторые трудности.
| Параметр | Нормальный показатель | Особые указания |
| Объем органа | 5,5 – 10 см 3 | Объем вычисляется после измерения трех величин органа. Показатели перемножаются, и полученное значение делится пополам. |
| Размер фолликулов | 0,4 – 0,6 см | Визуализируется несколько фолликулов в самом начале менструального цикла. Нет значительной разницы в размерах. |
| Граафов (доминантный) фолликул | 1 – 2 см | Фолликул начинает расти после 10 дня цикла. Средняя скорость роста – 0,1 – 0,2 см в день. Остальные фолликулы несколько уменьшаются в размерах. |
| Средняя длина яичника | 3 — 4 см | Эти параметры могут меняться в зависимости от фазы цикла (увеличение объема на фоне роста доминантного фолликула) или при наличии физиологических кист. |
| Средняя ширина яичника | 2 – 2,5 см | |
| Средняя толщина яичника | 1 – 1,5 см | |
| Физиологическая киста яичника | Диаметр до 5 см | Со временем может менять свои размеры и полностью исчезать. |
В норме яичники располагаются позади и несколько сбоку от мочевого пузыря и матки. При трудностях их визуализации рекомендуется провести специальный маневр. Врач через влагалище несколько смещает в сторону матку. Иногда это помогает обнаружить яичники при их нетипичном расположении. Также можно попробовать провести исследование в положении стоя или на боку. При этом взаимное расположение органов в малом тазу может немного измениться.
Причинами плохой визуализации яичников могут быть:
- недостаточное наполнение мочевого пузыря (оптимальное наполнение – когда на картинке край мочевого пузыря перекрывает дно матки);
- аномальное положение яичников (недостаточное их опущение в брюшную полость, расположение позади матки или в паховом канале);
- патологическое недоразвитие яичников (синдром Тернера, некоторые заболевания гипофиза);
- чрезмерное скопление газа или содержимого в петлях кишечника;
- наличие рубцов после перенесенных операций в области малого таза.
В случае проблем с зачатием ребенка необходимо оценивать не только размеры яичников, но и плотность, и однородность тканей органа. Существует достаточно много патологий, которые могут привести к бесплодию. Задача врача при проведении УЗИ яичников сводится к тому, чтобы определить, какой именно патологический процесс привел к трудностям с зачатием ребенка.
Наиболее часто у женщин с бесплодием можно выявить на УЗИ следующие нарушения:
- Патологические кисты яичников. Если киста яичника на УЗИ достигает больше 5 см в диаметре, можно говорить о патологии. Кроме того, в полость Граафова пузырька может произойти кровоизлияние. Тогда его содержимое становится более эхогенным. Образуется киста.
- Текалютеиновая киста. Такие образования достигают 8 – 10 см в диаметре и чаще всего обусловлены одновременными патологическими процессами в других органах (при хориокарциноме, пузырном заносе и т. п.). Эти кисты могут быть двусторонними. На УЗИ в их полости часто обнаруживается несколько камер.
- Опухоль яичника. Как правило, с помощью УЗИ нельзя точно установить природу опухоли или даже сказать, является она доброкачественной или злокачественной.
- Перекрут яичника. На УЗИ обычно обнаруживают увеличенный яичник (до 5 – 7 см), в брюшной полости может обнаруживаться свободная жидкость из-за воспалительного процесса.
- Оофорит. При остром воспалении яичник значительно увеличен в размерах, его контуры хорошо видны, но эхогенность понижена. При образовании участков некроза и гноя видны точечные образования с повышенной эхогенностью. При хроническом оофорите структура органа может быть неоднородной. Размеры при этом обычно в пределах нормы.
- Апоплексия яичника. На эхограмме четко видно место разрыва. Там контур увеличенного в размерах яичника резко прерывается. Точный диагноз только с помощью УЗИ подтвердить сложно.
- Эндометриоз яичника. Контур органа нечеткий, эхогенность различна в разных участках. Обнаруживаются множественные мелкие кисты, которые меняют форму органа, поверхность может быть бугристой. В этом случае эндометриоз трудно отличить от поликистоза яичников.
- Поликистоз яичника. Процесс обычно является двусторонним. Органы увеличиваются в 3 – 5 раз по сравнению с нормой. Контур яичника легко различить. Внутри обнаруживаются множественные образования диаметром 1,5 – 2 см.
Существуют и другие патологии, которые можно обнаружить при ультразвуковом обследовании яичников, но встречаются они значительно реже. Следует иметь в виду, что далеко не всегда изменения на уровне яичников являются первопричиной бесплодия. Многие из вышеописанных процессов могут протекать без каких-либо проявлений и обнаруживаться случайно.
источник
