Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Иммунологическое бесплодие — нарушение репродуктивной функции, обусловленное поражением сперматозоидов антиспермальными антителами (АСАТ) в репродуктивной системе мужчины или женщины.
Распространённость иммунологического бесплодия составляет 5-15% из числа бесплодных супружеских пар. Частота выявления АСАТ у пациентов, состоящих в бесплодном браке, значительно варьирует в зависимости от многих причин, составляя в среднем для мужчин 15%, а для женщин вдвое выше — 32%.


Степень повреждения сперматозоидов зависит от:
• Класса антител
• Количеством выработанных иммунной системой антител АСАТ, их концентрацией
• Плотности покрытия антителами поверхности сперматозоидов
• От того, какие структуры сперматозоидов повреждаются антителами.
В зависимости от сочетания этих повреждающих факторов на репродуктивную систему выявляются следующие патологии:
• Нарушение формирования сперматозиодов, приводящее к олигоспермии, тератотоспермии и азооспермии.
• Снижение и/или подавление подвижности сперматозоидов.
• Подавление процесса взаимодействия половых клеток на этапе зачатия.
• Нарушения проходимости половых путей женщины и семявыводящих путей мужчины.
• Блокирование процесса имплантации эмбриона.
Существуют предрасполагающие факторы, обусловливающие нарушение барьера между кровью и функциональным эпителием яичек и способствующие формированию иммунного ответа на сперматозоиды у мужчин.
Причины развития иммунологического бесплодия у мужчин:
• инфекции передающиеся половым путем (гонорея, хламидиоз и т.п.);
• хронические воспалительные заболевания (простатит, эпидидимит, орхит);
• перенесённые травмы и операции на органах малого таза, мошонки.
• анатомические нарушения (паховая грыжа, варикоцеле, обструкция семявыносяших путей, крипторхизм, перекрут яичка, агенезия семявыносящих протоков).
Причины развития иммунологического бесплодия у женщин:
Причины нарушения иммуносупрессии женщины по отношению к сперматозоидам:
• Инфекции передаваемые половым путём (генитальный герпес, гонорея, хламидиоз, уреаплазмоз и т.д.)
• Хронические воспалительные заболевания женских половых органов
• Генитальный эндометриоз
• Аллергические заболевания
В большинстве случаев АСАТ, образованные в женском организме вызывают локальный иммунный ответ. Наиболее часто иммунная реакция проявляется на уровне шейки матки; в меньшей степени в иммунном ответе принимают участие эндометрий, маточные трубы и влагалище. Это обусловлено тем, что в слизистой оболочке канала шейки матки содержится большое количество плазматических клеток, способных синтезировать компоненты секреторного IgA. Вместе с тем в цервикальной слизи возможно выявление и других иммуноглобулинов, в частности IgG, имеющих значение для развития иммунологического бесплодия.

Исследования производимые при данном виде бесплодия весьма многообразны, единых стандартов диагностики и интерпретации результатов на данный момент не разработано.
1. Коррекция иммунологического статуса мужчины и женщины. Производится с целью снижения числа антиспермальных антител.
2. Применение андрогенов для лечения мужского бесплодия. Дело в том, что при выявлении в организме мужчины АСАТ часто поражается и та часть ткани яичек, которая вырабатывает тестостерон, от которого напрямую зависит активность формирования сперматозиодов.
3. Инсеминация женщины спермой мужа. Производится эндоскопическим способом.
4. Применение вспомогательных репродуктивных технологий (ВРТ).
Автор: Ткач И.С. врач, хирург офтальмолог
источник
Бесплодие — это серьезная проблема, с которой сталкивается немало семей. Причины его могут быть разнообразными. В этой статье речь пойдет об одной из наиболее «загадочных», связанной с «поведением» иммунитета.
Бесплодие — это серьезная проблема, с которой сталкивается немало семей. Причины его могут быть разнообразными. В этой статье речь пойдет об одной из наиболее «загадочных», связанной с «поведением» иммунитета.
Существование сложных многоклеточных организмов, в том числе человека, невозможно без нормальной работы иммунной системы. Она защищает нас и от микроорганизмов, паразитирующих внутри нашего тела, и от собственных клеток, которые перестали выполнять свои функции и стали бесконтрольно размножаться (такие клетки называют «раковыми»).
Чтобы обеспечить выполнение этих задач, в иммунной системе существуют специальные клетки. Они способны распознавать «чужаков» и убивать их. В борьбе с инфекциями участвуют также иммуноглобулины (антитела). Они образуются после контакта иммунных клеток с микроорганизмом-паразитом и являются строго специфичными: например, антитела против возбудителя ветряной оспы способны бороться только с этим возбудителем, но не с возбудителем кори, краснухи и т.п.
Чтобы уничтожить «чужих», иммунные клетки должны уметь отличать их от «своих». В основе такого распознавания лежат различия в структуре антигенов — специальных биологических молекул, которые могут вызвать в организме иммунный ответ клеток. Наиболее важным для такого распознавания являются антигены так называемого главного комплекса гистосовместимости (совместимости тканей), которые у человека названы лейкоцитарными, или HLA.
Каждый человек имеет уникальный набор HLA-антигенов. Все типы клеток организма, которые имеются у младенца на момент рождения, считаются «своими»: иммунные клетки на них в норме не реагируют. Все, что от них отличается, становится «чужим». Так, «чужими» являются проникшие в организм бактерии и глисты; «чужими» становятся и свои клетки, если в них проникли вирус или бактерия с внутриклеточным циклом развития (например, хламидия), или произошла их злокачественная трансформация. «Чужими» для мужчин иногда оказываются их собственные сперматозоиды, для женщин — сперматозоиды, проникшие в половые пути, и даже развивающийся внутри материнского организма плод.
Не все клетки организма доступны иммунным клеткам, циркулирующим в крови. Некоторые отделены специальными барьерами: например, нейроны головного мозга — гемато-энцефалическим; клетки сперматогенеза, обеспечивающие образование сперматозоидов в яичках, — гемато-тестикулярным (в первом случае барьеры существуют между кровью и тканью головного мозга, во втором — между кровью и тканью яичка). Это связано с тем, что в процессе развития у некоторых клеток появляются белковые структуры (антигены), отсутствовавшие на момент рождения и в первые дни жизни. Например, сперматозоиды появляются у мальчиков в 11-13 лет и содержат элементы, необходимые для оплодотворения и ранее не контактировавшие с иммунными клетками. Поэтому на них может развиться иммунный ответ, то есть начнут вырабатываться антитела. Чтобы этого избежать, сперматозоиды развиваются в специальных трубочках — сперматогенных канальцах, стенки которых пропускают кислород, гормоны, питательные вещества, но не позволяют контактировать с циркулирующими в крови иммунными клетками. На развивающихся сперматогенных клетках и зрелых сперматозоидах отсутствуют антигены HLA-комплекса. Кроме того, специальные клетки яичка вырабатывают особое вещество — Fas — которое вызывает быструю смерть лимфоцитов, проникших в ткани яичка. В снижении активности иммунных реакций участвуют и клетки яичка, вырабатывающие мужской половой гормон тестостерон (известно, что андрогены — мужские половые гормоны, как и другие стероидные гормоны, способны ослаблять иммунный ответ).
Беременность на первый взгляд напоминает в иммунологическом плане ситуацию, возникающую при трансплантации органа, поскольку плод содержит как антигены матери, так и «чужие» антигены отца. Однако иммунологическое распознавание чужеродного плода при нормально протекающей беременности обычно не приводит к его отторжению.
В чем причины иммунологической привилегированности плода?
Во-первых, эмбрион и образующийся после внедрения в матку трофобласт 1 не имеет на своей поверхности высокоиммуногенных антигенов HLA. Кроме того, поверхность зародыша покрыта специальным слоем, защищающим его от иммунного распознавания.
Во-вторых, во время беременности в организме женщины происходят сложные перестройки, в результате которых иммунная система начинает вырабатывать меньше тех клеток, которые способны убивать «чужие» клетки, в том числе клетки плода. Многие из этих антител не только не повреждают развивающийся зародыш, но даже защищают его, предотвращая распознавание клетками-киллерами тканей плода.
Клетки плаценты выполняют функцию «универсальной карты идентичности», позволяя клетке плода быть распознанной как не чужеродной и избежать атаки специальных НК-лимфоцитов, которые убивают клетки, лишенные HLA. Одновременно трофобласт и печень плода производят вещества, также угнетающие активность иммунно-активных клеток. Как и клетки яичка, клетки плаценты вырабатывают фактор, приводящий к гибели лейкоцитов. Клетки материнской части трофобласта вырабатывают вещество, подавляющее работу клеток, убивающих чужеродные. Эти и ряд других механизмов обеспечивают подавление иммунологической реактивности материнского организма по отношению к развивающемуся плоду. Система антибактериального иммунитета (защита от бактерий) во время беременности, наоборот, активируется: увеличивается количество клеток-пожирателей (гранулоцитов и моноцитов) в крови матери, наблюдаются признаки их активации. Это обеспечивает надежную защиту от микроорганизмов-паразитов в условиях снижения активности специфического клеточного иммунитета.
1 Трофобласт — часть зародыша, контактирующая с маткой и обеспечивающая обмен веществ с материнским организмом.
Несмотря на надежную защиту развивающихся половых клеток, иногда возникают ситуации, когда они подвергаются иммунной атаке.
У мужчин наиболее частой причиной этого являются острые и тупые травмы яичек, сопровождающиеся разрывом семенных канальцев и капилляров. При этом антигены попадают в кровь и вызывают иммунный ответ. Если травма была сильной, воспалительный процесс в яичке — орхит — обычно захватывает весь орган, при этом функциональная ткань, которая обеспечивает выработку сперматозоидов, замещается на соединительную ткань. Если повреждение не сопровождалось ярко выраженными болезненными ощущениями, то за счет естественных восстановительных процессов целостность гематотестикулярного барьера восстанавливается и выработка спермы продолжается. Но специфические антиспермальные антитела (АСАТ), которые начали образовываться после травмы, продолжают циркулировать в сперме и крови и нарушают образование сперматозоидов. При этом объектом иммунной атаки оказываются все сперматозоиды, образовавшиеся как в травмированном, так и в здоровом яичке. В присутствии АСАТ снижается подвижность сперматозоидов, происходит их агглютинация (склеивание между собой), оказывается практически невозможным прохождение через цервикальный канал в матку, нарушается акросомальная реакция 2 , без чего невозможно оплодотворение яйцеклетки даже «в пробирке». Такая ситуация получила название «аутоиммунное мужское бесплодие». По различным данным, от 5 до 40% мужчин из бесплодных пар имеют АСАТ; по результатам наших исследований, более чем у 20% мужчин причиной бесплодия являются аутоиммунные реакции против сперматозоидов. При этом некоторые врожденные особенности строения половых органов, например варикоцеле 3 , в несколько раз повышают риск развития иммунного бесплодия и орхита после субклинической травмы мошонки.
2 Акросомальная реакция — выброс специальных ферментов при контакте сперматозоида с яйцеклеткой.
3 Варикоцеле — расширение вен семенного канатика у мужчин. Семенной канатик — это анатомическая структура, в которую среди прочих входит семявыносящий проток, артерии, вены, лимфатические сосуды.
Другой причиной развития антиспермального иммунитета являются урогенитальные инфекции. Принято считать, что одной из причин образования АСАТ на фоне инфекций является способность многих бактериальных, вирусных и грибковых организмов прикрепляться к мембране сперматозоидов и вызывать перекрестные реакции (в этом случае антитела вырабатываются не только к возбудителям инфекции, но и к сперматозоидам). Среди наиболее значимых следует назвать хламидии, микоплазмы, вирусы герпеса и папилломавируса. Следует подчеркнуть, что не все антитела, вырабатывающиеся против антигенов сперматозоидов, представляют угрозу для их функционирования. Из более чем 40 антигенов сперматозоидов и семенной плазмы лишь несколько связаны с нарушением оплодотворяющей способности.
АСАТ в слизи, вырабатываемой в канале шейки матки (цервикальной слизи), у женщин встречаются в несколько раз чаще (30-40%), чем у мужчин. Имеются некоторые количества АСАТ и у женщин, способных к зачатию. Возможно, они участвуют в устранении неполноценных сперматозоидов. Когда АСАТ у женщин становится слишком много, эти антитела мешают оплодотворению. В половине случаев выработка у женщины собственных АСАТ является реакцией на попадание в половые пути спермы партнера, содержащей антитела, что делает сперму более иммуногенной. Кроме присутствия мужских АСАТ, антитела против сперматозоидов могут вырабатываться у женщин под действием различных факторов, например при наличии урогенитальных инфекций, при увеличенном содержании лейкоцитов в сперме мужчин с неспецифическим бактериальным простатитом (воспалением предстательной железы), при повышенном количестве сперматозоидов в сперме и т.д. Но в случае наличия АСАТ в сперме у постоянного партнера, особенно класса IgA, антиспермальные антитела в слизи шейки матки у женщин вырабатываются практически всегда, и это резко уменьшает вероятность беременности.
Проявлением действия женских АСАТ является неспособность сперматозоидов проникать в слизь шейки матки. Это можно обнаружить при специальных лабораторных тестах, оценивающих взаимодействие сперматозоидов с цервикальной слизью.
Имеются многочисленные данные о снижении успеха ЭКО и ПЭ 4 в тех случаях, когда АСАТ имеются не только в цервикальной слизи, но и в сыворотке крови женщин. По некоторым данным, АСАТ у женщин могут также оказывать вредное влияние на раннее развитие эмбриона, имплантацию и течение беременности. При наличии антиспермальных антител часто наблюдается невынашивание беременности.
Длительное присутствие в матке вирусов и условно-патогенных микроорганизмов также может приводить к иммунологическому бесплодию. Такие микробы являются препятствием для создания в предымплантационный период местного угнетения иммунитета внутри матки. Это угнетение необходимо для формирования барьера, который защищает зародыш от антител, способных его атаковать. Поэтому инфекцию рассматривают как один из основных факторов развития привычного выкидыша: женщины, страдающие невынашиванием беременности, в 60-75% случаев страдают хроническим воспалением эндометрия (внутреннего слоя матки).
Антифосфолипидный синдром (АФС) также является одной из причин привычного выкидыша. Зачастую единственным проявлением антифосфолипидного синдрома является именно невынашивание беременности. Фосфолипиды являются важной составляющей всех биологических мембран (к биологическим мембранам относятся стенки клеток), поэтому появление антифосфолипидных антител может стать причиной воспаления, вызвать нарушения свертывания крови, следствием чего являются недостаточность кровообращения в плаценте, тромбозы кровеносных сосудов, инфаркты (не снабжающиеся кровью участки) в плаценте. АФС обнаруживают у 27-31 % женщин с привычным выкидышем. Полагают, что у женщин с АФС образование тромбов в плаценте обусловливает потерю плода в основном после 10 недель беременности. Частота АФС повышается на 15% с каждым следующим выкидышем. Таким образом, АФС является не только причиной, но и осложнением привычного невынашивания беременности.
При выявлении аутоиммунного бесплодия и причин невынашивания беременности имеет значение обнаружение аутоантител к гормонам, то есть антител к своим гормонам (наиболее изучен гормон ХГЧ), а также антитела против ДНК.
4 ЭКО и ПЭ — экстракорпоральное оплодотворение и перенос эмбриона, метод оплодотворения яйцеклетки «в пробирке» с последующим переносом зародыша в матку.
Проявлением иммунологического конфликта матери и плода является гемолитическая болезнь плода. Она возникает, когда на эритроцитах плода имеется специфический антиген, полученный от отца и называемый резус-фактором, а у матери такой белок отсутствует (резус-отрицательная кровь). В результате у женщины могут начать вырабатываться антитела против эритроцитов плода, которые приводят к разрушению его эритроцитов. Поскольку в норме плод достаточно эффективно изолирован от иммунных клеток матери, такая реакция обычно развивается уже перед самыми родами или в момент родов, и плод не успевает пострадать. Но эти антитела будут представлять опасность для следующего резус-положительного плода.
Еще одним иммунологическим осложнением является тромбоцитопения — повреждение под действием материнских антител тромбоцитов плода. Обычно при этом снижены вес плода, содержание в крови лейкоцитов и лимфоцитов. Установлено, что в 3 из 4 случаев тромбоцитопения сопровождается наличием антител против отцовских HLA-антигенов плода.
Все описанные синдромы являются отражением гипериммунных состояний, то есть таких состояний, при которых система иммунитета работает слишком активно. Но в последние годы появились данные, что причиной патологии беременности может явиться и отсутствие иммунологического распознавания матерью плода. Было показано, что женщины, близкие с мужем по HLA-антигенам, например родственники, часто страдают привычным выкидышем. Исследования HLA-антигенов матери и плода при невынашивании беременности показали, что совпадающие с матерью по HLA-антигенам II класса плоды отторгаются чаще всего. Оказалось, что развитие «терпимости» иммунной системы матери к плоду при беременности является разновидностью активного иммунного ответа, предполагающего на начальном этапе распознавание и активную переработку чужеродных антигенов. Трофобласт, распознанный организмом матери, обусловливает не реакцию отторжения, а реакцию наибольшего иммунологического благоприятствования.
Диагностика иммунологического бесплодия должна быть комплексной, причем к специалистам — андрологу и гинекологу — должны обратиться обязательно оба супруга.
Мужчинам. Первым и обязательным этапом обследования является комплексное исследование спермы. Обнаружение АСАТ любым из лабораторных методов (MAR-тест, 1ВТ-тест, ИФА/ELISA И др.) позволяет установить существование аутоиммунных реакций против сперматозоидов. Если АСАТ покрыты более 50% подвижных сперматозоидов, ставится диагноз «мужское иммунное бесплодие». Поскольку нередко причиной развития антиспермального иммунитета являются уро-генитальные инфекции, обязательно надо обследоваться на хламидии, микоплазмы, герпес и другие возбудители. При этом нужно помнить, что выявляемость этих микроорганизмов у мужчин даже при использовании современных методов диагностики, таких как, полимеразная цепная реакция (метод обнаружения микроорганизмов по их специфическим ДНК и РНК), далеко не 100%.
Лечение мужского иммунного бесплодия базируется на данных об установленных причинах формирования данного состояния и может включать оперативные вмешательства, направленные на устранение непроходимости семявыносящего тракта и нарушений кровообращения, назначение различных гормональных и негормональных лекарственных препаратов, применение методов отмывки спермы для удаления антител с поверхности сперматозоидов с сохранением их функции. Нужно быть готовым к тому, что лечение может быть длительным. При отсутствии эффекта лечения в течение года может быть рекомендовано ЭКО и ПЭ с применением инъекции сперматозоидов непосредственно внутрь яйцеклетки (ИКСИ).
Женщинам. К развитию иммунологических нарушений часто приводят хронические воспалительные заболевания и генитальные инфекции, нередко у женщины обнаруживается эндометриоз (разрастание эндометрия — клеток внутреннего слоя матки в нетипичных местах).
Для обнаружения АСАТ у женщин применяются посткоитальный тест (ПКТ), тест взаимодействия сперматозоидов с ЦС «на стекле» (проба Курцрока-Мюллера) и непосредственное определение АСАТ. Привычный выкидыш, определяемый как две и более клинически обнаруженных потерь беременности на сроке до 20 недель, требует кариотипирования — определения числа и целостности хромосом в клетках трофобраста: в основе 60-70% ранних самопроизвольных выкидышей лежит изгнание генетически неполноценного эмбриона; полезно также определение динамики бета-ХГЧ и прогестерона.
При обследовании пациенток с невынашиванием беременности в обязательном порядке проводят исследование крови на аутоантитела.
Обычно проводится определение антител к фосфолипидам, к ДНК и к факторам щитовидной железы. Важное диагностическое значение для распознавания иммунных форм невынашивания беременности имеет определение генотипа супругов по HLA-антигенам II класса. Желательно проведение определения HLA-DR и -DQ антигенов.
Методы лечебных воздействий при иммунологических нарушениях репродуктивной функции у женщин зависят от характера нарушений, степени нарушений и общего состояния пациентки. Обычно лечение включает три этапа:
- общая иммунокоррекция и лечение сопутствующих заболеваний;
- подготовка к беременности;
- лечение во время беременности.
Обнаружение АСАТ в цервикальной слизи требует регулярного применения презервативов для исключения попадания спермы в половые пути и уточнения причин иммунных реакций против сперматозоидов: АСАТ у мужа, инфекции, гормональные нарушения и др. Лечение включает меры специфического и неспецифического характера, в качестве дополнительного способа лечения может быть рекомендована внутриматочная инсеминация спермой мужа. При обнаружении значимых количеств АСАТ в сыворотке крови лечение может потребовать продолжительно периода. Инсеминации и ЭКО до нормализации количества АСАТ в крови не рекомендуются.
Общая иммунокоррекция и лечение сопутствующих заболеваний направлено на устранение иммунодефицитного состояния, выявленного при обследовании пациентки, лечение воспалительных заболеваний половых органов и генитальных инфекций, устранение дисбактериоза кишечника и влагалища, проведение общеукрепляющего лечения и психологической реабилитации. При этом нужно иметь в виду, что в настоящее время, несмотря на довольно значительное количество препаратов, обладающих иммуномодулирующими свойствами, их применение при лечении беременных резко ограничено. По-прежнему активно применяется иммуноцитотерапия — введение женщине лимфоцитов мужа или донора. Метод может успешно применяться как при избыточных реакциях иммунной системы матери против плода, так и при совпадении генотипа супругов по HLA.
Наиболее успешным лечение невынашивания беременности бывает тогда, когда иммунологическая подготовка к беременности начинается как минимум за месяц до прекращения предохранения. Конкретные лечебные мероприятия определяет врач-гинеколог. Независимо от исходных нарушений, после наступления беременности большое значение имеет периодическое исследование показателей гемостаза и анализа крови на аутоантитела с проведением адекватной коррекции в случае обнаружения отклонений.
Собственный опыт и данные научной литературы свидетельствуют, что бесплодие и осложнения беременности, связанные с нарушением регулирующей функции иммунной системы, в настоящее время в большинстве случаев излечимы.
источник
Функционирование человеческого организма было бы невозможным без иммунной системы. Иммунитет защищает человека от мелких и крупных опасностей, порой не отличая настоящего врага от обычной клетки. Организм способен избавляться даже от собственных тканей, которые перестали выполнять свои функции. Один из ярких примеров – рак, который является клетками, что стали размножаться сверх меры. В этой статье рассмотрим понятие — иммунологическое бесплодие.
Иммунитет состоит из клеток, которые способны распознавать чужеродные элементы и уничтожать их. В процессе участвуют также антитела. Они возникают в организме после контакта с раздражителем, чтобы в будущем бороться с ним эффективнее. Антитела для каждого паразита индивидуальны. Некоторые распознают только конкретную болезнь, другие атакую все чужеродные объекты.
В иммунной системе еще есть антигены. Они отвечают за разделение родных и чужеродных клеток. Главный комплекс антигенов называют лейкоцитарным. Все клетки, имеющиеся на момент рождения, воспринимаются организмом родными, поэтому они не провоцируют защитную реакцию. Все отличные элементы будут чужеродными: паразиты, гельминты, собственные зараженные или аномально трансформированные ткани. Для мужчин чужеродными будут даже собственные половые клетки, так как они отделены от крови природным барьером, и контакт спермы с антителами будет губительным. Женский организм располагает функциями, которые позволяют ослабить воздействие антител на чужеродные половые клетки, но иногда эти функции выходят из стоя, иммунитет принимается уничтожать сперматозоиды, а порой и сам плод.
Некоторые клетки организма никогда не соединяются с иммунными, поэтому при внезапном контакте защита организма нападает на неизвестные, хоть и свои элементы. Так нейроны в головном мозге и сперматозоиды в яичках отделены от иммунитета. Существует разделение между тканями мозга и непосредственно кровью, как и тканями яичника. Это связано с тем, что некоторые белковые структуры отсутствуют при рождении, когда иммунитет запоминает родные клетки. Сперма начинает вырабатываться только в 11-13 лет, поэтому иммунитет будет ее атаковать. Во избежание этого спермиогенез происходит в сперматогенных канальцах, которые фильтруют кислород и необходимые вещества, но предотвращают контакт с кровью.
Иммунологическое бесплодие — состояние, при котором пара не имеет возможности зачать ребенка из-за агрессивного воздействия антиспермальных антител на сперматозоиды. Антитела являются иммуноглобулинами (белками), которые вырабатываются иммунной системой человека, и призваны атаковать чужеродные объекты.
Иммунологические факторы не позволяют зачать ребенка в среднем 10% бесплодных пар. Антиспермальные антитела, которые запускаю процесс уничтожения половых клеток, обнаруживаются у обоих полов (15% диагностирования у мужчин и 32% у женщин). Антитела могут содержаться в крови, а также другой среде (сперма, фолликулярная жидкость, цервикальная слизь и прочее).
Мужской организм способен вырабатывать антиспермальные антитела в крови или сперме для разрушения половых клеток. Женский организм производит антитела для уничтожения или парализации сперматозоидов. У женщин антитела находятся в крови и цервикальной слизи влагалища. Бывает, что антиспермальные антитела обнаруживали у обоих партнеров сразу.
Интенсивность воздействия определяется характеристиками антител: классом, количеством, плотностью покрытия половых клеток. Антитела могут нарушать процесс развития сперматозоидов, парализовать клетки в цервикальной слизи, предотвращать имплантацию оплодотворенной яйцеклетки в матке.
Классы антиспермальных антител:
- Ig, M – закрепляются за хвостик сперматозоида, приостанавливают его движение в цервикальной слизи (процесс оплодотворения остается неизменным);
- Ig, G – крепятся за головку клетки, что не влияет на подвижность, но мешает проникновению сперматозоида в женскую половую клетку (увеличивается количество лейкоцитов, снижается кислотность, сокращается время разжижения);
- Ig, A – изменяют морфологию клетки, успешно поддаются лечению (восстановление гематотестикулярного барьера между сосудами и семенными канальцами).
До полового созревания сперма не образуется, поэтому ее антигены не воспринимаются иммунитетом. Единственная причина, по которой иммунная система не уничтожает сперматозоиды, заключается в биологическом барьере. Сперма изолирована от клеток иммунитета, которые содержатся в крови. Защитой выступает гематотестикулярный барьер между кровеносными сосудами и семенными канальцами.
Барьер может повредиться при анатомических нарушениях вроде паховой грыжи, перекрута яичек, варикоцеле, недоразвитости или отсутствии семявыводящих путей. Также защита может пострадать от инфекций, которые передаются половым путем. Травмы и хирургическое вмешательство в органы малого таза и мошонки также повышают риск нарушения барьера. В группе риска мужчины с хроническими воспалениями мочеполовой системы.
Все эти факторы способны повредить гематотестикулярный барьер и высвободить сперму. При попадании в кровь она запустит защитный процесс.
Существует несколько видов антител, которые могут оказывать влияние на репродуктивную систему мужчины. Спермоиммобилизирующие могут частично или полностью прекратить активность половой клетки. Спермоагглютинирующие склеивают сперматозоиды с излишками (разрушенными клетками, слизью, частичками эпителия). Оба явления порождают иммунологическое бесплодие.
Не исключена возможность незначительного проникновения половых клеток за пределы барьера и попадания в кровь, но иммунологическая толерантность не дает запуститься защитным механизмам.
Повредить гематотестикулярный барьер может инфекция или травма (механическая или во время операции). Нарушение целостности барьера влечет за собой проникновение антител в генитальный тракт, что открывает доступ иммунной системе к сперме.
Появление антител связано с такими явлениями:
- варикоцеле (расширение вен семенного канала, из-за чего происходит перегрев яичек);
- онкологические заболевания;
- крипторхизм (яичка не опущены в мошонку);
- инфекции;
- хирургическое вмешательство.
Иммунная система у женщин контактирует с половой, однако это не мешает воспринимать сперму агрессивно. Природа построила половые органы женщины таким образом, чтобы сперматозоиды могли выжить в агрессивной среде и быть защищенными от иммунитета. Несмотря на то, что чужеродные сперматозоиды проникают в организм женщины при половом акте, иммунитет не уничтожает их (в здоровом организме). Дело в том, что среда влагалища защищает сперму от иммунных клеток.
В женском организме антитела возникают на фоне:
- повреждения слизистой;
- переизбытка лейкоцитов и лимфоцитов в семенной жидкости;
- попадания сперматозоидов, связанных в антителами;
- попытки ЭКО в анамнезе;
- попадания половых клеток в ЖКТ (при оральном или анальном сексе);
- нерегулярной половой жизни при высокой концентрации аномальных мужских половых клеток;
- неправильного строения половых путем, которое позволяет сперме попадать в брюшину;
- прижигания эрозий шейки матки в анамнезе.
Довольно долго медицина не знала, как именно антитела влияют на репродуктивную функцию человека и вызывают иммунологическое бесплодие. Сегодня ученые доказали факт следующих явлений:
- Антитела угнетают активные половые клетки. Прикрепляясь к сперматозоидам, антитела значительно их тормозят. Клетки не могут продвигаться как в мужском организме, так и в женском. Антиспермальные антитела склеивают половые клетки и парализуют их. Степень нарушений зависит от количества антител и их локализации на сперматозоиде. Считается, что при креплении к головке сперматозоид страдает больше всего.
- Сперматозоидам сложнее проникнуть в цервикальную слизь. Способность сперматозоидов проникать в среду влагалища определяет шансы на зачатие. При наличии антител половая клетка начинает, как называется в науке, «дрожать на месте». Данное явление можно заметить во время пробы Шуварского и Курцрока-Миллера. Антитела могут частично блокировать проникновение сперматозоидов в слизь или полностью.
- Нарушения при сперматогенезе.
- Нарушения при оплодотворении. Доказано, что антитела влияют на гаметы. Иммунные клетки блокируют проникновение сперматозоида в оболочку яйцеклетки. Природа явления до конца не изучена, но факт остается фактом – антитела препятствуют акросомальной реакции (преодоление мужской половой клеткой барьера женской).
- Проблемы с прикреплением оплодотворенной яйцеклетки в матке.
- Торможение роста и развития плода. Антиспермальные антитела влияют на состояние зародыша. Это является серьезной проблемой при лечении методами искусственного оплодотворения.
Иммунологическое бесплодие опасно тем, что развивается без симптомов у представителей обоих полов. При такой форме бесплодия мужчины способны заниматься сексом, у них сохраняется спермиогенез. У женщин отсутствуют физиологические факторы бесплодия (маточные, трубно-перитонеальные).
Поводом обратиться к врачам становится только отсутствие беременности больше года при регулярной половой жизни без средств контрацепции. При этом у женщины нормальный менструальный цикл, а мужчина не теряет эрекцию. Нередко при иммунологическом бесплодии беременность наступает, но плод не может закрепиться в матке и выходит с менструацией. Женщина даже не замечает, что зачатие произошло.
Иммунологическое бесплодие исследуют комплексно: у женщин (консультируется с гинекологом), у мужчин (с урологом-андрологом).
Этапы диагностики иммунологического бесплодия:
Для мужчины:
- Исследование крови.
- Спермограмма (уделить внимание антителам в сперме). При иммунологическом факторе бесплодия спермограмма покажет сокращение количества клеток, изменение их строения и формы, слабую активность и низкую стойкость.
Для женщины:
- Анализ цервикальной слизи.
- Исследование крови на предмет антиспермальных антител.
- Тест на совместимость шеечной слизи и половых клеток партнера (посткоитальный или проба Шуварского). Посткоитальный тест позволяет обнаружить антитела в цервикальной слизи после полового акта. Клетки, соединенные с антиспермальными антителами, отличаются специфическими движениями и низкой подвижности.
- MAR-тест (подсчет сперматозоидов покрытых антитела). Результаты MAR-теста говорят о количестве подвижных клеток, соединенных с антителами (бесплодие имеет место при 50% антител Ig, G).
- Проба Курцрока-Миллера (изучение способностей половых клеток проникать в слизь).
- Тест Буво-Пальмера (закрепление результата пробы Курцрока-Миллера).
- 1ВТ-тест. Исследование показывает расположение антител на половых клетках и вычисляет процент связанных сперматозоидов.
- Метод проточной цитофлуорометрии. С его помощью можно высчитать концентрацию антител на одной половой клетке.
При плохих результатах спермограммы и посткоитального теста рекомендовано пройти иммуноферментальный анализ (биохимическая реакция, которая позволяет выявить антитела в крови и подсчитать их количество). Иногда также проводят полимеразную цепную реакцию (выявление урогенитальных инфекций).
Во время исследований нужно прекратить прием лекарств (в особенности гормональных средств). Стоит наладить режим дня и правильное питание. Результаты анализов во многом зависят от настроения пациента.
Иммунологическое бесплодие у мужчин лечат при помощи вспомогательной репродуктивной медицины. Можно изучить сперматозоиды и выбрать подходящие для интрацитоплазматической инъекции в яйцеклетку или подобрать одну, но лучшую клетку для процедуры ЭКО.
Стратегия лечения иммунологического бесплодия у мужчин будет зависеть от причин такого состояния. Некоторым пациентам требуется хирургическое вмешательство, которое восстановит кровоток или устранит непроходимость. Также эффективна гормональная терапия. В любом случае лечение бесплодия будет длительным и сложным.
Лечение иммунологического бесплодия у женщин заключается в применении контрацептивов и препаратов для подавления антител у партнера. При отсутствии эффекта женщине также рекомендуется вспомогательная репродукция. Сначала проводят внутриматочную инсеминацию. Если беременность не наступает, обращаются к экстракорпоральному оплодотворению.
У женщин антитела возникают на фоне воспаления или инфекции. Лечение также будет зависеть от первопричины. Врач должен учесть степень нарушений и состояние здоровья женщины.
Лечение эндокринного бесплодия у женщин состоит из трех шагов:
- Коррекция иммунной системы, лечение основного нарушения и сопутствующих заболеваний. На этом этапе устраняется иммунный дефицит (кортикостероиды). Необходимо вылечить все инфекции и воспаления, нормализировать среду кишечника и влагалища (антигистаминные и антибактериальные средства). Полезными будут общее укрепление организма и психологическая помощь. Список иммуномодулирующих препаратов, которые допустимы в данном случае, ограничен. Эффективным считается введение партнерше лимфоцитов супруга или здорового донора.
- Подготовка перед беременность. Этот этап должен начаться хотя бы за месяц до зачатия. Гинеколог определяет лечение индивидуально для каждого пациента.
- Терапия во время беременности, сохранение плода. После оплодотворения нужно следить за гемостазом и проверять кровь на аутоантитела. Все отклонения должны быть скорректированы вовремя.
При наличии антител в цервикальной слизи нужно использовать контрацептивы, чтобы не допустить попадания сперматозоидов в половые пути. Курс барьерного лечения должен составлять 6-8 месяцев. При сочетании мужского и женского иммунологического бесплодия также рекомендуется вспомогательная репродуктивная медицина.
источник
В жизнедеятельности организма участвуют все системы и органы человека. Ответственность за защиту организма от чужеродных клеток берёт на себя иммунная система. Однако иногда в иммунной системе случаются сбои и она начинает активно защищать организм от сперматозоидов, воспринимая их как чужеродные клетки. Такая ситуация случается не только у женщин, но и у мужчин и может вызвать бесплодие. Что же такое иммунологическое бесплодие и как с ним бороться — будем разбираться.
Бывает так, что молодая пара как бы ни старалась — не может зачать ребёнка долгое время. В то же время и явные нарушения в работе мочеполовой системы у каждого из партнёров отсутствуют. В этом случае причиной ненаступления беременности может быть иммунологическое бесплодие.
Иммунологическое бесплодие — это нарушения в детородной функции обоих полов, связанное с работой в организме антиспермальных антител (АСАТ), повреждающих мужские половые клетки или уменьшающих их возможность активно двигаться. Из всех факторов нарушений фертильности у женщин и мужчин — на сбой в работе иммунной системы приходится от 15 до 20%. Однако частота нахождения АСАТ в крови и половых жидкостях женщины примерно в два раза выше, чем у мужчины. Хотя раньше вообще считалось, что антитела, недружественные спермиям, могут существовать только у женщины.
Антиспермальные антитела могут присутствовать в крови, слизистых выделениях влагалища, во внутрибрюшной жидкости женщины, в крови и сперме мужчины. При наличии иммунного бесплодия мужские половые клетки в организме того или другого пола расцениваются как негативные образования. На защиту организма встаёт иммунитет человека и начинают работать АСАТ, которые бывают трёх видов:
- IgM — прикрепляются к хвостику спермия, замедляя или останавливая её движение;
- IgA — изменяют морфологию половой клетки;
- IgG — присоединяются к голове сперматозоида, не позволяя ему внедриться в яйцеклетку;
Иммуноглобулины IgM, IgA и IgG в малых количествах могут находиться у любого человека, однако при бесплодии количество таких клеток значительно превышает норму.
Факторов, влияющих на иммунологическое бесплодия множество. Их подразделяют на мужские и женские.
Причины иммунного бесплодия у мужчины:
- воспалительные болезни мужских органов (эпидидимит, уретрит);
- инфекции, распространяющиеся через сексуальные контакты (сифилис, трихомониаз и другие);
- изменения морфологии половых органов мужчины (фимоз, перекрут яичка и другие);
- повреждения и хирургические операции мужских органов.
Причины иммунного бесплодия у женщины:
- инфекции, распространяющиеся через сексуальные контакты (трихомониаз, сифилис, хламидиоз и другие);
- воспалительные болезни женских органов (кольпит, цервицит);
- химические средства предохранения (свечи, кремы, гели);
- эндометриоз;
- безуспешное проведение экстракорпорального оплодотворения ранее;
- аллергии.
При каждом незащищенном сексуальном контакте во влагалище и матку женщины попадает огромное количество мужских половых клеток. Иммунная система женщины воспринимает спермии как инородные клетки и начинает атаку на них. В большинстве случаев защитные клетки воздействует только на слабые и неактивные сперматозоиды, в то время как большинство мужских клеток всё-таки остаются жизнеспособными и двигаются к своей цели. Кроме того, во время овуляции в половых органах женщины создаётся благоприятная среда для сперматозоидов (увеличивается количество цервикальной слизи, шейка матки высоко поднимается и приоткрывается — сокращая путь к матке) и срабатывает система иммуноподавления. При иммунологическом бесплодии система иммуноподавления не работает, а женские иммунные клетки активно и успешно борются со всеми сперматозоидами.
Допустить существование проблем с иммунной системой, мешающих завести ребенка, можно при наличии факторов риска, перечисленных выше, особенно если факторы риска находятся у обоих партнёров.
Однако единственным симптомом наличия большого количества АСАТ, является длительная невозможность зачатия ребёнка парами, с относительно здоровой половой системой обоих партнёров. Отсутствие беременности может наблюдаться в течение года и более половой жизни без применения каких-либо средств контрацепции. Иногда бесплодие может выражаться в случайных выкидышах на ранних сроках беременности.
Для диагностики этого заболевания необходимо привлечь обоих членов супружеской пары, мечтающих зачать ребёнка. Поставить диагноз иммунологическое бесплодие может только врач, после проведения нескольких видов исследований. Мужчины сдают кровь и сперму для проведения анализа на наличие АСАТ. Кроме того, обоих членов пары проверяются на наличие инфекций, передающиеся половым путём. Женщине необходимо сдать кровь и цервикальный мазок. Завершением исследования должен быть анализ совместимости партнёров. На время проведения диагностических исследований, приём гормональных или иных лекарственных средств следует отменить. 
Для проверки крови на наличие в ней антиспермальных антител привлекаются мужчина и женщина. Кровь сдается обычно рано утром на голодный желудок. Небольшой объем крови, взятый у пациента помещается в планшет, который покрыт белками, восприимчивыми к АСАТ. В течение нескольких минут иммуноглобулины IgG, IgA и IgM начинают взаимодействовать с белками и прикрепляются к ним. После этого замеряется количество антиспермальных антител в исследуемом образце.
Нормальным считается результат от 0 до 60 Ед/мл. Это значит, что антиспермальных антител в исследуемом образце нет или их количество незначительно и не может повлиять на способность к зачатию. Средним значением является результат от 61 до 100 Ед/мл. Повышенные показатели АСАТ в крови — более 101 Ед/мл.
Среднее и повышенное содержание иммуноглобулинов в крови может влиять на способность к зачатию. Точно интерпретировать результаты исследований сможет доктор, исходя из самочувствия пациента, его пола, возраста и анамнеза.
Для изучения биологического материала мужчины используется спермограмма. Спермограмма — анализ фертильности спермы, исходя из числа, размера, морфологии, активности спермиев и других признаков. Изучение спермы производят для определения плодовитости мужчины, а также перед проведением процедуры ЭКО и ИКСИ. Сперма собирается мужчиной самостоятельно в специальную лабораторную пробирку. Перед сдачей эякулята необходимо воздержаться от секса 2–3 дня. Исследование спермы подразумевает оценку физических показателей (запах, цвет, консистенция) и количества сперматозоидов в 1 мл спермы и в общем ее объеме. Кроме того оценивается активность мужских половых клеток, их форма, наличие склеивания спермиев друг с другом или другими компонентами спермы, наличие слизи и белых кровяных клеток (лейкоцитов), кислотно-щелочной баланс.
Показатели спермы, по которым можно говорить о её фертильности и присутствии в ней иммуноглобулинов:
- малоактивность или неподвижность спермиев;
- малое количество сперматозоидов;
- наличие патологических форм мужских половых клеток;
- наличие большого количества мертвых клеток;
- склеивание сперматозоидов друг с другом;
- большое количество лейкоцитов;
- маятникообразное движение клеток, вместо правильного движения «вперед».
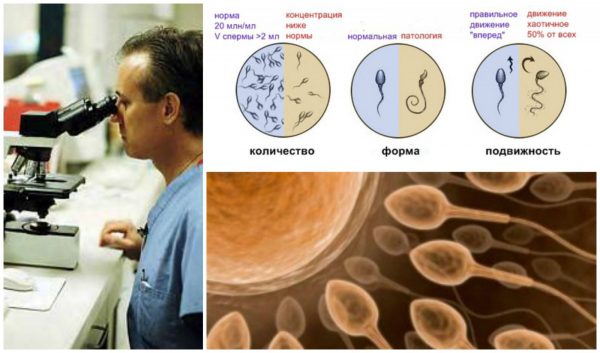
На изменение морфологии, то есть на появление патологических спермиев, оказывают влияние иммуноглобулины IgA, тем более в той ситуации когда их количество значительно превышено. АСАТ класса IgG и IgM увеличивают количество белых кровяных клеток в сперме, способствуя ее сгущению, кроме того, антитела в половой жидкости мужчины убивают спермии ещё в придатке яичка.
Для подтверждения женской «аллергической» реакции на эякулят партнёра существуют следующие тесты:
- проба Шуварского;
- тест Курцрока-Миллера.
Для исследования биологического материала женщины на наличие АСАТ проводят посткоитальный тест или пробу Шуварского. Посткоитальный тест проводится после обследования мужчины, а также после исключения других мочеполовых болезней женщины, возможных помешать наступлению беременности. Проба Шуварского производится во время предполагаемой овуляции — на 12–14 день менструального цикла. За 3–4 дня, до взятия пробы паре необходимо прекратить сексуальные отношения. Цервикальная слизь женщины отбирается обычно через 3–4 часа (но не более 24 часов) после полового акта.
Шеечная слизь женщины оценивается на содержание и активность в ней сперматозоидов. Результат теста оценивается:
- как положительный (то есть отсутствие беременностей не связано с наличием АСАТ в цервикальной слизи) при наличии в изучаемом материале не менее 15 подвижных мужских клеток;
- сомнительный — если сперматозоиды в слизи присутствуют, но их количество меньше 15, сперматозоиды неподвижны или их движения маятникообразные;
- плохой результат теста (несовместимость) — если в изучаемом материале обнаружено несколько обездвиженных спермиев;
- отрицательный результат — при отсутствии в предлагаемом материале сперматозоидов. Может говорить о неправильном проведении теста.
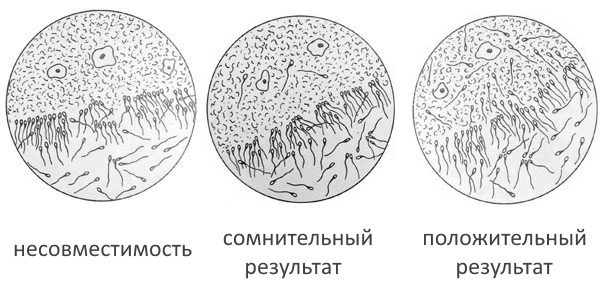
При сомнительном, плохом или отрицательном результате теста назначается повторное исследование через 2–3 месяца. Только после проведения минимум трёх проб Шуварского с получением плохого результата врач может поставить диагноз бесплодие.
Тест Курцрока-Миллера также проводится с целью изучения совместимости партнёров. Он очень похож на посткоитальный тест, также проводится после полового воздержания, во время овуляции у женщины. Однако в отличие от посткоитального теста при пробе Курцрока-Миллера, помимо оценки взаимодействия биоматериала супружеской пары, оценивается также и взаимодействие биоматериала каждого из членов пары с биоматериалом доноров, имеющих детей. Таким образом , в тесте Курцрока-Миллера используют два метода исследования:
- прямой — изучение взаимодействия биоматериала супругов;
- перекрёстный — взаимодействие биоматериала каждого члена пары с биоматериалом доноров.
При перекрёстном методе исследования в день анализа на исследование берётся шеечная слизь женщины и помещается между двух стёкол. Затем, к слизи дамы добавляют сперму её партнера и сперму донора, после чего на протяжении 5–7 часов биоматериалы взаимодействуют при температуре 37°С. Таким же образом на взаимодействие со слизью супруги и со слизью донора проверяется сперма мужа.
Итоги теста Курцрока-Миллера:
- Положительный (хороший) результат. В результате теста выявляется выживаемость и активность сперматозоидов мужа в шеечной жидкости его супруги. Вероятность наступления самостоятельной настоящей беременности у такой пары есть и она достаточно велика.
- Слабоположительный результат. В результате теста выявляется активность и целенаправленное движение «вперед» около половины спермиев. Вероятность естественного наступления беременности у данной семьи существует, но на зачатие может потребоваться длительный период. Иногда таким семьям могут назначить прием медикаментов, стимулирующих активность сперматозоидов.
- Отрицательный результат. Скорее всего означает иммунологическое бесплодие. По результатам теста выявляется, что спермии мужчины не могут проникать через шеечную жидкость его партнёрши. Шансы на самостоятельную беременность при отрицательном результате теста очень малы.
Терапия иммунноной бездетности является длительным процессом, так как связана с непростым механизмом — необходимостью снижения охранной функции собственной иммунной системы человека.
Лечение бездетности мужчин и женщин связано с применением антибиотиков, противоаллергенных средств и медикаментов против воспалений. Также, параллельно с приёмом медикаментозных веществ, супружеской паре необходимо предохраняться презервативами на протяжении 7–9 месяцев. Долговременное препятствие контакта женской половой системы со сперматозоидами позволяет уменьшить защитную функцию иммунной системы организма.
При отсутствии эффекта консервативного лечения с помощью медикаментов, паре, желающей иметь ребёнка, возможно будет прибегнуть к экстракорпоральному оплодотворению (ЭКО) или инъекции сперматозоидов в цитоплазму клетки (ИКСИ).
Для решения вопроса, связанного с бесплодием, мужчине прописывают курс приёма гормональных препаратов. Приём гормональных средств связан с необходимостью повышения уровня гормона тестостерона. Тестостерон является мужским половым гормоном, увеличивающим активность сперматозоидов, а значит и способность семенной жидкости к оплодотворению.
Также лечение иммунологического бесплодия мужчины может быть связано с хирургическим вмешательством, направленным на устранение патологии, послужившей образованию антиспермальных антител. Допустимо назначение приёма гормонов надпочечников или противоопухолевых препаратов.
Лечение женского бесплодия связывают в основном с подавлением чувствительности иммунной системы. Для этого назначают антигистаминные препараты, такие как Тавегил, Лоратадин, Зиртек. 
Также на иммунный статус воздействуют продолжительным приёмом гормонов надпочечников или приёмом антибактериальных средств.
В случае аутоиммунных процессов лечение могут дополнить аспирином. Для лечения от иммунной бездетности в кровь больного вводят противобактериальный и противовирусный препарат — гамма-глобулин. Этот метод является довольно дорогостоящим, поэтому не очень популярен. Наиболее дешевым средством терапии от иммуноглобулинов является введение в кровь женщины лимфоцитов супруга для иммунизации. Такие инъекции вводятся в кровь дамы от 3 до 6 месяцев. Также для уменьшения сопротивляемости иммунитета к сперматозоидам отлично подходит использование презервативов, которые исключают попадание мужской жидкости в женские половые органы. Применение таких методов защиты в течение 7–9 месяцев, позволит ослабить иммунную защиту организма женщины от спермиев. Такие методы лечения могут повысить шансы на беременность до 60%, в зависимости от сложности заболевания каждой конкретной пары. В случае если консервативные методы лечения не приводят к наступлению желанной беременности, паре рекомендуется проведение ИКСИ или ЭКО.
Наиболее новым и результативным средством избавления от бездетности является метод ИКСИ (интрацитоплазматическая инъекция сперматозоида). При применении метода ИКСИ, так же как и при ЭКО, оплодотворение происходит искусственным путём. Однако главное отличие интрацитоплазматической инъекции сперматозоида от экстракорпорального оплодотворения в том, что для ИКСИ отбирается только один сперматозоид, который вводится в яйцеклетку при помощи микроиглы.
Сперматозоид отбирают наиболее активный, полностью созревший, имеющий соответствующее норме строение и форму. Яйцеклетка также должна быть полностью созревшая и здоровая.
Оплодотворение проводят в день забора яйцеклетки. Опытный репродуктолог, используя специфические инструменты, вживляет мужскую половую клетку в цитоплазму яйцеклетки. После успешного оплодотворения эмбрион подсаживается в матку. Процедура ИКСИ является очень сложной и дорогой. Для её осуществления необходимо сложное оборудование, специальные комплекты реактивов, микроскопы, а также опытные врачи-репродуктологи — так как процесс оплодотворения является сложным, почти филигранным. В то же время эффективность этого метода очень высокая. Оплодотворение яйцеклетки наступает в более чем 85% случаев, а беременность в 45–65% случаев. Показатели эффективности метода ИКСИ пока не доходят до 100 %, так как бывают ситуации с повреждением яйцеклетки при проведении процедуры, наличием генетических отклонений спермия, женской клетки или не приживаемостью готового эмбриона в теле матки. 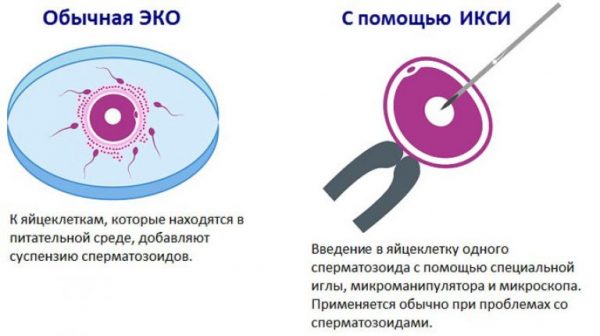
Ещё одним методом зачатия ребёнка является ЭКО.
При проведении ЭКО врачи берут от мужчины сперму со здоровыми активными сперматозоидами. У женщины отбирается одна яйцеклетка — при нормальном регулярном менструальном цикле. Если цикл женщины склонен к нарушениям из-за гормональных причин, врачи могут прибегнуть к стимуляции яичников и получению сразу нескольких зрелых фолликулов. Экстракорпоральное оплодотворение заключается в соединении в пробирке со специально подготовленными условиями нескольких яйцеклеток и сперматозоидов. После произошедшего оплодотворения готовые эмбрионы имплантируют в полость матки женщины.
После внедрения эмбрионов в матку, беременной следует пару дней принимать специальные препараты, ограничить физические нагрузки и исключить сильные эмоциональные переживания.
Эффективность ЭКО составляет от 30 до 50% и зависит от правильной работы врачей-эмбриологов, эмоционального настроя женщины и её физического состояния.
При наличии АСАТ у женщины эффективность ЭКО и ИКСИ значительно снижается, так как антиспермальные антитела могут мешать не только оплодотворению, но и имплантации эмбриона в матке, и всему течению беременности.
Использование методов ЭКО и ИКСИ возможно только в случае снижения активности или неподвижности сперматозоидов, но их сохранении возможности к оплодотворению. Если же, сперматозоиды неспособны самостоятельно оплодотворить яйцеклетку остаётся вариант лишь на использование спермы донора. Донором могут стать только здоровые мужчины в возрасте не более 35 лет, у ближайших родственниц по женской линии которых не было случаев самопроизвольных абортов или пороков внутриутробного развития ребенка.
Иммунологическое бесплодие не приговор. При не запущенности болезни и её лечении вероятность наступления беременности достигает 80%. Формы, длительность лечения и его успех зависит от течения болезни и индивидуальных особенностей человека. В тяжёлых случаях, шанс на зачатие ребёнка у пары остаётся при использовании процедуры ИКСИ или ЭКО.
источник
Репродуктивным (фертильным) возрастом принято считать период жизни организма, на протяжении которого он способен производить потомство. У женщин возможность зачатия появляется примерно в 12 лет и сохраняется до 45-ти, у мужчин эта планка увеличена до 55-ти. Конечно, возрастные рамки могут варьироваться как в большую, так и в меньшую сторону, в зависимости от индивидуальных особенностей организма и образа жизни.
К сожалению, не все могут завести ребенка. Специалисты считают, что 15% пар, желающих стать родителями, испытывают проблемы с естественным зачатием. Всемирная организация здравоохранения называют цифру 5%. Подсчитать точно практически невозможно. Даже если на государственном уровне устроить опрос, будут люди, которые детей не хотят, не знают о своих проблемах или просто не будут говорить правду. Поэтому в реальности эти цифры намного больше. В данной статье обсудим заболевание, с которым сталкиваются представители сильной половины человечества при попытке завести желанного малыша.
При завершении полового акта во влагалище женщины попадает семенная жидкость. Если у партнерши имеется сбой иммунной системы, то лимфоциты вырабатывают иммуноглобулины, то есть специфические белки, которые пытаются уничтожить сперматозоиды. Происходит аллергическая реакция на эякулят. В таком случае, диагностируется несовместимость партнеров. Иногда оплодотворение все-таки происходит, но всю беременность будет существовать угроза самопроизвольного аборта, токсикоза и патологий плода.
У мужчин аутоиммунное бесплодие встречается чаще и намного лучше изучено. Критический период для заболевания 12-16 лет. Иммунитет человека формируется до рождения и в первые годы жизни. Сперматозоиды начинают воспроизводиться только в период полового созревания, и организм их может начать воспринимать, как инородные, «чужие». Репродуктивные клетки находятся в некой «изоляции» и они могут попасть в кровь только в редких, экстренных случаях. Например, если у человека обнаружена инфекция, он перенес травму или оперативное вмешательство. Происходит нарушение естественного барьера между кровяными сосудами и семенными протоками и лимфоциты распознают «новые» клетки как враждебные и выделяют антигены.
При сдаче анализа крови на антиспермальные антитела для дальнейшего лечения выявляют три вида иммуноглобулинов. Установлено, что группы IgA и IgG в основном атакуют хвостик и головку спермия, поэтому они наиболее опасны, так как подавляют способность растворить мембрану яйцеклетки, делая процесс зачатия невозможным. IgM прикрепляется только к окончанию сперматозоида, замедляя его движение в цервикальной слизи, что не является существенным препятствием для оплодотворения.
- Повреждение в мошонке. В следствии ушиба одного яичка или обоих может произойти разрыв семенных канальцев и поверхностное кровоизлияние. В кровь попадет сперма, начнется процесс возникновения АСАТ.
- Урологические и генитальные инфекции. Сифилис, гонорея, молочница, уреаплазменная, микоплазменная, хламидийная инфекции – все это может вызвать выработку антител. Организмы вирусного, грибкового и бактериального происхождений притягиваются к оболочке сперматозоида, вызывая этим реакцию иммунитета, направленную не только против заболевания, но и против самого эякулята. Не пугайтесь, не все иммуноглобулины приводят к невозможности зачать ребенка. Их огромное количество. Лишь те, что приведены выше, могут навредить.
- Хронические воспалительные заболевания. Простатит, орхит, эпидидимит могут также стать причиной бесплодия. Так как это наиболее частые заболевания сильного пола, стоит сразу задуматься о лечении. Например, пользующийся авторитетом медикаментозный препарат «Простатилен АЦ» осуществляет комплексное воздействие на организм и эффективно воздействует не только на заболевание, но и на его первоисточники.
- Анатомические нарушения – это варикоцеле, паховая грыжа, обструкция семявыносящих путей, перекрут яичка.
- Врожденный дефект в гематотестикулярном барьере. Его образуют плотные клеточные соединения и базальная мембрана. Благодаря этому препятствию мужское семя не сталкивается с иммунными клетками.
Половина россиян уверены, что бесплодие – это отсутствие беременности при постоянной половой жизни, которая продолжается в течение одного года, если возраст супругов не превышает 35 лет, и на протяжении полугода, когда муж с женой старше.
Если попытки не прекращаются, а ребенка зачать не получается, первым делом паре стоит пройти пробу Шуварского-Симса-Хюнера – этот тест называют еще посткоитальным. Во время исследования берется эякулят мужчины после пятидневного воздержания и выделения шейки матки у женщины в период овуляции. Мазки рассматриваются под микроскопом на предмет уничтожения сперматозоидов антителами. Если результат оказался отрицательным, дальше обследуется партнер.
Существуют несколько методов для установления иммунологического бесплодия:
- MAR-тест. Его преимуществом служит простота выявления иммуноглобулинов в организме. На стекло наносят свежий эякулят и немного частичек из латекса, покрытых IgA, затем антисыворотку IgG – перемешивают и смотрят под микроскопом. Если спермии будут склеиваться с перемешанными частицами, то анализ будет положительным. Считают количество охваченных клеток антителами и переводят в процент. Если доля составляет меньше 10%, то человек здоров, от 10 до 50% – повод задуматься о патологии, более 50% – явно выраженная проблема.
- Анализ крови на антиспермальные тела. Лаборанты берут материал и помещают его в смесь, состоящую из белков, способных взаимодействовать с иммуноглобулинами. После подробного изучения содержимого, специалисты определяют оптическую плотность, которая имеет прямо пропорциональную зависимость от концентрации АСАТ. Нормой является 0-60 Ед/мл, средний показатель – 61-100 Ед/мл, повышенный – более 100 Ед/мл.
- Тест Латекс-Агглютинации. Он не показывает количество пораженных сперматозоидов, зато дает информацию о том, насколько снижена их подвижность. Этот метод уникален тем, что исследовать можно как эякулят, так и плазму крови и цервикальную слизь. Сданный образец разводят буфером 1:100, 1:200 и так далее, добавляют частицы из латекса и наблюдают склеивание. Если оно возникает в жидкости 1:100, то результат положительный.
Существует еще множество методик выявления иммунных антител, но самые информативные и распространенные в России мы рассмотрели.
Если диагностирована несовместимость партнеров, то устранить этот недуг не получится. Но можно уменьшить выработку иммуноглобулинов лимфоцитами с помощью барьерной контрацепции. На протяжении длительного времени (от шести месяцев) супругам необходимо пользоваться презервативами, а в момент овуляции не предохраняться. Организм женщины перестанет сталкиваться с «чужими» клетками, вследствие чего прекратит бороться с ними. При сокращении количества антиспермальных тел желаемая беременность может наступить в течение трех месяцев.
Если Вы столкнулись с мужским иммунологическим бесплодием, то нужно выявить причину заболевания и бороться первым делом именно с ней. Чаще всего при устранении патологии самопроизвольно исчезает и АСАТ.
Иногда люди пытаются поправить здоровье самостоятельно – пьют настои красной герани, принимают ванны перед сном из корневищ валерианы, спринцуются отварами календулы и ромашки. Народная медицина имеет место быть, но как дополнительная мера в комплексе с основной медикаментозной терапией. Первым делом необходимо обратиться к андрологу, который на основании результатов анализа подберет правильные препараты.
Часто для лечения мужского иммунологического фактора бесплодия врачи назначают «Простатилен АЦ», так как он не только снижает уровень антиспермальных антител в эякуляте, но и устраняет предшествующие проблемы, такие как хронический простатит, аденома или доброкачественная гиперплазия предстательной железы. Лекарство улучшает показания спермограммы, повышает либидо, предотвращает преждевременное семяизвержение, способствует увеличению числа прогрессивно-подвижных и морфологически нормальных форм сперматозоидов, восстанавливает эрекцию. Оно вводится ректально, что обеспечивает быстрое всасывание активных веществ.
Существует множество препаратов, например «Сперотон», «Андродоз», «Профертил», направленных на восстановление репродуктивной функции. Но они являются БАДами (биологически активными добавками). Это значит, что МинЗдрав не предъявляет к ним жестких требований в проведении клинических исследований и сбора доказательной базы их эффективности. Их приём может быть опасным для вашего здоровья.
Когда медикаментозное лечение не помогает, приходят на помощь другие технологии:
- Искусственная инсеминация (ИКСИ). Врачи берут у мужчины активный сперматозоид и вводят в яйцеклетку.
- Экстракорпоральное оплодотворение (ЭКО). С помощью этого способа осуществляется зачатие вне женского организма с помощью хотя бы одного здорового спермия, утратившего подвижность.
На репродуктивную функцию влияют такие параметры, как здоровый образ жизни, отказ от алкоголя и курения, своевременное лечение заболеваний и поддержание иммунитета. Для увеличения качества эякулята необходимо регулярно употреблять правильную пищу и включить в свою жизнь занятия спортом, достаточно будет каждодневных прогулок или зарядки по утрам. Старайтесь избегать стресса и эмоционального перенапряжения. Соблюдая эти правила, Вы повышаете вероятность зачатия долгожданного ребенка.
В этой статье мы рассмотрели понятие иммунологического фактора бесплодия, узнали, что это такое и как обеспечить его лечение. Следите за своим здоровьем и своевременно обращайтесь к специалистам.
источник