Проблемы со сном являются общими после инсульта. Более половины всех людей, переживших инсульт, имеют какую-либо проблему со сном. Нарушение сна после инсульта может замедлить выздоровление и привести к депрессии и проблемам с памятью.
Сон играет важную роль, он не только помогает мозгу исцелиться, но и играет важную роль в физическом исцелении. Хорошей новостью является то, что есть способы, которые помогут улучшить ваш сон.
Бессонница характеризуется состоянием падения. Хотя некоторые люди могут иметь проблемы с получением слишком большого количества сна, обычное расстройство сна приводит к бессоннице ночью, после чего клонит в сон в течение дня.
Нарушение сна после инсульта и нарушение дыхания.
Наиболее распространенным нарушением сна является обструктивное апноэ сна. Это серьезное состояние. Апноэ сна повышает риск повторного инсульта. Это вызвано патологическим типом дыхания. Громкий храп, одышка во сне может означать, что у вас апноэ сна.
Подробнее читайте об этом в статье нарушение функции сна.
Нарушение цикла «сон-бодрствование».
После инсульта многие люди не спят по ночам. Им бывает трудно пробудиться в утренние часы. Это происходит тогда, когда расписание «сон-бодрствование» больше не зависит от солнечного света и ночной тьмы.
Постоянное положительное давление в дыхательных путях является одним из самых распространенных методов, когда появляется нарушение сна после инсульта, его эффективность доказана. Используются машины, чтобы доставить короткими очередями сжатый воздух, что предотвращает обструкцию в дыхательных путях, это помогает получить непрерывный ночной сон.
Если это вам не помогает, то есть и другие способы, связанные с расстройством дыхания. Специальный мундштук может быть сделан для вас, чтобы помочь облегчить ваши симптомы. Цель мундштука — предотвращение сжимания зубов или помехи дыханию языка.
Есть также некоторые лекарства, которые могут помочь.
Нарушение сна после инсульта и режим «сон-бодрствование» может быть обработан различными способами. Поговорите с вашим лечащим врачом. Он может посоветовать вам терапию ярким светом, лечение обычно назначается утром и оно может длиться около 30 минут.
Нарушения цикла «сна-бодрствования» обычно не постоянные, требуется время и в большинстве случаев это лечится.
Вот список общих рекомендаций, которые вы можете сделать дома если у вас нарушение сна после инсульта:
— держите спальню в темноте и при комфортной температуре;
— предотвращайте и избегайте шумов, которые могут помешать ночью;
— увеличьте движения и упражнения;
— подвергайте себя воздействию света в течение дня;
— соблюдайте регулярный график сна;
— ложитесь спать и просыпайтесь каждый день в одно время;
— примите теплую ванну перед сном;
— слушайте спокойную музыку или почитайте книгу;
— используйте спальню только для сна или секса;
— не принимайте пищу и не смотрите телевизор в постели.
Потребляйте пищу и напитки без кофеина. Избегайте кофе, чая, некоторых безалкогольных напитков и шоколада после обеда.
Планируете съесть ужин за три часа до сна. Убедитесь, что вы полны или не голодны перед сном. Но, избегайте тяжелой пищи, которая может вызвать плохой сон. Ограничьте приём напитков за два часа до сна.
Сон важен для хорошего здоровья. Вы должны сделать всё, чтобы получить хороший ночной сон и нарушение сна после инсульта вскоре исчезнет. Желаем вам крепкого здоровья!
источник
Бессонница после инсульта является довольно распространенной проблемой и наблюдается примерно у 50-60% людей, переживших этот недуг. Интересно, что примерно две трети людей, переживших инсульт, сталкиваются с бессонницей впервые в жизни.
Как правило, бессонница начинает посещать переживших инсульт еще в больнице, во время реабилитационного периода. Она является причиной того, что восстановительные процессы в организме идут заметно слабее, на выздоравливание затрачивается заметно больше сил и времени.
Инсульт приводит к тому, что после него люди становятся более легко утомляемыми, в организме наблюдается физическое истощение и отсутствие энергии для активной жизнедеятельности. Даже сами по себе эти проблемы заметны и сильно влияют на жизнь человека, а если к подобным проявлениям добавляется еще и бессонница, то ситуация становится еще более неприятной. Ведь именно во время крепкого ночного сна организм восстанавливает запасы энергии и сил для своего нормального функционирования, что особенно важно для человека, пережившего инсульт.
Сам инсульт не является прямой причиной нарушения нормального сна, за это несут ответственность осложнения, спровоцированные ним.
В медицине известно несколько действенных методов так называемой полисомнографии – диагностики причин нарушения сна. Сюда относятся:
- Электроэнцефалография (ЭЭГ) головного мозга. Здесь с помощью специального высокотехнологичного оборудования проводится проверка мозга человек, пережившего инсульт. Это дает возможность увидеть, какие изменения произошли в его работе после пережитого недуга и выявить, чем именно вызвана бессонница;
- Измерение параметров дыхания после болезни. Меряются такие показатели, как: поток потребляемого воздуха, сатурация (насыщение) организма кислородом, активность основных групп мышц. Инсульт может ухудшить эти параметры, чем в дальнейшем провоцируется бессонница;
- Регистрация движения глазных яблок – электроокулограмма. Специалисты часто назначают ее людям, пережившим инсульт. После ее проведения также можно получить представление о причинах нарушения сна;
Также стоит отметить, что часто человек, у которого случился инсульт, начинает болезненно реагировать на такие вещи, как: чрезмерное освещение, особенно в темное время суток, шумный звук. Это обусловлено повышенной возбудимостью нервной системы после болезни.
Интересным фактом можно считать то, что риск развития тромбозов и инсульта повышается приемом анальгетиков и нестероидных противовоспалительных средств.
Если человек, у которого случился инсульт, столкнулся с тем, что его регулярно посещает бессонница, то можно попытаться бороться с этим следующими способами:
- Правильно подбирать световой режим вокруг себя. Это значит, что в дневное время нужно быть на ярком свете, в хорошо освещенных помещениях. Ночью же нужно, наоборот, создать затемненную атмосферу. Инсульт может слегка нарушить пропорции выработки гормона мелатонина, ответственного за сон, но такой подход к правилам освещения поспособствует его нормализации и бессонница начнет уходить;
- Никаких стрессов. Инсульт часто делает человека ограниченным физически на некоторое время. Многие родные могут проявлять недовольство и не желать ухаживать за больным. Человек это чувствует и начинает нервничать и поддаваться депрессии. Этих чувств нужно всячески избегать;
- Физическая активность. Инсульт не должен стать поводом для малоподвижного образа жизни. После болезни нужно стараться двигаться и быть активным. Это поможет в более быстром восстановлении организма и в возвращении здорового сна;
В качестве заключения стоит отметить, что бессонница, возникшая после того, как человек пережил инсульт – не редкость.
Многие люди испытывают подобные сложности. Но даже инсульт не должен заставить человека сложить руки и плыть по течению. Посильно активная жизнь и позитивный настрой сделают свое дело.
Как описывают постинсультные галлюцинации медики – это такие состояния, которые можно отнести к патологическим вариантам восприятия внешнего мира и которые проявляются в качестве определенных, чаще негативных образов либо ощущений.
Если ищите реабилитационный центр для восстановления, рекомендуем реабилитационный центр «Эвексия», где проводится реабилитация после перенесенного инсульта, травм позвоночника и хронических болей.
При этом галлюцинации, возникающие у пациентов после инсульта, являются процессом, развивающимся самовольно, без какого-либо воздействия от реальных раздражителей или объектов, приобретающим для конкретного пациента характер вполне объективной реальности. Лечение подобных состояний всегда процесс длительный и непростой.
Галлюцинации, развивающиеся у пожилых пациентов после инсульта считаются достаточно частым явлением, хотя и могут быть не связанными с церебральной катастрофой (а лишь наслаивающимися друг на друга проблемами).
Хотя, конечно, именно после инсульта, когда возникают вполне конкретные обменные патологии и нарушения в работе нервно-психической сферы, это явление становится вполне объяснимым.
Для восстановления организма после перенесенного инсульта, а также для профилактики повторных ИНСУЛЬТОВ наши читатели используют новую методику открытую Еленой Малышевой на основании 16 лекарственных трав и натуральных компонентов — Сбор Отца Георгия. Сбор Отца Георгия помогает улучшить глотательный рефлекс, восстанавливает пораженные клетки в головном мозге, речь и память. А также проводит профилактику рецидивов инсульта.
На сегодняшний день механизм возникновения и развития тех или иных галлюцинаций остается до конца невыясненным, хотя медикам доподлинно известно, что в их основе заложены патологические процессы именно тех структур или отделов головного мозга, которые изначально ответственны за полноценность восприятия раздражителей из окружающего нас мира и за соответствующее формирование ответных реакций на таковые.
Лечение данных состояний всегда согласовывается с общими терапевтическими методиками, направленными на устранение первичной патологии.
При этом всегда очень важно осознавать, что галлюцинации, возникшие после инсульта – это не единственные психологические проблемы таких пациентов, к сожалению постинсультное патологическое состояние психики зачастую может дополняться такими состояниями как депрессия, делирий, различного рода психозы, бессонница и пр.
Вообще галлюцинациями (в переводе с латыни – бессмысленная болтовня, несбыточные мечтания или бредни) принято называть некие образы, периодически возникающие в сознании пациента после инсульта, которые не имеют прямой связи с тем или иным внешним раздражителем.
Количество разновидностей постинсультных галлюцинаций поистине впечатляет. Так, постинсультные галлюцинации могут быть:
- Истинными, когда мнимый воспринимаемый пациентом объект либо же некое явление изначально находится во вполне объективном реальном психическом пространстве больного. Согласно общепринятой медицинской точке зрения, в отличие от мечтаний, иллюзий или неких представлений, истинные галлюцинации не имеют возможности возникать у людей полностью психически здоровых.
- Ассоциированными, которые могут быть охарактеризованы логическим и вполне последовательным созданием определенных образов (к примеру, когда пациент рассказывает, что некий «голос» предупреждает о следующих за этим зрительных галлюцинациях).
Заметим, что мы описали только самые основные виды возможных постинсультных галлюцинаций, которые встречаются наиболее часто, на самом деле их могут дополнить: галлюцинации Бонне, гемианоптические, гипнагогические, гипнопомпические или элементарные патологические образные проявления.
Как уже было сказано, подобные мнительные образные проблемы – не единственное что беспокоит пациентов после инсульта зачастую пострадавшие могут жаловаться на то, что у них развиваются изменения личности, возникает бессонница, депрессия, подавленное настроение, агрессия и даже злобность.
Медики же отмечают что наиболее часто им приходится иметь дело с различного рода истинными галлюцинациями, которые дополняет депрессия или нарушения сна.
Итак, иллюзорные патологические образы у постинсультных пациентов могут быть истинными или так называемыми псевдогаллюцинации, рассмотреть истинные варианты галлюцинаций мы предлагаем в таблице далее.
Для профилактики и восстановление после ИНСУЛЬТА наши читатели успешно используют метод от ЕЛЕНЫ МАЛЫШЕВОЙ. Внимательно изучив этот метод мы решили предложить его и Вашему вниманию.
Проблемы со сном являются общими после инсульта. Более половины всех людей, переживших инсульт, имеют какую-либо проблему со сном. Нарушение сна после инсульта может замедлить выздоровление и привести к депрессии и проблемам с памятью.
Сон играет важную роль, он не только помогает мозгу исцелиться, но и играет важную роль в физическом исцелении. Хорошей новостью является то, что есть способы, которые помогут улучшить ваш сон.
Бессонница характеризуется состоянием падения. Хотя некоторые люди могут иметь проблемы с получением слишком большого количества сна, обычное расстройство сна приводит к бессоннице ночью, после чего клонит в сон в течение дня.
Нарушение сна после инсульта и нарушение дыхания.
Наиболее распространенным нарушением сна является обструктивное апноэ сна. Это серьезное состояние. Апноэ сна повышает риск повторного инсульта. Это вызвано патологическим типом дыхания. Громкий храп, одышка во сне может означать, что у вас апноэ сна.
Нарушение цикла «сон-бодрствование».
После инсульта многие люди не спят по ночам. Им бывает трудно пробудиться в утренние часы. Это происходит тогда, когда расписание «сон-бодрствование» больше не зависит от солнечного света и ночной тьмы.
Постоянное положительное давление в дыхательных путях является одним из самых распространенных методов, когда появляется нарушение сна после инсульта, его эффективность доказана. Используются машины, чтобы доставить короткими очередями сжатый воздух, что предотвращает обструкцию в дыхательных путях, это помогает получить непрерывный ночной сон.
Если это вам не помогает, то есть и другие способы, связанные с расстройством дыхания. Специальный мундштук может быть сделан для вас, чтобы помочь облегчить ваши симптомы. Цель мундштука — предотвращение сжимания зубов или помехи дыханию языка.
Есть также некоторые лекарства, которые могут помочь.
Нарушение сна после инсульта и режим «сон-бодрствование» может быть обработан различными способами. Поговорите с вашим лечащим врачом. Он может посоветовать вам терапию ярким светом, лечение обычно назначается утром и оно может длиться около 30 минут.
Нарушения цикла «сна-бодрствования» обычно не постоянные, требуется время и в большинстве случаев это лечится.
Вот список общих рекомендаций, которые вы можете сделать дома если у вас нарушение сна после инсульта:
— держите спальню в темноте и при комфортной температуре;
— предотвращайте и избегайте шумов, которые могут помешать ночью;
— увеличьте движения и упражнения;
— подвергайте себя воздействию света в течение дня;
— соблюдайте регулярный график сна;
— ложитесь спать и просыпайтесь каждый день в одно время;
— примите теплую ванну перед сном;
— используйте спальню только для сна или секса;
— не принимайте пищу и не смотрите телевизор в постели.
Потребляйте пищу и напитки без кофеина. Избегайте кофе, чая, некоторых безалкогольных напитков и шоколада после обеда.
Планируете съесть ужин за три часа до сна. Убедитесь, что вы полны или не голодны перед сном. Но, избегайте тяжелой пищи, которая может вызвать плохой сон. Ограничьте приём напитков за два часа до сна.
Сон важен для хорошего здоровья. Вы должны сделать всё, чтобы получить хороший ночной сон и нарушение сна после инсульта вскоре исчезнет. Желаем вам крепкого здоровья!
У большинства людей, которые перенесли инсульт, начинаются проблемы со сном. Обычно, они проявляются в двух формах: сонливость или бессонница. Но чаще проявляется именно бессонница или инсомния. И каждый третий человек в постинсультный период сталкивается с такой проблемой впервые. Бессонница после инсульта продлевает пребывание пациента в больнице и негативно сказывается на удачный исход болезни. Терапия инсомнии входит в план мероприятий, проводимых во время реабилитации. Поэтому находясь дома, больному и его родственникам не стоит забывать о регулярном приеме лекарственных препаратов, улучшающих сон человека, которые назначил лечащий врач.
Чтобы выяснить причины нарушения сна, проводят комплексное обследование больного. Определяют оценку носового потока воздуха, концентрацию кислорода в крови, регистрируют дыхательные движения. После инсульта сон человека нарушается не из-за повреждений нервных клеток мозга, а из-за осложнений острого мозгового кровообращения. Больному намного сложнее восстановиться после перенесенной болезни, если у него есть проблемы со сном. Поэтому нужно обратить на это особое внимание и помочь человеку избавиться от бессонницы. Когда цикл сна и бодрствования у него будут в норме, то он быстрее пойдет на поправку.
Бессонница появляется также из-за влияния на человека различных внешних факторов: громкий звук, большое количество света, особенно ночью, различные сопутствующие заболевания сердца, а также психологические проблемы (депрессия, тревожность). Расстройство сна может быть связано также с подъемом артериального давления в ночное время. Поэтому рекомендуется перед сном больному давать антигипертензивные препараты, которые нормализуют давление и снижают риск сердечно-сосудистых заболеваний.
Довольно часто у человека, который перенес инсульт начинается депрессивное состояние. У некоторых оно протекает менее заметно. На первый взгляд, больной кажется абсолютно спокойным, в его поведении не наблюдается негатива, но это не повод расслабляться. Нужно понаблюдать за ним, возможно, он стал меньше смеяться и хуже спать по ночам. При обостренных формах депрессии пострадавший становится очень мнительным, сентиментальным, ему кажется, что на этом жизнь закончилась и впереди одна неизбежность, появляется чувство апатии, бывает крайне вспыльчив и теряет надежду на выздоровление. Весь этот негатив, исходящий от больного, нарушает его покой и сон. В таких случаях лечащий врач вынужден прописать пациенту успокоительные и снотворные препараты, дабы обезопасить больного от рецидива заболевания.
При диагностике состояния больного, страдающего бессонницей после инсульта, врач назначает ему определенный вид снотворных препаратов, а также антидепрессантов (доксепин, миртазапин, тразодон). Как правило, положительный эффект дают бензодиазепины (психоактивные вещества, обладающие снотворным и седативным эффектами) короткого, среднего или длительного действия:
- диазепам
- флунитразепам
- нитразепам
- клоназепам
- залеплон
- зопиклон
- золпидем
- феназепам
- сигнопам
- тазепам
Все зависит от состояния больного и глобальности его проблемы. Употребление бензодиазепинов повышает вероятность возникновения побочных эффектов в пожилом возрасте. Дополнительным лекарственным средством в постинсультный период может быть ницерголин. Этот препарат не только снижает симптоматику бессонницы и психических расстройств, но и благоприятствует уменьшению тонуса мозговых артерий и улучшает кровоток. Однако стоит избегать длительного приема подобных лекарственных средств из-за быстрого привыкания к ним.
Часто в качестве снотворных препаратов после инсульта используют некоторые антигистаминные средства. Они обладают холиноблокирующими свойствами, то есть уменьшают раздражительность и волнение, а следовательно, нормализуют фазовую структуру и продолжительность сна. Принимая антигистаминный препарат перед сном, человек может испытывать сонливость по утрам и даже головные боли. Однако важным преимуществом антигистаминных препаратов считается отсутствие привыкания к ним.
Снотворные препараты обладают рядом побочных действий. Чаще всего они проявляются у пожилых людей, так как их организму не удается быстро выводить лекарства. Как следствие, повышается чувствительность к побочным эффектам: привыкание к лекарственному препарату, сонливость, кратковременная потеря памяти, плохая координация движений, запутанная речь, кома, летальный исход. Эти действия часто проявляются при одновременном приеме со спиртными напитками либо с другими медпрепаратами причем в любом возрасте. Пациенты часто сами усугубляют ситуацию, когда пренебрегают дозами лекарств, назначенных врачом. Нередко увеличивают их в два раза.
Достаточно серьезным побочным эффектом от употребления бензодиазепинов считается угнетение дыхания. У человека могут случаться длительные приступы апноэ во сне. При остановке дыхания, кровь плохо насыщается кислородом. Вследствие чего у больного может развиться гипоксия, к которой особо чувствителен головной мозг.
Прием медикаментов, улучшающих самочувствие больного и положительно влияющих на его сон, можно чередовать нефармакологической терапией. Например, световым режимом. В течении всего дня человеку необходимо пребывать в хорошо освещенном помещении. Свет не дает организму вырабатывать мелатонин — «гормон сна». Именно поэтому днем человек активный и бодрый. Но с наступлением ночи спальню больного нужно затемнить, обеспечить комфортный микроклимат в помещении и надеть удобную одежду для сна.
Чтобы снизить зависимость лекарственных препаратов и исключить появление побочных эффектов от них, можно воспользоваться «бабушкиными методами» лечения от бессонницы. Очень полезно выпивать на ночь настойки из успокоительных трав (мелисса, пустырник, валериана, зверобой) или заваривать из них чаи. Также полезными будут сеансы ароматерапии. Перед сном зажечь благовонные палочки или свечи и глубоко вдыхать ароматы, они будут успокаивать нервную систему человека и настраивать на долгий качественный сон. В дополнение можно воспользоваться специальной подушкой для сна, набитой сухими растениями с ароматным и приятным запахом.
Важно поддерживать больного в постинсультный период. Всячески напоминать ему о том, что он выздоровеет и все это временное. Дарить ему положительные эмоции, улыбку и радость. Стараться оберегать от негативных факторов, ухудшающих его физическое и психоэмоциональное состояние. А при любых проявлениях депрессии, агрессии или стресса немедленно обращаться за помощью в медучреждение, дабы обезопасить больного от рецидива.
источник
Кабардино-Балкарский государственный университет им. Х.М. Бербекова, медицинский факультет (КБГУ)
Уровень образования – Специалист
ГОУ «Институт усовершенствования врачей» Минздравсоцразвития Чувашии
Галлюцинации после инсульта – явление распространённое. Многие люди думают, что с нарушением восприятия реальности могут столкнуться только психопаты или шизофреники, но это далеко не так. В результате серьёзных черепно-мозговых травм или гипоксии у людей могут возникать странные видения. При инсульте их появление обусловлено тем, что некоторые части мозга повреждаются из-за приступа. Самостоятельно пытаться избавиться от галлюцинаций не стоит, т.к. они всегда являются свидетельством серьёзных проблем в трофике нейронных тканей. Заниматься их лечением должны врачи.
Механизм развития зрительных и голосовых галлюцинаций до конца до сих пор не изучен. У больных после инсульта чаще всего возникают проблемы со зрительным восприятием реальности. Главная проблема заключается в том, что бороться с этой патологией очень тяжело. Назначенные медикаменты не всегда могут решить проблемы восприятия, а некоторые сегменты мозга даже при длительной терапии не смогут восстановиться полностью.
Под классическими галлюцинациями понимаются видения, которые появляются вне зависимости от внешних раздражителей. Однако с больными, перенесшими инсульт, всё наоборот. Они начинают видеть странные образы, когда подвергаются воздействию каких-либо раздражителей. Впрочем, видения не всегда могут быть пугающими или странными. У некоторых пациентов объектом галлюцинаций является близкий человек. Выделяют следующие типы постинсультных галлюцинаций:
- Истинные. Когда объект видения изначально был частью нормального психического пространства пациента. Возникать у нормальных с психической точки зрения людей они не могут.
- Ассоциированные. Когда образы создаются под воздействием голосовых видений. К примеру, пациенту какой-то человек внутри его подсознания сообщает о том, что сейчас перед ним появится видение.
- Функциональные. Возникают под действием какого-либо определённого раздражителя: шума машины, ветра и т.д.
- Экстракампинные. Видения выходят за единое чувствительное поле. Больной начинает воспринимать себя со стороны.
- Псевдогаллюцинации. Видение имеет определенное место в психической системе пациента.
- Рефлекторные. Помимо одного анализатора, к примеру, визуального, происходит раздражение других анализаторов.
Перечисленные выше типы чаще всего встречаются после инсульта. Лечить их самостоятельно нельзя. Если после выписки вы обнаружили у себя одну из разновидностей этой патологии, немедленно обратитесь к врачу. Не нужно думать, что дополнительный отдых поможет вам прийти в себя. На самом деле это не так. Без лечения избавиться от галлюцинаций практически невозможно.
Несмотря на то, что у абсолютно здоровых психических людей данная патологию не встречается, после инсульта её появление считается относительно нормальным. Психика была перегружена, часть мозга повреждена, поэтому состояние ЦНС тоже изменяется. Истинные галлюцинации бывают следующих типов:
- Зрительные. Встречаются чаще всего. У пациентов возникают проблемы с визуальным восприятием мира.
- Акустические. Больные слышит звуки, когда их нет, или в шуме улавливает человеческую речь.
- Вкусовые. Пациент страдает от появления противного привкуса.
- Обонятельные. Больному кажется, что где-то рядом пожар и т.д.
- Тактильные. Человеку кажется, что кто-то касается его тела.
- Соматические. Пациент жалуется на наличие каких-то микроорганизмов в органах или под кожей.
- Вестибулярные. Чаще всего возникают из-за повреждения мозжечка. Человеку кажется, что его тела вращается или летит.
- Комплексные. Считаются довольно распространёнными. Сопровождаются признаками воздействия на несколько анализаторов.
Данные проблемы с восприятием окружающего мира часто совмещаются вместе с бессонницей или депрессией. Также у пациентов, страдающих от галлюцинаций, наблюдается чрезмерно высокий уровень агрессии. Они часто недружелюбны, замкнуты в себе. Поэтому врачи при лечении этой патологии в первую очередь стараются нормализовать сон и настроение больного.
Главная причина появления после инсульта галлюцинаций заключается в обширном повреждении мозга. Обменные процессы внутри ЦНС нарушаются, что приводит к изменению личности пациента. При нормализации мозгового кровообращения они частично решаются, но галлюцинации таким методом устранить не получится. Также играет роль личность больного.
У некоторых пациентов галлюцинации являются чисто психологической проблемой и связаны со стрессом, который они испытали. На фоне депрессии и невроза может появится излишняя вспыльчивость, агрессия. Родственники некоторых людей предполагают, что сеансы у психолога смогут полностью решить эту проблему и сделать человека более спокойным. Отчасти это так, если речь идёт о человеке, который изначально был флегматичного или сангвинического темперамента. Но у холерика полностью убрать излишнюю агрессию не удастся.
Некоторые пациенты, которым диагностировали галлюцинации, впадают в панику и начинают считать, что они перестали быть полноправными членами общества и больше не смогут нормально реагировать на окружающий мир. Во-первых, такие выводы являются преждевременными, а во-вторых, данный настрой совсем не поможет лечению.
Человек, перенесший инсульт и страдающий от галлюцинаций, может адекватно реагировать на окружающую среду. Многие больные даже осознают, что они видят мнимые образы и могут отличать их от реальных. Главным недостатком является нестабильность состояния. При малейшем колебании настроения человек начинает считать, что появившееся видение реально, и какие-либо иллюзорные ощущения полностью исчезают. Человек с галлюцинациями совершает следующие действия, которые помогут выявить обострение его состояния:
- пристально вслушивается в звуки;
- активно размахивает руками;
- нападают на окружающих или пытаются сломать предметы;
- ведут диалог с внутренними голосами;
- сильно выражают эмоции.
Больные находятся во власти собственных иллюзий. Они считают, что другие люди должны разделять их видения, поэтому не пытаются как-либо скрывать факт их наличия. Без лечения у таких пациентов может развиться раздвоение личности, т.к. они часть времени проводят в реальном мире, а часть времени в мире иллюзий.
Некоторые не в меру впечатлительные пациенты считают, что у них галлюцинации при изменении резкости зрения или проблемах с дыханием. Если были задеты зрительные центры во время приступа, то всевозможные пятна на объектах и небольшое изменение резкости являются нормой. На фоне повреждений зрительных центров могут возникать иллюзии, но они носят кратковременный характер, а изменения в резкости зрения весьма константы.
Нарушения дыхания – более серьёзная проблема в постинсультный период. Если во время приступа были повреждены мозговые центры, отвечающие за работу лёгких, то ощущение удушья будет относиться к разряду физических, а не психологических проблем. Выявить это поможет круглосуточный мониторинг в больнице.
Самостоятельно приступать к терапии этого явления не стоит, даже если обнаружили вы его после выписки, и кто-то из близких друзей галлюцинации успешно поборол с помощью таблеток, которые навязчиво советует вам. Во-первых, вполне возможно, что возникающие иллюзии являются симптомом какой-либо скрытой патологии мозга. Во-вторых, лекарства, которые использовали ваши родственники или друзья, с очень низкой вероятностью смогут подойти вам. Постинсультные галлюцинации лечат следующими способами:
- путём госпитализации в стационар и отслеживания состояния больного (в тяжёлых случаях);
- назначением антипсихотических лекарств и нейролептиков;
- индивидуальной и групповой психологической терапией;
- назначением препаратов, улучшающих трофику конкретных пострадавших в результате инсульта отделов мозга.
Если больной сильно буйствует во время приступов или не может отличить иллюзии от реальности, его направляют в психиатрическую лечебницу. Там под наблюдением врачей человеку дают препараты, нормализующие его психическое состояние. Обязательной является повторная диагностика мозга для исключения риска развития серьёзных патологий.
Антипсихотические лекарства и нейролептики подбираются индивидуально для каждого пациента. Учитывается не только общее состояние больного, но и его индивидуальные реакции на конкретные вещества. Также берутся в учёт те лекарства, которые пациент принимает в конкретный момент времени.
Психологическая терапия – отличный выход для людей, впавших в сильную депрессию из-за перенесённого инсульта или демонстрирующих нестабильное поведение. Специалист поможет разобраться с тем, что стало причиной таких изменений психики и поможет побороть внутренние проблемы пациента. После нормализации состояния больному показана групповая терапия. Она поможет легче социализироваться после инсульта.
Препараты, улучшающие трофику мозга, помогут, если галлюцинации спровоцированы повреждением какого-либо конкретного отдела. Местное улучшение кровообращения поможет уменьшить частоту появления иллюзий. По мере восстановления нейронных сетей у таких пациентов связь с реальностью улучшается, а галлюцинации быстро начинают сходить на нет.
источник
Бессонницей называют многие нарушения сна: длительное засыпание, ночные просыпания, неглубокий, беспокойный сон, полное отсутствие сна. Это довольно распространенный недуг, особенно при сегодняшней сумасшедшей жизни. Причины бессонницы могут быть перечислены в виде длинного списка. Их можно разделить на несколько групп.
- От возраста
- От пола
- От взглядов на жизнь
- От состояния физического здоровья
- От образа жизни
- Даже от уровня образования. Что интересно: по данным статистики, женщины тем реже страдают бессонницей, чем выше их уровень образования, у мужчин наоборот, чем уровень образования ниже, тем они лучше спят.
Итак, возраст. Чем он выше, тем хуже обстоят дела со сном. Бессонница у новорожденных должна вызывать беспокойство, значит с ребёнком что-то не так, иначе бы он спал большую часть суток.
Перекармливание, недокармливание, инфекция, отравление, расстройства нервной системы – вот почему бывает бессонница у младенцев. Всегда следует искать причину, тогда можно будет наладить сон малыша, а это очень важно.
Бессонница в пожилом возрасте явление довольно распространённое. Пожилые люди дольше засыпают, раньше просыпаются, их сон более чуткий.
Многим не даёт уснуть тот багаж жизненных впечатлений, который они накопили. На качество сна и процесс засыпания могут влиять нарушения мозгового кровообращения, сердечные заболевания, патологии предстательной железы и почек.
Нарушения режима плохо сказываются на состоянии нервной системы, поэтому в пожилом возрасте лучше придерживаться чёткого распорядка. Многие лекарства оказывают негативное влияние на сон, и это нужно учитывать при подборе препаратов для лечения имеющихся заболеваний.
А то, как бы не пришлось потом ещё лечиться от бессонницы.
Мужчины плохо спят из-за личных неприятностей, плохого здоровья, низкого заработка. У женщин расстройства сна вызывают усталость, беспокойство за детей, физиологические женские причины (критические дни, климактерический период, беременность).
Довольно часто у человека, который перенес инсульт начинается депрессивное состояние. У некоторых оно протекает менее заметно.
На первый взгляд, больной кажется абсолютно спокойным, в его поведении не наблюдается негатива, но это не повод расслабляться. Нужно понаблюдать за ним, возможно, он стал меньше смеяться и хуже спать по ночам.
При обостренных формах депрессии пострадавший становится очень мнительным, сентиментальным, ему кажется, что на этом жизнь закончилась и впереди одна неизбежность, появляется чувство апатии, бывает крайне вспыльчив и теряет надежду на выздоровление.
Весь этот негатив, исходящий от больного, нарушает его покой и сон. В таких случаях лечащий врач вынужден прописать пациенту успокоительные и снотворные препараты, дабы обезопасить больного от рецидива заболевания.
Для подбора надлежащего курса лечения, необходимо провести детальное обследование, которое позволит обнаружить причину проблемы.
В комплекс диагностических методов входят:
- выяснение концентрации кислорода в крови;
- оценка носового потока воздуха;
- регистрация дыхательных движений;
- определение наличия сопутствующих заболеваний кардиологического характера;
- оценка психоэмоционального состояния пациента.
Самые распространенные причины бессонницы в постинсультный период:
- Гипертония (повышенное артериальное давление). Часто повышение наблюдается в ночное время и мешает сну. Пациенту в этом случае назначают антигипертензивные препараты — они снижают давление и снижают риск развития тяжелых сердечно-сосудистых патологий.
- Депрессия , эмоциональная подавленность, апатия. Частое осложнение инсульта, которое игнорируют и сами пациенты и, часто, сами медики. Стоит понаблюдать за человеком — насколько часто он пребывает в хорошем настроении и настроен ли на общение. За спокойным восприятием окружающего мира может скрываться проблема. После инсульта, пациенты часто становятся сентиментальными, мнительными, порой вспыльчивыми или пребывают в состоянии апатии. Негативное восприятие действительности нарушает режим качество сна, поэтому оправдано будет назначение седативных или снотворных препаратов. Это позволит быстрее восстановится после болезни и снизить риск повторного инсульта.
- Внешние триггеры — шум, яркое освещение, влажность воздуха и температурный режим. На этапе восстановления важно создать комфортные условия для пациента, оградить от негативного влияния и раздражающих факторов.
Итак, возраст. Чем он выше, тем хуже обстоят дела со сном. Бессонница у новорожденных должна вызывать беспокойство, значит с ребёнком что-то не так, иначе бы он спал большую часть суток.
Перекармливание, недокармливание, инфекция, отравление, расстройства нервной системы – вот почему бывает бессонница у младенцев. Всегда следует искать причину, тогда можно будет наладить сон малыша, а это очень важно.
Прием медикаментов, улучшающих самочувствие больного и положительно влияющих на его сон, можно чередовать нефармакологической терапией. Например, световым режимом.
В течении всего дня человеку необходимо пребывать в хорошо освещенном помещении. Свет не дает организму вырабатывать мелатонин — «гормон сна».
Именно поэтому днем человек активный и бодрый. Но с наступлением ночи спальню больного нужно затемнить, обеспечить комфортный микроклимат в помещении и надеть удобную одежду для сна.
Инсульт нередко становится причиной неспособности пациента к самостоятельной коррекции сна. Поэтому близкие пациента должны обеспечить необходимые гигиенические условия сна, в частности нижеследующее.
Если в стационаре пациент все свое основное время находится под наблюдением врачей различной профильной направленности. То после того как больного выписывают он, оказывается, дома под присмотром родных. Это как раз тот момент, когда близкие люди могут заметить явно изменившееся поведение больного.
Но перед этим важно соблюдать советы опытного врача, и следовать его рекомендациям, где, возможно, будут присутствовать следующие медикаменты:
- Глицин не имеет противопоказаний, поэтому может применяться с целью стабилизации умственных способностей среди детей школьного возраста. Так, и в качестве оказания первой помощи сразу после удара. Глицин очень полезен для поддержания психического здоровья пожилых людей, в том числе он применяется с целью стабилизации высокого давления. В этом случае также для профилактики инсульта глицин необходимо класть по одной таблетке под язык три раза на протяжении 30 суток. Помимо этого, глицин оказывает не менее полезный эффект при гипертонии и атеросклерозе сосудов головного мозга.
- Актовегин после инсульта может применяться на любом реабилитационном этапе. Препарат обладает хорошим влиянием на повышение стойкости сосудов к разрушению. Может быть, прописанным при повышенном сахаре и высоком холестерине в крови человека.
Не вызывает побочных эффектов даже при совместном приеме Актовегина с иными успокоительными препаратами. Например, Актовегин вместе с Кортексином, наоборот, будет способствовать увеличению восстановления нервных клеток после перенесенного инсульта и других недомоганий, связанных с нарушениями мозговой деятельности.
Снотворные лекарственные средства (ЛС) вызывают сон или облегчают его наступление. Выделение снотворных препаратов в отдельную группу носит услов¬ный характер, поскольку гипнотический (снотворный) эффект имеется у различных классов психотропных ЛС.
Снотворные препараты применяют для лечения инсомнии, которая является одним из наиболее распространенных нарушений. Так, эпидемиологические работы, посвященные нарушениям сна, показывают, что около 24% людей предъявляют жалобы на нарушения сна – инсомнию.
Ранее использовавшийся термин «бессонница» признан неудачным, так как, с одной стороны, несет негативный смысловой «заряд» для пациента (агрипнии, полного отсутствия ночного сна, достигнуть маловероятно), а с другой, не отражает патофизиологической сущности происходящих в это время процессов (проблема не в отсутствии сна, а в неправильной его организации и протекании).
Согласно Международной классификации расстройств сна (2005), инсомния определяется как «повторяющиеся нарушения инициации, продол¬жительности, консолидации или качества сна, случающиеся несмотря на наличие достаточного количества времени и условий для сна и проявляющиеся нарушениями дневной деятельности различного вида».
В прошлом году я перенесла два инсульта и считаю, что произошли они только по моей вине. Книжки, тетрадки, планы, общественная работа, стрессы, «перекус» на ходу — все это привело к гипертонии.
Давление измеряла редко, таблетки обходила стороной и в результате — гипертонические кризы. «Скорая» приедет, сделает укол, я ночью отлежусь, а утром снова «ползу» на уроки. От лечения в больнице отказывалась, думала, что в школе без меня не обойдутся.
Милые, дорогие читатели, не повторяйте, пожалуйста, моих ошибок. Гипертонию надо лечить, начиная с I стадии (у меня сейчас III стадия). Снизить давление можно с помощью различных рецептов, которые без труда отыщутся в любой литературе по самооздоровлению. А вот как жить после двух перенесенных инсультов, об этом я хочу рассказать.
- Во-первых, нужно преодолеть страх — это сложно, но возможно;
- во-вторых, ни в коем случае не допускать стрессов;
- в-третьих, расстаться с лишним весом (без голодания я похудела на 15 кг);
- в-четвертых, не переедать;
- в-пятых, двигаться: «Можешь бегать — беги, можешь идти — ходи, не можешь идти — ползи». Обязательны прогулки на свежем воздухе.
Я разрабатываю правую руку с помощью резиновых колец, деревянных счетов, игрушек и т.д. Делаю массаж: растираю руки (будто смываю с них грязь). Ноги массирую от ступней к коленям.
При моем большом старании и желании еще пожить приходится тренироваться практически постоянно. Мои победы: голос восстановился, ноги
ходят, но с трудом, передвигаюсь пока с тросточкой. Правая рука мерзнет, немеет, может уронить предмет. Но, поверьте мне, пишу я эти строки сама правой рукой. Очень трудно: могу пропустить букву или написать другую. И если бы вы только знали, сколько сил я вложила в это письмо! Меня все время тянет на кровать, но я научилась говорить себе «нет».
Не буду кривить душой: с медициной я не расстаюсь. Каждые 6 месяцев мне делают капельницы — церебролизин, внутримышечно колют мексидол.
Вместо аспирина и тромбо АСС для разжижения крови я ем малину в виде варенья, протертую с сахаром, сухую и мороженую (завариваю ягоды как чай). Делаю отвар из листьев малины и черной смородины.
Утром пью 1 ч. ложку льняного масла — 10 дней, следующие 10 дней — 1 ч. ложку оливкового, затем 10 дней — перерыв. В это время, если есть возможность, съедаю киви по 1-2 штуки.
В сезон ем ягоды черной смородины, вишни, клюквы, черешни. Хорошо разжижает кровь имбирь, рыбий жир, рыба.
При диагностике состояния больного, страдающего бессонницей после инсульта, врач назначает ему определенный вид снотворных препаратов, а также антидепрессантов (доксепин, миртазапин, тразодон). Как правило, положительный эффект дают бензодиазепины (психоактивные вещества, обладающие снотворным и седативным эффектами) короткого, среднего или длительного действия:
- диазепам
- флунитразепам
- нитразепам
- клоназепам
- залеплон
- зопиклон
- золпидем
- феназепам
- сигнопам
- тазепам
Часто в качестве снотворных препаратов после инсульта используют некоторые антигистаминные средства. Они обладают холиноблокирующими свойствами, то есть уменьшают раздражительность и волнение, а следовательно, нормализуют фазовую структуру и продолжительность сна.
Принимая антигистаминный препарат перед сном, человек может испытывать сонливость по утрам и даже головные боли. Однако важным преимуществом антигистаминных препаратов считается отсутствие привыкания к ним.
В прошлом году я перенесла два инсульта и считаю, что произошли они только по моей вине. Книжки, тетрадки, планы, общественная работа, стрессы, «перекус» на ходу — все это привело к гипертонии.
Общим правилом является то, что если у людей получающих психотропные препараты — снотворные средства, транквилизаторы, антидепрессанты или антипсихотические средства — ухудшается самочувствие, то первоочередной мерой должно являться уменьшение дозы или прекращение приема препарата, а не добавление в схему лечения другого лекарственного средства.
Транквилизаторы
В дискуссии об использовании транквилизаторов и снотворных средств эксперты Всемирной Организации здравоохранения (ВОЗ) утверждают следующее: «Беспокойство является нормальной реакцией на стресс и медикаментозную терапию следует начинать только в случаях чрезмерного беспокойства, которое делает невозможным нормальную жизнедеятельность.
Длительный прием. неэффективен, его следует избегать.
Кратковременное использование (менее двух недель) минимизирует риск развития лекарственной зависимости. » Ими также сделан следующий вывод: «Элементарное обсуждение причин, вызвавших бессонницу и беспокойство, а также информирование пациента о недостатках медикаментозной терапии часто позволяет помочь пациентам не прибегая к назначению лекарственных препаратов».
Два исследования альтернативных методов лечения убедительно показали, что в огромном большинстве случаев назначение транквилизаторов и снотворных препаратов не является необходимым. 90 пациентов, страдавших главным образом от беспокойства, были случайным образом разделены на две группы.
Первая группа получала обычную дозу транквилизатора группы бензодиазепинов. Другая группа получала альтернативное лечение, заключавшееся в «выслушивании, разъяснении, советах и успокаивании».
Оба метода лечения имели равную эффективность, но пациенты второй группы были более удовлетворены результатами лечения, чем пациенты группы, получавшей транквилизаторы.
Во втором исследовании пациентам с хроническим беспокойством давали один из трех транквилизаторов или плацебо (таблетки сахара). Оценки уровня беспокойства проводились еженедельно самими пациентами и профессиональными экспертами, в конце месяца результаты показали, что «все четыре метода лечения одинаковы по терапевтической эффективности в случаях выраженного беспокойства».
Следовательно, плацебо так же эффективно, как и транквилизаторы.
Столкнувшись с падением продаж сибазона (ВАЛИУМ) в начале 1980-ых годов, Roche (и другие производители данного препарата) начали проводить агресивную рекламную политику нацеленную на его применение у пожилых пациентов.
Серия красиво иллюстрированных брошюр под названием «семинары Roche по старению» была разослана врачам в 1982 г. Roche рекомендовала сибазон как подходящее средство для пожилых людей с «ограниченными» возможностями, которые страдают «не только от своих ограниченных физических способностей, но и от социальных условий и среды обитания».
Рекламная кампания успешно сработала, поскольку частота использования транквилизаторов у людей 60 лет и старше между 1980 г. и 1985 г. значительно возросла, особенно у пожилых женщин.
Тот факт, что более 1,7 млн людей 65 лет и старше ежедневно использовали транквилизаторы в течение по крайней мере года, является наилучшим свидетельством злоупотребления этими препаратами. Если принять во внимание, что эффективность применения таких препаратов в течение более четырех месяцев сомнительна, то число пожилых людей, применяющих транквилизаторы в течение более длительного периода, ошеломляет — среднее число таблеток (160), которое каждый из 10 млн потребителей транквилизаторов в 60 лет и старше покупает в год, достаточно для ежедневного приема в течение более 5 месяцев.
Избыточное или ошибочное назначение снотворных препаратов приводит к тому, что около полумиллиона людей принимают такие препарата ежедневно в течение по крайней мере месяца. Поскольку не доказано, что такие средства эффективны в течение этого или большего времени, то все эти пациенты подвергают свое здоровье без всяких на то оснований.
Количества снотворных средств группы бензодиазепинов, которое в среднем назначается пациентам в год, достаточно на пять месяцев, что в 5 — 10 раз больше времени их доказанной эффективности. Следовательно, снотворные препараты назначаются ошибочно в от 80 до 90% случаев использования.
При стандартном амбулаторном лечении комиссия рекомендует назначение очень ограниченного количества препарата достаточного для приема в течении нескольких дней. Пожилым пациентам снотворные препараты должны назначаться с особенной осторожностью и лишь эпизодически».
Комментируя специфику использования снотворных препаратов у пожилых людей, авторы отмечают: «Особенную озабоченность вызывает регулярный и длительный прием данной группы лекарственных средств, что имеет само по себе имеет сомнительную терапевтическую эффективность и приводит к возрастанию риска развития негативных эффектов от приема снотворных.»
Снотворные препараты обладают рядом побочных действий. Чаще всего они проявляются у пожилых людей, так как их организму не удается быстро выводить лекарства.
» alt=»»>
Как следствие, повышается чувствительность к побочным эффектам: привыкание к лекарственному препарату, сонливость, кратковременная потеря памяти, плохая координация движений, запутанная речь, кома, летальный исход.
Эти действия часто проявляются при одновременном приеме со спиртными напитками либо с другими медпрепаратами причем в любом возрасте. Пациенты часто сами усугубляют ситуацию, когда пренебрегают дозами лекарств, назначенных врачом.
Нередко увеличивают их в два раза.
Достаточно серьезным побочным эффектом от употребления бензодиазепинов считается угнетение дыхания. У человека могут случаться длительные приступы апноэ во сне. При остановке дыхания, кровь плохо насыщается кислородом. Вследствие чего у больного может развиться гипоксия, к которой особо чувствителен головной мозг.
источник
Бессонница является неприятным последствием инсульта, сопровождающим больше половины пациентов. В этой статье мы расскажем о причинах развития бессонницы, методах диагностики, медикаментозных и немедикаментозных способах избавления от этого состояния.
Для восстановления больному, перенесшему инсульт, необходим полноценный сон. Однако в 90% случаев эти люди страдают бессонницей. Такие перебои оказывают негативное влияние на дальнейшее лечение, потому что приходится дополнительно принимать препараты против инсомнии (медицинское название бессонницы).
Бессонница оказывает негативное влияние на организм после инсульта: замедляются и расстраиваются процессы восстановления, развивается депрессия, снижается работоспособность и умственная активность.
На причины возникновения бессонницы влияют различные факторы:
- После инсульта у человека происходит сбой в головном мозге, нарушается кровообращение. Такие изменения приводят к повышению артериального давления. В основном давление повышается в вечернее время, а это влечет за собой отсутствие сна.
- Психические расстройства. После инсульта у больного меняется восприятие окружающего мира, появляется тревога, мнительность, апатия, раздражительность. За сутки настроение у человека может поменяться несколько раз. Его постоянно преследует чувство страха, потеря веры в дальнейшее выздоровление, и это все перерастает в депрессию. Вследствие этого возникает бессонница.
- Одним из факторов потери сна является возрастная категория человека. После инсульта организм еще больше изнашивается. Полноценно человек высыпается днем, а неспокойный и кратковременный сон приходит ночью. Это тоже является частью психического расстройства или страха быть никому не нужным.
- После инсульта чаще всего нарушается дыхание, поэтому возникает апноэ центрального или обструктивного характера. Именно храп может мешать больному спать, особенно если раньше апноэ не было (в этом случае больной слышит собственные звуки).
- Расстройство сна может возникнуть на фоне двигательных расстройств, которые характеризуются симпатической гиперактивностью, то есть после инсульта у больного возникает синдром беспокойных ног, что и мешает полноценно спать.
- Внешние раздражители. На продолжительность сна и его полноценность влияют раздражители извне:
- окружающий шум;
- повышенная влажность помещения;
- температура воздуха;
- яркое освещение.
Чтобы выявить причину бессонницы после инсульта, пациенту назначают комплексную инструментальную диагностику, благодаря которой оценивается носовой поток воздуха, регистрируются дыхательные движения и определяется сатурация кислорода. Для более глубокого обследования используется полисомнографический метод исследования. Он позволяет сделать ЭЭГ, электроокулограмму и определить параметры дыхания. Эти показания выявляются в лежачем положении и при активности мышечной системы.
Для лечения бессонницы врачи прописывают:
- снотворные препараты: «Золпидем», «Зопиклон», «Залеплон», «Феназепам»;
- антидепрессанты: «Доксепин», «Миртазапин», «Амитриптилин», «Тразодон».
В комплексе с медикаментами используются такие рецепты народной медицины
- Приготовить чайный гриб и отдельно заварить листья мяты. После нескольких часов настаивания добавить в стакан по 4 столовые ложки каждого настоя. В него добавить 200 грамм мёда и перемешать. Принимать по 1 столовой ложке полученного напитка перед сном.
- Лекарственный сбор. Понадобится 50 г корня валерианы, 25 г мелиссы. Залить горячей водой и настаивать в темном месте не менее 6 часов. Принимать настой за час до еды по 4-5 столовых ложек.
- Для снятия нервного возбуждения и перебойного сна подойдет отдельно корень валерианы. 2 ч. л. корневища измельчить и разбавить кипятком. Настоять полтора часа. Принимать 3 раза в сутки по четверти стакана. Дозу можно увеличить до половины стакана.
- Редко кто задумывается, что овсянка способствует здоровому сну. Овсяные хлопья залить кипятком и варить на медленном огне не более 10 минут. Добавить в кашу разогретое молоко (1,5 стакана), довести до кипения. В массу положить 3 столовые ложки мёда и перемешать. Через мелкое сито или марлю процедить полученную массу. При желании можно добавить еще немного мёда. Принимать сразу после еды. Напиток перед каждым употреблением разогревать до теплого состояния.
- Сухой пустырник (3 ст. л.) залить кипятком (600 мл). Настаивать не менее часа. Процедить и принимать по 3 столовые ложки 5 раз в день. Курс приема составляет 1 месяц.
- Травяной отвар. Состав: 50 г сухой травы пустырника, 25 г цветения боярышника, 1 ст. л. лекарственной ромашки, столько же зверобоя. В эмалированную ёмкость засыпать сухие травы и залить 500 мл кипятка. Поставить на огонь и проварить 5-10 минут. Накрыть крышкой и отставить на 5 часов. Далее отвар следует процедить в стеклянную тару. Хранить в холодильнике. Принимать по 100 мл после еды. Курс лечения составляет 1,5 месяца.
Ряд коррективов следует внести и в образ жизни страдающего бессонницей после инсульта человека:
- Чтобы нормализовать больному сон, в первую очередь необходимо вернуть его к нормальному образу жизни и не подвергать нервным расстройствам: уводить его от негативных мыслей, чаще разговаривать на приятные темы, спрашивать совета, чтобы человек чувствовал себя нужным.
- Проводить как можно больше времени на свежем воздухе, подбирая спокойные нелюдные места. Если человек прикован к постели, обеспечить поток свежего воздуха.
- После перенесенного инсульта у пациентов наблюдается парализованность некоторых конечностей. Длительное пребывание в лежачем положении может образовать пролежни. Они провоцируют болевые ощущения, что приводит к нарушению режима сна. Поэтому пациенту необходимы физические упражнения. Все упражнения для больного могут быть пассивными.
- Врачи советуют заинтересовать больного каким-нибудь новым делом или хобби.
- Специалисты также рекомендуют проводить с пациентом нефармакологическую терапию. Она заключается в том, что человек с утра до вечера должен находиться в хорошо освещаемом помещении. Свет препятствует выработке мелатонина. Результатом является дневное бодрствование, а в ночное время необходимо обеспечить полную темноту.
- Соблюдайте правильное питание. Потреблять пищу в небольших количествах, но не реже 5 раз в день. Крайний прием пищи перед сном не должен быть позже 6 вечера. Перекусить можно легким ужином (галетное печенье, кефир, стакан молока и пр.). Принимайте лекарственные отвары и успокоительные чаи. Исключить переедание.
- Категорически запрещено курить, употреблять напитки, содержащие кофеин и алкоголь, т.к. сон после принятия спиртного будет кратковременный.
Терапия бессонницы после инсульта достаточно проста и доступна каждому. Но результат во многом зависит от самого больного и его близких людей. Перенесший инсульт человек должен стремиться к выздоровлению, а родственники обязаны поддерживать и направлять его в этом.
источник
Инсомния (расстройство сна в виде бессонницы) возникает как у пациентов, переживших геморрагический удар, так и больных, перенесших ишемическую апоплексию. В любом из случаев причинами расстройства засыпания и пробуждения являются:
- Эмоциональное состояние больного. Пережитый удар отнимает у человека ряд привычных функциональных возможностей. Пациент чувствует себя неполноценным, ущербным, обузой. Чувство обиды и несправедливости гложет больного. Ситуация усугубляется холодным отношением родных к лежачему постинсультному человеку. Эмоции захлестывают больного. Но если не выбрасывать их привычным физическим способом (работа, спорт, хобби), то мозг будет постоянно перерабатывать информацию. В результате пациент становится апатичным, депрессивным, мнительным или даже агрессивным. Все это снижает качество сна. Такая эмоциональная бессонница после инсульта регулярно отнимает последние силы у организма человека.
- Повышенное АД. Гипертония является негативным последствием инсульта. Причем чаще всего у больного наблюдают скачки давления вверх ночью. Учащенное сердцебиение мешает пациенту заснуть.
- Внешние раздражители. Такие триггеры, как свет, звук, температура в комнате, снижают чувство комфорта у больного. Как результат пациент может лишь проваливаться в пропасть сна и снова пробуждаться.Полноценным такой отдых не назовешь.
Инсульт – болезнь, связанная с нарушением циркуляции крови в головном мозге. Во время приступа она либо очень плохо, либо вообще не поступает в определенные участки этого органа, что приводит к серьезнейшим обратимым и необратимым последствиям. После инсульта больные проходят долгую и сложную реабилитацию, которая предназначена для уменьшения разрушающего действия приступа, и, по возможности, восстановления функций головного мозга.
Например, после инсульта человек стал говорить невнятно, пропускать слова или невразумительно их выговаривать. Это последствие поражения. Если участок мозга, отвечающий за речь, поврежден не сильно, со временем способность адекватно говорить может вернуться. Вместе с тем реабилитация нужна и для предупреждения повторного инсульта.
Часто обращают внимание только на заметные, серьезные последствия инсульта, забывая о главном естественном способе восстановления человеческого тела – сне. Итак, что делать, если после инсульта человек ничего не ест и постоянно спит, нормально ли это, и как нужно поступить в такой ситуации?
Чтобы понять, почему происходят нарушения сна после инсульта, стоит разобраться с процессом, который происходит в мозгу после приступа. Выделяют три типа инсульта, которые несут разные последствия и имеют разную степень тяжести и уровень смертности.
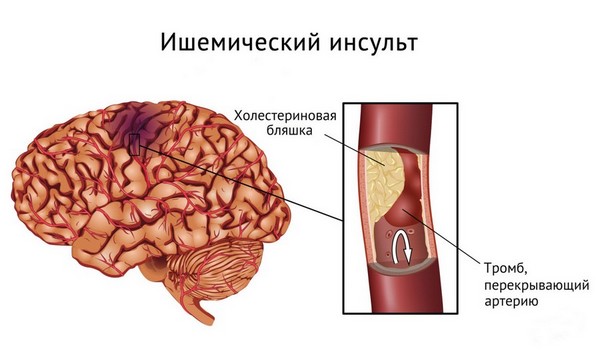
По-другому его именуют инфарктом мозга. Заболевание поражает в большинстве своем людей от 50-60 лет. Это наиболее распространенный инсульт, считается, что он «безопаснее» других, насколько это слово вообще применимо к такой болезни. Причиной ишемического инсульта становятся два состояния:
- Тромбоз – из-за образования тромбов в артериях доступ крови, насыщенной кислородом туда блокируется, мелкие сосуды закупориваются, и не получающие подпитки клетки быстро отмирают, начинается некроз. Происходит это чаще ночью.
- Эмболия – из-за нерегулярных сокращений сердца сгустки, которые из-за этого образовываются, попадают в мозг и блокируют мелкие сосуды. Это заставляет клетки погибать и превращает ткань мозга в некротическую. Такой инсульт часто повторяется.
Характер ишемического инсульта
Эта болезнь занимает 10 % случаев всех инсультов и касается категории людей помоложе – 50-55 лет. При ней, как понятно из названия, кровь попадает в мозг из-за повышения давления в закупоренных частях или гипертонической болезни. Вызывают внутримозговое кровоизлияние и воспалительные процессы, затрагивающие сердечно-сосудистую систему.
На эту патологию приходится 10% всех случаев
Этот инсульт проявляется образованием гематом между мозгом и его оболочкой вследствие разрывов сосудов последней. Такой вид болезни проявляется и у людей от 30 лет. Причин ее масса, и большинство из них возникает по вине самого человека:
- Алкоголь, в том числе и разовая передозировка;
- Курение;
- Избыточный вес;
- Травма;
- Чрезмерные физические нагрузки.
Кроме перечисленного, субарахноидальный инсульт появляется и от артериальной гипертензии. Симптомы болезни могут проявиться и за 2 недели до непосредственно приступа.
Инсульт влияет на разные участки мозга, перекрывая к ним доступ крови, а значит, кислорода и питательных веществ. От этого клетки затронутой области гибнут. Отдельно выделяется так называемая теневая область после инсульта, клетки в которой не были полностью лишены питания и кислорода, пострадали частично, но смогли «выжить». После приступа они подвергаются атаке мертвых клеток пораженной области и, из-за этого повышается риск их скорой гибели.
Главная роль сна в человеческом организме – восстановление. Во время бодрствования организм, грубо говоря, «изнашивает» клетки. Когда же он спит – все происходит наоборот, все системы человеческого тела замедляют работу, и каждая клеточка восстанавливает свою функцию. Увеличенное количество сна означает одно – организм старается максимально восстановиться после такого «удара».
Оптимальное время для восстановления после удара должно составлять 8-10 часов
Если сон глубокий, происходит ночью, долго длится, и за несколько месяцев реабилитации приходит в относительную норму – то есть больной спит достаточное количество часов – 8-10, а не 12-15, это считается нормой. Значит, человек активно восстанавливается, и есть большие шансы на скорое улучшение.
Гораздо хуже, когда со сном проблемы. Часто родные больного не замечают нарушений сна за другими серьезными последствиями: нарушением речи, зрения или слуха. Это совершенно напрасно. Игнорирование проблем со сном приводит к затягиванию реабилитации и уменьшению ее эффективности.
Какие существуют проблемы со сном?
- Бывает так, что больной действительно много спит днем. Это не двух-трехчасовой отдых, а целый день в коматозном состоянии. Такой сон поверхностный, легко прерывается и не приносит желаемого облегчения. Он свидетельствует о том, что ночью человек очень плохо спит или крайне часто просыпается, поэтому восстановительные процессы не завершаются. При этом поверхностный дневной сон тоже не обеспечивает достаточного отдыха, а значит, реабилитация значительно ухудшается. Сон нарушается из-за того, что область, которая отвечает за него, поражена во время инсульта. Сломан механизм засыпания и пробуждения. Помочь в этом случае можно только медикаментозно.
- Пациент в возрасте может недостаточно восстанавливаться из-за старческого сна. Он характеризуется частыми пробуждениями, поверхностным и беспокойным сном. В таком случае человек не может хорошо высыпаться ни днем, ни ночью.
- Плохо со сном может быть и из-за депрессии. Причина ее очевидна – боль, страх болезни, повторного инсульта, ощущение ненужности и другие беспокойства. Эмоциональные расстройства могут возникать и из-за помутнения сознания после инсульта.
Причин нарушения сна много, но стоит уделить этой проблеме повышенное внимание
Постоянно плохо высыпаться после инсульта – плохой знак. Родственники, которые ухаживают за больным, должны принять обязательные меры по устранению этой проблемы. Для этого стоит обязательно обратиться к врачу, который пропишет медикаментозный курс для этой проблемы с учетом причины ее возникновения.
Заниматься самолечением во время приема большого количества таблеток для реабилитации после инсульта противопоказано – велик риск вызвать несовместимость препаратов.
Стоит отметить: если больной после инсульта спит все время, сон качественный и глубокий – беспокоиться не стоит. Если он спит днем, а ночью бодрствует – с помощью врача этот график можно слегка подкорректировать.
Выделим ряд простых методов, которые потребуют лишь немного усилий от родственников, присматривающих за больным:
- Общая температура в комнате. Нормальная температура должна достигать максимум 20 градусов, а лучше чуть поменьше. В жаре человек плохо засыпает, теряет влагу, ворочается и мучается. Если нормировать этот показатель, сон придет легче. Если больной мерзнет – стоит добавить одеял, но температуру воздуха снизить все равно.
- Недостаток кислорода. Помещение рекомендуется регулярно проветривать. Если кислорода достаточно, то и засыпать легче, и тело больного лучше восстановится.
- Стоит кормить больного теплой, горячей, жирной (умеренно) пищей. Сытная еда усыпляет и расслабляет тело. Если больной не ест и, тем более, плохо пьет, рекомендуется в течение двух дней обратиться к врачу. Это может свидетельствовать о нарушении функции глотания или других связанных с пищеварением функций, что способно привести к сильному обезвоживанию и голоданию организма.
- Стоит установить график – днем задействовать больного занимательным играми, чтением, (если нужно вслух), прослушиванием музыки и так далее. Установить правильный распорядок реабилитационных процедур, которые позволят пациенту устать только к вечеру и успешно заснуть.
Часто причиной длительного сна после инсульта становится мнительность. Это серьезная болезнь, которая сильно влияет на каждого человека, пережившего приступ. Некоторые больные начинают чрезмерно заботиться о себе и считают, что, сколько бы они ни спали, этого все равно недостаточно.
Инсульт – опасная болезнь, которая способна привести к скорой смерти. Однако если вовремя заметить проблему и забить тревогу, оказать человеку первую помощь, можно минимизировать повреждения, а значит, подарить больному еще годы полноценной жизни.
Для подбора надлежащего курса лечения, необходимо провести детальное обследование, которое позволит обнаружить причину проблемы.
В комплекс диагностических методов входят:
- выяснение концентрации кислорода в крови;
- оценка носового потока воздуха;
- регистрация дыхательных движений;
- определение наличия сопутствующих заболеваний кардиологического характера;
- оценка психоэмоционального состояния пациента.
Самые распространенные причины бессонницы в постинсультный период:
- Гипертония (повышенное артериальное давление). Часто повышение наблюдается в ночное время и мешает сну. Пациенту в этом случае назначают антигипертензивные препараты — они снижают давление и снижают риск развития тяжелых сердечно-сосудистых патологий.
- Депрессия , эмоциональная подавленность, апатия. Частое осложнение инсульта, которое игнорируют и сами пациенты и, часто, сами медики. Стоит понаблюдать за человеком — насколько часто он пребывает в хорошем настроении и настроен ли на общение. За спокойным восприятием окружающего мира может скрываться проблема. После инсульта, пациенты часто становятся сентиментальными, мнительными, порой вспыльчивыми или пребывают в состоянии апатии. Негативное восприятие действительности нарушает режим качество сна, поэтому оправдано будет назначение седативных или снотворных препаратов. Это позволит быстрее восстановится после болезни и снизить риск повторного инсульта.
- Внешние триггеры — шум, яркое освещение, влажность воздуха и температурный режим. На этапе восстановления важно создать комфортные условия для пациента, оградить от негативного влияния и раздражающих факторов.
Выяснив первоисточник бессонницы можно приступать к решению проблемы. Комплекс мер включает в себя соблюдение режима, медикаментозное лечение и фитотерапию.
Бессонницей называют многие нарушения сна: длительное засыпание, ночные просыпания, неглубокий, беспокойный сон, полное отсутствие сна. Это довольно распространенный недуг, особенно при сегодняшней сумасшедшей жизни. Причины бессонницы могут быть перечислены в виде длинного списка. Их можно разделить на несколько групп.
- От возраста
- От пола
- От взглядов на жизнь
- От состояния физического здоровья
- От образа жизни
- Даже от уровня образования. Что интересно: по данным статистики, женщины тем реже страдают бессонницей, чем выше их уровень образования, у мужчин наоборот, чем уровень образования ниже, тем они лучше спят.
Итак, возраст. Чем он выше, тем хуже обстоят дела со сном. Бессонница у новорожденных должна вызывать беспокойство, значит с ребёнком что-то не так, иначе бы он спал большую часть суток. Перекармливание, недокармливание, инфекция, отравление, расстройства нервной системы – вот почему бывает бессонница у младенцев. Всегда следует искать причину, тогда можно будет наладить сон малыша, а это очень важно.
Бессонница в пожилом возрасте явление довольно распространённое. Пожилые люди дольше засыпают, раньше просыпаются, их сон более чуткий. Многим не даёт уснуть тот багаж жизненных впечатлений, который они накопили. На качество сна и процесс засыпания могут влиять нарушения мозгового кровообращения, сердечные заболевания, патологии предстательной железы и почек.
Нарушения режима плохо сказываются на состоянии нервной системы, поэтому в пожилом возрасте лучше придерживаться чёткого распорядка. Многие лекарства оказывают негативное влияние на сон, и это нужно учитывать при подборе препаратов для лечения имеющихся заболеваний. А то, как бы не пришлось потом ещё лечиться от бессонницы.
Мужчины плохо спят из-за личных неприятностей, плохого здоровья, низкого заработка. У женщин расстройства сна вызывают усталость, беспокойство за детей, физиологические женские причины (критические дни, климактерический период, беременность).
Беременные женщины часто жалуются на бессонницу. Здесь основная причина психологическая. Перестройка всего организма, ответственность за новую жизнь. Бессонница на ранних сроках беременности может быть обусловлена гормональными изменениями, которые заставляют организм быть всегда наготове. На более поздних сроках могут быть физиологические причины бессонницы:
- Трудно найти подходящую позу, потому что живот подрос.
- Шевеление плода.
- Частые походы в туалет.
- Боль в пояснице из-за давления и смещения центра тяжести.
- Изжога.
- Судороги ног, возникающие из-за нехватки кальция.
У большинства женщин бессонница перед родами усиливается. Организм ждёт появления на свет малыша, поэтому может увеличиться беспокойство, да и физически становится тяжелее.
Давно известно, что оптимисты спят гораздо лучше пессимистов. Они знают, что придёт новый день и проблемы разрешатся, что будет новая радость. Люди с пессимистическим взглядом на жизнь страдают от бессонницы гораздо чаще, они поддерживают себя в негативном состоянии, чем усиливают стресс. Человек, который считает, что кругом враги, находится всегда в возбуждённом состоянии, оно и будет источником бессонницы.
Состояние здоровья – важный фактор, который может вызывать нарушения сна:
- Сердечно-сосудистые заболевания. Их осложнением может быть затруднение дыхания, ночное апноэ (остановка дыхания из-за храпа). Эти проявления заставляют человека просыпаться несколько раз за ночь, вызывают беспокойство и мешают быстро заснуть вновь. Очень серьёзным последствием сосудистых проблем является инсульт, который вызывает серьёзные нарушения сна. Бессонница после инсульта обусловлена нарушением снабжения мозга кислородом. Это нарушение пагубно влияет на нервную систему. Появляется депрессивный синдром или слишком сильные очаги возбуждения в коре головного мозга.
- Желудочно-кишечные расстройства. Например, уснуть и спокойно спать при изжоге не всегда удаётся.
- Заболевания мочеполовой системы, в результате которых приходится просыпаться ночью из-за учащения позывов к мочеиспусканию.
- Болевой синдром, вызываемый многими заболеваниями, также становится причиной бессонницы. Артрозы, остеохондроз, хронические головные боли, мышечные боли вызывают мучительное состояние, когда мозг не может переключиться и не подаёт сигналы к засыпанию.
Образ жизни тоже сказывается на том, как человек спит. Причины бессонницы, если человек здоров, если он оптимистичен, и всё в жизни у него благополучно, могут скрываться в его образе жизни. Потребление слишком жирной пищи, поздний плотный ужин, кофе, крепкий чай на ночь, физические тренировки незадолго до сна – всё это вызывает бессонницу, если не подкорректировать, она может стать хронической и вызвать другие расстройства.
В нашей стране почему-то многие считают, что лучший способ расслабиться, уснуть и крепко спать – это алкоголь. При этом, увлекшись таким «лекарством» не замечают, как становятся зависимыми от него. При регулярном потреблении алкоголя возникает алкогольная бессонница, расшатывающая нервную систему. А бессонница после запоя и вовсе может привести к полной катастрофе, ведь она иногда продолжаться до нескольких дней.
Подводя итоги, можно сказать, что причины бессонницы могут быть физическими (болезни, непредвиденные ситуации) и психологическими (стресс, переутомление, сильные переживания). Важно их понять, проанализировать. Иногда думающему человеку этого достаточно, чтобы снова спать спокойно ночью и быть бодрым днём.
Бессонница характеризуется состоянием падения. Хотя некоторые люди могут иметь проблемы с получением слишком большого количества сна, обычное расстройство сна приводит к бессоннице ночью, после чего клонит в сон в течение дня.
Нарушение сна после инсульта и нарушение дыхания.
Наиболее распространенным нарушением сна является обструктивное апноэ сна. Это серьезное состояние. Апноэ сна повышает риск повторного инсульта. Это вызвано патологическим типом дыхания. Громкий храп, одышка во сне может означать, что у вас апноэ сна.
Нарушение цикла «сон-бодрствование».
После инсульта многие люди не спят по ночам. Им бывает трудно пробудиться в утренние часы. Это происходит тогда, когда расписание «сон-бодрствование» больше не зависит от солнечного света и ночной тьмы.
Постоянное положительное давление в дыхательных путях является одним из самых распространенных методов, когда появляется нарушение сна после инсульта, его эффективность доказана. Используются машины, чтобы доставить короткими очередями сжатый воздух, что предотвращает обструкцию в дыхательных путях, это помогает получить непрерывный ночной сон.
Если это вам не помогает, то есть и другие способы, связанные с расстройством дыхания. Специальный мундштук может быть сделан для вас, чтобы помочь облегчить ваши симптомы. Цель мундштука — предотвращение сжимания зубов или помехи дыханию языка.
Есть также некоторые лекарства, которые могут помочь.
Нарушение сна после инсульта и режим «сон-бодрствование» может быть обработан различными способами. Поговорите с вашим лечащим врачом. Он может посоветовать вам терапию ярким светом, лечение обычно назначается утром и оно может длиться около 30 минут.
Нарушения цикла «сна-бодрствования» обычно не постоянные, требуется время и в большинстве случаев это лечится.
Лечение расстройств сна должно быть комплексным. Это и медикаментозная терапия, и народная медицина, и психологическая помощь. При бессоннице и отсутствии депрессии, апатии и иных психологических проблем пациенту назначают легкие снотворные препараты. Лекарство дают на ночь в прописанной врачом дозе.
Помимо этого при бессоннице больному после инсульта можно помочь так:
- Правильно организовать режим отдыха и бодрствования. Днем постараться не дать пациенту уснуть, чтобы ночью он полноценно отдохнул.
- Грамотно организовать режим освещения в комнате. Днем больше солнечного света. В вечернее время — приглушенное освещение и затем на время сна темнота в комнате.
- Создание здорового эмоционального фона у больного. Только положительные эмоции и оптимизм.
- Посильная физическая активность для постинсультного пациента. Необходимы массаж, гимнастика, любые занятия, требующие физических усилий.
Если же у больного наблюдается повышенная сонливость, то работать нужно в следующих направлениях:
- Дать больному полностью отоспаться после перенесенной операции (если таковая была). Организму требуется время на выведение всех наркотических веществ, примененных для анестезии.
- Занятия ЛФК, проведение массажа.
- Прослушивание в меру ритмичной музыки.
- Занятия логическими играми.
- Обсуждение каких-либо ситуаций и событий, приятных для пациента.
Помните, что восстановить биологические часы в организме больного после инсульта можно. Но необходимо приложить для этого все усердие, душевное тепло и оптимизм. Со стороны самого пациента также необходимы определенные усилия. Поэтому только совместная работа над проблемой поможет достичь положительного результата.
Диагностируя бессонницу после инсульта и определяя ее причину, врач назначит соответствующее лечение, которое будет базироваться на различных седативных или антидепрессантах.
В самых легких случаях прибегают к фитотерапии, в более серьезных ситуациях назначают препараты группы бензодиазепиновой группы, а именно: Диазепам, Клоназепам, Нитразепам, Феназепам.
Эти медикаменты оказывают успокаивающее и снотворное действие, но при длительном употреблении повышается вероятность возникновения побочных эффектов и привыкания, поэтому постоянно прибегать к их помощи нельзя.
Также в таких ситуациях часто назначают Ницерголин — препарат, снижающий тонус артерий, питающих мозг и улучшающий кровообращение. К показаниям к лекарству относят и симптомы психических расстройств, раздражительность и бессонницу. У средства есть существенный недостаток — привыкание. Поэтому лечение должно проходить под наблюдением врача со строгим соблюдением дозировок.
Также необходимо учитывать совместимость препаратов от бессонницы с другими препаратами, прописанными больному.
Самовольное повышение дозировки, совмещение с алкоголем чревато такими негативными последствиями, как:
- нарушение координации движений;
- привыкание;
- угнетение дыхания;
- нарушение памяти;
- спутанность речи;
- кома;
- летальный исход.
Лекарственные препараты должны приниматься в соответствии с указаниями врача. Если бессонница возникла впервые или по каким-либо причинам больному опасаются назначать лекарственные препараты, можно попробовать методики народной медицины — рецепты на основе трав, меда, ароматерапию.
Бессонница является неприятным последствием инсульта, сопровождающим больше половины пациентов. В этой статье мы расскажем о причинах развития бессонницы, методах диагностики, медикаментозных и немедикаментозных способах избавления от этого состояния.
Для восстановления больному, перенесшему инсульт, необходим полноценный сон. Однако в 90% случаев эти люди страдают бессонницей. Такие перебои оказывают негативное влияние на дальнейшее лечение, потому что приходится дополнительно принимать препараты против инсомнии (медицинское название бессонницы).
Бессонница оказывает негативное влияние на организм после инсульта: замедляются и расстраиваются процессы восстановления, развивается депрессия, снижается работоспособность и умственная активность.
На причины возникновения бессонницы влияют различные факторы:
- После инсульта у человека происходит сбой в головном мозге, нарушается кровообращение. Такие изменения приводят к повышению артериального давления. В основном давление повышается в вечернее время, а это влечет за собой отсутствие сна.
- Психические расстройства. После инсульта у больного меняется восприятие окружающего мира, появляется тревога, мнительность, апатия, раздражительность. За сутки настроение у человека может поменяться несколько раз. Его постоянно преследует чувство страха, потеря веры в дальнейшее выздоровление, и это все перерастает в депрессию. Вследствие этого возникает бессонница.
- Одним из факторов потери сна является возрастная категория человека. После инсульта организм еще больше изнашивается. Полноценно человек высыпается днем, а неспокойный и кратковременный сон приходит ночью. Это тоже является частью психического расстройства или страха быть никому не нужным.
- После инсульта чаще всего нарушается дыхание, поэтому возникает апноэ центрального или обструктивного характера. Именно храп может мешать больному спать, особенно если раньше апноэ не было (в этом случае больной слышит собственные звуки).
- Расстройство сна может возникнуть на фоне двигательных расстройств, которые характеризуются симпатической гиперактивностью, то есть после инсульта у больного возникает синдром беспокойных ног, что и мешает полноценно спать.
- Внешние раздражители. На продолжительность сна и его полноценность влияют раздражители извне:
- окружающий шум;
- повышенная влажность помещения;
- температура воздуха;
- яркое освещение.
Чтобы выявить причину бессонницы после инсульта, пациенту назначают комплексную инструментальную диагностику, благодаря которой оценивается носовой поток воздуха, регистрируются дыхательные движения и определяется сатурация кислорода. Для более глубокого обследования используется полисомнографический метод исследования.
Если человек, у которого случился инсульт, столкнулся с тем, что его регулярно посещает бессонница, то можно попытаться бороться с этим следующими способами:
- Правильно подбирать световой режим вокруг себя. Это значит, что в дневное время нужно быть на ярком свете, в хорошо освещенных помещениях. Ночью же нужно, наоборот, создать затемненную атмосферу. Инсульт может слегка нарушить пропорции выработки гормона мелатонина, ответственного за сон, но такой подход к правилам освещения поспособствует его нормализации и бессонница начнет уходить;
- Никаких стрессов. Инсульт часто делает человека ограниченным физически на некоторое время. Многие родные могут проявлять недовольство и не желать ухаживать за больным. Человек это чувствует и начинает нервничать и поддаваться депрессии. Этих чувств нужно всячески избегать;
- Физическая активность. Инсульт не должен стать поводом для малоподвижного образа жизни. После болезни нужно стараться двигаться и быть активным. Это поможет в более быстром восстановлении организма и в возвращении здорового сна;
В качестве заключения стоит отметить, что бессонница, возникшая после того, как человек пережил инсульт – не редкость.
Многие люди испытывают подобные сложности. Но даже инсульт не должен заставить человека сложить руки и плыть по течению. Посильно активная жизнь и позитивный настрой сделают свое дело.
Вам всё ещё кажется, что бессонница это приговор или что она пройдет сама собой?
Рекомендуем к прочтению научную статью Долгополова Владимира Александровича. Эта информация должна помочь решить вашу проблему со сном.
Влияние бессонницы на организм после инсульта
При инсомнии возрастает риск развития болезней кровеносной системы, что только усугубит положение больного после инсульта. Если не спать положенное время, больной будет чувствовать себя разбитым и уставшим, из-за чего снизится мотивация к реабилитационным мероприятиям.
Лечение бессонницы после инсульта
Инсульт нередко становится причиной неспособности пациента к самостоятельной коррекции сна. Поэтому близкие пациента должны обеспечить необходимые гигиенические условия сна, в частности нижеследующее.
- Световой режим. В дневное время пациенту следует больше находиться в хорошо освещенных местах: это препятствует выработке «гормона сна» (мелатонина). В ночное время спальня должна быть затемнена.
- Физическая активность. Постинсультные расстройства требуют раннего начала мероприятий по восстановлению двигательной активности. Нельзя допускать образования пролежней, усугубляющих болевой синдром и ухудшающих качество сна; уже в первые часы после инсульта показаны пассивные движения.
- Избегание стрессовой нагрузки. В период реабилитации нередко возникают стрессогенные ситуации. Конфликты, ощущение себя как «обузы» нередко усугубляют депрессию, тревожность, провоцируя инсомнию. В этом случае целесообразно проведение психотерапевтических сеансов не только для пациента, но и для ухаживающих за ним.
Кроме того, пациенту должна быть обеспечена тишина в ночное время суток, комфортный микроклимат, удобная одежда для сна.
Акцент сеансов КПП после инсульта смещается с техник ограничения сна на коррекцию психоэмоционального напряжения. Депрессивные состояния, апатии, нередко протекающие на фоне дневной сонливости, затягивают восстановительный период.
Лечение бессонницы народными средствами у пожилых дополняет методики КПП и призвано снизить зависимость от фармакотерапии при появлении побочных эффектов.
Применяются седативные травяные сборы (валериана, пустырник, мелисса), индивидуально подобранная ароматерапия (подушки с запахом сухих растений, расслабляющие фитованны).
В некоторых случаях пациенты пытаются проводить лечение бессонницы гомеопатией, принимая, в частности, успокаивающие препараты пассифлоры, алкобела при стрессах, тревожных расстройствах, депрессиях.
Однако следует помнить, что действие гомеопатических средств труднопредсказуемо (в отличие от действия аллопатических препаратов с подобными эффектами).
Статьи М.Г. Полуэктов, к.м.н., С.Л. Центерадзе, кафедра нервных болезней Института профессионального образования, Первый Московский государственный медицинский университет им. И.М. Сеченова Расстройства сна стоят в ряду наиболее часто встречающихся нарушений среди неврологических заболеваний и ассоциируются со снижением качества жизни, ухудшением течения заболеваний и преждевременной смертью.
У пациентов с инсультом такие нарушения, как инсомния, обструктивное апноэ сна, нарушение цикла «сон – бодрствование» и расстройства движений во сне, могут являться не только факторами риска, но и отягощающими течение этого заболевания состояниями. Коррекция инсомнических расстройств у больных инсультом благотворно влияет на качество жизни, а при обструктивном апноэ сна снижает риск развития повторных событий.
Ключевые слова: сон, апноэ во сне, расстройства сна, инсульт, лечение
Сон представляет собой жизненно необходимое, периодически наступающее физиологическое состояние, которое характеризуется специфическими электрофизиологическими, соматическими и вегетативными проявлениями. Человек проводит в нем около трети своей жизни, полноценный сон является важным компонентом физического и психического благополучия наряду со здоровым питанием и физической активностью.
Состояние сна сложно организовано и обеспечивается координированной работой гипногенных (синхронизирующих), активирующих и хронобиологических систем мозга. Различные заболевания, затрагивающие функционирование этих систем, могут вызывать значительные нарушения процесса сна. Показана тесная связь нарушений сна с т. н. психосоматическими заболеваниями – артериальной гипертензией, хроническим гастритом, бронхиальной астмой .
Нарушения сна характеризуются не только снижением качества жизни и трудоспособности людей. В исследовании HUNT при наблюдении около 54 тыс. человек в течение 15 лет было продемонстрировано, что инсомния в 2,8 раза увеличивает смертность от дорожно-транспортных происшествий и других непреднамеренных травм со смертельным исходом .
Опубликованы результаты полномасштабного статистического анализа из базы национального страхования здоровья Тайваня, где была продемонстрирована роль нарушенного сна в возникновении сосудистых катастроф. В результате наблюдения в течение четырех лет около 90 000 жителей Тайваня риск возникновения инсульта у больных с инсомнией оказался выше на 54%, чем у здоровых .
Также было обнаружено, что продолжительность сна напрямую связана с повышением показателей заболеваемости или смертности от сосудистых катастроф. Для изучения связи между продолжительностью сна и возникновением инсульта в журнале Neurology были опубликованы результаты метаанализа почти десятилетнего наблюдения. Было показано, что при продолжительности сна менее 6 ч риск возникновения инсульта увеличивается на 32%, а более 8 ч – на 71% .
Среди распространенных форм неврологических заболеваний с расстройствами сна наиболее тесно ассоциированы инсульт, болезнь Паркинсона, болезнь Альцгеймера, черепно-мозговая травма и эпилепсия. Для пациентов с инсультом, рассеянным склерозом, нервно-мышечными заболеваниями и аффективными расстройствами также характерна повышенная утомляемость, которая также может быть обусловлена наличием расстройства сна .
Мозговой инсульт является одной из наиболее актуальных медико-социальных проблем в неврологии в связи с широкой распространенностью этого страдания и серьезными медико-социальными последствиями. По данным журнала The Lancet, в мире в 2010 г. инсульт впервые развился у 16,9 млн человек, а почти 33 млн человек жили с его последствиями .
Наиболее частым последствием инсульта, влияющим на качество жизни больных, являются нарушения двигательных функций, которые к концу острого периода наблюдаются у 81,2% из 100 выживших больных. Также инсульт часто сопровождается развитием депрессии, нарушением когнитивных функций и расстройством сна.
Высказывается мнение, что качество сна может служить прогностическим критерием возможности восстановления таких больных . По данным Р.Л. Гасанова (2000), если в течение 7-10 дней после инсульта не происходит восстановления нормальных показателей сна, то это означает неблагоприятный прогноз для жизни этого больного .
Полноценный сон для больного с инсультом важен не только для восстановления нарушенных функций, но и для предотвращения повторных сосудистых мозговых катастроф. По результатам исследований связи синдрома обструктивного апноэ сна (СОАС) и мозгового инсульта N. Watson с соавт. (2010) были сделаны следующие выводы: высокая частота СОАС у больных с инсультом неясной этиологии свидетельствует, что обструктивные апноэ сна могут вызывать развитие инсульта независимо от известных традиционных факторов риска;
это определяет необходимость в обследовании перенесших инсульт больных на предмет наличия расстройств дыхания во сне. Высокая частота СОАС у больных, перенесших повторный инсульт, свидетельствует в пользу того, что своевременные диагностика и лечение расстройств дыхания во сне могут сыграть важную роль в качестве вторичной профилактики инсульта .
Инсомния у больных инсультами
По определению Международной классификации расстройств сна 2014 г. (МКРС-3), инсомния представляет собой клинический синдром, характеризующийся наличием повторяющихся нарушений инициации, продолжительности, консолидации или качества сна, возникающих несмотря на наличие достаточного количества времени и условий для него и проявляющихся нарушениями дневной деятельности различного вида .
Инсомнии у больных, перенесших инсульт, характеризуются изменением продолжительности сна, частыми ночными пробуждениями и отсутствием удовлетворенности ночным сном. Данная клиническая картина подтверждается результатами полисомнографического исследования, при котором отмечается увеличение 1-й и 2-й стадий, уменьшение 3-й и 4-й стадий фазы медленного сна и нередко уменьшение фазы быстрого сна .
Показано, что депривация сна может способствовать развитию эндотелиальной дисфункции. Тотальная депривация сна у здоровых добровольцев в течение 40 ч стала причиной сосудистой дисфункции с последующим увеличением симпатической активности. Усиление эндотелийзависимой вазоконстрикции было отмечено в группе здоровых людей, спящих менее 7 ч .
В прошлом году я перенесла два инсульта и считаю, что произошли они только по моей вине. Книжки, тетрадки, планы, общественная работа, стрессы, «перекус» на ходу — все это привело к гипертонии.
Давление измеряла редко, таблетки обходила стороной и в результате — гипертонические кризы. «Скорая» приедет, сделает укол, я ночью отлежусь, а утром снова «ползу» на уроки. От лечения в больнице отказывалась, думала, что в школе без меня не обойдутся.
Милые, дорогие читатели, не повторяйте, пожалуйста, моих ошибок. Гипертонию надо лечить, начиная с I стадии (у меня сейчас III стадия). Снизить давление можно с помощью различных рецептов, которые без труда отыщутся в любой литературе по самооздоровлению. А вот как жить после двух перенесенных инсультов, об этом я хочу рассказать.
- Во-первых, нужно преодолеть страх — это сложно, но возможно;
- во-вторых, ни в коем случае не допускать стрессов;
- в-третьих, расстаться с лишним весом (без голодания я похудела на 15 кг);
- в-четвертых, не переедать;
- в-пятых, двигаться: «Можешь бегать — беги, можешь идти — ходи, не можешь идти — ползи». Обязательны прогулки на свежем воздухе.
Я разрабатываю правую руку с помощью резиновых колец, деревянных счетов, игрушек и т.д. Делаю массаж: растираю руки (будто смываю с них грязь). Ноги массирую от ступней к коленям.
При моем большом старании и желании еще пожить приходится тренироваться практически постоянно. Мои победы: голос восстановился, ноги
ходят, но с трудом, передвигаюсь пока с тросточкой. Правая рука мерзнет, немеет, может уронить предмет. Но, поверьте мне, пишу я эти строки сама правой рукой. Очень трудно: могу пропустить букву или написать другую. И если бы вы только знали, сколько сил я вложила в это письмо! Меня все время тянет на кровать, но я научилась говорить себе «нет».
Не буду кривить душой: с медициной я не расстаюсь. Каждые 6 месяцев мне делают капельницы — церебролизин, внутримышечно колют мексидол.
Вместо аспирина и тромбо АСС для разжижения крови я ем малину в виде варенья, протертую с сахаром, сухую и мороженую (завариваю ягоды как чай). Делаю отвар из листьев малины и черной смородины.
Утром пью 1 ч. ложку льняного масла — 10 дней, следующие 10 дней — 1 ч. ложку оливкового, затем 10 дней — перерыв. В это время, если есть возможность, съедаю киви по 1-2 штуки.
В сезон ем ягоды черной смородины, вишни, клюквы, черешни. Хорошо разжижает кровь имбирь, рыбий жир, рыба.
А еще я пытаюсь снижать холестерин. Для этого ем лук, чеснок, свеклу, хрен, арбузы, дыни, баклажаны. Красную смородину, боярышник, калину, красный клевер сушу, а потом завариваю как чай.
- Ежедневно ем свеклу (вареную или запеченную в духовке).
- Лечусь красной рябиной: ягоды ем не только свежие, но и в виде варенья. А еще завариваю 3-4 веточки на 1 стакан кипятка, пью по 1/2 стакана утром и на ночь.
- Полезна черная смородина в любом виде, но лучше в свежем, а также мед, лимоны.
- Принимаю отвар подорожника. 1 ст. ложку сырья завариваю стаканом кипятка. Пью отвар теплым (утром и вечером) по 1/2 стакана.
Давление стараюсь измерять утром, в обед и вечером, но если необходимо, то и ночью.
С изматывающим шумом в ушах помогает справиться укроп. Семена укропа (можно и полностью все растение) заваривают как чай и принимают по желанию.
А можно вложить в ухо ватный тампон, смоченный луковым соком.
Бывает, что после инсульта болит сердце, голова, часто одолевает бессонница. Чтобы избавиться от этих неприятных симптомов, я нюхаю перед сном валериану.
От головокружения принимаю по 30 капель настойки женьшеня.
Нервную систему успокаиваю приемом 40 капель настойки пиона. Конечно же, лекарство разбавляю в 1 стакане (или в 1 /2 стакана) воды.
Здоровье начинается с обеденного стола. В моем рационе нет продуктов, которые сгущают кровь: мясных бульонов, различных колбас, сливок, консервов, холодца, бананов, гранатового и виноградного соков, грецких орехов, шиповника, белого хлеба.
Нельзя употреблять (даже в сборах) травы, которые повышают вязкость крови: зверобой, крапиву, валериану, тысячелистник, кукурузные рыльца.
Отнимают здоровье курение, алкоголь, избыточное потребление соли, неконтролируемый прием мочегонных и гормональных препаратов. А также стрессы и недостаточное движение.
Утро — геркулесовая каша на воде, без соли.
Обед — супчик (с курятиной или телятиной), салатик.
Полдник — кисель, хлеб бездрожжевой.
Ужин — кефир, творожок, хлеб бездрожжевой.
Я не пью чай, кофе и не ем яйца, шоколад, сметану, животные жиры, сосиски, колбасы, копчености. Сахар заменяю медом.
Я всегда боялась оказаться в инвалидной коляске. В одной из платных московских поликлиник на приеме у врача-невропатолога я спросила: «Доктор, скажите, я буду ходить?» Врач просмотрел мои анализы, снимки, и его ответ прозвучал, как жестокий приговор: «Нет, у нас нет такой щетки, чтобы почистить ваши сосуды».
Забрав документы и держась за мебель, я покинула кабинет горе-целителя навсегда.
Вернувшись домой, я занялась ежедневной тренировкой рук, ног и памяти. Трудно, но надо же выкарабкиваться из беды. Сначала передвигалась маленькими, шажками по квартире, потом по двору, а теперь хожу с тросточкой и по улице, хотя часто приходится отдыхать.
Эх! Если мне недавно здоровой да сегодняшний ум, не допустила бы я столько болячек. Заклинаю молодежь: берегите здоровье!
Желаю всем скорейшего исцеления от недугов и долголетия. Храни вас Господь.
Лидия Константиновна РОЖКОВСКАЯ.
Почти что всегда люди после инсульта становятся неспособными самостоятельно двигаться и нормально воспринимать информацию извне. В том числе им с трудом дается возможность отчетливо произносить и понимать слова окружающих, а также в случае необходимости они не в силах предупредить о своих потребностях медицинскую сестру или сказать, что-либо внятно родному человеку.
Поэтому в некоторых случаях очень важно обратить внимание на поведение больных после инсульта, так как чаще всего такие пациенты даже в результате полного восстановления двигательных и речевых функций у них могут наблюдаться резкие перепады настроения. То есть если до болезни человек не был склонен к частым стрессам, то пройдя весь необходимый курс реабилитации, становится более удрученным или у него начинают проявляться частые признаки негативного настроения.
Такие характеристики важно учитывать в первую очередь и по случаю нужды начинать лечение успокоительными препаратами. Но прежде чем будут замечены такие перемены в поведение больного, важно перед этим посоветоваться с врачом, который и назначит определенный курс и необходимую дозу приема успокоительного средства.
Особенно часто приходиться слышать, о том, как у кого-либо из членов семьи произошла страшная трагедия, случился инсульт ишемического либо геморрагического типа. И все вроде бы отлично, прошло уже более года после реабилитации инсульта, но появилось одно очень неприятное для всех событие, человек стал проявлять агрессию по отношению к окружающим, в том числе и близким для него людей.
Однако даже если больной абсолютно спокоен, и в его поведение отсутствует негатив, то это также не означает, что психика его абсолютно здорова. Скорее всего, если при этом у него после инсульта имеется многочисленные жалобы на постоянную бессонницу, в том числе были замечены случаи, что пострадавший реже стал смеяться, то в этой ситуации ему срочно нужно начать курс восстановления психологических отклонений.
Такое вполне вероятно может произойти из-за его случившегося состояния, когда в процессе у него появляется чувство отчужденности, пропадает всякое желание жить дальше, а также верить в то, что он сможет восстановиться и вернуться к обычной жизни после инсульта.
Как же поступить в такой ситуации и помочь восстановить психику больному человеку:
- Как правило, многие пострадавшие от инсульта не сразу даже после медикаментозного лечения могут самостоятельно справиться со своей депрессией. Поэтому врачи в этом случае советуют как можно чаще разговаривать с больным, рассказывая ему о прошлых интересных событиях. В том числе усиленное внимание также будет способствовать улучшению его внешнего и внутреннего состояния.
- Если пострадавшему еще очень трудно вставать с постели, помогать ему и выходить вместе с ним на уличные прогулки. Лечение в реабилитационных центрах также будет этому способствовать.
- Успокоительные средства, пропитые в умеренных дозах по назначению врача, способствуют устранению проблем с засыпанием, так как нехватка сна также может отразиться и на поведение здорового человека в течение суток.
- Нельзя давать повода пострадавшим после инсульта заниматься тяжелыми физическими работами, в том числе запрещается выполнять непосильные упражнения.
- Важно следить за тем, чтобы больной не пытался заглушить свои беды вредными привычками. По возможности необходимо чтобы он начал постепенно уменьшать дозу приема алкоголя и табачных изделий.
- Особенно женщинам, заболевших инсультом на первых порах не всегда бывает легко отказаться от сладких кондитерских изделий. На случай вместо этого, можно предложить больным людям включить в меню сушеные ягоды, фрукты, а вместо сахара использовать фруктозу или натуральный мед.
- Как часто именно жаркая погода может повлиять на самочувствие людей страдающих сердечной недостаточностью. Поэтому по возможности ограничьте пребывание больного на улице в знойную погоду.
- Совместно с применением антидепрессантов и успокоительных средств на пользу в процессе реабилитации подойдут различные терапевтические мероприятия, в том числе и в домашних условиях. К этой категории можно отнести выполнение физических упражнений, общение с близкими людьми, а также любые увлечения для больного человека.
источник