Близорукость глаз – это состояние, когда не видишь четко предметы, которые расположены далеко. Так объясняют свое состояние люди с плохим зрением. Это определение действительно отражает суть патологии: близорукость или миопия – это нарушение, которое характеризуется хорошим зрением вблизи и плохим вдаль. Но что же на самом деле представляет собой это заболевание, из-за чего возникает, чем опасно и как лечится? После прочтения статьи вы узнаете о близорукости все.
Такое отклонение от нормы здоровья глаз, как близорукость, в офтальмологии научно называют миопией. Термин произошел от древнегреческого «миопс» (щуриться): еще во времена Аристотеля люди заметили, что существует нарушение зрения, при котором люди прищуриваются, всматриваясь вдаль.
Со временем и прогрессом медицины выяснилось, что представляет собой близорукость на физиологическом уровне. Чтобы понять, как видят люди с близорукостью, представим себе оптическую систему глаза в упрощенном виде. Проходя через глазное яблоко, лучи света преломляются в роговице и хрусталике, после чего сходятся в четкую картинку. В здоровом глазу без близорукости эта картинка проецируется точно на сетчатку, тогда человек видит предметы ясно, без искажений. Положение фокуса внутри глаза называется рефракцией.
Оптическая сила глаза изменяется в зависимости от того, близкие или дальние предметы человек рассматривает. Способность глаза изменять фокусное расстояние называется аккомодацией. Именно аккомодация помогает хорошо видеть предметы на различных расстояниях. За нее отвечает глазной хрусталик, под воздействием силы цилиарной (ресничной) мышцы меняющий свою форму. Эта мышца меняет преломляющую силу естественной линзы глаза так, чтобы человек одинаково хорошо видел как вблизи, так и вдали.
При близорукости форма глазного яблока под воздействием определенных факторов оказывается измененной, более вытянутой, чем у здорового органа зрения. Вследствие этого способность глаза к нормальной аккомодации снижается, сфокусированное изображение удаленных предметов оказывается не на сетчатке, а ближе. Из-за этого предметы вдали кажутся близорукому человеку размытыми, и чем сильнее миопия, тем более близкие предметы теряют в глазах больного свои четкие очертания.
Офтальмологи измеряют степень отклонения рефракции от нормы в единицах, которые называются диоптриями. Чтобы обозначить, о близорукости или дальнозоркости идет речь, используются математические знаки плюс и минус. Часто пациенты, впервые столкнувшиеся с нарушением зрения, не знают, близорукость – это минус или плюс. Ответ на этот вопрос таков: миопию (близорукость) обозначают знаком минус, а гиперметропию (дальнозоркость) – знаком плюс.
Более наглядно о миопии расскажет видео ниже:
Миопия глаз как заболевание классифицируется по нескольким критериям:
- степень выраженности,
- механизм развития,
- течение заболевания,
- период возникновения.
Рассмотрим каждый критерий по отдельности.
Выделяют следующие степени миопии:
- Слабая или 1 степени: до 3 диоптрий.
- Средняя или 2 степени: от 3 до 6 диоптрий.
- Высокая или 3 степени: свыше 6 диоптрий.
Определить, сколько именно диоптрий у пациента, помогают таблица остроты зрения, которая есть в кабинете каждого офтальмолога, и набор линз для проверки.
Чем выше степень близорукости, тем чаще она бывает осложнена сопутствующими глазными заболеваниями, и тем большие неудобства доставляет пациенту. При слабой и средней степени миопии осложнения возникают редко, обычно она не накладывает особых ограничений на образ жизни. При высокой степени близорукости могут развиться осложнения, пациента ждут серьезные ограничения вплоть до инвалидности.
Близорукость, имея одни и те же проявления, физиологически развивается по-разному. По данному критерию выделяют виды близорукости:
- Истинная рефракционная миопия: связана с органическими изменениями структур глаза, влияющими на рефракцию.
- Ложная близорукость: ее вызывает спазм аккомодационных мышц глаза, который проходит вместе со снятием спазма.
- Транзиторная миопия: возникает на фоне приема ряда медикаментов и проходит вместе с их отменой.
Истинная миопия также делится на группы по другим критериям.
В зависимости от течения выделяют следующие виды миопии:
- Стационарная. Величина в диоптриях постоянна, болезнь не прогрессирует.
- Медленно прогрессирующая (менее 1 диоптрии в год).
- Быстро прогрессирующая (более 1 диоптрии в год).
Быстро прогрессирующая миопия также называется злокачественной. Это так называемая дегенеративная миопия, при которой изменения в глазу происходят неуклонно, с высокой скоростью. Она способна привести к инвалидизации и полной слепоте. А произойдет ли это, зависит от того, сколько диоптрий в итоге будет у пациента: превысив порог в 6 диоптрий, она уже считается высокой, но может быть и десять, двадцать, тридцать диоптрий.
Также классификация подразумевает такие виды миопии, как врожденная и приобретенная. Соответственно, она присутствует с рождения или развивается в детском, подростковом возрасте.
Причины близорукости или миопии бывают разными. Среди них две основные:
- Генетическая причина. Близорукость – наследственная болезнь, она передается ребенку от родителей генетически. Если один или оба родителя имеют близорукость, это заметно повышает вероятность того, что ребенок унаследует миопию. Обычно это осевая близорукость, связанная с удлиненной формой глазного яблока.
- Несоблюдение гигиены зрения. Многие люди не заботятся о здоровье глаз, не знакомы с понятием гигиены зрения. Поэтому им непонятно, почему появляется близорукость, если читать лежа в полутьме или сидеть часами за компьютером без перерыва. Но зачастую это и есть причины возникновения близорукости.
Вопрос, как распознать близорукость, не кажется сложным. Основной критерий – это плохое зрение вдаль. Такой признак является основным и в любом случае говорит о том, что миопия присутствует. Но есть и сопутствующие симптомы:
- быстрая утомляемость органов зрения;
- вечерние головные боли;
- усиленное слезоотделение;
- мелькание мушек перед глазами.
Косвенные признаки, на которые стоит обратить внимание, подозревая близорукость у ребенка:
- щурится, когда смотрит вдаль;
- садится ближе к телевизору;
- низко наклоняется над книгой, тетрадью.
При возникновении таких симптомов необходимо обратиться за консультацией к офтальмологу, который проверит состояние зрения.
Такой диагноз, как миопия, требует тщательного обследования у офтальмолога. В кабинете врача есть необходимые приборы и инструменты для точной диагностики миопии и других глазных болезней. Если пациент жалуется на симптомы близорукости, он проходит следующие диагностические обследования:
- Визометрия: проверка остроты зрения. Для этого используется буквенная либо символьная таблица и пробные линзы разной оптической силы.
- Скиаскопия: теневая проба для определения величины близорукости.
- Рефрактометрия: исследование рефракции глаза, для которого существует специальный прибор высокой точности – авторефрактометр.
- Офтальмоскопия: осмотр глазного дна для определения состояния сетчатки, сосудов глазного дна.
- УЗИ глаза: исследование, позволяющее измерить длину оси глаза и оценить однородность стекловидного тела.
- Исследование полей зрения.
Целью обследования у окулиста является определение типа миопии (истинная, ложная, транзиторная), ее величины, наличия осложнений. Миопическая болезнь может сопровождаться изменениями сетчатки, хрусталика и другими сопутствующими патологиями.
Лечение миопии в первую очередь зависит от ее типа. Методы лечения близорукости различны: оно бывает консервативным, медикаментозным, хирургическим, есть и народные средства, помогающие укрепить здоровье глаз. Особняком стоит оптическая коррекция: не являясь лечением по своей сути, она обеспечивает нормальное зрение на период ношения очков или линз.
Если не лечить близорукость, она может прогрессировать и вызвать осложнения. Занявшись же здоровьем глаз, возможно быстро вернуть себе высокое качество жизни. Например, при ложной близорукости получится восстановить зрение за неделю. Методы восстановления зрения могут включать в себя комплекс медикаментозной терапии, упражнения, специальные программы для улучшения зрения.
Близорукость одного или обоих глаз в обязательном порядке подразумевает назначение контактных линз или очков. Если миопия совсем небольшая, минус 1 или менее, очки можно надевать по необходимости: за рулем, в театре и т. д. При средней и сильной, а также осложненной близорукости очки назначаются для постоянного ношения. Если миопия более 3 диоптрий, рекомендуется использование двух разных пар очков: для работы на близком расстоянии и для зрения вдаль. Также можно носить очки с бифокальными линзами.
Очки, помимо соответствующей оптической силы, имеют другие параметры, которые определяет только врач. Поэтому самостоятельно выбирать готовые очки категорически запрещено. Они должны быть изготовлены по индивидуальному рецепту. Контактные линзы также имеют не только преломляющую силу, но и параметры, которые определяет окулист – в частности, радиус кривизны. Поэтому их также нельзя подбирать самостоятельно.
Лекарства в случае истинной миопии призваны не вылечить ее, а остановить или замедлить прогресс и предотвратить развитие осложнений. В случае с ложной близорукостью, то есть спазмом аккомодации, когда глазные мышцы излишне напрягаются, медикаменты помогают снять спазм, и действительно улучшить зрение. Но следует помнить, что восстановить зрение без операции можно только при мнимой близорукости.
Среди препаратов, которые могут назначаться при миопии:
- специальные витамины для глаз (в основном это группа В);
- глюконат кальция (укрепляет стенки сосудов, склеру);
- Трентал (улучшает кровоснабжение, показан при высокой степени миопии);
- рутин (уменьшает степень проницаемости сосудов, предотвращая кровоизлияния в глазу);
- мидриатики (при спазме аккомодации).
Самоназначение препаратов при миопии недопустимо. Все лекарства необходимо принимать только по совету врача, иначе вместо пользы можно нанести здоровью глаз непоправимый вред.
Дополнительно рекомендуем прочитать статью о глазных каплях при близорукости. В статье вы найдете информацию о взрослых и детских каплях, о лечебных, витаминизированных препаратах и других медикаментах при миопии.
Хирургия – основной метод для радикального избавления от миопии. Хирургическое вмешательство восстанавливает нормальную рефракцию в близоруком глазу. Видов операции существует несколько, но разделить их можно на две группы: классическая хирургия и лазерная коррекция.
Классические микрохругические операции:
- Склеропластика. Укрепляет склеру, останавливая развитие близорукости.
- Кератотомия. Скальпелем на поверхности роговицы делаются насечки, и благодаря внутриглазному давлению форма роговицы меняется нужным образом.
- Кератомилез. Часть тканей роговицы удаляется хирургически, и ее преломляющая сила изменяется.
- Замена хрусталика. При осложненных высоких степенях миопии внутреннюю линзу глаза извлекают, заменяя искусственной.
Однако за последние годы классическую хирургию вытесняет лазерная коррекция близорукости, которая имеет массу преимуществ по сравнению с обычным вмешательством.
Еще больше операции вы найдете здесь. В статье подробно описаны виды операций при миопии.
Лазерная коррекция дает полное исправление миопии, позволяя навсегда избавиться от очков и линз. Преимущества лазерной коррекции зрения:
- быстрота: операция длится 10-15 минут;
- короткий послеоперационный период: в большинстве случаев 1-2 дня;
- высокая стабильность результата;
- прогнозируемый результат;
- низкий процент осложнений.
Две лидирующие методики лазерной коррекции близорукости – это ФРК (фоторефракционная кератэктомия) и LASIC. Они взаимно дополняют друг друга, в каждом конкретном случае врач рекомендует первую или вторую. Лазерный луч изменяет форму роговицы по индивидуально рассчитанному шаблону, восстанавливая идеальные показатели рефракции.
Лечение близорукости без операции подразумевает обязательное выполнение специальной гимнастики для глаз. Она не способна исправить истинную близорукость, но поможет снять и предотвратить спазм аккомодации, замедлить прогрессирование миопии, предотвратить ухудшение зрения.
Упражнения при близорукости:
- способствуют расслаблению глазных мышц;
- улучшают способность к аккомодации;
- усиливают кровоснабжение тканей глаза.
Примеры эффективных глазных упражнений:
- Сильно зажмурить глаза, через 3-5 секунд открыть, через 5 секунд снова зажмуриться. Сделать до 5 повторений.
- Движение глазами вверх, оттуда по кругу сначала в одну сторону, затем в другую, 4-5 повторов.
- Следя глазами за кончиками пальцев вытянутых перед собой рук, поднимать их на вдохе, опускать на выдохе. Сделать от 3 до 5 повторов.
- Упражнение «Метка» идеально для снятия спазма аккомодации и его профилактики. Поставьте метку на оконном стекле, затем найдите удаленный предмет за окном на одной линии с меткой. Не двигая головой, смотрите попеременно на точку на стекле и на выбранный объект, изменяя только фокус зрения.
Выполнение таких несложных упражнений способствует здоровью глаз как у взрослых, так и у детей и подростков.
Народная медицина имеет массу рецептов для укрепления и восстановления здоровья глаз, в том числе при близорукости. Вот некоторые из них:
- Сбор для зрения. Крапивные листья добавьте к спелым ягодам черной смородины, шиповника, добавьте тертую морковь. Сделайте отвар в половине литра воды. Процеженное снадобье пьют по 0,5 стакана 4 раза в день.
- Облепиховый настой. Заварите ягоды облепихи кипятком из расчета 1 ст. л. ягод на стакан воды, настаивайте не менее 2 часов. Процеженный настой принимайте по стакану перед едой три раза в день.
- Отвар лимонника. Китайский лимонник – отличный помощник при миопии. Одну чайную ложку всыпьте в кастрюлю со стаканом кипящей воды, через 15 минут снимите с медленного огня, процедите, остудите. Пить по 3 ст.л. до еды 3 раза в день.
- Рябина с крапивой. На 3 части ягод рябины возьмите одну часть листьев крапивы, залейте водой из расчета 500 мл на 3 столовых ложки смеси ягод и листьев. Варите в течение 15 минут, процедите, остудите, принимайте перед едой по половине стакана.
Миопия не только сама по себе причиняет неудобства, снижает качество жизни, но и чревата осложнениями. В основном опасность представляет прогрессирующая миопия и высокая степень близорукости. Форма глазного яблока меняется, кровообращение в глазу нарушается, а это может привести к различным сопутствующим патологиям.
Выделяют следующие осложнения миопии:
- амблиопия (синдром ленивого глаза),
- косоглазие (обычно расходящееся),
- катаракта (в результате нарушения обменных процессов),
- отслойка сетчатки (из-за изменения формы глазного яблока).
Для предупреждения развития осложнений необходимо постоянно наблюдаться у офтальмолога в случае близорукости. Осложненная миопия труднее поддается лечению.
Профилактика развития и прогрессирования миопии заключается в следующих мероприятиях:
- соблюдение противопоказаний, рекомендаций врача;
- гигиена зрения;
- гимнастика для глаз.
Противопоказания при близорукости:
- тяжелая физическая работа;
- травмоопасные виды спорта;
- длительная повышенная нагрузка на зрительный аппарат.
Рекомендации по гигиене зрения включают в себя здоровый зрительный режим: перерывы каждый час работы за компьютером, правильное питание, достаточный сон, прогулки на свежем воздухе, ограничение зрительной нагрузки, упражнения для профилактики.
При своевременном обращении к врачу близорукость, как правило, не представляет опасности и хорошо поддается коррекции. Профилактические меры помогут избежать осложнений и прогрессирования заболевания, а правильно подобранная оптика или лазерная операция избавит от дискомфорта, связанного с близорукостью.
В заключение приглашаем посмотреть интересное видео о близорукости. В нем врач-офтальмолог подробно расскажет о классификации, причинах, симптомах, диагностике и лечении заболевания.
Делитесь статьей с друзьями в социальных сетях, чтоб и у них была возможность узнать все о близорукости и вовремя ее предотвратить. Крепкого здоровья, хорошего зрения!
источник
Сегодня близорукость распространенное глазное заболевание во всем мире. Многочисленные исследования доказали, недугом страдает более 30% населения планеты. В офтальмологии его считают дефектом, при котором человек видит хорошо все предметы, находящиеся вблизи, но испытывает огромные трудности при рассмотрении предметов вдаль.
Такое состояние описано еще Аристотелем, обратившим внимание на людей, прищуривающихся при рассмотрении удаленных предметов. Прошло не одно столетие пока врачи не изучили тщательно причины, признаки, развитие этого состояния, не разработали различные методы лечения, профилактики.
По данным статистики видно, число людей, страдающих непрозорливостью, за последние десятилетия значительно выросло. Оптику с минусом носит более 1.5 млрд человек. Страдают молодые люди – студенты, школьники.
Количество больных постоянно увеличивается из–за стрессов, ритма жизни, физических, психологических нагрузок, частым пользованием мобильными телефонами, персональным компьютером. Известны различные виды аномального состояния, одним из которых является миопия.
Это патология или зрительный дефект, при котором фокусируется изображение перед сетчаткой. Люди с нарушением рефракции имеют роговицу с большой преломляющей силой, что приводит к развитию небольшого фокусного расстояния – рефракционной близорукости, если длина глазного яблока увеличена – осевая болезнь.
Другими словами, человек вблизи хорошо видит, вдаль уже с трудом. Дальние предметы, которые рассматривает человек, кажутся нечеткими, смазанными, расплывчатыми, так как световые лучи от располагающихся вдалеке предметов, фокусируются не на сетчатке, а впереди нее. У таких лиц острота зрения не доходит до 1.0. Рекомендуется им носить очки, контактные линзы с отрицательным значением.
Размер глазного яблока человека в среднем от центра сетчатки до роговицы находится в пределах 23.5 мм. Близорукий глаз больше нормы от 1 до 7 мм, иногда больше. Важно, что каждый прирост глазного яблока на 1 мм добавляет 3.0 диоптрии.
Это минус. Давайте разберемся вместе, почему.
Порой зрительная система сильнее фокусирует лучи света, поэтому сходятся они не на сетчатке, а перед ней. Задача контактной оптики при нарушении – рассеять лучи света, перенеся дальше фокус, чтобы он находился точно в центре сетчатки. Человек будет видеть ясно, четко.
В помощь людям с отклонениями от нормы офтальмологами разработаны специальные контактные линзы, корригирующие очки, имеющие отрицательные оптические показатели. Близорукость это минус или плюс? Однозначно минус. Для ее коррекции применяют вогнутые рассеивающие стекла со знаком минус или отрицательные линзы.
У многих больных ухудшается сумеречное зрение. Людям, у которых развивается заболевание обоих глаз, гораздо сложнее ориентироваться в темное время суток. Они вынуждены напрягать постоянно глаза, что приводит к развитию мышечной астенопии, зрительного утомления. В результате симптомы болезни дополняются головной болью, болью глазниц, появлением ощущения ломоты.
Глазное яблоко растягивается, что приводит к прогрессирующей патологии. В результате истончения, растяжения просвечиваются через соединительную оболочку сосуды. Человеку приходится постоянно менять очки или контактные линзы на более сильные, так как через определенное время они уже не корректируют зрение, поскольку не соответствуют степени болезни. Прогрессирование наблюдается нередко в подростковом возрасте.
Болезнь бывает истинной, при которой в размерах увеличивается сам глаз, и ложной, называемой спазмом аккомодации. Спазм аккомодация – умение глазного яблока само настраиваться для видения предметов, расположенных на разных расстояниях. Ложная – патологическое состояние, являющееся результатом перенапряжения аппарата аккомодации у людей молодого возраста, детей.
При помощи ресничных мышц, которые находятся вокруг хрусталика, происходит настройка. Переводя с дальнего предмета взгляд на объект, расположенный вблизи, мышцы то сокращаются, то расслабляются. Хрусталики меняют свою форму, позволяя изображениям предметов фокусироваться на сетчатке.
При работе или рассматривании предметов на близком расстоянии, в постоянном напряжении находится цилиарная мышца. Для хорошего зрения вблизи хрусталику приходится принимать выпуклую форму. Спазм аккомодации, вызванный долгой работой вблизи, не позволяет расслабиться цилиарной мышце при переводе вдаль взгляда. Глазная оптика остается в напряжении.
Способствует развитию спазма непрерывная длительная работа за компьютером, чтение, просмотр телепередач; плохое освещение; несоблюдение режима отдыха, труда; неполноценное питание, сон. Спазм аккомодации носит временный характер, не вызывает никаких анатомических дефектов, является полностью излечимой болезнью.
Спазм аккомодации проходит практически всегда сам после устранения причины, вызвавшей его. Если не происходит, врач может порекомендовать специальные глазные капли, расслабляющие ресничную мышцу. Важно своевременно выявить спазм, начать лечение. Правильное эффективное лечение устраняет ложную миопию. Отсутствие лечения приводит к длительным повторяющимся спазмам, развитию истинной аметропии.
Задаваясь вопросом, от чего появляется патология, стоит отметить, что чаще всего она является наследственной. По статистике, при наличии у обоих родителей миопии, шанс родить ребенка с такой же патологией составляет 50%, тогда, как при наличии только у одного из родителей – не более 10%.
Часто причины заключаются в банальном пренебрежении требований гигиены. Это: длительные, сильные нагрузки на близком расстоянии; чтение в транспорте; плохо освещенное рабочее место; неправильная поза, длительная работа за компьютером. Это профессиональная болезнь ювелиров, стоматологов.
Появлению истинной формы предшествует ложная, то есть перегрузка мышцы или другие глазные патологии, например, косоглазие, астигматизм, кератоглобус, кератоконус, амблиопия. Отсутствие, неправильный процесс коррекции зрения при первых симптомах заболевания приведет в дальнейшем к перенапряжению зрительных органов, прогрессированию болезни.
Положительный толчок развитию оказывают перенесенные интоксикации, инфекции, колебания уровня гормонов, родовые травмы, травмы мозга, черепа, создающие в глазных оболочках ухудшения микроциркуляции. Неблагоприятное влияние на зрительную функцию оказывает дефицит в организме таких микроэлементов, как медь, хром, цинк, марганец.
Важно знать – специальные упражнения для тренировки внутренней мышцы. Своевременное, эффективное лечение, начатое при первых признаках помогает восстановить зрение. Отсутствие приводит к спазму мышц, перенапряжению, прогрессированию отклонения.
Долгое время течение аномалии остается бессимптомным. Признаки у взрослых, детей выявляются во время проведения профосмотра, о своей болезни человек даже не подозревает. Проявляется патология плохим зрением вдаль. Ребенок в школе просит пересадить его на переднюю парту; люди не видят в магазинах ценники, номера автобусов, маршрутных такси; некомфортно становится при просмотре телепередач.
Развитие прогрессирования болезни происходит из-за растяжения глазного яблока, удлинение передне – задней оси ведет к расширению глазной щели, небольшому пучеглазию. Склера из-за нарушения кровоснабжения, просвечивающихся сосудов становится синеватого оттенка.
- размытость контуров предметов;
- ухудшение зрения вдаль;
- буквально сливается окружающий мир;
- при этом хорошее зрение сохраняется вблизи.
Пациенты, имеющие высокую степень миопии, видят хорошо в нескольких сантиметрах от глаза, практически у самого носа. Но, сняв очки, буквально упираются носом в предмет, который разглядывают.
Признаками заболевания, когда оно сочетается с другими видами глазных патологий, являются не только размытые контуры изображения, но и искажение предметов, их двоение. В зависимости от степени зрение человека может варьироваться от полной размытости контуров объекта до легкой нечеткости вдали.
Очевидный признак высокой степени, видный всегда невооруженным глазом окружающим людям, является размер глазного яблока, который имеет явно больший размер, чем здоровый. Толщина минусовых линз очень большая, зависит от степени: чем выше степень, тем толще линзы.
Заболевание длительное время имеет бессимптомный характер. Поэтому его в основном выявляют офтальмологи при проведении профосмотров. Чаще диагноз ставят детям школьного возраста, так как именно этот период характеризуется интенсивными зрительными нагрузками.
Диагностика: как определить близорукость. Самый лучший вариант – консультация врача-офтальмолога. Квалифицированный специалист проведет точную диагностику, определит способы борьбы с недугом. В местах, где нет специалиста, существует риск получения неточной информации, нанесения вреда зрению.
Обычно проведение диагностики проходит без затруднений. Судить о развитии болезни можно на основании понижения остроты вдаль, при отсутствии видимых морфологических изменений в хрусталике, роговице, влаге передней камеры, стекловидном теле.
Заболевание определяет врач субъективным методом или при помощи корригирующих стекол. Для проверки назначает проведение офтальмологических тестов, проводит ультразвуковое исследование зрительных органов, осмотр структуры, исследует физическую, клиническую рефракцию.
Клиническую диагностику выполняют на рефрактометре, физическую на офтальмометре. Встречается ложная миопия, когда происходит напряжение, спазм аккомодации. Чтобы ее выявить проводят закапывание атропина по схеме. В результате снижается напряжение, спазм. Атропиновой циклоплегией диагностируют недуг у детей школьного, дошкольного возраста.
Определение природы болезни проводят с помощью эхоофтальмографа. Врач устанавливает диагноз – близорукость одного глаза или обеих; степень; склеральную, изометропическую, развитую, прогрессирующую форму. Правильный диагноз помогает выбрать эффективную методику лечения для достижения хороших результатов.
Важно вовремя приступить к лечению. По мере прогрессирования болезни снижаться будет острота зрения, что привести может к полной слепоте. Истинную близорукость самостоятельно вылечить нереально, без медицинской помощи она сохранится у пациента до конца жизни.
Соблюдение специальных правил, ограничений поможет остановить прогрессирование недуга. При слабой степени вполне достаточно такого образа жизни. Более выраженная степень требует использования различных методов коррекции или лечения, поскольку растет риск развития осложнений.
Современная медицина как лечить близорукость у взрослых знает, способна восстановить зрение пациентам с высокой степенью, но только при своевременно начатом лечении, пока нет осложнений со стороны сетчатки.
Для лечения, коррекции недуга сегодня используют: контактные линзы; очки; факичные линзы; хирургическое лечение; замену хрусталика; лазерную коррекцию; аппаратное лечение; витамины; капли; медикаментозное лечение.
Самое первое – это очки. Наиболее доступным, простым методом коррекции является ношение очков со специальными рассеивающими линзами. Данный метод направлен на ослабление преломляющего луча таким образом, чтобы на сетчатке осталось изображение. Пациент начинает хорошо видеть вдаль, также одновременно прерывается цепь патологических изменений, ведущих к осложнениям.
Чтобы не прогрессировало заболевание нужно ежегодно дважды проходить курс медикаментозной терапии. В основном это препараты, способствующие укреплению склеры – глюконат кальция; ускоряющие процессы обмена в сетчатке – АТФ или Тауфон. Для снятия спазма аккомодации назначают – Ирифрин или Мезатон, для улучшения мозгового кровообращения – Пирацетам, Трентал, Пентоксифиллин, никотиновую кислоту. Витамины группы В и С.
Высокая степень лечиться только хирургически. Метод включает классическую, лазерную хирургию. К классическим относятся склероукрепляющие, рефракционные операции. Однако они уходят постепенно в прошлое. Сегодня популярнее становится самый современный, безопасный метод – лазерное лечение.
Основных методов избавления от отклонения от нормы, возвращения нормального зрения много, важно помнить, что только врач может назначить лечение заболевания. Не пролеченная вовремя патология, будет прогрессировать. Доверьтесь опытным окулистам, процесс восстановления будет протекать без осложнений.
Многие родители уверенны, близорукость у детей развивается в результате больших школьных нагрузок, компьютерных игр, чтения книг. Именно в школе дети, когда их глаза начинают активно трудиться, плохо видят написанное на доске задание. Близорукость детская характеризуется строением глазного яблока. С возрастом постепенно вытягивается глазное яблоко, болезнь прогрессирует.
Существуют другие физиологические, патологические состояния, способствующие развитию недуга. В зависимости от механизма развития выделяют у детей физиологическую, врожденную форму. Врожденной страдают недоношенные дети, физиологическая развивается у детей возраста 5-10 лет, во время интенсивного роста глазного яблока.
Проблема диагностики заключается в том, что маленькие детки не чувствуют разницы между плохим, хорошим зрением. Из-за своей непосредственности они читают, играют на компьютере или выполняют домашнее задание на очень близком расстоянии. Такое явление они принимают как норму, никому не говорят о своих ощущениях.
Необходимо взрослым внимательно относится к детям, немедленно обращаться к врачу-офтальмологу, если малыш: часто моргает, щурится, хмурится, подносит предметы близко к глазам, жалуется на головную боль. Помните – без правильной корректировки, без соответствующего лечения болезнь будет только развиваться дальше. При близорукости дети обязательно должны носить корректирующие контактные линзы или очки.
Профилактика включает комплекс различных правил, мероприятий, ограничений, которые обязательно нужно соблюдать для предотвращения развития болезни. Важно знать, если уже развилась патология, профилактические мероприятия ее не устранят, но значительно замедлят процесс развития, предотвратят развитие осложнений.
Сохранить остроту зрения удается только после осуществления коррекции. Если имеет место злокачественная или прогрессирующая форма, то дальнейший прогноз зависеть будет от наличия у пациента возможных осложнений. Больному не рекомендуется поднимать тяжести, заниматься тяжелым физическим трудом, следует избегать работ, связанных со зрительными нагрузками.
Предостережения направлены в первую очередь на предупреждение осложнений при высокой степени. Профилактика заключается в выработке навыков гигиены зрения, строгом их соблюдении. Также следует проводить общеукрепляющие мероприятия, специальную гимнастику для укрепления глазных мышц.
В профилактических целях важны ежегодные медицинские осмотры. Направлены они на выявление людей с нарушениями. Лиц, имеющих отклонения от нормы, направляют на диспансеризацию для проведения превентивных мероприятий, направленных на снижение развития болезни, осложнений.
Основные меры профилактики: правильный режим освещения; физические, зрительные нагрузки; гимнастика, отдых для глаз; полноценный нормальный сон. Профилактика важна для сохранения хорошего зрения.
Огромное значение уделяется сегодня профилактике болезни у школьников: адекватное местное, общее освещение; запрещается читать в транспорте, лежа; телевизор должен находиться от глаз не менее чем три метра; книга – на расстоянии вытянутой руки; при необходимости выполнить правильную коррекцию зрения.
У взрослых, кроме коррекции, такая профилактика менее эффективна.
При неправильной коррекции, несвоевременном лечении возможно развитие прогрессирования болезни, различных осложнений. Длительно прогрессирующее заболевание приводит к ухудшению кровоснабжения разных внутриглазных структур, изменению формы глазного яблока, является основной причиной развития осложнений.
Возникают осложнения в основном при высокой степени, при средней или слабой степени значительно снижается частота их развития. Миопия осложняется катарактой; косоглазием; кровоизлиянием в сетчатку; отслоением сетчатки; амблиопией – близорукость одного глаза.
Очень важно при всех формах тщательно осматривать периферические, центральные отделы сетчатки, чтобы не пропустить опасных дистрофий. Существует всего 5 видов опасных и 5 видов неопасных дистрофий. Одна из опасных разрыв сетчатки, приводящая к ее отслоению.
Высокая степень близорукости в зрелом возрасте приводит к дистрофическим изменениям в центре сетчатки, что способствует резкому снижению остроты, инвалидности.
источник
Близорукость (миопия) — аномалия преломляющей силы глаза (рефракции), характеризующаяся фокусированием изображения предметов не на сетчатке глаза, а перед ней. При близорукости человек плохо различает отдаленные предметы, но хорошо видит вблизи; отмечается зрительное утомление, головная боль, нарушение сумеречного зрения, прогрессирующее ухудшение остроты зрения. Диагностика близорукости включает визометрию, скиаскопию, рефрактометрию, офтальмоскопию, биомикроскопию, УЗИ глаза. При близорукости требуется соблюдение гигиены зрения, ношение очков с рассеивающими линзами, контактных линз; проведение хирургической коррекции миопии хирургическими методами (ленсэктомия, имплантация факичных линз, радиальная кератотомия, кератопластика, коллагенопластика) или с помощью лазерной хирургии (LASIK, SUPER LASIK, LASEK, ФРК и др.).
Близорукость в общей популяции встречается довольно часто: по данным ВОЗ, миопией страдает 25—30% населения планеты. Чаще всего близорукость развивается в детском или пубертатном возрасте (от 7 до 15 лет) и в дальнейшем либо сохраняется на имеющемся уровне, либо прогрессирует. При близорукости световые лучи, исходящие от расположенных вдалеке объектов, собираются в фокус не на сетчатке, как в нормальном глазу, а впереди нее, вследствие чего изображение получается нечетким, расплывчатым, смазанным.
Состояние близорукости впервые было описано еще Аристотелем в IV в. до н. э. В своих трудах философ отмечал, что некоторые люди для лучшего различения удаленных предметов вынуждены прищуривать глаза и назвал данный феномен «миопс» (от греч. — «щуриться»). В современной офтальмологии близорукость имеет другое название – миопия.
В норме, при 100% зрении, параллельные лучи от находящихся вдали предметов, пройдя через оптические среды глаза, фокусируются в точку изображения на сетчатке. В миопичном глазу изображение формируется перед сетчаткой, а до световоспринимающей оболочки доходит только нерезкая и расплывчатая картинка. При близорукости такая ситуация возникает только при восприятии глазом параллельных световых лучей, т. е. при дальнем зрении. Лучи, исходящие от близких предметов, имеют расходящееся направление и после преломления в оптической среде глаза проецируются строго на сетчатку, формируя четкое и ясное изображение. Поэтому пациент с близорукостью плохо видит вдаль и хорошо вблизи.
Для ясного различения отдаленных предметов нужно придать параллельным лучам расходящееся направление, что достигается с помощью специальных (очковых или контактных) рассеивающих линз. Преломляющую силу линзы, указывающую на насколько необходимо ослабить рефракцию миопичного глаза, принято выражать в диоптриях (дптр) – именно с этой точки зрения и определяется величина близорукости, которая обозначается отрицательным значением.
В основе близорукости лежит несоответствие преломляющей силы оптической системы глаза длине его оси. Поэтому механизм близорукости, во-первых, может быть связан с чрезмерной длиной оптической оси глазного яблока при нормальной преломляющей силе роговицы и хрусталика. При близорукости длина глаза достигает 30 и более мм (при нормальной длине глаза у взрослого — 23- 24 мм ), а его форма становится эллипсовидной. При удлинении глаза на 1 мм , степень близорукости увеличивается на 3 дптр. Во-вторых, при близорукости может иметь место слишком сильная преломляющая сила оптической системы (свыше 60 дптр) при нормальной длине оптической оси глаза ( 24 мм ). Иногда при близорукости имеет место смешанный механизм — сочетание этих двух дефектов. В обоих случаях изображение предметов не может нормально фокусироваться на сетчатке, а формируется внутри глаза; при этом на сетчатку проецируются только фокусы от расположенных близко к глазу предметов.
В большинстве случаев близорукость является наследственной. При наличии миопии у обоих родителей близорукость у детей развивается в 50% случаев; при нормальном зрении родителей – только у 8% детей. Частой причиной, способствующей развитию близорукости, выступает несоблюдение требований гигиены зрения: чрезмерные по продолжительности зрительные нагрузки на близком расстоянии, недостаточная освещенность рабочего места, длительная работа за компьютером или просмотр телевизора, чтение в транспорте, неправильная посадка при чтении и письме.
Нередко развитию истинной близорукости предшествует ложная близорукость, обусловленная перегрузкой цилиарной (аккомодационной) мышцы и спазмом аккомодации. Близорукости может сопутствовать другая офтальмопатология — астигматизм, косоглазие, амблиопия, кератоконус, кератоглобус. Неблагоприятное влияние на зрительную функцию оказывают перенесенные инфекции, гормональные колебания, интоксикации, родовые травмы, ЧМТ, ухудшающие микроциркуляцию в оболочках глаза. Прогрессированию близорукости способствует дефицит таких микроэлементов, как Mn, Zn, Cr, Cu и др., неправильная коррекция уже выявленной миопии.
Прежде всего, различают врожденную (связанную с внутриутробными нарушениями развития глазного яблока) и приобретенную (развившуюся под влиянием неблагоприятных факторов) близорукость. По ведущему механизму развития близорукости выделяют осевую (при увеличении размера глазного яблока) и рефракционную миопию (при чрезмерной силе преломляющего аппарата).
Состояние, сопровождающееся прогрессированием близорукости на 1 и более дптр в год, расценивается как прогрессирующая миопия. При постоянном, значительном увеличении степени миопии говорят о злокачественной близорукости или миопической болезни, которая приводит к инвалидности по зрению. Стационарная близорукость не прогрессирует и хорошо корригируется с помощью линз (очковых или контактных).
Так называемая, транзиторная (временная) близорукость, продолжающаяся 1-2 недели, развивается при отеке хрусталика и увеличении его преломляющей силы. Данное состояние встречается при беременности, сахарном диабете, приеме кортикостероидов, сульфаниламидов, в начальной стадии развития катаракты.
По данным рефрактометрии и силе необходимой коррекции в диоптриях различают близорукость слабой, средней и высокой степени:
- слабая — до -3 дптр включительно
- средняя – от -3 до -6 дптр включительно
- высокая – более -6 дптр
Степень высокой близорукости может достигать значительных величин (до -15 и -30 дптр).
Длительное время близорукость протекает бессимптомно и часто выявляется офтальмологами во время профосмотров. Обычно близорукость развивается или прогрессирует в школьные годы, когда в процессе учебы детям приходится сталкиваться с интенсивными зрительными нагрузками. Следует обратить внимание на то, что дети начинают хуже различать удаленные предметы, плохо видеть строчки на доске, стараются подойти поближе к рассматриваемому объекту, глядя вдаль, прищуривают глаза. Кроме дальнего зрения при близорукости ухудшается и сумеречное зрение: люди с миопией хуже ориентируются в темное время суток.
Постоянное вынуждение напряжение глаз приводит к зрительному утомлению — мышечной астенопии, сопровождающейся сильными головными болями, ломотой в глазах, болями в глазницах. На фоне близорукости может развиться гетерофория, монокулярное зрение и расходящееся содружественное косоглазие.
При прогрессирующей близорукости пациенты вынуждены часто менять очки и линзы на более сильные, поскольку через некоторое время они перестают соответствовать степени миопии и корректировать зрение. Прогрессирование близорукости происходит в связи с растяжением глазного яблока и часто встречается в подростковом возрасте. Удлинение передне-задней оси глаза при близорукости сопровождается расширением глазной щели, что приводит к небольшому пучеглазию. Склера при растяжении и истончении приобретает синеватый оттенок из-за просвечивающих сосудов. Деструкция стекловидного тела может проявляться «летанием мушек», ощущением «мотков шерсти», «нитей» перед глазами.
При растяжении глазного яблока отмечается удлинение глазных сосудов, нарушение кровоснабжения сетчатки, снижение остроты зрения. Ломкость кровеносных сосудов может привести к кровоизлияниям в сетчатую оболочку и стекловидное тело. Самым грозным осложнением близорукости может стать отслойка сетчатки и сопровождающая ее слепота.
Постановка диагноза близорукости требует проведения офтальмологических тестов, осмотра структур глаза, исследования рефракции, проведения УЗИ глаза. Визометрия (проверка остроты зрения) проводится по таблице с использованием набора пробных очковых линз и носит субъективный характер. Поэтому данный вид исследования при близорукости необходимо дополнять объективной диагностикой: скиаскопией, рефрактометрией, которые проводятся после циклоплегии и позволяют определить истинную величину рефракции глаза.
Проведение офтальмоскопии и биомикроскопии глаза с линзой Гольдмана при близорукости необходимо для выявления изменений на сетчатке (кровоизлияний, дистрофии, миопического конуса, пятна Фукса), выпячивания склеры (стафиломы), помутнения хрусталика и пр. Для измерения передне-задней оси глаза и величины хрусталика, оценки гомогенности стекловидного тела, исключения отслойки сетчатки показано проведение УЗИ глаза. Дифференциальная диагностика проводится между истинной близорукостью и ложной, а также транзиторной миопией.
Коррекция и лечение близорукости может проводиться консервативными (медикаментозная терапия, очковая или контактная коррекция), хирургическими или лазерными методами. Медикаментозные курсы, проводимые 1-2 раза в год, позволяют предотвратить прогрессирование близорукости. Рекомендуется соблюдение гигиены зрения, ограничение физических нагрузок, прием витаминов группы В и С, использование мидриатиков для снятия спазма аккомодации (фенилэфрина), проведение тканевой терапии (алоэ, стекловидное тело внутримышечно), прием ноотропных средств (пирацетама, гопантеновой кислоты), физиотерапевтическое лечение (лазеротерапия, магнитотерапия, массаж шейно-воротниковой зоны, рефлексотерапия).
В процессе лечения близорукости используются ортоптические методики: тренировка ресничной мышцы с использованием отрицательных линз, аппаратное лечение (тренировка аккомодации, лазерстимуляция, цветоимпульсная терапия и др.).
Для коррекции близорукости производится подбор контактных линз или очков с рассеивающими (отрицательными) линзами. Для сохранения резерва аккомодации при близорукости, как правило, осуществляется неполная коррекция. При близорукости выше -3 дптр показано использование двух пар очков или очков с бифокальными линзами. При миопии высокой степени очки подбираются с учетом их переносимости. Для коррекции близорукости слабой средней степени могут быть использованы ортокератологические (ночные) линзы.
На сегодняшний день в офтальмологии разработано более двадцати методов рефракционной и лазерной хирургии для лечения близорукости. Эксимер-лазерная коррекция близорукости предполагает исправление зрения за счет изменения формы роговицы, придания ей нормальной преломляющей силы. Лазерная коррекция близорукости проводится при миопии до -12-15 дптр и выполняется в амбулаторных условиях. Среди методов лазерной хирургии при миопии наибольшее распространение получили LASIK, SUPER LASIK, EPILASIK, FemtoLASIK, LASEK, фоторефрактивная кератэктомия (ФРК). Эти методы отличаются степенью воздействия и способом формирования поверхности роговицы, однако, по своей сути идентичны. Осложнениями лечения близорукости лазером может стать гипо- или гиперкоррекция, развитие роговичного астигматизма, кератита, конъюнктивита, синдрома сухого глаза.
К рефракционной замене хрусталика (ленсэктомии) прибегают при близорукости высокой степени (до –20 дптр) и утрате естественной аккомодация глаза. Метод заключается в удалении хрусталика и помещении внутрь глаза интраокулярной линзы (искусственного хрусталика), имеющей необходимую оптическую силу. Имплантация факичных линз, как метод лечения близорукости, применяется при сохранной естественной аккомодации. При этом хрусталик не удаляют, но дополнительно, в переднюю или заднюю камеру глаза имплантируют специальную линзу. Путем имплантации факичных линз проводится коррекция очень высоких (до –25 дптр) степеней близорукости.
Метод радиальной кератотомии ввиду большого количества ограничений в современной хирургии близорукости используется редко. Данный способ предполагает нанесение на периферию роговицы несквозных радиальных надрезов, которые срастаясь, изменяют форму и оптическую силу роговицы.
Склеропластические операции при близорукости проводят с целью остановки роста глаза. В процессе склеропластики за фиброзную оболочку глазного яблока заводятся полоски биологических трансплантатов, охватывающие глаз и препятствующие его растяжению. На сдерживание роста глаза направлена и другая операция – коллагеносклеропластика.
В ряде случаев при близорукости целесообразно проведение кератопластики – пересадки донорской роговицы, которой с помощью программного моделирования придается определенная форма. Оптимальный метод лечения близорукости может определить только высококвалифицированный хирург-офтальмолог (лазерный хирург) с учетом индивидуальных особенностей нарушения зрения.
При соответствующей коррекции стационарной близорукости в большинстве случаев удается сохранить высокую остроту зрения. При прогрессирующей или злокачественной близорукости прогноз определяется наличием осложнений (амблиопии, стафилом склеры, кровоизлияний в сетчатку или стекловидное тело, дистрофии или отслойки сетчатки). При высокой степени близорукости и изменениях глазного дна противопоказан тяжелый физический труд, подъем тяжестей, работа, связанная с длительным зрительным напряжение.
Профилактика близорукости, особенно у детей и подростков, требует выработки навыков гигиены зрения, проведения специальной гимнастики для глаз и общеукрепляющих мероприятий. Большую роль играют профилактические осмотры, направленные на выявление близорукости у групп риска, диспансеризация лиц с миопией, проведение превентивных мероприятий, рациональная и своевременная коррекция.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
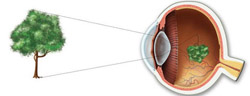
Для того чтобы понять механизмы развития, принципы диагностики и лечения близорукости, необходимы определенные знания о строении глаза и о функционировании его преломляющей системы.
Глаз человека представляет собой сложную систему, которая обеспечивает восприятие изображений из окружающего мира и передачу их головному мозгу.
С анатомической точки зрения глаз человека состоит из:
- Наружной оболочки. Наружная оболочка глаза образована склерой и роговицей. Склера – это непрозрачная ткань белого цвета, которая покрывает большую часть глазного яблока. Роговица представляет собой небольшой участок наружной оболочки глаза, который располагается на его передней поверхности и имеет слегка выгнутую (наружу) форму (в виде полусферы). Роговица прозрачна, вследствие чего световые лучи с легкостью проходят через нее. Роговица является важным органом преломляющей системы глаза, то есть проходящие через нее световые лучи преломляются и собираются вместе в определенной точке.
- Средней оболочки. Средняя (сосудистая) оболочка глаза обеспечивает кровоснабжение и питание глазного яблока и всех внутриглазных структур. В области переднего отдела глазного яблока (прямо позади роговицы) из сосудистой оболочки глаза образуется радужка (радужная оболочка). Это своеобразная диафрагма, в центре которой имеется небольшое отверстие (зрачок). Основная функция радужной оболочки заключается в регуляции количества света, поступающего в глаз. При чрезмерно ярком освещении происходит сокращение определенных мышц радужки, в результате чего зрачок сужается, а количество проходящего через него света уменьшается. В темноте отмечается обратный процесс. Зрачок расширяется, вследствие чего глаз может уловить большее количество световых лучей.
- Внутренней оболочки. Внутренняя оболочка глаза (сетчатка) представлена множеством фоточувствительных нервных клеток. Данные клетки воспринимают проникающие в глаз световые частицы (фотоны), генерируя при этом нервные импульсы. Эти импульсы по специальным нервным волокнам передаются в головной мозг, где и происходит формирование изображения.
Внутри глаза также располагаются определенные элементы, обеспечивающие его нормальное функционирование.
К внутриглазным структурам относятся:
- Стекловидное тело. Это прозрачное образование студенистой консистенции, которое занимает основной объем глазного яблока и выполняет фиксирующую функцию (то есть обеспечивает поддержание формы глаза).
- Хрусталик. Это небольшое образование, располагающееся прямо позади зрачка и имеющее форму двояковыпуклой линзы. Само вещество хрусталика окружено прозрачной капсулой. По краям к капсуле хрусталика крепятся специальные связки, которые соединяют ее с ресничным телом и ресничной мышцей. Хрусталик, как и роговица, является важным компонентом преломляющей системы глаза.
- Камеры глаза. Камеры глаза – это небольшие щелевидные пространства, располагающиеся между роговицей и радужкой (передняя камера глаза), радужкой и хрусталиком (задняя камера глаза). Пространство данных камер заполнено специальной жидкостью (водянистой влагой), которая обеспечивает питание внутриглазных структур.
Помимо глазного яблока и внутриглазных структур имеется целый ряд вспомогательных органов глаза, играющих важную роль в его нормальном функционировании (это глазодвигательные мышцы, слезные железы, веки и так далее). При развитии близорукости может отмечаться поражение глазодвигательных мышц, поэтому они будут описаны более подробно.
К глазодвигательным мышцам глаза относятся:
- Наружная прямая мышца – обеспечивает отведение (поворот) глаза наружу.
- Внутренняя прямая мышца – обеспечивает поворот глаза кнутри.
- Нижняя прямая мышца – обеспечивает опускание глаза.
- Верхняя прямая мышца – обеспечивает подъем глаза.
- Верхняя косая мышца – поднимает и отводит глаз.
- Нижняя косая мышца – опускает и отводит глаз.
Как было сказано ранее, основными структурами преломляющей системы глаза являются хрусталик и роговица. Роговица обладает постоянной преломляющей силой, равной примерно 40 диоптриям (диоптрия – единица измерения преломляющей силы линзы), в то время как преломляющая сила хрусталика может изменяться от 19 до 33 диоптрий.
В нормальных условиях при прохождении через роговицу и хрусталик световые лучи преломляются и собираются в одну точку, которая в норме должна располагаться (проецироваться) прямо на сетчатке. В данном случае человек получает максимально четкое изображение наблюдаемого предмета.
Когда человек смотрит вдаль, преломляющая способность хрусталика уменьшается, в результате чего изображение далеко расположенного предмета становится более четким. Происходит это благодаря расслаблению ресничной мышцы, что приводит к натяжению связок хрусталика и его капсулы и уплощению самого хрусталика.
При рассматривании близко расположенного предмета имеет место обратный процесс. В результате сокращения ресничной мышцы ослабляется натяжение связок и капсулы хрусталика, сам он приобретает более выпуклую форму, а его преломляющая сила увеличивается, что и позволяет сфокусировать изображение на сетчатке.
Механизм развития близорукости заключается в том, что из-за различных аномалий строения глазного яблока или из-за нарушения функционирования его преломляющей системы изображения далеко расположенных предметов фокусируются не прямо на сетчатку, а перед ней, в результате чего воспринимаются человеком как нечеткие, расплывчатые. Близко расположенные предметы человек при этом видит более или менее нормально.
Непосредственной причиной близорукости может быть поражение глазного яблока и различных компонентов преломляющей системы.
В зависимости от пораженной структуры выделяют:
- Осевую (аксиальную) близорукость. Развивается в результате чрезмерно длинного переднезаднего размера глазного яблока. Преломляющие системы глаза при этом не поражены.
- Лентикулярную близорукость. Развивается в результате увеличения преломляющей силы хрусталика, что может наблюдаться при некоторых заболеваниях (например, при сахарном диабете) либо при приеме некоторых медикаментов (гидралазина, хлорталидона, фенотиазина и других).
- Близорукость при поражении роговицы. В данном случае причиной развития заболевания является слишком большая кривизна роговицы, что сочетается с чрезмерно выраженной ее преломляющей силой.
В зависимости от механизма развития выделяют:
- истинную близорукость;
- ложную близорукость.
Аккомодация – это приспособление глаза, обеспечивающее четкое видение предметов, находящихся на различном расстоянии от человека. Ложная близорукость – это патологическое состояние, развивающееся у детей и людей молодого возраста в результате перенапряжения аппарата аккомодации.
Как было сказано ранее, во время рассматривания близко расположенных предметов происходит сокращение ресничной мышцы и увеличение преломляющей силы хрусталика. Если ресничная мышца находится в сокращенном состоянии в течение нескольких часов, это может нарушить обмен веществ и нервную регуляцию в ней, в результате чего произойдет ее спазм (то есть выраженное и длительное сокращение). Если человек при этом попытается посмотреть вдаль, спазмированная ресничная мышца не расслабится, а преломляющая сила хрусталика не уменьшится, в результате чего расположенный вдали предмет будет виден нечетко. Данное состояние и называется спазмом аккомодации.
Способствовать развитию спазма аккомодации может:
- длительное непрерывное чтение;
- длительная работа за компьютером;
- длительный просмотр телепередач;
- чтение (или работа за компьютером) при плохом освещении;
- несоблюдение режима труда и отдыха;
- неполноценный сон;
- неполноценное питание.
Так как спазм аккомодации носит временный характер и практически полностью разрешается после устранения причины его возникновения, данное состояние принято называть ложной близорукостью. Никаких анатомических дефектов в глазном яблоке или в преломляющей системе глаза при этом не наблюдается, однако при длительном воздействии причинного фактора и часто повторяющихся спазмах аккомодации может развиться истинная близорукость.
В зависимости от причины развития выделяют:
- наследственную миопию;
- приобретенную миопию.
Многочисленными исследованиями было доказано, что близорукость может передаваться по наследству, причем различные степени заболевания наследуются по различным механизмам.
Генетический аппарат человека состоит из 23 пар хромосом, расположенных в ядрах клеток. В каждой хромосоме имеется огромное количество различных генов, которые могут быть активными или неактивными. Именно активация тех или иных генов определяет все свойства и функции клеток, тканей, органов и всего организма в целом.
Во время зачатия происходит слияние мужских и женских половых клеток, в результате чего формирующийся эмбрион наследует 23 хромосомы от матери и 23 хромосомы от отца. Если в полученных хромосомах имеются дефектные гены, появляется вероятность того, что ребенок унаследует имеющуюся мутацию и у него также разовьется определенное заболевание.
Близорукость слабой и средней степени наследуется по аутосомно-доминантному типу. Это означает, что если ребенок унаследует хотя бы 1 дефектный ген, у него будет развиваться данное заболевание. Вероятность наследования данного гена зависит от того, кто из родителей болен близорукостью. Если оба родителя больны, вероятность рождения больного ребенка составит от 75 до 100%. Если же болен только один из родителей, ребенок унаследует дефектные гены с вероятностью от 50 до 100%.
Миопия высокой степени наследуется по аутосомно-рецессивному типу. Это означает, что если болеет только один из родителей, а второй здоров и не является носителем дефектного гена, ребенок у них будет здоровым, однако может унаследовать 1 дефектный ген и также станет бессимптомным носителем заболевания. Если больны оба родителя, вероятность рождения больного ребенка составит 100%. Если же оба родителя являются бессимптомными носителями дефектного гена, вероятность рождения больного ребенка составит 25%, а вероятность рождения бессимптомного носителя – 50%.
О приобретенной миопии говорят в том случае, когда в момент рождения у ребенка нет никаких признаков данного заболевания, а вероятность наследственного фактора исключается (если у родителей, бабушек и дедушек ребенка не было близорукости, вероятность наличия генетической предрасположенности крайне мала). Причиной развития заболевания при этом являются факторы внешней среды, которые воздействуют на орган зрения в процессе жизнедеятельности человека.
Способствовать развитию миопии могут:
- Несоблюдение гигиены зрения. Как было сказано ранее, при чтении, а также при работе за компьютером или при просмотре телевизора на близком расстоянии происходит напряжение аккомодации (то есть напрягается ресничная мышца, что приводит к увеличению преломляющей способности хрусталика). Если человек работает в таком положении в течение длительного времени, в ресничной мышце начинают происходить определенные изменения (она гипертрофируется, то есть становится более толстой и сильной). Процесс гипертрофии ресничной мышцы может занимать несколько лет, однако если это произойдет, нарушится механизм ее расслабления. Когда человек будет смотреть вдаль, ресничная мышца не будет полностью расслабляться, а будет оставаться в частично сокращенном состоянии. Вследствие этого связки капсулы хрусталика будут оставаться расслабленными, а сам хрусталик не будет уплощаться в необходимой степени, что и будет являться непосредственной причиной близорукости.
- Неблагоприятные условия труда. Чтение или работа за компьютером при плохом освещении требует более выраженного напряжения аккомодации, что со временем может привести к развитию близорукости.
- Авитаминоз. Недостаток витаминов (особенно витамина В2) также может способствовать развитию миопии. Объясняется это тем, что витамин В2 (рибофлавин) в норме улучшает многие функции глаза, в частности облегчает процессы темновой адаптации (улучшения зрения в темноте) и устраняет усталость глаз при переутомлении. При недостатке данного витамина также отмечается чрезмерное напряжение и переутомление глазных структур.
- Первичная слабость аккомодации. Данным термином обозначается патологическое состояние, при котором преломляющая сила роговицы и/или хрусталика выражена недостаточно сильно. Проходящие через них световые лучи при этом фокусируются несколько позади сетчатки, а в качестве компенсаторной реакции происходит растяжение глазного яблока в переднезаднем размере. Если через определенное время вызвавшее слабость аккомодации заболевание устранить, перерастянутое глазное яблоко станет причиной близорукости.
- Травмы.Травмы глаза, сопровождающиеся повреждением глазного яблока, роговицы или хрусталика также могут стать причиной развития миопии.
Ночная близорукость полностью исчезает в дневное время и при хорошем освещении.

В зависимости от механизма развития миопии у детей выделяют:
- врожденную миопию;
- физиологическую миопию.
Врожденная близорукость может наблюдаться у недоношенных детей, которые родились раньше положенного срока (в норме ребенок должен рождаться не ранее, чем через 37 недель внутриутробного развития). Объясняется это тем, что у эмбриона в возрасте 3 – 4 месяцев форма и размеры глаза отличаются от таковых у взрослого человека. Задний отдел склеры у него немного выпячивается кзади, вследствие чего переднезадний размер глазного яблока увеличивается. Также в этом возрасте наблюдается более выраженная кривизна роговицы и хрусталика, что увеличивает их преломляющую силу. Все это приводит к тому, что проходящие через преломляющую систему глаза световые лучи фокусируются перед сетчаткой, вследствие чего у рожденного недоношенным ребенка будет отмечаться близорукость.
Через несколько месяцев после рождения форма глазного яблока ребенка изменяется, а преломляющая способность роговицы и хрусталика уменьшается, в результате чего близорукость исчезает без какой-либо коррекции.
Физиологическая миопия может развиваться у детей в возрасте от 5 до 10 лет, когда происходит особенно интенсивный рост глазного яблока. Если его переднезадний размер при этом становится чрезмерно большим, проходящие через роговицу и хрусталик лучи фокусируются перед сетчаткой, то есть развивается близорукость.
По мере роста ребенка выраженность близорукости может увеличиваться. Данный процесс обычно заканчивается к 18 годам, когда прекращается рост глазного яблока. В то же время, в некоторых случаях возможно прогрессирование физиологической близорукости до 25 лет.
Первое что начинает беспокоить пациентов с близорукостью – это нечеткое видение далеко расположенных предметов. При медленно прогрессирующем заболевании пациенты не сразу замечают данный симптом, часто списывая снижение остроты зрения на переутомление и усталость. Со временем миопия прогрессирует, вследствие чего пациенты начинают видеть далеко расположенные предметы все хуже и хуже. Работа с предметами на близком расстоянии (например, чтение) не вызывает у людей с миопией каких либо неудобств.
Также люди с близорукостью постоянно щурятся, пытаясь рассмотреть далеко расположенные предметы. Механизм развития данного симптома объясняется тем, что при частичном смыкании глазной щели слегка перекрывается зрачок. В результате этого изменяется характер проходящих через него световых лучей, что и способствует улучшению остроты зрения. Также при прикрытии век происходит незначительное уплощение роговицы глаза, что может способствовать улучшению зрения при миопии, сочетающейся с роговичным астигматизмом (заболеванием, при котором отмечается неправильная, кривая форма роговицы).
По мере прогрессирования заболевания могут появляться и другие симптомы, связанные с повреждением преломляющей системы глаза и нарушением зрения.
Близорукость может проявляться:
- Головными болями. Развитие данного симптома связано с перенапряжением аппарата аккомодации, с нарушением кровоснабжения ресничной мышцы и других внутриглазных структур, а также с нечетким изображением далеко расположенных предметов, что влияет на функционирование всей центральной нервной системы.
- Жжение и боль в глазах. Возникают вскоре после начала работы с предметами на близком расстоянии (например, при работе за компьютером). Развитие данных симптомов также связано с переутомлением различных внутриглазных структур и нарушением аккомодации. Стоит отметить, что жжение в глазах также может указывать на спазм аккомодации.
- Слезоточивость. Усиленное слезоотделение может отмечаться при длительной работе за компьютером и при чтении книг, однако данный симптом может встречаться и у здоровых людей (в последнем случае он появляется гораздо позже и исчезает после нескольких минут отдыха). Кроме того, у больных с миопией слезоточивость может отмечаться в ясные солнечные дни или при ярком освещении. Объясняется это тем, что при миопии отмечается более выраженное (чем в норме) расширение зрачка, что связано с повреждением ресничной мышцы. В результате этого в глаз поступает слишком много света, а усиленное слезоотделение является своеобразной защитной реакцией в ответ на данное явление.
- Увеличение размеров глазной щели. Данный симптом может быть незаметен при близорукости слабой степени, однако обычно выражен при тяжелой прогрессирующей близорукости. Объясняется это чрезмерным увеличением глазного яблока, которое несколько выступает вперед, раздвигая при этом веки.

Для диагностики миопии используют:
- измерение остроты зрения;
- исследование глазного дна;
- исследование полей зрения;
- скиаскопию;
- рефрактометрию;
- компьютерную кератотопографию.
Как было сказано ранее, первое, что страдает при близорукости, это острота зрения, то есть способность четко видеть предметы на определенном расстоянии от глаза. Объективные методы исследования данного показателя позволяют определить степени близорукости и спланировать дальнейшие диагностические и лечебные мероприятия.
Сама процедура исследования остроты зрения проста и выполняется за считанные минуты. Проводится исследование в хорошо освещенной комнате, в которой имеется специальная таблица. На данной таблице располагаются ряды букв или знаков (символов). В верхнем ряду расположены самые крупные буквы, а в каждом последующем – более мелкие.
Суть исследования заключается в следующем. Пациент садится на стул, который располагается в 5 метрах от таблицы. Врач дает пациенту специальную непрозрачную заслонку и просит прикрыть ею один глаз (при этом не закрывая его, не смыкая век), а вторым глазом смотреть на таблицу. После этого врач указывает на буквы различных размеров (сначала на большие, затем на более мелкие) и просит пациента называть их.
Люди с нормальной остротой зрения способны с легкостью (не прищуриваясь) прочитать буквы из десятого (сверху) ряда таблицы. При миопии больные хуже видят вдаль, вследствие чего хуже различают мелкие детали (в том числе буквы и символы на таблице). Если во время проведения исследования человек неправильно называет какую-либо букву, врач возвращается на 1 ряд выше и проверяет, видит ли он буквы в нем. Степень миопии определяется в зависимости от того, буквы из какого ряда может прочитать пациент. После определения остроты зрения на одном глазу его следует прикрыть заслонкой и провести такое же исследования со вторым глазом.
Если во время проведения исследования пациент не может прочитать буквы с самого верхнего ряда, это говорит о крайне выраженном нарушении зрения. В данном случае врач становится на расстоянии 4 – 5 метров от пациента, показывает ему определенное количество пальцев на руке и просить сосчитать их. Если пациент не может этого сделать, врач медленно подходит к нему (держа руку в прежнем положении), при этом пациент должен назвать количество пальцев сразу же, как только сможет их сосчитать. Если он не может сделать этого, даже когда рука врача располагается прямо перед его глазом, значит, он практически ослеп на данный глаз (такое состояние возникает в далеко зашедших случаях, при развитии осложнений нелеченной миопии). Последним этапом диагностики в данном случае будет проверка светоощущения (врач периодически светит фонариком в глаз больного и просит говорить, когда тот видит свет). Если пациент не может определить момент включения света, значит, он полностью ослеп на исследуемый глаз.
Определение степени миопии проводится сразу после определения остроты зрения. Для этого на глаза пациенту надевают специальные очки со съемными линзами. В оправу перед одним глазом врач вставляет непрозрачную пластинку, а перед другим глазом начинает поочередно устанавливать рассеивающие линзы. Данные линзы рассеивают проходящие через них лучи, в результате чего общая преломляющая способность рефракционной системы (то есть линзы, роговицы и хрусталика) уменьшается, а фокус изображения смещается назад.
По мере замены линз врач просит пациента читать буквы из различных рядов таблицы до тех пор, пока он не сможет четко определить буквы (символы) из 10 ряда. Степень близорукости в данном случае будет равняться силе линзы, потребовавшейся для коррекции зрения.
В зависимости от выраженности миопии выделяют:
- Слабую степень миопии – до 3 диоптрий.
- Среднюю степень миопии – от 3 до 6 диоптрий.
- Высокую степень миопии – более 6 диоптрий.
При прогрессировании миопии практически всегда происходит увеличение переднезаднего размера глазного яблока. Наружная оболочка глаза (склера) при этом растягивается относительно легко, в то время как сетчатка (состоящая из фоточувствительных нервных клеток) способна переносить растяжение лишь до определенных пределов (которые обычно крайне малы). Вот почему при миопии часто наблюдаются атрофические изменения в области диска зрительного нерва (диск зрительного нерва – это участок на задней стенке глазного яблока, в котором собираются нервные волокна, передающие нервные импульсы от фоточувствительных нервных клеток к головному мозгу).
Выявить данные изменения можно с помощью исследования глазного дна (офтальмоскопии). Суть исследования заключается в следующем. Врач надевает себе на голову специальное зеркало с отверстием внутри и садится напротив пациента. После этого он устанавливает перед глазом пациента увеличительное стекло и направляет лучи отраженного от зеркала света прямо в зрачок исследуемого глаза. В результате этого врач может детально изучить заднюю (внутреннюю) стенку глазного яблока, оценить состояние зрительного нерва и выявить так называемый миопический конус – серповидный участок пораженной сетчатки, располагающийся вокруг диска зрительного нерва.
Перед проведением исследования пациенту обычно закапывают в глаза несколько капель препаратов, расширяющих зрачок (например, атропина). Необходимость в данной процедуре обусловлена тем, что при проведении обследования врач направляет в глаз пациента лучи света, что в норме приводит к рефлекторному сужению зрачка, через который врач ничего не сможет рассмотреть. Исходя из этого, следует, что проведение офтальмоскопии противопоказано, если пациенту нельзя назначать указанные препараты (например, при глаукоме – заболевании, характеризующемся стойким повышением внутриглазного давления).
При прогрессировании миопии страдает не только острота зрения, но и периферическое зрение. Проявляется это сужением полей зрения, что может быть выявлено во время проведения специальных исследований. Механизм развития данного симптома заключается в поражении сетчатки, наблюдающемся при чрезмерном растяжении глазного яблока.
Исследовать поля зрения можно с помощью ориентировочного (субъективного) или объективного метода. При субъективном методе исследования врач и пациент садятся друг напротив друга таким образом, чтобы правый глаз пациента смотрел в левый глаз врача, при этом их глаза должны находиться на расстоянии в 1 метр друг от друга. Врач просит пациента смотреть прямо перед собой и сам делает то же самое. Затем он устанавливает сбоку от головы специальную белую метку, которую вначале не видит ни он, ни пациент. После этого врач начинает перемещать метку от периферии к центру (в точку, располагающуюся между его глазом и глазом пациента). Сам пациент при этом должен подать знак врачу сразу же, как только заметит движение метки. Если врач заметит метку одновременно с пациентом, значит поля зрения у последнего нормальные (при условии, что они нормальные у самого врача).
В ходе исследования врач устанавливает метку справа, слева, сверху и снизу от глаза, проверяя границы полей зрения со всех сторон.
При объективном методе исследования пациент садится напротив специального аппарата, представляющего собой большую полусферу. Голову он помещает на специальную подставку в центре полусферы, после чего фиксирует зрение на точке, расположенной прямо перед его глазами. Затем врач начинает перемещать специальную метку от периферии сферы к ее центру, а пациент должен подать ему знак, как только увидит ее. Основным преимуществом данного метода является его независимость от состояния зрения врача. Более того, на обратной (выпуклой) стороне полусферы имеются специальные линейки с градацией, по которым врач сразу определяет границы полей зрения в различных плоскостях.
Само исследование абсолютно безопасно и не занимает более 5 – 7 минут. Для выполнения исследования никакой специальной подготовки не требуется, а пациент может отправляться домой сразу после окончания процедуры.
Это простой метод исследования, позволяющий диагностировать миопию и определить ее степень. При скиаскопии исследуются функции всех преломляющих структур глаза (хрусталика и роговицы) одновременно. Суть метода заключается в следующем. Врач садится на стул перед пациентом и устанавливает в 1 метре от исследуемого глаза источник света (обычно это зеркало с отверстием в центре, которое отражает свет от лампы, находящейся сбоку от пациента). Отраженные от зеркала световые лучи проходят через роговицу и хрусталик, попадают на сетчатку исследуемого глаза и отражаются от нее, в результате чего врач через зрачок видит круглое пятно красного цвета (красный цвет обусловлен кровеносными сосудами, расположенными на дне глазного яблока).
Если после этого врач начнет перемещать зеркало вверх или вниз, форма отражающегося пятна начнет меняться, причем характер изменений будет зависеть от состояния преломляющей системы глаза. Так, например, если у человека имеется миопия в 1 диоптрию, отраженные от сетчатки лучи будут собираться (фокусироваться) на расстоянии ровно в 1 метр от глаза. В данном случае, как только врач сдвинет зеркало в сторону, красное пятно тут же исчезнет.
Если у пациента имеется миопия более чем в 1 диоптрию, во время движения зеркала врач увидит тень, которая будет перемещаться в сторону, противоположную движению источника света. В данном случае врач устанавливает между зеркалом и глазом пациента специальную скиаскопическую линейку, в которой имеется множество рассеивающих линз различной силы. Затем он начинает менять линзы до тех пор, пока при движении зеркала красное пятно не начнет исчезать моментально (без образования движущейся тени). Степень миопии при этом определяется в зависимости от силы рассеивающей линзы, потребовавшейся для достижения данного эффекта.
После выявления близорукости и определения ее степени рекомендуется исследовать компоненты преломляющей системы глаза, что в некоторых случаях позволяет установить истинную причину заболевания.
Для выявления причины близорукости врач может назначить:
- Офтальмометрию. Данное исследование позволяет оценить преломляющую силу роговицы. Во время проведения исследования на роговицу пациента проецируются специальные тестовые марки, характер изображения которых будет зависеть от ее преломляющей силы.
- Рефрактометрию. Принцип данного исследования схож с таковым при офтальмометрии, однако в данном случае тестовые изображения проецируются не на роговицу, а на сетчатку, что позволяет одновременно исследовать обе преломляющие структуры глаза (роговицу и хрусталик). Рефрактометрию можно проводить вручную (с использованием специальных приборов) или автоматически. В последнем случае все измерения и вычисления производит специальный компьютер, после чего на мониторе отображаются все интересующие врача данные.
- Компьютерную кератотопографию. Суть метода заключается в исследовании формы и преломляющей силы роговицы с помощью современных компьютерных технологий.
источник
