Когда женщина, у которой имеется вирус папилломы человека (ВПЧ), узнаёт о том, что она беременна, она сразу беспокоится вопросом, можно ли рожать с ВПЧ. Большинство женщин, которые вынашивают ребёнка и не подозревают о существовании данного вируса в крови, начинают беспокоиться уже тогда, когда получают анализы с положительным результатом на наличие вируса. Самыми неблагоприятными типами ВПЧ являются 16 и 18. Они несут большой онкогенный риск и требуют постоянного контроля состояния организма.
О существовании в крови вируса папилломы человека женщины могут не знать, так как вирус может не проявляться и находится длительное время в пассивной форме. Большинство женщин просто не придают значение наличию на теле бородавок.
ВПЧ передаётся в основном при половых связях, поэтому существует вероятность поражения ребёнка при прохождении родовых путей матери. Особенно если это активная стадия заболевания, когда имеются кондиломы на слизистой наружных половых органов, влагалища, шейке матки.
При выявлении ВПЧ в активной стадиии, врач рекомендует родоразрешение путём кесарева сечения. Но не все виды папилломавируса представляют опасность, поэтому важно пройти обследование, чтобы определить какого типа ВПЧ присутствует у женщины и определиться с тактикой ведения беременности и родов.
Если женщина заранее планирует беременность и осведомлена о существовании у неё вируса папилломы человека, то она имеет возможность подготовиться к беременности и провести диагностику и лечение ВПЧ. Врачи рекомендуют определить какого типа вирус, его онкогенность, наличие кондилом и папиллом на внутренних и наружных половых органах. После обследования нужно провести лечение, так как приём многих препаратов запрещён при беременности.
Удаление кондилом проводится разными методами:
- лазерное удаление;
- сжигание высокочастотным током;
- прижигание жидким азотом;
- хирургическое удаление;
- радиоволновый метод.
Пройдя все пути предосторожности женщина может планировать зачатие ребёнка. Присутствие вируса папилломы человека в крови не лишает возможности планирования, вынашивания и рождения ребёнка.
Зачастую беременные переживают, не вызовет ли вирус нарушение развития плода. По статистике, если у женщин имеется папилломавирус, вероятность заражения ребёнка очень низкая. Основной риск заражения возможен только в процессе родов, при прохождении родовых путей. Влияние вируса на развитие каких либо патологий формирования зародыша не доказано, поэтому не стоит будущим мамам переживать по этому вопросу.
Вирус может проявиться во время вынашивания ребёнка из-за гормонального дисбаланса и снижения иммунитета у женщины. Возможно активное появление кондилом, которых не было ранее. Это говорит о том, что ВПЧ перешёл в активную форму.
Но прежде чем впасть в панику, следует помнить о том, что ребёнок защищён плацентой и вероятность заражения его низкая. Активная стадия ВПЧ несёт большой риск заражения плода при прохождении им родовых путей, поэтому необходимо провести роды с помощью кесарева сечения.
Вирус папилломы человека лечится достаточно сложно. Проводится комплексное лечение многими препаратами, которые могут плохо отразиться на состоянии плода и правильном его формировании. Поэтому лечение ВПЧ в период беременности не рекомендуется.
Врачом могут быть рекомендованы витаминные препараты для поддержания правильного функционирования организма и укрепления иммунитета, что является профилактикой в обострении ВПЧ. У тех женщин, кто рожал с ВПЧ после родов может быть рекомендовано активное лечение вируса, при условии, что она не кормит ребёнка грудью.
Удаление кондилом во время беременности не рекомендуется, так как это достаточно стрессовая процедура, которая не желательна в период вынашивания малыша. Удаление может быть показано только в ситуациях, когда есть угроза для матери.
Чтобы не подвергать женщину риску в период беременности, необходимо тщательно обследоваться во время планирования зачатия ребёнка. Своевременное лечение при обнаружении вируса позволит снизить риск обострения заболевания во время беременности.
Профилактика ВПЧ до беременности состоит в следующем:
- защищённый половой акт;
- постоянный партнёр в половых связях;
- укрепление иммунитета, приём витаминных препаратов в осенне-зимний период;
- правильное питание и здоровый образ жизни;
- профилактическое осмотр раз в год.
На вопрос, можно ли рожать с ВПЧ, врач отвечает положительно в том случае, если у женщины нет активной формы ВПЧ и она соблюдают все меры предосторожности и выполняет рекомендации специалиста.
источник
Вирус папилломы человека вызывает на кожном покрове и на слизистых оболочках возникновение доброкачественных новообразований. Практически каждый человек является носителем этой инфекции. Она может долго находиться в организме и никак не проявлять себя. Активация вируса происходит при ослаблении иммунитета. ВПЧ и беременность тесно связаны между собой. Патоген пробуждается не только из-за снижения защитных сил, но и в результате большой концентрации половых гормонов в организме женщины в положении.
На вопрос, почему во время беременности появляются бородавки (папилломы), не существует однозначного ответа. На сегодняшний день научно не выявлено, отчего образуются наросты на теле, на шее, половых губах, во влагалище, в пупке, в органах мочеиспускательного канала и т.д. В медицинской практике принято выделять следующие причины появления папилломы при беременности:
- Гормональные изменения в организме. Папилломавирусная (ВПЧ) инфекция в этом случае возникает из-за активной выработки гормонов, которая усиливает рост клеток эпителия.
- Травмирование кожного покрова в результате трения с одеждой. Наросты могут появляться из-за того, что будущая мама быстро набирает массу тела. Одежда становится маленькой. Чаще всего появляется нарост подмышками, в области груди и паха. Папилломавирус начинает разрастаться, это доставляет дискомфорт во время вынашивания плода. Как правило, наросты появляются на II и III триместре. Папилломы после беременности обычно проходят самостоятельно.
- Ослабление иммунной системы и обострение болезней хронического характера (в том числе ВПЧ). Поэтому, если во время беременности появились папилломы в интимных и других местах, в этом нет ничего удивительного.
Если у женщины образовалось много родинок и папиллом, она испытывает тревогу, опасны ли они? Появление наростов во время беременности обычно не представляет угрозы. Только дискомфорт. Поэтому ВПЧ и роды — два совместимых понятия. Однако, если мать инфицирована, патология может перейти к ребенку. Вирус для малыша опасен. Поэтому лечение, если возникла папиллома, необходимо во время беременности в обязательном порядке.
Если после родов появилось достаточно много маленьких папиллом, это также является вполне обычным явлением. Причина их возникновения в том, что организм находится в стрессе после беременности и появления ребенка на свет. Отзывы женщин, которые через это проходили, говорят, что образующиеся наросты через какое-то время пройдут самостоятельно.
Если папилломы вылезли после беременности и рост их продолжается долгое время, нужна помощь специалиста. Он должен определить штамм вируса. Если выявлен ВПЧ 16, 18, 58 или ВПЧ 45 типа, это опасно для жизни. Такие штаммы инфекции являются онкогенными и могут переродиться в рак.
Когда папилломы растут, они легко травмируются. В результате этого может произойти занесение инфекции в ранку или заражение крови. Поэтому, если нарост увеличился, нужно обратиться к врачу, чтобы избежать серьезных последствий.
Когда у женщины диагностируют вирус, она может начать переживать, можно ли забеременеть при инфицировании ВПЧ? Папилломы на слизистых оболочках и на коже при инфицировании не являются препятствием для зачатия. Забеременеть при ВПЧ можно спокойно, а вот осложнения, которые вызывает вирус, могут нанести женской репродуктивной функции вред.
Чтобы избежать этого, если возникли папилломы на интимных местах и в других зонах у женщин при ослаблении иммунитета, нужно пройти обязательную диагностику. Обследованием занимаются гинеколог, эндокринолог, онколог. Как стало понятно, ответ на вопрос, можно ли с вирусом зачать детей, положительный. Однако необходимо знать, какое пагубное воздействие при вирусе наблюдается у матери в период вынашивания плода в случае осложнений.
Осложнения папилломы на шее и в прочих местах во время беременности влияют на женский организм следующим образом:
- В результате патологических изменений в структуре кожного покрова могут возникать предраковые состояния, начальные стадии онкологических заболеваний. На первоначальных этапах развития рака в шейке матки, его еще возможно излечить. Поэтому женщинам фертильного возраста необходимо регулярно проходить диагностику на ВПЧ при планировании беременности и в период вынашивания плода.
- Многие штаммы вируса для женщины опасности не представляют. Однако кондилома на половых органах и на шейке матки оказывает неблагоприятное влияние на характер выделений. Большинство пациенток уверены, что такие изменения ни к чему серьезному привести не могут, но это не так. Именно цервикальная слизь помогает сперматозоидам проникнуть в матку и зачать ребенка естественным путем.
- Если изменения в выделениях при ВПЧ все-таки произошли, это может оказать серьезный вред. Сперматозоиды вовсе не проникнут в полость матки. Нарушения в цервикальной жидкости создают для патогенных микроорганизмов оптимальную среду обитания. Это приводит к тому, что беременность может не наступить. Таким негативным образом влияет ВПЧ на зачатие ребенка. Поэтому появление младенца на свет нужно планировать и избегать случайной близости.
Если у беременной женщины диагностировали активную форму патогена, то может случиться и инфицирование ребенка при появлении на свет или, в редких случаях, во время внутриутробного развития. Сразу же возникает вопрос, можно ли рожать с активным ВПЧ?

Роды при неактивной форме вируса не могут нанести вреда ребенку. Инфицирование в этом случае не произойдет. Опасность представляют остроконечные кондиломы в половых органах, которые очень трудно обнаружить. Ребенок заразится при прохождении по родовым путям. Не все типы ВПЧ могут спровоцировать инфицирование малыша. Представляют угрозу только роды с активными папилломами 6, 11, 16, 18 штаммов.
Таким образом получается, естественные роды при ВПЧ могут происходить только при «спящем» патогене. В остальных случаях совершается кесарево сечение. Тем, кто рожал с ВПЧ, необходимо после беременности пройти курс терапевтических мероприятий. Сколько это будет продолжаться, зависит от индивидуальных особенностей пациентки, типа инфекции, запущенности патологии.
Папилломавирус и беременность вполне совместимы, если наросты образовались не на шейке матки и не во влагалище. В этом случае для плода не существует никакой опасности. Риск инфицирования эмбриона минимальный, когда новообразования наблюдаются на поверхности гениталий. Негативное влияние ВПЧ на беременность, ребенка оказывается только тогда, когда у женщины образовались кондиломы на шейке матки и во влагалище.
Последствия для ребенка могут быть серьезными. У него может развиться папилломатоз гортани. Это патологическое состояние, при котором наросты формируются на голосовых связках, трахее, слизистой горла. Осложнения заболевания могут привести к осиплости голоса, нарушениям дыхательной функции. Патология имеет хронический характер. Ее обострение может привести к распространению инфекции в бронхи, стать причиной развития асфиксии.
Инфицирование новорожденного также может произойти через медицинский инструментарий, руки. А также, совершается в первые дни жизни при кормлении, прикосновениях зараженными людьми. Риск появления инфекции у грудничков увеличивается при микроповреждениях на коже, слизистых оболочках.
Не стоит отчаиваться, хотя ВПЧ и влияет негативно на плод, но инфицирование вертикальным путем (от матери) встречается довольно редко. К тому же, существует большое количество эффективных препаратов, которые позволяют подавить патоген. Родить здорового ребенка возможно при ВПЧ, если вовремя начать терапию.

Беременность при ВПЧ 16 и 18 типа может привести к инфицированию плода. Такие штаммы опасны тем, что зачастую протекают бессимптомно. Остроконечные папилломы, которые возникают при ВПЧ 16 и 18 типа у женщин, тяжело обнаружить, а значит и лечение не будет оказано своевременно. К тому же, они являются ВПЧ высокого онкогенного риска.
ВПЧ 16 и 18 типа при беременности не влияют на закладку и развитие органов будущего ребенка. Но патогенный микроорганизм может перейти к малышу по родовым путям при появлении на свет. С момента рождения ребенок будет являться носителем вируса. При малейшем ослаблении иммунной системы, болезнетворные микроорганизмы активируются и начинают развиваться. С большой вероятностью инфекция перерастет рак. Поэтому женщинам с ВПЧ 16 и 18 типа рекомендуется делать кесарево сечение.
Папиллома в мочевом пузыре и в других органах у женщин диагностируется следующим образом:
- визуальный осмотр специалистом и кольпоскопия;
- лабораторные анализы;
- цитологическое исследование;
- гистологическая экспертиза;
- ПЦР.
Самым популярным методом обнаружения папилломы, кондиломы на интимных местах при беременности является полимеразная цепная реакция (ПЦР).Она позволяет определить онкогенность патогена и его тип.
Женщина в положении, если у нее обнаруживается инфекция, зачастую не знает, что делать и как избавиться от новообразования. Лечение ВПЧ (папилломавирусной инфекции) при беременности зачастую не требуется. Как правило, после родов наросты проходят самостоятельно. Лечить их специально необязательно.
Однако такое бывает не всегда. Новообразования могут быстро расти и вызывать сильный дискомфорт. В этом случае необходимо лечение папиллом, кондилом во время беременности. Это поможет избежать заражения ребенка.

Папилломы мочевого пузыря и других органов изначально необходимо обследовать и только после этого начинать лечение. Только в этом случае будет назначена эффективная терапия. Как лечить заболевание у беременных, определяет высококвалифицированный специалист. Устранение инфекции, вызвавшей образование наростов, обычно осуществляется консервативными методами (препаратами, которые допустимы в отношении женщин в положении). В некоторых случаях может быть необходимо удаление новообразования в мочевом пузыре, шейке матки, во влагалище.
Можно ли удалить папиллому, бородавку во время беременности? Женщин в положении зачастую интересует этот вопрос. Удаление папилломы различного штамма при беременности специалист обычно не совершает. Однако бывают ситуации, когда их просто необходимо убрать хирургическим путем (при угрозе здоровью, жизни ребенка и матери).
Удаление наростов во время беременности может осуществляться разными методами:
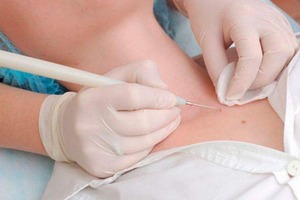
- лазером;
- наросты могут прижигать электрическими разрядами (электрокоагуляция);
- новообразования удаляются жидким азотом;
- хирургическим способом.
Таким образом, ответ на вопрос, можно ли удалять папилломы во время беременности, положительный. Но делать это можно только в экстренных случаях.
Как говорилось ранее, лечение папиллом после родов обычно не требуется. Они проходят сами собой. Если же папилломы на шее, лице и в других местах, после появления ребенка на свет, доставляют дискомфорт, для терапии ВПЧ нужно обратиться к специалисту. Самолечение может привести к тяжелым последствиям.
Для лечения инфекции врач, как правило, применяет консервативную терапию. Назначаются противовирусные препараты и иммуномодуляторы для укрепления защитных сил организма. Медикаменты подбираются исходя из индивидуальных особенностей пациентки (кормит ли грудью, переносимость состава и прочее), типа патогена и места его локализации.
Если патология имеет онкогенный риск или находится в местах, которые легко травмируются, производится удаление папиллом, кондилом после родов. Методы оперативного вмешательства назначаются такие же, как и во время беременности. Однако они обладают противопоказаниями. Назначить их может только врач.
Чтобы избежать активации патогена во время беременности, нужно тщательно следить за состоянием своего здоровья и выполнять следующие рекомендации:
- избегать переохлаждений, перегревов, сквозняков;
- вовремя лечить сопутствующие заболевания;
- избегать стрессовых ситуаций, чрезмерных переживаний;
- правильно питаться и пить витаминные и минеральные комплексы;
- чаще бывать на свежем воздухе и совершать умеренные физические нагрузки.
Если вы входите в небольшое число людей, которые не инфицированы вирусом, чтобы снизить риск заражения нужно тщательно подбирать полового партнера. Во время секса необходимо предохраняться. Нельзя пользоваться чужими вещами и средствами личной гигиены.
ВПЧ во время беременности.
источник
как вообще повлияло на ребенка или нет?или кому удалось приглушить этот противный вирус паппиломы человека во время беременности?
за полгода до беременности появились какие-то противные прыщи в области ягодиц.ничем не вывести было. когда пришла к гинекологу уже беременной,она отправила сдать мазок на ВПЧ. Обнаружили 16й тип. срок 8 недель был. с 18й недели лечилась эпигеном и кипфероном. прыщи не сошли. в 30 недель пересдала анализ-16й тип не нашли, уже 18й откуда то взялся. опять пролечилась эпигеном, потом вифероном-2. кандиломы опять не исчезли,но стали меньше. сейчас 37я неделя. лечимся кипфероном опять. врач назначил сонироваться сонироваться и еще раз сонироваться. и еще предлагает кесарево,т.к говорит ребенок может потом обсыпаться этими кандиломами. ей таких уже приносили. что-то не очень охото это кесарево, и вот думаю, неужели невозможно никак приглушить? и вообще означает ли что кандиломы не сходят до конца то что вирус не приглушен? не понятно тогда почему, ведь от такого натиска этих виферонов и кипферонов ему уже пора давно коньки отбросить
вообще извини конечно, но вирус этот ну. грубо говоря неизлечим. то есть он весгда будет. иногда будет проявляться, иногда не будет. но именно вылечить его,извести ан 100% невозможно.
у меня у самой он есть. правда слава богу неет никаких проявлений внешних (тьфу-тьфу-тьфу).
даже если анализ покажет что ты чиста — вирус все равно будет в крови.
это мне сказали несколько гинекологов в разных мед.учреждениях, в том числе и в НИИ Отто.
поэтому если гинеколог рекомендует кесарево — лучше соглашаться.
и еще. сходи к другому врачу. может он назначит еще какие препараты, если эти недействует.
да я в курсе что он не излечим и его можно не вылечить, а приглушить. помню врач сказала что не переживай, он у всех почти присутствует. просто он вылезает когда иммунитет слабый. и если анализ покажет что я чиста-это очень хорошо, можно быть спокойнее что ребенок не обсыпиться. этой дрянью. но само собой в организме ребенка этот вирус присутствовать будет. только когда мне уже сдавать то? срок то уже родовой.разве что только лечиться независимо приглушли мы его или нет. конечно у меня есть еще одна последняя-предпоследняя явка к гинекологу, конечно обязательно затрону эту тему.
удачи вам и здоровья малышу!
Девочки хочу вас обрадовать ОН ЛЕЧИТСЯ.
девочки, ну если я ничего не напутала, то у меня тоже такое было. Только без видимых признаков. Врач на осмотре определила эрозию и отправила на анализ Паппиломы человека 16-18. Он показал «+» мне делали заморозку азотом и прописали свечи. Потом ничего подобного не обнаруживали.
У меня знакомая рожала с Паппиломами 2 детей. Никаких проблем.
у меня была эрозия где-то с 15 лет. задолбали кольпиты, молочницы и прочии воспаления. одна гинеколог мне все подробно рассказала показала и сказала: лечи эрозию,остальное все будет лечиться без проблем.прижглши эрозию солковагином. в два этапа. потом сказали дожидаться месячных и пропить метронидазол, орангунал(дорогущий препарат) и свечи генферон. всем пролечились и тут вылезли эти паппиломы. через полгода наступила беремнность и тогда сдала только на 16й и 18й тип. тут пишут еще что рожать самой не желательно если эти кандиломы имеются внутри. а мне говорили на осмотре что шейка матки чистая. может попросить врача сделать кольпоскопию на последней явке перед родами? А можно ли?
представляете, была сегодня у врача,ну и конечно тему ВПЧ тоже затронули. она мне заявляет, что нужно мужа проверять и лечить. Я В ШОКЕ ПРОСТО! всю беременность лечили, и они говорили что муж не заразит, а теперь под конец такое заявляют. они что,издеваются надо мной? говорят чтоб просила в роддоме чтоб меня прокесарили, т.к ребенок обязатьельно заразиться этой ерундой и через несколько месяцев обсыпится этими кандиломами. опять виферон назначила.не знаю, что делать, так не хочу это кесарево,ведь от него тоже не мало угроз
Мне тоже все врачи твердили, что будет кесарево, так как у меня столько этой дряни было всю беременность, что они сами в шоке были. я пользовалось порошком(мне гинеколог моя прописала) он ужасно жгучий, но к концу беременности кондиломы почти ушли. Рожала платно, заранее выбрала врача и оговорила этот вопрос, она сказала, что кондилломы не повод для кесарево. Родила сама.
я конечно буду лечиться этими виферонами до родов, в роддоме врачу сообщу что лечусь практически без перерыва с 30й недели (уже 7 недель) виферонами,кипферонами и т.д. посмотрим что в роддоме врач скажет на это. а кондиломы я тоже прижигаю. покрываются коркой и сходят. а от виферона уменьшаются в размере, но не в них проблема а в том что вирус то присутствует, сидит в родовых путях. правда так хочется верить что за эти 7 недель я его приглушила. неужели я зря столько свечек покупала, да еще сейчас последнюю упаковку надо сходить купить
Девочки, а перед планированием беременности имеет смысл сдать анализ на ВПЧ? Или он только во время беременности проявляется? Подскажите где его сдать, сколько стоит? Это кровь или мазок? Сдавать обоим?
Вирус есть и до беременности, а вот кондилломы появляются во время беременности. Это мазок, если у вас ВПЧ обнаружат, то и у партнера 100% есть, сдать анализ можно в 18 род доме отделение «Семейные роды».
конечно лучше сдать перед планированием беременности и пролечиться. если он есть, то без разницы беременны вы или нет, анализ покажет его. у меня он проявился еще задолго до беременности в виде кандилом на ягодицах. просто анализ я сдавала уже когда забеременнела. лучше этот вирус пролечить, особенно если не хотите кесарево. а во время беременности лучше ничем не заражаться стараться, т.к это негативно скажется на плоде. а если у вас было и до беременности, то вред-минимальный
Большое спасибо, пойду сдам!
у меня до беременности был вялотекущий ВПЧ без внешний проявлений. В итоге во время беременности появились и паппиломы и кандиломы.
Гинеколог, ведущая мою беременность сказала, что лечить будем после родов. Так же как и эрозию.
В итоге вообще не трогала их, ничего с ними не делала, рожала с ними.
Сыну 4,5 месяца, тьфу-тьфу ничего нет.
Светлана Светик, зря вы так боитесь кесарево. Может, если для малыша так меньше риск заболеть этой гадостью, так лучше и кс? Ничего страшного для малыша нет, если врач хороший, грамотный, то это даже безопаснее, чем роды. Подумайте. Как малыша-то лечить потом будете.
да вот думаю, только чего я кесарево не хочу, страшно, а вдруг не дай Бог воспалиться что нибудь по женски, буду потом в гинекологиях валяться и забеременнеть еще будет проблемно.=( врач говорит такое возможно, кесарево противопоказанно при кольпитах и т.д а у меня он с 15 лет хронический да еще и двусторонее хроническое воспаление придатков.
и потом я без перерыва практически лечу это ВПЧ с 30 недели. уже 37. ну неужели никак он не приглушился еще. врач опять назначила виферон, говорит за 2 недели до родов пролечиться,с мужем не контактировать и тогда можно будет и естественным путем родить. теперь последнее слово будет зависить от врача в роддоме.
Светлана, воспалиться (тьфу-тьфу-тьфу. ) и после ер может. 🙁 к сожалению,чему быть — тому не миновать. Надо настраиваться на лучшее! Сказать себе: так или иначе, тем или иным путём, а ребёночка я здорового рожу, и всё у нас будет хорошо! Только так и настраиваться. Потому что от настроя многое зависит! даже не думайте о воспалениях и прочем в таком духе! Пугалки-страшилки не читайте!
спасибо большое за поддержку. однако окончательное решение будет за врачами в роддоме
все, я родила. родила сама все таки. врачи в роддоме сказали что вирус паппиломы-не показание к кесареву. если ребенок заразится-он может уже в утробе заразится. лечить сказали после родов и кормления.с педиатром консультировалась на эту тему, она сказала что врачам в роддоме виднее и скорее всего все хорошо будет. а вот моя врач в консультации мне кавжется меня убъет. даже не решаюсь туда пойти
Светлана, поздравляю. Кто? Сколько рост-вес?
Про врача в консультации — да не парьтесь Вы! Она ж Вам не мать и не сватья, чего её бояться. Она имеет право только РЕКОМЕНДОВАТЬ, а решаете Вы сами — это ж Ваша жизнь, Ваш ребёнок и Ваше здоровье 🙂
Не бойтесь поставить её на место.
Родила девочку. 3600 кг 52 см откормила. вроде врачи сказали что здоровая, хорошая ттт. только я не пойму, почему она мне поставила рожать через кесарево а в роддоме посчитали что не надо?и почему педиатр сказала что если я лечилась то все нормально будет? я очень надеюсь что там уже нет ничего, все таки перед родами с мужем не контактировала и активно лечилась. даже кондиломы практически пропали. только если я опять вступлю с мужем в половой контакт будет опять заражение наверное=(((
А мужа полечить нельзя. Извините, я в этом плохо разбираюсь.
По поводу разного мнения у врачей — это часто бывает. Мне в консультации тоже кесарево рекомендовали, а в роддоме отказались делать. Только экстренное сделали, когда уже деваться было некуда. Это такой негласный закон у них, что лучше всего настоять на естественных родах. Не знаю, с чем связано. Может, они и правы. Может, и нет. К сожалению, только время покажет 🙁
Девочка замечательная! Поздравляю!! У меня мальчик родился такого же роста на 100г потолще :-))) Пупсики они все 🙂
Поздравляю! растите здоровенькими! а насчет мужа вот добиваюсь чтоб сходил сдал анализ и быстренько пролечился пока как говориться нельзя =) не хочется опять этой бякой заражаться а тем более чтоб опять эти противные прыщи вышли.но за дочку правда трясусь, как только у нее прыщик какой вылезает.но вроде меня успокаивают что это не кандилома. но я теперь наверное педиатров доканаю с этим ВПЧ
И вы тоже растите здоровенькими 🙂
А педиатры — они привычные 🙂 Их «сумасшедшие мамашки» вечно доканывают :-))))
Света, никто из-за папиллом кесарить не будет, вирус лечится, а папилломы удаляются косметически. Я никогда у детей их не видела (а уж у меня их рожало . я 5 лет в инфекционном роддоме проработала!) Молодец, что санируешься, а сами папилломы хорошо мазать мумие (в аптеке в таблетках купить, ватную палочку смачиваешь, размачиваешь таблетку и мажешь!)
Спасибо, только я уже родила=))) а мумие попробуем
источник
Возможны ли роды при ВПЧ? Такой вопрос очень часто звучит из уст женщин, которые обнаруживают у себя папилломы. Существует и большой процент тех пациенток, которые не придают этому значения, и только при осмотре у гинеколога узнают о подобных проблемах.
Следует отметить, что появляются бородавки в результате инфицирования вирусом папилломы человека. Его активность повышается при гормональных сбоях или ослаблении иммунитета, который во время вынашивания ребенка может существенно потерять свою функциональность. Опасен ли для самой беременной и для малыша папилломавирус? Роды – это момент, во время которого ребенок может инфицироваться, но на развитие и формирования плода в утробе женщины инфекция никак не влияет.
Врачи отмечают, что пассивная форма папилломатоза любого типа у женщин не приносит вреда будущему ребенку и не составляет никакой опасности течению беременности. Наросты на коже, вызванные влиянием не онкогенных штаммов, являются всего лишь косметическим дефектом, который устраняется при помощи одного из методов деструкции папилломы. Роды могут быть опасными для ребенка в плане заражения, особенно при диагностировании у женщины онкогенных типов инфекции (в частности 16, 18 штаммы). Как именно происходит передача вируса ребенку?
Риск заражения существенно возрастает, если бородавки образовались на слизистых оболочках шейки матки, влагалища. Когда младенец появляется на свет, он может произвести вдох или глотнуть слизь с пораженных тканей. Таким образом у новорожденного малыша вскоре может развиться папилломатоз гортани. Это основная опасность от активности ВПЧ, которая грозит грудничку. На слизистых оболочках горла, глотки, ротовой полости образовываются наросты, которые могут блокировать просвет дыхательных путей. Это затрудняет дыхание, появляется охриплость и частый рвотный рефлекс.
МИНЗДРАВ РФ: Папилломавирус — один из самых онкогенных вирусов. Папиллома может стать меланомой — раком кожи!
Можно ли рожать с папилломами? В зависимости от анамнеза болезни, гинеколог принимает решение о возможности естественных родов. Если во время диагностики обнаруживается активность папилломавируса, которая приводит к появлению новых или увеличению существующих наростов, женщине может рекомендоваться кесарево сечение.
Можно ли родить с ВПЧ без операции? Многие женщины боятся даже и думать о хирургическом вмешательстве, и при одном только напоминании об этом впадают в депрессивные состояния. Следует отметить, что операция безопасна как для плода, так и для матери. Это более правильный и безопасный способ избежать инфицирования малыша. Если кто и рожал с ВПЧ, то только в том случае, если инфекция находилась в пассивном состоянии (низкая вирусная нагрузка) и не обнаруживалось наростов на стенках цервикального канала, влагалища и наружных половых органах.
Во многих отзывах можно также прочитать, как некоторые женщины пишут, что родила с ВПЧ и все нормально. Такие случаи бывают, но они единичные. Не стоит рисковать здоровьем ребенка, поскольку ВПЧ у детей лечить намного сложнее, нежели у взрослых.
Молодая мама должна пройти курс терапии папилломатоза. Для этого применяется один из эффективных на сегодняшний день деструктивных методов (выжигание лазером замораживание жидким азотом, электрокоагуляция или радиоволновое иссечение). Кроме этого, в комплекс терапии входят также консервативные средства местного и общего действия.
Поскольку ВПЧ после родов может как перейти в стадию ремиссии, так и повысить свою активность, необходимо применять иммуномодулирующие и противовирусные препараты (Виферон, Реаферон, Кипферон, Генферон, Панавир, Аллокин-Альфа, Эпиген Интим, Циклоферон).
Существует и ряд народных средств, которые рекомендуют врачи для удаления папилломы после родов:
- Небольшие бородавки можно устранить при помощи нашатырного спирта. Им смазывают пораженные ткани до 3 раз в сутки.
- Более большие новообразования удаляются соком одуванчика и чистотела.
- Для восстановления иммунитета рекомендуется употреблять настойку прополиса.
Многие специалисты рекомендуют провести тщательную диагностику и лечение ВПЧ до момента зачатия ребенка, дабы избежать серьезных проблем в будущем.
МИНЗДРАВ ПРЕДУПРЕЖДАЕТ: «Папилломы и бородавки в любой момент могут стать меланомой. «
источник
Кондиломы при беременности: характерные признаки и пути заражения, можно ли удалять генитальные бородавки и какими методами это сделать?
Вирус папилломы человека представлен широким спектром различных по специфике типов, большее число которых не представляет никакой опасности для здоровья и характеризуется исключительно образованием внешних проявлений, то есть папиллом.
Однако существуют некоторые разновидности, заражение которыми несет потенциальную угрозу и может стать причиной развития злокачественных опухолей. К числу таковых относят остроконечные кондиломы.
Инфекция проникает в организм преимущественно парентеральным путем, то есть посредством половых контактов, и представляет особенную опасность для женщин в период беременности.
В качестве усугубляющих аспектов в данном случае выступают: ослабленный иммунитет, разбалансировка гормонального фона, отсутствие возможности применения сильнодействующих противовирусных препаратов. Какую опасность несет вирус папилломы, как уберечь здоровье будущей матери и малыша? Поговорим об этом более подробно.
Кондиломы при беременности представляют собой внешние проявления инфицирования организма вирусом папилломы человека. При этом заражение может произойти как непосредственно на протяжении гестационного периода, так и за несколько месяцев до зачатия.
Особенность вирусных агентов заключается в следующем: на протяжении длительного периода времени, продолжительность которого может составлять несколько лет, инфекция может находиться в организме в латентном состоянии.
Появление генитальных кондилом на протяжении периода беременности является результатом повышенной активности вируса, спровоцировать которую могут множественные факторы. Принято считать, что преимущественно в качестве таковых выступают следующие:
- изменения гормонального фона, вызванные наступлением гестации.
- Ослабление иммунных сил организма.
- Негативное влияние внешних факторов, способствующих снижению резистентности организма. К их числу можно отнести нерациональное питание, дефицит важных веществ, ведение малоподвижного образа жизни.
Риск возникновения остроконечных кондилом особенно высок на первых неделях беременности, что обусловлено глобальными изменениями в организме женщины, а также затратами ресурсов, направленных на формирование и развитие плода.
Существует три основных пути инвазии вируса папилломы человека:
- парентеральный. То есть посредством интимных отношений, контакта со слизистыми оболочками половых органов и биологическими жидкостями инфицированного человека. Наиболее типичным для остроконечных кондилом является именно этот способ заражения.
- Вертикальный. Подразумевается инфицирование плода матерью при прохождении по родовым путям. Как правило, подобное является возможным только при наличии на слизистых тканях влагалища и шейки матки остроконечных кондилом.
- Контактно – бытовой. Большинство типов вируса папилломы человека могут передаваться при контакте с бытовыми поверхностями, предметами обихода, контакте с чужими вещами. Инфицирование происходит через микроскопические повреждения на кожных покровах.
На первичных этапах инвазии клинические проявления инфицирования могут отсутствовать в полном объеме, что обусловлено относительно низкой активностью патогенной флоры.
Кондиломы у беременных сопровождаются появлением определенных симптомов, основными среди которых являются следующие:
- зуд, жжение, болезненность непосредственно в зоне появления новообразований.
- Появление наростов, несколько напоминающих по форме вилки цветной капусты, то есть имеющих шероховатую поверхность, крупную головку и относительно тонкое основание. Они могут располагаться единично или сливаться в крупные пятна.
- При отсутствии принятых своевременно мер, распространении образований при беременности возможно появление нехарактерных выделений, обладающих неприятным запахом, серым или белым цветом. Возможно появление гнойных прожилок.
- При постоянном трении наростов об одежду или кожные покровы высока вероятность появление очагов воспаления, раздражения, покраснений, сильного зуда.
Диагностика кондилом в период беременности включает стандартный комплекс процедур, а именно: физикальное обследование, дайджин – тестирование, полимеразная цепная реакция. Также могут быть применены иные варианты диагностических методов.
Приведенные способы позволяют выявить не только наличие ВПЧ в организме, но также определить уровень вирусной нагрузки, типовую принадлежность инфекции, онкогенный статус, чувствительность к лекарственным препаратам.
Пройти диагностические процедуры, направленные на выявление вируса папилломы человека, рекомендуется до наступления гестации. Обусловлено это тем, что наличие кондилом не помешает забеременеть, данное инфекционное заболевание не является препятствием к зачатию, однако может негативно отразиться на течении периода гестации, а также на здоровье матери и малыша.
Следует отметить, что кондиломы во время беременности могут рецидивировать, и, если комплексное лечение не было проведено до наступления периода вынашивания, существует риск многократного повторного образования наростов. В ряде случаев, к примеру, на фоне развития осложнений, к числу которых относится дисплазия шейки матки, шансы на наступление беременности несколько уменьшаются.
Появление остроконечных кондилом на фоне беременности является одинаково негативным для ребенка, а также будущей матери. К числу основных осложнений относятся следующие:
- появление кондилом в области клитора, малых половых губ, стенок влагалища приводит к снижению эластичности тканей, что чревато высоким риском появления разрывов при рождении малыша. На больших сроках кондиломы беременных, если они имеют крупные размеры, могут привести к блокировке родовых путей, что исключает возможность проведения естественного родоразрешения.
- На протяжении беременности удаление кондилом при помощи радикальных или консервативных методов проводится только при наличии жизненных показаний. Если таковые отсутствуют, терапия откладывается до рождения малыша. Длительное наличие в организме вируса папилломы может стать причиной развития рака шейки матки.
- Кондиломы, имеющие достаточно большие размеры, могут кровоточить, воспаляться, что чревато появлением неприятных ощущений, болезненности, затруднением процессов мочеиспускания.
- Появление кондилом во время беременности также чревато возможным инфицированием малыша. Особенную опасность несут для младенца наросты, образующиеся в горле, которые могут стать причиной нарушения дыхательной функции.
При проникновении ВПЧ в организм младенца вирус может проявиться не сразу, а на протяжении первых пяти-шести лет жизни ребенка.
В связи с приведенным обстоятельством следует особенно тщательно наблюдать за состоянием малыша.
При обнаружении столь неприятной инфекции, большинство женщин задается следующим вопросом — можно ли рожать с кондиломами. Заражение вирусом папилломы человека не является препятствием к беременности и родам. Однако при наличии большого количества наростов на слизистых тканях родовых путей существует вероятность передачи инфекции младенцу.
Для предупреждения этого будущей матери требуется провести лечение на этапе беременности. При отсутствии положительной динамики родоразрешение может быть проведено путем кесарева сечения.
Вот что говорит простая девушка, решившая эту проблему: Даже симпатичные родинки опасны: да, дорогие мои, — это вирус. Им заражено более 80% населения, я не говорю уже про бородавки и папилломы, первым делом Вам нужно сделать вот что … Читать далее…
Появление кондилом в период беременности чревато инфицированием ребенка при родах.
Так как в ряде случаев нельзя удалять кондиломы в области вульвы на протяжении беременности, для минимизации возможных рисков женщине может быть порекомендовано проведение кесарева сечения.
Необходимость задействования данного метода определяется индивидуально специалистом. Как правило, при условии отсутствия кондилом на слизистых тканях вульвы, допускается проведение родов естественным путем.
Необходимость удаления кондилом определяется врачом индивидуально. Согласно мнению врачей, а также отзывам тех, кто рожал с кондиломами, после завершения этапа беременности наросты полностью исчезают самостоятельно.
Но что делать, если количество кондилом при беременности стремительно увеличивается, наблюдается ухудшение состояния женщины?
Лечение в такой ситуации является необходимым.
Наиболее эффективными методами удаления новообразований являются следующие:
- удаление химическими препаратами. К числу средств, применение которых допускается при беременности, относят трихлоруксусную кислоту. Это вещество позволяет быстро устранить внешние проявления вируса папилломы.
- Допустимым является использование противовирусных ректальных суппозиториев, а также витаминных комплексов, способствующих повышению иммунных сил.
- При наличии большого количества остроконечных кондилом женщине могут быть предписаны кардинальные способы удаления наростов. Чаще практикуется удаление лазером, криодеструкция, хирургическое иссечение, а также радиоволновая терапия. Оперативное вмешательство при этом применяется крайне редко, практикуется его использование исключительно в тяжелых случаях.
Приведенные выше методы радикального лечения кондилом следует рассмотреть несколько более подробно.
- Практически все они, за исключением хирургического вмешательства, подразумевают оказание непосредственного воздействия на имеющиеся наросты, заключающегося в прижигании, влиянии экстремально низких либо высоких температур.
- После проведения лечебного сеанса на кожных покровах или слизистых тканях остается плотная корочка, которая полностью исчезает через несколько недель. Обрабатывать пораженные места не следует.
- Независимо от специфики, особенностей выбранного варианта терапии, проводить лечение вируса папилломы человека допускается только после наступления второго триместра беременности.
- Задействование терапии на более ранних сроках может стать причиной самопроизвольного выкидыша.
Женщине необходимо помнить, что удалять наросты допустимо исключительно после проведения врачебного осмотра и консультации. Самостоятельное применение любых средств, особенно народных, а также методов может стать причиной крайне тяжелых последствий.
Основными мерами профилактики папилломавируса являются следующие:
- рекомендуется избегать случайных интимных связей. Особенностью ВПЧ является крайне малый размер вирусных агентов. Именно в связи с указанным аспектом даже использование средств барьерной контрацепции не позволяет полностью предупредить риск инфицирования.
- Требуется укреплять иммунные силы посредством приема витаминных препаратов, биологически активных добавок, ведения активного образа жизни. Наиболее распространенными причинами снижения резистентности организма являются такие, как ведение малоподвижного образа жизни, дефицит важных микроэлементов.
- Важно соблюдать правила рационального питания, в меню должно присутствовать достаточное количество продуктов, обеспечивающих организм важными микроэлементами.
Для предупреждения осложнений на протяжении беременности рекомендуется пройти профилактический осмотр до ее наступления.
Своевременное выявления ВПЧ с последующим проведением грамотно подобранной терапии позволить исключить возможные риски для матери и будущего малыша.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
По последним данным ВОЗ, именно многочисленные паразиты обитающие в организме человека, являются причиной практически всех смертельных заболеваний человека, включая и образование раковых опухолей.
Появление кондиломы при беременности может доставить будущей матери немало проблем. Такие наросты образуются на слизистой оболочке или кожном покрове. При прогрессе заболевания новообразования увеличиваются и переходят на соседние участки тела.
Чаще всего они появляются в интимной зоне и области анального отверстия. В остальных местах тела наросты образуются гораздо реже. Возникновение кондиломы, как и папилломы, провоцирует ВПЧ (вирус папилломы человека).
Кондиломы могут быть различной формы, параметры их варьируются от 2 мм до нескольких сантиметров. По цвету наросты чаще всего носят серый или бледно-розоватый оттенок.
На начальном этапе болезни кондиломы развиваются отдельно друг от друга и представляют собой единичные новообразования. Спустя время при отсутствии лечения наросты могут срастаться между собой, формируя большие обширные участки поражения.
С медицинской точки зрения, такие наросты делят на 2 вида:

- Остроконечные. Наиболее распространенный вид кондилом. Часто их обнаруживают во влагалище, в области клитора, ануса и на половых губах. Также остроконечные кондиломы можно встретить в паху, на ягодицах и бедрах.
Длительное время женщина может даже не догадываться о присутствии ДНК-вируса в организме. Провоцирует развитие кондиломы во время беременности снижение иммунитета.
В течение длительного времени вирус может оставаться неактивным и находиться на слизистой половых органов, в слюне или моче женщины.
Поэтому заражение часто происходит через мельчайшие травмы при половом контакте, поцелуе или в быту.
Дополнительно спровоцировать активацию вируса могут следующие негативные факторы:

- неправильное питание;
- стресс;
- переохлаждение;
- чрезмерная нагрузка и переутомление.
Если в момент оплодотворения неактивный вирус уже находится в организме, то в 70 случаях из 100 он активизируется благодаря естественному для этого периода снижению иммунитета.
Чтобы своевременно распознать болезнь и избежать осложнений, беременным женщинам необходимо проходить все назначенные гинекологом обследования.
Если вирус будет обнаружен, только специалист сможет назначить грамотное лечение, которое не навредит будущей матери и ее ребенку.
Остроконечные кондиломы и при беременности возникают чаще, чем плоские. При этом их легко перепутать с такими новообразованиями, как перламутровые папулы. Последние не представляют никакой опасности. К симптомам появления остроконечных кондилом относят следующие пункты:

- чувство жжения, которое часто усиливается после мочеиспускания;
- ощущение инородного тела.
При сильном разрастании кондилом могут появиться выделения с резким неприятным запахом.
При нарушении целостности наростов, спровоцированном половым актом или нижним бельем, на кожном покрове появляются раздражение, покраснение, а некоторые образования могут начать кровоточить.
Помните, если во время беременности появились кондиломы, то вопрос от том, лечить их сразу или дождаться родов, может решить только врач.
Чаще всего кондиломы не влияют на беременность и внутриутробное развитие.
При выявлении инфекции на протяжении всего периода вынашивания врач будет внимательно отслеживать состояние наростов и при необходимости их лечить. Но в некоторых ситуациях кондиломы таят в себе угрозу. Например:

- Новообразования, локализованные на влагалищных стенках, могут привести к инфицированию ребенка и вызвать кондиломатоз гортани.
- Поскольку кондиломы являются непосредственным очагом инфекции, вероятность заражения ребенка или возникновения осложнений велика. Опасность не представляют наросты, расположившиеся в области ануса или половых губ, не перешедшие на слизистую оболочку.
Внимание, если ребенок был инфицирован при родах, кондиломы могут возникнуть не сразу после его рождения. Родители должны внимательно относиться к появлению любых наростов на протяжении 5 лет.
В случаях когда состояние беременной женщины ухудшается, для удаления кондилом применяют следующие средства:
- кислотные растворы;
- лазерное удаление;
- заморозка жидким азотом;
- воздействие радиоволнами;
- оперативное удаление скальпелем.
Совместно с уничтожением новообразования лечение осуществляют противовирусными препаратами. Чаще всего будущим мамам выписывают ректальные свечи.
Удаление кондилом возможно только с четвертого месяца беременности. Оптимальным временем для проведения терапии считается последний триместр вынашивания.
На этом этапе плод уже практически сформирован и лекарственные препараты не окажут на него серьезное влияние.
Профилактические меры, как и при любых заболеваниях, достаточно просты. Женщина должна:
- избегать стрессовых ситуаций;
- правильно питаться;
- следить за состоянием иммунной системы;
- отказаться от беспорядочных половых актов;
- вести здоровый и активный образ жизни, полностью исключив вредные привычки.
Посещение для профилактических осмотров гинеколога минимум 2 раза в год должно стать обязательной привычкой. Соблюдение этого правила позволит своевременно выявить и вылечить заболевание.
Для того чтобы не столкнуться с вирусом в период беременности, планируя зачатие, следует сдать все необходимые анализы. Если кондиломы обнаружены на этапе вынашивания, женщина должна незамедлительно обратиться к врачу.
Генитальные кондиломы при беременности — явление не редкое.
Многих будущих мам интересует вопрос, надо ли лечить или удалять появившиеся кондиломы? Не всем женщинам известно, что природа происхождения таких элементов на коже – вирусная, поэтому существует определённая доля вероятности заражения вирусом и ребёнка. На сегодняшний день вопрос лечения половых бородавок актуален, так как распространённость данной инфекционной кожной патологии набирает обороты.

Каждый человек сталкивается с этим вирусом в течение своей жизни, но далеко не все становятся обладателями бородавок. Основной причиной реализации инфекции считается снижение активности иммунитета.
Именно поэтому кондиломы у беременных появляются так часто. Подавление иммунитета является естественным механизмом в этот период, благодаря чему развивающийся плод не отторгается иммунной системой матери.
Бородавки, возникающие в области половых органов называются остроконечными кондиломами. Вирус попадает на кожу следующими путями:
- При любых видах половых контактов. Источником инфекции является заражённый половой партнёр, на коже и слизистых оболочках которого могут быть остроконечные кондиломы или бородавки. При наличии трещин, ранок, ссадин – вероятность проникновения вируса повышается.
- Артифициальным способом – путём реализации внутрибольничного заражения. Если медицинский персонал во время диагностики и лечения использует нестерильные медицинские перчатки, контаминированный инструментарий, пренебрегает правилами антисептики и асептики, то в таких случаях возрастает риск передачи ВПЧ женщине при гинекологическом осмотре.
Кондиломы во время беременности могут появиться впервые, если женщина заразилась вирусом непосредственно в этот период. Они могут начать расти более интенсивно, если инфицирование произошло ранее. Беременность в этом случае является пусковым механизмом развития инфекции. В таких случаях проводится лечение кондилом.

Если иммунитет у человека сохраняет свою нормальную активность, возбудитель уничтожается или персистирует длительное время, не проявляя себя. Во время беременности кондиломы могут начать расти. Заражение ВПЧ впервые в этот период обеспечит реализацию инфекционного процесса на коже или слизистых половых органов.
Первичное инфицирование ВПЧ во время беременности опаснее, чем наличие кондилом в прошлом. Связно это с тем, что при первичном заражении в организме женщины отсутствует защитный титр антител, предохраняющий плод от ВПЧ. Лечение таких кондилом необходимо.
Генитальные кондиломы могут располагаться в следующих местах:
- На коже наружных половых органов остроконечные кондиломы растут чаще всего.
- В области преддверия влагалища.
- На стенках влагалища.
- На поверхности шейки матки.

- ВПЧ способен передаться от матери к плоду как во время естественных родов, так и в период внутриутробного развития посредством восходящей инфекции через плодные оболочки, а также с кровью через плаценту.
- Возбудитель кондилом способен негативно сказаться на развитии плода. На фоне активизировавшейся инфекции происходят изменения в плаценте. Она становится толще, раньше стареет. В таких случаях питание плода нарушается, ребёнок рождается маловесным. Кроме того, возрастают риски внутриутробного инфицирования за счёт проникновения других бактерий и вирусов к плоду.
- ВПЧ во время беременности значительно нарушает нормальный влагалищный состав микрофлоры приводя к дисбиозу, что провоцирует обострение хронических половых инфекций, а также размножение условно-патогенной флоры.
- Во время естественного родоразрешения ВПЧ попадает в дыхательные пути ребёнка, что может привести к очень опасному заболеванию – респираторному папилломатозу.
Лечение кондилом во время беременности, локализующихся на шейке матки и во влагалище обязательно ввиду анатомической близости органов к плодным оболочкам. Кроме этого, такое расположение элементов быстрее приведёт к передаче ВПЧ через кровь.
Лечение респираторного папилломатоза сложное. Дети подвергаются терапии гормональными, цитостатическими, иммуностимулирующими препаратами, а также оперативному лечению. Операций может быть несколько. Нередко ребёнок становится инвалидом.
Как ни странно, многочисленными исследованиями установлено, что заражение ребёнка происходит как при прохождении по естественным родовым путям, так и при кесарево сечении. Поэтому кондиломы у беременных не являются показанием к кесарево сечению. Врачи направляют свои действия не на вид родоразрешения, а на полноценное лечение и удаление таких образований во время беременности.

В каких случаях стоит удалить и лечить кондиломы при беременности?
- Множественные кондиломы наружных половых органов и анальной области.
- Локализация элементов в области влагалища и шейки матки.
Единичная бородавка, расположенная на внутренней поверхности бёдер или на коже половых органов, удалённо от преддверия влагалища, не нуждается в удалении. Такие образования обычно регрессируют после родов.
Лечение аногенитальных бородавок проводится медикаментозными и хирургическими способами, разрешёнными во время беременности.
- Кислоты – Колломак, Дуофилм. Местные препараты на основе кислот прижигают бородавку. Кислоты применяются при наличии элементов небольшого размера и количества (суммарная область поражения не более 5 см). Удаление нужно проводить в амбулаторных условиях. Точное нанесение на область кондилом половых органов может произвести только врач.
- Иммуномодуляторы (Виферон, Генферон, Циклоферон) используются при значительной площади поражения и при локализации образований на шейке матки и во влагалище. Лечение проводится после 12 недели беременности.
- Противовирусные препараты (Панавир) врачи назначают при тяжёлом течении болезни, а также в сочетании с другими заболеваниями, подавляющими иммунитет (ВИЧ, гепатиты, туберкулёз, любые хронические инфекции).
- Удаление кондилом физическими способами:
- Лазерный метод.
- Криодеструкция.
Физическое лечение проводят без обезболивания. На шейке матки отсутствуют болевые рецепторы, поэтому манипуляции приносят лишь дискомфорт.
После удаления образований во влагалище или на шейке матки иммуномодуляторы врач назначает обязательно. Во время манипуляций по удалению бородавок происходит рассеивание вируса на здоровые ткани, поэтому нужно обеспечить профилактику их повторного роста лекарствами.

- Планировать беременность. Врач назначит обследование на все инфекции, в том числе и на вирусные. Зачастую в половых путях женщины персистируют различные виды вируса, как высокого риска канцерогенеза – вызывающие дисплазию и рак, так и низкого – инициаторы роста кондилом. Поэтому назначенное противовирусное и иммуномодулирующее лечение до зачатия позволит избежать роста бородавок при снижении иммунитета. Кроме этого, врач при осмотре дифференцирует доброкачественные новообразования кожи половых органов и посоветует их удалить.
- Если во время беременности всё же появились остроконечные кондиломы, нужно их лечить и удалять. Применяемые препараты и методы безопасны для плода.
- После наступления беременности нужно регулярно посещать своего врача. Специалист вовремя заметит изменения на коже и шейке матки.
- Стоит себя обезопасить от внутрибольничного инфицирования. Перед предстоящим гинекологическим осмотром нужно приобрести в аптеке одноразовые наборы, включающие гинекологическое зеркало, стерильные перчатки и пелёнку, ложку Фолькмана и цитощётку. Не следует стесняться напомнить врачу о том, чтобы он вымыл и обработал антисептиком руки, если он этого не сделал перед осмотром.
Выполняя рекомендации врача-гинеколога, беременная женщина защитит ребёнка от опасности вируса папилломы человека. На начальных стадиях роста кондилом современными способами лечения можно полностью предотвратить действие инфекционного агента на здоровье матери и плода.
Беременность, это не только прекрасное время ожидания малыша, но и появления массы проблем и обострений хронических заболеваний. Часто беременная женщина сталкивается с появлением такого недуга, как кондиломатоз. Рассмотрим это заболевание подробнее.
Кондиломы бывают разной формы и разного размера. Их цвет может варьироваться от бледно-розового до серого. На начальной стадии заболевания кондиломы отделены друг от друга и выглядят как единичное новообразование. Когда проходит время и не наступает должного лечения, эти наросты объединяются и формируют большие участки поражения, похожие на цветную капусту. Наросты делятся на два типа:
- Плоские. Эти кондиломы растут на шейке матки. Их размер очень маленький и, чтобы рассмотреть их, необходим микроскоп. Такая особенность затрудняет диагностику на ранней стадии. Именно поэтому увеличивается риск возникновения раковых опухолей.
- Остроконечные. Самый распространенный тип наростов. Их можно обнаружить во влагалище и в области клитора, ануса и половых губ. Также их местоположение может быть в паху, на бедрах и ягодицах.
Женщина очень долго может не догадываться о присутствие вируса в организме. Снижение иммунитета, которое сопровождает беременность, может спровоцировать развитие кондилом. Длительное время вирус остаётся неактивным и живёт на слизистых половых органах, а также в слюне и моче. Именно поэтому заражение происходит через микротравмы при половом акте или поцелуе.
Дополнительные факторы, провоцирующие активность вируса таковы:
- Прием антибактериальных препаратов.
- Вредное питание.
- Длительный стресс.
- Переохлаждение организма.
- Переутомление и чрезмерная физическая нагрузка.
Во время беременности снижается иммунитет, именно поэтому скрытый вирус в это время, скорее всего, активизируется. Для того чтобы своевременно выявить недуг, беременным женщинам необходимо систематически посещать гинекологические обследования. Если подтвердится, что вирус есть в организме, врач назначит специальное лечение, которое не навредить ни матери, ни малышу.
Если инфицирование выявлено в период вынашивания ребенка врач будет отслеживать рост кондилом и при необходимости их лечить. В некоторых случаях кондиломы несут опасность:
- Если кондилома увеличивается в размерах и мешает правильному процессу мочеиспускание. Очень крупные наросты перекрывают вход во влагалище. В таком случае врач проводит кесарево сечение.
- Наросты, которые находятся на влагалищных стенках, могут привести к заражению ребенка и вызвать кондиломатоз гортани.
Не являются опасными кондиломы, которые расположены в области ануса или половых губ. То есть те, которые не находятся на слизистой оболочке.
Если кондиломы возникают не сразу после рождения ребенка. Наблюдение должно вестись на протяжении 5 лет, если есть предпосылки для беспокойства.
При беременности чаще всего возникают остроконечные кондиломы. Симптомами этих новообразований являются:
- Жжение или зуд в области половых органов.
- Усиление жжения при мочеиспускании.
- Предположение инородного тела во влагалище.
При масштабном разрастании новообразований появляется выделения с резким неприятным запахом. Если нарушается целостность кондилом, образуется раздражение и покраснение, которые могут спровоцировать кровотечение. Во время беременности принимать решения, лечить или дождаться родов, может, только лечащий врач.
При беременности женский организм очень уязвим, поэтому врач подбирает индивидуальную схему. Терапевт выбирает курс лечения с учетом всех рисков. Если кондиломы образовались только в области ануса, то удаление осуществляется после родов. Такое же решение будет принято, если расположение наростов на внешней стороне половых органов.
Если беспокойство беременной женщины увеличивается, то назначается удаление следующими средствами:
- кислотные растворы;
- лазерное удаление;
- заморозка жидким азотом;
- воздействие радиоволнами;
- оперативное удаление скальпелем.
Комплексное лечение кондилом происходит совместно с противовирусными препаратами. В основном, беременным женщинам выписывают ректальные свечи.
Если предусмотрено удаление кондилом, то это можно сделать только начинается 4 месяца беременности. Идеальным временем для лечения считается последний триместр.
В это время ребёнок уже практически сформирован и терапия никак не повлияет на его развитие.
Известно, что многие заболевания, связанные с передачей инфекции от матери к ребенку во время беременности и родоразрешения. Это серьёзные недуги, которые могут пагубно влиять на систему дыхания.
Самым опасным является папилломатоз гортани. У детей в возрасте от 2 до 5 лет растущие папилломы уменьшают просвет гортани, тем самым затрудняя поступление кислорода в легкие.
Возможна асфиксия ребенка от оторвавшейся балансирующей папилломы, а также заражение трахеи и бронхов. Даже учитывая это, наличие кондилом в области ануса или гениталий не является основным симптомом для проведения кесарева сечения. Операция не может быть проведена только для того, чтобы предупредить передачу инфекции малышу.
Конечно, никто не отменит роды из-за данного заболевания. Но стоит знать, что при наличии кондиломатоза у беременной женщины, контроль увеличивается, и каждый прием врача сопровождается измерением размера наростов. Если они растут, то необходимо определиться с тем, удалять кондиломы сейчас или в послеродовой период.
Лучше оставить все манипуляции на время после родов. Но если инфицирование ребенка неизбежно, то консилиум врачей может принять решение проведение операции кесарева сечения.
Женщина должна понимать, что это не выбор врачей, это необходимость уберечь ребенка от кондиломатоза.
В основном роды проходят естественным способом при наличии нароста. Врачи не паникуют, если нарост находится в аногенитальной зоне. Такие роды считаются безопасными для плода.
Кесарево сечение необходимо тем женщинам, у которых генитальные кондиломы препятствует прохождение плода, и могут обеспечить кровотечение. Кровотечение опасно для жизни роженицы.
Качественная консультация беременных должна быть на протяжении всего срока, для того чтобы исключить разрастание очага инфекции.
Врач осматривает целесообразность лечение и возможные методы, которые не будут усугублять состояние ребенка. Кондиломы не всегда необходимо удалять во время беременности. Это возможно сделать после того, как пройдёт родоразрешение.
- Если кондиломы располагаются в прианальной области, их можно удалить и до родов. Стоит отметить, что незначительные по размерам наросты, которые расположены на слизистой оболочке половых органов, не могут быть удалены, так как разнообразные манипуляции могут обеспечить выкидыш.
- Слизистая шейки матки является основным местом, где кондиломы могут заразить ребенка. В этом случае врач удаляет наросты с помощью хирургической петли. Такой метод считается наиболее щадящим для беременной женщины и для ребёнка.
- Удаляют наросты у беременных женщин только с достижением срока 14 недель. Пациентка должна выполнять все предписания врача, чтобы избежать рецидивов.
- Проводится качественная терапия для повышения иммунитета. Назначать лекарственные препараты, может только врач. Самолечение может привести к преждевременным родам или проблем у ребенка со здоровьем. Необходимо помнить, что все препараты, которые женщина принимает, малой долей оказывают влияние на плод.
Именно поэтому нужно знать правильную дозировку и срок употребления лекарств. Иммуноповышающие препараты могут быть заменены фруктами и овощами. Это может быть только при том условии, если витаминный комплекс сможет подавлять рост вируса.
Даже если беременная женщина склоняется к народной медицине от неё стоит отказаться. Это обусловлено тем, что основная масса средств является прижигающими. Именно это может спровоцировать преждевременные роды или выкидыш. Для того чтобы использовать народные средства необходимо обсудить варианты с лечащим врачом.
При беременности противопоказаны препараты цитотоксического действия. А именно подофиллотоксин и подофиллин. Они могут нести пагубное влияние для развития беременности.
Нельзя использовать такие препараты при беременности, которые оказывают противовирусное действие: Реаферон, Виферон, Виферон. Такие препараты могут стать опасными для беременности на ранних сроках.
Беременным назначается ректальные свечи, которые содержат иммуноглобулин. Они эффективны и безвредны как для матери, так и для ребенка.
В основном, у женщин после родов кондиломы исчезают самостоятельно. Поэтому лечение и хирургическое вмешательство исключается после осмотра покрова кожи, где были новообразования.
Профилактические действия, как и при любых других заболеваниях очень просты. Необходимо избегать стрессов, правильно питаться, контролировать состояние иммунной системы, отказаться от беспорядочных половых связей, вести активный и здоровый образ жизни, который полностью исключает вредные привычки.
Женщине необходимо посещать гинеколога минимум 2 раза в год. Если соблюдать это правило можно своевременно выявить различные заболевания.
На каком сроке беременности женщина не находилась, при выявлении симптомов кондиломатоза, необходимо обратиться к специалисту для диагностики и лечения. Если выявить заболевание на ранней стадии, это увеличивает шансы быстрого выздоровления, а также сокращает шансы инфицирования ребенка.
Остроконечные кондиломы при беременности – это заболевание вирусом папилломы, которое стает причиной заражения новорожденного.
Период ожидания малыша – это радость, но и сложности, и опасности как для женщины, так и для ребенка. Не всегда беременность протекает гладко.
К токсикозам, запором и прочим естественным прелестям зачастую добавляются заболевания, которые не ожидаешь и даже не предполагаешь, что они у тебя есть.
Кондиломы во время беременности представляют собой угрозу для вынашивания малыша, создают дискомфорт и дополнительные неудобства.
Симптомы и методы диагностики
Остроконечные кондиломы – это одна из форм папилломатоза. Виновником этого заболевания является вирус папилломы человека или ВПЧ. Заражение происходит исключительно контактным путем.
Излюбленное место локации кондилом – это репродуктивные органы и женщины, и мужчины, перианальная складка, область ануса и уретры, прямая кишка, внутренняя часть уретры, зона ягодиц, шейка матки и, в редких случаях, язык и гортань.
- сильный зуд в месте проникновения вируса;
- боль в области появления кондилом;
- нарушения мочеиспускания или дефекации, если бородавка появилась в прямой кишке или уретре;
- болевой синдром при половых контактах;
- кровотечения при повреждении новообразований.
На внешний вид кондиломы напоминают соцветия брокколи или цветной капусты. Цвет новообразований – от телесного до розового на слизистых оболочках до коричневого на коже в районе анального отверстия.
Размер одиночной вегетации не превышает 0,7 см. Если происходит слияние нескольких новообразований, то диаметр может достигать нескольких сантиметров.
При появлении разрастаний или любой настораживающей симптоматики следует обратиться к участковому гинекологу.
Диагностика кондиломы у беременных проводится по стандартным медицинским протоколам:
- Визуальный осмотр врачом наружных интимных органов и осмотр внутренних стенок влагалища и шейки матки в зеркалах.
- Мазок на заболевания, передающиеся половым путем, для исключения бактериальных инфекций.
- ПЦР-анализ для подтверждения диагноза и определения типа вируса. Различают ВПЧ 2 типов – низкоонкогенные – то есть вероятность перерождения в раковую опухоль незначительна и высокоонкогенные штаммы. Последние провоцируют развитие онкопатологий шейки матки.
Косвенным признаком высокоонкогенного образования является место локации новообразования – на шейке матки – и его внешний вид.
Если обнаружена классическая остроконечная папиллома, то риск перерождения невелик, так как такие новообразования вызывают низкоонкогенные штаммы.
Если же диагностирована плоская широкая бородавка, которая разрастается вглубь тканей, то показана биопсия новообразования для определения природы разрастания. Вероятность развития рака шейки матки в этом случае крайне высока.
Папилломавирус – коварный недуг. Долгое время при условии сильного иммунного ответа он может находиться в организме и ничем себя не проявлять. Пока в какой-то момент защитные силы ослабевают, и вирус начинает вызывать мутацию в клетках эпидермиса. При этом нарушается механизм деления клеток. Они начинают хаотично делиться, и в месте проникновения вируса появляется кондилома.
При беременности причина появления кондиломы – физиологическое снижение иммунитета в этот. Организм считает плод инородным телом и будет стремиться от него избавиться.
Поэтому на 40 недель происходит снижение защитных сил женщины ради сохранения будущего потомства. Кроме этого, во время беременности развивается физиологический гормональный дисбаланс.
Это также является фактором, провоцирующим начало атаки вируса.
Если во время беременности появились разрастания на половых органах, то женщину начинает мучить вопрос можно ли удалять и нужно ли удалять кондиломы?
Решать эту проблему следует совместно с гинекологом. Если новообразования небольшого размера, находятся в районе ануса, на вульве и не доставляют пациентке беспокойства, то лучше отложить лечение до окончания беременности.
Если разрастания обнаружены на слизистой влагалища, малых половых губ, тем более на шейке матки, то удаление вегетаций проводят в обязательном порядке, не дожидаясь родов.
Это позволяет решить 2 проблемы:
- убрать папилломы, тем самым снижая вероятность инфицирования ребенка во время прохождения родовых путей;
- при локации кондиломы на шейке матки выяснить злокачественность новообразования, определить вид ВПЧ и решать вопрос о выборе метода родоразрешения – самостоятельно или при помощи кесарева сечения. Если обнаружен высокоонкогенный штамм, то женщине предлагают оперативное родоразрешение. Это позволит снизить нагрузку на шейку матки.
Медикаментозное лечение ВПЧ противовирусными препаратами и удаление кондилом рекомендуется проводить после 33 недели гестационного периода. На этом сроке все системы плода уже сформированы, риск появления каких-либо нарушений минимален. Если обнаружено злокачественное образование, то разрешено делать все необходимые манипуляции на более ранних сроках.
- Радиодеструкция – удаление новообразований при помощи радиоволны. Процедура безболезненна, вероятность развития кровотечения и риск инфицирования отсутствует.
- Лазерная деструкция – методика аналогична, но в качестве скальпеля выступает лазерный луч. Манипуляция относится к малоинвазивным вмешательствам, заживление проходит в течение месяца.
- Криодеструкция – во время беременности этим методом разрешается удалять только новообразования на вульве. Если кондилома располагается во влагалище или на шейке матки, то этот способ не используют.
- Скальпель – классическая хирургия разрешена, только если несколько новообразований слились в одно обширное. Методика инвазивна, существует риск развития кровотечения и инфицирования раневой поверхности.
Если кондилома появилась после родов, то лечение проводится любым удобным методом на общих основаниях.
Врачи часто сталкиваются с тем, что им приходится лечить последствия самолечения, применения методов народной медицины. Травники и народные целители предлагают ряд действенных способов избавиться от кондилом на попе, гениталиях.
Какие манипуляции не стоит проводить во время беременности:
- Прижигание агрессивными веществами – ферезолом, солкодермом. Из-за особенностей телосложения женщины в период беременности самостоятельно качественно и аккуратно обработать новообразования невозможно. Риск химических ожогов, атрофии слизистой оболочки крайне велик. Запрещено использовать такие средства для обработки внутренней поверхности влагалища.
- Сок чистотела и препараты на его основе.
Чистотел – это ядовитое растение. Причем токсичны все части, включая цветы, корни, стебли, листья. Во время беременности опасно даже вдыхать испарения этого растения.
- Дегтярное мыло – вещь безопасная, но и бесполезная. Любое мыло имеет щелочную среду, слизистые оболочки репродуктивных органов – кислую. Использование мыла, вряд ли избавит от кондилом, но нарушит естественную микрофлору гениталий наверняка. В условиях сниженного иммунитета во время беременности риск развития воспалительных заболеваний половой сферы возрастает.
Если появились кондиломы у беременной, даже если результаты ПЦР-анализа свидетельствуют о наличии высокоонкогенного штамма, то показаний для аборта не существует. Риск внутриутробного заражения ребенка отсутствует.
Способ родоразрешения выбирает женщина совместно с гинекологом:
- при появлении остроконечных кондилом на коже в районе заднего прохода и на внешних половых органах, то рекомендованы естественные роды;
- при локации новообразования во влагалище или шейке матки, при наличии высокоонкогенных кондилом врач порекомендует оперативное родоразрешение.
Лучшая профилактика кондиломатоза – это сделать вакцинацию специализированными препаратами в возрасте до 13 лет.
Важный критерий! Девочка не должна жить половой жизнью! Прививка от ВПЧ не входит в перечень обязательных, поэтому о безопасности дочери должны позаботиться родители.
Взрослым же женщинам и мужчинам рекомендуется соблюдать половую гигиену и избирательность. Других профилактических мероприятий не существует.
- Можно ли забеременеть при наличии вируса? Папилломы на гениталиях не является противозачаточным средством. Если в анамнезе ВПЧ высокоонкогенного типы, то планируя беременность, следует обследоваться и обсудить все риски с гинекологом.
- Во время беременности не нужно делать сомнительные манипуляции на интимных местах самостоятельно и без назначения врача.
- Появление кондилом не является признаком измены любимого мужчины. Он мог быть инфицирован задолго до встречи с вами.
Некоторые типы бородавок, которые образуются на коже рук или подошвах ног, вызываются вирусом папилломы человека (ВПЧ), но являются сравнительно безопасными.
Совсем другое дело – остроконечные кондиломы, которые также вызываются данным вирусом, но являются чрезвычайно заразными и передаются половым путем.
- Обычно первые признаки заражения появляются в течение 3 месяцев после контакта с зараженным человеком. Но в большинстве случаев зараженный ВПЧ не подозревает о своем заболевании.
- У женщин кондиломы возникают на внешней и внутренней стороне влагалища, на входе в шейку матки, вокруг ануса. Иногда они могут возникать во рту или в горле человека. Обычно остроконечные кондиломы соединяются в кластеры, чаще всего они небольшого размера, но бывают и довольно значительные.
- В большинстве случаев кондиломы не влияют на течение беременности и не воздействуют критически на плод. Но врач-гинеколог обязательно будет следить за данным образованием и в случае необходимости назначит лечение. Нужно обязательно сообщить своему врачу, что у вас имеется данная проблема, чтобы избежать риска передачи новорожденному во время родов папилломовирусной инфекции.
Очень важно на этапе планирования беременности сдать кровь на вирус папилломы человека, чтобы избежать проблем уже во время ожидания малыша. Но многие женщины игнорируют данный совет, потом узнают о данной проблеме уже при постановке на учет в ЖК по беременности и возникает куча вопросов.
Ученые не знают точной причины увеличения генитальных бородавок при беременности. Предположительно: гормоны, окружающая среда и иммунный фактор играют довольно большую роль в данном процессе.
Врач или другой медицинский работник, как правило, диагностирует остроконечные кондиломы, когда видит их на осмотре. Беременных при этом обязательно проверяют на ВПЧ шейки матки.
Гинеколог может провести процедуру диагностики при помощи уксусной кислоты, которая наносится на предположительно пораженную поверхность. Если поражения тканей имеются, то они будут окрашены в более светлый цвет. Особенно это заметно врачу во время кольпоскопии, когда он может при помощи увеличительного прибора более тщательно рассмотреть влагалище и шейку матки.
Мазок Папаниколау (цитологический мазок, ПАП-тест) также может указывать на присутствие инфекции в шейке матки.
Как мы уже говорили выше, кондиломы при беременности обычно не лечатся. Гинеколог будет следить за их развитием, но вряд ли назначит лечение. В 90% случаев данный вид бородавчатого разрастания проходит самостоятельно после родов.
Но в редких случаях лечение может понадобиться. Тогда будут использованы следующие методы:
- Жидкий раствор азота для их заморозки.
- Кислотный раствор, который сжигает бородавку.
- Электрохирургия.
- Лазерная процедура.
- Хирургия.
- Может использоваться интерферон, который вводится непосредственно в кондиломы, которые вернулись после лечения традиционными методами.
ВАЖНО! Имиквимод и Подофиллин являются запрещенными средствами во время беременности. Большинство дерматологов склоняются к лечению Трихлоруксусной кислотой или Дихлоруксусной кислотой, как лучшими химическими веществами для удаления кондилом любого типа при беременности. Но лечиться нужно обязательно под контролем врача.
В некоторых случаях они могут создавать проблемы для будущей мамы.
- Например, увеличиваться в размерах или начинать кровоточить. Иногда большое по размеру образование может мешать элементарным процессам мочеиспускания.
- Бородавчатое разрастание во влагалище делает его менее эластичным, что приводит к разрывам во время родов. Иногда они даже блокируют родовые пути и приходится делать экстренное кесарево сечение.
- Кондиломы вызываются вирусом папилломы человека (ВПЧ). Женщина, которая имеет их при беременности, во время родов с большой долей вероятности передаст вирус ребенку. К счастью, дети довольно благополучно справляются с данной инфекцией.
- В редких случаях у новорожденного, который заразился ВПЧ, может возникнуть кондилома в горле (папилломатоза гортани), а это уже опасное для его жизни состояние. При малейшем подозрении такое новообразование нужно удалить, чтобы избежать обструкции дыхательных путей. Ребенку проведут щадящую лазерную операцию. Нужно помнить, что эти бородавки могут возникать не только сразу после родов, а еще до 5-летнего возраста ребенка. Поэтому будьте готовы и контролируйте состояние своих детей.
- Никакой связи между преждевременными родами, выкидышами, другими осложнениями беременности и кондиломами не выявлено.
- Некоторые типы ВПЧ могут вызвать рак шейки матки. Это касается плоских кондилом. Другие связаны с раком вульвы или анального отверстия. Большинство инфекций ВПЧ не прогрессируют в злокачественную опухоль. Но если женщина имеет какие-то осложнения, то ПАП-тест обязательно их обнаружит.
В данном случае взвешивается риск передачи инфекции и риск осложнений при операции. Как правило, не осложненные случаи не требуют кесарево, и женщина рожает естественным путем.
источник








