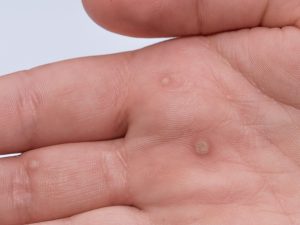
Чтобы полностью избавиться от папилломы и предотвратить неприятные последствия, одной процедуры удаления мало. Необходимо обеспечить правильный уход за раной.
Лечение после удаления папиллом не менее важно, чем сама процедура деструкции. Также необходимо тщательно ухаживать за поврежденной дермой, чтобы предотвратить возможные осложнения. Об этом можно узнать у врача после процедуры или на повторном осмотре.
Существуют нюансы, которые важно учитывать в процессе реабилитации.
Бородавки представляют собой главный симптом вируса папилломы человека. Они возникают в период снижения работы иммунной системы. Внешне бородавка напоминает родинку. Она имеет телесный или коричневый оттенок.
Корни нароста уходят глубоко в подкожные слои. Чтобы избавиться от образования, его выжигают или используют механические методы удаления.
После удаления на коже остается рана. Обеспечив должный уход, можно снизить вероятность образования шрама после процедуры и ускорить процесс заживления. После удаления папилломы пациенту дается перечень рекомендаций, предусматривающих определенные ограничения.
К ним относят следующее:
- Корочку, образовавшуюся на месте раны, ни в коем случае нельзя сдирать.
- На поврежденное место запрещено наносить любые косметические средства.
- Рекомендуется защищать рану от прямого воздействия солнечных лучей.
- Скорейшему заживлению способствует воздух. Повязку желательно снять на следующий день после процедуры удаления.
- Необходимо ограничить прямой контакт с другими людьми.
- Следует избегать попадания воды на рану в течение нескольких дней.
После врачебного вмешательства на место локализации бородавки накладывают повязку. В первые часы после удаления образования, врач не рекомендует её снимать. В открытую рану может попасть инфекция. Также возможно, появление незначительного количества крови.
Через несколько дней полностью формируется корочка. Она служит защитным барьером. По мере её затягивания, происходит процесс заживления раны. При отсутствии корочки, она находится в более уязвимом состоянии.
Область кожи вокруг неё требует щепетильного внимания и ухода. Рекомендуется протирать эту область дезинфицирующим раствором и наблюдать.
Процесс заживления индивидуален. Иногда его продолжительность достигает двух недель Но уже спустя 7 дней после процедуры чувствуются значительные улучшения. Исчезает болезненность и дискомфорт.
Процесс затягивания раны характеризуется появлением зуда. Расчесывать место, где ранее была бородавка, категорически запрещено.
При выборе врача важно ориентироваться на его квалификацию и отзывы реальных людей. При некачественном проведении операции, корни папилломы могут остаться глубоко под кожей. Это приведет к рецидиву. Бородавка появится снова, на том же месте.
После удаления нароста следует позаботиться о предотвращении воспалительного или инфекционного процесса, который характеризуется тем, что появляется покраснение, рана мокнет и может опухнуть. В первые 7-10 дней после посещения кабинета врача на область повреждения накладывается мазь, в составе которой присутствует антибиотик.
Она назначается в индивидуальном порядке. Чаще всего выписывают такие препараты, как: Виферон, Инфагель, Панавир, Оксолиновая мазь, Ацикловир и т.д.
Для дезинфекции используется раствор марганцовки, хлоргексидина или настойки календулы.
Несколько раз в день раствором нужно обработать область вокруг раны.
Параллельно с использованием антибиотиков, можно прибегнуть к помощи витаминной терапии.
Это поможет укрепить иммунную систему. В качестве профилактики назначают Деринат, настойку эхиноцеи или настой женьшеня.
Перед проведением удаления бородавки, нужно ознакомиться с рядом противопоказаний. При их наличии выбирается другой способ избавления от проблемы.
К главным противопоказаниям относят:
- Онкологические заболевания.
- Нарушение свертываемости крови.
- Беременность и грудное вскармливание.
- Острые или хронические инфекционные заболевания.
- Сахарный диабет.
Любое хирургическое вмешательство может обернуться неприятными последствиями. Удаление бородавки не является исключением. При сниженной работе иммунной системы организма процесс регенерации раны может растянуться.
В результате неправильного ухода формируется грубый рубец, избавиться от которого очень сложно.
К факторам, влияющим на быстроту заживления, относят возраст пациента и локальное расположение раны. Чаще всего бородавки образуются на ступнях ног или пальцев рук. В случае возникновения подошвенной папилломы на длительность регенерации влияет ходьба и физические упражнения.
Считается, что в пожилом возрасте все регенеративные процессы замедляются. Люди преклонного возраста медленнее восстанавливаются после удаления нароста.
Предотвратить любое заболевание гораздо проще, чем избавиться от него в дальнейшем. Для этого достаточно принимать профилактические меры.
Они основаны на следующих рекомендациях:
- При посещении бассейна, бани или другого места большого скопления людей следует брать с собой сменную обувь.
- При повреждении кожи рекомендуется использовать медицинский пластырь. Он служит препятствием к проникновению вируса через рану.
- Следует избегать контакта с переносчиками вируса папилломы человека.
- Занятия спортом, правильное питание и отсутствие вредных привычек благотворно влияют на иммунитет, снижая вероятность заражения.
- Необходимо регулярно соблюдать гигиену, особенно в периоды повышенной потливости.
- Для поддержания работы иммунной системы следует периодически принимать лекарственные настойки и комплексы витаминов.
Полностью обезопасить себя от заражения вирусом практически невозможно. У переносчика заболевания далеко не всегда появляются бородавки на теле. Но это не исключает возможность заражения бытовым путем. Главное оружие в борьбе с вирусом – крепкая иммунная система.
Уход за кожей после удаления бородавки отнимает небольшое количество времени, но приносит много пользы. Выполнение рекомендаций врача – прямой путь к скорейшему избавлению от неприятной болезни.
источник
Избавиться от нароста на коже, именуемого специалистами невусом, а попросту бородавкой, легко. Особенно при помощи современных возможностей эстетической медицины. Пациента может смутить лишь рана после удаления бородавки лазером . Не всегда понятно, как ускорить ее заживление и не допустить появления новых проблем.
После удаления бородавки лазером нужна ежедневная обработка раны антисептиками (йод, раствор марганцовки, Фукорцин), а затем проводится лечение мазями с ранозаживляющим эффектом (Контрактубекс, Актовегин, Пантенол).
При открытой ране необходимо для лечения использовать подсушивающие средства, для этого 2-3 раза в день смазывают поверхность одним из препаратов:
- йодом,
- зеленкой,
- крепким раствором марганцовки,
- Фукорцином,
- Хлоргексидином,
- Мирамистином.
Подсушивающие средства создают на поверхности корочки, под которыми образуется новый кожный покров.
С первых дней рекомендуется прием витаминных препаратов и настоек с иммуномодулирующим эффектом (например, лимонник, эхинацея). Их назначает врач для того, чтобы укрепить иммунитет и ускорить заживление. Они помогут также избежать рецидива болезни. После того, как плотные корки самостоятельно отпадут, на рану наносят мази, гели, которые обладают восстанавливающим действием:
- Актовегин,
- Солкосерил,
- Алантан,
- Пантенол,
- Вульнузан,
- Бепантен,
- Метилурацил,
- Левомеколь,
- Куриозин.
Для обработки ступни после прижигания бородавки применяют антисептические средства: используют стерильный бинт или салфетки, смачивают их в растворе Хлоргексидина или перекиси водорода и аккуратно протирают ступни. Нужно избегать трения раны. На ее поверхность ватной палочкой наносится йод или фурацилиновый раствор, Фукорцин. После этого обязательно нужно выждать время до полного высыхания.
Если пациент находится дома, то следует стараться как можно чаще обеспечивать свободный доступ воздуха к месту коагуляции, так заживление пройдет быстрее. Когда планируется выход на улицу, то на рану накладывается стерильная салфетка и фиксируется лейкопластырем. Затем надевают носки из натуральных материалов.
После отторжения струпа ногу можно мыть теплой водой с применением детского мыла. Рану промокают салфеткой или ватным диском и наносят ранозаживляющую мазь с антибактериальным эффектом:
Важно, чтобы до полного заживления не было контакта с потенциальными источниками инфекции – пляж, бассейн, спортивный зал, баня. Обувь должна быть закрытой, но вентилируемой, в зимнее время обязательно в помещении использовать сменную.
Рекомендуется после лазерного прижигания обработать обувь антисептиками, для этого вначале ее хорошо моют и высушивают электросушилками, затем внутреннюю поверхность тщательно протирают одним из растворов:
- Мирамистин,
- Хлоргексидин,
- Перекись водорода,
- Формидрон.
Обработка обуви антисептиком
Это важно, так как вирус, вызывающий бородавки, может хорошо сохраняться во внешней среде.
Реабилитация после лазерной процедуры направлена на восстановление целостности кожи. Для этого необходимо:
- Предохранение от механического повреждения. Особенно это важно после удаления подошвенной бородавки лазером , здесь кожу легко травмировать, сорвав раньше времени струп. Чтобы этого не произошло, следует носить удобную обувь. А лучше обеспечить себе возможность 3 — 5 дней побыть дома и ходить босиком. Воздушные ванны способствуют заживлению.
- Предохранение от воды. Минимум 3 дня ранку нельзя мочить. А лучше избегать попадания на нее жидкости до отпадения корки. Мыться можно в душе теплой водой, не тереть участок, где была бородавка, мочалкой.
- Использование наружных средств. Обязательно нужно обеззаразить ранку антисептиком. Это может быть 0,5% раствор хлоргексидина, марганцовка или настой календулы. Назначают также противовоспалительные кремы и гели.
- Когда отвалится корка, и обнаружится обновленный участок, его можно мазать «Контрактубексом» во избежание образования выраженного рубца. Уточнить после удаления бородавки лазером, чем обрабатывать кожу, следует у врача.
- Предохранение от внешнего воздействия. Нельзя минимум месяц ходить в баню, принимать горячую ванну, загорать, плавать в бассейне или открытом водоеме. Все это чревато занесением инфекции, появлением гипертрофического или келоидного рубца, нарушением пигментации кожи. Пользоваться декоративной косметикой запрещено по меньшей мере до отпадения корки.
- Еще месяц нельзя воздействовать на область зажившей раны агрессивными ухаживающими средствами.
Один из часто задаваемых вопросов про удаление бородавок лазером — сколько заживает повреждение. В норме корка отваливается через 5 — 10 дней. Это зависит от обширности раны, способности кожи к регенерации, возраста пациента.
После удаления лазером маленькой бородавки рана обычно заживает за 5-7 дней. Если диаметр образования от 1 см, то процесс растягивается на 3-4 недели. Более длительный срок возможен при:
- несоблюдении правил обработки подсушивающими средствами;
- частом намокании;
- трение одеждой, травмировании;
- заболеваниях – низкий иммунитет, сахарный диабет, нарушения кровообращения;
- вредных привычках – курение, злоупотребление алкоголем;
- неправильном питании – нехватка белка (мясо, рыба, творог, сыр), витаминов (шиповник, черная смородина, свежая зелень).
Иногда видимых проблем с кожей, подвергшейся лазерному воздействию, нет, но регенерация идет слишком долго. Это уже фактор риска возникновения и других осложнений. Что может способствовать продлению процесса:
- Имеющиеся у пациента заболевания. Это сахарный диабет, пониженная свертываемость крови, дисбаланс гормонов. Если палец после удаления бородавки лазером долго выглядит распухшим, болит, не заживает, имеет смысл обследоваться. Хотя лучше это сделать еще до процедуры.
- Угнетенный иммунитет. Даже если пациент не имеет патологий, являющихся противопоказаниями к воздействию лазера, организм может не справляться с восстановлением небольшого участка кожи. Нужна помощь в виде приема витаминов, иммуномодуляторов. Но это следует обсудить с врачом.
- Несоблюдение условий реабилитации. Не все понимают, что даже пустяковая ранка нуждается в особом уходе.
- Вредные привычки. Курение и алкоголь мешают нормальному кровообращению, нарушают выработку фибробластов. Это приводит к замедлению процессов развития эпителия, образования грануляционной ткани и соединительной. Отказаться от привычек следует еще за несколько дней до процедуры и придерживаться здорового образа жизни хотя бы неделю потом.
Смотрите в этом видео о причинах долго незаживающих ран:
Мочить ногу после удаления бородавки можно после отпадения сухих корочек. В первые 3 дня рекомендуется только протирать влажными салфетками и полностью избегать попадания воды. Важно, чтобы обувь была вентилируемой, а носки из хлопчатобумажных или шерстяных нитей. Повышенная потливость стоп нередко становится причиной долгого затягивания раны и воспаления.
Через неделю при хорошем заживлении и отторжении корочек разрешается мыть ногу, но нельзя тереть полотенцем место прижигания. Лучше не использовать косметические средства, кроме обычного детского мыла.
Исчезновение бородавки под воздействием лазерного луча происходит за короткое время. Но все же этот процесс поэтапный, так как представляет собой поочередное выжигание слоев живой ткани. После завершения манипуляции кожа остается поврежденной. Это проявляется образованием на ней струпа, то есть сухой корки. Поверхность после этого должна восстановиться.
В самом процессе обработки новообразования лазером не исключены ошибки, например, слишком длительное или глубокое воздействие. Невыполнение правил реабилитации тоже может нанести дополнительные травмы коже. А еще существуют индивидуальные особенности организма, способные повлиять на результат. И предвидеть реакцию живой ткани удается не всегда. Любой из этих факторов может привести к тому, что удаление бородавки лазером последствия вызовет негативные:
- Нагноение раны. Проявляется тем, что кожа вокруг струпа краснеет, опухает, болит. Если корка отслаивается, из-под нее вытекает гнойное содержимое.
- Формирование грубого рубца. Нормальное восстановление кожи происходит благодаря образованию клеток эпителия, грануляционной ткани, затем соединительной. Но если синтез веществ нарушается, возникает их дефицит или избыток. Проблемы могут появиться из-за воспалительного процесса, или виной становятся особенности организма. В результате вместо гладкой кожи формируется выступающий над ее поверхностью рубец или вмятина.
- Повреждение окружающих тканей. На них сразу после процедуры возникает краснота, повышается локальная температура, образуются водянистые пузыри, а сам участок выглядит отечным. Это все признаки ожога, означающие избыточное воздействие излучения во время манипуляции.
- Нарушение пигментации. На участке, подвергшемся лазерному воздействию, может образоваться темное или белое пятно. Так бывает при неверной настройке аппарата или игнорировании условия ухода. Но не стоит переживать по поводу того, что после отпадения корки остается краснота. В норме пятно вскоре побледнеет.
- Долгое заживление. Осложнение таит в себе опасность возникновения нагноения, формирования рубца или гиперпигментации.
Последствиями удаления подошвенной бородавки лазером бывает боль, отек (опухает палец), ожог, шрам. В реабилитационном периоде можно столкнуться и с осложнениями – рана плохо заживает, сочится, кровит. Часть из них является реакцией организма, возможно и присоединение инфекции, что часто объясняется нарушениями ухода за раневой поверхностью.
Если бородавка находилась на пальце, то после лазерной терапии он может опухнуть. Такая реакция вызвана термическим воздействием на ткани и бывает не более 2-3 дней. Более серьезная ситуация возникает, если отечность не спадает, а кожа становится горячей на ощупь. Нередко так проявляется инфекционный процесс.
Рекомендуется сразу же обратиться к хирургу, особенно если отек пальца сопровождается:
- сильной болью;
- пульсированием (дергает палец);
- повышением местной или общей температуры.
До и после удаления бородавки лазером (рана заживает без осложнений)
Могут понадобиться прием антибиотиков и хирургическая обработка раны.
Если рана не заживает, то причиной этого бывает ослабление организма, а также микробное заражение. Препараты для активизации восстановления тканей назначает врач. Он может рекомендовать:
- иммуномодуляторы – Метилурацил, Апилак;
- витамины – А, Е и аскорбиновая кислота, фолиевая, группа В;
- микроэлементы – кремний, цинк;
- активаторы обменных процессов – Актовегин, Солкосерил;
- ферменты – Вобэнзим, Флогэнзим;
- биостимуляторы – сок алоэ, каланхоэ, мумие.
Часть из них может наноситься на рану (мази с метилурацилом, апилаком, Солкосерил), но большинство применяют внутрь в виде таблеток или вводят в инъекциях. Активное ранозаживляющее действие проявляют также следующие наружные средства:
Если причиной стало нагноение, то необходимо:
- применение антибиотиков;
- вскрытие очага для оттока гноя;
- использование антисептиков (Декаметоксин, Диоксидин);
- введение ферментов (Трипсин, Химотрипсин);
- нанесение антибактериальных мазей (Банеоцин, Бондерм).
Возникновение ожога чаще бывает при особо чувствительной коже. Он проявляется покраснением, болезненностью, отеком. Возможно и образование пузырьков, заполненных жидкостью. В таком случае рекомендуется участок воспаленной кожи смазывать Аргосульфаном, а рану обрабатывать Мирамистином или Диоксидином. Если пренебречь уходом, то состояние кожных покровов может ухудшиться, покраснение распространяется, а процесс заживления затягивается.
Образование шрама после удаления бородавки возможно при индивидуальной реакции на повреждение. У пациентов со склонностью к усиленному разрастанию соединительной ткани возникают гипертрофические и келоидные рубцы. В первом случае они характеризуются утолщением в области прижигания, а во втором распространяются за пределы раны. Для предотвращения необходимо использовать такие средства:
Их назначают при локализации удаленной бородавки преимущественно на открытых частях тела – лицо, зона декольте, руки. Применяют после того, как отпадут корочки. Втирают в новообразованную кожу легкими массирующими движениями 2-3 раза в день.
Если рубец не удалось предотвратить, то существуют методы для избавления от такого косметического дефекта:
- обработка жидким азотом;
- лазерная шлифовка;
- введение препаратов ультразвуком (фонофорез);
- инъекции гормонов и гиалуроновой кислоты.
Смотрите в этом видео о последствиях удаления бородавок лазером:
Так как вирус папилломы, вызывающий бородавки, находится в организме и проявляет себя при ослаблении иммунитета, то очень часто возможен рецидив бородавки после удаления лазером. Она может возникать на том же самом месте или неподалеку. Риск ее образования не зависит от метода лечения, правильности прижигания. Для профилактики повторного образования рекомендуют:
- противовирусные средства – Гроприносин, Протефлазид;
- иммуномодуляторы – Иммуномакс, Циклоферон;
- местные препараты для уничтожения вируса – Кераворт, Панавир.
При удалении крупных бородавок раны заживают достаточно долго, сочатся, кровят, из них выделяется жидкость. При локализации на стопе это усиливается травмированием при ходьбе, влажностью в обуви, трением. Корочки могут отойти раньше положенного срока, а кожа под ними обладает высокой ранимостью.
В таких случаях нужно применение препаратов, которые будут подсушивать и ускорять эпителизацию – образование нового поверхностного слоя. К ним относятся:
- Актовегин гель,
- Солкосерил гель,
- Пантексол,
- присыпка Банеоцин.
Если в месте прижигания лазером пошел гной из раны, то это опасно, так как нагноение может распространиться на соседние ткани, а в условиях низкой иммунной защиты возможны серьезные осреднения – абсцесс, флегмона, сепсис. Для лечения назначается антибиотикотерапия, но только после того, как обеспечен достаточный отток гноя. Поэтому следует немедленно обратиться к хирургу для осмотра раны.
Болеть место лазерного лечения бородавки может от 3-5 дней до 2 недель. Это зависит от индивидуальной чувствительности, локализации, размера кожного образования. Для уменьшения болевых ощущений врач может назначить Парацетамол, Нимесил. Если боль не уменьшается, а состояние окружающей кожи ухудшилось – есть выраженный отек, краснота, повысилась температура тела, то это признаки инфекции. Следует посетить в обязательном порядке хирурга для осмотра.
После такой несложной манипуляции, как удаление бородавок лазером, заживление в большинстве случаев идет быстро. Стоит лишь приложить незначительные усилия к восстановлению. Тогда и результатом будет гладкая кожа с ровным оттенком и без малейших следов вмешательства.
Смотрите в этом видео о том, что происходит после удаления бородавок:
источник
Некоторые дерматологические заболевания не оказывают существенного влияние на самочувствие, не вызывают болезненных или раздражающих реакций. Их последствия не выходят за пределы эстетических категорий и характеризуются как некрасивые, непривлекательные, портящие внешний вид. Бородавчатые образования на коже относятся именно к таким дерматологическим болезням. Плоские бородавки – одна из сотни их разновидностей, которую можно отнести к наименее проблематичным формам.
- Причины возникновения
- Симптомы и проявление
- Основные места локализации
- Методы избавления
- Медикаментозное лечение
- Народные рецепты
- Современные методы воздействия
- Профилактика и прогноз
В теории плоские бородавки возникают у детей и подростков: наиболее критичным возрастом является период 12-16 лет. Было установлено, что до 20% школьников имеют это заболевание. Появление плоских бородавок связано с некоторыми разновидностями вируса папилломы человека.
Для лечения папиллом наши читатели успешно используют Папилайт. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
По причине своей вирусной природы бородавки передаются при кожном контакте. Степень инфекционной заразности – невысокая. Практически не передаются через предметы общего пользования.
На практике плоские бородавки могут поражать людей любых возрастов. Несмотря на то, что вирус папилломы является причиной появления бородавок, динамика и характер распространения свидетельствует о наличии дополнительных причин. В близкообщающейся группе школьников 80% проявляют резистентность к вирусу. С другой стороны, имеются данные о том, что 10% популяции людей страдают от плоских бородавок. При этом количество болеющих остается относительно стабильным.
В качестве вероятного предположения были выделены следующие факторы, которые могут вызвать активную фазу появления плоских бородавок:
- Снижение общего иммунитета, в том числе из-за пассивного образа жизни, вирусных инфекций (включая ВИЧ) и химиотерапии.
- Снижение местного (кожного) иммунитета.
- Повышенная потливость.
- Гиперактивность кожных сальных желез (с этим связан пик распространения заболевания в юношеской группе).
- Пренебрежение гигиеническими процедурами.
- Повреждения кожного покрова (например, в результате бритья).
Таким образом, вирус папилломы охотно размножается на теплых влажных не очень чистых поврежденных кожных покровах с возможно сниженным иммунитетом, с большой вероятностью приводя к появлению плоских бородавок.
О причинах возникновения подошвенных бородавок предлагаем к прочтению отдельную статью.
Что делать при отеке Квинке? Узнайте ответ по этому адресу.
Развитие бородавок происходит постепенно. Видимые симптомы могут проявиться спустя несколько месяцев после инфицирования папилломовирусом при одновременном присутствии предрасполагающих факторов.
Могут быть достаточно крупными – до 5 мм в диаметре. В основном тоне повторяют цвет кожи, но могут отклоняться в сторону розового или белого. Над кожей немного приподняты, имеют плоскую гладкую ровную поверхность.
Крайне редко плоская бородавка может присутствовать в единственном экземпляре. Вирусная природа бородавок приводит к их многочисленному распространению по коже. Наличие повреждений кожных покровов играет в процессе реинфекции основную роль. В соответствии с видимыми проявлениями заболевание может быть классифицировано на стадии:
- Легкая – одна или несколько безболезненных бородавок.
- Средняя – от 10 до 100 поражений безболезненной природы.
- Тяжелая – более 100 поражений, которые могут вызывать болезненные ощущения, находясь в местах, на которые приходится избыточное давление: трение об одежду, обувь, пережим лямкой сумки или рюкзака и т.д.
В основном плоские бородавки безболезненны за исключением случаев механического давления или повреждений.
Типично локализуются на коже головы, лица, шеи и рук (кроме ладоней). В силу того, что вторичное инфицирование происходит по причине микроран на коже, образование новых бородавок непосредственно связано с бритьем различных частей тела, включая ноги, область подмышек и т.д.
Говоря о лечении плоских бородавок на лице, следует иметь в виду, что применяемые препараты и процедуры, помимо непосредственно лечебных, имеют отрицательные стороны воздействия. Вероятность того, что визуальные симптомы заболевания исчезнут сами по себе, существенна. Естественный процесс может занять период от нескольких месяцев до пары лет.
Однозначным показанием к лечению служит внезапное и быстрое увеличение количества поражений на коже, а также специфичная локализация бородавок, накладывающая ограничения на выполнение человеком движений и функций.
- «Салициловая кислота» – спиртовой дезинфицирующий препарат первой линии при вирусных бородавках. Используется в виде раствора для протирания пораженных участков. Требует длительного применения (3-4 месяца) и обязательно сопровождает терапию другими препаратами.
- «Изопринозин» – рецептурное иммуностимулирующее средство – эффективен в отношении ряда вирусов, в том числе, папилломы. Стандартная дозировка для взрослого человека – 6 таблеток в сутки в течение 4-х недель. Препарат оказывает влияние на печень: требует периодического контроля состава крови. Изопринозин предполагает монотерапию.
- Препараты на основе интерферона – «Виферон», «Генферон» и другие – повышающие иммунную реакцию противовирусные средства. Существует широкий спектр форм выпуска данных медикаментов. Они хорошо переносятся и практически не имеют побочных эффектов. Длительность приема определяется врачом индивидуально.
- «Панавир» – иммуномодулятор растительного происхождения может быть использован в составе комплексной терапии наружно в виде геля или ректально в виде свечей. Возможны побочные эффекты: покраснения кожи и аллергические реакции. Не используют более 10 дней подряд.
- Комплексные витамины.
Вы знаете как лечить витилиго у детей? Узнайте после перехода по ссылке.
Эффективные препараты для лечение демодекоза лица описаны в этой статье.
Если перейти сюда http://vseokozhe.com/bolezni/pigmentnye-pyatna/na-tele.html то можно ознакомиться с причинами появления пигментных пятен на теле.
Как избавиться от плоских бородавок? Классический способ бытового лечения — использование чистотела. Желтым соком этого растения смазывают пораженные участки 2-3 раза в день. В аптеках можно приобрести настои на основе чистотела, а также специальное косметическое средство «Суперчистотел», имеющее щелочной состав и предназначенное для косметического удаления кожных дефектов в домашних условиях.
Полынь – одно из растений, эффективно используемых в деревенской косметологии. 3-4 столовые ложки измельченных листьев полыни заливается горячей водой и настаивается в течение 1-2 часов. Настой обладает дезинфицирующим свойством. Применяется путем смазывания пораженных участков кожи.
Альтернативным вариантом может быть маска из полыни. Необходимое количество измельченных сухих листьев заливается небольшим количеством горячей воды, оставляется на 30 минут. Получившуюся кашицу слегка отжимают. Пораженные бородавками участки обеззараживают салициловой кислотой, после чего наносят маску и оставляют на 15-20 минут. Затем маску удаляют, кожу промывают водой.
Уксусная кислота зарекомендовала себя в народной медицине как дезинфицирующее средство. Смазывание бородавок уксусом приводит к их иссушению и исчезновению со временем. Уксусная кислота – агрессивная для кожи среда: ее применяют осторожно и не чаще одного раза в день.
Эфирные масла стали «модным» способом борьбы с дерматологическими проблемами, в том числе с плоскими бородавками. Существуют положительные отзывы об их эффективности при нанесении на пораженные бородавками области.
Современные технологии предлагают несколько вариантов радикальной борьбы с плоскими бородавками:
- Удаление лазером.
- Выжигание высокочастотным током (электрокоагуляция).
- Заморозка жидким азотом (криотерапия).
Все способы малотравматичны, не приводят к возникновению ран и не вызывают болевых ощущений. Механическое удаление может оставлять на коже небольшие шрамы или рубцы, которые исправляются лазерной шлифовкой.
Вопрос о том, каким из способов удаления бородавок воспользоваться решается в каждом конкретном случае отдельно. Несколько бородавок целесообразно удалять лазером. Для тяжелых форм заболевания наиболее эффективным будет криоспособ.
Прогноз по излечению плоских бородавок хороший. В этом свете основной проблемой остается рецидив заболевания и его профилактика.
- Доктора, а также прошедшие период рецидивов пациенты, настоятельно советуют изменить образ жизни: отказаться от вредных привычек и поменять систему питания. Вредные привычки имеют способность ухудшать иммунную функцию, а также изменять течение некоторых системных процессов в организме, которые могут носить критический характер и вести к возникновению нового инфекционного процесса. В свою очередь, употребляемые в пищу продукты и напитки могут усугублять и способствовать развитию дерматологических заболеваний. Можно дать универсальный совет: старайтесь упрощать как пищу, так и способ ее приготовления.
- Профилактика предполагает ежедневные протирания проблемных участков салициловой кислотой. Даже если бородавки визуально не обнаружены, это не значит, что их нет.
- Гигиенические процедуры должны предусматривать не только поверхностное очищение, но и периодическое удаление омертвевших частиц кожи при помощи абразивных косметических средств и пемзы.
- Банные принадлежности должны находиться в индивидуальном пользовании. Для предотвращения передачи вируса членам семьи особое внимание следует уделять дезинфекции ванн.
Плоские бородавки, появляющиеся в зрелом возрасте, представляют большую проблему, чем в юношеском, т.к. связаны не с временной перестройкой систем организма, а с закрепившимся патологическим процессом. Вирус папилломы является основной причиной.
Для того, чтобы бородавки проявились, требуется наличие совокупности факторов, основными из которых являются сниженный иммунитет и пренебрежение личной гигиеной.
Родинки (невусы) – это доброкачественные образования на коже, содержащие большое количество пигментных клеток (меланоцитов). Они различаются по форме, размеру, цвету, бывают врождёнными или появляются на протяжении жизни.
Есть потенциально опасные виды невусов, которые способны перерождаться в злокачественные новообразования. Пусковым фактором часто служит их повреждение, поэтому если родинка расположена в неудачном месте, где постоянно травмируется, от неё надо избавляться. Если родимые пятна на лице и видимых участках тела портят внешность, становятся причиной неуверенности в себе и проблем в общении, их тоже удаляют.
- Лазерная коагуляция – современная методика удаления родимых пятен с помощью лазерного луча, действующего локально. Подходит для небольших невусов на открытых участках тела и на лице. При лазерной коагуляции минимален риск осложнений и образования рубцов.
- Криодеструкция – разрушение невуса жидким азотом, гибель клеток происходит под действием низкой температуры. Используют для поверхностно расположенных родинок. На лице не применяют, так как глубину нет возможности регулировать глубину воздействия, и существует риск повреждения здоровых тканей.
- Электрокоагуляция – выжигание родинки электрически током. Бескровный метод, после заживления могут быть рубцы.
- Радиоволновой метод (аппарат Сургитрон) – современный метод, по эффективности не уступающий лазерному удалению, возможно послойное удаление поверхностного образования и вырезание более обширного участка с помощью вольфрамовой нити. Существенное преимущество – возможность взять материал на исследование.
- Хирургическое удаление – самый старый травматичный способ. Применяется при новообразованиях большого размера и когда есть сомнения в доброкачественности родинки. После иссечения материал отправляют на анализ в лабораторию. На рану накладывают косметические швы. Заживает она долго — не меньше 3 недель. После хирургического иссечения всегда остаётся шрам.
Родинки требуют к себе бережного отношения, поэтому, прежде чем от них избавиться, следует уяснить для себя все возможные последствия удаления родинок.
На последствия удаления родинки влияют:
- Особенности самого новообразования – чем глубже расположена родинка, и чем она крупнее, тем больше вероятность образования рубца.
- Способ удаления — каждый из них имеет свои показания, особенности, преимущества и недостатки. После лазерной коагуляции рубцы образуются редко, после хирургического иссечения – всегда. Доброкачественные родинки удаляют щадящими способами. При подозрении на злокачественные изменения метод выбора – хирургическая операция.
- Квалификация врача – специалист должен знать, как определить характер новообразования, исключить возможность злокачественного перерождения, владеть соответствующими диагностическими методиками, исходя из этого, выбрать оптимальный метод ликвидации родимого пятна, иметь опыт проведения подобных манипуляций.
- Врождённые особенности организма человека – есть категория людей, склонных к образованию рубцов.
- Соблюдение пациентом рекомендаций доктора по режиму в послеоперационный период уходу за раной.
Какие последствия после удаления родинки считают нормальными:
- Боль в первые сутки после проведённой процедуры – она может быть ноющей, дёргающей, иметь разную интенсивность. Иногда даже требуется приём обезболивающего препарата.
- Припухлость вокруг ранки – появляется через 6-8 часов и держится около суток.
- Повышение температуры тела до субфебрильных значений. Чем больше был объём вмешательства, тем эти явления выражены сильнее.
- Образование корочки на поверхности ранки – она предохраняет кожный дефект от инфицирования, под ней происходит заживление раны.
Осложнения после удаления родинки возникают при нарушении стерильности во время операции и неправильном уходе за ранкой в послеоперационном периоде:
- припухлость кожи вокруг послеоперационной раны, которая сохраняется более суток;
- сильные боли и зуд после удаления родинок;
- кровянистые выделения из раны;
- нагноение раны;
- лихорадка, которая держится более суток после процедуры.
В этом случае надо бежать к врачу во всю мочь и ни в коем случае не заниматься самолечением!
Какие же последствия могут быть после удаления родинок в отдалённом периоде? При небольшом поверхностно расположенном невусе и правильной технике выполнения процедуры следов не остаётся. Однако иногда возникает следующие последствия.
Это пятно белого цвета на месте удаления, возникает при ликвидации глубоко расположенных невусов. Как правило, этот дефект исчезает самостоятельно в течение полутора лет.
Пятно более тёмного цвета по сравнению с окружающей кожей на месте невуса. Возникает под действием ультрафиолетового излучения, при нахождении после операции на солнце без специальных защитных средств.
Он возникает при ликвидации глубоко расположенного новообразования, при низкой врождённой способности кожи пациента к восстановлению. Как правило, сглаживается самостоятельно через полгода.
Остаётся при иссечении крупного участка кожи хирургическим путём, после других способов удаления шрамы возникают редко. Есть категория пациентов, генетически предрасположенных к келоидозу — разрастанию соединительной ткани и образованию грубых рубцов. Как правило, шрамы со временем сглаживаются, иногда врач назначает препараты для их рассасывания.
Если патологические клетки уничтожены не до конца, они вновь начнут разрастаться, и родинки после удаления появляются вновь. Возможно покраснение вокруг места удаления. Такая ситуация требует консультации специалиста для определения дальнейшей тактики ведения пациента: повторная операция или наблюдение.
Если изначально неверно определить степень опасности новообразования, пропустить начальную стадию злокачественного заболевания и выбрать неподходящий способ удаления родинки, в коже останутся раковые клетки. Их количество будет увеличиваться, распространяться по организму, приводя к неблагоприятному исходу.
Для лечения папиллом наши читатели успешно используют Папилайт. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Меланома – опасное и агрессивное онкологическое заболевание. Поэтому удалять родимые пятна можно только в медицинских учреждениях: онкологическом диспансере или частном медицинском центре с хорошей репутацией.
Нельзя делать этого в салонах красоты, хотя иногда в них предлагают подобные услуги.
Профессиональная предоперационная диагностика — главное условие профилактики меланомы. Врач сначала беседует с пациентом, затем осматривает его: оценивает общее количество родимых пятен на теле, их размеры, контуры, консистенцию новообразования, цвет. Даже опытный специалист не всегда может без дополнительных методов с точностью определить степень опасности новообразования.
Дерматоскопия – осмотр невуса с помощью 10-40-кратного увеличения, что даёт возможность с высокой точностью рассмотреть изменения на поверхности родинки.
Если остаются сомнения в доброкачественности невуса, назначают более серьёзное обследование, включающее такие методы:
- эхография поражённого участка для определения глубины прорастания,
- рентгенография,
- локальная термометрия (злокачественные участки имеют более высокую температуру),
- индикация радиоактивными изотопами фосфора,
- пункционная биопсия.
Такое обследование необходимо для выбора оптимального метода удаления.
Чтобы избежать негативных последствий удаления родинок как в раннем, так и в позднем послеоперационном периоде необходимо после операции соблюдать рекомендации врача.
- Первую неделю после операции по рекомендации врача обрабатывать кожный дефект антисептическими средствами и накладывать повязку.
- Оберегать место удаления от внешних воздействий. Рекомендуют носить свободную одежду. Корочку нельзя мочить, чесать, сдирать, так как это может нарушить процесс регенерации ткани и привести к образованию рубца. Нельзя пользоваться декоративной косметикой.
- До заживления раны не посещать баню и сауну.
- После отпадения корочки появится участок светлой кожи. Пока цвет его не сравняется с цветом окружающей кожи, нельзя находиться на солнце без специальных солнцезащитных средств, посещать солярий. Это может впоследствии привести к избыточной пигментации.
Заживление дефекта кожи после удаления невуса длится от 2 до 4 недель. Продолжительность зависит от объёма вмешательства. Чем больше была площадь поражения, тем дольше процесс восстановления.
Удаление невусов – распространённая косметическая процедура. Чтобы уменьшить вероятность негативных последствий удаления родинки, надо ответственно подойти к выбору места проведения операции: найти отзывы о медицинском учреждении, поговорить со знакомыми. В послеоперационном периоде соблюдать рекомендации врача по обработке раны и режиму.
- Intoxic против паразитов
- Лучшее
- Вирус ВПЧ
- Виды папиллом
- Диагностика
- Лечение
- Лекарства
- Удаление
Родинки (невусы) – это доброкачественные образования на коже, содержащие большое количество пигментных клеток (меланоцитов). Они различаются по форме, размеру, цвету, бывают врождёнными или появляются на протяжении жизни.
Есть потенциально опасные виды невусов, которые способны перерождаться в злокачественные новообразования. Пусковым фактором часто служит их повреждение, поэтому если родинка расположена в неудачном месте, где постоянно травмируется, от неё надо избавляться. Если родимые пятна на лице и видимых участках тела портят внешность, становятся причиной неуверенности в себе и проблем в общении, их тоже удаляют.
- Лазерная коагуляция – современная методика удаления родимых пятен с помощью лазерного луча, действующего локально. Подходит для небольших невусов на открытых участках тела и на лице. При лазерной коагуляции минимален риск осложнений и образования рубцов.
- Криодеструкция – разрушение невуса жидким азотом, гибель клеток происходит под действием низкой температуры. Используют для поверхностно расположенных родинок. На лице не применяют, так как глубину нет возможности регулировать глубину воздействия, и существует риск повреждения здоровых тканей.
- Электрокоагуляция – выжигание родинки электрически током. Бескровный метод, после заживления могут быть рубцы.
- Радиоволновой метод (аппарат Сургитрон) – современный метод, по эффективности не уступающий лазерному удалению, возможно послойное удаление поверхностного образования и вырезание более обширного участка с помощью вольфрамовой нити. Существенное преимущество – возможность взять материал на исследование.
- Хирургическое удаление – самый старый травматичный способ. Применяется при новообразованиях большого размера и когда есть сомнения в доброкачественности родинки. После иссечения материал отправляют на анализ в лабораторию. На рану накладывают косметические швы. Заживает она долго — не меньше 3 недель. После хирургического иссечения всегда остаётся шрам.
Родинки требуют к себе бережного отношения, поэтому, прежде чем от них избавиться, следует уяснить для себя все возможные последствия удаления родинок.
На последствия удаления родинки влияют:
- Особенности самого новообразования – чем глубже расположена родинка, и чем она крупнее, тем больше вероятность образования рубца.
- Способ удаления — каждый из них имеет свои показания, особенности, преимущества и недостатки. После лазерной коагуляции рубцы образуются редко, после хирургического иссечения – всегда. Доброкачественные родинки удаляют щадящими способами. При подозрении на злокачественные изменения метод выбора – хирургическая операция.
- Квалификация врача – специалист должен знать, как определить характер новообразования, исключить возможность злокачественного перерождения, владеть соответствующими диагностическими методиками, исходя из этого, выбрать оптимальный метод ликвидации родимого пятна, иметь опыт проведения подобных манипуляций.
- Врождённые особенности организма человека – есть категория людей, склонных к образованию рубцов.
- Соблюдение пациентом рекомендаций доктора по режиму в послеоперационный период уходу за раной.
Какие последствия после удаления родинки считают нормальными:
- Боль в первые сутки после проведённой процедуры – она может быть ноющей, дёргающей, иметь разную интенсивность. Иногда даже требуется приём обезболивающего препарата.
- Припухлость вокруг ранки – появляется через 6-8 часов и держится около суток.
- Повышение температуры тела до субфебрильных значений. Чем больше был объём вмешательства, тем эти явления выражены сильнее.
- Образование корочки на поверхности ранки – она предохраняет кожный дефект от инфицирования, под ней происходит заживление раны.
Осложнения после удаления родинки возникают при нарушении стерильности во время операции и неправильном уходе за ранкой в послеоперационном периоде:
- припухлость кожи вокруг послеоперационной раны, которая сохраняется более суток;
- сильные боли и зуд после удаления родинок;
- кровянистые выделения из раны;
- нагноение раны;
- лихорадка, которая держится более суток после процедуры.
В этом случае надо бежать к врачу во всю мочь и ни в коем случае не заниматься самолечением!
Какие же последствия могут быть после удаления родинок в отдалённом периоде? При небольшом поверхностно расположенном невусе и правильной технике выполнения процедуры следов не остаётся. Однако иногда возникает следующие последствия.
Это пятно белого цвета на месте удаления, возникает при ликвидации глубоко расположенных невусов. Как правило, этот дефект исчезает самостоятельно в течение полутора лет.
Пятно более тёмного цвета по сравнению с окружающей кожей на месте невуса. Возникает под действием ультрафиолетового излучения, при нахождении после операции на солнце без специальных защитных средств.
Он возникает при ликвидации глубоко расположенного новообразования, при низкой врождённой способности кожи пациента к восстановлению. Как правило, сглаживается самостоятельно через полгода.
Остаётся при иссечении крупного участка кожи хирургическим путём, после других способов удаления шрамы возникают редко. Есть категория пациентов, генетически предрасположенных к келоидозу — разрастанию соединительной ткани и образованию грубых рубцов. Как правило, шрамы со временем сглаживаются, иногда врач назначает препараты для их рассасывания.
Если патологические клетки уничтожены не до конца, они вновь начнут разрастаться, и родинки после удаления появляются вновь. Возможно покраснение вокруг места удаления. Такая ситуация требует консультации специалиста для определения дальнейшей тактики ведения пациента: повторная операция или наблюдение.
Если изначально неверно определить степень опасности новообразования, пропустить начальную стадию злокачественного заболевания и выбрать неподходящий способ удаления родинки, в коже останутся раковые клетки. Их количество будет увеличиваться, распространяться по организму, приводя к неблагоприятному исходу.
Меланома – опасное и агрессивное онкологическое заболевание. Поэтому удалять родимые пятна можно только в медицинских учреждениях: онкологическом диспансере или частном медицинском центре с хорошей репутацией.
Нельзя делать этого в салонах красоты, хотя иногда в них предлагают подобные услуги.
Профессиональная предоперационная диагностика — главное условие профилактики меланомы. Врач сначала беседует с пациентом, затем осматривает его: оценивает общее количество родимых пятен на теле, их размеры, контуры, консистенцию новообразования, цвет. Даже опытный специалист не всегда может без дополнительных методов с точностью определить степень опасности новообразования.
Дерматоскопия – осмотр невуса с помощью 10-40-кратного увеличения, что даёт возможность с высокой точностью рассмотреть изменения на поверхности родинки.
Если остаются сомнения в доброкачественности невуса, назначают более серьёзное обследование, включающее такие методы:
- эхография поражённого участка для определения глубины прорастания,
- рентгенография,
- локальная термометрия (злокачественные участки имеют более высокую температуру),
- индикация радиоактивными изотопами фосфора,
- пункционная биопсия.
Такое обследование необходимо для выбора оптимального метода удаления.
Чтобы избежать негативных последствий удаления родинок как в раннем, так и в позднем послеоперационном периоде необходимо после операции соблюдать рекомендации врача.
- Первую неделю после операции по рекомендации врача обрабатывать кожный дефект антисептическими средствами и накладывать повязку.
- Оберегать место удаления от внешних воздействий. Рекомендуют носить свободную одежду. Корочку нельзя мочить, чесать, сдирать, так как это может нарушить процесс регенерации ткани и привести к образованию рубца. Нельзя пользоваться декоративной косметикой.
- До заживления раны не посещать баню и сауну.
- После отпадения корочки появится участок светлой кожи. Пока цвет его не сравняется с цветом окружающей кожи, нельзя находиться на солнце без специальных солнцезащитных средств, посещать солярий. Это может впоследствии привести к избыточной пигментации.
Заживление дефекта кожи после удаления невуса длится от 2 до 4 недель. Продолжительность зависит от объёма вмешательства. Чем больше была площадь поражения, тем дольше процесс восстановления.
Удаление невусов – распространённая косметическая процедура. Чтобы уменьшить вероятность негативных последствий удаления родинки, надо ответственно подойти к выбору места проведения операции: найти отзывы о медицинском учреждении, поговорить со знакомыми. В послеоперационном периоде соблюдать рекомендации врача по обработке раны и режиму.
источник
Бородавки – доброкачественные новообразования вирусного происхождения. Часто повреждаясь, натираясь, кондиломы, кроме эстетического дискомфорта, доставляют болезненные ощущения, зуд или жжение.
Существует много способов удаления дефекта, но для избегания рецидивов и возможных неприятных последствий необходимо знать, как правильно ухаживать за раной во время регенерации.
После прижигания новообразования на пораженной поверхности кожного покрова остается лунка, по размерам зависящая от величины удаленной бородавки.
В течение нескольких суток после процедуры нормальным явлением считается развитие отечности и покраснения окружающих тканевых структур.
Для ускорения заживления пациент обязан строго выполнять правила ухода за раной:
- Для образования струпа запрещается заклеивать пораженный эпителий лейкопластырем.
- Корочку нельзя мочить, царапать, нагревать, подвергать воздействию солнечных лучей.
При постоянном проветривании лунки из лимфы и свернувшейся крови образуется пленка, которая защищает от проникновения патогенных микроорганизмов, развития воспалительного процесса.
Для поддержания сухости струпа важно не использовать косметические средства, тональные кремы, мази и избегать контактов с химическими веществами. Длительное нахождение на солнце приведет к пересыханию корочки.
При нормальном протекании восстановительного процесса сошедший струп заменяется розоватой молодой кожей. Спустя несколько месяцев зарастают следы, и новый эпителий по цвету сравнивается с основным покровом.
Во время формирования молодого эпидермиса категорически запрещается:
- Обрабатывать кожный покров спиртовыми лосьонами, стероидными гелями, использоваться для очищения скрабы.
- Пользоваться бытовой химией и декоративной косметикой.
- Применять бритву.
- Выходить на улицу без нанесения солнцезащитного крема с SPF от 30 и выше.
Соблюдение всех правил после операции поможет избежать ожогов и прочих осложнений. Если папиллома была удалена хирургическим путем, то поврежденный участок закрывается марлевой повязкой, пропитанной антисептическим средством, после чего необходимо в течение нескольких недель постоянно перевязывать рану.
Так как бородавки возникает из-за вируса, то после их устранения возможен рецидив. Появление новых косметических дефектов происходит вследствие отсутствия противовирусной и иммуностимулирующей терапии.
Лечение кондилом – длительное и комплексное. Возникновение жжения или зуда на месте удаленного новообразования говорит о рецидиве. Чтобы от этого защититься, пораженный участок следует обработать противовирусным препаратом и обратиться к специалисту.
Вместе с наростом удаляются соседние ткани с зараженными клетками. После операции часто развивается воспаление, возникающее из-за обработки глубоких слоев кожного покрова.
При соблюдении врачебных инструкций отечность и гиперемия самостоятельно проходят в течение нескольких дней.
Весь регенерационный процесс обычно длится две недели, но на продолжительность влияют следующие факторы:
- Размер устраненного новообразования. После удаления крупных наростов восстановление протекает около нескольких месяцев.
- Состояние иммунной системы.
- Соблюдение правильного ухода за раной. Отсутствие обработки кожи приводит к вторичному инфицированию с последующим нагноением.
Если кондилома была удалена на руке, а заживление усложняется и замедляется, то нарывает палец, образуется гнойное содержимое. Это говорит о проникновении болезнетворных бактерий.
Инфицирование должно лечиться только опытным специалистом. Струп обрабатывается перекисью водорода, отделяющаяся область снимается скальпелем, после чего остается лишь плотно прилегающая к лунке корочка.
Чтобы ускорить процесс восстановления, необходимо:
- Принимать витаминные комплексы, минералы, употреблять овощи, рыбу, кисломолочные продукты. Здоровое питание повысит регенерационные функции кожного покрова и укрепит иммунитет.
- Применять косметические средства с эластином, кератином и коллагеном.
- Пользоваться кремами с гиалуроновой кислотой, которая увеличить тонус эпителия, придаст коже упругость и создаст защитную пленку на поверхности.
- Проводить щадящие кислотные пилинги, удаляющие ороговевший слой, отмершие клетки, сглаживающие сухой кожный покров.
Во время заживления умываться следует аккуратно, чтобы не травмировать струп, поэтому запрещено натирать пораженную область полотенцем.
Для ускорения восстановления, защиты от осложнений не стоит самостоятельно лечиться народными методами. Лекарственные препараты для обработки лунки должны индивидуально подбираться исключительно квалифицированным специалистом.
Вследствие неправильно выбранного метода удаления бородавки, неудачно проведенной операции или несоблюдения пациентом врачебных рекомендаций по уходу пораженной кожей развиваются следующие неприятные последствия:
- Образование шрамов, рубцов.
- Появление ожогов.
- Возникновение воспалительного процесса.
- Инфицирование раны.
Рубцевание – наиболее распространенное осложнение. Развитие данного процесса зависит от:
- Недостаточной квалификации врача, удаляющего бородавку.
- Наследственной предрасположенности к появлению коллоидных рубцов.
- Неправильного ухода за эпителием после манипуляции.
- Проникновения инфекции.
- Досрочного устранения струпа.
- Резекции глубоких папиллом крупных размеров.
Воздействующий лазерный луч похож на солнечный ожог, поэтому после процедуры эпителий краснеет. При чрезмерной восприимчивости к ультрафиолетовому облучению возникает отечность, покраснение окружающего кожного покрова. В тяжелых ситуациях появляются волдыри с последующим рубцеванием.
При воспалении пациент страдает от гиперемии эпидермиса, болевых ощущений, увеличенной температуры. Данные признаки считаются нормальной реакцией организма, поэтому самостоятельно проходят в течение недели.
Если симптомы устойчивые, то это тревожный сигнал об инфицировании. Специалист должен обработать рану антисептическим средством и назначить антибактериальные препараты. Те же мероприятия проводятся и при нагноении из-за возникновения вторичной инфекции.
Для защиты от осложнений необходимо придерживаться строгих правил по уходу за пораженным участком. Не стоит удалять папиллому в дешевых косметических салонах или центрах, где редко работают квалифицированные специалисты с богатым опытом. Для устранения бородавки лучше выбрать качественную поликлинику.
источник