Бешенство (вирус описан ниже) — остро протекающее заболевание животных и человека, вызываемая специфическим рабдовирусом (греч. Rhabdos — палочка) рода Lissavirus семейства Rhabdoviridae. Вирус бешенства вызывает специфический энцефалит (воспаление головного мозга) у животных и человека. Передаётся со слюной при укусе больным животным.
Болезнь безусловно смертельна. После появления клинических признаков бешенства шансов на спасение не существует. За всю историю изучения человеком бешенства описано только шесть случаев выздоровления людей, что не дает оснований полагать, что бешенством можно переболеть.
Самое главное сохранять спокойствие и не паниковать. Для начала давайте разберемся какая собака вас укусила. Если это животное (собака или кошка) принадлежит вашим знакомым , выясните когда они последний раз делали ему прививку от бешенства и есть ли у них соответствующая справка. Если животное уличное. Вы его много раз видели на стоянках автомобилей , остановках либо еще где нибудь, понаблюдайте за ним. Если одно больно то в течении 10 дней оно погибнет. Если же нет и через 10 дней собака (или кошка) так же гуляет по улице как ни в чем не бывало, то скорее всего вам не стоит беспокоиться. Но если же в течении 10 дней собака куда либо пропала или вы видели что она погибла (даже если ее сбила машина) То тут бегом к врачу.
Передается в основном посредством укуса больного животного, теоретически возможна передача бешенства от человека к человеку. Инфекционное начало болезни — вирус, выделяемый вместе со слюной больными теплокровными.
Проявляется в повышении расстройства сознания и повышенного раздражения нервов, а затем наблюдаются симптомы паралича, гидрофобии, энцефалита (воспаление головного мозга). Затем наступает неминуемая гибель.
Вирус бешенства, попадая в организм, не всегда вызывает заболевание бешенством у животных. После укуса, нанесенного больным бешенством животным, болезнь развивается не больше, чем в половине случаев экспериментального заражения животных. Обратите внимание, что здесь и далее речь идет именно о животных. О «заражаемости» людей данных нет, ибо подобные эксперименты не проводились.
Основные переносчики бешенства — дикие лисы, волки, летучие мыши, крысы. Впрочем, бешенством болеют все без исключения теплокровные животные, поэтому переносчиком может быть любое животное, в том числе обезьяна и человек.
Вирус бешенства выделяется со слюной больного животного и передается при покусе или же ослюнении открытых ран. В силу специфики болезни, при которой во время клинических проявлений наблюдается агрессия у больного животного и стремление укусить любой подходящий объект, вирус достаточно легко попадает в кровь.
Поэтому укушение — самый распространенный и вероятный путь передачи вируса.
Второй возможный путь передачи — ослюнение открытых ран, ссадин, царапин на теле больным животным. Данный путь передачи тоже довольно часто встречается, особено в случае с домашними животными, больными бешенством.
После того, как вирус бешенства внедряется в какую-либо часть тела, он распространяется очень специфично, передвигаясь по нервным волокнам к центральной нервной системе. Именно поэтому инкубационный период может быть очень длительным (до 1 года). Время от заражения до проявления первых клинических признаков зависит от места заражения и количества попавшего в организм вируса.
Попавший в нервную систему вирус начинает распространяться по нервным путям в центробежном направлении, достигает спинного и головного мозга, вызывая на финальной стадии болезни парезы, параличи и явления энцефалита.
Двигаясь к головному мозгу, вирус также внедряется в слюнные железы и начинает выделяться со слюной за несколько дней (3-5) до проявления основных клинических признаков болезни.
Крайне вероятно, что вирус бешенства вызывает отравление организма химическими соединениями, ядом, сущность которого неизвестна.
Вирус бешенства чрезвычайно редко преодолевает гематоплацентарный барьер и попадает от матери к плоду. Исследования продолговатого мозга плодов, извлеченных из павших от бешенства волчиц, лис, сук, показали отсутствие вируса в мозге плода.
Различают три стадии бешенства у собак:
1. Продромальная стадия , или стадия предвестников болезни. В этот период отмечают изменения в поведении собаки в ту или иную сторону. В любом случае, поведение отличается от обычного. Настроение у собак в данный период очень изменчивое и капризное, временами собака ворчит, рычит, забивается в темные места, неохотно идет на зов хозяина. Потом может случиться резкая перемена в настроении, собака ласкается, прыгает вокруг хозяина, ведет себя как ни в чем ни бывало.
В других случаях собаки могут нервно ходить по двору или по комнате, рыть землю, настороженно к чему-то прислушиваться, ловить зубами воображаемые предметы в воздухе (т.н. «ловля мух»).
На этой стадии уже повышена рефлекторная возбудимость, собака может в игре прикусить за руку, проявлять недовольство или кусать других животных, особенно собак. В некоторых случаях описаны симптомы самопроизвольного мочеиспускания, увеличение либидо (полового желания). Собаки могут непрерывно облизывать собственные половые органы или «приставать» к другим собакам.
Происходят также изменения в приеме пищи — собака может выпускать из пасти уже взятое мясо, едва прикасаются к любимой еде, грызет и проглатывает самые различные несъедобные предметы и собственный кал. Становится заметно, что собака с трудом проглатывает пищу вследствие начинающегося воспаления IX и XII пар нервов.
2. Период возбуждения характеризуется различными симптомокомплексами. Проявляется он через 1-3 дня, все вышеперечисленные симптомы усиливаются, а беспокойство и возбуждение вследствие галюцинаций доводят собаку до неистовства. Собаки с яростью роют землю, грызут различные предметы, разрывая их на куски и проглатывая. Собака старается убежать, скрыться подальше от посторонних глаз, а будучи посаженной на привязь пытается разрушить цепь или вольер, кидаясь на стены и решетки.
Вырвавшись на волю, собака может бежать очень долго, без остановок. Домой такие собаки уже не возвращаются.
По пути собака может встречать других собак. При этом она молча нападает на них , кусая в голову. Чувство страха у собаки отсутствует полностью, чувство агрессии же доминирует над всем остальным.
У запертой в клетку бешеной собаки буйство наблюдается приступами. За каждым приступом ярости следует период угнетения, депрессии. В приступе ярости собака бросается на любой поднесенный к ее морде предмет, невзирая на то, что это такое — палка или металлический прут. При этом нападает она не лая и молча . С целью эксперимента собаке в клетку в период ее буйства просовывали раскаленный металлический прут и горящие угли. Собака бросалась и на эти предметы. В наступающем вслед за приступом ярости периоде депресии собака просто лежит без движения, потом может встать, шатаясь, с отрешенным выражением на морде. Депрессия будет длиться до следующего раздражителя (другая собака или палка и т.п.)
Уже в этой стадии начинают проявляться признаки паралича вследствие воспаления в спинном мозге.
Характерно изменение голоса собаки. Лай становится хриплым, сопровождается высоким протяжным воем. Также проявляются затруднения глотания вследствие начинающегося воспаления IX и XII пар нервов. Собака отказывается от пищи и воды, прикосновения любых раздражителей в ротовой полости вызывают приступы удушья и ярости. Зачастую даже вид воды может вызвать приступ удушья (отсюда второе название болезни — гидрофобия, т.е. водобоязнь)
Повышенное слюнотечение на этой стадии значительно выражено вследствие затрудненного глотания и гиперсекреции слюнных желез. Также отмечается самопроизвольное опорожнение кишечника и мочевого пузыря.
3. Через 3-4 дня стадия возбуждения переходит в последнюю, заключительную, стадию — паралитическую . К проявившимся явлениям паралича добавляются параличи остальных частей тела, прежде всего паралич мускулатуры нижней челюсти, языка и глаз. Животное уже не проявляет буйства, оно угнетено и практически не передвигается. Вначале собака передвигается, пошатываясь, подволакивая заднюю часть тела, затем двигаться она уже не в состоянии.
Кроме вышеописанных «классических» признаков бешенства, существуют некоторые вариации в проявлениях болезни. Следует отметить «тихую» форму бешенства, особенно у комнатных собак, не склонных к агрессии. Данная форма очень опасна тем, что собака очень ласкова, беспрепятственно ослюняет хозяина, лижет его, просит о помощи. Вирус в слюне также выделяется и при наличии ранок на коже или слизистых оболочках хозяина это чревато заражением бешенством человека. Кроме того, продолжительность всех вышеописанных стадий может быть иной у разных видов, пород и возрастов животных.
В-основном, клинические признаки бешенства у кошек проявляются в тех же симптомах, что и у собак. Однако в силу природной недоверчивости кошка с самого начала забивается в укромное место и может оттуда не выходить до конца болезни, т.е., до смерти. В других случаях отмечается проявление ужасной агресии по отношению к людям и собакам. Кошка может выбегать из засады, кидаться на лицо и на ноги. В период буйства бешеная кошка гораздо опаснее собаки, т.к. от природы очень ловкая. Ее нападение как правило оканчивается укусом жертвы.
Еще одно проявленеие бешенства у кошек — «тихая форма». В этом случае кошка становится очень ласковой, ластится к хозяину и пытается его облизать. Как следствие — заболевание хозяина бешенством.
В начале болезни у человека отмечается угнетенное состояние, зуд и дрожь в покусанных конечностях, высокая температура и лихорадка. Затем проявляется затруднение дыхания, пугливость и чувство тревоги и беспокойства, отвращение к жидкостям, повышенная возбудимость и припадки в виде судорог всех мышц тела. Отвращение и боязнь воды проявляется также, как у животных, вызывая панику при виде воды из-за удушья.
В конце болезни наступает паралич мышц лица, шеи и языка, в последствии паралич конечностей и мышц туловища.
В редких случаях бешенство у людей с самого начала протекает в паралитической форме.
На сегодняшний день в ветеринарии применяется единственный информативный и достаточно точный метод диагностики бешенства у животных. Это посмертное исследование срезов аммоновых рогов головного мозга и обнаружение в них специфических включений — телец Бабеша-Негри. Тельца Бабеша-Негри также присутствуют в цитоплазме нейронов, гиппокампе, клетках Пуркинье коры мозжечка, стволе мозга, гипоталамусе и спинномозговых ганглиях. Данные тельца присутствуют в головном мозге только при бешенстве, наличие их при других заболеваниях, в том числе и при заболеваниях центральной нервной системы, не зафиксировано.
Негри находил эти тельца только в нервной системе у больных животных и всегда у человека. Тельца не обнаружены в слюне и испражнениях. Природа телец до сих пор вызывает споры.
Именно поэтому лабораторно исследуется труп павшего или усыпленного животного, подозрительного в заболевании бешенством.
Самый надежный и эффективный способ борьбы с бешенством — профилактика болезни с помощью вакцинации антирабическими вакцинами.
В России на сегодняшний день рынок антирабических вакцин велик, как отечественные, так и импортные вакцины прошли обязательную сертификацию и признаны эффективными и годными для применения в Российской Федерации.
С момента создания Луи Пастером первой антирабической вакцины и до настоящего времени в ветеринарной практике было предложено и апробировано большое количество различных антирабических вакцин. Часть из них не прошли испытание временем и были сняты с производства, например, мозговые вакцины.
В настоящее время в России зарегистрированы, производятся и применяются инактивированные и живые культуральные антирабические вакцины из различных штаммов вируса бешенства.
Под вакцинацией людей понимается как введение в организм профилактических вакцин, упреждающих заболевание человека гидрофобией, так и введение лечебных биологических препаратов по факту покуса в порядке проведения антирабического лечения.
С профилактической целью вакцину вводят людям, входящим в группы риска по бешенству (ветеринарные врачи, сотрудники лесхозов, егеря и др.)
С лечебной целью вакцина применяется по факту покуса человека подозрительным в заболевании бешенством животным. Следует отметить, что подозрительное животное — это любое животное, не привитое против бешенства.
В Российской Федерации применяется вакцина и глобулин КОКАБ.
С момента проявления первых клинических признаков бешенства человек или животное — обречены на гибель. В настоящее время нет данных об успешном лечении болезни.
1. Немедленно промойте рану теплой водой с мылом. Мыло лучше использовать хозяйственное, в нем больше щелочи, а вирус бешенства инактивируется щелочами.
2. Лучший способ предотвратить заболевание бешенством — вызвать обильное кровотечение из раны. Вирус, попавший в кровь, вымывается вытекающей из раны кровью. Выбирая между смертью от бешенства и небольшим порезом, что Вы предпочтете? Поэтому, если подозрения на то, что животное бешеное, велики, надрежьте рану ножом или лезвием и отдавите по возможности как можно больше крови из раны.
3. Даже если Вас укусила Ваша собственная собака, кошка или иной домашний питомец, но Вы не уверены в том, что прививка сделана вовремя и с ревакцинацией, обязательно обратитесь к ветеринарным специалистам и в травматологический пункт!
4. Все, что связано с бешенством, в нашей стране имеет наивысший приоритет. Любые профилактические мероприятия проводятся совершенно бесплатно.
5. Вопросами бешенства занимается исключительно государственная ветеринарная служба. Не тратьте время и не обращайтесь за помощью в коммерческие ветеринарные клиники. Вас все равно отправят в госветслужбу по месту Вашего жительства.
6. Обязательно обратитесь в травматологический пункт по месту жительства. Кроме прививки против столбняка Вам обязаны предложить курс антирабического лечения. В травматологических пунктах часто предлагают сначала обследовать собаку у ветеринара и получить справку в том, что собака не бешеная. Данный подход не совсем правильный.
Поэтому, если нет противопоказаний к применению антирабических вакцин, настоятельно рекомендуется пройти курс антирабического лечения!
источник
Бешенство – это одно из серьезнейших инфекционных заболеваний, которое имеет вирусную природу. Протекает патология с серьезными последствиями для нервной системы и в большинстве случаев приводит к смерти пациента. Вызвать у человека появление данной инфекции может укус животного. Но какие братья наши меньшие могут стать виновниками такого серьезного заболевания, как бешенство? Инкубационный период у человека сколько дней длится? Попробуем в этом разобраться.
На сегодняшний день разделяют два типа бешенства: природный и городской. Первый передается через диких животных – летучих мышей, лисиц, волков, шакалов.
А при втором носителями считаются домашние животные, но чаще всего бешенство передается через укус зараженной собаки. Сколько длится инкубационный период бешенства у человека? Как распознать, что животное заражено данным вирусом?
Опасность зараженных животных в том, что первые признаки заболевания у них могут начать проявляться только через пару месяцев.
Если говорить про бешенство, инкубационный период у людей один, а у животного он зависит от возраста и веса и может составлять от 7 дней и до года. Определить это заболевание у зверей можно по таким признакам:
- Неадекватное поведение. Дикие животные могут терять чувство осторожности и приближаться к домашним обитателям и людям. А домашние питомцы при бешенстве меняют свое поведение – становятся более ласковыми, ленивыми и сонливыми.
- Меняется аппетит. Животное, зараженное бешенством, может кушать несъедобную пищу, например землю.
- Обильное слюноотделение и рвота. Эти симптомы при бешенстве могут появляться у животного очень часто. Нарушается процесс глотания, звери давятся во время еды.
- Нарушается координация. Животное часто при ходьбе шатается.
- Агрессия. Этот симптом может появляться одним из последних, и, как правило, спустя пару дней животное погибает.
Но какой инкубационный период бешенства у человека после заражения? Что провоцирует болезнь?
Возбудителем заболевания является вирус Neuroiyctes rab >
После попадания в рану вирус очень быстро распространяется по всем нервным стволам и достигает ЦНС, а после проникновения на периферию поражает всю нервную систему. Размножаясь, возбудитель вызывает серьезные изменения: кровоизлияния, отеки, изменение нервных клеток.
При ускоренном развитии симптомов заболевания человек очень быстро умирает, только мгновенное реагирование и введение вакцины в первые часы после укуса дают шанс на выживание. Но как клинически проявляется бешенство? Инкубационный период у людей сколько может длиться?
В наш век технологий уже давно создали вакцину, благодаря которой больной может быстро избавиться от инфекции бешенства, и клинические признаки в этом случае — редкое явление. Но наступить болезнь все же может, и спровоцировать ее могут несколько факторов:
- Долгое отсутствие квалифицированной медицинской помощи.
- Нарушения в режиме прививок.
- Самостоятельно завершенный период вакцинации ранее назначенного срока.
Чаще всего к смерти пациента приводит незнание, что нужно делать сразу же после укуса животного, и халатное отношение к своему здоровью. Большая часть людей просто не обращают внимания на укус – рану обработали, ну и хорошо. Они даже не подозревают, что обычная неглубокая рана (на первый взгляд) может стать причиной смертельной болезни, от которой вылечиться через пару дней уже будет невозможно.
Такое заболевание, как бешенство (инкубационный период у людей может иметь различную продолжительность в зависимости от локализации укуса), очень опасно, и только обращение к доктору сразу после нападения животного и вакцинация могут спасти от смерти. Но какие признаки должны все-таки заставить человека бить тревогу?
После того как инкубационный период закончен, и вирус уже достаточно размножился в организме, можно заметить первые проявления заболевания. Для него характерны такие симптомы:
- Пациента сильно тревожит рана. Место укуса болит, тянет, зудит, а если появился уже рубец, то он чаще всего сильно опухает и воспаляется.
- Температура тела повышается и держится на уровне 37 градусов.
- Появляется сильная головная боль, общая слабость, тошнота и даже рвота.
- Если рана в области лица, то могут появиться галлюцинации.
- Появляется депрессивное состояние, тревожность, а может, даже и раздражительность.
Но стоит помнить, что бывает бешенство нескольких стадий, и симптомы у каждой из них сильно отличаются.
Обязательно имеет бешенство инкубационный период у людей. Симптомы в это время еще не проявляются. Этот этап протекает без признаков. Он может длиться и до трех месяцев, хотя были зафиксированы случаи, когда инкубационный период у людей затянулся на долгие годы, но чаще всего он составляет все-таки не более 12 месяцев. Большая часть пациентов из-за длительности срока иногда даже и не может вспомнить, кто и когда их укусил.
Если пострадавшего укусили в голову или шею, то не сразу проявляет бешенство у человека симптомы: инкубационный период может составлять чуть более полутора месяцев. Человек, укушенный в руку, может не подозревать ничего неладного гораздо дольше. А дальнейшее течение болезни можно разделить на несколько основных этапов.
После попадания вируса в организм человека начинается, если мы говорим про бешенство, инкубационный период у людей. Стадии заболевание имеет разные, они могут стремительно сменять друг друга и отличаются своей симптоматикой:
1. Продромальный период. В это время вирус бешенства попадает в ЦНС. Длится этот этап от 2 до 10 суток. В это время появляются первые признаки вируса: зуд, болезненность в месте укуса. Эти симптомы можно наблюдать первыми, но есть еще и другие:
- общее недомогание;
- резкая потеря веса;
- головная боль;
- лихорадка;
- тошнота;
- расстройство кишечника;
- чувство тревоги;
- бессонница;
- депрессия.
2. Стадия возбуждения. Во время нее болезнь уже поражает всю ЦНС. Очень выраженно проявляет в это время бешенство у человека симптомы. Инкубационный период давно закончился, и все признаки смертельной болезни налицо. Среди симптомов очень выражены судороги, пациент может умереть сразу, как только этот этап заболевания начнется, или же его проявления приведут к летальному исходу.
Буйное и паралитическое бешенство часто развиваются во время второго этапа болезни. В этот период у пациентов быстрыми темпами развивается гиперактивность, чувство тревоги, галлюцинации. Спустя сутки все эти симптомы будут сопровождаться вспышками сильнейшего беспокойства. Пациенты становятся настолько агрессивными, что начинают бросаться на людей, рвут на себе одежду и бьются головой о стену. У некоторых могут случаться судороги (достаточно интенсивные), а в один «прекрасный» момент такой приступ заканчивается параличем.
3. Стадия параличей. Парализуются движения языка, глазных мышц, повышается температура до 40 градусов, давление падает, а сердце начинает сокращаться быстрее. Продолжительность этой стадии разная у всех пациентов, но заканчивается, как правило, смертью на фоне поражения сердечно-сосудистого и дыхательного центров.
4. Смерть. Очень важно точно определить, когда мозг человека, заболевшего бешенством, умер. Сделать это можно при помощи биопсии или определения отсутствия кровотока. Очень часто многие люди некоторые неврологические симптомы по ошибке принимают за смерть мозга.
Это еще один важный вопрос, который следует обсудить в рамках темы «Бешенство: инкубационный период у людей».
Диагностика должна проводиться как можно быстрее. В первую очередь определяется, когда был укушен человек, попала ли в рану слюна животного. Клинические проявления в основном у всех однообразны. В крови увеличивается количество лимфоцитов, а вот эозинофилы отсутствуют. Мазок-отпечаток, который берется с поверхности роговицы, указывает на наличие антигена, вырабатываемого на инфекцию, попавшую в организм человека.
Если у пациента появились первые признаки бешенства, его помещают в инфекционное отделение. Проводят терапию для облегчения симптомов, при этом также дополнительно используют поддерживающее лечение. Назначаются болеутоляющие средства, противосудорожные, если необходимо, то снотворное, применяют парентеральное питание, а также препараты, при помощи которых удается снять все симптомы бешенства.
Максимально эффективного лечения от этой патологии пока еще не изобрели. Единственное, что может защитить и не допустить развития такого неприятного сценария, как бешенство, инкубационный период у людей, постконтактная вакцина. Это лучший из методов профилактики.
Только вакцинация позволит защитить человека от вируса бешенства. Профилактический курс прививок обязателен для тех, кто непосредственно связан с риском заражения по роду своей деятельности.
Всех животных, которые покусали человека или ведут себя слишком агрессивно, необходимо срочно отвести к ветеринару, чтобы провести обследование и отправить в карантинную зону на 10 суток. Если в течение этого времени животное не погибло, есть вероятность того, что у него не бешенство. Инкубационный период у людей, (профилактика очень важна!) отличается по длительности от такового у животных, поэтому можно и ошибиться с постановкой диагноза.
Если вдруг животное укусило человека, то обязательно нужно обработать рану. Область укуса очищают мыльным 20 % раствором. Если рана слишком глубокая, то в этом случае промывание делают при помощи катетера, чтобы струя воды как можно глубже попала внутрь. Ни в коем случае нельзя накладывать швы или прижигать ее.
Срочно вакцину вводят человеку при наличии таких симптомов:
- Укусы, царапины, попадание слюны на открытую рану или слизистые от животных, которые заражены вирусом бешенства.
- Ранение предметами, на которых может присутствовать слюна или мозг зараженного животного.
- Укусы через одежду или в тех случаях, если она была повреждена зубами животного.
- Если укусившее животное в течение нескольких дней после укуса погибло.
- Укусы диких животных.
- Повреждение кожных покровов человеком, зараженным вирусом бешенства.
Итак, вернемся опять к вопросу об уколах, ведь мало просто знать, как проявляют себя бешенство, инкубационный период у людей.
Постконтактная вакцина вводится сразу же в стационаре или амбулаторно. Человека могут не прививать в том случае, если он был укушен домашним животным, укус был нанесен не в шею, лицо или кисти рук, если это было единожды. Когда травмировано опасное место, то пострадавшему делают три прививки. Это необходимо даже в том случае, если укус был нанесен домашним питомцем, так как он может быть носителем вируса бешенства, и у человека недуг проявится, а у животного — нет.
За любым животным, которое укусило человека, нужно обязательно проследить 10, а то и 14 дней, и, если появились первые признаки бешенства, срочно обратиться за вакцинацией.
Как стало ясно из вышесказанного, лучше сделать прививку от бешенства, чем допустить развитие болезни, ведь первые симптомы не сразу могут проявляться, а дальнейшее развитие инфекции может привести к серьезным последствиям. Сегодня еще не изобрели такого средства, которое бы полностью вылечило от бешенства. Лечение проводят только препаратами, ослабляющими симптомы и убирающими их. Если вовремя не успеть сделать прививку, то бешенство в большинстве случаев приводит к летальному исходу.
источник
Бешенство – это острое инфекционное заболевание, вызванное вирусом, попадающим в организм человека при укусе больным животным или попадании на кожу его слюны. Клинически характеризуется тяжелым поражением нервной системы. Является одним из самых опасных инфекционных заболеваний. Без специфического лечения – введения вакцины против бешенства – заболевание заканчивается смертельным исходом. Чем раньше человек обратится за медицинской помощью после укуса, тем меньше шансов заболеть. Давайте познакомимся с причинами, признаками бешенства у людей, поговорим о принципах его диагностики и лечения, а также о том, как избежать этого опасного недуга.
Бешенство существовало на планете Земля еще до нашей эры, и по сей день человечество не придумало способа уничтожить циркуляцию возбудителя в природе. Название болезни произошло от слова «бес». Именно так трактовали в древности клинические симптомы болезни, считая, что в человека вселяется бес. Есть некоторые страны, где бешенство не регистрируется: Великобритания, Норвегия, Швеция, Япония, Финляндия, Испания, Португалия, Новая Зеландия, Кипр (в основном это островные государства). До 6 июля 1886 г. все случаи заболевания заканчивались 100%-м смертельным исходом. Именно в этот день впервые была применена специфическая антирабическая вакцина (Rabies – бешенство по-латински), созданная французским ученым Луи Пастером. С тех пор борьба с болезнью стала заканчиваться победой (выздоровлением).
Бешенство – это вирусная инфекция, вызываемая Neuroiyctes rabid из семейства Рабдовирусов. Возбудитель разрушается при кипячении в течение двух минут, инактивируется щелочными растворами, хлорамином, 3-5% карболовой кислотой. Для вируса губительны прямые солнечные лучи, высушивание. А вот замораживание, воздействие антибиотиками и фенолами не влияет на вирус.
В природе вирус циркулирует среди теплокровных животных и птиц. Источником инфекции является любое (!) больное бешенством животное. Наиболее часто человек заражается от собак, кошек, волков, лисиц, летучих мышей, ворон, крупного рогатого скота. Обычно такие животные и птицы ведут себя неадекватно, нападают на людей и других зверей, кусая их и заражая таким образом. Считается, что больной бешенством человек, если укусит другого, также может быть источником инфекции. Вирус передается со слюной: при укусе и даже просто попадании слюны на кожу и слизистые (в связи с возможным наличием в этих местах микроповреждений, не заметных для глаза).
Инкубационный период (время от момента попадания возбудителя в организм до появления первых симптомов) длится в среднем от 10 дней до 3-4 месяцев. Зарегистрированы единичные случаи заболевания с инкубационным периодом около года. Сроки появления первых симптомов зависят от многих факторов: места укуса (самые опасные – в голову, половые органы, кисти рук), от количества вируса, попавшего в организм, состояния иммунной системы. Даже вид животного в этом случае играет роль. Следует знать, что любой укус животного рассматривается как потенциальный риск бешенства, и необходимо немедленно обращаться за медицинской помощью.
Вирус попадает через повреждения кожи и слизистых оболочек в окончания нервов. Проникает в нервы и движется по направлению к головному мозгу, параллельно размножаясь. Скорость движения вирусных частиц составляет 3 мм/ч, именно поэтому так опасны укусы в область головы, лица и кистей рук (очень близко к центральной нервной системе). Проникая в головной мозг, вирус разрушает клетки коры больших полушарий, мозжечка, подкорковых образований, ядер черепно-мозговых нервов, продолговатого мозга. Одновременно вирус устремляется обратно по нервным стволам, теперь уже в нисходящем направлении. Таким образом, поражается вся нервная система человека.
В результате накопления вируса в клетках головного мозга образуются специфические конгломераты: тельца Бабеша-Негри. Их находят в головном мозге после вскрытия умерших от бешенства.
Всего выделяют три стадии бешенства, отличающихся друг от друга различной симптоматикой:
- начальная стадия (период предвестников, продромальный период) – длится 1-3 дня;
- стадия возбуждения (разгара, гидрофобии) – длится 1-4 дня;
- период параличей (стадия «зловещего успокоения») – длится от 1 до 8 дней по разным данным (очень редко 10-12 дней).
У больного появляются болезненные и неприятные ощущения в области места укуса, даже если к этому времени рана полностью зажила. Если как такового укуса не было, то подобные ощущения появляются в месте попадания слюны больного животного. Человек ощущает жжение, тянущие и ноющие боли по направлению к центру (вдоль нервных стволов вверх к головному мозгу). Место укуса чешется, имеет повышенную чувствительность, может даже опухать и краснеть.
Температура тела повышается до субфебрильных цифр: 37-37,3°С. Ухудшается самочувствие, могут беспокоить головные боли, нарушение сна и аппетита, общая слабость. Наряду с этими симптомами появляются расстройства психической деятельности: возникает беспричинное беспокойство, страхи, тоска, безразличие ко всему происходящему. Человек замыкается в себе. Иногда могут быть периоды раздражения. Если укус был в области лица, то больного могут беспокоить зрительные и обонятельные галлюцинации: везде ощущаются посторонние запахи, кажутся предметы или явления, которых нет на самом деле. Характерны кошмарные сновидения.
Постепенно учащается пульс и дыхание, нарастает беспокойство.
Характеризуется повышением чувствительности ко всем воздействиям окружающей среды: свету, звукам, запахам, прикосновениям. Особенно характерна боязнь воды: гидрофобия. При попытке сделать глоток воды возникает судорожное болезненное сокращение мышц глотки и дыхательной мускулатуры, вплоть до рвоты. Затем спазмы возникают даже от звука льющейся воды или ее вида. Возбудимость нервной системы достигает такого предела, что любые внешние раздражители провоцируют судороги. Больные начинают бояться света, шума, дуновения воздуха, так как все это провоцирует болезненные сокращения мышц, мучительные для больного.
Повышается тонус симпатической нервной системы. Зрачки резко расширяются, глаза как бы выпячиваются вперед (экзофтальм), взгляд фиксирован в одну точку. Повышается артериальное давление, возрастает частота сердечных сокращений, пульс резко усиливается. Дыхание становится частым. Появляется обильная потливость, резко выраженное слюнотечение (при этом слюна содержит вирус бешенства, а значит, является заразной).
Периодически возникают приступы выраженного психомоторного возбуждения, во время которых нарушается сознание, и человек себя не контролирует. Больные становятся агрессивными, набрасываются на окружающих, рвут на себе одежду в клочья, бьются головой о стены и пол, кричат не своим голосом, плюются, могут укусить. Во время приступа их не покидают галлюцинации угрожающего характера. Нарастают сердечные и дыхательные расстройства, возможна остановка дыхания и сердцебиения, далее наступает смерть.
Между приступами к больному возвращается сознание, поведение становится адекватным. В конце концов, один из приступов возбуждения заканчивается формированием параличей, и наступает последняя стадия бешенства.
Развивается обездвиженность конечностей, языка, глазных мышц, мышц глотки и гортани. Больной как бы успокаивается. Прекращаются судороги, страх перед водой исчезает. Больной уже не реагирует бурно на свет и звуки.
Температура тела резко повышается до 40-42°С. Артериальное давление падает, а частота сердечных сокращений нарастает. На фоне поражения дыхательного и сердечно-сосудистого центров наступает смерть.
Изредка бешенство протекает атипично: нет симптомов водобоязни и двигательного возбуждения, сразу формируются параличи. В таких случаях бешенство не распознается, только на вскрытии обнаруживают тельца Бабеша-Негри, что подтверждает диагноз.
Диагностика основывается на данных анамнеза: укус животного или ослюнение кожи. Затем играют роль специфические признаки бешенства: водобоязнь, повышенная чувствительность к раздражителям (звукам, свету, сквозняку), обильное слюнотечение, приступы психомоторного возбуждения с судорогами (даже в ответ на малейшее движение воздуха).
Из лабораторных методов можно отметить обнаружение антигенов вируса бешенства в отпечатках с поверхности роговицы. В анализе крови отмечается лейкоцитоз за счет увеличения содержания лимфоцитов. После гибели больного на вскрытии в веществе головного мозга обнаруживают тельца Бабеша-Негри.
Статистически достоверных методов лечения бешенства не существует. Если у больного уже появились начальные признаки, то заболевание неизлечимо. Помочь больному можно только в инкубационный период, причем чем раньше, тем лучше. Для этого вводят вакцину против бешенства, но эта мера считается профилактической.
Когда у больного уже появились признаки бешенства, обычно проводят так называемое симптоматическое лечение, чтобы облегчить его состояние. Для этого человека помещают в отдельную палату, изолируют его от света, шума, сквозняка (чтобы не провоцировать судороги). Из медикаментов применяют наркотические вещества, противосудорожные препараты, мышечные релаксанты. При наличии грубых дыхательных расстройств больного подключают к аппарату искусственной вентиляции легких. Эти манипуляции продлевают жизнь больному на несколько часов или даже дней, но исход все равно неблагоприятный: человек умирает. Введение антирабического иммуноглобулина и вакцины, когда уже появились симптомы бешенства, не эффективно!
С 2005 г. во всем мире зарегистрировано несколько случаев выздоровления от бешенства без применения антирабической вакцины. В 2005 г. в США 15-летняя девушка выжила в результате введения ее в искусственную кому с момента появления признаков бешенства. Пока она находилась в коме, ей применяли препараты, стимулирующие иммунную систему. Такое лечение было основано на предположении, что человеческий организм просто не успевает выработать антитела против вируса бешенства, и если «выключить» нервную систему на какое-то время, то есть надежда на исцеление. Произошло чудо – и девушка выздоровела. Подобный метод лечения назвали «протокол Милуоки». Позже этот протокол пробовали применить к другим случаям заболевания бешенством: из 24 попыток успехом завершилась только одна, остальные 23 человека погибли.
В 2008 г. удалось спасти 15-летнего мальчика из Бразилии. Для его лечения применяли протокол Милуоки, противовирусные средства, успокоительные и средства для анестезии. В 2011 г. выжил 8-летний ребенок, в 2012 г. – еще 5 человек. Во всех случаях лечение проводилось согласно протокола. Ученые до сих пор не сошлись во мнении, что же именно помогло этим больным избежать смерти. Предполагается, что главную роль сыграл необычайно сильный иммунитет и, возможно, ослабленная форма вируса, вызвавшего заболевание.
В 2009 г. в США был зарегистрирован случай выздоровления у асоциальной женщины с симптомами бешенства, предположительно возникшими после укуса летучей мыши. Этот эпизод подтолкнул ученых к мысли, что у человека могут возникать абортивные формы бешенства по аналогии с животными. Ведь известно, что от 1% до 8% животных, которые были укушены заведомо больным животным, не заболевают бешенством.
Несмотря на описанные случаи выздоровления, на сегодняшний день бешенство считается неизлечимой болезнью. Предотвратить ее можно только лишь одним способом: своевременно проведенной вакцинацией.
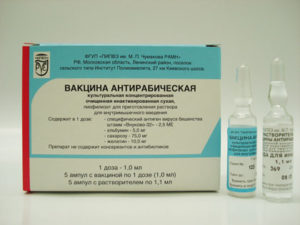
В медицинском учреждении проводится местная обработка раны, при необходимости накладываются швы. Затем проводится специфическая профилактика путем введения антирабической вакцины и/или антирабического иммуноглобулина.
Антирабическая вакцина представляет собой штамм вируса бешенства, выведенный в лаборатории. Ее введение стимулирует выработку антител. Вакцина не может вызвать бешенство. Ампулу с вакциной вскрывают, смешивают содержимое с 1 мл воды для инъекций и вводят внутримышечно в область плеча (детям до 5 лет – в бедро). В течение 30 минут после инъекции за больным устанавливают медицинское наблюдение, так как возможна аллергическая реакция. Курс вакцинации выглядит следующим образом: первое введение осуществляется в день обращения, затем на 3, 7, 14, 30 и 90-й день. В течение всего срока вакцинации, а также 6 месяцев после него (т.е. всего 9 месяцев), больному категорически противопоказан прием алкоголя. Следует избегать перегревания, переохлаждения и переутомления. Курс лечения вакциной назначают независимо от срока, когда человек был укушен. Даже если обращение за медицинской помощью происходит через несколько месяцев после укуса, все равно проводится полный курс вакцинации.
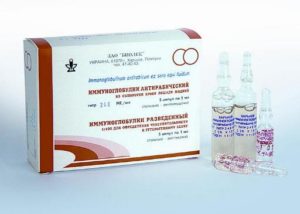
Когда же применяют вакцину:
- при одиночных поверхностных укусах, царапинах, ссадинах, нанесенных дикими и домашними животными;
- при множественных укусах или одиночном глубоком укусе, причиненном дикими и домашними животными;
- при ослюнении неповрежденных кожных покровов или слизистых оболочек дикими и домашними животными.
При этом если есть возможность наблюдения за животным, нанесшим повреждение, и в течение 10 суток оно остается здоровым, то делают только первые три инъекции антирабической вакцины. Если пронаблюдать за животным невозможно по любой причине, курс вакцинации проводится полностью.
Такая схема профилактики бешенства практически на 100% спасает человека от заболевания.

Людям, вынужденным по роду своей деятельности чаще сталкиваться с вирусом бешенства, показана обязательная профилактическая вакцинация против бешенства. К этой категории относятся ветеринары, охотники, лесники, работники скотобоен, лица, выполняющие работы по отлову безнадзорных животных. Данному контингенту вакцину вводят по 1 мл в первый месяц 3 раза (1, 7, 30-й дни), затем один раз через год, и далее один раз каждые три года.
К общим методам профилактики бешенства можно отнести вакцинацию домашних животных против бешенства, отлов бездомных собак и кошек, регуляцию плотности диких животных (в России последнее касается лисиц). К охоте на диких животных не должны допускаться непривитые собаки.
Бешенство – смертельно опасная болезнь, вызываемая укусом больного животного. На сегодняшний день существует только один верный способ избежать заболевания: в случае укуса немедленно обратиться за медицинской помощью и пройти курс вакцинации антирабической вакциной.
источник
Вирус крайне опасен для птиц и животных своей способностью вызывать у них различные патологии. Он существует, благодаря циркуляции в природе, распространяясь с помощью живых теплокровных организмов. Человек заражается чаще всего от собак (и домашних, и бродящих), а они от диких животных. Непосредственно от представителей дикой фауны люди инфицируются не более, чем в 28% случаев. Кошки становятся источником заражения в 10% случаев.
Инфицирование происходит при контакте со слюной больного животного, чаще всего при укусе. Особо опасна в этом плане травма головы и рук. Чем больше укусов, тем выше риск инфицирования. Пик заболеваемости приходится на весну и лето. Теоретически, человек является источником опасности во время развития симптоматики болезни, особенно в тот период, когда перестает контролировать собственное поведение.
В РФ, за 2012 год было заражено 950 человек. 52 процента больных проживают в Центральном федеральном округе, ещё меньше в Приволжском (17%) и Уральском (8%), в Южном и Сибирском – по 7%.
Разносчиком болезни считаются лисы, популяция которых в стране велика. Так, на каждые 10 квадратных километров приходится до 10 особей. Для того, чтобы предотвратить распространение болезни, на эту же площадь должно приходиться не более одного животного.
Кроме того, растет популяция волков и енотовидных собак, они разносят инфекцию не менее активно, чем лисы. Болеть могут также ежи, лоси, рыси, медведи, хотя для них это не типично. Также регистрируются случаи нападения на людей бешеными воронами.
Поэтому так важна прививка от бешенства для домашних животных. Нередки случаи вывоза не вакцинированных псов на природу, где они нападают на инфицированных ежей. Спустя какое-то время их поведение становится неадекватным, они уходят в темные места и гибнут.
В прошлом, вакцину вводили человеку лишь спустя 10 дней. В это время наблюдали за напавшим на него животным. Если оно за это время не погибало, то пострадавшего не прививали. Однако, если человек не обращается к врачу в течение 4 дней после появления первых симптомов, вероятность того, что он выживет – 50%. Если человек начал проходить курс вакцинации лишь на 20-й день, вероятность его гибели составляет 100%.
А если после укуса своевременно обратиться за медицинской помощью и пройти курс вакцинации, то каких-либо последствий удается избежать как минимум в 96-98% случаев.
Инкубационный период этого заболевания может быть, как коротким (9 дней), так и продолжительным – до 40 суток. Болезнь будет развиваться быстрее, если вирус проник в организм через укус на лице и шее. Крайне опасны и укусы на кистях рук – в этом случае инкубационный период может сократится до 5 суток. Так вирус, продвигаясь по нервным путям попадает в спинной и головной мозг, вызывая отмирание клеток. Если же инфицирование произошло через ноги, то инкубационный период значительно увеличивается. Были случаи, когда вирус не проявлялся в течение года и более. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Так как современная вакцина позволяет избавить больного от заболевания, то пациенты, поступающие с явными клиническими признаками бешенства – это очень редкое явление. Наступление болезни может быть обусловлено следующими факторами:
Длительное отсутствие медицинской помощи;
Нарушение прививочного режима;
Самостоятельное досрочное завершение вакцинации.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен. К этой ране он относится как к обыкновенной царапине, которая на самом деле несет прямую угрозу жизни. В то время как за помощью нужно обратиться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
В организме, после инфицирования происходят следующие процессы: вирус попадает в спинной и головной мозг, разрушая его клетки. Гибель нервной системы вызывает ряд симптомов и приводит к летальному исходу.
Для того, чтобы выставить диагноз, врачу потребуется выяснить факт укуса или попадания слюны животного на человека. Клиника у всех заболевших однообразна. В крови повышается уровень лимфоцитов, эозинофилы полностью отсутствуют. Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Вирус может бессимптомно существовать в организме от 30 до 90 дней. Реже инкубационный период сокращается до 10 дней, ещё реже увеличивается до года. Продолжительность преимущественно зависит от места полученной травмы. Чем дольше вирусу придется добираться до головного мозга, тем дольше человек будет оставаться внешне здоровым. В медицине были описаны случаи, когда болезнь проявлялась даже спустя 4 года после укуса инфицированной коровы.
Болезнь проходит три стадии развития, каждая из которых проявляется различными симптомами.
Для начального этапа, который продолжается от 24 часов до 3 дней, характерны следующие признаки:
Первой тревожить больного начинает рана. Даже если укус к этому моменту времени уже зарубцевался, человек начинает ощущать его. Поврежденное место болит, ощущения носят тянущий характер, локализуются в центре травмы. Кожа становится более чувствительной, зудит. Рубец воспаляется и припухает.
Температура тела не превышает 37,3 °C , но и не опускается ниже 37 (субфебрилитет).
Возникают головные боли, появляется слабость. Больного может тошнить и рвать.
Когда укус был нанесен в область лица, у человека часто развиваются галлюцинации : обонятельные и зрительные. Пострадавшего начинают преследовать отсутствующие на самом деле запахи, возникают несуществующие образы.
Проявляются психические отклонения: больной впадает в депрессию, его преследует беспричинный страх. Иногда на смену повышенной тревожности приходит чрезмерная раздражительность. Человек испытывает апатию ко всему, становится замкнутым.
Аппетит пропадает. Ночной отдых нарушается, на смену нормальным сновидениям приходят кошмары.
Следующая стадия длится от 2 до 3 дней, она называется стадия возбуждения. Для нее характерны:
Из-за поражения нервной системы, происходит повышение возбудимости нервно-рефлекторной системы. Тонус вегетативной нервной системы преобладает.
Яркий симптом прогрессирования болезни – развитие гидрофобии. При попытке сделать глоток жидкости у инфицированного человека возникает спазм. Ему подвергаются дыхательные и глотательные мышцы, вплоть до возникновения рвоты. По мере прогрессирования болезни подобный спазм будет возникать в ответ на звук текущей воды и даже на её вид.
Дыхание больного становится редким и судорожным.
Появляются лицевые судороги. Любые внешние раздражители вызывают острую реакцию нервной системы.
Судороги становятся ответной реакцией даже на незначительные для здорового человека раздражители: яркий свет, ветер или сквозняк, резкий звук. Это вызывает у больного страх.
Зрачки расширяются, глазные яблоки выпячиваются (экзофтальм), взгляд фиксируется в одну точку. Пульс учащается, выступает обильный пот, слюна беспрерывно течет, её объем значительно увеличивается.
Психические нарушения прогрессируют, больной чрезмерно возбужден, становится буйным. Он несет угрозу себе и окружающим, ведет себя агрессивно и даже яростно. Зараженные кидаются на окружающих, дерутся и кусаются, рвут на себе вещи, волосы, бьются о стены. На самом деле человек во время такого приступа ужасно страдает от преследующих жутких образов и звуков. Во время пика приступа у человека может остановиться дыхание, а также прекратиться сердцебиение.
Когда приступ проходит, люди ведут себя адекватно, неагрессивно, их речь логична и правильна.
Завершающая фаза болезни – стадия параличей. Она длится не более суток, и характеризуется угасанием двигательной функции. У больного нарушается чувствительность, судороги и галлюцинации больше не преследуют его. Парализуются различные мышечные группы и органы. Внешне человек выглядит спокойным. При этом происходит значительный скачок температуры. Она поднимается до 42 °C, усиливается сердцебиение, а артериальное давление падает. Человек погибает по причине паралича сердечной мышцы или дыхательного центра.
От начала проявления симптомов заболевания до момента смерти больного проходит от 3 дней до недели. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может умереть на протяжении первых суток, после того, как появятся первые скудные симптомы.
После того, как симптоматика впервые проявила себя, болезнь становится неизлечимой. Все действия врачей будут сведены лишь к облегчению самочувствия человека. Его стремятся отгородить от внешних раздражителей, вводят опиоидные анальгетики, выполняют поддерживающую терапию. Продлить жизнь помогает искусственная вентиляция легких, однако, летальный исход неминуем.
Оказание первой помощи пострадавшему входит в обязанности врача-хирурга, работающего в центре антирабической помощи. Больной получает инъекцию в тот же день, когда обращается за помощью.
Если раньше вводили до 30 прививок в область живота, под кожу, то начиная с 1993 года, от подобной схемы профилактики заболевания отказались. Сейчас используется современная вакцина (КОКАВ). Она очищенная и даёт возможность значительно сократить лечебный курс, а также уменьшить дозировку, вводимую разово.
Вакцина не вводится в ягодицу! Детям её ставят в бедро (в наружную поверхность), а взрослым и подросткам в дельтовидную мышцу. Стандартная дозировка – 1 мл. Эффект от введенной вакцины достигает 98%, однако, важно сделать первую инъекцию не позднее, чем две недели после получения травмы или укуса.
При первом обращении пациента даже спустя месяцы после опасного контакта ему будет показан лечебный курс.
После того, как была сделана прививка, первые антитела к вирусу появятся спустя 14 дней, их максимальная концентрация наступит через месяц. Когда существует риск сокращения инкубационного периода, больному вводят антирабический иммуноглобулин.
Когда курс будет завершен, у человека сформируется иммунитет, который начнет работать, спустя 14 дней после последней инъекции.
Действовать сформированная защита будет на протяжении года.
Несмотря на существующие вакцины и иммуноглобулин, люди продолжают умирать от вируса. Это происходит в результате их низкой осведомленности об опасности болезни и из-за не обращения к доктору. Некоторые пострадавшие отказываются от оказания медицинской помощи и в 75% случаев погибают из-за факта инфицирования. Иногда вина за смерть таких больных лежит на врачах, которые неправильно оценили степень угрозы здоровью человека (до 12,5%). Некоторые пациенты (до 12,5%) погибают из-за прерывания курса или нарушения режима вакцинации.
Строго запрещено пациентам, проходящим лечение, а также спустя 6 месяцев после его окончания: потреблять любые спиртные напитки, чрезмерное физическое переутомление, нахождение в бане и сауне, переохлаждение. Это объясняется снижением выработки антител, ухудшением иммунитета. Если больной получает параллельное лечение иммунодепрессантами или кортикостероидами, необходим контроль антител к вирусу. Если их продуцируется в недостаточном количестве, то необходима дополнительная терапия.
Как правило, большинство людей не испытывают никаких побочных эффектов, после введения вакцины. Она чаще всего хорошо переносится. Незначительные аллергические проявления отмечаются не более, чем в 0,03% случаев.
Противопоказания для введения вакцины от бешенства отсутствуют, что обусловлено смертельной угрозой больного человека.
Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями.
В каких случаях не нужно вакцинироваться?
При попадании слюны животного или при его прикосновении к целостному кожному покрову;
Если животное укусило человека через ткань, которая толстая и она не повредилась;
Когда произошло ранение клювом или когтем птицы;
При укусе животными, проживающими в домашних условиях, если они были привиты от вируса и в течение года не проявляли признаков болезни.
Что касается домашних животных, то человека не прививают в том случае, если он не был укушен в шею, лицо, пальцы или кисти, а также, если укус единичный. Когда травма локализуется в опасном месте или носит множественный характер, человеку делают 3 прививки. Это необходимо по причине того, что носителем вируса могут быть даже вакцинированные домашние питомцы.
За нанесшим травму животным необходимо наблюдать, если оно проявляет признаки болезни, то вакцинацию следует начать незамедлительно.
Если заражение скорее всего произошло. Вакцину обязательно нужно сделать, если была получена травма (укус, царапина, попадание слюны на поврежденную кожу) от дикого животного. Если имеется возможность проследить за ним, то человеку ставят всего 3 инъекции.
Профилактику прекращают, если животное остается здоровым на протяжении 10 суток после нанесения травмы.
Также достаточно 3 вакцин, если животное было убито, а в его мозге не обнаружили вируса бешенства.
Курс проводят полностью, если:
Судьба животного неизвестна;
Оно имело контакт с представителями дикой фауны.
Если травмированный человек был вакцинирован полным курсом ранее, и с этого времени не прошло 365 дней, то ему ставят три вакцины (первый, 3 и 7 дни). Если год уже истек, то необходимо пройти полный терапевтический курс.
Терапия с использованием иммуноглобулина необходима к реализации в течение суток после получения травмы. Этот срок не должен превышать 3 дней после возможного инфицирования и до того, как была введена 3 вакцина. Доза составляет 20 МЕ/кг иммуноглобулина.
Одна половина рассчитанной дозы вводится инъекционно, вокруг поврежденных тканей (рану можно орошать). Остальную часть вводят в мышцу (в бедро – в его верхнюю треть или в ягодицу). Вакцина и иммуноглобулин не вводятся одним шприцом!
Их возможно сочетать при наличии следующих показаний:
Укус глубокий, наблюдается кровотечение;
Имеются множественные укусы;
Травмы нанесены в опасные зоны.
Следует помнить о смертельной опасности вируса. Необходимо обращаться к врачу сразу после полученной травмы или после возникновения сопряженных с риском заражения ситуаций.
Важно знать, что при даже незначительном укусе, человеку необходимо обратиться за врачебной помощью. Дальнейший ход терапии будет определен доктором. Он реализует экстренное лечение путем введения либо активной, либо пассивной вакцины антирабического иммуноглобулина.
Сразу после укуса важно промыть травмированное место проточной водой. Кроме того, профилактическая вакцина может быть введена лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам.
Вакцину вводят немедленно, после обращения пострадавшего человека в больницу. Её выполняют в первый день, затем на 3 и 7 день, после на 14 и 28 сутки. Всемирная организация здравоохранения даёт рекомендацию провести вакцинацию ещё и спустя 3 месяца, после того, как была введена последняя инъекция, вводят её в мышцу. Это достаточная для выработки иммунного ответа схема.
Вводят вакцину в случае, если:
Произошел укус дикими грызунами;
Произошло попадание слюны на кожу, имел место укус или царапина животного, точно переносящего вирус или даже при подозрении на его наличие;
Произошел укус сквозь тонкий слой ткани, после ранения любым предметом, запачканным слюной инфицированного животного.
Произошло ранение птицей (не хищником);
Произошел укус, без повреждения кожи (через плотную ткань);
При употреблении внутрь молока или мяса инфицированного животного, прошедшего термическую обработку;
Произошел укус домашним грызуном;
Произошел укус грызуном, на той территории, где болезнь не фиксировалась уже 2 года;
Произошел контакт с зараженным человеком без повреждения кожи или попадания его слюны на слизистые оболочки;
Произошел контакт, но животное не погибло спустя 10 дней после контакта (мера не актуальная).
Вакцина имеет незначительные побочные реакции по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отечь, уплотниться или болеть. Иногда отмечается рост температуры тела (не более 38 °C), появляется озноб и головные боли. Могут увеличиться лимфатические узлы.
Первичную антирабическую помощь оказывает врач-хирург (врач-травматолог) центра антирабической помощи (согласно приказу Минздрава № 297 от 7.10.1997). Вакцина против бешенства вводится в первый день обращения в травматологический пункт.
Образование: в 2008 году получен диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)» в Российском исследовательском медицинском университете имени Н. И. Пирогова. Тут же пройдена интернатура и получен диплом терапевта.
Начался сезон клещей — как защититься? Куда обращаться? Первая помощь при укусе
7 запахов тела, говорящих о болезнях
 | Холера |
 | Брюшной тиф |
 | Туляремия |
 | Ботулизм Таблицы расчетов для мужчин, женщин и детей, всех возрастов! Узнайте причины отклонений! Расшифровка всех видов анализов! Не знаете своего заболевания? Найдите его по симптомам! источник |


