Бешенство — инфекционное заболевание, вызываемое вирусом бешенства Rabies virus, включённого в род Lyssavirus семейства Rhabdoviridae.
Вирус бешенства вызывает специфический энцефалит (воспаление головного мозга) у животных и человека. Передаётся со слюной при укусе больным животным. Затем, распространяясь по нервным путям, вирус достигает слюнных желёз и нервных клеток коры головного мозга, гиппокампа, бульбарных центров, и, поражая их, вызывает тяжёлые необратимые нарушения.
Бешенство встречается на всех континентах, кроме Австралии и Антарктиды. Бешенство не регистрируется в островных государствах: в Японии, в Новой Зеландии, на Кипре, на Мальте. Это заболевание до сих пор не регистрировалось также в Норвегии, Швеции, Финляндии, Испании и Португалии. В начале XXI века эпидемия болезни, которая предположительно является разновидностью бешенства, грозит полным исчезновением южноамериканскому народу варао.
Различают природный тип бешенства, очаги которого формируются дикими животными (волк, лисица, енотовидная собака, шакал, песец, скунс, мангуст, летучие мыши) и городской тип бешенства (собаки, кошки, сельскохозяйственные животные). В Индии одним из основных переносчиков бешенства являются летучие мыши (3/4 случаев заражения людей от общей статистики заболеваемости бешенством).
Случаи заболевания мелких грызунов бешенством и передачи вируса от них человеку практически неизвестны. Существует, однако, гипотеза, что естественным резервуаром вируса являются грызуны, которые способны длительно носить инфекцию, не погибая в течение нескольких дней после заражения.
Возможны случаи, когда возбудитель бешенства передаётся через укус от человека человеку. Хотя вероятность такого случая чрезвычайно мала, её в прошлом боялись больше всего, и чтобы не допустить подобного, совершали чудовищные жестокости. Так, во Франции людей, больных бешенством, душили между двумя матрасами или умерщвляли, перерезая им вены на руках и ногах; этот ужасный обычай сохранялся до начала XIX века, и только император Наполеон I запретил его.
У людей появление симптомов бешенства неизбежно приводит к смертельному исходу. Случаи выздоровления после появления симптомов бешенства не доказаны: к 2011 году известны лишь девять случаев выздоровления людей от бешенства, которые не были подтверждены лабораторно; предположительно, у так называемых «выздоровевших» было не бешенство как таковое, а истероидная реакция. В июне 2011 года сообщалось, будто бы врачи Детской больницы Калифорнийского университета смогли вылечить от бешенства 8-летнюю Пришос Рейнолд. Таким образом, бешенство является одним из наиболее опасных инфекционных заболеваний (наряду с ВИЧ, столбняком и некоторыми другими болезнями). Однако симптомы бешенства могут и не проявиться, если количество попавших в организм вирусов мало или человек невосприимчив к заболеванию.
Срочная вакцинация после заражения вирусом обычно позволяет предотвратить развитие симптомов и вылечить человека. Людям, укушенным бешеными или неизвестными животными, проводят вакцинацию от бешенства. Последняя сочетается с введением антирабической сыворотки или антирабического иммуноглобулина в глубь раны и в мягкие ткани вокруг неё.
По данным на 2009 год, ежегодно в мире 55 000 человек умирают от заболевания бешенством, переданным им от животных. При этом в развитых и некоторых других странах заболеваемость человека существенно (на несколько порядков) ниже, поскольку там организована своевременная антирабическая помощь.
Болезнь имеет три периода:
— Продромальный или начальный (период предвестников)
Длится 1—3 дня. Сопровождается повышением температуры до 37,2—37,3 °C, угнетённым состоянием, плохим сном, бессонницей, беспокойством больного. Боль в месте укуса ощущается, даже если рана давно зарубцевалась.
— Стадия разгара (гидрофобия)
Длится 1—4 дня. Выражается в резко повышенной чувствительности к малейшим раздражениям органов чувств: яркий свет, различные звуки, шум вызывают судороги мышц конечностей. Водобоязнь, аэрофобия. Больные становятся агрессивными, буйными, появляются галлюцинации, бред, чувство страха.
— Период параличей (стадия «зловещего успокоения»)
Наступает паралич глазных мышц, нижних конечностей. Тяжёлые паралитические расстройства дыхания вызывают смерть. Общая продолжительность болезни 5—8 дней, изредка 10—12 дней.
Большое значение имеет наличие укуса или попадание слюны бешеных животных на повреждённую кожу. Один из важнейших признаков заболевания человека — водобоязнь с явлениями спазма глоточной мускулатуры только при виде воды и пищи, что делает невозможным выпить даже стакан воды. Не менее показателен симптом аэрофобии — мышечные судороги, возникающие при малейшем движении воздуха. Характерно и усиленное слюноотделение, у некоторых больных тонкая струйка слюны постоянно вытекает из угла рта.
Лабораторного подтверждения диагноза обычно не требуется, но оно возможно, в том числе с помощью разработанного в последнее время метода обнаружения антигена вируса бешенства в отпечатках с поверхностной оболочки глаза.
Профилактика бешенства заключается в борьбе с бешенством среди животных: вакцинации (домашних, бездомных и диких животных), установлении карантина и т. д. Людям, укушенным бешеными или неизвестными животными, местную обработку раны необходимо проводить немедленно или как можно раньше после укуса или повреждения; рану обильно промывают водой с мылом (детергентом) и обрабатывают 40-70 градусным спиртом или настойкой йода, при наличии показаний вводят антирабический иммуноглобулин вглубь раны и в мягкие ткани вокруг неё, после местной обработки раны немедленно проводят специфическое лечение, которое заключается в лечебно-профилактической иммунизации антирабической вакциной.
Не нужно прижигать раны. Сразу же обратитесь в ближайший травмпункт, ведь успех вакцинопрофилактики бешенства сильно зависит от того, насколько быстро вы обратились за помощью к врачу. Желательно сообщить врачу в травмпункте следующую информацию — описание животного, его внешний вид и поведение, наличие ошейника, обстоятельства укуса. Далее следует провести курс прививок, назначенный врачом. Сорок уколов в живот давно никто не делает, вам введут вакцину и отпустят домой. И так пять или шесть раз. В стационаре могут оставить укушенного, если его состояние особенно тяжелое, прививающихся повторно, а также лиц, имеющих заболевание нервной системы или аллергические заболевание, беременных и лиц, привитых другими прививками в течение последних двух месяцев. На время вакцинации и спустя 6 месяцев после нее необходимо воздерживаться от употребления спиртных напитков. Кроме того, если вы проходите курс вакцинации от бешенства, нельзя переутомляться, переохлаждаться или наоборот перегреваться. Нужно помнить: бешенство — опасное смертельное заболевание, вылечить его нельзя, но в случае укуса, ослюнения животным заболевание можно предупредить своевременно проведенным курсом лечебно-профилактической вакцинации. Эффективность специфического лечения находится в прямой зависимости от времени обращения за помощью после укуса.
С целью предупреждения заражения бешенством охотникам рекомендуется получить курс профилактических прививок против бешенства, воздержаться от снятия шкур и разделки тушек животных до получения результатов исследования убитых животных на бешенство из ветеринарной лаборатории. Не допускать к охоте на диких животных невакцинированных собак. С целью предотвращения заболевания бешенством необходимо проводить ежегодную профилактическую вакцинацию против бешенства собак, независимо от их принадлежности, а при необходимости — кошек.
источник
Бешенство – особо опасное инфекционное заболевание, вызываемое инфицированием нейтропным вирусом Rabies virus . Провоцирует возникновение энцефалита (воспалительного процесса головного мозга) специфического происхождения. При попадании в живой организм вирус распространяется по клеткам ЦНС, инициирует разрушение их структурной целостности с последующим отмиранием. Патология характеризуется быстрым течением активной фазы, тяжелой симптоматикой и высоким риском летального исхода.
Заражение человека происходит вследствие укуса инфицированного животного. Эволюционная частотность болезни зависит от места инфицирования и тяжести локального поражения. Само заболевание характерно специфическими признаками на всех стадиях развития.
Этиология вируса доподлинно не изучена. Существуют рукописные доказательства происхождения заболевания еще с древних времен. Тогда болезнь носила название «водобоязнь» (гидрофобия) – древние люди замечали у зараженных животных паническую боязнь воды. В то время эффективных лекарств против бешенства не придумали, поэтому укушенный человек заранее обрекался на смерть.
Вирус бешенства классифицирован по миксовирусовой группе Lyssavirus семейство Rhabdovtridae. Имеет форму винтовочной пули размерами до 200 нм с однонитиевой РНК. Является патогенным для теплокровных животных и человека. Различают два вида вириона: циркулирующий (природный, опасный для людей) и фиксированный (синтезирован лабораторно, безвредный для человека).
Источником заражения человека могут быть собаки (до 60%), кошки, дикие животные (до 35%), волки (3%), другие животные (2%). Существует гипотеза первоначального источника вириона бешенства – грызуны, не погибшие сразу после вирусного проникновения.
Вирион бешенства концентрируется в слюнных железах, выделение активного микроба происходит со слюной жидкостью. Вероятность заражения человека больным животным при укусе составляет 95%, при ослюнении 60%. Вирион-возбудитель бешенства обладает высокой тропностью (органическая привязанность к определенному виду ткани) к нервным клеткам.
Первоначально микроб активизирует деятельность в мышечных волокнах раны, затем перемещается к нервным окончаниям. Посредством деления и размножения бактерия разрушает нервную систему, образуя на месте погибших клеток тельца Бабеша-Негри. Органические образования представляют собой специфические включения цитоплазмы в репликационных местах.
Судороги и параличи инфицированного человека обусловлены вирусным достижением нервной системы головного мозга с последующим стремительным разрушением жизнеобеспечивающих участков мозгового вещества. На этой стадии излечение пациента невозможно, больной впадает в коматозное состояние и умирает.
- микроб устойчив к низкому перепаду температуры, в замороженном состоянии сохраняет активную жизнедеятельность;
- в трупах животных содержится до 4-х месяцев;
- против бешенства бессильны любые сильнодействующие антибиотики, антибактериальные препараты, противовирусные средства;
- продвигаясь по нервным клеткам, вызывает воспалительные процессы, разрушающие их структуру.
Развитие и прогрессирование бешенства после укуса напрямую связано с поздним сроком обращения укушенного за медицинской помощью, нарушения прививочного режима или комплекса курса терапии. Наибольшая распространенность возбудителя болезни обуславливается нахождением человека в сельской местности вблизи лесных насаждений.
Период инкубации бешенства длиться от 10 дней до 4-х месяцев, чаще всего срок сокращается до 1 месяца. На практике зафиксированы случаи более долгого инкубационного периода – от года до 5 лет.
Вероятность прогрессирования болезни зависит от воздействующих факторов: вид инфицированного животного, количество попавших в рану вирионов, сопротивляемости иммунной системы, место заражения (наиболее восприимчивыми являются участки тела с скоплением нервных окончаний).
Специфические симптомы развития болезни условно подразделяются на несколько этапов, различимых между собой характерными признаками и поведением больного.
- Ранний (продромальный). Длительность до трех дней. Наблюдается субфебрильная температура, отсутствие или нарушение сна, апатия, угнетенность, беспокойное поведение пациента. В месте заражения ощущаются болезненные симптомы, даже если укус зарубцевался.
- Разгар (агрессия). Длится до 4 дней. Резкая гиперчувствительность к любому внешнему раздражителю – яркое освещение, громкий звук и шум. Пациент боится воды, агрессивен, испытывает дикое чувство страха, судорожно вздрагивает. В этот период появляются галлюцинации и бредовые видения, неадекватное поведение и реакции больного, повышенное слюноотделение. Иногда пациент замирает, начинает тяжело дышать и смотреть в одну точку расширенными зрачками глаз.
- Параличный (бешенство). Вследствие паралича скуловой и глазной мускулатуры отвисает нижняя часть челюсти. Поздняя стадия характеризуется неестественным аппетитом (больной есть несъедобные и опасные вещи). Наблюдается полная деградация пациента как осознанной личности. По причине паралича дыхательных путей наступает удушье.
Совокупная продолжительность активной фазы болезни составляет от 8 до 12 дней. Однако не исключаются атипичное прогрессирование заболевания – отсутствие продромальной стадии или начало болезни с параличного периода. В большинстве атипичных случаев диагностировать болезнь удается только посмертно.
Диагностика симптомов бешенства проводится путем сбора и тщательного анализа данных анамнеза заболевания у пострадавшего человека.
- Фундаментальное значение в длительности временного промежутка между инкубационным периодом и проявлением видимых признаков имеет место заражения. Больной осматривается на предмет характерных особенностей раны, глубины проникновения зубов животного, степени ослюнения.
- Пациент визуально диагностируется врачом по первоначальным признакам болезни – расширены ли зрачки, как ведет себя больной, что чувствует.
- Для микрообследования производят забор клеток слюнной железы и заражают ими лабораторных мышей. Наличие бешенства определяется по быстро развивающимся признакам паралича и смерти грызунов.
- Так как специфическое исследование вируса бешенства затруднительно выполнить при жизни больного в острой стадии течения заболевания, окончательный диагноз устанавливается после смерти пациента.
Появлению видимых симптомов болезни у домашних животных предшествует возникновение вирусного возбудителя в слюне.
Любое домашнее животное становиться заразным примерно за неделю до появления характерных признаков бешенства и остается опасным весь период острого течения болезни.
Заражение собаки происходит от укуса других собак, волоков или кошек. Стандартный период инкубации у собаки от 3 до 7 дней.
Продромальная стадия начинается с беспокойного поведения пса. У животного появляется несвойственный аппетит – поедание абсолютно несъедобных предметов. Лай воющий с сиплым оттенком. Собака старается грызть укус, появляются признаки возбуждения или чрезмерной ласковости, характерно слюнотечение.
Фаза возбуждения начинается с 2-3 дня болезни. Сопровождается странным поведением животного – вспышки агрессии резко сменяются нападением, пес грызет землю, периодически появляются судорожные сокращения мышц, рвота и косоглазие.
Появление стадии депрессии (параличной) определяется по признакам: собака истощена, ослаблена. На 4 день наступает паралич и гибель животного.
Заражение пушистого домашнего питомца происходит от укусов больных грызунов, собак, ежей и других котов. Латентный период инкубации длится от 10 дней до 3 недель, у котят до 7 дней максимум.
Симптомы бешенства у кошек развиваются на протяжении 3-10 дней. В начальном периоде животное вялое, не ест, резко сильно ласковое. Далее начинает развиваться пугливость, беспокойное поведение и беспричинная нервозность. Кошка кусает и грызет несъедобные вещи, озирается по сторонам, пытается царапать место укуса. Не исключаются появление тошноты, рвоты, жидкого стула. Приступ агрессии может вызвать громкий шум, стук, яркий свет.
На 3-е сутки развивается маниакальная стадия и длится до 5 дней. Обильное слюнотечение сменяется спазмами мышц глотки. Кошка не может самостоятельно пить, старается напасть и укусить.
Срок депрессивной стадии не более 2 суток. Животное впадает в апатию, не двигается. Кошка не может мяукать, отвисает нижняя челюсть, выпадает язык, мутнеет роговица глаз. Наступает онемение конечностей и смерть животного от парализации дыхательных мышц.
Многие люди задумываются о том, а стоит ли вообще делать прививку от бешенства ? На практике давно существует бесплатная ветеринарная услуга – вакцинация животных от бешенства. Ежегодное применение вакцины от бешенства в профилактических целях – это залог вашего здоровья и жизни домашнего любимца.
Фундаментальные правила профилактических мер заключаются в годовой поголовной вакцинации домашних животных, введение карантина при обнаружении очага инфекции.
Единственная возможность спастись от смерти – предотвратить появление визуальных проявлений болезни. Вакцину от бешенства необходимо ввести до 14 дня с момента укуса животного. Наиболее рекомендуемая форма вакцинации – укол специфического иммуноглобулина или активная периодичная иммунизация, после которой категорически запрещается употребление алкоголя на срок до полугода.
С момента заражения через укус современные вакцины используются не более 6 раз: в первый день обращения к врачу, затем на 3, 7, 14, 30 и 90 день соответственно. Укусившее животное изолируется, за ним устанавливается медицинское наблюдение в течение 10 дней. Если поведение животного не вызывает подозрений, вакцинация потерпевшего прекращается.
Зарегистрированные очаги бешенства России природной этиологии
- Поволжье (западные и центральные районы). В 72% случаях источником заражения являются лисицы. Распространяется волками, енотами и барсуками.
- Заполярье (арктическая циркуляция). Вирус распространяется среди песцов.
- Городские очаги поражения. Вирус популяризуется среди собак, источников заражения чаще всего становятся кошки и сельскохозяйственные домашние животные.
Поражение бешенством человека – это как игра со смертью, не сегодня и не завтра. Но не повезет. Если вас укусило животное, нельзя думать что все заживет и будет хорошо. Помните, незамедлительное обращение за медицинской помощью до истечения 14 дней после укуса – 99% вероятность выживания даже при условии инфицирования вирионом бешенства.
источник
Значение вирусов в медицине можно сравнить с массовым разрушающим фактором. Попадая в организм человека, они снижают его защитные возможности, уничтожают клетки крови, внедряются в нервную систему, что чревато опасными последствиями. Но есть особые разновидности вирусов, которые не оставляют шансов на выживание. Бешенство — один из таких.
Что такое бешенство и насколько оно опасно для человека? Как происходит заражение у людей и бывают ли вспышки инфекции в наше время? Как проявляется заболевание и чем оканчивается? Лечится ли эта болезнь и какая необходима профилактика? Давайте узнаем всё об этой опасной инфекции.
Откуда взялся вирус бешенства неизвестно. С древних времён его называли гидрофобией, ведь один из частых признаков далеко зашедшей инфекции — это боязнь воды.
Первые научные труды появились в 332 году до н. э. Ещё Аристотель предположил, что человек заражается бешенством от больных диких животных. Само название происходит от слова бес, так как задолго до того, как обнаружили вирусную природу инфекции, больного человека считали одержимым злыми духами. Авл Корнелий Цельс (древнеримский философ и врач) назвал инфекцию водобоязнью и доказал, что переносчиками заболевания являются дикие волки, собаки и лисы.
Основы профилактики и лечения вируса бешенства у человека заложил французский микробиолог Луи Пастёр в XIX веке, который в результате многолетних исследований разработал антирабическую сыворотку, спасшую не одну тысячу жизней.
В самом начале прошлого века учёным удалось установить вирусную природу заболевания. А ровно спустя 100 лет, выяснили, что бешенство можно излечить даже на стадии появления первых признаков заболевания, чего раньше не было. Поэтому эта, как все полагали раньше смертельная болезнь, сегодня считается излечимой, но при определённых обстоятельствах.
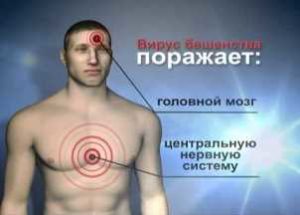
Чем опасен вирус бешенства?
- Он устойчив к воздействию низких температур и не реагирует на фенол, раствор лизола, сулемы и хлорамина.
- Его нельзя убить сильнодействующим антибактериальным препаратом, даже вирусные средства бессильны.
- При этом вирус бешенства неустойчив во внешней среде — погибает при кипячении через 2 минуты, а под действием температуры более 50 ºC — всего за 15. Ультрафиолет его тоже быстро инактивирует.
- Вирус продвигается к нервным клеткам головного мозга, вызывая его воспаление.
- Микроорганизм существует практически на всех континентах и, согласно подсчётам ВОЗ, ежегодно от него умирает более 50 тысяч человек.
Как передаётся бешенство человеку? Это типичная зоонозная инфекция, то есть люди заражаются от больного животного. Резервуаром естественного обитания вируса являются плотоядные животные.
- Разносчиками инфекции являются лисицы и волки в наших лесах. Причём основная роль в распространении вируса бешенства принадлежит именно лисицам.
- В странах Америки большую роль в инфицировании людей играют енотовидные собаки, скунсы, шакалы.
- В Индии летучие мыши принимают участие в распространении инфекции.
- Заразить человека могут и домашние животные — кошки и собаки.
Какие существуют пути передачи вируса бешенства? — через раневые поверхности или слизистые, куда попадает вирус, находящийся в слюне животного.
Как происходит заражение? Вирус активен в последние дни инкубационного периода и во время развития проявлений болезни, именно тогда он уже присутствует в слюне больного животного. При попадании возбудителя бешенства на слизистые оболочки или на рану он проникает в организм человека и начинает размножаться.
Как можно заразиться бешенством от собаки, если не было укуса? Достаточно контакта со слюной заражённого домашнего питомца. Заподозрить о заболевании во время инкубационного периода практически невозможно, но при этом вирус уже присутствует и активно размножается внутри. Это ещё один опасный момент в распространении инфекции. Какие признаки бешенства у человека от укуса собаки? — они ничем не отличаются от таковых при заражении другими животными. Единственное, что имеет значение — это размер животного. Чем больше собака — тем существенней вред она может нанести и тем быстрее разовьётся инфекция.
Существует предположение о том откуда берётся вирус — учёные пришли к выводу, что в природе существует резервуар — это грызуны, заболевшие бешенством, которые не погибли сразу после заражения.
В наше время очаги инфекции можно встретить абсолютно везде, в любой стране мира. Но вспышки болезни не регистрировались в тех регионах, где активно используют антирабическую сыворотку (Япония или на островах Мальта, Кипр).
Восприимчивость к инфекции всеобщая, но чаще болеют дети в летне-осенний период из-за посещения леса. Можно ли заразиться бешенством от человека? На протяжении всей истории изучения заболевания врачи боялись, что больной человек опасен для окружающих. Но такое практически невозможно, ведь за ним ведётся пристальное наблюдение, включая его жёсткую фиксацию на кровати или полную изоляцию от окружающих.
Передаётся ли бешенство через царапину? — да, это возможный способ заражения инфекцией при условии, если в рану попадёт большое количество слюны. Вирус при этом концентрируется в мышечной массе, затем, достигает нервных окончаний. Постепенно микроорганизм захватывает всё большее количество нервных клеток и поражает всю их ткань. При размножении вируса бешенства в клетках образуются особенные включения — тельца Бабеша-Негри. Именно они служат важным диагностическим признаком заболевания.
Инфекция достигает центральной нервной системы и поражает важные образования головного мозга, после чего появляются судороги и параличи мышц. Но не только нервная система страдает, постепенно вирус проникает в надпочечники, почки, лёгкие, скелетные мышцы, сердце, слюнные железы, кожу и печень.
Проникновение вируса бешенства в слюнные железы и размножение его обуславливает дальнейшее распространение заболевания. Быстрее распространяется инфекция, если человека укусило животное в верхнюю половину туловища. Укус головы и шеи приведёт к молниеносному распространению инфекции и к большому количеству осложнений.
Всего выделяют несколько этапов развития бешенства:
- инкубационный или период без проявлений болезни;
- начальный или продромальный период бешенства, когда видимые типичные признаки инфекции отсутствуют, но самочувствие человека значительно ухудшается;
- этап разгара или возбуждения;
- терминальная стадия или паралитическая.
Самое опасное время — это начало болезни. Инкубационный период бешенства у людей составляет от 10 до 90 дней. Известны случаи, когда заболевание развивалось через год после укуса животного. С чем связана такая большая разбежка?
- Как уже было отмечено, немаловажную роль в этом играет место укуса. Если животное, заражённое вирусом бешенства, укусило человека в верхнюю половину туловища — сроки развития болезни сокращаются. В случае травматизации стопы или голени — инфицирование развивается медленнее.
- Зависит от возраста пострадавшего человека. У детей инкубационный период значительно короче, чем у взрослых.
- Имеет значение и вид заражённого животного. Укус мелких разносчиков инфекции менее опасен, крупное животное нанесёт больший урон и болезнь быстрее разовьётся.
- Ещё один важный аспект — размер и глубина ранения, укуса или царапины.
- Чем больше количество возбудителя бешенства, попавшее в рану, тем значительнее шансы на быстрое развитие болезни.
- Играет роль и реактогенность организма человека, или, другими словами, насколько его нервная система окажется восприимчивой к данному возбудителю.
Какие первые признаки бешенства у человека?
- Во время продромального периода, который в большинстве случаев составляет 2–3 дня, человек вновь ощущает боль в месте укуса или раны, появляется припухлость и покраснение. Зуд и боль отмечаются по ходу нервных волокон.
- Кроме местных проявлений, появляется общее недомогание, слабость и выраженные головные боли.
- Человек становится нервным и крайне раздражительным.
- Симптомы бешенства в это время касаются и работы желудочно-кишечного тракта: появляется тошнота, возможна рвота, нарушение пищеварения, снижается аппетит.
Кроме раздражительности, у человека появляется выраженная чувствительность слухового и зрительного анализатора, когда даже обычный свет либо звук доставляет дискомфорт.
Но даже в это время практически невозможно заподозрить о начале заболевания, ведь такие симптомы сопровождают многие инфекционные болезни, не только бешенство.
После краткого продрома следует другой период — разгара. Длится он недолго, от одного до четырёх дней.
Как дальше проявляется бешенство у человека?
- Во время разгара болезни спустя всего 2–3 дня после продромального периода депрессия или апатия сменяется тревогой. При осмотре пульс человека учащён, как и дыхание.
- Резко нарушается глотание и дыхание, и эти симптомы прогрессируют с каждым днём.
- Усиливается гидрофобия или водобоязнь при бешенстве. Она проявляется во всём, что касается жидкости — плеск, падание капли воды, при попытке её выпить, во время журчания, а впоследствии и при виде любых жидкостей. Почему при бешенстве боятся воды? Это связано с поражением головного мозга и его важных нервных центров. При попадании вируса в организм он постепенно захватывает практически все нервные клетки, разрушает защитный слой их волокон и приводит к воспалению многих отделов центральной нервной системы. В результате чего к основным симптомам заболевания относятся всевозможные поражения нервных центров.
Появляются и другие фобии — боязнь открытого воздуха, а также света и громких звуков. Как это проявляется? — при появлении любого из вышеназванных раздражителей развиваются приступы страха. Начинаются они с обычного беспокойства, затем присоединяются подёргивания мышц, выраженный спазм гортани и глотки, нарушение дыхания (затрудняется вдох, в котором участвуют не только основные, но и вспомогательные мышцы).
Дополнительно к симптомам заболевания присоединяются выраженные приступы агрессии:
- человек царапает, а иногда даже пытается укусить себя и окружающих, плюётся;
- пострадавший мечется по комнате, стараясь причинить себе или другим боль;
- у людей, заражённых вирусом бешенства, появляется аномальная сила, он старается разломать окружающую мебель, бьётся о стены;
- появляются приступы нарушения рассудка — возникают галлюцинации слуховые и зрительные, бредовые идеи.
Вне приступов человек находится в сознании и чувствует себя неплохо, он в состоянии относительного покоя. В этот период больной бешенством в красках описывает свои переживания и страдания во время приступа.
Как проявляется период параличей при развитии бешенства?
- Из-за паралича мышц у человека возникает постоянное слюнотечение, при этом проглотить он не может и поэтому постоянно сплёвывает.
- Движения в руках ослаблены вследствие паралича плечевых мышц и конечностей.
- Челюсть у таких больных нередко свисает из-за слабости мышц лица.
- Кроме параличей, у больных бешенством на последней стадии заболевания повышается температура тела.
- Усиливаются нарушения работы сердечно-сосудистой и дыхательной системы, поэтому очередной приступ для человека может окончиться плачевно.
- Далее, симптомы бешенства у людей угасают — наступает общее спокойствие человека, исчезает страх и тревожные расстройства, приступы тоже не наблюдаются.
- Буйство при бешенстве сменяется апатией, вялостью.
Общая продолжительность всех периодов заболевания — не более 10 дней, исключая инкубационный.
Кроме, всем знакомого классического течения бешенства, есть ещё несколько вариантов нехарактерных для этой инфекции.
- Болезнь протекает без боязни света или воды, а начинается сразу с периода параличей.
- Возможно, течение болезни с лёгкими симптомами, без особых проявлений.
Врачи даже предполагают, что одним из важных факторов в распространении болезни является скрытое или атипичное течение инфекции.
Прогноз бешенства всегда сложно предсказать. Здесь, возможно, два основных варианта — это выздоровление либо смерть от бешенства. Чем позже начата терапия, тем сложнее вылечить пациента. Последний период болезни всегда неблагоприятный в плане выздоровления, в это время у человека уже нет шансов.
Диагностика болезни начинается с подробного сбора анамнеза о пострадавшем человеке.
- В своевременной диагностике бешенства играет роль наличие укуса животного либо ослюнение им раны.
- На втором этапе постановки диагноза осматривают пострадавшего, имеют значение следующие данные: рубцы, увеличение зрачков, учащённое сердцебиение, слюнотечение, чрезмерная потливость и нарушение психики. Но к сожалению, все эти симптомы наблюдаются не на первых этапах развития бешенства.
-
Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.
- Помимо мозга, вирус бешенства может содержаться в слюне, но в меньшем количестве. Поэтому если лаборантам повезёт, то они обнаружат клетки возбудителя инфекции. Для исследования берут клетки слюнных желёз и заражают ими лабораторных животных, у которых быстро развиваются параличи и наступает смерть.
- Специфическая диагностика бешенства крайне затруднена при жизни больного человека. Применяют исследование роговицы глаза, кусочков кожи и мозга с помощью специальных флюоресцирующих антител.
- Для определения наличия иммунитета к вирусу применяют после введённой вакцины тест на антитела к бешенству. Используют серологические методы исследования.
В начальном этапе развития заболевания основополагающий принцип диагностики бешенства у человека — это анализ симптомов. Например, можно сделать выводы, основываясь на приступах после контакта больного с водой.
Терапия бешенства начинается с важного этапа — полная изоляция человека в отдельную палату, в которой отсутствуют любые раздражители, чтобы не провоцировать приступы.

- В первую очередь стараются откорректировать работу нервной системы, ведь основные проблемы из-за воспаления центров головного мозга. С этой целью назначают снотворные, препараты для уменьшения болей, противосудорожные лекарства.
- Учитывая, что больные бешенством ослаблены им назначают парентеральное питание, то есть вводят с помощью растворов глюкозу, витамины для поддержания работы нервной системы, плазмозамещающие вещества и просто солевые растворы.
- Лечится ли бешенство у людей противовирусными лекарствами или другими методами? На поздних стадиях заболевание неизлечимо и оканчивается летальным исходом. Любые даже самые современные противовирусные препараты неэффективны и поэтому не применяются против бешенства.
- В 2005 году в США вылечили девушку, которую в период разгара болезни ввели в искусственную кому, а после недели отключения головного мозга она очнулась здоровой. Поэтому сейчас ведутся активные разработки современных методов лечения больных бешенством.
- Кроме этого, пытаются лечить заболевание иммуноглобулином при бешенстве в сочетании с ИВЛ и другими методами.
Ввиду отсутствия эффективных способов лечения бешенства самым надёжным на сегодня остаётся профилактика.

Так как в условиях города разносить вирус бешенства могут животные — большое внимание уделяется мерам профилактики домашних собак и кошек. С этой целью им проводят специфическую профилактику бешенства — регулярно делают прививки.
К неспецифическим методам защиты от бешенства относится сжигание трупов умерших животных или людей, чтобы вирус дальше не циркулировал в природе. Кроме этого, врачи настоятельно рекомендуют в случае укуса незнакомого животного сразу же промыть рану большим количествам жидкости и обратиться в ближайший медицинский пункт за оказанием экстренной помощи.
Экстренная профилактика бешенства состоит во введении пострадавшему человеку антирабической вакцины. Для начала рану активно промывают и обрабатывают антисептическими препаратами. При подозрении на заражение человека вирусом бешенства противопоказано иссечение краёв раны и зашивание её, так, как это делают в обычных условиях. Данные правила важно соблюдать, ведь при проведении хирургической обработки раны инкубационный период бешенства значительно уменьшается.
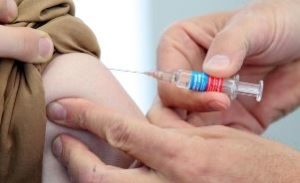
Сколько уколов делают человеку от бешенства? — здесь всё зависит от условий. Имеет значение кому назначено введение препарата — пострадавшему или человеку, который по роду своей деятельности может столкнуться с заражёнными животными. Разные виды вакцин создатели рекомендуют вводить по своему разработанному графику. После укуса больного бешенством животного может применяться метод шестикратного введения препарата.
При вакцинации важно соблюсти несколько условий:
- в течение некоторого времени после неё и весь период, когда прививают человека, нельзя вводить необычные продукты в рацион, так как часто развивается аллергия;
- в случае если за собакой удалось понаблюдать, и она в течение 10 дней не умерла от бешенства — график прививок сокращается и последние уже не делают;
- алкоголь и уколы от бешенства несовместимы, последствия могут быть непредсказуемыми, и вакцина попросту не подействует.
Весь период введения антирабической вакцины человек должен находиться под присмотром врачей. Экстренную иммунопрофилактику бешенства чаще всего проводят в травмпункте, которые для этого снабжены всем необходимым.
Какие могут быть побочные эффекты у человека после уколов от бешенства? Раньше широко использовали вакцины, приготовленные из нервной ткани животных. Поэтому несколько лет назад после применения прививки от бешенства развивались заболевания головного мозга, такие как энцефалит и энцефаломиелит. Сейчас состав и методы изготовления препаратов немного изменились. Современные вакцины намного легче переносятся, после их применения лишь иногда возникает аллергическая реакция или проявляется индивидуальная непереносимость.
Ещё не изобрели действенные препараты от бешенства, которые могли бы спасти жизнь человеку в момент развивающегося заболевания. Самое частое его осложнение — это смерть. По этой причине бешенство относится к числу наиболее опасных инфекций. Поэтому после укуса животного не нужно геройства — важно своевременно обратиться за помощью в травмпункт.
источник
О БЕШЕНСТВЕ
Владимир ТАТОЧЕНКО, профессор
Среди инфекционных заболеваний, даже самых экзотических, найдется немного таких тяжелых, как бешенство. Да что можно сказать о тяжести болезни, которая всегда заканчивается смертельным исходом? Недаром же в качестве самого «безжалостного» эпитета используют несчастную бешеную собаку, к которой нет никакой жалости и поэтому она подлежит немедленному и безусловному уничтожению. И это можно понять: вряд ли что-то более опасное человек может обнаружить в своем окружении. Так что познакомиться с бешенством для каждого из нас лучше на страницах газеты, чем в жизни.
О вирусе бешенства
Вирус как вирус, его наследственный аппарат – рибонуклеиновая кислота, он относится (вернее, его относят, хотя он об этом не подозревает) к группе рабдовирусов. По форме он напоминает пулю, во что, надо сказать, нетрудно поверить, учитывая его убойную силу.
С помощью современных методов были обнаружены варианты вируса бешенства, зависящие от местности, где он был выявлен, а также от вида животных, который им был заражен. Но для нас с вами это не имеет значения, поскольку любой вариант вируса способен вызвать бешенство у человека.
Большинство случаев заражения человека бешенством происходит при укусе больной собакой. Но бешенство не редкость и у домашних кошек, так что и с ними надо быть внимательным.
Откуда же получают бешенство домашние животные? Дело в том, что вирус бешенства достаточно широко распространен в природе, он инфицирует многие виды теплокровных животных. В Европе это в основном дикие лисы, в меньшей мере – мелкие грызуны. В Северной Америке бешенство разносят еноты, в Южной – летучие мыши – вампиры, которые, кусая крупный рогатый скот и лошадей (они питаются их кровью), заражают их, создавая угрозу и для человека. Надо сказать, что, хотя и в меньшей степени, летучие мыши и в Европе заражены бешенством, так что контакт с ними не менее опасен, чем с дикими лисами.
Мы и наши городские собаки, конечно, с лисами или вампирами общаемся мало, но угроза бешенства от этого не становится меньше. Все дело в бродячих, одичавших собаках, которые гораздо ближе контактируют с дикими хищниками и заражаются бешенством. А уж от них цепочка тянется к человеку. Поэтому особенно опасны местности, где много бездомных собак.
Пути заражения
Я не сделаю открытия, если скажу, что бешенством заражаются при укусах бешеным животным. Но менее известно, что заражают нас больные животные и без укусов – вирус активно выделяется со слюной животного, в случае попадания слюны даже на небольшую ранку или слизистую оболочку (глаз, носа, рта) вирус может проникнуть в организм и вызвать заболевание, хотя и несколько позже, чем при укусе. Очень опасны царапины, нанесенные когтями: животные часто лижут лапы, так что на когтях остается достаточно вирусов.
Описаны и случаи заболевания при контакте с летучей мышью и даже при пребывании в пещерах, густо «засиженных» этими животными. Дело в том, что вирус выделяется у этих животных с мочой и калом, оттуда он попадает во взвешенные в воздухе частицы. Кстати, были случаи подобного заражения в лаборатории.
А вот заражение от человека, больного бешенством, в научной литературе (не в пример художественной) описано не было, хотя у умирающих от бешенства больных вирус в слюне обнаруживается. Правда, описан случай заражения бешенством больного, которому была сделана пересадка роговицы глаза от человека, умершего от недиагностированного бешенства, но это, в конце концов, печальное редкое недоразумение.
Большинство животных от бешенства погибает, и хотя сроки жизни у них различны, практически все инфицированные бешенством животные погибают в течение 10 дней после того, как они становятся заразными. Так что принятое во всем мире наблюдение за укусившим животным в течение 10 дней – очень важная мера для того, чтобы узнать, бешеное оно или нет. А вот летучие мыши от бешенства не умирают – видимо, их мозги не очень по вкусу вирусу.
Как развивается инфекция
Надо сказать, что необычность бешенства – в очень длительном инкубационном периоде: обычно он составляет 4–6 недель. Лишь в небольшом числе случаев этот период укорачивается до 1–2 недель, но нередко сроки удлиняются до 1 года и даже до 6 лет. Инкубационный период – это срок, в течение которого вирус из места укуса или проникновения через слизистую продвигается до головного мозга и вызывает его воспаление. Доказано, что вирус легко проникает в клетки и что он может продвигаться по нервным стволам от периферии к центру. Но и это не объясняет длительности инкубации – ведь по нервам он продвигается со скоростью 3 мм/час. Судя по опытам на животных, прежде чем подняться по нервам, вирус интенсивно размножается в мышечной ткани в месте укуса, а уж затем, преодолевая защитные механизмы, попадает по нервам в мозг. Да и в мозгу он должен «перепрыгнуть» из одной клетки в другую, чтобы вызвать поражение значительной части мозга. Эти барьеры, где вирус задерживается, создают возможность защиты от его распространения, которые и используются в борьбе с этой болезнью.
Поскольку инкубационный период тем дольше, чем в более отдаленный участок тела попал вирус, усилия по профилактике заболевания должны быть тем более энергичными, чем ближе к голове был покусан больной. Но прежде – о самой болезни.
Бешенство поражает мозговой ствол, оставляя нетронутой кору мозга, так что больной длительно находится в сознании. В течение первой недели признаки болезни малоспецифичны: температура, тошнота, рвота, головная боль, чувство разбитости. Постепенно нарастает сильное чувство тревоги, появляется зуд и покалывание в области давно зажившей раны от укуса. Затем развиваются характерные симптомы – в первую очередь водобоязнь: при попытке проглотить жидкость больной давится, жидкость попадает в гортань и трахею. Этот своеобразный симптом связан с поражением части дыхательного центра, так что попадание в рот жидкости вызывает усиленную работу мышц, производящих вдох. Затем такую же реакцию начинает вызывать и струя воздуха, направленная мимо лица больного. Больной начинает часто впадать в буйство, теряет ориентировку, периоды беспамятства чередуются с прояснением сознания. У многих больных развиваются параличи. Картина, в общем, трагичная, больные погибают обычно в коме. Попытки лечения бешенства самыми современными методами пока что эффекта не дали.
Надо сказать, что бешенство вызывает столь сильное эмоциональное напряжение, что у некоторых укушенных, несмотря на своевременно начатое введение вакцины, развиваются чисто психические изменения, имитирующие картину болезни. Особенно это относится к людям, прочитавшим в справочнике о симптомах бешенства. В моей практике был подобный случай, когда хозяйка погибшего от бешенства животного дала такую истерическую реакцию: она была неспособна сделать ни одного глотка воды. Все выяснилось, когда я вспомнил, что вода не являлась самым любимым напитком заболевшей: стакан джина с тоником она выпила, что называется, одним залпом, рассеяв все подозрения насчет бешенства.
Вакцина против бешенства
Уже более 100 лет благодаря работе Л.Пастера большинство укушенных от бешенства спасаются при помощи прививок. Первые вакцины готовили из мозговой ткани зараженных бешенством грызунов – получалась довольно «слабая» по своей способности вызывать образование антител вакцина, так что требовалось вводить ее многократно. Мне в детстве «закатили» аж 21 инъекцию. Но дело не только в этом. Мозговая вакцина иногда вызывала образование антител к ткани мозга, а они уже обусловливали поствакцинальный энцефалит. Конечно, не бешенство, но тоже мало радости.
Сейчас вакцину производят путем размножения вируса на клеточных культурах, таким образом ее удается сделать концентрированной, так что пяти-шести инъекций бывает достаточно. Аллергию, правда, и эти вакцины вызывают: когда мне кололи вакцину второй раз, уколов было пять, но отек передней брюшной стенки был столь велик, что я несколько дней не мог застегнуть пиджак. Хорошо, что дело было в Индии, так что пиджак был не очень нужен.
Поскольку курс вакцинации против бешенства – штука серьезная, прежде всего надо решить.
. кому вводить вакцину,а кому нет
Вакцинация позволяет создать в организме пострадавшего иммунитет через 10–14 дней после начала курса вакцинации. Таким образом, у большинства укушенных этого срока достаточно, чтобы нейтрализовать вирус еще в инкубационном периоде. Но, как мы видели выше, при тяжелых укусах болезнь может развиться раньше, поэтому в подобных случаях вводят наряду с вакциной иммуноглобулин, содержащий уже готовые антитела к вирусу бешенства, которые замедляют его продвижение к мозгу на тот период, пока не начнут вырабатываться антитела на введение вакцины.
Тактика вакцинации зависит прежде всего от того, больное животное или нет. Если укусило неизвестное животное, т.е. если после укуса оно исчезло, оно обязательно должно считаться больным бешенством и укушенному проводится курс вакцинации. Когда же укусившее животное известно, за ним устанавливается 10-дневное наблюдение, и если после этого срока оно не заболело, вакцинация не проводится. В большинстве районов, где мало бешенства, именно так кончается большинство укусов. Думаю, читателю ясно, насколько важно не упустить из виду покусавшую собаку, хотя ее владельцы нередко считают за честь отругать укушенного (зачем дразнил животное?) и скрыться, не оставив координат. А нужен только его номер телефона, чтобы узнать, как чувствует себя животное через 10 дней.
Другое соображение – глубина укуса. Понятно, что при обширном повреждении ткани доза вируса выше, поэтому меры профилактики должны быть более энергичными. При неглубоких укусах (кроме лица) вводят минимальное число доз вакцины, при единичных глубоких укусах заболевшего домашнего животного дозу повышают. Причем обязательно введение иммуноглобулина. Дозу вакцины повышают, если ослюнение или глубокие укусы домашнее животное нанесло на лице, кистях рук, на шее; еще больше вакцины вводят при укусах диких плотоядных животных; в этих случаях также обязательно введение иммуноглобулина. Последний вводят при любом контакте с животным, погибшим вскоре после укуса.
При применении обычных вакцин (менее концентрированных, например вакцины Рибавак) диапазон числа доз находится в пределах 1–24. Новые, более концентрированные вакцины, например отечественная вакцина КОКАВ, вводятся значительно реже – максимально 6 инъекций.
В России зарегистрированы иммуноглобулин антирабический из сыворотки лошади, а также человеческий антирабический иммуноглобулин французской фирмы «Пастер Мерье Коннот» – Иммогам Рабис и Иммогам Раж. Хотя лошадиный иммуноглобулин «крепче» человеческого (800 МЕ вместо 150 МЕ в 1 мл), предпочтительно введение последнего, так как он дает меньше аллергических реакций. Доза иммуноглобулина – 20–40 МЕ на 1 кг веса.
Меры профилактики
Важнейшей мерой, предотвращающей контакт с бешенством, является вакцинация домашних животных – вакцины доступны в ветеринарных лечебницах. К сожалению, многие владельцы кошек и собак это игнорируют, а законодательные меры в этом отношении крайне слабы.
Если домашнее животное было искусано диким, настоятельно рекомендуется его усыпление; альтернативной мерой может быть карантин в течение 6 месяцев, и если оно в это время не заболеет, проведение вакцинации. Это связано с тем, что инкубационный период у животного может быть очень длинным, так что в случае неуспеха вакцинации, проведенной сразу после укуса, болезнь может развиться намного позже. Если животное до укуса было вакцинировано, ему проводят новый курс вакцинации и наблюдают 45 дней.
В сельских районах, где много бешенства среди диких животных, их вакцинируют с помощью вакцины, спрятанной в приманке. Таким образом удается полностью очистить территорию от бешенства, что делает ненужным проведение прививок собакам и людям. Бешенство искоренено в Австралии и на ряде островов, в том числе в Англии и на Гавайях. Лесников, охотников, работающих в зонах, где есть бешенство, вакцинируют загодя, не дожидаясь укусов.
Очень важны воспитательные меры: детям следует категорически запретить общение с бездомными животными, даже если родители свято верят в способность такого общения пробуждать доброту и другие позитивные чувства. Я считаю уровень опасности от такого общения (не только бешенство, но и грибковые и глистные заболевания) очень большим. И там, где есть бешенство, освобождение населенных пунктов от бродячих животных необходимо, как бы ни протестовали защитники последних. Ведь укус бездомного животного всегда требует проведения вакцинации – было ли оно больным или здоровым, так как проследить за его судьбой практически невозможно.
Возможна ли победа над бешенством, его полное искоренение с лица земли? Пока нет. Поэтому следует всемерно развивать, помимо индивидуальной профилактики, такие методы, как вакцинация диких и одичавших животных. Согласитесь, это безупречная с этической и экологической точки зрения мера. Хотя как быть, например, с летучими мышами, сказать пока трудно.
источник
Бешенство является острым инфекционным заболеванием человека и животных, при котором поражается центральная нервная система. Его причиной являются вирусы, обладающие тропностью к тканям нервной системы, куда после укуса больного животного они продвигаются со скоростью 3 мм в час. После репликации и накопления в тканях центральной нервной системы вирусы по нейрогенным путям распространяются в другие органы, чаще всего в слюнные железы.
Частота развития заболевания зависит от места и тяжести поражения при укусе. В 90% случаев болезнь развивается при укусах в шею и лицо, в 63% — в кисти рук, в 23% — в плечо. Признаки и симптомы бешенства на всех стадиях развития заболевания высокоспецифичны. Эффективных методик лечения заболевания не существует. Болезнь, как правило, заканчивается смертельным исходом. Своевременная прививка от бешенства — самая эффективная профилактика заболевания. Антирабическую вакцину впервые в 1885 году получил французский микробиолог Луи Пастер. А в 1892 году Виктор Бабеш и в 1903 году А. Негри описали специфические включения в нейронах головного мозга погибших от бешенства животных (тельца Бабеша — Негри).
Рис. 1. На фото вирусы бешенства.
Фильтрующийся вирус бешенства является представителем рода Lyssavirus (от греческого lyssa, что значит бешенство, бес) семейства Rhabdoviridae.
Вирус бешенства обладает тропностью к нервной ткани.
- Вирусы бешенства чувствительны к нагреванию. Они быстро инактивируются при воздействии на них растворов щелочей, йода, детергентов (поверхностно-активных синтетических веществ), дезинфицирующих средств (лизол, хлорамин, карболовая и хлористоводородная кислоты).
- Вирусы чувствительны к ультрафиолетовому облучению, быстро погибают при высушивании, в течение 2-х минут погибают при кипячении.
- При низких температурах и заморозке вирусы бешенства сохраняются длительное время. До 4-х месяцев сохраняются в трупах животных.
Вирусы передаются человеку при укусах со слюной или через поврежденные кожные покровы, куда попала слюна больного животного. Поражение центральной нервной системы неизбежно приводит к смерти больного. О наличии вирусов в центральной нервной системе говорит обнаружение «телец Бабеша-Негри» в ганглиозных клетках.
Рис. 2. На фото вирусы бешенства, по внешнему виду напоминающие пулю. Один их конец закруглен, второй плоский. Синтез вирусных частиц происходит в цитоплазме нейронов.
Рис. 3. На фото вирус бешенства. Вирион окружен двойной оболочкой. На внешней оболочке вирусных частиц расположены шипы (выступы) с шишковатыми вздутиями на концах. Внутри вирионов расположен внутренний компонент, представляющий собой нитевидные образования. На фото отчетливо видны поперечные полосы, представляющие собой нуклеопротеид.
В 1892 году В. Бабешом и в 1903 году А. Негри были описаны специфические включения в цитоплазме нейронов головного мозга животных, которые погибли от бешенства. Они получили название телец Бабеша — Негри. Крупные нейроны аммонова рога, пирамидальные клетки больших полушарий, клетки Пуркинье мозжечка, нейроны зрительного бугра, клетки продолговатого мозга и ганглии спинного мозга — участки нервной системы, где чаще всего встречаются тельца Бабеша-Негри.
Цитоплазматические включения являются строго специфичными для заболевания бешенством
Тельца Бабеша-Негри определяются в нейронах головного мозга собак, погибших от бешенства, в 90 — 95% случаев, у человека — в 70% случаев.
По мнению ряда исследователей тельца Бабеша-Негри представляют собой:
- места, где происходит репликация вирионов,
- места, где происходит продукция и накопление специфического антигена возбудителя бешенства,
- внутренняя зернистость телец Бабеша-Негри представляет собой вирусные частицы, соединенные с клеточными элементами.
Рис. 4. На фото нервные клетки с цитоплазматическими включениями. Тельца Бабеша-Негри имеют разную форму — округлую, овальную, сферическую, амебовидную и веретенообразную.
Рис. 5. На фото тельца Бабеша-Негри. Внутренняя зернистость включений представляет собой вирусные частицы, соединенные с клеточными элементами.
Рис. 6. На фото тельца Бабеша-Негри в свете обычного микроскопа. Они окружены светлым ободком.
Репликация вирусных частиц при бешенстве всегда сопровождается процессом формирования специфических включений — телец Бабеша-Негри.
Бешенство — типичное зоонозное заболевание. Его эпидемиология связана с распространением заболевания среди животных. В России существует три типа очагов бешенства:
- Природные очаги заболевания зарегистрированы в Поволжье, западных и центральных районах, где источником заболевания в 35 — 72% являются красные лисицы. Вирусы передаются так же волками, барсуками и енотовидными собаками.
- Природные очаги в заполярье (арктические очаги), где вирусы циркулируют среди песцов.
- В городах («городские очаги») вирусы циркулируют среди собак, от которых передаются при укусах кошкам и сельскохозяйственным животным.
Собаки являются виновниками бешенства в 60% случаев, лисицы — в 24%, кошки — в 10%, волки — в 3%, собаки, шакалы, скунсы, барсуки, летучие мыши, койоты, рыси и енотовидные собаки — в 3% случаев.
Рис. 7. В Поволжье, западных и центральных районах России источником заболевания в 35 — 72% являются красные лисицы.
В организм человека и животного вирусы бешенства проникают при укусах больными животными. Для человека особо опасными являются укусы в голову, шею и кисти рук. При укусах в голову и шею заболевание протекает с коротким инкубационным периодом и особенно бурно. Вирусы бешенства могут проникнуть в организм человека при ослюнении в случае, когда на коже есть порезы, трещины или царапины, а так же через слизистые оболочки.
Рис. 8. В организм человека и животных вирусы бешенства проникают при укусах больных животных.
Передача вирусов бешенства от человека к человеку регистрируется крайне редко
Первичная репродукция вирусов происходит в мышечной ткани в зоне входных ворот. Далее вирусы достигают окончаний периферических нервов и начинают продвигаться по их осевым цилиндрам и периневральным пространствам. Примерная скорость продвижения вирусов составляет 3 мм в час.
Репродукция вирусов бешенства происходит в нейронах головного мозга области аммонова рога, клеток Пуркинье мозжечка, в нейронах продолговатого мозга. Доказано, что ядра черепно-мозговых нервов и симпатические ганглии так же являются местами размножения и накопления вирусов. Далее вирусы разносятся по всему организму и попадают в слюнные железы.
В нервной ткани при гистологическом исследовании обнаруживаются геморрагии. Ядра нервных клеток набухают и распадаются. В цитоплазме нейронов обнаруживаются тельца Бабеша-Негри. Организм на внедрение вирусов отвечает образованием антител, которые стараются нейтрализовать инфекционные агенты.
Инкубационный период при заболевании длится от 30 дней до 3-х месяцев. В некоторых случаях он может составлять 10 — 12 дней, и даже от 100 дней до 1-го года. При укусах в область шеи и лица инкубационный период короткий и составляет в среднем от 10-и до 14-и дней. При укусах в конечности — 1,5 месяцев и более.
Состояние больного в инкубационный период остается удовлетворительным.
Первые симптомы бешенства связаны с местом укуса, где появляется зуд и ноющие боли. У больного повышается температура тела до субфебрильных цифр, беспокоит головная боль и недомогание, пропадает аппетит. Появляется светобоязнь, повышенная чувствительность к слуховым раздражителям и страшные сновидения. Далее устанавливается бессонница. Страх, тревога и чувство тоски постоянно сопровождают больного. Усиливается потливость, появляется тошнота и рвота.
«Пароксизм бешенства» — первый признак заболевания всегда развивается внезапно. Его причиной является какое-либо раздражение. Чаще всего это дуновение воздуха, возникающее при открывании дверей и ходьбе (аэрофобия), попытка сделать глоток воды (гидрофобия), яркий свет и громкий разговор, прикосновения, кашель и др. Чуть позже приступ вызывает вид самой воды.
Приступ начинается со вздрагивания всего тела. Больной вытягивает дрожащие руки вперед, а голову и туловище отклоняет назад. Вдох затруднен, выдох поверхностный. Глаза выпучены. Лицо цианотично. На лице выражение страха и страдания. Больной начинает метаться по палате, рвать белье и просить о помощи, часто икать. Возбуждение продолжается несколько секунд. Приступы бешенства сменяются состоянием астении, близким к прострации. Часто отмечаются психические расстройства в виде делирия, зрительных и слуховых галлюцинаций устрашающего характера, бредом и речевой бессвязностью.
Слюна густая и вязкая, в большом количестве скапливается во рту. Через несколько дней слюна становится жидкой. Ее огромное количество отплевывается больным, далее она начинает стекать со рта по подбородку. В это время больной еще может проглатывать мелкие кусочки пищи. Стадия возбуждения длится от 4 до 7 дней. Смерть больного в стадии возбуждения наступает от паралича сосудодвигательного и дыхательного центров. Часто стадия возбуждения переходит в паралитическую стадию.
Рис. 9. На фото больные в стадии возбуждения. «Пароксизм бешенства» — первый признак бешенства.
Если смерть больного не наступила в стадии возбуждения, развивается паралитическая стадия, которая характеризуется развитием параличей и парезов вначале верхних, а потом и нижних конечностей. В ряде случаев отмечаются восходящие параличи Ландри.
Слюнотечение продолжается. Больной неподвижен. Его состояние несколько улучшается. Появляется аппетит. «Успокоение» длиться 1 — 3 дня. Заостренные черты лица и потеря веса — симптомы обезвоживания больного в этот период. Постепенно нарастает тахикардия, начинает падать артериальное давление. Стадия параличей быстро заканчивается смертью больного.
Рис. 10. На фото больные бешенством. Гидрофобия — один из основных симптомов заболевания. На фото видно, как приступ бешенства вызывает вид самой воды
«Тихое» бешенство развивается в случае, когда отсутствует фаза возбуждения. При данной форме заболевания развиваются параличи разной распространенности (чаще восходящие параличи Ландри). Аэро- и гидрофобия выражены слабо или отсутствуют.
Смерть больного наступает от паралича сосудодвигательного или дыхательного центров. «Тихое» бешенство чаще встречается при укусах вампиров (Южная Америка).
Рис. 11. На фото летучие мыши (вампиры) — основные источники вирусов «тихого» бешенства на американском континенте.
Существует несколько вариантов течения заболевания: бульбарная, церебро-маниакальная, мозжечковая и паралитическая. Общими для всех них являются симптомы спазма глотательной мускулатуры и возбуждения.
Вирусы бешенства накапливаются в слюнных железах, из которых выделяются со слюной за неделю до появления первых симптомов и признаков заболевания, в период продрома (инкубационный период) и в период заболевания. Все животные погибают от бешенства в течение 8 — 10 дней. Исключение составляет желтый (лисицевидный) мангуст, который является носителем вируса в течение нескольких лет. При этом клиническая картина заболевания у него отсутствует. У летучих мышей заболевание может приобретать хроническое бессимптомное течение. Собаки и кошки живут рядом с человеком, из-за чего бешенство животных приобретает большое эпидемиологическое значение.
Рис. 12. В городах («городские очаги») вирусы бешенства циркулируют среди собак и кошек.
Заражение собак происходит при укусах бешеных собак, волков и кошек. Период инкубации составляет 2 — 8 дней. Бешенство у собак начинается с необычного, беспокойного поведения животного. Они отказываются от пищи и пожирают несъедобные предметы. Лай у собаки становится сиплым и воющим. Животное не пьет воду. Глотает с трудом. Изо рта выделяется обильная слюна. Очень быстро наступает возбуждение. Животное мечется, пытается кусать других животных и человека. Далее развиваются параличи и наступает смерть животного. Если период возбуждения не наступил («тихое бешенство»), то животное умирает значительно быстрее.
Выявит ранние симптомы и признаки бешенства у собаки ветеринарный врач. Больное животное убивается, а его мозг направляется на гистологическое исследование.
Рис. 13. Заражение собак происходит при укусах бешеных собак, волков и кошек.
Рис. 14. Обильное слюнотечение — основной признак бешенства у собак.
При появлении у кошек или собак, которые самостоятельно гуляют на улице, царапин или укусов необходимо незамедлительно обратиться к врачу ветеринару.
Рис. 15. На фото видны цитоплазматические включения (тельца Бабеша-Негри) при бешенстве у животных.
Заражение кошек происходит при укусах больных кошек, собак, ежей и грызунов. Первые признаки и симптомы бешенства у кошек появляются после окончания инкубационного периода. За этот период вирусы проникают в клетки центральной нервной системы, где размножаются и далее распространяются по всему организму, накапливаясь в большом количестве в слюнных железах. Латентный период у взрослых особей составляет 10 дней — 6 недель, (в среднем — 2 — 3 недели). Инкубационный период у котят составляет до 7 дней. При слюнотечении вирусы бешенства в большом количестве выделяются во внешнюю среду.
Рис. 16. Заражение кошек происходит при укусах бешеных кошек, собак, ежей и грызунов.
Кошки становятся заразными до появления первых признаков и симптомов бешенства.
Буйная форма заболевания у кошек длится 3 — 12 дней.
В период продрома животное становится вялым, отказывается от пищи. Иногда кошки становятся излишне ласковыми. Далее регистрируется пугливость, беспокойство и нервозность. Животное озирается по сторонам, беспричинно кусается и грызет (даже съедает) несъедобные предметы. Его беспокоит укушенное место, где развивается воспаление. Далее появляются рвота и понос. Приступы агрессии вызываются громким звуком или ярким светом.
Рис. 17. В период продрома при бешенстве кошки часто становятся излишне ласковыми.
Через 3-е суток наступает маниакальная стадия заболевания. Она длится от 3-х до 5-и дней. Спазм глоточной мускулатуры — основной симптом бешенства у кошки в этот период. Начинается обильное слюнотечение. Животное не может пить воду, бросается на людей, старается укусить голову или шею. Агрессия сменяется депрессией.
Рис. 18. На фото кошка, больная бешенством. Обильное слюнотечение — основной симптом заболевания.
Рис. 19. На фото маниакальная стадия заболевания.
Депрессивная фаза длится 2-е суток. У животного прекращается двигательная активность. Оно прячется в темных углах помещения. Появляются признаки прогрессирующего паралича: пропадает голос, отвисает челюсть, вываливается язык, слюна выделяется обильно, появляется косоглазие, роговица глаз становится мутной. Начинается паралич конечностей — сначала задних, а потом передних. Гибель животного наступает от паралича дыхательных мышц и сердца.
Рис. 20. Депрессивная фаза заболевания у кошек.
Атипичная форма заболевания у кошек встречается редко. Рвота и понос с кровью приводят к быстрому обезвоживанию животного. Данная форма бешенства тяжело диагностируется. Его длительность может достигать 6-и месяцев. Заболевание заканчивается гибелью животного.
Вакцинация — единственный надежный метод профилактики бешенства у животного.
Рис. 21. Домашние животные, которые покусами человека или другие животные, незамедлительно доставляются в ветеринарную клинику, где подлежат осмотру и карантированию в течение 10-и дней.
Рис. 22. Основные методы лабораторной диагностики бешенства.
Вирусоскопия, серологические и биологический метод — основные методы диагностики заболевания. Исследованию подлежат мозг умерших от бешенства людей и животных, слюна и ткань слюнных желез.
Рис. 23. На фото вирусы бешенства под микроскопом. По внешнему виду они напоминают пулю.
Непрямой метод флюоресцирующих антител является наиболее точным и быстрым при диагностике бешенства. Его результативность достигает 100%. При получении положительных результатов применение других методик диагностики не требуется.
Рис. 24. На фото в мазках биологического материала, обработанных антирабическим иммуноглобулином, меченным ФИТЦ, наблюдаются антигены вируса, имеющие вид зеленых гранул. У разных животных и человека они имеют разную форму и величину.
Рис. 25. На фото гистопрепарат ткани мозга. Видны цитоплазматические включения — тельца Бабеша-Негри. Внутренняя зернистость включений представляет собой вирусные частицы, соединенные с клеточными элементами.
Цитоплазматические включения тельца Бабеша-Негри являются строго специфичными для заболевания бешенством.
Для диагностики бешенства используется биопроба на мышах. Наличие вирусов у них подтверждается непрямым методом флюоресцирующих антител или обнаружением телец Бабеша-Негри при гистологическом исследовании. Для определения развития поствакцинального иммунитета используются серологические методы исследования.
Прогноз при бешенстве неблагоприятный. Заболевание всегда заканчивается смертью человека и животного.
- Только холоднокровные животные обладают естественным иммунитетом к бешенству.
- Прививочный иммунитет основан на выработке антител к вирусам, вызывающих заболевание.
- По мнению многих исследователей при бешенстве большую роль играет не только гуморальный иммунитет (выработка антител), но и тканевой иммунитет и выработка привитым организмом ингибиторов вирусов — интерферонов.
Проведение пассивной иммунизации антирабическим гамма-глобулином — самый эффективный метод лечения и профилактики бешенства.
На сегодняшний день эффективных методов лечения заболевания не существует. Применяется только симптоматическое лечение:
- с целью профилактики рефлекторных судорог проводится защита больного от всевозможных внешних раздражителей — сквозняков, яркого освещения, громких разговоров, шума;
- борьба с повышенной возбудимостью (введение хлоралгидрата в клизме, морфина);
- нормализация водно-электролитного баланса.
Если у человека, которого укусило животное, появились признаки недомогания, ему необходимо незамедлительно обратиться в медицинское учреждение.
Сходные с заболеванием бешенством признаки имеют:
- ботулизм (бульбарная форма),
- полиомиелит (паралитическая стадия),
- вирусный энцефалит,
- приступы истерии у больных, укушенных здоровым животным,
- отравления стрихнином,
- отравление атропином,
- алкогольный делирий.
Бешенство — смертельно опасное заболевание. Незамедлительное обращение за медицинской помощью после укуса животного убережет от заболевания. Необходимо помнить, что заболевание может иметь атипичное течение («тихое бешенство»). Бездействие в данном случае приводит к параличам и смерти больного.
Все о профилактике бешенства, вакцине и вакцинации читай в статье
источник
 Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.
Как ещё можно выявить болезнь? Получается ли с помощью анализов у человека на бешенство поставить диагноз? К сожалению, некоторые диагностические процедуры (взятие материала мозга, обнаружение телец Бабеша-Негри) проводят только после смерти больного человека.