Иммунологическое бесплодие у женщин – это отсутствие возможности забеременеть или выносить плод из-за отторжения сперматозоидов иммунной системой. Если они поражены белками АСАТ, их продвижение по цервикальному каналу становится невозможным – оплодотворение не происходит. АСАТ – это антиспермальные антитела. Они появляются в организме, как продукт жизнедеятельности иммунитета. Анализы при иммунологическом бесплодии выявляют повышенное содержание АСАТ в крови. Выбор метода лечения определяет врач – на основе анамнеза, состояния здоровья женщины и её партнера.
Факторов, способных спровоцировать женское бесплодие иммунного типа, очень много. К явлениям, вызывающим повышение уровня АСАТ, относят следующие случаи:
• Заболевания половой области, протекающие хронически и сопровождающиеся воспалением репродуктивных органов.
• Инфицирование в процессе полового акта (хламидиоз, гонорея, генитальный герпес).
• Аллергическая реакция на сперматозоиды, индивидуальная непереносимость семенной жидкости.
• Травмы в области половых органов: микротрещины на слизистых оболочках, разрывы. На их появление организм пациентки реагирует увеличением количества Т-супрессивных элементов и Т-хелперов.
• Попадание сперматозоидов в органы желудочно-кишечного тракта в результате орального секса, что стимулирует иммунные механизмы.
• Использование гормональных контрацептивов до планирования беременности.
• Флокуляция эрозии шейки матки, диагностированной врачом при гинекологическом осмотре.
• Механическое травмирование мягких тканей при заборе яйцеклетки в рамках искусственного добавления сперматозоидов.
• Неправильное проведение процедуры внутриматочного оплодотворения.
• Несовместимость систем ABO и MNSs пациентки и ее партнера.
Кроме того, причины иммунологического бесплодия у женщин могут быть связаны с контактом со сперматозоидами, которые связаны с аутоантителами при собственном иммуногенном статусе. Проблему может вызвать и чрезмерное количество лейкоцитов, обнаруживаемое в эякуляте мужчины (характерный признак простатита бактериального происхождения).
В первую очередь специалисты устанавливают характер бесплодия. Врач проводит визуальный осмотр пациентки, после чего назначает анализ крови для изучения состава и количества антител.
Чтобы подтвердить, что причина бесплодия – нарушение в организме женщины, мужчины обычно сдают тест MAR. Он позволяет определить число сперматозоидов, атакуемых антителами при половом контакте. Другой способ – посткоитальный тест, который также называется пробой Шуварского. Этот метод позволяет увидеть реакцию женского организма на сперматозоиды, попадающие в фаллопиевы трубы. В процессе оценки результатов анализа учитывают ряд параметров:
• Объем.
• Степень кристаллизации.
• Консистенция цервикальной жидкости.
• Однородность.
• Степень растяжения.
Тест проводят в период перед овуляцией и спустя 4-5 часов после полового акта. До момента проведения диагностики партнёры должны соблюдать половой покой на протяжении 4-6 дней. Если проблему вызывает иммунологический фактор бесплодия, результаты пробы позволяют выявить это и принять решение о дальнейшей терапии.
Также диагностические манипуляции включают комплексные исследования антиспермальных видов антител в крови, анализ спермы партнера и другие процедуры. Выполнять обследование необходимо обоим супругам, чтобы полностью исключить факторы риска.
После выявления причины специалисты назначают корректировку состояния иммунитета у женщины. Для этого используются кортикостероидные средства. Препараты принимаются в рамках долгосрочного курса или кратковременными большими дозами, дополняются антигистаминными и противобактериальными лекарствами. Первая разновидность используется для устранения аллергической реакции, вторая – для нормализации микрофлоры и устранения воспалительных процессов. Лечение также включает применение основных способов в зависимости от анамнеза:
• При выявлении синдрома АФС врач может назначить применение Гепарина или Аспирина в небольших дозах.
• Применение барьерных методов предохранения на протяжении срока, составляющего 7 месяцев или больше. При половых актах необходимо исключать прямой контакт сперматозоидов с женскими внутренними органами, чтобы снизить чувствительность к ним.
• Использование иммуносупрессивных препаратов, которое, согласно статистике, увеличивает шанс успешного оплодотворения в 50% ситуаций.
• Нормализация действия иммунных защитных барьеров. С этой целью врачи могут назначить подкожные инъекции лимфоцитов партнера до этапа зачатия. Другой вариант – внутривенные уколы Y-глобулина, который представляет собой комбинированный состав плазмы от нескольких доноров.
Лечение патологии включает применение дополнительных методов репродукции, для проведения которых требуется полное обследование и подготовка обоих партнеров. В рамках искусственного оплодотворения сперматозоиды мужчины вводят в маточную полость, не позволяя им оказаться напрямую в шейке.
Процесс проводится во время овуляции. Если репродуктивный потенциал понижен, увеличить возможность наступления беременности можно с помощью метода ИКСИ. Он представляет собой инъекцию одного сперматозоида внутрь цитоплазменной структуры яйцеклетки. После чего внутрь матки подсаживают уже развивающийся эмбрион.
Чтобы был возможен выход яйцеклетки с полноценными функциями, выполняется стимуляция процесса суперовуляции с приемом гормональных препаратов.
Сперматозоиды добывают посредством мужской эякуляции, а также при процедуре забора из яичка или придатков (методики TESE, MESA, PESA). Если анализы обнаруживают повышенное количество титров белка АСАТ в женском организме, инсеминацию проводить нельзя: требуется прием препаратов, которые понизят уровень. Хорошие перспективы имеют методики ПИКСИ и ИМСИ, позволяющие использовать здоровые с точки зрения генетики и активные сперматозоиды.
Кроме того, перед имплантацией производится обработка эмбриональных телец, выбраковка наиболее жизнестойких из них. Для повышения шанса пациентки успешно забеременеть эмбрионы проходят через процедуру криоконсервации.
Мероприятия, нацеленные на предотвращение появления патологии, как таковые не проводятся ввиду невозможности определить проблему заранее. Снизить риск иммунологического бесплодия можно, если придерживаться следующих рекомендаций:
1. Соблюдение правил интимной гигиены, профилактика воспалительных процессов.
2. Прохождение анализов перед половой жизнью на предмет инфицирования хламидиями, вирусами герпеса или гонореи.
3. Снижение травматичности в процессе полового акта.
4. Отказ от гормональных контрацептивов и препаратов, повышающих сопротивляемость иммунной системы.
По статистике, применение альтернативных методов репродукции позволяет ликвидировать проблему иммунологического бесплодия у каждой третьей пары. После 3 инсеминации искусственным путем, шанс забеременеть поднимается до 90%, наиболее эффективной считается методика ИКСИ.
Запишитесь на приём к врачу в вашем городе
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Иммунологическое бесплодие — нарушение репродуктивной функции, обусловленное поражением сперматозоидов антиспермальными антителами (АСАТ) в репродуктивной системе мужчины или женщины.
Распространённость иммунологического бесплодия составляет 5-15% из числа бесплодных супружеских пар. Частота выявления АСАТ у пациентов, состоящих в бесплодном браке, значительно варьирует в зависимости от многих причин, составляя в среднем для мужчин 15%, а для женщин вдвое выше — 32%.


Степень повреждения сперматозоидов зависит от:
• Класса антител
• Количеством выработанных иммунной системой антител АСАТ, их концентрацией
• Плотности покрытия антителами поверхности сперматозоидов
• От того, какие структуры сперматозоидов повреждаются антителами.
В зависимости от сочетания этих повреждающих факторов на репродуктивную систему выявляются следующие патологии:
• Нарушение формирования сперматозиодов, приводящее к олигоспермии, тератотоспермии и азооспермии.
• Снижение и/или подавление подвижности сперматозоидов.
• Подавление процесса взаимодействия половых клеток на этапе зачатия.
• Нарушения проходимости половых путей женщины и семявыводящих путей мужчины.
• Блокирование процесса имплантации эмбриона.
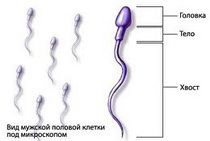
Существуют предрасполагающие факторы, обусловливающие нарушение барьера между кровью и функциональным эпителием яичек и способствующие формированию иммунного ответа на сперматозоиды у мужчин.
Причины развития иммунологического бесплодия у мужчин:
• инфекции передающиеся половым путем (гонорея, хламидиоз и т.п.);
• хронические воспалительные заболевания (простатит, эпидидимит, орхит);
• перенесённые травмы и операции на органах малого таза, мошонки.
• анатомические нарушения (паховая грыжа, варикоцеле, обструкция семявыносяших путей, крипторхизм, перекрут яичка, агенезия семявыносящих протоков).
Причины развития иммунологического бесплодия у женщин:
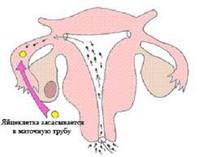
Причины нарушения иммуносупрессии женщины по отношению к сперматозоидам:
• Инфекции передаваемые половым путём (генитальный герпес, гонорея, хламидиоз, уреаплазмоз и т.д.)
• Хронические воспалительные заболевания женских половых органов
• Генитальный эндометриоз
• Аллергические заболевания
В большинстве случаев АСАТ, образованные в женском организме вызывают локальный иммунный ответ. Наиболее часто иммунная реакция проявляется на уровне шейки матки; в меньшей степени в иммунном ответе принимают участие эндометрий, маточные трубы и влагалище. Это обусловлено тем, что в слизистой оболочке канала шейки матки содержится большое количество плазматических клеток, способных синтезировать компоненты секреторного IgA. Вместе с тем в цервикальной слизи возможно выявление и других иммуноглобулинов, в частности IgG, имеющих значение для развития иммунологического бесплодия.

Исследования производимые при данном виде бесплодия весьма многообразны, единых стандартов диагностики и интерпретации результатов на данный момент не разработано.
1. Коррекция иммунологического статуса мужчины и женщины. Производится с целью снижения числа антиспермальных антител.
2. Применение андрогенов для лечения мужского бесплодия. Дело в том, что при выявлении в организме мужчины АСАТ часто поражается и та часть ткани яичек, которая вырабатывает тестостерон, от которого напрямую зависит активность формирования сперматозиодов.
3. Инсеминация женщины спермой мужа. Производится эндоскопическим способом.
4. Применение вспомогательных репродуктивных технологий (ВРТ).
Автор: Ткач И.С. врач, хирург офтальмолог
источник
Если вы столкнулись с диагнозом «иммунологическое бесплодие у мужчин или женщин», то у вас, наверняка, возникло немало вопросов.
На самом деле, репродуктивная активность у семейной пары снижена или зачатие невозможно без веских на то причин. Если супруги не имеют в физическом плане патологического изменения, и при этом не получается оплодотворение, может быть поставлен такой диагноз. Он характерен для 6-10% бездетных пар.
Это — выработка против сперматозоидов (АСАТ) антител. Такое патологическое состояние может наблюдаться как в организме любого полового партнера.
Иммунологическое бесплодие у женщин локализуется в цервикальном канале.
В организме мужчины антитела вырабатываются непосредственно сперме, снижая тем самым активность сперматозоидов.
Самые распространенные факторы этого вида бесплодия могут быть вызваны различными причинами. Самые распространенные у мужчин.
- Урогенитальные болезни инфекционного характера (ВИЧ, сифилис, герпес и другие).
- Приобретенные или врожденные дефекты половых органов.
- Онкологическое заболевание (необязательно органа репродуктивной функции).
- Оперативное вмешательство на мошонке или полученные травмы.
У женщины такое бесплодие возникает при:
- Генетических предрасположенностях организма.
- Хирургическом вмешательстве на половые органы, матку, яичники.
- Различных заболеваниях репродуктивной системы.
Вышеперечисленные факторы могут приводить к тому, что иммунная система воспринимает сперматозоиды как что-то ненужное, «чужое» и попросту отвергает их. Тем самым сводя шансы на успешное оплодотворение яйцеклеток к минимуму.
Для подтверждения диагноза понадобится пройти несколько специальных исследований.
Для мужчин – анализ сперматозоидов на наличие антитела в эякуляте, а также анализ крови, подсчет количества сперматозоидов, которые покрыты антиспермальными антителами.
Для женщин – специальный анализ крови и цервикальной слизи на наличие в эякуляте антител.
Обоим партнерам назначают посткоитальную пробу (тест), обследование на совместимость.
Когда диагноз подвержен, и вы точно знаете, что у вас иммунологический фактор, не стоит отчаиваться. Достаточно набрать в интернете «мужское иммунологическое бесплодие форум», чтобы понять, что патология лечится успешно на 100%.
Антитела против сперматозоидов бывают трех видов – IgM, IgА, IgG.
Независимо от класса они могут встретиться как в организме женщины, так и у мужчины (в слизи матки, половых органах, сыворотке крови).
В зависимости от вида АСАТ влияет на взаимодействие в момент оплодотворения половых клеток, нарушая проходимость половых путей, подавляя активность сперматозоидов, блокируя имплантацию эмбриона. Различные факторы вызывают бесплодие.
Причины иммунологического бесплодия различные:
- У мужчин антитела могут начать образовываться при поражении семенных каналов, травмах яичка, разрыве капиллярной системы.
- Причины иммунологического бесплодия у женщин – болезни матки, яичников, генетическая склонность, операции на репродуктивных органах.
- У обоих партнеров – при урологических инфекционных заболеваниях, передающихся половым путем.
Преимущественно такая форма бесплодия характерна для женщин. Риск увеличивается при избыточной массе тела, климаксе, анорексии, частых стрессах, хронических формах соматических заболеваний.
Как лечить иммунологическое бесплодие? Этот вопрос задают многие семейные пары, столкнувшиеся с такой проблемой.
Иммунологическое бесплодие у женщин: лечение
Для устранения причин, вызвавших бесплодие, назначаются антигистаминные препараты с высокими дозами препаратов антибактериального действия, что позволяет повысить иммунитет.
Введение гепарина под кожу и применение аспирина помогают бороться с аутоиммунными процессами.
Во время лечения важно предохраняться во время половой близости на протяжении шести-восьми месяцев (в зависимости от назначенного курса). Так как полноценное оплодотворение яйцеклетки невозможно при пониженном иммунитете.
Для стабилизации защитных систем организма женщины показан ввод смешанной группы белков перед зачатием или использование лимфоцитов от донора.
Изначально требуется устранить патологическую причину, которая вызвала возникновение антител (АСАТ), препятствующих зачатию.
Лечение может состоять из:
- Восстановления репродуктивных функций с помощью хирургических операций.
- Коррекцию кровообращения.
- Назначение лекарственных препаратов в случае необходимости: и цитостатиков или протеолитического характера.
- Оперативного вмешательства на яичке, мошонке.
Кроме этого имеются репродуктивные вспомогательные технологии, которые искореняют причины бесплодия. Однако, такие технологии требуют более тщательной подготовки и дополнительной диагностики.
- ИКСИ (интрацитоплазматические инъекции) – внедрение полноценных жизнеспособных сперматозоидов прямым путем в яйцеклетки, с дальнейшим вводов эмбрионов в матку.
- Инсеминация – введение в маточную полость женщин мужских сперматозоидов, при котором канал матки обходится.
- Искусственное оплодотворение – показано, если имеются функциональные сперматозоиды.
В практически безнадежной ситуации иммунологического бесплодия и неэффективности лечения у мужчин, рекомендуется использовать донорскую сперму.
При проведении искусственного оплодотворения важным фактором являются показания АСАТ. При повышенной концентрации процедура противопоказана, так как она не даст положительного результата. Изначально требуется устранить проблему с помощью продолжительной терапии – до полного восстановления нормальных показателей уровня аспартата.
В успешном зачатии яйцеклетки немаловажным фактором является использование наиболее активных, подвижных, качественных, полноценных, перспективных сперматозоидов. Эмбриональное консервирование с использованием предварительной заморозки или ассистированный хэтчинг гарантирует еще большие вероятности и шанс того, что будет положительный результат после лечения бесплодия.
Выход найти можно из любой ситуации, Важно, чтобы решение было принято совместно супружеской парой.
- АСАТ (оксалоацетат трансаминаза) воспроизводится только в отношении половых клеток каждого конкретного мужчины. Если причина бесплодия не подается лечения, выходом для женщины может стать замена сексуального партнера. В большинстве случаем происходит полноценное зачатие.
- ВРТ (вспомогательные репродуктивные технологии) эффективны в лечении. С их помощью успешно лечится как легкая степень заболевания, так и средней тяжести. Единственное условие – своевременное обращение за оказанием медицинской помощи и выявление причины.
Однозначно, проблема решаема. В любом случае не стоит отчаиваться и опускать руки. Если вы начнете искать в интернете «иммунологическое бесплодие у женщин, форум, кто лечил», и какие результаты дало лечение, то воспрянете духом. На самом деле патология излечивается в 100% случаев. При условии, если вы будете выполнять все рекомендации. Путь непростой, но он дарит шансы на то, что вы станете счастливыми родителями! Можно ли вылечить иммунологическое бесплодие? Ответ очевиден – да.
источник
Еще один вид бесплодия это иммунологическое бесплодие. Такое бесплодие связано с выработкой, как у мужчин, так и у женщин, антиспермальных антител. Так иммунная система человека влияет на работу репродуктивной функции. Заболевание это никак не проявляется и не имеет симптомов, кроме отсутствия возможности зачать ребенка.
Иммунологическое бесплодие – это заболевание при котором у пары отсутствуют заболевания мочеполовой системы а забеременеть не получается. Точно установить причину патологии проблематично.
Еще недавно ученые были уверены, что такое бесплодие может быть только у женщины. Проявляется это заболевание у женщины так, иммунные клетки которые должны отвечать за овуляцию просто не воспринимают сперматозоиды определенного мужчины. Иммунитет женщины принимает сперматозоиды как инородный объект и отторгает их. Поэтому оплодотворение яйцеклетки не происходит.
На сегодняшний день, в результате исследований, удалось доказать, что и иммунитет мужчины способен вырабатывать антиспермальные антитела. Таким образом, яички мужчины могут просто не воспринимать женскую фолликулярную жидкость, и даже собственные биологические компоненты. Такой процесс называется аутоиммунизацией.
При аутоиммунизации у мужчины, в организме происходит сопротивление между собственными биологическими материалами и антителами. Иммунные клетки, которые находятся в яичках, производят антитела. Антитела воспринимают биологический материал как инородный объект. В результате сопротивления с собственными антителами сперматозоиды просто склеиваются между собой, значительно снижая качество спермы. Способность мужчины к оплодотворению, в этом случае, также существенно снижается.
Самым основным признаком иммунологического бесплодия является отсутствие наступления беременности при нормальном качестве спермы у мужчины и нормальной работы репродуктивных органов у женщины.
Главная причина такого бесплодия на сегодняшний день неизвестна. Врачи говорят о наследственности и индивидуальной особенности человека, как об основной причине иммунологического бесплодия.
Особенности иммунного фактора бесплодия:
- Аутоиммунизация.
- Антитела.
- Сильная чувствительность женской иммунной системы к сперме конкретного мужчины. В этом случае, женские антитела уничтожают сперматозоиды, воспринимая их, как инородный объект.
По статистике, чаще такое бесплодие встречается у мужчин при наличии заболеваний и травм органов мошонки. Например: орхит, водянка, травмы яичек, варикоцеле, застой спермы или киста семенного канатика.

Определить степень иммунологического бесплодия можно с помощью спермограммы с MAR тестом (анализа спермы). В анализе будут приведены показатели титра АСАТ и класса IgG, IgA, IgM. Также в анализе будет показан уровень возникновения иммунной реакции и места фиксации сперматозоидов. Подробнее о том, как сдавать и расшифровывать результаты этого анализа читайте в этой статье.
Видео из лаборатории о спермограмме с MAR тестом:
По причине иммунологического бесплодия от 6 до 22% пар не могут зачать ребенка. Если в течение года попыток забеременеть результата нет, то одной из возможных причин бесплодия может быть именно нарушения связанные с иммунитетом родителей, одного или двух. Бывает, что при таком бесплодии беременность наступает, но очень высока вероятность выкидыша на ранних сроках.

Одним из методов выявления этого заболевания является посткоитальный тест. Пред сдачей этого теста нужно чтобы мужчина уже прошел свое тестирование (спермограмму). Если по результатам спермограммы будет понятно, что мужчина здоров, то назначается посткоитальный тест.
Его сдает женщина на 14 день начала цикла менструации. Для теста на исследование берут цервикальную жидкость. Перед сдачей теста пара должна воздерживаться три дня от половой близости. Сам тест сдается спустя 10 часов после полового акта, но не дольше одних суток (24 часа). По результату исследований будет ясно, есть ли в фолликулярной слизи сперматозоиды. Если они присутствуют, будет определена их активность.

Помимо посткоитального теста иммунологическое бесплодие можно определить дополнительными исследованиями, которые в себя включают:
- метод латексной агглютинации;
- смешанный антиглобулиновый тест;
- с помощью иммуноферментного анализа;
- при помощи пенетрационного теста.
Также для установления диагноза и определения уровня АСАТ (антиспермальных антител) нужно дополнительно сдать фолликулярную жидкость и кровь.
Полезное и интересное видео:
В связи со сложностью определения точных причин такого бесплодия назначение лечения очень проблематично. Лечение включает в себя несколько способов: хирургическое вмешательство, иммуностимулирующие и андрогенные препараты.
Помимо вышеперечисленных способов лечения, дополнительно назначаются антибиотики, антигистаминные препараты и противовоспалительные средства. Чтобы исключить случайное зачатие в период действия сильнодействующих препаратов пара во время полового акта обязана использовать презерватив для контрацепции.
Время курса лечения иммунологического бесплодия составляет от полугода до 8 месяцев. В результате лечения чувствительность организма к спермальным антигенам снижается, вероятность зачатия увеличивается.
За три дня до овуляции женщине назначаются препараты для повышения уровня эстрогена. Иногда назначается курс гормональных препаратов а также кортикостероиды.
Иммунологическое бесплодие поддается лечению при помощи инсеминации (исскуственного ввода спермы в женский организм). ЭКО (экстракорпоральное оплодотворение) – это еще один действенный метод зачатия ребенка при иммунологическом бесплодии. В этом случае оплодотворение яйцеклетки происходит в специальной среде вне женского организма. После оплодотворения производится подсадка змбриона в полость матки.
Многие семейные пары пытаются лечить иммунологическое бесплодие способами и рецептами народной медицины. Обязательно проконсультируйтесь у врача, не стоит заниматься самолечением.
Если у семейной пары не получается зачать ребенка в течение года это серьезная проблема, возможно это иммунологическое бесплодие. Чтобы добиться появления ребенка на свет не стоит пускать ситуацию на самотек, нужно обязательно обратиться к врачу.
Не забывайте писать комментарии и ставить оценку статье звездочками. Спасибо за посещение сайта, надеемся мы смогли вам помочь.
источник
Иммунологическое бесплодие на нынешний момент изучено, пожалуй, в меньшей степени, чем любые другие факторы снижения фертильности. В его основе лежит наличие у одного или обоих супругов особых антител к половым клеткам. Речь идет об антиспермальных антителах (АсАт), которые могут препятствовать как самому процессу оплодотворения, так и развитию эмбриона на ранних стадиях. Иммунологический фактор выявляется в среднем у каждой десятой пары с идиопатическим бесплодием.
В организме человека присутствуют различные иммуноглобулины, которые подразделяют на 5 классов, каждый из которых имеет определенные биологические свойства. Примечательно, что у женщин специфические антитела обнаруживаются вдвое чаще, чем у мужчин.
Насколько сильно будет снижена репродуктивная функция, зависит от класса антиспермальных антител, их числа иместа прикрепления к половой клетке. Эти факторы могут сочетаться различным образом,провоцируя:
- нарушение процесса сперматогенеза, в результате которого развиваются олигозооспермия (снижение концентрации сперматозоидов), азооспермия (полное отсутствие половых клеток в эякуляте) и тератозооспермия (изменение нормальной морфологии клетки);
- снижение подвижности мужских половых гамет (астенозооспермия)или подавление их активности, которое происходит в результате агглютинации половых клеток, затруднения их передвижения по женским половым путям, а также обездвиживания под воздействием активированного комплимента;
- подавление взаимодействия сперматозоида и яйцеклетки на разных этапах (от момента проникновения мужской половой клетки через оболочку в цитоплазму ооцита до слияния пронуклеусов — ядер половых гамет);
- развитие трубно-перитонеального бесплодия, которое обусловлено наличием специфических антител в перитонеальной жидкости и фаллопиевых трубах, а также нарушением перистальтики органа;
- нарушение процесса имплантации эмбриона в стенку матки.
Среди антиспермальных антител выделяют:
- спермоиммобилизирующие, которые оказывают влияние на подвижность мужской половой клетки, отчасти или полностью обездвиживая ее;
- спермоагглютинирующие, которые становятся причиной склеивания сперматозоидов как друг с другом, так и с макрофагами, частицами других клеток, слизью, а также другими элементами;
- спермолизирующие, которые оказывают на мужские гаметы разрушающее воздействие.
Любые из этих АсАт могут стать причиной бесплодия.
Антитела могут прикрепляться к поверхности мужских половых клеток на разных участках. Исследования методом ИФА выявили следующую закономерность:
- антитела класса G обычно прикрепляются либо к хвосту половой гаметы, либо к ее головке;
- антитела класса А чаще всего обнаруживают в области хвоста, хотя они могут прикрепляться и к головке сперматозоида;
- антитела класса M, как правило, фиксируются в области хвоста.
Если фиксация АсАт в области хвоста оказывает влияние только на подвижность сперматозоида, то прикрепление к головке препятствует собственно процессу оплодотворения, подавляя способность мужской половой гаметы к пенетрации.
Если у женщин с равной долей вероятности могут выявляться все вышеуказанные классы антител, то у мужчин, как правило, обнаруживают только первые два.
Образование половых гамет у мальчиков впервые происходит только в пубертатном периоде, поэтому сперматозоиды должны восприниматься организмом как абсолютно чужеродные элементы, подлежащие уничтожению. Однако этого не происходит. Почему? Дело в том, что в норме сперма и клетки иммунитета никогда не пересекаются друг с другом, поскольку разделены специальным гематотекстикулярным барьером. Но иногда он может нарушаться в результате ИППП, длительного воспалительного процесса в органах малого таза, травм, хирургического вмешательства, варикоцеле, а также по ряду других причин. В этом случае сперматозоиды попадают в кровь и провоцируют аутоиммунную реакцию организма.
Для организма женщины мужские половые клетки являются чужими, однако в норме сперматозоиды на пути к яйцеклетке не встречаются с представителями иммунной системы, что и обеспечивает возможность продолжения рода. Однако в некоторых случаях эта система дает сбой. Если у женщины присутствуют ИППП, эндометриоз, гинекологические или аллергические заболевания, то велик риск того, что клетки иммунитета встретятся со сперматозоидами и постараются уничтожить чужаков.
Чтобы выявить иммунологический фактор бесплодия, врач должен назначить обследование, состоящее из нескольких этапов:
- анализ крови и эякулята на наличие АсАт (для мужчин);
- анализ крови на АсАт и оценка свойств шеечной слизи (для женщин);
- исследование на иммунологическую совместимость.
Факторы иммунологического бесплодия оцениваются на основе результатов таких исследований, как:
- посткоитальный тест, который позволяет оценить взаимодействие сперматозоидов и цервикальной слизи;
- пенетрационный тест, который дает возможность определить способность мужских половых клеток к проникновению в шеечную слизь;
- перекрестный пенетрационный тест, который осуществляется для того, чтобы выяснить, с чьей стороны (мужчины или женщины) присутствуют нарушения.
Лечение направлено на достижение беременности.
Если в основе иммунологического фактора бесплодия лежат нарушения со стороны мужчины, рекомендуются:
- ЭКО/ИКСИ. Этот метод предполагает введение сперматозоида непосредственно в цитоплазму женской половой клетки с помощью микроиглы;
- ПИКСИ — специальная методика, позволяющая отобрать только зрелые сперматозоиды.
Если в основе иммунологического фактора бесплодия лежат нарушения со стороны женщины, рекомендуются консервативные методы, такие как кондом-терапия (исключение незащищенных интимных контактов) или подавление выработки антиспермальных антител у супругов. При отсутствии положительного эффекта врач может предложить внутриматочную инсеминацию. Если достичь беременности по-прежнему не удается, назначают программу ЭКО/ИКСИ.
Сочетанное иммунологическое бесплодие предполагает применение вспомогательных репродуктивных технологий.
В рамках программы ЭКО рекомендуется проведение преимплантационной диагностики, которая позволяет исключить генетические заболевания у будущего ребенка.
Автор У.В. Лапай гинеколог-репродуктолог сети
Центров репродукции и генетики Нова Клиник
источник
Иммунологический фактор бесплодия: причины, последствия, лечение — вот тема сегодняшнего разговора с Викторией Викторовной Залетовой, главным врачом Клиники МАМА.
Иммунологический фактор бесплодия является ключевой причиной отсутствия беременности в случаев бесплодия в паре. При этом частота выявления иммунологического фактора бесплодия у мужчин составляет до 15%, у женщин — до 32%, в связи с чем иммунологическое бесплодие условно разделяют на два вида: мужское и женское.
Что такое «иммунологический фактор бесплодия», кто «виноват» и что делать в данной ситуации.
Иммунологическое бесплодие — нарушение репродуктивных способностей пары в результате поражения мужских половых клеток — сперматозоидов антиспермальными антителами (АСАТ).
АСАТ — иммуноглобулины, белки, которые может вырабатывать наша иммунная система. Антиспермальные антитела могут образовываться как в мужском организме — в крови и/или эякуляте, и приводить к нарушению сперматогенеза и снижению подвижности сперматозоидов; так и в женском — в крови, среде цервикального канала, они обездвиживают сперматозоиды, тем самым препятствуя процессу оплодотворения. В медицинской практике зафиксированы случаи, когда АСАТ выявляют и у мужчины, и у женщины в паре. В чем причины?
Образование антиспермальных тел (АСАТ) у мужчины начинается в момент образования спермы — на этапе полового созревания. Антигены спермы — «новички» в мужском организме и — по идее — должны вызывать защитную реакцию у иммунной системы. Так и было бы, если бы сперматозоиды попадали в кровь, но они находятся в некой «изоляции» и могут «вырваться» только в «экстренных случаях»:
- анатомические нарушения (паховая грыжа, варикоцеле, обструкция семявыносяших путей, крипторхизм, перекрут яичка, агенезия семявыносящих протоков);
- инфекции, передающиеся половым путем;
- травмы и операции на органах малого таза, мошонки;
- хронические воспалительные заболевания (простатит, эпидидимит, орхит);
В перечисленных ситуациях биологический барьер между кровеносными сосудами и семенными канальцами разрушается, «новички» попадают в кровь — организм воспринимает незнакомые клетки как враждебные и защищается.
Специалисты выделяют несколько видов мужских антиспермальных антител, в зависимости от их действия:
спермоиммобилизирующие — частично или полностью обездвиживающие сперматозоиды;
спермоагглютинирующие — «склеивающие» сперматозоиды друг с другом, эпителиальными клетками, макрофагами, фрагментами разрушенных клеток или комками слизи.
Оба вида могут препятствовать оплодотворению и, в ряде случаев, приводят к бесплодию.
Сперматозоиды — «чужаки» для организма женщины, и, по идее, должны вызывать защитную реакцию у иммунной системы. Но если бы так происходило — женщины не беременели бы вовсе. Защитная реакция не происходит, потому что клетки влагалища препятствуют проникновению «чужаков» в иммунную систему.
Исключение могут составлять следующие случаи:
- инфекции, передаваемые половым путём,
- хронические воспалительные заболевания половых органов,
- генитальный эндометриоз,
- аллергические заболевания.
При перечисленных заболеваниях женский организм может начать бороться со сперматозоидами — возникает иммунологический фактор бесплодия.
Подтверждение диагноза «иммунологический фактор бесплодия» включает несколько этапов: обследование мужчины — анализ крови и спермограмма на наличие антиспермальных антител в эякуляте; обследование женщины — исследование цервикальной слизи и анализ крови на антиспермальные антитела; обследование на совместимость партнеров:
- посткоитальный тест, или проба Шуварского: определение совместимости сперматозоидов и шеечной слизи.
- MAR-тест: определение количества сперматозоидов, покрытых антиспермальными антителами. Если более 50% подвижных сперматозоидов покрыты АСАТ — диагностируется иммунологический фактор бесплодия.
- проба Курцрока—Миллера (пенетрационный тест): определение проникающей способности сперматозоидов.
- тест Буво—Пальмера (перекрестный пенетрационный тест): подтверждение пробы Курцрока—Миллера. Обследование предполагает исследование спермы будущего отца и спермы мужчины-донора.
Мужской иммунологический фактор бесплодия преодолевают с помощью вспомогательных репродуктивных технологий (ВРТ), в частности — ICSI-MAQS (микроскопический анализ качества сперматозоидов для интрацитоплазматической инъекции в яйцеклетку) или PICSI (физиологический выбор лучшего сперматозоида для интрацитоплазматической инъекции в яйцеклетку) в рамках программы экстракорпорального оплодотворения (ЭКО).
Женский иммунологический фактор бесплодия может быть излечен консервативным способом — рекомендуют кондом-терапию или медикаментозное лечение, направленное на подавление продукции АСАТ у партнеров. Если лечение неэффективно, целесообразнее планировать беременность с помощью вспомогательных репродуктивных технологий — программы внутриматочной инсеминации (ВМИ). При отсутствии эффекта от инсеминации рекомендуют ЭКО с применением ICSI-MAQS (микроскопический анализ качества сперматозоидов для интрацитоплазматической инъекции в яйцеклетку) или PICSI (физиологический выбор лучшего сперматозоида для интрацитоплазматической инъекции в яйцеклетку).
В случае сочетанного иммунологического бесплодия в паре также помогают вспомогательные репродуктивные технологии.
источник
Иммунологическое бесплодие – гипериммунное состояние женского или мужского организма, сопровождающееся секрецией специфических антиспермальных антител. Иммунологическое бесплодие проявляется несостоятельностью зачатия и наступления беременности при регулярной половой жизни без контрацепции при отсутствии других женских и мужских факторов инфертильности. Диагностика иммунологического бесплодия включает исследование спермограммы, антиспермальных антител плазмы, проведение посткоитального теста, MAR-теста и других исследований. При иммунологическом бесплодии применяются кортикостероиды, методы иммунизации и вспомогательные репродуктивные технологии.
Иммунологическое бесплодие — наличие патологического антиспермального иммунитета, препятствующего процессу оплодотворения яйцеклетки и имплантации эмбриона. При иммунологическом бесплодии антитела к сперматозоидам – антиспермальные антитела (АСАТ) могут синтезироваться как женским, так и мужским организмом и присутствовать в цервикальной и внутриматочной слизи, сыворотке крови, семенной плазме, семявыводящих протоках. Иммунологический фактор оказывается причиной бесплодия у 5-20% семейных пар в возрасте до 40 лет, при этом АСАТ могут выявляться только у одного супруга или сразу у обоих. Изучением проблемы иммунологического бесплодия занимаются специалисты в области репродуктивной медицины (гинекологи — репродуктологи, андрологи).
В минимальном количестве АСАТ могут присутствовать у фертильных мужчин и женщин, но их фиксация на мембранах большинства сперматозоидов резко ухудшает прогноз на беременность. Это связано с нарушением качества и фертильности спермы — повреждением структуры и резким спадом подвижности сперматозоидов, снижением их способности проникать в цервикальную слизь, блокадой подготовительных стадий (капацитации и акросомальной реакции) и самого процесса оплодотворения яйцеклетки. При наличии АСАТ существенно снижается качество эмбрионов, нарушаются процессы их имплантации в матку, формирования плодных оболочек и развития, что приводит к гибели зародыша и прерыванию беременности на самых ранних сроках.
По своей антигенной структуре сперматозоиды являются чужеродными для женского и для мужского организма. В норме они защищены механизмами супрессии иммунного ответа: у мужчин — гемато-тестикулярным барьером (ГТБ) в яичке и его придатке, иммуносупрессивным фактором спермоплазмы и способностью сперматозоидов к мимикрии (к сорбции и десоробции поверхностных антигенов); у женщин — уменьшением уровня Т-хелперов, Ig и С3-компонента системы комплемента, повышением числа Т-супрессоров во время овуляции.
Под действием определенных неблагоприятных факторов нарушение защитных механизмов делает возможным контактирование спермальных антигенов с иммунной системой и приводит к развитию иммунологического бесплодия. Причинами выработки аутоантител на сперматозоиды и клетки сперматогенеза у мужчин могут выступать острые и тупые травмы мошонки и операции на яичках, инфекции и воспалительные процессы урогенитального тракта (гонорея, хламидиоз, герпес, ВПЧ, орхит, эпидидимит, простатит), врожденные или приобретенные дефекты половых органов (крипторхизм, перекрут яичка, варикоцеле, фуникулоцеле и др.), онкопатология.
Сбой внутриматочной иммунной толерантности и появление АСАТ у женщин в предимплантационный период могут быть спровоцированы инфекционно-воспалительными заболеваниями репродуктивного тракта, повышенным уровнем лейкоцитов в эякуляте партнера (при неспецифическом бактериальном простатите), контактом с иммуногенными сперматозоидами партнера, уже связанными с его аутоантителами.
Формированию АСАТ у женщин также могут способствовать попадание спермы в ЖКТ при оральном/анальном сексе, применение химических средств контрацепции, коагуляция эрозии шейки матки в анамнезе, нарушения при внутриматочной инсеминации, гормональный «удар» при попытке ЭКО, травма при заборе яйцеклеток. Опосредованно стимулировать выработку АСАТ в женском организме могут другие изоантигены, содержащиеся в эякуляте партнера — ферменты и внутриклеточные антигены сперматозоидов, HLA антигены; несовместимость в системах ABO, Rh-Hr, MNSs.
Степень поражения сперматозоидов зависит от класса (IgG, IgA, IgM) и титра АСАТ, места их фиксации, уровня возникновения иммунной реакции. АСАТ, соединяющиеся с хвостовой частью сперматозоидов, затрудняют их движение, а фиксирующиеся к головке — блокируют слияние с ооцитом.
Иммунологическое бесплодие внешне протекает бессимптомно, не имея видимых проявлений у обоих партнеров. У мужчин с аутоиммунным бесплодием обычно сохраняется активный сперматогенез, эректильная функция и полноценность полового акта. При гинекологическом обследовании женщины не обнаруживаются маточные, трубно-перитонеальные, эндокринные и иные факторы, препятствующие зачатию.
При этом у супружеской пары детородного возраста при условии нормального менструального цикла женщины и регулярной половой жизни без предохранения имеет место отсутствие беременности в течение года и более. При АСАТ у женщин из-за дефекта имплантации и нарушения развития эмбриона наблюдается его гибель и отторжение, прерывание беременности на очень ранних сроках, обычно до того, как женщина может ее обнаружить.
При бесплодии комплексное обследование необходимо пройти и женщине, и мужчине — у гинеколога и уролога-андролога соответственно. Иммунологический характер бесплодия диагностируют по результатам лабораторных исследований: анализа эякулята, специальных биологических проб — посткоитального теста (Шуварского– унера in vivo и Курцрока–Миллера in vitro), MAR-теста; 1ВТ-теста, ПЦМ. определения антиспермальных антител плазмы. На время проведения диагностических испытаний прием гормональных и других лекарственных препаратов прерывают.
Наличие мужского фактора иммунологического бесплодия можно предположить при нарушении спермограммы (резком падении количества, искажении формы, агглютинации и слабой активности сперматозоидов, низкой выживаемости спермы, полном отсутствии живых спермиев). Данные основного посткоитального теста помогают выявить АСАТ в цервикальной слизи по ее воздействию на подвижность и жизнеспособность сперматозоидов в содержимом шеечного канала. Для соединенных с АСАТ сперматозоидов характерна низкая мобильность и адинамия, маятникообразные движения и феномен «дрожания на месте».
Одновременно со спермограммой выполняется MAR-тест, определяющий количество АСАТ-позитивных подвижных сперматозоидов (при MAR IgG >50% очевиден диагноз «мужское иммунное бесплодие»). 1ВТ-тест устанавливают локализацию АСАТ на поверхности сперматозоида и процент АСАТ-связанных спермиев. Методом проточной цитофлуорометрии (ПЦМ) оценивают концентрацию АСАТ на одном сперматозоиде, спонтанную и индуцированную акросомальную реакцию. При выявлении отклонений в спермограмме и посткоитальном тесте показано проведение ИФА с целью определения спектра АСАТ в сыворотке крови. Дополнительно может проводиться ПЦР-исследование на урогенитальные инфекции (хламидии, микоплазмы, ВПГ, ВПЧ, и др.), определение аутоантител к фосфолипидам, ДНК, кардиолипину, тиреоидным гормонам, HLA-типирование. Иммунологическое бесплодие необходимо дифференцировать от женского и мужского бесплодия другого генеза.
При иммунологическом бесплодии проводят коррекцию иммунного статуса женщины длительными курсами или ударными дозами кортикостероидов, назначают антигистаминные и антибактериальные препараты. В случае аутоиммунных процессов (антифосфолипидный синдром) лечение дополняют низкими дозами аспирина или гепарина. Использование барьерного способа контрацепции (презервативов) в течение 6-8 месяцев с исключением контакта сперматозоидов с иммунными клетками половых органов женщины позволяет уменьшить сенсибилизацию ее организма. Подавление иммунитета повышает шансы зачатия в 50% случаев. Для нормализации иммунных механизмов в женском организме предлагается подкожное введение аллогенных лимфоцитов (мужа/донора) до зачатия или внутривенное введение γ-глобулина — смеси белков плазмы от разных доноров.
Устранение мужского компонента иммунологического бесплодия основано на лечении фоновой патологии, приведшей к образованию АСАТ, и может включать оперативные вмешательства, корригирующие аномалии репродуктивного тракта и кровообращения. Возможно назначение приема протеолитических ферментов, цитостатиков и кортикостероидов.
Основными в лечении иммунологического бесплодия выступают вспомогательные репродуктивные технологии, которые требуют тщательного обследования и подготовки супругов. При искусственной инсеминации осуществляется введение спермы мужа непосредственно в полость матки, минуя шеечный канал, в овуляторном периоде женщины. При наличии способных к оплодотворению, но не достигающих яйцеклетку сперматозоидов, применяется метод искусственного оплодотворения. При низком оплодотворяющем потенциале более высокая частота наступления беременности достигается методом ИКСИ — интрацитоплазматической инъекцией одного качественного сперматозоида в цитоплазму яйцеклетки с последующей подсадкой эмбрионов в полость матки.
Для выхода полноценной яйцеклетки проводится гормональная стимуляция суперовуляции. Получение сперматозоидов у мужчин производят путем эякуляции, забором из яичка (TESA, TESE, Micro-TESE) или придатка яичка (PESA, MESA). В тяжелых случаях мужского иммунологического бесплодия используется донорская сперма. Наличие высокого титра АСАТ в крови женщины является противопоказанием для инсеминации, ИКСИ и ЭКО и требует продолжительного лечения до нормализации их уровня. Перспективно при лечении иммунологического бесплодия использование более качественных морфологически селекционных или генетически здоровых и функционально активных сперматозоидов (ИМСИ и ПИКСИ) и предимплантационной выбраковки или обработки эмбрионов (ассистированный хэтчинг). Для повышения вероятности наступления беременности производится предимплантационная криоконсервация эмбрионов.
Иммунологическое бесплодие имеет достаточно специфический характер: АСАТ вырабатываются на сперматозоиды конкретного мужчины, и при смене партнера появляется возможность беременности. При полноценном лечении с использованием современных ВРТ иммунологическое бесплодие удается преодолеть в большинстве нетяжелых случаев. Вероятность беременности в естественном цикле в отсутствие лечения мужчины с MAR IgG > 50% составляет
источник
В жизнедеятельности организма участвуют все системы и органы человека. Ответственность за защиту организма от чужеродных клеток берёт на себя иммунная система. Однако иногда в иммунной системе случаются сбои и она начинает активно защищать организм от сперматозоидов, воспринимая их как чужеродные клетки. Такая ситуация случается не только у женщин, но и у мужчин и может вызвать бесплодие. Что же такое иммунологическое бесплодие и как с ним бороться — будем разбираться.
Бывает так, что молодая пара как бы ни старалась — не может зачать ребёнка долгое время. В то же время и явные нарушения в работе мочеполовой системы у каждого из партнёров отсутствуют. В этом случае причиной ненаступления беременности может быть иммунологическое бесплодие.
Иммунологическое бесплодие — это нарушения в детородной функции обоих полов, связанное с работой в организме антиспермальных антител (АСАТ), повреждающих мужские половые клетки или уменьшающих их возможность активно двигаться. Из всех факторов нарушений фертильности у женщин и мужчин — на сбой в работе иммунной системы приходится от 15 до 20%. Однако частота нахождения АСАТ в крови и половых жидкостях женщины примерно в два раза выше, чем у мужчины. Хотя раньше вообще считалось, что антитела, недружественные спермиям, могут существовать только у женщины.
Антиспермальные антитела могут присутствовать в крови, слизистых выделениях влагалища, во внутрибрюшной жидкости женщины, в крови и сперме мужчины. При наличии иммунного бесплодия мужские половые клетки в организме того или другого пола расцениваются как негативные образования. На защиту организма встаёт иммунитет человека и начинают работать АСАТ, которые бывают трёх видов:
- IgM — прикрепляются к хвостику спермия, замедляя или останавливая её движение;
- IgA — изменяют морфологию половой клетки;
- IgG — присоединяются к голове сперматозоида, не позволяя ему внедриться в яйцеклетку;
Иммуноглобулины IgM, IgA и IgG в малых количествах могут находиться у любого человека, однако при бесплодии количество таких клеток значительно превышает норму.
Факторов, влияющих на иммунологическое бесплодия множество. Их подразделяют на мужские и женские.
Причины иммунного бесплодия у мужчины:
- воспалительные болезни мужских органов (эпидидимит, уретрит);
- инфекции, распространяющиеся через сексуальные контакты (сифилис, трихомониаз и другие);
- изменения морфологии половых органов мужчины (фимоз, перекрут яичка и другие);
- повреждения и хирургические операции мужских органов.
Причины иммунного бесплодия у женщины:
- инфекции, распространяющиеся через сексуальные контакты (трихомониаз, сифилис, хламидиоз и другие);
- воспалительные болезни женских органов (кольпит, цервицит);
- химические средства предохранения (свечи, кремы, гели);
- эндометриоз;
- безуспешное проведение экстракорпорального оплодотворения ранее;
- аллергии.
При каждом незащищенном сексуальном контакте во влагалище и матку женщины попадает огромное количество мужских половых клеток. Иммунная система женщины воспринимает спермии как инородные клетки и начинает атаку на них. В большинстве случаев защитные клетки воздействует только на слабые и неактивные сперматозоиды, в то время как большинство мужских клеток всё-таки остаются жизнеспособными и двигаются к своей цели. Кроме того, во время овуляции в половых органах женщины создаётся благоприятная среда для сперматозоидов (увеличивается количество цервикальной слизи, шейка матки высоко поднимается и приоткрывается — сокращая путь к матке) и срабатывает система иммуноподавления. При иммунологическом бесплодии система иммуноподавления не работает, а женские иммунные клетки активно и успешно борются со всеми сперматозоидами.
Допустить существование проблем с иммунной системой, мешающих завести ребенка, можно при наличии факторов риска, перечисленных выше, особенно если факторы риска находятся у обоих партнёров.
Однако единственным симптомом наличия большого количества АСАТ, является длительная невозможность зачатия ребёнка парами, с относительно здоровой половой системой обоих партнёров. Отсутствие беременности может наблюдаться в течение года и более половой жизни без применения каких-либо средств контрацепции. Иногда бесплодие может выражаться в случайных выкидышах на ранних сроках беременности.
Для диагностики этого заболевания необходимо привлечь обоих членов супружеской пары, мечтающих зачать ребёнка. Поставить диагноз иммунологическое бесплодие может только врач, после проведения нескольких видов исследований. Мужчины сдают кровь и сперму для проведения анализа на наличие АСАТ. Кроме того, обоих членов пары проверяются на наличие инфекций, передающиеся половым путём. Женщине необходимо сдать кровь и цервикальный мазок. Завершением исследования должен быть анализ совместимости партнёров. На время проведения диагностических исследований, приём гормональных или иных лекарственных средств следует отменить. 
Для проверки крови на наличие в ней антиспермальных антител привлекаются мужчина и женщина. Кровь сдается обычно рано утром на голодный желудок. Небольшой объем крови, взятый у пациента помещается в планшет, который покрыт белками, восприимчивыми к АСАТ. В течение нескольких минут иммуноглобулины IgG, IgA и IgM начинают взаимодействовать с белками и прикрепляются к ним. После этого замеряется количество антиспермальных антител в исследуемом образце.
Нормальным считается результат от 0 до 60 Ед/мл. Это значит, что антиспермальных антител в исследуемом образце нет или их количество незначительно и не может повлиять на способность к зачатию. Средним значением является результат от 61 до 100 Ед/мл. Повышенные показатели АСАТ в крови — более 101 Ед/мл.
Среднее и повышенное содержание иммуноглобулинов в крови может влиять на способность к зачатию. Точно интерпретировать результаты исследований сможет доктор, исходя из самочувствия пациента, его пола, возраста и анамнеза.
Для изучения биологического материала мужчины используется спермограмма. Спермограмма — анализ фертильности спермы, исходя из числа, размера, морфологии, активности спермиев и других признаков. Изучение спермы производят для определения плодовитости мужчины, а также перед проведением процедуры ЭКО и ИКСИ. Сперма собирается мужчиной самостоятельно в специальную лабораторную пробирку. Перед сдачей эякулята необходимо воздержаться от секса 2–3 дня. Исследование спермы подразумевает оценку физических показателей (запах, цвет, консистенция) и количества сперматозоидов в 1 мл спермы и в общем ее объеме. Кроме того оценивается активность мужских половых клеток, их форма, наличие склеивания спермиев друг с другом или другими компонентами спермы, наличие слизи и белых кровяных клеток (лейкоцитов), кислотно-щелочной баланс.
Показатели спермы, по которым можно говорить о её фертильности и присутствии в ней иммуноглобулинов:
- малоактивность или неподвижность спермиев;
- малое количество сперматозоидов;
- наличие патологических форм мужских половых клеток;
- наличие большого количества мертвых клеток;
- склеивание сперматозоидов друг с другом;
- большое количество лейкоцитов;
- маятникообразное движение клеток, вместо правильного движения «вперед».
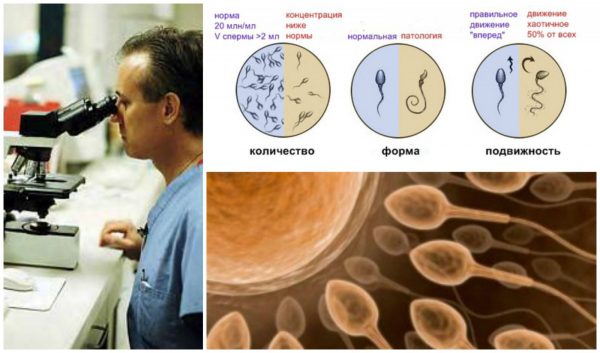
На изменение морфологии, то есть на появление патологических спермиев, оказывают влияние иммуноглобулины IgA, тем более в той ситуации когда их количество значительно превышено. АСАТ класса IgG и IgM увеличивают количество белых кровяных клеток в сперме, способствуя ее сгущению, кроме того, антитела в половой жидкости мужчины убивают спермии ещё в придатке яичка.
Для подтверждения женской «аллергической» реакции на эякулят партнёра существуют следующие тесты:
- проба Шуварского;
- тест Курцрока-Миллера.
Для исследования биологического материала женщины на наличие АСАТ проводят посткоитальный тест или пробу Шуварского. Посткоитальный тест проводится после обследования мужчины, а также после исключения других мочеполовых болезней женщины, возможных помешать наступлению беременности. Проба Шуварского производится во время предполагаемой овуляции — на 12–14 день менструального цикла. За 3–4 дня, до взятия пробы паре необходимо прекратить сексуальные отношения. Цервикальная слизь женщины отбирается обычно через 3–4 часа (но не более 24 часов) после полового акта.
Шеечная слизь женщины оценивается на содержание и активность в ней сперматозоидов. Результат теста оценивается:
- как положительный (то есть отсутствие беременностей не связано с наличием АСАТ в цервикальной слизи) при наличии в изучаемом материале не менее 15 подвижных мужских клеток;
- сомнительный — если сперматозоиды в слизи присутствуют, но их количество меньше 15, сперматозоиды неподвижны или их движения маятникообразные;
- плохой результат теста (несовместимость) — если в изучаемом материале обнаружено несколько обездвиженных спермиев;
- отрицательный результат — при отсутствии в предлагаемом материале сперматозоидов. Может говорить о неправильном проведении теста.
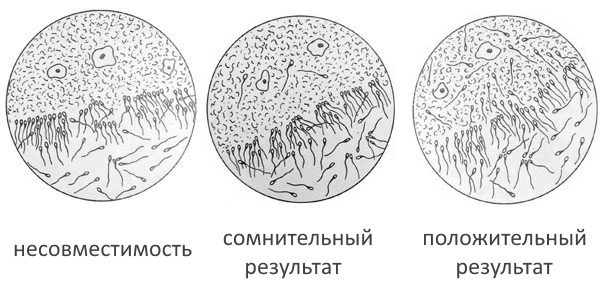
При сомнительном, плохом или отрицательном результате теста назначается повторное исследование через 2–3 месяца. Только после проведения минимум трёх проб Шуварского с получением плохого результата врач может поставить диагноз бесплодие.
Тест Курцрока-Миллера также проводится с целью изучения совместимости партнёров. Он очень похож на посткоитальный тест, также проводится после полового воздержания, во время овуляции у женщины. Однако в отличие от посткоитального теста при пробе Курцрока-Миллера, помимо оценки взаимодействия биоматериала супружеской пары, оценивается также и взаимодействие биоматериала каждого из членов пары с биоматериалом доноров, имеющих детей. Таким образом , в тесте Курцрока-Миллера используют два метода исследования:
- прямой — изучение взаимодействия биоматериала супругов;
- перекрёстный — взаимодействие биоматериала каждого члена пары с биоматериалом доноров.
При перекрёстном методе исследования в день анализа на исследование берётся шеечная слизь женщины и помещается между двух стёкол. Затем, к слизи дамы добавляют сперму её партнера и сперму донора, после чего на протяжении 5–7 часов биоматериалы взаимодействуют при температуре 37°С. Таким же образом на взаимодействие со слизью супруги и со слизью донора проверяется сперма мужа.
Итоги теста Курцрока-Миллера:
- Положительный (хороший) результат. В результате теста выявляется выживаемость и активность сперматозоидов мужа в шеечной жидкости его супруги. Вероятность наступления самостоятельной настоящей беременности у такой пары есть и она достаточно велика.
- Слабоположительный результат. В результате теста выявляется активность и целенаправленное движение «вперед» около половины спермиев. Вероятность естественного наступления беременности у данной семьи существует, но на зачатие может потребоваться длительный период. Иногда таким семьям могут назначить прием медикаментов, стимулирующих активность сперматозоидов.
- Отрицательный результат. Скорее всего означает иммунологическое бесплодие. По результатам теста выявляется, что спермии мужчины не могут проникать через шеечную жидкость его партнёрши. Шансы на самостоятельную беременность при отрицательном результате теста очень малы.
Терапия иммунноной бездетности является длительным процессом, так как связана с непростым механизмом — необходимостью снижения охранной функции собственной иммунной системы человека.
Лечение бездетности мужчин и женщин связано с применением антибиотиков, противоаллергенных средств и медикаментов против воспалений. Также, параллельно с приёмом медикаментозных веществ, супружеской паре необходимо предохраняться презервативами на протяжении 7–9 месяцев. Долговременное препятствие контакта женской половой системы со сперматозоидами позволяет уменьшить защитную функцию иммунной системы организма.
При отсутствии эффекта консервативного лечения с помощью медикаментов, паре, желающей иметь ребёнка, возможно будет прибегнуть к экстракорпоральному оплодотворению (ЭКО) или инъекции сперматозоидов в цитоплазму клетки (ИКСИ).
Для решения вопроса, связанного с бесплодием, мужчине прописывают курс приёма гормональных препаратов. Приём гормональных средств связан с необходимостью повышения уровня гормона тестостерона. Тестостерон является мужским половым гормоном, увеличивающим активность сперматозоидов, а значит и способность семенной жидкости к оплодотворению.
Также лечение иммунологического бесплодия мужчины может быть связано с хирургическим вмешательством, направленным на устранение патологии, послужившей образованию антиспермальных антител. Допустимо назначение приёма гормонов надпочечников или противоопухолевых препаратов.
Лечение женского бесплодия связывают в основном с подавлением чувствительности иммунной системы. Для этого назначают антигистаминные препараты, такие как Тавегил, Лоратадин, Зиртек. 
Также на иммунный статус воздействуют продолжительным приёмом гормонов надпочечников или приёмом антибактериальных средств.
В случае аутоиммунных процессов лечение могут дополнить аспирином. Для лечения от иммунной бездетности в кровь больного вводят противобактериальный и противовирусный препарат — гамма-глобулин. Этот метод является довольно дорогостоящим, поэтому не очень популярен. Наиболее дешевым средством терапии от иммуноглобулинов является введение в кровь женщины лимфоцитов супруга для иммунизации. Такие инъекции вводятся в кровь дамы от 3 до 6 месяцев. Также для уменьшения сопротивляемости иммунитета к сперматозоидам отлично подходит использование презервативов, которые исключают попадание мужской жидкости в женские половые органы. Применение таких методов защиты в течение 7–9 месяцев, позволит ослабить иммунную защиту организма женщины от спермиев. Такие методы лечения могут повысить шансы на беременность до 60%, в зависимости от сложности заболевания каждой конкретной пары. В случае если консервативные методы лечения не приводят к наступлению желанной беременности, паре рекомендуется проведение ИКСИ или ЭКО.
Наиболее новым и результативным средством избавления от бездетности является метод ИКСИ (интрацитоплазматическая инъекция сперматозоида). При применении метода ИКСИ, так же как и при ЭКО, оплодотворение происходит искусственным путём. Однако главное отличие интрацитоплазматической инъекции сперматозоида от экстракорпорального оплодотворения в том, что для ИКСИ отбирается только один сперматозоид, который вводится в яйцеклетку при помощи микроиглы.
Сперматозоид отбирают наиболее активный, полностью созревший, имеющий соответствующее норме строение и форму. Яйцеклетка также должна быть полностью созревшая и здоровая.
Оплодотворение проводят в день забора яйцеклетки. Опытный репродуктолог, используя специфические инструменты, вживляет мужскую половую клетку в цитоплазму яйцеклетки. После успешного оплодотворения эмбрион подсаживается в матку. Процедура ИКСИ является очень сложной и дорогой. Для её осуществления необходимо сложное оборудование, специальные комплекты реактивов, микроскопы, а также опытные врачи-репродуктологи — так как процесс оплодотворения является сложным, почти филигранным. В то же время эффективность этого метода очень высокая. Оплодотворение яйцеклетки наступает в более чем 85% случаев, а беременность в 45–65% случаев. Показатели эффективности метода ИКСИ пока не доходят до 100 %, так как бывают ситуации с повреждением яйцеклетки при проведении процедуры, наличием генетических отклонений спермия, женской клетки или не приживаемостью готового эмбриона в теле матки. 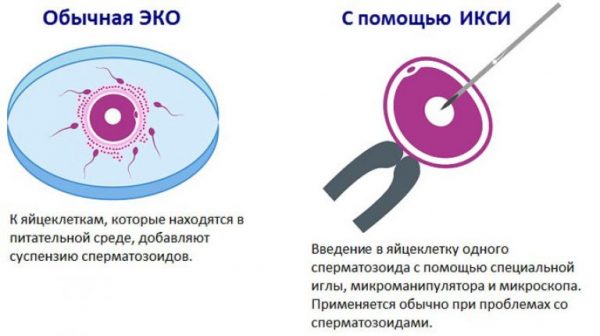
Ещё одним методом зачатия ребёнка является ЭКО.
При проведении ЭКО врачи берут от мужчины сперму со здоровыми активными сперматозоидами. У женщины отбирается одна яйцеклетка — при нормальном регулярном менструальном цикле. Если цикл женщины склонен к нарушениям из-за гормональных причин, врачи могут прибегнуть к стимуляции яичников и получению сразу нескольких зрелых фолликулов. Экстракорпоральное оплодотворение заключается в соединении в пробирке со специально подготовленными условиями нескольких яйцеклеток и сперматозоидов. После произошедшего оплодотворения готовые эмбрионы имплантируют в полость матки женщины.
После внедрения эмбрионов в матку, беременной следует пару дней принимать специальные препараты, ограничить физические нагрузки и исключить сильные эмоциональные переживания.
Эффективность ЭКО составляет от 30 до 50% и зависит от правильной работы врачей-эмбриологов, эмоционального настроя женщины и её физического состояния.
При наличии АСАТ у женщины эффективность ЭКО и ИКСИ значительно снижается, так как антиспермальные антитела могут мешать не только оплодотворению, но и имплантации эмбриона в матке, и всему течению беременности.
Использование методов ЭКО и ИКСИ возможно только в случае снижения активности или неподвижности сперматозоидов, но их сохранении возможности к оплодотворению. Если же, сперматозоиды неспособны самостоятельно оплодотворить яйцеклетку остаётся вариант лишь на использование спермы донора. Донором могут стать только здоровые мужчины в возрасте не более 35 лет, у ближайших родственниц по женской линии которых не было случаев самопроизвольных абортов или пороков внутриутробного развития ребенка.
Иммунологическое бесплодие не приговор. При не запущенности болезни и её лечении вероятность наступления беременности достигает 80%. Формы, длительность лечения и его успех зависит от течения болезни и индивидуальных особенностей человека. В тяжёлых случаях, шанс на зачатие ребёнка у пары остаётся при использовании процедуры ИКСИ или ЭКО.
источник


