Два этих вида бесплодия часто встречается у одной пациентки, поэтому их соединили под одним названием «трубно перитонеальное бесплодие».
- Перитонеальное бесплодие.
- Трубное бесплодие.
- Функциональная патология маточных труб.
Когда речь идет о перитонеальном бесплодии, врачи подразумевают появление спаек в районе яичников. Данный вид бесплодия является последствием воспалений органов малого таз, либо же наружного эндометриоза.
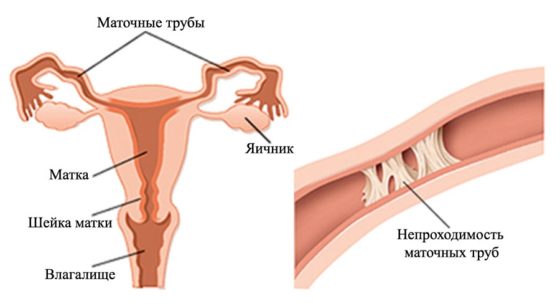
Трубное бесплодие появляется тогда, когда маточные трубы либо непроходимы, либо отсутствуют вовсе. А вот, что касается причин его возникновения, то тут все гораздо сложнее:
- всевозможного характера операции женской репродуктивной системы;
- инфекции, передающиеся половым путем;
- травмы и нарушения после аборта;
- эндометриоз.
Если имеется функциональная патология маточных труб, тогда врач, как правило определяет наличие нарушения мышечного слоя труб: их повышенный или пониженный тонус, или же просто дисбаланс.
Причинами такой патологии могут быть:
- плохая свертываемость крови;
- эмоциональные срывы и нервные срывы;
- дисбаланс половых гормонов.
Врач-гинеколог будет настоятельно требовать Вашу историю болезни: имелись ли операции, перенесенные ЗППП и т.д.
Боли внизу живота, крайне болезненная менструация уже может говорить о том, что имеется непроходимость шейки матки.
Существуют два инструментальных метода, что устанавливают трубное бесплодие. Это – лапароскопия и гистеросальпингография.
Лапароскопия – оперативное вмешательство, когда женщину госпитализируют на несколько дней.
За двадцать четыре часа до операции пациентке запрещают есть и пить. И после успокаивающего укола, или так называемой премедикации, ее проводят в операционную. И под общим наркозом врач совершает три небольших надреза. В одну из них врач вводит осветительный прибор, а с помощью остальных двух врач обследует правую и левую маточные трубы.
В данном случае врач может увидеть – проходимы ли маточные трубы. Если да, тогда диагностика завершается, если же нет, тогда проводятся определенные манипуляции, чтобы восстановить проходимость.
Данное обследование проводят путем ввода определенного вещества в организм пациентки, после чего ее поддают рентген и УЗИ обследованию, что покажет проходимость труб.
Во время рентгена вводят контрастное вещество, благодаря которому врач видит проходимость в трубах матки.
Во время ультразвукового исследования, в половые органы вводят жидкость, и на мониторе видит, могут ли маточные трубы пропускать жидкость.
Бесплодие лечат либо посредством оперативного вмешательства, как лапароскопия, сальпинография, или микрохирургические оперативные вмешательства, либо лекарственными средствами, когда назначались иммуномодуляторы и адаптогены.
Противопоказания к проведению оперативного вмешательства:
- если бесплодие имеет место быть больше чем десять лет;
- возраст женщины больше сорока;
- эндометриоз третьей и четвертой степени;
- спайки и туберкулез половых органов женщины.
И в завершении – не занимайтесь самолечением, а смело обращайтесь к специалистам в этой области, которые помогут вам справиться с данной болезнью, и наслаждаться здоровой жизнью. Бесплодие – уже не приговор в наше время!
источник
Трубное бесплодие представляет собой неспособность зачатия ребенка из-за нарушенной проходимости фаллопиевых труб. Такая разновидность заболевания наблюдается достаточно часто, преимущественно, из-за воспалительных патологий, которые формируются в матке и близлежащих органах. Когда беременность не наступила на протяжении 6 месяцев при регулярной половой жизни без использования контрацепции, требуется провести соответствующее исследование.
Перитонеальное бесплодие предполагает неспособность зачатия из-за непроходимости маточных труб. О патологическом процессе могут свидетельствовать возникновение эпизодических болевых ощущений в нижней части брюшной полости, регулярные случаи образования творожистых выделений желтого или зеленого цвета.
Если развивается нарушение проходимости труб, наступает бесплодие. Оплодотворенная яйцеклетка не способна свободно перемещаться и проникать в матку. Трубное бесплодие наблюдается часто, однако плохо поддается лечению. Спайки способны образоваться снова, в частности, после хирургического вмешательства. Рассматриваемая патология может давать неблагоприятные последствия в качестве постоянных болевых ощущений в тазу либо внематочной беременности (вызывает кровотечения и смертельный исход).
Заболевание обнаруживается во время полного отсутствия либо нарушения проходимости путей. Кроме того, это бывает вызвано сбоями в работе соответствующих органов, из-за чего фаллопиевые трубы утрачивают способность сокращаться (повышенный либо пониженный тонус).
Подобная патология бывает спровоцирована наличием следующих причин:
- генитальные инфекции, передаются во время полового контакта;
- оперативное вмешательство в малом тазу, брюшной полости, маточных трубах;
- наружный эндометриоз, провоцирует накопления возле фаллопиевых труб большого количества активных элементов;
- последствия воспаления либо травматизма в послеродовой период;
- гормональные расстройства.
Функциональному патологическому процессу свойственны нарушения в работе мышечного слоя труб: гипо-, гипертонус, сбои в ЦНС. Основные провоцирующие факторы:
- постоянные стрессы;
- эмоциональные потрясения;
- нарушение выработки гормонов;
- воспалительные процессы в органах мочеполовой системы;
- операции.
Бесплодность зачастую обусловлена наличием инфекций и воспаления в матке, трубах, яичниках. В связи с этим лечение должно быть начато незамедлительно.
Патогенез 
Маточные трубы представляют собой парный орган, отвечающий за передвижение яйцеклетки после оплодотворения внутрь матки. Закупоривание просвета создает препятствие для ее перенесения к цели, формируя трубное бесплодие. Смещение также ведет к рассматриваемой патологии.
Нарушенная проходимость фаллопиевых труб носит врожденный и приобретенный характер. Отмечаются ситуации с аномалиями маточного строения. Трубное бесплодие предполагает следующие патологические нарушения:
- непроходимость 1 либо 2 фаллопиевых труб;
- их отсутствие;
- спайки в просвете, его сужение;
- воспалительное содержимое;
- деформация, перекрут, гипертрофия.
Возникновение трубно-перитонеального бесплодия происходит из-за спаек в брюшной полости. Они способны смещать органы, в результате чего те будут функционировать в неправильном положении.
Перитонеальное бесплодие (трубное) является фактором отсутствия оплодотворения у трети пациентов, которые ведут частую интимную жизнь без применения контрацепции с последующим инфицированием половыми инфекциями. Существует следующая классификация патологии:
- функциональное, нарушена способность сокращения фаллопиевой трубы;
- бесплодие органического вида, в подобной ситуации проходимость труб будет нарушена снаружи (спайки, наросты), изнутри — при воспалениях.
Перитонеальное бесплодие во всех случаях формируется из-за образования спаек в органах малого таза, что станет ответной реакцией на воспаление. Кроме того, патологический процесс бывает:
- первичный, женщина не может забеременеть изначально;
- вторичный, пациентка имела беременности прежде, однако после возможность естественного оплодотворения исчезла.
Также бесплодие может разделяться на:
- относительное: существует вероятность естественного оплодотворения;
- абсолютное: невозможность забеременеть традиционным способом.
Непроходимостью фаллопиевых труб страдают женщины независимо от возрастных показателей. Неправильное строение труб, наличие механического барьера в них или матке матке делает невозможным оплодотворение.
Предположить перитонеальное бесплодие возможно при наличии следующих признаков:
- у пациентки были одно либо более оперативных вмешательств внизу брюшной полости либо на органах половой системы;
- женщина перенесла аборт либо наблюдается сложное восстановление после родов;
- проводилась диагностика проходимости фаллопиевых труб;
- обильные выделения во время менструации;
- эпизодические болевые ощущения внизу брюшной полости;
- дискомфорт в период интимной связи.
Само бесплодие никаких специфических, кроме отсутствия возможности оплодотворения при регулярной интимной жизни без контрацепции, признаков не имеет.
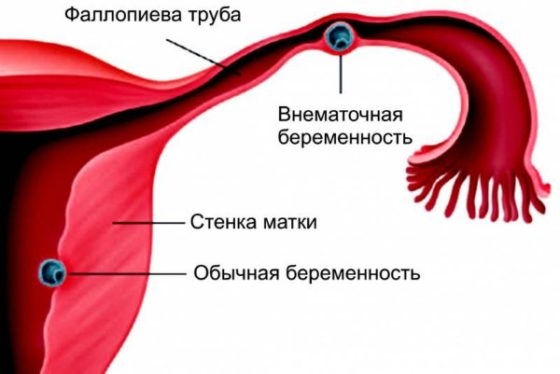
Самое опасное последствие патологии – внематочная беременность. Яйцеклетка после оплодотворения имплантируется в трубу, ткань яичников либо другие органы. Прерывание сопряжено с обильным кровотечением, болезненностью, резким падением АД и прочими расстройствами, которые представляют угрозу для жизни.
Перитонеальное бесплодие также дает осложнения в качестве постоянных болевых ощущений в тазу. Наличие перитонеального фактора бесплодия обусловливается формированием заболеваний матки воспалительного характера, а также оперативными вмешательствами, которые проводятся на ней. Своевременное лечение способствует предотвращению опасных последствий.
Чтобы обнаружить основные симптомы женского бесплодия трубного происхождения требуется осуществить комплексное обследование. Обычно оно предполагает:
- анализ жалоб пациентки;
- изучение анамнеза заболевания;
- полное гинекологическое обследование;
- забор мазка для дальнейшей микроскопической диагностики;
- бакпосев;
- ПЦР-диагностика половых инфекций;
- лапароскопия;
- гистеросальпингография.
Рентгенограмму проводят с помощью введения контрастного вещества. Благодаря прибору возможно дать оценку состояния проходимости фаллопиевых труб. По окончании процедуры пациентке необходимо определенное время предохраняться при интимных связях, поскольку произошло облучение.
При проведении УЗИ внутрь половых путей вводят жидкость. Прибор показывает их пропускную способность. Подобная диагностика более безвредна. Предохранение не требуется.
Трубно-перитонеальное бесплодие принято считать наиболее сложной. Лечить ТПБ можно традиционным способом либо при помощи хирургического вмешательства. Лечение трубного бесплодия предполагает.
- Осуществление комплексной терапии, нацеленной на избавление возбудителя.
- Использование средств для увеличения защиты организма. Постоянные воспалительные процессы внутри матки ведут к иммунологическим расстройствам, потому восстановление требуется для надлежащего избавления от возбудителя.
- Рассасывающее лечение предусматривает употребление ферментов. В некоторых случаях применяются гидротубации с противомикробными средствами, гидрокортизоном. Подобные методы не очень действенны и провоцируют неблагоприятные последствия: обострение воспалительных процессов, нарушение подвижности труб и пр. Эффективно использование свечей Лонгидаза.
- Физиотерапевтические процедуры предполагают ряд мероприятий по терапии трубно-перитонеального бесплодия, которые призваны действенно бороться с непроходимостью фаллопиевых труб.
Проведение оперативного вмешательства при лечении ТПБ дает лучший результат, чем консервативные способы борьбы с патологией. Выделяют такие основные виды радикальной терапии: лапароскопия, селективная сальпингография, микрохирургические вмешательства.
Прогноз трубного бесплодия перитонеального генеза колеблется от разновидности расстройств и их тяжести. По окончании проведения хирургического вмешательства оплодотворение может наступить в трети случаев. Наибольшее количество зачатий наблюдается на протяжении первых 12 месяцев после операции, затем вероятность оплодотворения значительно снижается. Во время проведения ЭКО действенность манипуляции составит примерно 40%.
Главными профилактическими мерами патологического процесса станут своевременное обнаружение и терапия воспалений, сбоев в работе эндокринной системы, комплексное восстановление после оперативного вмешательства в малом тазу, исключение абортов и нецелесообразных инвазивных процедур.
Трубное бесплодие лечение в Москве 
Присутствие трубного фактора бесплодия принято считать наиболее популярной причиной патологии. Она диагностируется в трети случаев. Известно множество причин, которые способствуют ее появлению. К ним относят различные инфекции, которые передаются во время половой связи, гормональный дисбаланс, эндометриоз, воспаление маточных труб. Чтобы устранить причины патологии, необходимо обратиться за рекомендациями к опытным специалистам. Наиболее квалифицированную помощь оказывают клиники Москвы.
- «Клиника андрологии». Ведет свою деятельность с 1999 года. За это время специалисты центра оказали помощь тысячам пациентов. Является широкопрофильным учреждением, ввиду чего предоставляет услуги по разным медицинским направлениям.
- «Центр ЭКО». В данном учреждении возможно осуществить терапию бесплодия посредством ЭКО. Имеет банк спермы и яйцеклеток, потому здесь можно подобрать донора для лечения патологического процесса. Центр гарантирует высокий уровень оказания медицинской помощи.
- Сеть клиник «Столица». Осуществляет терапию бесплодия. Данное учреждение помогает устранить бесплодие посредством применения экстракорпоральной фармакотерапии. Она повышает действенность лечения во много раз, так как все медикаментозные вещества попадают непосредственно к воспаленному очагу.
Патологические процессы фаллопиевых труб принято считать одним из наиболее распространенных провоцирующих факторов бесплодия. Но современные диагностические методики дают возможность всесторонне изучить заболевание, а терапевтические схемы успешно используются на практике долгие годы. Бесплодие намного проще предупредить, чем лечить.
Соблюдение профилактических мер станет залогом здоровья, поскольку перитонеальное бесплодие является неблагоприятным последствием другого заболевания.
источник
В России частота браков, в которых нет детей, что обусловлено какими-либо медицинскими причинами, то есть бесплодных браков, составляет 8 – 19%. На долю женского фактора в бесплодном браке приходится 45%. Причины бесплодия у женщин весьма многочисленны, но в большинстве случаев бесплодие возможно преодолеть, благодаря огромному шагу вперед современной медицины.
Как определить бесплодие? О бесплодии говорят, когда женщина детородного возраста не способна забеременеть в течение года при условии регулярной половой жизни и без использования контрацептивных методов. Женское бесплодие классифицируют по следующим факторам:
В зависимости от механизма возникновения выделяют бесплодие врожденное и приобретенное.
Если у женщины, которая ведет половую жизнь, в прошлом беременностей не было вообще, говорят о первичном бесплодии. В случае имевшихся беременностей в анамнезе, независимо от их исхода (аборт, выкидыш или роды) говорят о вторичном бесплодии. Не существует степеней бесплодия, как указывается на многих сайтах в Интернете. Степень заболевания означает тяжесть его проявления (легкую, среднюю или умеренную), а бесплодие либо есть, либо его нет.
В данном случае бесплодие подразделяют на абсолютное и относительное.
При абсолютном бесплодии женщина никогда не сможет забеременеть естественным путем вследствие наличия необратимых патологических изменений половой системы (нет матки и яичников, отсутствуют фаллопиевы трубы, врожденные пороки развития половых органов).
Относительное бесплодие подразумевает возможность восстановления фертильности у женщины после проведенного лечения и устранения причины, которая вызвала бесплодие. В настоящее время выделение относительного и абсолютного бесплодия несколько условно из-за применения новых технологий лечения (например, при отсутствии маточных труб женщина может забеременеть путем экстракорпорального оплодотворения).
По продолжительности бесплодие может быть временным, что обусловлено действием некоторых факторов (длительный стресс, ослабление организма в период или после болезни), постоянным (когда причину устранить невозможно, например, удаление яичников или матки) и физиологическим, обусловленное преходящими физиологическими факторами (препубертатный, постклимактерический период и период грудного вскармливания).
Различают бесплодие вследствие ановуляции (эндокринное), трубное и перитонеальное, маточное и цервикальное (различные гинекологические заболевания, при которых имеются анатомо-функциональные нарушения состояния эндометрия или шеечной слизи), бесплодие иммунологическое и психогенное, а также бесплодие невыясненного генеза.
И как отдельные формы бесплодия:
- Добровольное — использование противозачаточных средств из-за нежелания иметь не только второго – третьего, но и первого ребенка.
- Вынужденное — принятие определенных мер по предупреждению рождаемости (например, наличие тяжелого заболевания у женщины, при котором беременность значительно повышает шансы его утяжеления и риск летального исхода).
Признаки бесплодия у женщин обусловлены причинами, которые привели к неспособности женщины забеременеть. Утрата фертильной функции определяется следующими факторами:
Бесплодие, обусловленное ановуляцией, развивается при нарушении на любом уровне взаимосвязи между гипоталамусом, гипофизом, надпочечниками и яичниками и развивается при каких-либо эндокринных патологиях.
О трубном бесплодии говорят при создавшейся анатомической непроходимости фаллопиевых труб или при нарушении их функциональной активности (органическое и функциональное бесплодие трубного генеза). Распространенность половых инфекций, беспорядочная смена половых партнеров и раннее ведение половой жизни, ухудшение экологической обстановки способствует увеличению количества воспалительных заболеваний репродуктивных органов, в том числе и воспалению труб.
Образование соединительно-тканных тяжей (спаек) в малом тазу после перенесенного инфекционного процесса или вследствие генитального эндометриоза ведет к сращению матки, яичников и труб, образованию между ними перетяжек и обуславливает перитонеальное бесплодие. 25% случаев бесплодия у женщин (непроходимость маточных труб) связано с туберкулезом женских половых органов.
Как правило, длительно действующие психогенные факторы влияют на активность труб, что приводит к нарушению их перистальтики и бесплодию. Постоянные конфликты в семье и на работе, неудовлетворенность социальным статусом и материальным положением, ощущение одиночества и неполноценности, истерические состояния во время оечер5дных месячных можно объединить в «синдром ожидания беременности». Нередко отмечается бесплодие у женщин, которые страстно мечтают о ребенке или наоборот, ужасно боятся забеременеть.
В эту группу факторов входят различные заболевания, вследствие которых овуляция или последующая имплантация оплодотворенной яйцеклетки становится невозможной. В первую очередь это маточные факторы: миома и полип матки, аденомиоз, гиперпластические процессы эндометрия, наличие внутриматочных синехий или синдрома Ашермана (многочисленные выскабливания и аборты), осложнения после родов и хирургических вмешательств, эндометриты различной этиологии и химические ожоги матки.
К шеечным причинам бесплодия можно отнести:
- воспалительные изменения в цервикальной слизи (дисбактериоз влагалища, урогенитальный кандидоз)
- анатомически измененная шейка матки (после родов или абортов либо врожденная): рубцовая деформация, эктропион
- а также фоновые и предраковые процессы – эрозия, лейкоплакия, дисплазия.
Также бесплодие данной группы причин может быть обусловлено субсерозным узлом матки, что сдавливает трубы, кисты и опухоли яичников, аномалии развития матки (внутриматочная перегородка, гипоплазия матки – «детская» матка»), неправильное положение половых органов (чрезмерный перегиб или загиб матки, опущение или выпадение матки и/или влагалища).
К проблемам, ведущих к развитию бесплодия, можно отнести и иммунологические факторы, что обусловлено синтезом антител к спермиям, как правило, в шейке матки, и реже в слизистой матки и фаллопиевых трубах.
Факторы, значительно повышающие риск бесплодия:
- возраст (чем старше становится женщина, тем больше у нее накапливается различных соматических и гинекологических заболеваний, а состояние яйцеклеток значительно ухудшается);
- стрессы;
- недостаточное и неполноценное питание;
- избыточный вес или его дефицит (ожирение или диеты для похудания, анорексия);
- физические и спортивные нагрузки;
- вредные привычки (алкоголь, наркотики и курение);
- наличие скрытых половых инфекций (хламидии, уреаплазмы, вирус папилломы человека и прочие);
- хронические соматические заболевания (ревматизм, сахарный диабет, туберкулез и другие);
- проживание в мегаполисах (радиация, загрязнение воды и воздуха отходами производств);
- склад характера (эмоционально лабильные, неуравновешенные женщины) и состояние психического здоровья.
Согласно статистике, определена частота встречаемости некоторых форм бесплодия:
- гормональное бесплодие (ановуляторное) достигает 35 – 40%;
- бесплодие, обусловленное трубными факторами составляет 20 – 30% (по некоторым данным достигает 74%);
- на долю различной гинекологической патологии приходится 15 – 25%;
- иммунологическое бесплодие составляет 2%.
Но не всегда возможно установить причину бесплодия даже при использовании современных методов обследования, поэтому процент так называемого необъяснимого бесплодия составляет 15 – 20.
Диагностика бесплодия у слабого пола должна начинаться только после установления фертильности спермы (спермограммы) у полового партнера. Кроме того, необходимо пролечить воспалительные влагалищные заболевания и шейки матки. Диагностика должна начинаться не ранее, чем через 4 – 6 месяцев после проведенной терапии. Обследование женщин, неспособных забеременеть, начинается на поликлиническом этапе и включает:
Выясняется количество и исходы беременностей в прошлом:
- искусственные аборты и выкидыши
- уточняется наличие/отсутствие криминальных абортов
- также внематочных беременностей и пузырного заноса
- устанавливается число живых детей, как протекали послеабортный и послеродовые периоды (были ли осложнения).
Уточняется длительность бесплодия и первичного и вторичного. Какие методы предохранения от беременности использовались женщиной и длительность их применения после предыдущей беременности либо при первичном бесплодии.
- системных заболеваний (патология щитовидки, диабет, туберкулез или заболевания коры надпочечников и прочие)
- проводится ли женщине в настоящее время какое-либо медикаментозное лечение препаратами, которые негативно воздействуют на овуляторные процессы (прием цитостатиков, рентгенотерапия органов живота, лечение нейролептиками и антидепрессантами, гипотензивными средствами, такими как резерпин, метиндол, провоцирующие гиперпролактинемию, лечение стероидами).
Также устанавливаются перенесенные хирургические вмешательства, которые могли поспособствовать развитию бесплодия и образованию спаек:
- клиновидная резекция яичников
- удаление аппендикса
- операции на матке: миомэктомия, кесарево сечение и на яичниках с трубами
- операции на кишечнике и органах мочевыделительной системы.
- воспалительные процессы матки, яичников и труб
- также инфекции, которые передаются половым путем, выявленный тип возбудителя, сколько длилось лечение и каков его характер
- выясняется характер влагалищных белей и заболевания шейки матки, каким методом проводилось лечение (консервативное, лазеротерапия, криодеструкция или электрокоагуляция).
- устанавливается наличие/отсутствие отделяемого из сосков (галакторея, период лактации) и продолжительность выделений.
Учитываются действие производственных факторов и состояние окружающей среды, вредные привычки. Также выясняется наличие наследственных заболеваний у родственников первой и второй степени родства.
Обязательно уточняется менструальный анамнез:
- когда случилось менархе (первая менструация)
- регулярный ли цикл
- имеется ли аменорея и олигоменорея
- межменструальные выделения
- болезненность и обильность месячных
- дисменорея.
Кроме того, изучается половая функция, болезнен ли половой акт, какой тип болей (поверхностный или глубокий), имеются ли кровяные выделения после коитуса.
При физикальном исследовании определяется тип телосложения (нормостенический, астенический или гиперстенический), изменяется рост и вес и высчитывается индекс массы тела (вес в кг/рост в квадратных метрах). Также уточняется прибавка в весе после замужества, перенесенных стрессов, перемены климатических условий и т. д. Оценивается состояние кожи (сухая или влажная, жирная, комбинированная, присутствие угревой сыпи, стрий), характер оволосения, устанавливается наличие гипертрихоза и гирсутизма, время появления избыточного оволосения.
Обследуются молочные железы и их развитие, наличие галактореи, опухолевых образований. Проводится бимануальная гинекологическая пальпация и осмотр шейки матки и стенок влагалища в зеркалах и кольпоскопически.
Назначается осмотр офтальмолога для выяснения состояния глазного дна и цветового зрения. Терапевт предоставляет заключение, разрешающее/запрещающее вынашивание беременности и роды. При необходимости назначаются консультации специалистов (психиатр, эндокринолог, генетик и прочие).
С целью выяснения функционального состояния репродуктивной сферы (гормональное исследование) используются тесты функциональной диагностики, которые помогают выявить наличие или отсутствие овуляции и оценить степень эстрогенной насыщенности женского организма:
- подсчет кариопикнотического индекса влагалищного эпителия (КПИ, %)
- выявление феномена «зрачка» — зияние наружного зева в овуляторную фазу;
- измерение длины натяжения шеечной слизи (достигает 8 0 10 см в овуляторную стадию);
- измерение ведение графика базальной температуры.
Лабораторные анализы на бесплодие включают проведение инфекционного и гормонального скрининга. С целью выявления инфекций назначаются:
- мазок на влагалищную микрофлору, мочеиспускательного и шеечного канала, определение степени чистоты влагалища;
- мазок на цитологию с шейки и из цервикального канала;
- мазок из шеечного канала и проведение ПЦР для диагностики хламидий, цитомегаловируса и вируса простого герпеса;
- посев на питательные среды влагалищного содержимого и цервикального канала – выявление микрофлоры, уреаплазмы и микоплазмы;
- анализы крови на сифилис, вирусные гепатиты, ВИЧ-инфекцию и краснуху.
Гормональное исследование проводится амбулаторно с целью подтвердить/исключить ановуляторное бесплодие. Функцию коры надпочечников просчитывают по уровню выделения ДГЭА –С и 17 кетостероидов (в моче). Если цикл регулярный, назначается анализ крови на пролактин, тестостерон, кортизол и содержание тиреоидных гормонов в крови в первую фазу цикла (5 – 7 дни). Во вторую фазу оценивается содержание прогестерона для выявления полноценности овуляции и работы желтого тела (20 – 22 дни).
Для уточнения состояния различных составляющих репродуктивной системы проводят гормональные и функциональные пробы:
- проба с прогестероном позволяет выявить уровень эстрогенной насыщенности в случае аменореи и адекватность реакции слизистой матки на прогестероновое воздействие, а также особенность его десквамации при уменьшении прогестеронового уровня;
- циклическая проба с комбинированными оральными контрацептивами (марвелон, силест, логест);
- проба с кломифеном проводится у женщин с нерегулярным циклом или аменореей после искусственно вызванной менструации;
- проба с метоклопрамидом (церукалом) позволяет дифференцировать гиперпролактиновые состояния;
- проба с дексаметазоном – необходима при повышенном содержании андрогенов и определение источника их образования (яичники или надпочечники).
Если у пациентки имеются выраженные анатомические изменения труб или подозревается наличие внутриматочных синехий, ее в обязательном порядке обследуют на туберкулез (назначаются туберкулиновые пробы, рентген легких, гистеросальпингография и бак. исследование эндометрия, полученного при выскабливании).
Всем женщинам с предполагаемым бесплодием назначается УЗИ органов малого таза. В первую очередь для выяснения пороков развития, опухолей, полипов шейки и матки и прочей анатомической патологии. Во-вторых, УЗИ, проведенное в середине цикла позволяет выявить наличие и размер доминантного фолликула (при эндокринном бесплодии) и измерить толщину эндометрия в середине цикла и за пару дней до месячных. Также показано УЗИ щитовидки (при подозрении на патологию железы и гиперпролактинемии) и молочных желез для исключения/подтверждения опухолевых образований. УЗИ надпочечников назначается пациенткам с клиникой гиперандрогении и высоким уровнем андрогенов надпочечников.
При нарушении ритма менструаций с целью диагностики нейроэндокринных заболеваний делают рентгеновские снимки черепа и турецкого седла.
Гистеросальпингография помогает диагностировать аномалии развития матки, подслизистую миому и гиперпластические процессы эндометрия, наличие спаек в матке и непроходимость труб, спайки в малом тазу и истмико-цервикальную недостаточность.
При подозрении на иммунологические бесплодие назначается посткоитальный тест (приблизительный день овуляции, 12 – 14 день цикла), с помощью которого выявляются специфические антитела в цервикальной жидкости к сперматозоидам.
Биопсия эндометрия, который получают при диагностическом выскабливании, назначается в предменструальном периоде и проводится только по строгим показаниям, особенно тем пациенткам, которые не рожали. Показаниями являются подозрение на гиперплазию эндометрия и бесплодие неясного генеза.
Одним из методов эндоскопического исследования является гистероскопия. Показания для гистероскопии:
- нарушение ритма месячных, дисфункциональные маточные кровотечения;
- контактное кровомазанье;
- подозрение на внутриматочную патологию (синдром Ашермана, внутренний эндометриоз, подслизистый миоматозный узел, хроническое воспаление матки, инородные тела в матке, полипы и гиперплазия эндометрия, внутриматочная перегородка).
В случае подозрения на хирургическую гинекологическую патологию женщин с бесплодием (после предварительного амбулаторного обследования) направляют на лапароскопию. Диагностическая лапароскопия практически в 100% позволяет выявить патологию органов малого таза (генитальный эндометриоз, объемные образования матки и яичников, спайки малого таза, воспалительный процесс матки и придатков). При эндокринном бесплодии показано проведение лапароскопии через 1,5 – 2 года гормонального лечения и отсутствием эффекта.
Лапароскопическое вмешательство проводится в 1 или 2 фазу цикла в зависимости от предполагаемого заболевания. Во время операции оценивается объем и качество перитонеальной жидкости, яичники, их размеры и форма, цвет и проходимость фаллопиевых труб, оценка фимбрий и брюшины малого таза, выявляются эндометриоидные гетеротопии и дефекты брюшины.
Лечение бесплодия у женщин зависит от формы заболевания и причины, которая привела к утрате фертильности:
Терапию начинают с назначения консервативных методов, причем лечение должно быть комплексным и поэтапным. Если имеется функциональное трубное бесплодие, показана психотерапия, седативные и спазмолитические препараты и противовоспалительное лечение. Параллельно проводится коррекция гормональных сдвигов. В случае выявления ИППП показано назначение антибиотиков с учетом чувствительности к ним выявленных возбудителей, иммунотерапия, а также рассасывающее лечение: местное в виде тампонов и гидротубаций и назначение биостимуляторов и ферментов (лидаза, трипсин, вобэнзим), кортикостероидов. Гидротубации можно проводить с антибиотиками, ферментами и кортикостероидами (гидрокортизон).
После курса противовоспалительного лечения назначаются физиотерапевтические методы:
- электрофорез с йодом, магнием и кальцием, ферментами и биостимуляторами;
- ультрафонофорез (используется лидаза, гиалуронидаза, витамин Е в масляном растворе);
- электростимуляция матки, придатков;
- орошения влагалища и шейки матки сероводородными, радоновыми, мышьяковистыми водами;
- массаж матки и придатков;
- грязевые аппликации.
Через 3 месяца после проведенного курса лечения повторяют гистеросальпингографию и оценивают состояние труб. В случае выявления непроходимости труб или спаек показана лапароскопия лечебная, которую в послеоперационном периоде дополняют физиотерапевтическими методами и препаратами для стимуляции овуляции. С помощью лапароскопии осуществляют следующие микрохирургические операции:
- сальпиголизис – устраняют перегибы и искривления труб путем разделения спаек вокруг них;
- фимбриолизис – фимбрии трубы освобождаются от сращений;
- сальпингостоматопластика – в трубе с заращенным ампулярным концом создается новое отверстие;
- сальпигносальпингоанастамоз – удаление части непроходимой трубы с последующим «конец в конец» сшиванием;
- пересадка трубы при ее непроходимости в интерстициальном отделе в матку.
Если обнаруживается перитонеальное бесплодие (спаечный процесс), производится разделение и коагуляция спаек. В случае обнаруженной сопутствующей патологии (эндометриоидные очаги, субсерозные и интерстициальные миоматозные узлы, кисты яичников) ее ликвидируют. Шансы наступления беременности после проведенного микрохирургического лечения составляют 30 – 60%.
Если на протяжении двух лет после выполненного консервативного и хирургического лечения фертильность не восстановилась, рекомендуют ЭКО.
Как лечить бесплодие эндокринного генеза, зависит от вида и местоположения патологического процесса. Женщинам с ановуляторным бесплодием и сопутствующим ожирением нормализуют вес, назначая на 3 – 4 месяца низкокалорийную диету, физические нагрузки и прием орлистата. Также можно принимать сибутрамин, а при нарушении толерантности к глюкозе рекомендуется метморфин. Если в течение оговоренного периода времени беременность не наступила, назначаются стимуляторы овуляции.
В случае диагностированного склерополикистоза яичников (СПКЯ) алгоритм лечения включает:
- медикаментозная коррекция гормональных нарушений (гиперандрогения и гиперпролактинемия), а также терапия избыточного веса и нарушения переносимости глюкозы;
- если на фоне лечения беременность не наступила, назначаются индукторы овуляции;
- если консервативное лечение не оказало эффекта на протяжении 12 месяцев, показана лапароскопия (резекция или каутеризация яичников, исключение трубно-перитонеального бесплодия).
При наличии регулярных менструаций у пациентки, нормально развитых половых органов, а содержание пролактина и андрогенов соответствует норме (эндометриоз исключен), проводится следующая терапия:
- назначаются однофазные КОК по контрацептивной схеме, курсом по 3 месяца и перерывами между курсами в 3 месяца (общее количество – 3 курса, длительность лечения 15 месяцев) – метод основан на ребаунд-эффекте – стимуляция выработки собственных гормонов яичниками после отмены КОК и восстановление овуляции (если эффекта нет, назначаются индукторы овуляции);
- стимуляция овуляции осуществляется клостилбегитом, хорионическим гонадотропином и прогестероном (клостилбегит принимается по 50 мг один раз в сутки в течение первых 5 дней цикла, а для закрепления эффекта назначается хорионический гонадотропин внутримышечно на 14 день цикла) – длительность лечения составляет 6 циклов подряд;
- стимуляция овуляции препаратами ФСГ (метродин, гонал-Ф) с первого дня цикла на протяжении 7 – 12 дней до созревания главного фолликула (обязательно контроль УЗИ), курс составляет 3 месяца;
- стимуляция овуляции препаратами ФСГ и ЛГ (пергонал, хумегон) и назначение хорионического гонадотропина (прегнил).
Одновременно назначаются иммуномодуляторы (левамизол, метилурацил), антиоксиданты (витамин Е, унитиол) и ферменты (вобэнзим, серта).
При регулярных месячных и недоразвитии половых органов назначается следующая схема лечения:
- циклическая гормонотерапия эстрогенами (микрофоллин) и гестагенами (прегнин, норколут) курсом 6 – 8 месяцев;
- витаминотерапия по фазам менструального цикла на тот же срок (в первую фазу витамины В1 и В6, фолиевая кислота, во вторую фазу витамины А и Е, и в течение всего курса рутин и витамин С);
- физиолечение (электрофорез с медью в первую фазу и с цинком во вторую);
- гинекологический массаж (до 40 процедур);
- стимуляция овуляции клостилбегитом и хорионическим гонадотропином.
Женщинам, которые не могут забеременеть на фоне гиперпролактинемии, назначают препараты, подавляющие синтез пролактина, восстанавливают цикл (устраняя ановуляцию и увеличивая содержание эстрогенов) и фертильность, уменьшают проявления симптомов гипоэстрогении и гиперандрогении. К таким лекарствам относятся парлодел, абергин, квинагомид и каберголин. Также рекомендуется прием гомеопатического средства – мастодинон.
Гиперандрогению яичникового и надпочечникового происхождения лечат на протяжении полугода дексаметазоном, а если овуляция инее восстанавливается, то проводят стимуляцию овуляции (клостилбегитом, хорионическим гонадотропином, ФСГ и ХГ либо ФСГ, ЛГ и ХГ).
Лечение бесплодия у пациенток с гипергонадотропной аменореей (синдром резистентных яичников и синдром истощенных яичников) является малоперспективным. Прогноз при других формах эндокринного бесплодия достаточно благоприятный, примерно в половине случаев пациентки беременеют уже в течение полугода проведения стимулирующего овуляцию лечения (при отсутствии других факторов бесплодия).
Пациенткам, которые не могут забеременеть на фоне гиперпластических процессов эндометрия (гиперплазия и полипы) и у которых отсутствуют другие факторы бесплодия, проводят лечение, направленное на ликвидацию патологически измененной слизистой матки и нормализацию гормональных и обменных процессов в организме. В случае железисто-кистозной гиперплазии проводится выскабливание полости матки с последующим назначением эстроген-гестагенных препаратов (3 – 4 месяца), а при рецидиве заболевания гормональное лечение продолжается 6 – 8 месяцев. Полипы матки удаляют с помощью гистероскопии, а затем выскабливают эндометрий. Гормональная терапия назначается при сочетании полипов с гиперплазией эндометрия.
Выбор способа лечения у больных с миомой матки зависит от локализации и размеров узла. Подслизистый миоматозный узел удаляют гистероскопически (гистерорезектоскопия), интерстициальные и субсерозные узлы не более 10 см убирают лапароскопически. Лапаротомия показана при больших размерах матки (12 и более недель) и атипичном расположении узлов (шеечное, перешеечное). После консервативной миомэктомии назначаются агонисты гонадотропинрилизинг гормона (золадекс) курсом на 3 цикла. Если на протяжении 2 лет после миомэктомии женщина не беременеет, ее направляют на ЭКО. В период ожидания проводится стимуляция овуляции.
Лечение пациенток с внутриматочными синехиями заключается в их гистероскопическом рассечении и назначении после вмешательства циклической гормонотерапии сроком на 3 – 6 месяцев. Чтобы снизить шансы повторного образования сращений в полости матки вводят ВМС сроком не меньше месяца. Прогноз при данном заболевании достаточно сложный и прямо пропорционален степени и глубине поражения базального слоя эндометрия.
В случае пороков развития матки проводятся пластические операции (рассечение внутриматочной перегородки или метропластика двурогой матки или имеющихся двух маток).
Лечение шеечного бесплодия зависит от причины, его вызвавшей. В случае анатомических дефектов выполняются реконструктивно-пластические операции на шейке, при выявлении полипов цервикального канала их удаляют с последующим выскабливанием слизистой канала. При выявлении фоновых заболеваний и эндометриоидных гетеротопий назначается противовоспалительная терапия, а затем лазеро- или криодеструкция. Одновременно нормализуется функция яичников при помощи гормональных препаратов.
Терапия иммунологического бесплодия представляет собой сложную задачу. Лечение направлено на нормализацию иммунного статуса и подавление выработки антиспермальных антител (АСАТ). Для преодоления подобной формы бесплодия применяются методы:
Данный способ лечения требует полного исключения незащищенных половых актов (используются презервативы) между партнерами. Эффективность зависит от длительности соблюдения условия, чем дольше отсутствует контакт, тем выше вероятность десенсибилизации (чувствительность) организма женщины к составляющим спермы мужа. Кондом-терапию назначают сроком не менее полугода, после чего пытаются зачать ребенка естественным путем. Эффективность лечения достигает 60%.
Применяются антигистаминные препараты (тавегил, супрастин), которые уменьшают реакцию организма на гистамин: расслабляют гладкую мускулатуру, снижают проницаемость капилляров и предотвращают развитие отека тканей. Также в небольших дозах назначаются глюкокортикоиды, которые тормозят образование антител. Курс лечения рассчитан на 2 – 3 месяца, лекарства принимаются женщиной за 7 дней до овуляции.
Рекомендуется дополнительно к приему антигистаминных и глюкокортикоидов назначение антибиотиков (наличие скрытой инфекции увеличивает секрецию антиспермальных антител). Эффективность подобного метода терапии составляет 20%.
Достаточно эффективный способ лечения (40%). Суть метода заключается в заборе семенной жидкости, ее специальной очистки от поверхностных антигенов, после чего сперма вводится в полость матки (сперматозоиды минуют цервикальный канал).
Если все указанные способы лечения иммунологического бесплодия оказались неэффективны, рекомендовано выполнение экстракорпорального оплодотворения.
Эффективность народного лечения бесплодия не доказана, но врачи допускают использование фитотерапии как дополнение к основному методу лечения. При трубно-перитонеальном бесплодии рекомендуется прием следующих сборов:
Смешать и перемолоть 100 гр. укропных семян, 50 гр. анисовых семян, 50 гр. сельдерея и столько же крапивы двудомной. Добавить в пол-литра меда, размешать и принимать трижды в день по 3 ст. ложки.
В течение 20 минут в литре воды кипятить на маленьком огне 10 столовых ложек листьев подорожника, затем добавить стакан меда и кипятить еще 10 минут, отвар остудить и после процедить, выпивать по 1 столовой ложке трижды в день.
Три раза в день выпивать по столовой ложке сиропа из подорожника (сбор №2), а спустя 10 минут выпивать по 75 мл отвара из трав: листья герани, корень сальника колючего, костенец волосовидный, пастушья сумка, шишки хмеля, цветы и листья манжетки обыкновенной. Для приготовления отвара 2 ст. ложки залить полулитром воды, кипятить 15 минут на маленьком огне и процедить.
Также допускается прием трав от бесплодия в виде отваров и чаев, которые богаты фитогормонами, но под контролем врача: листья шалфея и семена подорожника, спорыш и зверобой, марьин корень, траву рамшии. Большое количество фитогормонов содержится в масле черного тмина и имбире, в травах боровая матка и красная щетка.
Для того чтобы беременность наступила, необходимо несколько условий. Во-первых, в яичнике должен созреть доминантный фолликул, после разрыва которого яйцеклетка освобождается и попадает в брюшную полость, а затем проникает в фаллопиеву трубу. Во-вторых, продвижению яйцеклетки в брюшной полости и трубе не должно что-либо мешать (спайки, перекрут трубы). В-третьих, сперматозоиды должны беспрепятственно проникнуть в полость матки, а затем в трубы, где произойдет оплодотворение яйцеклетки. И последнее, эндометрий должен быть подготовлен (секреторная и пролиферативная трансформация) к имплантации оплодотворенной яйцеклетки.
Начинать обследование, безусловно, нужно со сдачи спермы мужа и проведения анализа спермограммы, так как нередко в бесплодном браке «виноват» муж или оба супруга.
Как это не печально, но не всегда, даже, несмотря на использование новых методов обследования. При невыясненном факторе бесплодия возможно назначение пробного курса лечения, и в зависимости от его результатов уточняется диагноз, а само лечение может изменяться.
Помимо отсутствия беременности в течение года женщину могут беспокоить нерегулярные менструации, межменструальные кровотечения или мазня, боли внизу живота во время месячных или накануне, сухость кожи, избыточное оволосение и угревая сыпь.
Болезненные менструации ни в коем случае не свидетельствуют о фертильности женщины, а скорее говорят о произошедшей овуляции. Но если боли беспокоят во время и после сексуального контакта, не уменьшаются к концу месячных, то следует исключить эндометриоз, миому матки, хронический эндометрит и другую гинекологическую патологию.
После проведения гормонального лечения бесплодия женщина обязательно забеременеет двойней или тройней?
Совсем не обязательно, хотя прием гормонов стимулирует овуляцию и возможно одновременное созревание и оплодотворение сразу нескольких яйцеклеток.
К сожалению, 100% гарантии наступления беременности не имеет ни один метод лечения бесплодия. Восстановление фертильности зависит от многих факторов: возраста супругов, наличия соматических заболеваний и вредных привычек, формы бесплодия и прочего. И даже вспомогательные репродуктивные технологии не могут гарантировать беременность в 100%.
источник
Далеко не всегда желание забеременеть осуществляется безо всяких проблем. Диагноз «трубное бесплодие» имеют около 30% женщин, которые не могут зачать ребенка. Это осложнение, как правило, появляется в результате непроходимости маточных труб. Однако, известно не мало случаев, когда после лечения трубного бесплодия у женщин появляется шанс стать матерью.
Женская бесплодность – это невозможность женщины детородного возраста произвести потомство. Существует две степени бесплодия:
- 1 степень — беременность не наступала ни разу;
- 2 степень бесплодия — беременности были в анамнезе.
Различают также абсолютное и относительное бесплодие: первое вызывается необратимыми аномалиями развития женской половой системы, второе поддается корректировке в ходе лечения. Трубное бесплодие считается относительным.
Бесплодие трубного генеза возникает из-за появления в маточных трубах спаек или жидкости, которые не дают созревшей яйцеклетки пройти в матку и мешают встрече со сперматозоидом, а соответственно, и самому зачатию.
Различают частичную и полную непроходимость труб. В случае если непроходима только одна из двух маточных труб или просвет не полностью перекрыт, то наступление беременности возможно.
При диагнозе «неполная непроходимость» возможность забеременеть все же существует, однако женщинам с таким диагнозам гинекологи, как правило, прописывают специальные препараты для стимуляции овуляции.
Известны случаи, когда непроходимость маточных труб вызывается врожденными патологиями развития матки, труб и придатков. Кроме того, существует немало причин, которые могут спровоцировать трубное бесплодие у изначально здоровой женщины. На первом месте среди причин находятся воспалительные заболевания женской половой системы. Перенесенные в анамнезе половые инфекции, наличие миомы, оперативные вмешательства, аборты, образование спаек в органах малого таза. Эндометриоз – еще одна из наиболее частых причин трубного бесплодия.
Встречаются случаи, когда данное заболевание не связано с вышеперечисленными факторами, а вызывается нарушениями гормонального фона или процесса метаболизма в организме.
В случаях, если маточные трубы полностью проходимы, но на некоторых их участках имеются сужения с нарушением функциональности или же трубы частично непроходимы, не стоит оставлять это без внимания, такие нарушения могут быть не менее опасны и могут стать причиной внематочной беременности. Подробнее о внематочной беременности
Зачастую женщина может и не догадываться о том, что страдает непроходимостью маточных труб, признаков болезни в принципе нет, обнаружить ее можно только посредством диагностики. Стоит обеспокоиться, если вас периодически беспокоят тянущие боли внизу живота – это может быть симптомом непроходимости труб и, следовательно, симптомом трубного бесплодия.
В настоящее время существует несколько методов диагностики трубного бесплодия, которые помогают определить, насколько непроходимы маточные трубы. Стоит отметить, что проводить диагностику следует только при полном отсутствии воспалительного процесса и инфекций в половой области.
Наиболее доступным и точным считается метод диагностики КГТ (кимографической гидротубации). Маточные трубы продувают при помощи специального аппарата, который имеет воздушный резервуар, что позволяет определить введенный объем воздуха.
Кимограф позволяет отмечать изменение давления в трубах и матки, на основе полученной кривой, доктор делает заключение о степени проходимости труб. Этот метод исследования позволяет не только определить состояние маточных труб, но и, является терапевтическим методом, обеспечивающим лечебный эффект, таким образом, получается, что женщина получает двойную пользу.
Следующий метод исследования, который мы рассмотрим – гистеросальпингография. Диагностика при помощи этого метода позволяет узнать о том, какая именно из труб непроходима и где сосредоточены спайки.
Во время этой процедуры в матку вводят специальное вещество, а затем делают снимки. Первый снимок делается сразу же, следующий через 10 минут, а заключительный по прошествии 24 часов с момента введения вещества. По результатам снимков врач делает заключение о состоянии маточных труб и матки.
Отметим, что гистеросальпингография может стать причиной обострения воспалительного процесса в полости матки и трубах, что в свою очередь может привести к разрыву маточной трубы. Именно поэтому, прежде чем принимать решение о методе исследования стоит проконсультироваться с гинекологом и узнать об альтернативных способах диагностики.
Также стоит учитывать, что женщинам с диагностированным бесплодием не рекомендуется подвергаться рентгеновскому излучению чаще, чем 2 раза в год.
Женское бесплодие трубного происхождения может быть диагностировано при помощи биконтрастной гинекографии, позволяющей выявить спайки, которые находятся вокруг яичников и маточных труб. Исследование рекомендуется проводить во второй половине цикла, однако, оно строго противопоказано женщинам страдающим пороком сердца, гипертонией, туберкулезом.
Не может быть проведена данная диагностика и при воспалении половых органов или маточном кровотечении. Этот метод довольно точно позволяет определить функции, которые способны выполнять трубы, а также незаменим для определения широты спаечного процесса.
Еще одним методом выявления патологий является лапараскопия. В процессе этого исследования изучаются ткани, которые участвуют в воспалительном процессе. Этот метод диагностики широко применяется при подготовке женщин к операции по восстановлению проходимости труб.
Итак, как видно из вышесказанного, в настоящее время в медицине применяется достаточное количество методов, позволяющих выявить непроходимость маточных труб и диагностировать трубное бесплодие. Но стоит помнить, что о методе диагностики лучше заранее проконсультироваться с вашим гинекологом, который поможет подобрать наиболее подходящий именно в вашем случае вариант.
Несмотря на то, что трубное бесплодие считается одной из самых сложных форм, способы борьбы с этим заболеванием существуют.
Прежде всего, женщин, которые обращаются с подозрением на бесплодие, обследуют на наличие инфекций, при выявлении которых назначают противовоспалительное лечение. Конечно, подобная терапия не способна справиться с проблемой бесплодия, но она является необходимой перед внутриматочными вмешательствами: диагностикой и лечением непроходимости труб.
Противовоспалительное лечение помогает в борьбе с инфекцией, а вот устранить последствия воспаления рекомендуется при помощи физиотерапии, которая способна восстановить нервные реакции в тканях, смягчает и даже удаляет спайки.
Продув маточных труб (гидротубация) – еще одна ступень в лечении трубного бесплодия. Но стоит помнить, что данная процедура, проводимая неоднократно, может стать причиной разрыва маточной трубы, поэтому она проводится строго по показаниям и под контролем лечащего врача.
Наиболее эффективным методом лечения трубного бесплодия считается оперативная лапароскопия, этот метод применяется для рассечения спаек, вызвавших непроходимость трубы. Метод имеет значительно больше преимуществ, нежели полостные операции: после проведенного вмешательства женщина быстро восстанавливается и возвращается к привычной жизни, риск для здоровья минимален, а рецидивов спаечной болезни практически не происходит.
Заметим, что оперативная лапароскопия может быть бесполезна в отдельных случаях.
Довольно часто встречаются ситуации, когда после проведенного лечения и восстановления проходимости труб женщина все равно не может забеременеть. Случается это, когда в трубах отсутствуют перистальтика или микроворсинки – такие трубы называются мертвыми.
Что же делать, если после лечения трубного бесплодия желанная беременность так и не наступила?
Если после лечения прошло два года и более, а беременность так и не наступила, то стоит обратиться к специалистам и подобрать другой способ решения проблемы. Трубное бесплодие является показанием для осуществления ЭКО.
Данная процедура начинается с отслеживания менструального цикла, затем проводят стимуляцию овуляции. Ведется тщательный контроль за созреванием яйцеклетки, чтобы вовремя ее извлечь.
Самым главным этапом является этап оплодотворения яйцеклетки и развитие эмбрионов. Если на этом этапе всё прошло удачно, эмбрион помещают в матку, где малыш продолжает расти и развиваться. Женщине прописывают определенные препараты, которые помогают поддерживать организм.
Подводя итог всему вышесказанному, хочется особо отметить, что одним из наиболее важных факторов в ходе лечения трубного бесплодия является психологический фактор. Только положительный настрой и ваша уверенность помогут справиться с проблемой. Следуйте указаниям врача и обязательно верьте в успех лечения!
источник
Бесплодие является далеко не такой редкой проблемой, как может показаться. Более 5% населения планеты сталкивается с трудностями при зачатии ребенка. Причин может быть много: патологии матки, плохие характеристики спермы, антитела. Трубное бесплодие – отсутствие зачатия из-за патологии маточных труб. Составляет 25-30% от всех случаев бесплодия. Трубный фактор диагностируют как при первичном, так и при вторичном бесплодии.
Существует также трубно-перитонеальное бесплодие, когда закупорка располагается не в фаллопиевой трубе, а на границе с яичником. При несвоевременном лечении непроходимости диагностируют бесплодие, внематочную беременность и симптом хронических тазовых болей.
Женским бесплодием называют состояние, когда женщина детородного возраста не способна воспроизводить потомство. Есть две степени бесплодия: 1 степень (первичное), когда зачатия не было ни разу, и 2 степень (вторичное), когда у пациента уже есть дети.
Бывает абсолютное и относительное бесплодие. Абсолютное бесплодие зачастую связано с необратимыми пороками развития, которые нарушили функцию половых органов. Относительное бесплодие имеет причину, которую можно устранить и обеспечить восстановление репродуктивной функции. Трубное бесплодие относят ко второму типу.
Фаллопиевы или маточные трубы являются парным органом, который отвечает за перемещение яйцеклетки после оплодотворения в матку. Закупорка просвета трубы спайками или жидкостью препятствует свободному перемещению яйцеклетки. Смещение маточных труб спайками также приводит к бесплодию.
Фаллопиевы трубы прилегают к яичникам цилиндрическим воронкообразным каналом. По нему движется яйцеклетка. В здоровом женском организме маточные трубы устланы микроворсинками фимбриями. Их роль заключается в продвижении созревшей яйцеклетки к сперматозоидам.
Естественное оплодотворение происходит в другом отделе фаллопиевой трубы. Яйцеклетка перемещается обратно в матку благодаря сокращениям трубы. Клетке нужно 3-5 дней, чтобы преодолеть трубы и попасть в матку, где она крепится к ее внутренней поверхности.
Естественное зачатие совершается именно в фаллопиевых трубах. Любая патология этого участка половых органов может вызвать бесплодие. Самая частая причина – нарушение проходимости маточных труб. Данное явление диагностируют при образовании спаек или скоплении жидкости. Непроходимость останавливает яйцеклетку и она элементарно не может слиться со сперматозоидом.
Бывает полная или частичная непроходимость. При частичной одна труба может быть свободной или все будут не полностью перекрыты. При таком диагнозе шанс зачать ребенка естественным путем есть, но очень малый. Пока есть хотя бы один здоровый участок трубы, шанс забеременеть остается, но вероятность будет зависеть от размера отверстия. Полное непрохождение зачастую обусловлено скоплением жидкости в трубах (гидросальпинкс).
Бывает, что образовывается всего один рубец, но он прикрывает именно край маточной трубы, что тоже затрудняет процесс зачатия. Явление также называют частичной непроходимостью. Такие патологии повышают риск образования внематочной беременности.
Чаще всего непроходимость устраняют хирургическим путем. Для улучшения эффекта пациентке назначают препараты для стимуляции овуляции.
Непроходимость фаллопиевых труб может быть врожденной и приобретенной. Бывает, что девочки рождаются с аномальным строением матки и маточных труб. Приобретенная непроходимость может возникнуть на фоне эндокринного сбоя, сильного воспаления или болезни.
Непроходимость чаще всего является результатом воспаления или развития инфекции. Воспалительный процесс может быть связан со специфический и неспецифической флорой. В частности, в фаллопиевых трубах воспаление вызывают хламидии, гонококки и микоплазмы. Без своевременного лечения спайки будут образовываться вокруг труб, яичников и в малом тазу.
Нередко инфекционные осложнения диагностируют после родов, аборта, выскабливания или операций на органах малого таза или кишечнике. Нередко спайки появляются на фоне осложнений после удаления аппендикса.
Причиной воспаления может стать эндометриоз (разрастание клеток эндометрия). Многие инфекции, передающиеся половым путем, возбуждают острые воспалительные процессы в половых органах и малом тазе (герпес, цитомегаловирус, гонорея).
Необязательно, чтобы воспаление «соседствовало» с маточными трубами. Заболевания верхних дыхательных путей способны вызвать хроническое воспаление придатков. В группе риска женщин с воспалительными процессами в кишечнике.
Крупная миома матки (доброкачественная опухоль) на фоне эндометриоза способна спровоцировать закупорку фаллопиевых труб.
Существует мнение, что гормональные сбои и проблемы с обменом веществ также влияют на проходимость труб и возможность зачатия. В частности, повышение уровня мужских половых гормонов и неправильное соотношение прогестерона и эстрогена.
Трубно-перитонеальное бесплодие возникает из-за спаек в брюшинной полости. Спайки опасны тем, что могут смещать органы: матка, маточные трубы и яичники в неправильном положении работают с нарушениями. Примечательно и то, что даже маленькие спайки могут отрезать фаллопиевы трубы от яичника.
Нередко такое бесплодие диагностируют после операций на половых органах и в брюшине. Хроническое воспаление – верный путь к дисфункции репродуктивной системы.
Бывает, что трубы проходимы, но отдельные участки сужены или функционируют неправильно. Явление не будет сопровождаться ярко выраженными симптомами, поэтому многие оставляют его без внимания. Однако эти мелкие проблемы способны направить эмбрион за пределы матки.
Часто бывает слишком поздно, и непроходимость обнаруживают вместе с внематочной беременностью. Женщина может долгое время не догадываться об отклонении и будет пытаться зачать ребенка. А так как трубы проходимы, это вполне реально, но, к сожалению, рискованно.
Психологический фактор также может стать причиной трубного бесплодия. Постоянные стрессы и неустойчивое психоэмоциональное состояние негативно влияют на организм в целом. Избыток стрессовых гормонов усугубляет любые аномальные процессы.
Трубное бесплодие обычно развивается без симптомов. Иногда женщина может ощущать непродолжительные боли внизу живота. Единственным верным признаком будет отсутствие беременности. Диагноз бесплодие ставят только после года безуспешных попыток. Если партнерам больше 35 лет, врачи дают полтора года. Отсутствие беременности является серьезным поводом для похода в клинику. Невозможность зачать ребенка сама по себе не опасна, куда опаснее болезнь, которая стала причиной бесплодия.
Проблемой бесплодия занимается репродуктолог . Чтобы узнать причину, необходимо сдавать анализы и женщине, и мужчине. Это обусловлено тем, что мужское бесплодие встречает едва ли реже женского. Диагностировать трубное бесплодие довольно сложно, поэтому с такой проблемой нужно обращаться только в опытному врачу.
При наличии подозрения на непроходимость фаллопиевых труб назначают ряд исследований для подтверждения диагноза. Стоит помнить, что нельзя проходить обследование при наличии воспалительного процесса или острой инфекции.
В первую очередь врач изучает анамнез, жалобы. При диагностике бесплодия важную роль играет гинекологический анамнез ( ИППП , беременности, аборты, операции и прочее) и календарь менструального цикла. Гинекологический осмотр обязателен.
Дополнительные анализы:
- изучение гинекологического мазка;
- бактериологическое исследование;
- метод полимеразной цепной реакции.
Наиболее результативными являются гистеросальпингография (рентген маточных труб), лапароскопия (хирургическое обследование маточных труб и ближайших органов), эхогистеросальпингоскопия ( УЗИ с физраствором). Иногда также исследуют кровь на антихламидийные антитела, но они не всегда говорят о наличии непроходимости.
Гистеросальпингография позволяет вычислить непроходимую трубу и область скопления спаек. Перед процедурой в матку вводят специальную жидкость, которая дает возможность сделать снимки. Первый делается сразу, потом еще один через десять минут и последний через сутки. Опытный врач сможет поставить или опровергнуть диагноз на основании таких снимков.
Однако метод не безопасен. Если на момент проведения теста в половых органах будет развиваться воспаление, исследование может усугубить его, вплоть до разрыва фаллопиевых труб. Гистеросальпингографию рекомендуют только в крайнем случае. Это обусловлено еще и тем, что бесплодным женщинам можно делать рентген только два раза в год.
Врачи охотно пользуются КГТ методом диагностики. Кимографическая гидротубация позволяет определить количество свободного места в маточных трубах: их продувают, определяют объем введенного воздуха и вычисляют проходимость труб. Аппарат позволяет записать колебания давления в трубах и матке в виде кривой, по которой врач может определить степень проходимости. Метод КТГ является не только диагностическим, но и терапевтическим.
Диагностировать спайки вокруг яичников и фаллопиевых труб позволяет биконтрастная гинекография. Исследование полезно тем, что дает возможность оценить интенсивность спаечного процесса. Результаты будут точнее, если провести тест во второй половине цикла.
Противопоказания к БГ:
- воспаление половых органов;
- маточное кровотечение;
- порок сердца;
- туберкулез;
- гипертония.
Лапароскопия позволяет изучить воспаленные ткани. Исследование дает полную картину при подготовке к хирургическому восстановлению проходимости.
Все методы диагностики непроходимости фаллопиевых труб могут быть опасными, поэтому предварительно каждая пациентка должна проконсультироваться с гинекологом. Все тесты дают результаты, но не каждый подходит в определенной ситуации.
Данное бесплодие считается одним из сложнейших. Оно может поддаваться консервативному лечению или требовать хирургического вмешательства.
Консервативный метод заключается в назначении противовоспалительных препаратов, физпроцедур, гидротурбации и пертурбации. Гидротурация заключается в введении непосредственно в матку жидких медикаментов. Пертурбация – обработка маточных труб воздушными потоками. Процедура рискованная, поэтому требует наблюдения врача. Продув фаллопиевых труб может стать причиной их разрыва.
Если бесплодие развилось на фоне эндокринных нарушений, в курс лечения добавляют коррекцию гормонального фона. Это обязательное условие для оперативного вмешательства. Гормональные сбои могут сделать любое лечение неэффективным, и только обострят распространение спаек.
Консервативный метод лечения трубного бесплодия применяется все реже. Зачастую он направлен на устранение инфекций и воспалений перед диагностикой и хирургическим вмешательством. Физиотерапия рекомендована в качестве «зачистки» от последствий воспаления: восстановить реакции в тканях, размягчить и даже удалить спайки.
Хирургическое вмешательство требуется пациенткам с полной или частичной непроходимостью, перекрутами или уплотнениями. Чаще прибегают к лапароскопии. Операция проводится через небольшое отверстие, когда разъединяют все спайки и совершают пластику труб для дальнейшего восстановления проходимости. Трубы возвращают в правильное положение по отношению к органам малого таза. Лапароскопия считается лучшим методом лечения трубного бесплодия. Его преимущество заключается в быстром восстановлении, минимальном риске и небольшом шансе на рецидив. Чтобы предотвратить повторное образование спаек, хирурги применяют противоспаечные барьеры.
Рекомендуется удалить трубу с жидкостью до зачатия, ведь гидросальпинкс негативно влияет на эмбрион и мешает ему прикрепиться в матке.
Противопоказания для операции:
- угнетенное или тревожное состояние пациентки;
- туберкулез половых органов;
- интенсивное образование спаек;
- возраст от 30 лет (иногда).
При выраженном стрессовом состоянии пациентке назначают седативы и другие препараты, способные улучшить настроение и психическое состояние женщины.
Хирургическое вмешательство может не дать результатов, в особенности когда анатомия труб слишком выражено изменилась. И таких случаев действительно много. Бывает, что после удаления спаек трубы не могут восстановиться: перистальтика отсутствует, микроворсинки не функционируют. В таком случае фаллопиевы трубы признают погибшими.
В случае неудачи врачи советуют ЭКО, ведь этот метод позволяет оплодотворить яйцеклетку искусственно и вовсе миновать маточные трубы при помещении эмбриона в матку.
Во избежание проблем с репродуктивной функцией из-за патологий маточных труб следует вовремя лечить все воспаления вне зависимости от их локализации. В особенности это касается половых органов и аппендицита. Немаловажно полностью проходить реабилитацию после хирургического вмешательства.
Профилактика инфекций осуществляется путем использования контрацептивов. В противном случае нужно исключить любые потенциально опасные половые связи. Ежедневно женщина должна соблюдать правила личной гигиены. Любой симптом и дискомфорт нужно исследовать. Консультация гинеколога обязательна 2 раза в год.
Необходимо следить не только за физическим состоянием, но также реагировать на психологические сбои. Сильные переживания, стрессы, хроническая усталость и тревоги способны навредить организму не хуже осязаемых инфекций. Женщине необходимо контролировать эмоции и бороться со страхами.
Оптимальный срок ожидания зачатия после восстановления труб – 2 года. Таким пациентам рекомендуют альтернативные методы, которые предоставляют современные репродуктивные технологии. Трубное бесплодие автоматически становится показанием к ЭКО.
Экстракорпоральное оплодотворение требует тщательного отслеживания всех фаз менструального цикла. Пациентке назначают препараты, стимулирующие овуляцию. Созревание яйцеклетки контролируют, и готовую извлекают.
Этап непосредственного оплодотворения происходит «в пробирке». Создаются благоприятные условия, отбираются только лучшие сперматозоиды. При удачном раскладе эмбрион помещают в матку не затрагивая маточные трубы. Если эмбрион приживется, плод будет развиваться нормально. В целях профилактики дополнительно выписывают укрепляющие препараты.
При любом диагнозе и исходе нужно морально настоится на победу. В вопросах бесплодия психологический фактор играет важнейшую роль, ведь организм женщины, особенно в период созревания яйцеклетки, когда гормоны бушуют, остро реагирует на эмоции и переживания.
Патологии маточных труб являются одной из самых частых причин бесплодия. Однако современные методы диагностики позволяют досконально изучить проблему, а схемы лечения успешно применяются на практике многие годы.
Бесплодие гораздо легче предотвратить, чем вылечить. Профилактика является гарантом здоровья, ведь трубное бесплодие лишь осложнение другой болезни. И зачастую эта болезнь очень быстро лечится. Главное, своевременно обратиться за помощью.
источник