Установлено, что 30-40% больных эндометриозом страдают бесплодием. С другой стороны у 6-25% бесплодных женщин выявляют эндометриоз. Риск бесплодия заметно выше при наружном, чем при внутреннем генитальном эндометриозе.
В.П. Баскаков с соавт. (1998) выделил следующие основные факторы, влияющие на репродуктивную функцию больных эндометриозом:
нарушение в гипоталамо-гипофизарно-яичниковой системе, приводящее к ановляции и/или недостаточности желтого тела;
синдром лютеинизации неовулировавшего фолликула;
повышение количества макрофагов в перитонеальной жидкости с усилением фагоцитоза сперматозоидов;
снижение и дискоординация сократительной активности маточных труб при сохраненной их проходимости;
задержка секреторной трансформации эндометрия;
нарушение цитоплазматического связывания прогестерона и усиление действия андрогенов на эндометрий, ухудшающее условия для нидации эмбриона;
иммунные нарушения с развитием аутоспермоиммунизации;
спаечный процесс в малом тазу и непроходимость маточных труб.
Следует заметить, что часть факторов, могут быть способствующими возникновению и развитию эндометриоза. К ним отнесятся: нарушение в гипоталамо-гипофизарно-яичниковой системе, приводящее к ановуляции и/или недостаточности желтого тела, синдром лютеинизации неовулировавшего фолликула, гиперпролактинемия и т.д. Повышение активности макрофагов приводит к пролиферации клеток эндометрия, попавших на брюшину.
Таким образом, бесплодие при эндометриозе не во всех случаях рассматривается как следствие этого заболевания. Оно может быть обусловлено сопутствующими и предшествующими эндометриозу патологическими состояниями репродуктивной и иммунной систем. Значит эндометриоз рассматривается не как непосредственная причина бесплодия, а как маркёр того, что данная женщина относится к группе высокого риска по нему.
Анамнез (типичные жалобы на боли во время менструации, постоянное боль ноющего характера внизу живота и в пояснице, нарушение менструального цикла по типу полименореи, семейный, сексуальный, длительное и безуспешное лечение «воспаления»)
При бимануальном исследовании: увеличение матки, неровная поверхность, плотная консистенция, болезненность при исследовании.
Гистеросальпингография с водорастворимым контрастом проводится на 5-7 день менструального цикла – наличие законтурных теней.
КТ и МРТ для определения границ поражения.
Эндометриоидные кисты: плотная капсула, размеры 10-12 см, гипоэхогенное содержимое с наличием мелкодисперсной взвеси.
Эндометриоз матки: в миометрии — участки повышенной эхогенности, неравномерность и зазубренность границ в мио- и эндометрии, округлые анэхогенные включениядо 5 мм в диаметре, при узловых формах – жидкостные полости до 30 мм в диаметре.
Кольпоскопия – для диагностики эндометриоза шейки матки.
Гистероскопия – идентифицируют эндометриоидные ходы, грубый рельеф стенок в виде хребтов и крипт. Гистероскопическая классификация степени распространенности эндометриоза (В.Г. Брусенко, 1977)
I стадия — рельеф стенок не изменен, эндометриоидные ходы в виде глазков темно-синего цвета кровоточащие. Стенки матки при выскабливании обычной плотности;
II – рельеф стенок матки неровный, имеет вид продольных или поперечных хребтов или разволокненной мышечной ткани, просматриваются эндометриоидные ходы. Стенки матки ригидные, полость матки плохо растяжима, при выскабливании стенки матки плотнее чем обычные;
III – на внутренней поверхности матки определяются выбухания различной велечины без четких контуров. На поверхности выбуханий иногра видны открытые или закрытые эндометриоидные ходы. При выскабливании неровная поверхность, ребристость, стенки матки плотные, характерен хруст.
источник
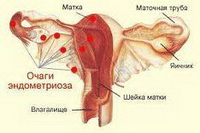
Эндометриоз — патологический процесс, при котором за пределами полости матки происходит доброкачественное разрастание ткани, по морфологическим и функциональным свойствам подобной эндометрию (эндометрий — клеточный слой, выстилающий полость матки). При этом клетки эндометрия развиваются в тех местах организма, где их быть не должно. Например, в маточных трубах, яичниках, кишечнике, почках, брюшине, легком, даже в глазах. В результате очагами эндометриоза может быть поражен весь организм.
Клетки эндометрия мигрируют в несвойственные ей места, развиваются там, превращаются в опухолевидные разрастания и функционируют почти так же, как функционирует эндометрий. Постоянная секреция этих участков превращает близлежащие ткани в соединительнотканные рубцы (спайки), хронический воспалительный процесс и т.д. Микроскопические и гистологические данные позволяют констатировать, что это опухолевидное, гормонозависимое образование.
Эндометриоз может быть врожденным, но чаще приобретенный. Возникает в репродуктивный период, и может исчезать в период менопаузы, то есть он непосредственно связан с репродуктивной функцией.
Эндометриоз прогрессирует достаточно медленно, новообразования появляются в виде небольших пузырьков, которые в последствии меняют свой цвет от бело-прозрачного до темного, появляются рубцы и спайки. При отсутствии или неправильном лечении эндометриоз прогрессирует, при этом поражаются все органы малого таза.
Эндометриоз: симптомы и течение
Эндометриоз может поражать тело матки, шейку матки, влагалище, яичники, маточные трубы, а также брюшину. Эндометриоз может быть от очень маленьких поражений до довольно крупных эндометриоидных кист. У некоторых женщин эндометриоз может протекать бессимптомно. Однако, чаще всего эндометриоз проявляется циклическими болями, болями при половом акте, бесплодием.
Не существует какого-то одного признака, по которому можно было бы однозначно поставить диагноз «эндометриоз». В некоторых случаях он вообще может никак себя не проявлять. Симптомы этого заболевания могут быть очень разнообразными. Чаще всего — боли в низу живота, иногда очень сильные, усиливающиеся во время менструации. При этом наблюдаются нарушения цикла, сама менструация может быть очень обильной, а предшествуют ей «мажущие» кровянистые выделения, которые часто сохраняются и после того, как менструация вроде бы закончилась.
Боль в низу живота может отдавать в ноги, в поясницу, в прямую кишку, в ягодицы. Эти симптомы часто бывают и при других заболеваниях, в том числе и при приступе аппендицита, при внематочной беременности, поэтому нередко женщину госпитализируют с другим диагнозом и только в стационаре выясняется, что это — эндометриоз. Так что ситуация, которая описана в письме читательницы, довольно типичная.
Если эндометриоз распространяется на мочевой пузырь, мочеточники и кишечник, женщину могут беспокоить боли при мочеиспускании и дефекации.
Часто бывают боли при половой жизни, особенно накануне менструации. Во время полового акта женщина чувствует дискомфорт, боли, поэтому практически не может жить половой жизнью.
При эндометриозе происходят необратимые изменения в тканях, возникают рубцы, нарушается иннервация (нервная проводимость) тканей. Боли и увеличение образований и органов, пораженных эндометриозом, в дни менструального кровотечения. Затем боли утихают, а образования уменьшаются. Для аденомиоза характерна гиперполименорея (обильная менструация). Эти симптомы обусловлены предменструальным набуханием и частичным отторжением эндометриоидных клеток и целиком зависят от циклической деятельности яичника, при наступлении менопаузы исчезают.
Эндометриоз как фактор, приводящий к бесплодию
Очень часто эндометриоз выявляется, когда женщина приходит к врачу, чтобы разобраться — почему же у нее не наступает беременность. При этом выясняется, что очаги эндометриоза и являются причиной бесплодия. Эндометриоз сопровождается бесплодием в 40-60% случаев. Причем особенность его состоит в том, что типичные причины бесплодия (непроходимость маточных труб, нарушение менструального цикла) у женщины при этом могут и не наблюдаться. Бесплодие может оказаться единственным клиническим проявлением эндометриоза.
Как правило, речь идет не об абсолютном бесплодии, когда наступление беременности без специального лечения невозможно, а о субфертильности, т. е. снижении вероятности наступления беременности по сравнению со здоровыми женщинами. Причины бесплодия у женщин с эндометриозом до сих пор полностью не расшифрованы. Есть мнение, что они могут быть связаны с иммунологическими и эндокринными нарушениями, а также с т. н. «синдромом неразорвавшегося фолликула». Возможно, что беременность не наступает из-за того, что в организме имеются неблагоприятные, враждебные для зародыша условия.
Эндометриоз при своем значительном развитии вызывает возникновение спаек, рубцов и кист, которые могут создавать механические препятствия для оплодотворения яйцеклетки. Кроме того, локальные воспалительные процессы и гормональная активность имплантантов, которая возникают при эндометриозе, могут вызывать снижение активности спермы и уменьшению вероятности оплодотворения.
В некоторых случаях бесплодие возникает на ранних стадиях развития эндометриоза, когда механические факторы (рубцы и кисты) отсутствуют и связь между бесплодие и эндометриозом не совсем понятна. В этих случаях, как правило, существуют дополнительные факторы, которые могут привести к бесплодию.
Распространенность эндометриоза
Эндометриоз – одно из самых распространенных гинекологических заболеваний, по частоте стоящее на третьем месте после воспалительных процессов и миомы матки. В медицинской литературе эндометриоз упоминается с начала 19 века, однако распространенность этого заболевания была оценена лишь в нашем столетии. По данным руководителя отделения оперативной гинекологии Научного центра акушерства, гинекологии и перинатологии РАМН, доктора медицинских наук профессора Лейлы Владимировны Адамян, эндометриозом страдают до 15% женщин детородного возраста. По другим данным, частота эндометриоза в репродуктивном периоде (18-45 лет) составляет гораздо большую величину: 30-50%. А при проведении обследований по поводу бесплодия у женщин процент выявления эндометриоза возрастает до 40-80%. Эндометриоз наиболее распространен у женщин детородного возраста, основная группа пациентов находится в возрасте 30-40 лет.
Классификации эндометриоза
Эндометриоз классифицируется в зависимости от локализации, масштаба поражения, а также наличия спаек и других патологий. Существуют различные классификации эндометриоза, и зачастую, правильная классификация этого заболевания дает большие преимущества при выборе тактики лечения и прогноза результата лечения.
Виды эндометриоза (классификация 1)
Перитонеальный эндометриоз
Кистозный овариальный эндометриоз (эндометриома)
Ректовагинальный эндометриоз
Ректовагинальный эндометриоз разделяют на внутренний (глубокий)– патологические процессы протекают в матке и наружный – эндометриоз маточных труб, яичников, кишечно-маточных и широких маточных связок, брюшины и дугласова пространства. При ректовагинальном эндометриозе характерны боли в нижней части живота и болевые ощущения при половом акте.
Виды эндометриоза (классификация 2)
(клетки эндометрия через меточные трубы попадают в брюшную полость и прорастают на различных участках органов малого таза): эндометриоз яичников (шоколадные кисты яичников), эндометриоз маточных труб, эндометриоз угла матки, эндометриоз заднего свода влагалища, шейки матки, позадишеечный эндометриоз и т.д. Часто эндометриоидные очаги бывают разбросаны на тазовой брюшине.
(эндометриоз тела матки, или, по другому, аденомиоз) — клетки эндометрия прорастают в толщу стенки матки.
Различают 4 стадии развития наружного генитального эндометриоза и 3 стадии внутреннего эндометриоза.
Перерождение эндометриоза в злокачественную опухоль
Впервые вопрос о возможном перерождении очагов эндометриоза в злокачественную опухоль обсуждался врачами еще в 1925 году. Сегодня считается, что такое перерождение действительно возможно – примерно в 1% случаев. Однако истинную частоту этого явления до сих пор выявить не удается. Во-первых, неизвестна точно частота самого эндометриоза. Во-вторых, у многих онкологических больных обнаруживали и очаги эндометриоза, но выяснить, что первично – эндометриоз или злокачественная опухоль, пока не представляется возможным. Существует лишь предположение, что рак, развиваясь из эндометриозной ткани, уничтожает ее.
Диагностика эндометриоза
Эндометриоз может быть диагностирован достаточно просто, ввиду ярко выраженных симптомов. Но с другой стороны, диагностика эндометриоза затруднена необходимостью исключения других заболеваний органов малого таза, имеющих сходную симптоматику.
Прежде чем поставить женщине такой серьезный диагноз, как эндометриоз, необходимо обязательно провести обследование. Диагностика начинается с осмотра и консультации, сбора жалоб и ваших ощущений – это один из важнейших материалов при проведении диагностики. Состав обследования определяет врач на основании собранного анамнеза и индивидуальных особенностей. В состав обследования могут входить:
- Осмотр специалиста-гинеколога.
- Ультразвуковое сканирование (исследований органов малого таза с помощью УЗИ). Выявляются увеличенные яичники, кисты, аденомиоз и т.д.
- Тестирование на опухолевые онкомаркеры (специальный анализ крови). Это специальные исследования с целью выявления маркера, характерного для эндометриозных клеток.
- Кольпоскопия.
- Гистеросальпингография (рентген снимок матки и маточных труб) или гистероскопия.
- Лапароскопия. Необходима для подтверждения диагноза и оценки степени распространения эндометриоза.
Два последних метода являются «золотым стандартом» для диагностики эндометриоза.
Причины возникновения эндометриоза
Эндометриоз — это одно из самых загадочных заболеваний, потому что многие механизмы лежащие в его основе до сих пор не расшифрованы. Теорий возникновения этого заболевания много, но ни одна из них не является доказанной. Фоном для развития эндометриоза могут служить частые инфекционные заболевания в детстве, гормональные нарушения, воспаление придатков. Заболевание может сочетаться с миомой матки.
Самой распространенной в настоящее время теорией происхождения эндометриоза является так называемая теория ретроградной менструации. Суть ее заключается в том, что во время менструации происходит заброс менструальной крови с частичками слизистой оболочки матки (эндометрия) в маточные трубы и в брюшную полость. В брюшной полости и/или в других органах, куда эти частицы могут попасть с током крови или лимфы, может произойти приживление частиц эндометрия, и они могут начать функционировать циклически наподобие обычной слизистой оболочки матки, но если из матки менструальная кровь изливается наружу, то в области очагов эндометриоза во время менструации происходит микрокровоизлияние, вокруг которого возникает воспалительная реакция.
В противоположность изложенной выше имплантационной теории (частицы эндометрия попадают с менструальной кровью в необычные для этой ткани органы, где они приживляются), существуют также метапластические теории происхождения эндометриоза. Суть их в том, что частицы менструальной крови не приживляются сами, а стимулируют ткань брюшины (гладкой, блестящей выстилки брюшной полости) к превращению (метаплазии) в ткань, напоминающую по своей структуре эндометрий.
Главной проблемой, которая ждет своего объяснения, является то, почему эндометриоз возникает только у относительно небольшого процента женщин, хотя ретроградная менструация – обычное явление у всех женщин с проходимыми маточными трубами.
Существуют следующие возможные объяснения:
Особенности строения маточных труб, из-за чего в брюшную полость попадает больше менструальной крови, чем обычно.
Наследственная предрасположенность.
Иммунные нарушения.
Иммунная система обеспечивает поддержание постоянства структуры тканей в организме. В процессе жизнедеятельности в организме все время возникают отклонения в структурах ткани, в том числе и онкологические. Однако клетки иммунной системы отслеживают такие клетки и разрушают их. Фрагменты тканей, попадающие в брюшную полость с менструальной кровью, тоже подвергаются разрушению и выведению с помощью клеток иммунной системы – макрофагов и лимфоцитов. Эта система в специальной литературе называется «система уборки мусора» в брюшной полости. При сбоях в очистке брюшной полости от «мусора» мелкие фрагменты эндометрия могут приживляться и давать начало очагам эндометриоза.
Важными причинами эндометриоза являются любые операции на матке: аборты, диагностические выскабливания, прижигание «эрозии» шейки матки, операция кесарева сечения и др.
Действительно, сегодня существует немало теорий возникновения эндометриоза. Но ни одна из них, к сожалению, не дает полного объяснения — почему же все-таки это заболевание развивается.
Определенную роль играет генетика. Эта болезнь или, во всяком случае, предрасположенность к ней является наследственной. Известны семейные формы эндометриоза, когда болеет вся женская половина семьи — бабушка, мама, дочери, внучки.
Достоверно подтверждается, что «пусковым моментом» для развития эндометриоза может стать аборт. Ведь для организма женщины это очень сильный стресс — и психологический, и физический (травмируются ткани), и гормональный.
Женский организм вообще очень чутко реагирует на эмоциональный стресс. Он влечет за собой и гормональные сдвиги, а следом — ухудшение состояния иммунной системы, эндокринные расстройства. А для развития эндометриоза это весьма благодатная почва. Именно на фоне иммунной депрессии клетки эндометрия могут начать проникать сквозь матку, прорастая в других органах и тканях, поражая при этом нервные сплетения. Практика показывает, что эндометриозом чаще болеют женщины, которые часто попадают в стрессовые ситуации на работе, у которых профессия связана с нервным напряжением. Например, руководители разных уровней, учителя.
Свой «вклад» в увеличение заболеваемости эндометриозом вносит экологическая обстановка. По последним научным данным, особенно опасным веществом является диоксин. Это соединение входит в состав отходов промышленных предприятий. Специалисты считают, что именно повышенное содержание диоксина в воздухе может провоцировать развитие эндометриоза у молодых женщин.
Факторы повышающие риск заболевания эндометриозом
- Повышенный уровень эстрогенов
- Возраст 30-45 лет
- Наследственная предрасположенность
- Сокращение продолжительности менструального цикла
- Чрезмерное потребление алкоголя и кофеина, некоторых лекарственных препаратов и химических веществ
- Нарушение обмена веществ, приводящее к ожирению
Факторы, которые снижают вероятность развития эндометриоза:
- Прием гормональных контрацептивов
- Использование внутриматочной спирали
- Курение
источник
Бесплодие – наверно самый печальный диагноз для любой женщины, планирующей беременность. Невозможность завести собственного ребенка может подкосить даже самых сильных. Само по себе бесплодие не является заболеванием, так называют отсутствие беременности у женщины в течение года при активной половой жизни.
Всемирная Организация Здравоохранения (ВОЗ) выявила неутешительную статистику, по которой ясно, что около 8-10 % супружеских пар сталкиваются с проблемой бесплодия. Однако стоит понимать, что бесплодие подразделяется на несколько видов, оно может быть абсолютным или относительным (временным) на фоне каких-либо заболеваний. При относительном бесплодии стоит сосредоточиться на избавлении от первопричины, тогда беременность станет возможна. Понятие бесплодие относится именно к паре, поэтому проблема может быть как у женщины, так и у мужчины 1 .
Одной из самых часто встречающихся причин бесплодия является эндометриоз (разрастание ткани эндометрия), который обнаруживается у 7 % всех женщин. В группе женщин с бесплодием эндометриоз присутствует у каждой третьей женщины. Между бесплодием и эндометриозом существует тесная связь, которая порой может прятаться за другими заболеваниями репродуктивной системы женщины 1 .
Диагноз «эндометриоз» означает, что внутренний слой стенки матки (эндометрий) начал разрастаться и вышел за отведенное природой место. Эндометрий может врастать в саму матку или поражать всю репродуктивную систему женщины. Существует два основных типа развития – внутренний и наружный тип. В редких случаях эндометрий может начать расти не в половой системе, а, например, в брюшной полости 2 .
Эндометриоз достаточно загадочное заболевание, и не все врачи схожи во мнении из-за каких конкретно причин оно возникает. Самой вероятной причиной является сбой в гормональной системе женщины. Изменение в выработке определенных гормонов провоцирует рост эндометрия. Другие причины являются более редкими, и их можно расценивать, как факторы, способствующии развитию эндометриоза 2 :
- стресс;
- высокая физическая нагрузка;
- заболевания матки;
- хирургические вмешательства;
- инфекции и воспалительные процессы;
- ослабленная иммунная система;
- застой крови в матке;
- генетическая предрасположенность;
- аборты;
- заболевания внутренних органов, особенно печени;
- метаболический синдром и ожирение.
Логично, что разрастание эндометрия не ведет ни к чему хорошему. Поражаются внутренние и внешние органы половой системы, проявляется множество осложнений. Ввиду того, что основной причиной является нарушенный гормональный фон, начинает сбиваться нормальный менструальный цикл и процесс овуляции, что уже само по себе ведет к проблемам зачатия. Однако забеременеть все еще возможно, и зафиксировано множество случаев беременности при диагностированном эндометриозе 2 .
Чаще всего врачи говорят про абсолютное бесплодие, когда эндометриоз поражает яичники и маточные трубы. Подобный вид эндометриоза классифицируется как перитонеальный вид. Увеличенная ткань эндометрия в яичниках отрицательно влияет на функциональность органа, оплодотворенной яйцеклетке тяжело продвигаться по маточной трубе и еще тяжелей прикрепиться к стенке матки в дальнейшем. Также в маточных трубах из-за разросшейся ткани возможно образование спаек, что ведет к полной непроходимости. Нередко эндометриоз может вызывать развитие эндометриоидной кисты в яичнике, что опять ведет к бесплодию. Список достаточно обширный, стоит знать, что любое нарушение в работе репродуктивной системы может привести к бесплодию 3 .
Когда врач ставит диагноз бесплодие или возникают подозрения на бесплодие, первым делом, женщину проверяют на наличие эндометриоза. При его выявлении и своевременном лечении шансы забеременеть значительно возрастают. Главное — не упустить момент и помнить, что эндометриоз может вызвать абсолютное бесплодие.
источник

Распространенность эндометриоза, как причины бесплодия, достигает 75%.
Этот диагноз гинекологи ставят довольно часто, однако женщины, как правило, так и остаются в неведенье – что именно у них обнаружено, почему это надо лечить и насколько опасно это состояние.
Для того чтобы понять, что такое эндометриоз, надо разобраться с тем, как происходит менструация и что такое эндометрий.
Полость матки изнутри выстлана слизистой оболочкой, которая называется эндометрий. Эта слизистая оболочка имеет сложную структуру, она состоит из двух слоев: первый – базальный, второй – функциональный.
Функциональный слой – это тот слой слизистой оболочки, который отторгается каждый месяц во время менструации (если беременность наступила, то именно в этот слой имплантируется оплодотворенная яйцеклетка).
Базальный слой – это слой, из которого каждый месяц вырастает новый функциональный слой. Каждый месяц под воздействием гормонов яичника в матке растет эндометрий, если беременность не наступила – эндометрий отторгается – это и есть менструация.
Практически у всех женщин менструальные выделения выходят не только наружу (через влагалище), но часть их также поступает по маточным трубам в брюшную полость.;
В норме, попавшие в брюшную полость менструальные выделения, быстро уничтожаются защитными клетками брюшной полости. Но кусочки отторгнувшегося эндометрия обладают способностью прикрепляться к различным тканям, имплантироваться в них и приживаться.
Таким образом, эндометриоз – это такое заболевание, когда слизистая оболочка полости матки (эндометрий) в виде отдельных очагов располагается вне полости матки, а в разных местах женского организма: чаще всего на брюшине (то, чем выстлана брюшная полость изнутри и чем покрыт кишечник).
Эти фрагменты эндометрия могут находиться на яичниках, маточных трубах, связках матки, кишечнике, а также могут приживаться в других местах вне брюшной полости. После того, как эти фрагменты эндометрия приживаются, они начинают существовать так же, как они это делали, находясь в полости матки – то есть под воздействием гормонов яичников эти очаги увеличиваются в размере, а потом часть их отторгается во время менструации.
При наличии эндометриоидных очагов на брюшине или стенке кишечника, которые хорошо иннервируются, могут возникать боли. Именно поэтому ведущим симптомом эндометриоза являются боли в животе во время менструации.
В клинической практике существуют случаи эндометриоза почек, мочеточников, мочевого пузыря, легких, кишечника.
Большинство исследователей считают, что причиной развития эндометриоза связано с изменением в гормональном фоне женщины, а именно изменения уровня эстрогенов. Теория увеличения уровня эстрогенов как причины развития эндометриоза лежит в основе большинства лечебных методик, которые применяются на сегодняшний день при эндометриозе.
Возможным доказательством этой теории является тот факт, что эндометриоз постепенно исчезает у женщин, которые вступают в период постменопаузы. Нет менструации – нет эндометриоза (если только женщина не получает заместительную гормональную терапию, на фоне которой эндометриоз может сохраняться).
Данная теория была выдвинута еще в 1920 году Джоном Сампсоном. Он сделал предположение, что менструальная ткань, которая представляет собой слущенную внутреннюю оболочку матки, вместо выхода через влагалище, попадает в маточные трубы (так называемый обратный, ретроградный отток) и выходит в полость таза, где она оседает на различных органах и начинает прорастать.
Однако, данная теория развития эндометриоза не объясняет, причины возникновения этой болезни у женщин, перенесших гистерэктомию, или перевязку маточных труб, а также почему эндометриоз может развиться и у мужчин, получающих лечение эстрогенами по поводу опухолевых заболеваний предстательной железы.
Ученые обнаружили, что у родственников первой степени больше риск развития эндометриоза. Кроме того, при наличии наследственной предрасположенности в следующем поколении отмечается более тяжелое течение эндометриоза.
Фрагменты эндометриоидной ткани могут распространяться по кровеносным и лимфатическим путям в другие области организма. Этот механизм объясняет то, как эндометриоз появляется в таких отдаленных областях, как легкие, головной мозг, кожа или глаза.
Метаплазия — это процесс превращения одной нормальной ткани в другой тип нормальной ткани. Есть предположение, что эндометриоидная ткань способна превращаться в другую ткань находясь вне матки.
У некоторых, больных эндометриозом женщин, отмечаются определенные нарушения работы иммунной системы.
Некоторые исследования показали, что определенные экологические факторы способны влиять на развитие эндометриоза, путем воздействия токсичных продуктов на продукцию половых гормонов и иммунную систему. Данная теория также остается спорной.

Иногда эти очаги сливаются и инфильтрируют ткани, особенно часто это бывает за маткой на ее связках. В этой области могут образовываться довольно большие массы эндометриоидной ткани (такое состояние называется «ретроцервикальный эндометриоз»).
Если ткань эндометрия попадает в яичник, то в нем могут образовываться эндометриоидные кисты, их еще называют «шоколадными кистами». Это доброкачественные кисты яичника. Их содержимым накапливается в процессе «миниатюрных менструаций» те очаги эндометриоза, которыми выстланы стенки кисты.
Эндометриоз характеризуется разнообразием клинической картины: от бессимптомного течения заболевания до такого синдрома, как «острый живот». К наиболее частым клиническим симптомам диагностики относятся:
- боли в нижних отделах живота и поясничной области различной интенсивности, усиление боли во время менструаций, полового акта;
- боль, отдающая в прямую кишку, нарушения менструации (появление мажущих коричневых выделений за 1-3 дня и в течение 1-7 дней после менструации);
- увеличение объема менструации и ее продолжительности;
- появление межменструальных кровянистых выделений.
Отдельным проявлением эндометриоза является бесплодие. Считается, что эндометриоз может приводить к бесплодию за счет двух механизмов:
Образование спаек, которые нарушают проходимость маточных труб. Спайки при эндометриозе образуются за счет того, что на месте очагов эндометриоза на брюшине фактически постоянно происходит воспалительный процесс, который стимулирует образование спаек. Спайки нарушают проходимость маточных труб, что приводит к бесплодию.
Кроме того, наличие эндометриоидных очагов на яичниках нарушает процесс созревания яйцеклетки, процесс ее выхода (овуляции), может изменяться качество яйцеклеток, на фоне этого нарушается оплодотворение и имплантация оплодотворенной яйцеклетки.
При эндометриозе в крови повышается его уровень. Но этот маркер специфичен и не отражает степень выраженности эндометриоза.
Ультразвуковое исследование органов малого таза
С помощью этого метода можно обнаружить наличие наружного эндометриоза, в частности эндометриоидных кист яичников, эндометриоидной ткани в позадиматочном пространстве при таком состоянии как ретроцервикальный эндометриоз, выявить ЭХО-признаки и предположить наличие диффузной и узловой форм аденомиоза ( аденомиоз- эндометриоз с локализацией в мышечном слое матки).
Информативный метод для определения диффузной формы аденомиоза. Позволяет увидеть слизистую оболочку полости матки, устья маточных труб и эндометриоидные ходы, которые выглядят как темно-красные точки на фоне бледно-розовой слизистой.
Магнитно-резонансная томография (МРТ)
МРТ имеет значительные преимущества по сравнению с УЗИ-исследованием для диагностики эндометриоза при наличии кист яичника или поражения соседних органов (кишечника, мочевого пузыря, прямокишечно-влагалищной перегородки). Но в связи с тем, что в большинстве случаев размеры гетеротопий на брюшине не превышают нескольких миллиметров в диаметре, этот метод не имеет высокой диагностической ценности для большинства больных.
На сегодняшний день «золотым стандартом» диагностики наружного генитального эндометриоза является лапароскопия, когда есть возможность подробно осмотреть висцеральную и париетальную брюшину, маточные трубы, яичники, пузырно-маточное и прямокишечно-маточное углубление, широкие связки.
Эндометриоз может предполагаться как одна из причин бесплодия в браке. Этот вопрос до сих пор остается открытым. Есть доказанные факты, указывающие на то, что после лапароскопической деструкции очагов эндометриоза наступает беременность, которая до этого не наступала. В настоящее время существует много мнений и тактик ведения пациентов.
В каждой конкретной клинической ситуации следует разбираться отдельно. Всегда очень важен индивидуальный подход к ведению пациента.
Если у пары есть другие, помимо эндометриоза причины, которые могут приводить к бесплодию – следует скорректировать их и постараться получить результат. Если результата не будет – планировать лапароскопию.
Существует два способа лечения: удаление очагов эндометриоза или временное выключение менструальной функции для того, чтобы очаги эндометриоза атрофировались. Часто эти два способа комбинируют.
Для полного выключения менструальной функции чаще всего используют препараты группы «агонисты ГнРГ». Назначают их обычно на курс от 3 до 6 месяцев. На их фоне у женщины пропадают менструации, и наступает состояние, похожее на менопаузу со всеми характерными симптомами: приливы, лабильность настроения и т. д., но это состояние обратимое, то есть после последней иньекции препарата через 1-2 месяца менструации восстанавливаются и состояние «менопаузы» проходит. За это время очаги эндометриоза, лишенные гормональных стимулов, подвергаются атрофии.
Так же в качестве медикаментозного лечения эндометриоза применяются препараты гестагенов диеногест. Диеногест, является производным нортестостерона, характеризуясь антиандрогенной активностью, оказывает мощный прогестагенный эффект in vivo. составляющей примерно одну треть от активности ципротерона ацетата.
Диеногест воздействует на эндометриоз путем подавления трофических эффектов эстрогенов в отношении нормально расположенного и эктопического эндометрия, вследствие снижения продукции эстрогенов в яичниках и уменьшения их концентрации в плазме.
При продолжительном применении вызывает атрофию эндометриоидных очагов.
Следует заметить, что медикаментозная терапия эндометриоза назначается врачом с учетом индивидуальной клинической ситуации пациентки и требует регулярного наблюдения со стороны лечащего врача.
Если нарушения, обусловленные эндометриозом, приводят к развитию бесплодия, то хирургическое лечение таких состояний обычно имеет хорошие результаты.
Для хирургического лечения эндометриоза используется лапароскопия.
Во время операции производится разрушение очагов эндометриоза с помощью различных энергий. Удаляются эндометриоидные кисты из яичников. Если эндометриоз привел к появлению спаек – спайки разрушаются, и проверяется проходимость маточных труб.
Эффект такой операции, к сожалению, длится не долго. Через некоторое время очаги эндометриоза появляются снова, вновь развиваются спайки. Если беременность планировалась – необходимо сразу после операции предпринимать попытки забеременеть. Важно помнить: чем больше прошло времени после операции, тем выше вероятность того, что эффект, достигнутый операцией, уже прошел, вероятнее всего вновь образовались спайки и появились новые очаги эндометриоза.
Если женщина не планировала беременность, то для того, чтобы эффект операции сохранился дольше сразу после операции пациенткам назначается курс медикаментозной терапии, после окончания курса основного лечения она может начать принимать контрацептивы для дальнейшей профилактики рецидивов.
Эндометриоз – одна из частых причин бесплодия. При этом заболевании можно самостоятельно забеременеть, если очаги имеют небольшие размеры. Поэтому на начальном этапе используется лишь консервативная терапия и выжидательная тактика. Если же беременность не наступает, может потребоваться хирургическое лечение и применение вспомогательных репродуктивных технологий.
Эндометриоз – это не только препятствие на пути к наступлению беременности, но ещё и повышенный риск ее прерывания на ранних сроках. Высокая частота выкидышей при этом заболевании связана главным образом с двумя факторами:
- Повышение сократительной активности миометрия, что вызвано усиленным образованием простагландинов F2α в очагах эндометриоза.
- Частой сопутствующей недостаточностью лютеиновой фазы.
В силу этих обстоятельств каждая женщина с эндометриозом должна наблюдаться у врача и получать медикаментозную поддержку, а не пускать свою беременность на самотёк. В противном случае она с высокой вероятностью может прерваться в первом триместре.
1. Факторы, которые ухудшают отток менструальных выделений во время менструации – способствуют развитию эндометриоза:
2. Профилактика внутриматочных вмешательств:
3. Хорошей профилактикой эндометриоза является прием гормональных контрацептивов в пролонгированном режиме (63+7), и регулярное посещение гинеколога раз в полгода.
источник
В настоящее время эндометриоз и бесплодие рассматривают как один из сложных вопросов в этом заболевании. Около 30% пациенток, обращающихся за услугой экстракорпорального оплодотворения (ЭКО), имеют эндометриоз.
Сомнений в том, что эндометриоз может быть причиной бесплодия у специалистов – нет. Трудность состоит в том, чтобы понять механизм развития бесплодия при эндометриозе, ведь у одних женщин развивается эта проблема, у других – нет.
Из-за сложности и загадочности болезни, выделяют следующие возможные причины бесплодия при эндометриозе:
- Анатомические нарушения органов – увеличивается объем матки и поверхность эндометрия.
- Образуются спайки в маточных трубах.
- Происходит нарушение процесса овуляции в яичниках – фолликулярная жидкость имеет патологические особенности: вырабатывается большое количество макрофагов, простагландинов и других противовоспалительных клеток. По этой причине возникают проблемы с образованием яйцеклетки, удлиняется фолликулиновая фаза и др.
- Измененный состав перитонеальной жидкости также оказывает негативное влияние на процесс зачатия. Она замедляет движение сперматозоидов (большое количество их гибнет), препятствует встречи яйцеклетки и сперматозоида и др.
- На ранних этапах развития эмбриона могут происходить различные его нарушения на клеточном уровне из-за эндометриоза, в результате которых он гибнет.
- Эмбрион не может имплантироваться в стенки матки.
- Кроме этого из-за сильных болей во время половых отношений, нарушается полноценная интимная жизнь.
При анализе пациенток с бесплодием были обнаружены следующие закономерности:
- Только в 15% случаев обнаруживалась непроходимость маточных труб.
- В 40% случаев диагностировали спаечный процесс в малом тазу, нарушения в строении яичников и матки.
- Не наблюдалась овуляция только в 3-4% случаев.
- У более чем 97% пациенток наблюдался повышенный уровень простагландинов в крови и в эндометриоидной ткани, который влияет на функционирование маточных труб и матки.
В зависимости от вида эндометриоза выделяют первичное и вторичное бесплодие. Первичное бесплодие наиболее характерно для наружного генитального эндометриоза, вторичное – для внутреннего (имеет другое название аденомиоз).
Некоторые женщины узнают о том, что у них эндометриоз еще до того, как их стала беспокоить проблема бесплодия. Другие же обращаются к специалистам с проблемой бесплодия, а затем в процессе обследования обнаруживается наличие эндометриоза.
Как правило, обнаружить проблему помогает лапароскопия – с помощью видеокамеры, установленной на лапароскоп, можно увидеть очаги наружного эндометриоза.
Для обнаружения аденомиоза матки используют внутривлагалищную ультразвуковую диагностику (УЗИ).
Новыми методами диагностики являются:
- Магнитно-резонансная томография (МРТ) обладает высокой диагностической точностью, примерно в 92%.
- Компьютерная томография (КТ) точность составляет 87%.
- КТ-ПЭТ (позитронно-эмиссионная томография) – новый метод, который позволяет выявить малейшие метастазы в клетках.
Если женщине проводят лапароскопию с целью уточнения причины бесплодия, то, как правило, ее предупреждают о том, что в случае обнаружения очагов наружного эндометриоза во время диагностики, они будут удалены. Таким образом, применяется комплексное лечение бесплодия при наружном генитальном эндометриозе, которое включает в себя:
- Диагностику и удаление очагов с помощью лазера, низких или высоких температур (крио или термодеструкции), а также оперативного разделения спаек, при этом необходимо максимально сохранить способность яичников к производству яйцеклетки.
- Прием гормональных препаратов, которые обладают антигонадотропным действием. В этом случае подходит даназол, но в последнее время его употребляют крайне редко из-за большого количества побочных эффектов. Препарат вводит пациентку в состояние искусственного климакса, со всеми характерными симптомами.
- Постоянное наблюдение за успешностью лечения.
Терапия эндометриоза определяется тем, насколько он доставляет беспокойство своей пациентке (страдает ли она от обильных менструаций, сильных болей и т.д.) и тем, насколько быстро удается реализовать зачатие.
Простое медикаментозное лечение без хирургического вмешательства считается малоэффективным.
Хирургическое лечение с удалением очагов при начальной степени эндометриоза с максимальным сохранением яичников позволяет достичь больших результатов в преодолении бесплодия.
Эндометриозные кисты яичников более 3 см являются показанием для их удаления, потому что существует мнение об отрицательном воздействии кист на процесс овуляции и оплодотворения.
Лечение эндометриоза, без преследования цели успешного зачатия, начинается в первую очередь с применения оральных контрацептивов или прогестагенов. Возможно, что добившись регресса очагов с помощью данных препаратов, пациентка сможет забеременеть, однако, как правило, применения этих препаратов мало для успешного зачатия.
На начальных стадиях заболевания и при вовремя начатом лечении ожидаемая частота наступления зачатия составляет от 20 до 50%, с каждым годом вероятность снижается на 4%.
Часть женщин не хочет жить в ожидании зачатия, и соглашается на проведение внутриматочной инсеминации, во время которой в матку женщины вводится сперма мужа, заранее отобранная для этой цели. В таком случае шансы на наступление беременности значительно увеличиваются.
Пациентке рекомендуется воспользоваться вспомогательными репродуктивными технологиями (ВРТ), если оперативное лечение не помогло, при следующих условиях:
- Она старше 35 лет.
- Наружная форма эндометриоза сочетается с непроходимостью маточных труб (яйцеклетка не может попасть в матку, т.к. их просвет закрыт).
- Все возможные методы лечения не решили данную проблему.
- Нарушены характеристики спермы мужа (снижена концентрация в единице объема и ее подвижность).
К основным методам ВРТ относят процедуру ЭКО (может быть ЭКО с донорской яйцеклеткой) и внутриматочную инсеминацию спермой мужа (ВМИ).
Перед ЭКО пациентке назначают прием агонистов гонадотропин-рилизинг гормона (аГнРГ) в течение 3-6 месяцев, однако из-за большого количества побочных эффектов по причине сильного дефицита эстрогенов, необходимо совместно принимать возвратную терапию.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Что такое эндометриоз?
Стенка матки состоит из нескольких слоев: снаружи она покрыта брюшиной – тонкой слизистой оболочкой, далее следует мышечный – самый толстый слой матки, внутренняя полость матки выстилается слизистым, его еще называют функциональным слоем – эндометрием. В норме эндометрий расположен лишь в пределах внутреннего слоя матки. В случае, же его расположения вне функционального слоя матки развивается такое заболевание как эндометриоз. Из предыдущей статьи «Физиология женской репродуктивной системы» мы знаем, что эндометрий очень чувствителен к гормональному статусу женщины. Потому обострения и ремиссии эндометриоза зависят от циклических гормональных изменений в организме женщины. Ведь эктопиравонный эндометрий, как и нормально расположенный, увеличивается в объеме в ответ на эстрогенную и прогестероновую стимуляцию и отторгается при снижении уровня эстрогена и прогестерона.
В настоящее время определенной причины развития этого сложного заболевания нет. Но известно, что такие явления как: аутоиммунные нарушения, ревматизм, частые хирургические вмешательства на органах малого таза, аборты – являются факторами, повышающими вероятность развития эндометриоза.
Механизм развития бесплодия при эндометриозе, как полагают, связан с нарушением нормального процесса овуляции (синдром неовулироваввшего фолликула), что, в свою очередь, исключает вероятность наступления беременности. Нет яйцеклетки – нет беременности.
Выделены наиболее часто встречаемые признаки, характеризующие наружный генитальный эндометриоз у женщин с бесплодием:
• возникновение болевого синдрома в период месячных
• усиление болей с течением времени
• первичное бесплодие (отсутствие в прошлом беременности)
• отсутствие эффекта от противовоспалительного лечения.
Сочетание двух и трёх признаков заболевания максимально повышает вероятность прогноза.
Гистероскопия (осмотр полости матки с помощью специального оптического прибора) информативна в диагностике аденомиоза.
Характерные признаки аденомиоза:
• неровность контуров эндометрия.
• бугристая поверхность в виде «хребтов», крипт, ячеистой структуры, не выравнивающейся после удаления функционального слоя эндометрия.
• «точки» или щели, напоминающие соты, из которых поступает кровь.
Гистеросальпингография (ГСГ) – рентгеноконтрастный метод исследования половых путей женщины. Показана для диагностики аденомиоза. На гистерограмме можно определить законтурные тени различной длины, ширины и формы.
Всё вышесказанное крайне важно для планирования подхода к лечению и оценки необходимости хирургического вмешательства, а так же его объёма. Данный метод доказал свою высокую эффективность для динамического наблюдения за состоянием пациентки при проведении консервативной терапии.
Данный метод позволяет со 100% достоверностью выявить эндометриоз внутренних половых органов. Так же данный метод позволяет произвести пункцию пораженных участков (для последующего микроскопического изучения), а так же проведение малоинвазивной хирургии, направленной на удаление очагов эндометриоза.
При стойком болевом синдроме, симптомах поражения других органов малого таза и брюшной полости, при отсутствии эффекта от проводимого лечения показана консультация специалистов: уролога, гастроэнтеролога, психиатра.
• Удаление очагов эндометриоза.
• Избавление от болевых ощущений.
• Восстановление репродуктивной функции, профилактика рецидивов.
При распространённых формах эндометриоза и высоком риске рецидивирования современная методика лечения больных состоит в комбинации хирургического метода и гормональной терапии. Хирургическое лечение проводят в условиях стационара, медикаментозную терапию можно применять в женской консультации.
Медикаментозные методы лечения
Выбор лекарственных средств и методика их применения зависят от возраста больной, локализации и степени распространения эндометриоза, переносимости лекарственных средств, наличия сопутствующей гинекологической патологии и прочих хронических заболеваний.
• Оральные контрацептивны применяют как самостоятельный метод лечения (особенно у девушек и молодых женщин) и как дополнительный метод в комплексной терапии для предоперационной подготовки и постоперационного противорецидивного лечения. Применяют низкодозированные препараты последнего поколения (Марвелон, Силест, Фемоден, Регулон, Ярина, Жани). Имеются данные о большой клинической эффективности препарата Жанин содержащего диеногест.
Применяют гормональные препараты по индивидуальной схеме на протяжении от 6 до 12 месяцев.
• Аналоги Гн-РГ — препараты выбора при лечении эндометриоза (Бусерелин, Трипторелин). Длительность лечения ими составляет 3-6 месяцев.
При появлении выраженных побочных явлений, связанных с развитием снижающего уровень эстрогенов эффекта: «приливы» жара, повышенная потливость, сердцебиение, нервозность, урогенитальные расстройства и др. показана заместительная гормональная терапия.
Показания к хирургическому лечению
• Выраженный болевой синдром, не купирующийся обезболивающими средствами.
• Разрыв эндометриоидной кисты.
• Плановое хирургическое лечение.
• Бесплодие вызванное эндометриозом.
В чем заключается хирургическое вмешательство при эндометриозе?
В случае поверхностных очагов при эндометриозе шейки матки возможно их удаление с применением лазера.
Существует так же радиоволновой способ хирургического лечения эндометриоза – он используется при глубоком расположении очагов эктопии.
У пациенток с распространёнными формами эндометриоза перед хирургическим вмешательством рекомендовано проводить курс медикаментозного (гормонального) лечения в течение 3 месяцев с целью уменьшения кровоснабжения и размера эктопий.
Эффект хирургического лечения зависит не только от объёма выполняемой операции и выбранного доступа (лапароскопия, лапаротомия, влагалищный доступ), но и от медикаментозной терапии и реабилитационных мероприятий в послеоперационном периоде, особенно при необходимости восстановления репродуктивной способности.

• Физиотерапия, направленная на улучшение кровотока и метаболизма клеток, усиление фагоцитоза и ферментативной активности иммунных клеток, стимуляция восстановления поврежденных тканей.
• Поддержка нормобиоценоза влагалища (нормального бактериального состава влагалища).
• Иммуномодуляция – повышение защитных свойств организма.
• Восстановление двухфазного менструального цикла после окончания медикаментозного лечения.
Успех оперативного вмешательства с целью восстановления репродуктивной функции зависит от распространённости эндометриоза: эффективность лечения при первой стадии заболевания составляет 60%, при распространенном эндометриозе — 30%. Рецидивы заболевания после в течение 5 лет после хирургического лечения выявляют у 19% больных.
При проведении гормональной терапии 70-90% женщин отмечают исчезновение болевого синдрома и уменьшение интенсивности менструальноподобных кровотечений, частота рецидивов эндометриоза через год после курса терапии составляет 15-60%, частота наступления беременности колеблется от 20 до 70% в зависимости от группы препаратов.
Автор: Ткач И.С. врач, хирург офтальмолог
источник
В настоящее время эндометриоз признают одним из наиболее распространённых гинекологических заболеваний, связанным с бесплодием. Среди фертильных женщин эндометриоз диагностируют примерно у 6–7%, тогда как среди пациенток, страдающих бесплодием, его частота может достигать 20–48%.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ БЕСПЛОДИЯ ПРИ ЭНДОМЕТРИОЗЕ
К вероятным причинам инфертильности при эндометриозе можно отнести следующие:
- трубное бесплодие: органическое — при нарушении анатомии маточных труб, вызванном эндометриозным процессом; функциональное — изза воздействий на маточные трубы медиаторов воспаления и цитокинов, образующихся в очагах эндометриоидных гетеротопий, а также на фоне гормонального дисбаланса (постоянной относительной гиперэстрогении в сочетании с прогестероновой недостаточностью во 2й фазе цикла), сопровождающего эндометриоз;
- перитонеальное бесплодие — на фоне эндометриоза возникает при спаечном процессе в малом тазу под влиянием тех же причин (локальное воспаление в области эндометриоидных гетеротопий), что и органическое трубное бесплодие;
- эндокринное бесплодие (ановуляция, НЛФ, синдром лютеинизации неовулировавшего фолликула на фоне неадекватное функционирования оси «гипоталамус–гипофиз–яичники») — обусловливается сопровождающим эндометриоз дисбалансом женских половых стероидов (абсолютным или относительным повышением эстрогенов) и потенцированием образования пролактина, нарушающих гонадотропиновую регуляцию функции яичников;
- иммунные реакции, вызывающие угнетение процесса имплантации бластоцисты в эндометрий или поражение сперматозоидов активированными макрофагами.
Кроме того, бесплодию при эндометриозе в определённой степени способствует и нарушение половой функции изза выраженной диспареунии, затрудняющей регулярную половую жизнь и/или обеспечение полноценного полового акта.
У пациенток с эндометриозом при наступлении у них беременности отмечают тенденцию к повышению частоты выкидышей на ранних сроках. Нельзя исключить, что это может быть связано с активацией сократительной функции миометрия, индуцируемой простагландинами F2α, поскольку данные простагландины усиленно образуются в очагах воспаления в зоне эндометриоидных гетеротопий. Кроме того, поскольку эндометриозу достаточно часто сопутствует НЛФ (см. ниже), это также увеличивает риск ранних репродуктивных потерь и частоту вторичного бесплодия.
Наиболее очевидная причина бесплодия при эндометриозе маточных труб — прорастание гетеротопий в их просвет. При этом наблюдают диффузное утолщение стенок труб и сужение их просвета до полной окклюзии, также возникает деструкция ампулярного и истмикоампулярного отделов, что создаёт непреодолимое препятствие для прохождения мужских гамет на уровне маточных труб. Следует, однако, отметить, что изолированное поражение эндометриозом маточных труб встречают крайне редко и поэтому основной причиной анатомической непроходимости маточных труб оказывается их облитерация на фоне спаечного процесса в малом тазу. Спайки и сращения при перитонеальном бесплодии могут и не сопровождаться окклюзией маточных труб, обусловливая инфертильность другими причинами.
Полагают, что при перитонеальном бесплодии периовариальные спайки могут затруднять разрыв стенок преовуляторного фолликула и/или препятствовать пассажу яйцеклетки из яичника в ампулярный отдел маточной трубы.
Развитие связанного с ТПБ спаечного процесса при эндометриозе провоцирует воспалительная реакция брюшины, вызванная периодическими менструальноподобными кровоизлияниями в эндометриоидные гетеротопии и накоплением в тканях серозногеморрагического экссудата, способствующего отложению больших масс фибрина. При этом фибринолиз оказывается ослабленным изза наблюдаемого в условиях гипоксии торможения образования активатора плазминогена и снижения продукции плазмина. Постоянная гипоксия изза нарушений микроциркуляции, вызванной микротромбообразованием на фоне избыточного отложения фибрина, поддерживает угнетённое состояние фибринолитической системы и тем самым способствует дальнейшему накоплению фибрина и прогрессированию спаечного процесса, обусловливающего ТПБ.
В ряде случаев трубная непроходимость при эндометриозе может носить чисто функциональный характер. Известно, что физиологическая активность (характер тонуса и направленность мышечных сокращений) маточных труб коррелирует с циклической секрецией половых стероидов. В норме тонус и возбудимость труб в фолликулиновой фазе цикла резко повышены, тогда как в лютеиновую фазу они снижаются и при этом регистрируют проперистальтическую волну сокращения, продвигающую яйцеклетку от ампулы трубы к матке. Согласно наблюдениям разных исследователей, у каждой второй пациентки с эндометриозом и анатомически проходимыми трубами регистрируют дискоординированную сократительную деятельность труб. Причиной этого может быть нарушение баланса половых стероидов, заключающееся в типичной для эндометриоза абсолютной или относительной базальной гиперэстрогении, а также пиковых выбросах эстрадиола в лютеиновой фазе и дисбаланс в образовании простагландинов, оказывающих на маточные трубы как спастическое (F2α), так и расслабляющее воздействие (Е).
При эндометриозе относительно высокая базальная концентрация эстрадиола может быть связана с тем, что эндометриоидные имплантаты обладают (в отличие от нормального эндометрия) возросшей ароматазной активностью, недостаточно контролируемой ФСГзависимыми механизмами. Ароматаза — фермент, способствующий образованию эстрогенов из андрогенов — в основном эстрона из андростендиона и, в меньшей степени, эстрадиола из тестостерона. В норме активность ароматазы контролируют несколько механизмов, из которых в приложении к яичникам важнейшим служит регуляция, осуществляемая ФСГ. Поэтому у здоровых женщин репродуктивного возраста на фоне относительно низкого уровня ФСГ в ранней фоллиновой фазе цикла отмечают и относительно низкую концентрацию эстрадиола, обусловленную снижением ароматазной активности в яичниках.
У больных эндометриозом в ранней фолликулиновой фазе, несмотря на такие же, как у здоровых лиц, значения ФСГ, базальный уровень эстрадиола оказывается более высоким изза повышенной активности ароматазы в эндометриоидных имплантатах. Высокий уровень ароматазной активности в очагах эндометриоза может поддерживаться стимулирующим влиянием на этот фермент простагландинов Е, усиленно образующихся под влиянием некоторых цитокинов (ИЛ1β, фактор некроза опухолейα), интенсивно синтезирующихся в зоне воспаления в очагах эндометриоза. В свою очередь, локальное возрастание эстрадиола и эстрона, обусловливаемое повышенной ароматазной активностью, также способствует усиленному образованию простагландинов Е. Это обеспечивает самоподдержание процесса усиленной продукции эстрогенов в очагах эндометриоза и фактически делает его независимым от циклических колебаний ФСГ, служащих в норме основным активатором ароматазной активности в яичниках. И чем более обширна площадь и выраженней глубина эндометриозных поражений, тем в большей степени проявляют себя описываемые процессы.
Произошедшее в последние годы выяснение патологической значимости отклонений (повышения) активности ароматазы и вызываемой этим ферментом абсолютной и/или относительной гиперэстрогении у больных с эндометриозом обусловило обоснование использования ингибиторов ароматазы (анастрозол, летрозол) в качестве антиэстрогенных средств для терапии как самого эндометриоза, так и для восстановления естественной фертильности при этом заболевании. В России такие препараты ещё не получили распространения в клинической практике для лечения именно эндометриоза, хотя они уже достаточно долго используются как антиэстрогенные средства при терапии эстрогензависимых опухолей (анастрозол, летрозол).
Дисбаланс половых гормонов, вызывающих функциональное трубное бесплодие, может быть следствием нарушения уровня и секреции гонадотропинов. При эндометриозе разных локализаций можно наблюдать недостаточные пиковые подъёмы ЛГ, а также беспорядочные выбросы ЛГ и ФСГ в лютеиновую фазу, сопровождаемые нарушением нормальной динамики образования гормонов яичников с преобладанием продукции эстрогенов.
Помимо гиперэстрогении и дисбаланса гонадотропинов другой предпосылкой для дискоординированной деятельности маточных труб при эндометриозе служит нарушение продукции и соотношения между простагландинами Е и F2α, которое характеризуется относительным возрастанием спастических эффектов простагландинов F2α. Причиной этого становится сам воспалительный процесс, в условиях которого наблюдают усиление метаболизма арахидоновой кислоты и активацию образования простагландинов всех классов в постоянно меняющихся соотношениях, не соответствующих их нормативным значениях в физиологических условиях.
В некоторых случаях (по разным данным, от 3,5 до 37%) бесплодие при эндометриозе имеет явно ановуляторное происхождение или связано с НЛФ, что подтверждается при оценке овуляторной функции и/или измерении уровня прогестерона во 2й фазе цикла. Одной из вероятных причиной этого может становиться базальная гиперэстрогения, спровоцированная повышенной ароматазной активностью в эндометриоидных тканях. Относительно высокий уровень эстрогенов в 1й фазе цикла по принципу обратной связи обусловливает либо торможение продукции ФСГ (замедляется созревание фолликулов), либо способствует тенденции к преждевременному пику ЛГ (следствием этого становится лютеинизация неовулировавшего фолликула), либо сопровождается хаотичными колебаниями ФСГ и ЛГ (подобный дисбаланс гонадотропинов во 2й фазе цикла ведёт к НЛФ, характеризующейся задержкой трансформации эндометрия из пролиферативной фазы в секреторную на фоне относительной прогестероновой недостаточности).
Повышенный уровень эстрогенов при эндометриозе может провоцировать и гиперпролактинемию, наблюдаемую у отдельных больных. Связь гиперэстрогении с гиперпролактинемией находит подтверждение в экспериментальных наблюдениях, позволивших установить, что эстрогены способны усиливать секрецию пролактина, не только стимулируя пролактофоры в гипофизе, но и блокируя секрецию дофамина и его агонистов. В свою очередь, возникающая на фоне эндометриоза гиперпролактинемия может оказывать следующие эффекты.
- Под влиянием избытка пролактина тормозится влияние гонадотропинов на стероидогенез в яичниках за счёт конкурентного связывания пролактина с рецепторами к ФСГ и ЛГ. При эндометриозе в этом случае в большей степени будет ослабляться продукция прогестерона, так как уровень эстрогенов остаётся достаточно высоким за счёт их продолжающегося активного образования в эндометриоидных гетеротопиях под влиянием ароматазы. Данный механизм служит очевидной предпосылкой для НЛФ.
- Повышение уровня пролактина тормозит гонадотропинсекретирующую функцию гипофиза, блокируя спонтанный пик секреции ЛГ. Последствием таких изменений становится хроническая ановуляция.
- Избыток пролактина снижает чувствительность гипоталамуса к эстрогенам, что приводит к нарушению цирхорального ритма секреции гипоталамического ГнРГ, т.е. к гипоталамогипофизарной дисфункции, последствием которой может быть как хроническая ановуляция, так и НЛФ. В дополнение к описанным вероятным механизмам инфертильности при эндометриозе некоторые исследователи добавляют ещё и иммунную теорию. Согласно иммунологической концепции бесплодия при эндометриозе, на фоне этого заболевания можно отметить следующие иммунопатологические процессы.
- Продукты тканевой деградации, образующиеся при циклической трансформации эндометрия, не выводятся полностью из организма (в норме их выведение обеспечивает отторжение слизистой оболочки во время менструации), а фагоцитируются и резорбцируются тканевыми макрофагами, окружающими очаги эндометриоза. Это способствует индукции аутоиммунных реакций против тканей эндометрия, содержащих такие макрофаги. Последствием воздействия аутоантител может стать повреждение рецепторного аппарата эндометрия, обеспечивающего нидацию оплодотворённой яйцеклетки.
- В условиях воспаления локально образующиеся биологически активные вещества и цитокины активируют перитонеальные макрофаги, которые препятствуют реализации функции сперматозоидов за счёт их фагоцитоза и/или инактивации цитотоксическими медиаторами.
Современный подход к лечению бесплодия при наружном генитальном эндометриозе состоит в первоначальной попытке восстановления естественной фертильности с использованием средств (хирургических и/или гормональных), применяемых для лечения собственно самого эндометриоза и его осложнений (анемии, болевого синдрома). При этом также предусматривают устранение сопутствующей патологии, сопровождающей эндометриоз (например, овуляторных нарушений, перитонеальных спаек и др.). При сохраняющемся в течение 1–2 лет бесплодии на фоне такой терапии рекомендуют переходить к лечению с использованием ЭКО. Инфертильным пациенткам старше 38 лет процедуру ЭКО следует назначать сразу же, причём независимо от формы и тяжести эндометриозного процесса. Как безальтернативный метод преодоления бесплодия ЭКО исходно рекомендуют инфертильным пациенткам с аденомиозом, ретроцервикальным эндометриозом и перитонеальным эндометриозом IV степени (см. ниже).
При хирургическом лечении перитонеального эндометриоза выбор метода и доступа к гетеротопическим очагам зависит от локализации и распространённости патологического процесса. В основном для оперативных вмешательств используют лапароскопию, но при тяжёлых формах эндометриоза применяют и лапаротомический доступ.
При выявлении во время лапароскопической операции наружного генитального (перитонеального) эндометриоза I–II степени достаточно интраоперационной диатермогоагуляции очагов эндометриоза без последующей гормональной терапии. При наружном генитальном эндометриозе III степени после хирургической коррекции (лапароскопическим или лапаротомическим доступом) показано применение гормональной терапии на протяжении не более 3 мес и у пациенток не старше 38 лет. Гормональную терапию проводят агонистами ГнРГ или даназолом. Препараты агонистов ГнРГ используют в количестве не более 3 инъекций. Даназол назначают в дозе 40 мг/сут в непрерывном режиме не более 3 мес.
После выполненного хирургического лечения перитонеального эндометриоза возможно восстановление естественной фертильности в течение 1–2 лет. В этом периоде целесообразно проведение контролируемой индукции овуляции для повышения частоты овуляторных циклов. В случае отсутствия беременности в указанные сроки необходимо направить пациентку на программу ЭКО.
Диагностируемый при лапароскопии наружный генитальный эндометриоз IV степени служит показанием к безальтернативному использованию ЭКО, т.е. при такой выраженности эндометриозного процесса результаты хирургического лечения (его влияние на естественную фертильность) не прослеживают.
При наличии у пациентки с бесплодием эндометриоидных (шоколадных) кист яичников выполняют экономные операции, ставящие задачей удаление кистозных образований с минимальным повреждением здоровых тканей яичников. В настоящее время ведётся дискуссия о необходимости резекции яичников при небольших эндометриоидных кистах, поскольку такие операции малоэффективны для восстановления естественной фертильности и при этом неизбежно оказывают негативное влияние на фолликулярный резерв яичников. Последнее может стать существенной помехой для последующего успешного использования ЭКО, назначаемого пациенткам с эндометриозом после безуспешной попытки восстановления естественной фертильности.
При сочетании у больных бесплодием наружного (перитонеального) и внутреннего эндометриоза тактика ведения пациенток для достижения спонтанной беременности такова же, как и при наличии у них только наружного генитального эндометриоза. При неэффективности такого лечения пациенток направляют на ЭКО. При бесплодии, связанном только с аденомиозом, больным изначально рекомендуют ЭКО, поскольку при внутреннем эндометриозе восстановление естественной фертильности с помощью гормонального или эндохирургического лечения представляется бесперспективным.
Аналогичным образом ЭКО как безальтернативный способ преодоления бесплодия изначально рекомендуют и инфертильным пациенткам с ретроцервикальным эндометриозом. Лечение собственно самого ретроцервикального эндометриоза, ставящее задачей устранение болевого синдрома и нарушения функций смежных органов, представляется достаточно длительным и сложным и при этом фактически не влияющим на вероятность восстановления естественной фертильности. Поэтому гормональное и/или хирургическое лечение клинических проявлений ретроцервикального эндометриоза целесообразно начинать лишь после применения ЭКО.
При эндометриозе шейки матки при эктоцервикальном расположении гетеротопий лечение заключается в аппликации на них раствора солковагина©, электро или радиокоагуляции, лазерной вапоризации или криодеструкции поражённых участков. При эндоцервикальном эндометриозе можно применять радиокоагуляцию или лазерную вапоризацию очагов, конизацию шейки матки.
источник
