Аспертизмом называется ситуация, когда мужчина не имеет семяизвержения во время коитуса. Но при всем при этом, нет никаких проблем с эрекцией и нарушений сперматогенеза.
Асперматизм – это одна из форм бесплодия у мужчин. Отсутствие возможности зачать ребенка связано с пороками придаточных желез, канала мочеиспускания и проблемами проходимости мужского семени.
Асперматизм может проявляться в расстройствах равновесия и координации тонуса мышц, который отвечает как раз за семяизвержение. Эти нарушения приводят к тому, что процесс семяиспускания блокируется. Кроме того, мужчина с асперматизмом имеет сниженные ощущения оргазма.
Мужское бесплодие имеет предпосылки в виде воспалительных процессов канала мочеиспускания. Эти изменения служат провокаторами нарушений в составе спермы, в нем изменяется уровень белков.
Данную болезнь врачи разделяют на два вида: истинный и ложный.

Также, на отсутствие семяизвержения могут сильно влиять различные лекарственные средства. Врожденные и приобретенные заболевания психики и физиологические патологии тоже негативно сказываются на мужской способности к эякуляции.
К симптомам второго типа относят отсутствие семяизвержения, при этом мужчина во время соития испытывает оргазм и происходит эякуляция. Иногда семяизвержение все же происходит, но оплодотворяющая жидкость оказывается в просвете мочевого пузыря.
Также асперматизм разделяется на врожденный и вторичный формы. Первый тип заболевания характеризуется полным отсутствием непроизвольного семяизвержения в ночное время суток. Ко второму типу асперматизма относится отклонение по причине психологических отклонений, а также различных инфекций.
Чтобы врачам было проще разбираться в различных стадиях мужского заболевания, связанного с отсутствием семяизвержения, в медицине принято классифицировать асперматизм по различным признакам.
Его еще иногда называют психогенным. В основе этого типа лежит расстройство функций центральной системы. К следствиям такого асперматизма относят расстройства эрекции, при которой семяизвержение происходит с задержкой.
Мужчины с таким заболеванием имеют вполне нормальные сексуальные влечения и эрекцию, но половой акт проходит без желаемого оргазма с задержкой эякуляции.
Также, врачи описывают кортикальный асперматизм, как недуг, сопровождающийся нарушением функции эрекции. У мужчины с таким диагнозом не редко можно наблюдать головную боль с пронизывающим шумом в ушах, ненормальный объем потоотделения. Ну и, конечно, такие мужчины редко обладают железной выдержкой, напротив – они утомляемы и слабы.

К причинам относят травмы спинного мозга, истощение спинального центра. Последнее нередко связывают с частой и длительной мастурбацией мужчин.
В качестве предпосылок к спинальному асперматизму можно отнести никотиновую интоксикацию и отравление алкоголем.
А иногда мужчина находится в эмоциональном и физическом упадке, что от половой активности остаются одни лишь слова.
Наличие эякуляции при отсутствии семяизвержения во время соития также объяснимо: центр эякуляции длительное время находится в возбуждении, он более устойчив к раздражениям. А центр эрекции за это время успевает полностью истощиться.
Нейрорецепторный тип асперматизма – стадия развития болезни, при которой развиваются нарушения болезни простаты. Болезнь возникает из-за повреждения спинного мозга или нерва в результате неудачной хирургической операции по устранению паховой грыжи или простаты.

У мужчин этот недуг диагностируется по средствам анализов и осмотров. Пациент проходит проверки на факт перенесенных операций, трав всех отделов и систем организма, которые имеют место быть при заболевании, связанном с половой активностью.
Мужчины также подвергаются сдаче анализов на предмет сахара в крови, чтобы установить вероятность заражения сахарным диабетом.
Также, пациенту приходится проходить различные лабораторные обследования. Мужчины проходят такие процедуры, как уретроскопию, цитоскопию, УЗИ и урофлоуметрию.
Осторожность в обращении с половыми органами, оберегает от таких нехороших приобретенных болезней как олеогранулема полового члена. Узнайте о том, как вредят половому здоровью народные способы увеличения члена.
А тут вы сможете узнать об операции при крипторхизме у детей.
Хотите узнать как выглядит варикоцеле яичка фото, переходите по этой ссылке: https://man-up.ru/bolezni/andrologiya/varikotsele/foto.html, там вы найдете еще и много полезной информации по этой теме.
В настоящее время асперматизм – скорей недуг, чем серьезное заболевание. Тем не менее, оттягивать с его лечением и профилактикой не стоит. Мужчинам, имеющим предрасположенность к асперматизму, настоятельно рекомендуется пройти комплекс процедур у следующих специалистов: у уролога, психиатра и психолога. Стоит обратиться за помощью и к сексопатологу, чтобы с его помощью наладить свою половую жизнь.
Соблюдая советы и рекомендации всех докторов, мужчина может полностью побороть этот недуг и стать полноценным здоровым, способным к продолжению рода. К эффективным способам лечения и профилактики относят как фармацевтические препараты, так и экзотические методы лечения – гипноз и эффект плацебо.
источник
Расстройства в работе половой системы мужчины не всегда проявляются эректильной дисфункцией. Иногда их проявлением становится полное отсутствие семяизвержения. Такая проблема вызывает не только моральный дискомфорт, но и становится причиной распада довольно успешных пар, в некоторых случаях она свидетельствует о протекании в организме мужчины патологического процесса. В данной статье мы рассмотрим, почему так бывает, а также какие действия должен предпринять представитель сильного пола, столкнувшийся с явлением отсутствия семяиспускания.
Состояние, когда у мужчины нет эякуляции, наши медики называют анэякуляцией. В других странах его могут называть аспермией или асперматизмом. Вне зависимости от названия, проблема характеризуется следующим образом – при половом акте у мужчины не происходит семявыделение.
Анэякуляция, если она не связана с преклонным возрастом, обычно не сопровождается расстройствами эрекции. Половой акт происходит как обычно, вот только он не достигает своего пика, когда молодой человек испытывает оргазм и происходит семяизвержение. Большинство мужчин, обращающихся с данной проблемой к специалисту, описывают слабость ощущений, схожих с оргазмом, или полное их отсутствие.
Даже если половой акт длится долгое время, предпосылки приближения к оргазму не наблюдаются, эякуляции нет, а секс прекращается из-за физической усталости или нехватки терпения у мужчины его продолжать. Даже длительная мастурбация не всегда приводит к семяиспусканию, что особо настораживает представителей сильного пола и становится стимулом обратиться за помощью специалиста.
Причины половых расстройств могут быть самыми разнообразными. Относительно отсутствия семяиспускания составлен такой перечень:
- Повреждения спинного мозга. Мужской копулятивный цикл регулируется именно спинным мозгом, а это значит, что если работа его нарушена, например вследствие травмы, то может пострадать большинство половых функций. Такие ситуации возникают после автокатастрофы, проведения спинальной анестезии, повреждения нижних отделов позвоночника ударами, нарушения иннервации половых органов.
- Эндокринный фактор. Среди всех выявленных случаев на то, что нет спермы, чаще жалуются мужчины, страдающие ожирением, сахарным диабетом, андрогенной недостаточностью. Учитывая то, что именно гормоны регулируют все физиологические процессы, ситуация нарушения семяиспускания вполне предсказуема.
- Инфекционные и воспалительные процессы. Любая инфекция, даже если она не считается опасной для здоровья, способна вызвать течение воспалительных процессов внутри мужских половых органов. В свою очередь, возникающие воспаления нарушают их секреторные функции, а также становятся причиной появления рубцов, которые могут задерживать выход спермы, делая семяиспускание невозможным. Выявление хронического простатита становится объективным объяснением, почему отсутствует эякуляция.
Отсутствие семяиспускания может случится вследствии психологических проблем.
- Образование опухолей. Новообразования, даже если они доброкачественные, имеют свойство увеличиваться в размерах, сдавливая при этом протоки. В таком случае отсутствующий акт семяиспускания становится первым симптомом патологического процесса, требующим срочного врачебного вмешательства.
- Хроническая интоксикация. Если мужчина злоупотребляет алкоголем, наркотиками или иными токсическими веществами, то у него может отсутствовать сперма до устранения отравления организма. Стоит отметить, что даже прием некоторых лекарственных препаратов с терапевтической целью (антидепрессантов) может вызвать такой симптом.
- Патологические изменения семявыводящих путей. К ним можно отнести рубцы, которые чисто механически мешают сперме выходить наружу, а также явление ретроградной анэякуляции. Эта патология встречается довольно редко и характеризуется выбросом спермиев в полость мочевого пузыря.
- Психологические проблемы. Доказано, что на наличие и качество мужского оргазма влияет его притяжение к сексуальной партнерше. Если мужчина не испытывает достаточного возбуждения, то семяиспускание может и не произойти. Также сильно сказывается состояние хронической усталости, стресса, депрессии.
Итак, мужчину постигло отсутствие семяизвержения. Что он должен предпринять в такой ситуации?
- Немного подождать. Анэякуляция психогенной этиологии может быть единичным случаем, который самоустранится при стабилизации эмоционального фона.
- Если проблема остается, необходимо обратить внимание на ночное белье. Следы спермы на нем могут свидетельствовать о ночных поллюциях, что говорит о фактической выработке и механическом прохождении спермы через уретральный канал.
- Путем мастурбации попробовать добиться семяиспускания самостоятельно, без участия партнерши.
- Обязательно обратиться к врачу, подробно сообщая ему все подробности существующей проблемы.
Врач проведет подробное обследование, в ходе которого будут взяты кровь и моча на анализ. Методы аппаратной диагностики (УЗИ или МРТ) помогут с точностью установить причину расстройства или локализацию воспалительного процесса. Кроме того, может понадобиться анализ мазка на патогенную микрофлору, а также спермограмма, если возможность вывести сперму все-таки сохраняется.
Такая необходимость наблюдается при ретроградной анэякуляции. Она бывает врожденной и приобретенной. Врожденная патология диагностируется у подростка около 12 лет. Обеспокоенность родителей возникает, потому что именно подростковый возраст – период появления поллюций, а их отсутствие – это повод обратиться к врачу. Однако ребенок может получить патологию во время своего развития. Например, если мальчик в раннем возрасте травмирует пах, а развитие органов и выводящих протоков произойдет патологически.
К возникновению ретроградной анэякуляции у взрослого мужчины ведут неправильно проведенные операции или нарушения течения восстановительного периода вопреки ожиданиям медиков. Патологию у себя мужчина может выявить самостоятельно, помочившись после полового акта в прозрачную банку. В моче будут заметны нитеобразные включения спермы.
При ретроградной анэякуляции требуется хирургическая коррекция.
Проблема требует срочного обращения к хирургу. Благо нынешняя медицина позволяет откорректировать проблему несложными манипуляциями, после проведения которых процент полного выздоровления очень высок.
Отсутствие семяизвержения по причине воспалений или инфекционных заболеваний лечится довольно быстро и легко, если случай не запущенный. Запущенные венерические болезни приводят к образованию рубцов, которые удаляются только хирургическим способом.
Для терапии будут применяться антибиотики, антипротозойные и противовоспалительные препараты, которые устранят очаг инфекции, а сперма и ее выделение придут в норму после полного выздоровления.
Часто причиной проблемы становится обострение хронического простатита. Тогда назначаются препараты для комплексной терапии, а также поддержания болезни в стадии ремиссии (Омник, Простатилен).
От больного потребуется соблюдение всех предписаний врача, а также регулярный прием назначенных ему препаратов. Обязательно пройти курс лечения до конца, поскольку несвоевременное прекращение приема антибиотиков способствует приобретению у бактерий резистентности к ним. Тогда патологию лечить будет не только сложнее, но и дороже.
Оно может понадобиться в том случае, если обследование не выявило объективных причин для отсутствия у мужчины спермы, а также если анэякуляция спровоцирована приемом антидепрессантов.
Врач назначит курс консультативной терапии в первом случае или подберет альтернативу использующемуся препарату – во втором. Для мужчины важно найти высокопрофильного специалиста в сфере психологической терапии, поскольку неадекватная помощь может привести не только к отсутствию эффекта от лечения, но и к усугублению проблемы.
Интересно, что психологи отметили декабрь как самый депрессивный месяц. Именно в нем обращение за помощью по поводу половых расстройств на фоне эмоциональной лабильности наиболее популярно. Меньше всего таких проблем возникает в летний период.
Всем мужчинам важно усвоить, что предпосылки для отсутствия эякулята после полового акта являются довольно серьезными патологическими процессами, которые не исчезнут в одну ночь, а требуют правильной диагностики и подбора адекватного способа лечения. Потому необходимо преодолеть стеснение и обратиться к врачу в кратчайшие сроки.
источник
Что такое мужское бесплодие? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рыжков А. И., андролога со стажем в 12 лет.
Под бесплодием понимают отсутствие зачатия в паре, живущей регулярной половой жизнью без использования контрацепции на протяжении более одного года. [1] С бесплодием ежегодно сталкиваются примерно 15% пар, планирующих зачатие. [2]
Причиной бесплодия могут быть нарушения репродуктивной функции у одного из партнёров (мужчины или женщины) или у обоих партнёров. Последнее наблюдается наиболее часто, так как нарушенная фертильность (способность иметь детей) одного из партнёров может компенсироваться сохранной фертильностью другого. [1]
О мужском факторе, или мужском бесплодии, говорят при наличии у мужчины изменений параметров спермы или механизма её доставки, препятствующих зачатию. Такая ситуация наблюдается у половины мужчин, обследованных по поводу бесплодия в браке. Причины мужского бесплодия достаточно многообразны и включают в себя медицинские факторы:
- Варикоцеле — это варикозное расширение вен мошонки, нарушающее кровоснабжение яичка. Самая распространенная обратимая причина мужского бесплодия. Точная причина, по которой варикоцеле вызывает бесплодие, неизвестна, вероятно, это связано с повышением температуры мошонки, приводящим к нарушению сперматогенеза и снижению качества спермы. Лечение варикоцеле позволяет улучшить параметры спермы, повысить шансы на естественное зачатие и зачатие в результате применения вспомогательных репродуктивных методов (ЭКО/ИКСИ).
- Инфекции репродуктивной системы, которые сопровождаются попаданием в сперму различных продуктов воспаления, нарушающих функционирование сперматозоидов, что приводит к ухудшению параметров спермы. К ним относятся: воспаление придатка яичка (эпидидимит) или самого яичка (орхит), предстательной железы (простатит) и некоторые инфекции, передающиеся половым путём, включая хламидийную инфекцию, гонорею, трихомониаз.
- Нарушения эякуляции. Чаще всего к бесплодию приводит ретроградная эякуляция — состояние, когда сперма во время оргазма не выходит через мочеиспускательный канал наружу, а движется в противоположную сторону и попадает в мочевой пузырь. К ретроградной эякуляции может приводить сахарный диабет, травмы позвоночника, приём некоторых лекарственных препаратов, а также операции на предстательной железе или мочевом пузыре. Гораздо реже встречается задержка эякуляции, когда мужчина во время полового акта не может достичь оргазма или достигает, но не во всех половых актах, и ему на это требуется значительное количество времени (иногда более часа).
- Иммунные факторы. Сперматозоиды, в отличие от остальных клеток организма, содержат половинный набор хромосом, поэтому иммунная система воспринимает их как чужеродные клетки. При контакте со сперматозоидами иммунная система вырабатывает специальные белки — антитела, которые фиксируются к сперматозоидам и нарушают их функционирование. В норме этого не происходит, так как яички устроены особым образом, и сперматозоиды в процессе созревания ограждены от взаимодействия с клетками иммунной системы специальной структурой — гематотестикулярным барьером. Но любое нарушение структуры яичка (травма, варикоцеле, нарушение проходимости семявыносящих путей) может приводить к повреждению гематотестикулярного барьера и образованию антиспермальных антител.
- Неопущенне яичек (крипторхизм). У некоторых мужчин одно или оба яичка при рождении не опущены в мошонку, а находятся в паховой области или брюшной полости. Вне мошонки яички не могут полноценно функционировать, так как для сперматогенеза необходима температура ниже температуры тела. Это приводит к необратимому нарушению сперматогенеза, которое сохраняется даже после хирургического опущения яичек в мошонку. Вероятность бесплодия значительно выше у мужчин с двусторонним крипторхизмом, чем с односторонним.
- Гормональные расстройства. Заболевания щитовидной железы (гипер- и гипотиреоз), заболевания надпочечников, низкий уровень тестостерона (мужской гипогонадизм) негативно влияют на сперматогенез. Самые тяжёлые нарушения сперматогенеза наблюдаются при дефиците основного гормона, стимулирующего сперматогенез — ФСГ (фолликулостимулирующий гормон), но такие состояния наблюдаются редко.
- Опухоли. Доброкачественные и злокачественные опухоли самого яичка и структур, регулирующих сперматогенез, например, гипофиза или гипоталамуса, часто сопровождаются тяжелыми нарушениями выработки сперматозоидов. Негативным образом на качестве спермы сказываются и методы, применяемые для лечения опухолей: химиотерапия, лучевая терапия, хирургическое вмешательство.
- Непроходимость семявыносящих путей. Семявыносящие пути, по которым движутся сперматозоиды, могут быть заблокированы на разном уровне: внутри яичка, в придатке яичка, семявыносящем протоке, на уровне предстательной железы или в уретре. Причины включают в себя повреждение во время операции (например, по поводу паховой грыжи), перенесённые инфекции, травмы или неправильное развитие в результате наследственных заболеваний.
- Хромосомные дефекты. Врожденные заболевания, например, синдром Клайнфелтера, при котором мужчины рождаются с двумя Х-хромосомами и одной Y-хромосомой (вместо одной Х и одной Y), приводят к неправильному развитию мужских репродуктивных органов. Другие генетические синдромы, связанные с бесплодием, включают муковисцидоз, синдром Кальмана и синдром Картагенера.
- Сексуальные проблемы. Они могут включать в себя проблемы с сохранением или поддержанием эрекции, достаточной для проведения полового акта (эректильная дисфункция), преждевременной эякуляцией, болезненным половым актом, анатомическими аномалиями (расположение наружного отверстия мочеиспускательного канала на нижней поверхности полового члена (гипоспадия), или психологические проблемы и проблемы межличностных отношений, препятствующие полноценной регулярной половой жизни.
- Приём лекарственных препаратов. Заместительная терапия тестостероном, длительное использование анаболических стероидов, лекарственные препараты для лечения рака (химиотерапия), противогрибковые препараты, препараты, используемые для лечения язвенной болезни, и некоторые другие лекарства могут снижать качество спермы.
- Перенесённые операции. Некоторые операции могут препятствовать попаданию сперматозоидов в эякулят. Это вазэктомия (пересечение семявыносящих протоков с целью контрацепции), операции по поводу паховой грыжи, операции на мошонке или яичках, операции на простате и большие операции на брюшной полости, проводимые при раке яичка и прямой кишки.
Причиной мужского бесплодия могут стать факторы внешней среды, такие как:
- Промышленные химикаты. Длительное воздействие бензола, толуола, ксилола, пестицидов, гербицидов, органических растворителей, малярных материалов и свинца негативно сказывается на качестве и количестве спермы.
- Тяжёлые металлы. Воздействие свинца или других тяжёлых металлов также может угнетать сперматогенез.
- Радиация или рентгеновское излучение. Воздействие радиации может значительно снизить количество сперматозоидов в сперме. Как правило, эффект обратимый, и через некоторое время параметры спермы восстанавливаются до нормальных значений. При высоких дозах облучения производство спермы может быть нарушено необратимо.
- Перегрев яичек. Повышение температуры мошонки негативно сказывается на сперматогенезе. Частое использование саун, бань может ухудшить качество спермы. Длительное пребывание в сидячем положении, тесное белье и одежда, работа с ноутбуком, лежащим на коленях, также может повысить температуру мошонки и негативно повлиять на производство спермы.
Образ жизни, вредные привычки и условия профессиональной деятельности также влияют на мужскую фертильность:
- Употребление наркотиков. Кокаин и марихуана обладают обратимым негативным эффектом на количественные и качественные параметры спермы.
- Чрезмерное употребление алкоголя. Злоупотребление алкоголем может снизить уровень тестостерона, вызвать эректильную дисфункцию и уменьшить производство спермы. Заболевания печени, вызванные чрезмерным употреблением алкоголя, также приводят к проблемам с фертильностью.
- Курение табака. У мужчин, которые курят, качество спермы существенно хуже, чем у некурящих мужчин. Пассивное курение тоже может влиять на мужскую фертильность.
- Эмоциональный стресс. Вырабатываемые во время стресса гормоны подавляют секрецию веществ, стимулирующих сперматогенез. Длительный и сильный стресс может приводить к существенным изменениям параметров спермы.
- Избыточный вес.Ожирение вносит дисбаланс в нормальный мужской гормональный статус, что приводит к снижению мужской фертильности.
- Профессиональная вредность. Мужчины некоторых профессий, например, водители или сварщики, имеют больший риск бесплодия по отношению к остальным мужчинам. [3]
У 30% мужчин с нарушением параметров спермы установить причину не удаётся, такую форму мужского бесплодия называют идиопатической (беспричинной).
Процесс создания сперматозоидов (сперматогенез) происходит в яичке. 90-95% объёма яичек представлено специальными трубочками — семенными канальцами, в которых происходит процесс создания сперматозоидов — сперматогенез. Процесс создания одного сперматозоида занимает около 70 дней.
Процесс создания сперматозоидов стимулируется фолликулостимулирующим гормоном (ФСГ), который вырабатывается в участке головного мозга — гипофизе. При отсутствии ФСГ сперматогенез не протекает, и сперматозоиды не образуются.
Сперматогенез — процесс достаточно деликатный. Множество факторов могут нарушать его нормальное течение (повышение температуры мошонки, приём лекарственных препаратов, рентгеновское излучение) и привести к созданию сперматозоидов с неправильной структурой (морфологией), слабой подвижностью и дефектным генетическим материалом, не способных к оплодотворению.
После выхода из яичка сперматозоиды попадают в длинную извилистую трубку, которая называется придаток яичка. В результате прохождения придатка яичка, которое занимает около недели, сперматозоиды улучшают свою подвижность, а также происходит изменение молекул на поверхности сперматозоида, необходимое для взаимодействия с яйцеклеткой.
На фоне воспалительных процессов в придатке яичка процесс созревания сперматозоидов может нарушаться, и они не смогут оплодотворить яйцеклетку. В отдельных случаях, в результате воспалительного процесса или после операций на придатке формируется препятствие прохождению сперматозоидов, в результате чего они не попадают в сперму.
После прохождения придатка яичка сперматозоиды могут храниться в теле мужчины на протяжении нескольких недель, сохраняя способность к оплодотворению. Но если сперма хранится слишком долго, сперматозоиды начинают деградировать и погибать.
Разрушающаяся сперма может повредить новые сперматозоиды, не давая им возможности покинуть придаток яичка. Мужчинам рекомендуется эякулировать каждые два или три дня, чтобы поддерживать качество спермы в оптимальном состоянии.
Во время эякуляции около 250 миллионов сперматозоидов начинают движение через семявыносящий проток и мочеиспускательный канал (уретру) наружу. Движение сперматозоидов обеспечивается сокращением мышц семявыносящего протока и уретры, которые сопровождаются приятными оргастическими ощущениями. Как правило, выброс спермы происходит в несколько порций. Большинство сперматозоидов содержатся в первой порции, во второй и третьей содержится преимущественно секрет дополнительных мужских половых желез — предстательной железы и семенных пузырьков.
Секрет добавочных половых желез (простаты и семенных пузырьков) необходим для обеспечения жизнедеятельности сперматозоидов после эякуляции. При воспалительном или ином патологическом процессе в простате или семенных пузырьках состав их секрета может изменяться, что нарушает функционирование сперматозоидов и снижает вероятность зачатия.
После попадания во влагалище сперматозоиды должны в течение нескольких минут его покинуть и переместиться в шейку матки. Дело в том, что среда влагалища является кислой, что необходимо для защиты женского организма от попадания бактерий и вирусов. Однако кислая среда быстро разрушает сперматозоиды, если сперматозоид находится в ней больше двух минут, он погибает. По статистике, лишь одному из 100 сперматозоидов удается покинуть влагалище и переместиться в шейку матки.
В связи с этим очень важно, чтобы сперматозоиды во время эякуляции попадали максимально близко к шейке матки, что невозможно при таких аномалиях, как гипоспадия (наружное отверстие уретры находится на нижней поверхности полового члена).
Шейка матки содержит специальную слизь, которая, с одной стороны, защищает сперматозоиды от агрессивной среды влагалища, с другой — может препятствовать их дальнейшему движению. Консистенция слизи зависит от гормонального статуса женщины, и большую часть времени она не проницаема даже для самых здоровых и подвижных сперматозоидов. За несколько дней до овуляции консистенция слизи меняется таким образом, что она становится способной пропустить сперматозоиды.
В отдельных случаях в слизи шейки матки могут содержаться антитела (белки, вырабатываемые иммунной системой для борьбы с чужеродными субстанциями, попавшими в организм) к сперматозоидам, которые не позволяют сперматозоидам пройти цервикальную слизь даже во время овуляции.
После прохождения шейки матки сперматозоид попадает в матку, и перед ним возникает дилемма — в какую маточную трубу двигаться дальше: правую или левую. Женщины имеют две маточные трубы (по одной с каждой стороны), но только в одну из них каждый месяц из яичника выходит яйцеклетка. В этой ситуации организм женщины приходит на помощь сперматозоиду. В период, близкий к овуляции, за счет гормональных воздействий мышцы матки на стороне овуляции начинают ритмично сокращаться, указывая сперматозоиду на правильное отверстие маточной трубы.
Следующий для сперматозоида этап — прохождение отверстия маточной трубы. Оно очень маленькое, диаметром лишь несколько головок сперматозоида, поэтому сперматозоиды, которые движутся хаотично, не смогут в него войти. Этот этап преодолевают только сперматозоиды с быстрым и прямолинейным движением.
Попав в маточную трубу, сперматозоиды оказываются в достаточно благоприятной среде, прикрепляются к стенкам трубы и ждут выхода яйцеклетки. В таком состоянии они могут находиться достаточно долго — около 48 часов.
Выход яйцелетки из яичника сопровождается повышением температуры в маточной трубе на 1-2 градуса, что служит сигналом для гиперактивации сперматозоидов. Они начинают интенсивные движения хвостом, открепляются от стенки и быстро движутся навстречу яйцеклетке. На этом этапе остаётся 6-8 сперматозоидов, и у них есть несколько часов, чтобы оплодотворить яйцеклетку, так как срок её жизни очень короток.
По сравнению со сперматозоидом, яйцеклетка — довольно большая клетка, самая крупная в человеческом теле. После выхода из яичника она окружена облаком клеток, называемых фолликулярными, через которые сперматозоиды должны проникнуть прежде, чем вступить в контакт с поверхностью яйцеклетки. Чтобы пройти через фолликулярные клетки, сперматозоиды должны использовать интенсивный стиль движения (гиперактивация), который они использовали, чтобы отделиться от стенок маточной трубы.
После прохождения фолликулярных клеток до яйцеклетки добирается 1–2 сперматозоида, которым необходимо попасть внутрь. Для этого у сперматозоида есть мешочек ферментов на самом верху головки, который лопается, как только сперматозоид вступает в контакт с внешней поверхностью яйцеклетки. Эти ферменты помогают растворить внешнюю мембрану яйцеклетки и в сочетании с мощными движениями хвоста помогают сперматозоиду проникнуть внутрь яйцеклетки. Как только сперматозоид попадает внутрь, мембрана яйцеклетки меняет свои химические свойства и становится полностью непроницаемой для остальных сперматозоидов. После слияния сперматозоида с яйцеклеткой образуется эмбрион, и начинается развитие беременности.
Если сперматозоид функционально незрелый и не содержит на своей поверхности необходимые сигнальные молекулы, он не сможет вступить в контакт с яйцеклеткой, и оплодотворение не произойдёт. Существует редкая аномалия — глобулозооспермия, когда сперматозоиды имеют не коническую, а круглую головку. Причиной этого является отсутствие мешочка с ферментами (акросомы), что также исключает проникновение сперматозоида внутрь яйцеклетки.
- Первичное — женщине/женщинам ни разу не удавалось забеременеть от данного мужчины.
- Вторичное — ранее были беременности, но на настоящий момент после года регулярной половой жизни без контрацепции зачатие не происходит.
Диагностика мужского бесплодия включает в себя следующие обязательные методы:
- Осмотр и с сбор анамнеза (истории заболевания). Врач проводит осмотр и пальпацию (прощупывание) органов репродуктивной системы, что позволяет диагностировать такие состояния, как варикоцеле, крипторхизм, аномалии развития мужских половых органов. С помощью опроса выявляют наличие у пациента наследственных состояний, хронических заболеваний, перенесённых травм и операций, особенности сексуальной жизни, которые могут повлиять на вероятность зачатия.
- Анализ спермы (спермограмма). Сперму для исследования мужчина сдаёт посредством мастурбации. Исследование требует от мужчины определенных ограничений — исключить тяжёлые физические нагрузки, употребление алкоголя, а также половое воздержание на протяжении 3-4 дней до исследования.
После сдачи образца сперма исследуется в лаборатории, оценивается общее количество сперматозоидов, количество сперматозоидов с неправильной формой (морфологией), а также скорость и характер движения сперматозоидов. Анализ спермы достаточно сложен, выполняется вручную и зависит от квалификации выполняющего его специалиста. Рекомендуется выполнять анализ спермы в специализированных лабораториях, расположенных при центрах лечения бесплодия.
Если анализ спермы не выявляет отклонений от нормы, то перед дальнейшим углубленным обследованием мужчины следует провести тщательное обследование женщины для исключения у неё факторов, препятствующих наступлению беременности.
При выявлении отклонений от нормы дальнейший план обследования составляется индивидуально в зависимости от результатов предыдущих исследований и может включать в себя следующие методы:
- Ультразвуковое исследование мошонки. Этот тест позволяет выявить варикоцеле, изменения структуры придатка и яичка, указывающие на наличие воспалительного процесса или нарушение проходимости семявыносящих путей.
- Допплерография сосудов мошонки — метод оценки кровотока по сосудам яичка, наиболее точный метод диагностики варикоцеле.
- Трансректальное ультразвуковое исследование — позволяет оценить структуру предстательной железы, что важно при диагностике инфекций добавочных мужских желез и обструкции семявыносящих путей.
- Мазки из уретры на урогенитальную инфекцию. Некоторые урогенитальные инфекции, например, хламидии, могут протекать скрыто, но при этом оказывать негативное влияние на параметры спермы.
- Бактериологическое исследование спермы. Исследование позволяет выявить наличие в сперме бактериальной инфекции. Обязательный метод исследования при подозрении на инфекцию добавочных мужских половых желез.
- Определение уровня гормонов крови. Используется при низком количестве сперматозоидов. Оценивают гормоны, влияющие на сперматогенез: фолликулостимулирующий гормон, лютеинизирующий гормон, тестостерон, эстрадиол. По особым показаниям определяют гормоны щитовидной железы и надпочечников.
- Генетические тесты. Обязательное исследование при отсутствии сперматозоидов в сперме или их крайне низкой концентрации. Исследование может включать анализ на делеции в Y-хромосоме (отсутствие определённых участков в Y-хромосоме), оценку кариотипа (количества хромосом), оценку мутаций в гене, ответственном за муковисцидоз (CFTR).
- Биохимическое исследование спермы. Позволяет оценить концентрацию в сперме веществ, секретируемых той или иной железой. Для придатка яичка это альфа-гликозидаза, для семенных пузырьков — фруктоза, для простаты — цинк и лимонная кислота. Отсутствие одного или нескольких этих веществ позволяет подтвердить диагноз обструкции семявыносящих путей и заподозрить её уровень.
- Биопсия яичек. Используется для оценки сохранности сперматогенеза в яичке при отсутствии сперматозоидов в сперме. В случае получения сперматозоидов в результате биопсии они должны быть подвергнуты криоконсервации, чтобы избежать повторных операций. Методики биопсии рассмотрены ниже.
- Оценка ДНК-фрагментации сперматозоидов. Метод позволяет оценить количество сперматозоидов, содержащих повреждённый генетический материал (ДНК с разрывами). Использование данного метода показано при потере беременности (выкидыш, замершая беременность) на ранних сроках, а также при отсутствии зачатия на фоне нормальных показателей спермограммы.
- HBA-тест. Тест позволяет оценить функциональную зрелость сперматозоидов по возможности связываться с гиалуроновой кислотой. Гиалуроновая кислота имитирует поверхность яйцеклетки, если сперматозоид не связывается с гиалуроновой кислотой, то он не сможет взаимодействовать с яйцеклеткой.
Тактика лечения мужского бесплодия зависит от причины, его вызвавшей.
Хирургическое лечение
- Варикоцеле — устранение этой причины мужского бесплодия возможно только посредством оперативного лечения. Наилучшие результаты в отношении частоты наступления беременности и уровня послеоперационных осложнений показывает микрохирургическая субингвинальная варикоцелэктомия. [4]
- Обструкция семявыносящих путей — в ряде случаев нарушенную проходимость семявыносящих путей можно восстановить хирургическим путем. Наилучшие результаты имеют операции: вазо-вазоаностомоз (соединяют между собой концы пересечённого семявыносящего протока).
При обструкции на уровне придатка яичка используют вазоэпидидимоанастомоз (соединение семявыносящего протока с протоком придатка яичка). Эффективность данного подхода составляет 60-87% и во многом зависит от опыта хирурга и времени, прошедшего с момента формирования обструкции. [5]
- Биопсия яичка — хирургическое извлечение сперматозоидов из яичка и придатка. Данный подход преимущественно используется при обструктивной и необструктивной азооспермии для получения сперматозоидов с целью их последующего использования в процедуре ЭКО/ИКСИ. Применяют следующие методы биопсии яичка:
Тонкоигольная биопсия яичка (TESA)
Через кожу в ткань яичка проводят тонкую иглу и выполняют аспирацию (всасывание) тестикулярной ткани, из которой в последующем извлекают сперматозоиды. Преимущество данной методики — в малой травматичности для пациента. Недостаток — низкая вероятность обнаружения сперматозоидов при необструктивной азооспермии (20-30%), что делает данную методику оправданной только при доказанной обструктивной азооспермии, когда вероятность наличия сперматозоидов приближается к 100%. [6]
Тонкоигольная биопсия яичка
Открытая биопсия яичка (TESE)
Производится небольшой разрез кожи мошонки — 1,5-2 см, выделяется яичко, рассекается его оболочка на небольшом протяжении. Из полученного отверстия забирается небольшой фрагмент ткани, разрезы зашивают, а полученный материал исследуют на наличие сперматозоидов. Средняя вероятность обнаружения сперматозоидов при необструктивной азооспермии для TESE составляет 40-50%. [6]
Микрохирургическая биопсия яичек (microTESE)
Методика отличается от TESE использованием операционного микроскопа с 15-20-кратным увеличением, что требует большего разреза на яичке, но позволят детально исследовать его ткань для обнаружения и извлечения расширенных семенных канальцев, которые наиболее вероятно содержат сперматозоиды. Представленный подход значительно повышает шансы на обнаружение сперматозоидов по сравнению с методиками случайной биопсии (TESA, TESE). Средняя вероятность получения сперматозоидов при необcтруктивной азооспермии для microTESE составляет 60-70%. [4]
Лекарственная терапия имеет несколько направлений:
- Антибактериальные препараты применяются у пациентов с инфекцией добавочных мужских половых желез.
- Препараты для коррекции сексуальной дисфункции используются при наличии у пациента эректильный дисфункции или преждевременной эякуляции.
- Гормональная терапия применяется, если причиной бесплодия являются нарушения уровня половых гормонов: низкий уровень ФСГ, тестостерона или высокий уровень пролактина.
- Антиоксидантная терапия используется в том числе при идиопатическом мужском бесплодии, так как оксидативый — наиболее частый фактор, приводящий к нарушению качества спермы.
Коррекция образа жизни — основной подход в коррекции идиопатического мужского бесплодия и важное дополнение в лечении установленной причины нарушения фертильности. Пациент получает индивидуальные рекомендации, исходя из особенностей его жизни:
- нормализация режима труда и отдыха (8 часов сна), избегать стрессовых ситуаций;
- увеличить количество в рационе продуктов, содержащих полиненасыщенные жирные кислоты (морская рыба, морепродукты);
- минимизировать потребление жареной пищи;
- потребление кофеина не более 100 мг/сутки (1 чашка кофе); [7]
- исключить потребление колы;
- минимизировать потребление алкоголя, [8] не более 5 единиц (1 единица — 10 грамм чистого спирта) в неделю;
- исключить курение/снизить количество сигарет, потребляемых в сутки; [9]
- повысить физическую активность (пробежки, умеренные физические нагрузки);
- исключить факторы, нагревающие мошонку (горячие ванны, сауны, бани, работа с ноутбуком, лежащим на коленях, не носить облегающее нижнее белье);
- регулярная половая жизнь — через 1-2 дня (3 раза в неделю), не использовать лубриканты (смазки), содержащие спермициды.
Вспомогательные репродуктивные технологии (ВРТ)
Применение данных методик показано, если наступление беременности без применения ВРТ невозможно (азооспермия, нарушения эякуляции), или бесплодие не поддаётся лечению на протяжении 12 месяцев с момента установления диагноза. Вспомогательные репродуктивные методы включают в себя следующие методики:
- Искусственная инсеминация спермой мужа (ИИСМ) — применяется при нарушении эякуляции (задержка эякуляции), нарушении проникновения сперматозоидов через цервикальную слизь и как первый этап вспомогательных репродуктивных технологий, предшествующий проведению ЭКО. Во время данной процедуры сперму мужа посредством катетера вводят непосредственно в матку женщины в период овуляции.
- Экстракорпоральное оплодотворение (ЭКО) — процедура, во время которой взаимодействие яйцеклетки и сперматозоида осуществляется не в организме женщины, а в специальном сосуде. При этом, если для мужчины это требует лишь сдачи спермы, процедура подготовки женщины к ЭКО значительно сложнее — проводится гормональная стимуляция, в результате которой в яичнике созревают несколько фолликулов, содержащих яйцеклетки. Для получения яйцеклеток фолликулы пунктируют иглой под ультразвуковым наведением. Взаимодействие сперматозоидов и яйцеклеток может привести к образованию эмбрионов. Эмбрионы некоторое время выдерживают в специальных условиях, отбирают 1-2 лучших и переносят в матку женщины. Оставшиеся эмбрионы можно подвергнуть криоконсервации и повторно перенести в матку при безуспешности первой процедуры. Беременность в результате одной процедуры ЭКО развивается примерно у 30% женщин. [10]
- Интрацитоплазматическая инъекция сперматозоидов (ИКСИ) — во время данной процедуры отбирают один сперматозоид и посредством иглы переносят его внутрь яйцеклетки. В остальном процедура аналогична ЭКО. Основные показания к использованию данного метода — низкое качество спермы (малое количество, низкая подвижность и большое количество сперматозоидов с ненормальной морфологией. Эффективность ИКСИ выше ЭКО — частота развития беременности 45%, но безопасность этого метода для потомства вызывает вопросы и окончательно не определена. [10]
Прогноз в отношении мужского бесплодия преимущественно благоприятный. Использование современных методов лечения, в том числе вспомогательных репродуктивных технологий, в большинстве случаев позволяет преодолеть мужской фактор и добиться наступления беременности. Неблагоприятный прогноз для мужчины в отношении возможности иметь детей, как правило, связан с полным отсутствием сперматозоидов не только в эякуляте, но и в яичке (по результатам биопсии или при наличии генетических факторов, исключающих сохранность сперматогенеза).
Далеко не все формы мужского бесплодия можно предотвратить посредством профилактики. Но соблюдение этих простых рекомендаций позволяет значительно снизить вероятность возникновения данного состояния:
- не курить, не употреблять наркотики;
- употреблять алкоголь в умеренных количествах, не систематически;
- активный, подвижный образ жизни (умеренные физические нагрузки)/поддержание нормальной массы тела; избегать факторов способствующих нагреву яичек (тесное белье, ноутбук на коленях);
- избегать сильных и продолжительных стрессов;
- минимизировать/исключить контакт с вредными веществами: пестициды, тяжёлые металлы и другие токсины.
источник
Процесс эякуляции очень важен не только для полноценного ощущения себя мужчиной и психологического самоудовлетворения, но и для зачатия ребёнка. Можно выделить несколько патологических состояний, сопровождающих данный процесс, но общее название для них — анэякуляция.
Анэякуляция — патологическое состояние, сопровождающееся отсутствием семяизвержения и оргазма во время полового акта. При этом, анэякуляция может проходить как без нарушения синтеза и качественного состава семенной жидкости, так и с их нарушениями. В урологической практике выделяют три клинические формы анэякуляции:
- Aсперматизм.
- Ретроградная эякуляция.
- Обструкция семявыносящих путей.
Асперматизм — полное отсутствие оргазма и эякуляции при половом акте. Образование сперматозоидов и семенной жидкости при данной патологии не нарушено, однако семяизвержения не происходит. При этом причины асперматизма очень вариабельны, среди них можно выделить:
- Неврологические нарушения, такие как: травмы нервной системы, онкологические заболевания, заболевания спинного и головного мозга. При любом поражении нервной системы патогенезом асперматизма является нарушение иннервации половых органов.
- Психологический фактор. При различных формах психологических расстройств происходит торможение процесса семяизвержения за счёт формирования патологических нейронных связей в коре больших полушарий. Наиболее распространенной психической причиной, приводящей к стойкому асперматизму, является невроз.
- Механическая непроходимость. Нередко причиной становится воспалительный процесс в уретральном канале или семявыносящих протоках. Такой процесс, в свою очередь, приводит к формированию микроскопических спаек в просвете канала, тем самым перекрывая просвет уретры или семявыносящего протока или приводя к его стенозу. Помимо инфекционных процессов в половых органах мужчины к механическому асперматизму приводят оперативные вмешательства урологического профиля, или их осложнения. В таком случае, в просвете протоков или уретре возникают рубцовые изменения, значительно сужающие их просвет.
- Ятрогенный фактор, связанный с приёмом медикаментов, побочным действием которых является нарушение эякуляции. Гипотензивные препараты, использующиеся при гипертонии, в частности, бета блокаторы, вызывают значительное снижение потенции, при систематическом употреблении.
Ретроградная эякуляция — патологический процесс, при котором семяизвержение отсутствует, за счёт заброса семенной жидкости в обратном направлении по уретральному каналу. В таком случае сперма попадает не наружу, а в мочевой пузырь. При этом мужчина испытывает оргазм, но эякуляции не происходит. В последующем, мужчина может заметить, что во время мочеиспускания моча приобретает светло-жёлтый оттенок, а её прозрачность значительно снижена — моча мутная.
При ретроградной эякуляции психологических нарушений не наблюдается, а оргазм и половое влечение не нарушаются. Причины, приводящие к такой форме анэякуляции, могут быть следующими:
- Аномалии развития. Во время формирования половой системы во внутриутробном периоде может произойти сбой в формировании отверстий семявыносящих протоков, не в уретральном тракте, а непосредственно в мочевом пузыре.
- Заболевания нервной системы метаболического генеза, такие как рассеянный склероз, диабетическая полинейропатия, а также травмы позвоночного столба и спинного мозга.
- Венозно-тазовые когнестии.
- Применение фармпрепаратов: антипсихотического, гипотензивного ряда.
- Простатит и другие воспалительные заболевания мочеполовой системы мужчины.
- Анатомические нарушения: оперативные вмешательства на предстательной железе и мочевом пузыре, а также тазовых лимфатических сосудах. Все операции, в той или иной степени, нарушают иннервацию шейки мочевого пузыря с последующим расстройством мышечной моторики при оргазме.
Рис. 1 — Механизм попадания спермы в мочевой пузырь (ретроградная эякуляция).
Обструкция семявыносящих путей приводит к нарушению эмиссии, т. е. выхода спермы. При этом оргазм сохраняется. Причиной обструкции могут стать факторы аналогичные ретроградной эякуляции и асперматизму. Одной из самых частых причин развития обструкции являются воспалительные процессы семенных пузырьков или эпидидимит.
При возникновении вышеуказанных симптомов не стоит затягивать с обращением к специалисту — урологу. Только комплексное и грамотное диагностическое исследование способно выявить причину отсутствия эякулята. Лечащий врач проведёт осмотр и пальпацию мошонки, яичек, семенных канатиков и определит консистенцию, плотность и размеры. При анэякуляции происходит либо увеличение размеров (гипертрофия), либо уменьшение размеров (атрофия) яичка и придатка на стороне поражения или обоих (см. «Какой нормальный размер мужских яичек?»).
УЗИ-диагностика мошонки помогает подтвердить данные пальпаторного исследования, а также определить содержимое, визуализировать его. Помимо диагностики мошонки проводят трансректальную эхографию, которая выявляет патологические изменения в области предстательной железы и кистозно-воспалительные изменения семенных пузырьков.
Помимо инструментальных исследований проводят определение веществ-маркеров: альфа-глюкозидазы — фермента, находящегося в придатке яичка; фруктозы — вещества, находящегося в семенных пузырьках; цинка — характерного для предстательной железы.
При обструктивных изменениях можно точно определить их уровень по указанным маркерам. При этом секреция маркеров выше места обструкции не нарушается. В ряде случаев проводят процедуру биопсии яичек, если постановка диагноза вызывает затруднения. Биопсия позволяет определить, есть ли нарушение сперматогенеза и его степень.
Для лечения анэякуляции прибегают к консервативным методикам — медикаментозной терапии.
Схема лечения зависит от причин, вызвавших данное патологическое состояние. К наиболее частым причинам, приводящим к анэякуляции, относятся метаболические и гормональные нарушения, связанные с сахарным диабетом. А также приём препаратов, побочный эффект которых вызывает снижение тонуса шейки мочевого пузыря.
Для лечения используют физиотерапевтические методы стимуляции предстательной железы, а также рефлексотерапию. Для лекарственной терапии используют следующие препараты:
- Мидодрин.
- Эфидрина сульфат.
- Имипрамин и другие.
Данные вещества увеличивают активность адренергической системы и повышают мышечный тонус урогенитального тракта, что способствует адекватному семяизвержению.
Хирургическое лечение применяется в случаях врождённой аплазии или гипоплазии семявыносящих протоков. Реконструктивное оперативное вмешательство приводит к восстановлению нормального пассажа семенной жидкости и препятствует её забросу в мочевой пузырь.
ЭКО — процедура экстракорпорального оплодотворения, когда внедрение сперматозоида в яйцеклетку осуществляют вне организма человека, а затем подсаживают оплодотворённую яйцеклетку в полость матки женщине, которая будет вынашивать ребёнка.
Для процедуры применяют различные методики извлечения сперматозоидов при отсутствии семяизвержения во время эякуляции. Одним из видов является извлечение сперматозоидов из мочевого пузыря при ретроградной эякуляции. Для этого полость мочевого пузыря заполняют специальным раствором, который защищает сперматозоиды от агрессивной среды мочевого пузыря, после чего пациент вызывает у себя эякуляцию. При помощи специального катетера сперму извлекают и проводят процедуру ЭКО.
источник
Эякуляция – естественное логическое завершение полового акта, приносящее чувство физического удовлетворения и умиротворения. Но есть мужчины, которым данное ощущение недоступно вследствие физиологических или психологических причин. Напрямую отсутствие эякуляции (анэякуляция, аспермия) на эректильной функции обычно не отражается, но у многих происходит снижение либидо на психоэмоциональной почве. Однако самым неприятным последствием патологии является бесплодие.
Анэякуляция – отсутствие естественного семяизвержения при различных формах сексуальной стимуляции. Патология может быть вызвана нарушением процесса выброса спермы, наличием препятствия на пути ее следования либо неверным направлением потока. Существует несколько форм анэякуляции, различающихся механизмом развития и характером течения.
Истинная анэякуляция (анэякуляторный синдром, асперматизм, аспермия) означает, что вне зависимости от продолжительности и интенсивности полового акта семяизвержение не происходит. Сперматогенез при этом сохранен, есть эрекция, но оргазм обычно отсутствует (подробнее об отсутствии оргазма у мужчин).
Истинная анэякуляция может проявляться в двух формах:
- Абсолютная − семявыделение не наступает ни при каких обстоятельствах.
- Относительная, характеризующаяся отсутствием эякуляции только при половых актах, но возможностью семяизвержения во время мастурбации или поллюций.
Одной из форм относительной анэякуляции является избирательная – во время секса с конкретной половой партнершей.
Ложная анэякуляция – урологическая патология, при которой сперма при оргазме не появляется из уретры или выделяется частично вследствие непроходимости семявыводящих протоков или повреждений урогенитальной нервно-мышечной системы.
Ложная анэякуляция бывает 2 видов: ретроградная и обструктивная. В первом случае сперма не выделяется из уретры из-за перенаправления потока в мочевой пузырь. Данное явление обусловлено особенностями мужской анатомии. От придатков яичек семявыносящие протоки поднимаются в малый таз, огибают с двух сторон мочевой пузырь, затем уходят в простату, где впадают в мочеточник (простатическая часть уретры). Устье мочевого пузыря расположено рядом с простатой. В норме при движении спермы по семявыводящим путям сфинктер мочевого пузыря сжимается, полностью перекрывая сообщение с мочеточником, а семенной бугорок увеличивается, направляя поток семени вниз. Если смыкательные мышцы ослаблены или нарушена их иннервация, то семенная жидкость забрасывается в мочевой пузырь.
Ретроградная эякуляция может быть полной, когда семяиспускание не происходит вообще, и частичной, когда определенный объем спермы все же выбрасывается из уретры наружу. Основной признак – помутневшая моча после полового акта со сгустками.
Характерные причины:
- Операции на шейке мочевого пузыря, предстательной железе;
- Патологии нервной системы;
- Венозный застой в области малого таза, геморрой;
- Прием антидепрессантов, антипсихотиков, препаратов для снижения давления и лечения сердечных патологий, альфа-адреноблокаторов («Тамсулозин», «Дуодарт», «Омник»);
- Последствия простатита;
- Врожденные анатомические отклонения строения мочеполовой системы (семявыводящие протоки могут быть направлены в мочеточник или мочевой пузырь).
В ряде случаев ретроградная эякуляция происходит после длительного намеренного сдерживания оргазма.

Обструктивная анэякуляция не так безобидна, как ретроградная. Сперма движется в правильном направлении, но не выбрасывается из-за препятствия и накапливается, что становится причиной воспалений.
Возможные причины задержки семенной жидкости:
- Сужение уретры или семявыносящих протоков. Чаще всего случается вследствие их повреждения во время хирургических или диагностических вмешательств, но вероятно и при уретритах.
- Движение конкрементов при мочекаменной болезни. После удаления камня из мочеточника эякуляция возвращается.
- Воспаление придатков яичек или семенных пузырьков.
- Киста простаты.
- Мочеполовой туберкулез.
Оргазм при обструктивной анэякуляции становится менее выраженным. Нередко присутствуют дополнительные симптомы в виде болей в паху или яичках, примесей крови в моче.
Проявление вышеприведенных форм анэякуляции вероятно в юношеском (пубертатном) возрасте либо уже во время регулярной половой жизни.
Чаще всего жалобы на анэякуляцию поступают от мужчин, перенесших операцию на простате или шейке мочевого пузыря. В результате нередко оказываются поврежденными нервы, что негативно сказывается на сократительной способности мускулатуры. После операции также высока вероятность рубцовых изменений тканей.
Проблемы с эректильной функцией и отсутствие семяизвержения характерны для мужчин с сахарным диабетом. Семяиспускание обеспечивается срабатыванием мышечных волокон семенных пузырьков, простаты, уретры, а также сфинктеров мочевого пузыря. Весь этот сложный процесс строго координируется нервной системой. Высокое содержание в крови сахара и липидов приводит к поражению нервных и мышечных волокон – нейропатии и миопатии. В итоге нарушается сократительная функция сфинктеров мочевого пузыря, а также нервная проводимость половых органов.
При простатите или эпидидимите нервно-мышечная структура семявыводящих протоков подвергается негативному воздействию медиаторов воспаления, выделяемых микробами токсинов. Воспалительный процесс обычно происходит волнообразно, поэтому для таких больных характерно периодическое возобновление нормальной эякуляции.
К нейрогенным причинам отсутствия эякуляции также относятся:
- Удаление прямой кишки;
- Иссечение абдоминального отдела аорты;
- Удаление мочевого пузыря (полное либо частичное).
Ухудшение нервной проводимости может быть вызвано травмами пояснично-крестцового отдела позвоночника, алкогольной, наркотической или иной интоксикацией.
Психосексуальные нарушения также могут вызвать торможение процесса семяизвержения, но гораздо реже, чем органические. К психологическим факторам относятся:
- Сильные стрессы.
- Нервное истощение.
- Депрессии.
- Скрытая агрессия к партнеру.
- Религиозный фанатизм (беспокойство из-за «бесполезной потери семени»).
- Подсознательные блоки, сформированные частыми прерываниями полового акта в целях предохранения от беременности партнерши.
Примером анэякуляции, вызванной психогенными причинами, является гипертонус сфинктера мочевого пузыря.
С проблемой отсутствия эякуляции можно обратиться к урологу или андрологу. С целью выявления причин анэякуляции проводится тщательный сбор анамнеза, определяется общий статус пациента, тип его половой конституции. Важным является факт наличия либо отсутствия оргазма. При асперматизме решающим фактором будут ночные поллюции. Если они происходят, то органический характер анэякуляции исключается. Если оргазм и семяизвержение невозможны только при половом акте, то диагностируется психогенная избирательная анэякуляция и обследование завершается.
При исключении психогенного асперматизма проводится обследование на наличие воспалительных процессов органов мочеполовой системы. Исследуется анализ мочи, собранной после эякуляции, с целью обнаружения сперматозоидов, лимонной кислоты, фруктозы.
Для выявления причины анэякуляции применяют следующие методы:
- Цистография.
- Уретрография.
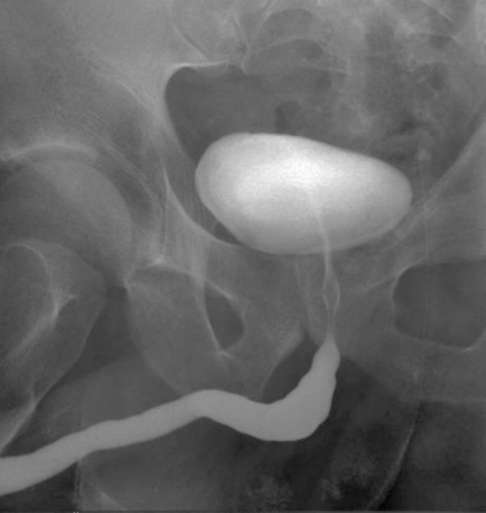
- УЗИ-сканирование малого таза.
- Уретроцистоскопия.
- Уродинамическое исследование: цистометрия, урофлоуметрия, профилометрия.
Проводится также психологическое, неврологическое обследование с применением электро- и реоэнцефалографии. При помощи компьютерного анализа определяется степень чувствительности головки пениса к электростимуляции.
При всем многообразии используемых диагностических методик в ряде случаев причину развития анэякуляции выяснить не удается.
Тактика лечения определяется по итогам диагностических мероприятий. Основной целью является устранение бесплодия, вторичной – избавление мужчины от психологического дискомфорта.
Если диагностика выявила обструктивную анэякуляцию, то производится восстановление проходимости семявыводящих протоков. В основном применяются малоинвазивные эндоскопические методики.
При выявлении психосексуальной природы анэякуляции применяются методы психотерапии, консультации сексолога, вибромассажеры. Назначаются препараты для нормализации работы нервной системы.
С целью восстановления периферических иннервационных процессов используются следующие средства:
- Ингибиторы холинэстеразы.
- Тиоктовая кислота.

- Витамины группы В, магний.
- Селективные адреномиметики.
Из физиотерапевтических методик наиболее эффективными являются различные типы элетростимуляции для улучшения сократительной функции сфинктеров мочевого пузыря.
При наличии анатомических патологий производится хирургическое вмешательство (сфинктеропластика, реконструкция уретры).
Для многих мужчин отсутствие эякуляции сродни эректильной дисфункции. Даже если проблема бесплодия не является актуальной, то сам факт аномально завершающегося полового акта угнетает. Во избежание развития необратимых осложнений следует обратиться за врачебной диагностикой, не теряя времени на самолечение.
источник

 Осторожность в обращении с половыми органами, оберегает от таких нехороших приобретенных болезней как олеогранулема полового члена. Узнайте о том, как вредят половому здоровью народные способы увеличения члена.
Осторожность в обращении с половыми органами, оберегает от таких нехороших приобретенных болезней как олеогранулема полового члена. Узнайте о том, как вредят половому здоровью народные способы увеличения члена.
