Большинство мужчин, кто сталкивается с отсутствием беременности у супруги (имея регулярные незащищённые половые контакты в течение года и более), не подозревают, что причина может быть в них самих.
Принято считать, что если детей нет – виновата женщина. А ведь, это совсем не так. Примерно половина случаев бесплодия в браке – мужское бесплодие.
Для решения проблемы бесплодия очень важно иметь целостное представление о его причинах. Правильно поставленный диагноз позволяет подобрать целенаправленное лечение.
В результате у большинства мужчин удаётся восстановить естественную фертильность (способность иметь детей) или выбрать оптимальный способ преодоления бесплодия с помощью вспомогательных репродуктивных технологий.
Так с чего начинается обследование у мужчин? Первое — это визит к врачу-урологу-андрологу. Он проведёт опрос, осмотр, пальпацию половых органов. Врач определяет объективные симптомы, если таковые имеются, а затем направляет пациента на анализы и инструментальные исследования.
Для определения фертильности мужчины, прежде всего, нужно провести анализ эякулята – спермограмму.
Спермограмма – это исследование сперматозоидов, находящихся в эякуляте. Основные параметры анализа:
- количество спермы;
- количество сперматозоидов в единице объема эякулята;
- количество сперматозоидов общее;
- подвижность спермиев;
- строение половых клеток (морфология сперматозоидов);
- время разжижения спермы;
- агглютинация (склеивание);
- бактерии, лейкоциты, эпителиальные клетки.
Спермограмма является одним из наиболее информативных методов исследования мужских половых клеток. Поэтому данный метод диагностики всегда применяется при обследовании пациентов с бесплодием. От результатов этого исследование врач отталкивается, планируя дальнейшую диагностическую тактику.
Перед сдачей спермограммы врач-андролог должен проконсультировать мужчину о том, как следует подготовиться к ней. Несоблюдение рекомендаций приводит к получению недостоверного результата. Основные ограничения – до дня сдачи спермограммы следует воздержаться от половых контактов на 3-4 дня. Нельзя посещать сауну, употреблять алкоголь, переутомляться физически.
Нередко у мужчин присутствует иммунологический фактор бесплодия. Суть его состоит в аутоиммунном процессе, при котором организм мужчины вырабатывает антиспермальные иммуноглобулины (АСАТ). Эти антитела могут продуцироваться в яичке, семявыносящих протоках и придатках яичек. Они прикрепляются к сперматозоидам и нарушают их подвижность.
Иммуноглобулины образуются как реакция на белки-антигены, из которых состоит жгутик, акросома или другой участок половой клетки. Наличие АСАТ часто выявляют у фертильных (способных иметь детей) пациентов. Однако антител не должно быть слишком много.
АСАТ не всегда провоцируют грубое нарушение строения или функции мужских половых клеток. Иногда при иммунологическом бесплодии спермии имеют достаточную подвижность и морфологическую целостность, но взаимодействие с антителами приводит к потере гаметами фертильности (способности к оплодотворению).
- до 10% сперматозоидов с антиспермальными телами — отрицательный результат, т.е. норма.
- от 10 до 50% — существует вероятность иммунологического бесплодия, шансы стать родителем несколько снижены. Но этот результат тоже может рассматриваться как норма.
- выше 50% — положительный результат — повышенная вероятность аутоиммунного бесплодия.
- исследование морфологии сперматозоидов по критериям Крюгера;
- биохимический анализ эякулята;
- анализ спермы на фрагментацию ДНК;
- УЗИ предстательной железы, органов мошонки;
- анализы крови на половые гормоны;
- обследование на половые инфекции методом ПЦР;
- биопсия яичка.
Необходимость дополнительных диагностических мероприятий определяется врачом-андрологом, исходя из результатов клинического обследования пациента и данных спермограммы.
источник
Мужское бесплодие — очень сложная проблема в медицине, для решения которой требуется целый комплекс мер и зачастую длительное обследование и лечение. По современным нормам бесплодным брак считается тогда, когда в течение года не возникает беременность при регулярной половой жизни с отсутствием средств контрацепции.
Важно помнить, что обследование стоит проходить обоим супругам одновременно, так как причины бесплодия могут быть как у одного из супруга, так и у обоих сразу и с сочетательным эффектом (то есть дополнять симптомы друг друга).
Первым делом нужно записать на прием к урологу – андрологу. Врач проведет первичную диагностику мочеполовой системы, проверит расширение вен мошонки (варикоцеле). При варикозном расширении вен мошонки происходит застой кроки в паховой области, что приводит к повышению местной температуры и нарушает процесс созревания сперматозоидов. Так же врач заостряет внимание на нарушение эякуляции, употребление лекарственных препаратов, наличие заболеваний.
| Наименование услуги | Цена (руб.) |
| Прием врача-терапевта первичный | 1500 руб. |
| Прием врача-терапевта повторный | 1000 руб. |
| Прием врача акушера-гинеколога первичный (к.м.н.; д.м.н.) | 1700 руб. |
| Прием врача акушера-гинеколога повторный (к.м.н.; д.м.н.) | 1200 руб. |
| Приём акушера- гинеколога первичный | 1500 руб. |
| Приём акушера- гинеколога повторный | 1000 руб. |
| Консультация акушера- гинеколога по беременности | 1800 руб. |
| Прием врача уролога-андролога первичный | 1500 руб. |
| Прием врача уролога-андролога повторный | 1000 руб. |
| Программа обследования при бесплодии один партнер (консультации специалистов, УЗИ диагностика, анализы) | 15000 руб. |
| Программа обследования при бесплодии два партнера (консультации специалистов, УЗИ диагностика, анализы) | 28000 руб. |
| Программа подготовки к будущей беременности (консультации специалистов, УЗИ диагностика, анализы) | 20000 руб. |
| Здоровье женщины (УЗИ органов брюшной полости, УЗИ мочевого пузыря, УЗИ органов малого таза, УЗИ молочных желез, УЗИ сердца, УЗИ сосудов шеи, УЗИ щитовидной железы, УЗИ почек и надпочечников) | 12000 руб. |
| Здоровье мужчины (УЗИ органов брюшной полости, УЗИ мочевого пузыря, ТРУЗИ, УЗИ органов мошонки, УЗИ сердца, УЗИ щитовидной железы, УЗИ почек и надпочечников) | 9000 руб. |
Оценку мужской половой системы начинают с исследования – спермограмма или другими словами – анализ спермы. Данный анализ уточняет следующие характеристики спермы: цвет, вязкость и объем спермы, подвижность и общее количество сперматозоидов, содержание сторонних клеток. После анализа полученных данных можно сделать вывод о мужском здоровье или наличии заболеваний: простатите, бесплодии, инфекциях. В случае подозрений на воспалительный процесс врач уролог назначит анализы на инфекции, передающиеся половым путем, сок простаты, бактериологический посев спермы.
Следующим проводится УЗИ половых органов мужчины (простаты и яичек). Так же возможно назначение врачом прохождения магнитно-резонансной томографии половых органов.
Помимо всех выше описанных причин вызывающих бесплодие, не менее реальной может быть психологический фактор. По необходимости, лечащий врач может, назначит прием у психолога или психотерапевта.
Если после диагностики врачом выносится диагноз «бесплодие». То успех лечения зависит, ни только от грамотности врача, но и от своевременности выполнения супругами его рекомендаций!
В многопрофильном медицинском центре «ДокторСтолет» вы всегда можете пройти обследование при мужском бесплодии. Наш медицинский центр расположен между станциями метро «Коньково» и «Беляево». Дорога от каждой из них займет не более 10 минут. Здесь Вас ждет высококвалифицированный персонал и самое современное диагностическое оборудование. Приятно удивят наших клиентов и вполне демократичные цены.
Главный врач.
Врач дерматовенеролог, уролог, андролог
Уролог — андролог первой категории.
Стаж работы: более 23 лет.
Ведет прием дерматовенерологических и урологических пациентов с различной патологией. Обследование, диагностика, консультация и лечение ИППП ,простатитов, уретритов ,циститов и т.д. Удаление кожных новообразований различными способами (Сургитрон,лазер,крио).
источник
Бесплодной называется семейная пара, которая на протяжении года и больше не беременеет. При этом сексуальная жизнь у них регулярна. Принято считать, что причина этому – проблемы со здоровьем у женщины, но, обследование мужчины при бесплодии в семье должно также проводиться в обязательном порядке. У половины пар, не имеющих потомков, виной служит нарушение репродуктивной функции именно у представителей сильного пола.
Постановка диагноза быстро, а главное – правильно, даёт больше шансов избавиться от проблемы и вернуть пациента к полноценной жизни. Первый осмотр на мужское бесплодие проводится урологом либо же андрологом, включает обследование наружных половых органов, простаты, уретры. Этот этап обязателен для диагностики, его цель:
- исключение либо же выявление заболеваний;
- аномалий развития полового члена;
- мошонки (варикоцеле, фимоз, крипторхизм);
- предстательной железы (простатит, опухоль);
- уретрального канала (гипоспадия).
После осмотра доктор решает, какие нужно сдавать мужчине анализы и пройти инструментальные методы обследования. Диагностика болезни обязательно проводится специалистами разного профиля, так как зачастую причина бесплодия мужчины кроется не только в аномалиях развития и патологических процессах половой системы. Недуг могут спровоцировать различные факторы, которые требуют отдельного обследования:
- психологические проблемы;
- иммунологические нарушения;
- гормональные сбои;
- неправильный образ жизни;
- приём лекарственных препаратов.
Ещё один этап обследования при мужском бесплодии – сбор анамнеза жизни пациента. Во время беседы доктор узнаёт, какие патологии развития организма мужчины, операции, инфекционные, венерические заболевания были ранее, образ жизни, вредные привычки.
На приёме у специалиста требуется быть предельно откровенным. Часто причиной несвоевременной и неправильной постановки диагноза является укрывание пациентом подробностей личной жизни, особенно это касается присутствия венерических заболеваний в анамнезе. Чтобы максимально быстро помочь пациенту в обследовании на бесплодие, врачу нужно выяснить не только причину, но и что послужило толчком к развитию этой патологии.
Диагностика бесплодия – процесс длительный и кропотливый. Мужчине, страдающему нарушениями репродуктивной функции, придётся пройти целый ряд лабораторных исследований для выявления фактора бесплодия, куда входит диагностика крови и мочи, секрета предстательной железы, спермы, уретральных мазков на наличие заболеваний, передающихся половым путём.
Помимо того, что нужно сдать анализы на бесплодие, мужчине назначаются ещё и инструментальные методы обследований. К ним относится УЗИ половых органов и желёз эндокринной системы, биопсия яичек, вазография, генитография. Результаты анализов помогут врачу правильно поставить диагноз, назначить корректное лечение.
Первое, что нужно сделать в диагностике – оценить работу всех внутренних органов мужчины. Для этого является обязательным исследование крови и мочи.
Общий развёрнутый анализ крови расскажет о наличии либо отсутствии воспалительных процессов в организме, гематологических, сосудистых заболеваний. Посредством же биохимического исследования проводится оценка функциональности внутренних органов, в частности работа пищеварительной и мочевыводящей систем.
Чтобы результаты обследования мужчины на бесплодие были наиболее информативными, забор крови проводится натощак, за несколько дней до сдачи из рациона исключают жирную, жаренную, копчёную пищу, спиртные напитки.
Исследование мочи также необходимо для диагностики бесплодия. Общий анализ позволяет оценить работу мочевыводящей системы, которая у сильной стати напрямую связана с половой, выявить воспалительные процессы в ней. По урине можно также определить наличие гормональных сбоев, сахарного диабета.
Дабы результаты анализов мужчины были наиболее достоверными, нужно сдавать утреннюю мочу, предварительно проведя туалет половых органов.
Основным критерием при постановке диагноза служит оценка состояния и качества мужского семя. С помощью этого обследования определяется количество сперматозоидов, их подвижность, строение, агглютинация, вязкость, объем, кислотность, наличие антиспермальных антител в эякуляте, лейкоцитов и эритроцитов.
На качество спермы могут повлиять:
- генетические заболевания мужчины;
- токсины (алкоголь, никотин, медикаменты);
- воспалительные процессы половых органов;
- варикоцеле;
- гормональный сбой.
Чтобы данный анализ дал как можно больше информации, к нему нужно тщательно подготовиться. На протяжении трёх-четырёх суток до обследования пациенту не рекомендуется:
- половой контакт, мастурбация;
- перегрев органов мошонки (посещение бань, саун);
- спиртное;
- никотин;
- приём лекарственных препаратов.
Немаловажным является и то, насколько правильно будет собран эякулят на обследование. Забор спермы нужно проводить, придерживаясь такого плана:
- помочиться, это поспособствует очищению уретры;
- тщательно вымыть руки;
- провести процедуру мастурбации;
- собрать сперму в сухую стерильную баночку;
- отправить препарат в клинику в течение часа.
Некоторые лаборатории принимают эякулят на обследование в презервативе. Этого категорически нельзя делать, лубрикаты, находящиеся в нем, убивают сперматозоиды, дают ложные результаты анализа.
Ещё одним методом диагностики бесплодия у мужчин является анализ секрета, который вырабатывается в яичках и предстательной железе. Данное лабораторное исследование выявляет у мужчины такие заболевания, как простатит и рак, которые могут препятствовать нормальному функционированию мочеполовой системы и привести к бесплодию.
Чтобы получить секрет, врач уролог через прямую кишку проводит массаж простаты. Цель диагностики – выявление бактерий, вирусов, атипичных клеток, различной патогенной микрофлоры.
Как и спермограмма, исследование требует тщательной подготовки: на протяжении нескольких дней до сдачи исключение из рациона вредной пищи, никотина, воздержание от полового контакта, избежание перегрева.
В диагностике бесплодия мужчине не обойтись без обследования гормонального фона. Сперматозоиды вырабатываются яичками под действием тестостерона. У мужчин, страдающих ожирением, злоупотребляющих алкоголем, курящих, уровни тестостерона снижаются, вместо него главенствующую роль занимают женские гормоны, в частности – эстроген. Вследствие этого образование мужских половых клеток, их способность оплодотворить яйцеклетку значительно уменьшается. Эти моменты выясняются во время гормонального обследования.
Причиной бесплодия у представителей сильного пола служат также заболевания щитовидной железы, это может быть зоб, гипотиреоз, новообразования.
Дабы оценить работу желез у мужчин, то, как они продуцируют гормоны, эндокринолог направляет пациента сдать кровь из вены. Забор материала проводится натощак, специальной подготовки не требует. При обнаружении отклонений от нормы врач назначит УЗИ органов эндокринной системы.
Половые инфекции у мужчин, молочница в том числе, встречаются довольно часто, поэтому их диагностика обязательна при бесплодии.
Для выявления заболеваний, передающихся половым путем, чаще всего используют цитологическое исследование материала из уретрального канала, но наиболее информативным является метод полимеразной цепной реакции. Этот способ позволяет обнаружить ДНК возбудителя в мазках.
Выделяют несколько групп болезнетворных вирусов, которые могут привести к бесплодию, и на которые следует обратить внимание при обследовании. К ним относят разновидности герпеса и папиллома вирус человека. Если возбудитель попал в организм, полностью излечиться от него невозможно. При снижении общего иммунитета он активизируется, вызывая различные заболевания. Лечатся эти недуги только симптоматически, специфической терапии не существует.
Не меньше вреда для мужского здоровья приносят заболевания, вызванные бактериями. Среди них выделяют:
При ранней диагностике бактериальная инфекция, в отличие от вирусной, вылечивается полностью, делается это при помощи антибиотиков. Сама по себе она не страшна для организма, опасны осложнения, возникшие вследствие перенесенного заболевания, в том числе и бесплодие. Для выявления патологии на ранней стадии обязательно нужно проходить профилактические осмотры у врача.
Перед сдачей соскоба на урогенитальные инфекции рекомендуется провести так званую стимуляцию, то есть вызвать обострение заболевания. Для этого накануне мужчине рекомендуется употребить большое количество жирной, соленой пищи, алкоголь. Практикуется также медикаментозная провокация, но она проводится исключительно под врачебным контролем.
Получив результаты всех лабораторных и инструментальных исследований, доктор сможет точно сказать, нарушение работы какой системы привело к снижению репродуктивной функции.
Бывают случаи, когда, несмотря на то, что диагностика не показала отклонений со стороны внутренних органов, пациент все равно изъявляет жалобы на проблемы в интимной жизни. В таких случаях рекомендуется консультация психотерапевта.
Одной из причин, вызывающих проблемы в сексе у супругов, служит импотенция. Возникновению этого недуга способствуют физические и психологические факторы. К первой группе относят нарушения работы органов и систем, ожирение, злоупотребление алкоголем. Вторая включает проблемы психоэмоционального характера, в частности стресс, депрессия, именно ими занимается психотерапевт.
Первоначальная задача врача – выявление причины ухудшения душевного состояния. Факторов, провоцирующих это масса, крыться они могут еще в далеком детстве. После выяснения всех подробностей, доктор сможет поставить диагноз, дать рекомендации, расписать медикаментозную терапию.
Сколько стоит анализ на бесплодие у мужчин, – вопрос, интересующий абсолютно всех, кто столкнулся с этой проблемой. Однозначный ответ не сможет дать даже самый опытный специалист, все сугубо индивидуально. Сумма диагностики напрямую зависит от того, какой нужно сдать анализ, какие дополнительные обследования пройти, каких узких специалистов посетить.
Представителями сильного пола должна активно проводиться профилактика этого заболевания:
- настроить правильный ритм половой жизни;
- заниматься спортом;
- избавиться от вредных привычек;
- питаться правильно и сбалансировано;
- вести активный образ жизни;
- проходить профилактические осмотры у врача.
Придерживаясь этих правил, мужчина как можно дольше не будет задаваться вопросом «Какие анализы сдают при бесплодии».
Только комплексный подход позволит вернуть полноценную сексуальную жизнь, уверенность в себе, возможность иметь потомков.
источник
Каждая семейная пара рано или поздно задумывается о продолжении рода. Активная половая жизнь без использования контрацепции, как правило, заканчивается наступлением беременности. Но иногда, зачатие так и не происходит, даже спустя год-два. В таком случае семейной паре рекомендуют пройти обследование. Если раньше в отсутствии детей обвиняли женщину, то сегодня 40% случаев приходится на мужское бесплодие.
Методы диагностики позволяют определить, что стало причиной мужского бесплодия и назначить эффективную терапию.
Основные причины развития бесплодия у мужчин:
- врожденные патологии;
- простатит;
- генетические нарушения;
- венерические и инфекционные заболевания;
- патологии половых органов;
- ожирение;
- водянка семенного канала и яичка;
- сахарный диабет;
- травмы тазовых и половых органов;
- осложнение после операции на паховую грыжу;
- гипертония;
- вредные привычки;
- воздействие вредных веществ.
Важно! Бесплодие отражается на качестве семенной жидкости, количестве и подвижности спермиев.
Обследованием мужского репродуктивного здоровья занимается врач-андролог.
Как правило, обследование мужского здоровья начинается с консультации андролога, который собирает анамнез, выясняет жалобы и проводит осмотр пациента. На этом этапе, диагностируют возможные нарушения, оценивают функциональное и анатомическое состояние органов репродуктивной системы. Определяется первичность или вторичность бесплодия.
У мужчин, не имеющих детей, определяют первичное бесплодие.
Вторичное бесплодие диагностируют у мужчин, которые уже имеют детей. Оно развивается в течение жизни вследствие некоторых причин.
Дальнейшую схему обследования выстраивают в зависимости от полученных результатов. Назначают дополнительные процедуры и анализы.
В основном обследование проводят по следующей схеме:
- Спермограмма. Позволяет оценить качество спермы. Дальнейшая диагностика зависит от результатов этого анализа. Чтобы получить достоверные данные, мужчина за три дня до сдачи должен воздержаться от похода в баню, интимной жизни и употребления алкоголя. Забор материала осуществляют в медицинском учреждении путем мастурбации.
- МАR-тест. Подтверждает или исключает иммунологическое бесплодие у мужчины. Забор спермы осуществляют тем же способом, как и для спермограммы.
- УЗИ и допплерометрия органов мошонки. Обследование придатков и яичек, кровоснабжение этих органов позволяет подтвердить или исключить хирургические, физиологические или воспалительные патологии.
- ТРУЗИ предстательной железы и семенных пузырьков. С помощью этого обследования исследуется структура простаты, что позволяет исключить или подтвердить наличие хронического или острого воспаления.
Уточнить диагноз позволяют дополнительные исследования, которые проводят по следующей схеме:
- гормональный фон. Берут анализ крови на гормоны, отвечающие за протекание сперматогенеза и мужское либидо. Анализ сдают натощак. Забор крови осуществляют в период с 9 до 10 часов утра;
- генетическое обследование. Назначает врач при обнаружении патоспермии;
- ПЦР-диагностика ЗППП. Исключает или подтверждает наличие инфекции, передающейся половым путем, которые оказывают влияние на процесс зачатия. Перед сдачей анализа запрещено мочиться на протяжении двух часов. Мазок берут из уретры;
- секрет простаты. Анализ позволяет исключить или подтвердить воспаление простаты. Перед исследованием необходимо воздержаться от половых актов на протяжении трех дней;
- биохимия эякулята. Анализ направлен на изучение семенной плазмы. Результат показывает работу семенных пузырьков, придатков яичек и предстательной железы;
- ROS. Установление уровня свободных радикалов. Гиперпродукция активных форм кислорода (свободные радикалы, озон, перекись водорода) является одной из причин фертильности ROS, что снижает подвижность сперматозоидов и уменьшает их способности к оплодотворению. В результате этого происходит повреждение их мембраны. Более того, повреждаются ДНК хромосомы, что приводит к развитию апоптоза сперматозоидов;
- электро-микроскопический метод изучения спермиев. Полное изучение сперматозоидов, которое позволяет обнаружить патологию внутренней структуры и содержимого семенной плазмы;
- акросомальная реакция. Химическая реакция, которая возникает на головке сперматозоида в момент соприкосновения с яйцеклеткой, позволяет ему проникнуть в нее. Подобная реакция происходит только у здоровых спермиев;
- посев спермы. Назначают при повешенном уровне лейкоцитов или обнаружении бактерий;
- изучение морфологии по Крюгеру. Обычно выполняется вместе со спермограммой. Однако иногда требуется развернутый анализ спермограммы, который включает в себя анализ спермы, МАR-тест и морфологию по Крюгеру;
- HLA. Назначают, если женщина не может выносить ребенка. Исследование определяет антигены совместимости тканей супругов. Для анализа сдают венозную кровь;
- определение онкомаркеров. Исследование назначают при подозрении на онкологические заболевания;
- проба Курцрока-Миллера. Посткоитальный тест, который позволяет выявить иммунологический конфликт в паре на уровне шейки матки;
- ПСА. Исследование назначают всем мужчинам после 45 лет;
- проба Шуварского. Тест на совместимость партнеров. Определяют количество жизнеспособных спермиев в шейке матки после некоторого времени после соития;
- биопсия яичек. Назначают при азооспермии. Позволяет поставить точный диагноз и скорректировать метод терапии бесплодия у мужчины;
- лабораторные исследования. Назначаются по показаниям. Посев мочи, анализы крови и мочи, биохимическое исследование крови.
Важно! Каждый метод диагностики причины бесплодия имеет серьезные показания для исследования и проводится только опытными специалистами.
Большинство случаев бесплодия у мужчин успешно поддается лечению. Главное – пройти комплексное обследование и начать лечение.
Радевич Игорь Тадеушевич, врач сексопатолог-андролог 1 категории
6,395 просмотров всего, 2 просмотров сегодня
источник
В каких случаях мужчинам, желающим стать папами, показано гормональное обследование? Уровень каких гормонов определяет мужскую фертильность? Алексей ЧЕПУРИН, уролог-адролог Центров семейной медицины «Здравица», рассказывает о том как, когда, а главное — зачем мужчинам сдавать анализы на гормоны.
В случаях, когда пара более 12 месяцев не может зачать малыша, врачи рекомендуют супругам пройти обследования. Чаще за медицинской помощью обращаются женщины, однако важно понимать – даже наличие выявленной патологии у жены не исключает возможности проблем у мужа, а значит, обследование обязательно должны пройти оба супруга.
Первый анализ, который сдает мужчина, давно мечтающий об отцовстве, — спермограмма, определяющая количество и качество сперматозоидов. В случае неудовлетворительных результатов первой спермограммы обычно назначают еще один проверочный анализ. Если повторно сданный анализ вновь покажет сниженное количество сперматозоидов – это причина для проверки гормонального статуса мужчины.
Когда в двух повторно сданных спермограммах нет или очень мало сперматозоидов, необходимо начинать комплексное обследование, в состав которого входит и исследование гормонов.
Основную роль играют мужские половые гормоны – андрогены. Андрогены образуются главным образом в яичках (95-98%) , гораздо меньшая часть (3-5%) – в надпочечниках.
К гормональным причинам, приводящим к снижению уровня общего тестостерона, и, соответственно, нарушениям сперматогенеза, могут относиться заболевания/поражения:
Головного мозга (гипоталамуса, гипофиза) – так называемый вторичный гипогонадизм, при котором наблюдаются очень низкие уровни ФСГ, ЛГ и общего тестостерона.
Яичек – первичный или тестикулярный гипогонадизм, при котором уровни ФСГ и ЛГ очень высокие, а уровень тестостерона низкий или близкий к нормальным значениям.
Таким образом, в состав гормонального анализа обязательно войдут тестостерон, ФСГ И ЛГ (и некоторые другие гормоны, о которых подробнее будет рассказано ниже). Разберемся подробнее с каждым из этих показателей.
Самый главный мужской половой гормон (андроген) – тестостерон. Он отвечает за формирование облика мужчины: способствует развитию полового члена и мошонки, участвует в процессе образования сперматозоидов. Рост волос на теле по мужскому типу и низкий голос – тоже подарок мужчинам от тестостерона. Еще этот гормон повышает плотность костей, сжигает жиры и увеличивает мышечную массу, ускоряя синтез белка, из которого состоят мышцы. В зоне «ответственности» тестостерона — стимуляция выработки инсулина, регулировка секреции сальных желез.
Также тестостерон известен тем, что усиливает половое влечение и стимулирует агрессивное поведение.
При высоком уровне тестостерона не редкость:
Недостаток тестостерона (гипогонадизм) может стать причиной снижения фертильности.
Возможные симптомы низкого уровня тестостерона:
ожирение в области живота,
Сочетание этих симптомов и сложностей с зачатием – повод для обращения к врачу и проверки уровня тестостерона.
Главный из андрогенов – тестостерон. Один из его эффектов – это поддержание нормального производства и созревания сперматозоидов – сперматогенез. Тестостерон в крови находится в нескольких формах: свободный тестостерон, связанный с альбумином (белком крови) тестостерон, и тестостерон, связанный с ГсПГ (глобулин связывающий половой стероид или секс-связывающий стероид). Связанный с ГсПГ тестостерон неактивен; свободный тестостерон и тестостерон, связанный с альбумином – активные, их называют биоактивными формами тестостерона. Совокупность всех трех форм тестостерона называется общим тестостероном. Норма уровня общего тестостерона у мужчин составляет 12-33 нМоль/мл. Снижение уровня общего тестостерона ниже 12 нМоль/л приводит к состоянию, которое называется гипогонадизм.
Фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормоны играют одинаково важные роли и в женской и в мужской репродуктивной системе. У женщин эти гормоны регулируют менструальный цикл, отвечают за созревание фолликулов и запуск овуляции.
У мужчины ФСГ и ЛГ «командуют» такими важными процессами, как синтез тестостерона и сперматогенез.
В яичках у мужчин есть два вида клеток: клетки Сертоли и клетки Лейдига. В клетках Лейдига происходит синтез мужских половых гормонов, в клетках Сертоли – сперматозоидов. Эти процессы регулируются гормонами гипофиза, расположенного в головном мозге: фолликулостимулирующим гормоном (ФСГ) и лютеинизирующим гормоном (ЛГ).
ФСГ – это основной регулятор сперматогенеза, уровень его в крови показывает, сохранена ли функция яичек производить нормальные сперматозоиды.
ЛГ – это основной и единственный стимулятор производства и секреции тестостерона в клетках Лейдига яичек.
Важно понимать, что мужском (как и в женском) организме все гормоны связаны между собой, поэтому существенное изменение гормонального статуса, сбои в работе некоторых органов могут оказывать существенное влияние на ключевые для мужской фертильности показатели.
Существует также ряд заболеваний, приводящих к снижению уровня общего тестостерона за счет изменения уровня других гормонов.
Гормон гипофиза пролактин воздействует вместе с ЛГ на клетки Лейдига и участвует в процессе сперматогенеза. При повышении его уровня в крови – так называемом синдроме гиперпролактинемии – происходит подавление выработки тестостерона и, соответственно, сперматогенеза.
Другой гормон гипофиза – тиреотропный гормон ТТГ – в норме активатор синтеза пролактина. При некоторых заболеваниях щитовидной железы может повышаться уровень пролактина, и как следствие, снижаться уровень общего тестостерона.
Гормон эстрадиол, который синтезируется в яичках и в жировой ткани, участвует в регуляции синтеза ФСГ и ЛГ, и в норме также необходим для нормального созревания сперматозоидов. Повышение уровня эстрадиола в крови – гиперэстрогенемия, приводит к снижению синтеза ФСГ и ЛГ. Гиперэстрогенемия возможна при заболеваних яичек и при ожирении.
ГсПГ – это белок глобулин, который образуется в печени, и при некоторых заболеваниях и состояниях, сопровождающися поражением печени, может происходить снижение уровня ГсПГ, и, соответственно, уровня общего тестостерона. Происходит это также при сахарном диабете второго типа и при ожирении.
Кроме того при ожирении происходит снижение чувствительности клеток к тестостерону, а также снижается синтез ЛГ в гипофизе. В жировой ткани содержится фермент ароматаза, за счет которой тестостерон превращается в эстрадиол, и, как следствие, уровень общего тестостерона снижается.
Итак, для того чтобы получить достоверную картину о мужском гормональном статусе при подозрении на бесплодие необходимо проверить не только уровень андрогенов, но и целого ряда других гормонов.
В состав стандартного гормонального исследования при подозрении на бесплодие входит определение уровня следующих гормонов:
- общий тестостерон (при необходимости можно рассчитать и свободный),
- ФСГ,
- ЛГ,
- пролактин,
- эстрадиол,
- ТТГ,
- ГсПГ.
Уровень гормонов утром достигает максимальных значений, а к вечеру начинает снижаться, кроме того на результаты анализов могут влиять стрессы, недосып и переутомление. Поэтому при сдаче анализов на мужские половые гормоны важно соблюдать определенные правила.
- Все гормоны надо сдавать натощак, в промежуток между 7 и 11 часами утра, когда их уровень в крови самый высокий.
- Желательно накануне избегать физических и эмоциональных переутомлений, это тоже может повлиять на уровень гормонов в крови.
- В идеале, при обнаружении изменений уровня того или иного гормона, исследование желательно повторить.
Важная информация? Поделись ею в социальных сетячх, кому-то обязательно пригодится!
источник
Примерно в 40-45% случаев бесплодных браков ответственность лежит именно на мужчине, так как мужское бесплодие является довольно распространенным явлением.
При трудностях с зачатием к врачу должны отправиться оба супруга, обследование мужчины на бесплодие не менее важно, чем женщины.
Существует несколько причин, которые препятствуют естественному зачатию, среди которых: нарушение проходимости семявыносящих путей, иммунологический, психологический фактор и пр. А значит, диагностика мужского бесплодия должна проводиться всесторонне.
Как правило, первый тест на бесплодие у мужчин проводится посредством сдачи эякулята (спермограмма). Она подскажет врачу, как определить причины нарушения фертильности, если они присутствуют. По результатам спермограммы назначаются дополнительные исследования, если это будет необходимо (анализы на мужские гормоны, проверка проходимости семявыносящих путей, эректильной дисфункции и т.п.).
Администрация клиники принимает все меры по своевременному обновлению размещенного на сайте прайс-листа, однако, во избежание возможных недоразумений советуем уточнять стоимость услуг в регистратуре или по телефону 8 (800) 551-99-03 .
Стать отцом – такое желание посещает множество мужчин, однако некоторые из них сталкиваются с трудностями при его воплощении в реальность. Если на протяжении года активной половой жизни без контрацептивов у партнерши не наступает беременность, то становится возможным говорить о таком диагнозе, как бесплодие.
Для успешного преодоления проблемы рекомендуется пройти комплексное обследование, в ходе которого назначается ряд исследований, в том числе анализ на гормоны у мужчин, спермограмма и иные. Многообразие причин бездетности, сложная лабораторная диагностика мужского бесплодия, сложность взаимодействия между мужскими половыми железами с другими органами эндокринной системы — все эти факторы усложняют диагностику и лечение нарушений репродуктивных функций у мужчины. Поэтому обследование лучше проходить в клинике, где для этого есть и необходимое оборудование, и опытные специалисты.
Перед тем как проверить мужчину на бесплодие с помощью лабораторных исследований, специалист собирает и оценивает данные анамнеза, среди которых наибольший интерес вызывают сведения о перенесенных урогенитальных заболеваниях и фертильности (гонорея, хламидиоз, микоплазмоз и пр.). Кроме того, изучается образ жизни пациента, хронические заболевания и перенесенные хирургические операции, которые потенциально могли бы стать причиной невозможности зачатия. Также выясняется, как долго не наступает зачатие, наличие абортов и беременностей у партнерши и т.п. Подобные сведения актуальны, если планируется ЭКО при мужском бесплодии.
Анализы на бесплодие у мужчин начинаются с исследования спермограммы. Данный анализ является обязательным, для получения верных результатов следует воздерживаться от половых отношений 48-72 часа. В этот период не разрешается употребление алкоголя, сильнодействующих лекарств, посещение сауны и бани. Если зафиксированы патологические изменения в эякуляте, то потребуется повторная сдача анализа спустя 2 недели. Аналогичное исследование проводится и при проведении ЭКО при мужском бесплодии.
В рамках спермограммы иногда проводятся некоторые другие анализы при мужском бесплодии. Чаще всего – MAR-тест. Исследование предназначено для выявления числа сперматозоидов, которые могут быть покрыты антиспермальными телами, что делает оплодотворение невозможным. Если таких сперматозоидов зафиксировано свыше 50%, то ставится диагноз «иммунологическое бесплодие».
Согласно которому определяется титр антиспермальных антител в сыворотке крови мужчины и его партнерши.
В ходе которого оценивается выраженность вторичных половых признаков, изучается состояние полового члена, яичек, грудных желез, распределение волосяного покрова на теле. При осмотре врач методом пальпации оценивает размеры, консистенцию и расположение яичек в мошонке.
Позволяет получить сведения об отделяемом мочеиспускательного канала, семенных пузырьков.
- Бактериологический анализ.
- Исследуется секрет предстательной железы.
- Определение группы крови, резус-фактора.
- Биохимический анализ крови.
- Тесты на наличие инфекций.
- Общий анализ крови.
- Анализ на гормоны у мужчин.
Если во время первого этапа обследования не была обнаружена причина бесплодия, то специалист назначает ряд дополнительных анализов и исследований, среди которых:
- Расширенный анализ на гормоны у мужчин (ФСГ, ЛГ, тестостерон, секс-гормон связывающего глобулина), который актуален при выраженной азооспермии и патоспермии.
- Если подозревается опухоль гипофиза, то рекомендуется проверить уровень пролактина.
- Ультразвуковое исследование мошонки, которое проводится также для ЭКО при мужском бесплодии.
- Его цель – исследование структурных изменений и обнаружение патологий в придатках, яичках и предстательной железе.
- Метод ТРУЗИ предназначен для выявления изменений в семенных пузырьках, если присутствуют врожденная агенезия семявыносящего протока либо обструкция их дистальных отделов.
- Доплеровское исследование позволяет обнаружить субклиническое варикоцеле, наличие венозного рефлюкса в системе яичковых вен.
- ИФА совместно с ПЦР для выявления инфекций, передающихся половым путем. Генетические исследования, в том числе кариотипирование.
- Исследование центрифугата эякулята обычно назначается при необструктивной азооспермии.
- Изучение посторгазменной мочи.
- Биопсия яичка с диагностической целью проводится достаточно редко. Чаще всего данная операция требуется для проведения ЭКО при мужском бесплодии.
При планировании беременности посредством ЭКО требуется проведение всестороннего исследования мужского организма, которое состоит из двух этапов.
Первоначально тщательно собирается и изучается анамнез, расшифровываются анализы спермограммы. После этого назначается ряд диагностических мероприятий, результаты которых предоставят полную картину состояния организма мужчины.
Первичные анализы на бесплодие у мужчин заключаются в сборе анамнеза, где содержатся все сведения о том, какими заболеваниями страдал пациент. Проводится осмотр и УЗ-исследование. Также назначаются анализы мужчине на установление иммунологического фактора бесплодия и спермограмма.
Перед сдачей спермы на анализ настоятельно рекомендуется половой покой в течение 48-78 часов. Если же фиксируется патоспермия, то через полмесяца потребуется повторная сдача эякулята.
Определить иммунологическую причину бесплодия можно посредством специальных тестов, благодаря которым определяется наличие антиспермальных антител в эякуляте и сыворотке крови. Для этого назначаются ИФА-титр антител и MAR-тест. Если исследование дает положительный результат, то речь идет об иммунологическом факторе бесплодия.
Проверка на бесплодие у мужчин на втором этапе предполагает исследование гормонального профиля, анализ постооргазменной мочи (при ретроградной эякуляции). Также обязательно определяется наличие возбудителей инфекций в мочеполовой сфере, проводится генетическое обследование.
- Анализы на гормоны мужчине позволяют узнать точный уровень ЛГ, ФСГ, ГСПГ и тестостерона. Если есть подозрение на наличие нарушений в деятельности щитовидной железы либо опухоли в гипофизе, то рекомендуется определить уровень тиреоидных гормонов и пролактина.
- Ультразвуковое исследование предоставляет возможность оценить структуру предстательной железы, а также органов мошонки. Патология семенных пузырьков выявляется с помощью методики ТРУЗИ.
- Диагностика бесплодия у мужчин осуществляется методом допплера. Для этого проводится доплеровское исследование сосудов мошонки, благодаря чему определяется субклиническая форма варикоцеле, а также наличие рефлюкса в яичковой венозной системе.
- Пиоспермия может быть обнаружена в ходе посева спермы с микроскопией эякулята.
- Проверка на наличие ИППП осуществляется методом ИФА и ПЦР-диагностикой.
- Необструктивная азооспермия диагностируется путем изучения центрифугата эякулята.
Если подозревается ретроградная эякуляция, т.е. в мочевой пузырь проникает сперма, то назначается анализ посторгазменной мочи. Столь обширное исследование позволяет выявить точную причину мужской формы бесплодия и назначить квалифицированное лечение.
Чтобы на свет появился здоровый малыш, беременность нужно планировать. Для этих целей также необходимо пройти обследование. Анализы мужчине при планировании беременности покажут имеющиеся отклонения в организме и своевременно пройти лечение. Конечно, перечень исследований при планировании зачатия для мужчин будет короче, чем для женщин — ведь женщина не только участвует в зачатии, от состояния ее здоровья зависит возможность выносить плод. Тем не менее, обследование мужчины перед зачатием является таким же важным.
Если вы ищете, где провериться на различные заболевания мужской половой системы, обращайтесь в клинику «АльтраВита». Здесь можно быстро и без очередей пройти все необходимые исследования и получить по ним консультацию у опытного андролога. Цены на анализ на бесплодие у мужчин здесь вполне доступные.
источник
Диагноз «бесплодие» ставится людям, которые на протяжении одного года не могут забеременеть при условии регулярной незащищенной половой жизни.
Только около 15% пар обращаются за квалифицированной помощью по причине невозможности забеременеть долгое время. Малая половина этих людей сталкиваются с проблемой «бесплодие», которую побороть с помощью терапии невозможно. Бесплодие других бездетных пар заключается именно в «мужском факторе», что можно обнаружить, сдав эякулят на исследование.
У мужчины способность к оплодотворению может снижаться из-за негативного влияния таких факторов:
- дефекты развития мочеполовых органов, в независимости от того, врожденные они или приобретенные;
- инфекционные заболевания органов мочеполовой системы;
- развитие варикоцеле с повышением температуры в мошонке;
- заболевания со стороны эндокринной системы;
- болезни генетического характера;
- снижение иммунитета.
Часто случаются такие ситуации, при которых не выявлены причины мужского бесплодия. У таких пациентов ранее не возникали проблемы со способностью к оплодотворению, при этом небыли замечены изменения при физикальном осмотре. Что касается лабораторных анализов, результаты также не дали особого результата. Несмотря на это в образце эякулята обнаруживается незначительное количество сперматозоидов, они малоподвижные и могут иметь дефекты в своем морфологическом строении.
В частых случаях такие изменения обнаруживаются одновременно, и это состояние по-другому называется ОАТ-синдромом.
Причина идиопатического бесплодия у мужчин заключается в наличии гормональных нарушений, которые в свою очередь возникают из-за неблагоприятной атмосферы окружающей среды. К неблагоприятным факторам также стоит отнести присутствие свободных радикалов в кислороде и определенные генетические отклонения.
Мужское бесплодие подразделяется на три формы, оно может быть:
- обтурационным;
- секреторным;
- идиопатическим.
При первой форме недуга обнаруживаются препятствия, которые мешают сперматозоидам выходить из яичек в мочеиспускательный канал, как это и должно в норме происходить.
Вторая форма бесплодия характеризуется другой картиной. Яички не могут вырабатывать достаточное количество качественных сперматозоидов. Секреторное бесплодие в свою очередь может иметь иммунологической формы, при которой организм вырабатывает антитела, не дающие возможности оплодотворить яйцеклетку.
Многих пациентов интересует вопрос, по какой причине они не могут иметь детей, и каким будет лечение мужского бесплодия перед планированием семьи? Они также интересуются, какой метод ВРТ подойдет в конкретном случае, когда зачать ребенка естественным путем невозможно? На все вопросы о мужском факторе бесплодия сможет ответить опытный уролог-андролог. Как правило, консультация проводится после изучения им проблемы и получения результатов пройденного обследования. Назначается только эффективная медикаментозная терапия, с помощью которой восстанавливается качество сперматозоидов, что необходимо для зачатия естественным путем. Кроме этого стимуляция сперматогенеза необходима мужчине в процессе подготовки к ЭКО.
Если мужчине поставлен диагноз «азооспермия», то силы андролога будут направлены на выявление причин, которые вызвали такое состояние. Также врач назначает биопсию для поиска сперматозоидов и проводит подготовку к этой процедуре.
Если у мужчины диагностирована ретроградная эякуляция или эректильная дисфункция, то врач сразу пытается устранить проблему консервативным способом. Правильно назначенное лечение дает хорошие результаты, в частности это касается восстановления половой функции и нормализации физиологической эякуляции.
Существует два варианта устранения такой проблемы, как мужское бесплодие:
- эмпирический способ, при котором не выявляются причины постановки диагноза, его выбирают, если планируется сделать ЭКО или ИКСИ, и при этом есть возможность получить хотя бы одного здорового сперматозоида;
- патогенетический способ, который предусматривает поиск причины развития бесплодия. Только после этого врач назначает эффективное лечение.
- Первое, что нужно сделать, так это сходить на консультацию и пройти осмотр у уролога-андролога.
- Врач оценивает данные спермограммы и тестов, обращая внимание на качество спермы. С помощью такого исследования также исключается иммунное бесплодие. Только после этого предпринимаются дальнейшие действия.
- УЗИ области мошонки с допплерометрией. В ходе процедуры обследуются яички и придатки. Кроме этого оценивается кровоснабжение органов. Ультразвуковое исследование часто назначается с целью исключения хирургической, физиологической и воспалительной патологии.
- С помощью ТРУЗИ осматривают предстательную железу и семенные пузырьки. Такое исследование считается очень детальным, так как появляется возможность рассмотреть структуры органа и исключить возможные острые или хронические заболевания.
Иногда для постановки максимально точного диагноза или по причине присутствия жалоб со стороны пациента врач может назначить дополнительное обследование:
- сдача крови на выявления концентрации гормонов, которые влияют на сперматогенез и половое влечение. Такие анализы нужно сдавать только утром натощак;
- если имеется патология спермы или какие-то другие показания, то врачом андрологом назначается генетический анализ;
- ПЦР-анализ на выявление урогенитальных инфекций, в основном это касается инфекций, которые передаются вследствие незащищенного полового контакта. Как правило, такие инфекции негативно влияют на качество спермы и вынашивание беременности;
- детальное описание ситуации можно, получив результаты посева спермы. Это исследование обычно назначают при повышенном содержании лейкоцитов или же при обнаружении бактерий в составе спермы;
- ЭМИС предлагается сделать пациенту с целью детального изучения и обнаружения видоизмененных ультраструктур сперматозоидов;
- биохимия эякулята проводится для изучения состава семенной плазмы. Также появляется возможность проконтролировать работу предстательной железы, придатков яичек и семенных пузырьков;
- изучение морфологического строение по четким параметрам Крюгера. Этот метод исследования считается более углубленным, при этом проводится как обычная спермограмма.
В результате сдачи спермограммы и правильной расшифровки ответов можно получить 50% информации о состоянии половой функции мужчины.
После сдачи спермограммы при необходимости назначаются другие диагностические методы для обнаружения причины бесплодия. Стандартный алгоритм обследования включает в себя не только прохождение спермограммы, то и сдачу MAR-теста, поскольку расхождения в результатах все-таки могут быть.
Если возникает необходимость более углубленно провести исследование и уточнить качество сперматозоидов, то предлагаются такие методы, как морфология по Крюгеру или ЭМИС. По результатам таких исследований врач подбирает эффективную схему лечения.
Обращаясь в хорошую клинику, результат исследования можно получить даже через час. Если в нем будет указано, что у пациента выявлена патоспермия, то он сможет сразу получить консультацию у опытного уролога-андролога.
ЭМИС – это также метод диагностики, с помощью которого можно определить не только анатомические, но и генетические причины мужского бесплодия. Также можно подтвердить или исключить риск передачи такого диагноза по наследству. Так как открывается возможность делать прогнозы на оплодотворение яйцеклетки и развитие эмбриона, этот метод диагностики часто используется для выявления причин неуспешных попыток ЭКО.
ЭМИС рекомендовано делать, если:
- причину бесплодия у мужчин не удается выяснить, при этом параметры, указанные в спермограмме, находятся в пределах нормы;
- супружеская пара ранее сталкивалась с произвольным прерыванием беременности на раннем сроке ее развития, конечно, это касается выкидышей и замершей беременности;
- супружеская пара планирует зачать ребенка с помощью ВРТ, например, ЭКО;
- у мужчины диагностируется патозооспермия любой степени.
Этот метод исследования является бессмысленным при таком диагнозе, как азооспермия.
Итак, рассматривая сперматозоиды под микроскопом, можно увидеть такие его составляющие:
- ядерная шапочка – имеет в своем составе специальные ферменты, с помощью которых легко растворяется оболочка яйцеклетки. Если этот компонент будет отсутствовать, то оплодотворение не произойдет;
- ядро головки содержит в себе генетический материал, который называется хроматин. Когда сперматозоид созревает, хроматин, состоящий из ДНК, уплотняется. Это явление заложено природой и необходимо для успешной передачи генетической информации яйцеклетке. Если в сперме находится много незрелых сперматозоидов, то оплодотворение вряд ли состоится;
- центриоль – это базальное тельце соединительного отдела жгутика. При оплодотворении яйцеклетки оно переносится вместе с ядром сперматозоида. Без этого элемента не происходит процесс деления яйцеклетки. Если имеется какой-либо дефект центриоли, то эмбрион не сможет развиться;
- за счёт митохондрий жгутик сперматозоида получает энергию, которая обеспечивает его активное движение. Если имеются врожденные дефекты состава митохондрий, то оплодотворение естественным путем может не состояться. В таких ситуациях предпочтение отдается вспомогательным репродуктивным методам;
- жгутик сперматозоида способен двигаться за счет фибриллярных структур, имеющих сложное строение. Если в этих структурах имеются определенные нарушения, то сперматозоид будет неподвижным.
В независимости от терапии, мужчина может остаться бесплодным в таких случаях:
- при длительном бесплодии без прохождения обследования и лечения;
- если диагностируется первичное или вторичное бесплодие;
- при плохих показателях спермограммы;
- если партнерше более 35-ти лет, при этом у нее уже имеются проблемы с зачатием ребенка.
источник
Из общего числа бесплодных пар 40-60% могут иметь своих детей в результате правильной диагностики и лечения. Современные инструментальные исследования и анализы при бесплодии имеют решающее значение при оказании помощи бесплодным семьям, которые в общем числе семейных пар (по данным Всемирной организации здравоохранения) составляют до 15%.
Этот показатель не имеет тенденции к снижению и является одной из ключевых медицинских и социальных проблем современного общества. Особенно отмечается возрастание роли в этом мужского фактора. В течение последнего двадцатилетия в общей структуре бесплодия он значительно возрос (с 20 до 50%).
Очень часто диагностика причин бесплодия связана с неоправданным назначением большого числа клинических и лабораторно-инструментальных исследований. Многие из них экономически связаны со значительными расходами, малоинформативные или недостаточно точные, доставляют пациентам значительный дискомфорт и в ряде случаев — даже вред.
Особенно это касается таких инвазивных методов исследования женщин, как раздельное (из шейки и полости матки) диагностическое выскабливание, гистеросальпингография, гистерорезектоскопия или даже простая гистероскоспия.
Эти исследования сами по себе являются факторами риска репродуктвной функции, поскольку сопряжены не только с возможными побочными явлениями, но и с серьезными осложнениями — развитием хронического течения эндометрита или сальпингоофорита, нарушением функции маточного рецептивного аппарата.
Кроме того, учитывая статистические данные о значении мужского фактора в семейном бесплодии, не следует акцентировать его причину именно на женщине. Обследование мужчины и женщины должно проводиться параллельно, тем более что анализы на бесплодие у мужчин преимущественно не связаны с инвазивными методами исследований.
В результате инфекционных осложнений и травматичности некоторых процедур вероятность бесплодия еще больше возрастает.
Установлено, что около 50% проводимых исследований являются вполне достаточными для правильной диагностики и назначения лечения.
В связи с этим именно анализы на бесплодие у женщин и минимальное (по возможности) использование инвазивных методов обследования должны быть основными принципами диагностики.
Нередко некоторые методики исследования необоснованно сочетаются. Например, часто проводится гистероскопия, являющаяся «золотым стандартом» обследования при бесплодии у женщин, с последующей гистеросальпингосонографией.
В то же время, вторая, практически, не уступает первой ни по чувствительности, ни по специфичности, ни по диагностической информативности и достоверности, но превосходит ее своей неинвазивностью, удобством использования, минимальным риском заноса восходящей инфекции и экономической доступностью.
Устранение проблемы неспособности к зачатию – длительный и сложный процесс, требующий от любого пациента немало терпения и сил.
Перед проведением диагностического обследования мужчине необходима консультация андролога или репродуктолога.
На первой консультации врач спрашивает пациента о перенесенных заболеваниях, об особенностях сексуальной жизни, а также определяет возможное влияние на организм негативных факторов (курение, употребление алкоголя, вредные производственные факторы).
Кроме того, врачом проводится обследование наружных половых органов и простаты методом пальпации, а также определяется степень проявления вторичных половых признаков. Только после этого проводятся следующие этапы: диагностика и лечение мужского бесплодия. Диагностическое обследование может быть основным и дополнительным.
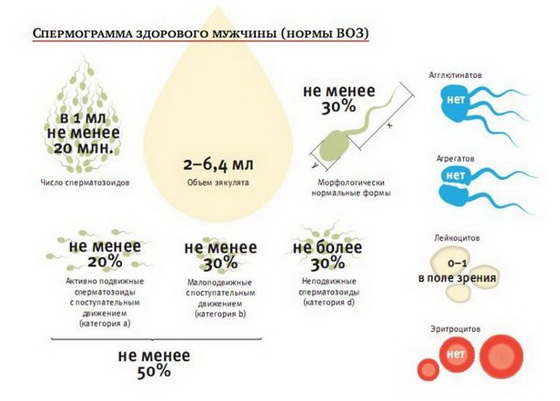
Спермограмма – главный анализ на бесплодие у мужчин. С помощью данного анализа определяется способность спермы к оплодотворению путем изучения ее количественных и качественных показателей.
Диагностика бесплодия у мужчин методом спермограммы позволяет исследовать:
- объем, цвет и степень вязкости эякулята;
- количество спермиев в семенной жидкости;
- строение и активность сперматозоидов;
- присутствие в сперме бактерий.
Подготовка к спермограмме:
- В течение 2-4 суток перед процедурой мужчине необходимо воздерживаться от сексуальных контактов. Если провести исследование на следующие сутки после полового акта, будет выявлен сниженный объем семенной жидкости. Дольше 4 дней воздерживаться от секса не рекомендуется, поскольку это может уменьшить активность спермиев.
- На протяжении недели перед процедурой не рекомендуется принимать горячие ванны, посещать бани и сауны. Также нельзя допускать переохлаждения организма.
- В течение 4-5 суток перед обследованием мужчине запрещено употреблять алкоголь и лечиться медикаментозными препаратами. Если мужчина простужен, исследование откладывают до полного выздоровления.
- Также перед обследованием не следует подвергаться сильному физическому переутомлению и стрессам.
Для того чтобы с точностью диагностировать мужское бесплодие, назначенные анализы должны быть сданы в соответствии с некоторыми правилами. Сдача спермы производится в специальный контейнер путем мастурбации. Прерванный половой акт в данном случае применять нельзя, поскольку в используемой для анализа сперме будут содержаться клетки из влагалища.
Для соблюдения условий стерильности и быстрой транспортировки семенной жидкости в лабораторию анализ должен проводиться только в специализированной клинике. Неправильные условия транспортировки контейнера в лабораторию (переохлаждение, вибрация) могут отрицательно повлиять на результаты сданного анализа.
Кроме того, врач должен определить точное время разжижения спермы.
Сдача анализов обычно производится 2-3 раза на протяжении 4-8 недель.
МАР-тест (Mixed Antiglobulin Reaction) назначается мужчине для выявления иммунологического бесплодия.
В ходе данного анализа исследуется образование антител к собственным сперматозоидам, а именно: вычисляется процент сперматозоидов с прикрепленными антителами от общего числа здоровых спермиев.
Наличие антител говорит о том, что собственные половые клетки воспринимаются организмом как чужеродные.
С помощью спермограммы иммунологическое бесплодие не выявляется — активные спермии, покрытые антителами, рассматриваются в этом анализе как нормальные.
Показания к назначению теста:
МАР-тест назначается мужчине для выявления иммунологического бесплодия
- проведенные операции на репродуктивных органах;
- патологии репродуктивной системы;
- склеивание сперматозоидов;
- низкая активность сперматозоидов, выявленная с помощью спермограммы;
- подготовка к процедуре ЭКО.
Существует два вида МАР-теста:
- прямой (сдача спермы);
- непрямой (сдача крови из вены).
Для сдачи крови из вены перед проведением теста мужчине следует воздерживаться от употребления спиртных напитков в течение недели.
Для сдачи спермы на протяжении 7 суток перед процедурой запрещено курить, употреблять алкоголь, посещать сауны и бани. Также, в течение того же времени следует воздерживаться от сексуальных контактов.
Кроме того, не рекомендуется принимать лекарственные препараты и употреблять жирную пищу.
Нередко причиной бесплодия является гормональный дисбаланс в организме. О нарушениях эндокринной системы можно говорить в случае отклонения от нормы уровня следующих гормонов:
- ЛГ (лютеинизирующий гормон);
- ФСГ (фолликулостимулирующий гормон);
- эстрадиол;
- пролактин;
- прогестерон;
- тестостерон;
- ДЭА сульфат;
- гормоны щитовидной железы.
Гормональные анализы на бесплодие у мужчин сдаются в любое время суток натощак.
УЗИ половых органов проводится для оценки общего состояния мошонки, а также для изучения патологий предстательной железы и семенных пузырьков.
Анализ крови помогает определить напряженность иммунитета и выявить увеличение количества лейкоцитов.
Анализ мочи проводится для того, чтобы исключить или подтвердить наличие инфекционных заболеваний мочеполовой системы, а также для поиска белых кровяных клеток-индикаторов возможной инфекции.
Иммуноферментный анализ крови при мужском бесплодии назначается для выявления антител к вирусам и бактериям.
Процедура взятия мазка из уретрального канала позволяет с помощью микроскопии выявить инфекцию, передающуюся половым путем.
Если в процессе основного этапа остаются невыясненные вопросы, необходимо будет сдать дополнительные анализы на бесплодие у мужчин.
ЭМИС – это детализированный метод изучения спермиев с помощью микроскопа, позволяющий поставить диагноз с высокой точностью. Оценка каждого спермия посредством ЭМИС производится по 40 критериям. В ходе данного исследования детально изучается строение спермиев, а также выявляется наличие инфекции внутри семенной жидкости.
Проведение ЭМИС показано в следующих случаях:
- неустановленная причина бесплодия;
- отклонения в спермограмме (нарушение активности спермиев);
- выкидыши у партнерши;
- подготовка к процедуре ЭКО.
Иногда, для того чтобы выявить мужское бесплодие, нужна диагностика, основанная на изучении простатического секрета. Данная процедура заключается в микроскопическом исследовании жидкости, вырабатываемой простатой.
Забор жидкости, изучение которой позволяет получить сведения о наличии воспалений или инфекций, проводят путем массажа предстательной железы.
Перед исследованием мужчине необходимо воздерживаться от сексуальных контактов на протяжении 3-4 суток.
- Анализ состояния хроматина спермиев. В ходе процедуры делается разрез неиспользуемой яйцеклетки для выяснения способности спермиев одолеть ее защитный слой.
- Акросомная реакция. Тест позволяет выявить способность сперматозоидов преодолеть необходимые для растворения жесткой оболочки яйцеклетки химические изменения.
- Гипоосмотический тест. Анализ основан на использовании особого раствора для изучения способности сперматозоидов проникать в яйцеклетку, а также для оценки хвостиков спермиев.
- Биопсия яичка. При проведении биопсии яичка из канальцев семенника берется маленький кусочек ткани для определения производительности спермы.
- Вазография. С помощью рентгена в ходе вазографии выявляется наличие закупорки спермы в семявыносящих путях.
- Ультразвук. Проводится для выявления обструкции в репродуктивных органах.
- Исследование посторгазменной мочи.Процедура назначается при отсутствии эякулята или при его недостаточном количестве для исключения или подтверждения выброса спермы в мочевой пузырь.
Для составления плана лечения нередко бывает достаточно лишь проведения спермограммы, поскольку данный метод обладает высокой информативностью.
На вопрос о том, придется ли пациенту сдавать дополнительные анализы на мужское бесплодие, может ответить только лечащий врач. Какое лечение будет назначено мужчине от бесплодия – напрямую зависит от результатов проведенной диагностики.
Уже много средств перепробовано и ничего не помогало? Эти симптомы знакомы вам не понаслышке:
- вялая эрекция;
- отсутствие желания;
- сексуальная дисфункция.
При трудностях с зачатием к врачу должны отправиться оба супруга, обследование мужчины на бесплодие не менее важно, чем женщины.
Существует несколько причин, которые препятствуют естественному зачатию, среди которых: нарушение проходимости семявыносящих путей, иммунологический, психологический фактор и пр. А значит, диагностика мужского бесплодия должна проводиться всесторонне.
Как правило, первый тест на бесплодие у мужчин проводится посредством сдачи эякулята (спермограмма). Она подскажет врачу, как определить причины нарушения фертильности, если они присутствуют. По результатам спермограммы назначаются дополнительные исследования, если это будет необходимо (анализы на мужские гормоны, проверка проходимости семявыносящих путей, эректильной дисфункции и т.п.).
Стать отцом – такое желание посещает множество мужчин, однако некоторые из них сталкиваются с трудностями при его воплощении в реальность. Если на протяжении года активной половой жизни без контрацептивов у партнерши не наступает беременность, то становится возможным говорить о таком диагнозе, как бесплодие.
Для успешного преодоления проблемы рекомендуется пройти комплексное обследование, в ходе которого назначается ряд исследований, в том числе анализ на гормоны у мужчин, спермограмма и иные.
Многообразие причин бездетности, сложная лабораторная диагностика мужского бесплодия, сложность взаимодействия между мужскими половыми железами с другими органами эндокринной системы — все эти факторы усложняют диагностику и лечение нарушений репродуктивных функций у мужчины.
Поэтому обследование лучше проходить в клинике, где для этого есть и необходимое оборудование, и опытные специалисты.
Перед тем как проверить мужчину на бесплодие с помощью лабораторных исследований, специалист собирает и оценивает данные анамнеза, среди которых наибольший интерес вызывают сведения о перенесенных урогенитальных заболеваниях и фертильности (гонорея, хламидиоз, микоплазмоз и пр.).
Кроме того, изучается образ жизни пациента, хронические заболевания и перенесенные хирургические операции, которые потенциально могли бы стать причиной невозможности зачатия. Также выясняется, как долго не наступает зачатие, наличие абортов и беременностей у партнерши и т.п.
Подобные сведения актуальны, если планируется ЭКО при мужском бесплодии.
Спермограмма
Анализы на бесплодие у мужчин начинаются с исследования спермограммы. Данный анализ является обязательным, для получения верных результатов следует воздерживаться от половых отношений 48-72 часа.
В этот период не разрешается употребление алкоголя, сильнодействующих лекарств, посещение сауны и бани. Если зафиксированы патологические изменения в эякуляте, то потребуется повторная сдача анализа спустя 2 недели.
Аналогичное исследование проводится и при проведении ЭКО при мужском бесплодии.
В рамках спермограммы иногда проводятся некоторые другие анализы при мужском бесплодии. Чаще всего – MAR-тест. Исследование предназначено для выявления числа сперматозоидов, которые могут быть покрыты антиспермальными телами, что делает оплодотворение невозможным. Если таких сперматозоидов зафиксировано свыше 50%, то ставится диагноз «иммунологическое бесплодие».
Согласно которому определяется титр антиспермальных антител в сыворотке крови мужчины и его партнерши.
В ходе которого оценивается выраженность вторичных половых признаков, изучается состояние полового члена, яичек, грудных желез, распределение волосяного покрова на теле. При осмотре врач методом пальпации оценивает размеры, консистенцию и расположение яичек в мошонке.
Позволяет получить сведения об отделяемом мочеиспускательного канала, семенных пузырьков.
Прочие исследования:
- Бактериологический анализ.
- Исследуется секрет предстательной железы.
- Определение группы крови, резус-фактора.
- Биохимический анализ крови.
- Тесты на наличие инфекций.
- Общий анализ крови.
- Анализ на гормоны у мужчин.
Если во время первого этапа обследования не была обнаружена причина бесплодия, то специалист назначает ряд дополнительных анализов и исследований, среди которых:
- Расширенный анализ на гормоны у мужчин (ФСГ, ЛГ, тестостерон, секс-гормон связывающего глобулина), который актуален при выраженной азооспермии и патоспермии.
- Если подозревается опухоль гипофиза, то рекомендуется проверить уровень пролактина.
- Ультразвуковое исследование мошонки, которое проводится также для ЭКО при мужском бесплодии.
- Его цель – исследование структурных изменений и обнаружение патологий в придатках, яичках и предстательной железе.
- Метод ТРУЗИ предназначен для выявления изменений в семенных пузырьках, если присутствуют врожденная агенезия семявыносящего протока либо обструкция их дистальных отделов.
- Доплеровское исследование позволяет обнаружить субклиническое варикоцеле, наличие венозного рефлюкса в системе яичковых вен.
- ИФА совместно с ПЦР для выявления инфекций, передающихся половым путем. Генетические исследования, в том числе кариотипирование.
- Исследование центрифугата эякулята обычно назначается при необструктивной азооспермии.
- Изучение посторгазменной мочи.
- Биопсия яичка с диагностической целью проводится достаточно редко. Чаще всего данная операция требуется для проведения ЭКО при мужском бесплодии.
При планировании беременности посредством ЭКО требуется проведение всестороннего исследования мужского организма, которое состоит из двух этапов.
Первоначально тщательно собирается и изучается анамнез, расшифровываются анализы спермограммы. После этого назначается ряд диагностических мероприятий, результаты которых предоставят полную картину состояния организма мужчины.
Первичные анализы на бесплодие у мужчин заключаются в сборе анамнеза, где содержатся все сведения о том, какими заболеваниями страдал пациент. Проводится осмотр и УЗ-исследование. Также назначаются анализы мужчине на установление иммунологического фактора бесплодия и спермограмма.
Перед сдачей спермы на анализ настоятельно рекомендуется половой покой в течение 48-78 часов. Если же фиксируется патоспермия, то через полмесяца потребуется повторная сдача эякулята.
Определить иммунологическую причину бесплодия можно посредством специальных тестов, благодаря которым определяется наличие антиспермальных антител в эякуляте и сыворотке крови. Для этого назначаются ИФА-титр антител и MAR-тест. Если исследование дает положительный результат, то речь идет об иммунологическом факторе бесплодия.
Проверка на бесплодие у мужчин на втором этапе предполагает исследование гормонального профиля, анализ постооргазменной мочи (при ретроградной эякуляции). Также обязательно определяется наличие возбудителей инфекций в мочеполовой сфере, проводится генетическое обследование.
Методы диагностики
- Анализы на гормоны мужчине позволяют узнать точный уровень ЛГ, ФСГ, ГСПГ и тестостерона. Если есть подозрение на наличие нарушений в деятельности щитовидной железы либо опухоли в гипофизе, то рекомендуется определить уровень тиреоидных гормонов и пролактина.
- Ультразвуковое исследование предоставляет возможность оценить структуру предстательной железы, а также органов мошонки. Патология семенных пузырьков выявляется с помощью методики ТРУЗИ.
- Диагностика бесплодия у мужчин осуществляется методом допплера. Для этого проводится доплеровское исследование сосудов мошонки, благодаря чему определяется субклиническая форма варикоцеле, а также наличие рефлюкса в яичковой венозной системе.
- Пиоспермия может быть обнаружена в ходе посева спермы с микроскопией эякулята.
- Проверка на наличие ИППП осуществляется методом ИФА и ПЦР-диагностикой.
- Необструктивная азооспермия диагностируется путем изучения центрифугата эякулята.
Если подозревается ретроградная эякуляция, т.е. в мочевой пузырь проникает сперма, то назначается анализ посторгазменной мочи. Столь обширное исследование позволяет выявить точную причину мужской формы бесплодия и назначить квалифицированное лечение.
Чтобы на свет появился здоровый малыш, беременность нужно планировать. Для этих целей также необходимо пройти обследование. Анализы мужчине при планировании беременности покажут имеющиеся отклонения в организме и своевременно пройти лечение.
Конечно, перечень исследований при планировании зачатия для мужчин будет короче, чем для женщин — ведь женщина не только участвует в зачатии, от состояния ее здоровья зависит возможность выносить плод.
Тем не менее, обследование мужчины перед зачатием является таким же важным.
Качественная диагностика и новые методы лечения позволяют 50% пар с бесплодностью становиться родителями. Как мужчина, так и женщина сдают анализы на бесплодие, а при помощи современной медицины выявляется способ решения проблемы.
При современном уровне медицины сдать анализы на бесплодие может любой желающий.
Врачи подробно расскажут, сколько стоит каждая процедура, какие анализы необходимо сдать, а также выявят женское или мужское бесплодие анализами, включающими в себя: анализ крови, спермы, осмотр медицинским работником, особые процедуры.
Анализы на бесплодие у женщин проводятся тогда, когда попытки зачатия по определенному времени, исходящему из менструального цикла, не увенчались успехом.
Партнерше, желающей забеременеть, нужно вести менструальный цикл, учет дней овуляции, напоминать о них мужчине, предпринимать много совместных попыток.
Подробные записи улучшают клиническую картину пациентов, позволяя врачам подобрать метод лечения.
Сдавать анализы следует, когда верно одно из ниже перечисленных утверждений:
- При наличии физической проблемы, к примеру, отсутствующей овуляции, нерегулярном менструальном цикле, невозможности выпуска спермы;
- Когда партнеры перешагнули 30-летний рубеж, женщина не пользуется методами контрацепции на протяжении полугода, а беременность не наступает;
- Когда партнерам 20-30 лет, противозачаточные средства не используются более 12 месяцев, но зачатия не происходит.
Не следует подвергаться стрессу при мыслях об анализах, ведь подавляющее большинство не вызывает болевых ощущений, такие как анализ спермы, крови. Пациент испытывает дискомфорт только при гистеросальпингограмме, биопсии эндометрии.
Проверка уровня гормонов. От состояния гормонального фона партнерши зависит вероятность беременности. Женщины сдают анализы на гормоны при бесплодии, чтобы выяснить их процент в крови. Отхождение от нормы в большую или меньшую сторону оказывает влияние:
- На процесс овуляции;
- Движение женской половой клетки в область матки;
- Составляющие слизистой, находящейся в области шейки матки, с точки зрения физико-химических элементов. При нормальном уровне здоровые спермии, попадая туда, готовятся к слиянию с яйцеклеткой, а дефектные не проникают внутрь, задерживаясь в проходе;
- Процесс зачатия, последующее вынашивание, работу организма при рождении ребенка, лактационный период.
Гормональная проверка показывает, сколько в крови содержится:
- Тиреотропного гормона, гормона гипофиза, а также щитовидной железы: тироксина, трийодтиронина. Уровень гормона щитовидной железы влияет на овуляцию, рост фолликулов;
- Гипофиз вырабатывает фолликулостимулирующий гормон, стимулирующий процесс фолликулярного роста, выработку половых женских гормонов. Тесты проводятся в период менструального цикла по определенным дням;
- Передняя область гипофиза продуцирует лютенизирующий гормон, стимулирующий выработку яичниками эстрогенов. Врач выявляет соотношение с фолликулостимулирующим гормоном;
- Пролактин, вырабатываемый передней областью гипофиза, влияет на регуляцию секреции прогестерона, фолликулостимулирующего гормона, период лактации, процесс овуляции. При отсутствии необходимого количества гормона овуляция отсутствует, что лишает пару возможности стать родителями;
- Желтое тело, фолликулы яичников вырабатывают эстрадиол. От него зависит возникновение, рост, развитие яйцеклеток, появление, протекание менструации;
- Тестостерон, гормон, принадлежащий мужчинам. Его выработка свойственна яичникам, надпочечникам, присутствует в составе крови в крайне малом объеме. При увеличении процента гормона, нарушается овуляция, процесс беременности прерывается сам собой на начальной стадии.
Проверка на наличие инфекционных заболеваний. Воспалительные процессы хронического типа в женском организме нередко становятся причинами отсутствия беременности. Ни о чем не подозревающая женщина может иметь воспаления в придатках, на слизистой оболочке шейки, в матке, например, хронический эндоцервицит, аднексит, хронический эндометрит.
Половая инфекция бывает скрытого характера, бессимптомной и с невыраженной симптоматикой. К самым опасным относят:
- Герпес;
- Гонорею;
- Уреаплазмоз;
- Вирус папилломы человека;
- Трихомониаз;
- Цитомегаловирус;
- Микоплазму;
- Хламидоз.
Менее коварны, но все же опасны процессы, вызванные:
- Ассоциированными инфекциями;
- Грибками;
- Туберкулезом;
- Кишечной палочкой;
- Энтеровирусом;
- Стрептококком.
Для определения наличия инфекции используется исследование мазка из цервикального канала, уретры, влагалища. Проводят анализ слизистой, мочи, крови.
Диагностика антиспермальных тел. При негативных изменениях иммунитета происходит выработка антител, реагирующих на белковые составляющие спермиев.
Организм здоровой представительницы женского пола не вырабатывает антитела, не принимая их как антигены, имеет специфическую защитную функцию органов. Без наличия иных причин бесплодия проверка назначается.
Присутствие может указать на бесплодие по причине сбоя системы иммунитета, но и с присутствием антител беременность возможна, но ее успех зачатия снижается на 50%.
Для проверки функционирования яичников, матки, применяют УЗИ органов малого таза. Инфекционные заболевания, миомы, спайки, кисты и прочее выявляет лапароскопия.
Используется анестезия, делается небольшой разрез на животе, устанавливается освещенная тонкая сфера. Для проверки матки и фаллопиевых труб с обратной стороны используется специальный рентген.
Применяют соногистерограмму, анализ ультразвуком.
Мужское бесплодие вызвано дефектами качества, количества спермы. Спермограмма – основное исследование, дающее полную картину состояния мужского полового состояния. Когда член может стоять без проблем, сперма выделяется, вероятны проблемы, связанные с составом, вязкостью и прочим:
- Оценку однородности, оттенку, вязкости, количеству жидкости;
- Проверке на воспалительные процессы, грибковые заболевания, бактерии;
- Представление о концентрации и числе спермиев;
- Данные об общей подвижности, типе движения, строении.
При обилии лабораторных и инструментальных возможностей спермограмма дает максимально полную картину о работе и функционировании половых желез, вероятности зачатия, часто ее хватает для определения лечебных методов или дополнительных проверок.
Дополнительная проверка включает:
- Обследование на инфекционные заболевания, передающиеся половым путем;
- Тест на присутствие антиспермальных тел на спермиях;
- Проверку гормонов, состоящую из анализа крови на уровень тестостерона, прочих гормонов, что вырабатываются в женском организме, и немного в мужском;
- Исследования генетического назначения.
За редким исключением проводят УЗИ мужских половых органов, делают тестикулярную биопсию с проверкой спермы в яичках.
При мужском бесплодии анализы в обязательном порядке включают в себя изучение биохимического и биологического состава крови и мочи. Большинство женщин привыкли винить себя в том, что не могут забеременеть. Но нередко причина кроется в мужчине.
Причины дисфункции репродуктивной системы у мужчин связаны с механическими травмами яичек, лишним весом и импотенцией.
Риск развития патологии увеличивается у людей, которые в детстве перенесли такие заболевания, как желтуха и паротит (свинка) или получили дозу облучения во время прохождения курса химиотерапии.
Основные анализы, которые необходимо сдавать при наличии проблем с деторождением у мужчин, следующие:
- развернутый анализ крови и мочи;
- спермограмма;
- анализ на выявление инфекций и вирусов;
- диагностика ВИЧ, СПИД;
- анализ на венерические заболевания;
- гормональная диагностика;
- УЗИ органов половой системы;
- биопсия яичек;
- процедура вазографии (проверка проходимости семявыводящих путей).
Нередко бесплодие может быть вызвано регулярным приемом различных медицинских препаратов, которые негативно влияют на биохимический состав спермы. Мужское бесплодие может быть следствием перенесенной операции на органах половой системы.
Мужчине во время визита к врачу нужно быть предельно откровенным.
Бывают случаи, когда причина слабости детородной функции не поддается диагностике, потому что пациент скрывает от доктора некоторые факты своей личной жизни.
Анализы мужского бесплодия включают ряд медицинских процедур, которые направлены на изучение состояния всего организма, биохимического состава крови и других биологических материалов.
Диагностика состояния спермы — важный анализ, который в большинстве случаев сразу показывает, в чем заключается причина неспособности мужчины зачать ребенка. Перед сдачей анализа необходимо в течение недели воздерживаться от интимной близости, посещения бань, саун, принятия теплых ванн. Сдавать анализ нужно при наполовину полном мочевом пузыре.
Что показывает спермограмма? Первый важный параметр состояния репродуктивной функции мужчин — время, за которое разжижается эякулят. Данный показатель у здорового человека должен находиться в определенных границах. Если такой процесс проходит слишком быстро или очень медленно, это свидетельствует о наличии патологии развития или воспалительного процесса в предстательной железе.
Кислотность спермы — это данные о количестве щелочи в сперме, которые помогают составить полную картину состояния органов мочеполовой системы. Нормальный уровень рН — от 7,2 до 8. Цвет спермы должен быть однородным, в ней отсутствуют какие-либо вкрапления и цветовые тона. Наличие розовых вкраплений является признаком наличия в ее составе эритроцитов, которые там присутствовать не должны.
Возможность зачатия ребенка со стороны мужчины зависит от степени подвижности его сперматозоидов. При нормальном состоянии и работе органов половой системы процентное содержание активных сперматозоидов должно быть не менее 60-70%.
Расшифровка анализа включает наличие агглютинации (склеивание сперматозоидов). При активности данного процесса, который возникает по причине дисфункции иммунной системы, зачать ребенка практически невозможно. Данное явление встречается крайне редко, а лечится легко и быстро.
Спермограмма показывает уровень белых кровяных телец — лейкоцитов — в биологическом материале. Лейкоциты всегда должны присутствовать в сперме, но их максимальное количество не должно превышать 4.
Проблемы с репродуктивной функцией у мужчин часто связаны с нарушением гормонального фона. Недуг возникает ввиду наличия в организме патологических процессов, эмоционального и психического истощения.
Секрет, вырабатываемый железами половой системы, может менять свой биохимический состав, что крайне негативно влияет на возможность сперматозоидов оплодотворять яйцеклетку. Анализ на гормоны сдается в обязательном порядке.
У пациента делается забор крови в утренние часы на голодный желудок. Он может выпить лишь небольшое количество чистой воды.
Анализ показывает количество и качество продуцируемых гормонов. За качество спермы отвечает мужской гормон — тестостерон. Бывают случаи, когда при чрезмерной массе тела, неправильном рационе и злоупотреблении пивом уровень тестостерона у мужчины падает, и в организме начинает преобладать женский гормон — эстроген, что крайне негативно влияет на функциональность репродуктивной системы.
К бесплодию может привести нарушение работы щитовидной железы ввиду ее воспаления, опущения либо наличия онкологических заболеваний.
Это главная железа человеческого организма и любые отклонения в ее работе и функционировании требуют немедленной диагностики.
Если причина дисфункции мужской половой системы кроется в нарушениях со стороны щитовидной железы, тогда мужчине необходимо пройти ультразвуковое обследование данного органа.
Анализ на бесплодие у мужчин проводится с целью диагностики состояния репродуктивной функции. Кровь — важная жидкость в организме человека, исследование которой показывает наличие инфекций и вирусных возбудителей, вызывающих воспалительные процессы.
Расширенный анализ крови помогает диагностировать нарушения процесса обмена веществ. Часто причиной бесплодия становится патологии со стороны кровеносной системы: спазмы стенок сосудов, закупоривание кровеносного русла тромбами и холестериновыми бляшками в органах мочеполовой системы, которые препятствуют нормальному доступу кислорода к органам.
Наличие в организме патогенных вирусов, которые вызывают воспалительные процессы, могут крайне негативно влиять на репродуктивную функцию мужчины. Вирус герпеса, который можно обнаружить при анализе крови, заражает мягкие ткани органов половой системы. Вылечить его невозможно.
Попав один раз в организм, он остается там навсегда. Активность герпеса зависит от состояния иммунной системы, которую необходимо постоянно поддерживать в хорошем состоянии. Во время развития инфекционных заболеваний необходимо принимать препараты для стимулирования иммунной системы.
Анализ мочи показывает наличие инфекционных возбудителей, которые вызывают воспаление мягких тканей внутренних органов. По состоянию мочи можно выявить такие заболевания, как сахарный диабет, цистит (у мужчин встречается крайне редко ввиду особенностей анатомического строения органов половой системы). По анализу мочи диагностируются патологии гормональной системы.
Предстательная железа отвечает за состояние и нормальное функционирование органов мочеполовой системы. Но при наличии воспалительных процессов в данной железе, при которых повышается уровень лейкоцитов, у мужчины могут возникнуть проблемы с репродуктивной функцией.
Для изучения состояния предстательной железы делается забор ее секрета. Процедура взятия биологического материала подразумевает проведение массажа простаты для активации выработки ее секрета. При расшифровке результата во внимание берется наличие бактерий в секрете и вирусной, патогенной микрофлоры.
Варикоз яичек — одна из самых распространенных причин бесплодия у мужчин. Возникает по причине образования тромбов, которые препятствуют нормальному кровотоку, снабжению кислородом и питательными веществами.
Данные патологические процессы приводят к угнетению функции яичек, могут вызвать импотенцию. Варикоз требует комплексного лечения.
Для диагностирования заболевания проводится УЗИ мошонки, в отдельных случаях пациента направляют на более точные методы диагностики — МРТ и КТ.
Если у мужчины в анамнезе присутствуют генетические заболевания, необходимо пройти полный медицинский осмотр. Наличие таких болезней, как паротит либо желтуха, которые мужчина перенес в детстве, в большинстве случаев приводят к полному бесплодию.
- Перед тем как назначить анализы врач изучает полный анамнез пациента, определяя первостепенные факторы, которые необходимо исследовать сразу. Спермограмма, анализ крови и мочи являются первичными методами диагностики.
- Они показывают общее состояние пациента и его репродуктивной функции. Для уточнения заболеваний и патологических процессов, которые могут влиять на возможность зачать ребенка, назначаются дополнительные диагностические методы.
- Зачастую может понадобиться консультация андролога. Врач изучит строение органов половой системы, соответствие их развития возрасту пациента.
- Изучается равномерность волосяного покрова на теле мужчины, проводится пальпация мошонки для определения степени развитости яичек. Обязательным является изучение состояния молочных желез у мужчин.
- При наличии каких-либо отклонений от нормы врач делает заключение о необходимости отправить пациента на прохождение анализа на гормоны.
- Проведение MAR-теста направлено на изучение состояния сперматозоидов, которые могут быть покрыты телами антиспермальной природы. Их наличие делает процесс зачатия невозможным. Биопсия мошонки — крайне редкий метод диагностики репродуктивной функции мужчин. Назначается в большинстве случаев перед процедурой экстракорпорального оплодотворения (ЭКО).
- В отдельных случаях необходима консультация психолога. Проблемы с бесплодием у мужчин могут быть вызваны половой слабостью — импотенцией. При ее наличии сдается ряд медицинских анализов, которые указывают на причину появления недуга.
Но бывают случаи, когда мужчина по анализам абсолютно здоров, но не может зачать ребенка из-за импотенции, природу которой невозможно выявить.
В большинстве таких случаев проблема кроется в психологическом состоянии пациента, наличии у мужчины страхов и комплексов, которые не дают вести нормальную половую жизнь.
Сдать анализы на бесплодие следует в плановом режиме, когда пара решила завести ребенка. Чем раньше будут выявлены проблемы, тем быстрее их можно вылечить.
Если причина бесплодия кроется в различных инфекционных заболеваниях, понадобится медикаментозное лечение.
Большинство препаратов негативно влияют на организм, поэтому после завершения курса лечения необходимо выждать некоторое время, прежде чем врач разрешит зачатие. В противном случае у плода могут возникнуть патологии развития.
Не все патологии можно вылечить. При невозможности зачать ребенка естественным путем врачи рекомендуют прибегнуть к процедуре ЭКО.
источник