На долю опухолей тестикулов приходится около двух процентов всех новообразований у мужчин. Опухоль яичка у мужчин по частоте занимает второе место среди всех злокачественных новообразований у представителей сильного пола в возрасте 20-34 лет. В статье будут описаны причины появления этой патологии, симптомы и характерные признаки, а также диагностика и лечение. Стоит понимать, что не все новообразования в области яичек являются злокачественными. Благодаря изложенной в статье информации мужчина сможет самостоятельно сделать предварительные выводы о характере опухоли.
Если опухли яйца у мужчины, причины этой патологии в большинстве случаев остаются невыясненными. Предрасполагающими факторами к появлению болезни тестикулов считают дисгенез и неопущение яичка. Нередко причина патологии связана с травмой органа, хотя прямой причинно-следственной связи не установлено.
Опухание яичка иногда связывают со следующими заболеваниями:
- синдром Дауна;
- пренатальная терапия эстрогенами;
- синдром Кляйнфельтера.
Для мужчин с раком тестикула характерна двусторонняя гинекомастия. Такое увеличение грудных желез объясняется нарушением баланса андроген-эстроген. Причина этого кроется в том, что элементы опухоли продуцируют гормон чХГ, который стимулирует выработку эстрогена в мужском организме.
Если опухло правое яичко у мужчины, причины патологии следующие (то же самое можно сказать при набухание левого яйца):
- Риск развития болезни при генетической предрасположенности составляет 70 процентов.
- Неопущение яичек и их постоянное пребывание в условиях повышенной температуры способствует появлению местных патологий, предрасполагающих к опухолевым процессам в органе.
- После травмы из-за деформации тканей сохраняется вялотекущая патология, которая приводит к появлению доброкачественной или злокачественной опухоли.
- Эндокринные нарушения влияют на работу половой системы и провоцируют рост патологических клеток.
Опухоль на яичке у мужчины бывает герминогенной или формируется из клеток Лейдига. Тестикулярные новообразования сопровождаются следующими симптомами:
- у мужчины не только опухнет яичко, но и появятся распирающие ощущения в органе;
- болевые ощущения и чувствительность мошонки;
- гинекомастия;
- гидроцеле;
- при осмотре замечают, что по размеру тестикулы отличаются.
Злокачественная опухоль на яичке у мужчины проявляется симптомами, характерными для любой онкологии в стадии метастазирования:
- боли в костях;
- болевые ощущения в спине;
- паховые лимфоузлы увеличиваются;
- неврологическая дисфункция;
- на фоне отдаленных метастазов увеличиваются ретроперитонеальные и надключичные лимфоузлы.
Если у мужчины опухло левое яичко или правый тестикул по причине формирования новообразования из клеток Лейдига, то симптомы патологии следующие:
- преждевременное половое созревание;
- стремительный рост и формирование половых признаков (вторичных);
- у зрелых мужчин яичко может набухнуть;
- снижение либидо;
- гинекомастия.
Если опухло левое яичко или правый тестикул, то в зависимости от стадии злокачественного процесса присутствуют следующие симптомы:
- Для первой стадии характерно отсутствие болевых ощущений. Процесс локализуется только в поврежденных тканях и не доставляет больному дискомфорта. Обычно патологию выявляют случайно при обследовании по другому поводу. Иногда мошонка может незначительно распухнуть. Одно яичко увеличится в размерах по отношению к другому. По мере прогрессирования болезни меняется плотность мошонки.
- Если опухло правое яичко, то на второй стадии увеличение органа более заметно. При этом формируются метастазы в другие ткани и забрюшинные лимфоузлы. Теперь мужчина сам замечает, что яичко увеличилось в размере и болит. Наблюдаются проблемы с мочеиспусканием, поскольку растущая опухоль сдавливает мочевыводящий канал. В районе мошонки и забрюшинного пространства возникают тянущие боли. В тестикулах постоянно ощущается тяжесть и натяжение, которые не исчезают даже ночью.
- Для третьей стадии характерно активное метастазирование в отдаленные области организма. Тестикулы в два-три раза увеличиваются в объеме. Мошонка синеет и краснеет, а на ее поверхности отчетливо видна сосудистая сетка. Пораженный орган теряет чувствительность. Присоединяются симптомы, характерные для всех раковых патологий: потеря веса, общая слабость, снижение аппетита, быстрая утомляемость, головные боли.
Если опухло яичко, то онкологическую патологию иногда путают с орхитом или эпидидимитом. Поскольку при эпидидимите воспаляется и семенной канатик, то для диагностики важно его прощупать. При эпидидимите он будет болезненный и уплотненный. Также отличить недуг помогает лихорадка и пиурия.
Важно! Гидроцеле часто является сопутствующим симптомом новообразований тестикула, поэтому после аспирации гидроцеле показан повторный тщательный осмотр органа.
Если опухло яйцо у мужа, что за болезнь, скажет только врач, ведь недуг часто путают с:
- гематомами;
- паховой грыжей;
- гематоцеле;
- сперматоцеле;
- саркоидозом;
- варикоцеле;
- сифилитической гуммой;
- туберкулезом.
Для постановки окончательного диагноза проводятся следующие исследования:
- Сбор анамнеза, осмотр и пальпация. Важно оценить размеры органа, плотность мошонки, а также выявить увеличение лимфоузлов.
- УЗИ поможет установить размер и локализацию опухоли.
- Прицельная рентгенография нужна для оценки состояния окружающих тканей, а также для выявления формы новообразования.
- МРТ и КТ позволяют послойно изучить структуру тканей.
- Биопсия нужна для выявления формы рака и его стадии.
Лечить новообразования тестикулов необходимо у онколога. Терапия зависит от стадии заболевания. На первой стадии показана лучевая терапия. С ее помощью быстро устраняется воспаление в тканях органа, уменьшаются лимфоузлы. Рецидив заболевания возникает только у пяти процентов больных.
При рецидивах патологии проводится комбинированное лечение с оперативным удалением новообразования и пораженного органа. Паховый и семенной каналы при этом пересекаются. Комбинированное лечение дает стопроцентный положительный результат.
Выбор тактики лечения на второй стадии зависит от степени увеличения лимфоузлов. При их увеличении не более чем на 5 см, назначается лучевая терапия. При больших метастазах показано комплексное лечение с использованием химиотерапии и лучевого воздействия. Внутривенно вводят сарколизин в дозе 50 мг раз в сутки на протяжении семи дней. Общая курсовая дозировка – не более 300 мг.
Важно! На третьей стадии назначают лучевое воздействие в комплексе с индукционной химиотерапией. Показано воздействие в режиме ВЕР и ЕР. Обычно проводится 4 курса с перерывом в две недели.
Чаще всего злокачественный процесс поражает левый орган и выявляется на второй или третьей стадии. Именно на этой стадии можно заметить опасные симптомы онкологии и сделать выводы о том, что у мужчины рак яичек:
- Первый симптом связан с отсутствием полового влечения или его снижением.
- Обычно на наличие онкологического процесса указывает усиленный рост волос в области спины, лица и рук мужчины.
- Болевые ощущения в районе паха и низа живота также свойственны раку.
- Проблемы в половой жизни проявляются отсутствием оргазма, неприятными ощущениями при семяизвержении и дискомфортом во время эрекции.
- Боль в груди и увеличение грудных желез (гинекомастия) являются поводом для обращения к врачу.
- Мужчина сам может прощупать мошонку и выявить участки с уплотнениями, затвердениями, узлы, припухлости и другие новообразования.
- Также стоит обратить внимание на наличие общих симптомов онкологии: похудение, плохой аппетит, нарушение пищеварения, слабость, недомогание.
Специфическая симптоматика напрямую зависит от стадии патологии. Порой симптомы связаны с системным заболеванием, поэтому при малейшем подозрении на наличие новообразования в области тестикулов необходимо посетить врача.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
- Это одна из самых распространенных злокачественных опухолей среди мужчин в возрасте от 15 до 35 лет.
- Частота заболеваемости раком яичка растет.
- Большинство видов этого недуга сопровождается появлением безболезненной припухлости в мошонке.
- Распространяется в лимфатические узлы, лежащие около аорты.
- Более 90% всех пациентов, пораженных этой болезнью на разных стадиях, вылечиваются.
- Лечение может привести к бесплодию.
- Несмотря на интенсивную терапию, не удается достичь положительных результатов в лечении небольшой подгруппы пациентов.
Рак яичка – самый распространенный вид рака среди мужчин 15-35 лет. Подавляющее большинство опухолей яичка (95%) развиваются в зародышевых клетках мужских половых желез. Такие герминативные опухоли делятся на две группы: семиномы и несеминомы.
Менее 5% опухолей являются негерминативными. К ним причисляют такие редкие болезни, как лейдигому (опухоль из клеток Лейдига), сертолиому (опухоль из клеток Сертоли) и дисгерминому, которые не будут описаны в этой статье. В дальнейшем под термином «рак яичка» будут подразумеваться герминативные опухоли, происходящие из семенного эпителия.
Частота заболевания раком яичка (тестикула) значительно варьируется в разных странах, среди всевозможных рас и разношерстных социально-экономических групп. Этот недуг чаще всего встречается в Скандинавии и редок в Африке.
Причина возникновения этого опасного заболевания до сих пор неизвестна. Считается, что карцинома in situ (КИС), другими словами, самая ранняя форма рака, – это предшественник семиномы или несеминомы. Мужчины с неопустившимися яичками подвержены риску развития опухоли, превышающему риск остальных представителей сильного пола в 5-10 раз. У 5% пациентов, переживших этот недуг, появляется рак другого яичка.
Припухлость яичка, не вызывающая болезненных ощущений, — признак наличия рака. Если не лечить её, раковые клетки могут распространиться через лимфатические пути в ретроперитонеальные (забрюшинные) лимфатические узлы, находящиеся возле аорты на уровне почек. Далее они могут с током крови попасть в легкие, печень, кости и мозг. На момент постановки диагноза у большей части пациентов болезнь заключена в пределах яичек или регионарных лимфатических узлов.
Рак яичек производит опухолевые маркеры — белки, вырабатываемые в излишнем количестве злокачественными клетками. Их уровень в крови можно измерить. Полученные данные необходимы для постановки диагноза, стадирования (определение распространенности) и контроля в ходе лечения.
К счастью, злокачественные новообразования яичек являются одной из форм рака, лучше всего поддающихся лечению. Превалирующую часть пациентов, включая тех, болезнь которых перешла на метастатическую стадию, вылечили при помощи современных методов химиотерапии и/или лучевой терапии. Однако курс лечения не проходит без осложнений, и, несмотря на общий отличный результат, всё же небольшому числу больных, которым прогнозировали неблагоприятный исход, так и не удаётся сбросить с себя оковы рака яичек с помощью интенсивной терапии.

Злокачественная опухоль тестикул зарождается в недифференцированных зародышевых половых клетках яичек. В процессе развития на эти клетки могут оказывать влияние факторы окружающей среды, что приводит к нарушению дифференцировки (т.е. приобретения специализированных функций) клеток. Крипторхизм (неопущение яичка в мошонку), генетическая предрасположенность или химический канцерогенез также относятся к факторам, которые могут помешать нормальному развитию половых клеток.
Статистический анализ показывает, что одна третья пациентов, пораженных герминативной опухолью яичек, генетически предрасположены к развитию такого состояния. Значительная диспропорция заболеваемости среди различных расовых групп также свидетельствует о возможной роли генетического фактора. На молекулярно-генетическом уровне во всех новообразованиях из зародышевых клеток (в том числе карциноме in situ) присутствует увеличенное число части или всех коротких плечей 12-й хромосомы. Основываясь на этих знаниях, делаются предположения, что модификация одного и более ген, расположенных на этой хромосоме, играет решающую роль в развитии рака яичка. Однако не ясно, каким образом и когда произойдет модификация этого гена.
За последние пять десятилетий количество случаев заболеваемости этим недугом возросло в четыре раза. В течение этого же промежутка времени наблюдалось явное ухудшение качества семенной жидкости и увеличение числа пациентов с аномалиями полового органа, такими как анаспадия (порок развития полового члена) и неопустившееся яичко. Наиболее вероятным объяснением того, что мужчины, страдающие атрофией яичек, крипторхизмом и бесплодием, болеют раком половых желез чаще остальных, служит экологический фактор.
На ранних стадиях болезнь может быть абсолютно асимптоматичной. Большая часть опухолей заявляет о себе безболезненной припухлостью или увеличением яичек, которую замечает сам пациент или его сексуальный партер. 30-40% больных жалуются на ноющую боль или тяжесть в области мошонки или нижней части живота. Острая боль является присутствующим симптомом примерно у 10% пациентов.
Приблизительно у 10% мужчин обнаружение признаков или симптомов связано с тем, что опухоль распространилась за пределы яичек в другие органы. Если метастазы пошли в лимфатические узлы, на шее и животе проявятся опухолевые массы. Увеличенные лимфоузлы в брюшной полости могут быть причиной болей в животе, тошноты, рвоты и потери аппетита. Метастазы в легких приводят к одышке и кашлю. Боли в костях свидетельствую о том, что раковые клетки распространились в кости.
Рак тестикула – самый распространенный вид злокачественных новообразований, встречающихся у мужчин в возрастной категории от 15 до 35 лет. Существует значительная разница в заболеваемости среди представителей различных рас, социально-экономических слоев и в многочисленных странах. В скандинавских странах ежегодно возникает 6,7 новых случаев на 100 000 лиц мужского пола. Для сравнения, в США этот показатель равен 3,7 на 100 000 и в Японии 0,8 на 100 000 мужчин. Вероятность появления рака яичка на протяжении жизни составляет 0,2% (или 1 из 500) для белокожего мужчины – жителя США. Что касается представителей негроидной расы, частота возникновения данного недуга равняется лишь четверти случаев заболевания среди европеоидной расы.
В рамках определенной расовой группы люди, принадлежащие к более высокому социально-экономическому слою, болеют раком яичка в два раза чаще, чем те, которые занимают более низкое положение в социальной иерархии.
К сожалению, число жертв страшного недуга, которому посвящена наша статья, неуклонно растет. В настоящее время уровень заболеваемости в США возрос в два раза по сравнению с 1930-ми годами. Такая же тенденция наблюдается в Дании.
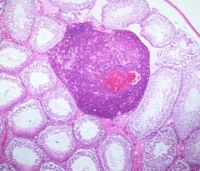
Как правило, рак яичка поэтапно и организованно распространяется по лимфатическим путям. Вследствие зародышевого происхождения болезни, отток лимфы от яичек идёт в лимфатические узлы, локализированные возле аорты и полой вены на уровне почек. Подобные парааортальные лимфоузлы первыми поражаются метастазами.
Далее опухоль может распростереть свои щупальца на подвздошные (в полости таза) и медиастинальные (в груди) лимфоузлы, достигнув затем узлов шеи. Переносимые кровью метастазы могут появиться в различных органах на прогрессирующей стадии болезни. К находящимся в опасности участкам организма относятся такие органы: легкие, печень, мозг, кости, почки, надпочечники и селезенка (даны по уменьшающейся частоте).
Большинство опухолей тестикула быстро растут, их время удвоения варьируется от 10 до 30 дней. Пациенты, не прошедшие курс лечение и те, врачевание которых завершилось неудачей, быстро отходят в мир иной, обычно в течение 2-3 лет.
Редко, когда в клинической практике болезни дают возможность идти своим естественным ходом. Ничтожно малое количество пациентов отказываются от современного лечения, которое приводит к блестящим успехам даже при наличии метастаз.
Хотя причина возникновения рака яичка до сих пор не выявлена, определенные факторы риска всё же известны.
Достоверными факторами являются:
- Неопустившиеся яички
- Предыстория заболевания
- Наличие карциномы in situ (предшественника рака яичек)
- Приём эстрогена матерью во время беременности
- Рак яичек у брата или отца
- Мужское бесплодие.
Возможными рисками могут быть:
- Травма
- Атрофия яичек, вызванная вирусомсвинки
Из всех известных факторов риска неопущение яичка или яичек в мошонку больше всех связано с образованием опухоли. Если сравнивать с остальным мужским населением, риск развития рака яичка у пациентов с такой аномалией превышен в 5-10 раз.
Приблизительно 0,08% сильной половины человечества страдает крипторхизмом (неопущением). От 7 до 10% всех злокачественных новообразований яичек появляются у пациентов, в истории болезни которых упоминалось такое отклонение, как отсутствие яичек в мошонке. Интересным является тот факт, что 5-10% всех таких опухолей разрастаются в противоположном «здоровом» опущенном яичке.
Более того, относительный риск выше в случае внутрибрюшного крипторхизма (яичко расположено в брюшной полости, не спустившись до пахового канала), чем при паховом крипторхизме (яичко находится в паховом канале). Однако, стандартная хирургическая операция, в ходе которой неопустившееся яичко возвращают в мошонку на ранней стадии, не уменьшает шансов появления рака яичка в дальнейшем. В то же время такая процедура, обеспечивающая нормальное расположения яичек, даёт возможность обнаружить злокачественное образование на раннем этапе.
Вероятность того, что у пациента с опухолью одного яичка возникнет новообразование в другом яичке одновременно или спустя какое-то время, составляет 5%. Если говорить в целом, то 2-3% всех опухолей развиваются в обоих яичках синхронно или последовательно.
Биопсия противоположного «здорового» яичка у пациентов, входящих в группу повышенного риска (неопустившиеся яички или ранее перенесенный рак мужской половой железы), проводится для того, чтобы проверить наличие карциномы in situ (КИС). КИС или интратубулярная герминативная неоплазия (ИГН) является неинвазивным предшественником рака яичка.
Полагают, что все герминативные опухоли яичек развиваются из КИС. Если она была обнаружена и в «здоровом» противоположном яичке, вероятность возникновения рака яичка в течение 5 лет составляет 50%. Однако, если же подтвердилось отсутствие подобной карциномы, шанс развития рака яичка ничтожно мал. Диагноз «карцинома in situ» может быть поставлен на основе неглубокой (3 мм) тестикулярной биопсии. Локальная доза облучения радиацией способна избавить больного от КИС, при этом сохранив гормональную функцию яичек. КИС развивается только в позднем подростковом возрасте. Поэтому не имеет смысла проходить анализы на её наличие до ±18 лет.
Риск развития рака у тех мужчин, братья которых поражены злокачественной опухолью яичек, увеличивается в 10 раз. Если же отец одолён этим недугом, то шансы его сына обнаружить у себя рак возрастают в 4 раза.
Приём эстрогенов во время беременности повышает риск развития рака яичек у отпрыска мужского пола в 3-5 раз. Он может появиться в результате непрямого воздействия эстрогена, выражающегося в учащении заболеваемости крипторхизмом.
Небольшие травмы часто обнаруживают ранее незамеченные опухоли яичек. Но до сих пор не доказали причинно-следственную связь между этими событиями у людей.
Яички аномально маленького размера (атрофические) подвержены большему риску развития злокачественного новообразования. Уровень заболеваемости раком яичка относительно высок среди бесплодных мужчин. Однако не было доказано, что атрофия, вызванная вирусом свинки, выступает в роли фактора риска.
Вам срочно стоит посетить врача, если:
- Вы обнаружили опухлость или уплотнение в яичках
- Яичко увеличилось в размерах по необъяснимой причине
- еобъяснимые боли или отек мошонки.
Особую бдительность нужно соблюдать пациентам, относящимся к группе повышенного риска, т.е. с такими характеристиками:
- У них неопущение яичек
- В их истории болезни уже числятся опухоли яичек
- Их брат или отец поражены этим недугам
- Они страдают бесплодием.
Многие доброкачественные заболевания характеризуются появлением припухлости в мошонке, из-за чего их по ошибке принимают за раковые опухоли яичек. Практически всегда квалифицированное клиническое обследование и ультразвуковое исследование, назначаемые в случае необходимости, позволяют четко различить эти два заболевания. Если это рак яичек, то опухлость или уплотнение ограничены пределами самих яичек, в то время как при других заболеваниях они локализируются отдельно от яичек.
Ниже представлен список заболеваний, при которых могут появляться опухоли (припухлости) в мошонке:
- Эпидидимальная киста (скопление жидкости в придатках яичек)
- Эпидидимит (воспаление придатка яичка)
- Паховая грыжа
- Перекрут (перекручивание, заворот) яичка
- Гидроцеле (скопление жидкости в полости мошонки)
- Гематоцеле (кровоизлияние в оболочки яичек в результате травмы)
- Туберкулез яичек или его придатков
- Орхит (воспаление яичек) при свинке
При первом посещении врача, необходимость в котором была обусловлена подозрениями на рак яичек, особая подготовка не требуется.
Врач тщательно изучит историю болезней и произведет осмотр. Если у него возникнут подозрения на рак яичек, возможно, он возьмет образец крови для того, чтобы измерить уровень сывороточных маркеров опухоли, и назначит ультразвуковое исследование мошонки.
Обследование ультразвуком – очень эффективный метод диагностики, подтверждающий наличие или отсутствие опухоли яичек. Если результаты клинических и радиологических исследований подтвердят наличие новообразования в яичках, следующим предпринимаемым шагом, как правило, является удаление яичек через разрез в паху (см. пункт «Лечение»).
История болезни
В истории болезни большинства пациентов значились уплотнения, припухлости или отек яичек. 10% мужчин сталкивались с болями в мошонке, и у следующих 10% больных наблюдались симптомы поражения метастазами (см. пункт «Симптомы»).
Медосмотр
Самым распространенным физическим признаком, наблюдаемым в ходе осмотра, является безболезненная, нечувствительная припухлость в яичках. Иногда ощущается только увеличение мужских половых железах. У 70-80% пациентов болезнь развивается в пределах яичек. И только некоторые из 20-30% больных, чья опухоль вышла за границы яичек на момент первичного осмотра, смогут получить клинические данные о наличии метастаз.
Ощущаемая припухлость в верхней части живота говорит о том, что опухоль распространилась в брюшные лимфатические узлы. В некоторых случаях нащупываются увеличенные лимфоузлы на шее. Метастазы не могут пойти в другие органы, если им не предшествовало лимфатическое распространение.
При начальном проявлении болезни в редких случаях клинически обнаруживают увеличение печени, поражение костей или метастазы в легких.
Начальные исследования
- Ультразвук мошонки
- Сывороточные маркеры опухоли: альфа-фетопротеин (АФП) и хорионический гонадотропин человека (ХГЧ)
Ультразвуковое исследование мошонки – отличный метод диагностики, благодаря которому можно определить локацию и природу мошоночных масс. Практически все твердые массы, находящиеся в самих яичках, являются раковыми. А едва не все мошоночные массы, возникшие не в яичках, доброкачественны.
Опухолевые маркеры – это вещества, вырабатываемые опухолями. Уровень их содержания в крови можно измерить, и, следовательно, определить наличие и степень опухоли. Подавляющая часть несеминомных опухолей половых клеток вырабатывает АФП и/или ХГЧ. У 5-10% пациентов с чистой семиномой уровень ХГЧ превышен. Анализ на опухолевые маркеры весьма полезен для диагностики, стадирования и слежения за ответом на лечение. А их уровень на начальной стадии является источником прогностической информации, которая может повлиять на выбор дальнейшего лечения.
Удаление яичка путем радикальной орхидэктомии (см. пункт «Лечение»)
Диагноз рака яичка подтверждается после того, как удаляют яичко через разрез в мошонке и отправляют образец на гистологический анализ. Удостоверившись в диагнозе, проводят последующие исследования стадии рака, чтобы определить наличие и степень распространения болезни.
- Флюорография
- Компьютерная томография (КТ) брюшной полости и таза
- Опухолевые маркеры (ХГЧ и АФП)
От природы первоначальной опухоли и стадии (степени) распространения болезни будут зависеть дальнейшие действия после проведения орхидэктомии. Компьютерную томографию проводят, чтобы определить распространение опухоли в лимфатические узлы возле аорты и обнаружить метастазы в печени.
Флюорография покажет 90% метастаз в легких. Если уровень опухолевых маркеров был превышен до удаления яичка, анализ придется повторить. Если повышенный показатель выделяемых опухолью веществ в крови остался на том же уровне после операции на яички, это свидетельствует о наличии остаточных явлений болезни.
По всему миру используют различные системы определения стадии рака. По этой причине сложно сопоставлять данные, полученные в разных центрах. Классификация, предложенная Royal Marsden Hospital (Великобритания), широко применяется и проста для понимания.
- Стадия I – опухоль локализована в самом яичке
- Стадия II – рак распространяется в парааортальные лимфатические узлы
- Стадия IIa – размер лимфоузлов меньше 2 см
- Стадия IIb – размер лимфоузлов 2-5 см
- Стадия IIc – величина их превышает 5 см
- Стадия III – вовлечены лимфатические узлы в груди или на шее
- Стадия IV –метастазы пошли за пределы лимфатических узлов, а именно в легкие, печень, кости или мозг.
Оригинальное злокачественное новообразование лечат путем радикальной паховой орхидэктомии. В мошонке делается разрез и перерезается семенной канатик, содержащий кровеносные сосуды яичек. Яички и их оболочка удаляются единым блоком. Операция по их устранению не делается через мошонку, потому что при таком способе может произойти распространения в мошоночную кожу и паховые лимфатические узлы.
Взятый в ходе орхидэктомии образец отправляют на гистологический анализ для определения типа опухоли яичек (семинома или несеминома). Последующий метод лечения будет обусловлен типом и стадией опухоли.
Большинство видов терапии оказывают влияние на детородную функцию. Перед тем, как приступить к лечению, клиента обязательно должны поставить в известность о таких последствиях. При необходимости семенную жидкость берут на хранение для последующего её использования с целью искусственного оплодотворения.
Семинома I стадии (локализована в самих яичках)
Стандартным методом лечения служит радиотерапия парааортальных и паховых лимфоузлов на стороне поражения опухолью. Семиномы очень чувствительны к воздействию лучевой терапии. Частота рецидивов составляет 3-5%, а общая выживаемость 92 – 99%.
Нахождение под врачебным надзором (наблюдением) – альтернатива начальной вспомогательной радиационной терапии. Больной регулярно проходит компьютерную томографию и флюорографию и подвергается лучевой терапии только тогда, когда обнаруживаются лимфатические узлы. Процент рецидивов среди выживших достигает 20%. Таким образом, 80% пациентов излечиваются исключительно с помощью орхидэктомии и получают ненужные дозы радиации в ходе стандартного режима лечения. Те 20 % больных, к которым болезнь возвращается, подвергаются облучения преимущественно в зоне парааортальных лимфоузлов.
Результаты лучевой терапии, применяемой в случае рецидива рака, положительны.
И третьим вариантом лечения семиномы I стадии является химиотерапия с карбоплатином. Она даёт хорошие результаты и целесообразна для лечения пациентов, принадлежащих к группе умеренного и высокого риска и не желающих проходить курс лучевой терапии.
Семинома IIa стадии
Радиотерапия парааортальных и паховых лимфоузлов на стороне поражения опухолью – стандартный метод лечения, к которому прибегают на данной стадии развития злокачественного новообразования. 10% пациентов переживают рецидив после лучевой терапии, а общая выживаемость составляет 96%.
Семинома IIb, IIc, III и IV стадий
Типовым методом лечения является химиотерапия, состоящая из 4 циклов приёма этопозида и цисплатина. Показатель общей выживаемости достигает 85%. Что касается пациентов, у которых болезнь распространилась за пределы лимфатических узлов и легких, то выживаемость составляет 57%. К счастью, большинство семином, возникающих при этом недуге, заключены в пределах яичек.
Недуг на стадии IIb и IIс в некоторых случаях лечат, используя радиационное облучение. Но в 18% случаев рака на стадии IIb и в 38% на стадии IIc болезнь после курса терапии возвращается.
Несеминома I стадии
Стандартная схема терапии болезни на данном этапе разная в Великобритании и США. В первой стране большую часть пациентов лечат в ходе регулярного обследования. Орхидэктомия самостоятельно избавляет от рака 70% больных, а 30% настигает рецидив. Болезнь возвращается в большинстве случаев в течение 5-6 месяцев, и, в основном у всех, наблюдается повышенный уровень опухолевых маркеров. Химиотерапия приходит на помощь в лечении рецидивов. Общая выживаемость превышает 95%.
В США же типовым способом врачевания является ретроперитонеальная лимфодиссекция. Это тяжелая операция, при которой хирургическим путем удаляют все лимфатические узлы возле аорты и полой вены. Она показывает отличные результаты: 95% общей выживаемости. Только очень маленькое количество пациентов, к которым вернулась болезнь, проходят курс химиотерапии.
Главный недостаток подобного лечебного алгоритма – это то, что 70% переносят такую сложную операцию без надобности.
Первоначальная химиотерапия после орхидэктомии – третий вариант лечения несеминомы I стадии. При таком методе пациент не испытывает постоянного беспокойства, как при регулярном наблюдении (надзоре). Но 50-70% мужчин, прошедших лишь орхидэктомию, получают химиотерапию, надобности в которой нет. Этот вариант хорош для больных высокой группы риска, которые не могут находиться под наблюдением в связи с социальными или другими причинами.
Несеминома II, III и IV стадий
Химиотерапия – общепринятая мера по лечению несеминомы, распространившейся за пределы тестикул. Большинство режимов состоят из 4 циклов приёма блеомицина, этопозида и цисплатина. Эффективность лечения зависит от природы и степени заболевания.
Пациенты, у которых опухоль находится в пределах лимфатических узлов и легких, а уровень опухолевых маркеров при этом умеренно повышен, считаются группой хорошего прогноза. Они составляют 84% всех случаев метастатической несеминомы. Общая выживаемость после химиотерапии равна 75-90%. К оставшимся 16% относятся те больные, у которых злокачественное новообразование распространилось за пределы лимфоузлов и легких, а уровень онкомаркеров значительно увеличен.
Прогноз такой подгруппы крайне неблагоприятен: 40-50% с пятилетней выживаемостью.
Орхидэктомия
Потеря одного яичка – это не масштабная проблема при условии того, что противоположный собрат при этом здоров. Косметическая коррекция редко представляет трудностей, и, если необходимо, в пустой мошоночный мешок могут поместить протез яичка.
Ретроперитонеальная лимфодиссекция
В прошлом подобная операция приводила к появлению ретроградной эякуляции (выброс спермы происходит в обратном направлении, в мочевой пузырь) вследствие повреждений симпатических нервов, что, свою очередь, вызывало функциональное бесплодие. Благодаря современным модификациям хирургических техник, число таких случаев значительно сократилось.
Лучевая (радиационная) терапия
Так как общая доза радиации мала, побочным эффектом данного метода является небольшая тошнота и рвота. В ходе радиотерапии парааортальных и паховых узлов неизбежно возникающее рассеянное излучение достигает яичек, проигнорировав их защиту в течение курса терапии. Если доза облучения яичек меньше 1 Гр, шансы на выздоровление больше или меньше 100%. А доза в 6-8 Гр станет причиной развития постоянного бесплодия.
Химиотерапия
У большинства пациентов в результате лечения цисплатином возникает азооспермия (отсутствие спермы). Проходит она через 3-4 года после лечения. Цисплатин и ифосфамид токсичны для почек. Подавляющее большинство химиотерапевтических веществ вызывают тошноту и рвоту. Эффективным средством в преодолении таких неприятных побочных эффектов служат противотошнотные препараты. Более того, все химические препараты склонны к подавлению костного мозга. Потеря волос является, скорее всего, правилом, чем исключением. Риск развития вторичного рака возрастает у пациентов, которые уже проходили курсы химиотерапии или радиотерапии. Но, к счастью, число таких случаев мало.
Большую часть пациентов, пораженных раком яичка, удается вылечить. Однако, применяемые для этого режимы лечения, к сожаленью, не протекают без осложнений. Лечение пациентов группы хорошего прогноза является одним из актуальных проблем. Существует возможность уменьшить дозу или обойтись без использования некоторых химиотерапевтических средств для лечения некоторых представителей этой группы так, чтобы не подвергать риску сохранение жизни.
Всё большее значение приобретает тщательно продуманная программа наблюдения, позволяющая уменьшить излишние побочные эффекты лечения.
Еще одним субъектом исследований являются пациенты, принадлежащие к небольшой группе высокого риска и плохого прогноза. Несмотря на весьма интенсивные химио- и радиотерапевтические схемы лечения, дела их обстоят не наилучшим образом в настоящее время. Высокодозированная химиотерапия с поддержкой стволовыми клетками приносит скромное улучшение результатов ценой тяжелых побочных эффектов. Вероятно, разработка новых химиотерапевтических препаратов и новаторских тактик лечения будут залогом поразительного улучшения состояния здоровья подобных больных.
Развитие рака яичка невозможно предупредить. Всем мужчинам следует регулярно проходить осмотр яичек на наличие припухлостей или уплотнений. Стоит ли мужчинам с неопустившимися яичками или ранее перенесенным раком тестикул делать биопсию, чтобы исключить КИС, остается спорным вопросом. Карцинома in situ – предшественник рака яичек, и будучи выявленной, успешно поддается лечению при помощи лучевой терапии. Радиация уничтожает КИС, но при этом сохраняет гормональную функцию яичек.
Утверждение «чем раньше будет начато лечение, тем лучше будет результат» верно для всех разновидностей онкологических заболеваний. Рак яичек быстро растет. Поэтому каждый мужчина, обнаруживший у себя подозрительную припухлость в яичках, ни в коем случае не должен откладывать на потом обращение за профессиональной помощью.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Злокачественная опухоль яичка развивается довольно редко, но поражает мужчин молодого репродуктивного возраста. Заболевание длительно протекает бессимптомно, быстро метастазирует в лимфатические узлы и внутренние органы. По этой причине пациенты преимущественно обращаются за медицинской помощью при наличии метастазов. В Юсуповской больницы раннюю диагностику рака яичка у мужчин до появления клинических симптомов заболевания проводят с помощью определения уровня онкологических маркеров.
Урологи применяют современные методы визуализации новообразований репродуктивных органов (ультразвуковое исследование, компьютерную и магнитно-резонансную томографию). Окончательный диагноз устанавливают на основании результатов гистологического исследования тканей, полученных с помощью открытой или пункционной биопсии. Хирурги в совершенстве владеют техникой выполнения операции удаления яичка и придатка. Химиотерапевты назначают лечение новейшими противоопухолевыми препаратами, зарегистрированными в РФ. При наличии семиномы яичка проводят лучевую терапию. При раке яичка у мужчин прогноз пятилетней выживаемости хороший в случае своевременно поставленного диагноза и адекватного лечения.
Классификация рака яичка по стадиям основана на распространённости заболевания. Важными критериями являются поражение забрюшинных лимфатических узлов и наличие метастазов других органов – чаще всего печени и лёгких. Первая стадия рака яичка характеризуется наличием новообразования на мужской семенной железе без признаков метастазирования. Если поражаются забрюшинные лимфатические узлы, то состояние клинически расценивают как вторую стадию рака. III стадия рака яичка характеризуется поражением лимфатических узлов средостения или отдалёнными метастазами (в кости, печень, лёгкие, головной мозг).
По гистологическому строению выделяют следующие виды опухолей яичка у мужчин
- Герминогенные (исходящие из семенного эпителия);
- Негерминогенные (возникающие из стромы половой железы);
- Смешанные новообразования.
Герминогенные опухоли яичка у мужчин встречаются в 95% случаев. Они могут быть представлены следующими новообразованиями:
- Семиномой;
- Эмбриональным раком;
- Хорионкарциномой;
- Злокачественной тератомой.
40% случаев герминогенных опухолей являются семиномами, 60% – несеминомными опухолями. К негерминогенным опухолям стромы полового тяжа относятся сертолиома, саркома, лейдигома.
Существуют 3 возрастные категории мужчин, у которых возникает рак яичка:
- Мальчики до 10 лет;
- Молодые мужчины от 20 до 40 лет;
- Пожилые люди старше 60 лет.
У детей рак яичка в 90% случаев развивается на фоне злокачественного перерождения эмбриональной доброкачественной тератомы. В более старшем возрасте опухоли яичка могут возникнуть под воздействием следующих провоцирующих факторов:
- Травм мошонки;
- Эндокринных заболеваний (гипогонадизме, гинекомастии, бесплодии);
- Радиационного излучения.
Риск возникновения рака яичка возрастает при генетически определённой патологии –синдроме Клайнфельтера. Наиболее часто рак яичка выявляется у пациентов с крипторхизмом – неопущением мужских половых желез в мошонку. Различные формы крипторхизма увеличивают риск возникновения рака в неопустившемся яичке в 10 раз. При одностороннем патологическом процессе вероятность возникновения опухоли контралатеральной железы также достаточно велика. Шансы на развитие рака яичка увеличиваются у мужчин, чьи родственники первой степени (отец, брат) имели аналогичное заболевание. Рак мочевого пузыря может давать метастазы в яичко.
При наличии злокачественной опухоли яичек у мужчин симптомы длительное время отсутствуют. Клиническая картина заболевания складывается из местных симптомов и проявлений метастазов. При раке яичек первым признаком и симптомом является уплотнение мужской половой железы и появление в ней пальпируемого безболезненного узелка. В 25% случаев пациенты отмечают боль в поражённом яичке или мошонке, чувство тяжести или тупой боли внизу живота. Начальные признаки рака яичка могут напоминать острый орхоэпидидимит. При прогрессировании заболевания мошонка становится отёчной и асимметрично увеличенной.
Дальнейшее развитие клинических проявлений обычно связано с метастазированием рака яичка. Метастазы рака яичка в печени проявляются увеличением печени, передняя поверхность которой становится бугристой, болью в правом подреберье и желтухой. Со временем в брюшной полости скапливается жидкость и развивается асцит.
При сдавлении нервных корешков увеличенными забрюшинными лимфоузлами пациенты отмечают боли в спине, при сдавлении кишечника развивается кишечная непроходимость. В случае блокады лимфатических путей и нижней полой вены возникает лимфостаз и отёки нижних конечностей. При сдавлении мочеточников может развиться гидронефроз и почечная недостаточность. Метастазирование рака яичка в лимфоузлы средостения вызывает одышку и кашель. При развитии раковой интоксикации отмечается общая слабость, потеря аппетита, тошнота, снижение массы тела.
Негерминогенные формы рака яичка инициируют дисгормональные проявления. У мальчиков нередко развивается гинекомастия, преждевременная маскулинизация, которая проявляется гирсутизмом, мутацией голоса, макрогенитосомией, частыми эрекциями. У взрослых гормонально-активный рак яичек сопровождаться снижением либидо, нарушением эректильной функции, феминизацией. У мужчин репродуктивного возраста последствиями рака яичка являются бесплодие, нарушение качества жизни.
Урологи Юсуповской больницы проводят поэтапную диагностику рака яичек, которая включает следующие методы:
- Физикальное обследование;
- Диафаноскопию;
- Ультразвуковую диагностику (УЗИ) мошонки;
- Исследование опухолевых маркеров;
- Биопсию яичка с морфологическим исследованием тканей.
Для выявления первичной опухоли первичное обследование при подозрении на рак яичек начинают с пальпации органов мошонки. Чтобы обнаружить пальпируемые лимфатические узлы, обследуют живот, паховую и надключичную области. Гинекомастию выявляют во время обследования грудных желез.
Диафаноскопию (просвечивание тканей мошонки источником света) проводят с целью дифференциальной диагностики опухоли яичка от кисты придатка, гидроцеле и сперматоцеле. С помощью УЗИ органов мошонки определяют локализацию ракового новообразования, его величину и степень инвазии, исключают поражение контрлатеральной железы. Высокой чувствительностью и специфичностью при диагностике опухолей яичка обладает магнитно-резонансная томография, которая позволяет отличить семиному яичка от несеминомных видов рака.
Значимым фактором диагностики определения стадии опухолевого процесса и прогноза при раке яичка является определение сывороточных маркеров. При подозрении на рак исследуют ЛДГ (лактатдегидрогеназу), АФП (a-фетопротеин), ХГЧ (хорионический гонадотропин), ПЩФ (плацентарную щелочную фосфатазу). Увеличение уровня маркеров регистрируется у 51% пациентов с раком яичка. Отрицательный результат не исключает наличие злокачественной опухоли. Для того чтобы определить наличие или отсутствие отдалённых метастазов рака яичка врачи Юсуповской больницы проводят обследование пациента с помощью УЗИ почек и брюшной полости, рентгенографии грудной клетки, остеосцинтиграфии, магнитно-резонансной и компьютерной томографии головного мозга,
Окончательную морфологическую верификацию диагноза проводят в ходе открытой биопсии яичка через паховый доступ. Обычно в процессе диагностической операции гистологи осуществляют срочное морфологическое исследование биоптата. При подтверждении рака яичка производят удаление половой железы вместе с семенным канатиком (орхофуникулэктомию).
При двухсторонней опухоли или поражении единственного яичка профессора и врачи высшей категории на заседании Экспертного Совета рассматривают вопрос выполнения органосохраняющей операции. После резекции яичка всем пациентам проводят адъювантную лучевую терапию.
Стандартом хирургического лечения рака яичка служит орхиэктомия. При наличии показаний операцию дополняют удалением забрюшинных лимфатических узлов. Удаление семиномных опухолей Т1-Т2 стадий дополняют лучевой терапией. При стадиях семиномы Т3-Т4, а также при несеминомном раке яичка требуется назначение системной химиотерапии. Какие уколы делают при опухоли левого яичка? Онкологи Юсуповской больницы назначают эффективные и безопасные противоопухолевые препараты, которые производят зарубежные фармакологические кампании. Все лекарственные средства зарегистрированы в РФ. По показаниям проводится высокодозная химиотерапия при раке яичка. Трансплантация костного мозга при раке яичка выполняется в зарубежных клиниках.
В случае двухсторонней орхофуникулэктомии или низкого уровня тестостерона пациентам назначают гормонозаместительную терапию. Комплексное лечение рака яичка, которое включает орхиэктомию, радиотерапию, химиотерапию, может привести к временному или длительному бесплодию, эректильной дисфункции. Пациентам фертильного возраста перед лечением рака яичка проводят обследование у андролога с оценкой уровня гормонов (тестостерона, ЛГ, ФСГ) и спермограммы. При намерении в дальнейшем иметь детей до начала лечения мужчина может сдать сперму для консервации. В последующем мужские половые клетки используют для инсеминации или экстракорпорального оплодотворения.
Многофакторный анализ прогноза учитывает клиническую стадию рака яичка, гистотип опухоли, правильный и полный комплекс проведенного лечения. Так, при стадиях рака яичка Т1-Т2 возможно выздоровление у 90-95% пациентов. Худший прогноз следует ожидать при ангиолимфатической инвазии опухоли, наличии метастазов.
Профилактика рака яичка заключается в предупреждении травм мошонки, своевременном устранении крипторхизма, исключении облучения гениталий. Своевременному выявлению рака яичка способствует регулярное самообследование и раннее обращение к урологу при обнаружении изменений половых желез. Для того чтобы пройти обследование при появлении дискомфорта в мошонке или обнаружении опухоли яичка, звоните по телефону в контакт центр Юсуповской больницы. После постановки точного диагноза врачи коллегиально вырабатывают тактику ведения пациента и проводят лечение.
источник
Опухоль яичка – довольно распространенное заболевание, встречающееся преимущественно у молодых и сексуально активных мужчин. Зная, какими симптомами проявляет себя патология, можно вовремя обнаружить образование и принять необходимые меры по профилактике опасных осложнений.
Несколько важных аспектов, которые нужно знать:
- В большинстве случаев опухоли тестикул встречаются в 20-40 лет. Пик заболеваемости регистрируется на третьем десятке жизни. У детей и мужчин, вступивших в андропаузу, патология выявляется значительно реже.
- До 99% всех опухолей яичек – злокачественные.
- По статистике заболевание составляет около 2% от всех опухолей у мужчин и 5% от новообразований урогенитального тракта.
- В детском возрасте чаще встречаются гормонпродуцирующие опухоли яичек, что становится причиной преждевременного полового созревания.
- Обычно опухоль обнаруживается только в одном яичке. Двустороннее поражение встречается в 2% случаев.
- До 95% всех опухолей тестикул – герминогенные.
- Семинома – самая частая опухоль яичка.
- В последние 30 лет отмечается рост заболеваемости в странах Северной Америки и Западной Европы.
- В России регистрируется 1,7 случаев заболевания на 100 тысяч населения.
- Опухоли яичка хорошо поддаются лечению (при условии своевременного обращения к врачу).
По рекомендациям ВОЗ выделяют следующие группы опухолей яичек:
- Герминогенные – возникшие из зародышевых клеток половых желез.
- Опухоли стромы полового тяжа.
- Другие неспецифические образования.
Среди герминогенных опухолей особого внимания заслуживают такие:
- внутриканальцевая неоплазия;
- семинома;
- опухоль желточного мешка;
- карцинома эмбриональная;
- тератома (зрелая и незрелая);
- хорионкарцинома.
Опухоли полового тяжа разделяются на такие группы:
- новообразования из клеток Лейдига и Сертоли;
- гранулезоклеточные;
- текомы-фибромы.
Существуют также смешанные опухоли, в структуре которых обнаруживаются различные ткани.
Точные причины появления доброкачественных и злокачественных образований тестикул не известны. Выделяют несколько версий их происхождения:
- Крипторхизм – состояние, при котором яичко не опускается в мошонку. В этом случае мужская железа находится в неблагоприятных для нее условиях, что может привести к развитию злокачественного образования. По статистике до 25% случаев всех опухолей тестикул связаны именно с крипторхизмом. Максимальный риск отмечается при локализации яичка в брюшной полости. Своевременная операция по низведению яичка в мошонку является лучшей профилактикой рака.
- Генетическая предрасположенность. При всех гистологических вариантах герминогенных опухолей выявляется специфический маркер – изохромосома 12 – i(12p). Вероятно, причиной новообразований служит нарушение внутриутробного развития этих клеток. Отмечено также, что наличие опухоли у ближайших родственников (отец и братья) существенно повышает риск развития рака у пациента.
- Травма. Точный механизм этого явления не изучен. Вероятно, что травма сама по себе не является причиной развития опухоли, но может стать поводом для обращения к врачу, где и будет выявлена патология.
Фактором риска можно считать факт предшествующей опухоли. Герминогенные образования склонны к рецидиву, и у части пациентов отмечается повторное развитие патологии в течение 5-10 лет.
Среди всех новообразований чаще всего встречаются такие состояния:
Возникает из клеток зародышевого эпителия семенных канальцев. Представляет собой мягкое образование с плотными включениями, на разрезе – бело-серого цвета. Атипичные формы сопровождаются появлением некрозов и имеют склонность к быстрому росту. Опухоль довольно рано дает метастазы, отличается агрессивным течением. Поражает практически все яичко, оставляя лишь небольшой участок здоровой ткани под белочной оболочкой. Склонна к рецидиву. Обнаруживается в 40% случаев всех опухолей яичка.
В состав опухоли входят рудиментарные органы или их части, хрящи, волосы, зубы, железы и другие ткани. Это потенциально злокачественные образования, которые протекают достаточно легко. Не рецидивируют после удаления, не метастазируют, не приводят к развитию опухолевой интоксикации и кахексии.
Самая злокачественная и агрессивная опухоль. Склонна к кровоизлияниям и деструктивному росту в глубину тканей. Быстро растет и метастазирует, захватывая новые участки.
Отличается быстрым ростом, рано дает метастазы. После удаления нередко рецидивирует. Обнаруживается в 30% случаев всех опухолей яичка.
Наличие новообразования в мошонке – это первый симптом, с которым мужчина обращается к врачу. На ощупь опухоль безболезненная, мягко-эластической или плотно-эластической консистенции. На начальных этапах кожа мошонки не изменена. Нередко патология выявляется после травмы.
- боль в мошонке, отдающая в промежность и пах (только у 30% мужчин);
- дискомфорт при ходьбе (при больших размерах образования).
Важно понимать: сама опухоль не приводит к появлению неприятных ощущений. В этом ее опасность, потому как боль и дискомфорт возникают только при переходе патологического процесса на семенной канатик. Выраженные изменения возникают при метастазировании. Опухолевые клетки распространяются по лимфатическим сосудам, что приводит к возникновению таких симптомов:
- Нарушение оттока мочи, острая задержка мочеиспускания (при сдавлении мочеточника).
- Развитие вторичного пиелонефрита и гидронефроза.
- Появление мучительного кашля, одышки (при метастазировании в шейные лимфоузлы и сдавлении дыхательных путей).
- Изменения психики, параличи и парезы (при метастазировании в головной мозг).
- Боль в костях и переломы (при распространении опухолевых клеток в костную ткань).
- Отеки ног (при сдавлении нижней полой вен).
- Нарушение дефекации, кишечная непроходимость (при локализации метастазов в лимфоузлах ЖКТ).
Доброкачественные опухоли яичка не метастазируют, но могут достигать больших размеров. Такие образования мешают при ходьбе, причиняют боль. При больших размерах опухоли затрудняется выведение спермы, что становится причиной бесплодия.
Злокачественные новообразования также могут привести к бесплодию у мужчин. Здесь дело не только в физическом сдавлении семявыносящих протоков, но и в изменении химического состава спермы. Пока не известно, как именно влияет опухоль на этот процесс. Есть версия, что рост атипичных клеток повышает местную температуру в мошонке, и это губительно действует на сперматозоиды. Известно также, что при раке яичка повышается концентрация антиспермальных антител. Сперматозоиды склеиваются и теряют подвижность, что существенно уменьшает их шансы на благополучное оплодотворение яйцеклетки.
Для выявления опухолей яичек применяются следующие методы:
Основной метод, позволяющий выявить патологию на ранней стадии. Урологи рекомендуют всем мужчинам в возрасте от 15 до 40 лет не менее одного раза в месяц проводить самостоятельное обследование тестикул. Особенно внимательным к своему здоровью следует быть мужчинам из группы риска (крипторхизм, наследственность и др.).
- В положении стоя нужно поставить одну ногу на подставку (можно использовать низкую табуретку).
- Аккуратно прощупать мошонку и найти яичко.
- Исследовать яичко на предмет любых подозрительных уплотнений.
- Повторить манипуляцию с другой стороны.
Рекомендуется проводить самообследование после душа, когда мошонка находится в расслабленном состоянии. В норме яичко должно быть достаточно плотным, но не слишком твердым. Сзади от тестикул хорошо прощупываются семенные канатики. Одно яичко может быть слегка выше другого. Боли во время обследования быть не должно.
- появление любого образования в яичке;
- увеличение размеров одного из семенников;
- боль при пальпации;
- расположение одного из яичек значительно выше другого.
При возникновении любого из этих симптомов следует обязательно обратиться к врачу.
При осмотре врач обращает внимание на состояние кожных покровов, выявляет наличие отека или покраснение мошонки. Проводит ручное обследование яичек, обращая внимание на их размер и симметричность, выявляет патологические образования. Регулярные ежегодные осмотры уролога рекомендованы всем мужчинам в возрасте от 15 до 40 лет.
При опухолях яичка в крови определяются следующие онкомаркеры:
- b-ХГЧ (b-субъединица хорионического гонадотропина человека);
- ЛДГ (лактатдегидрогеназа);
- АФП (альфа-фетопротеин).
В норме в крови мужчин эти вещества не выявляются или обнаруживаются в минимальной концентрации. Появление онкомаркеров с высокой вероятностью указывает на развитие злокачественного новообразования. Контроль маркеров опухолевых процессов также помогает вовремя выявить рецидив заболевания.
УЗИ – основной метод диагностики опухолей яичка. При проведении ультразвукового исследования врач может не только обнаружить опухоль, но и отличить ее от других патологических образований в мошонке. Для уточнения диагноза может быть проведена компьютерная или магнитно-резонансная томография, ПЭТ-КТ.
Рентгенологическое исследование является вспомогательным методом диагностики и применяется для поиска отдаленных метастазов. По показаниям проводится рентгенологический снимок легких, сцинтиграфия костей и другие исследования. Выявить опухолевые клетки помогает и компьютерная томография.
Медикаментозное консервативное лечение при опухолях яичка не проводится. Народные средства терапии не приносят желаемого эффекта. Единственный способ избавиться от опухоли – операция. Объем хирургического лечения будет зависеть от типа новообразования, возраста пациента и наличия сопутствующей патологии.
Орхофуникулэктомия – стандартная операция при опухолях яичка. Рекомендуется удалять тестикулы до начала химио- и лучевой терапии. При тяжелом состоянии пациента и множественных метастазах возможно предварительное проведение химиотерапии.
Операция проводится под общим наркозом через паховый доступ. Хирург удаляет яичко вместе с семенным канатиком. Материал направляется на гистологическое исследование. В сложных случаях, когда установить точный диагноз до операции не удалось, гистология выполняется в экстренном порядке – в течение ближайших 15-30 минут. По результатам исследования объем операции может быть расширен.
Органосохраняющие операции проводятся при доброкачественных опухолях в случае точно подтвержденного диагноза. В этом случае врач удаляет только пораженную часть органа. При злокачественных новообразованиях резекция возможна в особых случаях (например, при поражении единственного яичка). После резекции в протоках остаются раковые клетки, поэтому без последующей химиотерапии не обойтись.
Применение цитостатиков и иных лекарственных средств, подавляющих рост атипичных клеток, оправдано при развитии злокачественной опухоли и выявлении отдаленных метастазов. Дозировка и длительность терапии зависят от стадии заболевания и определяются индивидуально в каждом случае.
Лучевое облучение показано при семиномах. Другие злокачественные опухоли плохо поддаются лучевой терапии, поэтому ее использование нецелесообразно. В большинстве случаев облучение проводится после удаления яичка, но по показаниям схема лечения может быть изменена.
- Если мужчина планирует стать отцом, перед началом химиотерапии следует выполнить заморозку спермы. В последующем материал можно будет разморозить и использовать для искусственной инсеминации.
- При выявлении рака у молодых мужчин рекомендуется провести биопсию здорового яичка.
- После операции обязательно проводится контрольное исследование онкомаркеров: через 7 дней и далее каждые 7-14 дней до нормализации показателей.
Прогноз при доброкачественных опухолях яичка благоприятный. Удаление опухоли и/или самого органа позволяет избавиться от проблемы. Второе яичко полностью берет на себя все функции по выработке спермы и гормонов. Удаление одного яичка не сказывается на сексуальной активности мужчины, не препятствует отцовству и не мешает полноценной жизни.
Прогноз при злокачественных опухолях зависит от стадии заболевания, наличия метастазов и уровня онкомаркеров. Появление множественных метастазов является неблагоприятным признаком.
Не существует гарантированных методов, позволяющих не допустить развития опухолей яичка. Выявить болезнь на ранних стадиях и предупредить развитие осложнений помогут следующие рекомендации:
- Регулярное самообследование яичек.
- Осмотр уролога не реже одного раза в год.
- Лечение крипторхизма.
При обнаружении подозрительного образования в мошонке не нужно заниматься самолечением. Чем раньше будет выставлен диагноз, тем больше шансов на благоприятный исход заболевания.
источник