Диагноз «бесплодие» ставят тогда, когда вам не удается забеременеть на протяжении двенадцати месяцев, в случае если вы регулярно занимаетесь сексом, не предохраняясь.
Женское и мужское бесплодие разделяют на первичное и вторичное. Первичное бесплодие у женщин означает, что не было еще ни одной беременности, хотя имело место половое сношение без контрацептивов. Вторичное бесплодие диагностируют у женщин, что уже рожали, но на протяжении всех двенадцати месяцев она так и не смогли забеременеть.
Зачастую, когда супружеская пара слышит диагноз «бесплодие», то именно женщина первая посещает своего врача-гинеколога. Хотя это и не совсем правильно, ведь у мужчин, в сорока процентах случаев встречается бесплодие. Поэтому обследоваться стоит обоим, и если результаты спермограммы у мужчины в норме, стоит более тщательно исследовать женщину.
Перед тем, как рассказать вам о причинах бесплодия, более детально хотелось бы остановиться на процессе оплодотворения.
Самый лучший день зачатия будущего ребенка считается день овуляции у женщины. Овуляция припадает на 16-18 день цикла, но это приблизительные цифры, так как каждый женский организм индивидуален. День овуляции определяется при помощи всевозможных домашних тестов, так и путем определения базальной температуры тела. Оплодотворение же имеет место быть в маточной трубе. И лишь оплодотворившись, яйцеклетка медленно, но уверенно движется к своей цели – матке. Конечно же маточная труба должна быть легко проходима, ибо в обратном случае произойдет внематочная беременность, а это чревато плохими последствиями. И только спустя семь дней, эмбрион попадает в матку, и происходит процесс имплантации.

Плохую проходимость в маточных трубах могут вызвать всевозможные воспаления половых органов, которые пережила женщина, эндометриоз наружный, хирургическое вмешательство на органах брюшной полости. Чтобы точно определить, является ли плохая проходимость причиной бесплодия, женщине назначают лапароскопию.
И лишь в двух процентах случаях бесплодие появляется в результате иммунологических факторов, которые и по сей день не до конца изучены.
Итак, какие же обследования нужно пройти будущим родителям, что хотят зачать ребенка: кровь на гормоны, спермограмма, УЗИ и обследование на выявление инфекций, что переносятся половым путем.
После того, когда пара обнаружила, что же послужило причиной бесплодия, им предлагают выбрать методы лечения. Выявление причины является краеугольным камнем в вашем дальнейшем лечении, ведь, к примеру, если у вас нарушенная овуляция, это возможно излечить медикаментозно. Если же обнаружили непроходимость в маточных трубах, миому матки, кисту яичников, то скорее всего вам назначат лапароскопию. Однако выбор этого метода не всегда является тем, что восстановит и излечит ваш организм. И в данном случае известен метод экстракорпорального оплодотворения.
Благодаря ЭКО, в 1978 году появился 1-й «ребенок из пробирки». Считается, что эффективность данного метода достигает тридцати процентов.
- невозможная проходимость в маточных трубах;
- отсутствие маточных труб;
- особые формы бесплодия у мужчин;
- возраст женщины и т.д.
И, что касается последнего пункта, относительно возраста женщины, то в 36 лет значительно увеличивается риск родить ребенка с определенными нарушениями, а к 38 годам, согласно статистике, у многих женщин репродуктивная функция постепенно спадает.
Поэтому ЭКО является идеальным вариантом в таких случаях, ведь посредством экскорпоралного оплодотворения возможно исключить вероятность нарушений.
И напоследок, бесплодие – во многих случаях психологическая проблема, причиной которой могут быть стрессы, нервные перенапряжения и т.д. И если это действительно так, не расстраивайтесь, ведь современные клиники репродуктивного здоровья обладают на сегодняшний день огромным количеством методов, что помогут вам излечится, и достичь желаемой беременности.
источник
Плацентарная недостаточность является патологией беременности, которая может возникать по многим причинам. В большинстве случаев данный недуг связан с материнскими заболеваниями, однако в некоторых ситуациях он может возникать из-за нарушения процесса имплантации яйцеклетки и формирования плаценты.
Плацентарная недостаточность может возникать по следующим причинам:
1. сахарный диабет матери;
2. повышенное артериальное давление и другие заболевания сердечно-сосудистой системы;
3. преэклампсия;
4. повышенное тромбообразование;
5. нарушение формирования плаценты;
6. генетические аномалии;
7. инфекции;
8. гормональные нарушения;
9. заболевания крови;
10. гинекологические патологии;
11. преждевременная отслойка нормально расположенной плаценты;
12. курение;
13. употребление наркотиков.
Сахарный диабет является эндокринным заболеванием, при котором возникает абсолютная или относительная недостаточность гормона инсулина, что приводит ко многим метаболическим расстройствам.
При сахарном диабете возникают следующие нарушения:
- увеличивается концентрация глюкозы в крови;
- происходит присоединение свободной глюкозы к клеточным и тканевым структурам;
- происходит индукция аутоиммунных реакций;
- нарушается процесс вхождения глюкозы в клетки, что приводит к дефициту энергии;
- увеличивается количество свободных триглицеридов;
- повышается уровень липопротеидов низкой плотности;
- снижается уровень липопротеидов высокой плотности;
- возникают атеросклеротические изменения сосудов;
- развивается спазм сосудов из-за повышенного синтеза вазоконстрикторов;
- возникает гиперкоагуляция крови, что связанно с дисфункцией тромбоцитов;
- происходит повреждение эндотелия (внутренней поверхности сосудов) с активацией тромбообразования;
- происходит накопление белков и патологических гликопротеидов вокруг сосудов.
В результате этих других метаболических нарушений возникает спазм склерозированных сосудов, атеросклероз, повышенное тромбообразование. Все эти факторы приводят к снижению кровообращения в периферических тканях (верхние и нижние конечности), а без грамотной корректировки эндокринного расстройства – к нарушению кровоснабжения внутренних органов, в том числе и матки. В результате значительно снижается объем притекающей к плаценте крови, что приводит к плацентарной недостаточности.
Повышенное артериальное давление оказывает неблагоприятное воздействие на маточно-плацентарный кровоток. Во-первых, во многих случаях артериальная гипертензия является следствием сужения кровеносных сосудов, что приводит к снижению перфузии органов и тканей. Во-вторых, кровеносные сосуды компенсаторно утолщаются и склерозируются, чтобы выдерживать повышенное давление, что приводит к нарушению обменных процессов в плаценте. В-третьих, артериальная гипертензия является фактором риска для развития преждевременной отслойки нормально расположенной плаценты, состояния, которое является крайне опасным как для плода, так и для матери.
Другие заболевания сердечно-сосудистой системы также могут иметь неблагоприятное воздействие на маточно-плацентарный кровоток, так как могут вызывать снижение объема притекающей к матке крови (при нарушении насосной функции сердца), либо могут быть источником повышенного тромбообразования (фибрилляция предсердий и прочие аритмии).
Повышенное тромбообразование является крайне опасным состоянием, так как тромбы, попавшие в маточные артерии или вены, могут вызвать критические нарушения кровообращения. Данный недуг может возникать под влиянием некоторых врожденных аномалий, из-за изменений состава крови, под воздействием системных заболеваний (системная красная волчанка и др.), а также на фоне самой беременности. Кроме того, тромбы могут образовываться при некоторых болезнях сердца.
В норме, плацента начинает формироваться практически сразу после имплантации плодного яйца в толщу эндометрия. В некоторых ситуациях этот процесс может замедлиться, либо могут возникнуть нарушения при образовании самой плаценты.
Нарушения формирования плаценты могут возникнуть по следующим причинам:
- Нарушение эндоваскулярной миграции трофобласта. Если в первом триместре возникает задержка миграции трофобласта (клеток, образующих внешнюю оболочку зародыша) в эндометрий, происходят нарушения формирования маточно-плацентарного кровообращения, что может привести к повреждению плаценты, вплоть до ее полного отторжения.
- Недостаточность инвазии вневорсинчатого хориона. При недостаточной инвазии вневорсинчатого хориона нарушается образование сосудов, питающих плаценту.
- Недоразвитие ворсин плаценты. Недоразвитие ворсин хориона приводит к нарушению функционирования гематоплацентарного барьера с нарушением всех обменных функций плаценты.
Необходимо понимать, что плацента является эмбриональным органом, который растет на протяжении всей беременности, что позволяет покрывать возрастающие потребности растущего плода в кислороде и питательных веществах. Задержка ее развития приводит к возникновению плацентарной недостаточности. При этом наибольшую опасность представляет плацентарная недостаточность, которая развилась на ранних сроках беременности.
В генах человека заложена программа, отвечающая за процессы нормальной имплантации, развития плаценты и развития плода. Любые генетические или хромосомные аномалии могут стать причиной развития плацентарной недостаточности, либо полного отторжения плода.
Под влиянием инфекции может возникнуть как нарушение имплантации и формирования плаценты, так и задержка ее в развитии и изменение маточно-плацентарного или плодово-плацентарного кровотока. Наибольшее значение имеют венерические заболевания, так как они могут поражать органы половой системы и слизистую оболочку матки. Однако и некоторые системные инфекции могут провоцировать плацентарную недостаточность.
От уровня половых гормонов зависит нормальное функционирование органов репродуктивной системы. При изменении гормонального фона могут возникнуть различные патологии течения беременности, в том числе и плацентарная недостаточность. Помимо половых гормонов имеет значение уровень и других гормонов, так как системные изменения могут вызывать значительные нарушения функционирования женских половых органов.
Кровь является той средой, которая обеспечивает обменные процессы в плаценте. Анемия (снижение количества красных кровяных телец или уровня гемоглобина) приводит к уменьшению количества доставляемого плоду кислорода. Повышение количества красных или белых кровяных телец (полицитемия) также негативно влияет на маточно-плацентарный кровоток, так как вызывает повышенную вязкость крови и увеличивает риск тромбообразования.
Патологии матки и женских половых органов могут стать причиной недоразвития плаценты или нарушения ее функции. Эндометриоз, атрофические изменения слизистой оболочки матки, врожденные пороки матки, миома матки, инфекции половых путей и многие другие недуги могут привести к плацентарной недостаточности.
В норме, отслоение плаценты происходит срезу после рождения ребенка. Однако в некоторых ситуациях возникает преждевременная отслойка нормально расположенной плаценты, что приводит к гипоксии плода и к массивному маточному кровотечению. Данное состояние является крайне опасным для матери и плода, так как в большинстве случаев возникает необходимость в прерывании беременности.
Курение является фактором риска для развития плацентарной недостаточности, так как под воздействием токсичных веществ, содержащихся в табачном дыме, возникает спазм сосудов, увеличивается риск тромбообразования, а также нарушаются нормальные обменные процессы.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Мужское бесплодие — это изменения со стороны здоровья мужской репродуктивной системы, не позволяющие мужчине зачать потомство.Бесплодным браком называется брак, в котором отсутствует беременность в течение 12 месяцев регулярной половой жизни без контрацепции.
Нарушение функций мужской репродуктивной системы в 50 % случаев является причиной бесплодных браков, хотя еще совсем недавно практически всю вину за бесплодие в браке возлагали на женщин. Различают несколько видов мужского бесплодия:
- Секреторное бесплодие — состояние при котором существует дефицит клеток вырабатывающий сперматозоиды, поддерживающих их созревание.
- Обтурационная форма — результат непроходимости семявыносящих протоков, по которым движутся сперматозоиды. Возникает как следствие воспалительных заболеваний (чаще гоноррейного происхождения), либо травмы.
- Эксреторно-токсическое бесплодие — характеризуется ухудшением количественного, качественного состава спермы, в результате воспалительных заболеваний половых желез (простатит, везикулит).
- Одним из методов коррекции нарушений в системе репродукции у мужчин является подсадка ткани плаценты (ПТП), которая оказывает полифармакологическое действие, обусловленное ее биохимическим составом.
Основные факторы воздействия плацентарной ткани:
- Плацента является естественным «депо» и продуцентом практически всего спектра биологически активных веществ, обеспечивающих рост и развитие организма плода.
- Плацента является слабо иммуногенным органом, что обеспечивает прямую и обратную связи между нейроэндокринной и иммунной системами.
- В плаценте также происходит синтез белков-интерлейкинов, которые обеспечивают защиту организма от неблагоприятных фактров внешней среды.
- Трансформирующий фактор роста плаценты стимулирует восстановление поврежденных клеток и тканей, улучшает их кровоснабжение, что ведет к их омоложению.
Плацента относится к тканевым препаратам, оказывающим специфическое и неспецифическое действие. За счет наличия в высокой концентрации белков, ферментов и других биологически активных веществ корригирует иммунологические и гормональные показатели организма и повышает его устойчивость к неблагоприятным и аллергизирующим факторам, стрессам, предотвращает преждевременное старение организма, способствует нормализации сна, повышению потенции.
Наша клиника проводит комплексное лечение мужчин, страдающих бесплодием, с использованием всех передовых методик, включая тканевую и клеточную терапию.
Многолетний опыт подсадки ткани плаценты дает основание сделать следующие выводы:
- Тканевая терапия улучшает количественные и качественные показатели спермограммы. Концентрация живых форм сперматозоидов увеличилась в среднем в 1,5 раза, а активноподвижных — в 2,2 раза. Количество патологически измененных форм сперматозоидов уменьшилось в среднем на 15%.
- Практически все пациенты отмечают улучшение общего самочувствия, снижение проявлений хронических заболеваний, повышение полового влечения, усиления потенции.
- Данные лабораторного обследования показывают достоверное улучшение показателей крови, мочи и других биологических жидкостей, нормализацию уровня холестерина, что снижает опасность сердечно-сосудистой патологии.
Подсадка тканей плаценты — современное действенное средство для лечения мужского бесплодия, нормализации обмена веществ, замедление процессов старения организма мужчин.
источник
Сегодня о беременности многие мамочки знают ни в пример больше, чем знали наши родители. Поэтому многие женщины во время беременности переживают по поводу состояния своего здоровья, и очень сильно волнуются, если врач говорит о состоянии такого важного при беременности органа, как плацента. Этот орган выполняет важнейшие функции, и без него невозможно вынашивание беременности в принципе.
Отклонения в строении или функционировании плаценты могут грозить осложнениями для матери или плода, и нужно своевременно предпринимать определенные меры, чтобы все исправить. Но что же может произойти с плацентой, и чем это может быть опасно? Давайте вместе разбираться.
Сам термин «плацента» происходит из греческого языка и переводится простым словом «лепешка». Действительно, по внешнему виду плацента напоминает большую и объемную лепешку с отходящим от нее «хвостиком» в виде пуповины. Но эта лепешка имеет крайне важное значение для каждой женщины, вынашивающей малыша, именно за счет существования плаценты возможно выносить и нормально родить ребенка.
По строению плацента, или, как по-другому ее могут называть в литературе, «детское место», является сложным органом. Начало ее формирования приходится на момент имплантации зародыша в стенку матки (с момента прикрепления зародыша к одной из стенок матки).
Основной частью плаценты являются особые ворсины, которые разветвляются в ней и формируются с начала беременности, напоминая ветви многовековых деревьев. Внутри ворсин циркулирует кровь малыша, а наружи ворсины активно омываются поступающей от матери кровью. То есть плацента сочетает в себе сразу две системы кровообращения – материнскую со стороны матки, и плодовую, со стороны околоплодных оболочек и малыша. Согласно этому различаются и стороны плаценты – гладкая, покрытая оболочками, с отходящей пуповиной – со стороны плода, и неровная дольчатая – со стороны матери.
Именно в области ворсин происходит активный и постоянный обмен веществами между малышом и его мамой. Из материнской крови к плоду поступает кислород и все необходимые питательные вещества для роста и развития, а малыш отдает матери продукты обмена веществ и углекислый газ, которые мама выводит из организма за двоих. И самое важное в том, что кровь матери и плода ни в какой части плаценты не смешивается. Две сосудистые системы – плода и матери – разделены уникальной мембраной, которая способна избирательно пропускать одни вещества, и задерживать другие, вредные вещества. Эта мембрана называется плацентарным барьером.
Постепенно формируясь и развиваясь вместе с плодом, плацента начинает полноценно функционировать примерно к двенадцати неделям беременности. Плацентой задерживается проникающие в материнскую кровь бактерии и вирусы, особые материнские антитела, которые могут вырабатываться при наличии резус-конфликта, но при этом плацента легко пропускает необходимые ребенку питательные вещества и кислород. Плацентарный барьер имеет свойство особой избирательности, разные вещества, поступающие с разных сторон плацентарного барьера, в разной степени проникают сквозь мембрану. Так, многие минералы от матери активно проникают к плоду, а вот от плода к матери практически не проникают. И также многие токсичные вещества от малыша активно проникают к матери, а от нее назад – практически не проходят.
Помимо выделительной функции, осуществления дыхания плода (так как плацента временно заменяет малышу легкие), и многих других функций, у плаценты имеется еще одна функция, важная для беременности в целом – гормональная. Плацента с началом своего полноценного функционирования, может вырабатывать до 15 различных гормонов, которые выполняют различные функции во время вынашивания малыша. Самыми первыми из них являются половые функции, которые помогают в сохранении и пролонгировании беременности. Поэтому гинекологи при угрозе прерывания беременности в раннем сроке всегда ждут 12-14 недель, помогая в ранние недели беременности гормонами извне (дюфастон или утрожестан). Затем плацента начинает активно работать и угроза пропадает.
Функции плаценты настолько велики, что в начальных этапах плацента растет и развивается даже скорее, чем растет ваш малыш. И это неспроста, плод к сроку 12 недель весит около 5 граммов, а плацента составляет до 30 граммов, к концу же беременности, на момент родов размеры плаценты будут составлять около 15-18 см, а толщину имеет до 3 см, при весе около 500-600 граммов.
Плацента со стороны плода соединена с малышом особым прочным канатиком – пуповиной, внутри которой проходят две артерии и одна вена. Пуповина может прикрепляться к плаценте несколькими способами. Первым и самым распространенным является центральное прикрепление пуповины, но может также встречаться боковое или краевое крепление пуповины. От способа крепления функции пуповины никак не страдают. Совсем редким вариантом прикрепления пуповины может быть крепление не к самой плаценте, а к ее плодным оболочкам, и такой тип прикрепления называют оболочечным.
Чаще всего система плаценты и пуповины работает слаженно и снабжает малыша кислородом и питанием. Но иногда в плаценте могут возникать сбои из-за воздействия различных факторов – внешних или внутренних. Случаются разного рода нарушения в развитии или проблемы с функционированием плаценты. Такие изменения плаценты не проходят для матери и плода незамеченными, зачастую проблемы с плацентой могут иметь тяжелые последствия. Мы с вами поговорим об основных отклонениях в развитии и функционировании плаценты и способах их выявления и лечения.
Уменьшение размеров или утоньшение плаценты на медицинском языке носит название «гипоплазия плаценты». Этого диагноза не стоит пугаться, т.к. он встречается достаточно часто. На плод влияет только существенное уменьшение диаметра и толщины плаценты.
Существенно уменьшенная плацента, маленькое детское место, встречается нечасто. Такой диагноз ставится, если уменьшение размеров существенно по сравнению с нижней границей нормы для размера плаценты в данном сроке беременности. Причины этого вида патологии пока не выяснены, но по данным статистики, обычно маленькая плацента сопряжена с развитием тяжелых генетических отклонений у плода.
Хотелось бы сразу сделать оговорку, что диагноз «гипоплазия плаценты» не ставится по данным одного УЗИ, он может быть выставлен только в результате длительного наблюдения за беременной. Кроме того, всегда стоит помнить и о том, что могут существовать индивидуальные отклонения размеров плаценты от стандартных, общепринятых нормальных величин, которые не будут считаться патологией для каждой конкретной беременной женщины в каждую ее беременность. Так, для маленькой и субтильной женщины плацента по размерам должна быть меньше, чем для крупной и рослой. Кроме того, нет стопроцентного доказательства зависимости гипоплазии плаценты и наличия генетических нарушений у плода. Но при постановке диагноза «гипоплазия плаценты», родителям будет рекомендовано прохождение медико-генетического консультирования.
В течение беременности может происходить вторичное уменьшение плаценты по размерам, которое может быть связано с воздействием различных неблагоприятных факторов во время вынашивания малыша. Это могут быть хронические стрессы или голодание, употребление алкоголя или курение, наркомания. Также причинами недоразвития плаценты во время беременности могут стать гипертония у матери, резкое обострение хронической патологии, или развитие во время беременности некоторых острых инфекций. Но на первых местах при недоразвитии плаценты стоит гестоз с развитием сильных отеков, повышенным давлением и появлением белка в моче.
Случаются изменения в толщине плаценты. Истонченной считается плацента, которая имеет недостаточную массу при вполне нормальных для ее сроков размерах. Зачастую такие тонкие плаценты встречаются при врожденных пороках плода, и дети рождаются с проявлениями фето-плацентарной недостаточности, что дает серьезные проблемы со здоровьем новорожденного. Но в отличие от первично гипоплазированной плаценты такие дети не ассоциируются с рисками развития слабоумия.
Иногда образуется пленчатая плацента – она очень широкая и очень тонкая, имеет размеры до 40 см в диаметре, практически в два раза больше, чем в норме. Обычно причиной развития подобной проблемы является хронический воспалительный процесс в эндометрии, что приводит к дистрофии (истощению) эндометрия.
В противоположность этому случается вариант очень большой, гигантской плаценты, которая обычно возникает в случае тяжелого течения диабета беременных. Увеличение (гиперплазия) плаценты встречается также при таких заболеваниях беременных женщин, как токсоплазмоз или сифилис, но бывает это нечасто. Увеличение размеров плаценты может быть результатом патологии почек у будущего малыша, при наличии резус-конфликта, когда эритроциты плода с резус-белком начинают атаковать антитела матери. Плацента может значительно увеличиваться в случае тромбоза ее сосудов, если один из сосудиков будет закупорен, а также при патологических разрастаниях мелких сосудов внутри ворсинок.
Увеличение толщины плаценты больше нормы может связано с ее преждевременным старением. Утолщение плаценты также вызывается такими патологиями, как резус-конфликт, водянка плода, сахарный диабет беременной, гестоз, перенесенные в период беременности вирусные или инфекционные заболевания, отслойка плаценты. Утолщение плаценты является нормой при многоплодной беременности.
В первом и втором триместрах увеличение плаценты обычно говорит о перенесенном вирусном заболевании (или скрытом носительстве вируса). В этом случае плацента разрастается, чтобы предотвратить заболевание плода.
Быстрый рост плаценты приводит к ее преждевременному созреванию, и следовательно, старению. Структура плаценты становится дольчатой, на ее поверхности образуются кальцификаты, и плацента постепенно перестает обеспечивать плод необходимым количеством кислорода и питательных веществ. Страдает и гормональная функция плаценты, что приводит к преждевременным родам.
Лечение гиперплазии плаценты обычно состоит в тщательном наблюдении за состоянием плода.
Почему врачи так беспокоятся о значительном изменении плаценты в размерах? Обычно в случае изменения размеров плаценты может развиваться и функциональная недостаточность в работе плаценты, то есть будет формироваться так называемая фето-плацентарная недостаточность (ФПН), проблемы с поставкой кислорода и питания к плоду. Наличие ФПН может означать, что плацента не может полноценно справляться с возложенными на нее задачами, и ребенок испытывает хронический дефицит кислорода и поставки питательных веществ для роста. При этом проблемы могут нарастать снежным комом, организм ребенка будет страдать от недостатка питательных веществ, как результат – начнет отставать в развитии и будет формироваться ЗВУР (задержка внутриутробного развития у плода) или синдром задержки роста плода (СЗРП).
Чтобы подобного не происходило, лучше всего заранее заниматься профилактикой подобных состояний, лечением хронической патологии еще до наступления беременности, чтобы не случилось обострений во время вынашивания. В период беременности важно контролировать артериальное давление, уровень глюкозы крови и максимально оградить беременную от любых инфекционных заболеваний. Также необходимо полноценное питание с достаточным количеством белков и витаминов.
При постановке диагноза «гипоплазия плаценты» или «гиперплазия плаценты» требуется в первую очередь тщательное наблюдение за течением беременности и состоянием плода. Вылечить или исправить плаценту нельзя, но существует ряд препаратов, назначаемых врачом с целью помочь плаценте осуществлять свои функции.
В лечении формирующейся фето-плацентарной недостаточности применяют особые препараты – трентал, актовегин или курантил, которые способны улучшать кровообращение в системе плаценты как со стороны матери, так и плода. Кроме этих лекарств могут быть назначены внутривенные инфузии препаратов – реополиглюкина с глюкозой и аскорбиновой кислотой, солевыми растворами. Развитие ФПН может иметь разную степень тяжести и при ней нельзя заниматься самолечением, это может привести к потере ребенка. Поэтому необходимо соблюдать все назначения акушера-гинеколога.
Нормальная плацента имеет дольчатое строение, она разделена примерно на 15-20 долек равного размера и объема. Каждая из долек формируется из ворсин и особой ткани, которая находится между ними, а сами дольки отделены друг от друга перегородками, однако, не полными. Если происходят изменения в формировании плаценты, могут возникать новые варианты строения долек. Так, плацента может быть двухдольной, состоящей из двух равных частей, которые связаны межу собой особой плацентарной тканью, может формироваться также двойная или тройная плацента, к одной из частей будет присоединена пуповина. Также у обычной плаценты может быть сформирована небольшая добавочная долька. Еще реже может возникать так называемая «окончатая» плацента, у которой есть участки, покрытые оболочкой и напоминающие окошки.
Причин для подобных отклонений в строении плаценты может быть множество. Чаще всего это генетически заложенное строение, либо следствие проблем со слизистой матки. Профилактикой подобных проблем с плацентой может быть активное лечение воспалительных процессов в полости матки еще до беременности, в период планирования. Хотя отклонения в строении плаценты не столь сильно влияют на ребенка при беременности, и практически никогда не влияют на его развитие. А вот в родах такая плацента может причинить много хлопот врачам – такая плацента может очень трудно отделяться от стенки матки после рождения крохи. В некоторых случаях отделение плаценты требует ручного контроля матки под наркозом. Лечения аномального строения плаценты при беременности не требуется, но вот в родах нужно обязательно напомнить об этом врачу, чтобы все части плаценты были рождены, и не осталось кусочков плаценты в матке. Это опасно кровотечениями и инфекцией.
Плацента в процессе своего существования проходит четыре последовательных стадии созревания:
Степень зрелости плаценты 0 – в норме длится до 27-30 недели. Иногда на данных сроках беременности отмечается 1 степень зрелости плаценты, что может быть вызвано курением или употреблением алкоголя во время беременности, а также перенесенной инфекцией.
Степень зрелости плаценты 1 – с 30 по 34 неделю беременности. В этот период плацента перестает расти, ее ткани утолщаются. Это ответственный период, когда любые отклонения могут представлять опасность для здоровья плода.
Степень зрелости плаценты 2 – длится с 34 по 39 неделю беременности. Это стабильный период, когда некоторое опережение зрелости плаценты не должно вызывать опасений.
Степень зрелости плаценты 3 – в норме может диагностироваться, начиная с 37 недели беременности. Это стадия естественного старения плаценты, но если она сочетается с гипоксией плода, то врач может рекомендовать провести кесарево сечение.
Для каждой стадии формирования плаценты существуют нормальные сроки в неделях беременности. Слишком быстрое, либо замедленное прохождение плацентой определенных стадий является отклонением. Процесс преждевременного (ускоренного) созревания плаценты бывает равномерным и неравномерным. Обычно с равномерным преждевременным старением плаценты сталкиваются будущие мамы с дефицитом веса. Поэтому, важно помнить о том, что беременность – это не время для соблюдения различных диет, поскольку их последствиями могут стать преждевременные роды и рождение слабенького малыша. Неравномерно созревать плацента будет при проблемах с кровообращением в некоторых своих зонах. Обычно такие осложнения возникают у женщин с лишним весом, при длительном позднем токсикозе беременности. Неравномерное созревание плаценты чаще возникает при повторных беременностях.
Лечение, как и при фето-плацентарной недостаточности, направлено на улучшение кровообращения и обмена веществ в плаценте. Для профилактики преждевременного старения плаценты необходимо проводить мероприятия по предупреждению патологий и гестозов.
А вот задержки в созревании плаценты возникают намного реже, и наиболее распространенными причинами этого могут являться наличие сахарного диабета у беременной, употребление алкоголя и курение. Поэтому, стоит отказаться от вредных привычек во время вынашивания малыша.
Нормальная плацента имеет губчатое строение, но к концу беременности некоторые ее зоны могут каменеть, такие участки называются петрификатами или кальцинатами плаценты. Отвердевшие участки плаценты не способны выполнять свои функции, но обычно оставшиеся части плаценты отлично справляются с возложенной на них задачей. Как правило, кальцинаты возникают при преждевременном старении плаценты или перенашивании беременности. Врач будет в таких случаях подробно следить за беременной, чтобы исключать развитие гипоксии плода. Но обычно такая плацента вполне нормально функционирует.
В идеале плацента должна располагаться в верхней части матки. Но существует ряд факторов, которые препятствуют нормальному расположению плаценты в полости матки. Это могут быть миомы матки, опухоли стенки матки, пороки ее развития, множество беременностей в прошлом, воспалительные процессы в матке или аборты.
Низко расположенная плацента требует более внимательного наблюдения. Обычно в течение беременности она имеет тенденцию подниматься. В этом случае препятствий для естественных родов не будет. Но случается, что край плаценты, ее часть или целиком вся плацента перекрывает внутренний зев матки. При частичном или полном перекрытии плацентой зева матки естественные роды невозможны. Обычно при аномальном расположении плаценты проводят кесарево сечение. Такие неправильные положения плаценты называют неполным и полным предлежанием плаценты.
На протяжении беременности у женщины с предлежанием плаценты могут возникать кровотечения из половых путей, что приводит к возникновению анемии, гипоксии плода. Наиболее опасна частичная или полная отслойка плаценты, которая ведет к гибели плода и угрозе для жизни матери. Беременной необходим полный покой, в том числе и сексуальный, нельзя заниматься физическими упражнениями, купаться в бассейне, много гулять и работать.
Что же такое преждевременная отслойка плаценты? Это состояние, когда плацента (нормально или аномально расположенная) покидает место своего крепления ранее положенного ей срока, то есть третьего периода родов. При отслойке плаценты для спасения жизни матери и плода необходима экстренная операция кесарева сечения. Если плацента отслоилась на незначительных участках, то врачи пытаются остановить этот процесс, сохраняя беременность. Но даже при незначительной отслойке плаценты и небольшом кровотечении опасность повторных эпизодов отслойки сохраняется вплоть до родов, и женщину тщательно наблюдают.
Причинами отслойки плаценты могут стать травмы или удары в живот, наличие хронических патологий у женщины, что приводит к проблемам с кровообращением, дефектам в формировании плаценты. Преждевременную отслойку плаценты могут вызвать осложнения во время беременности – чаще всего гестозы с повышением давления, белком в моче и отеками, при которых страдают все органы и системы матери и плода. Важно помнить, что преждевременная отслойка плаценты – это опаснейшее осложнение беременности!
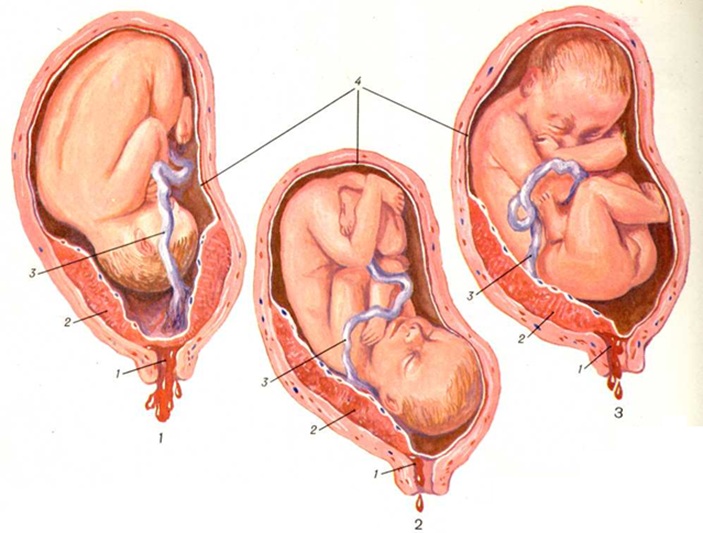
Отслойка плаценты
Рис. 1 — полное предлежание плаценты;
Рис. 2 — краевое предлежание плаценты;
Рис. 3 — частичное предлежание плаценты
1 — цервикальный канал; 2 — плацента; 3 — пуповина; 4 — плодный пузырь
Порой возникают аномалии не только места, но и способа прикрепления плаценты к стенке матки. Очень опасной и серьезной патологией является приращение плаценты, при котором ворсинки плаценты крепятся не только к эндометрию (внутреннему слою матки, который в родах отслаивается), но и прорастают вглубь тканей матки, в ее мышечный слой.
Выделяют три степени тяжести приращения плаценты, в зависимости от глубины прорастания ворсинок. При самой тяжелой, третьей степени, ворсины прорастают матку на всю ее толщину и могут приводить даже к разрыву матки. Причиной приращения плаценты становится неполноценность эндометрия из-за врожденных дефектов матки или приобретенных проблем.
Основными факторами риска приращения плаценты являются частые аборты, кесаревы сечения, миомы, а также внутриматочные инфекции, пороки развития матки. Определенную роль может играть и низкая плацентация, так как в области нижних сегментов прорастание ворсин в более глубокие слои матки более вероятно.
При истинном приращении плаценты в подавляющем большинстве случаев требуется удаление матки с приросшей плацентой.
Более легкий случай – плотное прикрепление плаценты, от приращения отличающейся глубиной проникновения ворсинок. Плотное прикрепление случается при низком расположении плаценты или ее предлежании. Основной сложностью при таком прикреплении плаценты является задержка в ее рождении или полная невозможность самостоятельного отхождения последа в третий период родов. При плотном прикреплении прибегают к ручному отделению плаценты под наркозом.
Плацента, как любой орган, может болеть. Она может подвергаться инфицирванию, в ней могут развиваться инфаркты (участки, лишенные кровообращения), внутри сосудов плаценты могут образовываться тромбы, и сама плацента может подвергаться даже опухолевым перерождениям. Но такое, к счастью, бывает нечасто.
Инфекционное поражение тканей плаценты (плацентит), вызывается различными микробами, которые могут проникать в плаценту различными способами. Так, они могут быть принесены с током крови, проникнуть из маточных труб, восходящим путем из влагалища, либо из полости матки. Процесс воспаления может быть распространен на всю толщу плаценты или протекать в отдельных ее участках. При этом лечение должно быть специфическим, и зависит оно от вида возбудителя. Из всех возможных препаратов будет выбран тот, который допустим у беременных в данном сроке. А с целью профилактики до беременности необходимо проводить полноценную терапию хронических инфекций, особенно в области половых путей.
Инфаркт плаценты обычно развивается, как и любой другой, в результате длительной ишемии (спазм сосудов плаценты), и тогда участки плаценты, которые получают кровь от этих сосудов, в результате дефицита кислорода погибают. Обычно инфаркты в плаценте возникают в результате тяжелого протекания гестоза или при развитии гипертонической болезни беременной. Плацентит и инфаркт плаценты могут вызывать ФПН и проблемы с развитием плода.
Иногда в результате воспаления или повреждения сосудистой стенки, при нарушении вязкости крови или при резких движениях плода внутри плаценты образуются тромбы. Но мелкие тромбы никак не влияют на течение беременности.
источник
Неспособность иметь детей — страшный диагноз. И страдают мужчины в этом случае не только от того, что детей нет, хотя и это важно. Их больше всего мучает ненавистное «не могу»! Врач-андролог и кандидат медицинских наук Ирина Клементьевна Ромашкина рассказывает о причинах и формах мужского «бесплодия».
Отношение к роли мужчины в бесплодном браке изменилось только в конце XIX — начале XX века после введения в клиническую практику новых методов обследования пациентов. Оказалось, что виновником бесплодного брака в равной степени могут быть и женщина, и мужчина, причем в проблемах женщины нередко виноват мужчина (к бесплодию приводят воспалительные заболевания, «подаренные» ей партнером).
Бесплодием принято считать неспособность зачать ребенка в течение года, если при этом ведется активная половая жизнь без использования противозачаточных средств. Поэтому, если вы хотите ребенка, а беременность в течение года не наступила, следует обратиться за медицинской помощью. Делать это лучше обоим супругам одновременно. Время терять не следует. Жена должна обратиться к гинекологу, а супруг — к андрологу.
Еще раз повторю, обращаться нужно к специалисту по мужским болезням. Ведь вы же не идете лечить глаза к стоматологу, а уши, например, к ортопеду. Нет? Тогда почему вы так охотно принимаете лекарства, которые назначает вам гинеколог? Вы уверены в том, что это правильно? А я — нет.
При обращении пациента с жалобами на бесплодный брак доктор сначала должен выяснить, есть ли в сперме этого пациента половые клетки — сперматозоиды. И поэтому первый анализ, который выполняется в этом случае, конечно же, спермиограмма. Уточню, что ни один из ее показателей, не соответствующий норме, не свидетельствует о бесплодии.
Обратимся к первому этапу обследования — анализу спермы — и поговорим о тех случаях, когда сперматозоидов в ней нет по причине нарушения связи между сохранными отделами семявыносящих путей. В этих случаях медики говорят об обтурационном бесплодии.
Обтурационное бесплодие может быть следствием длительных воспалительных процессов семявыносящих протоков или придатка яичка (такое бывает, например, при гонорее). Просвет семявыносящего протока или канальца придатка яичка сначала сужается, а после рубцевания проток, а в некоторых случаях и каналец становятся непроходимыми. Есть еще очень редкая патология — полное отсутствие семявыносящих протоков — результат нарушений внутриутробного развития. Часто она связана с генетическими аномалиями. В таких случаях возникает желание пересадить пациенту новый семявыносящий проток. Методика операции была разработана мной под руководством профессора Игоря Дмитриевича Кирпатовского.
Но. рекомендовать эту операцию к применению в клинической практике можно будет только после серьезных доработок. Необходимо найти метод восстановления иннервации пересаженного протока. Ведь без связи нервов пересаженного протока с нервной системой сокращения мышц протока во время эякуляции не произойдет. Поэтому, несмотря на то что пересаженный проток будет проходимым, полноценного семяизвержения не последует и сперматозоиды в нужном для оплодотворения количестве в сперму не поступят. Эякуляция же не зря называется семяизвержением. Она действительно похожа на извержение, на мощный прерывистый поток, возникающий под действием где-то дремавшей, потаенной силы. Силу эту и пробуждает нервная система.
Как видите, все непросто. Нелегко вернуть утраченное здоровье. А между тем в возникновении обтурационного бесплодия часто виноват сам пациент. Например, мужчина решает, что дети ему больше не нужны. Кто-то посоветовал сделать вазэктомию — перевязать семявыносящие протоки. И вот операция сделана! Какое облегчение! Можно не беспокоиться о случайном отцовстве. Но жизнь переменчива. Никто не может с абсолютной точностью прогнозировать будущее.
И вот новая любовь, повторный брак, появляется желание родить ребенка. А не получается. Дело в том, что при длительной «закупорке» семявыносящих путей часто наступает паралич протоков. Они теряют способность к сокращению, как нога или рука парализованного человека. Даже после великолепно выполненной хирургом операции и полном восстановлении непрерывности семявыносящего тракта сперматозоиды могут не проходить, потому что мышцы протока во время эякуляции не «выталкивают» их в мочеиспускательный канал. Ни одному из тех мужчин, которые обращались ко мне с просьбой о вазэктомии, я эту операцию не сделала. И всегда старалась убедить их отказаться от этого ошибочного решения. Хочется надеяться, что ни один из них не пошел к другому хирургу.
Замечу, что иногда диагностика обтурационного бесплодия имеет некоторые сложности. Я имею в виду те случаи, когда при осмотре пациента не выявляются характерные признаки — плотные, напряженные придатки яичек, уплотненные семявыносящие протоки. Такое бывает, когда место обтурации расположено далеко от яичка — в конечных отделах семявыносящих путей. Клиническая картина в этом случае напоминает самую тяжелую форму бесплодия, при которой яички не вырабатывают сперматозоиды. В таких случаях пациентам предлагают диагностическую операцию — ревизию органов мошонки. Это расширенное хирургическое вмешательство включает не только биопсию яичка, но и детальный осмотр органов мошонки, а также проверку проходимости семявыносящих путей. Естественно, операция в случаях обтурационного бесплодия должна завершаться восстановлением проходимости семявыносящих путей, если это возможно. Хирург соединяет сохранные отделы семявыносящих путей, накладывает соустье. Такие операции требуют специальных навыков и выполняются с использованием операционного микроскопа и микрохирургических инструментов. Пациентов, которым требовалась подобная операция, в моей практике было немало.
Должна вам сказать, что в области репродукции человека, как и в медицине вообще, есть много такого, что не укладывается в рамки научного знания. Например, у некоторых пациентов после проведения вазэктомии вдруг нежданно-негаданно рождались дети. И при исследовании спермы выявлялась нормоспермия. Как это может быть, если при вазэктомии семявыносящие протоки пересекаются, их концы перевязываются и разводятся на расстояние около двух сантиметров? Оказывается, в редких случаях концы протока самым невероятным образом срастаются и проходимость самопроизвольно восстанавливается. Как писал один из ведущих микрохирургов мира С. Силбер: «Природа в этом случае смеется над нами. Ведь мы тратим столько усилий, чтобы восстановить проходимость семя выносящих путей, а получается не всегда».
Это наиболее часто встречающаяся форма бесплодия, при которой нарушен процесс образования сперматозоидов: или в сперме их мало, или они плохого качества, или и то и другое вместе. Причины расстройства сперматогенеза — самые разные. Это острые и хронические воспалительные процессы в яичке, придатке, предстательной железе и семенных пузырьках, гормональные нарушения, токсические и радиационные воздействия, аутоиммунные процессы, генетические нарушения и др. Чтобы определить причину бесплодия в таких случаях, нужно не только делать анализы, но и консультироваться у самых разных специалистов, в том числе и у генетиков.
Но есть и то, что видно «невооруженным глазом». Осмотрел пациента, пропальпировал семенной канатик, и диагноз как на ладони. Речь идет о варикоцеле — варикозном расширении вен семенного канатика. Лечение, как правило, в этом случае назначается оперативное. Причем показания для выполнения операции сегодня значительно шире, чем раньше. Даже термин новый ввели — «скрытое варикоцеле». Не знаю, от кого и почему оно скрыто, но его тоже оперируют. Оперируют во всех случаях, иногда несколько раз, при рецидивах. Оперируют, думая, что именно варикоцеле — главная причина бесплодного брака. Но есть и другое мнение на этот счет. Э. Нишлаг, Г. М. Бере из Германии, да и многие другие справедливо считают, что, несмотря на значительную распространенность варикоцеле (около 15–16 % в структуре мужской патологии), это заболевание не является реальной причиной бесплодия. Наличие варикоцеле не исключает возможность отцовства. Ведь деторождение зависит от обоих партнеров. Надежная способность к деторождению одного из партнеров может успешно компенсировать недостатки этой функции у другого. Наличие варикоцеле не всегда бывает истинной причиной бесплодного брака.
Очень хочу, чтобы вы поняли, что серьезные решения, к каким относится оперативное лечение, нужно принимать, трезво взвесив все за и против. Тем более, когда речь идет об операции по поводу варикоцеле. Постараюсь объяснить почему.
Среди урологов бытует мнение, что вен в мошонке великое множество и ничего страшного не произойдет, если часть из них перевязать или удалить, — отток крови не нарушится. Это мнение основано на анатомических особенностях венозной системы органов мошонки, состоящей из большого числа венозных сплетений и сетей, а также множества связей между венами.
Раньше и я так думала, пока не изучила сосуды яичка на анатомических препаратах. Венозных препаратов я сделала 20. Конечно, не так много. Но когда-то очень давно Канавелл описал нервную веточку, идущую к большому пальцу руки, только на трех препаратах и оказался прав. Эта веточка обеспечивает движение большого пальца. Теперь каждый хирург знает, в каком месте кисти нельзя делать разрез. Эта область называется запретной зоной Канавелла.
Я ни в коей мере не претендую на славу Канавелла, но в своих исследованиях старалась быть максимально корректной. При выполнении этой довольно трудоемкой работы я манипулировала только микроинструментами и пользовалась оптикой, старалась не повредить ни одного, даже очень мелкого сосудика. На приготовление и исследование такого анатомического препарата уходило порой больше недели.
Но есть ли необходимость заставлять орган, причем чрезвычайно важный, испытывать подобный стресс? Я убеждена, что такой нужны в подавляющем числе случаев нет. Ведь медицина располагает множеством лекарственных препаратов, которые тонизируют стенки вен и таким образом способствуют продвижению по ним крови. Эти препараты эффективны, не токсичны, не вызывают побочных эффектов, так что их можно применять годами.
В качестве подтверждения моего мнения хочу отметить: мысль о том, что существующие методы оперативного лечения варикоцеле могут быть и не совсем адекватны, приходила в голову не только мне. Еще в 70-е годы прошлого века Н. А. Лопаткин предложил иную методику операции при варикоцеле.
Суть ее состояла в том, что вены яичка не перевязывали и пересекали, как это делается практически всегда, а соединяли с одной из вен передней брюшной стенки. Иными словами, к имеющемуся основному пути для оттока крови добавляли еще один. В результате отток венозной крови от органов мошонки улучшался. Разница в решении проблемы не требует объяснений. Она очевидна. Эта операция была разработана давно, но не получила широкого применения, видимо, из-за своей сложности. Для ее проведения хирургу нужно владеть методикой наложения сосудистого шва. Это не просто. Намного легче перевязать и пересечь сосуд, чем его сшить. Может быть, поэтому и существует такой, на мой взгляд, не совсем правильный подход к лечению варикоцеле.
Совсем недавно в одной из телевизионных передач речь шла о лечении варикоцеле у мальчиков. Ведущие программы говорили о необходимости операции и рекомендовали ее выполнение по методу Паломо. Должна сказать, что эта методика давным-давно признана порочной. При операции по методу Паломо вне зависимости от того, каким способом — открытым (через обычный разрез) или эндоскопическим (через маленький разрез) — она проводится, перевязываются и пересекаются все яичковые сосуды: вены и проходящая между венами артерия, несущая к яичку кровь. Таким образом, одновременно уменьшается и приток, и отток крови. А ведь природа не зря отвела яичковую артерию от главного сосуда тела, от аорты, потому что там высокое кровяное давление и мощный кровоток. Как бы подчеркнув важность этой артерии для яичка — органа, необходимого для продолжения рода человеческого.
Некоторые скажут, что яичковая артерия отходит от аорты только потому, что яички закладываются в поясничной области, а потом, в процессе развития плода , опускаются в мошонку. Это так. Но ведь часть эмбриональных сосудов, та же артерия пуповины, в последующем перестают функционировать и превращаются в тяжи соединительной ткани. Потому что артерия пуповины после рождения ребенка не нужна. А яичковая сохраняется всю жизнь, обеспечивая хороший кровоток в этом важнейшем для воспроизводства человека органе.
Зачем же без особой нужды убирать этот сосуд? Согревает надежда на приспособительные механизмы? А если нет? Что, если у мальчишки, которому сегодня проводится операция, недостаточно развиты два других сосуда, приносящие кровь к органам мошонки? Можно это предвидеть? Как определить, да и пытался ли кто-нибудь это делать во время операции?Я уверена, что нет. Смею утверждать, что такую операцию делать не нужно.
Я утверждаю, что ухудшение кровоснабжения яичка после выполнения операции Паломо — вполне реально. Оперировать по методу Паломо нельзя. Если операция необходима, то нужно перевязать вены и ни в коем случае не трогать артерию.
Так нужно ли вообще оперировать варикоцеле? Конечно, если это действительно необходимо. Иными словами, не так часто, как сейчас. Во-первых, при бесплодном браке оперировать варикоцеле следует только после исключения всех возможных причин бесплодия в этой семье и только в тех случаях, когда консервативная терапия оказывается неэффективной.
Вопрос о том, каким методом должна проводиться операция, должен решаться индивидуально. Люди все разные. И течение болезней у нас разное, а потому и операции не могут быть абсолютно одинаковыми для всех. Во-вторых, операция по поводу варикоцеле необходима при наличии длительного, не поддающегося консервативной терапии болевом синдроме. Помню одного пациента, который поступил к нам с жалобами на постоянные тянущие боли в мошонке. При осмотре были выявлены незначительное расширение и болезненность при пальпации поверхностных вен мошонки. Патологических изменений яичковых вен не было.
В таких случаях проводится операция Яковенко, при которой удаляются поверхностные (кремастерные) вены, отводящие кровь от оболочек яичка. Во время операции мы обнаружили гнойное воспаление стенок некоторых вен. Измененные вены были удалены. Дня через два после операции пациент сказал, что сегодня первый день, когда у него ничего не болит.
В-третьих, эта операция нужна при коррекции косметических дефектов, когда пациента беспокоит отвислая мошонка, в которой значительный объем занимают варикозно измененные вены. Естественно, консервативная терапия в таких запущенных случаев эффекта не дает.
Я понимаю, что моя точка зрения относительно оперативного лечения варикоцеле не согласуется с мнением большинства. Но мое убеждение не голословно. В его основе и собственные анатомические исследования, и многолетний клинический опыт. И я верю, что настанет время, когда взвешенный подход к решению столь важной проблемы, какой является лечение варикозного расширения вен семенного канатика, особенно в сочетании с бесплодием, ляжет в основу новой тактики ведения пациентов и эта тактика станет обязательной для исполнения всеми практикующими медиками.
Еще раз повторю: успех лечения бесплодия во многом зависит от координации усилий гинеколога и андролога. Иными словами, для достижения желанной беременности следует лечить не бесплодие, а бесплодный брак. Стандартных схем и рецептов лечения не существует. Конечный результат лечебных мероприятий зависит не только от знаний и опыта врача, но и в значительной мере от его интуиции. Очень часто при лечении одной и той же формы бесплодия доктор, по неясным даже ему самому причинам, применяет разные методы, назначает разные препараты и выполняет различные процедуры.
Со временем у каждого врача вырабатывается свой подход к решению этой непростой задачи, свой алгоритм ведения таких пациентов. Но практически все доктора убеждены, что первым этапом лечения бесплодия должна быть борьба с воспалительными заболеваниями половых органов, так как они не лучшим образом влияют на сперматогенез. Конечно, если такие заболевания у пациента есть.
Пожалуй, самым распространенным воспалительным заболеванием мужских половых органов является воспаление предстательной железы — простатит. Бытует мнение, что простатит связан с инфекцией. Однако это не всегда верно. В ряде случаев причина этого заболевания кроется в особенностях анатомического строения предстательной железы.
Предстательная железа, или простата, имеет форму сердечка, обнимающего мочеиспускательный канал в области малого таза и состоит из нескольких частей, причем только одна из них содержит железистую ткань. Железистая ткань предстательной железы — это множество мелких железок, каждая из которых имеет свой выводящий проток. Мелкие протоки сливаются вместе, образуя более крупные протоки.
И в мелких, и в крупных протоках имеются расширения — синусы, куда поступает секрет предстательной железы. Отток сока простаты осуществляется только при семяизвержении, и поэтому секрет в этих синусах накапливается, застаивается. Сок предстательной железы является отличной питательной средой для развития бактерий, а клетки, выстилающие синусы, — прекрасный субстрат для роста возбудителей внутриклеточных половых инфекций (хламидий, микоплазм, уреаплазм, вирусов).
Простата не имеет магистральных кровеносных сосудов и кровоснабжение ее осуществляется по мелким сосудам. Поэтому скорость кровотока в предстательной железе исходно низкая. По-видимому, такие условия нужны для нормальной работы этого органа. Но именно эти особенности строения простаты — затрудненный отток секрета, с одной стороны, и низкая скорость кровотока, с другой — приводят к формированию разнообразных застойных изменений. Простата напоминает своеобразное болотце, разделенное на дольки. И в этом болотце великолепно себя чувствуют любые микроорганизмы.
Как инфекции, так и изменения в предстательной железе порождают многообразие клинических форм простатита, и, естественно, возникают определенные сложности в их классификации. А ведь именно классификация заболевания является своеобразным ключом к лечению: она определяет методы терапии и в значительной мере влияет на результаты лечения. Классификаций простатита существует множество, но ни одна из них не является в полной мере исчерпывающей. В России долгое время оставалась популярной классификация, предложенная профессорами из Санкт-Петербурга О. Л. Тиктинским и С. Н. Калининой (1990). Простатиты разделяли по причинам заболевания, по развитию, клинической картине и анатомическим изменениям. Классификация включала три категории, 16 основных пунктов и столько же подпунктов. Эта классификация, пожалуй, наиболее полная из существующих, но на практике она не прижилась. Наверное, показалась врачам слишком громоздкой. Возможно, поэтому большинство клиницистов во всем мире сейчас используют классификацию, предложенную в 1995 году Национальным институтом здоровья США: 1 категория — острый простатит; 2 категория — хронический инфекционный простатит; 3 категория — хронический неинфекционный простатит (синдром хронической тазовой боли, продолжающийся 3 месяца и более): 3А — с наличием воспалительного компонента; 3Б — при отсутствии воспалительного компонента; 4 категория — бессимптомный простатит.
Вполне удовлетворительной признать эту классификацию нельзя: слишком в ней все обобщенно, что может стать причиной неточной диагностики и соответственно неправильного подбора лечебных процедур. В 2000 году появилась новые классификации: сначала Европейской ассоциации урологов, а чуть позднее и российская. Ни одна из них не совершенна. А это значит, что разработка классификации, в полной мере удовлетворяющей требованию клинической практики и, таким образом, определяющей лечебные мероприятия, вне всяких сомнений, будет продолжена.
Трудности с классификацией — косвенное свидетельство того, что простатит — это не одно заболевание, а объединенные по сходным признакам разные болезни. Они отличаются и по причинам возникновения (например, есть инфекция или нет), и по характеру течения, и по конечному результату, т. е. по тем изменениям, которые возникают в органах малого таза, и, несомненно, требуют разных методов лечения.
А теперь некоторые сведения об основных клинических формах течения простатита. Их две: острая и хроническая. Острый простатит отличается ярко выраженными симптомами. Высокая температура, интенсивные боли в промежности, в паховой области, над лобком, болезненное мочеиспускание, плохое общее самочувствие, а в некоторых случаях и снижение потенции не оставляют выбора — идти к врачу или нет. Лечение острого простатита чаще проводится в условиях стационара. Применяются значительные дозы антибиотиков, а в некоторых случаях может возникнуть и необходимость оперативного вмешательства.
Хронический простатит — одно из наиболее распространенных заболеваний у мужчин. Считается, что более половины мужского населения страдает хроническим простатитом, причем в подавляющем большинстве случаев оно поражает мужчин в возрасте до 40 лет — в том самом важном периоде жизни, когда появляются дети, идет становление личности, рождаются и осуществляются самые дерзновенные планы. И, конечно, своевременная диагностика и лечение этого заболевания, нарушающего половую и детородную функции, снижающего качество жизни, имеет колоссальное медицинское и социальное значение.
При хроническом простатите клиническая картина чаще бывает стертой. Симптомы могут отсутствовать вообще. Возникающие проблемы с потенцией списываются на общую усталость, психологическую нагрузку на работе, отсутствие отдыха. Мужчина просто не понимает, что он болен. Поэтому в данном случае решающая роль принадлежит профилактическим осмот рам, целью которых является ранняя диагностика заболевания и своевременное лечение.
Во многих случаях хронический простатит протекает бессимптомно. Но все-таки определенные изменения в самочувствии заметить можно, и поэтому знать о них необходимо.
Симптомы хронического простатита: возникающие и достаточно быстро проходящие боли в промежности, паховой области, над лобком; снижение полового влечения (либидо); изменение длительности полового акта (в одних случаях быстрая эякуляция, в других — значительное удлинение полового акта); изменение характера сексуальных ощущений (снижение яркости оргазма); появление выделений из мочеиспускательного канала, особенно по утрам (простаторея); расстройства мочеиспускания.
В большинстве случаев для диагностики хронического простатита достаточно провести детальный осмотр пациента с обязательным пальцевым исследованием простаты, ультразвуковое тестирование предстательной железы и взять анализы. При ректальном исследовании выявляется увеличение или, наоборот, уменьшение железы либо ее доли, местная или общая болезненность, пастозность железы и др. Во время ультразвукового исследования можно отметить признаки воспаления, увидеть кисты, камни и, что очень важно, оценить состояние сосудов простаты, в том числе вен. Эти вены, по сути оплетающие простату снаружи, воспаляются при простатите, а впоследствии могут поддерживать воспалительный процесс в самой железе. Довольно часто при простатитах именно воспаление вен является причиной болевого синдрома.
Основным лабораторным тестом является исследование сока простаты. При хроническом простатите в соке простаты наблюдается увеличение плотности лейкоцитов и клеток эпителия. Но следует помнить, что и нормальная плотность лейкоцитов в соке простаты не может свидетельствовать об отсутствии воспалительного процесса, особенно если имеются другие клинические признаки воспаления. Анализ сока лучше повторить, иногда несколько раз, а в некоторых случаях сделать это нужно после провокационных тестов или приема специальных препаратов.
Бактериологическое исследование позволяет выявить микроорганизмы, вызвавшие воспаление, определить их чувствительность к антибиотикам и, наконец, грамотно подобрать нужные лекарства. Как правило, для такого исследования берут сок предстательной железы, но можно и сперму. В тех случаях, когда симптоматика скудна и диагностика простатита затруднительна, доктор может счесть необходимым проведение дополнительных диагностических тестов. Например, для определения характера расстройств мочеиспускания нужно исследовать процесс мочеиспускания (урофлоуметрия), а при подозрении на воспаление семенного бугорка и мочеиспускательного канала провести осмотр мочеиспускательного канала специальным прибором (уретроцистоскопия). Несомненно, врач должен объяснить, почему он рекомендует то или иное исследование. Но, даже если он ничего не объяснил, не стоит сомневаться в необходимости проведения предложенных процедур. Лучше потратить лишние деньги на дополнительное обследование, чем получить неточный диагноз, а в результате неэффективное или вовсе бесполезное лечение.
источник