Многие семейные пары, особенно в первые годы совместной жизни сталкиваются с трудностями при зачатии ребенка. Первое, о чем думают в такой ситуации женщина и ее супруг, а вдруг у меня бесплодие? Что делать, если это так? На этот вопрос есть только один ответ — обратиться к хорошему гинекологу, в клинику, где возможна адекватная диагностика бесплодия. Никакие бабушкины советы, волшебные пилюли и рецепты из интернета не помогут забеременеть, если действительно есть какие-то патологии, связанные с репродуктивной функцией у женщины или мужчины.
Бесплодие — это невозможность зачать или выносить ребенка. Состояние может быть постоянным или временным, излечимым и неизлечимым. В семейной паре бесплодными могут быть мужчина, женщина и оба партнера одновременно.
На долю неизлечимого бесплодия приходится не более 5% всех случаев — это, в основном, люди с врожденными патологиями внутренних репродуктивных органов. Остальные семейные пары могут рассчитывать на благополучный прогноз, если будут следовать советам врачей — гинеколога и уролога.
Первые подозрения у партнеров должны появиться в случае, когда в течение одного года регулярных интимных отношений без использования контрацептивов беременность у женщины так и не наступила. Это основной признак бесплодия пары. Но существуют симптомы, которые должны насторожить мужчину или женщину независимо от желания зачать ребенка в ближайшее время. Их мы рассмотрим ниже.
Вероятность полного избавления от бесплодия тем выше, чем раньше была выявлена патология и начато ее лечение. Поэтому важно пройти качественное обследование при первых подозрениях на бесплодие.
Если такая проблема возникла и вы решили провериться, не спешите в дорогую клинику репродукции — там с вас сдерут три шкуры, сначала за анализы, а потом за лечение. Изначально обратитесь в хорошую частную клинику, где можно пройти стандартный набор исследований по обычной цене.
Как показывает практика, пациентов, требующих какого-то особого дорогостоящего лечения, очень мало. В основном все проблемы решаются на приеме у гинеколога, так как основные причины бесплодия — гормональный сбой, застарелые половые инфекции и патологии, которые устраняются малотравматичным вмешательством минут за 15-20.
Ещё одна распространенная причина — семейная пара просто не знает день, когда наступает овуляция. Это состояние легко определяется обычным УЗИ — фолликулометрией. Но обо всем по порядку!
Сложности с зачатием ребенка в будущем можно определить еще у девушек. Медики рекомендуют обследовать репродуктивную систему пациенткам младше 20 лет, у которых наблюдаются следующие признаки:
- нестабильный менструальный цикл либо его длительность превышает 50 дней;
- скудные менструальные выделения;
- низкий индекс массы тела, не связанный с особенностями питания;
- очень жирная кожа, угревая сыпь;
- неправильное развитие молочных желез;
- появление волос над верхней губой, на подбородке, в области грудной клетки;
- недостаточный рост волос на лобке или в подмышечных впадинах;
- врожденные или приобретенные хронические заболевания;
- начало первой менструации пришлось на возраст старше 16 лет.
Если забеременеть не удается, не стоит сразу же думать, что проблема в женщине. По статистике, в 40% случаев бесплодия повинны мужчины. Предположить именно женское бесплодие можно только при хороших показателях спермограммы у мужчины, хотя обследование стоит начинать именно с супруги. Для этого есть несколько причин:
- Мужчины неохотно идут на унизительную процедуру — сдача спермы для спермограммы.
- Показатели спермограммы нестабильны , они могут зависеть от приема медикаментов, самочувствия, регулярности половой жизни и др. причин.
- Мужчине не всегда стоит знать о своем бесплодии . Многие женщины не хотят бегать по ЭКО (экстрокорпоральное оплодотворение) и тратить сотни тысяч рублей на процедуру, которая удается только в 20-24% случаев. Они просто беременеют «от соседа», ничего не говоря партнеру. Не нужно осуждать их за циничность: если мужчина бесплоден, то на ЭКО все-равно придется воспользоваться чужой донорской спермой, и неизвестно, как будет принят ребенок, зачатый таким образом.
Пройти обследование на бесплодие нужно женщине, когда у нее наблюдаются следующие симптомы:
- отсутствие менструации в течение 6 месяцев при условии отсутствия беременности;
- слишком обильные или, наоборот, скудные менструальные выделения;
- нарушение сроков менструального цикла;
- появление сильных болей во время месячных.
Что делать при бесплодии женщине? Нужно записаться к гинекологу и пройти обследование для выявления гинекологических заболеваний: заболевания яичников, проблемы неврологического характера, хронические болезни, выкидыши, ЗППП, заболевания гормональной природы, спайки.
Поскольку сам процесс оплодотворения происходит непосредственно в половых органах женщины и возможен при налаженной цикличной работе ее репродуктивной системы, выраженных симптомов мужского бесплодия нет. Обычно мужчины предполагают у себя бесплодие только после того, как в течение длительного времени попытки зачать ребенка остаются безуспешными, и партнерша первая проходит обследование на бесплодие, которое констатирует отсутствие каких-либо нарушений в ее здоровье.
При этом существуют некоторые признаки, которые должны подтолкнуть мужчину к ранней диагностике бесплодия:
- нарушения гормонального характера — смена настроения, изменения фигуры на женский тип, выпадение волос и т.д.;
- отсутствие спермы или ее выделение в скудных количествах;
- наличие припухлостей в грудной железе;
- эндокринные заболевания, в частности, сахарный диабет;
- ИППП;
- частые головные боли;
- атрофические изменения яичек;
- беспричинное снижение сексуального влечения.
Что делать при бесплодии мужчине? Пройти обследование у уролога на состоятельность мужской репродуктивной системы и в случае обнаружения проблем своевременно начать их лечить.
Для подтверждения женского бесплодия нужна основательная диагностика, которая может включать в себя различные схемы обследования женщины. Подробную тактику исследования здоровья пациентки подбирает врач, основываясь на первичном опросе, осмотре и сборе анамнеза.
Гинекологи нашей клиники рекомендуют пройти всего несколько тестов, которые помогают определиться с диагнозом в 90% случаев.
Диагностика бесплодия будет включать:
- Гинекологический осмотр. Даже на обычном осмотре с помощью кольпоскопа и зеркал, гинеколог увидит нет ли механических препятствий для проникновения сперматозоидов: воспаления влагалища и шейки матки, полипов, кондилом и эрозии шейки. Все эти состояния, хорошо лечатся, при этом ложиться в больницу нет необходимости.
- Мазок на инфекции . Половые заболевания — каждая третья проблема с зачатием связана со скрытыми половыми инфекциями. Выявив возбудителей, гинеколог подберет препараты, которые очень быстро избавят от проблемы. Лечение в среднем длится 7-10 дней, после чего можно подождать месяц и спокойно беременеть.
- УЗИ малого таза. Покажет есть ли врожденные патологии репродуктивных органов, значительные опухоли и.т.д. Если есть глобальные изменения, придется обращаться к хирургам и т.д.
- Анализ крови на половые гормоны. Покажет все ли хорошо с гормональным балансом. Гормональные нарушения — вторая причина бесплодия после ИППП. Восстановить гормональный баланс несложно, применяя гормонозаместительную терапию, когда восполняется баланс недостающих гормонов.
- Биохимический анализ крови . Показывает наличие заболеваний в организме, которые могут влиять и на репродуктивную функцию.
Дополнительные анализы, назначаемые по показаниям:
- Трансвагинальное УЗИ. Четко показывает состояние матки и придатков.
- Анализ крови ПЦР (на определенный возбудитель).
- Фолликулометрия. Методика УЗИ выявляющая день овуляции, когда может произойти зачатие.
Обычно вышеперечисленных анализов и инструментальных методов хватает, чтобы выявить причину сложностей с зачатием. При этом, даже если за время обследования наступит беременность, эти же тесты рекомендуется проходить в рамках планирования зачатия.
Расширенный список. который предлагают в клиниках репродукции, выглядит так:
- Функциональные тесты: цервикальный индекс, построение температурной кривой, посткоитальный тест.
- Определение содержания гормонов в моче и крови.
- Гормональные пробы, направленные на изучение реакции репродуктивных звеньев на различные виды гормонов.
- Определение концентрации антиспермальных тел в крови и цервикальной слизи.
- Обследование на ИППП.
- УЗИ органов малого таза.
- Диагностическое выскабливание полости матки.
- Кольпоскопия и рентгенография.
- Рентгенограмма маточных труб и матки.
- Обследования на туберкулез.
- Рентгенография черепа и т.д.
Для установления факта бесплодия и выяснения его причины могут дополнительно использовать лапароскопию и гистероскопию – хирургические методы диагностики.
Обследование пациента планируется индивидуально, количество и вид диагностических процедур определяется для каждого мужчины в отдельном порядке. Так, могут назначить следующие исследования:
Мы предлагаем начать с анализов и УЗИ. Мужчине для начала достаточно пройти: УЗИ мужских половых органов: мошонки и простаты и м азок на инфекции.
Если доказано, что женщина способна иметь детей, мужчине предлагается пройти:
- MAR-тест, определяющий соотношение здоровых сперматозоидов в эякуляте;
- анализы крови и мочи, в том числе исследование посторгазменной мочи;
- расширенный гормональный скрининг;
- посев эякулята;
- исследование центрифугированного эякулята;
- генетическая диагностика;
- исследования на ИППП и т.д.
Одна из важнейших диагностических процедур, позволяющих установить факт бесплодия у мужчины, — спермограмма. В лаборатории определяют количество и качество сперматозоидов, т. е. выявляют патологии спермы. Эта процедура обязательна для каждого протокола диагностики бесплодия.
Единственно верным решением в этом случае будет пройти лечение. В клинике Диана работают только высококвалифицированные специалисты, имеющие большой опыт работы с такими пациентами. Мы располагаем новейшей лечебно-диагностической базой, которая позволяет в короткие сроки провести технически сложное, но в обязательном порядке необходимое обследование пациента, выявить причину бесплодия и провести эффективное лечение, результатом которого станет счастливое родительство.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
источник
В последние годы в современной медицине появились инновационные методы диагностики как женского, так и мужского бесплодия. Устаревшие методы отходят на второй план. Но ценность уже давно всем известного ультразвукового исследования по сей день не теряет своей актуальности.
УЗИ – это не инвазивный, легкий и довольно достоверный способ для визуализации структур и органов малого таза.
Во время проведения исследования никаких болезненных ощущений пациент не испытывает.
В ультразвуковой диагностике в арсенале женской диагностики есть два вида исследования:
- УЗИ органов малого таза трансвагинально
- УЗИ органов малого таза трансабдоминально.
Трансвагинально техника УЗИ считается более удобной и достоверной для диагностики проблем органов малого таза.
УЗИ органов малого таза женщины трансвагинально не требует специфической подготовки, в отличии от абдоминального способа, который обязывает приходить на процедуру с наполненным мочевым пузырем для получения адекватного изображения.
При выявлении проблемы бесплодия ультразвуковая диагностика является одной из первых диагностических мер, применяемых в гинекологии. Это объясняется простотой и доступностью метода, отсутствию инвазивности и максимальной безопасностью. Направление на исследовании дает врач акушер-гинеколог.
УЗИ показывает бесплодие, а точнее, его причину, если она связана с заболеваниями органов малого таза, видимыми глазом с помощью УЗ-датчика.
Получите полный список анализов с указанием срока действия каждого. Полезная информация должна хранится у Вас на почте.
Оцениваются такие параметры:
- визуализируются размеры матки, ее форма;
- оценивается внутренняя оболочка полости матки – эндометрий, его структура, толщина функционального слоя;
- оценивается структура мышечного слоя – миометрия;
- УЗИ малого таза у женщин трансвагинально позволяет осмотреть шейку матки, ее положение, длину;
- визуализируются придатки матки – яичники и маточные трубы. Оценивается фолликулярный аппарат, наличие доминантного фолликула, диагностика овуляции.
- оценивается гормональная насыщенность путем анализа происходящих процессов в органах-мишенях.
Часто встречаемые патологии, выявляемые при помощи УЗИ у женщин:
- кисты яичников различной этиологии;
- эндометриоидные включения;
- новообразования матки, предварительно врач по косвенным признакам может предположить о доброкачественности или злокачественности опухоли;
- спаечную болезнь в области малого таза;
- жидкость в Дугласовом пространстве;
- Синдром поликистозных яичников;
- Позволяет выявить состоятельность кровотока в матке и ее придатках;
УЗИ малого таза трансвагинально совместно с цветовой допплерографией помогает диагностировать опухолевидные образования яичников и матки. Эхогистерография – исследование полости матки при помощи контрастирования. Метод двойного контрастирования включает в себя введение физиологического раствора в полость матки и УЗИ контроль проникновения жидкости в брюшную полость через трубы. Плюс использование контрастных веществ для рентген-контроля.
УЗИ помогает подтвердить или опровергнуть дисфункцию желтого тела. помогает выявить или исключить неполноценность желтого тела. Высокая информативность метода позволяет окончательно поставить диагноз в таких спорных ситуациях:
- Отклонение от двухфазной нормы показателей базальной температуры;
- Отсутствие повышения базальной температуры как минимум на 0,4-0,6 градусов от исходной в первую фазу;
- Подтверждение или опровержение данных об овуляции по результатам домашних тестов на овуляцию;
- В случае достаточного уровня прогестерона.
Необходимым временем для проведения ультразвуковой диагностики органов малого таза является 1-3 день до начала менструального кровотечения или через 5-7 суток после первого дня последних месячных. На процедуру ультразвуковой диагностики необходимо, по возможности, приходить с опорожненным кишечником.
При суммировании всех положительных моментов и, практически, отсутствии противопоказаний и осложнений, этот метод является методом выбора при диагностике причин бесплодия у пар, который может быть применен как у женщин, так и у мужчин. УЗИ позволяет решить множество проблем при минимальных рисках и затратах.
источник
Диагностика бесплодия — это комплекс исследований, позволяющий определить причины бесплодия. Диагностика может проводиться как у мужчин, так и у женщин. Чем подробнее производится исследование, тем быстрее определяются причины бесплодия. Проведение диагностики показано при отсутствии естественного зачатия на протяжении года без использования средств контрацепции.
Пройти обследование на бесплодие в Москве можно в клинике «ЭКО на Петровке». Диагностика осуществляется с использованием новейшего оборудования, качественных материалов и по доступной цене. Профессионалы центра имеют многолетний опыт выявления и лечения бесплодия различного генеза. Подробная информация о том, сколько стоит диагностика бесплодия в клинике «ЭКО на Петровке», представлена в этой статье.
Появление патологических симптомов у мужчины или женщины при условии отсутствия естественного зачатия, требует обращения к врачу для выяснения причин.
Женщине следует принять во внимание следующие признаки:
- Нарушение регулярности менструального цикла.
- Изменение количества кровяного отделяемого. Оно может быть слишком скудным или наоборот чрезмерно обильным.
- Межменструальные кровотечения.
- Ожирение, появление оволосения по мужскому типу.
- Болевые ощущения во время полового акта.
- Появление патологического отделяемого из половых органов. Оно может иметь неприятный запах. При этом в паховой области появляется зуд.
- Выделение из сосков.
В зависимости от причин, вызывающих бесплодие у мужчин, могут появляться следующие симптомы:
- Нарушение мочеиспускания. Оно может быть болезненным, учащенным, затрудненным. Часто возникают ложные позывы к мочеиспусканию.
- Изменение цвета и формы полового члена. Для некоторых заболеваний характерна гиперемия кожи полового члена, его уменьшение или увеличение, отечность.
- Появление боли при эякуляции. В дальнейшем могут возникать болезненные ощущения при половом акте.
- Отсутствие эрекции. Многие патологические состояния со временем приводят к импотенции.
- Увеличение в размере молочных желез.
Наличие одного из вышеперечисленных симптомов требует немедленного обращения к врачу для проведения дальнейшей диагностики.
Определение причин бесплодия проще начать с исследования партнера. Это связано с более быстрым проведением диагностики. Мужчине назначаются анализ крови на гормоны, выполнение ультразвукового исследования мошонки и простаты, спермограмма и мазок из уретры. Этого достаточно, чтобы выявить основные причины бесплодия.
При отсутствии какой-либо патологии со стороны мужчины, приступают к полному обследованию женщины.
Диагностика мужского бесплодия включает в себя следующий комплекс исследований:
Врач производит объективный осмотр половых органов. На данном этапе определяются видимые изменения формы и цвета полового члена.
- Спермограмма. Является одним из основных диагностических критериев бесплодия у мужчин.
- Анализ крови на определение уровня половых и гормонов щитовидной железы.
- Исследование крови на наличие антител к собственным сперматозоидам.
- Мазок из уретры. Данное исследование позволяет определить возбудителя воспалительного процесса.
- УЗИ мошонки. Во время диагностики осматривают размеры и строение яичек, семенных канатиков и придатков. Ультразвуковое исследование позволяет определить наличие кист, спаек и новообразований.
- ТРУЗИ. Ультразвуковое исследование простаты позволяет выявить локализацию стеноза семенных канатиков.
Комплексный подход к диагностике женского бесплодия является залогом успешного выявления причин патологии. Обследование заключается в первичном осмотре у врача-гинеколога в гинекологическом кресле, проведении лабораторных анализов, генетическом исследовании и проведении функциональных тестов.
На первичном приеме у врача первым делом осуществляется опрос пациентки. Выясняются:
- Наличие или отсутствие хронических гинекологических заболеваний.
- Количество абортов, если они проводились.
- Период начала менструаций, их регулярность.
- Наличие предшествующей беременности и характер ее течения.
- Наличие или отсутствие выкидышей, самопроизвольных абортов. Определяется их количество в случае положительного ответа.
Точно собранный анамнез позволяет предположить те или иные причины бесплодия. На основании этого проводится дополнительная диагностика.
- Антропометрические показатели (рост, вес, индекс массы тела).
- Определение характера оволосения.
- Гинекологический осмотр с использованием зеркал.
- Ультразвуковая диагностика органов малого таза.
- Исследование консистенции и формы молочной железы.
Исследование органов малого таза в гинекологическом кресле проводится с целью определения состояния репродуктивных женских органов. Пальпаторно оцениваются следующие показатели:
- Размеры матки.
- Плотность шейки матки.
- Состояние слизистой оболочки органов малого таза.
- Наличие или отсутствие патологических образований в полости матки.
- При наличии выделений определяется их характер и количество.
Распространенными причинами женского бесплодия являются патология щитовидной железы, изменение гормонального фона и наличие воспалительных заболеваний органов малого таза.
Дисбаланс гормонов приводит к резкому изменению их концентрации в организме. В результате этого развивается бесплодие.
Для оценки гормонального фона исследуются следующие показатели:
- ФЛГ, ЛГ.
- Прогестерон.
- Антимюллеров гормон.
- Пролактин.
- ТТГ, Т3, Т4.
Кроме гормональных перестроек, к бесплодию могут приводит не своевременно вылеченные хронические заболевания органов малого таза.
Самыми частыми возбудителями инфекции являются:
- Цитомегаловирус.
- Токсоплазма
- Краснуха.
- Герпес.
- Дисбактериоз влагалища.
- Хламидии.
- Микоплазма.
- Уреаплазма.
- Папилломавирус.
Лабораторные анализы дополняются назначением инструментальных исследований. Для установления причин бесплодия наиболее информативными считаются УЗИ органов малого таза, кольпоскопия и МРТ турецкого седла.
Ультразвуковая диагностика считается наиболее безопасным методом исследований различных органов и систем. Он не имеет противопоказаний, разрешен к использованию даже в период беременности. Безопасность УЗИ подтверждается возможностью неограниченно выполнять данное исследование. С помощью ультразвука определяются изменения формы и структуры органов, наличие патологических образований, аномалии расположения.
Специальный метод исследования состояния влагалища, его стенок и шейки матки. Для этого используется специальный приор – кольпосоп.
Данный метод диагностики бесплодия считается одним из наиболее информативных. С его помощью устанавливается патология слизистой оболочки органа, выявляются новообразования.
Во время выполнения кольпоскопии возможно взятие образца для биопсии. Таким образом производится дифференцировка патологических образований.
Гормональный сбой может быть обусловлен патологией гипофиза. Эта железа располагается в области турецкого седла. Для оценки ее размеров и состояния назначается МРТ-диагностика. В ходе исследования может определяться уменьшение гипофиза. В связи с этим происходит нарушение выработки некоторых гормонов, провоцирующих бесплодие.
В случае, когда лабораторные и инструментальные методы не позволили определить точную причину бесплодия, назначается лапароскопическая операция или гистероскопия. Эндоскопическое исследование состояния матки позволяет определить следующие показатели:
- Состояние слизистой оболочки. Могут определяться изменение цвета, структуры слизистой.
- Размеры органа.
- Локализация и степень развития патологических новообразований.
Во время выполнения гистероскопии возможен забор материала для биопсии. Исследование выполняется с помощью специального прибора – гистероскопа. Во время диагностики врач наблюдает за ходом операции на экране монитора. Гистероскопия относится к информативным способам определения причин бесплодия.
Наследственные заболевания занимают одно из первых мест среди причин бесплодия. Выявление генетической патологии позволяет определить методы решения проблемы. Наследственная патология является показанием для проведения протокола ЭКО с использованием донорских программ.
Определение базальной температуры проводится с целью фиксации времени овуляции. Таким же образом осуществляется контроль за ее наличием или отсутствием.
Кроме этого, проводят следующие функциональные тесты:
- С прогестероном. Кровотечение после теста свидетельствует о недостаточности второй фазы менструального цикла, приводящей к бесплодию.
- С эстрогеном и прогестероном. Подобным образом определяется недостаточность функциональной способности яичников. При положительной пробе после введения обоих препаратов появляются месячные.
- С дексаметазоном. Позволяет дифференцировать локализацию гормонального сбоя.
При невозможности самостоятельно зачать ребенка на протяжении года без использования средств контрацепции, супружеские пары вынуждены обращаться за помощью в центр бесплодия. Обследование на первом этапе включает в себя следующие показатели:
- Сбор анамнеза и определение соматических хронических заболеваний, которые могут стать причиной бесплодия.
- Анализ на выявление инфекционных агентов.
- Определение изменений гормонального фона.
- УЗИ-диагностика репродуктивных органов мужчины и женщины.
При получении недостаточной информации на данном этапе диагностики, назначаются следующие исследования:
- Определение наследственной патологии.
- Хирургические методы диагностики.
- МРТ турецкого седла.
Чем подробнее будет произведена диагностика причин бесплодия, тем быстрее и качественнее подберется лечение выявленной патологии.
Клиника «ЭКО на Петровке» проводит комплексное обследование при бесплодии любого генеза. В распоряжении центра находится новейшее оборудование, позволяющее выполнять диагностику быстро, качественно и эффективно. Правильно установленные причины бесплодия позволяют провести корректную терапию. Для пар, которым рекомендуется выполнение ЭКО, клиника предлагает воспользоваться донорскими программами. «ЭКО на Петровке» имеет собственный криобанк, в котором храниться качественный биоматериал, прошедший тщательный отбор. Записаться на прием к врачу, узнать стоимость процедур, а также задать другие интересующие вопросы можно по телефону.
источник
Диагностика бесплодия у женщин важный этап на пути определения причины бесплодного брака. На сегодняшний день существует много диагностических методов и в этой статье мы поговорим о них очень подробно.
Диагностика при женском бесплодии начинается с предварительного обследования пациентки в поликлинике и женской консультации. В ряде случаев уже после этого этапа можно выявить проблему и назначить эффективную терапию. В поликлинических условиях хорошо поддаются лечению виды бесплодия, обусловленные нарушениями овуляции и гинекологическими болезнями, не связанными с окклюзией маточных труб.
При наличии показаний переходят ко второму этапу обследований. Пациентке назначаются специализированные методы диагностики (аппаратные неинвазивные, эндоскопия, изучение гормонального фона). Лечение в таких случаях в зависимости от выявленной патологии может быть и консервативным, и хирургическим (с использованием лапароскопических, лапаротомических и гистероскопических методов).
В некоторых случаях единственным выходом для пациентки являются вспомогательные репродуктивные технологии (ВРТ). К ним относятся процедуры ЭКО, а также искусственная инсеминация (эти мероприятия могут выполняться в разных модификациях).
Специализированную медицинскую помощь можно получить в государственном центре репродукции и планирования семьи, гинекологических отделениях лечебных учреждений, в частных центрах по лечению бесплодия, на клинических базах НИИ и кафедр, занимающихся данными проблемами.
1. Сбор анамнеза женщины (соматического, гинекологического и репродуктивного).
2. Общий осмотр (вес, рост, кожные покровы, обследование молочных желез).
3. Гинекологический осмотр.
5. Исследование крови: общий и биохимический анализ крови, коагулограмма, RW, ВИЧ, HbsAg, анализ крови на глюкозу, группа крови и резус-фактор.
7. Комплексное обследование на ЗППП.
8. УЗИ органов малого таза.
11. Функциональная диагностика деятельности яичников:
• измерение базальной температуры в течение 2—3 месяцев;
• еженедельное проведение гормональной кольпоцитологии;
• ежедневное исследование феномена арборизации слизи;
• для определения диаметра фолликула делают УЗИ на 12-14—16-й день цикла;
• в плазме крови определяют уровни эстрогенов, тестостерона, пролактина, ФСГ, ЛГ;
• на 3—5 день менструального цикла, в середине цикла и во 2 фазе определяют уровень прогестерона в крови и прегнандиола в моче;
• 2 раза в месяц определяют уровень 17-КС в моче.
13. Применение дополнительных методов исследования по показаниям:
• гормональное обследование: кортизол, ДГЭА-С (дегидроэпиандростерон — сульфат), инсулин, ТЗ, Т4, ТТГ, антитела к тиреоглобулину;
• посткоитальный тест Шуварского—Гунера;
• определение антиспермальных антител у женщин в слизи цервикального канала в преовуляторные дни (определяются уровни иммуноглобулинов IgG, IgА, IgМ);
• проба Курцрока—Миллера (проникновение сперматозоидов в цервикальную слизь женщины в период овуляции);
• проба Фриберга (определение антител к сперматозоидам с помощью реакции микроагглютинации);
• проба Кремера (выявление локальных антител у мужа во время контакта спермы с цервикальной слизью;
• иммобилизационный тест Изоджима;
14. Осмотр маммолога, маммография.
15. Рентгенография турецкого седла и черепа.
16. Исследование глазного дна и полей зрения.
Обследование страдающей бесплодием женщины начинается с тщательного сбора анамнеза. Первую беседу с пациенткой проводят в соответствии с рекомендациями ВОЗ. При этом врач должен прояснить такие моменты:
— Есть ли у пациентки дети и сколько их на данный момент.
— Сколько беременностей и родов было в прошлом и каков был их исход.
— Осложнения после родов и абортов.
— Какими методами контрацепции пользовалась женщина и как долго.
— Имеются ли какие-то хронические заболевания (проблемы в работе надпочечников, щитовидки, сахарный диабет, туберкулез и др).
— Какие медикаменты принимала или принимает (транквилизаторы, психотропные препараты, цитотоксические средства).
— Переносила ли операции, связанные с риском спаечного процесса (вмешательства на яичниках, матке и ее трубах, почках, мочевыводящих путях, кишечнике, операция по поводу аппендицита).
— Выявлялись ли в прошлом воспаления в малом тазу и передающиеся половым путем инфекции. (Если такие заболевания имели место, необходимо уточнить вид возбудителя и подробности лечения).
— Наблюдалась ли галакторея и была ли она связана с лактацией.
— Отмечались ли нарушения половой функции, такие как контактные выделения крови, диспареуния.
— Какие заболевания шейки матки диагностировались и какая терапия назначалась (консервативная, электрокоагуляция, криовоздействие, лазер).
Также необходимо поинтересоваться образом жизни больной, наличием вредных привычек (курение, пристрастие к спиртному или наркотическим веществам), прояснить влияние производственных, эпидемических и наследственных факторов (выяснить наличие наследственных болезней у родственников пациентки 1 и 2 степени родства).
Большое значение при диагностике женского бесплодия имеет и менструальный анамнез инфертильной женщины (менархе, особенности цикла, нарушения цикла, выделения между менструациями, ощущения во время месячных).
На этом этапе обследования осуществляют такие диагностические мероприятия:
— Измеряют рост пациентки и ее вес.
— Подсчитывают индекс массы тела (вес в килограммах делят на квадрат роста в метрах). Нормальные значения этого показателя от 20 до 26. Если отмечается ожирение (индекс массы превышает значение 30), выясняют, когда появилось ожирение, как быстро развивалось и что могло послужить причиной.
— Внимательно изучают состояние кожных покровов (сухая кожа или жирная, влажная), обращают внимание на наличие следов растяжений, угрей. Оценивают характер оволосения. Если есть гипертрихоз, определяют его степень, пользуясь шкалой D. Ferriman, J. Galwey. Выясняют, когда возникло избыточное оволосение.
— Осматривают грудные железы, оценивают степень их развития, проводят исследование на предмет выделений из сосков и пальпируемых образований.
— Проводят бимануальный гинекологический осмотр, изучают состояние шейки при помощи зеркал, выполняют кольпоскопию.
На этом этапе также необходимо медицинское заключение терапевта о возможности благополучного вынашивания беременности и успешных родов. Если обнаружены признаки психических, эндокринных или каких-либо других заболеваний, пороки развития, то будет необходима консультация профильного врача – психиатра, эндокринолога, генетика и т.д.
В соответствии с приказом Министерства здравоохранения РФ №572н выполняется инфекционный скрининг. Он подразумевает такие мероприятия:
— Взятие мазка из шейки для цитологического анализа.
— Мазок на флору из цервикального канала и уретры.
— Исследование на степень чистоты влагалища.
— Анализ ПЦР на 12 инфекций: хламидиоз, папилломавирусная инфекция, микоплазмоз, уреаплазмоз, трихомониаз, гонорея и др. Для этого берут мазок из цервикального канала.
— Применение культурального метода (когда осуществляется посев образцов из влагалища и цервикального канала для изучения флоры и оценки ее чувствительности к антибактериальным препаратам).
— Исследования крови на ВИЧ, сифилис, гепатиты В и С.
Если у пациентки была выявлена одна из упомянутых выше инфекций, потребуется курс этиотропной терапии, за которой следует еще одно (контрольное) обследование. На этом этапе пациентку могут направить на специализированное лечение к иммунологу (при выявлении ВИЧ) или дерматовенерологу (в случае гонореи или сифилиса).
Выявление антител (иммуноглобулинов – Ig) G и M к краснухе, цитомегаловирусу, токсоплазмозу, вирусу простого герпеса (1 и 2 тип). Если антитела IgG к краснухе не обнаружились, пациентке необходима прививка.
Для того чтобы подтвердить или исключить эндокринную природу патологии (ановуляторное бесплодие) в рамках стандартной поликлинической программы обследований выполняют гормональный скрининг. При расстройствах цикла и нарушениях овуляторной функции исследование гормонального фона помогает выявить причину патологии.
Гормональный скрининг включает оценку уровня таких гормонов: лютеинизирующий и фолликулостимулирующий гормоны, пролактин, эстрадиол, кортизол, тестостерон, 17-гидроксипрогестерон, тиреотропный гормон, дегидроэпиандростерона сульфат, свободный тироксин (на 2-й или 3-й день при нормальном цикле и в любое время в случае нарушенного цикла) и прогестерон (на 21–23-й день цикла).
Если исследования показали отклонения в уровне гормонов, пациентке будет необходима дальнейшая диагностика, направленная на выяснение причин гормонального дисбаланса. На этом этапе могут применяться специализированные инструментальные и лабораторные диагностические методы:
— Компьютерная томография зоны турецкого седла.
— Ультразвуковое исследование щитовидной железы.
Такая диагностика относится к компетенции профильного специалиста – гинеколога-эндокринолога. Этот же врач по результатам обследований определяет схему терапии.
Также диагностики бесплодия у женщин прибегают к иммунологическим исследованиям – выявлению антител в образцах из цервикального канала (IgG, IgM, IgA).
Во время поликлинического обследования страдающих бесплодием пациенток обязательным методом является УЗИ малого таза. Также ультразвуковое исследование рекомендовано для оценки состояния грудных желез и исключения новообразований в них (до 36 лет). При наличии показаний проводят УЗИ щитовидки.
Если имеются подозрения на внутриматочные или трубные причины бесплодия, пациентке проводят гистеросальпингографию (ГСГ). Исследование выполняют в период с 5-го по 7-й день цикла при нормальных менструациях или олигоменорее. Пациенткам с аменореей ГСГ может проводиться в любое время.
При этом диагностические возможности ГСГ при исследовании маточных труб нельзя считать удовлетворительными. Дело в том, что во время изучения проходимости труб наблюдается существенное расхождение результатов (до 50%) ГСГ и лапароскопического исследования, дополненного хромосальпингоскопией с метиленовым синим. А это значит, что диагностировать трубно-перитонеальное бесплодие (ТПБ) и полностью прояснить картину трубных изменений можно лишь лапароскопическим методом. Что касается ГСГ, то этот способ является информативным при диагностике внутриматочных заболеваний.
К рентгенологическим методам диагностики при женском бесплодии относятся:
— Томография (компьютерная или магнитно-резонансная).
Томографию черепа и области турецкого седла выполняют при эндокринном бесплодии, которое связано с гиперпролактинемией или гипофизарной недостаточностью (при низком уровне ФСГ). Этот метод позволяет медикам обнаруживать макро- и микропролактиномы гипофиза. Кроме того, он дает возможность диагностировать синдром пустого турецкого седла.
Если имеются подозрения на хирургическую патологию половых органов, пациентку могут направить на спиральную КТ малого таза. Такое исследование позволяет получить полную информацию о состоянии органов, после чего можно планировать хирургическое вмешательство. Вместо спиральной томографии в подобных случаях допускается и применение МРТ. Однако нужно принимать во внимание, что диагностический потенциал этого метода не так высок, а на получение изображений уйдет больше времени.
На ультразвуковое обследование щитовидно железы направляют пациенток, у которых при эндокринном бесплодии наблюдаются признаки гипо- или гипертиреоза, отклонения в уровне гормонов щитовидки, гиперпролактинемия.
УЗИ надпочечников показано при повышенном уровне надпочечниковых андрогенов и гиперандрогении. В случае необходимости выполняют КТ надпочечников.
Эндоскопическая диагностика предполагает лапароскопию и гистероскопию. Если имеется патология эндометрия, во время процедуры выполняют его биопсию.
Лапароскопия считается наиболее информативным методом при перитонеальных и трубных факторах инфертильности. Более того, она дает возможность корректировать обнаруженные патологии: восстанавливать проходимость труб, разделять спайки, удалять миомы (интрамуральные, субсерозные) и ретенционные образования в яичниках, выполнять коагуляцию эндометриоидных гетеротопий.
К методу гистероскопии прибегают в таких случаях:
— Подозрения на внутриматочную патологию по результатам опроса, осмотра и ультразвукового исследования.
— Наличие у пациентки дисфункциональных маточных кровотечений, независимо от их интенсивности.
Гистероскопия матки помогает выявить множество различных патологий: полипы, аденомиоз, миоматозные узлы, ГПЭ, эндометрит в хронической форме, синехии, пороки развития, а также присутствие инородного тела. Во время этой процедуры специалист в диагностических целях может выполнить выскабливание цервикального канала и полости матки. Кроме того, под гистероскопическим контролем можно выполнять оперативные вмешательства по поводу различных внутриматочных патологий.
Параллельно с обследованием пациентки направляют на диагностику и ее партнера. Это необходимо, для того чтобы исключить вероятность фактора мужского бесплодия. Главное исследование в этом случае — спермограмма. Если анализ показал отклонения в показателях спермы, мужчина в обязательном порядке должен обследоваться у андролога. После этого можно принимать решение о возможных способах решения проблемы (лечение мужчины или ЭКО).
Кроме спермограммы при обследовании мужчин применяют методику МАР-теста (выявление антител к сперматозоидам). Если показатель этого теста превышает 30%, можно говорить о том, что бесплодие мужчины имеет иммунную природу. В таких случаях показано ЭКО или же метод искусственной инсеминации.
Если есть подозрения на одну из хирургических патологий (киста яичника, окклюзия труб, порки развития матки, эндометриоидный или миоматозный процесс, внутриматочные синехии, перитонеальные спайки) пациентку нужно направить специализированное медицинское заведение. Там проведут дальнейшую диагностику, поставят окончательный диагноз и проведут необходимое лечение (хирургическим либо эндоскопическим методом). Подробно диагностика мужского бесплодия расписана в другой статье на нашем сайте.
Если женщина не прошла весь комплекс необходимых исследований, поставить окончательный диагноз невозможно. Следовательно, терапия окажется неэффективной. Важно учесть такой момент: максимальная продолжительность любого консервативного лечения составляет два года (это касается и лечения после хирургических вмешательств по устранению той или иной гинекологической патологии). Если после двухлетней терапии беременность не наступает, женщину направляют без промедления в центр ВРТ. Откладывать посещение центра не стоит еще и потому, что возраст пациентки (от 35 лет) может затруднить успешное применение подобных методик. Нужно помнить: у бесплодных женщин этой возрастной категории этап терапии, предполагающий применение методик, направленных на восстановление естественной способности к зачатию (поликлинический этап), должен быть исключен вообще.
источник
Диагностика бесплодия включает обследование половых партнеров на предмет заболеваний репродуктивной системы и подразумевает использование инструментальных, лабораторных, аппаратных, инвазивных хирургических тактик. Благодаря современным методам исследования удается вовремя выявить тяжелые патологии половой системы: эндокринные, врожденные, инфекционные, генетические отклонения. Диагностические мероприятия преследуют цель выбора оптимального и быстрого варианта лечения бесплодия, соблюдая индивидуальный подход.
Диагностика бесплодия согласно нормативам ВОЗ должна осуществляться на протяжении 3-4 месяцев от момента обращения пары за медицинской помощью.
Отсутствие наступления беременности при активном планировании на протяжении года, когда не используются оральные контрацептивы и барьерные методы предохранения, становится поводи для посещения врача. Невозможность зачать может не сопровождаться иными симптомами, но чаще всего женщины отмечают некоторые яркие или незначительные патологические признаки.
Пройти обследование на бесплодие необходимо при определенных симптомах.
- Нерегулярный менструальный цикл, проявляющийся наступлением месячных чаще чем раз в 24-25 дня или реже чем раз в 35 дней.
- Скудные или чрезмерно обильные болезненные менструации.
- Появление в середине менструального цикла кровянистых выделений, а также коричневая мазня в начале месячных.
- Наличие избыточного роста волос на теле, жирной, проблемной кожи наряду с нарушением цикла.
- Появление болезненных ощущений во время полового акта (за исключением овуляторного периода).
- Инфекционно-воспалительные процессы половых путей, проявляющиеся патологическими выделениями с неприятным запахом, зудом, обостряющимся циститом и уретритом. Выделения могут иметь слизисто-гнойный характер, содержать свежую или измененную кровь.
- Выделение молока из груди.
В процессе диагностики бесплодия могут быть выявлены следующие заболевания:
- загибы матки;
- эндометриоз;
- кисты яичников;
- миомы;
- поликистозные яичники;
- патологии шейки матки (цервикальный стеноз, эндоцервицит, дисплазия, полипы);
- эндометрит;
- аднексит;
- гиперпластические процессы в эндометрии;
- спаечный процесс в трубах и малом тазу.
При отсутствии выявления заболеваний репродуктивного тракта у мужчины и женщины выставляют диагноз «идиопатическое бесплодие» или инфертильность неясного генеза.
Поводом для визита к специалистам и диагностики бесплодия также считают наличие нескольких чисток в анамнезе, которые могли привести к повреждению базального слоя эндометрия.
Диагностика бесплодия у женщин включает ряд методов, перечень которых определяется давностью жалоб, а также видом инфертильности. Выделяют первичное бесплодие, при котором беременность не наступала никогда, а также вторичное, когда факты зачатия присутствовали ранее.
При первичной форме проводятся исследования в рамках диагностики бесплодия, направленные на выявление явной патологии:
- общий осмотр и сбор анамнеза;
- осмотр шейки матки в зеркалах, пальпация матки и придатков;
- мазки на половые инфекции, онкоцитологию;
- кольпоскопия;
- УЗИ малого таза, включающее фолликулометрию и допплерометрию;
- анализы крови на половые гормоны.
При необходимости назначают консультации смежных специалистов (эндокринолога, иммунолога, терапевта, хирурга). Мужчине в рамках первичной диагностики бесплодия назначают анализ спермы и мазки на половые инфекции.
Если патология отсутствует, пару отправляют в дальнейшее планирование, при этом назначают или рекомендуют витаминотерапию, диету, отказ от вредных привычек, измерение базальной температуры для выявления наиболее подходящих дней с целью зачатия.
Диагностика заболеваний репродуктивного тракта у женщин при подозрении на бесплодие включает сбор анамнеза:
- длительность невозможности зачатия в конкретном браке;
- сведения о количестве браков, наличии и количестве беременностей;
- применяемые способы предохранения;
- наличие вредных привычек;
- особенности менструального цикла, его дебют и длительность установления;
- семейный анамнез по женской линии;
- наличие заболеваний половых органов и экстрагенитальных патологий;
- анализ предыдущего лечения и диагностики.
После получения информации о репродуктивном статусе женщины, у гинеколога формируется общая картина ситуации, что позволяет оптимально назначить перечень мероприятий диагностики бесплодия.
Сбор анамнеза во время диагностики завершается осмотром женщины и оценкой внешних патогномоничных признаков, свидетельствующих в пользу гинекологических заболеваний.
- Определению подлежат рост, вес и ИМТ, который в норме составляет 20-26. Если значения выходят за допустимые интервалы, выясняют время начала снижения или роста массы тела, темпы и возможные причины.
- Оценка степени и характера оволосения, наличия растяжек, угрей.
- Пальпация молочных желез.
- Осмотр шеечной части матки в зеркалах, диагностика патологий с помощью мазков (микроскопия и цитология) и кольпоскопии.
- УЗИ органов малого таза.
Первичный прием у врача заканчивается назначением более подробных исследований для последующей диагностики бесплодия.
Лабораторные методы диагностики бесплодия включают исследования на возможные инфекции, влияющие на репродуктивный статус, а также определение уровня половых гормонов.
Диагностика эндокринного бесплодия у женщин включает анализы на:
- гормоны первой фазы (фолликулостимулирующий, лютеинезирующий, эстрадиол);
- гормон второй фазы (прогестерон);
- мужские половые гормоны и метаболиты (ДЭА-сульфат, 17-ОН-прогестерон, свободный тестостерон);
- показатель запаса яйцеклеток (антимюллеров гормон, ингибин В);
- пролактин;
- гормоны щитовидной железы.
Помимо гормонов, при диагностике бесплодия и подозрении на поликистоз яичников определяют уровень инсулина, гликированного гемоглобина, а также глюкозо-толерантный тест.
При подозрении на иммунологическое бесплодие выполняют анализ на антиспермальные антитела.
Диагностика эндокринной формы бесплодия позволяет определить гипотиреоз, гиперэстрогению, гиперандрогению яичникового и надпочечникового генеза, синдром истощения яичников, заподозрить поликистоз – наиболее частые причины инфертильности у женщин.
Диагностика инфекций подразумевает:
- выявление уровня антител к цитомегаловирусу, токсоплазме, вирусу краснухи вирусам простого герпеса;
- исследование мазков из влагалища методом микроскопии для диагностики молочницы, гонореи, трихомониаза, гарднереллеза, степени чистоты;
- посев отделяемого на питательные среды с целью выявления роста условно-патогенной флоры (диагностика дисбактериоза);
- мазки из уретры и шеечного канала на наличие хламидийной, микоплазменной и уреаплазменной инфекции, генитального герпеса, цитомегаловируса, папилломавируса (методом ПЦР).
Микробиоценоз влагалища при диагностике бесплодия можно оценить с помощью анализа Фемофлор.
Хронические инфекции половых путей становятся одной из лидирующих причин женского и мужского бесплодия.
Наиболее эффективный и простой метод диагностики заболеваний половых органов – это ультразвуковое исследование. УЗ-диагностика позволяет обнаружить миомы различных локализаций, аденомиоз, кисты яичников, крупные полипы, маточные аномалии (двурогая, седловидная матка).
С целью диагностики гиперплазии эндометрия, полипов, эндометриоза УЗ-диагностику проводят в конце менструального цикла. Иную патологию целесообразно диагностировать в начале цикла.
Диагностика патологий шейки матки с помощью кольпоскопии расширенного вида позволяет определить эндоцервицит, псевдоэрозию, дисплазию, лейкоплакию, эритроплакию. Поверхность шейки обрабатывается растворами уксусной кислоты и йода.
Благодаря реактиву на основе йода удается определить границы стыка двух видов эпителия, зону трансформации. Йод не окрашивает цилиндрический вид эпителия в коричневый цвет, поэтому врач без труда визуализирует границы и состояние зоны трансформации тканей.
Уксусная кислота воздействует на сосуды шейки, приводя к их кратковременному спазмированию. В норме спазм капилляров придает поверхности шейки временную бледность. Но при дисплазии, лейкоплакии, раке отмечают ацетобелый эпителий – длительный спазм капилляров, а также мозаику и пунктацию (патологические изменения сосудистого рисунка), атипичные извитые и штопорообразные сосуды.
Диагностика заболеваний шейки матки позволяет идентифицировать шеечную форму бесплодия.
К методам аппаратной диагностики также относят МРТ турецкого седла для выявления микроаденомы гипофиза, признаком чего считают повышение пролактина.
На втором этапе диагностики бесплодия, когда попытки забеременеть не привели к успеху и пара обратилась для повторного обследования, врач-гинеколог в обязательном порядке назначает женщине инвазивные инструментальные методы.
Обследование при бесплодии у женщин на втором этапе включает диагностическую гистероскопию и лапароскопию.
Хирургические методы диагностики позволяют детально рассмотреть внутриматочные образования и патологические процессы в малом тазу.
Гистероскоп оснащен видеокамерой и в процессе его введения в полость матки удается обнаружить состояния, не видимые на УЗИ, в частности, спайки, полипы.
Кроме того, инвазивная диагностика внутриматочных патологий позволяет определить:
- состояние входа в просвет труб, их проходимость;
- наличие аденомиоза;
- гиперплазию эндометрия диффузного и очагового характера;
- субмукозные миомы;
- аномалии матки: седловидная, двурогая матка.
В процессе гистероскопии диагностического плана параллельно проводится и удаление патологических образований, инициировавших бесплодие.
После успешно проведенной гистероскопии беременность наступает в течение полугода.
Помимо гистероскопии, при подозрении на непроходимость маточных труб выполняют еще два исследования:
Первая методика диагностики трубного бесплодия у женщин подразумевает использование рентгена и рентгеноконтрастного вещества, которое вводят в трубы. Учитывая лучевую нагрузку, специалисты все чаще прибегают к такому методу диагностики, как эхогистеросальпингоскопия, что означает введение в трубы эхоконтрастного вещества (Фурацилин, дистиллированная вода, физраствор), далее, выполняют УЗИ.
Диагностическая лапароскопия представляет способ обследования полости таза с помощью эндоскопического оборудования. Диагностика женского бесплодия с помощью лапароскопии позволяет обнаружить:
- трубно-перитонеальное бесплодие;
- непроходимость маточных труб;
- эндометриоз брюшины, яичников;
- интрамуральные и субсерозные миомы.
В процессе операции проводится удаление образований, рассечение спаек. Через несколько месяцев после диагностики и лечения методом лапароскопии у многих женщин наступает естественная беременность.
Тесты функциональной диагностики при бесплодии применяются для оценки гормональной регуляции в организме женщины. Используют тесты для самостоятельного и амбулаторного проведения. Женщины могут оценить наличие овуляции благодаря измерению температуры в прямой кишке на протяжении минимум трех циклов подряд.
Врачи используют несколько тестов для диагностики причины гормонального дисбаланса.
- Тест с прогестероном. Если после его введения у женщины начинается маточное кровотечение, подтверждают недостаточность второй фазы, как причины бесплодия.
- Тест с эстрогеном и прогестероном. Женщине вводят последовательно оба препарата, при появлении менструальноподобной реакции тестирование считают положительным, что означает яичниковую недостаточность и исключает маточную патологию, как возможную причину бесплодия.
- Проба с дексаметазоном для диагностики источника повышенного уровня мужских половых гормонов. Если после введения препарата отмечается снижение уровня 17-кетостероидов, гиперандрогения носит надпочечниковый характер, если 17-КС повышаются – яичниковый.
- Тест на стимуляцию овуляции с помощью клостилбегита. Если результат в процессе диагностики отсутствует, ановуляция носит гипоталамо-гипофизарный характер.
После выяснения характера гормональных нарушений назначается соответствующее лечение бесплодия.
Тактика диагностических мероприятий при выяснении причины бесплодия у мужчин сводится к опросу, выполнению лабораторных и инструментальных исследований, основная роль при этом принадлежит спермограмме.
Перечень исследований для диагностики мужского бесплодия:
- анализы на ИППП;
- УЗИ простаты;
- определение уровня половых гормонов;
- развернутая спермограмма;
- МАР-тест спермы (на иммунологическое бесплодие);
- анализ спермы по Крюгеру;
- тесты на хромосомные аномалии сперматозоидов (FISH-анализ, на целостность Y-хромосомы);
- анализ простатического сока.
При диагностике мужского бесплодия методом анализа по Крюгеру опираются на норматив более 4%.
При значениях МАР-анализа более 30% целесообразно проводить ЭКО с обязательным применением ИКСИ. Благодаря этой процедуре происходит отбор оптимального сперматозоида и его искусственное введение в яйцеклетку.
Бесплодие по женскому фактору регистрируют в 45% случаев, по мужскому – в 40%, остальная доля причин инфертильности обусловлена и мужской и женской патологией.
Если на прием к репродуктологу обращается бесплодная пара, назначается определенный алгоритм диагностики:
- мужчине назначают анализ спермы и при отсутствии патологии на этом этапе иных мероприятий не проводят;
- посткоитальный тест (диагностика иммунной формы бесплодия);
- двухэтапное обследование женщины.
На первом этапе используют методики, позволяющие исключить три распространенных женских заболевания: расстройство овуляции, трубно-перитонеальный фактор, инфекционно-воспалительные процессы репродуктивного тракта. Этот этап диагностики состоит из стандартного набора малоинвазивных методик.
Первичная диагностика бесплодия у женщин этапы которой делят на блоки, включает:
- Изучение анамнеза и клинических данных.
- Инфекционный скрининг: мазки из влагалища на степень чистоты, бакпосев, ПЦР исследование мазка из цервикса на хламидии, уреа и микоплазмы, простой герпес, ЦМВ, ВПЧ, а также кровь на антитела к токсоплазме.
- Гормональный скрининг: на 2 день при коротких циклах, на 2-5 день (при 28-32 дневном цикле), на 6-9 день (при длине цикла от 35 дней) сдают кровь на половые гормоны, включающие ФСГ, ЛГ, эстрадиол, свободный тестостерон, пролактин, ДЭА-сульфат, 17-ОН-прогестерон.Для определения уровня прогестерона кровь исследуют на 7 день после доказанной по УЗИ овуляции.
- Ультразвуковая диагностика заболеваний молочных желез, органов малого таза, щитовидной железы, надпочечников.
Первичная диагностика и лечение бесплодия, выявленного по результатам исследования у женщин подразумевает нормализацию гормонального баланса, удаление патологических образований, витаминотерапию.
Диагностика на втором этапе всегда носит индивидуальный характер. Набор способов обычно включает исследования, основанные на выявленных патологиях при проведении первого этапа диагностики бесплодия, а также включает:
- анализы, выявляющие генетические отклонения (кариотипы, определение HLA-совместимости партнеров);
- исследования крови на мутации гемостаза, тромбофилии, антифосфолипидный синдром;
- инструментальные методы диагностики (МРТ турецкого седла, лапароскопия, гистероскопия, гистеросальпингография).
У 48% бесплодных женщин диагностируют 1 фактор бесплодия, у 52% — более двух.
При выявлении в процессе диагностики бесплодия заболеваний, не поддающихся полноценному излечению, например, синдрома истощения яичников, тяжелого эндометриоза, астенозооспермии, ложной аспермии, азооспермии, двухстороннего спаечного процесса в трубах, паре предлагают ЭКО или искусственную инсеминацию.
Диагностика бесплодия должна быть последовательной и ограниченной по времени. Каждый ее этап необходимо направлять на выполнение конкретной задачи с целью назначения оптимального лечения. При отсутствии результатов диагностики и лечения бесплодия у мужчин и женщин в течение года необходимо обратиться за повторной консультацией. Целесообразной считается смена клиники или специалистов.
источник
УЗИ малого таза при бесплодии. Показания, какие органы исследуются, как производится, возможные результаты
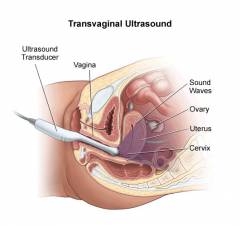
Ультразвуковое исследование является методом, результаты которого во многом зависят от опыта и умений врача-диагноста, так как диагноз и, соответственно, последующая лечебная тактика зависит от корректной интерпретации видимых на мониторе симптомов и признаков. Немаловажной при проведении исследования является беседа с врачом, так как выяснение некоторых жизненных подробностей позволяет исключить или, наоборот, предположить те или иные патологические отклонения.
Бесплодие представляет собой патологическую ситуацию, при которой пара, не пользующаяся какими-либо методами контрацепции, не может зачать ребенка в течение 12 месяцев. Данная патология является довольно распространенной и встречается с частотой от 10 до 15% среди пар репродуктивного возраста. Согласно статистическим данным причина бесплодия может быть с равной долей вероятности как мужской, так и женской. Ультразвуковое исследование является довольно информативным методом диагностики большинства причин женского бесплодия. Однако следует понимать, что ультразвук эффективен только при выявлении существующих структурных аномалий, масштабы которых соответствуют разрешающей способности аппарата. Гормональные нарушения, функциональные изменения половых органов, нарушение работы гормонально-нервной системы, ответственной за циклические изменения и поддержание беременности, наличие антител к сперме партнера, а также ряд других патологий не могут быть выявлены при помощи эхографии (УЗИ). Данные заболевания, так же как и мужское бесплодие, нуждаются в детальном лабораторном исследовании, которое является более информативным в подобных ситуациях.
Женские половые органы можно условно разделить на внутренние и внешние. Внешние половые органы непосредственно контактируют с внешней средой, в то время как внутренние защищены от этого. Кроме того, все внутренние половые органы располагаются в полости малого таза.
К внешним женским половым органам относятся:
- Промежность. Область промежности, которую в некоторых случаях можно рассматривать вне комплекса половых органов, тем не менее, является крайне важной структурой. Связано это с тем, что в данном регионе располагается слой мышц, которые формируют дно малого таза, и роль которых крайне высока во время беременности и родов. Кроме того, от силы сокращения данных мышц, а вернее, от их тонуса, зависит нормальное функционирование мочевыделительной и пищеварительной системы, так как чрезмерное сокращение может затруднить отхождение мочи и каловых масс, а чрезмерное расслабление – привести к их недержанию.
- Лобок. Лобок представляет собой слегка округлую область, располагающуюся кверху от больших половых губ и немного кпереди от лобковой кости таза. В ходе полового созревания на лобке формируется волосяной покров.
- Большие половые губы. Большие половые губы представлены двумя объемными продольными складками, которые состоят из жировой и соединительной ткани покрытой кожей. Их размер и форма могут несколько отличаться у различных женщин в зависимости от конституции, а также от толщины подкожной жировой клетчатки. В коже половых губ располагаются волосяные фолликулы, которые по мере полового созревания формируют волосяной покров.
- Малые половые губы. Малые половые губы представляют собой две небольшие продольные кожные складки, которые располагаются между большими половыми губами и входом во влагалище. Впереди малые половые губы, соединяясь, формируют уздечку клитора (тонкие складки кожи, идущие от клитора).
- Девственная плева. Девственная плева представляет собой тонкую соединительнотканную мембрану, которая располагается у входа во влагалище. На этапе до полового созревания данная мембрана выполняет защитную функцию, предохраняя внутренние половые органы от попадания инфекции. Однако в большинстве случаев данная мембрана не является абсолютно непроницаемой и способна пропускать менструальную кровь, образующуюся во время менструации после полового созревания. Обычно девственная плева разрывается во время полового контакта, однако в некоторых случаях она может быть повреждена и в других условиях (интенсивные занятия спортом, велоспорт, травматизм, мастурбация с использованием фаллоимитаторов или иных предметов).
- Клитор. Клитор является образованием, схожим по своей структуре с головкой полового члена мужчины. Располагается он кпереди от малых половых губ, вблизи от места их соединения. Размеры клитора у взрослой женщины колеблются от одного до двух сантиметров. Данный орган образован двумя ножками, которые прикрепляются к надкостнице тазовых костей. Клитор является крайне чувствительным органом, способным к эрекции – некоторому увеличению в размерах во время полового возбуждения за счет прилива венозной крови.
- Преддверье влагалища и наружное отверстие мочеиспускательного канала. Между клитором и входом во влагалище располагается треугольная зона, известная как преддверье влагалища, которая тянется вплоть до заднего места соединения малых половых губ. В данной области располагается наружное отверстие мочеиспускательного канала, которое находится примерно в одном сантиметре кпереди от входа во влагалище. В том же месте, с двух сторон открываются протоки скиновых желез.
- Скиновы и бартолиновы железы. Скиновы и бартолиновы железы, расположенные у отверстия мочеиспускательного канала и у задней части входа во влагалище, являются небольшими органами, которые производят вещество, смазывающее влагалище.
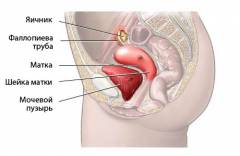
К внутренним женским половым органам относятся:
- влагалище;
- матка;
- маточные трубы;
- яичники.
Матка представляет собой небольшой мышечный орган, который по форме напоминает перевернутую грушу. Располагается матка по срединной линии тела, внутри полости малого таза, между мочевым пузырем и прямой кишкой.
Анатомически в матке выделяют следующие отделы:
- Шейка матки. Шейка матки – это нижняя часть данного органа, которая является анатомической границей между влагалищем и телом матки. Шейка матки представляет собой цилиндрическую мышечную структуру, через центр которой проходит канал шейки матки, который пропускает менструальную кровь из полости матки в наружную среду, а также сперму из влагалища в полость матки. Данный канал заполнен особой слизью, которая обладает некоторыми бактерицидными свойствами, что обеспечивает защиту вышележащих половых структур от инфекций, которые нередко поражают влагалище и наружные половые органы. Шейка матки под действием гормонов во время беременности (а вернее, гормонов в конце беременности) значительно размягчается, что приводит к расширению канала, благодаря чему становятся возможными вагинальные роды. Средняя длина шейки матки составляет от трех до пяти сантиметров.
- Тело матки. Тело матки представляет собой небольшой, округлый и плотный мышечный орган с относительно толстыми стенками. В большинстве случаев тело матки отклонено немного кпереди, однако могут наблюдаться некоторые анатомические различия. Следует отметить, что изгиб матки кзади или излишний изгиб кпереди относительно оси влагалища могут стать причиной возникновения проблем с зачатием ребенка. Средняя масса матки у небеременной и нерожавшей женщины составляет около 40 – 50 грамм, в то время как у рожавших женщин ее масса несколько больше – около 100 – 110 грамм. Во время беременности матка подвергается значительным структурным изменениям и увеличивается в размере, для того чтобы вместить плод с околоплодными оболочками. Мышечные сокращения матки, которые возникают во время родов (так называемые схватки), способствуют родовой деятельности. Если сокращение матки возникло до положенного срока, могут развиться либо преждевременные роды, либо спонтанный аборт. Излишняя активность матки в период беременности в отсутствии достаточного раскрытия шейки матки может привести к гипоксии (кислородное голодание) плода, а также к разрыву самой матки.
- Перешеек. Перешейком называется узкая часть матки, расположенная между телом и шейкой матки.
Внутренняя полость матки, которая представляет собой небольшое треугольное пространство между передней и задней стенкой органа, выстлана эндометрием, который представляет собой особый слизистый слой. Данный слой поддерживает основные функции матки – репродуктивную и менструальную. Во время менструального цикла под действием половых гормонов яичников и гипоталамуса (структура мозга, регулирующая гормональную активность, а также автономную нервную деятельность) происходит постепенное разрастание эндометрия с увеличением его толщины. Это необходимо для того, чтобы создать подходящие условия для имплантации оплодотворенной яйцеклетки. Если же беременность не возникла, данный слой отторгается, и начинаются месячные. Так как отторжение эндометрия сопровождается некоторым повреждением спиральных кровеносных сосудов матки, возникают кровянистые выделения из влагалища. Однако если беременность возникла, плодное яйцо улавливается разросшимся эндометрием, который принимает участие в формировании материнской части плаценты – плодного ложа.
Следует отметить, что нарушение функции эндометрия, будь то гормональные изменения, при которых нарушается менструальный цикл, либо структурные повреждения с невозможностью пролиферации и восстановления слизистого слоя (последствия инфекционных процессов, некоторых заболеваний или агрессивных врачебных манипуляций), является одной из распространенных причин женского бесплодия.
Маточные (фаллопиевы) трубы представляют собой две полые мышечные трубки, расположенные по обеим сторонам от верхней части тела матки. Их первоначальной функцией является транспортировка спермы к яйцеклетке, производимой яичниками, с последующей транспортировкой оплодотворенного яйца в полость матки для имплантации.
Длина маточных труб составляет примерно 10 сантиметров, а диаметр – около десяти миллиметров. Конец трубы, располагающийся возле яичника, имеет специфические выросты (бахромки), которые располагаются вокруг яичника и служат для улавливания и транспортировки яйцеклетки.
В структуре маточных труб выделяют следующие сегменты:
- Перешеек. Перешейком называется часть трубы, которая располагается в непосредственной близости к телу матки.
- Ампула. Ампулой называется расширяющаяся часть трубы, которая представляет собой место нормального физиологического оплодотворения (проникновения сперматозоида в яйцеклетку).
- Воронка. Воронка представляет собой крайнюю часть маточной трубы, на которой находятся описанные выше бахромки.
Маточные трубы играют крайне важную роль в процессе зачатия ребенка. Связано это с процессами транспортировки сперматозоидов к яйцеклетке и оплодотворенного яйца к матке. Нарушение данных процессов приводит либо к невозможности зачатия (если нарушена проходимость для сперматозоидов и яйцеклетки), либо к внематочной беременности (если проходимость сперматозоидов сохранена хотя бы в минимальной степени, а проходимость для плодного яйца нарушена совсем). Следует отметить, что внематочная беременность не рассматривается как бесплодие, однако такая беременность не может быть выношена и, более того, она представляет непосредственную угрозу для жизни матери, поэтому подлежит хирургическому лечению. В большинстве случаев такое лечение сводится к удалению плода и резекции (удалению) маточной трубы, при условии сохранности другой трубы. Если же удаление маточной трубы невозможно (только одна функционирующая фаллопиева труба, и при этом женщина желает забеременеть в дальнейшем) врачи осуществляют реконструктивную операцию. Однако следует понимать, что даже после операции с сохранением и реконструкцией трубы шансы забеременеть значительно уменьшаются.
Проходимость маточных труб зависит от следующих параметров:
- Внутренний просвет фаллопиевых труб. Если внутренний просвет маточных труб по какой-либо причине уменьшается, это создает значительные препятствия на пути как сперматозоидов, так и яйцеклетки. Наиболее частыми причинами сужения фаллопиевых труб являются инфекционные процессы (сальпингиты), которые могут быть вызваны как неспецифическими инфекционными агентами, так и возбудителями половых инфекций (чаще всего). Кроме того, сужение маточной трубы может быть врожденным. Следует отметить, что иногда маточные трубы перевязываются и рассекаются женщинами по собственному желанию, как один из радикальных методов контрацепции (который, тем не менее, не дает стопроцентной гарантии).
- Слизистая оболочка маточных труб. В норме внутренняя часть маточных труб выстлана клетками, у которых на поверхности располагаются реснички. Движения этих микроскопических ресничек создают волну, которая способствует продвижению яйцеклетки и сперматозоидов вдоль трубы. Изменение клеточного состава слизистого слоя или атрофия данных ресничек может возникнуть в результате локального инфекционного процесса, а также при некоторых гормональных сбоях.
- Сокращение мышечных волокон маточных труб. Маточные трубы образованы мышечными волокнами, которые сокращаясь создают перистальтическую волну, стимулирующую продвижение яйцеклетки или оплодотворенного яйца. Нарушается данный процесс при инфекционном поражении маточных труб.
В зависимости от локализации различают следующие причины бесплодия:
- шеечное бесплодие;
- маточное бесплодие;
- яичниковое бесплодие;
- трубное бесплодие.
Шеечное бесплодие может быть связано с сужением канала шейки матки, что создает значительное препятствие на пути спермы. В результате возникает задержка прохождения мужских половых клеток в полость матки, что непосредственно влияет на их численность, подвижность и способность к зачатию. Сужение канала шейки матки может быть врожденным или приобретенным (после проведения некоторых хирургических операций, после ряда половых инфекций, в результате пониженного содержания гормона эстрогена, как последствие ионизирующей терапии).
Кроме того, следует отметить, что канал шейки матки заполнен особой слизью, которая в значительной степени влияет на передвижения сперматозоидов. Изменение свойств этой слизи может стать причиной женского бесплодия. Данные изменения не могут быть выявлены с помощью ультразвукового исследования, однако они определяются при гинекологическом осмотре, путем исследования вязкости шеечной слизи. Следует иметь в виду, что свойства слизи изменяются в зависимости от уровня половых гормонов, которые колеблются в течение менструального цикла.
Матка является местом физиологического развития плода до наступления родовой деятельности. Таким образом, маточные факторы могут быть связаны как с первичным бесплодием (невозможность зачать), так и с привычной потерей беременности и преждевременными родами.
Следующие врожденные патологии могут быть причиной маточного бесплодия:
- врожденное недоразвитие или отсутствие внутренних женских половых органов;
- наличие перегородки внутри полости влагалища или матки;
- изменение формы или размера внутренней полости матки;
- слепые выросты в стенках тела матки.
Следующие приобретенные патологии могут быть причиной маточного бесплодия:
- Эндометрит.Эндометрит является заболеванием воспалительной природы, которое затрагивает внутреннюю слизистую оболочку матки. Может развиваться в результате проникновения инфекционных агентов, чаще всего возбудителей инфекций, передающихся половым путем, а также как следствие травматизма во время родов, диагностического или терапевтического кюретажа (выскабливание полости матки), размещения внутриматочных спиралей и прочих процедур. Воспалительная реакция, характерная для эндометрита, может стать причиной образования внутриполостных спаек (фиброзные тяжи, натянутые между внутренними стенками матки), которые значительно уменьшают полость матки, ограничивают ее функционал, а также препятствуют нормальному процессу имплантации. Следует отметить, что в некоторых случаях эндометрит может спровоцировать полную атрофию слизистой матки, тем самым, нарушив менструальную и репродуктивную функции.
- Плацентарные полипы. Плацентарные полипы представляют собой доброкачественные образования, развивающиеся на основе остатков плаценты, фрагменты которой могли остаться после предыдущей беременности. Данные выросты изменяют конфигурацию матки, ограничивают ее внутреннюю полость, нарушают менструальный цикл. Следует отметить, что данная патология встречается достаточно редко и не может быть причиной первичного бесплодия (так как предполагается наличие фрагментов плаценты, которые могут сформироваться только после развития беременности).
- Внутриполостная и субсерозная миома.Миома представляет собой доброкачественную опухоль, которая нарушает нормальное функционирование матки и может быть причиной не только бесплодия, но и ряда других неприятных симптомов, таких как кровотечение и болевой синдром. Данная патология встречается довольно часто, однако она гораздо более распространена среду женщин в периоде климакса, что связано с гормональными изменениями организма. Среди молодых женщин репродуктивного возраста данная патология встречается несколько реже.
- Эндометриоз.Эндометриоз представляет собой заболевание, поражающее женщин репродуктивного возраста, при котором клетки эндометрия мигрируют в полость малого таза, прикрепляясь к брюшине, маточным трубам, яичникам, кишечнику или в более глубокие слои матки. При этом данные клетки продолжают циклически изменяться в ходе менструального цикла, тем самым, провоцируя болевой синдром, нарушение менструации, а также бесплодие.
- Эрозия, изъязвление слизистой оболочки.Эрозии и язвы на поверхности слизистой оболочки матки могут возникнуть как следствие инфекционного поражения, воспалительного процесса, прямого травматизма, а также – в результате недостаточного поступления в организм необходимых питательных веществ, витаминов и минералов.
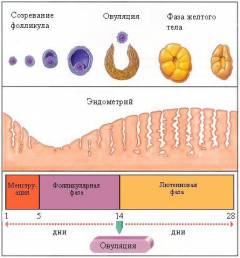
В яичниках происходит развитие и созревание яйцеклетки, что является ключевым процессом для наступления беременности. Кроме того, яичники продуцируют женские половые гормоны, изменение уровня которых влечет за собой изменения функции многих органов и систем, в том числе и половой.
Образование клеток, которые в последующем преобразуются в яйцеклетки, начинается еще в раннем эмбриональном периоде — в первом триместре внутриутробного развития девочки. При этом закладывается около семи миллионов ооцитов (яйцеклеток), которые замирают на первой стадии деления. В последующем их число уменьшается и к рождению составляет около двух миллионов. К периоду полового созревания сохраняется только полмиллиона ооцитов. Именно из них во время репродуктивного возраста формируются взрослые яйцеклетки, готовые к слиянию со сперматозоидом.
Созревание яйцеклеток происходит под действием гормонов гипоталамо-гипофизарно-овариальной системы. Ежемесячно из нескольких развивающихся ооцитов формируется одна яйцеклетка и несколько фолликулярных клеток, которые окружают яйцеклетку и выполняют функцию продукции ряда половых гормонов.
Нарушение процесса формирования и созревания яйцеклетки может возникать при патологиях менструального цикла, когда из-за гормональных нарушений не происходит овуляция (созревание и выход яйцеклетки).
Овуляция может быть нарушена при следующих патологиях:
- Хромосомные аномалии. Процесс созревания яйцеклетки сопряжен с клеточным делением, которое нарушается при изменении количества хромосом. Дело в том, что при нормальном делении половых клеток, хромосомы (структуры, хранящие генетическую информацию) распределяются в дочерние клетки, однако изменение их количества может стать причиной нарушения данного процесса. Кроме того, наличие лишних хромосом, так же как и их отсутствие, является одной из причин изменения во многих внутренних органах, в том числе и в гормональной системе. Все это приводит к невозможности развития нормальной, способной к зачатию яйцеклетки.
- Нарушение функционирования гипоталамуса. Гипоталамус является мозговой структурой, которая осуществляет функцию контроля внутренних органов путем регуляции через автономную нервную систему, а также путем продукции ряда специфических гормонов (либерины и статины). Данные гормоны способны стимулировать или блокировать продукцию других гормонов, в том числе и половых. В результате нарушения функции гипоталамуса развивается недостаток половых гормонов, регулирующих менструальный цикл и процесс созревания яйцеклетки, и возникает бесплодие.
- Гормональные сбои. Изменение уровня половых гормонов, как уже упоминалось выше, может стать причиной нарушения менструальной и репродуктивной функции. Однако следует отметить, что в процессе наступления и поддержания беременности немаловажная роль принадлежит также гормонам щитовидной железы, надпочечников, гипофиза. Изменение концентрации продуцируемых ими веществ может привести как к нарушению процессов созревания яйцеклетки, так и к невозможности нормального поддержания беременности с развитием привычных выкидышей.
- Структурные изменения яичников. Изменение структуры яичников (опухоли, поликистоз яичников, недоразвитие яичников) приводит к невозможности нормального развития и созревания яйцеклетки.
Среди других возможных причин бесплодия отмечают инфекционно-воспалительные процессы в малом тазу, при которых нарушается нормальное функционирование половых органов. Связано это с образованием спаек между маткой и соседними органами, а также с непосредственным влиянием провоспалительных веществ на репродуктивную систему.
Нередко бесплодие возникает в результате развития иммунной реакции к сперме партнера. Происходит это при сенсибилизации организма, который начинает атаковать чужеродные клеточные элементы – сперматозоиды. В результате процесс зачатия становится невозможным, так как уменьшается количество сперматозоидов, достигающих яйцеклетки. А, вопреки распространенному мнению, для зачатия недостаточно одной мужской половой клетки, так как для растворения защитной оболочки яйцеклетки необходимо большое количество особого фермента, содержащегося в сперматозоидах.
Назначает ультразвуковое исследование в большинстве случаев врач-гинеколог. Однако это может сделать и другой специалист, который занимается лечением бесплодия семейной пары. В некоторых городах даже существуют отдельные центры репродуктологии или семейные центры, в которых усилия медицинского персонала направлены на разрешение проблемы бесплодия и на оказание максимальной помощи в зачатии здорового ребенка.
Следует понимать, что ультразвуковое исследование позволяет выявлять лишь макроскопические структурные изменения. По этой причине его не назначают при подозрении на функциональные расстройства. Однако следует отметить, что видимые на УЗИ изменения эндометрия являются прямым указателем на расстройство менструальной функции, которое может возникать как на фоне структурных, так и на фоне функциональных расстройств.
Ультразвуковое исследование органов малого таза позволяет выявлять следующие показатели:
- размеры и форма матки;
- структура мышечного слоя матки;
- длина шейки матки;
- состояние канала шейки матки;
- состояние влагалищной части шейки матки;
- структуру и рост эндометрия на протяжении менструального цикла;
- толщину эндометрия;
- позицию яичников;
- размер яичников;
- структуру яичников;
- структуру маточных труб.
Ультразвуковое исследование позволяет выявлять следующие патологии женских половых органов:
- фибролейомиома тела матки или маточной шейки (доброкачественная опухоль);
- эндометриоз;
- гиперплазия эндометрия, полипы или воспаление эндометрия (слизистая матки);
- эрозии, язвы, кисты матки и шейки матки;
- кисты и опухоли яичников;
- воспаление фаллопиевых труб;
- скопление жидкости в просвете маточных труб (гидросальпинкс);
- спайки в полости малого таза;
- шрамы тела матки.
Ультразвуковое исследование обычно назначают исходя из периода менструального цикла, так как это необходимо для корректной интерпретации полученной информации. В большинстве случаев УЗИ назначают начиная с третьего дня менструального цикла (третий день после начала менструации), так как это позволяет лучше изучить процесс овуляции. Динамическое наблюдение за яичниками, в которых происходит процесс созревания яйцеклетки, и маткой, в которой происходи утолщение эндометрия и его подготовка к имплантации, позволяет полнее судить о репродуктивной и менструальной функции.
При проведении ультразвукового исследования используют специальный датчик, который одновременно является и излучателем звуковых волн. Явление генерации звука основывается на пьезоэлектрическом эффекте, то есть на феномене возникновения колебаний в специальных кристаллах при пропускании через них электрического тока определенной частоты. Данные волны распространяются вглубь тканей, а затем датчик регистрирует их отражение.
При исследовании женской половой системы могут быть использованы несколько типов датчиков, которые различаются по виду формируемого ими звукового пучка. Также следует отметить, что существует два основных метода исследования – трансабдоминальное и трансвагинальное. Трансвагинальное исследование предполагает введение датчика через влагалище, что позволяет лучше изучить внутреннюю структуру половых органов. Трансабдоминальное исследование предполагает прикладывание датчика к коже в области живота. Данный метод используется значительно чаще, однако он зависит от состояния соседних с маткой и яичниками органов – мочевого пузыря и кишечника.
Таким образом, при исследовании женских внутренних половых органов необходима подготовка кишечника и мочевого пузыря. С этой целью перед исследованием обычно назначают ветрогонные средства, то есть препараты, уменьшающие газообразование в желудочно-кишечном тракте. Для этого за два – три дня до исследования назначают капсулы эспумизана, симетикона, плантекса или препараты лекарственных трав шалфея, мяты, орегано. Кроме того, рекомендуется исключить из диеты продукты, увеличивающие газообразование (свежие овощи, фрукты, капусту, бобы, газированные напитки, квас, пиво). Так как полный мочевой пузырь улучшает проведение звуковых волн в полость малого таза и оптимизирует исследование яичников и матки, рекомендуется пить большое количество жидкости непосредственно перед исследованием.
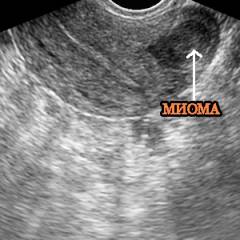
Необходимо понимать, что многие параметры при исследовании матки зависят от фазы менструального цикла, телосложения, количества беременностей и родов. Кроме того, могут наблюдаться некоторые индивидуальные особенности в строении внутренних женских половых органов. По этой причине интерпретация результатов исследования, основанная исключительно на показаниях УЗИ, некорректна, так как для полноценной диагностики необходима история перенесенных заболеваний, акушерская и гинекологическая история, а также оценка общего состояния организма.
| Параметр | Нормальное значение | Особые указания |
| Положение тела матки | Тело матки направлено кпереди и вверх | Тело матки формирует угол с шейкой матки, который может приближаться к прямому. В норме матка может несколько отклоняться влево или вправо, что не является патологией. |
| Длина тела матки | 60 – 80 мм | Размер тела матки может значительно отличаться у различных женщин в зависимости от конституции, генетических данных, количества беременностей и родов. |
| Переднезадний размер тела матки | 35 – 45 мм | |
| Контур эндометрия | Четкий и гладкий | После месячных может не определяться. |
| Толщина эндометрия после окончания месячных | 1 – 2 мм | Эндометрий отслаивается и выделяется вместе с менструальной кровью. |
| Толщина эндометрия перед месячными | 16 – 22 мм | Наблюдается рост и развитие эндометрия в течение всего менструального цикла, со средним утолщением на 2 – 6 мм за 7 дней. |
| Длина шейки матки | 20 – 45 мм | Канал шейки матки при ультразвуковом исследовании не определяется (его диаметр меньше разрешающей способности большинства аппаратов УЗИ). |
| Толщина шейки матки | Менее 30 мм (до 45 мм при отклонении тела матки кзади) |
Любые патологические изменения матки могут спровоцировать бесплодие, так как вызывают изменения в хрупком балансе сложной женской репродуктивной системы. Однако необходимо понимать, что некоторые патологии матки являются лишь проявлением других заболеваний, без лечения которых беременность не наступит.
Наиболее частыми причинами бесплодия, выявляемыми при ультразвуковом исследовании, являются следующие патологии матки:
- Полипы эндометрия. Полипы эндометрия развиваются как множественные доброкачественные опухоли на ножке, которые состоят из разросшегося эндометрия. В большинстве случаев они бессимптомны или сопровождаются маточными кровотечениями, инфекциями, болью и бесплодием. На УЗИ они лучше всего видны в первой половине менструального цикла или во второй половине после предварительного введения контрастного вещества в полость матки. Выявляются как гиперэхогенные (светлые) структуры в полости матки.
- Внутриматочные спайки. Спайки в полости матки развиваются в результате повреждения базального слоя эндометрия и представляют собой плотные фиброзные тяжи, ограничивающие полость матки. Характеризуются отсутствием менструального цикла или скудными менструальными выделениями. Лучше всего визуализируются во время месячных (если таковые есть), когда отслаивающийся эндометрий окутывает их и, тем самым, как бы контрастирует. На УЗИ выявляются как гиперэхогенные перемычки между стенками матки.
- Эндометриоз. Эндометриоз, как писалось выше, является патологической ситуацией, при которой участки эндометрия оказываются вне внутренней полости матки. Чаще всего наблюдается прорастание эндометрия в мышечный слой матки. Проявляется недуг тазовыми болями, нарушенным менструальным циклом и обильными выделениями во время месячных. При ультразвуковом исследовании выявляется увеличенная в размере матка, которая, однако, может быть и нормальных размеров. Мышечный слой матки приобретает аспект «швейцарского сыра» с множественными гипоэхогенными (темными) зонами, а также со следами кровотечений и тромбов. Иногда вся стенка матки становится менее плотной с редкими крупными кистами.
- Гиперплазия эндометрия. Гиперплазия (разрастание) слизистой оболочки матки может возникнуть в результате избыточной стимуляции женским половым гормоном эстрогеном. При этом наблюдается увеличение эндометрия в толщине.
- Злокачественная опухоль эндометрия. Злокачественная опухоль эндометрия (карцинома эндометрия) является тяжелой онкологической патологией, которая встречается в основном в постменопаузальном периоде, но может развиться и в репродуктивном возрасте. На УЗИ выявляются гиперэхогенные массы в полости матки, утолщение эндометрия, свободная жидкость в полости матки и малого таза, иногда разрушение слизистого и подслизистого слоя.
- Лейомиома (миома матки). Лейомиома является наиболее распространенной доброкачественной опухолью матки, которая встречается почти у четверти женщин детородного возраста. Представляет собой чрезмерно разросшуюся гладкомышечную ткань, которая может прорастать в полость матки, в стенку матки или в полость малого таза. При ультразвуковом исследовании выявляется увеличение матки в размерах, изменение контура матки. Может быть выявлено образование, акустическая плотность которого зависит от содержания мышечных и соединительно-тканных волокон.
- Аномалии структуры и формы матки. При некоторых врожденных патологиях в матке могут выявляться дополнительные полости, перегородки и прочие аномальные образования. Иногда матка может полностью отсутствовать или быть недоразвитой. Все это довольно легко выявляется при ультразвуковом исследовании.
Следует отметить, что некоторые из этих патологий (полипы матки, лейомиома и пр.) не всегда вызывают бесплодие. Однако данные заболевания почти всегда нарушают течение нормальной беременности и, таким образом, становятся причиной спонтанных абортов, преждевременных родов или других осложнений.
| Параметр | Нормальное значение | Особые указания |
| Длина маточных труб | 9 – 11 см | Могут быть выявлены некоторые изгибы маточных труб в полости малого таза. |
| Ширина маточных труб | 8 – 10 мм | Просвет маточной трубы при обычном исследовании не виден. |
Патология маточных труб является одной из наиболее распространенных причин женского бесплодия. Следует отметить, что большая часть заболеваний, поражающих маточные трубы, создает условия, улучшающие их ультразвуковое исследование. Это происходит либо из-за увеличения и расширения маточных труб, либо из-за формирования экссудата (серозной жидкости) в полости малого таза, который окутывает трубы и, тем самым, улучшает проведение звуковых волн и, одновременно, контрастирует их.
Следует отметить, что оптимальным периодом для проведения УЗИ маточных труб является период сразу после овуляции, так как выделяемая фолликулом жидкость облегчает их визуализацию.
Чаще всего при бесплодии выявляются следующие патологии маточных труб:
- Сальпингит. Сальпингит представляет собой воспалительный процесс, охватывающий маточные трубы с одной или обеих сторон. На начальных стадиях ультразвуковое исследование может не выявлять никаких патологических отклонений, однако в дальнейшем выявляется истончение стенки фаллопиевых труб, изменение их контура, который становится менее четким и гладким. Иногда выявляются эхогенные образования в просвете расширенных труб, что в большинстве случаев указывает на пиосальпинкс – гнойно-инфекционный процесс.
- Доброкачественная опухоль. Доброкачественные опухоли (лейомиомы) маточных труб встречаются достаточно редко, несмотря на одно и то же эмбриональное происхождение тканей матки и труб. Разросшиеся мышечные волокна могут стать причиной сужения или закрытия просвета трубы, тем самым, спровоцировав бесплодие. При ультразвуковом исследовании выявляется плотное образование в области маточной трубы, акустическая плотность которого, как и в случае миомы матки, зависит от его тканевого состава. Довольно часто данные опухоли имеют неоднородную структуру.
- Злокачественная опухоль. Злокачественная опухоль фаллопиевых труб является наиболее редким типом рака в гинекологической практике. Проявляется данная патология болями, кровотечениями и выделением беловатого содержимого из половых путей. На УЗИ выявляется неоднородная веретенообразная масса, располагающаяся в области придатков матки.
- Сужение просвета маточной трубы. Для исследования просвета маточных труб используют специальное контрастное вещество, которое вводится в стерильных условиях через специальный катетер в полость матки и поднимается через маточные трубы. Этот метод позволяет лучше визуализировать внутренний просвет трубы, его контуры и самое главное – проходимость.
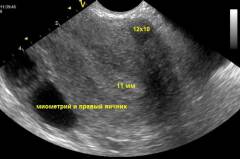
Особенностями этих двух методов являются:
- При трансабдоминальном доступе желательно, чтобы мочевой пузырь в момент исследования был заполнен. Это облегчит прохождение звуковых волн через ткани и сделает исследование более точным. Рекомендуемая частота волн составляет 3,5 – 3,75 МГц.
- Трансвагинальное исследование не требует заполнения мочевого пузыря. Датчик подводится ближе к яичникам, чем при трансабдоминальном доступе. Рекомендуемая частота волн – от 5 до 10 МГц. Данный вариант процедуры является более надежным и информативным. Он требует более высокой квалификации врача, который проводит исследование. Дело в том, что многие анатомические структуры оказываются «перевернутыми» на получаемом изображении. Из-за этого у неопытного специалиста могут возникнуть некоторые трудности.
| Параметр | Нормальный показатель | Особые указания |
| Объем органа | 5,5 – 10 см 3 | Объем вычисляется после измерения трех величин органа. Показатели перемножаются, и полученное значение делится пополам. |
| Размер фолликулов | 0,4 – 0,6 см | Визуализируется несколько фолликулов в самом начале менструального цикла. Нет значительной разницы в размерах. |
| Граафов (доминантный) фолликул | 1 – 2 см | Фолликул начинает расти после 10 дня цикла. Средняя скорость роста – 0,1 – 0,2 см в день. Остальные фолликулы несколько уменьшаются в размерах. |
| Средняя длина яичника | 3 — 4 см | Эти параметры могут меняться в зависимости от фазы цикла (увеличение объема на фоне роста доминантного фолликула) или при наличии физиологических кист. |
| Средняя ширина яичника | 2 – 2,5 см | |
| Средняя толщина яичника | 1 – 1,5 см | |
| Физиологическая киста яичника | Диаметр до 5 см | Со временем может менять свои размеры и полностью исчезать. |
В норме яичники располагаются позади и несколько сбоку от мочевого пузыря и матки. При трудностях их визуализации рекомендуется провести специальный маневр. Врач через влагалище несколько смещает в сторону матку. Иногда это помогает обнаружить яичники при их нетипичном расположении. Также можно попробовать провести исследование в положении стоя или на боку. При этом взаимное расположение органов в малом тазу может немного измениться.
Причинами плохой визуализации яичников могут быть:
- недостаточное наполнение мочевого пузыря (оптимальное наполнение – когда на картинке край мочевого пузыря перекрывает дно матки);
- аномальное положение яичников (недостаточное их опущение в брюшную полость, расположение позади матки или в паховом канале);
- патологическое недоразвитие яичников (синдром Тернера, некоторые заболевания гипофиза);
- чрезмерное скопление газа или содержимого в петлях кишечника;
- наличие рубцов после перенесенных операций в области малого таза.
В случае проблем с зачатием ребенка необходимо оценивать не только размеры яичников, но и плотность, и однородность тканей органа. Существует достаточно много патологий, которые могут привести к бесплодию. Задача врача при проведении УЗИ яичников сводится к тому, чтобы определить, какой именно патологический процесс привел к трудностям с зачатием ребенка.
Наиболее часто у женщин с бесплодием можно выявить на УЗИ следующие нарушения:
- Патологические кисты яичников. Если киста яичника на УЗИ достигает больше 5 см в диаметре, можно говорить о патологии. Кроме того, в полость Граафова пузырька может произойти кровоизлияние. Тогда его содержимое становится более эхогенным. Образуется киста.
- Текалютеиновая киста. Такие образования достигают 8 – 10 см в диаметре и чаще всего обусловлены одновременными патологическими процессами в других органах (при хориокарциноме, пузырном заносе и т. п.). Эти кисты могут быть двусторонними. На УЗИ в их полости часто обнаруживается несколько камер.
- Опухоль яичника. Как правило, с помощью УЗИ нельзя точно установить природу опухоли или даже сказать, является она доброкачественной или злокачественной.
- Перекрут яичника. На УЗИ обычно обнаруживают увеличенный яичник (до 5 – 7 см), в брюшной полости может обнаруживаться свободная жидкость из-за воспалительного процесса.
- Оофорит. При остром воспалении яичник значительно увеличен в размерах, его контуры хорошо видны, но эхогенность понижена. При образовании участков некроза и гноя видны точечные образования с повышенной эхогенностью. При хроническом оофорите структура органа может быть неоднородной. Размеры при этом обычно в пределах нормы.
- Апоплексия яичника. На эхограмме четко видно место разрыва. Там контур увеличенного в размерах яичника резко прерывается. Точный диагноз только с помощью УЗИ подтвердить сложно.
- Эндометриоз яичника. Контур органа нечеткий, эхогенность различна в разных участках. Обнаруживаются множественные мелкие кисты, которые меняют форму органа, поверхность может быть бугристой. В этом случае эндометриоз трудно отличить от поликистоза яичников.
- Поликистоз яичника. Процесс обычно является двусторонним. Органы увеличиваются в 3 – 5 раз по сравнению с нормой. Контур яичника легко различить. Внутри обнаруживаются множественные образования диаметром 1,5 – 2 см.
Существуют и другие патологии, которые можно обнаружить при ультразвуковом обследовании яичников, но встречаются они значительно реже. Следует иметь в виду, что далеко не всегда изменения на уровне яичников являются первопричиной бесплодия. Многие из вышеописанных процессов могут протекать без каких-либо проявлений и обнаруживаться случайно.
источник