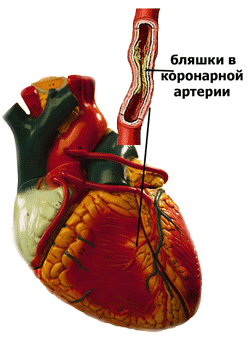
Высокую долю в структуре заболеваемости, первичной инвалидности и смертности занимает ишемическая болезнь сердца: лечение этой патологии представляет значительные сложности из-за несвоевременной диагностики.
Содержание
Около 40% больных не обращаются за помощью, потому что не знают, что у них ишемическая болезнь сердца: симптомы заболевания слабо выражены на начальных стадиях.
Ишемия сердца нередко становится основным заболеванием, на фоне которого развиваются вторичные расстройства кровообращения: ишемическая болезнь мозга, ишемия почек и органов пищеварения, ассоциированные с функциональными дефицитами сердечной деятельности.
И только после выраженной симптоматики уже вторичных патологий (например, при острых нарушениях мозгового кровообращения) пациент с первичной ишемической болезнью сердца попадает в поле зрения медицинских работников. Какие для ишемической болезни сердца причины являются ключевыми?
С точки зрения механизмов заболевания ишемическая болезнь сердца — это неадекватная перфузия миокарда. Это дисбаланс между потребностью сердечной мышцы в кислороде и питательных веществах и возможностью их доставки по коронарным сосудам. Такой дисбаланс может возникнуть вследствие:
- Снижения коронарного резерва. В некоторых ситуациях (например, вследствие физических и эмоциональных нагрузок) метаболические потребности миокарда возрастают. Должны увеличиться частота и сила сердечных сокращений. Но сосуды сердца (коронарные артерии) не всегда способны отработать запрос на увеличение коронарного кровотока.
- Прогрессирование неспособности сосудов обеспечивать транспорт крови к сердцу (например, при достижении 80% атеросклеротического стеноза коронарного сосуда) приводит к тому, что метаболические дефициты миокарда растут у пациента и в состоянии покоя.
При ишемической болезни сердца причинами нарушения коронарной перфузии могут стать:
- механическая обструкция венечных сосудов атеросклеротическими бляшками;
- динамическая обструкция (вазоконстрикция);
- кардиомиопатия (гибернация миокарда и другие дисфункции левого желудочка);
- стеноз мелких сосудов (нарушение микроциркуляции);
- врожденные анатомические аномалии позиции венечных сосудов;
- расслоение аорты;
- эндокардит бактериальной природы;
- лекарственный, наркотический токсикоз.
Пропускная способность коронарных сосудов снижается с возрастом. Однако, если пациент не испытывает ситуаций, требующих значительной активизации сердечной деятельности, ишемия сердца протекает бессимптомно.
Резерва коронарных сосудов достаточно для компенсации метаболических потребностей и обеспечения насосной, биохимической и электрической функций миокарда. Какие для ишемической болезни сердца симптомы можно считать характерными?
Проявления ишемии миокарда зависят от скорости прогрессирования патологии, локализации стенозов. Медленное постепенное сужение венечного сосуда сопровождается формированием коллатеральных сосудов, которые компенсируют потери кровотока через коронарную артерию.
Осложнение ишемии — инфаркт миокарда в 13% случаев становится причиной летального исхода. Основным признаком ишемической болезни сердца является стенокардия, проявляющаяся в виде:
- Болевого синдрома/тяжести/жжения/стягивания в зоне грудины, диспноэ. Ощущения продолжаются до 10 минут (чаще 2–5 минут). Боль иррадиирует в область левой руки (вплоть до пальцев), нижней челюсти, спины. Иногда спектр загрудинной симптоматики ограничен одышкой. Это вызывает дополнительные проблемы дифференциальной диагностики ишемической болезни сердца: что это такое — проявления бронхолегочного заболевания или патологии миокарда.
- Симптоматика развивается после нагрузок (физических, эмоциональных стрессов, гипертонического криза) и регрессирует после устранения стрессогенного фактора. Типичный случай — развитие болевого синдрома после плотного обеда или утренней ходьбы.
- Боль снимается нитроглицерином.
Вариант ишемии без болевого синдрома встречается у 18–25% пациентов с атеросклерозом венечных сосудов. «Немая» ишемическая болезнь сердца может иметь многолетнее бессимптомное течение и обнаруживается с помощью функциональных тестов с физической нагрузкой.
Следует отметить, что во многих случаях ишемической болезни сердца симптомы атипичны, что усложняет диагностику:
- локализация боли малой интенсивности как слева, так и справа;
- продолжительность болевого синдрома от получаса до нескольких суток;
- с физической активностью боли не связаны (либо возникают через некоторое время после нагрузки), развиваются при неудобном положении тела, в лежачем состоянии, при поворотах и наклонах корпуса;
- пальпация в зоне ребер усиливает боль;
- нитроглицерин недостаточно эффективен для снимания симптоматики.
Даже при бессимптомном и малосимптомном протекании происходит отмирание кардиомиоцитов, что увеличивает риск инфаркта и внезапной смерти. Таким образом, одна из главных терапевтических проблем при ишемической болезни сердца — симптомы.
Иногда проявления ишемии могут дополняться неспецифическими симптомами слабости, головокружения, тошноты, беспокойства, чувством надвигающейся смерти.
И лечение в большинстве случаев оказывается безуспешным не из-за отсутствия эффективных терапевтических технологий, а из-за позднего начала лечебных мероприятий. Какие при ишемической болезни сердца лечение необходимо предпринять?
Основная цель лечения ишемии сердца — профилактика таких грозных осложнений, как инфаркт миокарда, ишемическая болезнь головного мозга.
«Все еще можно умереть от инфаркта миокарда, но мы с удовлетворением обнаружили, что сделать это становится все труднее», — замечают кардиологи, предлагая для профилактики осложнений и лечения ишемии сердца систему терапевтических мероприятий:
- Медикаментозную терапию: антитромбоцитарные, гиполипидемические препараты (статины), адреноблокаторы, нитраты, антагонисты кальция, симптоматические лекарства. Патогенетические медикаменты замедляют прогрессирование атеросклероза, стабилизируют бляшки, предупреждают тромбозы.
- Инвазивные технологии (реваскуляризация): аортокоронарное шунтирование, чрескожное коронарное вмешательство.
Пациентам не следует забывать при ишемической болезни сердца, что это заболевание требует коррекции образа жизни (профилактики модицифицируемых факторов риска):
- Отказ от курения снизит летальность на 36%.
- Диетотерапия уменьшит риск образования и развития атеросклероза — основной причины ишемии сердца. Придется уменьшить потребление насыщенных жиров, соли (до 5 г в сутки).
- Физическая активность (аэробные нагрузки) рекомендуется 3 раза в неделю в течение получаса (особенно при сидячей работе).
- Психотерапевтическая коррекция, избегание стрессовых ситуаций направлены на лечение распространенных нарушений при ишемической болезни сердца — депрессии, беспокойства, дистресса.
Комплексная терапия требует также лечения сопутствующих заболеваний (артериальной гипертонии, сахарного диабета, гипертиреоза). Ассоциированные патологии провоцируют увеличение метаболических потребностей миокарда и приводят к декомпенсации ишемической болезни сердца.
Легочные патологии, анемии различного генеза ухудшают оксигенацию крови и усугубляют дефицит сердечной перфузии. Лечение сопутствующих заболеваний позволяет снизить частоту приступов стенокардии.
источник

Существуют два различных типа сна: сон с быстрыми движениями глаз — «REM-сон» (когда возникает большинство сновидений) и сон без быстрых движенией глаз — «NREM-сон». Обычно, когда Вы засыпаете, то погружаетесь в NREM-сон и проводите в этом состоянии около 80% времени ночного сна. Во время NREM-сна ваши сердечный ритм, дыхание и кровяное давление опускаются ниже уровня в период бодрствования. Во время REM-сна, составляющего приблизительно 20% от времени сна, кровяное давление и сердечный ритм могут колебаться. Каждый раз, когда Вы просыпаетесь (даже на очень короткое время) ваши сердечный ритм и кровяное давление повышаются и сердце должно работать с большей нагрузкой. Когда Вы просыпаетесь утром, кровяное давление и сердечный ритм повышаются и остаются на этом более высоком уровне на протяжении всего дня.
Хотя все аспекты взаимоотношений не ясны, определенно существует прямая связь между сном, расстройствами сна и заболеваниями сердца. Врачи специалисты уже обнаружили повышенный риск внезапной сердечной смерти в первые несколько часов после пробуждения, что вероятно обусловленно потребностью в увеличении работы сердца, возникающей с пробуждением. Различные исследования также показали четкую связь между расстройствами дыхания во время сна и частотой подъма кровяного давления, повышением риска заболеваний сердца и инсульта. По сути, лечение определенных форм расстройств дыхания во время сна может фактически уменьшить шанс развития определенных сердечно-сосудистых заболеваний.
В ряде исследований была показана связь между гипертензией и наличием нарушения дыхания во время сна, называемого обструктивное апноэ сна (ОАС). Гипертензия не только широко распространена среди пациентов с ОАС, но получены данные, потверждающие возможность ОАС непосредственно вызывать развитие гипертензии. У лиц, страдающих ОАС, во время сна происходят повторные остановки дыхания, обусловленные закрытием или значительным сужением пути прохождения воздуха на уровне глотки. Каждый раз при закрытии путей прохождения воздуха дыхание останавливается и кислород расходуется. После короткого промежутка времени (обычно 10-20 сек, хотя нередко и до минуты) затрудненное дыхание вызывает короткое пробуждение, часто настолько кратковременное, что пациент неосознает о каком-либо прерывании сна. Пробуждение ликвидирует блокаду прохождения воздуха и восстанавливается нормальное дыхание, по крайней мере, до того момента пока пациент снова не заснул, когда весь процесс может вновь повториться. Падение уровня кислорода при остановке дыхания, учащение сердечного ритма и повышение кровяного давления при пробуждении являются стрессами для сердца. Эти ночные повышения кровяного давления фактически ведут к постоянному его повышению даже в дневное время.
Гипертензию следует лечить, поскольку она известный фактор риска для развития других форм сердечно-сосудистых заболеваний, таких как ишемическая болезнь сердца, сердечная недостаточность и инсульт. Но терапия гипертензии может быть неэффективна, если основная причина высокого кровяного давления — нераспознанное расстройство сна, такое как ОАС. Например, лекарственные препараты могут недостаточно хорошо работать, если не проводится терапия ОАС. У многих лиц с трудными в плане лечения случаями гипертензии в последующем было обнаружено ОАС, лечение которого способствовало улучшению терапии гипертензии. Поэтому очень важно для вашего лечащего врача исследовать все возможные причины гипертензии, включая расстройства сна, такие как ОАС.
Существует прямая связь между расстройствами дыхания во время сна и сердечно-сосудистыми заболеваниями. Например, у пациентов с ОАС была показана более высокая частота заболевания коронарных сосудов сердца: ишемическая болезнь сердца (ИБС). Это можно объяснить следующими причинами:
1) ОАС повышает риск развития гипертензии, которая является известной причиной ИБС;
2) явления, происходящие во время ОАС, могут оказать дополнительное стрессовое воздействие на сердце и усугубить уже существующее заболевание.
У пациентов ИБС поток крови, несущий сердцу кислород, ограничен вследствие сужения коронарных артерий. Поэтому, когда во время ОАС уровень кислорода в крови падает, а частота сердечных сокращений и кровяное давление повышаются, то нагрузка на сердце и его работа увеличиваются. В результате этого количество килорода поставляемого к мышце сердца уменьшается, в то время как поторебность в нем возрастает. В некоторых исследованиях на электрокардиограммах были показаны изменения характерные для ишемии миокарда во время эпизодов апноэ у лиц, страдающих ИБС. У лиц, перенесших инфаркт миокарда, чаще наблюдается ОАС, который может оказывать отрицательный эффект на их выздоровление. Исследования показали, что наличие ОАС увеличивает риск смерти от ИБС. Однако, если ОАС распознано и проводится его лечение, то смертность от ИБС снижается.
Застойная сердечная недостаточность возникает, когда сердце поражается настолько сильно, что становиться неспособным эффективно качать кровь. Расстройства сна и дыхания могут быть как причиной, так и следствием сердечной недостаточности. Исследования показали, что ОАС — это существенный фактор риска для развития застойной сердечной недостаточности. Кроме того, у лиц, имеющих сердечную недостаточность, обусловленную другими причинами, такими как коронарная болезнь или гипертензия, риск ухудшения застойной сердечной недостаточности возрастает при развитии ОАС. Сердечная мышца, которая уже находится в ослабленном состоянии, неспособна выдерживать дополнительные стрессы, обусловленные ОАС. Однако лечение ОАС может улучшить работу сердца у пациентов с застойной сердечной недостаточностью.
Около 40% людей с застойной сердечной недостаточностью также имеют связанное со сном нарушение дыхания, называемое «центральное апноэ сна». Во время сна при центральном апноэ происходят повторные остановки дыхания, напоминающие ОАС. Однако при центральных апноэ сна пациент прекращает совершать дыхательные усилия, когда дыхательные пути остаются открытыми. При центральном апноэ сна также возникают частые пробуждения и падения уровня кислорода в крови. Пробуждения ускоряют сердечный ритм и повышают кровяное давление, что может усилить сердечную недостаточность, привести к большему количеству центральных апноэ сна и вызвать порочный круг, ухудшающий сердечную функцию. Основной подход к лечению центральных апноэ сна — предупредить их возникновение, проводя терапию сердечной недостаточности настолько тщательно, насколько это возможно. Если центральные апноэ сна сохраняются, то доступна терапия по их коррекции. Лечение центральных апноэ сна может улучшить сердечную функцию, а также качество сна.
Во время инсульта повреждение мозга происходит за счет снижения или прекращения его обеспечения кровью и кислородом. Гипертензия — наиболее обычная причина инсульта. Как было показано выше, ОАС ведет к развитию гипертензии. Кроме того, ОАС может непосредственно вызвать инсульты, поскольку во время эпизодов апноэ приток крови к мозгу уменьшается, и уровень кислорода в крови падает.
Аномальный характер дыхания во время сна, особенно ОАС, также обычное явление вскоре после возникновения инсульта. Поэтому другие проявления ОАС такие, как избыточная сонливость за счет нарушения сна и ослабление мыслительных способностей могут препятствовать выздоровлению пациента, перенесшего инсульт.
Как было рассказано выше, расстройства дыхания, обусловленные сном, могут непосредственно вызвать заболевания сердца. Однако и заболевания сердца оказывают эффекты на сон. Хотя эти эффекты менее сильные, их также следует учитывать. Например, пациенты с застойной сердечной недостаточностью часто рассказывают о трудностях засыпания или поддержания сна вследствие укорочения дыхания, которое обычно сопутствует сердечной недостаточности. Одышка часто усиливается, когда пациент ложится, поскольку возрастающий в этом положении приток крови к сердцу от нижних конечностей может превысить способность сердца качать кровь. Доктора называют эти симптомы «ортопноэ» (укорочение дыхания в лежачем положении) и «пароксизмальная ночная одышка» (пробуждение с ощущением укорочения дыхания или удушья). Пациенты, испытывающие эти симптомы, могут воспринимать их как бессонницу, поскольку их сон прерывистый. Помимо этих ощущений, пациенты с заболеваниями сердца обычно волнуются об отдаленных последствиях перенесенного острого сердечного приступа/инфаркта или хронического сердечного заболевания. Такая тревога сама может привести к развитию хронической бессонницы. Принимая во внимание все эти дополнения к прямому взаимодействию многочисленных заболеваний сердца с обусловленными сном расстройствами дыхания, становится ясным, что люди с сердечными заболеваниями нуждаются в специальной помощи и ищут медицинского понимания для обеспечения возможности хорошо спать.
Поддержание здорового состояния сердца требует выполнения многих правил: соблюдение диеты, поддержание нормального веса тела, регулярные физические нагрузки, регулярные медицинские осмотры и получение адекватного количества полноценного сна. Если у Вас имеются какие-либо проблемы с сердцем, то особенно важно проверить, нет ли у Вас признаков обусловленного сном расстройства дыхания, такого как ОАС, которое может отрицательно влиять на ваше сердце. Лица, страдающие ОАС, часто имеют избыточный вес тела, во время сна громко храпят, эпизодически сильно вздыхают, стонут, испытывают удушье, а в течение дня имеют проблемы с сохранением адекватной бодрости и склонны к повышенной сонливости и засыпанию. Если Вы также страдаете гипертензией или сердечно-сосудистым заболеванием (атеросклероз коронарных артерий, стенокардия, инсульт) обсудите с вашим лечащим врачом возможность наличия у Вас расстройств дыхания во время сна, таких как синдром обструктивного или центрального апноэ сна. Также очень важно, чтобы пациенты с застойной сердечной недостаточностью мониторировались на предмет наличия центральных апноэ сна или других расстройств сна. В отличие от пациентов, страдающих ОАС, пациенты с центральными апноэ сна обычно худые и могут совсем не храпеть.
Если ваш лечащий врач решит, что у Вас имеется расстройство сна, то он может предложить пройти диагностический тест исследования сна, называемый «полисомнография», или направить Вас на консультацию к специалисту по проблемам сна. Исследования сна обычно проводят в лабораториях сна. Маленькие датчики, называемые электроды, накладывают на ваше тело для оценки процесса сна, дыхания, частоты сердечных сокращений и уровня кислорода крови. Специалист по проблемем сна может определить есть ли какие-либо аномалии в качестве вашего сна. После этого Ваш лечащий врач получит результаты исследования, и вы вдвоем можете выбрать лучший способ лечения. Расстройства сна лечатся, и это может обеспечить более здоровое состояние сердца.
источник
Риск развития сердечной недостаточности в три раза выше у людей, страдающих бессонницей. К данному выводу пришло новое крупнейшее исследование, опубликованное в European Heart Journal. Предыдущие исследования предположили, что у страдающих бессонницей риск сердечного приступа на 27 — 45% выше, чем у людей, которые редко имеют проблемы со сном. В новом исследовании участвовало 54279 человек в возрасте от 20 – 89 лет, наблюдение за каждым человеком длилось в среднем 11 лет.
Результаты показали, что у участников, у которых наблюдалось три симптома бессонницы, риск развития сердечной недостаточности был в три таза выше, по сравнению с людьми, не страдающими никакими симптомами бессонницы.
Риск сердечной недостаточности связан с 3 важными симптомами
- проблемы с засыпанием;
- нарушение сна;
- пробуждение не чувствуя себя отдохнувшим.
«В ходе исследования мы обнаружили, что лица, страдающие бессонницей, имеют повышенный риск сердечной недостаточности. Те, у кого наблюдались все эти три симптома, страдали от сердечной недостаточности значительно чаще, чем те, у кого симптомов нет или присутствуют только один или два симптома», — сказал доктор Ларс Лаугсанд, научный сотрудник Департамента здравоохранения, Норвежского университета науки и технологии в Трондхейме, Норвегия.
Для определения причинной связи необходимы дополнительные исследования.
Хотя взаимосвязь между бессонницей и повышенным риском сердечной недостаточности была обнаружена, исследование не смогло доказать причинно-следственную связь. «Мы не знаем, действительно ли сердечная недостаточность вызвана бессонницей», — сказал доктор Лаугсанд, — «Однако, если это так, для лечения бессонницы необходимы стратегии касающиеся сна, включающие корректировку привычек сна, и различные психологические и фармакологические методы лечения».
Оценка сна может предоставить дополнительную информацию, которая может быть использована для профилактики сердечной недостаточности. Чтобы определить, действительно ли бессонница вызывает сердечную недостаточность, необходимы дополнительные исследования.
«До сих пор неизвестно, что связывает сон и сердечную недостаточность. У нас есть ряд данных о том, что возможно существует биологическая причина, и вполне возможно бессонница вызывает стресс, который в свою очередь негативно воздействует на сердечную функцию», — объясняет Лаугсанд. Крупнейшее исследование нацелено на изучение данной связи.
Для данного исследования отбирались и анализировались данные мужчин и женщин, которые зарегистрированы в исследовании Nord-Trondelag Health study с 1995 по 1997 год. По словам Лаугсанда ни у одного из участников не было сердечной недостаточности, когда они присоединились к исследованию.
Сердечная недостаточность — это заболевание, при котором сердце не может перекачивать достаточное количество крови по всему организму, сохраняя при этом нормальное давление. Как правило, это происходит когда сердечная мышца становится слишком слабой или жесткой и не может функционировать как обычно.
Добровольцев наблюдали до 2008 года, исследователи выявили в общей сложности 1412 случаев сердечной недостаточности.
В начале исследования, участникам задавали вопросы, с трудом ли они засыпают и часто ли при этом просыпаются. Им дали список с возможными ответами: «никогда», «иногда», «часто» и «почти каждую ночь». Участников спрашивали, просыпаются ли они утром не чувствуя себя отдохнувшими или нет, и возможными вариантами ответа были: «никогда, или раз в год», «один-два раза в месяц», «раз в неделю», «больше одного раза в неделю».
При анализе учитывались такие факторы, как:
- возраст;
- пол;
- образование;
- режим работы;
- семейное положение;
- уровень холестерина;
- употребление алкоголя;
- сахарный диабет;
- индекс массы тела (BMI);
- артериальное давление;
- физическая активность;
- курение;
- депрессия;
- чувство тревожности;
- история инфаркта.
У людей, имеющих проблемы с засыпанием и нарушение сна почти каждую ночь, отсутствие восстанавливающего сна более одного раза в неделю, повышен риск развития сердечной недостаточности, по сравнению с людьми, которые редко или никогда не испытывают такие симптомы.
«Тенденция, которая предлагала, что существует связь между распространенностью симптомов и повышенной вероятностью заболевания, однако не достигла статистической значимости», — отмечают авторы.
После учета искажающих факторов, кроме депрессии и тревоги, результаты показали статистически значимое трехкратное увеличение риска сердечной недостаточности (353%) у людей, которые страдали всеми тремя симптомы бессонницы, по сравнению с людьми, которые не имели симптомов бессонницы. Когда результаты были скорректированы с учетом депрессии и состояния тревоги, риск сердечной недостаточности был в четыре раза выше (425%).
Эксперты пришли к выводам: «Мы обнаружили, умеренное повышение риска, связанное с отдельными симптомами бессонницы. Тем не менее, риски у людей при наличии всех трех симптомов бессонницы одновременно особенно высоки даже после учета факторов сердечно-сосудистых заболеваний и психологических расстройств».
Данные результаты могут быть истолкованы как компрометирующие и предполагать, что некоторые аспекты сна могут быть каким-либо образом восполнены, а суммарный эффект на сердечно-сосудистые заболевания может быть ограничен. Например, трудности с засыпанием могут быть компенсированы глубоким сном, а также длительной непрерывностью сна. Однако если засыпание затруднено в сочетании с повторными пробуждениями и поверхностным сном, не может быть никаких компенсаторных механизмов».
Люди, страдающие от симптомов бессонницы, имеют повышенный риск развития сердечной недостаточности, говорится в новом исследовании.
Ученые наблюдали за 54 279 людьми в возрасте 20-89 лет в течение 11 лет и обнаружили, что у страдающих от трех симптомов бессонницы повышается риск развития сердечной недостаточности более чем в 3 раза по сравнению с людьми, не страдающими от бессонницы. Эти три симптома бессонницы – трудности с засыпанием, трудности с поддержанием сна и отсутствие ощущения свежести при просыпании.
Ученые подчеркнули, что бессонница не является прямой причиной сердечной недостаточности, просто связана с повышением ее риска.
В начале эксперимента участники отвечали на вопросы, связанные с качеством их сна, обозначая частоту возникновения определенных проблем как «никогда», «периодически», «часто», «практически каждую ночь». После анализа результатов с учетов других факторов риска, ученые определили, что трудности со сном практически каждую ночь и отсутствие ночного отдыха чаще, чем раз в неделю, связаны с риском развития сердечной недостаточности. Риск возрастал на 425%, сообщает European Heart Journal .
Лекарственные средства Бронхипрет Сироп


Ребенок заболел — простуда, сильный кашель, температура не очень высокая — днем 37,5, вечером до 37,8-37,9. Небольшой насморк, но в основном — кашель. Как лечить?

Сравнению с мигренью КБГ не столь часто. Его распространенность — менее 1%, большинство пациентов — мужчины. Наиболее распространенной остается эпизодическая форма (80-90% больных), она характеризуется периодами цефальгий (кластерами) и.
Острый перец чили довольно широко используют в медицине из-за его гиперполезных свойств.
источник
Проблемы со сном могут привести к весьма серьезным последствиям, одно из которых – нарушение деятельности сердечно-сосудистой системы.
Как известно, полноценный сон – это важнейшее составляющее хорошего самочувствия. Как следует выспавшись, мы чувствуем себя бодрыми и готовыми к трудовому дню. К сожалению, хорошим сном похвастаться могут далеко не все. Мало кому из городских жителей не знакомо состояние, когда «отчаянно» пытаешься заснуть, но все попытки заканчиваются неудачей. Бессонница – довольно распространенная проблема, которая доставляет человеку массу неудобств, делая его нервным и раздражительным.
Согласно медицинским наблюдениям, почти половины жителей мегаполисов в той или иной степени страдает от нарушений сна. По этому поводу врачи уже бьют тревогу, поскольку бессонница чревата не только усталостью и нервозностью, но и более серьезными нарушениями, в частности проблемами с сердцем. И здесь речь идет не только о людях, уже имеющих хронические заболевания сердца. Даже у относительно здорового человека могут возникнуть проблемы при частом нарушении сна.
Не многие знают о том, что режим сна и бодрствования тесно связан с регуляцией кровяного давления. В ночное время артериальное давление в норме должно снизиться. Такой физиологический эффект выработался эволюционно и позволяет сердцу отдохнуть от проведенной за день работы. Снижение давления приводит к замедлению частоты сердечных ударов, что только помогает человеку уснуть. Что же происходит при бессоннице? Когда режим сна и бодрствования нарушен, то и нарушается регуляция кровяного давления. Ночью давления остается неизменным, а в некоторых случаях и вовсе – увеличивается. Такое положение дел увеличивает риск развития сердечно-сосудистых заболеваний. Поэтому бессонница является одним из злейших врагов сердца.
Результатом длительной бессонницы может стать хронический стресс. Сначала человек нервничает и тревожится в кровати, когда не может уснуть, но через какое-то время стресс проникает практически во все сферы его жизни. Как известно, стресс – серьезнейший фактор сердечно-сосудистых заболеваний. Когда человек нервничает, в кровь выбрасывается большое количество гормонов стресса, что приводит к увеличению частоты сердечных сокращений и повышению кровяного давления. То есть в данном случае бессонница негативно отражается на сердце через нервную систему, в которой происходят нарушения вследствие стресса.
В то же время стоит учитывать тот факт, что стресс может быть первопричиной, вследствие которого развилась бессонница. В данном случае решить проблему бессонницы можно только после устранения стресса. Часто человеку необходима консультация психолога или психотерапевта, который поможет определить причину стресса и наметить стратегию борьбы с ним.
Бессонница – довольно неприятная проблема, которая может нанести огромный вред здоровью человека. Здоровый образ жизни и специальные препараты помогут вам справиться с этим недугом.
Если у вас имеются проблемы со сном, то ни в коем случае не следует откладывать проблему на потом. Начинайте бороться прямо сейчас! Для того чтобы нормализовать сон, стоит воспользоваться следующими рекомендациями:
- Начните занятия спортом. Физические нагрузки – важная составляющая хорошего самочувствия и крепкого сна. Снять напряжение после трудового дня можно с помощью плавания. По возможности запишитесь в бассейн.
- Перед сном прогуляйтесь хотя бы минут 15-20. Так вы обогатите кровь кислородом, что поможет быстрее уснуть.
- Некоторым людям помогает уснуть теплая ванна с успокаивающими эфирными маслами перед сном.
- Перед сном обязательно проветривайте комнату, а если погода позволяет – спите при открытых окнах.
- Старайтесь не смотреть телевизор и работать за компьютером хотя бы за 1-2 часа перед сном.
Вышеупомянутые рекомендации действительно помогают справиться с проблемой, но, к сожалению, бывают недостаточными. Поэтому при бессоннице часто бывает не обойтись без специальных успокоительных средств.
Как известно, более безопасными для человеческого организма являются препараты, изготовленные из растительного сырья, нежели синтетические лекарственные средства. Натуральные препараты мягко воздействуют на организм и оказывают минимум побочных действий.
На протяжении многих веков в качестве основного успокоительного средства используются корневища валерианы лекарственной. Борщаговский химикофармацевтический завод разработал комбинированный препарат Меновален, в состав которого входят экстракты валерианы и мяты.
При производстве Меновалена используется инновационный метод липофильной экстракции и вакуумных технологий, благодаря чему удается получить максимально очищенный препарат с высоким содержанием фармакологически активных компонентов лекарственных растений. Липофильный комплекс валерианы и мяты обладает более выраженным терапевтическим эффектом по сравнению с другими препаратами валерианы. Таким образом, успокоительный и снотворный эффекты при приеме Меновалена наступают гораздо быстрее.
Взрослым и детям старше 12 лет следует применять Меновален по 1 капсуле 3 раза в день за полчаса до еды. При начальной форме бессонницы препарат применяют по 1-2 капсулы за 1-1,5 часа до сна. Продолжительность лечения устанавливает врач индивидуально, но обычно она составляет 3-4 недели.
Побочные реакции возникают редко и, как правило, развиваются при длительном приеме и значительной передозировке Меновалена.
При нервной возбудимости на фоне функциональных нарушений со стороны сердечно-сосудистой системы, кроме успокоительных препаратов, также целесообразен прием средств, нормализующих работу сердца. Таковым является Валерика – растительный препарат, изготовленный на основе корня валерианы лекарственной. Комплекс биологически активных веществ валерианы лекарственной расширяет коронарные сосуды и замедляет сердечный ритм. Регуляция сердечной деятельности осуществляется как через нейрогуморальные механизмы, так и посредством прямого воздействия на автоматизм и проводящую систему сердца. Валерика, оказывая седативное действие, нормализует сон и работу сердца.
Препарат Валерика принимается взрослыми по 1 капсуле 3 раза в день. Длительность лечения определяется врачом.
Побочные реакции возникают крайне редко и являются оборотными. При появлении любых побочных явлений следует немедленно обратиться к врачу.
Хранить препараты в недоступном для детей месте.
Самолечение может быть опасным для вашего здоровья.
источник
Болезнями века справедливо считают сердечные патологии: по степени распространенности они лидируют среди всех человеческих заболеваний.
ИБС возникает из-за недостатка кровоснабжения миокарда, которое провоцирует атеросклероз поставляющих питательные вещества сосудов. Вследствие этого происходит деградация сердечных мышц, больной ощущает острые колющие боли, велика вероятность остановки сердца.
Серьезность патологии обусловлена еще и тем, что атеросклерозу сопутствует спазмы коронарных сердечных артерий, а также велика вероятность их тромбоза. Аллопатическая медицина решает такую проблему с помощью сложной хирургической операции и неоднолинейной лекарственной терапии.
- колющие боли в сердце и груди, отдающие в левое предплечье или плечо. Причем на начальной стадии боли не слишком беспокоят пациента, часто имеют монотонный характер;
- головокружение;
- тяжелое дыхание;
- одышка вплоть до ощущения удушья;
- сухость во рту;
- тахикардия;
- повышенное потоотделение;
- возможно отекание лица, ног.
- стенокардия. Сердечные боли проявляются при физнагрузке, пропадают в состоянии покоя;
- безболевая ишемия. Болезнь развивается бессимптомно, поэтому вдвойне опасна: она увеличивает риск сердечной недостаточности и внезапного летального исхода;
- инфаркт миокарда. Артерии, закупоренные атеросклеротической бляшкой или тромбом, препятствуют нормальному кровотоку, появляется один или несколько некротических очагов;
- постинфарктный кардиосклероз. Инфаркт провоцирует развитие в сердечной мышце или в сердечных клапанах рубцовой ткани, которая мешает восстановлению миокарда. Другие причины кардиосклероза – травмы и дистрофические изменения сердечных мышц;
- внезапная коронарная смерть. Остановка сердца, вызванная ишемической болезнью, происходит в течение часа с момента возникновения первых симптомов.

Прежде всего, необходимо устранить возмущение Ветра, а для этого нужно привести в порядок мысли и поведение. Человек, умеющий адекватно реагировать на стрессы, ценящий добрые чувства, не позволяющий негативным эмоциям контролировать свою психику, имеет здоровое сердце.
Обязательна диетотерапия. Рекомендуемые продукты: овощи, бобовые, фрукты.
Особое значение при лечении любого хронического заболевания имеет фитотерапия. В тибетских фитопрепаратах редко встречается один ингредиент, чаще всего сочетание оптимально подобранных лечебных трав дает наилучший эффект.
Кроме того, в клинике «Наран» используют и внешние методы лечения:
- моксотерапия. Точечное прижигание полынью активизирует кровоток;
- прогревание байкальскими теплыми камнями ликвидирует застой энергии;
- иглотерапия позволяет корректировать дисбаланс природных конституций (см. на рисунке меридиан сердца);
- гирудотерапия способствует растворению тромбов;
- точечный массаж улучшает питание органов и тканей и другие.
источник
С одной стороны, болезнью века называют депрессию. С другой стороны, на эту роль претендуют заболевания сердечно-сосудистой системы. Есть ли взаимосвязь между этими недугами? Оказывается, что каждого пятого пациента с ишемической болезнью сердца сопровождает депрессивный синдром. Портал MedAboutMe расскажет о том, как такое сочетание влияет на клинику и терапию обоих заболеваний.
Ишемическая болезнь сердца (ИБС) является одним из самых распространенных кардиологических заболеваний. Это привело к тому, что проблема из медицинской переросла уже в социальную. Статистики приводят пугающие цифры: ишемическая болезнь сердца вместе с инсультом мозга в благополучной Европе занимают львиную долю — до 90% — всех заболеваний сердечно-сосудистой системы. Казалось бы, такие больные должны соблюдать режим дня, график приема лекарств, практиковать здоровый образ жизни. Однако на практике этого не происходит. Оказывается, депрессия, как сопутствующее заболевание, резко утяжеляет диагностику и клинику ишемической болезни сердца. По данным экспертов ВОЗ, через 15 лет она займет лидирующее положение, обогнав другие недуги.
На взаимосвязь депрессии и «сердечных» заболеваний врачи обратили внимание почти сто лет назад. Еще в 30-ых годах прошлого столетия они зафиксировали шестикратное увеличение смертности кардиологических пациентов с инволюционной меланхолией по сравнению с общей популяцией. Надо отметить, что столь давние исследования считаются наиболее «чистыми», поскольку в те времена не существовали психотропные препараты. С тех пор данная проблема была изучена врачами детально в разных странах. К сожалению, взаимосвязь только подтвердилась. К тому же были сделаны следующие неутешительные выводы:
- риск развития острых коронарных катастроф увеличивается в 3 раза у людей, страдающих депрессией;
- у людей с инфарктом миокарда и сопутствующей психической патологией возрастает риск смерти в течение полугода после приступа;
- если пациент, перенесший инфаркт миокарда, на момент приступа не страдал от эмоциональной неустойчивости, то в течение следующих 12 месяцев он перенесет депрессивный эпизод. А у трети постинфарктных больных при отсутствии адекватного лечения это состояние перерастает в хроническую форму;
- даже минимальные симптомы депрессивного расстройства способствуют повышению инвалидизации и смертности кардиологических пациентов.
Сегодня кардиологи всего мира констатируют, что депрессия является сильным предиктором (предвестником) смерти у больных с установленной в анамнезе ишемической болезнью сердца. Механизм взаимовлияния этих двух недугов друг на друга до конца не изучен.
Заболевания сердечно-сосудистой системы непосредственным образом связаны с расстройством сна (инсомния), поскольку часто сердечные приступы проходят в вечерне-ночное время. А это отрицательно сказывается на ночном отдыхе человека, зачастую в силу страха перед неблагоприятным течением недуга. А если еще данная патология отягощена психической нестабильностью, то проблема просто растет в геометрической прогрессии. Такие пациенты иногда страдают субъективным взглядом на качество своего сна, выражающееся в его недооценке (псевдоинсомния). Объективно «сердечные» болезни приводят к сбою суточных ритмов и развитию двух вариантов бессонницы:
- проблема с засыпанием и последующими частыми пробуждениями;
- пробуждение раньше положенного времени, невозможность повторного засыпания.
Сон также «не идет» из-за высокой озабоченности проблемами, тревогами и страхами. Получается, сердечно-сосудистые заболевания самостоятельно способствуют плохому сну, а депрессия их еще больше усугубляет.
Больные с ИБС страдающие тревожно-депрессивным синдромом, реже соблюдают здоровое питание и отказываются от курения и алкоголя, игнорируют назначения и рекомендации врачей, не соблюдают режим питания. С ними затруднена медикаментозная терапия и реабилитация. Обусловлено это тем, что депрессия меняет психоэмоциональное состояние. Появляется плохое настроение, тоска, тревожность, раздражительность, неуверенность в собственных силах, заниженная самооценка, потеря интереса к окружающему миру, уход в себя и т. д. Поэтому люди машут рукой на свое здоровье, не прислушиваясь к советам близких и требуя от них повышенного внимания и заботы о себе.
Кардиологи и психиатры сходятся во мнении, что при наличии различных кардиологических заболеваний необходим дифференцированный подход к лечению бессонницы и депрессии. Лечение бессонницы должно начинаться с исключения провоцирующих ее факторов — запрещается прием возбуждающих напитков, устраняются стресс-факторы, соблюдается режим дня и т. д. Если эти методы не помогают и сон не улучшается, то прибегают к помощи лекарств. При бессоннице, вызванной тревожно-фобическим синдромом, назначают анксиолитики (бензодиазепины). Однако они вызывают привыкание и чрезмерный седативный эффект, поэтому их краткосрочное применение оправдано только при ситуационной инсомнии. При проявлении у больных симптомов депрессии и бессонницы, вызванной ею, используют антидепрессанты. Сегодня предлагается множество их вариантов:
- ингибиторы моноаминооксидазы необратимого и обратимого действия (МАО);
- трициклические антидепрессанты (ТЦА);
- селективные ингибиторы обратного захвата серотонина (СИОЗС);
- антидепрессанты двойного действия (СИОЗСН).
В случае их применении обращают внимание на индивидуальную чувствительность и побочные действия. Лекарственная терапия ишемической болезни сердца с психической патологией обязательно включает в себя назначение снотворных препаратов для быстрого восстановления недостатка сна в первые недели от начала лечения. Затем должно проявиться накопительное действие антидепрессантов, являющихся основой терапии.
источник
По современной классификации к ИБС относятся внезапная смерть, стенокардия и инфаркт миокарда. Но в данной статье будет рассмотрена только ИБС в проявлениях стенокардии.
Ишемическая болезнь – это группа болезней сердца (в особенности ишемическая и коронарная недостаточность), возникающих в результате нарушения притока крови к миокарду в связи с сужением коронарных (питающих сердце) сосудов (это 3 крупных сосуда, похожих на 3 зубца короны, поэтому они и получили название коронарных, или венечных). В норме поверхность этих сосудов гладкая и приток крови к сердцу не затруднен.
Термин «ишемия» произошел от сочетания греческих слов isho, что значит «задерживать, останавливать», и haima – «кровь». При этом состоянии в каком-либо участке сердца нарушается кровоснабжение, появляется несоответствие между потребностями сердца (миокарда) в кислороде и уровнем сердечного кровотока и поступающего кислорода.
Это состояние может носить острый и хронический характер, быть временным (обратимым) и необратимым. В результате длительных, необратимых изменений в участке миокарда сердечные клетки повреждаются и гибнут. ИБС проявляется тогда, когда сужение коронарных сосудов достигает 50 %. Если сужение приближается к 70-80 %, то возникают выраженные приступы стенокардии. Кроме атеросклероза коронарных артерий, в возникновении ИБС имеет значение ряд факторов – состояние сосудов и количество химических веществ, которое вырабатывают внутренние стенки кровеносных сосудов.
Атеросклероз – это хроническое заболевание, при котором возникает поражение артерий. Оно выражается в том, что на внутренней стенке сосуда откладываются жиры и соли кальция, развивается перерождение мышечной ткани в соединительную. В результате стенка сосуда уплотняется, происходит сужение его просвета, нарушается кровоток. Это вызывает неблагоприятные изменения в органах, что приводит к различным заболеваниям.
Атеросклероз – это одна из наиболее часто встречающихся современных болезней. Распространенность его велика среди жителей Европы, Северной Америки, а в странах Востока, в Африке, Южной Америке он встречается намного реже.
Мужчины болеют чаще, чем женщины, причем атеросклероз у них возникает примерно на 10 лет раньше. Такое различие обусловлено образом жизни, генетическими особенностями, гормональными факторами.
За последние десятилетия значительно увеличилась смертность от ИБС, причиной которой явился атеросклероз. Возникновение атеросклероза обусловлено сочетанием многих факторов, носящих название факторов риска. К ним относятся: артериальная гипертония, курение, длительные эмоциональные нагрузки, особенности обмена веществ в организме.
Механизм возникновения атеросклероза: повреждается внутренняя оболочка сосуда, в место повреждения устремляются тромбоциты, оседают там, покрываются соединительной тканью с последующим присоединением липидов.
Холестерин – это одно из нескольких жироподобных соединений, обнаруживаемых в крови и тканях человека. Он вырабатывается клетками печени. Холестерин существует в организме в нескольких видах. Один из них – соединения высокой плотности. Эта часть очень важна, так как она защищает организм от атеросклероза, выносит холестерин из тканей организма и стенок артерий, возвращает его в печень для повторного использования или выведения из организма. Другая часть холестерина – соединения низкой плотности. Именно она играет роль в образовании бляшек и развитии атеросклероза. Постепенно процесс прогрессирует, на бляшках образуются трещины, язвы, и на их поверхности с помощью тромбоцитов образуются тромбы. Они закрывают просвет артерии. Возникает тромбоз. Самое грозное осложнение в этом – отрыв тромба.
Факторов, способствующих возникновению ИБС, существует более 30. Основные из них – это повышение артериального давления, повышение уровня холестерина в крови, курение, малоподвижный образ жизни, частое употребление алкоголя, наследственность (наличие заболеваний сердечно-сосудистой системы у близких родственников), принадлежность к мужскому полу, объективный процесс старения организма, переутомление, нерациональный режим труда и отдыха, нерациональное питание, стрессовые ситуации. Стресс в наши дни во много раз повышает риск возникновения ИБС. В условиях стресса человеческий организм вырабатывает так называемые гормоны стресса. В процессе этого затрачивается большое количество витаминов и питательных веществ.
Также очень важно изменение состава крови – ускорение свертывания крови, что приводит к склеиванию тромбоцитов и в конечном счете – к образованию бляшек и тромбов.
Стенокардия – наиболее важное и часто встречающееся проявление ИБС. Это распространенное заболевание, основным симптомом которого является боль за грудиной давящего или сжимающего характера. Боль распространяется, отдает в левую руку, плечо, лопатку, нередко в шею и нижнюю челюсть. Приступ стенокардии может проявляться в виде дискомфорта в груди – жжения, тяжести, распирания. Характерным симптомом для стенокардии является появление боли за грудиной при выходе больного из теплого помещения в холодное. Часто ухудшение наблюдается в осенне-зимний период, при изменении атмосферного давления. Боль возникает при физической нагрузке (в начальные стадии болезни – так называемая стенокардия напряжения) и прекращается в покое или после приема нитроглицерина. При волнении боли появляются вне связи с физическим напряжением. Приступы боли могут возникнуть ночью, после приема пищи, при вздутии живота и высоком положении диафрагмы. Продолжительность приступа стенокардии почти всегда более 1 мин и меньше 15 мин. Продолжительность его зависит также от поведения больного. Если прекратить физическую нагрузку и принять нитроглицерин, приступ будет короче и менее интенсивным.
Одним из признаков стенокардии является то, что боль усиливается в положении лежа и уменьшается, когда больной сидит или стоит. Это происходит потому, что в положении лежа усиливается приток венозной крови к сердцу и миокарду требуется больше кислорода. Сила приступа различна. В это время пульс обычно медленный, ритмичный, но иногда может быть ускоренным (тахикардия). Может также повышаться артериальное давление. Приступы могут быть редкими (один раз в неделю или реже), могут не повторяться несколько месяцев или, наоборот, становиться все более частыми и продолжительными.
В диагностике ИБС очень важны расспрос больного, выяснение причин возникновения заболевания, электрокардиографическое исследование, которое проводится неоднократно, пробы с дозированной физической нагрузкой (велоэргометрия), лекарственные пробы.
Одним из современных методов, проводимых в кардиологических стационарах, является рентгенографическое исследование сосудов сердца, т. е. введение в кровь вещества, благодаря которому возможно увидеть сердце и крупные сосуды и определить характер, место поражения, распространенность процесса. Этот метод называется «коронароангиография».
Лечение ИБС – это комплексная программа.
Она включает в себя методы традиционной терапии, назначаемые терапевтами и кардиологами, и методы нетрадиционной, народной медицины.
Обязательный компонент лечения – это борьба с факторами риска. Необходимо нормализовать образ жизни больного, устранить гиподинамию, исключить вредные привычки, придерживаться определенного режима питания, стараться избегать волнений и эмоциональных перегрузок.
В список продуктов, необходимых больным этим заболеванием, обязательно должны входить изюм, мед, орехи любых видов, сырая тыква, семена тыквы, морская капуста, творог, земляника, горох, соя, соевое масло и мука, баклажаны, лимоны и апельсины с цедрой, шиповник в виде напитка, крыжовник, клюква. Содержание белков, жиров и углеводов должно соотноситься как 1:1:4.
При избыточной массе тела важно снизить калорийность пищи. Необходимо исключить из рациона питания жирное мясо (особенно баранину и свинину), твердый маргарин, сливочное масло, заменив его растительным, т. е. нужно снизить в употребляемых продуктах содержание насыщенных жирных кислот, которыми богаты жиры животного происхождения, способствующие образованию холестерина, и увеличить количество жиров растительного происхождения. Кроме того, нужно обеспечить организм повышенным количеством витаминов и микроэлементов.
Лекарственная терапия включает в себя две основные группы препаратов. Это, во-первых, нитроглицерин и его производные более длительного действия (они снимают спазм и расширяют коронарные сосуды, благодаря чему облегчается доступ крови и кислорода к сердцу). Другая группа – это препараты, способствующие улучшению состава крови (в данном случае уменьшающие свертываемость и предотвращающие образование тромбов). Самым простым препаратом из них является аспирин (ацетилсалициловая кислота), назначаемый по определенной схеме. Кроме этого, в некоторых случаях рекомендуются лекарства, уменьшающие образование холестерина в крови и тормозящие его всасывание в кишечнике. Также применяются препараты, ускоряющие обмен веществ и выведение липидов из организма.
Очень полезным является назначение витаминов E и P. Более целесообразно их сочетание с аскорбиновой кислотой.
Необходимо помнить, что все фармакологические препараты должен назначать врач. Самолечение этими средствами недопустимо.
Кроме вышеперечисленных средств, при лечении и реабилитации больных с ИБС очень важны физические тренировки.
При начальных проявлениях заболевания показаны бег, плавание, лыжи, велосипед, т. е. физические нагрузки циклического типа.
Они должны проводиться в периоды вне обострения болезни. При более тяжелых формах ИБС физические нагрузки рекомендованы в виде комплексов лечебной гимнастики. Комплекс по лечебной физкультуре должен подбирать врач ЛФК с учетом состояния больного. Занятия проводятся инструктором по лечебной физкультуре групповым методом в условиях стационара или поликлиники под контролем врача. Необходимо измерение пульса до, во время и после занятий. Обычно в эти комплексы включаются упражнения, в исходном положении стоя, сидя (для пациентов старше 50 лет), ходьба, упражнения для верхних и нижних конечностей с использованием гимнастической палки, дыхательные упражнения и потягивания. Упражнения выполняются в медленном темпе, плавно, с небольшой амплитудой движений. В качестве «разгрузки» работы сердца можно использовать самомассаж конечностей. Это проводится с целью облегчения оттока крови от периферии к центру. Самые простые приемы массажа: поглаживание, растирание, разминание.
После определенного курса лечебной физкультуры в ЛПУ пациент может самостоятельно выполнять эти упражнения дома.
При лечении больных с ИБС нельзя забывать об использовании физических факторов (методов аппаратной физиотерапии). Вид физиотерапевтического лечения подбирается врачом-физиотерапевтом.
При отсутствии противопоказаний (таких как прогрессирующая стенокардия, стойкий болевой синдром, стенокардия покоя, повышение артериального давления, наличие аритмий) используются сеансы бальнеотерапии – углекислые, радоновые, хлоридные и йодобромные лечебные ванны. У больных с более выраженной стенокардией эти воздействия применяются щадяще – в виде четырехкамерных ванн. Хороший успокаивающий эффект дают «электросон», гальванический воротник, электрофорез обезболивающих и седативных средств.
При отсутствии противопоказаний можно применять сочетания лечебных ванн и аппаратной физиотерапии. В специализированных кардиологических клиниках и отделениях больниц широко применяется метод лазеротерапии различными видами лазерного излучения.
источник
С одной стороны, болезнью века называют депрессию. С другой стороны, на эту роль претендуют заболевания сердечно-сосудистой системы. Есть ли взаимосвязь между этими недугами? Оказывается, что каждого пятого пациента с ишемической болезнью сердца сопровождает депрессивный синдром. Портал MedAboutMe расскажет о том, как такое сочетание влияет на клинику и терапию обоих заболеваний.
Ишемическая болезнь сердца (ИБС) является одним из самых распространенных кардиологических заболеваний. Это привело к тому, что проблема из медицинской переросла уже в социальную. Статистики приводят пугающие цифры: ишемическая болезнь сердца вместе с инсультом мозга в благополучной Европе занимают львиную долю — до 90% — всех заболеваний сердечно-сосудистой системы. Казалось бы, такие больные должны соблюдать режим дня, график приема лекарств, практиковать здоровый образ жизни. Однако на практике этого не происходит. Оказывается, депрессия, как сопутствующее заболевание, резко утяжеляет диагностику и клинику ишемической болезни сердца. По данным экспертов ВОЗ, через 15 лет она займет лидирующее положение, обогнав другие недуги.
На взаимосвязь депрессии и «сердечных» заболеваний врачи обратили внимание почти сто лет назад. Еще в 30-ых годах прошлого столетия они зафиксировали шестикратное увеличение смертности кардиологических пациентов с инволюционной меланхолией по сравнению с общей популяцией. Надо отметить, что столь давние исследования считаются наиболее «чистыми», поскольку в те времена не существовали психотропные препараты. С тех пор данная проблема была изучена врачами детально в разных странах. К сожалению, взаимосвязь только подтвердилась. К тому же были сделаны следующие неутешительные выводы:
- риск развития острых коронарных катастроф увеличивается в 3 раза у людей, страдающих депрессией;
- у людей с инфарктом миокарда и сопутствующей психической патологией возрастает риск смерти в течение полугода после приступа;
- если пациент, перенесший инфаркт миокарда, на момент приступа не страдал от эмоциональной неустойчивости, то в течение следующих 12 месяцев он перенесет депрессивный эпизод. А у трети постинфарктных больных при отсутствии адекватного лечения это состояние перерастает в хроническую форму;
- даже минимальные симптомы депрессивного расстройства способствуют повышению инвалидизации и смертности кардиологических пациентов.
Сегодня кардиологи всего мира констатируют, что депрессия является сильным предиктором (предвестником) смерти у больных с установленной в анамнезе ишемической болезнью сердца. Механизм взаимовлияния этих двух недугов друг на друга до конца не изучен.
Заболевания сердечно-сосудистой системы непосредственным образом связаны с расстройством сна (инсомния), поскольку часто сердечные приступы проходят в вечерне-ночное время. А это отрицательно сказывается на ночном отдыхе человека, зачастую в силу страха перед неблагоприятным течением недуга. А если еще данная патология отягощена психической нестабильностью, то проблема просто растет в геометрической прогрессии. Такие пациенты иногда страдают субъективным взглядом на качество своего сна, выражающееся в его недооценке (псевдоинсомния). Объективно «сердечные» болезни приводят к сбою суточных ритмов и развитию двух вариантов бессонницы:
- проблема с засыпанием и последующими частыми пробуждениями;
- пробуждение раньше положенного времени, невозможность повторного засыпания.
Сон также «не идет» из-за высокой озабоченности проблемами, тревогами и страхами. Получается, сердечно-сосудистые заболевания самостоятельно способствуют плохому сну, а депрессия их еще больше усугубляет.
Больные с ИБС страдающие тревожно-депрессивным синдромом, реже соблюдают здоровое питание и отказываются от курения и алкоголя, игнорируют назначения и рекомендации врачей, не соблюдают режим питания. С ними затруднена медикаментозная терапия и реабилитация. Обусловлено это тем, что депрессия меняет психоэмоциональное состояние. Появляется плохое настроение, тоска, тревожность, раздражительность, неуверенность в собственных силах, заниженная самооценка, потеря интереса к окружающему миру, уход в себя и т. д. Поэтому люди машут рукой на свое здоровье, не прислушиваясь к советам близких и требуя от них повышенного внимания и заботы о себе.
Кардиологи и психиатры сходятся во мнении, что при наличии различных кардиологических заболеваний необходим дифференцированный подход к лечению бессонницы и депрессии. Лечение бессонницы должно начинаться с исключения провоцирующих ее факторов — запрещается прием возбуждающих напитков, устраняются стресс-факторы, соблюдается режим дня и т. д. Если эти методы не помогают и сон не улучшается, то прибегают к помощи лекарств. При бессоннице, вызванной тревожно-фобическим синдромом, назначают анксиолитики (бензодиазепины). Однако они вызывают привыкание и чрезмерный седативный эффект, поэтому их краткосрочное применение оправдано только при ситуационной инсомнии. При проявлении у больных симптомов депрессии и бессонницы, вызванной ею, используют антидепрессанты. Сегодня предлагается множество их вариантов:
- ингибиторы моноаминооксидазы необратимого и обратимого действия (МАО);
- трициклические антидепрессанты (ТЦА);
- селективные ингибиторы обратного захвата серотонина (СИОЗС);
- антидепрессанты двойного действия (СИОЗСН).
В случае их применении обращают внимание на индивидуальную чувствительность и побочные действия. Лекарственная терапия ишемической болезни сердца с психической патологией обязательно включает в себя назначение снотворных препаратов для быстрого восстановления недостатка сна в первые недели от начала лечения. Затем должно проявиться накопительное действие антидепрессантов, являющихся основой терапии.
источник