
Имеющие высокую степень близорукости пациенты могут видеть четко лишь предметы, которые расположены очень близко от глаз.
При миопии глазное яблоко имеет слишком удлиненную форму и расположение роговицы глаза становится слишком удаленным от задней его части. В результате световые лучи при попадании в глаз преломляются неправильно и фокусируются перед сетчаткой, а не на ней.
Тяжелая форма этой патологии называется близорукостью высокой (значительной, сильной) степени. Для измерения ее существуют специальные единицы — диоптрии (D). При близорукости перед значением этих единиц ставится знак минус. Зрение человека тем хуже, чем выше количество диоптрий. Люди с высокой степенью миопии имеют остроту зрения более — 6 D.
Признаки миопии высокой степени мало отличаются от симптомов близорукости других степеней. Это напряжение и усталость глаз при работе на близком расстоянии или вождении автомобиля, прищуривание глаз, в попытке разглядеть находящиеся вдали объекты, головные боли от перенапряжения глаз.
Обычно к возрасту 20-30 лет миопия стабилизируется и исправляется посредством лазерной хирургии. В случае ее дальнейшего прогрессирования, возможно возникновение крайне негативных последствий и осложнений.
Такие последствия, правда, могут возникать и при стабилизации миопии. Это объясняется тем, что у человека все равно глаза остаются близорукими (удлиненное глазное яблоко).
Так, к осложнениям миопии можно отнести:
- Отслойку сетчатки, с полной утерей зрения. Это вызвано удлинением глаза и истончением сетчатки. При разрывах или отслоении, происходит отделение сетчатки глаза от сосудистой его оболочки. В этом случае, требуется экстренная медицинская помощь, отсутствие которой может привести к потере зрения.
- Глаукома. Это заболевание вызывается высоким давлением внутриглазной жидкости. Если это давление не компенсировать, со временем глаукома приводит к полной слепоте.
- Дистрофия сетчатки. Данное состояние обусловлено дегенеративными процессами, происходящими в центральной зоне сетчатки, которая отвечает за четкость изображений.
- Катаракта – помутнение хрусталика, со временем приводящее к сильному ухудшению зрения.
Осложнения высоких степеней близорукости могут возникать в любом возрасте. Более того, дегенеративные процессы сетчатки, нередко развиваются и после оперативного лечения близорукости из-за измененной формы глаза, исправить которую не представляется возможным.
Именно поэтому при миопии рекомендуется регулярно проходить офтальмологические осмотры. Это позволит контролировать процесс заболевания и состояние сетчатки, чтобы вовремя обнаружить разрывы, перфорацию, истончения.
Для лечения высоких степеней близорукости, сегодня существует несколько медицинских способов. Основным из них, была и остается очковая коррекция. И хоть многие пациенты, для коррекции зрения предпочитают применять контактные линзы, очки необходимы все равно, для ношения их перед сном, а также сразу после пробуждения.
Высокие степени этого заболевания требуют применения очков с линзами, имеющими большую оптическую силу. Такие линзы более тонкие в центральной части и утолщаются к краям. Выглядят они довольно массивно и имеют немалый вес. Кроме того, подобные стекла подходят далеко не ко всем оправам. Их ставят в широкие оправы, которые зачастую некрасивы и некомфортны при ношении.
Сегодня для изготовления линз с большими диоптриями применяют новые высокоиндексные (high index), высокопреломляющие материалы.
Их показатель преломления намного превышает показатели преломления стекла или пластика. И чем он выше, тем меньше толщина очковой линзы. Линзы, имеющие более высокий индекс преломления, всегда будут тоньше линз той же оптической силы, с меньшим индексом преломления.
Подобные линзы изготавливаются из минерального стекла и их основным недостатком является то, что увеличение индекса преломления всегда связано с увеличением удельного веса материала.
Поэтому линзы, изготовленные из высокопреломляющего стекла, обычно в половину тоньше традиционных стеклянных, но весят столько же. В то время, как линзы, изготовленные из высокопреломляющих полимеров, всегда тоньше и легче обычных пластиковых стекол.
Для линз из высокопреломляющих материалов предусмотрено просветляющее антирефлексное покрытие. Такое покрытие увеличивает пропускную способность линз, делая их более прозрачными и устраняет блики.
Предпочтительным же методом коррекции при высоких степенях миопии являются контактные линзы. Сегодня существует большое разнообразие продукции этого вида. Контактными линзами, можно корригировать миопию до -16D.
При хирургическом способе лечения миопии, могут быть выполнены следующие вмешательства:
- Эксимер-лазерная коррекция зрения.
- Имплантация интраокулярных линз (факичных ИОЛ).
- Рефракционная замена хрусталика.
Любые виды операций показаны только при стабильной близорукости.
Лазерная коррекция, является наиболее распространенным способом лечения близорукости. Этим способом можно устранить миопию до 15D. Улучшение зрения достигается посредством изменения формы роговицы при помощи лазера. Его лучом испаряется часть ткани роговичного слоя.
Подобные операции выполняются только при наличии объективных показаний, которые определяются по итогам обследования, для каждого пациента индивидуально.
Имплантация факичной ИОЛ происходит с вживлением специальной линзы в переднюю либо заднюю камеру глаза. Подобная операция показана, когда естественный хрусталик не утратил еще своей эластичности.
«Факичная» и означает — «вместе с хрусталиком». Ее имплантируют внутрь глаза для взаимодействия с хрусталиком пациента. Такие линзы помогают устранить близорукость очень высоких степеней — до 25 D.
Рефракционная замена хрусталика может быть выполнена при миопии до 20D. Собственный прозрачный хрусталик пациента, при этом удаляется, а вместо него имплантируют искусственный аналог – интраокулярную линзу.
Однако стоит помнить, что подобная операция только устраняет близорукость. Вытянутая форма глаза, а также изменения, присутствующие на глазном дне остаются без изменений.
Близорукость высоких степеней, очень часто сопровождается астигматизмом. Если ее степень слишком велика (выше 15 диоптрий), применение лазерной коррекции невозможно. В этом случае, в качестве лечения может быть проведена комбинированная операция. Сначала пациенту устраняют близорукость с помощью имплантации ИОЛ. А после этого проводят лазерную коррекцию астигматизма.
Страдающим миопией высокой степени беременным женщинам необходимо регулярно наблюдаться у офтальмолога в процессе беременности, а также после родов.
По мнению большинства специалистов, близорукость, а особенно высоких степеней, во время родов создает высокий риск отслойки сетчатки и повреждения сосудов. Это связано со значительным подъемом внутриглазного давления, что вызвано потугами.
Акушеры-гинекологи, в этом случае, всегда руководствуются заключением офтальмолога. Если врач находит состояние глаз перед родами удовлетворительным, он может дает заключение о возможности рожать самостоятельно.
Иногда, офтальмолог рекомендует ограничить потужной период, что может оказать негативное влияние на маму и ребенка. Из-за сдерживания потуг врачами искусственно, роды затягиваются и в некоторых ситуациях, это приводит к применению акушерских щипцов.
В случае повреждения сетчатки, при потугах, возникает риск ее отслойки и возникновения кровоизлияния в глаз. В этом случае, естественное родоразрешение исключается и выполняется операция кесарева сечения.
Именно поэтому, в предродовом периоде, обязательно посещать офтальмолога с целью оценки состояния сетчатки, тем более, что делается это быстро и безболезненно. Глазное дно исследуется после расширения зрачка специальными каплями. При этом специалист определяет состояние сетчатки, с выявлением разрывов, перфорации, отслоений и истончений ее структуры.
Вместе с тем, каким бы способом ребенок ни был рожден, после родов, также необходимо посетить офтальмолога, чтобы проверить состояние сетчатой оболочки.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефону 8 (800) 777-38-81 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или воспользовавшись формой онлайн-записи.
источник
Конус — одно из наиболее часто встречающихся клинических проявлений миопии. Он формируется в результате ретракции комплекса стекловидной пластинки (пигментный эпителий — стекловидная пластинка — хориокапиллярис) от края диска зрительного нерва. В результате возникает концентрическая область, в которой белая склера хорошо просматривается через прозрачную нейросенсорную сетчатку. С противоположной стороны диска часто обнаруживается утолщенный край оболочек, покрывающий часть оптического отверстия и называемый супертракцией. Наиболее часто конус располагается с височной стороны ДЗН, но может иметь и любую другую локализацию. По мере прогрессирования миопии размеры конуса увеличиваются, нередко формируются круговые конусы.
С возрастом у больных с высокой прогрессирующей близорукостью развивается перипапиллярная атрофия хороидеи с вовлечением в нее края конуса, который при этом становится неровным. Возникает как бы двойной конус: внутренний склеральный и наружный хороидальный, что является признаком активного растяжения склеры, прогрессирования миопии и, возможно, начала формирования стафиломы. Об этом же свидетельствуют наклонное положение ДЗН (в сторону формирующейся стафиломы) и супертракция оболочек с противоположной стороны. У части взрослых пациентов с высокой прогрессирующей близорукостью развивается частичная атрофия ДЗН, предположительно сосудистого генеза, с соответствующим его побледнением. Изменяется также ход сосудов ДЗН (в виде лежачей буквы «Т» или «У») и уменьшается их калибр.
Центральные хориоретинальные дистрофии (ЦХРД) При миопии — это «сухая» (атрофическая) и «влажная» (транссудативная) дистрофии лаковые трещины, центральное пигментное пятно Фукса.
Сухая форма ЦХРД характеризуется вначале побледнением глазного дна вследствие частичной утраты пигментного эпителия и хориокапиллярного слоя (рис. 7.2).
Атрофия этих слоев делает видимыми при офтальмоскопии крупные сосуды хороидеи. Это создает картину так называемого мозаичного глазного дна. По мере прогрессирования процесса запустевают мелкие, средние и крупные сосуды хороидеи. Истончение нейросенсорной сетчатки в макулярной зоне, ее атрофия, особенно при формировании стафиломы, приводят к выпрямлению ретинальных сосудов и уменьшению или исчезновению желтой окраски макулы. Не редко при дегенеративной миопии отмечают аномальное распределение хороидальных вен. Водоворотоподобные вены, хорошо видимые через истонченные ткани, могут пересекать макулярную зону или окружать ДЗН.
Описанная картина представляет собой диффузную хориоретинальную атрофию и может затрагивать весь задний полюс, а также периферию глазного дна. в макуле и парамакулярно, а также вокруг ДЗН вначале могут появляться мелкие окружности белого цвета очажки, иногда с пигментированными краями: развивается очаговая хориоретинальная атрофия (рис. 7.3).
С возрастом и по мере прогрессирования миопии очаги увеличиваются и имеют тенденцию к слиянию.
Атрофическая, или «сухая», форма ЦХРД сопровождается постепенным медленным снижением зрения. Возможен переход «сухой» формы ЦХРД во «влажную»; это, по разным данным, происходит в 13—60 % случаев.
Транссудативная, или «влажная», форма ЦХРД при миопии встречается значительно реже, чем «сухая» однако характеризуется относительно ранним началом н тяжелым течением и сопровождается резкой внезапной потерей зрения. Патогенетическую основу этой формы макулодистрофии составляют хориоретинальные изменения с повреждением мембраны Бруха и в части случаев с развитием субретинальной неоваскуляризации. Наиболее частой формой транссудатов ной миопической макулодистрофии является геморрагическая (рис. 7.4).
Различают два основных патогенетических типа кровоизлияний при миопии: связанные с разрывами стекловидной пластинки (формирование так называемых лаковых трещин — ЛТ) без неоваскуляризации и связанные с формированием субретинальной неоваскулярной мембраны.
Кровоизлияния первого типа могут встречаться у молодых пациентов, а также у детей и подростков с врожденной или, реже, рано приобретенной миопией и быть одним из ранних признаков ее осложненного течения. Они имеют вид единичных или множественных темно-красных округлых пятен с четкими контурами, как правило, небольшого размера: от точечных до ? диаметра диска (ДД). Их нередко называют монетовидными. Они располагаются в наружных (глубоких) слоях сетчатки, где аксоны располагаются перпендикулярно поверхности мембраны Бруха. В этих слоях экстравазация крови имеет дискретную локализацию, поскольку элементы крови разгорожены окружающими аксонами.
С помощью флюоресцентной ангиографии показана возможность локализации кровоизлияний первого типа и в хоровдее. Как правило, они быстро рассасываются без значительного снижения функции.
Как уже упоминалось, происхождение этих кровоизлияний связывают с формированием ЛТ (рис. 7.5).
ЛТ имеют вид желто-белых ломаных линий неравномерною калибра, часто ветвящихся, звездчатых, пересекающих задний полюс в косом, радиальном или, чаще, горизонтальном направлении. Большинство ЛТ образуется в макулярной зоне, в основании стафиломы, некоторые достигают височного перипапиллярного конуса. Они локализуются в самых глубоких слоях сетчатки. Сосуды хороидеи могут пересекать ЛТ сзади, ход этих сосудов, по данным ФАГ, не прерывается.
Внутренние слои сетчатки над ЛТ не повреждены. Происхождение ЛТ связано с механическим повреждением комплекса пигментный эпителий — стекловидная пластинка — хориокапиллярис. Впоследствии разрывы замещаются рубцовой тканью и могут со временем растягиваться в большие атрофические очаги. Повреждение хориокапилляров при разрыве этого комплекса и является источником геморрагии. Появление ЛТ может сопровождаться субъективными ощущениями: вспышками света, метаморфопсиями, положительной скотомой в поле зрения, что может свидетельствовать о макулярном кровоизлиянии. Даже при центральной локализации геморрагий прогноз восстановления зрительных функций после их рассасывания в 80—90 % случаев благоприятный. Однако в целом при ЛТ прогноз следует делать осторожно ввиду их нередкого сочетания с субретинальной неоваскуляризацией и очаговыми атрофическими поражениями, постепенно вовлекающими область макулы. ЛТ и монетовидные кровоизлияния чаще встречаются в глазах с высокой миопией и ПЗО > 28,0 мм, однако отмечены и в 4,3 % глаз с ПЗО > 26,5 мм.
Кровоизлияния второго типа связаны с формированием неоваскулярной мембраны — НВМ (см. рис. 7.4). Трещины в мембране Бруха могут сопровождаться врастанием новообразованных сосудов из хориокапиллярного слоя через дефект стекловидной пластинки в субретинальное пространство. Источником геморрагий в этом случае являются несостоятельные порожные новообразованные сосуды.
Кровоизлияния могут располагаться субинтра или преретинально, имеют неправильную форму в виде пятен, полос, полуколец с не всегда четкими границами и большие размеры (до 1,5 ДЦ), могут сопровождаться перифокальным отеком. По мере рассасывания геморрагии становится виден проминирующий очаг сероаспвдного или зеленоватого цвета, нередко с участками гиперпигментации и отека сетчатки. Клинически появление НВМ часто сопровождается метаморфопсиями, а затем резким снижением зрения и положительной скотомой в поле зрения. Ведущими офтальмоскопическими проявлениями являются серозная и/или геморрагическая отслойка нейроэпителия и/или пигментного эпителия.
Миопия является второй по частоте причиной хоровдальной неоваскуляризации (первая — это возрастная макулодистрофия).
Неоваскулярная мембрана может располагаться либо под сенсорной сетчаткой (субретинальная мембрана), либо под пигментным эпителием (так называемая субпигментная, или хороидальная НВМ). Последнюю ввиду ее скрытого расположения за пигментным эпителием, затрудняющею не только офтальмоскопическую, но и флюоресцентно-антиографическую диагностику , называют скрытой или оккультной. Только ангиография с индоцианиновым зеленым (ICG) на ранних фазах исследования позволяет визуализировать такие мембраны. Отмечено развитие комбинированных НВМ с субретинальны- ми и субпигментными компонентами. Типичным для хо- ровдальных НВМ является развитие субпигментных геморрагии1, которые выглядят очень темными и могут быть приняты за увеальную меланому.
Факторами, способствующими неоваскуляризации при миопии, являются гипоксия сетчатки, развивающаяся вследствие нарушения микроциркуляции, и трещины в мембране Бруха, возникающие из-за деформации оболочек глаза при растяжении склеры. Гистологическое исследование НВМ у детей показало их идентичность с мембранами при возрастной макулодистрофии, что позволило считать хороидальную неоваскуляризацию стереотипным неспецифическим ответом на специфический стимул.
Таким стимулом может быть окислительный стресс, затрагивающий макулярный пигментный эпителий.
Отличительными признаками НВМ при миопии являются ее локализация вблизи фовеолы, относительно небольшие размеры (около ? ДД), быстрое рубцевание с отложением пигмента в виде кольца и образованием перифокального атрофического хориоретинального очага.
Меньшую активность процесса и более высокий процент спонтанного рубцевания НВМ при миопии связывают с атрофическими изменениями хориокапиллярного слоя, являющегося источником роста новообразованных сосудов. Этим же объясняется и редкое появление неоваскуляризации в глазах с JIT и монетовидными кровоизлияниями при чрезмерном удлинении глазного яблока (ПЗО > 28,0 мм).
При завершении обратного развития НВМ на ее месте формируется пигментиронанный фиброваскулярный очаг: пятно Ферстера-Фукса (рис. 7.6).
Однако НВМ склонны к рецидивирующему течению, увеличиваясь по площади, рудцуясь с одной стороны и продолжая создавать гемморагии с другой. Отмечено, что у больных с пятном Ферстера-Фукса наиболее часто выявляется врожденная или рано приобретенная миопия.
В наиболее тяжелых случаях осложненной миопии формируется задняя стафилома. Так называют истинное выпячивание (экстазия) склеры в заднем отделе глазного яблока, сопровождающееся типичными офтальмоскопическими признаками. В зависимости от локализации B.J. Curtin (1985) различал заднеполюсную, макулярную, перипапиллярную, назальную, нижнюю стафиломы), а также от стадии развития она может варьировать по площади и глубине, иметь более или менее четкие и острые края, через которые перегибаются сосуды сетчатки. В зоне эктазии наблюдаются грубые хориоретинальные изменения, представляющие собой различные комбинации перечисленных выше и в наиболее тяжелых случаях соответствующие описанию IV—V стадии изменений глазного дна по Аветисову— Флику обширные атрофические очаги, сливающиеся между собой, со скоплением пигмента в виде глыбок и сохранением ткани сетчатки в виде редких островков. Края стафиломы нередко также вовлекаются в атрофический процесс (рис. 7.7).
Не менее важными в клинической картине осложненной миопии являют- иферические витреохориоретиие дистрофии (ПВХРД). Важность ВХРД определяется их ролью в возникновении дистрофической от- сетчатки. Риск возникновения отслойки сетчатки в глазах с миопией, растянутых как в аксиальном, так и во фронтальном, вертикальном и косых направлениях, увеличивается из-за нескольких факторов: развития задней отслойки стекловидного тела, периферических хориоретинальных дистрофий и витреоретинальной тракции.
В образовании ПВХРД принимают участие 3 анатомических субстрата: стекловидное тело, хороидея и сетчатка, что и нашло отражение в их названии. Согласно наиболее принятой в нашей стране классификации Е.О. Саксоновой и соавт. (1979), выделяют следующие виды ПВХРД:
- Экваториальные:
а) решетчатая;
б) изолированные разрывы сетчатки;
в) патологическая гиперпигментация. - Параоральные:
а) кистевидная;
б) ретиношизис;
в) хориоретинальная атрофия. - Смешанные формы.
Решетчатая дистрофия является наиболее важной из всех форм ПВХРД из-за ее склонности к формированию разрывов и повышенного риска возникновения отслойки сетчатки. Это резко очерченная, циркулярно ориентированная веретенообразная зона, расположенная на экваторе или несколько кпереди от него, как правило, более или менее пигментированная (рис. 7.8).
Классическую картину решетки или палисада создают белые переплетающиеся линии, пересекающие область поражения и представляющие собой облитерированные ретинальные сосуды. Однако этот признак не является обязательным для постановки диагноза и отсутствует на ранних стадиях процесса.
В пораженной зоне имеются истончение сетчатки (ранний признак дисрофии) и разжижение и отслойка прилежащих отделов стекловидного тела. По краям дистрофической зоны располагаются блестящие бело-желтые крапинки — формирующиеся витреоретинальные сращения. В дальнейшем внутри пораженной области развиваются атрофические разрывы сетчатки, по краям — тракционные. Отмечено, что последние чаще приводят к развитию отслойки сетчатки, однако первые чаще вызывают ее у молодых пациентов с миопией высокой степени.
В 34—76 % случаев решетчатая дистрофия встречается на обоих глазах. Чаше всего она локализуется в височных квадрантах (особенно верхнеенаружном), а также в меридианах 12 и 6 ч. Отмечено, что в 70—80 % случаев решетчатая дистрофия обнаруживается в меридианах от 11 до 1 ч и от 5 до 7 ч. Патологические изменения при решетчатой дистрофии могут прогрессировать, что проявляется увеличением площади поражения, формированием новых разрывов и возникновением новых дистрофических зон. Такое прогрессирующее течение, по разным данным, отмечается в 12,5—36 % случаев.
Разрывы сетчатки (как изолированные, так и связанные с решетчатой дистрофией) по механизму развития разделяют на тракционные и атрофические. Первые возникают в результате витреоретинальной тракции и по форме бывают клапанными, линейными (незавершенный клапан) или с крышечкой. Вторые образуются в результате трофических изменений в сетчатке и имеют округлую дырчатую форму. По клиническим признакам разрывы разделяют на бессимптомные и симптоматические. В последнем случае больные отмечают фотопсии, являющиеся признаками витреоретинальной тракции, и плавающие помутнения, которые могут появиться внезапно вследствие кровоизлияния в стекловидное тело из сосуда сетчатки, поврежденного при формировании тракциоиного разрыва. Наличие витреоретинальной тракции (нередко вследствие остро развившейся задней отслойки стекловидного тела) объясняет более высокую частоту возникновения отслойки сетчатки при симптоматических разрывах. У детей и подростков разрывы выявляются достаточно часто: В 6,4—25 % случаев в зависимости от контингента обследуемых.
Патологическая гяперпигметпацая может быть выражена по-разному: от легкого диффузного потемнения или пигментных глыбок разной величины и формы до наличия больших пигментированных наложений, которые могут сливаться в широкую полосу между экватором и зубчатой линией. Процесс может сочетаться с витреоретинальной тракдией, которая проявляется сероватым налетом на поверхности пигментированных очагов и может явиться причиной формирования тракционных разрывов (по некоторым данным, почти в 32 % случаев).
Возникновение указанной формы ПВХРД объясняют пролиферацией пигментного эпителия сетчатки. Одни авторы считают причиной этого биохимические изменения и витреоретинальную тракцию, другие — аномалии развития пигментного эпителия.
Кистевидная дистрофия встречается почти у всех пациентов с миопией старше 8 лет, а в глазах пожилых людей считается закономерным явлением. Однако она может приводить к формированию атрофических дырчатых разрывов.
Периферический дегенеративный ретиношизис— патологический процесс, в основе которого лежит расслоение сетчатки. В I стадии по крайней периферии глазного дна, чаще всего в нижненаружном квадранте, появляется резко отграниченный участок непрозрачной сетчатки сероватого цвета, иногда слегка приподнятый. Во II стадии ретиношизис распространяется как к центру, так и по окружности, нередко занимая в виде пояса всю периферическую часть сетчатки. На поверхности пораженной зоны нередко наблюдаются блестящие желтоватые крапинки. (В отличие от картины решетчатой дистрофии они более крупные и расположены хаотично на большой площади.) В III стадии выявляются большие пузыревидные возвышения сетчатки (буллезный ретиношизис), появляются разрывы в его стенках, как правило, сначала во внутренней, с последующим развитием в части случаев отслойки сетчатки.
Хориоретинальная атрофия типа «булыжной мостовой» чаще встречается в возрасте старше 40 лет и в типичном виде представляет собой округлые желто-белые очаги, расположенные на 1—2 ДД кзади от зубчатой линии, размером от 0,1 до 1,0ДД. Они могут рас — полагаться поодиночке или группами и имеют тенденцию к слиянию в сплошную полосу с фестончатыми краями, разделенную разным количеством пигмента.
Хороидальные сосуды часто пересекают область дистрофии сзади. Причиной развития этой дистрофии являются сосудистые изменения, приводящие к дегенерации хориоретинального комплекса. Изменений стекловидного тела, связанных с этой дистрофией, в отличие от всех прочих не отмечено.
Считается, что эта форма ПВХРД не предрасполагает к развитию отслойки сетчатки и даже может выполнять роль барьера при ее возникновении (за счет отложения пигмента, укрепляющего связь сетчатки с хоровдеей). Если отслойка все же захватывает область «булыжной мостовой», то бывшие атрофические очаги из-за резкого истончения сетчатки выглядят на фоне отслоенной сетчатки как ярко-красные фокусы (псевдоразрывы).
Э.С. Аветисов и Л II. Флик в 1974 г. предложили классификацию центральных хориоретинальных изменений при близорукости. В I стадии отмечается только небольшой конус у диска зрительного нерва. Во II стадии конус увеличивается и исчезают ареолярные рефлексы в макуле без признаков дистрофических изменений. Стадии III—V отражают нарастающую центральную хориоретинальную дистрофию от мелких дефектов пигментного эпителия до развития стафиломы и формирования обширных атрофических и пигментных очагов.
В начале развития близорукости у детей глазное дно обычно соответствует I стадии, реже — II. Однако дистрофические изменения глазного дна в части случаев встречаются уже в детском возрасте, особенно при врожденной и ранопри обретенной близорукости.
Врожденная близорукость — особая форма, которая формируется в период внутриутробного развития плода.
Частота миопии у новорожденных составляет 6—15 %, а по некоторым данным, до 25—50 %. В подавляющем большинстве случаев это преходящая рефракционная миопия новорожденных, обусловленная более сильной преломляющей способностью хрусталика, недостаточным действием циклоплегических средств на незрелую цилиарную мышцу, некоторой дискорреляцией анатом оптических элементов рефракции. В течение первых месяцев жизни эта миопия исчезает в результате созревания цилиарной мышцы, уменьшения преломляющей силы роговицы и хрусталика, углубления передней камеры, и к концу 1 года частота миопии у детей составляет 1,4—4,5 %. Как правило, это высокая близорукость, которая сохранилась в период эмметропизации. Об этом свидетельствует и совпадение ее частоты с частотой миопии высокой степени, выявляемой у новорожденных: 1,0—3,2%. Транзиторная миопия новорожденных, называемая физиологической, очевидно, может служить неблагоприятным признаком, предрасполагающим к развитию приобретенной миопии в дальнейшем. Так, например, отмечено, что 42 % детей, имевших при рождении миопию, исчезнувшую к 3 годам, вновь стали близорукими к 8—9 годам, в то время как среди новорожденных с гиперметропической рефракцией миопия к 9 годам появилась только у 10 %.
Врожденную близорукость разделяют на преходящую, как правило, слабую, миопию новорожденных и истинную, или первично врожденную, миопию, выявляемую в возрасте от 1 года до 3 лет. Последняя обычно характеризуется высокой степенью, увеличением длины переднезадней оси глаза, изменениями на глазном дне, что дает основание считать ее патологической по своей Природе. Врожденная (и появившаяся на первом году жизни) миопия нередко бывает связана с системными мезо- и эктодермальными пороками. У таких детей значительно чаще наблюдаются голубые склеры, деформации грудной клетки, плоскостопие, пупочные грыжи, арахнодактилия, синдром Марфана и другие типы дисплазии соединительной ткани. A.B. Хватова и СОЗВТ. (1993) при обследовании 40 детей с дисплазиями соединительной ткани (синдромы Марфана, Стиклера—Маршалла, Маркезани) выявили в большинстве случаев миопию (от —8,0 до -20,0 дптр) в возрасте от 1 года до 3 лет. Миопия имела прогрессирующий характер, сочеталась с иридодонезом (с первых дней жизни) ектопией, подвывихом, вывихом, колобомой хрусталика, деструкцией стекловидного тела, голубыми склерами, в ряде случаев — с факоматозами.
М. Tost (1990), указывая на нередкое сочетание осевой миопии с аномалиями зрительного нерва (ложный неврит, псевдозастойный сосок, колобома, атипичные конусы ДЗН), расценил это как проявление эктодермальных пороков развития. По его мнению, атипичные, особенно нижние, конусы ДЗН являются результатом неправильной индукции зачатка эктодермы глаза, нарушения закрытия щели глазного бокала.
В то же время нередко встречается и врожденная миопия средней степени. В целом пациенты с врожденной близорукостью представляют гетерогенную труппу, различающуюся по наследственному фону, картине глазного дна, степени функциональных расстройств. На ее возникновение и характер дальнейшего развития может оказывать влияние ряд пре- и перинатальных факторов, таких как болезни, матери (токсикоз беременных, краснуха, алкоголизм), недоношенность, малая масса тела при рождении.
Э.С. Аветисов (1999), Э.С. Аветисов и К.А. Мац (1989) выделяют по происхождению 3 формы врожденной миопии;
- Врожденная миопия вследствие дискорреляции между анатомическим и оптическим компонентами рефракции как результат сочетания относительно длинной оси глаза с относительно сильной преломляющей способностью его оптических сред (главным образом хрусталика). Если это не сочетается со слабостью склеры, то такая близорукость обычно не прогрессирует: удлинение глаза в процессе роста сопровождается компенсаторным уменьшением преломляющей силы хрусталика.
Врожденная миопия, связанная со слабостью склеры и ее повышенной растяжимостью. Такая близорукость интенсивно прогрессирует и Представляет собой одну из наиболее неблагоприятных в прогностическом отношении форм.
При условии ослабления склеры такая близорукость может прогрессировать по картине глазного дна различают 3 типа первичной врожденной высокой близорукости:
- Врожденная стационарная миопия без изменений глазного дна: как крайний вариант нормального распределения рефракции; по природе рефракционная.
Врожденная миопия пигментного типа: гиперпигментация макулы в сочетании с маленькими дисками, сужение ретинальных сосудов; часто сочетается с нистагмом.
Характерным признаком врожденной миопии является сочетание с врожденными изменениями глазного дна, связанными с аномалиями развития глаза. К ним относят изменения формы ДЗН, чаше в виде горизонтального или вертикального овала, уменьшение размеров диска, частичную его атрофию, гиперпигментацию макулярной зоны (так называемая темнопигментированная макула), альбинизм. Наряду с выделяют приобретенные изменением ПЗО в процессе прогрессирования близорукости и свойственные как врожденной, так и приобретенной миопии: конусы, супертракцию оболочек у края диска, мозаичность и побледнение глазного дна, а также те или иные формы центральных и периферических хориоретинальных дистрофий. Не исключают, что конусы, мозаичность и побледнение могут быть врожденными или появиться на первом году жизни как следствие внутриутробного растяжения оболочек.
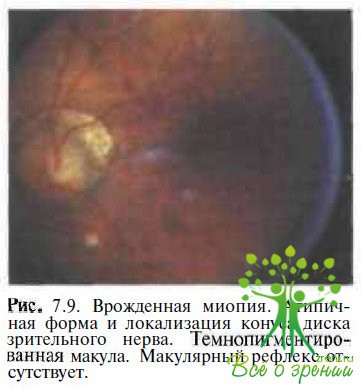
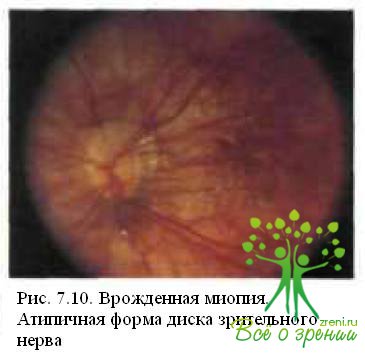
Из 230 глаз с врожденной миопией, исследованных в Московском НИИ глазных болезней им. Гельмгольца, врожденные изменения глазного дна выявлены в 153 (66,5 %). Изменения диска зрительного нерва (рис. 7.9 и 7.10) обнаружены в 98 (42,6 %) глазах: в виде вертикального овала в 30 (в ряде случаев в сочетании с косым вхождением в склеру), в виде горизонтального овала в 15, неправильной формы (в виде треугольника ИЛИ четырехугольника со сглаженными углами) в 35 глазах. Диск нормальной округлой, слегка вытянутой в вертикальном направлении формы, но уменьшенный в размерах отмечен в 18 глазах.
В то же время при приобретенной миопии только в 6 глазах из 981 (0,6 %) отмечены изменения ДЗН: в виде косо ориентированного овала в 2, в виде вертикального овала в 3, миелиновые волокна в 1. Ни в одном случае эти изменения не сопровождались снижением корригированной остроты зрения.
Наличие конусов у ДЗН также весьма характерно для врожденной миопии: в указанной группе они наблюдались в 96,9 % случаев, отсутствуя только в 7 глазах у 4 детей в возрасте от 7 до 12 лет с миопией средней и высокой степени. Диагноз врожденной миопии во всех случаях основывался на раннем (до 3 лет) ее выявлении и длительном наблюдении в Московском НИИ глазных болезней им. Гельмгольца. Характерно, что максимальная корритированная острота зрения у всех 4 больных была снижена до 0,5—0,6, что подтверждает дифференциально-диагностическое значение этого показателя для врожденной миопии.
Локализация и размеры конусов при врожденной миопии также часто имеют специфические особенности. Обычное для приобретенной близорукости расположение конуса с височной стороны ДЗН при врожденной миопии не является преобладающим. Отмечены круговые (35,2 %), нижние, нижневис очные (16,1 %), назальные (4,3 %) конусы. При этом горизонтально-овальная форма ДЗН сочетается, как правило, с круговыми конусами, а вертикально-овальная — с височными. Округлые и атипичные диски сочетаются со всеми видами конусов.
Характерными для врожденной миопии являются и большие размеры конусов. Так, конусы величиной более У2 ДД отмечены в 46,9 % случаев уз® в детском возрасте, а в 27,4 % глаз всей группы они превышали 1 ДД.
На фоне описанных врожденных изменений у больных с врожденной близорукостью с возрастом и по мере ее прогрессирования часто развиваются приобретенные дистрофические изменения. Их клиническая картина не отличается от картины известных форм ЦХРД и ПВХРД при приобретенной миопии. Для конкретизации диагноза рекомендуется указывать «врожденная миопия с изменениями на глазном дне» для обозначения врожденных изменений и «осложненная центральной и/или периферической хориоретинальной дистрофией» для обозначения дистрофического процесса.
Присущим врожденной миопии признаком является снижение оптимальной корригированной остроты зрения. Э.С. Аветисов (1999) указывал, что причинами этого снижения являются органические изменения в зрительной системе и относительная амблиопия, связанная как с этими изменениями, так и с длительным проецированием на сетчатку неясных изображений.
Другой характерной чертой врожденной миопии является частое (более чем в половине случаев) сочетание с астигматизмом. Чаще наблюдается астигматизм прямого типа, но встречается и обратный, и с косыми осями (оба главных меридиана лежат в секторах от 30 ДО 604 и от 120 до 150° по шкале ТАБО). Величина астигматизма, как правило, превышает 2,0 дптр и может достигать 5,0—6,0 дптр. В последнем случае нередко несовпадение величины общего и роговичного астигматизма, очевидно за счет хрусталикового компонента.
В глазах с врожденной миопией чаще, чем обычно, встречаются изменения формы хрусталика (сферофакия, лентиконус), а также врожденные, частичные или полные катаракты.
Одной из важных особенностей врожденной миопии является отсутствие параллелизма между остротой зрения, с одной стороны, и степенью миопии и картиной глазного дна — с другой. Может наблюдаться низкая острота зрения с коррекцией при относительно невысокой степени миопии и нормальном глазном дне и, наоборот, довольно высокая острота зрения с коррекцией при высоких степенях миопии с типичными врожденными изменениями глазного дна.
При позднем (в 5—6 лет) обнаружении врожденной миопии нередко можно наблюдать одинаковую остроту зрения без коррекции и с оптимальной коррекцией по данным объективной рефрактометрии. При этом некорригированная острота зрения оказывается неожиданно высокой (например, 0,1 при миопии 10,0 дптр с астигматизмом), что свидетельствует об адаптационных механизмах, позволяющих различать изображение в кругах светорассеяния, и в то же время оптимальная корригированная острота зрения при первом обследовании также равна 0,1. Как уже указывалось, это снижение вызвано комплексом органических и функциональных причин. Определить долю влияния каждой из них по офтальмоскопической картине, как правило, не удается. Исключение составляют случаи выраженной тяжелой патологии, например выраженная атрофия, гипоплазия ДЗН, синдром «вьюнка», колобома зрительного нерва или оболочек, аплазия макулы, когда острота зрения с коррекцией не превышает нескольких сотых. Существующие способы дифференциальной диагностики функциональной сохранности зрительного анализатора при врожденной миопии нередко оказываются малоинформативными.
Электрофизиологические показатели у большей части детей с врожденной миопией находятся в пределах нормы. Макулярная электроретинограммы (ЭРГ) у 75 % обследованных бывает нормальной. В ряде случаев наряду с нормальной ЭРГ встречается снижение классических а- и b-волн ЭРГ, ранних рецепторных и осцилляторных потенциалов, что свидетельствует об изменениях в наружных слоях сетчатки.
Ретинальная острота зрения, определенная с помощью гелий-неонового лазера, при врожденной близорукости значительно выше обычной и нередко достигает нормальных значений. Более информативным оказался разработанный В.Э. Аветисовым и соавт. (1992) способ сочетай ной ретинометрии с помощью гелий-неонового (X = 638 нм) и гелийкадмиевого (? — 441,6 нм) лазеров. Этот способ позволяет оценить долю участия органического фактора и определять порог, до которого может повыситься острота зрения в результате лечения.
В последние годы важную роль выявлении амблиопии играет регистрация зрительных вызванных потенциалов (ЗВП), отражающих суммарную биоэлектрическую активность нейронов зрительной проекционной области коры головного мозга и позволяющих оценить пределы разрешения зрительной системы. При врожденной миопии выявлены изменения паттерн-ЗВП, отражающие нарушения пространственной контрастной чувствительности в низкочастотном диапазоне. Эти нарушения при рефракционной амблиопии у больных с высокой врожденной близорукостью носят в основном тот же характер, что и при обскурационной амблиопии.
В то же время даже при перечисленных выше органических изменениях — аномалиях развития зрительного нерва — острота зрения может варьировать в очень широком диапазоне: от нескольких сотых до 1,0. Столь же широко варьируют и ЗВП. Отмечено, что такие колебания остроты зрения, в частности у детей с синдромом косого вхождения ДЗН, во многом зависят от продолжительности зрительной депривации и тяжести рефракционной амблиопии, развивающейся у детей при отсутствии адекватной оптической коррекции.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Развившаяся истинная близорукость самостоятельно не разрешается и без медицинского вмешательства сохраняется на всю оставшуюся жизнь. В то же время, соблюдение определенных правил и ограничений позволит предотвратить дальнейшее прогрессирование заболевания. При миопии слабой степени этого может быть достаточно, для того чтобы пациент жил нормальной жизнью, ни в чем себя не ограничивая. В то же время, при более выраженной близорукости необходимо использовать различные методы коррекции или лечения заболевания, так как в противном случае повышается риск развития грозных осложнений.
Сразу стоит отметить, что на современном этапе развития медицины можно восстановить нормальное зрение даже пациентам с высокой степенью миопии, однако лишь при своевременном начале лечения, пока не развились осложнения со стороны сетчатки и других внутриглазных структур.
Для коррекции и лечения близорукости можно использовать:
- очки;
- контактные линзы;
- факичные линзы;
- лазерную коррекцию;
- замену хрусталика;
- хирургическое лечение;
- глазные капли;
- витамины;
- медикаментозное лечение.
Наиболее простым и доступным методом коррекции миопии является ношение очков со специальными рассеивающими линзами. Данный метод позволяет пациенту нормально видеть вдаль, а также прерывает цепь патологических процессов в глазу, которые могли бы привести к развитию осложнений. Сразу стоит отметить, что очковая коррекция показана лишь при близорукости слабой и средней степени.
Подбор очков при миопии проводится во время исследования остроты зрения. Пациент садится перед специальной таблицей с буквами различного размера, а ему на глаза надевают оправу со съемными линзами. Затем врач начинает помещать перед глазом пациента линзы с определенной рассеивающей силой, причем вначале более слабые, а затем – более сильные. Для изготовления очков должна использоваться минимальная (по силе) рассеивающая линза, которая обеспечивает оптимальную остроту зрения (0,9 – 1,0, то есть практически 100%). Пациент при этом должен с легкостью читать буквы в 10 ряду таблицы, используемой для определения остроты зрения.
Важно отметить, что показания к ношению очков зависят от степени близорукости. Так, например, при миопии слабой степени (до 3 диоптрий) очки следует использовать лишь при рассматривании далеко расположенных предметов (например, ими могут пользоваться водители во время управления автомобилем). Во время чтения, работы за компьютером или просмотра телепередач очки следует снимать, так как в противном случае это усугубит тяжесть миопии и приведет к ее прогрессированию.
При миопии средней степени очками можно пользоваться во время работы с предметами, расположенными на более близком расстоянии (например, находясь на лекции в аудитории). В то же время, таким пациентам очки для чтения обычно не нужны. В данном случае идеальным решением могут стать бифокальные очки, в линзах которых устанавливаются две рассеивающие полусферы (одна выше, а другая ниже), причем нижняя полусфера должна быть на 2 – 3 диоптрии слабее верхней. В данном случае при необходимости посмотреть вдаль пациент смотрит через верхнюю часть линзы, а при работе с предметами на более близком расстоянии – через нижнюю часть. Это позволяет предотвратить прогрессирование миопии, которое может наблюдаться при постоянном использовании чрезмерно сильных линз.
Контактные линзы можно использовать для коррекции слабой, средней и высокой степени миопии. Основным преимуществом контактных линз перед очками является то, что они плотно прилегают к роговице, формируя с ней почти единую преломляющую систему. Это позволяет добиться более точной и постоянной коррекции миопии (при использовании очков рассеивающие линзы могут отдаляться от глаза или, наоборот, приближаться к нему, что будет в определенной степени влиять на остроту зрения).
Также линзы рекомендуется использовать при анизометропии – патологическом состоянии, при котором преломляющая сила правого и левого глаза различается. Анизометропию до 3 диоптрий можно попытаться корригировать обычными очками (при этом преломляющая сила каждой линзы должна соответствовать преломляющей силе глаза, напротив которого она будет устанавливаться). При анизометропии более 3 диоптрий предпочтение следует отдавать контактным линзам.
Подбор контактных линз производится по тем же правилам, что и подбор очков. Стоит отметить, что при высокой степени миопии проводить полную коррекцию сразу не рекомендуется (особенно у детей и подростков), так как аккомодационная функция глаз пациента может быть просто недоразвита. В данном случае полная коррекция близорукости (то есть назначение очков, обеспечивающих чтение пациентом букв из 10 ряда специальной таблицы) замедлит дальнейшее развитие аккомодации, тем самым, снизив вероятность уменьшения степени миопии в процессе роста и взросления. Вот почему при первом назначении очков рекомендуется корригировать миопию лишь на 80 – 90%, а в дальнейшем (при отсутствии положительной динамики) увеличивать силу используемых линз до достижения оптимального результата.
Лазерное лечение является одним из современных и высокоэффективных методов устранения близорукости и восстановления нормальной остроты зрения. Суть метода заключается в изменении (уменьшении) кривизны центрального отдела роговицы с помощью лазера. Это приводит к уменьшению ее преломляющей способности и восстановлению нормального зрения. Лазерная коррекция может применяться при слабой и средней степени близорукости, а также при высокой степени миопии, не превышающей 12 – 15 диоптрий.
В процессе подготовки к выполнению процедуры проводится тщательное обследование пациента, включающее компьютерную кератотопографию и другие высокоточные методы исследования. Полученные данные о состоянии роговицы, хрусталика и глазного яблока заносятся в компьютер, который рассчитывает оптимальные параметры для проведения лазерной коррекции. Сама процедура также контролируется компьютерными программами, в связи с чем риск случайной ошибки сводится к минимуму.
Процедура лазерной коррекции миопии выполняется в течение нескольких минут. Вначале пациент заходит в специально оборудованную комнату и ложится на стол, над которым установлен лазерный аппарат. Ему в глаза закапывают капли местного анестетика, который временно блокируют все виды чувствительности. Это необходимо, для того чтобы во время выполнения процедуры пациент не моргал и не реагировал на действия врача. Также в глаза закапывают препараты, расширяющие зрачок, что необходимо для точности выполняемых манипуляций.
После того как подействует анестетик, пациента просят зафиксировать голову в строго вертикальном положении и не шевелить ею. Чтобы предотвратить случайные моргания во время работы лазера, веки пациента фиксируются с помощью специальных фиксаторов (процедура безболезненна, однако может показаться неприятной). Затем врач еще раз проверяет положение головы пациента, устанавливает лазерный аппарат прямо над оперируемым глазом и просит пациента зафиксировать взгляд на мигающей красной лампочке аппарата.
Когда все приготовления выполнены, приступают непосредственно к коррекции. Первым делом на поверхности роговицы производится неглубокий круговой разрез, после чего верхний ее слой поднимается в виде лоскута. После этого в дело вступает непосредственно лазер. По заранее заданной программе он производит удаление (испарение) небольшого слоя ткани роговицы, уменьшая ее кривизну. Данный этап процедуры может длиться несколько секунд или минут. После окончания коррекции отделенный лоскут возвращается на место. Пациент при этом должен оставаться в неподвижном состоянии еще несколько минут, чтобы он (лоскут) подсох и прочно зафиксировался на роговице.
После выполнения операции проводятся проверки зрения и общего состояния пациента, которые занимают не более двух часов. Пациент может оправляться домой в тот же день, однако в течение 7 – 10 дней он должен в точности соблюдать все рекомендации, которые ему даст врач.
После выполнения лазерной коррекции миопии рекомендуется:
- Закапывать в глаза антибактериальные капли, которые назначит врач, строго соблюдая установленную им дозировку (обычно по 1 – 2 капли в каждый глаз в течение 3 – 5 дней). Это позволит предотвратить развитие инфекционных осложнений в послеоперационном периоде.
- В течение первых 3 – 5 дней после выполнения процедуры спать только на спине, так как в противном случае повышается риск сдавливания или травмирования глаза (например, рукой или подушкой).
- Посещать врача через 1, 3, 7 и 14 дней после выполнения операции для контроля ее эффективности и выявления возможных осложнений. Последнее контрольное посещение офтальмолога проводится через полтора месяца после выполнения коррекции.
- При появлении чрезмерно выраженного покраснения, при возникновении сильного жжения или боли, а также при ухудшении зрения следует незамедлительно связаться с лечащим врачом.
После выполнения лазерной коррекции строго запрещается:
- Мыть глаза грязной водой. Пациентам рекомендуется воздержаться от посещения бассейна, сауны, бани. Также следует временно отложить купание в открытых водоемах, включая море. Недопустимо попадание в глаза мыла, шампуня или других средств личной гигиены. Мыть глаза следует только теплой кипяченой водой, а протирать стерильными салфетками, слегка прикасаясь ими к поверхности сомкнутых век.
- Тереть глаза. В послеоперационном периоде возможно усиленное слезотечение или слабое жжение в области глаз. Категорически запрещается тереть глаза или протирать их грязными полотенцами, платками или другими материалами. При чрезмерно выраженном слезотечении следует промокнуть слезу стерильной салфеткой, которая при этом не должна соприкасаться с самим глазным яблоком. При несоблюдении данного правила повышается риск травмирования передней поверхности роговицы и занесения инфекции.
- Выполнять физические упражнения. Следует временно воздержаться от посещения спортзала, а также избегать любой работы, связанной с поднятием тяжестей или чрезмерной физической нагрузкой.
- Пользоваться косметикой. Женщинам запрещается красить глаза в течение нескольких дней, так как случайно попавшая в глаз косметика может привести к развитию побочных реакций. Также рекомендуется воздержаться от использования лака для волос, так как его распыленные частицы также могут попасть на роговицу.
- Находиться на солнце. По возможности следует избегать прогулок в дневное время, особенно в солнечные дни. При выходе на улицу следует использовать солнцезащитные очки.
- Перенапрягать глаза. В течение первых суток после операции запрещено читать, работать за компьютером или смотреть телевизор. В дальнейшем (в течение последующих 7 – 14 дней) данный вид деятельности допускается, однако в строго ограниченном количестве (не более 15 – 20 минут непрерывной работы или чтения, после чего следует сделать небольшой перерыв и дать глазам отдохнуть).
Замена хрусталика показана при высокой степени миопии, не превышающей 20 диоптрий. Суть операции заключается в следующем. Под местной анестезией врач производит небольшой разрез в области края роговицы. Затем с помощью специального ультразвукового аппарата вещество имеющегося у пациента хрусталика разрушается, то есть превращается в эмульсию, которая удаляется через имеющееся отверстие. Затем на место хрусталика (в его капсулу) помещается искусственная линза с необходимой преломляющей силой (обычно меньшей, чем преломляющая сила хрусталика).
После выполнения процедуры проделанное в передней глазной стенке отверстие самопроизвольно закрывается. Пациенту дают рекомендации по поводу образа жизни в течение последующих нескольких дней (не мыть глаза грязной водой, не тереть их пальцами и так далее) и назначают даты контрольных посещений офтальмолога, после чего отпускают домой.
К хирургическому лечению прибегают при тяжелых формах миопии, которые продолжают прогрессировать со скоростью более 1 диоптрии в год, несмотря на проводимые корригирующие и лечебные мероприятия. Основной задачей хирургического вмешательства при этом является укрепление задней стенки глазного яблока (склеропластика), что замедлит ее растяжение и развитие связанных с этим осложнений со стороны сетчатки и сосудистой оболочки глаза. С целью укрепления задних отделов склеры могут использоваться различные пластические вещества (измельченная хрящевая ткань, специальные губки, коллаген, различные гели и так далее). Их вводят в область позади глазного яблока с помощью специальной изогнутой иглы.
Сама операция относительно проста, практически не имеет противопоказаний и выполняется в течение 1 дня, после чего пациент может отправляться домой. После выполнения операции следует избегать перенапряжения глаз (то есть длительного, непрерывного чтения или работы за компьютером) в течение 1,5 – 2 лет, так как это может способствовать дальнейшему прогрессированию миопии. Остальные ограничения (отказ от посещения бассейна, ограничение физических нагрузок и так далее) следует соблюдать в течение 2 – 4 недель после выполнения процедуры.
Стоит отметить, что после операции сама миопия не устраняется, однако замедляется или прекращается дальнейшее ее развитие. Такая методика позволяет остановить прогрессирование близорукости у 70% детей и у 95% взрослых. После выполнения склеропластики возможно применение других методик, направленных на устранение миопии (использование очков, линз или лазерной коррекции).
Специальные капли могут использоваться для лечения (купирования) ложной близорукости. Данное состояние характеризуется спазмом аккомодации, при котором человек плохо видит далеко расположенные предметы из-за чрезмерно выраженного и стойкого сокращения ресничной мышцы (что приводит к увеличению преломляющей силы хрусталика).
Спазм аккомодации обычно проходит самостоятельно после устранения вызвавшей его причины. Если этого не происходит, врач может назначить специальные капли, которые расслабляют ресничную мышцу.
Для лечения ложной близорукости можно использовать:
- Капли тропикамид – закапывать по 1 – 2 капли в каждый конъюнктивальный мешок 4 – 6 раз в сутки.
- Капли скополамин – закапывать в каждый конъюнктивальный мешок по 1 – 2 капли 0,25% раствора 1 – 2 раза в сутки.
Курс лечения обычно не превышает 1 недели. Важно помнить, что данные препараты приводят к расширению зрачка и параличу аккомодации (то есть ресничная мышца расслабляется и остается в таком положении в течение всего периода действия препарата). Человек при этом будет плохо видеть близко расположенные предметы, то есть не сможет читать, работать за компьютером и так далее.
Также стоит отметить, что использование данных препаратов может привести к повышению внутриглазного давления (ВГД) и спровоцировать обострение глаукомы (заболевания, характеризующегося стойким повышением ВГД). Вот почему использовать их следует только по назначению врача и после проведения тщательного обследования.
Витамины – это особые вещества, которые не образуются в человеческом организме и поступают в него только с употребляемой пищей, однако жизненно необходимы для функционирования практически всех органов и систем, включая орган зрения.
Несомненно, все витамины по-своему влияют на состояние и функции глазного яблока, сетчатки, зрительного нерва и других компонентов зрительного анализатора. Тем не менее, дефицит некоторых из них может существенно нарушить функцию органа зрения и даже способствовать развитию различных осложнений при прогрессирующей миопии.
Витамины при близорукости
 Профилактика близорукости включает комплекс мероприятий, правил и ограничений, которые следует соблюдать для предотвращения развития данной патологии. Если близорукость уже развилась, выполнение профилактических мероприятий не устранит имеющегося дефекта, однако замедлит дальнейшее прогрессирование заболевания и предотвратит развитие осложнений.
Профилактика близорукости включает комплекс мероприятий, правил и ограничений, которые следует соблюдать для предотвращения развития данной патологии. Если близорукость уже развилась, выполнение профилактических мероприятий не устранит имеющегося дефекта, однако замедлит дальнейшее прогрессирование заболевания и предотвратит развитие осложнений. Длительно прогрессирующая близорукость приводит к изменению формы глазного яблока и ухудшению кровоснабжения различных внутриглазных структур, что и является непосредственной причиной развития осложнений. Стоит отметить, что осложнения чаще всего возникают при высокой степени миопии, в то время как при слабой и средней степени частота их развития значительно ниже.
Длительно прогрессирующая близорукость приводит к изменению формы глазного яблока и ухудшению кровоснабжения различных внутриглазных структур, что и является непосредственной причиной развития осложнений. Стоит отметить, что осложнения чаще всего возникают при высокой степени миопии, в то время как при слабой и средней степени частота их развития значительно ниже.