Диагностика базируется на характерных анамнестических, клинических и инструментальных данных. Прижизненный диагноз всегда носит вероятностный характер: достоверный диагноз может быть установлен только на основании патоморфологического исследования.
Анамнестически болезнь Альцгеймера характеризуется незаметным началом: больной и его родственники с трудом определяют время появления первых симптомов. Заболевание носит неуклонно прогрессирующий характер. Наибольший темп прогрессирования отмечают в стадиях лёгкой и умеренной деменции. На додементном этапе и в стадии тяжёлой деменции темп прогрессирования уменьшается, иногда симптомы носят почти стационарный характер. Следует отметить, что хотя длительные остановки прогрессирования заболевания считают не характерными для болезни Альцгеймера, их наличие всё же не исключает этого заболевания, особенно у лиц пожилого и старческого возраста.
Основной диагностический признак болезни Альцгеймера — характерная клиническая картина деменции: нарушения памяти преимущественно на недавние события в сочетании с другими когнитивными расстройствами в отсутствие очаговой неврологической симптоматики. Диагностические критерии болезни Альцгеймера в соответствии с Международной классификацией болезней (10-го пересмотра) предусматривают следующие проявления.
• Нарушения памяти, проявляющиеся в нарушении способности к запоминанию нового материала, а в более тяжёлых случаях — в затруднении припоминания ранее усвоенной информации. Нарушения про являются как в вербальной, так и в невербальной модальности. Мнестические расстройства следует объективизировать с помощью нейропсихологических тестов.
• Нарушение других когнитивных функций, что проявляется нарушением способности к суждениям, мышлению (планированию, организации) и переработке информации. Эти нарушения следует объективизировать, желательно с использованием соответствующих нейропсихологических тестов. Необходимое условие диагностики деменции — снижение когнитивных функций по сравнению с более высоким исходным мнестико-интеллектуальным уровнем.
• Нарушение когнитивных функций на фоне сохранного сознания.
• Нарушение эмоционального контроля, мотиваций или изменение социального поведения, по меньшей мере одно из следующих: эмоциональная лабильность, раздражительность, апатия, асоциальное поведение.
Для достоверной диагностики перечисленные признаки должны присутствовать по меньшей мере в течение 6 мес, при более коротком наблюдении диагноз может быть только предположительным.
Лабораторные и инструментальные методы исследования имеют вспомогательное значение в диагностике болезни Альцгеймера. Рутинные анализы крови, мочи и ликвора не выявляют какой-либо патологии. В то же время, определение в ликворе специфических маркёров дегенеративного процесса может служить дополнительным подтверждением клинического диагноза. В качестве таких маркёров в настоящее время рассматривают содержание в ликворе фрагмента амилоидного белка ( α — β -42) и тау-протеина. Болезнь Альцгеймера характеризуется уменьшением концентрации α — β -42 и одновременным увеличением концентрации тау-протеина. Этот признак имеет особенно важное диагностическое значение в додементных стадиях болезни Альцгеймера, когда клиническая диагностика не может быть вполне надёжной в силу мягкости симптоматики. Диагностическое значение электрофизиологических методов исследования невелико. Обычно при ЭЭГ фиксируют увеличение медленноволновой активности, особенно в задних отделах коры головного мозга. Весьма характерно также удлинение латентных периодов поздних компонентов когнитивных вызванных потенциалов (Р300) . Однако указанные изменения неспецифичны и присутствуют также при когнитивных нарушениях иной природы, расстройствах функционального ряда.
Обязательный этап обследования больных с подозрением на болезнь Альцгеймера — нейровизуализация (КТ или МРТ головного мозга) . Цели нейровизуалиции — исключить другие поражения головного мозга с клинической картиной деменции и получить дополнительное позитивное подтверждение диагноза.
Первую задачу считают более важной: диагноз «болезнь Альцгеймера» остаётся правомерным и при отсутствии каких-либо специфических нейровизуализационных изменений, но при наличии характерной клиники.
Характерный (но не патогномоничный) нейровизуализационный признак болезни Альцгеймера — атрофия гиппокампа, выявляемая на коронарных срезах. Диффузная церебральная атрофия менее значима для диагностики, однако высокий темп атрофического процесса, выявляемый при повторных КТ или МРТ, также считают дополнительным подтверждением диагноза. Методами функциональной нейровизуалиазции (например, ПЭТ, однофотонная эмиссионная КТ) выявляют снижение метаболизма и кровотока в медиобазальных отделах лобных долей, глубинных и задних отделах височных долей и в теменных долях головного мозга.
Болезнь Альцгеймера следует дифференцировать от других заболеваний, сопровождающихся картиной прогрессирующей деменции.
В первую очередь следует исключить потенциально обратимые виды деменции: дисметаболическую энцефалопатию вследствие соматических и эндокринных заболеваний, дефицитарные состояния, интоксикации, нормотензивную гидроцефалию, опухоли головного мозга, нейроинфекции. Для выявления указанных состояний всем больным с деменцией показано полноценное клиническое, лабораторное и инструментальное исследование, включая нейровизуализацию (см. «Нарушение когнитивных функций» ) .
Чаще всего проводят дифференциальную диагностику между болезнью Альцгеймера и сосудистой деменцией, другими нейродегенеративными заболеваниями.
Для сосудистой деменции в большинстве случаев характерно преобладание в структуре когнитивных нарушений, дизрегуляторных расстройств (нарушение планирования, организации деятельности) при относительно сохранной памяти на события жизни в начале деменции. Другим важным отличительным признаком служит наличие уже в стадии лёгкой деменции выраженной очаговой неврологической симптоматики, прежде всего в виде псевдобульбарного синдрома, нарушений походки. При КТ /МРТ головного мозга выявляют последствия острых нарушений мозгового кровообращения и/или выраженный лейкоареоз, нередко гидроцефалию. В то же время наличие сердечно-сосудистых заболеваний не считают дифференциально-диагностическим признаком, так как артериальная гипертензия, атеросклероз и сахарный диабет — факторы риска не только сосудистой деменции, но и болезни Альцгеймера.
Следует отметить, что не менее чем в 15% случаев деменции в пожилом возрасте отмечают сосуществование сосудистого поражения головного мозга и альцгеймеровского дегенеративного процесса (так называемая смешанная деменция). В этих случаях в клиническом статусе одновременно отмечают признаки обоих заболеваний.
При деменции с тельцами Леви на первый план клинической картины выступают выраженные нарушения динамики психических функций, приводящие к значительной замедленности и заторможенности, колебаниям концентрации внимания (так называемые флюктуации) . Другая отличительная особенность — повторяющиеся зрительные галлюцинации в виде образов животных или людей.
В нейропсихологическом статусе наряду с умеренными нарушениями памяти важное место занимают нарушения зрительно-пространственного гнозиса и праксиса, однако отсутствуют речевые расстройства. Двигательные нарушения представлены различными по выраженности экстрапирамидными расстройствами, такими, как гипокинезия, ригидность, постуральная неустойчивость, реже — акционный и/или статический тремор. Также весьма характерна периферическая вегетативная недостаточность. Специфический нейровизуализационный признак — значительное расширение задних рогов боковых желудочков.
Лобно-височная лобарная дегенерация обычно начинается в пресенильном возрасте (50-65 лет) . Характеризуется в первую очередь снижением критики и связанными с этим поведенческими нарушениями: импульсивностью, бестактностью, пренебрежением принятыми в обществе нормами поведения, изменением пищевого и сексуального поведения. Обычно эти расстройства сочетаются с нарушениями речи по типу акустико-мнестической и/или динамической афазии.
В редких случаях заболевание может начаться с речевых нарушений (так называемая первичная прогрессирующая афазия) . В отличие от болезни Альцгеймера, память на события жизни, пространственный гнозис и праксис, ориентировка в месте и времени длительное время остаются сохранными. В неврологическом статусе определяют симптомы орального автоматизма, хватательный рефлекс, феномен «противодержания» при исследовании мышечного тонуса, в редких случаях — симптомы паркинсонизма. Специфическим (но не обязательным для диагноза) нейровизуализационным признаком является локальная атрофия лобных и передних отделов височных долей головного мозга, нередко односторонняя.
источник
Проблема диагностики сосудистой деменции (СД) и болезни Альцгеймера (БА) является крайне важной. Это обусловлено не только тем, что эти два типа деменции встречаются в практической деятельности наиболее часто, но и тем, что у пожилых они нередко похожи феноменологически и имеют сходный характер прогрессирования.
При СД у больных в анамнезе нередко имеются указания на перенесенные ОНМК, а в неврологическом статусе выявляются существенно более разнообразные и значительные очаговые расстройства, чем при БА. Однако трудности дифференциальной диагностики нередко обусловлены атипичностью течения этих заболеваний: при БА возможно наличие очаговой неврологической симптоматики, внезапное начало, ступенеобразное прогрессирование; при СД, даже при таком ее варианте, как мультиинфарктная деменция, — незаметное начало и постепенное прогрессирование.
Прогрессирование БА, помимо нарастания нарушений памяти, речи, счета и других когнитивных функций, сопровождается весьма любопытным вариантом анозогнозии, проявляющемся в том, что пациент все меньше беспокоится об имеющихся у него нарушениях и в конечном итоге перестает их осознавать . Выраженность данного феномена при БА больше, чем при СД. Нарушения в эмоциональной сфере, такие как депрессия и тревожность, встречаются при обоих заболеваниях. Эти расстройства несколько преобладают среди пациентов с БА с легкими и умеренными когнитивными нарушениями – по сравнению с мультиинфарктной деменцией, однако среди больных с грубыми когнитивными нарушениями они встречаются чаще при мультинфарктной деменции, чем при БА. Это может свидетельствовать о характерном для БА обеднении эмоциональной сферы по мере прогрессирования заболевания.
При помощи параклинических методов исследования, таких как ультразвуковая доплерография церебральных артерий, в ряде случаев при сосудистой деменции можно выявить признаки поражения сосудистой системы, однако ведущее значение придается методам нейровизуализации. Для БА характерно наличие атрофии височных долей и гиппокампа. рассматривая значение диффузной корковой атрофии у пожилых больных с деменцией, следует отметить то, что она встречается как при сосудистой патологии головного мозга, так и при БА, однако выраженность атрофических изменений, при сходной степени когнитивных расстройств, при БА носит более значительный характер. Для СД более характерным признаком считается асимметричность церебральной атрофии.
Для СД характерна большая выраженность лейкоареоза и наличие церебральных инфарктов. Несмотря на то, что лейкоареоз чаще встречается и более выражен у больных СД, этот феномен, как и множественные кисты, может наблюдаться практически у здоровых людей пожилого и старческого возраста и у пациентов с БА.
С помощью методов функциональной нейровизуализации (ОФЭКТ, ПЭТ) можно оценить мозговой кровоток и метаболизм. По данным ОФЭКТ при БА отмечается гипоперфузия в теменно-височных отделах, при СД – множественные асимметричные очаги гипоперфузии. Данные ПЭТ помогают выявить характерное для БА снижение метаболизма глюкозы и в меньшей степени – снижение регионарного мозгового кровотока в ассоциативной коре височных, теменных и затылочных долей, несколько позже присоединяются изменения в лобных отделах, при сохранности первичных корковых зон, базальных ганглиев, ствола мозга и мозжечка. Эти изменения отличны от выявляемых при СД «пятнистых», асимметричных изменений, обусловленных множественными мелкими ишемическими очагами или инфарктами.
В последнее время используются и определенные биологические маркеры, помогающие в дифференциальной диагностике. В частности, при БА выше, чем при СД (и фронто-темпоральной деменции), уровень тау-протеина в цереброспинальной жидкости. При этом сколь либо значимого влияния тяжести деменции, возраста больных, длительности заболевания или степени церебральной атрофии по данным МРТ на этот показатель не отмечено. Диагностическая значимость этого теста возрастает, если его использовать одновременно с определением уровня бета-амилоида в цереброспинальной жидкости. Вследствие значительной индивидуальной вариации значений этого параметра сам по себе он не может использоваться в качестве маркера БА, а скорее помогает в дифференциальной диагностике этого заболевания с СД.
Особенно трудна дифференциальная диагностика в случае наличия сосудистых изменений у пациентов с БА либо в случае дифференциальной диагностики смешанной деменции и СД. Следует заметить, что в патогенезе БА, особенно с началом в позднем возрасте, имеют значение и сосудистые нарушения. При этом патологические изменения затрагивают белое вещество полушарий головного мозга, что находит и патоморфологические подтверждения.
Смешанная деменция в настоящее недооценивается как ведущая причина деменции у пожилых. При этом СД и БА не просто сосуществуют у одного и того же больного, а довольно тесно взаимодействуют. Это приводит к тому, что наличие сосудистых факторов риска и изменений головного мозга сосудистого характера способствует клинической манифестации БА. Кроме того, эти процессы имеют и общие патогенетические механизмы.
источник
Синонимы: первичная дегенеративная деменция, пресенильная и сенильная деменция = деменция, тип Альцгеймера
Определение болезни Альцгеймера. Необратимое, прогрессирующее, дегенеративное заболевание мозга с типичными неврологическими изменениями (накоплением сенильных бляшек и клубков утолщенных спиралевидно извивающихся нейрофибрилл в тканях мозга), клинически — с утратой когнитивных способностей (память, мышление)
Эпидемиология. Наиболее частый вид деменции, в нашей стране более 1 млн больных, рост количества заболевших вследствие увеличения продолжительности жизни, так как это возрастное заболевание: риск развития у лиц старше 65 лет составляет 2-6%, у лиц старше 85 лет — 25-33%.
Этиопатогенез болезни Альцгеймера:
— Генетические факторы: 4-й тип аполипопротеина Е, пресенилин-1. Изменения в 4-й и 21-й хромосомах при пресенильном варианте болезни Альцгеймера; амилоидная теория
— Патологические отложения: амилоидные бляшки, нейрофибриллярные клубки в тканях мозга —> дегенерация нервных клеток
— Увеличение продукции предшественника амилоидного бета-протеина; интрацеребральное отложение гиперфосфорилированного тау-протеина
— Холинергический дефицит (снижение уровня ацетилхолина, а также серотонина и норадреналина), переизбыток глутамата
— Аутоиммунный процесс
— Церебральный дефицит адреналина
Факторы риска: возраст, 4-й тип аполипопротеина Е
К декомпенсации основных пусковых механизмов могут привести, например, перемена места жительства, уединение, оперативное вмешательство (наркоз) и эмоциональные нагрузки.
Классификация болезни Альцгеймера:
• Ранняя форма (в период до 65 лет), поздняя форма (после 65 лет)
• Наследственно обусловленные случаи (лишь около 5%)
Основные симптомы болезни Альцгеймера:
• В начале — затяжные расстройства кратковременной памяти, нарушения абстрактного мышления, сокращение инициативности и стимулов
• Ранние симптомы некогнитивной сферы: дискретные изменения поведения, пассивность, эмоциональная замкнутость, лабильность настроения, снижение добросовестности и небрежность во всем, беспомощность
• На следующей стадии появляются нарушения кортикальных функций и неврологические симптомы: амнезия, амнестическая афазия (проблемы выбора слов), акалькулия (неспособность считать), апраксия, прозопагнозия (неспособность узнавать лица); нарушения поведения (двигательная активность —> «убегание»); нарушение восприятия, пищевого поведения; изменения ритма дня и ночи, симптоматика бреда
Важно: На ранней стадии можно наблюдать значительное сходство клинической картины с картиной депрессии («депрессивная псевдодеменция»).
Значительные проблемы дифференциальной диагностики: наблюдение и лечение антидепрессантами.
Согласно МКБ-10:
— снижение памяти (объективно, оценка степени тяжести)
— потеря интеллектуальных способностей (снижение способности высказывать суждения и мыслить)
— снижение контроля аффекта, стимулов, социального поведения (раздражительность, апатия)
— разрушение высших кортикальных функций (афазия, апраксия)
— минимальная продолжительность — 6 мес.
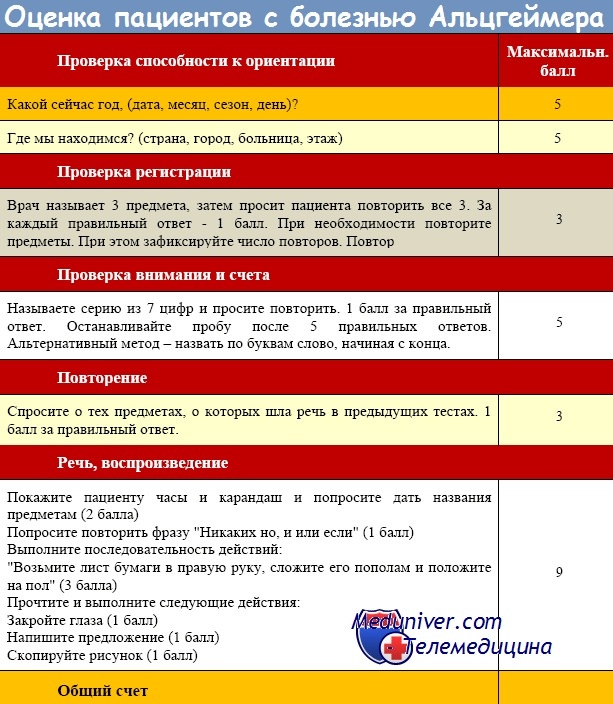
Диагностика:
— нейропсихологические исследования: рейтинговые шкалы, такие как Mini Mental Status Test (MMST), DemTec, тест на определение времени по часам
— лабораторные исследования: в ликворе (спинномозговая жидкость) повышение тау-протеина, снижение А-бета-пептида, исключение сифилиса нервной системы, ВИЧ-инфекции, гипотиреоза, гиповитаминоза
— ЭЭГ: замедление ритма
— МРТ: атрофия (прежде всего в области гиппокампа)
I. Сомнительные признаки болезни Альцгеймера:
• Наличие документированного (например, по результатам психологического теста MMST) прогрессирующего дементного синдрома с дефицитами в двух и более сферах познания
• Непрерывно прогрессирующее ослабление памяти и других когнитивных функций
• Отсутствие расстройства сознания
• Замедленное развитие заболевания в возрасте между 40 и 90 годами, преимущественно в возрасте после 65 лет
• Исключение иных заболеваний (болезней мозга или системных заболеваний), способных вызвать развитие деменции
II. Вероятные признаки болезни Альцгеймера:
• Прогрессирующее ухудшение специфических когнитивных функций, таких как речь (афазия), двигательные способности (апраксия) или восприятие (агнозия)
• Странности в поведении и неспособность справляться с различными бытовыми видами деятельности
• Наличие подобных заболеваний в семейном анамнезе, особенно имеющих невропатологическое подтверждение
• Следующие результаты инструментальных исследований: ликвор — без патологии, ЭЭГ — без патологии или содержит неспецифические изменения (например, замедление ритма), указание на атрофию мозга при КТ с увеличением при исследовании продольного среза
III. Достоверные признаки болезни Альцгеймера:
• Диагноз может быть поставлен на основании одного дементного синдрома при отсутствии других заболеваний, которые могут быть причиной деменции, при наличии основных признаков инициации, картины болезни или клинического течения
• Также при наличии другого системного заболевания или болезни мозга, которая сама по себе способна вызвать развитие деменции, но не рассматривается в качестве единственной причины
• Если при исключении других возможных причин заболевания присутствует только прогрессирующий тяжелый когнитивный дефицит, то он должен подвергнуться тщательному изучению
Диагностические критерии болезни Альцгеймера по МКБ-10:
• Наличие деменции
• Постепенное начало с медленно прогрессирующим слабоумием
• Отсутствие клинических указаний или специальных данных обследования, указывающих на наличие системного заболевания или заболевания мозга, которые могли бы спровоцировать развитие деменции
• Отсутствие внезапного апоплектического начала или указания на неврологический очаг
Важно: Типичный пациент чувствует себя вполне здоровым, не жалуется на забывчивость, старается быть незаметным, «обычным», избегает отвечать на вопросы, обращается к врачу не по собственной инициативе. Болезнь Альцгеймера — диагноз исключения. Подтвердить диагноз возможно только неврологически.
• Депрессивная псевдодеменция: наиболее часто фигурирует в дифференциальной диагностике, но не обладает патогномо-ничными признаками • Сосудистая деменция: волнообразное течение, очаговые симптомы поражения нервной системы; на МРТ множественные микроинфаркты
• Другие органические процессы мозговой деятельности, ведущие к деменции, такие как болезнь Пика, болезнь Паркинсона, болезнь Крейтцфельдта-Якоба, хорея Гентингтона, прогрессирующий паралич и др. • Гидроцефалия с нормальным давлением
• Корсаковский синдром: амнезия, конфабуляции, нарушения глазодвигательных функций и походки
• Легкие когнитивные расстройства; при «доброкачественной» возрастной забывчивости забываются, прежде всего, определенные «вещи» и «предметы»; при болезни Альцгеймера забываются, прежде всего, «происшествия» и «события».
• Медикаментозная терапия:
— антидементные препараты, блокаторы ацетилхолинэстеразы (галантамин, донепезил, ривастигмин) или антагонист рецепторов К-метил-О-аспартата (NMDA) мемантин
— при наличии депрессии возможно применение антидепрессантов
— при состоянии беспокойства, замешательства и расстройствах сна возможно применение (атипичных) нейролептиков
Важно: Антидементные препараты замедляют прогрессирование болезни, но не излечивают.
| Действующее вещество | Торговое название | Механизм действия | Суточная доза | Побочные действия | Показания |
| Донепезил | Арисепт | Улучшение сигнальной трансдукции посредством ацетилхолина | 5-10 мг | Потеря аппетита, тошнота, рвота, диарея, потеря массы тела | Болезнь Альцгеймера легкой и средней степени тяжести |
| Галантамин | Реминил | Улучшение сигнальной трансдукции посредством ацетилхолина | 16-24 мг | Потеря аппетита, тошнота, рвота, диарея, потеря массы тела | Болезнь Альцгеймера легкой и средней степени тяжести |
| Ривастигмин | Экселон | Улучшение сигнальной трансдукции посредством ацетилхолина | 6-12 мг | Потеря аппетита, тошнота, рвота, диарея, потеря массы тела | Болезнь Альцгеймера легкой и средней степени тяжести |
| Мемантин | Акатинол Мемантин | Нормализация сигнальной трансдукции посредством глутамата | 10-20 мг | Беспокойство, расстройство сна | Болезнь Альцгеймера средней и тяжелой степени |
| Гинкго двулопастный | Танакан, Билобил | Нейтрализация вредных продуктов обмена веществ, повышение выброса медиаторов, улучшение перфузии | 120-240 мг | Тошнота, головные боли | Расстройства памяти и концентрации внимания при психоорганическом синдроме |
—>
• Немедикаментозное лечение:
— тренинг когнитивных способностей
— психосоциальная помощь
— поведенческая терапия
Течение/Прогноз болезни Альцгеймера:
— Хроническое прогрессирующее течение, после постановки диагноза продолжительность жизни — 8-10 лет
— Ранняя стадия (MMST=20-25) — средняя стадия (MMST=10-20) — тяжелая поздняя стадия (MMST
источник
В диагностике деменций альцгеймеровского типа (болезни Альцгеймера), особенно на относительно ранних этапах ее течения, встречаются серьезные трудности; нередко требуется дифференциация с иными формами психической патологии, сопровождающимися нарушениями разных сторон познавательной деятельности, поведения и социальной адаптации больного.
Особенно актуальна задача своевременного отграничения болезни Альцгеймера от некоторых нейрохирургических заболеваний (объемные мозговые процессы, нормотензивная гидроцефалия), так как ошибочная диагностика болезни Альцгеймера в этих случаях не позволяет своевременно использовать единственно возможный для спасения больного хирургический метод лечения. Не менее важна правильная диагностическая квалификация вторичной деменций, т. е. обусловленной иными, например общесоматическими (инфекционными, интоксикационными, метаболическими, эндокринными) или церебральными процессами (энцефалиты, травма головного мозга, субдуральная гематома и др.) случаев слабоумия, которые при правильно выбранной терапевтической тактике могут быть частично или полностью обратимыми.
Столь же значимо отграничение начальных проявлений болезни Альцгеймера (особенно у больных с депрессивными или тревожно-депрессивными реакциями на болезнь) от нередких в позднем возрасте депрессивных состояний, сопровождающихся картиной кажущейся деменций (псевдодеменция). Нередко возникают трудности при дифференциации болезни Альцгеймера от сосудистой (мультиинфарктной) деменций или других атрофических процессов позднего возраста.
Необходимость в отграничении болезни Альцгеймера от опухоли головного мозга обычно появляется в том случае, если на ранних стадиях болезни преобладают те или иные корковые расстройства, опережающие по темпу прогредиентности нарушения мнестико-интеллектуальных функций. Например, в тех случаях, когда при относительно неглубокой деменций обнаруживаются выраженные нарушения речи, а нарушения других высших корковых функций значительно отстают от них по прогредиентности и могут быть выявлены только при специальном нейропсихологическом исследовании. Или, наоборот, если при нерезко выраженных речевых расстройствах и умеренном психоорганическом снижении обнаруживаются отчетливые нарушения письма, счета, чтения и агностические симптомы (т. е. речь идет о преимущественном поражении теменно-затылочных областей). Правильной диагностической квалификации в этих случаях помогает отсутствие общемозговых нарушений (головная боль, рвота, головокружение и др.) и локальных неврологических симптомов. При появлении локальных неврологических знаков и эпилептических припадков на этапе, предшествующем развитию деменции, или в случае присутствия общемозговых симптомов диагноз болезни Альцгеймера вызывает сомнение и при этом требуется проведение исследования глазного дна, электрофизиологического обследования, эхографии, нейроинтраскопического исследования и т. д. для исключения новообразования.
Гидроцефалическая деменция, или нормотензивная гидроцефалия, — наиболее хорошо известная курабельная деменция (своевременная операция шунтирования дает высокий терапевтический эффект и почти в 50 % случаев устраняет симптомы деменции), характеризующаяся триадой расстройств — постепенно прогрессирующей деменцией, нарушениями походки и недержанием мочи. Эти симптомы в отличие от болезни Альцгеймера появляются на относительно ранних этапах заболевания. В отдельных случаях не все структурные компоненты указанной триады бывают представлены одинаково. Как правило, мнестико-интеллектуальные расстройства при нормотензивной гидроцефалии определяются нарушениями запоминания и памяти на недавние события и расстройством ориентировки, тогда как при болезни Альцгеймера нарушения памяти носят более тотальный характер (страдают не только запоминание и память на недавние события, но и прошлые знания и опыт). В отличие от эмоциональной сохранности пациентов с болезнью Альцгеймера больным с нормотензивной гидроцефалией свойственны равнодушие, эмоциональная тупость или расторможенность. У больных нормотензивной гидроцефалией обычно не бывает нарушений праксиса и речи, а нарушения походки отличаются своеобразием (медленная, на негнущихся, широко расставленных ногах).
Необходимость в дифференцировании болезни Альцгеймера от эндогенной депрессии возникает преимущественно на относительно ранней стадии заболевания при неглубокой еще степени распада мнестико-интеллектуальных функций и эмоциональной сохранности, когда больные дают реакции тревоги и растерянности на происходящие с ними изменения и высказывают общие жалобы на утомляемость, затруднения в работе, трудности в концентрации внимания, снижение активности. Наиболее часто выраженные депрессивные реакции встречаются при моноочаговом типе начала болезни Альцгеймера.
Разграничение между болезнью Альцгеймера и депрессивной псевдодеменцией основывается на тщательном выяснении анамнестических данных и всесторонней оценке психического состояния и особенностей его динамики. В анамнезе больных с эндогенной депрессией нередко выявляются предшествующие субдепрессивные эпизоды или необъяснимые периоды «плохого самочувствия». Кроме того, больные с депрессией обычно могут указать хронологический период или даже дату начала болезни, а при болезни Альцгеймера инициальные симптомы нарастают настолько медленно и малозаметно, что больные затрудняются датировать их начало. Сниженный аффект при депрессивной псевдодеменции обычно стабилен, в то время как выраженность нарушений памяти и интеллектуальной деятельности может колебаться по интенсивности не только в течение более или менее длительного временного промежутка (недель, месяцев), но даже в течение одного дня. В противоположность этому при болезни Альцгеймера депрессивные расстройства, как правило, непостоянны и изменчивы, а нарушения познавательной деятельности стабильны и имеют тенденцию к медленному прогрессированию. Различается также отношение больных к своим интеллектуальным расстройствам. Если больные депрессией тревожатся по этому поводу, склонны к самоупрекам и преувеличенной оценке тяжести имеющихся у них нарушений интеллектуальной деятельности и собственной несостоятельности, то пациенты с болезнью Альцгеймера могут скрывать или преуменьшать их. Специальное исследование памяти и высших корковых функций с применением несложных нейропсихологических тестов позволяет обнаружить даже на ранней стадии болезни Альцгеймера указанные нарушения памяти, а также дефекты зрительно-пространственной деятельности, элементы афатических и апрактических расстройств.
Необходимость разграничения болезни Альцгеймера с сосудистой деменцией возникает преимущественно при так называемых псевдоальцгеймеровских формах сосудистой деменции, сопровождающихся нарушениями высших корковых функций (афато-апракто-агностическими расстройствами). Правильной диагностической оценке в этих случаях помогает анализ объективных анамнестических данных. Информация об остром начале заболевания, о транзиторных нарушениях мозгового кровообращения с появлением преходящих неврологических расстройств или кратковременных эпизодов помрачения сознания, а также сведения о ступенеобразном нарастании деменции свидетельствуют о вероятном сосудистом генезе заболевания. Выявление очаговых неврологических симптомов повышает вероятность этого диагноза.
Для распознавания сосудистой деменции, сопровождающейся корковыми очаговыми расстройствами, и отграничения ее от болезни Альцгеймера полезно использование соответствующих шкал, в частности ишемической шкалы Хачински [Hachinski V. C., 1975], а также оценочной шкалы, применяемой для диагностики болезни Альцгеймера, разработанной L. Gustafson и L. Nilsson (1982). Оценка свыше 6 баллов по шкале Хачински свидетельствует о большой вероятности сосудистой этиологии деменции. Оценка свыше 5 баллов и особенно 8 баллов (в зависимости от продолжительности деменции) по шкале L. Gustafson и L. Nilsson является доводом в пользу диагноза болезни Альцгеймера. Наиболее существенную помощь в диагностике псевдоальцгеймеровской формы сосудистой деменции оказывает исследование больного с помощью КТ. Для мультиинфарктной деменции характерно сочетание очаговых изменений плотности вещества головного мозга и нерезко выраженного расширения желудочков, особенно асимметричного, и субарахноидальных пространств.
Отграничение болезни Альцгеймера от болезни Пика, также сопровождающейся нарушениями высших корковых функций и формированием тотальной деменции, основывается на определенных качественных различиях в структуре деменции и динамике ее развития. В отличие от болезни Альцгеймера при болезни Пика уже на ранних этапах возникают глубокие личностные изменения с аспонтанностью и оскудением речевой и двигательной активности или с дурашливостью и расторможенностью, стереотипными формами деятельности. В то же время инструментальные функции интеллекта (память, внимание, ориентировка, счет и др.) остаются длительное время сохранными, хотя наиболее сложные стороны мыслительной деятельности (обобщение, абстрагирование, критика) нарушаются уже на начальном этапе развития болезни. Корковые очаговые расстройства также имеют определенные особенности.
Преобладают нарушения речи, представляющие собой не только обязательные, но и ранние проявления болезни. Наблюдается постепенное обеднение речи, снижение речевой активности до «кажущейся немоты» и появление речевых стереотипии, «стоячих оборотов», которые на поздних этапах болезни представляют единственную форму речевой продукции. Для поздних этапов болезни Пика характерно полное разрушение речевой функции (тотальная афазия), тогда как симптомы апраксии появляются довольно поздно и обычно не достигают степени тяжелого распада, характерного для болезни Альцгеймера. Неврологические симптомы (за исключением амимии и мутизма) обычно отсутствуют даже на отдаленной стадии болезни Пика.
Дифференциальный диагноз с хореей Гентингтона необходимо проводить при наличии в клинической картине деменции хореоподобных гиперкинезов. В случаях болезни Альцгеймера гиперкинезы возникают только на отдаленных этапах течения на фоне далеко зашедшей деменции и при выраженных корковых очаговых расстройствах, что нехарактерно для хореи Гентингтона, когда они появляются с самого начала заболевания.
источник
Геронтологическая психиатрия. Психические заболевания позднего возраста. Дифференциальная диагностика болезни Альцгеймера и сосудистой деменции.
Геронтологическая психиатрия — раздел психиатрии, изучающий все, что связано с психическим состоянием пожилых людей.
Непатологические изменения в психике и поведении пожилых:
1) снижение функции анализаторов, ухудшение коммуникаций
2) непатологическое снижение когнитивных функций: чаще памяти на недавние события
3) уменьшение потребности во сне
4) часто снижение либидо и потенции
5) снижение уровня социальных притязаний, амбиций, стремлений; консерватизм, удовлетворенность жизнью
6) понижение уровня в головном мозге серотонина, норадреналина, ГАМК, АХ, что повышает подверженность пожилых депрессии в ответ на воздействие психострессоров
| Особенности пресенильных психозов | Особенности сенильных психозов |
| Раннее начало 45-50 лет | Позднее начало 55-65 лет и более |
| Не приводят к деменции | Приводят к демении |
| Отсутствует патологоанатомический субстрат | Есть патологоанатомический субстрат — атрофия коры головного мозга |
| Обратимы | Прогредиентны, необратимы |
1. депрессия — часто похожа на деменцию (псевдодеменция); прием антидепрессантов быстро редуцирует симптоматику
2. пресенильный инволютивный параноид — бред малого размаха (ограничен кругом семьи, квартиры, соседей), синдром «плюшкина», бред ревности
Сенильные психозы (синоним — деменции, хронический мозговой синдром) — синдром заболевания головного мозга, который проявляется повреждением когнитивной сферы, снижением интеллектуальных и других высших корковых функций (абстрактного мышления, памяти, сообразительности, уровня суждений, способности к обучению, счета, письма, речи):
1. Болезнь Альцгеймера (БА) — первичное дегенеративное заболевание головного мозга, главным проявлением которого является постепенно прогрессирующая деменция.
Этиопатогенез: причины достоверно неизвестны, есть наследственная предрасположенность; факторы среды влияют на степень проявления генетического дефекта, в результате происходит постепенная диффузная атрофия мозга с расширением мозговых желудочков (начинается с атрофии теменно-затылочно-височных долей), при этом в головном мозге возникают характерные патоморфологические проявления болезни (сенильные бляшки из бета-амилоида, зернисто-васкулярная дегенерация нейронов вокруг бляшек, нейрофибриллярные клубки внутри нейронов в коре); высказывается также роль изменения содержания в головном мозге нейромедиаторов (серотонина, АХ).
Клинически эти изменения проявляются прогрессирующим слабоумием. Заболевание начинается чаще после 65 лет (БА, тип 1), реже до 65 лет (БА, тип 2) всегда постепенно, очень растянуто во времени. У пациента происходит медленное и неуклонное снижение интеллекта, памяти, сообразительности. Ухудшается моторная координация, присоединяются расстройства речи, счета, письма, праксиса, постепенно утрачиваются прежние знания, умения и навыки. Сознание нарастающей катастрофы на ранних стадиях болезни сохранено, поэтому возникает тревога, чувство вины, растерянность, попытки как-то замаскировать свою несостоятельность. В последующем сознание болезни исчезает, поведение пациента становится все более монотонным и нецеленаправленным, утрачиваются элементарные навыки самообслуживания. Течение болезни необратимо, продолжительность от первых признаков до смерти 7-10 лет.
Лечение: этиотропное отсутствует, патогенетическое: такрин, арисепт — ингибиторы ацетилхолинэстеразы, уменьшающие прогрессирование деменции, также применяют антиоксиданты, селективные ингибиторы МАО типа В; социально-средовые и психологические воздействия, правильный уход, помощь членов семьи, осуществляющие уход за пациентом (привычная обстановка в квартире, рутинный распорядок дня, освещение в ночное время квартиры, система ориентиров, соблюдение навыков опрятности, устранение причин возможной агрессии и т.д.); работа с семьей.
2. Сосудистая деменция (F01) — вторая после БА группа состояний деменции в пожилом возрасте, ступенчато нарастающее снижение интеллекта и когнитивных функций вследствие повторяющихся нарушений мозгового кровообращения, преимущественно в мелких и средних сосудах, и следующих за ними паренхиматозных повреждений.
Этиопатогенез: причина деменции — накопление в головном мозге очагов некроза, которые возникают в результате мнокократных повторяющихся инсультов (чаще ишемических); определенную роль играет и сужение сосудов мозга вследствие атеросклероза.
Клиника: начало заболевания острое и отчетливое, после нескольких эпизодов нарушения мозгового кровообращения. Прогрессирование деменции идет ступенчато, с каждым новым эпизодом, при этом бывают периоды относительной стабилизации и улучшения когнитивных функций. Характерны эмоциональная лабильность, слезливость, сосудистые жалобы, колебания АД, очаговая неврологическая симптоматика. Сознание болезни и личностные особенности сохраняются дольше, чем при БА.
Варианты сосудистой деменции: мультиинфарктная деменция; сосудистая деменция с острым началом («постинсультное слабоумие»); субкортикальная сосудистая деменция (энцефалопатия Бинсвангера).
Лечение: антиагреганты (аспирин), средства, улучшающие мозговой кровоток (циннаризин, винпоцетин), ноотропы (пирацетам, энцефабол), танакан; коррекция сопутствующих заболеваний; социально-средовые и психологические воздействия, правильный режим, обучение членов семьи.
3. Более редкие формы деменции:
а) деменция при болезни Гентингтона — наследственное заболевание, обширная атрофия мозга с поражением базальных ганглиев
б) деменция при болезни Пика — атрофия преимущественно лобных долей с ранней утратой социальных навыков, расторможенностью влечений, потерей ядра личности
в) деменция при болезни Паркинсона и т.д.
Дифференциальная диагностика БА и сосудистой деменции:
| Признак | Сосудистая деменция | Болезнь Альцгеймера |
| Пол | чаще мужчины | в 2 раза чаще женщины |
| Типичный возраст начала | 50-60 лет | 65 лет и старше |
| Характер начала | более острое | очень постепенное |
| Течение | ступенчатое, с периодами улучшений | неуклонно прогрессирующее |
| Характер деменции | более лакунарная | более тотальная |
| Критика и сознание болезни | относительно долго | рано исчезают |
| Очаговые неврологические нарушения | весьма часты | редки |
| Сосудистые жалобы | часты | редки |
| Гипертензия в анамнезе | характерна | не характерна |
| Инсульты в анамнезе | характерны | не характерны |
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
источник
Изучение понятия и особенных признаков деменции — приобретённого слабоумия, стойкого снижения познавательной деятельности. Характеристика ее видов: болезнь Альцгеймера и сосудистая деменция. Клиническая картина болезней Бинсвангера и Альцгеймера.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Дифференциально диагностические подходы к болезни Бинсвангера и Деменции Альцгеймерского типа
Деменция (лат. dementia) — приобретённое слабоумие, стойкое снижение познавательной деятельности с утратой в той или иной степени ранее усвоенных знаний и практических навыков и затруднением или невозможностью приобретения новых.[1, 2, 3] Происходит деградация памяти, мышления, понимания, речи и способности ориентироваться, считать, познавать и рассуждать. Деменция не оказывает воздействия на сознание. Нарушение когнитивной функции часто сопровождается, а иногда предваряется ухудшением контроля над эмоциональным состоянием, а также деградацией социального поведения или мотивации. [1,11] По данным ВОЗ во всем мире насчитывается 35,6 миллиона людей с деменцией. Ежегодно происходит 7,7 миллиона новых случаев заболевания. По оценкам, доля общего населения в возрасте 60 лет и старше с деменцией на какой-либо момент времени составляет от 2 до 8 человек на каждые 100 человек. По прогнозам, общее число людей с деменцией будет почти удваиваться каждые 20 лет и составит 65,7 миллиона человек в 2030 году и 115,4 миллиона — в 2050 году[2]. Болезнь Альцгеймера (БА) и сосудистая деменция (СД) считаются наиболее распространенными формами деменции. Сегодня болезнь Альцгеймера признана одной из самых распространенных причин старческого слабоумия (до 40% всех случаев).[5] От нее страдает в среднем 5% пожилых людей в возрасте 65-80 лет и около 25% в возрасте после 80 лет. [6, 7] В США анализ причин смерти населения за период с 2000 до 2010 год показал что, смертность от болезни Альцгеймера выросла на 68%.[4, 6, 8] При описании поздних, далеко зашедших стадий сосудистой патологии головного мозга в зарубежной литературе обычно используется термин «сосудистая деменция». По данным клинико-компьютерно-томографического исследования, Болезнь Бинсвангера составляет около 1/3 всех случаев сосудистой деменции[3].
В 1894 году Отто Бинсвангер (Otto Binswanger) впервые описал медленно прогрессирующую атрофию белого вещества головного мозга (encephalon subcorticalis progressiva), при которой кора мозга не изменялась.[9] В 1898 г. А. Альцгеймер предложил назвать это заболевание болезнью Бинсвангера. Многие годы эта нозология была предметом оживленной дискуссии неврологов, и все же ее включили в МКБ-10 (I67.3.Прогрессирующая сосудистая лейкоэнцефалопатия (болезнь Бинсвангера)) В прошлом это заболевание считалось достаточно редким, а диагноз можно было установить только при аутопсии. До недавнего времени данная патология считалась относительным раритетом. Введение в клинику методов прижизненной визуализации мозга компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ) показало, что поражение БВ при цереброваскулярных заболеваниях у больных с когнитивными нарушениями не является редкостью. Возможность прижизненной верификации вызвало в мире растущий интерес к этой проблеме.
Болезнь Бинсвангера (подкорковая атеросклеротическая энцефалопатия) — представляет собой особую форму хронического прогрессирующего сосудистого заболевания головного мозга, основным клиническим проявлением которого служит деменция в сочетании с разнообразной неврологической симптоматикой (подкорковый, мозжечковый, псевдобульбарный и пирамидный синдромы, нарушение функции тазовых органов и др.) Морфологическим субстратом является поражение мелких перфорирующих артерий белого вещества мозга диаметром менее 150 мкм в виде гипертрофии сосудистой стенки, гиалиноза, склероза, сопровождающихся сужением или полным закрытием просвета сосуда, ведущее к диффузному поражению
вещества мозга (спонгиоз, очаги неполного некроза, распад миелина, очаги энцефалолизиса). альцгеймер сосудистый деменция слабоумие
Клиническая картина болезни Бинсвангера характеризуется:
— прогрессирующими когнитивными нарушениями. Картина слабоумия значительно варьирует как по степени тяжести, так и по особенностям симптоматики. Наблюдаются практически те же самые синдромальные варианты деменции, что и при сосудистом слабоумии: дисмнестическое (торпидный и общеорганический варианты), амнестическое и псевдопаралитическое. Вместе с тем нейропсихологический анализ деменции указывает на доминирование признаков подкорковой и лобной дисфункции, представленных в различных пропорциях: при более легкой деменции преобладают признаки подкорковой дисфункции, при более тяжелой — лобной.
— нарушениями функции ходьбы (лобная диспраксия ходьбы) вначале это семенящая, шаркающая походка, в дальнейшем нарушения нарастают и больной полностью перестает ходить и даже стоять при отсутствии парезов, эктрапирамидных нарушений (брадикинезии, ригидности) и атаксии.[14]
— тазовые расстройства : на первом этапе это учащение мочеиспускания и периодическое недержание мочи, в последующем полная утрата контроля за функцией тазовых органов.
На МРТ изображениях характерные для энцефалопатии изменения белого подкоркового вещества обнаруживаются в виде билатеральных симметричных зон диффузного или пятнистого понижения его плотности при КТ или повышения сигнала в Т2-режиме (так называемого лейкоареоза), не затрагивающие субкортикальные дугообразные волокна и расположенные перивентрикулярно и/или в семиовальном центре, нередко в сочетании с лакунарными инфарктами. Выявляется также расширение желудочков, в первую очередь боковых, в меньшей степени — расширение субарахноидального пространства полушарий мозга. У большинства больных диффузные изменения сочетаются с небольшими очагами в глубоких отделах полушарий мозга (постинфарктные и постгеморрагические кисты). Наличие множественных лакунарных инфарктов определяется как лакунарное состояние. Однако наличие деменции коррелирует не с числом лакун, а с сопутствующим поражением белого вещества или наличием инфарктов в стратегически значимых для когнитивных функций зонах мозга. С течением времени лейкоареоз нарастает, причем параллельно с этим усиливаются когнитивные нарушения.[15]
Согласно критериям, предложенным D.A. Benett и соавт. (1990), для диагностики болезни Бинсвангера необходимо наличие у пациента:
2 — двух признаков из следующих:
• сосудистые факторы риска или признаки системного сосудистого заболевания;
• признаки сосудистого поражения головного мозга (очаговая неврологическая симптоматика);
• «субкортикальные» неврологические расстройства (нарушения ходьбы — паркинсонического характера, сенильная походка или «магнитная походка», паратонии, недержание мочи при наличии «спастического» мочевого пузыря);
3 — двухстороннего лейкоареоза по данным КТ или двухсторонних множественных или диффузных участков в белом веществе полушарий головного мозга размерами более 2 см.
В критериях подчеркивается, что у пациента должны отсутствовать множественные или двухсторонние корковые очаги по данным КТ и МРТ, и тяжелая деменция.
Болезнь Альцгеймера (БА) специфическое дегенеративное заболевание центральной нервной системы, поражающее людей преимущественно преклонного возраста[8].
Генетическая предрасположенность является четко установленным фактором риска болезни Альцгеймера. Более того, показано, что БА включает в себя несколько генетически гетерогенных форм, объединенных сходными клиническими и гистопатологическими признаками. Причиной или фактором риска развития некоторых форм БА являются мутации или полиморфизмы в ряде генов.[16]
К настоящему времени обнаружено четыре гена, мутации в которых вызывают БА или являются факторами генетической предрасположенности:
ген белка амилоидного предшественника (АРР) на хромосоме 21;
ген аполипопротеина Е (АроЕ) на хромосоме 19;
ген пресенилина-1 на хромосоме 14;
ген пресенилина-2 на хромосоме 1.[8,5]
Хотя история болезни и внешние ее проявления могут существенно варьировать у разных пациентов, выделяют основные этапы заболевания, связывая с ними появление тех или иных симптомов болезни Альцгеймера — расстройств в когнитивной, эмоциональной, коммуникативной и других сферах.[8]
Типичными для начальной стадии болезни Альцгеймера считаются когнитивные расстройства: нарушения памяти, неустойчивость внимания, дезориентация во времени. Нередко болезнь дает о себе знать изменениями характера пациента. Он становится грубым, замыкается в себе. В некоторых случаях (не более 20%) у больных наблюдаются приступы немотивированной ревности или подозрении? в злонамеренности близких людей.[18]
На следующей стадии заболевания симптомы усугубляются. Забывчивость прогрессирует: больной забывает имена близких людей, их внешность. Ему все труднее вспомнить названия привычных предметов, отчего все более ощутимыми становятся как сбои в собственной речи, так и проблемы с пониманием письменных и устных сообщении?. На этом этапе болезни Альцгеймера симптомом является инертность пациента. Его реакции становятся стереотипными, шаблонными. Утрата спонтанности ведет к безразличию. Профессиональная деятельность больного может продолжаться только в тех сферах, где используются однотипные, годами выработанные операции.[19]
Следующим этапом в развитии болезни выступает ее развернутая форма, когда проявившиеся ранее признаки достигают максимума. Больной перестает понимать обращенную к нему речь, а сам производит вместо фраз в зависимости от пораженных зон либо бессмысленные выкрики, либо поток непонятных бессвязных слов (логорея). Расстройство речевых действий проявляется как в устной, так и в письменной форме. Не лучше дело обстоит с пониманием рисунков, которые перестают восприниматься больным как единое целое. В них вычленяются только отдельные элементы, что выступает признаком пространственной агнозии — невозможности определять положение предметов в пространстве. Все эти изменения нередко сопровождаются заметными сдвигами в эмоциональном статусе. Типичная для пациентов с болезнью Альцгеймера апатия временами может сменяться раздражительностью. Возможно появления эпилептических припадков, а также бреда и галлюцинации?.[19,20]
Конечная стадия заболевания — глубокое общее слабоумие, потеря всех приобретенных навыков и сохранение лишь базовых рефлексов (дыхательного, жевательного, глотательного), поддерживающих жизнь организма.[18,19]
Для БА при проведении МРТ с использованием количественной методики (линейные и объемные измерения желудочков, объемные измерения ликворных пространств, серого и белого вещества) характерно уменьшение объема медиальных отделов височных долей, особенно энторинальной коры и гиппокампа (уменьшение их объема характерно уже для ранних проявлений БА, но следует помнить, что атрофия гиппокампа хоть и ранний, но не абсолютно специфичный маркер БА). Необходимо изучение динамики этих изменений.[21]
Для распознавания сосудистой деменции и отграничения её от болезни Альцгеймера полезно использовать соответствующие диагностические шкалы (в частности, ишемическую шкала деменций Хачински. Оценка больше 6 баллов по шкале Хачински свидетельствует о большой вероятности сосудистой этиологии деменции, менее 4 баллов — в пользу болезни Альцгеймера. Промежуточная оценка может трактоваться как вероятная смешанная (сосудисто-атрофическая) природа деменции.[11]
Для дифференцировки альцгеймеровской деменции и деменции с преимущественным поражением подкорковых структур используется тест рисования часов. Простота и необычайно высокая информативность данного теста, в том числе и при легкой деменции, делает его одним из наиболее общеупотребительных инструментов для диагностики данного клинического синдрома.[11,33]
Тест проводится следующим образом. Больному дают чистый лист нелинованной бумаги и карандаш. Врач говорит: «Нарисуйте, пожалуйста, круглые часы с цифрами на циферблате и чтобы стрелки часов показывали без пятнадцати два». Больной самостоятельно должен нарисовать круг, поставить в правильные места все 12 чисел и нарисовать стрелки, указывающие на правильные позиции. В норме, это задание никогда не вызывает затруднений. Если возникают ошибки, они оцениваются количественно по 10 бальной шкале:
— 10 -баллов -норма, нарисован круг, цифры в правильных местах, стрелки показывают заданное время;
— 9 баллов -незначительные неточности расположения стрелок;
— 8 баллов -более заметные ошибки в расположении стрелок;
— 7 баллов -стрелки показывают совершенно неправильное время;
— 6 баллов -стрелки не выполняют свою функцию (например,нужное время обведено кружком);
— 5 баллов -неправильное расположение чисел на циферблате: они следуют в обратном порядке (против часовой стрелки) или расстояние между числами неодинаковое;
— 4 балла -утрачена целостность часов, часть чисел отсутствуют илирасположена вне круга;
— 3 балла -числа и циферблат более не связаны друг с другом;
— 2 балла -деятельность больного показывает, что он пытается выполнить инструкцию, но безуспешно;
— 1 балл -больной не делает попыток выполнить инструкцию.
Выполнение данного теста нарушается как при альцгеймеровской деменции, так и при деменциях с преимущественным поражением подкорковых структур. Для дифференциального диагноза данных состояний, при неправильном самостоятельном рисунке, больного просят дорисовать стрелки на уже нарисованном (врачом) циферблате с числами. При деменциях с преимущественным поражением подкорковых структур легкой и умеренной выраженности страдает лишь самостоятельное рисование, в то время как способность расположения стрелок на уже нарисованном циферблате сохраняется. При деменции альгеймеровского типа нарушается как самостоятельное рисование, так и способность расположения стрелок на уже готовом циферблате.
Своеобразные особенности приобретает сосудистая деменция при наличии афатико-агностико-апрактических расстройств (так называемое асемическое слабоумие). В этих случаях клиническая картина нередко напоминает таковую при болезнях Пика и Альцгеймера. В этих случаях кспериментально психологическое исследование функций речи, гнозиса и праксиса оказывает существенную помощь в проведении дифференциальной диагностики.[11, 22]
Обобщая анализ научных литературных данных по субкортикальной сосудистой деменции (болезнь Бинсвангера) и первичных дегенеративных деменциях (болезнь Альцгеймера и болезнь Пика) приводим основные дифференциально диагностические критерии их[11]:
1.О сосудистой природе заболевания свидетельствует определенная связь психопатологических проявлений (в том числе афатических, агностических и апрактических) с эпизодами острой недостаточности мозгового кровообращения.
2.Колебания интенсивности афатических расстройств в связи с истощаемостью. Разница в степени их выраженности видна уже по ходу эксперимента и усиливается по мере утомления.
3.Отсутствие характерной для атрофических заболеваний последовательности развития расстройств высших корковых функций. Так, болезни Альцгеймера и болезни Пика (височному ее варианту) присуща определенная динамика афатических проявлений — от амнестической афазии к транскортикальной, а затем — кортикальной, сенсорной с присоединением моторной афазии. При этом обнаруживаются психопатологические признаки, обусловленные поражением теменно-затылочных структур коры головного мозга — семантическая и амнестическая афазия, конструктивная апраксия, симультанная агнозия, акалькулия с нарушением представлений о разрядном строении чисел.
4. Отсутствие прогрессирующей речевой аспонтанности и резко выраженного оскудения словарного запаса, столь характерной для очаговоатрофических заболеваний, особенно для болезни Пика.
5. Сосудистой деменции присуща тенденция к нивелировке афатических расстройств или временной задержке их развития, толчкообразное течение заболевания — с периодами улучшения или стабилизации состо яния. Так, часто постепенно уменьшается выраженность возникших после инсульта сенсорно-или моторно-афатических расстройств, и лишь когда они идут на убыль, проявляется амнестическая афазия. Очаговым атрофиям головного мозга присуща неуклонная прогредиентность течения.
6. Отсутствие или слабая выраженность так называемых «стоячих» симптомов — палилалии, «стоячих» оборотов, характерных для болезни Пика.
7. Афатические синдромы при сосудистой деменции не обладают той четкостью, которая присуща им при очагово-сосудистых поражениях головного мозга. Наблюдается диссоциация между афатическими и аграфическими проявлениями — литеральные парафазии наблюдаются при болезни Альцгеймера, амнестической афазии и при явлениях транскортикальной сенсорной афазии, что не характерно для афазии сосудистого генеза. При этом отмечается и несоответствие выраженности расстройств устной и письменной речиаграфические расстройства опережают афатические. Указанные особенности помогают дифференцировать сосудистые и атрофические поражения головного мозга.
1.Камчатнов П.Р Хронические расстройства мозгового кровообращения возможности метаболической терапии. — РМЖ, том 16, № 5, 2008 — с. 274-276.
2. ВОЗ Информационный бюллетень N°362 Апрель 2012 г.
3.Chui H. Subcortical ischemic vascular dementia (SIVD) // Neurol. Clin. 2007. — Vol. 25, №. 3. — P. 717-717.
4.Barker W.W., Luis C.A., Kashuba A. et al. Relative frequencies of Alzheimer disease, Lewy body, vascular and frontotemporal dementia, and hippocampal sclerosis in the State of Florida Bain Bank // Alzheimer Dis. Assos. Disord. — 2002. — Vol. 203. — P. 203-212.
5. «World population prospects: the 2006 revision, highlights» (Population Division, Department of Economic and Social Affairs, United Nations). (2007)
6. Brookmeyer R, Johnson E, Ziegler-Graham K, MH Arrighi. «Forecasting the global burden of Alzheimer’s disease». Alzheimer’s and Dementia 3 : 186-91. (July 2007)
7. Bermejo-Pareja F, Benito-Leуn J, Vega S, Medrano MJ, Romбn GC. «Incidence and subtypes of dementia in three elderly populations of central Spain».(January 2008) J. Neurol. Sci.
8. Brookmeyer R, Gray S, Kawas C. «Projections of Alzheimer’s disease in the United States and the public health impact of delaying disease onset». (1998)
9. Pantoni L, Moretti M, Inzitari D. «The first Italian report on «Binswanger’s disease»». (1996)
10. Libon, David; Price, C., Davis Garrett, K., and T. Giovannetti. «From Binswanger’s Disease to Leukoaraiosis: What We Have Learned About Subcortical Vascular Dementia».(2004)
11.Н.И.Ананьева, Л.С.Круглов, Н.М.Залуцкая, Н.В.Семенова. комплексная диагностика сосудистых деменций. 2007
12. Akiguchi I, Tomimoto H, Suenaga T, Wakita H, Budka H. «Alterations in glia and axons in the brains of Binswanger’s disease patients» (1997)
13. Libon, D., Scanlon, M., Swenson, R., and H. Branch Coslet: «Binswanger’s disease: some Neuropsychological Considerations», Journal of Geriatric Psychiatry and Neurology (1990)
14. del Ser T., Martinez-Lage P. Associated neurological features. /In: Vascular Cognitive Impairment. Ed. by T.Erkinjuntti, S.Gauthier. -London: Martin Dunitz, 2002.
15. Loeb C .»Binswanger’s disease is not a single entity» (2000)
16. Waring SC, Rosenberg RN. «Genome-wide association studies in Alzheimer disease». Arch. Neurol. 65 (March 2008)
17. Priller C, Bauer T, Mitteregger G, Krebs B, Kretzschmar HA, Herms J. «Synapse formation and function is modulated by the amyloid precursor protein». J. Neurosci. 26 (July 2006)
18. Kazui H, Matsuda A, Hirono N, et al. «Everyday memory impairment of patients with mild cognitive impairment». Dement Geriatr Cogn Disord 19 (2005).
19.Fцrstl H, Kurz A. «Clinical features of Alzheimer’s disease». European Archives of Psychiatry and Clinical Neuroscience 249 (1999).
20. Forbes KE, Shanks MF, Venneri A. «The evolution of dysgraphia in Alzheimer’s disease». (2004)
21. Waldemar G, Dubois B, Emre M, et al. «Recommendations for the diagnosis and management of Alzheimer’s disease and other disorders associated with dementia: EFNS guideline». Eur. J. Neurol. 14 (January 2007)
22. Benke T. «Two forms of apraxia in Alzheimer’s disease». J.Cortex 29 (December 1993)
Этиология болезни Альцгеймера — хронического прогрессирующего дегенеративного заболевания головного мозга, проявляющегося нарушениями памяти и когнитивных функций. Пресенильная деменция альцгеймерского типа. Схема приема ингибиторов ацетилхолинэстеразы.
презентация [402,8 K], добавлен 02.03.2016
Причины возникновения психических расстройств у лиц старших возрастных групп. Современные классификации деменций в биопсихосоциальном подходе к проблеме слабоумия. Когнитивные, некогнитивные, поведенческие расстройства при альцгеймеровских деменциях.
монография [651,4 K], добавлен 02.09.2013
Болезнь Альцгеймера — это неизлечимое дегенеративное заболевание центральной нервной системы, характеризующееся постепенной потерей умственных способностей, ее причины возникновения. Симптоматика на ранней и поздней стадиях. Методика лечения болезни.
презентация [673,9 K], добавлен 08.04.2014
Эпидемиологические исследования болезни Альцгеймера как наиболее распространенного нейродегенеративного заболевания. Атрофия вещества головного мозга. Клинические стадии. Пресенильная деменция. Радионуклидный анализ. Сенсорная интегративная терапия.
презентация [1,3 M], добавлен 29.03.2014
Дегенеративное заболевание головного мозга с нейропатологическими признаками. Деменция при болезни Альцгеймера. Клинические формы деменций альцгеймеровского типа. Стратегии терапевтического воздействия. Развитие сохранившихся способностей больных.
контрольная работа [32,3 K], добавлен 20.11.2011
Основные понятия, причины, этиология, патогенез и клинические проявления заболеваний. Характеристика стадий прогрессирующей деменции альцгеймеровского типа. Диагностика и профилактика старческой деменции. Основные методы лечения для поддержания больных.
дипломная работа [456,2 K], добавлен 17.04.2015
Болезнь Альцгеймера или деменция (слабоумие). Характерные клинические и патологоанатомические признаки заболевания. Основные факторы риска болезни, дифференциальная диагностика. Развитие диффузной атрофии коры мозга. Генетические факторы и гены.
курсовая работа [49,4 K], добавлен 28.10.2009
Дыхательная и сердечно-сосудистая система. Неврологический статус. Шкала оценки психического статуса. Монреальская оценка когнитивных функций. Этиология, патогенез болезни Альцгеймера. Перечень заболеваний, которые могут сопровождаться деменцией.
история болезни [1016,8 K], добавлен 13.05.2016
Этиология и патологоанатомическая картина болезни Пика. Симптоматика и отличия от болезни Альцгеймера. Стадии развития заболевания. Диагностические процедуры для оценки состояния головного мозга. Симптоматическое медикаментозное лечение болезни Пика.
презентация [629,1 K], добавлен 30.03.2016
Определение и распространенность болезни Альцгеймера. Исследование патогенеза и патоморфологии заболевания. Различия между пресенильной и сенильной формами болезни. Особенности течения и прогноза. Лечение и когнитивно-ориентированные методы терапии.
курсовая работа [40,8 K], добавлен 06.04.2014
Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
источник