Болезнь Альцгеймера – это одно из психических заболеваний, возникающих в предстарческом возрасте, основу которого составляют неуклонно прогрессирующие процессы атрофии структур головного мозга. Болезнь эта известна еще с 1907 года, однако уже более века ученые спорят о том, является она самостоятельной патологией или же это особый, развивающийся в более раннем возрасте, вариант старческого слабоумия. Большинство исследователей склоняется все же к первому варианту.
О том, что представляет собой болезнь Альцгеймера, почему она возникает и как проявляется, каковы принципы ее диагностики и лечения, и пойдет речь в данной статье.
Болезнь Альцгеймера распространена повсеместно, однако степень ее распространенности определить проблематично в связи с причиной, описанной выше: различным пониманием докторами принадлежности патологии к тому или иному виду заболеваний. По очень усредненным данным, болезнь Альцгеймера регистрируется у 5% пациентов психиатрических стационаров.
К сожалению, на сегодняшний день достоверные причины возникновения болезни Альцгеймера не обнаружены. Считается, что для заболевания характерна наследственная предрасположенность, и существует так называемый «ген семейной формы заболевания», в случае мутаций которого и начинаются атрофические процессы в мозге.
Кроме того, вероятна и вирусная природа болезни, поскольку клинические ее проявления весьма сходны с таковыми при медленных вирусных инфекциях.
Возможно, этиологическими (причинными) факторами также являются и сосудистые расстройства в сочетании с патологически протекающими инволютивными процессами (то есть, процессами обратного развития) в центральной нервной системе.
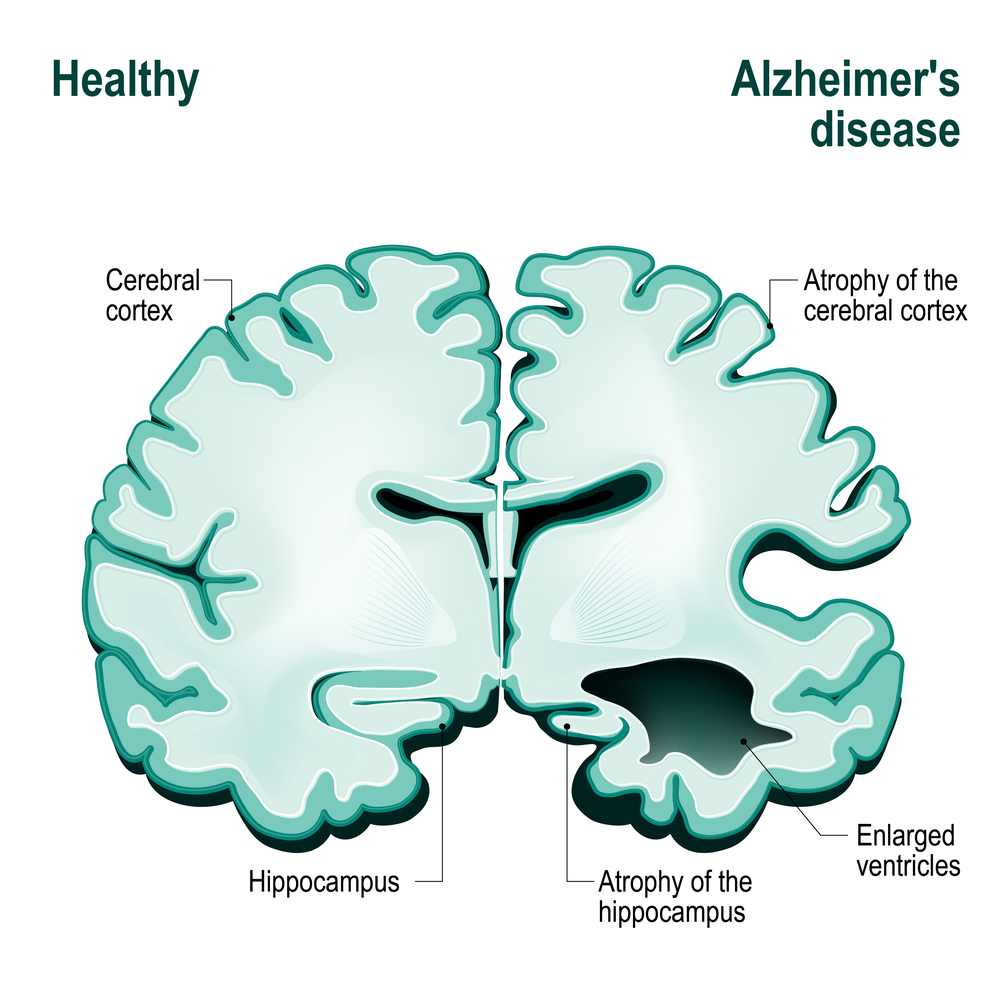
В основе болезни Альцгеймера лежат процессы атрофии головного мозга, особенно в области левых теменной и височной его долей. Морфологически это проявляется разрежением коры мозга и замещением функциональных единиц центральной нервной системы – нейронов – вспомогательными клетками под названием «нейроглии» — глиозом.
Средний возраст начала болезни – 50-55 лет, но в ряде случаев она дебютирует как раньше, так и в более позднем возрасте. Подавляющее большинство заболевших составляют женщины: у них заболевание регистрируется в 15 раз чаще, чем у мужчин.
В течении болезни, хоть и условно, но все же выделяют 3 стадии: начальную, стадию фокальных расстройств и терминальную.
Для этого периода болезни характерны следующие жалобы больного или изменения его состояния:
- головная боль;
- головокружение;
- ослабление сообразительности;
- ухудшение памяти – забывчивость;
- ухудшение внимания – рассеянность;
- снижение возможности сосредоточения на окружающей обстановке.
В результате последних четырех нарушений больные, несмотря на сохраненный интеллект и личностные характеристики, теряют умение ориентироваться на местности и в пространстве, оказываясь беспомощными даже в своем родном городе и проходя, казалось бы, привычными дорожками, они долго блуждают и не могут добраться до пункта назначения.
В дальнейшем амнезия (потеря памяти) прогрессирует, прошлый жизненный опыт постепенно теряется в направлении от самого позднего к раннему, от сложного к простому. Процесс этот идет весьма интенсивно, однако интеллект больных долгое время сохраняется – они осознают свою психическую несостоятельность, пытаются «уходить» от неудобных вопросов в разговоре, смущаются. Появляется раздражительность, злоба, периодически – вспышки гнева.
На этой стадии болезни Альцгеймера к указанным выше признакам слабоумия добавляются и постепенно нарастают очаговые неврологические нарушения: появляются проблемы с речью (афазические расстройства), больному становится все сложнее выполнять целенаправленные, координированные действия (апраксия), теряется способность к узнаванию окружающей обстановки (агнозия).
Одними из первых очаговых симптомов являются нарушения праксиса, или апраксии: больной испытывает затруднения при выполнении привычной домашней работы, например, при стирке, приготовлении пищи: он попросту забывает порядок действий. В тестовых условиях он не способен построить геометрическую фигуру или же составить из частей целое. На далеко зашедшей стадии болезни страдает даже примитивный праксис: больной не может самостоятельно одеться, зажечь спичку, и даже походка его меняется – становится неуверенной, медленной, возникают сложности во время ходьбы по ступеням. Проблемы с походкой возникают из-за того, что страдают системные двигательные рефлексы, то есть те действия, которые ранее осуществлялись «сами собой», теперь требуют осознания, а оно, в свою очередь, тоже в полной мере уже невозможно.
Развивается аграфия: полноценное, наполненное смыслом, письмо сменяется круговыми или волнообразными линиями, которые многократно повторяются.
Больной теряет способность к счету: развивается акалькулия.
Расстройства речи при болезни Альцгеймера очень разнообразны и так же, как и другие симптомы, сначала выражены незначительно, но постепенно нарастают. Прежде всего, появляется забывчивость на даты, имена и названия. Позднее развивается так называемая амнестическая афазия: больной испытывает затруднения в назывании предметов, хотя принадлежность их понимает. На поздних стадиях болезни больной, напротив, произносит слова, совершенно не понимая их смысла. Имеют место и также прогрессируют с течением болезни нарушения экспрессивной речи: больной меняет местами буквы и слоги в словах (это носит название парафазия и порой настолько выражено, что уловить смысл речи человека становится практически невозможно, она звучит как набор непонятных слов). Помимо парафазий в речи больного определяются логоклонии (многократные повторения одного и того же слога в слове, сначала сходные с заиканием) и итерации (повторения одного и того же слова или действия).
Расстройства, описанные выше, достигают максимальной выраженности: больной полностью беспомощен, не может ни сесть, ни встать, ни идти самостоятельно, находится в вынужденной, так называемой, эмбриональной позе (поскольку общий тонус мышц резко повышен). Появляются рефлексы, свойственные младенцам: больной тянет все в рот, пытается схватить ртом предмет, к нему приближающийся. Говорить не может, издает отдельные нечленораздельные звуки. Появляются насильственный крик, плач, смех. В конце концов, организм больного истощается, и человек погибает.
Диагноз выставляется на основании типичной клинической картины заболевания и анамнеза его развития. Для более адекватной оценки интеллектуальных функций специалисты проводят разнообразные тестирования. Чтобы дифференцировать данную патологию от других видов деменций могут быть использованы методы визуализации: компьютерная, фотонно-эмиссионная, позитронно-эмиссионная или магнитно-резонансная томография. В ряде случаев диагноз устанавливают посмертно, обнаруживают типичные для болезни Альцгеймера изменения при исследовании тканей мозга на вскрытии.
Следует отличать болезнь Альцгеймера от других видов слабоумия, болезни Пика и старческого слабоумия, а также от псевдоальцгеймеровской формы сосудистых психозов.
Полное излечение от болезни Альцгеймера невозможно, все методы терапии ее являются паллиативными.
При медикаментозном лечении, как правило, используют препараты следующих групп:
-
ингибиторы холинэстеразы (галантамин, донезепил, ривастигмин);
- NMDA-антагонист – мемантин;
- нейропротекторы – церебролизин.
Кроме того, больному могут быть назначены препараты, улучшающие кровообращение головного мозга, снижающие уровень холестерина, антиоксиданты.
Помимо лекарственной терапии, больному необходима психосоциальная помощь, помогающая хотя бы временно скорректировать те или иные поведенческие отклонения, вернуть больному память и способность мыслить.
Предвидеть и предотвратить развитие болезни Альцгеймера невозможно, можно лишь уменьшить риск ее возникновения. Доказано, что люди, которые в течение жизни занимались интеллектуальным трудом, страдают данной патологией значительно реже тех, кто такового избегал. Исходя из этого, следует даже в пожилом возрасте постоянно поддерживать активность мозга. Чтение книг, разгадывание кроссвордов, общение с образованными людьми, просмотр научно-познавательных телепередач, — все эти мероприятия будут держать в тонусе нервную систему и снизят вероятность заболеть болезнью Альцгеймера. Имеют значение и меры профилактики хронических заболеваний мозга, особенно сосудистой природы: правильное питание, прогулки на свежем воздухе, достаточная физическая активность, контроль уровня холестерина в крови.
В заключение стоит сказать, что правильный образ жизни и внимательное отношение к собственному здоровью помогут снизить риск развития или же обнаружить болезнь Альцгеймера на ранних стадиях.
Телеканал «Россия-1», научно-познавательный фильм на тему «Куда уходит память»
Медицинская анимация на тему «Болезнь Альцгеймера»:
источник
В современном мире болезнь Альцгеймера представляет серьезную проблему и занимает четвертое место среди смертельных недугов.
Впервые описал заболевание знаменитый немецкий психиатр Алоис Альцгеймер, в честь него и назвали болезнь.
Чаще всего недуг поражает пациентов старше 60 лет. Лечением болезни занимаются психиатры и неврологи.
Каковы симптомы болезни Альцгеймера, можно ли вылечить заболевание, как и чем лечить недуг в домашних условиях, в чем заключается лечение?

До сих пор не определена точная причина возникновения слабоумия. Общепризнанным является наследственный фактор.
Кроме этого, заболевание может возникнуть вследствие различных травм, воспалительных заболеваний мозга.
Недуг имеет органическую природу. Токсический белок (бета-амилод) откладывается между нейронами клеток головного мозга.
Появляются амилоидные бляшки, разрушающие связи между нейронами. В клетках образуются нейрофибрилляные клубочки, которые провоцируют полное отмирание клетки.
Еще один участник разрушающего процесса — липопротеин АроЕ.
К сожалению, на сегодняшний день не существует средств, способных вылечить деменцию полностью.
Есть препараты, которые разрушают нейрофибриллярные клубочки и препятствуют образованию бляшек. Однако, их эффективность слишком низкая.
Кроме того, генные мутации не позволяют остановить разрушительный процесс.
Поэтому лечение болезни Альцгеймера носит симптоматический характер, направлено на сохранение интеллектуальных навыков как можно дольше.
Терапия позволяет оттянуть наступление последней стадии болезни, сохранить человеку способность обслуживать себя самому.
О лечении болезни Альцгеймера расскажет видео:
Для успешного лечения заболевания проводится полная диагностика, чтобы определить стадию и распространение болезни.
Терапия включает в себя медикаментозное лечение и психологическую помощь.
Какой врач лечит болезнь Альцгеймера? Лечением занимаются неврологи и психиатры.
Кроме того, необходимо корректировать сопутствующие патологии (болезни сердца, щитовидки), от этого зависит положительный исход лечения.
Сложности этого метода в том, что организм пожилого пациента ослаблен и слишком восприимчив к лекарствам. Поэтому назначать препараты нужно с осторожностью, начиная с маленьких доз, постепенно корректируя схему лечения.
В психиатрии препараты для лечения болезни Альцгеймера делятся на следующие группы:
Ингибиторы холинэстеразы. Данная группа средств повышает уровень медиатора ацетилхолина, поэтому звмедляется патологический процесс в мозге. Это такие лекарства, как:
- Галантамин. Оказывает влияние на повышение внимания и памяти. Обладает довольно слабой токсичностью, хорошо переносится больными;
- Донепезил. Считается наиболее эффективным среди всех препаратов. Скорость ингибирования холинэстеразы повышается в 1000 раз быстрее, чем при использовании других лекарств;
- Ревастигмин. Применяется при сильно прогрессирующем течении болезни.
- Оланзапин;
- Клозепин;
- Рисперидон;
- однако, при острых психических состояниях (галлюцинации, бред) применяют Галоперидол.
Традиционно применяют Церебролизин и Актовегин. Эти средства улучшают мозговое кровообращение, способствуют снабжению клеток мозга кислородом.
Эффективность лечения достигается за счет длительного применения препаратов. Первые улучшения можно заметить по прошествии нескольких недель.
Среди новых методов лечения — применение стволовых клеток. Поврежденные клетки замещаются здоровыми, функции мозга восстанавливаются. Однако, этот метод является довольно дорогим и еще до конца не изученным.
Ингибиторы ацетилхолина (Донепезил), Мемантин и успокоительные при болезни Альцгеймера:
Применение народных методов оправдано в сочетании с медицинскими препаратами. Как моносредство они бесполезны.
Какими травами хорошо лечить болезнь Альцгеймера? На начальном этапе средства народной медицины могут слегка замедлить прогрессирование патологии:

Из витаминов принимают добавку — соевый лецитин. Он улучшает работу головного мозга.
Кроме того, полезно употреблять крепкий чай и кофе. Также хороший эффект дает постоянный прием Омега-3.
Важно! Доказано, что употребление трех чашек натурального кофе в день снижает риск деменции в несколько раз.
Кофе и болезнь Альцгеймера:
Как еще бороться с болезнью Альцгеймера? В настоящее время предпринимаются попытки найти эффективные и безопасные методы борьбы с недугом.

Однако, этот метод является спорным. Как самостоятельное средство его применять не рекомендуют, так как деменция является следствием органического поражения клеток, восстановить разрушительный процесс данному аппарату не под силу.
Применение психотерапевтических методик на начальном этапе значительно облегчает состояние больного и тормозит процесс развития болезни Альцгеймера.
Психологическая помощь оказывается в виде:
- арттерапии;
- лечения музыкой;
- обеспечения присутствия.
Выполнение различных умственных упражнений (решение задач, разучивание стихов, разгадывание кроссвордов, чтение книг).
Поможет ли логопед при болезни Альцгеймера? Да, при нарушении речи понадобится помощь логопеда.
Большое значение имеет психологическая поддержка близких. Важно хвалить больного за любые достижения, подбадривать.

Родственникам нужно смириться с тем, что близкий человек уже никогда не стане прежним. Нельзя раздражаться, обижаться на него.
Если больной уже не может самостоятельно себя обслуживать, это придется делать близким, либо прибегнуть к помощи сиделки.
Болезнь Альцгеймера — необратимый процесс. Она неизбежно будет прогрессировать. При отсутствии адекватного лечения деградация личности и смерть больного произойдет намного быстрее.
Излечима ли болезнь Альцгеймера? Полностью вылечить таких больных современная медицина не в состоянии.
Лечение направлено на продление начальной стадии, сохранение интеллектуальных навыков на как можно более долгий период.
Эффективная терапия сочетает в себе применение современных медицинских препаратов, средств народной медицины и методов психологической помощи.
Успех лечения зависит от правильно подобранных комплексных методик.
источник
Болезнь Альцгеймера – это наиболее распространенная форма деменции у пожилых людей.
Это прогрессирующая и, в конечном счете, фатальная болезнь головного мозга. Болезнь Альцгеймера нарушает высшую нервную деятельность – память, мышление, поведение.
Современные исследователи до сих пор ищут ее причины, а также методы эффективного лечения и профилактики этой болезни.
Болезнь Альцгеймера – это распространенная проблема. В разных странах ею страдает один из нескольких десятков человек старше 60 лет. К примеру, в Австралии этот показатель составляет 1 из 25, или 4%. Болезнь поражает людей в основном случайно. Но есть и редкие генетические мутации, которые становятся причиной наследственной болезни Альцгеймера в семье.
Клетки мозга, или нейроны, передают сигналы друг другу через соединения, которые называются синапсами. При болезни Альцгеймера эти синапсы разрушаются и фактически исчезают в тех частях мозга, которые отвечают за мышление.
Исследования показывают, что у людей с болезнью Альцгеймера нервные клетки повреждены, а между ними накапливаются отложения, называемые амилоидными. Эти отложения почти полностью состоят из протеина, который называют бета-амилоидом, или «А-бета». Именно они и ответственны за повреждение мозга при болезни Альцгеймера.
Бета-амилоидный белок повреждает клетки несколькими путями:
• Нарушение нормальной передачи информации между мозговыми клетками, особенно в тех участках, которые отвечают за память и рассуждения.
• Преобразование кислорода в пероксид водорода, который затем окисляет и разрушает клетки мозга.
• Создание особого сигнала для мозговых клеток, который запускает их самоуничтожение.
Исследователи пытаются выяснить причину, по которой у одних людей начинает откладываться амилоидный протеин, а у других – нет. Они также пытаются найти способ нивелировать токсические эффекты этого протеина.
Доказанные факторы риска болезни Альцгеймера:
• Возраст. Риск развития этой болезни удваивается каждые 5 лет после 65-летнего рубежа. В возрасте 70-74 года риск составляет 3%, а в 90-94 года он уже достигает 30-35%.
• Наследственность. Болезнь Альцгеймера с ранним началом – это очень редкая форма болезни, которая возникает у людей в возрасте между 30 и 60 годами. В 1980-х годах исследователи установили, что эта форма болезни связана с дефектами в генах. Если один из родителей страдает этой болезнью, то риск для его детей составляет 50%.
• Генетические заболевания. Многие люди с синдромом Дауна заболевают болезнью Альцгеймера уже после 40 лет – гораздо раньше здоровых людей. Это связано с наличием у них лишней копии гена предшественника амилоида.
Предполагаемые факторы риска болезни Альцгеймера:
• Травма головы, особенно тяжелая травма.
• Размер головы. Люди с меньшим обхватом головы заболевают чаще.
• Сосудистые факторы риска. Курение, гипертензия, сахарный диабет повреждают мозговые сосуды, что, возможно, повышает риск болезни.
• Рацион питания. Есть предположение, что диета с высоким содержанием насыщенных жиров повышает риск болезни Альцгеймера.
Современные методы лечения фокусируются на следующих моментах:
• Увеличение эффективности работы поврежденных нейронов. Сейчас для этого применяют донепезила гидрохлорид (Aricept), мемантина гидрохлорид (Namenda). Они усиливают работу больных нервных клеток, но их эффекты кратковременны и не излечивают болезнь.
• Профилактика выработки бета-амилоидного протеина. Исследователи пока только ищут вещества, которые замедлят преобразование «родительской» молекулы в бета-амилоидный белок.
• Защита нейронов от действия пероксида водорода. Было установлено, что токоферол (витамин Е) дает улучшение нервных функций у некоторых больных. Сейчас ученые интенсивно изучают другие антиоксиданты. Некоторые исследователи изучают металлы, такие как цинк, железо и медь, которые нужны здоровому мозгу, но делают амилоидный белок токсичным.
• Замедление отложения бета-амилоидного белка в мозге. Предполагается, что этот белок становится опасным для клеток только тогда, когда накапливается в большом количестве. Если эти отложения можно будет расщепить, то болезнь будет побеждена.
Ученые годами изучают возможные факторы риска и способы, которые помогут избежать или отсрочить наступление болезни Альцгеймера.
Некоторые ученые предполагают связь между повышенным уровнем холестерина и болезнью Альцгеймера. Это привело к идее изучить, как влияет прием гипохолестеринемических препаратов на риск возникновения болезни.
Наиболее популярными препаратами этой группы давно являются статины. К разочарованию ученых, длительные исследования не выявили никакого влияния статинов на риск болезни Альцгеймера.
Другие исследователи выяснили, что высокий уровень аминокислоты гомоцистеина связан с риском болезни Альцгеймера. Высокий уровень гомоцистеина – это также фактор риска заболеваний сердца.
3. Высокое артериальное давление.
Предполагается, что существует связь между риском болезни Альцгеймера и гипертензией, а также другими факторами, предрасполагающими к инсульту – диабетом, возрастом. Эти факторы способствуют повреждению сосудов и ухудшают кровоснабжение мозга. В результате такого стресса отложение бета-амилоидного белка ускоряется.
Исследования показывают, что диабет ассоциируется с несколькими типами деменции, включая болезнь Альцгеймера и сосудистую деменцию. Сахарный диабет второго типа и болезнь Альцгеймера даже имеют общие характеристики. Например, при болезни Альцгеймера повреждающий амилоидный протеин откладывается в мозгу, а при сахарном диабете аналогичный процесс происходит в поджелудочной железе. Ученые изучают и другие связи между этими заболеваниями.
Установлено, что риск болезни Альцгеймера у женщин выше, чем у мужчин, даже с учетом большей продолжительности жизни у женщин. Ученые исследовали эффекты разных гормонов на мозг, включая эстрогены. Некоторые исследования показали, что женщины, которые длительно получали заместительную гормональную терапию (ЗГТ) эстрогенами, реже заболевали болезнью Альцгеймера. Другие исследования пошли еще дальше: оказалось, важен не столько уровень эстрогена в крови, сколько в головном мозге.
Стоит заметить, что еще одно исследование не обнаружило вообще никакого влияния эстрогенов на риск болезни. А в одном случае было признано, что комбинированные оральные контрацептивы (эстроген + гестаген) даже повышают этот риск. Вопрос остается открытым.
Поддержание постоянной активности мозга может уменьшать риск болезни Альцгеймера и отсрочивать появление симптомов. Считается, что постоянная активность помогает головному мозгу стать более гибким и лучше адаптироваться при поражении одних участков, компенсируя их за счет других.
Но этот вопрос также изучается, и пока рано давать конкретные рекомендации по профилактике болезни. В любом случае, умственная деятельность не повредит никому. Особенно, если речь идет о пожилом человеке, чьи умственные способности с годами снижаются и требуют постоянной тренировки.
Исследования на животных и на людях показывают улучшение как физических, так и психических функций при регулярных физических упражнениях. Лучше всего сказывается на работе мозга ходьба, бег, аэробика, особенно если упражнения выполняются на свежем воздухе.
В масштабных исследованиях было выявлено, что люди, занимающиеся такими упражнениями, показывают лучшие результаты в планировании, расчетах и принятии решений, чем люди, которые ведут малоактивный образ жизни.
8. Антиоксиданты и питание.
Сегодня продолжается интенсивное изучение роли питания и диетических добавок в профилактике болезни Альцгеймера:
• Антиоксиданты. Эти вещества могут защищать клетки от губительного влияния пероксида водорода. Витамин Е выглядит в этом плане многообещающим. Но высокие дозы витамина Е (порядка 1000 единиц в день) повышают риск инсульта.
• Жиры в пище. Длительное злоупотребление насыщенными жирами приводит к диабету, гипертензии, атеросклерозу. А эти заболевания традиционно ассоциируются с болезнью Альцгеймера.
• Витамины группы В. В группе риска болезни Альцгеймера находятся люди с дефицитом витамина В12 (цианокобаламина) и В9 (фолиевой кислоты). Дефицит любого из этих витаминов также повышает уровень гомоцистеина.
• Гинкго. Многочисленные пищевые добавки на основе гинкго двулопастного изучались в качестве антиоксидантов, но не показали ожидаемых эффектов при болезни Альцгеймера.
• Шалфей. Эта трава традиционно считается полезной для памяти. Он показал свойства, подобные ингибиторам холинэстеразы – по этому же принципу работает несколько запатентованных лекарств от болезни Альцгеймера.
• Алюминий. Пока нет свидетельств того, что воздействие алюминия на человека повышает риск болезни Альцгеймера, но исследования продолжаются.
Каждому человеку нужно помнить, что даже витамины и травы обладают серьезными побочными эффектами. Бесконтрольный их прием опасен для здоровья!
Невозможно вылечить деменцию. Не существует ни одного доказанного способа предотвратить деменцию, включая болезнь Альцгеймера. Но есть перспективные меры, которые считаются полезными для профилактики и замедления этой болезни, хотя они еще только изучаются.
• Избегание черепно-мозговых травм, в том числе при контактном спорте.
• Мониторинг уровня холестерина и гомоцистеина в крови.
• Постоянный контроль артериального давления.
• Ограничение содержания животных жиров в пище.
• Диета, богатая антиоксидантами из фруктов и овощей.
• Адекватное употребление витамина Е, но не более 400 единиц в сутки.
• Адекватное употребление витаминов В9 и В12, даже в виде пищевых добавок.
• Умеренный прием алкоголя или полный отказ от спиртного.
• Поддержание постоянной социальной и интеллектуальной активности.
• Регулярные физические упражнения.
• Полный отказ от курения.
источник
Болезнь Альцгеймера – это нейродегенеративное заболевание, одна из распространенных форм деменции, «старческого слабоумия». Чаще всего болезнь Альцгеймера развивается после 50 лет, хотя есть и случаи диагностики в более ранних возрастных периодах. Названная по имени немецкого психиатра Алоиса Альцгеймера болезнь на данный момент диагностирована у 46 миллионов человек в мире и, по прогнозам ученых, в ближайшие 30 лет эта цифра может увеличиться втрое. Причины развития болезни Альцгеймера еще не установлены, так же, как не создано эффективного препарата для лечения данного заболевания. Симптоматическая терапия при болезни Альцгеймера способна смягчить проявления, однако остановить прогрессию неизлечимого заболевания невозможно.
С высокой степенью достоверности утверждается, что основная причина болезни Альцгеймера – отложения амилоида в тканях головного мозга, вызывающие нарушения нейронных связей и отмирание клеток, что приводит к дегенерации мозгового вещества.
Амилоидные отложения формируются в двух вариантах. Амилоидные бляшки, образовывающиеся сначала в тканях гиппокампа, а затем распространяющиеся на весь мозг, мешают органу выполнять свои функции. Амилоид способствует повышению концентрации кальция в клетках головного мозга, что вызывает их гибель.
Второй тип отложений – нейрофибриллярные клубки, одно из открытий Алоиса Альцгеймера. Обнаруженные им при изучении мозга умершего пациента клубки состоят из нерастворимого тау-белка, который также нарушает нормальные функции головного мозга.
Причины возникновения отложений, приводящих к развитию болезни Альцгеймера, точно не установлены. Нейродегенеративные заболевания мозга известны с давних времен, однако выделение из ряда деменций болезни Альцгеймера произошло в 1906 г. благодаря А. Альцгеймеру, в течение нескольких лет наблюдавшего пациента с прогрессирующей симптоматикой. В 1977 году на конференции, посвященной вопросам дегенеративных заболеваний головного мозга и когнитивных расстройств, болезнь Альцгеймера была выделена как самостоятельный диагноз в связи с распространенностью заболевания и необходимостью поиска причин его развития и методов лечения. На данный момент существует ряд гипотез и предположений о механизме возникновения нарушений функций головного мозга, характерных для данного заболевания, и выработаны принципы поддерживающей терапии больных.
Первые исследования, проводимые для изучения причин возникновения заболевания, выявили дефицит нейромедиатора ацетилхолина у пациентов. Ацетилхолин является основным нейромедиатором парасимпатической нервной системы и принимает участие в передаче нервных импульсов между клетками.
Данная гипотеза привела к созданию медикаментов, восстанавливающих уровень ацетилхолина в организме. Однако в лечении болезни Альцгеймера препараты были неэффективны, хотя и снижали выраженность симптоматики, но не замедляли прогрессирование заболевания. На данный момент лекарственные средства этой группы используются в курсе поддерживающей терапии больных.
Амилоидная гипотеза, базирующаяся на разрушительном влиянии отложений бета-амилоида на клетки мозга, на данный момент является основной. Несмотря на достоверность данных о действии бета-амилоида, причина накопления его в тканях мозга неизвестна. Также не создан препарат, препятствующий его скоплению или способствующий рассасыванию амилоидных (сенильных) бляшек. Созданные экспериментальные вакцины и препараты, нацеленные на очищение мозговых тканей от излишков бета-амилоида, не прошли клинические испытания.
Тау-гипотеза основана на выявлении в тканях мозга нейрофибриллярных клубков, возникающих из-за нарушений в структуре тау-белка. Данное предположение о причинах развития болезни Альцгеймера признанно актуальными наравне с гипотезой об отложениях амилоида. Причины нарушений также не выявлены.
Благодаря многолетним исследованиям выявлена генетическая предрасположенность к болезни Альцгеймера: частота ее развития намного выше у людей, родственники которых страдали от данного заболевания. В развитии болезни Альцгеймера «обвиняют» нарушения на хромосомах 1, 14, 19 и 21. Мутации в 21-ой хромосоме также приводят к болезни Дауна, имеющей схожие дегенеративные явления в структурах головного мозга.
Чаще всего генетически наследуется разновидность «поздней» болезни Альцгеймера, развивающейся в возрасте от 65 лет и старше, однако «ранняя» форма также имеет генетические нарушения в этиологии. Хромосомные нарушения, наследования дефектов генома не обязательно приводят к развитию болезни Альцгеймера. Генетическая предрасположенность увеличивает риск заболевания, но не вызывает его.
При наличии наследственной группы риска рекомендуются меры профилактики, в основном связанные с ведением здорового образа жизни и активной интеллектуальной деятельностью: умственная работа способствует созданию большего количества нейронных связей, что помогает мозгу перераспределять выполнение функций на другие участки при гибели части клеток, что снижает вероятность развития симптомов сенильной деменции.
Болезнь Альцгеймера – это нейродегенеративное заболевание, при котором погибают клетки мозга. Данный процесс сопровождается сначала нарушениями когнитивных функций, на поздних стадиях – угнетением функций всего организма.
Несмотря на вариативность симптоматики в зависимости от личности пациента, общие проявления патологии одинаковы для всех.
В первую очередь страдает кратковременная память при сохранности долговременной. Жалобы людей преклонного возраста на забывчивость, обращения за получением одной и той же информации несколько раз достаточно характерны как для возрастных особенностей функционирования мозга, так и для первых стадий болезни Альцгеймера. При наличии заболевания забывчивость возрастает, становится сложно обрабатывать новую информацию, вспоминать не только месторасположения привычных вещей, но и имена родных, свой возраст, базовую информацию.
Второй симптом ранней стадии болезни – апатия. Снижается интерес к привычным формам времяпрепровождения, сложнее становится заниматься любимым хобби, выходить из дома на прогулку, встречаться с знакомыми. Апатичность доходит до потери гигиенических навыков: больные перестают чистить зубы, мыться, менять одежду.
К распространенным симптомам относят также нарушения речи, стартующие с попытки вспомнить знакомое слово и заканчивающиеся полной неспособностью к пониманию услышанного, прочитанного и самой речи, замкнутость, отдаление от близких людей, нарушения пространственной ориентации: сложность с узнаванием мест, потеря дороги домой и т. п.
У мужчин нередко состояние апатии заменяется или чередуется с повышенной агрессией, провокативностью поступков, нарушениями сексуального поведения.
Часто ранняя диагностика заболевания невозможна, так как сами больные не осознают симптомов начавшегося патологического процесса или относят их к проявлениям усталости, стресса. Одна из распространенных ошибок на этом этапе – попытки «снимать напряжение и расслабляться» при помощи алкоголя: спиртосодержащие напитки значительно ускоряют гибель клеток мозга и вызывают усиление симптоматики.
Болезнь Альцгеймера поражает ткани головного мозга, приводя к прогрессирующей гибели клеток. Процесс начинается в гиппокампе, отвечающих за запоминание и использование накопленной информации, и распространяется на остальные отделы. Поражение коры головного мозга вызывает когнитивные нарушения: страдает логическое мышление, способность к планированию.
Массовая гибель клеток приводит к «усыханию» мозга, уменьшению его в размерах. С прогрессом заболевания Альцгеймера болезнь приводит к полной деградации функций мозга: больной не способен к самообслуживанию, не может ходить, сидеть, самостоятельно есть, на поздних стадиях – жевать и глотать пищу. Существует несколько классификаций этапов развития болезни Альцгеймера. В наиболее распространенной выделяют четыре стадии заболевания.
Данная стадия предшествует выраженной клинической картине болезни. При постановке диагноза на основании явной симптоматики сами пациенты и их родственники вспоминают, что первые признаки болезни Альцгеймера проявлялись уже в течение нескольких лет (в среднем – 8), однако их причисляли к последствиям усталости, стрессов, возрастного снижения процессов памяти и т. п.
Основной симптом данной стадии – нарушения кратковременной памяти: неспособность запомнить короткий список продуктов для покупки в магазине, перечень занятий на день и т. п. Настораживать должна все возрастающая потребность в записях в ежедневнике, смартфоне, прогрессирующая бытовая забывчивость, а также снижение количества интересов, нарастание апатичности, стремление к замкнутости.
Именно на этой стадии чаще всего происходит постановка клинического диагноза. Разрушение клеток мозга и нейронных связей распространяется из гиппокампа на другие отделы мозга, симптомы нарастают, становится невозможно относить их к влиянию усталости или перенапряжения, больные сами или при содействии родственников обращаются к врачу.
К нарушениям памяти и апатии присоединяются новые симптомы, чаще всего на первом этапе связанные с речью: больной забывает названия предметов и/или путает похожие по звучанию, но разные по смысловой нагрузке слова. Добавляются моторные нарушения: портится почерк, становится сложно укладывать вещи на полку, в сумку, готовить еду. Общее впечатление медлительности и неуклюжести складывается из-за дистрофии и гибели клеток в отеле мозга, отвечающем за мелкую моторику.
Как правило, на этом этапе большинство людей справляются с большинством бытовых задач и не теряют навыки самообслуживания, однако периодически им может требоваться помощь в выполнении привычных дел.
Стадия умеренной деменции при болезни Альцгеймера характеризуется нарастанием симптомов заболевания. Отмечаются выраженные признаки старческого слабоумия, нарушения умственных процессов: затруднения в построении логических связей, планировании (например, неспособность одеться в соответствии с погодой). Нарушается пространственная ориентация, больные, оказавшись вне дома, не могут понять, где они находятся, что, вместе с нарушениями кратковременной и долговременной памяти, характерными для данной стадии, приводит к невозможности вспомнить, как человек попал в это место и где он живет, как зовут его родных и его самого.
Нарушения долговременной памяти приводят к забыванию имен и лиц родных, собственных паспортных данных. Кратковременная память снижается настолько, что больные не помнят о приеме пищи несколько минут назад, забывают выключать свет, воду, газ.
Утрачиваются речевые навыки, больным сложно вспоминать, подбирать слова для обыденной речи, снижаются или исчезают способности к чтению и письму.
Отмечаются выраженные колебания в настроении: апатия сменяется раздражением, агрессией.
Пациенты на этой стадии требуют постоянного присмотра, хотя некоторые способности к самообслуживанию еще сохраняются.
Болезнь Альцгеймера в стадии тяжелой деменции характеризуется полной утратой способностей к самообслуживанию, самостоятельному питанию, невозможностью управления физиологическими процессами (недержание мочи, каловых масс), почти полной утратой речи, прогрессируя до полной утраты способности двигаться, глотать.
Больные нуждаются в постоянном уходе, на заключительном этапе питание подается через желудочный зонд.
Сама болезнь Альцгеймера не приводит к летальному исходу. Чаще всего причиной смерти становятся пневмония, септические, некротические процессы из-за появления пролежней, присоединение к заболеванию Альцгеймера болезней иной этиологии в зависимости от индивидуальных особенностей человека.
Ранние диагностические мероприятия помогают компенсировать имеющиеся нарушения и замедлить развитие нейродегенеративного процесса. При обнаружении характерных неврологических признаков необходима консультация специалиста для выявления причин их возникновения и коррекции состояния.
Основная причина, по которой диагностика заболевания проводится не на ранней стадии преддеменции, заключается в небрежном отношении к проявлению первичной симптоматики, а также в снижении способности больного к адекватной самооценке своего состояния, проявляющейся и в начале заболевания.
Забывчивость, рассеянность, моторная неловкость, снижение работоспособности, которые не компенсируются отдыхом, должны стать причиной для полноценного обследования у специалиста. Несмотря на то, что средний возраст начала болезни Альцгеймера составляет 50-65 лет, ранняя форма начинается с рубежа в 40 лет, а медицине известны случаи начала патологии в возрасте 28 лет.
При сборе анамнеза и анализе жалоб пациента специалист дифференцирует их в соответствии с клинической картиной болезни: прогрессирующее нарушение функций памяти, от кратковременной до долговременной, апатия, утрата интересов, снижение работоспособности, активности, колебания настроения. Нередко к данным признакам выявляется симптоматика депрессии, вызванная осознанием снижения функций мозга, недовольством своими способностями, состоянием, отношением окружающих.
Болезнь Альцгеймера – это заболевание, которое по внешним проявлениям может быть похоже как на временные состояния, обусловленные переходящими нарушениями, так и на некоторые другие патологии. Для первичного подтверждения диагноза специалист не может основываться только на результатах сбора информации от пациента и его близких, поэтому для уточнения используются тесты и опросники из различных источников.
При тестировании пациенту предлагается запоминать и повторять несколько слов, читать и пересказывать незнакомый текст, производить несложные математические вычисления, воспроизводить узоры, находить общий признак, ориентироваться во временных, пространственных показателях и так далее. Все действия легко выполняются при сохранных неврологических функциях мозга, однако вызывают затруднения при патологическом процессе в мозговых тканях.
Данные опросники рекомендованы к интерпретации специалистами, однако могут использоваться и самостоятельно в домашних условиях. Некоторые тесты с интерпретацией результатов доступны в сети Интернет.
Клиническая картина и неврологическая симптоматика у разных нейрозаболеваний бывает похожа, так, болезнь Альцгеймера требует дифференциации диагноза от сосудистых нарушений головного мозга, развития кистозных включений, новообразований, последствий инсульта.
Для точной диагностики прибегают к инструментальным методам обследования: МРТ и КТ.
Магнитно-резонансная томография головного мозга является предпочтительным методом исследования при подозрении на болезнь Альцгеймера. Данная методика нейровизуализации позволяет выявить характерные признаки заболевания, такие, как:
- уменьшение количества вещества головного мозга;
- наличие включений;
- нарушения обмена веществ в мозговых тканях;
- расширение желудочков головного мозга.
МРТ проводят минимум дважды с интервалом в месяц, чтобы оценить наличие и динамику дегенеративного процесса.
Компьютерная томография – еще один метод нейровизуализации, используемый при диагностике. Однако более низкая, по сравнению с МРТ, чувствительность прибора позволяет рекомендовать его для диагностики состояния тканей мозга на поздних стадиях заболевания, когда поражения мозга довольно значительны.
Позитронно-эмиссионная томография считается наиболее современным методом диагностики, позволяющим определить заболевание даже на самых ранних стадиях. У этой методики есть ограничения для пациентов с повышенной концентрацией сахара в крови, так как для точного определения наличия нарушений во внутриклеточном обмене тканей мозга пациенту перед обследованием вводят фармакологический препарат. Других противопоказаний к ПЭТ не выявлено.
Для дополнительной диагностики при подозрении на болезнь Альцгеймера, дифференциации от других заболеваний и оценки состояния пациента могут проводить ЭЭГ, лабораторные исследования крови, плазмы (тест NuroPro), анализ спинномозгового ликвора.
Болезнь Альцгеймера – это неизлечимое заболевание, поэтому терапия направлена на борьбу с симптомами и проявлениями патологического процесса и, по возможности, его замедление.
В соответствии с проведенными исследованиями выявлены группы медикаментов, снижающих активность образования отложений, разрушающих клетки мозга, а также препараты, помогающие улучшить качество жизни пациентов. К ним относят:
- антихолинэстеразную группу: Ривастимин, Галантамин, Донезипин в различных формах выпуска;
- Акатинол мемантин и аналоги, противодействующие влиянию глутамата на клетки головного мозга;
- симптоматические препараты: аминокислоты, медикаменты, улучшающие мозговое кровообращение, снижающие повышенное психоэмоциональное напряжение, проявления психических нарушений на поздних стадиях деменции и т. п.
Болезнь Альцгеймера – это заболевание, при котором мозг утрачивает свои функции вследствие гибели клеток и нарушения нейронных связей. Однако доказан факт, что мозг человека достаточно пластичен, клетки и отделы мозга могут частично заменять пораженные области, выполняя дополнительные функции.
Для того, чтобы предоставить мозгу возможность к подобной самокомпенсации, количество нейронных связей должно быть достаточно высоким, что происходит у людей с умственным видом деятельности, интеллектуальными хобби, разнообразием интересов. Исследования доказывают, что болезнь Альцгеймера напрямую коррелирует с уровнем IQ: чем выше интеллект, а значит, количество устойчивых нейронных связей в мозге, тем реже проявляется заболевание.
Известно также о зависимости между изучением иностранных языков и развитием старческой деменции: чем больше знаний, тем ниже риски заболеть. Даже при начальной стадии заболевания можно замедлить развитие симптомов, если активно начать тренировать память, читать и пересказывать информацию, решать кроссворды. Болезнь Альцгеймера – это заболевание, разрушающее нейронные связи, и его воздействию можно противопоставить создание новых.
К методам профилактики относят также здоровый образ жизни, физическую активность, сбалансированный рацион, отказ от алкоголя. Пока неизвестно, какие механизмы провоцируют болезнь Альцгеймера, однако есть данные о том, что травмы головы также могут становиться причиной начала заболевания. Профилактика травматизма также служит и профилактикой заболевания Альцгеймера, болезни, нарушающей качество жизни не только самих больных, но и их родных и близких.
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Б олезнь Альцгеймера (БА) и сосудистая деменция (СД) являются наиболее частыми причинами деменции [4, 9]. Есть данные, свидетельствующие о том, что сосудистая деменция чаще встречается в Финляндии, странах бывшего СССР, в азиатских странах, включая Японию и Китай, а болезнь Альцгеймера – в Западной Европе и США [45]. Тактика ведения больных с деменцией представлена в таблице. Первым этапом является подтверждение диагноза деменции. В практической деятельности сложности могут возникнуть при проведении дифференциального диагноза деменции с проявлениями нормального старения, депрессией, делирием [4]. Поэтому принципиально важным является использование разработанных в настоящее время критериев диагноза деменции, а также нетрудоемких скрининговых шкал, позволяющих объективно оценить когнитивную сферу. В сложных случаях необходимо применять более информативные батареи нейропсихологических тестов. При этом особое значение имеет выявление преддементных состояний, значительно расширяющих терапевтические возможности.
После установления синдромального диагноза деменции дальнейший поиск, в первую очередь с использованием параклинических методов исследования, должен быть направлен на установление причины заболевания. Набор необходимых методов исследования определяется конкретной ситуацией, однако обязательным является проведение нейровизуализационного исследования (компьютерная или магнитно-резонансная томография).
Лечение больных с деменцией, в том числе с БА и СД, направлено, по возможности, на этиопатогенетические механизмы заболевания, лежащего в основе когнитивных нарушений. J. Wertheimer [51] суммирует проблемы, возникающие при лечении пациентов с деменцией. При оценке эффективности препарата следует учитывать возраст больных, возможные отличия хронологического возраста от возраста биологического. Кроме того, пациенты часто принимают препараты не так, как положено, а так, как считают нужным сами. Усугубляет проблему и то, что не всегда удается установить этиологический диагноз деменции, часто встречаются смешанные формы. Целью лечения является не только улучшение состояния больного, но и замедление прогрессирования патологического процесса [51,38].
В последнее время для оценки прогрессирования БА у пациентов, получающих специфическую терапию, начала использоваться позитронная эмиссионная томография (оценка метаболизма) в сочетании с МР-морфометрией (оценка церебральной атрофии), что считается более точным методом оценки исхода лечения, чем когнитивные тесты [13]. Лекарственные средства, используемые при деменциях, не имеют аналогов для сравнения (“золотого стандарта”). Поэтому для оценки эффективности отдельных препаратов необходимо проведение плацебо-контролируемых двойных слепых исследований в параллельных группах [38, 51, 52].
Шкалы и батареи тестов, используемых для оценки действия лекарственных препаратов при деменции, должны соответствовать следующим правилам: оценивать когнитивные функции, оценивать поведенческие нарушения, оценивать аффективные нарушения, оценивать повседневную активность, быть чувствительными к клиническим особенностям деменции, быть приемлемыми для обследования пациента, быть чувствительными к эффекту препарата, позволять оценить клиническое улучшение, улучшение компенсаторных механизмов, стабилизацию или замедление прогрессирования заболевания, по продолжительности занимать не более 1 часа [49, 51]. Считается, что эффективность препаратов лучше выявляется с помощью глобальной клинической оценки, чем с помощью объективных шкал [51]. Это ставит перед исследователем дилемму: или выбор специфичных, но не очень чувствительных инструментов (шкал), или неспецифичных, но чувствительных методов оценки. Поэтому необходимо использовать одновременно как батарею шкал, так и глобальную клиническую рейтинговую оценку. M. Panisset и S. Gauthier [38] подчеркивают, что надо учитывать не только улучшение по результатам выполнения того или иного нейропсихологического теста, который может представлять собой изолированное улучшение “лабораторной” значимости, но обязательно принимать во внимание влияние лечения на имеющую огромную социальную значимость повседневную активность больного.
Лечение болезни Альцгеймера
Лечение БА представляет собой сложную задачу. Принципиально важным является воздействие на механизмы, лежащие в основе заболевания (нейропротективная терапия, антиамилоидная терапия), и компенсация холинергического дефицита (ингибиторы ацетилхолинэстеразы), причем эти методы терапии должны использоваться в комплексе. Определенные успехи, достигнутые в этой области в течение последних лет, связаны с разработкой методов медикаментозной коррекции имеющегося при этом заболевании холинэргического дефицита. На сегодняшний день не существует лечения, которое могло бы предотвратить или существенно замедлить прогрессирование БА, хотя активные исследования в этой области проводятся [2, 8, 9, 30]. По мнению Z. Khachaturian [29], потенциальными целями терапевтического воздействия при БА являются эндогенная и экзогенная нейротоксичность, нарушения метаболизма нейронов, расстройства кальциевого гомеостаза, отложение b-амилоида и изменения цитоскелетных протеинов.
Несмотря на то, что существует большое количество препаратов, потенциально способных “улучшать память”, только для ингибиторов ацетилхолинэстеразы доказан положительный эффект при БА. Наиболее изученным препаратом из этой группы является такрин. Действие такрина основано на способности обратимо блокировать ацетилхолинтрансферазу, увеличивая таким образом содержание ацетилхолина в головном мозге. Положительный эффект на когнитивные функции возрастает с увеличением дозы препарата (максимально – до 160 мг/сут), однако лишь небольшое число больных могут переносить эти дозы без выраженных побочных эффектов. Основной проблемой, связанной с такрином, является его токсичность. Этот препарат обладает дозозависимыми побочными эффектами со стороны желудочно-кишечного тракта (тошнота, рвота, диарея) и дозонезависимой гепатотоксичностью, что требует мониторинга печеночных ферментов [23, 40]. Клиническое улучшение отмечается у трети больных. Этот препарат не используется или используется с крайней осторожностью у лиц с нарушением сердечной проводимости, заболеваниями печени или эпилепсией. Для лечения БА используется отечественный ингибитор ацетилхолинэстеразы амиридин, близкий по строению к такрину [1, 6]. Исследование, проведенное Е.Е. Букатиной и соавт. [1] показало дозозависимое положительное влияние этого препарата на когнитивную сферу больных. В то же время с увеличением дозы чаще отмечались и побочные явления – тошнота, головокружение, боли в брюшной полости, усиление судорожной готовности, появление блокады ножек пучка Гиса и др. Учитывая выраженность побочных эффектов и высокую частоту их возникновения, вполне понятен интерес к поиску новых блокаторов ацетилхолинтрансферазы. В последнее время в терапии БА большие надежды возлагаются на ингибитор ацетилхолинэстеразы нового поколения ривастигмин [3, 14]. Для этого препарата характерно удачное сочетание хорошей эффективности и переносимости, при этом толерантность ривастигмина и плацебо различаются не намного. Лечение начинают с дозы 1-2 мг/сут и постепенно увеличивают до 12 мг/сут. В проведенные к настоящему времени исследования включались пациенты преимущественно пожилого и старческого возраста, у которых, как правило, имеется сопутствующая соматическая патология. Проведенные исследования показали, что ривастигмин хорошо переносится даже этими больными. Также используются другие ингибиторы ацетилхолинэстеразы (донепецил, галантамин, физостигмин и др.), агонисты М1-мускариновых рецепторов, антагонисты кальциевых каналов (нимодипин), ингибиторы моноаминооксидазы типа Б (селегилин), антагонисты NMDA-рецепторов (мемантин).
В эксперименте была выявлена способность селегилина улучшать кратковременную память [27] и способность к обучению [28]. По экспериментальным данным, полученным Y.C. Zeng и соавт. [54, 55], длительная терапия селегилином сопровождается уменьшением возрастных микроанатомических изменений в гиппокампе. Этот эффект лишь частично может быть объяснен ингибирующим действием препарата на МАО-Б. Основанием для использования селегилина при БА является его способность уменьшать некроз нейронов, обусловленный воздействием свободных радикалов в условиях оксидантного стресса [7, 36, 48]. Помимо селегилина, рекомендуются к использованию при БА и другие антиоксиданты – аскорбиновая кислота и токоферол, b-каротин, предшественник глутатиона N-ацетилцистеин, коэнзим Q10 и др. [41].
Однако, основываясь на результатах биохимических исследований, не все разделяют предположение о роли оксидантного стресса в патогенезе БА [11]. Исследование in vitro, проведенное S. Munirathinam и соавт. [34], показало, что селегилин обладает протективным эффектом при индуцированной алюминием нейротоксичности. Рассматривая результаты уже проведенных работ по использованию селегилина при БА. S.R. Tolbert и M.A. Fuller [50] подчеркивают, что этот препарат улучшает как когнитивные (в основном, мнестические) функции, так и благоприятно действует на поведенческие расстройства (тревожность, депрессия). Однако результаты рандомизированного двойного слепого плацебо-контролируемого исследования, в которое вошло более 300 больных, показали, что на фоне приема селегилина и токоферола у пациентов с болезнью Альцгеймера отмечаются лучшие результаты по шкалам, оценивающим физическую активность; по результатам выполнения тестов, оценивающих когнитивную сферу, достоверных различий с пациентами, получавшими плацебо, отмечено не было [44]. M. Freedman и соавт. [24] не выявили существенного улучшения поведенческих и когнитивных нарушений у пациентов с БА, получавших селегилин в течение 6 мес. В то же время, авторы подчеркивают, что требуется дальнейшее изучение возможного эффекта этого препарата при БА.
Результаты двойных слепых плацебо-контролируемых исследований, недавно проведенных в Канаде [26, 39], а также в Германии [42, 43], свидетельствуют о статистически достоверном улучшении состояния пациентов с БА после месячного курса лечения церебролизином в дозе 30 мл/сут. При этом E. Ruther и соавт. [43], отмечая улучшение в состоянии больных через 3 месяца после завершения курса лечения, высказывают предположение о возможном свойстве этого препарата замедлять прогрессирование БА. Экспериментальные данные дают основания для предположения о способности церебролизина увеличивать плотность синапсов [16, 53] и индуцировать нейрогенез [47] в области гиппокампа. При этом у экспериментальных животных отмечено существенное улучшение выполнения тестов, оценивающих мнестические функции и способность к обучению. Церебролизин обычно назначается в больших дозах – 20-30 мл/сут внутривенно на изотоническом растворе натрия хлорида в течение 1 мес ежедневно [5, 10, 42, 43].
Следует заметить, что эффективность т.н. “ноотропных” средств при БА не доказана. Данные об эффективности пирацетама и прамирацетама противоречивы. В большинстве исследований положительной динамики при БА на фоне терапии этими средствами не отмечено [6]. Отмечено улучшение в состоянии мнестических функций мужчин с БА на фоне назначения тестостерона [21].
Есть сообщения об определенной эффективности противовоспалительных препаратов, особенно на начальных стадиях БА [25, 33, 35, 37]. Как показало исследование P. Doraiswamy и соавт. [22], среди пациентов с БА менее значительные когнитивные нарушения отмечаются у лиц, получавших противовоспалительные препараты, и женщин, получавших эстрогены. О протективном эффекте нестероидных противовоспалительных препаратов при БА говорят и результаты исследования W.Stewart и соавт. [46]. Результаты Роттердамского исследования свидетельствуют, что риск возникновения БА существенно ниже у лиц, получающих препараты этой группы [15]. Активно изучается эффективность индометацина; положительного эффекта ацетилсалициловой кислоты или парацетамола выявлено не было [35, 36]. P.L. McGeer и E.G. McGeer [33], отмечая то, что на сегодняшний день в большом числе эпидемиологических работ было выявлено уменьшение частоты возникновения БА у лиц, получавших противовоспалительные препараты (хотя клинических исследований по этой проблеме крайне мало), считают многообещающим использование противовоспалительных средств не только при БА, но и при других нейродегенеративных заболеваниях. Основываясь на данных, свидетельствующих о роли воспалительных изменений в патогенезе БА, P.S. Aisen [12] высказывает предположение о возможной эффективности противовоспалительных средств, используемых при ревматических заболеваниях, при БА (глюкокортикоиды, противомалярийные средства, колхицин) с целью замедления прогрессирования патологического процесса. Использование противовоспалительных препаратов обосновывается патогенетическим значением воспалительных изменений при БА – продуцированием комплемента, цитокинов, протеаз и их ингибиторов. Накопление амилоида и образование экстрацеллюлярных клубочков активирует систему комплемента и инициирует реактивные изменения нейроглии с образованием потенциально токсичных веществ, в том числе свободных радикалов, и избыточный выброс глутамата [33]. Результаты патоморфологического исследования, проведенного I. Mackenzie и D. Munoz [31], свидетельствуют о преимущественном действии нестероидных противовоспалительных препаратов на изменения микроглии, а не на процессы образования сенильных бляшек или нейрофибриллярных клубочков.
Лечение сосудистой деменции
Основная проблема, возникающая при лечении СД, связана с неоднозначностью суждений в отношении причин возникновения этого заболевания. Раньше, исходя из теории “атеросклеротической деменции”, которая связывала возникновение мнестико-интеллектуальных нарушений с атеросклеротическим поражением сосудов, использовались вазодилататоры. После разработки концепции “мультиинфарктной деменции” стала применяться терапия, направленная на уменьшение риска развития церебральных инфарктов, учитывая их причины – поражение магистральных артерий и кардиальную патологию. В настоящее время считается, что к пациентам с СД необходим дифференцированный подход, что определяется гетерогенностью патологического процесса. СД – это не одно заболевание, а несколько очерченных синдромов, общим для которых является взаимосвязь поражения мозговых сосудов с развитием симптомов поражения головного мозга. Основными принципами терапии являются предотвращение возникновения или прогрессирования СД, улучшение когнитивных функций и общетерапевтические меры [32]. Вследствие большого числа патогенетических механизмов не существует единого и стандартизированного метода лечения СД. В любом случае профилактика развития и прогрессирования СД должна учитывать этиологические механизмы ее возникновения, т.к. будет разниться у больных с поражением мелких сосудов, окклюзирующим поражением магистральных артерий головы или эмболией кардиогенного генеза. У больных с поражением мелких сосудов основным направлением терапии должна быть нормализация артериального давления, что приводит к улучшению когнитивных функций. В то же время, чрезмерное снижение артериального давления может спровоцировать нарастание мнестико-интеллектуальных нарушений, возможно, вызванным вторичным снижением мозгового кровотока вследствие нарушения ауторегуляции.
Наличие повышенного уровня липидов в крови является показанием для назначения соответствующих препаратов, обладающих гиполипидемическим действием (ловастатин, препараты никотиновой кислоты, пробукол, безафибрат). Для профилактики острого нарушения мозгового кровообращения (ОНМК) используются дезагреганты, по показаниям (при наличии соответствующих кардиальных нарушений) – антикоагулянты. Наличие стенозирующего поражения магистральных артерий головного мозга может служить основанием для рассмотрения вопроса о необходимости оперативного лечения. В качестве дезагрегантов используются ацетилсалициловая кислота (75-125 мг/сут), дипиридамол (225 мг/сут). При отсутствии видимого клинического эффекта – при возникновении ОНМК у больных на фоне приема ацетилсалициловой кислоты – показано назначение тиклопидина (250 мг/сут).
С целью улучшения мозгового кровотока и метаболизма используют препараты различных групп – пентоксифиллин, ноотропные средства, антагонисты кальциевых каналов и др. Среди вазоактивных препаратов используются производные спорыньи (ницерголин – 15-30 мг/сут), барвинка (винпоцетин – 15 мг/сут), гинкго билоба (1 табл. 3 р/сут), препараты других групп – циннаризин 75 мг/сут., пентоксифиллин (300-400 мг/сут.), нимодипин (90 мг/сут), препараты никотиновой кислоты (ксантинола никотинат – 300-400 мг/сут). Среди антагонистов кальциевых каналов предпочтение имеет нимодипин, который действует преимущественно на церебральном уровне.
В качестве метаболического средства используется церебролизин. Экспериментальные данные, полученные in vitro и in vivo, свидетельствуют о том, что на фоне назначения церебролизина увеличивается транспорт глюкозы через гемато-энцефалический барьер – из кровяного русла в паренхиму головного мозга [17-20]. Полученные данные свидетельствуют о механизмах положительного клинического действия церебролизина не только при дегенеративных, но и при сосудистых заболеваниях головного мозга. При СД также используются пирацетам (1,6 г/сут), пиритинол (200-400 мг/сут.), глиатилин (по 0,4 г 2-3 р/сут).
Поскольку в патогенезе СД определенная роль принадлежит окислительному стрессу, патогенетически оправданным представляется проведение антиоксидантной терапии (препараты гинкго билоба, токоферол). Препарат гинкго билоба, представляющий собой экстракт из листьев реликтового дерева, способствует поддержанию гомеостаза путем защиты клеточных мембран, ингибирует фактор активации тромбоцитов, улучшая реологические свойства крови. В ряде проведенных двойных слепых многоцентровых исследований показана эффективность гинкго билоба при использовании у больных с сосудистой деменцией и болезнью Альцгеймера, что заключалось в значительном улучшении состояния больных по сравнению с группой плацебо.
У пациентов с СД, как и у всех больных с деменцией, имеется целый ряд нарушений, по поводу которых должна проводиться симптоматическая терапия: эпизоды возбуждения, бессонницы, ночной спутанности, тревога и депрессия [32]. Реакция на лечение должна тщательно оцениваться у каждого больного, учитывая относительно частое возникновение парадоксальных реакций и побочных эффектов терапии. Периодически следует пересматривать лечение, избегая длительного и без должных оснований приема препаратов. Прогрессирование заболевания, в том числе обусловленное повторными инсультами, может привести к полной зависимости больных (обездвиженность, необходимость постоянной катетеризации мочевого пузыря, зондовое питание). При этом важное значение имеет предотвращение мочевой инфекции, аспирации, респираторных инфекций. Также необходимы специфические реабилитационные мероприятия – лечение положением для предотвращения контрактур и трофических язв, адекватные гигиенические меры. Лечение артериальной гипертензии и сопутствующих соматических заболеваний должно проводиться совместно с соответствующими специалистами.
источник


 ингибиторы холинэстеразы (галантамин, донезепил, ривастигмин);
ингибиторы холинэстеразы (галантамин, донезепил, ривастигмин);