- Содержимое:
- Показания к МРТ при Альцгеймера
- Признаки Альцгеймера на томографии
МРТ при болезни Альцгеймера в комплексе с другими исследованиями позволяет поставить дифференциальный диагноз и отличить заболевание от обычного старческого слабоумия.
Сложность диагностирования БА связана с тем, что признаки заболевания часто имеют схожую симптоматику с другими патологиями: онкологическими проявлениями, сосудистым поражением мозга. Поэтому МРТ головного мозга при болезни Альцгеймера проводят при первых признаках заболевания.
Считается, что наиболее информативным способом диагностики является биопсия. Но исследование химического строения с помощью биопсии не получило широкого распространения в отечественных условиях.
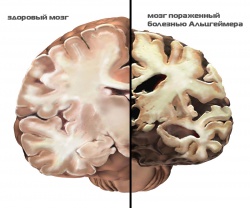
- Наличие церебральной атрофии. На снимке ясно различимо уменьшение объема вещества головного мозга. При этом атрофия задних отделов более заметна.
- Вторичное расширение борозд и желудочков.
- Ярко выраженные нарушения обмена веществ.
Если были обнаружены признаки болезни Альцгеймера на МРТ, после проведения обследования назначают повторную процедуру через месяц. Значительные изменения височных и затылочных долей носят настолько ярко выраженный характер, что позволяют без труда различить БА.
Хотя томография существенно облегчает диагностику патологии, заключение МРТ не является решающим при определении заболевания. Чтобы обнаружить болезнь на ранней стадии проводят комплексную дифф.диагностику. В нее включается:
- Исследование биомаркеров.
- Магнитно-резонансная томография при диагностике болезни Альцгеймера.
- Нейропсихологические тесты.
Компьютерная томография по эффективности и результативности существенно уступает МРТ, поэтому не может обеспечить достоверный результат. Магнитно – резонансная томография, в комплексе с остальными исследованиями, определит Альцгеймера на ранних этапах болезни.
Показанием для проведения диагностики являются умеренные когнитивные нарушения. При этом патология связана не с обычной рассеянностью, а полной забывчивостью функций и предназначений ежедневных повседневных предметов. Характерны жалобы пациентов на галлюцинации, депрессии, фобии, чувство тревоги и т.д.
Хотя, АБ является неизлечимым заболеванием, раннее выявление нарушений может позволить существенно снизить негативные последствия дегенеративных изменений, облегчить состояние пациента и уход за ним родных.
Также результат МРТ позволяет скоординировать медикаментозную терапию. Чтобы отличить последствия онкологического заболевания от АБ можно сделать МРТ с контрастом. Анализ дает лучшие результаты и позволяет различить опухоль даже на ранней стадии. Для проведения контрастной диагностики должны быть показания, ясно указывающие на возможность наличия онкологии.
источник

Насколько эффективно лечение, каковы профилактические меры, передается ли этот недуг по наследству? Расскажем о болезни Альцгеймера простыми словами.
Какой человеческий орган поражает болезнь Альцгеймера?
Это одна из форм старческой деменции, развивающаяся вследствие дегенеративных изменений в клетках головного мозга. Именно этот орган – головной мозг – и попадает в первую очередь в зону разрушения.
Болезнь развивается постепенно, переходя из одной стадии в последующую, еще более тяжелую. На первых порах диагностика болезни Альцгеймера затруднена, так как симптомы схожи с проявлениями других недугов.
Само заболевание не является смертельно опасным, к летальному исходу приводят иные недуги, поражающие внутренние органы и системы.
Что такое болезнь Альцгеймера и почему возникает? Об этом в видео:
Вначале симптомы воспринимаются как обычная забывчивость, свойственная пожилым людям.
При болезни Альцгеймера становятся системой такие проявления:
- Ухудшение памяти, вплоть до того, что больной не помнит своего имени, фамилии, адреса и пр.
- Расстройство речи: повторения слов, запинания, невозможность связать слова.
- Безразличие ко всему, в том числе и к ранее любимым занятиям;
утрата навыков. - Потеря чувства времени и пространства, и пр.
Подобные признаки должны насторожить близких и подтолкнуть к обращению за мед. помощью, так как не специалисту трудно поставить точный диагноз, опираясь только на проявления: есть еще ряд заболеваний в неврологии с со схожими симптомами.
Это сосудистая деменция, болезни Паркинсона и Пика, синдром Бенсона.
Даже профессиональному неврологу не всегда удается сразу распознать, какая именно из форм деменции у конкретного пациента, потребуется наблюдение у психиатра и дополнительные исследования – КТ, МРТ, анализы.
Точное диагностирование не происходит одномоментно, почти всегда необходимо наблюдение за динамикой процессов на протяжении нескольких месяцев, тогда врач исключает наличие похожих недугов.
Статистические данные заставляю задуматься, почему женщины подвергаются синдрому Альцгеймера в 2-3 раза чаще, чем мужчины, учитывая, что именно мужчины более склонны к вредным привычкам.
Следует отметить, что у женщин синдром Альцгеймера проявляется несколько иначе, чем у мужчин: резко портится характер, ранее спокойная и разумная бабушка или мать становится раздражительной, склочной, может устраивать скандалы с оскорбительными выкриками, изрыгать проклятия.
Беспричинный смех, чрезмерная слезливость, подозрительность свойственны именно женщинам. Возможно проявление глубокой депрессивности.
Нуждаясь в помощи близких, женщины часто отказываются от ухода, хотя соблюдать гигиену, обеспечить приготовление пищи самостоятельно не в состоянии из-за утраты навыков.
Синдром Альцгеймера имеет несколько стадий развития:

Если заболевший еще работал, то продолжать трудовую деятельность он не сможет, так как постепенно утрачивает навыки, а новую информацию запомнить не может. Повседневная жизнь протекает терпимо.
Вторая стадия проявляется в личностных изменениях, вызванных стойкой потерей памяти событий своей личной жизни. Больной перестает различать лица, не помнит имена, не понимает, где находится.
Именно на этой стадии старики могут потеряться, так как не в состоянии объяснить, где расположен дом, поэтому в карманах предметов одежды должны быть записки с адресом и ФИО больного.
При депрессии больной безучастен, лежит. Общение затруднено из-за расстройства речи. Длительность этого периода обычно составляет 2-5 лет.
Тяжелый период развития заболевания длится до 2-х лет. Больной вначале еще может передвигаться, но постепенно утрачивает ощущение необходимости справлять нужду.
Теперь оставлять старика одного нельзя, за ним нужен постоянный уход. Когда больной перестает ходить и превращается практически в овощ, его нужно кормить, переодевать и т.п. Лежачий старик может умереть из-за пневмонии вследствие недостаточной вентиляции легких.
3 стадии болезни Альцгеймера:
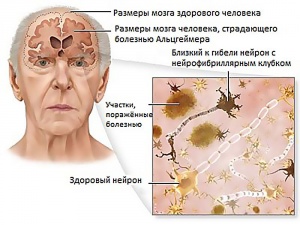
Заболевание развивается, когда начинают образовываться сенильные бляшки, а нервные волокна скручиваются в клубки, что вызывает нарушение связей между нейронами.
В мозге происходят дегенеративные процессы, усугубляющиеся скоплением белковых соединений.
Нарушается гормональное равновесие, отмирают участки головного мозга. Точные причины возникновения заболевания наукой не установлены.
Ученые считают, что чем выше уровень интеллекта, тем менее человек подвержен поражению этим недугом.

Чаще всего болезнь начинает проявляться у людей старше 65 лет, причем доказано, что фактически начало атрофии мозга приходится на возраст в 50-55 лет. Общая длительность жизни с таким диагнозом составляет 7-20 лет.
Наблюдение у специалистов позволяет правильно диагностировать недуг, по статистике, в 90% случаев болезнь Альцгеймера впоследствии подтверждается.
Ранняя диагностика позволяет применить лечение медикаментозными препаратами.
Наиболее популярными являются:
- Галантамин, донепезил, понижающие скорость развития заболевания за счет увеличения концентрации в мозге медиатора ацетилхолина.
- Мемантин, нивелирующий воздействие медиатора глутамата, избыток которого губителен для клеток коры головного мозга (уместен при средней и тяжелой стадиях).
- Антипсихотические средства, снимающие симптомы агрессии, повышенной возбудимости.
Спокойная обстановка, отсутствие раздражающих громких звуков, в том числе криков позволяют наряду с медикаментами продлить первую стадию и не допустить резкого ухудшения состояния больного.
Какие препараты принимают больные:
Хотя механизм зарождения заболевания и полного излечения не вполне понятен, существуют данные о наличии факторов, усугубляющих положение.
К факторам рискам развития болезни Альцгеймера неврология относит:

Профилактические меры заключаются в следующем:
- Нормализации кровяного давления.
- Борьбе с холестерином, повышенным содержанием глюкозы в крови.
- Вовлечению больного в активную жизнь с физическими и умственными нагрузками.
Необходимы систематическая утренняя гимнастика, длительные прогулки в сопровождении более молодого сопровождающего, сбалансированное питание без избытка жирного, жареного и сладкого.
Неплохо себя зарекомендовала средиземноморская диета с включением рыбы, фруктов, овощей, круп.
Те, кто имеет вредные привычки, следует немедленно от них отказаться: курение и употребление алкоголя (кроме красного вина) крайне отрицательно сказываются на состоянии сосудов.
Больному необходимо тренировать остатки памяти, разгадывая хотя бы простые кроссворды, складывая пазлы.
Нельзя, чтобы старик уходил в себя, его следует отвлекать, рассказывать ему события из его собственной жизни, что поможет разбудить какие-то уголки сознания.
Прогноз неутешителен в 100% случаев: вылечить полностью пациента невозможно, но чем раньше установлен диагноз и начато лечение, тем больше шансов отсрочить тяжелую форму.
Медикаменты и профилактические меры позволят поддерживать мозговую деятельность, не давая участкам мозга полностью отмереть и превратить некогда разумного, интересного человека в овощ.
Заподозрив у себя или у близкого человека угрожающие симптомы, недостаточно провести тесты на внимание, наличие абстрактного мышления.
Так как генетическая предрасположенность далеко не всегда ведет к развитию болезни, не стоит паниковать.
Необходимо поспешить к специалистам, которые назначат комплексное обследование и лечение, наиболее эффективное в выявленной стадии.
Как избежать болезнь Альцгеймера? Методы профилактики:
Болезнь Альцгеймера (сенильная деменция) — самый распространенный вид старческой деменции. Она представляет собой нейродегенеративное заболевание, являющееся ведущей причиной слабоумия у…
Болезнь Альцгеймера тяжела и коварна. Те, кто сталкивался с ней, знают, как трудно приходится самим заболевшим и их родственниками. Хоть…
Болезнь Альцгеймера – прогрессирующая необратимая патология, затрагивающая ткани мозга и характеризующаяся неврологическими изменениями, при которых у человека нарушается способность адекватно…
Болезнь Альцгеймера и другие схожие болезни являются различными формами старческой деменции, приводящими к нарушению мозговой деятельности и слабоумию. Какие есть…
В современном мире болезнь Альцгеймера представляет серьезную проблему и занимает четвертое место среди смертельных недугов. Впервые описал заболевание знаменитый немецкий…
источник
Разные болезни, вызывающие деменцию, отличаются тем, какой именно фактор вызывает повреждение нервных клеток (нейронов). Расскажем о самых частых причинах деменции, о том, нужна ли томография для постановки диагноза и передается ли болезнь Альцгеймера по наследству.
При этом заболевании в головном мозге постепенно, годами развивается нарушение обмена веществ, которое приводит к отложению патологически измененных белков — бета-амилоида и тау-белка. Этот процесс начинается задолго до появления первых внешних признаков болезни, и сейчас есть возможность достоверно определить, начался ли, например, у пятидесятилетнего человека процесс, который в 65 лет проявится слабоумием.
Для этого нужно сделать снимок с использованием определенного контрастного вещества или анализ спинномозговой жидкости на содержание бета-амилоида и тау-белка. К сожалению, в России эти методы пока недоступны, но в научно-исследовательских центрах стран Европы они используются.
В результате нарушения обмена веществ нейроны в определенных зонах головного мозга погибают, и разные функции человека нарушаются одна за другой. Парадоксально, что специалистам много известно о том, какие именно процессы нарушаются в клетках при болезни Альцгеймера, но им по-прежнему неясно, какие именно факторы приводят к болезни.
По-видимому, причин для этого много, и в каждом конкретном случае их набор будет разным, поэтому надежного способа предотвратить болезнь пока не существует. Такие заболевания называют мультифакториальными, к ним, например, относится артериальная гипертензия (высокое давление) и сахарный диабет.
Объяснить, чем болезнь Альцгеймера отличается от сосудистой деменции, можно так: «При болезни Альцгеймера умирают нервные клетки, и мы точно не знаем почему. При сосудистой деменции мы знаем, почему они умирают: закупорены сосуды, которые снабжают их кровью».
Причина сосудистой деменции — атеросклероз (поэтому в народе любую забывчивость называют «склерозом»), речь идет об отложении на стенках сосудов бляшек из жира — холестерина. Он начинает откладываться с юности, и то, как быстро будут расти холестериновые бляшки, зависит от уровня холестерина в крови и от того, повреждается ли стенка сосуда, например, высоким давлением.
В определенный момент на холестериновой бляшке может вырасти тромб, который перекроет просвет сосуда. Определенный участок органа начинает испытывать кислородное голодание (этот процесс называется ишемией) и отмирает. Если это происходит в сердце, специалисты диагностируют инфаркт , если в мозге — инсульт.
Болезнь Альцгеймера развивается постепенно, а сосудистая деменция может возникнуть действительно за один день, а после очередного острого нарушения мозгового кровообращения (ОНМК) деменция может резко переходить в более тяжелую стадию.
При сосудистой деменции важно не только корректировать психическое состояние больного, но и заниматься профилактикой развития атеросклероза (следить за уровнем холестерина, глюкозы, артериальным давлением).
Есть множество других болезней, которые приводят к деменции из-за гибели нейронов, и, чтобы поставить правильный диагноз, нужно увидеть, в какой части мозга повреждена нервная ткань. Для этого врач назначает томографию (серию снимков) головного мозга.
Иногда томографию мозга сделать не удается, и тогда врач ставит диагноз только по симптомам болезни и результатам анализов крови. Но нужно постараться все же получить томограмму, поскольку иногда причина деменции оказывается совершенно неожиданной, а главное, устранимой. Стоит потратить время и деньги на диагностику, чтобы не лечить от болезни Альцгеймера пациента, нарушения памяти у которого, вызваны, например, опухолью мозга.
Есть два вида томографии: компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). При КТ на больного действует рентгеновское излучение, при МРТ — мощное магнитное поле. Для проведения КТ противопоказаний практически нет (процедура становится невозможной только при очень большой массе больного — 150 кг). МРТ противопоказана людям, имеющим кардиостимулятор или способные намагничиваться предметы (стенты, скобки после операций и т.п.) Следует заметить, что зубные протезы не являются препятствием для проведения МРТ.
Для диагностики деменции достаточно информативны оба метода. МРТ позволяет рассмотреть более мелкие очаги поражения, но те очаги, которые могут быть причиной деменции, видны и на КТ.
Обычно контраст не нужен. Если у врача возникнут основания для более глубокого обследования, он его назначит.
Действительно, пока аппарат делает снимки, человек вынужден лежать неподвижно в гудящей трубе 15–20 минут, и, если он страдает клаустрофобией, ему будет плохо. Эта проблема решается, например, с помощью аппарата открытого типа (с незамкнутой трубой).
Врач радиолог сказал, что томограмма нормальная, а невролог все равно поставил диагноз «болезнь Альцгеймера». Разве такое возможно?
Нормальная картина томографии не исключает диагноз «болезнь Альцгеймера». Такое сочетание часто встречается особенно на стадии мягкой деменции.
Часто родственники пациентов с болезнью Альцгеймера волнуются, что тоже могут заболеть. Они читают статьи о том, что есть гены, предрасполагающие к этому заболеванию, и готовы проходить генетическое тестирование, чтобы представлять свою дальнейшую судьбу.
Передается ли болезнь Альцгеймера по наследству? Чаще всего — нет. Только примерно 10 процентов случаев имеют семейную, генетическую природу. Обычно болезнь прослеживается в каждом поколении и начинается рано (до 65 лет). Если у вас болела, например, только мама, и первые признаки болезни появились в 80 лет, у вас нет какой-то особой генетической отягощенности по болезни Альцгеймера. Просто речь идет о частой в пожилом возрасте болезни, и чтобы стать ее жертвой в 80 лет, не нужно иметь «плохую наследственность».
Другой вопрос, если в семье действительно очевидна предрасположенность к болезни Альцгеймера. Можно ли пройти генетическое тестирование и точно узнать, заболеете ли вы? Сейчас известны три гена, изменения (мутации) в которых приводят к ранней болезни Альцгеймера: ген предшественника бета-амилоида (APP) и два гена пресенилинов (PSEN1 и PSEN2).
С поздней болезнью Альцгеймера, которая начинается в возрасте старше 65 лет, все не так однозначно. Есть вариант гена аполипопротеина Е е4 (ApoE e4), который повышает вероятность развития болезни, если человек доживет до старческого возраста.
Анализы на эти гены доступны в ряде научных и частных клинических лабораторий. Но нужно задаться вопросом, изменит ли знание своего генотипа вашу судьбу.
Дело в том, что надежного средства профилактики у специалистов нет. Можно снизить факторы риска, но не больше, и сделать это нужно независимо от того, являетесь ли вы носителем патологического гена. Лицам с предрасположенностью к деменции нужно внимательно относиться к признакам нарушения памяти. Но разве другим людям можно относиться к этому легкомысленно?
Получается, что, если человек знает о своей предрасположенности к болезни Альцгеймера, мы просто отравляем ему жизнь ожиданием и не можем дать никаких дополнительных рекомендаций и мер профилактики. Поэтому на данный момент генетическое тестирование на склонность к болезни Альцгеймера не рекомендуется, и этот вопрос решается индивидуально.
Если вы хотите знать свою генетику, у вас, конечно, есть такая возможность. Если нет, достаточно вести здоровый образ жизни и, если память ухудшается, не откладывать визит к врачу.
источник
… появление методов нейровизуализации позволило значительно улучшить диагностику заболеваний, приводящих к деменции.
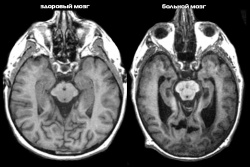
Болезнь Альцгеймера (БА) по мере прогрессирования сопровождается церебральной атрофией (макроскопически размер головного мозга пациента становится меньше), Проявляется это при компьютерной ( КТ ) или магнитно-резонансной томографии ( МРТ ) как увеличение желудочковой системы и борозд полушарий головного мозга. Стандартная МРТ при БА (и др. деменции) обычно использует импульсные последовательности быстрого спинового эха (fast spin echo – FSE) для получения Т1-взвешенных изображений (Т1ВИ) и Т2-взвешенных изображений (Т2ВИ), а также последовательность инверсии-восстановления в модификации FLAIR. Для БА при проведении МРТ с использованием количественной методики (линейные и объемные измерения желудочков, объемные измерения ликворных пространств, серого и белого вещества) характерно уменьшение объема медиальных отделов височных долей, особенно энторинальной коры и гиппокампа ( [. ] уменьшение их объема характерно уже для ранних проявлений БА, но следует помнить, что атрофия гиппокампа хоть и ранний, но не абсолютно специфичный маркер БА). Необходимо изучение динамики этих изменений. Так, например, если через полгода отмечается нарастание церебральной атрофии, включая атрофию височных долей и гиппокампа, то это свидетельствует о прогрессировании БА. [. ] Необходимо помнить, что наружная и внутренняя гидроцефалия как проявление атрофии может быть связана не только с БА, но и с другими дегенеративными заболеваниями позднего возраста, сопровождающимися деменцией (болезнью Пика, болезнью Паркинсона, амилоидной ангиопатией, хореей Генингтона, и др.), а также может быть следствием травмы, лучевой терапии. Кроме того, расширение ликворных пространств наблюдается также при ряде физиологических и патологических процессов (алкоголизме, менингите, голодании) и является обратимым. Запомните : наличие единичных мелких сосудистых очагов или ограниченного перивентрикулярного лейкоареоза не исключает диагноз БА.
Если обычные КТ и МРТ выявляют структурные изменения, характерные для БА только на стадиях продвинутой деменции, функциональные методы могут иметь большее значение для выявления мягких изменений на ранних стадиях заболевания. Функциональные методы так же имеют значение для разграничения БА от сосудистой деменции, лобно-височной деменции, деменции с тельцами Леви или депрессии. Функциональными радиоизотопными методами являются однофотонная эмиссионная компьютерная томография (ОФЭКТ), позитронная эмиссионная томография (ПЭТ), функциональная МРТ (фМРТ), перфузионная МРТ (пМРТ), диффузионно-взвешенная МРТ (двМРТ), МР-спектроскопия (МРс).
ОФЭКТ при исследовании головного мозга используется для оценки регионарного мозгового кровотока. При БА обычно выявляется снижение гемоперфузии в теменно-височной области. Величина гемоперфузии коррелирует с тяжестью когнитивных нарушений. Использование этого метода позволяет повысить точность клинической диагностики БА, и дифференцировать ее от других видов деменции. Снижение перфузии в лобных долях происходит при лобно-височной деменции. При деменции с тельцами Леви гипоперфузия наблюдается в затылочных долях, что отличает ее от БА.
ПЭТ позволяет оценить активность метаболических изменений в тех или иных зонах головного мозга (уровень метаболизма глюкозы в головном мозге после внутривенного введения радиофармпрепарата, обычно флюоро-2-деоксиглюкозы ([ФДГ]), что также важно, поскольку БА сопровождается гибелью нейронов. ПЭТ проводится как в покое, так и при выполнении когнитивных тестов (при исследовании кровотока и метаболизма глюкозы во время выполнения когинитивных тестов было выявлено, что уровень ответа у пациентов с болезнью Альцгеймера ниже, чем у пациентов контрольной группы). По мере прогрессирования заболевания при ПЭТ отмечается нарастание дефекта [снижение уровня] метаболизма в теменно-височных отделах. Величина этого дефекта [снижения] коррелирует со степенью когнитивного снижения. Уровень метаболизма глюкозы в базальных ганглиях, мозжечке, первичной сенсомоторной коре обычно не изменен. ПЭТ может использоваться при дифференциальной диагностике БА с другими видами деменций. Показано, что при лобно-височной деменции снижен уровень метаболизма глюкозы в лобных долях, передних и медиальных отделах височных долей, при деменции с тельцами Леви – в теменных, височных, затылочных долях и мозжечке. У пациентов с депрессией уровень метаболизма глюкозы не изменен. При сосудистой деменции снижение уровня метаболизма глюкозы имеет пятнистый характер. Новые достижения в области ПЭТ позволяют увидеть β-амилоид в головном мозге [. ] .
фМРТ – это мощный исследовательский метод, позволяющий выявлять области нейрональной активации в ответ на действие определенных раздражителей или в момент выполнения когнитивных тестов. При БА методом фМРТ выявляется снижение нейрональной активации в лобных и височных долях. В рутинной работе с пациентами, страдающими нарушениями памяти, этот метод не используется, но он имеет потенциальные возможности при ранней идентификации пациентов с продоромальной деменцией.
пМРТ – это метод МРТ, при котором получение изображений осуществляется при внутривенном введении болюса парамагнитного вещества. Он позволяет измерять несколько гемодинамических параметров, а именно локальный объем кровозаполнения, локальный мозговой кровоток, время распространения контрастного вещества по сосудистой системе. Показано, что измерения кровотока, проводимые при пМРТ, коррелируют с церебральным метаболическим отношением глюкозы, потребляемым по данным ПЭТ при БА, при этом пМРТ дешевле ПЭТ и может быть ему альтернативой.
двМРТ – это метод, чувствительный к микроскопическому движению молекул воды в тканях. При проведении исследовании пыла показана статистически достоверная разница измерений диффузии при БА и в норме в нескольких областях мозга, особенно гиппокампе, поясной извилине, белом веществе височных и теменных долей.
МРс (протонная магнитнорезонансная спектроскопия) дает возможность получить неинвазивно информацию о химическом составе исследуемой ткани. Протонная МРс позволяет in vivo оценить содержание в головном мозге N-ацетиласпартата (NAA), глютамина и глутамата, глицина, холина, креатина и фосфокреатина, липидов, лактата, мио-инозитола. При исследовании пациентов с БА было показано снижение NAA в височных и теменных долях. Уровень метаболитов, таких как мио-инозитол, NAA, креатин, коррелирует с тяжестью деменции.
1. «Болезнь Альцгеймера: диагностические подходы и тактика ведения больных» профессор кафедры нервных болезней Первого МГМУ им. И.М.Сеченова Игорем Владимировичем Дамулиным (журнал «Consilium Medicum» Неврология и ревматология, №02 2012.
2. статья «Магнитно-резонансная томография подкоркового поражения головного мозга при болезни Альцгеймера». Божко О.В., Научный центр психического здоровья РАМН, поликлиника ОАО «Газпром» (статья опубликована в Вестнике Российского Научного Центра Рентгенорадиологии, выпуск №7, 2007).
3. статья «Болезнь Альцгеймера: перспективы диагностики и лечения» Воробьева А.А., Васильев А.В.; Статья опубликована в РМЖ «Неврология. Психиатрия» 12 мая 2009 г., №11
источник
- Аутосомно-доминантная семейная форма болезни Альцгеймера манифестирует в возрасте 30-40 лет.
- Болезнь Альцгеймера — самая частая форма деменции
- Частота: 8% среди пациентов старше 65 лет
- Заболевание характерно для пожилого и старческого возраста (возраст 60-90 лет)
- Атрофия паренхимы головного мозга, наименее выраженная в затылочной области
- Бляшки в гиппокампе, новой коре большого мозга и субкортикальной области
- Утрата синапсов и гибель нейронов
- Ключевую роль в этиологии заболевания играет белок-предшественник амилоида
- При болезни Альцгеймера основным компонентом старческих бляшек и кровеносных сосудов является амилоидный белок (АР)
- При изолированном процессе фибриллы Альцгеймера (отложения аномального т-протеина) образуются в коре мозга и базальных ядрах.
- Больезнь Альгеймера включают такие симптомы и признаки : головная боль, головокружение, когнитивные нарушения, подавленное настроение
- Позднее развиваются нейрофизиологические нарушения, включая потерю памяти и нарушения чтения, письма и счета.
Атрофия медиальных отделов височной доли, особенно миндалевидно- парагиппокампального комплекса и парагиппокампальной извилины.
Болезнь Пика:
— Атрофия коры наиболее выражена в лобной и височной долях и щадит задние две трети верхней лобной извилины.
Нормотензивная гидроцефалия:
— Типичная клиническая триада (деменция, нарушение походки, недержание)
— Расширение субтенториальных и супратенториальных ликворных пространств; периферические лик- ворные пространства значительно сужены или облитерированы.
— Патологическая плотность и интенсивность сигнала, особенно в верхних лобно-теменных перивентрикулярных и субкортикальных отделах
Сосудистая деменция:
— Множественные микроангиопатические инсульты головного мозга (болезнь Бинсвангера) или территориальные эмболические инсульты мозга (мульти- инфарктная деменция)
Болезнь Крейтцфельда-Якоба:
— Гиперинтенсивная зона на FLAIR и Т2-ВИ (реактивный глиоз) и двустороннее снижение ИКД (спонгиозные изменения) в полосатом теле (болезнь Крейтцфельда-Якоба) или с обеих сторон в подушке таламуса (вариант болезни Крейтцфельда-Якоба)
Кортико-базальная дегенерация:
— Гипоинтенсивное чечевицеобразное ядро на Т2-ВИ
— Асимметричная атрофия коры
Прогрессирующий надъядерный паралич:
— Атрофические изменения среднего мозга
— На Т2-ВИ покрышка среднего мозга выглядит гиперинтенсивной
Деменция, связанная с боковым амиотрофическим склерозом:
— Гиперинтенсивная внутренняя капсула на Т2-ВИ
— Кора прецентральной извилины гипоинтенсивна на Т2-ВИ
Болезнь Гентингтона:
— Атрофия головки хвостатого ядра
Болезнь Вильсона:
— Чечевицеобразное ядро выглядит гипер- или гипоинтенсивным на Т2-ВИ
Болезнь Альцгеймера к сожалению не имеет конкретное лечение. Применяются:
- Нейропсихологические обучающие методы
- Маниакально-тревожным пациентам проводится медикаментозное лечение нейролептиками.
— Невропатолог (определение неврологического дефицита)
— Психиатр (определение методов лечения, псих.статус)
Прогноз неблагоприятный. Медленно прогрессирующее течение
Приводит к смерти больного примерно через 8-10 лет от начала заболевания.

Звоните нам по телефону 7 (812) 241-10-64 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
источник
Болезнь Альцгеймера – это нейродегенеративное заболевание, одна из распространенных форм деменции, «старческого слабоумия». Чаще всего болезнь Альцгеймера развивается после 50 лет, хотя есть и случаи диагностики в более ранних возрастных периодах. Названная по имени немецкого психиатра Алоиса Альцгеймера болезнь на данный момент диагностирована у 46 миллионов человек в мире и, по прогнозам ученых, в ближайшие 30 лет эта цифра может увеличиться втрое. Причины развития болезни Альцгеймера еще не установлены, так же, как не создано эффективного препарата для лечения данного заболевания. Симптоматическая терапия при болезни Альцгеймера способна смягчить проявления, однако остановить прогрессию неизлечимого заболевания невозможно.
С высокой степенью достоверности утверждается, что основная причина болезни Альцгеймера – отложения амилоида в тканях головного мозга, вызывающие нарушения нейронных связей и отмирание клеток, что приводит к дегенерации мозгового вещества.
Амилоидные отложения формируются в двух вариантах. Амилоидные бляшки, образовывающиеся сначала в тканях гиппокампа, а затем распространяющиеся на весь мозг, мешают органу выполнять свои функции. Амилоид способствует повышению концентрации кальция в клетках головного мозга, что вызывает их гибель.
Второй тип отложений – нейрофибриллярные клубки, одно из открытий Алоиса Альцгеймера. Обнаруженные им при изучении мозга умершего пациента клубки состоят из нерастворимого тау-белка, который также нарушает нормальные функции головного мозга.
Причины возникновения отложений, приводящих к развитию болезни Альцгеймера, точно не установлены. Нейродегенеративные заболевания мозга известны с давних времен, однако выделение из ряда деменций болезни Альцгеймера произошло в 1906 г. благодаря А. Альцгеймеру, в течение нескольких лет наблюдавшего пациента с прогрессирующей симптоматикой. В 1977 году на конференции, посвященной вопросам дегенеративных заболеваний головного мозга и когнитивных расстройств, болезнь Альцгеймера была выделена как самостоятельный диагноз в связи с распространенностью заболевания и необходимостью поиска причин его развития и методов лечения. На данный момент существует ряд гипотез и предположений о механизме возникновения нарушений функций головного мозга, характерных для данного заболевания, и выработаны принципы поддерживающей терапии больных.
Первые исследования, проводимые для изучения причин возникновения заболевания, выявили дефицит нейромедиатора ацетилхолина у пациентов. Ацетилхолин является основным нейромедиатором парасимпатической нервной системы и принимает участие в передаче нервных импульсов между клетками.
Данная гипотеза привела к созданию медикаментов, восстанавливающих уровень ацетилхолина в организме. Однако в лечении болезни Альцгеймера препараты были неэффективны, хотя и снижали выраженность симптоматики, но не замедляли прогрессирование заболевания. На данный момент лекарственные средства этой группы используются в курсе поддерживающей терапии больных.
Амилоидная гипотеза, базирующаяся на разрушительном влиянии отложений бета-амилоида на клетки мозга, на данный момент является основной. Несмотря на достоверность данных о действии бета-амилоида, причина накопления его в тканях мозга неизвестна. Также не создан препарат, препятствующий его скоплению или способствующий рассасыванию амилоидных (сенильных) бляшек. Созданные экспериментальные вакцины и препараты, нацеленные на очищение мозговых тканей от излишков бета-амилоида, не прошли клинические испытания.
Тау-гипотеза основана на выявлении в тканях мозга нейрофибриллярных клубков, возникающих из-за нарушений в структуре тау-белка. Данное предположение о причинах развития болезни Альцгеймера признанно актуальными наравне с гипотезой об отложениях амилоида. Причины нарушений также не выявлены.
Благодаря многолетним исследованиям выявлена генетическая предрасположенность к болезни Альцгеймера: частота ее развития намного выше у людей, родственники которых страдали от данного заболевания. В развитии болезни Альцгеймера «обвиняют» нарушения на хромосомах 1, 14, 19 и 21. Мутации в 21-ой хромосоме также приводят к болезни Дауна, имеющей схожие дегенеративные явления в структурах головного мозга.
Чаще всего генетически наследуется разновидность «поздней» болезни Альцгеймера, развивающейся в возрасте от 65 лет и старше, однако «ранняя» форма также имеет генетические нарушения в этиологии. Хромосомные нарушения, наследования дефектов генома не обязательно приводят к развитию болезни Альцгеймера. Генетическая предрасположенность увеличивает риск заболевания, но не вызывает его.
При наличии наследственной группы риска рекомендуются меры профилактики, в основном связанные с ведением здорового образа жизни и активной интеллектуальной деятельностью: умственная работа способствует созданию большего количества нейронных связей, что помогает мозгу перераспределять выполнение функций на другие участки при гибели части клеток, что снижает вероятность развития симптомов сенильной деменции.
Болезнь Альцгеймера – это нейродегенеративное заболевание, при котором погибают клетки мозга. Данный процесс сопровождается сначала нарушениями когнитивных функций, на поздних стадиях – угнетением функций всего организма.
Несмотря на вариативность симптоматики в зависимости от личности пациента, общие проявления патологии одинаковы для всех.
В первую очередь страдает кратковременная память при сохранности долговременной. Жалобы людей преклонного возраста на забывчивость, обращения за получением одной и той же информации несколько раз достаточно характерны как для возрастных особенностей функционирования мозга, так и для первых стадий болезни Альцгеймера. При наличии заболевания забывчивость возрастает, становится сложно обрабатывать новую информацию, вспоминать не только месторасположения привычных вещей, но и имена родных, свой возраст, базовую информацию.
Второй симптом ранней стадии болезни – апатия. Снижается интерес к привычным формам времяпрепровождения, сложнее становится заниматься любимым хобби, выходить из дома на прогулку, встречаться с знакомыми. Апатичность доходит до потери гигиенических навыков: больные перестают чистить зубы, мыться, менять одежду.
К распространенным симптомам относят также нарушения речи, стартующие с попытки вспомнить знакомое слово и заканчивающиеся полной неспособностью к пониманию услышанного, прочитанного и самой речи, замкнутость, отдаление от близких людей, нарушения пространственной ориентации: сложность с узнаванием мест, потеря дороги домой и т. п.
У мужчин нередко состояние апатии заменяется или чередуется с повышенной агрессией, провокативностью поступков, нарушениями сексуального поведения.
Часто ранняя диагностика заболевания невозможна, так как сами больные не осознают симптомов начавшегося патологического процесса или относят их к проявлениям усталости, стресса. Одна из распространенных ошибок на этом этапе – попытки «снимать напряжение и расслабляться» при помощи алкоголя: спиртосодержащие напитки значительно ускоряют гибель клеток мозга и вызывают усиление симптоматики.
Болезнь Альцгеймера поражает ткани головного мозга, приводя к прогрессирующей гибели клеток. Процесс начинается в гиппокампе, отвечающих за запоминание и использование накопленной информации, и распространяется на остальные отделы. Поражение коры головного мозга вызывает когнитивные нарушения: страдает логическое мышление, способность к планированию.
Массовая гибель клеток приводит к «усыханию» мозга, уменьшению его в размерах. С прогрессом заболевания Альцгеймера болезнь приводит к полной деградации функций мозга: больной не способен к самообслуживанию, не может ходить, сидеть, самостоятельно есть, на поздних стадиях – жевать и глотать пищу. Существует несколько классификаций этапов развития болезни Альцгеймера. В наиболее распространенной выделяют четыре стадии заболевания.
Данная стадия предшествует выраженной клинической картине болезни. При постановке диагноза на основании явной симптоматики сами пациенты и их родственники вспоминают, что первые признаки болезни Альцгеймера проявлялись уже в течение нескольких лет (в среднем – 8), однако их причисляли к последствиям усталости, стрессов, возрастного снижения процессов памяти и т. п.
Основной симптом данной стадии – нарушения кратковременной памяти: неспособность запомнить короткий список продуктов для покупки в магазине, перечень занятий на день и т. п. Настораживать должна все возрастающая потребность в записях в ежедневнике, смартфоне, прогрессирующая бытовая забывчивость, а также снижение количества интересов, нарастание апатичности, стремление к замкнутости.
Именно на этой стадии чаще всего происходит постановка клинического диагноза. Разрушение клеток мозга и нейронных связей распространяется из гиппокампа на другие отделы мозга, симптомы нарастают, становится невозможно относить их к влиянию усталости или перенапряжения, больные сами или при содействии родственников обращаются к врачу.
К нарушениям памяти и апатии присоединяются новые симптомы, чаще всего на первом этапе связанные с речью: больной забывает названия предметов и/или путает похожие по звучанию, но разные по смысловой нагрузке слова. Добавляются моторные нарушения: портится почерк, становится сложно укладывать вещи на полку, в сумку, готовить еду. Общее впечатление медлительности и неуклюжести складывается из-за дистрофии и гибели клеток в отеле мозга, отвечающем за мелкую моторику.
Как правило, на этом этапе большинство людей справляются с большинством бытовых задач и не теряют навыки самообслуживания, однако периодически им может требоваться помощь в выполнении привычных дел.
Стадия умеренной деменции при болезни Альцгеймера характеризуется нарастанием симптомов заболевания. Отмечаются выраженные признаки старческого слабоумия, нарушения умственных процессов: затруднения в построении логических связей, планировании (например, неспособность одеться в соответствии с погодой). Нарушается пространственная ориентация, больные, оказавшись вне дома, не могут понять, где они находятся, что, вместе с нарушениями кратковременной и долговременной памяти, характерными для данной стадии, приводит к невозможности вспомнить, как человек попал в это место и где он живет, как зовут его родных и его самого.
Нарушения долговременной памяти приводят к забыванию имен и лиц родных, собственных паспортных данных. Кратковременная память снижается настолько, что больные не помнят о приеме пищи несколько минут назад, забывают выключать свет, воду, газ.
Утрачиваются речевые навыки, больным сложно вспоминать, подбирать слова для обыденной речи, снижаются или исчезают способности к чтению и письму.
Отмечаются выраженные колебания в настроении: апатия сменяется раздражением, агрессией.
Пациенты на этой стадии требуют постоянного присмотра, хотя некоторые способности к самообслуживанию еще сохраняются.
Болезнь Альцгеймера в стадии тяжелой деменции характеризуется полной утратой способностей к самообслуживанию, самостоятельному питанию, невозможностью управления физиологическими процессами (недержание мочи, каловых масс), почти полной утратой речи, прогрессируя до полной утраты способности двигаться, глотать.
Больные нуждаются в постоянном уходе, на заключительном этапе питание подается через желудочный зонд.
Сама болезнь Альцгеймера не приводит к летальному исходу. Чаще всего причиной смерти становятся пневмония, септические, некротические процессы из-за появления пролежней, присоединение к заболеванию Альцгеймера болезней иной этиологии в зависимости от индивидуальных особенностей человека.
Ранние диагностические мероприятия помогают компенсировать имеющиеся нарушения и замедлить развитие нейродегенеративного процесса. При обнаружении характерных неврологических признаков необходима консультация специалиста для выявления причин их возникновения и коррекции состояния.
Основная причина, по которой диагностика заболевания проводится не на ранней стадии преддеменции, заключается в небрежном отношении к проявлению первичной симптоматики, а также в снижении способности больного к адекватной самооценке своего состояния, проявляющейся и в начале заболевания.
Забывчивость, рассеянность, моторная неловкость, снижение работоспособности, которые не компенсируются отдыхом, должны стать причиной для полноценного обследования у специалиста. Несмотря на то, что средний возраст начала болезни Альцгеймера составляет 50-65 лет, ранняя форма начинается с рубежа в 40 лет, а медицине известны случаи начала патологии в возрасте 28 лет.
При сборе анамнеза и анализе жалоб пациента специалист дифференцирует их в соответствии с клинической картиной болезни: прогрессирующее нарушение функций памяти, от кратковременной до долговременной, апатия, утрата интересов, снижение работоспособности, активности, колебания настроения. Нередко к данным признакам выявляется симптоматика депрессии, вызванная осознанием снижения функций мозга, недовольством своими способностями, состоянием, отношением окружающих.
Болезнь Альцгеймера – это заболевание, которое по внешним проявлениям может быть похоже как на временные состояния, обусловленные переходящими нарушениями, так и на некоторые другие патологии. Для первичного подтверждения диагноза специалист не может основываться только на результатах сбора информации от пациента и его близких, поэтому для уточнения используются тесты и опросники из различных источников.
При тестировании пациенту предлагается запоминать и повторять несколько слов, читать и пересказывать незнакомый текст, производить несложные математические вычисления, воспроизводить узоры, находить общий признак, ориентироваться во временных, пространственных показателях и так далее. Все действия легко выполняются при сохранных неврологических функциях мозга, однако вызывают затруднения при патологическом процессе в мозговых тканях.
Данные опросники рекомендованы к интерпретации специалистами, однако могут использоваться и самостоятельно в домашних условиях. Некоторые тесты с интерпретацией результатов доступны в сети Интернет.
Клиническая картина и неврологическая симптоматика у разных нейрозаболеваний бывает похожа, так, болезнь Альцгеймера требует дифференциации диагноза от сосудистых нарушений головного мозга, развития кистозных включений, новообразований, последствий инсульта.
Для точной диагностики прибегают к инструментальным методам обследования: МРТ и КТ.
Магнитно-резонансная томография головного мозга является предпочтительным методом исследования при подозрении на болезнь Альцгеймера. Данная методика нейровизуализации позволяет выявить характерные признаки заболевания, такие, как:
- уменьшение количества вещества головного мозга;
- наличие включений;
- нарушения обмена веществ в мозговых тканях;
- расширение желудочков головного мозга.
МРТ проводят минимум дважды с интервалом в месяц, чтобы оценить наличие и динамику дегенеративного процесса.
Компьютерная томография – еще один метод нейровизуализации, используемый при диагностике. Однако более низкая, по сравнению с МРТ, чувствительность прибора позволяет рекомендовать его для диагностики состояния тканей мозга на поздних стадиях заболевания, когда поражения мозга довольно значительны.
Позитронно-эмиссионная томография считается наиболее современным методом диагностики, позволяющим определить заболевание даже на самых ранних стадиях. У этой методики есть ограничения для пациентов с повышенной концентрацией сахара в крови, так как для точного определения наличия нарушений во внутриклеточном обмене тканей мозга пациенту перед обследованием вводят фармакологический препарат. Других противопоказаний к ПЭТ не выявлено.
Для дополнительной диагностики при подозрении на болезнь Альцгеймера, дифференциации от других заболеваний и оценки состояния пациента могут проводить ЭЭГ, лабораторные исследования крови, плазмы (тест NuroPro), анализ спинномозгового ликвора.
Болезнь Альцгеймера – это неизлечимое заболевание, поэтому терапия направлена на борьбу с симптомами и проявлениями патологического процесса и, по возможности, его замедление.
В соответствии с проведенными исследованиями выявлены группы медикаментов, снижающих активность образования отложений, разрушающих клетки мозга, а также препараты, помогающие улучшить качество жизни пациентов. К ним относят:
- антихолинэстеразную группу: Ривастимин, Галантамин, Донезипин в различных формах выпуска;
- Акатинол мемантин и аналоги, противодействующие влиянию глутамата на клетки головного мозга;
- симптоматические препараты: аминокислоты, медикаменты, улучшающие мозговое кровообращение, снижающие повышенное психоэмоциональное напряжение, проявления психических нарушений на поздних стадиях деменции и т. п.
Болезнь Альцгеймера – это заболевание, при котором мозг утрачивает свои функции вследствие гибели клеток и нарушения нейронных связей. Однако доказан факт, что мозг человека достаточно пластичен, клетки и отделы мозга могут частично заменять пораженные области, выполняя дополнительные функции.
Для того, чтобы предоставить мозгу возможность к подобной самокомпенсации, количество нейронных связей должно быть достаточно высоким, что происходит у людей с умственным видом деятельности, интеллектуальными хобби, разнообразием интересов. Исследования доказывают, что болезнь Альцгеймера напрямую коррелирует с уровнем IQ: чем выше интеллект, а значит, количество устойчивых нейронных связей в мозге, тем реже проявляется заболевание.
Известно также о зависимости между изучением иностранных языков и развитием старческой деменции: чем больше знаний, тем ниже риски заболеть. Даже при начальной стадии заболевания можно замедлить развитие симптомов, если активно начать тренировать память, читать и пересказывать информацию, решать кроссворды. Болезнь Альцгеймера – это заболевание, разрушающее нейронные связи, и его воздействию можно противопоставить создание новых.
К методам профилактики относят также здоровый образ жизни, физическую активность, сбалансированный рацион, отказ от алкоголя. Пока неизвестно, какие механизмы провоцируют болезнь Альцгеймера, однако есть данные о том, что травмы головы также могут становиться причиной начала заболевания. Профилактика травматизма также служит и профилактикой заболевания Альцгеймера, болезни, нарушающей качество жизни не только самих больных, но и их родных и близких.
источник
Выявить болезнь Альцгеймера труднее, чем может показаться на первый взгляд. Ранние стадии патологии не определяются при помощи тестов или внешних симптомов. В последнее время ученые научились выявлять некоторые признаки начальных симптомов БА при помощи неинвазивных методик, например, МРТ.

Причины и признаки патологии возможно определить при помощи комплексного исследования пациента, которое включает в себя осмотр у специалиста, лабораторные анализы и инструментальные исследования.
Заподозрить развитие проблемы позволяет МРТ, но не следует думать, что на ранней стадии этот метод даст полную клиническую картину заболевания. Результаты исследования анализируют в динамике. Например, если через 6-9 месяцев после первого МРТ специалисты выявляют нарастание атрофии коры головного мозга, то пациенту ставят предварительный диагноз – БА.
Нейродегенеративные заболевания являются основной причиной психологических расстройств и деменции. Достижения современной медицины позволили выявить основные причины нейродегенеративных нарушений и усовершенствовать терапию заболеваний, относящихся к этой группе.
Основная трудность диагностики при выявлении НДЗ – дифференциация патологии от сходной по симптоматике дисциркулярной энцефалопатии, при которой пациентов относят к категории неизлечимых. Раннее выявление НДЗ позволяет приостановить процессы отмирания клеток головного мозга и улучшить качество жизни пациентов.
Самый точный метод выявления БА – магнитно-резонансная томография. Неинвазивный метод выявляет атрофические изменения в тканях головного мозга, характерные для патологии. В некоторых случаях для обследования применяются контрастные вещества, которые позволяют дифференцировать неврологическое нарушение от опухолей головного мозга.
Основной причиной БА считают наследственность. К группе риска по заболеванию также относят:
- женщин старше 65 лет;
- лиц, которые пережили сильные моральные потрясения;
- людей, у которых отсутствует интеллектуальная деятельность;
- лиц с низким уровнем образования.
Стать причиной БА могут следующие отклонения в состоянии здоровья:
- повышенный уровень глюкозы в крови;
- повышенное артериальное давление;
- атеросклеротические патологии.
При своевременной терапии возможно устранить факторы, провоцирующие развитие болезни Альцгеймера.
Еще одна группа причин связана с образом жизни человека:
- низкая двигательная активность;
- потребление кофе;
- пристрастие к алкоголю.
Все эти факторы корригируются самим человеком.
Симптоматика БА развивается постепенно. Среди основных признаков заболевания следует отметить:
- забывчивость;
- эмоциональную неустойчивость;
- рассеянность;
- беспричинное беспокойство;
- нарушение социализации.
Основной симптом неврологического нарушения – невозможность совершать элементарные математические вычисления. По мере развития проблемы меняется почерк человека, возникают галлюцинации.
Выявить наличие патологии по симптоматической картине способен только врач-невропатолог.
БА развивается постепенно и не проявляется на начальных стадиях. Трудность в социальной адаптации, кратковременная потеря памяти, плохое восприятие информации извне – причина для визита к специалисту. В зависимости от выраженности симптомов заболевания выделяют несколько стадий БА:
- Ранняя — выявляется незначительное расстройство интеллектуальных способностей.
- Умеренная — характеризуется краткосрочной или долгосрочной потерей памяти, потерей некоторых бытовых навыков.
- Тяжелая – отмечается полная деградация личности с утратой всех когнитивных способностей.
БА зачастую путают со злокачественными новообразованиями в головном мозге. До появления томографии патологию выявляли при помощи биопсии. Медикам требовалось не менее 3 лет на постановку окончательного диагноза.
Несмотря на то, что МРТ исследование упрощает выявление патологии, рассматривать его в качестве единственного метода диагностики нельзя. На ранних этапах развития БА дифференциальную диагностику дополняют:
- ОФКЭТ. Оценивает интенсивность кровотока в головном мозге;
- биомаркерами. Определяется содержание амилоидного белка в ликворе фрагмента;
- ПЭТ – для оценки метаболизма глюкозы;
- ЭЭГ. Фиксирует увеличение медленноволновой активности в задних отделах коры головного мозга;
- КТ – для исключения других поражений головного мозга, которые становятся причиной неврологических отклонений.
Лабораторные анализы крови и мочи не позволяют выявить наличие БА. После постановки предварительного диагноза пациенту назначают повторное МРТ через 30 дней. Врач оценивает выраженность структурных изменений височных и затылочных долей головного мозга.
Основные показания к процедуре:
- галлюцинации;
- фобии;
- спутанность сознания;
- невозможность воспроизведения простой информацией (имена близких, назначение предметов).
Не стоит путать эти показания с обычной старческой забывчивостью.
Почему МРТ считается приоритетным исследованием для выявления БА? Этому есть несколько объяснений:
- В отличие от других инструментальных методов томография визуализирует тончайшие срезы головного мозга в разных проекциях.
- Исследование выявляет аномалии структур головного мозга на ранних стадиях.
- Во время МРТ не происходит облучения пациента.
Способов излечения БА до сих пор не выявлено. Профилактические мероприятия и медикаментозная терапия позволяют облегчить течение заболевания и уход родственников за пациентом. При своевременной терапии удается продлить жизнь людей, страдающих от болезни Альцгеймера, на 10 лет.
МРТ диагностика выполняется под контролем опытных специалистов – радиолога или невропатолога. При БАА на МРТ визуализируют следующие структурные изменения:
- расширение борозд головного мозга и желудочков;
- нарушение метаболизма глюкозы;
- слабое кровоснабжение коры мозга;
- структурное изменение височных и затылочных долей.
Врачи выносят диагноз, опираясь на результаты МРТ и изменения в поведении человека. На основании результатов томографии составляется план лечения и подбираются подходящие медикаменты.
МРТ с контрастированием назначается при подозрении на злокачественное образование. Опухоль мозга выявляют на ранних стадиях развития.
Американские ученые разработали новый способ определения БА при помощи неинвазивной методики – МРТ. За счет этого нарушения определяются задолго до появления первых симптомов болезни Альцгеймера.
Ученые Виньяк Дрэвид и Уильям Кляйн научились распознавать токсин бета-амилоид, который провоцирует гибель нейронов в головном мозге и становится причиной потери памяти. Со временем вещество накапливается в структурах органа, образуя бляшки.
Токсин выявляется при помощи МРТ-датчика и магнитного наноконструктора, которые притягиваются к молекуле бета-амилоида.
Методика определения БА подобным способом была опробована на мышах. В результате исследования были получены снимки мозга, на которых бета-амилоид визуализировался как темное пятно. У здоровых животных подобных затемнений не наблюдалось.
Американские ученые разработали новый препарат (флорбетабен), который скапливается в амилоидных бляшках. Выявлено, что, сливаясь между собой, токсины нарушают связь между нейронами. Из-за этого у человека развивается БА с расстройством когнитивной функции и потерей памяти. До открытия выявить подобные структуры можно было только при помощи биопсии или посмертного вскрытия черепа.
Исследование проводилось на 200 неизлечимо больных пациентах. Их мозг изучали при помощи ПЭТ и МРТ до и после смерти. Испытание также добровольно прошли 60 здоровых человек. Эксперимент выявил, что флорбетабен способен выявить амилоидные бляшки и у живых, и у мертвых пациентов.
МРТ – одно из самых важных исследований для выявления БА. Во время исследования визуализируются структурные изменения в коре головного мозга. Невропатологи ставят диагноз, опираясь на результаты МРТ и клинические признаки патологии. Ученые разрабатывают новые способы исследования головного мозга при помощи МРТ и ПЭТ, которые позволяют выявить недуг на ранних стадиях развития, до возникновения видимых признаков нарушения.
источник
